Metástasis en hueso maxilar superior de adenocarcinoma de
Anuncio

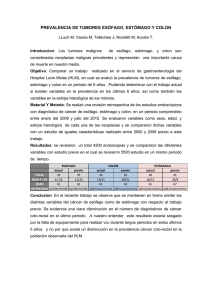
Cirugía Bucal / Oral Surgery Metástasis de adenocarcinoma de esófago / Metastatic of esophageal adenocarcinoma Metástasis en hueso maxilar superior de adenocarcinoma de esófago. Presentación de un caso clínico Metastatic tumours in upper maxillary bone of esophageal adenocarcinoma. A case report Juan Sánchez Jiménez (1), Faustino Acebal Blanco (2), Rafael E. Arévalo Arévalo (1), Manuel Molina Martínez (1) (1) Médico Adjunto del Servicio de Cirugía Maxilofacial (2) Médico Responsable del Servicio de Cirugía Maxilofacial. Hospital Neurotraumatológico. Complejo Hospitalario de Jaén Correspondencia / Address: Juan Sánchez Jiménez c/ Extremadura nº 2 portal 4, 8º H. 23008 Jaén. Tlf: 953 256260 / 600916106 Fax: 953 008113 E-mail: juansanchezjimenez@andaluciajunta.es Indexed in: -Index Medicus / MEDLINE / PubMed -EMBASE, Excerpta Medica -Indice Médico Español -IBECS Recibido / Received: 22-11-2003 Aceptado / Accepted: 25-04-2004 Sánchez-Jiménez J, Acebal-Blanco F, Arévalo-Arévalo RE, Molina-Martínez M. Metastatic tumours in upper maxillary bone of esophageal adenocarcinoma. A case report. Med Oral Patol Oral Cir Bucal 2005;10:252-7. © Medicina Oral S. L. C.I.F. B 96689336 - ISSN 1698-4447 RESUMEN ABSTRACT Las metástasis en cavidad oral son lesiones raras que representan aproximadamente el 1% de todas las neoplasias malignas de cavidad oral. Las metástasis orales se localizan en un 80-90% en mandíbula, siendo mas raras en maxilar superior. Las metástasis en tejidos blandos de boca son raras, y es encía donde con mayor frecuencia se localizan las metástasis en tejidos blandos en boca. Los tumores primarios que metastatizan a boca son los más frecuentes pulmón, mama y riñón. Las metástasis en cavidad oral es como consecuencia de una diseminación a distancia de la enfermedad e indica un mal pronóstico, con una supervivencia corta. Aquí presentamos un caso clínico de un paciente diagnosticado de adenocarcinoma de esófago que presentó metastasis en hueso maxilar superior izquierdo. Metastases in the oral cavity are rare lesions which represent approximately 1% of all malignant neoplasms in the oral cavity. Oral metastases are located in the mandible 80-90% on average, the maxilla location being rarer. Metastases in mouth soft tissue are also rare, and within these it is on the gums where they more frequently occur. Primary tumours which metastasize to mouth are most commonly: lung, breast and kidney. Oral cavity metastases appear as a result of distant disease spreading and show wrong prognosis, with short survival. Here we present a clinical case of a patient diagnosed with esophagus adenocarcinoma which presented metastasis in upper-left maxillary bone. Palabras clave: Cavidad oral, huesos maxilares, metástasis, adenocarcinoma de esófago. Key words: Oral cavity, jaw-bones, metastases, adenocarcinoma of the esophagus. INTRODUCTION INTRODUCCION Los tumores metastásicos de la cavidad oral son tumores poco frecuentes, que representan alrededor del 1% de todos los tumores malignos que asientan en cavidad oral (1), aunque hay autores que refieren que la posibilidad de encontrar tumores metastásicos en cavidad oral es mayor. Los tumores metastásicos son las neoplasias malignas más comunes del esqueleto en general, y también lo consideran de los huesos maxilares (2,3). Los tumores metastásicos en cavidad oral podrán localizarse tanto en los tejidos blandos intraorales, aproximadamente en un 15% (4) y son los huesos maxilares donde con mayor frecuencia se localizan las metástasis (85%), siendo la mandíbula el hueso que se afecta con más frecuencia (80-90%) que el maxilar superior (10-20%), fundamentalmente la región molar y retromolar son las zonas donde con más frecuencia asientan Metastatic tumours in the oral cavity are uncommon. They represent approximately 1% of all malignant tumours affecting the oral cavity (1). However, there are some authors who state that the possibility of finding metastatic tumours is higher. Metastatic tumours are the most common malignant neoplasms in the skeleton in general, and also, in the jaws (2,3). Metastatic tumours in the oral cavity can be located in the soft perioral tissues, approximately 15% (4). Maxillary bones are the most common locations for metastasis (85%), the mandible being more often affected (80-90%) than the maxilla (10-20%). Within these the molar and premolar regions are the areas more commonly affected by metastases. Location in soft tissue is mainly adherent gums (1). Next more frequent is metastasis in the tongue, extremely uncommon, 1 out of 1000 metastatic tumours. They usually occur as gingival hyperplastic or reactive 252 Med Oral Patol Oral Cir Bucal 2005;10:252-7. Metástasis de adenocarcinoma de esófago / Metastatic of esophageal adenocarcinoma las metástasis. La localización en los tejidos blandos fundamentalmente es encía adherida (1). Le sigue en frecuencia las metástasis en lengua, extremadamente raras, suponiendo 1 de cada 1000 tumores metastásicos. Suelen presentarse como una lesión reactiva o hiperplásica gingival, recordando el aspecto clínico de un granuloma piógeno o un épulis, lesiones con las que pueden ser confundidas, pudiendo ser incluso lesiones múltiples y bilaterales (5,6). El 70% de las metástasis orales se manifiesta después de presentarse el tumor primario, mientras el 30% restante serán el primer signo clínico de la extensión del tumor primitivo (7). En la mayoría de los casos de metástasis en cavidad oral, el tumor primario está localizado por debajo de la clavícula. Los tumores que más frecuentemente metastatizan en cavidad oral son los primitivos de mama, pulmón, riñón, pues entre ellos originan aproximadamente el 50% de todas las metástasis orales (1,8). El 50% restante se localiza entre próstata, tiroides, intestino (fundamentalmente en Japón), glándulas suprarrenales, útero, huesos, etc (1,2). La edad media de presentación es entre los 50-60 años, aunque puede producirse a cualquier edad (1), y no se encuentra diferencias significativas en cuanto al sexo, aunque en el tumor primario es obvio que no ocurre igual en cuanto al sexo (9). En cuanto a la clínica, las metástasis orales pueden presentarse de forma asintomática o manifestarse como tumor, dolor, úlcera, parestesias, hemorragia, periodontitis, trismo, fractura patológica, instaurándose a veces la sintomatología en un periodo corto de tiempo. En el estudio radiológico, se aprecia con mayor frecuencia una lesión osteolítica radiolúcida con márgenes mal definidos, aunque las metástasis de próstata, mama y pulmón pueden dar apariencia esclerótica (4), pudiendo encontrar imágenes osteoblásticas y en un 5% de los casos no habrá cambios radiológicos evidentes (7). La aparición de una lesión metastásica en cavidad oral, es en general, un signo de mal pronóstico, evidencia de una enfermedad neoplásica diseminada, indicando una evolución fatal, de forma que el tiempo que transcurre entre la aparición de las metástasis oral y la muerte no suele superar unos pocos meses. Menos de un 10% sobreviven a los 4 años del diagnóstico (2,7). El tratamiento de las metástasis orales suele ser paliativo. La cirugía se suele hacer cuando existe control del tumor primario y no se evidencia más metástasis. En aquellos casos en que la metástasis oral es la única metástasis presente, el tratamiento quirúrgico adecuado puede mejorar discretamente el pronóstico. Cuando las metástasis de tejidos blandos son muy molestas por el dolor, la hemorragia, la sobreinfección o la interferencia con la masticación, se debe de proceder a la extirpación paliativa de la lesión (10). CASO CLINICO Paciente varón de 63 años de edad que consulta por presentar una úlcera en encía adherida de región molar superior izquierdo de un mes de evolución y que no había cedido con tratamiento conservador. A la exploración oral el paciente presentaba una úlcera a nivel de zona molar superior izquierda, con fondo necrótico y bordes sobreelevados y eritematosos de 2 cm de lesions with the clinical appearance of pyogenic granuloma or epulis, lesions with which they can be confused, even with the possibility of being multiple and bilateral lesions (5,6). 70% of oral metastases are manifested after the primary tumour becomes evident, while the remainder 30% are the first clinical sign of primitive tumour spreading (7). In most cases of metastasis to the oral cavity, the primary tumour is located below the level of the clavicles. Tumours which most frequently metastasize to oral cavity are primitive of breast, lung, kidney; as they cause 50% of all oral metastases (1,8). The remainder 50% is located in the prostate, thyroid, gut (mainly in Japan), suprarenales glandulae, uterus, bones, etc (1,2). The mean age span of occurrence is the fifth and sixth decades, though it may occur at any age (1). There are no significant differences regarding sex, but it is clear that the primary tumour varies depending on the sex (9). As for the clinical, oral metastases may present themselves in an asymptomatic manner or manifest as: tumour, pain, ulcer, paresthesia, haemorrhage, periodontitis, trismus, pathological fracture; establishing symptomatology in a short period of time. Under radiographic examination, it can be appreciated most frequently a radiolucent osteolytic lesion with ill-defined margins, although metastases from the prostate, breast, and lung may give sclerotic appearance (4), with the possibility of osteoblastic images in 5% of cases there will be no evident radiological changes (7). The occurrence of a metastatic lesion to the oral cavity is, generally, a sign of bad prognosis, evidence of spread neoplasm disease indicating fatal evolution within a few months interval following diagnosis of oral metastasis. Lower than 10% of patients survive 4 years after diagnosis (2,7). Treatment in oral metastases is usually palliative. Surgery is usually undertaken when the primary is under control and there is no evidence of other metastases. In such cases where the oral metastasis is the only one present, appropriate surgical treatment may improve lightly prognosis. When patients with soft tissue metastasis complain of pain, haemorrhage, overinfection or masticatory interference, palliative extirpation of lesion can be undertaken (10). A CASE REPORT Sixty-three-year-old male patient who comes for consultation presenting ulcer on adherent gums in the upper-left molar region with one month evolution and not improving after conservative treatment. Under oral examination the patient presented ulcer in the upper-left molar region, with necrotic fundus and swollen, erythematous edges 2 cm bigger diameter, along with swollen upper-left vestibular fundus and on the hard palate ( left side). As previous medical history patient non-smoker or drinker admitted being operated on esophageal adenocarcinoma of lower third four months before. It was esophageal adenocarcinoma enteroid-type, poorly differentiated, with filtration into adipose periesophageal tissue, and little fibroblastic and lymphoid peritumoral reaction, as well as lymph node metastase, presenting extracapsular extension, with intense atypia, high mitotic rate and moderate necrosis. Patient did not have complemetary 253 Cirugía Bucal / Oral Surgery Metástasis de adenocarcinoma de esófago / Metastatic of esophageal adenocarcinoma diámetro mayor, junto a un abombamiento en fondo vestibular superior izquierdo y en paladar duro (lado izquierdo). Como antecedentes personales no era fumador ni bebedor y refería haber sido operado de adenocarcinoma de esófago de 1/3 distal hacía cuatro meses. Se trataba de un adenocarcinoma de esófago tipo enteroide, pobremente diferenciado, con infiltración hasta el tejido adiposo periesofágico, con escasa reacción fibroblastica y linfoide peritumoral, así como metástasis ganglionar, presentando extensión extracapsular, con atipias intensas, índice mitótico elevado y necrosis moderada. El paciente no recibió tratamiento complementario con quimioterapia ni radioterapia postoperatoria debido a que en el postoperatorio inmediato sufrió dehiscencia de la sutura gastroesofágica y fistula gastrocutánea que cedió tras nutricion parenteral. Se realizó estudio radiológico simple a través de ortopantomografía y Waters apreciando imagen de osteolisis a nivel de hueso maxilar superior izquierdo e imagen de ocupación en seno maxilar izquierdo. Se procedió a toma de biopsia de la lesión intraoral, informando el anatomopatólogo de metástasis de adenocarcinoma de esófago. El paciente fue ingresado para descartar que presentase más metástasis y delimitar la extensión de la metástasis de hueso maxilar. La exploración cervical para valorar el estado de las cadenas ganglionares fue negativo. Se realizó TAC orofacial, apreciando destrucción de maxilar superior izquierdo con afectación de paladar duro, apófisis pterigoides (figura 1), seno maxilar izquierdo, con rotura de pared posterior y de pared interna de seno maxilar izquierdo (figura 2), existiendo afectación del espacio masticador izquierdo, y estando la lesión tumoral muy próximo al suelo de la órbita izquierda. Se realizó estudio ecográfico abdominal y estudio radiológico simple de tórax siendo informado como normal. postoperative quimiotherapy or radiotherapy treatment as in postoperative presented gastroesophageal suture dehiscence and gastrocutaneous fistula which finished after parentheral nutrition. Simple radiological study was undertaken by means of orthopantomography and Waters, showing osteolysis picture on upper-left maxillary bone and picture of occupation into left maxillary sinus. Biopsy was taken of intraoral lesion, reporting anatomo-pathologist of esophageal adenocarcinoma metastasis. Patient was admitted to hospital in order to dismiss further metastases and define the extension of metastasis to maxillary bone. Fig. 2. TC: Imagen del tumor invadiendo pared interna del seno maxilar superior izquierdo. CT imaging which shows destruction of internal wall in upper left maxillary sinus. Fig. 1. TC: Imagen del tumor invadiendo hueso maxilar superior izquierdo, paladar duro y apófisis pterigoides. CT imaging which shows destruction of upper left maxillary bone, hard palate destruction and pterygoid apophysis. Fig. 3. Gammagrafía: Se objetiva incremento del trazador en hueso maxilar superior izquierdo; pelvis derecha; parrilla costal derecha y séptima vértebra dorsal. Gammography: tracer capture is appreciated in upper left maxillary bone, right pelvis, right costal parry and seventh dorsal vertebra. 254 Med Oral Patol Oral Cir Bucal 2005;10:252-7. Metástasis de adenocarcinoma de esófago / Metastatic of esophageal adenocarcinoma Se completó el estudio con gammagrafía ósea, apreciando lesiones óseas sugerentes de malignidad en hueso maxilar superior izquierdo, pelvis derecha, séptima vértebra dorsal y parrilla costal derecha (figura 3). Cuando se terminó de completar el estudio (dos semanas de duración desde la primera consulta y toma de biopsia intraoral), la lesión intraoral había crecido enormemente, presentando áreas necróticas y afectando a todo el fondo vestibular superior izquierdo, encía y paladar duro izquierdo, presentando así mismo impotencia funcional en pierna derecha que le impedía una correcta deambulación. El paciente murió de forma repentina tras presentar hemorragia masiva por cavidad oral. DISCUSION Y CONCLUSIONES El adenocarcinoma primario de esófago es un tumor relativamente infrecuente, alrededor del 1 al 50% de todos los tumores malignos del esófago, dependiendo de la localización geográfica (muy frecuente en China-Japón). En EEUU era infrecuente en décadas pasadas, con una incidencia del 10% de los cánceres de esófago. Sin embargo, se está viendo una incidencia en aumento del esófago de Barret asociado al adenocarcinoma de esófago, 9% de incremento por año en hombres y un 5% en mujeres. Este tumor representa en la actualidad el 34% de los tumores malignos del esófago y el 80% de los tumores del 1/3 distal del esófago (11). La causa de este aumento en la frecuencia es desconocido, aunque el avance en las técnicas diagnósticas (la ecografía, ecografía endoscópica, la tomografía computarizada, resonancia magnética, etc...) puede se responsable en parte. El reflujo, el consumo de alcohol y el tabaco se han sugerido como factores etiológicos del adenocarcinoma de esófago (12). El adenocarcinoma de esófago tiende a crecer localmente, invadiendo los tejidos de alrededor causando complicaciones locales que pueden llevar a la muerte. Aproximadamente el 80% presenta invasión de la muscular propia del esófago a los tejidos periadventiciales y de aquí a los tejidos de alrededor. La invasión más común es hacia el árbol traqueobronquial, presentando una fístula traqueo-esofágica o bronco-esofágica. El mediastino y el pulmón son los segundos lugares en afectarse, presentando neumonías, mediastinitis y formación de abcesos. Otros órganos que pueden verse afectados son la aorta, el pericardio, el hígado, los nervios recurrentes, la médula espinal, etc. La diseminación linfática está presente en el 70% de los pacientes, fundamentalmente existiendo metástasis ganglionares en el mediastino, abdominales y cervicales. Es clásica la afectación ganglionar de la fosa supraclavicular izquierda (ganglio de Virchow). La propagación linfática, junto con la invasión submucosa, es también responsable de la extensión intraesofágica del tumor. La diseminación hemática es más tardía y menos frecuente, siendo las localizaciones más frecuentes el hígado y el pulmón (13). Existen tres criterios para considerar a una neoplasia maligna como metastásica (9): 1. Debe de existir verificación histopatológica del tumor primario. 2. La lesión secundaria debe ser histológicamente similar a la primaria. 3. Debe de excluirse la posibilidad de extensión directa del Cervical examination in order to value the state of cervical lymph nodes proved negative. Orofacial CT was undertaken, showing destruction of upper-left maxilla with hard palate involvement, pterygoid apophysis (figure 1), left maxillary sinus, with back and internal wall fracture of left maxillary sinus (figure 2); left masticatory area also being involved and tumoral lesion being quite close to base of left orbit. Ecographic abdominal study and conventional radiolography thorax study were taken reporting as normal. Studies were completed with osseous gammagraphy, showing osseous lesions suggesting malignancy in upper-left maxillary bone, right pelvis, seventh dorsal vertebra, and right costal parry (figure 3). When the study was finally completed, (two weeks time between first consultation and intraoral biopsy) intraoral lesion had grown considerably, presenting necrotic areas, and involving the whole upper-left vestibular fundus, gums, left hard palate: presenting functional inability in left leg which prevented correct mobility. Patient died suddenly after massive haemorrhage in oral cavity. DISCUSSION AND CONCLUSIONS Primary esophageal adenocarcinoma is a relatively uncommon tumour, approximately 1 to 50% of all malignant esophageal tumours, depending on the geographical location (quite common in China-Japan). In the USA, it used to be unfrequent the past decades, with 10% incidence of esophageal cancer. However, progressive increase has been reported of Barret´s esophagus incidence associated with esophageal adenocarcinoma, 9% annual increase in men and 5% women. This tumour comprises, at the present time, 34% of malignant esophageal tumours and 80% of lower third esophagus (11). Reasons for this increase in frequency are unknown, though advances in diagnostic methods (echography, endoscopic echography, computed tomography,magnetic resonance imaging⁄) may be partly responsible. Reflux, alcohol consumption, smoking have been suggested as etiological factors for esophageal adenocarcinoma (12). Esophageal adenocarcinoma tends to grow locally, invading surrounding tissue causing local complications which may lead to death. Approximately 80% present invasion of esophageal muscles into periadventicial tissues and then to surrounding tissues. Most common invasion is into trachebronchial tree, presenting a tracheoesophageal or bronchoesophageal fistula. Mediastinum and lung are the secondly involved sites, presenting pneumonia, mediastinitis,and abscess formation. Other organs posibly involved include: aorta, pericardium, liver, recurrent nerves , spinal cord, etc. Lymphatic spreading is present in 70% of patients, especially with the occurrence of ganglionic metastases in mediastinum, abdominal and cervical. Ganglionic involvement of left supraclavicular fossa is traditional (Virchow´s ganglion). Lymphatic extension, along with submucosa invasion, is also responsible for intraesophageal tumour extension. Hematic dissemination occurs at a later stage and is less frequent, liver and lung being the most common locations (13). There exist three criteria for considering a malignant neoplasm to be metastatic (9): 1. There must be a histological verified primary. 255 Cirugía Bucal / Oral Surgery Metástasis de adenocarcinoma de esófago / Metastatic of esophageal adenocarcinoma tumor primario. Clausen y Poulsen han propuesto una serie de criterios para la definición de metástasis en los huesos maxilares (14): 1. La lesión debe de ser localizada en hueso maxilar, excluyendo la posibilidad de tumor primario tanto en hueso maxilar como en mucosa oral. 2. La lesión debe de ser confirmada microscópicamente. 3. Debe de identificarse el tumor primario. Además para el diagnóstico de un tumor gingival metastásico se exigen que se cumplan cuatro criterios (15): 1. Debe de conocerse el tumor primario. 2. No evidencia de extensión tumoral directa entre tumor primario y secundario. 3. No afectación del hueso subyacente. 4. Patrón histopatológico similar al tumor primario. La incidencia de metástasis en huesos maxilares es difícil de valorar exactamente. Es probable que las metástasis en huesos maxilares sean más frecuentes que lo que la literatura médica está descrita. El uso de la gammagrafía, resonancia magnética (RM) y la tomografía computarizada (TC), pueden ser métodos diagnósticos muy útiles para evaluar la extensión en los huesos maxilares. La gammagrafía ósea es una exploración muy útil para determinar la existencia de metástasis, dado que el marcador se acumula en las zonas de mayor actividad metabólica. La frecuencia de micrometástasis en cortes histológicos ha sido superior a la encontrada por métodos radiológicos (16). En la mandíbula, los depósitos microscópicos de células tumorales se ha encontrado en un 16% de las autopsias de pacientes que presentaban carcinomas (3). La ruta de las metástasis en cavidad oral son fundamentalmente la vía linfática, la sanguínea, a través del esputo o debido a la cirugía. Se cree que los huesos maxilares no contiene vasos linfáticos por lo que la única ruta puede ser la sanguínea, aunque los vasos linfáticos pueden ser los responsables de las metástasis en los tejidos blandos (10,17). Los lugares preferentes para el depósito metastásico en el esqueleto son los huesos con médula roja. Los huesos con una médula hematopoyéticamente activas representan un atractivo lugar para desarrollar metástasis. Los huesos con una mayor actividad medular son columna, costillas, cráneo, fémur y húmero. La médula ósea contiene factor de crecimiento que intensifica la colonización de las células metastásicas (18). En el esqueleto facial, sobre todo en edad adulta, son pocos ricos en médula roja activa, encontrándose fundamentalmente en la región posterior de la mandíbula y se cree que estas áreas hematopoyéticas mandibulares y al enlentecimiento de la circulación en esta zona, aparece a favor del atrapamiento de las células metastásicas (10). Patogénicamente, a nivel gingival debe considerarse el papel de la inflamación de la encía adherida en la atracción de las células metastásicas, que podrían ser atrapadas por la ricas neoformación vascular de la encía crónicamente inflamadas que contienen neocapilares con una membrana basal fragmentadas, más fácilmente penetrables por las células tumorales que los vasos maduros (19). Un paciente diagnosticado de una enfermedad neoplásica, que 2. The secondary lesion must be histologically similar to the primary. 3. The possibility of direct extension from the primary must be excluded. Clausen and Poulsen have proposed a set of criteria for definition of metastasis to maxillary bones (14): 1. Lesion must be located on maxillary bone, excluding the possibility of primary tumour both on maxillary bone and oral mucosa. 2. Lesion must be confirmed microscopically. 3. Primary tumour must be identified. Additionally, for diagnosis of metastatic gingival tumour four criteria are required (15): 1. Primary tumour must be known. 2. No evidence of direct tumoral extension between primary and secondary tumour. 3. No involvement of underlying bone. 4. Histopathological pattern similar to primary tumour. The incidence of maxillary bone metastases is difficult to assess accurately. Probably, maxillary bone metastases are more frequent than it has been reported in medical literature. The use of gammagraphy, magnetic resonance imaging (MRI) and computed tomography (CT), may be very useful methods in evaluating the extent of the metastatic process to the jawbones. Osseous gammagraphy is a very useful method of examination to determine the existence of metastasis, as the marker accumulates in areas of greater metabolic activity. The frequency of micrometastases in histologic sections has been found to be higher than that observed by radiological methods (16). In the mandible, microscopical deposits of metastatic tumour cells have been found in 16% of autopsied carcinoma cases (3). The route of metastases in oral cavity is mainly via the lymphatics, blood, via the sputum or following surgical intervention. As it is generally believed that the jaws do not contain lymphatic vessels, the only practical route for metastasis remains the blood vessels but the lymphatic vessels may be responsible for metastases in the rest of perioral soft tisúes (10,17). In the skeleton, bones with red marrow are the preferential sites for metastatic deposits. Hematopoietically active marrow bones represent an attractive site for metastatic development. The bones with greater medullar activity are: the trunk, ribs, skull, femur and humerus. The marrow contains growth factors which may enhance colonization of metastatic cells (18). Jawbones, especially in old age, are poor in active marrow, which is usually found in the posterior part of the mandible and it is believed that these hematopoietic areas in the mandible and slowingdown of the circulation in this area appear to favour the entrapment of the metastatic cells (10). Pathogenically, at gingival level the swelling of adherent gums must be considered in the attraction of metastatic cells, which might be entrapped by rich vascular neoformation of chronically swollen gums which contain neocapillaries with a fragmented basal membrane more easily penetrated by tumour cells than mature vessels (19). In a patient diagnosed with neoplasm disease, presenting lesion in oral cavity, a metastatic lesion should be suspected. However, 256 Med Oral Patol Oral Cir Bucal 2005;10:252-7. Metástasis de adenocarcinoma de esófago / Metastatic of esophageal adenocarcinoma presente lesión en cavidad oral habría que sospechar lesión metastásica. Sin embargo, en un 30% de los casos, las metástasis orales es la primera manifestación de un tumor maligno a distancia (1,15) lo que requiere un alto índice de sospecha para establecer el diagnóstico, especialmente en aquellos casos en que las metástasis pueden presentar un aspecto histopatológico similar a otras lesiones intraorales primarias, por ejemplo, carcinoma epidermoide primario intraoral versus carcinoma epidermoide de pulmón, etc (7). in 30% of cases oral metastasis is the first indication of distant malignant tumour (1,15), which should be strongly considered to establish diagnosis, especially in those cases where metastases may present a histopathological appearance similar to other primary intraoral lesions, for example, primary intraoral epidermoid carcinoma versus epidermoid lung carcinoma, etc (7). BIBLIOGRAFIA/REFERENCES 11. Devesa SS, Blot WJ, Fraumeni JF. Changing patterns in th incidence of esophageal and gastric carcinoma in the United States. Cancer 1998;83:2049-53. 12. Smith RR, Hamilton SR, Boitnott JK, Rogers EL. The spectrum of carcinoma arising in Barrett´s esophagus. A clinicopathologic study of 26 patients. Am J Surg Pathol 1984;8:563-73. 13. Feith M, Stein HJ, Siewert JR. Pattern of lymphatic spread of Barrett´s cancer. World J Surg 2003;27:1052-7. 14. Clausen F, Poulsen H. Metastasis from carcinoma to the jaws. Acta Pathol Microbiol Scand 1963;57:361-5. 15. Peris K, Cerroni L, Paoloni M. Gingival metastases as first sign of an undiffenciated carcinoma of the lung. J Dermatol Surg Oncol 1994;20:407-9. 16. Lindemann F, Schlimok G, Dirscheld P. Prognostic significance of micrometastatic tumour cells in bone marrow of colorectal cancer patients. Lancet 1992;340:685-9. 17. Wolujewicz MA. Condylar metastasis from a carcinoma of the prostate gland. Brit J Oral Surg 1980;18:175-8. 18. Hirshberg A, Leibovich P, Buchner A. Metastatic tumors to the jawbones: analisis of 390 cases. J Oral Pathol Med 1994;23:337-41. 19. Gerlach KL, Horch H, Lacroix WF. Condylar metastasis from bronchial carcinoma. J Maxillofac Surg 1982;10:250-4. 1. Hirsberg A, Buchner A. Metastatic Tumours to the oral region. An overview. Eur J Cancer B Oral Oncol 1995;6:355-60. 2. Nihismura Y, Yakata T. Metastatic tumours of the mouth and jaw. J Maxillofac Surg 1982;10:253-7. 3. Hashimoto N, Kurihama K. Pathological characteristics of metastatic carcinoma in the human mandible. J Oral Pathol 1987;16:362-7. 4. Al-Anis S. Metastatic tumors to the mouth: report of two cases. J Oral Surg 1973;31:120-5. 5. Grace A, Drake-Lee A, Conn P. Metastatic lingual carcinoma masquerading as Ludwig´s angina. J Laryngol Otol 1984;98:535-7. 6. Rass T, Prein J. Differential diagnosis of epulis-type changes in the mouth. Swiss Dent 1992;13:21-7. 7. Hirhberg A, Leibovich P, Buchner A. Metastatic tumors to the jaws: analysis of 390 cases. J Oral Pathol Med 1994;23:337-41. 8. Rodado C, González J, Huguet P, ˘vila M, Raspall G. Metástasis Orales como forma de presentación de un adenocarcinoma de pulmón. Med Oral 1997;2:315-20. 9. Zachariades N, Papanicolaoy S. Breast cancer metastatic to the mandible. J Oral Maxillofac Surg 1982;40:813-6. 10. Van der Kwast. Jaw metastases. Oral Surg 1974;37:850-4. 257