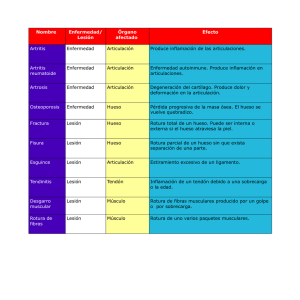
Miositis Osificante
Anuncio

L9<8,/,=
49=4>4=!=4.,8>0
LD +% & % & '$$ ($$! ($$!D +P+
! ##& !$!(')+!
"/=/R+23=>S<3-+
Ocasionalmente se publican en la literatura medica casos de miositis osificante (M. O.) describiendo el cuadro clinico, su sintomatologia, los intentos de tratamiento y sus fracases y la ignorancia sobre
su etiopatogenia. El primer caso descrito de esta enfermedad, fue
publicado por el Dr. M. Guy Patin, de la Facultad de Medicina de Paris, en 1692; lo llamo “la mujer de madera”. Otros investigadores que
contribuyeron al conocimiento de esta enfermedad, fueron Hawkins
(1844) que publico un estudio histopatologico; Gerber (1875) y Helferich (1879) que describieron las rnalformaciones de pulgares y ortejos
y Juengling (1912) que señala la presencia de otras malformaciones
asociadas; pero fue Ernst Muncnmeyer (1869) quien la individualize
como una entidad clinica. Parece ser una enfermedad que afecta mas
a los anglosajones y menos a los pueblos latinos. En la literatura medica nacional a nuestro alcance, encontramos un caso publicado por H.
Jaeger (1942), que parece ser el primero. Se trataba de un nino al que
a los 7 meses le encontraron pequenos tumores en la nuca y region
dorsal; a los 5 afios ya tenia la cabeza y los miembros supenores fijos,
compromiso de los masticadores, cifosis dorsal y microdactilia de los
ortejos mayores. El segundo caso fue descrito por R. Burdach (1953).
El paciente fue tratado con corticoides, lo que impidio la aparici6n de
nuevos brotes. Suarez, Saavedra y Jeria (1969) publicaron otro caso
de M. O. similar en sus signos clínicos, y propusieron el tratamiento
quirurgico para liberar los miembros, al mismo tiempo que administrar
corticoides y EDTA para cvitar el efecto del rebote.
8><9.?--3S8C/:3./739691Q+
El término Miosistis Osificante se encuentra mal aplicado a esta
patología ya que generalmente la inflamación que se observa es mínima y no siempre está asociada a un músculo. Se han propuesto
otros nombres como “tumor pseudomaligno extraóseo” y “formación
de hueso y cartílago extraósea”. Sin embargo, por la generalización
del término miositos osificante se continua usando actualmente para
denominar esta enfermedad. La OMS la ha definido como una lesión
no neoplásica, a veces asociada a trauma, caracterizada por la formación de grandes cantidades de hueso, pudiendo contener cartílago.
Se ha señalado en general que los pacientes presentan una historia
de trauma, dos o tres semanas después presentan edema, induración
con la formación de una masa firme y pétrea, poco dolorosa y expansiva. El 80% de estas lesiones se presenta en los miembros inferiores de
jóvenes atletas, la edad de máxima incidencia es durante la segunda
y tercera década de la vida, generalmente se localiza en las extremidades, pero puede encontrarse en las fascias, tendones y tejido subcutáneo.
/83-3S8C-6+=3-+-3S8
La miositis osificante es un crecimiento de hueso extraóseo nuevo,
no neoplásico. Un sinónimo para la miositis osificante es la osificación
heterotópica. Hay varios subtipos clínicos:
•
•
La miositis osificante circunscrita se refiere a nuevo hueso extraóseo que aparece después de un traumatismo.
La miositis osificante progresiva es un desorden raro, heredado
caracterizado, a menudo, por la fibrosis y osificación del músculo,
))(!$ % $%&$'&!!P*$'P!$&!"D
•
tendones y ligamentos de sitios múltiples en las extremidades superiores y espalda que es incapacitante y finalmente fatal.
Es una enfermedad en la que los músculos se hacen «duros como
piedras», de ahí el nombre de «enfermedad del hombre de
piedra».
La miositis osificante circunscrita sin antecedente de traumatismo:
Aparece “de novo” en un paciente sin antecedentes de traumatismo previo. Se desarrolla rápidamente, en 8 a 12 semanas, como
una masa de partes blandas, dolorosa, con expresiones cutáneas
eritematosas. Tiene mayor frecuencia en el sexo masculino, sin
predilección por grupos etáreos. Las localizaciones más frecuentes en tejidos blandos, con relación a la proximidad de hueso resultan: espina ilíaca, acetábulo, trocánter mayor, parte media del
fémur y húmero y metacarpianos. Mientras, que entre las localizaciones alejadas de las proximidades óseas, se expresan entre las
más comunes: pared abdominal, axilas y glúteos. Llamativamente
esta lesión, a diferencia de los sarcomas paraosteales, no se presenta en antebrazo, codos ni rodillas, sitios en los cuales por otro
lado, frecuentemente se observan los osteosarcomas paraosteales.
-
La miositis osificante también es una complicación reconocida
de la parálisis que ocurre debajo del nivel de lesión del cordón
espinal.
* Aclaración acerca de Miositis osificante postraumática: El término, aunque impropio, ha sido aceptado universalmente. No siempre
es postraumática. No siempre es osificante, y no es de carácterinflamatorio.
En un 70 a 80% hay antecedentes traumáticos, a veces muy evidentes (contusión directa sobre masas musculares). En otras ocasiones el traumatismo no ha sido evidente ni directo (desgarros musculares, a veces inadvertidos; miositis osificiante de los adductores del
muslo en los jinetes).
Un aumento de volumen en el seno de las partes blandas relacionadas casi siempre con masas musculares (muslo, glúteos, pantorrillas, etc.), es la causa principal de consulta. Se agrega discreto dolor
con la actividad, claudicación.
El antecedente traumático no es siempre evidente, sea porque no
existió en forma directa, porque fue leve (inadvertido) o el enfermo
no lo relaciona y no lo declara. La masa de partes blandas empieza a
hacerse evidente a los 15 a 20 días del traumatismo. Su crecimiento es
rápido, se hace consistente; regularmente bien delimitada, se la ubica
en los planos profundos (muscular), sensible a la presión. No es raro
que haya aumento de la temperatura local.
>39691Q+
La miositis osificante circunscrita se presenta en diferentes formas etiológicas.
a. Miositis osificante circunscrita postraumática, que puede deberse a una de las causas siguientes.
- Traumatismo muscular único con compresión y contusión
muscular y hematoma infiltrativo de las fibras musculares. Las
fracturas supracondíleas de codo y especialmente las luxaciones con fractura de la cabeza del radio reducidas tardíamente
5
LD +% & % & '$$ ($$! ($$!D +P+
o tras manipulaciones reiteradas y bruscas dan lugar a estas
osificaciones. La inmovilización inadecuada de la fractura, los
masajes y la movilización pasiva brusca y reiterada son factores favorecedores de la miositis en los traumatismos del codo
de los niños. Microtraumatismos repetidos, como sucedía en el
hombro de los reclutas por el retroceso del arma de fuego, en
el cuádriceps de los zapateros, etc.
- Artroplastias totales. Los factores predisponentes son el traumatismo quirúrgico, la siembra de esponjosa en el campo operatorio, la artrosis con grandes osteofitos y la presencia de
osificaciones previas.
- Las contusiones musculares con hematoma intramuscular
pueden calcificar y osificar. Es frecuente en deportes de contacto. Durante las tres primeras semanas se comporta como
una masa que desestructura el patrón muscular. Después aparecen calcificaciones de fuera hacia dentro llegando a madurar a los 5-6 meses.
b. Miositis osificante no traumática
En este grupo hay que incluir las osificaciones que aparecen en el
curso de las quemaduras extensas y del tétanos. En estos casos no
hay un factor agresivo local que justifique la aparición de la osificación. En algunos cuadros de poliartritis crónica y de artrosis muy desarrolladas puede aparecer también una osificación paraarticular.
c. Miositis osificantes neurológicas
Los cuadros neurológicos que con mayor frecuencia inducen las
osificaciones son la paraplejia postraumática, la hemiplejia, el
coma postrau-mático de larga duración, la polineuritis, etc. En todos los casos hay una afectación importante de la sensibilidad y
las osificaciones se limitan a las regiones afectadas por el trastorno neurológico. Son más frecuentes en los varones jóvenes y
tienen preferencia por las articulaciones proximales, siendo las
caderas el lugar de elección. En la tercera parte de los enfermos
la miositis limita la movilidad articular y en las formas muy desarrolladas lleva a la anquilosis articular.
•
•
esta fase, las radiografías no aportan imágenes precisas (vaga
opacidad o incluso nula).
En algunas semanas, el dolor y la VSG se normalizan, la masa se
vuelve menos sensible y se delimita mejor. Los signos radiográficos se vuelven más precisos (signo de la corona). Existen formas
que están “al costado del hueso” y otras “adheridas al hueso”.
Ulteriormente, la masa se estabiliza, disminuye un poco su volumen (existiendo casos en los que puede haber regresión completa
Estas imágenes son formas adheridas al hueso.
+830/=>+-398/=-6Q83-+=
La miositis osificante normalmente ocurre, en la segunda y tercera
década de la vida. Las localizaciones más comunes incluyen el muslo
(el músculo cuádriceps), el brazo (el músculo brachialis), el hombro
(los músculos deltoides y escapular), y la mano. Más de la mitad de
los pacientes tiene una historia de una sola lesión o de eventos traumáticos múltiples. En algunos pacientes, a pesar de las preguntas extensas, no se descubre ninguna historia de trauma. El cuádriceps y
brachialis son los más afectados.
La miositis osificante se presenta como un aumento rápido del
dolor una a dos semanas después de la lesión. El paciente tiene hinchazón, calor moderado del sitio y un rango de movimiento disminuido
así como un aumento sérico de las fosfatasas alcalinas y de la VSG.
El cuadro clínico difiere de osteosarcoma (que entra a menudo en el
diagnóstico diferencial) ya que el dolor de la miositis osificante disminuye con el tiempo mientras que en los osteosarcomas aumenta.
El proceso suele iniciarse con una contusión leve que produce
edema y dolor (por ejemplo en el muslo). Sin embargo una contusión
puede provocar una lesión muscular importante y con frecuencia
determina la formación de un hematoma importante dentro de los
compartimentos musculares o entre ellos. En general, el hematoma
se reabsorbe después de unas pocas semanas, pero en ocasiones se
calcifica. Durante la fase inicial del proceso de calcificación, el área
está edematizada y suele ser bastante hipersensible (fase caliente).
El dolor y la tumefacción disminuyen la flexibilidad, lo que a menudo
limita ciertos movimientos dependiendo de la localización de esta patología. Y, por último, la calcificación se estabiliza (fase fría).
En resumen:
•
6
Inicio brutal (dolores, febrícula inconstante, VSG acelerada), percepción de una induración profunda, mal limitada, sensible. En
3+18S=>3-9
El diagnóstico debe apoyarse en exploraciones complementarias,
resultando difícil en etapas iniciales del proceso, habiéndose constatado que tan sólo la resonancia magnética (RM) en este período es
capaz de diferenciarlo de procesos sarcomatosos.
))(!$ % $%&$'&!!P*$'P!$&!"D
49=4>4=!=4.,8>0
Rx simple: En un principio (20 a 30 días) sólo se observa un aumento de sombra de partes blandas vecina al hueso subyacente o
suspendida en medio de la masa muscular. Posteriormente, empieza
a mostrar tenues zonas de calcificaciones. Los controles posteriores
muestran progresión de las calcificaciones.
La masa descrita suele ubicarse en una íntima vecindad con el
hueso subyacente. Un examen radiográfico en planos inadecuados la
hace parecer como propia del hueso.
La imagen es altamente inquietante y la confusión con un osteosarcoma es inminente.
Extender el examen a proyecciones tangenciales en otros planos,
o a tomografías convencionales o axiales computadas es un procedimiento obligado.
La miositis osificante aparece en la radiografía simple aproximadamente 2-4 semanas después de la lesión. Inicialmente, las radiografías sólo pueden mostrar una radiodensidad débil, irregular y flocular
(a veces llamado patrón del velo-punteado). Cuando la lesión madura,
la apariencia radiográfica cambia a la de formación de hueso, empezando característicamente por la periferia de la lesión. El centro de
la lesión sigue siendo radiolucente, una característica que puede demostrarse bien con la tomografía computadorizada. El osteosarcoma
calcifica del centro a la periferia. En la mayoría de los pacientes, la lesión no se pega al hueso subyacente, pero puede pegarse si descansa
cerca del hueso y la lesión original indujo una reacción del periostio
adyacente. Los estudios radiográficos seriados vueltos a hacer en periodos anuales mostrará disminución gradual del volumen del hueso
heterotópico.
La gammagrafía indica, por el cese de
la captación isotópica, el final de la maduración definitiva de la osificación.
Rx: Miositis osificante circunscrita a
nivel de la cadera postraumática.
TAC: La apariencia por TAC es característica, generalmente se trata de una
masa intramuscular con calcificación periférica en anillo. El centro de la masa es hipodenso. Las lesiones maduras por lo general muestran una calcificación más difusa. También
se puede observar edema alrededor de la lesión pero éste se estudia
mejor con RM.
La ecografía pone de manifiesto una masa en tejidos blandos con
calcificaciones periféricas, sin poder delimitar nítidamente sus demarcaciones en relación con tejidos circundantes.
Aun cuando la impresión clínica esté fuertemente orientada al
diagnóstico correcto, los caracteres de la masa, densa, dolorosa, adherida al hueso, de crecimiento rápido, unida al cuadro radiográfico
tan inquietante, obliga muchas veces a continuar el estudio con una
biopsia.
El patólogo, junto con recibir un material que abarque una extensa
zona de la masa tumoral; debe ser informado claramente de los hechos clínicos y del documento radiográfico.
La miositis osificante quizás sea el cuadro patológico donde resulta más trascendente el estudio conjunto del caso por parte de los tres
especialistas: clínico, radiólogo y patólogo.
Considerando el riesgo de confusión anatomopatológica entre
Miositis osificante y Osteosarcoma, no sería prudente realizar la biopsia en cualquier laboratorio.
+<+/6.3+18S=>3-9./6+39=3>3==3-+8>/$<+?7M>3-+
$
El diagnóstico debe ser siempre clínico y por imágen,teniendo
en cuenta que se debe realizar un control periódico ecográfico.En la
historia clinica el deportista nos cuenta que suele haber tenido una
contusión en una región específica,por un golpe del contrincante o
de un objeto externo. Hemos de evitar y ser prudentes en la “genera-
))(!$ % $%&$'&!!P*$'P!$&!"D
a
b
c
a. Rx simple: Extensa calcificación de partes blandas en la pierna. b. RM:
Secuencia potenciada en T1 que muestra secuelas de fractura de tibia Corte
sagital. c. RM: Extensa Miositis Osificante.
lización” que existe en algunos profesionales sanitarios,de que este
cuadro patológico de MOT es producido por las maniobras enérgicas
realizadas por los fisioterapeutas.Este “san benito” aceptado sólo culturalmente, pero no por evidencia científica, por una parte de la comunidad médica,en la mayoria de las veces y en un porcentaje elevado,
es injustificado.Y es falso por los siguientes motivos:
-
-
-
-
-
Los profesionales de la fisioterapia saben perfectamente cual es
el protocolo a seguir ante una lesión aguda muscular e igualmente saben los efectos y contraindicaciones de cualquier técnica de
terapia manual y electrotermoterapia.
Muchas lesiones de MOT pasan desapercibidas ,pueden incluso
ser asintomáticas,y las calcificaciones pueden permanecer o llegar a desaparecer en lapsos variables del tiempo.
Sin que haya existido maniobras de masaje enérgicas inmediatamente posterior a la lesión muscular ,sólamente técnicas de control del edema,inflamación y dolor como la aplicación de RICES
puede dar lugar a la aparición de un cuadro de miositis osificante.
El impacto directo del músculo contra el periostio produce un vector de fuerza compresiva que asociado a la contracción muscular
del deportista en el momento de la lesión,provoca una importante
rotura de fibras musculares yuxtaperiósticas con su consecuente
hemorragia e infiltración de células mesenquimales indiferenciadas, en la zona hemorrágica.
Esta cascada fisiopatológica favorece la creación de una masa
activa de fibroblastos inmaduros en el centro de la lesión con focos de pequeñas hemorragias intersticiales,siendo éste, el axioma
histopatológico de la aparición e instauración de una miositis osificante circunscrita en la región afectada.
El estudio radiográfico convencional es tardíamente positivo,entre
2-3 semanas no aparecen la producción osteoide en las imágenes.
Al igual que en la imagen ecográfica no se visualiza la correspondiente osificación con sombra acústica posterior hacia las dos o
tres semanas postlesión.
Por otra parte y sin querer minimizar la causa iatrogénica de una
MOT,sí que se ha de evitar que ante una lesión deportiva,sea de las caracteristicas que sean, el deportista no se debería poner en manos a
una persona ajena al ámbito profesional y académico sanitario,como
serían los masajistas.El deportista durante la historia clinica nos comenta que ha sido tratado con masajes intensos y profundos,que esto le proporcionaba dolor en el momento de hacerlo pero que después notaba
una mejoria importante y que por eso los repetía de forma sistemática.
Es fundamental para evitar o minimizar la aparición de una MOT
realizar un correcto diagnóstico clínico basado principalmente en:
•
Vulnerabilidad de aparición de MOT en músculos solidarios al
hueso,como sería el vasto intermedio del cuádriceps (Leucouvet
F et col,2001).
7
LD +% & % & '$$ ($$! ($$!D +P+
•
•
•
•
•
•
Ante una lesión por contusión de estos músculos es fundamental iniciar desde la fase aguda inmediata a la lesión un tratamiento preventivo con RICES,indometacina (Indocin 40 mg) como inhibidor de la células osteogénicas y bifosfatos que retrasan la agregación de apatita
bloqueando la conversión de fosfato cálcico en hidroxiapatita.
En la exploración clínica,las técnicas de palpación nos permite
detectar un tejido endurecido,doloroso ,caliente y aumentado de
volumen en su tamaño.
Puede ir acompañado de una limitación importante del arco
articular,principalmente en el vasto intermedio y no tan evidente en
el vasto lateral,en donde la limitación del movimiento es mínima.
Durante la observación se puede apreciar un cierto derrame intraarticular de la rodilla asociado a dolores del tendón cuadricipital
tanto distal como proximal.Generalmente como consecuencia de
que el deportista no viéndose limitado funcionalmente realiza ejercicios de potenciación para acelerar su recuperación.
Teniendo en cuenta la aparición tardia de imágenes ecográficas
de MOT,debemos realizar estudios seriados de evaluación ecográfica para detectar imágenes sugestivas del cuadro clínico.
Mantener en lo posible el arco de movilidad completo e iniciar técnicas de flexibilización muscular por debajo del umbral del dolor.
El patólogo se encuentra en el inminente peligro de diagnosticar el
caso como un osteosarcoma; sobre todo si se le ha negado información clínico-radiológica.
Por el contrario, advertido de los antecedentes, extiende su estudio a muchos otros campos de la lesión y detecta el «fenómeno de
zona». En él se advierte una paulatina «maduración» histológica del
proceso hacia la periferia de la masa «tumoral», mientras que en el
centro persiste el cuadro histológico con caracteres de inmadurez,
que sugieren aspectos sarcomatosos.
El «fenómeno de zona» con variaciones en el estado de «maduración» de los tejidos, corresponde a un elemento de juicio trascendental en el diagnóstico entre la miositis osificante y el osteosarcoma
(característico de éste último: el efecto de “zonificación” inverso, con
presencia de osteoide en el interior, y células fusadas en la periferia.
Muestra, también, diferentes grados de atipia y destrucción de tejidos
blandos adyacentes).
El estudio de ultrasonografia se solapa en muchos casos con la
imagen histopatológica,ya que demuestra un centro hipoecoico,que
corresponde a la masa de fibroblastos inmaduros,rodeado perfericamente por una línea en forma de halo y muy bien definida
hiperecoicamente.A este patrón ecografico que acabo de describir se
le domina “efecto zona”.
8+>97Q+:+>96S13-+
En el examen macroscópico, la miositis osificante tiene una cáscara de hueso y un centro rojo-castaño blando. La masa puede unirse
al hueso por un tallo o podría estar en continuidad con el periostio.
Alternativamente, la masa puede sólo estar unida al músculo.
El aspecto macroscópico de la lesión es inquietante, al simular un
genuino sarcoma osteogénico.
La formación de hueso maduro rodeado de osteoblastos y la presencia
de un estroma laxo y fibroso sin atipia son característicos de esta
lesión.
Biopsias mezquinas, tomadas en el centro de la masa «tumoral»,
falta de información clínico-radiológica, son las causales que explican
los errores de diagnóstico por parte del patólogo y que terminan con
resultados desastrosos (amputaciones).
Más que nunca, en cuadros de esta naturaleza, el patólogo está en
su derecho al negarse a dar información diagnóstica, si se le niegan
antecedentes de la clínica o la radiología.
3+18S>3-9.30/</8-3+6
Aspecto macroscópico de la lesión donde se observa una masa bilobulada con una superficie lisa y de apariencia ósea.
Microscópicamente, la miositis osificante parece diferente en la
periferia y el centro. En la fase aguda hay una proliferación de células
mesenquimales indiferenciadas que infiltran el músculo. Aproximadamente a las 2-3 semanas, empieza la producción de osteoide en la periferia y el tejido fibroso empieza a formarse alrededor de la cáscara.
El centro de la lesión será una masa irregular de fibroblastos inmaduros. Moviendo hacia el borde, habrá islas de osteoide desorganizado.
En el borde de la lesión, hay trabéculas de tejido lamelar hueso. Puede
haber también un componente de cartílago. Este proceso está en contraste con el osteosarcoma dónde la osificación empieza en el centro
de la lesión.
8
El diagnóstico más importante de esta patología, y que es necesario que la nombremos es el osteosarcoma (dado que es muy frecuente
que haya confusión entre ambos).
Es preciso destacar que un 20% de miositis osificantes han sido
consideradas como sarcomas y tratadas como tales (irradiación a
fuertes dosis, amputaciones).
Otros diagnósticos diferenciales como osificaciones postraumáticas, osteomas de partes blandas, tendinopatías calcificantes, enfermedad de las inserciones tendinosas, calcinosis pseudotumoral, condromas de partes blandas (excepcional,fijación neta del Gadolinium
en la masa cartilaginosa), etc.
Miositis osificante
Otras osificaciones
))(!$ % $%&$'&!!P*$'P!$&!"D
49=4>4=!=4.,8>0
$<+>+73/8>9
El tratamiento de la miositis osificante es generalmente conservador. La cirugía en fases precoces está contraindicada. La escisión
es una opción después de que haya una disminución evidente de la
actividad en el rastreo óseo. Si se deja, la masa puede disminuir de
tamaño.
Inicialmente, se manejan los pacientes con reposo y agentes antiinflamatorios. La terapia física suave se instituye cuando el calor
local, edema, y el dolor disminuyen. El fortalecimiento muscular con
isométricos suaves, el rango de movimiento activo asistido ejercido
dentro de los límites del dolor es aumentado progresivamente hasta la
recuperación funcional plena. La manipulación debe ser evitada.
En las formas postraumáticas es fundamental su prevención, mediante la reducción correcta y estable de las fracturas con extirpación de los fragmentos libres y evitando las maniobras violentas y los
intentos de reducción reiterada, igualmente es fundamental evitar la
movilización pasiva brusca y los masajes en la rehabilitación de los
codos infantiles.
En las artroplastias el uso sistemático de indometacina durante
los dos primeros meses del postoperatorio parece ser la medida más
efectiva.
En las miositis neuropáticas la movilización precoz, evitando las
posiciones mantenidas, permite limitar el desarrollo de la miositis y
conservar un grado de movilidad aceptable.
La cirugía para la extirpación en bloque de la zona osificada está
indicada cuando la limitación funcional es muy grande. Hay que tener
en cuenta, que el tratamiento quirúrgico entraña un gran riesgo de recidiva, por ello se realiza con maduración completa de la osificación,
en ausencia de signos de evolutividad (normalización de fosfatasas
e hidroxiprolinuria y ausencia de captación gammagráfica) y siempre
bajo protección de indometacina o difosfonatos.
No existe hasta el momento terapia efectiva conocida, los principales fármacos utilizados hasta ahora son los difosfonatos, más específicamente el etidronato disódico; Jones y Rocke reportaron en el
año de 2002 una serie de 21 pacientes, tratados con isotretinoína con
aparente buen resultado, sin embargo, los reportes en la literatura con
respecto al tratamiento de esta enfermedad siguen siendo controvertidos.
El cuadro no requiere de ningún tratamiento especial. Debe ser
observado en el tiempo. La extirpación de la lesión sólo está justificada si compromete estructuras vecinas (neurovasculares), lo cual es
excepcional.
Los intentos de extirpar la masa cuando, aun no se encuentra en
plena fase de «maduración», lleva indefectiblemente a la reproducción del proceso.
39=3>3=9=3-+8>/:9=><+?7M>3-++=9-6Q83-9
Jugador de fútbol profesional de 22 años de edad, hace tres semanas recibió un impacto con rodilla en la región lateral del tercio
distal del muslo,correspondiéndose con la región del vasto lateral del
cuadriceps.En la primera exploración ecográfica no se observó imágenes sugestivas de miositis osificante.Se le recomienda reposo en
su actividad deportiva y tratamiento de fisioterapia. A las dos semanas
acude a consulta y en la exploración clinica se observa una región
dolorosa a la palpación en los dos tercios distales del vasto lateral.
El paciente refiere especialmente dolor en la unión miotendinosa distal del vasto externo.Presencia de derrame intrarticular en rodilla de
grado leve-moderado y una región edematosa bien delimitado en el
vasto lateral del cuádriceps.Se le realiza una primera ecografia y no
se observa ninguna lesión ni en los fascículos superficiales ni profundos del músculo,sólo una imagen hipoecogénica difusa característica
de la contusión muscular,propia de la sufusión hemorrágica en lasa
fibras musculares yuxtaperiosticas.Inicio el tratamiento de fisioterapia
siguiendo el protocolo del centro rehabilitación deportiva Barcelona
(CEREDE).A la tercera semana le realizo una segunda ecografia en la
))(!$ % $%&$'&!!P*$'P!$&!"D
que se puede observar una región hiperecoica que se corresponde
con el tejido laminar osificado dentro del músculo.
Se pide apoyo interdisciplinar con los traumatólogos que colaboran con CEREDE y prescriben tratamiento con AINE indometacina y
bifosfonados, e igualmente consideramos conveniente seguir con tratamiento de fisioterapia dentro del protocolo CEREDE.
A continuación, se presenta el caso del jugador de fútbol profesional de 22 años de edad,que hace siete semanas recibió un impacto
en la rodilla en la región lateral del tercio distal del muslo, correspondiéndose con la región del vasto lateral del cuádriceps y causándole
una MOT a nivel del vasto intermedio. En la siguiente eco se observa
los primeros signos ecográficos de MOT el primer día que asistió a
consulta (hace cuatro semanas).
Se hace tratamiento intensivo con EPI (Electrolisis percutánea intratisular) para reducir la sufusión hemática los primeros 8 días, para
posteriormente iniciar un tratamiento en sobrecarga excéntrica en
sector óptimo funcional.
A las 4 semanas de tratamiento ,se observa claramente como los
islotes osificados no producen sombra posterior en periostio de fémur y cómo ha disminuido su ecogenicidad respecto a las primeras
ecos. La sufusión hemática ha desaparecido por completo y el músculo vasto intermedio presenta una imagen normal en su estructura y
engrosamiento.
Durante 4 semanas de tratamiento según protocolo CEREDE el
paciente inició su actividad deportiva y competitiva sin tener ninguna
molestia ni recaída.
3,6391<+0Q+
1. DÍAZ E. Defecto fibroso metafisiario, displasia fibrosa y osificación
heterotópica. Clínica Medwave. 2003; 3(8): 12.
2. GARCÍA CALLEJO FJ, MORANT VENTURA A, ORTS ALBORCH MH,
BLAY GALÁN J, MARCO ALGARRA J. Head and neck lesions caused
by systemic progressive ossifying fibrodysplasia (Munchmeyer’s disease). Acta Otorrinolaringol Esp. 2000; 51: 646-54
3. ALAZRAKI NP, DAVIS MA, JONES A G, MARTY, RAYMOND, MCNEIL BJ, SIEGEL BA. Skeletal system. In Nuclear MedicineReview
Syllabus, pp. 539-586. Edited by P. T. Kirchner. New York, Society of
Nuclear Medicine, 1980.
4. American Academy of Orthopaedic Surgeons: Actualizaciones
en Cirugia Ortopédica y Traumatología. Volumen 4. Garsi. Madrid
1993.
5. American Academy of Orthopaedic Surgeons: Actualizaciones en
Cirugia Ortopédica y Traumatología. Volumen 5. Masson. Barcelona 1997.
6. AMENDOLA MA, GLAZER GM, AGHA FP, et al: Myositis ossificans
circumscripta: computed tomographic diagnosis. Radiology 1983
Dec; 149(3): 775-9.
7. DELATYCKI M, ROGERS JG: The genetics of fibrodysplasia ossificans progressiva. Clin Orthop 1998 Jan; (346): 15-8.
8. ENZINGER FM, WEISS SW: Osseous soft tissue tumors. In: Soft tissue tumors. St. Louis, Mo: Mosby-Year Book Inc; 1995: 1013-1021.
9. FUTANI H, ITOHARA S, MARUO S, TATEISHI H: A report on 2 cases
of myositis ossificans in childhood. Acta Orthop Scand 1998 Dec;
69(6): 642-5.
10. HAIT G, BOSWICK JA JR, STONE NH: Heterotopic bone formation
secondary to trauma (myositis ossificans traumatica). J Trauma
1970 May; 10(5): 405-11.
9