la enfermedad pediátrica crónica y las hospitalizaciones múltiples
Anuncio

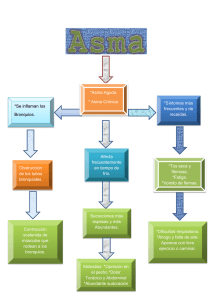
LA ENFERMEDAD PEDIÁTRICA CRÓNICA Y LAS HOSPITALIZACIONES MÚLTIPLES Hay millones de niños con enfermedades crónicas. Los problemas pediátricos tienden a representar un mayor factor de riesgo para la perturbación emocional. Un factor que puede haber dificultado el progreso en este área ha sido la gran variabilidad en los resultados obtenidos en los estudios diseñados para demostrar la asociación entre las enfermedades tempranas y los problemas subsecuentes en el desarrollo emocional. El rango de adaptación a la enfermedad física es ancho, hay mucha variabilidad en el desarrollo del niño en respuesta al factor estresante temprano. Algunos niños parecen crecer como héroes a pesar de los largos períodos de síntomas que dificultan y prolongan los tratamientos dolorosos, con interrupciones en la escuela y experiencias desagradables. Dos acercamientos para desarrollar una comprensión conceptual del impacto emocional de las enfermedades médicas en los niños: - La primera estrategia es buscar respuestas típicas que ocurren en los niños con diferentes enfermedades médicas. Los investigadores han descrito que los niños con enfermedades severas persistentes tienen mayoritariamente dos preocupaciones: la autoestima y el mantenimiento de las relaciones. Sin embargo, estas dificultades también están presentes en niños físicamente saludables que crecen en ambientes de estrés. Esto apuesta problemas en la formación de la propia identidad y de crear relaciones. - El segundo acercamiento se basa en la descripción de las características de cada enfermedad severa crónica. La meta es identificar un juego específico de síntomas físicos asociados a los problemas de adaptación. Esta perspectiva también considera el contexto familiar y social. Es necesario definir las variables para ver como se modifica el desarrollo del niño. Este acercamiento requiere un análisis de las interacciones de la enfermedad relacionado con los factores de riesgo, el riesgo familiar, los factores proteccionistas y el riesgo medioambiental. Este acercamiento también enfatiza y fortalece las influencias proteccionistas como un aspecto esencial del tratamiento del niño, es fundamental aumentar al máximo el impacto terapéutico potencial de la familia del niño y de su entorno. ¿CUÁLES SON LOS FACTORES DE RIESGO DE LA ENFERMEDAD? - El periodo de desarrollo es particularmente difícil entre los 6 meses y los 5 años, y durante la adolescencia temprana. - Cuando la enfermedad es el resultado de una exposición medioambiental (por un trauma o infección) o es por herencia genética, esto proporciona un estrés específico en la familia. - El retraso prolongado del diagnóstico o el mismo diagnóstico tiene un impacto negativo en la familia. - La deformidad física e invalidez influye negativamente sobre el desarrollo de la autoimagen y la disponibilidad de apoyo. - Un prognosis negativo tiene mayor riesgo para el desarrollo emocional adaptable. - La enfermedad relaciona los factores de riesgo con las características de la enfermedad crónica específica poniendo al niño en un mayor riesgo de perturbación emocional. - Los niños enfermos físicamente no son inmunes a los efectos negativos de la pobreza, a la pobreza parental, al divorcio paternal, al abandono y al abuso. Además de éstos y otros factores de riesgo, estos niños deben cubrir sus síntomas físicos, las limitaciones funcionales, disrupción y tratamiento doloroso. Estos niños acostumbran a beneficiarse de los factores de la relación proteccionista, o de apoyo de los médicos y del personal. La familia que sabe que su niño tiene una enfermedad crónica seria, esto no significa que este niño se deprima inevitablemente, o que se sienta rechazado socialmente. La enfermedad crónica debe verse como una condición caracterizada por serios desafíos que pueden superarse o pueden llevarle a un sentido de derrota emocional. Es importante el enfoque que da el pediatra a la familia cuando esta recibe el diagnóstico. Hay niños que superan sus síntomas con éxito, pero otros en las mismas condiciones caen en la dificultad. Es fundamental la consulta al psiquiatra para ayudar al niño y a la familia que no pueden superar el trauma emocional asociado a la enfermedad médica. Cuando la enfermedad esta relacionada con los factores de riesgo, entonces contribuye a desarrollar la psicopatología en el niño y a sus padres. ¿Cómo impacta en el momento del ataque? El momento en que empieza la enfermedad tiene un impacto y un efecto diferente en la enfermedad crónica. El principio terapéutico ha de ir guiado a los síntomas dolorosos y aterradores de las enfermedades crónicas, que es la mayor dificultad para los jóvenes. Al principio a los niños les falta la habilidad de entender la globalidad del concepto de enfermedad y la razón para los tratamientos. La excepción a este principio son los niños muy pequeños. Durante los primeros meses de vida, la organización del sistema nervioso central esta inmadura y puede contribuir a la amnesia real de los aspectos traumáticos de la enfermedad. Si el momento de inicio de una enfermedad seria es durante la adolescencia puede tener consecuencias muy estresantes en consideración al desarrollo de la imagen corporal, la formación de la autoidentidad, y la aceptación de los problemas. El inicio o ataque de una enfermedad crónica durante estos años puede romper dramáticamente el proceso normal de desarrollo, encontrando más dificultades a todo nivel. Los síntomas más frecuentes y comunes es el aumento de los síntomas depresivos y la ideación suicida. El riesgo del suicidio real debe tomarse muy en serio. ¿Cómo afecta la naturaleza etiológica de la enfermedad? Debe apreciarse la manera cómo el niño entiende su enfermedad, y semejantemente, el sistema de creencia de los padres del niño. Es importante entender los elementos racionales e irracionales. Las enfermedades genéticas proporcionan un desafío especial, porque hay un elemento de responsabilidad racional que debe ser considerado. El remordimiento, la culpabilidad,: aparecen cuando una enfermedad familiar pasa a la próxima generación. Es necesario tratar la responsabilidad paternal, como aspecto crítico y de ayuda para la familia, y más aun cuando hay desafío entre los padres. Cuando una enfermedad es causada por una infección, hay un eslabón más claro entre la conducta paternal potencial y el resultado de la enfermedad. Cunado esta se podia prevenir con las inmunizaciones recomendadas, entonces los padres son los que ponen al niño en un mayor riesgo. La lesión traumática es quizás el más difícil, y, particularmente para los niños jóvenes. Cuando hay un elemento de abandono asociado con la lesión, el niño esta expuesto a una enfermedad crónica, el impacto negativo de la relación paternal con el niño es muy serio. En contraste, cuando es una enfermedad que se cree que es fuente de "una fuerza mayor", esto mantiene la tensión interpersonal menos directa para el paciente y su familia. En estos casos, nadie siente la culpa, y la "razón" para la enfermedad se acepta y tiene mayor comprensión para la familia. Sin embargo, incluso en presencia de la aceptación superficial de la enfermedad, siempre hay un período de depresión y amenaza. Hay que trabajar la pérdida de las esperanzas de la familia, para un futuro más saludable para el niño. Los factores estresantes son motivos de complicar la enfermedad. La tarea terapéutica requiere un cambio, fuera de la preocupación del porque ha surgido la enfermedad. Debe determinar de qué tratamiento debe comenzar y cómo la familia puede adaptarse a los cambios que la enfermedad traerá inevitablemente a sus vidas. es de especial consideración la enfermedad de origen genético para avisar del riesgo cuantificable para futuros niños en la familia. El pediatra y el consejero genético que trabajan en el equipo de tratamiento deben explicar a los padres el riesgo para los futuros niños. Una vez la familia puede apreciar este riesgo, el psiquiatra del niño juga un papel importante ayudando a la familia a integrar el significado de esta realidad y tomar las decisiones en base a la máxima información para evitar daños adicionales. ¿Cómo afecta y ayuda la certeza del diagnóstico? Una vez se establece el diagnóstico con certeza, el niño y su familia pueden empezar el proceso de asimilar los cambios de vida que exige el manejo de la enfermedad. Cuando hay un largo período de incertidumbre y surgen síntomas físicos, los procesos negativos pueden romper la relación familiar, incluso con los médicos. Como regla general, tratar un problema definido es menos difícil que cubrir con el desconocido. Este principio proporciona una guía para el equipo médico que tiene que notificar noticias dolorosas, como el diagnóstico de una enfermedad crónica, según el caso puede tentarse de especificar el término en unos meses, esperando a que la famila este preparada para oírlo. Esto es muy común en el caso de una enfermedad terminal. En muchos casos, los padres y el pediatra pueden conspirar para evitar de compartir el prognosis con el niño joven. La consulta al psiquiatra normalmente se incita porque es particularmente hábil hablando directamente con los niños y se entrena para entender la naturaleza de sus respuestas emocionales. Ésta puede ser la única posible manera de proceder, y la estrategia esta más elaborada. Debe intentar tener sentido lo que le dicen sobre la enfermedad y la manera en que las personas más importantes para el niño están respondiendo a él o ella. Siempre que sea posible, es más educativo que el psiquiatra del niño haga el papel de facilitador en una sesión con la familia y el pediatra, para explicar el diagnóstico desde distintas perspectivas y confianzas. La meta de este esfuerzo es establecer un franco prognosis del niño para que empiecen a entender las comunicaciones emocionales de sus alrededores. Finalmente, el objetivo es asegurar que los padres y el pediatra podrán ser conscientes de los deseos del niño cuando ellos toman decisiones difíciles del tratamiento. ¿Cómo afecta el grado de deformidad e invalidez? La presencia de deformidad física e invalidez funcional aumenta el impacto negativo de la enfermedad crónica. Estas enfermedades normalmente se asocian a la limitación. El primer principio del equipo de tratamiento es determinar cómo ayudar al niño a dirigir los problemas que irá encontrando y minimizar los efectos negativos en su desarrollo emocional. Un mayor grado de deterioro físico no correlaciona directamente con una mayor psicopatología. Una gran deformidad física es un problema difícil a lo largo de todo el desarrollo. El momento de más vulnerabilidad es durante la adolescencia temprana y media. La meta del tratamiento no debe ser negar el impacto de la deformidad, sino proporcionar respuestas emocionales que, a pesar de la desfiguración, el niño todavía es una parte estimada de la familia y de su comunidad. El niño debe sentirse incluido en la vida familiar, de manera substantiva y cierta, entonces acostumbran a ser absolutamente eficaces. Una estrategia particularmente útil para normalizar la experiencia del niño es a partir de las experiencias con otros grupos de características similares, y que hayan hecho un ajuste adecuado. Este es uno de los aspectos terapéuticos. ¿Cómo es de importante la prognosis y el curso de la enfermedad? El niño debe aprender a vivir con su enfermedad crónica, pero en el caso de que exista una esperanza razonable de proporcionar un futuro con una pequeña invalidez, es importante mantener la posición optimista desde el equipo médico y la familia, de manera que sea una situación más adaptable. En contraste, frente la enfermedad terminal existen grandes desafíos específicos para la familia y en el tratamiento. En estos casos, después de lograr el primer desafío terapéutico, es de ayuda hacer un reconocimiento abierto de la posible muerte inminente del niño, el equipo de tratamiento debe empezar un largo proceso de ayudar al niño y familia, pasando por las distintas fases de la enfermedad, como el rechazo, que es una defensa común y debe tratarse con mucha sensibilidad. La muerte inminente del niño es una de las tragedias más terribles y difíciles para su familia. Los padres siempre necesitan tiempo para encontrar la manera de movilizar los apoyos familiares y reorganizar sus esperanzas y expectativas futuras. LAS ENFERMEDADES CRÓNICAS SEVERAS Es frecuente que una enfermedad durante la infancia deje problemas y limitaciones que salen posteriormente expresados desde las secuelas emocionales severas, y entonces requieren la intervención psiquiátrica al niño. Hay cinco enfermedades crónicas bastante distintas como modelos de problemas clínicos, y que se presentan en un porcentaje importante en la población infantil, (del 5,8% en niños con menos de 5 años y del 7,4% en niños de entre 5 y 14 años). Estas cinco enfermedades crónicas pediátricas son: 1.- El asma 2.- La epilepsia 3.- La fibrosis quística 4.- La diabetes mellitus dependiente de la insulina 5.- Las malignidades pediátricas. ¿QUÉ ES EL ASMA? ¿CÓMO SE VIVE ESTA ENFERMEDAD? El asma se define como una enfermedad de la vía aérea reactiva, es reversible y esta activada por los factores inmunológicos y no-inmunológicos. Es hereditario, y tiene mayor riesgo en primer y segundo grado los miembros familiares. Considerando que el immunoglobulin de suero E puede jugar un papel en la expresión de los síntomas de muchos pacientes con asma. La enfermedad es heterogénea en su presentación, y hay distintos mecanismos prominentes para los pacientes. El inicio del asma normalmente ocurre en los primeros años de vida; aproximadamente el 75% de los niños con asma desarrollan la experiencia dentro de sus primeros 3 años. Sin embargo, puede empezar a cualquier edad, y esto representa un problema clínico importante. El pánico asociado con el inicio rápido e intenso, con la estrechez del pecho y el dolor respiratorio es un problema, y particularmente aterrador para los niños más jóvenes que tienen sensación de ahogo. El ataque inicial más temprano es más difícil de manejar, considerando que el asma durante la adolescencia, es más fácil de que se adapten que a otras enfermedades crónicas que se levantan durante estos años críticos. Las razones incluyen la disponibilidad de agentes farmacológicos que permiten controlar los síntomas. Durante mucho tiempo se decía que los niños muy asmáticos tenían mayor capacidad de encapuchar la ansiedad y los desórdenes depresivos. El origen del asma es complejo y todavía no se entiende por completo. Hay un factor genético de riesgo, pero inequívocamente los factores medioambientales con un elevado nivel de inmunoglobulinas E, también son necesarios para la expresión de la enfermedad. La exposición al humo del cigarro es un factor no específico irritante que puede afectar al asma. Existe una amplia gama de factores potenciales que se involucran en la expresión y la complicación de la enfermedad. No se puede atribuir una causalidad específica, es el supuesto conjunto de experiencias asociadas. Sin embargo, hay estrategias terapéuticas potenciales a la conducta familiar, como la relación entre el niño y el padre, que pueden retardar o prevenir el inicio de los síntomas. El establecimiento del diagnóstico de asma puede ser difícil en los primeros meses de vida. Algunos pediatras evitan el diagnóstico en los primeros años de vida para no estigmatizar al niño, y lo nombran bronquiolitis, aunque puede ocurrir sin infección. Hay que vigilar, porque esto evita una confrontación temprana con el problema, y una visión demasiado optimista puede llevar inadvertidamente al tratamiento inadecuado de la enfermedad, consiguiendo un peor resultado a largo plazo. El asma raramente tiene síntomas visibles, sin embargo, entre el 5-10% de los niños asmáticos que dependen de los esteroides, pueden presentar cambios aparentes. Estos niños padecen de insuficiencia respiratoria crónica y esto puede producir un aumento torácico con el desarrollo de un pecho en forma de barril, además de las dificultades para el crecimiento de estatura. La limitación de la actividad es un problema importante para los niños. Una tendencia paternal natural es albergar a los niños asmáticos de los rigores de un intenso ejercicio, pero esto esta claramente desaconsejado. El impacto beneficioso permite una mejor aptitud que facilita la adaptación de los niños asmáticos. Así, para la mayoría de los niños con asma, la ceración de un programa activo de normalización de sus actividades es el acercamiento clínico más apropiado. La prognosis del asma es compleja. Siempre hay un pequeño riesgo de sufrir un ataque fatal. Por esta razón es fundamental la dirección apropiada del tratamiento para conseguir una mayor probabilidad de remisión de síntomas, tanto a nivel farmacológico, a nivel cognitivo-conductual, y con intervenciones psicológicas para aprender a controlar los síntomas. Es probable la remisión de síntomas, incluso permanentemente. La prognosis está menos clara para los niños que dependen de los esteroides para combatir el asma, y tienen mayor riesgo de un episodio fatal. Aunque la mortalidad asociada se tasa con la enfermedad estabilizada. Es importante que el niño aprenda a sentir las señales fisiológicas de su cuerpo cuando este le advierte de un dolor respiratorio, para hacer un trabajo mental e intentar invertir la broncoconstricción. El control de los esteroides es difícil, pero esencial para estos niños, ya que los efectos laterales de la prednisona le pueden estar perturbando. Así, las reacciones negativas al tratamiento con esteroides son particularmente comunes en los adolescentes que son conscientes de las advertencias. Aunque no lo parezca el entorno familiar es un factor de riesgo muy importante. ¿QUÉ ES LA EPILEPSIA? ¿CÓMO SE VIVE ESTA ENFERMEDAD? Muchos que los desórdenes del sistema nervioso central son lo bastante heterogéneos como para ser clasificados ampliamente dentro de la epilepsia crónica. La epilepsia se puede definir como una condición caracterizada por los efectos motores mayores y persistentes. Afecta aproximadamente a cinco niños de cada mil. Es particularmente común que el inicio ocurra en los primeros años de vida. Raramente, la transmisión hereditaria es la causalidad atribuida. A menos que empiece después de la lesión física producida por los problemas de responsabilidad paternal. El nivel de ansiedad asociado al diagnóstico de epilepsia depende de cómo la familia entienda la prognosis y la causa. Aunque solo un estado febril ya es causa de preocupación persistente. En general, las enfermedades del sistema nerviosa central tienen un mayor impacto en el niño y su familia. Hay múltiples factores de riesgo, y muchos son desconocidos, pero se sabe que influye la desviación del desarrollo emocional, el estrés psicosocial, el inicio y las repeticiones. También encontramos que la inferencia del daño del sistema nervioso central puede ser directamente responsable del inicio de las perturbaciones conductuales y emocionales. El inicio de la epilepsia en la adolescencia es una importante perturbación para el desarrollo psico-socio-motriz. Los factores estresantes naturales de todo adolescente para lograr una mayor independencia pueden estar dramáticamente interrumpida por la incertidumbre de los episodios epilépticos. El diagnóstico diferencial de la epilepsia es complejo. Un ataque inicial a menudo es difícil de diferenciar de un episodio de pérdida de consciencia, y este puede ser causado por múltiples factores cardíacos o funcionales. La confusión que establece su naturaleza produce una ansiedad y pérdida de confianza considerable. La epilepsia no produce una deformidad física persistente, pero hay estigmas emocionales y prejuicios contra las personas con epilepsia, donde se asocia la epilepsia con la locura y el deterioro mental. Son niños que a menudo presentan limitaciones en sus habilidades para el deporte u otras actividades. El frecuente impacto negativo sobre la autoestima es por la experiencia repetida de pérdida del control. Los padres y los equipos médicos han de construir un plan estratégico apropiado para aumentar al máximo las oportunidades de que el niño se pueda desarrollar en un sentido autónomo y independiente. Existe un mayor riesgo de que las personas con epilepsia sufran otras psicopatologías. Hay múltiples factores que se asocian con el desarrollo de síntomas psiquiátricos, com la edad de inicio de la epilepsia, la duración de la enfermedad y sus signos, la percepción de los estigmas relacionados en su entorno, la experiencia de la perturbación, los efectos en la autoestima, la percepción de estar rechazado. Además de eventos adversos como la tensión financiera y las dificultades profesionales. Se esta trabajando para lograr la intervención quirúrgica con un resultado exitoso a largo plazo. ¿QUÉ ES LA FIBROSIS QUÍSTICA? ¿CÓMO SE VIVE ESTA ENFERMEDAD? La fibrosis quística es la enfermedad de un autosoma recesivo que afecta aproximadamente al 0,05% de los niños de piel blanca y a muchos menos niños negros y asiáticos. Aproximadamente el 5% de los adultos blancos son portadores del gen para la enfermedad. La expresión de los síntomas de la fibrosis quística es universal e involucra a múltiples órganos y sistemas. Encontrando que la obstrucción de la vía aérea bronquial crónica a menudo lleva a la infección. La mala digestión lleva consecuencias y defectos pancreáticos y síntomas gastrointestinales desagradables. La fibrosis quística también se nombra mucoviscidosis, por el aumento de viscosidad en las secreciones, ya que esto representa el origen de muchos de los síntomas. Los órganos más afectados incluyen los pulmones, el páncreas, el hígado, los intestinos, y los órganos genitales. La presentación inicial de la enfermedad generalmente son síntomas pulmonares o gastrointestinales, y esto puede retardar la determinación del diagnóstico. La proporción media de la esperanza de vida de los pacientes con fibrosis quística ha aumentado más allá de los 20 años. El 98% de los pacientes masculinos son estériles, y los embarazos se asocian con el riesgo de deteriorar la función respiratoria. Sin embargo, se han manejado embarazos exitosos dentro de un contexto de apoyo médico intensivo. El diagnóstico de fibrosis quística normalmente ocurre en la infancia, así que pronto el niño y su familia deben aprender a cubrir los síntomas relacionados. El niño con fibrosis requiere un compromiso y una necesidad de terapia física frecuente, para disminuir la ocurrencia de complicaciones. La función proteccionista de los padres minimiza las secuelas de la enfermedad. Los adolescentes con fibrosis quística experimentan sus síntomas físicos como intrusos y tienen un fuerte impacto negativo en todas sus actividades. Se agudizan los problemas típicos de la edad, además de incluir unos flatus desagradables, malas digestiones, ansiedad, dificultades en la potencia sexual. La enfermedad es el resultado de una ocurrencia del homozigoto, así que dentro del plan terapéutico familiar, es de ayuda entender el componente genético para comprender el alto nivel de expresión fenotípica de la enfermedad. Dado que el genotipo del fetus puede determinarse en el útero, la incertidumbre acerca de un embarazo futuro no es ningún problema. Ambos padres deben ser portadores de la enfermedad para que sus niños desarrollen la enfermedad. Actualmente, la decisión de tener un niño con fibrosis cística incluye el conocimiento de que el padre y la madre contribuyen con un gen disfuncional y ambos están de acuerdo en proceder con el embarazo. Hay estudios que demuestran una mayor incidencia de perturbación psiquiátrica en los niños con fibrosis, aunque tienen un nivel intelectual normal y buenas habilidades académicas. Sin embargo, al presentar dificultades físicas esto conlleva una baja autoestima que degenera a psicopatologías asociadas. Los factores de riesgo son minimizados por los factores de protección como la conducta familiar positiva y la buena calidad del apoyo médico. Hay otros factores de riesgo que incluyen la patología paternal, la perturbación en las relaciones, y las dificultades socioeconómicas. El juego de factores de riesgo, con la severidad de la enfermedad, son los responsables de la mayoría de los disturbios psiquiátricos de estos niños. Se ha demostrado una asociación entre el funcionamiento competente familiar y el ajuste del niño, con dos características: la capacidad de buscar el apoyo social durante los períodos de más estrés y la habilidad de la familia para entender la enfermedad dentro de un contexto religioso, filosófico, o con ideas de referencia. La familia que presenta estas dos características frecuentemente muestra un mejor resultado. ¿QUÉ ES LA DIABETES MELLITUS DEPENDIENTE DE INSULINA? ¿CÓMO SE VIVE ESTA ENFERMEDAD? La diabetes mellitus juvenil con dependencia a la insulina (IDDM) es debida a las células del páncreas que presentan una deficiencia en la producción de insulina. Es una enfermedad muy poco frecuente en los niños muy jóvenes, pero ocurre aproximadamente en el 0,1% de los niños de edad escolar y adolescentes. Los posibles factores que contribuyen a un mejor resultado incluyen lo siguiente: (a) el ataque inicial más tardío, con un impacto menos negativo que en el momento del desarrollo emocional temprano; (b) un modo más eficaz de tratamiento; y (c) el efecto mínimo sobre el sistema nervioso central. Las madres diabéticas que se controlan bien, no presentan ninguna relación con una posible dificultad en el desarrollo psicomotriz de su hijo. Pero si que existe una asociación entre el factor estresor, la glucosa y las concentraciones de trigliceritos que tiene el niño, así, la perturbación en la interacción familiar y el control de la diabetes del adolescente, queda valorado por medio de las concentraciones de hemoglobina y glicosilato, que están más elevadas 5 años después de la valoración inicial. Aunque también se han observado asociaciones entre el ajuste emocional pobre y la dificultad de controlar los síntomas diabéticos repetidamente, la naturaleza de la relación no está clara. El riesgo genético queda poco claro. Establecer el diagnóstico tiene menos dificultad que los problemas terapéuticos asociados con el control de la enfermedad. Afecta a una amplia gama de aspectos diarios, y exige un alto grado de responsabilidad personal para manejar médicamente la enfermedad. Es muy frecuente que el paciente presente síntomas y condiciones de un desorden psiquiátrico, como la depresión y ansiedad. Un tercio de los niños con IDDM tiene problemas emocionales y conductuales apreciables. Sin embargo, eran niños responsables en el cuidado de su enfermedad. Los niños con menos de 12 años a menudo son incapaces de manejar los regímenes del cuidado prescritos en el tratamiento. Es fundamental involucrar a los padres en el mantenimiento y la dirección de la diabetes óptima. ¿QUÉ SON LAS MALIGNIDADES PEDIÁTRICAS? ¿CÓMO SE VIVEN ESTAS ENFERMEDADES, COMO LA LEUCEMIA? Las malignidades pediátricas son raras y pueden empezar a lo largo de la niñez. Las más comunes son las leucemias, normalmente se diagnostican entre los 2 y 4 años de edad. Debido a las mejoras dramáticas en la quimioterapia y tratamiento de la radiación, la leucemia es una enfermedad crónica con un porcentaje de supervivencia actual de más del 50%. Las causas de la mayoría de las malignidades permanecen inciertas. La evidencia del riesgo genético ha aumentado para algunos subtipos de leucemia, pero muchos casos parecen ocurrir esporádicamente. Las malignidades son difíciles de diagnosticar. Por ejemplo, las leucemias pueden ser asintomáticas durante meses, pero, una vez despierta la enfermedad, el diagnóstico es rápidamente definitivo, y se confirma su fiabilidad a través del examen del laboratorio. Dada la importancia del tratamiento temprano agresivo, cualquier retraso en establecer el diagnóstico presenta un problema psicológico en el cuidado de la familia. La mayoría de las leucemias producen una deformidad física mínima. Mientras que tumores sólidos que requieren una intervención quirúrgica producen un cambio radical y abrupto en la imagen del cuerpo del niño. Parece una controversia pero los niveles de perturbación emocional o conductual son relativamente más bajos en los niños con malignidades, que en sus hermanos, que incluso presentan problemas de actuación escolar. Hay tres posibles explicaciones para estos resultados: (a) la irradiación directa sobre el sistema nervioso central tiene efectos en el funcionamiento neuropsicobiológico, (b) la gran cantidad de días que faltan a la escuela, y (c) el impacto duradero de los problemas emocionales y conductuales que habían ocurrido anteriormente en las áreas escolares. El tratamiento de la enfermedad debe considerar el alto riesgo de recaídas de la enfermedad. Se requieren biopsias de la médula espinal, que son dolorosas y otros procedimientos invasivos. Todo esto es particularmente difícil para los niños con el inicio temprano de la enfermedad. La irradiación craneal es un tratamiento muy agresivo, que si se administra antes de los 8 años, puede producir daños neuropsicológicos irreversibles. Específicamente, déficits neuropsicológicos mayores y problemas por el déficit de atención, sobre todo en pacientes con grandes atrofias. En los pocos pacientes que muestran calcificación, necesitan un programa de educación especial, pero pueden obtener unos buenos resultados. La enfermedad crónica no se debe considerar aisladamente de las tensiones coexistentes, como el estrés familiar, la relación con otros niños enfermos, son muchas las dificultades físicas, psicológicas y escolares que conlleva la enfermedad. Sin embargo, hay estudios que hablan de una asociación entre la cohesión familiar y la adaptación al nuevo evento, obteniendo un mejor resultado psicológico en el adolescente con cáncer, en el niño enfermo, y en sus familias, donde comparten una amplia gama de experiencias estresantes. Referente a la percepción de la prognosis, en general: los médicos tienen una visión más negativa, los padres sostienen una idea intermedia, y los niños son los más optimistas sobre su futuro. Aunque probablemente es más terapéutico apoyar un resultado optimista, la expectativa poco realista puede dañar afectivamente y emocionalmente al niño y su familia, provocando un rechazo para no adaptarse a la gravedad de su prognosis médica. Así, evitan mantener la complacencia en las interacciones recomendadas para el tratamiento. ¿CUÁLES SON LOS EFECTOS DE LAS HOSPITALIZACIONES MÚLTIPLES? Una hospitalización pediátrica debe ser considerada como una experiencia en que el niño se expone a un juego de pruebas, inseguridades, miedos, y muchos factores que pueden tener un impacto negativo en la adaptación subsecuente. La evidencia sugiere que una sola hospitalización bien manejada, tendrá el impacto relativamente mínimo en el desarrollo del niño. Sin embargo, las exposiciones múltiples aumentan el impacto potencialmente negativo de las experiencias. Hay distintos factores que influyen en la gravedad del impacto: (a) la naturaleza de la enfermedad, (b) la naturaleza de la experiencia en el hospital, (c) el contexto sociocultural de la hospitalización, (d) las habilidades de adaptación de los padres, y (e) la capacidad del niño de cubrir con la enfermedad. Considerar todo esto es particularmente importante para el desarrollo del niño. La hospitalización dentro de los primeros 6 meses de vida, no se asocia a ninguna dificultad posterior. Sin embargo, los niños entre 1 y 4 años son particularmente sensibles a las hospitalizaciones prolongadas. Durante este periodo, el padre se percibe como la figura de relación y atadura primaria. Desgraciadamente, los padres pueden ser incapaces de modular la experiencia del niño preescolar durante los procedimientos hospitalarios. Esto produce inseguridad al niño y perturbaciones más persistentes en la calidad de sus relaciones. Los niños preescolares normalmente desarrollan un sentido de independencia y autonomía que es incompatible con la conducta pasiva y dependiente que requiere la hospitalización. Además se añade la dificultad para desarrollar las habilidades cognoscitivas preoperacionales. Como consecuencia, no es posible confiar en el pensamiento operacional concreto, y esto significa que las estrategias terapéuticas que requieren la comprensión de las causas específicas pueden tener efectos predecibles, así que no se puede usar para ayudar a estos niños a anticiparse positivamente. Hay que asegurar que los padres se involucren en el equipo de tratamiento durante la hospitalización. El objetivo básico es mantener la seguridad emocional del niño. Cuando los padres son incapaces de cubrir con sus propias ansiedades sobre la enfermedad de su hijo, ellos tendrán más dificultades para modular las experiencias estresantes del niño. Es crítico y de ayuda para los padres tomar un papel activo que proporcione apoyo emocional al niño, incluyendo la importancia de su presencia física. En un clima de apoyo entre todos, el padre es el eslabón crítico y emocional entre el equipo de tratamiento pediátrico y el niño. Si los padres pueden asumir este papel, es aconsejable desde el equipo médico, que animen a los padres a hacer la provisión del cuidado de su hijo. El psiquiatra del niño puede jugar un papel de apoyo a los padres, que están en esta posición difícil, para que entiendan la retrospección de la crisis que han pasado. Ayudar a un niño, que esta en un episodio crítico, requiere una base fuerte de esfuerzos. Si el tratamiento tiene un desenlace dramático, los padres que han colaborado y han ayudado al máximo a su hijo, tendrán un sentimiento de menos culpabilidad o de más aceptación. La alianza entre el equipo médico y la familia es esencial, la confianza y la relación comunicativa con el pediatra es muy importante para el manejo de la ansiedad de los padres y del niño. Esta relación primaria se puede reforzar con la ayuda de las enfermeras. El psiquiatra del niño proporciona el enlace pediátrico del equipo de tratamiento. Además del papel clásico de diagnosticador y terapeuta capaz de intervenir en los momentos de crisis familiar, en las dificultades para activar el desarrollo del niño y de los sistemas familiares. Otro aspecto específico es la responsabilidad de asegurar la comprensión cognoscitiva y emocional de las implicaciones y los procedimientos médicos. Para analizar el impacto de la hospitalización sobre el niño, hay que considerar dos variables: la severidad de la enfermedad y la duración de los procedimientos terapéuticos requeridos. Durante la hospitalización prolongada lo más importante para los niños más jóvenes es asegurar la disponibilidad de las figuras paternas, mientras que para los niños mayores y adolescentes, permanecer en el hospital durante un largo período, conlleva otros problemas y necesidades. Es útil mantener las oportunidades y las experiencias educativas y tutelares para asegurar que no se quedan atrás en sus objetivos de aprendizaje. Además, de mantener un contacto íntimo entre los amigos y compañeros de clase. También, es útil considerar la hospitalización como una nueva oportunidad para identificar nuevos grupos de apoyo y la creación de nuevas amistades con niños y familias que tienen desafíos físicos similares. Agrupaciones así durante la hospitalización puede ser particularmente útil. LA CONCLUSIÓN: Para el concepto del impacto y las condiciones médicas crónicas sobre el desarrollo del niño, es útil integrar los aspectos estresantes de la enfermedad desde una ancha perspectiva de todos los sistemas que se consideran para la adaptación de la niñez temprana. También se deben considerar los factores proteccionistas para el desarrollo de un plan de tratamiento para el niño. Este acercamiento debe considerar las características de la enfermedad, los impactos negativos, los factores de riesgo, la porción de intervenciones y hospitalizaciones, el diagnostico incesante, la prognosis incierta, el inicio temprano, las causas, y las consecuencias emocionales. LA NECESIDAD DE LA INVESTIGACIÓN: Es importante tener estudios longitudinales con niños enfermos. Considerando los problemas de origen genético, el plan óptimo de tratamiento, la edad de inicio de la enfermedad,: Cuando las enfermedades tienen ataques más espontáneos, el diseño de estudio debe seguir a los niños después del diagnóstico inicial. Cualquier estudio longitudinal prospectivo debe incluir la documentación de las características importantes de la propia enfermedad pero también del riesgo familiar y los factores proteccionistas que simultáneamente influyen en el desarrollo. A través del examen juicioso de la interacción de estos factores, se pueden desarrollar estrategias de prevención primarias que probablemente minimizarían las secuelas emocionales. Dada la prevalenza de estos problemas, la implicación en la intervención temprana para el niño físicamente enfermo es de sustancial importancia para la salud pública.