La implantación del copago de medicamentos de dispensación
Anuncio

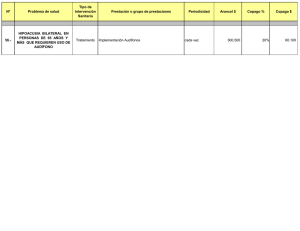
La implantación del copago de medicamentos de dispensación hospitalaria dificulta aún más el tratamiento contra la hepatitis C Ǧ Las organizaciones de pacientes alertan de los efectos negativos de esta medida sobre la salud de los pacientes Ǧ Se verán afectados fármacos para curar la hepatitis C y un antitumoral para tratar el cáncer de hígado, medicamentos de uso exclusivamente hospitalario Barcelona, 14 de diciembre de 2012.- Según se ha dado a conocer a través de los medios de comunicación, los pacientes con hepatitis C tendrán que hacer frente al copago de los fármacos empleados en el tratamiento de su enfermedad a pesar de ser de dispensación hospitalaria. El pasado 1 de diciembre, el Ministerio de Sanidad introdujo una polémica modificación en el artículo 94bis punto 1 de la Ley de Garantías y Uso Racional de los Medicamentos según la cual se abría la puerta al copago de medicamentos de dispensación ambulatoria en las farmacias de los hospitales, un grupo de fármacos para el tratamiento de enfermedades graves, como la infección por VIH, algunos tipo de cáncer, las hepatitis víricas, etc. Ante la polémica, el mismo Ministerio distribuyó días después una nota de prensa en la que aclaraba que esta medida no iba a afectar a dichos fármacos de dispensación ambulatoria sino únicamente a un grupo de medicamentos en cuyo envase exterior presentan un cupón precinto (etiqueta que recorta el farmacéutico en el momento de la dispensación) y que hasta este momento se podían dispensar en farmacias comunitarias (boticas) y ahora han pasado a las de los centros hospitalarios. Sin embargo, en el proyecto que el Ministerio de Sanidad está preparando se recoge un listado de medicamentos que el paciente deberá pagar a pesar de su uso hospitalario, como por ejemplo, ribavirina, boceprevir, telaprevir e interferón pegilado alfa-2b –utilizados todos ellos en el tratamiento de la hepatitis C– y sorafenib –un antitumoral utilizado para tratar el cáncer de hígado–. Las organizaciones de pacientes y las entidades que defienden sus derechos consideran que, de aplicarse esta medida, se añadiría una barrera más para el acceso a un tratamiento que, de por sí, ya resulta muy complejo. “En un momento en el que la ciencia nos ha proporcionado, y lo seguirá haciendo, fármacos que mejoran significativamente la probabilidad de curar la hepatitis C, una medida como ésta resulta extremadamente contraproducente para que las y los pacientes que más los necesitan puedan acceder a ellos”, ha declarado Josefina García, presidenta de la Asociación Catalana de Enfermos de Hepátitis (ASSCAT). Aunque el proyecto contempla una aportación reducida para estos fármacos, las organizaciones de pacientes denuncian que el coste acumulado del copago podría resultar muy elevado para el paciente. Por un lado, al tratarse de terapias combinadas administradas durante un largo periodo de tiempo, que incluyen dos o tres fármacos de varias tomas diarias, la carga económica se multiplica. A esto se añade el copago de los medicamentos adicionales que han de utilizarse para manejar los efectos secundarios, muy habituales en este tipo de terapias. Por no mencionar que en algunas comunidades autónoma los pacientes tendrán que pagar además 1 euro por cada una de las múltiples recetas necesarias para adquirir dichos medicamentos. Las organizaciones entienden que esta medida menoscaba una vez más el derecho a la salud. “Cualquier barrera económica en el acceso a la sanidad comporta la exclusión de los grupos más desfavorecidos que, en el caso de la hepatitis C, supone un buen porcentaje de las personas afectadas, entre ellas las coinfectadas por VIH”, ha señalado Montse Pineda, presidenta del Comitè 1r de Desembre, la plataforma unitaria de ONG de VIH/sida de Cataluña. Las entidades no entienden la justificación de esta medida. Si el copago se ha presentado como una medida para disuadir el consumo poco responsable de medicamentos por parte de los pacientes, resulta difícil de entender que se aplique para enfermedades que, de no tratarse, pueden ser mortales. “Bajo el pretexto de la austeridad se camuflan medidas que, históricamente, han demostrado tener una dudosa eficacia. Disuadir económicamente al paciente no solo no ahorra dinero, sino que conlleva un mayor gasto sanitario a medio y largo plazo”, declara Juanse Hernández, presidente del Grupo de Trabajo sobre Tratamientos del VIH (gTt-VIH). Por todos estos motivos, las organizaciones instan al Ministerio de Sanidad a que reconsidere su proyecto. “Obstaculizar el tratamiento de la hepatitis C con medidas como esta supone ignorar las ventajas que implica en términos de menos ingresos hospitalarios, menos tratamientos para las complicaciones, como el cáncer, y menos trasplantes hepáticos, que no solo significan un ahorro en el gasto sanitario, sino que suponen un enorme beneficio para la salud pública”, ha explicado Antonio Bernal, presidente de la Federación Nacional de Enfermos y Trasplantados Hepáticos (FNETH). Juanse Hernández juanse@gtt-vih.org tel. 667 662 551 Para más información: Pere Santamaría informacio@asscat.org tel. 933 145 209 Diego García dgarcia@adharasevilla.org tel. 678 790 555 Ǧ Ǧ Ǧ Ǧ Ǧ Asociación Catalana de Enfermos de Hepatitis (ASSCAT) Federación Nacional de Enfermos y Trasplantados Hepáticos (FNETH) Comitè 1r de Desembre, Plataforma Unitaria d’ONG de VIH/sida de Cataluña Grupo de Trabajo sobre Tratamientos del VIH (gTt-VIH) Adhara, centro Comunitario de Atención e Información sobre VIH y otras infecciones de transmisión sexual en Sevilla