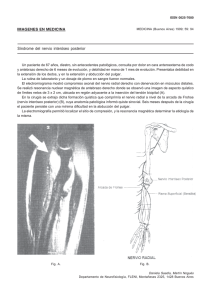
TEXTO DE LA PONENCIA SOBRE DIAGNÓSTICO DE LAS
Anuncio

TEXTO DE LA PONENCIA SOBRE DIAGNÓSTICO DE LAS NEUROPATÍAS Y TENDINOPATÍAS DE LA MANO VI Curso Institucional SECMA. Madrid, 24-25 de abril de 2014 OBJETIVO: 1/ El objetivo primordial de esta ponencia es recordar a los residentes y adjuntos jóvenes de Cirugía Ortopédica y Traumatología y de Cirugía Plástica algunos detalles anatómicos de los nervios y tendones de la mano, así como las pautas de diagnóstico: orden exploratorio, maniobras de provocación tanto en las neuropatías como en las tendinopatías, e indicación de las pruebas exploratorias. 1/ DIAGNÓSTICO DE LAS NEUROPATÍAS DEFINICIÓN: Una neuropatía por compresión es la afectación de un nervio, bien por una compresión extrínseca, casi siempre producida en los desfiladeros anatómicos por los que discurre, como sucede en el túnel carpiano, donde el nervio puede ser comprimido por la sinovitis de los flexores, un ganglión, etc., o bien por una elongación, como ocurre con el nervio cubital en el canal epitrócleo-olecraneano cuando dormimos varias horas con el codo flexionado, del mismo modo que una manguera sufre una disminución de su calibre cuando la estiramos. Las neuropatías por compresión pese a ser la forma de lesión nerviosa más frecuente no fueron bien conocidas hasta hace pocos años y tratadas desde tiempos muy recientes. La primera descripción de un síndrome del túnel carpiano (STC) la hizo Paget en 1870 (era secundario a una secuela de fractura de la extremidad distal del radio) y la primera intervención de STC de la que hay constancia la realizó Learmonth en 1933. ANATOMÍA PATOLÓGICA: Cuando un nervio es comprimido desde fuera o se elonga, la presión exterior aumentará la presión en su interior produciendo una alteración vascular, con estasis venosa y edema; secundariamente hará una insuficiencia arterial que origina fibrosis y engrosamiento del tejido conectivo, especialmente del epineuro, causando una desmielinización. Esto hará que a partir del punto de compresión el nervio conduzca a menor velocidad, como evidencia la EMG en los casos de larga evolución. ETIOLOGÍA: Las causas de las neuropatías periféricas son múltiples, algunas aún no conocidas, y casi todas producen una afectación vascular dentro del nervio. Hay factores mecánicos (la mano de la carnicera), dinámicos (elongación por posturas forzadas mantenidas largo tiempo), anatómicos (estrechamiento de los desfiladeros, músculos aberrantes), genéticos y enfermedades que afectan a la microcirculación, como la diabetes. DIAGNÓSTICO: El paciente con una neuropatía suele consultar por dolor. Éste es siempre el síntoma que más molesta y preocupa, aunque en otras ocasiones consulte por disminución de la sensibilidad, pérdida de fuerza o por los tres motivos. En ocasiones el descubrimiento es casual y aun cuando tenga pérdida de fuerza o de sensibilidad si no tiene mucho dolor no consulta por ese motivo; no es infrecuente encontrarnos con una notoria atrofia tenar en una mujer añosa que acude por una rizartrosis u otra patología. Por tanto, el camino inicial del diagnóstico será investigar estos tres datos del cuadro clínico (dolor, pérdida de sensibilidad y de fuerza) siguiendo un orden: a/ Realizar una correcta Historia Clínica: Es fundamental la anamnesis. Hay que escuchar al paciente con mucha atención. Su relato es nuestra principal fuente de información, y debe hacerse un interrogatorio bien dirigido. Afortunadamente, la semiología del sistema nervioso periférico en la mano es tan rica que sólo con escuchar lo que nos dice el paciente y observarlo ya tendremos un diagnóstico hipotético una gran parte de las veces. En general, los síntomas que refieren son indefinidos, como entorpecimiento e hinchazón de dedos, aunque en la exploración no se constate edema ni inflamación porque es una sensación subjetiva. Es frecuente que manifiesten ardor, hormigueo o entumecimiento con picazón en la palma de la mano y los dedos, especialmente el pulgar, el índice y dedo medio si tienen un STC, u hormigueos en el dedo meñique si tienen un STCub. En gran parte de las personas con STC los síntomas aparecen primero en una o ambas manos durante la noche, (por el hecho de estar acostados y dormir con las muñecas flexionadas) y despiertan a veces con la necesidad de sacudir la mano o la muñeca (signo de Fisk). Algunas mujeres con STC manifiestan que los síntomas mejoran cuando se levantan unos minutos y empeoran al acostarse de nuevo. A medida que el proceso evoluciona negativamente, pueden sentir hormigueo durante el día. Debemos fijarnos en la edad (en un niño, de entrada, no es de esperar un STC), el sexo (el STC en mujeres es mucho más frecuente que en hombres), en la profesión (una carnicera de 25 años puede tener un STC pero en una estudiante es muy improbable), en las actividades deportivas y aficiones del paciente, en la patocronia, es decir, desde cuándo nota los síntomas y si éstos aparecieron de forma súbita o si se desarrollaron lentamente, la etiopatogenia, o sea, si lo relaciona con alguna postura, actividad determinada, etc. Y es importante valorar el tipo de dolor; los síntomas de presentación más frecuentes del STC son las acroparestesias, una sensación no desagradable en la punta de los dedos. b/ Exploración Física: b1/ Inspección: Con respecto a la exploración motora debemos fijarnos en primer lugar si hay atrofias musculares. En la región tenar tenemos cuatro músculos: abductor corto, flexor corto, oponente y aductor del pulgar. Cuando hay atrofia se nota inicialmente en el borde radial, sobre la base del primer metacarpiano porque el oponente y el abductor corto son del nervio mediano y en los otros dos hay inervación del cubital. Si la afectación es del nervio cubital habrá que fijarse en la musculatura inervada por este nervio; es decir, toda la región hipotenar (abductor corto, flexor corto y oponente), y como además de inervar al cubital anterior y flexores profundos de 4º y 5º dedos, en la mano motoriza al aductor del pulgar, lumbricales de 3º y 4º dedos y todos los interóseos, su atrofia es siempre muy evidente en el dorso de la mano, en los espacios interóseos. Hay que comparar ambas manos y recordar que a veces en los trabajadores manuales están más desarrolladas las regiones tenar e hipotenar de la mano dominante. b2/ Exploración de la sensibilidad: La mano tiene tres nervios (radial, mediano y cubital) y los tres son mixtos. Hay que hacer una exploración sensitiva del nervio que queramos explorar, siguiendo la distribución topográfica de cada uno de ellos, empleando un simple trozo de algodón o un pincel. La exploración con filamentos de nailon (monofilamentos de Semmes-Weinsteinommer) o ruedas dentadas (diskcriminator) se emplean generalmente en el seguimiento de lesiones traumáticas de los nervios. Deben explorarse las tres áreas -radial, mediano y cubital- buscando si hay hipoestesia, hiperalgesia (respuesta exagerada frente a un estímulo normalmente doloroso), parestesia (sensación anómala no desagradable), disesestia (sensación anómala desagradable) y alodinia (dolor provocado por un estímulo normalmente no doloroso). b3/ Exploración motora: Para comprobar la fuerza del nervio mediano en la región tenar se le pide al paciente que haga oposición del pulgar abduciéndolo y llevándolo hacia la línea media de la mano. Si queremos explorar una compresión del nervio interóseo anterior (síndrome de Kiloh-Nevin) se le pide que realice la “pinza cuadrada” (signo de Froment invertido) flexionando la IFP del índice y la IF del pulgar; la lesión de esta rama motora del mediano en el antebrazo hará que no pueda realizar esta pinza por debilidad de los flexores profundos del pulgar y del índice. En la afectación avanzada del nervio cubital las atrofias musculares suelen ser muy evidentes. La cara palmar de la mano y los dedos forma una concavidad en ambos sentidos; es decir, hay un arco longitudinal y uno transverso. En la parálisis cubital, la atrofia de la musculatura hipotenar, hará que el arco transverso se aplane (signo de Massé). La atrofia del aductor del pulgar se constata pidiendo al paciente que haga una pinza recta con el pulgar y el índice de ambas manos, tome un papel entre ambas pinzas y tire de él (signo de Froment). Si tiene una debilidad del aductor del pulgar flexionará las IF para hacer la fuerza con los flexores largos. La atrofia de la región hipotenar, especialmente la del abductor del 5º dedo, se muestra pidiéndole que ponga ambas palmas hacia arriba y empuje un meñique contra el otro. La paresia de los interóseos produce la imposibilidad de montar el 3º dedo sobre el 2º y el 4º por paresia del 2º y 3º interóseos dorsales (signo de Pitres-Testut) y que al realizar una pinza “redonda” entre 1º y 2º dedos, si falta la fuerza del aductor del pulgar la tracción del extensor largo del pulgar provoca una leve hiperextensión de la MCF del pulgar (signo de Jeanne). En ocasiones se encuentra una hiperextensión de la MCF del 5º dedo con imposibilidad de aducir este dedo debido a la paresia del 3º interóseo palmar (signo de Wartenberg). En los casos de lesión completa del nervio se produce una mano en garra con hiperextensión de la MCF de 4º y 5º dedos e imposibilidad de extender las IF de estos dedos. Se debe a la parálisis de los interóseos y lumbricales. Con la maniobra de Bouvier, que consiste en hacer una presión sobre la F1 de estos dedos para flexionar las MCF, se consigue que el extensor común ya pueda extender las IF. En estos casos de lesión completa, como los flexores extrínsecos están bien y la musculatura intrínseca está paralizada, la flexión de los dedos comenzará por las IF, y las MCF se van a flexionar después, lo que hace que los dedos se enrollen y no puedan hacer correctamente su función prensil. El nervio radial no inerva ningún músculo intrínseco de la mano. La lesión de su rama motora en el codo (nervio interóseo posterior) produce la paresia de los extensores de la muñeca y dedos; la compresión de su rama sensitiva en la muñeca (síndrome de Wartenberg) produce déficit sensorial en el borde radial de la mano y en dorso de 1º y 2º dedos. Existen varias pruebas de provocación del STC. Las más habituales son la exploración del signo de Tinel, que se hace percutiendo sobre el nervio mediano desde la palma hasta la zona proximal del túnel buscando la producción de sensaciones disestésicas distales (dolor neuropático) y no la sensación dolorosa a la percusión, que sería un dolor nociceptivo. La maniobra de Phalen se realiza pidiendo al paciente que flexione completamente las muñecas para acodar al nervio mediano durante un minuto buscando la existencia de síntomas en los dedos inervados por el mediano. La maniobra de Durcan consiste en comprimir con fuerza sobre el túnel carpiano durante 30”, buscando los mismos síntomas que con la prueba anterior. c/ Pruebas de exploración: Muchas neuropatías son secundarias a procesos traumáticos, tumorales, reumáticos, etc. Entre el 15 y el 20% de los STC tienen un origen secundario, en cuyo caso deben pedirse las pruebas pertinentes para descubrir la causa. c1/ Radiografía, Ecografía, TAC, RM: La sospecha diagnóstica motivará la prueba exploratoria. Una radiografía de muñeca será lo indicado en caso de que una fractura del radio, luxación del semilunar o una calcificación compriman el nervio mediano, o una radiografía del codo en caso de STCub con antecedente traumático de paleta humeral o codo valgo. Si la compresión es por una masa blanda (lipoma subcutáneo, ganglión, etc), puede hacerse evidente en la ecografía o en la RM. C2/ Electromiografía: El diagnóstico de STC o del STCub es fundamentalmente clínico, pero es aconsejable pedir una EMG por dos razones: una, siempre discutible y poco científica, como documento médico-legal; la otra, para confirmar el diagnóstico y cuantificar el grado de afectación. Debemos fijarnos en tres parámetros: Latencia: tiempo que tarda en registrarse el potencial de acción desde que se da el estímulo. Se mide en milisegundos. Cuando hay desmielinización se encuentra aumentada. Velocidad de conducción: se mide estimulando el nervio en dos sitios separados por una distancia conocida. Normalmente oscila entre 50 y 60 metros/segundo. Cuando hay desmielinización disminuye la velocidad de conducción. Amplitud: marca el tamaño del nervio y refleja el número de axones que tiene. Se mide en unidades de voltio. Los nervios motores se miden en milivoltios (un voltio entre mil), los nervios sensitivos se miden microvoltios (un voltio entre un millón). En una lesión nerviosa daño axonal la amplitud del potencial de acción se encuentra reducida. d. Cuantificación del grado: En general, hacer el diagnóstico de STC suele ser fácil simplemente con los datos que proporciona el paciente. Lo difícil es cuantificarlo. En toda neuropatía hay grados de compresión. En los leves estará indicado el tratamiento conservador y en los más acusados el quirúrgico. Es obligado seguir un método para decidir cuál debe operarse y cuál no. Personalmente sigo un protocolo de confección propia, elaborado hace ya muchos años, que me orienta para hacer la indicación de tratamiento. En este protocolo se valora de 0 a 4 el grado de severidad de seis factores: un síntoma subjetivo (parestesias nocturnas), un dato objetivo (atrofia tenar), dos maniobras de provocación (Tinel y Phalen), una prueba neurofisiológica (EMG) y un cajón de “otros datos” donde se estima la existencia de diabetes, tenosinovitis, profesión de fuerza, ansiedad, etc. Para valorar el STCub la clasificación más extendida en la literatura médica es la de McGowan: En el grado I hay síntomas persistentes de un síndrome irritativo con ausencia de signos objetivos. En el grado II hay parestesias o dolor en el territorio cubital de la mano con hipoestesia clara y debilidad motora sin atrofia. En el grado III hay déficit motor y sensitivo grave, con atrofia de la musculatura intrínseca cubital. 2/ DIAGNÓSTICO DE LAS TENDINOPATÍAS DEFINICIÓN, ANATOMÍA PATOLÓGICA Y ETIOLOGÍA: En sentido estricto, una tendinitis es la inflamación de un tendón, pero en general, en la mano, la mayor parte de las llamadas tendinitis son en realidad tendinosis; es decir, la afectación crónica de un tendón por la irritación mecánica de actividades repetitivas. La causa habitual es el sobreuso, la sobrecarga funcional de los tendones, que producirá el engrosamiento de la vaina sinovial casi siempre en las correderas tendinosas o en los puntos de inserción. Cuando la inflamación se da en la cubierta sinovial tendinosa fuera de un retináculo hablamos de tenosinovitis o tendovaginitis, y cuando el engrosamiento del tendón dificulta el paso por los retináculos osteoligamentosos se denomina tenosinovitis estenosante. Existen múltiples causas (sépticas, tumorales, metabólicas, etc.), pero esta ponencia se centra en las de origen inflamatorio, mecánicas y reumáticas, que son las más frecuentes. a/ Tendinopatía de los flexores: a1/ Palmar Mayor: Este músculo tiene una parte proximal miotendinosa que representa algo más de 1/3 de la longitud total del músculo y un largo tendón que pasa por delante del escafoides y por el surco que le ofrece el trapecio para insertarse en la base del 2º metacarpiano y, en parte, en la base del 3º. Es en esta zona donde suele estar afectado. La clínica es de tumefacción y a veces se aprecian nódulos intratendinosos. Hay dolor a la palpación y al hacer flexión contra resistencia o estirando el tendón mediante extensión pasiva. La radiografía simple puede mostrar una causa de origen óseo, como el roce por los osteofitos de una artrosis escafo-trapecio-trapezoidea, pero la ECO y la RM son las pruebas de elección, mostrando a menudo una gran cantidad de líquido rodeando al tendón debido a la sinovitis.. Debe intentarse siempre tratamiento conservador con reposo, inmovilización con una férula, AINES, infiltraciones y fisioterapia. Si esto fracasa debe recurrirse a la tenosinovectomía. a2/ Cubital Anterior: Este músculo es el encargado de hacer la flexión y desviación cubital de la muñeca mediante un tendón corto que se inserta en el pisiforme. Su afectación es frecuente en jugadores de golf, así como en deportistas de raqueta y en diversas profesiones que exigen empuñaduras de fuerza, como carniceros, o el uso continuo de destornilladores. Existe dolor a la presión en la zona distal del tendón o sobre el pisiforme, así como la flexión contrariada de la muñeca y rara vez a la extensión pasiva forzada. En alguna ocasión pueden verse calcificaciones en las Rx simples o líquido en la RM. El tratamiento de inicio será siempre conservador y si éste fracasa debe hacerse la tenosinovectomía. En muy rara ocasión es necesaria una escisión del pisiforme. a3/ Flexor Común de los dedos: Ante una tendinitis de los flexores digitales en la muñeca, en la inspección simple puede apreciarse una prominencia en la cara anterior, blanda, sin signos de inflamación, de lenta evolución, escasa sintomatología y cuando aparecen los primeros síntomas son tan anodinos como un simple dolor difuso, discreta rigidez o parestesias en los dedos si existe compresión nerviosa. Debuta a menudo como un síndrome del túnel carpiano porque el aumento de volumen de las vainas produce la compresión del nervio mediano. En la palma hay una zona donde los tendones del 2º, 3º y 4º dedos no tienen vaina; además, como los metacarpianos son cóncavos y sobre el tendón tenemos la fascia palmar, la tenosinovitis suele ser menos notoria. En la transición de la palma al canal digital, en cambio, el diagnóstico suele ser fácil porque al estar los tendones justo bajo la piel y por encima del resalte que ofrece la cabeza del metacarpiano se percibe la sinovitis mejor que en la palma. En esa zona comienzan las poleas y en algunos casos se producen bloqueos, o dedos en resorte. La maniobra de presionar con el pulgar del explorador sobre la polea A1 al tiempo que flexionamos y extendemos el dedo pasivamente produce dolor. La sinovitis en el canal digital se diagnostica bien por la exploración clínica. El dedo está claramente aumentado de volumen y tiene la flexión limitada. En caso de indicación quirúrgica es aconsejable realizar antes una RM. Aunque no corresponde en esta ponencia hablar del tratamiento, interesa recordar la conveniencia de conservar las poleas. La sinovectomía en el canal digital debe ser lo más completa posible y aquí es difícil porque una vez abierto el canal a menudo sólo se aprecia una gran sinovitis proliferativa y congestiva, no se ven las poleas, hay que intuirlas bajo el magma de sinovitis y para que el dedo flexione es imprescindible conservar como mínimo 5 ó 6 milímetros de las poleas A2, A3 y A4. b/ Tendinopatía de los extensores: En la cara dorsal de la muñeca tenemos 6 compartimentos extensores por los que pasan 12 tendones que extenderán la muñeca y los dedos. Para facilitar el deslizamiento, todos los tendones están recubiertos por membrana sinovial. Será en esta zona donde se produzcan la mayor parte de las tendinopatías, tanto las de origen mecánico como reumático. b1/ Tendinopatía en el primer compartimento dorsal: La tendinopatía de De Quervain (TDQ) es la inflamación de los tendones abductor largo y extensor corto del pulgar en su paso por la primera corredera. Se denomina así en honor al cirujano suizo Fritz de Quervain, que en 1895 publicó cinco casos, llamándole tendovaginitis crónica seca porque lo habitual es que en la inspección no se aprecie tumefacción sobre los tendones y en algunos casos simplemente se note la protuberancia de la polea, por estar más engrosada, aunque en otros sí hay una verdadera tenosinovitis y si la paciente es delgada puede ser muy evidente a simple vista. Existen varias maniobras para diagnosticar esta Tendinopatía. La más conocida, la maniobra de Finkelstein, de inclinación cubital de la muñeca con el pulgar en flexión completa, despierta un dolor muy vivo al ejercer los tendones la presión sobre el lecho óseo. Brunelli describió la maniobra contraria, de extensión completa del pulgar con la muñeca en inclinación radial, en la que los tendones ejercen la presión sobre el techo fibroso, pero ésta es menos específica y resulta negativa muchas veces. Una maniobra similar a la de Finkelstein había sido ya descrita por Eichhoff en 1927, forzando la flexión del pulgar entre los demás dedos. Hay una amplia confusión de ambas maniobras en la literatura médica. Debido a que las maniobras de Finkelstein y Eichhoff con frecuencia producen falsos positivos ya que el exceso de flexión de la trapeciometacarpiana puede provocar dolor incluso en personas sanas, desde hace unos años venimos realizando una maniobra dinámica en la que no se hace desviación cubital y por tanto no se tensan los ligamentos de la trapecioescafoidea y de la trapeciometacarpiana evitando falsos positivos con patología articular. Consiste en poner el dedo índice del explorador sobre los tendones del primer compartimiento en el hueco que hay entre el extremo de la apófisis estiloides y la base del primer metacarpiano manteniendo el antebrazo del paciente apoyado en la mesa por su borde cubital. Ejerciendo presión con el dedo se le pide al paciente que realice repetidos movimientos de flexo-extensión del pulgar lo más amplios posible. En ningún caso esta maniobra resultó positiva en muñecas sanas, y sí en todos los pacientes con TDQ. El diagnóstico de la TDQ es clínico. Las pruebas (Rx, ECO o RM) sólo sirven para confirmar el diagnóstico y deberían pedirse únicamente cuando sospechásemos una tumoración de partes blandas o una alteración ósea. b2/ Tendinopatía en el segundo compartimento dorsal: Todos los tendones extensores de la muñeca y los dedos vienen desde el epicóndilo y siguen el eje longitudinal del antebrazo, excepto los extensores del pulgar, que vienen desde la zona media del cúbito y el radio siguiendo un eje oblicuo, lo que hace que se crucen con los extensores de la muñeca (primero y segundo radiales) que pasan por el 2º compartimento extensor. A la tendinopatía en el 2º compartimento extensor se le llama Síndrome de Intersección, porque el roce con los tendones de la primera corredera que transcurren sobre ellos produce una tenosinovitis que provocarán la adherencia del extensor corto del pulgar. Se diagnostica colocando dos dedos del explorador sobre la zona de entrecruzamiento al tiempo que se hace una flexo-extensión de la muñeca. La maniobra es dolorosa y en ocasiones se nota una crepitación característica, de ahí el nombre de tenosinovitis crepitante. Si hay duda en el diagnóstico clínico puede pedirse una ECO o una RM. Al abordar quirúrgicamente el 2º compartimento se comprueba siempre que hay una notoria sinovitis y que el extensor corto del pulgar está adherido al borde proximal de la polea de este compartimento. El tratamiento consiste en hacer una tenosinovectomía y despegar este tendón. b3/ Tendinopatía en el tercero compartimento dorsal: Los tendones extensores tienen sinovial sólo en la cara dorsal del carpo, por tanto únicamente habrá tenosinovitis en esta zona. La afectación aislada del extensor largo del pulgar en el tercer compartimento es rara, habitualmente tras una fractura de la extremidad distal del radio, y producen dolor sobre el tubérculo de Lister. El tratamiento debe ser precoz para evitar la rotura. b4/ Tendinopatía en el cuarto compartimento dorsal: La afectación del extensor común en el 4º compartimento es frecuente en la artritis reumatoide. Suele cursar de forma insidiosa, sin dar clínica y a veces el único signo es ya la impotencia de extensión de uno o más dedos por la rotura tendinosa. La prueba de elección es la RM, aunque también puede pedirse una ECO. La tendinopatía de origen traumático, casi siempre mecánico o por sobreuso, es rara y cursa con una sinovitis poco agresiva. En estos casos al escindir la sinovial hipertrófica el aspecto de los tendones es normal. En cambio en la artritis reumatoide la sinovitis es muy rica en células inflamatorias y van destruyendo los tendones progresivamente. Cuando nos encontramos en la consulta una acentuada tendinitis del extensor común de los dedos, aun en ausencia de clínica, debemos convencer al paciente de que precisa operarla antes de que se produzcan las roturas. b5/ Tendinopatía en el sexto compartimento dorsal: El cubital posterior pasa por el 6º compartimento extensor y sobre un surco labrado en la cabeza del cúbito, estabilizado por una polea fibrosa denominada arcada de Bourgery. Su afectación también puede ser de origen mecánico o reumático. Suele cursar con dolor intenso y derrame. El diagnóstico clínico suele ser fácil pero en casos dudosos la RM aporta el dictamen definitivo. A menudo, especialmente en la artritis reumatoide, el saco sinovial es muy globuloso e incluso puede llegar a comprimir la rama sensitiva dorsal del nervio cubital. El tratamiento inicial consiste en reposo con férulas, AINEs e infiltraciones locales de corticoides. Sólo cuando fracasa el tratamiento conservador debe hacerse una tenosinovectomía completa reconstruyendo la bandeleta para estabilizarlo sobre la cabeza cubital con el fin de impedir la luxación en los movimientos de pronosupinación.