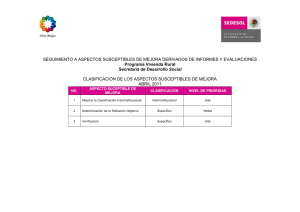
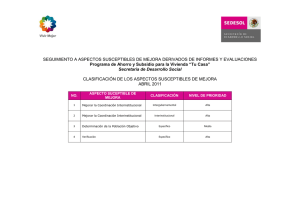
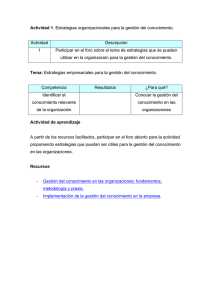
investigacion en salud, foro-memorias 2
Anuncio

IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 IX FOR O IN T ER INST ITU C ION AL D E IN VE STIG AC IÓ N EN SALUD "LA INVESTIGACIÓN COMO RESPUESTA A LAS NECESIDADES DE SALUD" DEL 8 AL 10 DE NOVIEMBRE DE 2006 EN EL MARCO CONMEMORATIVO DEL 50 ANIVERSARIO DE LA TRANSFORMACIÓN ICLA-UAEM Y EL 10° ANIVERSARIO DEL CICMED Toluca, México a 10 de Noviembre 2006. DR. EN C. AGR. CARLOS MANUEL ARRIAGA JORDÁN SECRETARIO DE INVESTIGACIÓN Y ESTUDIOS AVANZADOS DE LA UAEM DR. JESUS RUBI SALAZAR COORDINADOR DE SALUD DEL ISEM IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 DIRECTORIO UNIVERSITARIO DR. EN A.P. JOSE MARTINEZ VILCHIS RECTOR M. EN COM. LUIS ALFONSO GUADARRAMA RICO SECRETARIO DE DOCENCIA DR. EN CS. A GR. CARLOS ARRIAGA JORDAN SECRETARIO DE INVESTIGACIÓN Y ESTUDIOS AVANZADOS M. EN C. EDUARDO GASCA PLIEGO SECRETARIO DE RECTORÍA MASS. FELIPE GONZALEZ SOLANO SECRETARIO DE PLANEACIÓN Y DESARROLLO INSTITUCIONAL DR. EN ED. LUCIA CARDENAS BECERRIL SECRETARIO DE DIFUSIÓN CULTURAL M. EN E.I. ROMAN LOPEZ FLORES SECRETARIO DE EXTENSIÓN Y VINCULACIÓN ING. MANUEL BECERRIL COLIN SECRETARIO ADMINISTRATIVO M. EN D. JORGE OLVERA GARCIA ABOGADO GENERAL C.P. ALFONSO OCTAVIO CAICEDO DÍAZ CONTRALOR UNIVERSITARIO M. ESP. O Y T. G. GERARDO HUITRÓN BRAVO COORDINADOR DEL CENTRO DE INVESTIGACIÓN EN CIENCIAS MÉDICAS IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 EFECTO DE LA INHIBICIÓN CRÓNICA DE LA CICLOOXIGENASA-2 Y DE LA ENZIMA CONVERTIDORA DE ANGIOTENSINA II SOBRE LA RESPUESTA PRESORA RENAL DURANTE LA DIABETES. María Fernanda Torres Acosta. Rafael Villalobos Molina, Maximiliano Ibarra Barajas. Unidad de Biomedicina, Carrera de Médico Cirujano, Facultad de Estudios Superiores Iztacala. Universidad Nacional Autónoma de México. Av. de los Barrios No. 1. Los Reyes Iztacala, Tlalnepantla. C.P. 54090. Edo. de México. Tel. 5623 1298 ext. 448, Fax 5623 1138. maxibarrab@correo.unam.mx Una de las complicaciones crónicas microvasculares más severas de la diabetes mellitus (DM) es la nefropatía diabética (ND), la cual representa la primera causa de insuficiencia renal terminal (IRT) en nuestro país. Se ha establecido el hecho de que la inhibición de la ciclooxigenasa-2 (COX-2), puede ser de utilidad como terapia preventiva contra la DM y la ND. Por otro lado, se conoce que los inhibidores de la enzima convertidora de angiotensina (ECA) reducen la presión intraglomerular, retrasan la progresión de la nefropatía, resultando una terapia benéfica utilizada en la ND. El objetivo de este trabajo fue determinar el efecto de los inhibidores NS -398 (COX-2) y captopril (ECA) sobre la reactividad vascular renal en un modelo de diabetes experimental. Se indujo diabetes tipo 1 a ratas Wistar macho, mediante la aplicación de estreptozotocina. Los animales diabéticos se dividieron en dos grupos, uno de 4 y otro de 6 semanas de evolución, se les administró tratamiento con NS-398 o captopril durante dos semanas. Posteriormente se determino el efecto de los fármacos sobre la presión de perfusión estimulada por fenilefrina en riñones aislados. Los resultados obtenidos hasta el momento muestra n que la inhibición selectiva de la COX-2 con el NS-398 durante 14 días normalizó la respuesta vasopresora a la fenilefrina en animales diabéticos de 4 semanas, sin modificarla en las ratas diabéticas de 6 semanas. En el presente trabajo la inhibición de la ECA no modifico de manera significativa, la respuesta presora en los animales diabéticos. Estos resultados indican que la diabetes modifica la respuesta vascular renal a la fenilefrina y que la alteración depende del tiempo de exposición a la hiperglicemia. Además, plantean la posibilidad de utilizar los inhibidores de la COX -2 como una terapia alternativa para la protección renal en la DM. Palabras Clave: Diabetes mellitus, inhibidores de COX-2, nefropatía diabética. CICLOOXIGENASE - 2 AND THE ANGIOTENSINE II CONVERTER ENZYME EFFECT OF THE CHRONIC INHIBITION ON THE PRESSURE RENAL RESPONSES DURING THE DIABETES IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 One of the most severe microvascular chronic complications in the diabetes mellitus is the diabetic nephropathy, who represents the first cause of the renal terminal failure in our country. Is a establishing the fact that the COX-2 inhibition can be useful as preventive therapy against the diabetes mellitus and the diabetic nephropathy. Furthermore, is known that the angiotensine II converting enzyme inhibitors reduce the intraglumerular pressure, delay the nephropathy progression, resulting a beneficent therapy utilized in the diabetic nephropathy. This work objective was to determinate the effect of the inhibitors NS -398 (COX-2) and captopril on the renal vascular reactivity in an experimental diabetes model. A Wistar male rats group, were induced to type 1 diabetes, through the application of streptozotocin. The diabetics animals is divide in two groups, one of 4 weeks and another of 6 weeks the evolution, were administrated NS-398 or captopril for two week. Subsequently, we determinate the drug’s effect on the stimulated perfusion pressure, by phenylephrine in isolated kidneys. The getting results until the moment shown that the COX-2 selective inhibition with NS -398 during 14 days, normalize the vasopressure response to phenylephrine in 4 weeks diabetic animals without modify it in 6 weeks diabetic rats. In this work, the angiotensine II converter enzyme inhibition didn’t modify significativly the vasopressur response in diabetic animals. These results indicate that diabetes modifies the renal vascular response to phenylephrine and that the alteration depends of the exposing to hyperglycemia. Furthermore, it expounds the possibility for utilizing the COX -2 inhibitors as an alternative therapy for renal protection in diabetes mellitus. KEY WORDS: diabetes mellitus, COX-2 inhibitors, diabetic nephropathy. INTRODUCCIÓN. La diabetes mellitus (DM) comprende un grupo de trastornos metabólicos diversos que comparten el fenotipo de la hiperglucemia, considerándose el trastorno metabólico más frecuente en el ser humano. Representa junto con la Hipertensión Arterial Sistémica (HAS), las enfermedades más importantes de la civilización occidental contemporánea; en nuestro país ocupa la segunda causa de muerte, estadísticas de la Secretaría de Salud señalan que la mortalidad por esta enfermedad ha ido en aumento. Existen diferentes tipos de DM debidos a una compleja interacción entre factores genéticos, ambientales y elecciones respecto al modo de vida. La diabetes mellitus tipo 1 (DM 1), antes llamada DM insulinodependiente es una enfermedad autoinmune, la cual surge consecutiva a una alteración de la regulación entre la vigilancia y la tolerancia inmunitarias, se caracteriza por un trastorno progresivo en la liberación de insulina, produciéndose una vez que se ha destruido aproximadamente el 80% de la masa total de las células beta. Dentro de las complicaciones crónicas microvasculares de la DM se encuentra la nefropatía diabética (ND), la cual representa la causa más importante de Insuficiencia Renal Terminal (IRT) en los Estados Unidos y en nuestro país, así como una de las primeras IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 causas de morbimortalidad relacionadas con ésta patología, complicando el 30% de los casos de la DM tipo 1 y aproximadamente el 20% de los de tipo 2. La ND generalmente se acompaña de otras complicaciones, incluyendo hipertensión, retinopatía y cambios vasculares. En clínica, se caracteriza por proteinuria e insuficiencia renal progresiva. La proteína puede aparecer en la orina de 5 a 10 años antes de que se desarrollen otros síntomas. Los inhibidores de la ECA, que reducen la presión intraglomerular, retrasan la progresión de la nefropatía, incluso en los enfermos normotensos. Una vez desarrollada la nefropatía, la mayor tasa de progresión se observa en pacientes con un control deficiente de su presión sanguínea. La enfermedad renal en estado terminal, se presenta usualmente en un período de dos a seis años después de la aparición de la proteinuria. En los mamíferos, las prostaglandinas (PGs) son mediadores químicos, producto del metabolismo del ácido araquidónico por una familia de enzimas que reciben el nombre de ciclooxigenasas (COXs), cuya distribución es ubicua en el organismo (Morrow y Roberts 2001). Actualmente se conocen dos isoformas de COX, la COX-1 constitutiva en casi todas las células y la COX-2 la cual no se encuentra normalmente pero puede ser inducida por algunos factores séricos, citocinas y factores del crecimiento. Ambas COXs están asociadas a membranas, comparten aproximadamente el 60% de homología; tal conservación en la estructura les permite a ambas isoformas sintetizar el mismo grupo de prostaglandinas. En el riñón, las PGs participan de forma relevante en su función, regulando el tono vascular renal, la filtración glomerular, la liberación de renina, así como el balance de agua y sales (Morrow y Roberts 2001). La COX-1 se ha localizado en las células mesangiales, endotelio arteriolar, epitelio parietal de la cápsula de Bowman y en los túbulos colectores, en tanto que, la COX -2 es constitutivamente expresada en las células de la mácula densa y en algunas células de la rama ascendente delgada del asa de Henle (Komhoff col., 1997). Se ha sugerido un rol importante de la COX-2 en la regulación del Sistema Renina Angiotensina (Jun-Ling Wang y cols, 1988). Los antiinflamatorios no esteroides (AINES) compiten con el ácido araquidónico en el sitio activo de la ciclooxigenasa, casi todos los actualmente utilizables inhiben las actividades de ambas isoformas de la COX, y con ello la síntesis de PGs y tromboxanos. Se piensa que la inhibición de COX-2 modula (cuando menos parcialmente) las acciones antipirética, analgésica y antiinflamatoria de los antiinflamatorios no esteroides, pero la inhibición simultánea de COX -1 ocasiona efectos secundarios no deseados, en particular los que culminan en úlceras gástricas que son consecuencia de la disminución en la síntesis de prostaglandinas. Se ha sugerido el papel de los metabolitos incrementados por la COX en la patogénesis de la nefropatía diabética en estudios clínicos y experimentales previos. En los primeros estadios de la nefropatía, las prostaglandinas vasodilatadoras, por ejemplo la PGE2 y la prostaciclina, han estado involucradas en alteraciones en la hemodinámica renal en seres humanos con DM tipo 1, así como en modelos de diabetes experimental. Evidencias IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 recientes han sugerido que el incremento de prostaglandinas renales podría ser el resultado de una sobreexpresión de COX -2 (Wang, et al., 1998; Sánchez, et.al., 1999). En modelos de riñón aislado, se ha demostrado una evolución más lenta de la proteinuria y atenuación del daño estructural renal mediante la inhibición selectiva de COX-2 (Sánchez y cols., 1999 y, Wang y cols., 1998). Recientes estudios han demostrado la importancia crítica de la actividad de la COX-2 en la destrucción autoinmune de las células beta, apuntando al hecho de que la inhibición de la COX -2, se puede desarrollar potencialmente dentro de una terapia preventiva contra la Diabetes Mellitus Tipo 1 (Tabatabaie Tahereh y cols., 2000). JUSTIFICACIONES. • La DM es el trastorno metabólico más frecuente en el ser humano, representa junto con la Hipertensión Arterial Sistémica, las enfermedades más importantes de la civilización occidental contemporánea, ocupa la segunda causa de muerte en nuestro país, estadísticas de la Secretaría de Salud indican que la mortalidad por esta patología ha ido en aumento. • El trastorno de regulación metabólica que acompaña a ésta patología provoca alteraciones fisiopatològicas secundarias en varios sistemas orgánicos. La ND (complicación crónica microvascular de la DM), representa la primera causa de IRT en nuestro país, así como una de las principales causas de morbimortalidad asociadas a esta patología. • Es importante estudiar a los inhibidores de la ECA ya que dentro de su papel nefroprotector, se sugiere que también pueden ser importantes reguladores en la expresión y/o actividad de la COX-2, sin embargo esta función es aún controversial; por otro lado estudios recientes han demostrado que la inhibición de la COX-2, se puede desarrollar potencialmente dentro de una terapia preventiva contra la DM1. Estudios previos sugieren que la COX -2, juega un papel importante en la regulación del Sistema Renina -Angiotensina (SRA). • De acuerdo a las acciones descritas de la COX -2 consideramos que la sobreexpresión de esta enzima se encuentra implicada en la producción incrementada de eicosanoides en la patología hemodinámica renal secundaria a la diabetes clínica y experimental. • Consideramos que la inhibición de la COX-2 podría constituir una terapia alternativa para la protección renal en la DM, y que al participar en el Sistema Renina Angiotensina, podría representar un tratamiento más útil que los IECA actualmente utilizados. OBJETIVOS Objetivo General IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 • Determinar el efecto de la inhibición selectiva crónica de la COX -2 sobre la reactividad vascular renal en un modelo experimental de diabetes (DM 1). Objetivos Particulares • Determinar el efecto del NS-398 así como el del captopril sobre la reactividad vascular renal a la fenilefrina en riñones aislados perfundidos de ratas diabéticas de 4 y 6 semanas de diabéticas. HIPÓTESIS La inhibición selectiva de la COX-2 mediante la utilización del NS-398 restablece la reactividad vascular renal en la diabetes experimental (DM1) al reducir la actividad del Sistema Renina-Angiotensina (SRA) y de las prostaglandinas (PGs) derivadas de la COX-2, desempeñando de este modo un papel fundamental ya sea disminuyendo, contrarrestando o impidiendo la aparición de las alteraciones hemodinámicas renales, características de la DM y en particular de la nefropatía diabética. MATERIAL Y MÉTODOS Se utilizaron ratas Wistar macho de 3 meses de edad a las cuales se les indujo diabetes experimental mediante la administración de estreptozotocina (STZ) a dosis de 50 mg/kg vía intraperitoneal (i.p.), la STZ fue previamente diluída en buffer de citrato a un pH de 4.5. Se determinó la glicemia mediante un glucómetro, a las 48 y 72 horas posteriores a la aplicación de la STZ, para confirmar la diabetes. Se realizó un seguimiento del nivel glicémico una vez por semana hasta antes de su sacrificio. Se formaron 3 grupos de ratas; un grupo diabético tratado que recibió además de la STZ, el NS-398 (inhibidor selectivo de la COX -2), a una dosis de 100ng/kg/min. por minibombas osmóticas o captopril a dosis de 30 mg/ Kg/ día en el agua de beber, ambos tratamientos se administraron durante 14 días; otro grupo diabético control y otro grupo el control normal. Posteriormente se determinó el efecto de los tratamientos sobre la presión de perfusión estimulada por fenilefrina en riñones aislados Perfusión renal Después de anestesiar a los animales con pentobarbital sódico (50 mg/kg, i.p.), se les realizó una laparotomía, incidiendo plano por plano hasta llegar a peritoneo, exponiendo así el riñón derecho. Se descapsuló el riñón eliminando las glándulas suprarrenales y con ello su posible efecto de las hormonas liberadas por estas. Posteriormente se localizaron y disecaron las arterias: mesentérica superior, renal derecha y aorta abdominal y mediante 4 suturas se refirió un tramo vascular en cruz; la primera y la segunda suturas se colocaron en la aorta abdominal por arriba y por abajo de la arteria mesentérica y de la arteria renal, respectivamente, la tercera en la arteria renal la cual sirvió para sujetar el catéter y la última en la arteria mesentérica proximal a la aorta. Se cateterizo IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 la arteria renal entrando por la arteria mesentérica superior y se extrajo el riñón el cual se coloco en el equipo para órgano aislado perfundido. El riñón se perfundió mediante una bomba peristáltica con solución Krebs, con la siguiente composición (mM): NaCl, 118; KCl, 4.7; KH2PO4, 1.2; MgSO4.7H2O, 1.2; CaCl2.2H2O, 2.5; NaHCO3, 25.0; dextrosa, 11.7, EDTA, 0.026, propanolol 0.1 µM y rauwolscina 0.1 µM, representando estos dos últimos compuestos, drogas antagonistas de los receptores β y α2 – adrenérgicos respectivamente. La solución de Krebs se mantuvo con burbujeo constante con una mezcla gaseosa del 95% O2 y 5% CO2, a 37°C y a un pH 7.4. La velocidad de perfusión renal fue de 10 ml/min. y se mantuvo constante durante todos los experimentos. Después de un período de estabilización de 1 hora se realizó una curva de concentración-respuesta a la fenilefrina con las siguientes concentraciones para 10 µl (0.032, 0.1, 0.32, 1.0, 3.2, 10.0, 32.0 y 100 nmoles). Una vez concluida la curva, se peso el riñón perfundido para determinar el grado de hipertrofia renal, posteriormente se le realizó un corte longitudinal y se coloco en paraformaldehído para su conservación, y para llevar a cabo estudios histopatológicas posteriormente. RESULTADOS. • La sensibilidad a la fenilefrina de los riñones de ratas diabéticas de 4 semanas de evolución fué ligeramente mayor que en los controles, mientrás que en los animales de 6 semanas de diabéticos se observa un decremento en el efecto máximo de la fenilefrina, es decir disminuye la sensibilidad del lecho vascular a esta catecolamina. • La inhibición selectiva de la COX -2 con el NS -398 normalizo la respuesta vasopresora a la fenilefrina en los animales diabéticos de 4 semanas de diabéticos, sin modificarla en las ratas con 6 semanas de diabetes. Por otro lado la inhibición de la ECA mediante la administración oral de captopril, no modifico de manera significativa, la respuesta presora renal en los animales diabéticos. • En nuestro estudio la diabetes modifico la respuesta vascular renal a la fenilefrina y se observo que el grado de afectación es dependiente del tiempo de exposición a la hiperglucemia. 4 SEMANAS DE HIPERGLICEMIA ∆ PRESIÒN DE PERFUSIÒN (mmHg) 300 250 CONTROL DIABÈTICA 200 150 100 50 0.1 1 FENILEFRINA [nmoles] 10 100 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 CE50= 1.58 ±0.085 CE50= 0.686±0.097 Figura 1. Curva concentración – respuesta a la fenilefrina en ratas diabéticas de 4 semanas de evolución comparadas con sus controles normoglucémicos. En el eje de las abscisas se indican las concentraciones aplicadas de fenilefrina para la estimulación de la respuesta presora renal utilizando concentraciones de 0.032 hasta 100 nanomolas en ambos grupos de animales. En el eje de las coordenadas el incremento en la presión de perfusión medida en mmHg. 6 SEMANAS DE HIPERGLICEMIA ∆ PRESIÒN DE PERFUSIÒN (mmHg) 250 CONTROL CONTROL NORMAL 6s DIABÉTICA CONTROL 6s DIABÉTICA 200 150 100 50 0 0.1 1 10 100 FENILEFRINA [nmoles] CE50= 0.686±0.097 CE50= 1.20±0.12 Figura 2. Curva concentración – respuesta a la fenilefrina en ratas de 6 semanas de diabéticas comparadas con sus controles normoglucémicos. 4 SEMANAS DE HIPERGLICEMIA PRESIÓN DE PERFUSIÓN (mmHg) 300 250 200 150 100 50 CONTROL DIABÉTICA DIABÉTICA + NS 398 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 CE50= 2.70 ±0.29 CE50= 1.25±0.22 CE50= 4.53±0.67 Figura 3. Curva concentración – respuesta a la fenilefrina en ratas de 4 semanas de diabéticas comparadas con las diabéticas tratadas con un inhibidor selectivo de la COX-2 (NS-398) así como con sus controles normoglucémicos. 6 SEMANAS DE HIPERGLICEMIA ∆ PRESIÒN DE PERFUSIÒN (mmHg) 250 200 CONTROL DIABÈTICA DIABÈTICA + NS-398 150 100 50 0 0.1 1 10 100 CE50=0.84±0.11 CE50=1.2±0.12 CE50= 1.34±0.19 Figura 4. Curva concentración – respuesta a la fenilefrina en ratas de 6 semanas de diabéticas comparadas con las diabéticas tratadas con NS-398 así como con sus controles normoglucémicos. FENILEFRINA [nmoles] 4 SEMANAS DE HIPERGLICEMIA ∆ PRESIÒN DE PERFUSIÒN (mmHg) 300 250 200 150 100 50 0 CONTROL DIABÈTICA DIABÈTICA + CAPTOPRIL IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 CE50= 1.58±0.08 CE50=0.68 ±0.09 CE50= 0.44 ± 0.19 Figura 5. Curva concentración – respuesta a la fenilefrina en ratas de 4 semanas de diabéticas comparadas con las diabéticas tratadas con un inhibidor de la enzima convertidora de la angiotensina II (captopril) así como con sus controles normoglucémicos. 6 SEMANAS DE HIPERGLICEMIA ∆ PRESIÒN DE PERFUSIÒN (mmHg) 250 200 CONTROL DIABÈTICA DIABÈTICA + CAPTOPRIL 150 100 50 0 0.1 1 10 100 FENILEFRINA [nmoles] CE50= ±0.11 CE50= 1.2 ±0.12 0.84 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 CE50= 0.43 ±0.14 Figura 6. Curva concentración – respuesta a la fenilefrina en ratas de 6 semanas de diabéticas comparadas con las diabéticas tratadas con captopril, así como con sus controles normog lucémicos. DISCUSIÓN. Es reconocido el papel de las prostaglandinas generadas por la enzima ciclooxigenasa (COX) en la patología hemodinámica renal y en las alteraciones estructurales de la DM, sin embargo, la participación individual de las isoenzimas de la COX, en la nefropatía diabética, permanece desconocido. En este estudio encontramos que la diabetes modifica la respuesta vascular renal a la fenilefrina y que la alteración depende del tiempo de exposición a la diabetes. El fenómeno de hipersensibilidad del lecho vascular renal durante la diabetes parece estar asociado a la COX-2. De acuerdo con estudios previos por otros investigadores, se ha demostrado la importancia crítica de la actividad de la COX-2 en la destrucción autoinmune de las células beta, estableciendo el hecho de que la inhibición de la COX -2, puede ser de utilidad como terapia preventiva contra diabetes mellitus y la nefropatía diabética (Radko Komers y cols., 2001) Por otro lado, se conoce que los inhibidores de la enzima convertidora de angiotensina II (ECA) reducen la presión intraglomerular y retrasan la progresión de la nefropatía, incluso en los enfermos normotensos, utilizándose actualmente como nefroprotectores, resultando una terapia benéfica utilizada en la ND. Sánchez y cols.1999, y en particular Wang y cols.1998, en el modelo de riñón aislado, demostraron una evolución más lenta de la proteinuria y atenuación del daño estructural renal en animales tratados con inhibidores selectivos de COX - 2. Tabatabaie Tahereh y cols. (2000), han investigado el papel de la inhibición de la COX-2 en el desarrollo de DM1 con drogas inductoras, utilizando el compuesto NS-398, indicando claramente que la COX-2 juega un papel esencial en la iniciación y propagación de los procesos inflamatorios y que su inhibición detiene o bloquea las cascadas inflamatorias destructoras de las células beta, incluso después de su iniciación. Estos resultados demuestran la importancia crítica de la actividad de la COX-2 en la destrucción autoinmune de las células beta y apuntan ya al hecho de que la inhibición de la COX -2, se puede desarrollar potencialmente dentro de una terapia preventiva contra la DM1. En las fases tempranas de la diabetes tanto clínica como experimental, se presentan cambios hemodinámicos renales caracterizados por aumento en el índice de filtración glomerular. Evidencias recientes han sugerido que el incremento de prostaglandinas renales podría ser el resultado de una sobreexpresión de COX-2 (Wang, et al., 1998; Sánchez, et.al., 1999). Nuestro estudio muestra una clara tendencia a la hiporreactividad de la vasculatura renal en los riñones aislados perfundidos de las ratas diabéticas de 6 semanas de evolución IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 comparadas con sus controles normoglucémicos; no encontrando este mismo patrón en los animales diabéticos de 4 semanas de evolución, los cuales incluso presentaron una ligera hiperreactividad sobre todo a las 5 primeras concentraciones en comparación con sus controles. Estos resultados nos indican que la autorregulación de los animales diabéticos (sobre todo los que presentan mayor tiempo de evolución de la patología) se encuentra disminuida para regular aumentos del flujo sanguíneo renal al contraer de menor forma la vasculatura (arteriola aferente); el aumento en el flujo renal trae consigo un aumento de la velocidad de filtración glomerular (hiperfiltración) que conforme pasa el tiempo produce un desgaste de la barrera glomerular. Cualquier alteración de la barrera de filtración glomerular aumentará el paso de las proteínas a través de esta, provocando proteinuria. Por otro lado consideramos que la hiperreactividad observada en los riñones aislados perfundidos de las ratas con menor tiempo de evolución (4 semanas de diabéticas), no refleja más que un esfuerzo de la vasculatura renal por tratar de compensar las alteraciones hemodinámicas que se empiezan a fraguar en el riñón y en el organismo en general. La selectividad del NS-398 no ha sido suficientemente probada en estudios hemodinámicos y renales. En este contexto Radko Komers y cols., 2001; observaron que el inhibidor selectivo de COX-2, parece poseer una habilidad para seleccionar el blanco característico del desequilibrio microcirculatorio en estados tempranos de la nefropatía diabética. En los estados tempranos de la nefropatía, las prostaglandinas vasodilatadores, tales como la PGE2 y prostaciclina, han sido implicadas en alteraciones mediadoras en la hemodinámica renal en humanos con DM 1, también en modelos experimentales de diabetes. Además, la inhibición de las acciones vasoconstrictoras de los prostanoides, tromboxano A2 se ha asociado con mejoramiento de la hemodinámica renal, cambios estructurales y albuminuria en diabetes clínica y experimental. En estudios previos, tanto a la DM1 como a la ND, se les ha asociado con la activación del sistema Renina -Angiotensina, razón por la cual se especulo que podrían ser mejoradas con tratamientos con inhibidores de la enzima convertidora de angiotensina II (IECA) o bloqueadores del receptor AT1. En nuestro estudio administramos un tratamiento con captopril vía oral (VO) a un grupo de animales diabéticos tanto de 4 como de 6 semanas de evolución, para analizar su efecto nefroprotector, mediante la medición de la respuesta presora renal sobre riñones aislados perfundidos, sin observar una modificación significativa de la respuesta presora en los animales diabéticos. Consideramos estos resultados podrían ser debidos al corto período de administración del fármaco, ya que el tratamiento se dio solamente durante 14 días. Los IE CA, fármacos utilizados en clínica, no solo para el tratamiento de la Hipertensión Arterial Sistémica (HAS) sino también como nefroprotectores en la ND, se considera que pueden influenciar la expresión de la COX-2 y/o su actividad; sin embargo, estos efectos son aún controversiales, ya que esta concepción benéfica de los IECAs, ha sido desafiada recientemente por dos estudios que demuestran un incremento en la expresión de COX-2 en la mácula densa en respuesta al tratamiento con IECA e inhibición IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 del AT1, sugiriendo que en una base de término largo, la angiotensina II disminuye la expresión de COX -2 en la mácula densa. La nefropatía diabética tiene su origen en el incremento de la filtración y, reabsorción incompleta en el túbulo proximal. En condiciones normales se pueden encontrar restos de proteínas por síntesis en la rama gruesa ascendente de Henle. En la diabetes tipo 1 el desarrollo de la hipertensión arterial sistémica (HAS), se relaciona con la nefropatía a partir de la etapa de microalbuminuria. El 50 % que escapa a la complicación renal raramente es hipertenso. Las enfermedades cardiovasculares, la nefropatía y la mortalidad aumentan progresivamente a mayores niveles de presión arterial (datos publicados en el 5to. Informe del Comité Nacional sobre Detección, Evaluación y Tratamiento de la Hipertensión en pacientes sin Diabetes, en E.U.A.). Radko Komers y cols. (2001) reportaron un incremento de la expresión de la proteína COX-2 en la corteza renal de ratas diabéticas comparadas con animales controles no diabéticos. Éste incremento en la expresión de COX -2 en ratas diabéticas fue normalizado con un mejor control glicémico, indicando el rol causal del estado diabético en la génesis de ésta anormalidad. Estos datos concuerdan con resultados arrojados en nuestro estudio en cuanto a la importancia del control metabólico, encontrando que la DM altera la respuesta vascular a la fenilefrina, y que la magnitud del daño esta estrechamente relacionado y depende del tiempo de exposición a la hipergluc emia. CONCLUSIONES • La diabetes modifica la respuesta vascular renal a la fenilefrina. • El grado de afectación vascular renal es dependiente del tiempo de exposición a la hiperglicemia. • Se plantea la posibilidad de utilizar los inhibidores de la COX -2 como una terapia alternativa para la protección renal en la DM. REFERENCIAS • • Braunwald, Eugene. Et al. HARRISON. Principios de medicina interna. 15a. edición, editorial Mc Graw Hill, México, D.F., 2002 . pp. 2361-2366, 2467-2475, 2479, 2481-2483. Catella-Lawson F, McAdam B, Morrison BW, Kapoor S, Kujubu D, Antes L, Lasseter KC, Quan H, Gertz BJ, FitzGerald GA. Effects of specific inhibition of IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 • • • • • • • • • • • • • • • • • cyclooxygenase-2 on sodium balance, hemodynamics, and vasoactive eicosanoids. J Pharmacol Exp Ther. 289(2):735-41, 1999. Farman N, Pradelles P, Bonvalet JP. PGE2, PGF2 alpha, 6-keto -PGF1 alpha, and TxB2 synthesis along the rabbit nephron. Am J Physiol. 252(1 Pt 2):F53-59, 1987. Ganong, William F. Fisiología Médica. 16a. edición, editorial El Manual Moderno, México, D.F. 1998. pp. 272, 346-348, 380-385, 396, 507-512, 779-808. Garcia-Cohen, E-C., Marin, J., Diez-Picazo, L.D., Baena, A.B., Salaices, M. and Rodriguez-Martinez, M.A. Oxidative Stress induced by tert-butyl hydroperoxide causes vasoconstriction in the aorta from hypertensive and aged rats: Role of cyclooxigenase-2 isoform. J. Pharmacol. Exp. Ther. 293: 75-81, 2000. García Monroy Leopoldo, et al. Sistema Urogenital. 2ª edición, editorial UNAM, México, D.F. 2001. pp. 85-92, 102-110, 124-169, 174-184. García-Sainz, J.A: Capítulo VIII en Hormonas. Mensajeros químicos y comunicación celular, 3ª ed., Ed. Fondo de cultura económica, La Ciencia para Todos, México D.F., pp. 92-101, 107-108, 112-114, 1998. Griswold DE, Adams JL. Constitutive cyclooxygenase (COX-1) and inducible cyclooxygenase (COX-2): rationale for selective inhibition and progress to date. Med Res Rev. 16(2):181-206 1996. Guyton AC y Hall JE: Unidad VI en Tratado de Fisiología Médica, 9° ed., Ed. Interamericana/McGraw-Hill, México, pp.124-130,276-286, 1997. Komhoff M, Grone HJ, Klein T, Seyberth HW, Nusing RM. Localization of cyclooxygenase-1 and -2 in adult and fetal human kidney: implication for renal function. Am J Physiol. 272(4 ):F460-F468. 1997. Harris RC, Jr., MD. Cyclooxygenase-2 Inhibition and Renal Physiology, in Excepta Medica, Inc. 89 (suppl): 10D-17D, 2002. pp. 10D-17D. Harris RC, McKanna JA, Akai Y, Jacobson HR, Dubois RN, Breyer MD. Cyclooxygenase-2 is associated with the macula densa of rat kidney and increases with salt restriction. J Clin Invest. 94(6):2504-2510, 1994. Harris RC. The macula densa: recent developments. J Hypertens. 14(7):815-822, 1996. Heymes C,. Habib A., Yang D. Mateu E., Marote F., Samuel J.L. y Boulanger C.H. 1997. Ciclo-oxygenase-1 and 2 contribution to endothelial dysfunsion in ageing. Br J Pharmacol; 131 (4): 804-810. Herschman H.R. 1996. Prostaglandin synthase 2. Biochim. Biophys. Acta 1299: 125-40. Katsung, Bertram G. Farmacología Básica y Clínica. 6ª ed., editorial el Manual Moderno, México, D.F. 1996. pp. 357-359, 361-364, 651-652, 1166. Komers, R., Lindsley JN, Oyama TT., Schutzer WE., Reed JF., Mader SL. And Anderson Sharon. 2001. Immunohistochemical and functional correlations of renal cyclooxygenase-2 in experimental diabetes. J. Clin. Invest. 107: 889 -898. Li H., Forstermann U. Nitric oxide in the pathogenesis of vascular disease. J. Pathology. 190: 244-254, 2000. Luscher, T:F., Dohi, Y. and Tschudi, M. Endothelium-dependent regulation of resistance arteries: alterations with aging and hypertension. J. Cardiovasc. Pharmacol. 19 (suppl 5): S-34-S-42, 1992. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 • • • • • • • • • • • • • • • Majithiya, Jayesh B., M Pharm, and R. Balaraman, PhD. Time-Dependent Changes in Antioxidant Enzymes and Vascular Reactivity of Aorta in Streptozotocin-Induced Diabetic Rats Treated With Curcumin. In J Cardiovasc Pharmacol, Volume 46, number 5, november 2005. pp. 697- 705. Matsuda, K., Sekiguchi, F., Yamamoto, K., Shimamura, K. and Sunano S. Unaltered endothelium -dependent modulation of contraction in the pulmonary artery of hypertensive rats. Eur. J. Pharmacol. 392: 61-70, 2000. Morrow JD y Roberts LJII. Autacoides derivados de lípidos: eicosanoides y factor activador de plaquetas. Las bases farmacológicas de la terapéutica. Editor Goodman Gilman A. McGrawHill Vol 1: 679-696, 2001. Okumura T, Hayashi I, Ikezawa T, Yamanaka M, Takata T, Fujita Y, Saigenji K, Yamashina S, Majima M. Cyclooxygenase-2 inhibitors attenuate increased blood pressure in renovascular hypertensive models, but not in eoxycorticosterone -salt hypertension. Hypertens Res. 25(6):927-938, 2002. Osborn JL, Kopp UC, Thames MD, DiBona GF. Interactions among renal nerves, prostaglandins, and renal arterial pressure in the regulation of renin release. Am J Physiol. 247(5 Pt 2):F706-713,1984. Otto J C, Smith WL. 1995. Prostaglandin endoperoxide synthase-1 and -2, J. Lipid Mediat, Cell Signal. 12:139-56. Perazella, Mark A. COX -2 Inhibitors and the Kidney. In Hospital practice (www. Hosppract.com/issues/2001/03/ceper.htm), 2001, pp.1 -13. Prieto Yerro, C., Vargas Castrillon, E. Problemas de uso de los antiinflamatorios no esteroideos (AINE) en pacientes con patología crónica asociada. En Información Terapeútica del Sistema Nacional de Salud, Vol. 24, no. 4, 2000, pp. 85-91. Tabataie, Tahereh, Angelica M. Waldon, Jane M. Jacob, Robert A. Floyd, and Yashige Kotake. COX-2 Inhibition prevents Insulin-Dependent Diabetes in Low Dose Streptozotocin-Treated Mice. In Biomechical and Biophysical Research Communications, no. 273, 2000, pp. 699-704. Tierney Jr., Lawrence M. et al. CURRENT. Medical Diagnosis & treatment . 37th edition, Appleton & Lange editorial, Stamford, U.S.A, 1998. pp. 876, 1095-1132. Vane, J.R. Inhibition of prostaglandin sintesis as mechanism of action for the aspirin-like drugs. Nature 231:232-35. Vane JR, Bakhle YS, Botting RM. Cyc looxygenases 1 and 2. Annu Rev Pharmacol Toxicol. 38:97-120, 1998. Vio, Carlos P., Claudia Balestrini, Monica Recabarren, Carlos Cespedes. 1999. Posnatal development of cyclooxygenase-2 in the rat kidney. In ELSEVIER Inmunopharmacology; 44:205-210. Wang JL., Cheng, HF., and Harris, RC. 1999. Ciclooxygenase-2 inhibition decreases renin content and lowers blood pressure in a model of renovascular hypertension. Hypertension, 34:96 -101. Wang JL, Cheng HF, Zhang M.Z., Mckanna, J.A. and Harris, R.C. 1998. Selective increase of cyclo-oxigenase-2 expression in a model of renal ablation Am. J. Physiol. Renal. Physiol. 275: F613-F622. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 • • • • Xie WL, Chipman JG, Robertson DL, Erikson RL, Simmons DL. Expresión of a mitogen-responsive gene encoding prostaglandin synthase is regulated by mRNA splicing. Proc Natl Acad Sci USA. 88: 2692-2696, 1991. Yokeyama C, Takai T, Tanabe t. 1988. Primay structure of sheep prostaglandin endoperoxide synthase deduced from cDNA sequence. FEBS Lett. 231:347-51. Zusman RM, Keiser HR. Prostaglandin biosynthesis by rabbit renomedullary interstitial cells in tissue culture. Stimulation by angiotensin II, bradykinin, and arginine vasopressin. J Clin Invest. 60(1):215-23, 1977. Goodman y Guilman, Las bases farmacológicas de la terapéutica, 10 ed. Volumen 1. Edit. McGraw Hill interamericana, Mexico D.F. 2003. pp. 679-693, 697, 701-711, 737-738. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Síndrome de Ectrodactilia, Displasia Ectodérmica y Hendidura labio –palatina (Síndrome EEC): Reporte de un caso y revisión bibliografía. Syndrome Ectrodactyly, Ectodermal dysplasia, and Cleft lip- palate. (EEC Syndrome): Report of case and literature review. P.C.D. Rosaura Idania Gutiérrez Vargas.* E. E. P. Arturo Soto Quijada. ** RESUMEN El síndrome de ectrodactilia, displasia ectodérmica y Hendidura labio/palatina, forma parte de un grupo de enfermedades genéticas poco frecuentes. Considerado como una entidad compleja, sus siglas EEC se deben a su nombre en Ingles (Ectrodactyly - Ectodermal dysplasia - Cleft lip/palate), y se caracteriza por presentar esta triada. El objetivo de esta presentación, es el reporte de un caso clínico de una paciente femenina de 2 años de edad, con diagnostico de EEC, presentando ectrodactilia de manos y pies, hendidura labio-palatina, displasia ectodérmica, dacrioestenosis, asimetría facial y trastornos dentarios, la cual se sometió a rehabilitación bucal. Se hace una revisión de la literatura, para dar a conocer las manifestaciones y el tratamiento multidisciplinario de este tipo de síndromes, para que los cirujanos dentistas logren también diagnosticar oportunamente síndromes de escasa incidencia. SUMMARY The Ectrodactyly syndrome, Ectodermal dysplasia and cleft palate and lip form part of a group of rare genetic diseases. This syndrome has been considered a complex and infrequent entity, is English chromic for EEC and it is characterized for showing this triad. The objective of this review, is to report a clinic case of a two years old female with diagnosis of EEC; presenting hands and feet with Ectrodactyly, cleft lip-palate, Ectodermal dysplasia, dacryocystitis, facial asymmetry and dental transforms, she was summitled for odontopediatric treatment. The reason for this literary review, so we will judge the importance of the knowledge and multidisciplinary treatment of these syndromes, for dentist to make a prompt diagnosis of low incidence. PALABRAS CLAVES: Ectrodactilia, Displasia Ectodérmica, Labio y Paladar Hendido y Dacriocistitis. KEY WORDS: Ectrodactyly, Ectodemal Dysplasia, Cleft lip/Palate and Dacryocystitis. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 -----------------------------------------------------------------------------------------------------------------------------* Pasante Cirujano Dentista, del Centro de Especialidades Odontológicas (IMIEM). Facultad de Odontología. Universidad Autónoma del Estado de México. ** Especialista en Estomatología Pediátrica (INP), adscrito al Centro de Especialidades Odontológicas (IMIEM) Introducción El síndrome de ectrodactilia, displasia ectodérmica y hendidura labio-palatina (Síndrome EEC), es una malformación congénita que presenta defectos estructurales desde el nacimiento y su diagnóstico se puede establecer inmediatamente por su apariencia clínica en las extremidades, típicamente en forma de “tenazas de langosta” (Ectrodactilia), por la afectación en las estructuras de origen ectodérmico, por la hendidura labio-palatina y obstrucción del conducto lagrimal. 1 El síndrome inicialmente fue descrito por Eckholdt y Martens en 1804. Cocayne en 1936, describió dos generaciones familiares con labio y paladar hendido, ectrodactilia de manos y pies y dacriocistitis (inflamación del saco lagrimal).En 1963 Walker y Clodios describieron tres casos con ectrodactilia, labio y paladar hendido y disfunción del sistema lagrimal. Mc Kusick en 1969 observó a una madre e hijo con ectrodactilia, anodoncia y obstrucción parcial del conducto lagrimal. 2, 3 Rûdiger y cols. en 1970, describen a esta anomalía como un patrón poco frecuente con defectos congénitos sugiriendo el nombre abreviado de “EEC”. 3,4,5,6,7 En 1972 Bixler y cols. reportaron cinco casos, dos de los cuales ocurrieron como autosómico dominantes y tres pudiendo ser mutaciones. Pries en 1974 reporta un posible patrón autosómico recesivo.2,3 Epidemiológicamente el síndrome de EEC presenta una proporción según el sexo de 1:1.Se desconoce de forma precisa el riesgo de ocurrencia; Izquierdo y Avellaneda consideran a este síndrome como una genodermatosis (grupo de dermatosis hereditarias con trastornos metabólicos) extremadamente rara, cuya incidencia es de 1.5 por cada cien millones de nacimientos. 2,8 Etiología El síndrome se hereda de forma autosómica dominante con penetración incompleta alrededor del 78% y expresividad variable, inclusive hay casos de etiología heterogénea o probable herencia autosómica recesiva. 2,3,5,7 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Se ha identificado una traslocación entre los cromosomas 7 y 9, el defecto genético en el brazo largo del cromosoma 7 (7q11.2-q21.3) 8, 9, 10 Según Celli y cols. (1999) encontraron en pacientes con síndrome de EEC una mutación de carácter dominante causante de la enfermedad, en el cromosoma p63 y en su homólogo p53, resultando un anormal desarrollo ectodérmico.2,10,11,12 El gen p63 produce una proteína que es esencial para la diferenciación y desarrollo ectodérmico11 y participa en el desarrollo embrionario y diferenciación del tipo de mutación con un síndrome o signo especifico. 13 CRITERIOS DE Diagnóstico. 1º Ectrodactilia: Es el desarrollo anormal de los ejes medianos o eje digital central de las manos y pies, dando lugar a malformaciones típicamente en pinza de langosta, 4, 5 se caracteriza por: § § § Ausencia de dedos, provocando una hendidura mediana profunda, entre el segundo y cuarto hueso metacarpiano (o metatarsiano) y tejidos blandos correspondientes. Casi siempre faltan el tercer metacarpiano y los huesos de las falanges correspondientes, puede haber fusión del índice y el pulgar, así como del cuarto y quinto dedo, y fusión de los dedos restantes.4,14 La ectrodactilia ocurre como anomalía aislada o en combinación con otras anormalidades (síndrome ectrodactilia). 3,4, 6 Si incidencia es de 1: 8500 -25000 r.n.v. 15,16,17,18 2º Displasia Ectodérmica: Se caracteriza por presentar varios defectos en las estructuras de origen ectodérmico; Son genodermatosis congénitas que afectan la epidermis y uno o más de sus componentes (cutáneo, úngueal, dental y cabello). 5,8 § La displasias ectodérmicas pueden clasificarse como:8, 5,19,20 Displasia ectodérmica Hidrótica. (Sx de Clouston) Autosómica dominante. Alopecia o hipotricosis. Hiperqueratosis Hiperpigmentación. Hipodoncia (incisivos y caninos). Displasia ectodérmica Anhidrótica. Autosómica recesiva. Zonas de alopecia en cráneo y cara. e Implantación baja de las orejas con concha amplia. Retromicrognatia (aspecto de boca de pescado). IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 No hay trastornos de la sudoración. Estrabismo. Piel de colodión (despellejamiento de la piel). Puente nasal bajo y nariz pequeña. 3º Labio y Paladar Hendido: Defecto congénito que altera la morfología cráneo facial.19 Epidemiología: Labio hendido 1/ 750 a 800 recién nacidos vivos caucásicos. Paladar hendido 1/ 2,500 recién nacidos vivos caucásicos. 19,21 § El labio hendido, se origina entre la cuarta y la sexta semana de vida embrionaria. Cuando las porciones del labio superior no se fusionan apropiadamente se crea una abertura en el labio, entre la boca y la nariz. § El paladar hendido es una abertura en el techo de la cavidad bucal que se presenta entre la octava y doceava semanas de embarazo por una falla de fusión, entre las estructuras que separan la boca de la nariz. § La hendidura del labio superior puede ser completa o parcial, y extenderse a una distancia variable e incluir el proceso, el paladar blando, el duro y parte de la nariz; estas alteraciones pueden aparecer sim ultáneamente o de forma aislada; pueden estar asociadas con otros síndromes o defectos de nacimiento, cuyas causas podrían ser, entre muchas otras, genes mutantes heredados de uno o ambos padres y teratógenos (agente que causa anomalías durante el desarrollo del feto, como es el caso de ciertos virus, drogas o toxinas).20 4º Obstrucción del conducto lagrimal (Dacrioestenosis): § Anomalía congénita del saco lagrimal que produce inflamación del saco lagrimal (dacriocistitis), provocando que el ojo se torne rojo, acuoso y supure exudado. A veces, una infección hace que el líquido quede retenido en el saco lagrimal, y forme un saco lleno del mismo bajo la piel (mucocele), provocando que la zona a su alrededor esté inflamada, eritematosa, produciendo un absceso que se rompe a través de la piel, y un conducto por el que drena su contenido hacia el exterior. 7,22 Todas estas anomalías tienen una variable expresión; en el estudio de Roelfsema y Cobben, la ectrodactilia ocurre en 84% de pacientes; displasia ectodérmica en 77%, labio/paladar hendido en 68%, anormalidades del tracto lagrimal en 59% y anormalidades urogenitales en 23%. 23,10, 24 manifestaciones clínicas más frecuentes: 1.- faciales: § § Hendidura palatina uni o bilateral y labio hendido uni o bilateral. 5, 11, 21 Hipoplasia maxilar y malar en su porción media. 2, 3, 5, 6, 7, 8, 9 2.- cutáneas: § § Hiperpigmentación difusa.8 Queratosis (cualquier enfermedad con aumento del desarrollo y engrosamiento del epitelio de la capa córnea de la piel).8 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 § § § Distrofia e hipoplasia de pelo, uñas, glándulas sudoríparas y sebáceas, con anomalías de la nariz, pabellones auriculares y labios que se acompañan de trastornos del sistema nervioso central. 3, 5, 6, 7, 8,13 La dermatitis puede darse en este síndrome, a pesar de no esta r bien descrita.4 Anodoncia parcial, hipoplasia del esmalte, órganos dentarios cónicos y microdoncia, la cual afecta la dentición primaria y secundaria. 2, 3, 8, 5,25 3.- malformaciones de extremidades: § § Ectrodactilia en manos y pies con forma de “tenaza de langosta” afectando principalmente los dedos 2 y 3.8, 25 Estudios indican que el periodo más sensible para que se produzcan las malformaciones de los miembros abarca la cuarta y la quinta semana de desarrollo embrionario.14 4.- oculares: § § § § § § § § § Blefaritis (trastorno inflamatorio de párpados) 2, 5, 8, 22, 25 Anomalías u obstrucción del conducto lagrimal (Dacrioestenosis), la forma crónica puede llegar a producir infecciones recurrentes, cicatrices y opacificaciones cornéales (que pueden llegar a perforarse) con deterioro visual secundario, siendo una de las complicaciones más discapacitantes de estos pacientes, por lo que debe realizarse una rápida evaluación oftalmológica.3, 5, 6, 7, 8, 11 , 22, 25, 26 Blefarofimosis (hendidura palpebral corta).8 Epifora (exceso de lágrimas que caen del ojo hacia abajo bañando la mejilla del lado afecto). 9,19 Queratoconjuntivitis. 8, 5 Fotofobia. 2 Estrabismo 8,25 Glándulas de Meibomius escasas (componente de la película de protección del ojo). 8 Entropión (inversión hacia dentro de los párpados).8,22 En los pacientes con el síndrome de EEC las deficiencias oculares se vuelven progresivas y severas.7 ANOMALIAS MENOS frecuenteS: • • • • • • • Anomalías renales (hidronefrosis) y urogenitales. 4, 5, 8, 6, 7, 27 Ausencia de riñón. 2 Hipospadias (malformación doble urinaria y genital, produciendo la salida del meato urinario lateralmente).4 Reflujo vesicoureteral.4 Sordera. 25, 26, 27, 28 Disminución del conducto auricular y anomalías morfológicas del oído.3, 7 Orejas prominentes.27 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 • • • • • • • • • • Lengua fisurada.2, 5 Xerostomìa, lo que aumenta la susceptibilidad a caries y candidiasis. 2,5, 6, 7 Hernia inguinal. 27 Criptorquidia.4 Presencia de nevos en la piel. 5, 7 Cierto retraso del crecimiento. 8, 25 Retrazo mental 2,26, aunque para otros auto res la inteligencia suele ser normal y se adaptan razonablemente bien con corrección quirúrgica de las malformaciones faciales y de las extremidades. 8,12, 27 Microcefalia.2,12, 27 Punta de la nariz aplastada.27 Telecantus primario (desplazamiento lateral de los cantos internos ocultando parcialmente la porción media del ojo).2 Son frecuentes en estos pacientes las infecciones de vías respiratorias altas y aparato urogenital. Estas infecciones parecen deberse a las malformaciones anatómicas y no a un déficit de la inmunidad.8 Diagnóstico DIFERENCIAL Es un síndrome con una gran variedad de presentación fenotípica, por lo que las manifestaciones clínicas pueden ser muy diferentes y cualquiera de los signos clínicos descritos puede faltar, excepto los signos de ectrodactilia, displasia ectodérmica y labio – paladar hendido.4.2, 7, 25 El diagnóstico diferencial debe hacerse con otros síndromes polimalformativos que presentan displasia ectodérmica y fisura/paladar hendido, como: 8, 4, 13,14, 29 - Síndrome de Rapp Hodgkin. - Síndrome de Hay Wells o AEC. - Síndrome Autosómico Dominante De Fontaine. - Síndrome de Adult (Acro – Dermato – Ungual- Lacrimal – Tooth). TRATAMIENTO: El manejo de este tipo de síndromes requiere un enfoque multidisciplinario.4 § Valoración pediátrica del estado general del paciente. § Terapia psicológica familiar. § Tratamiento odontopediátrico, iniciando con la colocación placas obturadoras, al nacimiento y ortopedia maxilar, además de un examen odontológico periódico para fomentar la higiene bucal y prevenir caries.2,4, 21 § Tratamiento oftalmológico para el restablecimiento del drenaje del ducto nasolagrimal, de no efectuarse, la inflamación crónica resultante puede conducir a la ceguera debido a las lesiones cornéales. Es necesario la prevención de infecciones oftalmológicas recurrentes y el uso de lágrimas artificiales.2,4,27 § Tratamiento dermatológico, para tratar la displasia ectodérmica, el uso de emolientes ayuda a tratar la piel seca y protección cutánea solar.2 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 § § § § § § § Asesoramiento genético: árbol genealógico y cariotipo.2 Cirugía maxilofacial: Queiloplastia de los 3 a los 6 meses. 2, 21, 30 Palatoplastia de los 6 a los 18 meses. 2, 21, 30 Injerto óseo alveolar de los 8 a los 12 años. 21, 30 Consulta nefrológica, para el tratamiento de probables anomalías renales.27 Terapia de lenguaje.2 Cirugías plásticas reconstructivas de manos y pies, junto con tratamiento ortopédico para mejorar la función motora de los miembros y la apariencia estética de los mismos.2 § Ortodoncia.2 * Los tiempos quirúrgicos pueden variar según el cirujano. PRESENTACION DEL CASO Femenina de 2 años de edad, producto de gesta 2 para 1, de pretermino al 7º mes, obtenida por cesárea bajo aplicación de bloqueo peridural, debido a preclampsia detectada al 7º mes de embarazo y polihidraminos; Llanto y respiración espontáneos, peso al nacer 3,200gramos, control prenatal a partir del 3ª mes de gestación, normoevolutivo, de madre de 18 años de edad con antecedentes de 1 aborto, desconoce la causa, y padre de 33 años, aparentemente sanos con toxicomanías negadas. Al nacimiento se le detecto malformación de manos y pies, hendidura palato-labial y dacrioestenosis, permaneciendo en incubadora 4 días. A los 22 días de nacida ingresa al Centro de Especialidades Odontológicas del IMIEM, donde se coloca placa obturadora, ya que presentaba salida de alimentos líquidos por narinas, tras la ingesta de estos. A los 5 meses de edad, ingresa al Hospital del niño del IMIEM, con diagnóstico de Síndrome EEC. 1 Figura 1. (1) Cicatriz de labioplastia unilateral (2-3) Ectrodactilia bilateral de manos y 2 derecha. pies. Examen clínico: Ÿ Cráneo braquicefálico, asimétrico, sin exostosis, ni hundimientos, a la palpación se escalón de sutura fronto-malar bilateralmente. percibe IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Ÿ Displasia ectodérmica: 3 - Implantación buena, pero escasa de cabello y cejas. - Frente amplia. - Anodoncia parcial. - Órganos dentarios cónicos (51 y 82). Ÿ Hendiduras palpebrales oblicuas, horizontales, dacrioestenosis con zona de hiperemia y presencia de pus. Ÿ Baja implantación de pabellones auriculares, conductos auditivos externos permeables, estrechos, se visualiza poco membranas timpánicas. Figura 2.Obstrucción bilateral de conductos lagrimales con dacriocistitis a nivel del conducto izquierdo produciendo un absceso o mucocele. Ÿ Asimetría facial, hipoplasia malar, perfil facial prognático, desviación de mandíbula hacia la derecha y punta de la nariz aplastada. Ÿ Labio y paladar hendido unilateral derecho. 1 2 Figura 3. Hendidura labio palatina unilateral derecha completa. (1) hendidura labial derecha completa. (2) paladar hendido unilateral completo. Ÿ Extremidades superiores, normotónicas y normoflexicas con ectrodactilia: Ausencia de huesos del carpo bilateral. - Mano derecha: ausencia de dedos índice, medio y meñique. - Mano izquierda: ausencia de dedos índice, medio y anular. Ÿ Extremidades inferiores, normotónicas y normoflexicas con ectrodactilia: - Ausencia del 2º y 3º dedo de las extremidades. Ÿ Hernia inguinal. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 • Anomalías en costillas. Fue remitida al servicio de cirugía maxilofacial donde se le realizó queiloplastia sin complicaciones, a los 8 meses de edad y debido a que presenta dacrioestenosis, se canalizaron conductos lagrimales bilaterales y se dio farmacoterapia en el servicio de oftalmología de la misma institución, al mismo tiempo la madre refiere que fue tratada de infección de vías urinarias. Al 1 año 5/12 meses, se solicitó PEATC (Potenciales Evocados Auditivos Transientes de Tallo cerebral), estudio de electrodiagnóstico audiológico que evalúa la integridad de la vía auditiva desde el oído externo hasta el tallo cerebral, en el CREE de Toluca (centro de rehabilitación y educación especial), encontrando: PEATC anormales y sin respuesta bilateralmente, se estimularon ambos oídos a 100, 90 y 30 Decibeles y no se obtuvo respuesta en forma bilateral. Figura 5. Radiografía de tórax en la que observamos, anomalía de forma en la primera costilla derecha. Se sometió posteriormente a tratamiento quirúrgico, palatoplastia al 1 año 11/12 meses de edad, sin complicaciones. A los 2 años se realizo cariotipo de sangre periférica, con un diagnóstico citogenético de 46 XX, Normal. Se remitió a nefrología, para valoración de estado actual ya que había presentado infección en vías urinarias, desconociendo el diagnostico. Actualmente se encuentra en tratamiento odontológico, debido a las alteraciones dentales por labio y paladar hendido, hipoplasia de esmalte y caries. DISCUSIÓN Las alteraciones bucales en este síndrome están relacionadas a la displasia ectodérmica y a la hendidura de labio y paladar, como son trastornos en el número de órganos dentarios (dientes supernumerarios y oligodoncia, especialmente en los incisivos laterales superiores); en la forma (fusión y dientes cónicos); en el tamaño (microdoncia); en la posición principalmente en la zona adyacente a la hendidura alveolar (giroversiones y erupción ectopica), alteraciones de estructura (hipoplasia de esmalte). Además presentan maloclusiones, mordidas cruzadas por colapso de los segmentos óseos e hipoplasia maxilar.31, 32, 33, 34, 35,36 El tratamiento dental de los pacientes que presentan labio y paladar hendido inicia con la colocación de una placa obturadora en los primeros días de vida extrauterina, para facilitar la alimentación del paciente, establecer la postura normal de la lengua, y así logre las condiciones óptimas para que pueda ser operado del labio.37 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 La placa obturadora se cambia de acuerdo al crecimiento y desarrollo del paciente, hasta que se realiza el cierre de paladar. En algunos casos se añade un tornillo de expansión para iniciar ortopedia prequirúrgica. En cada cita de revisión se empieza a dar orientación para lograr una buena salud bucal, se dan consejos acerca del consumo de azucares y el retiro del biberón, se enfatiza sobre la importancia de la técnica de cepillado cuando erupcionen los primeros incisivos. En nuestro caso se le colocó a la paciente una placa obturadora a los 22 días de nacida y después acudió únicamente a una cita de revisión. Reingreso a este centro a los 21 meses de edad pero desafortunadamente ya presentaba caries en los primeros molares temporales y en los incisivos superiores. Varios autores han reportado que los pacientes con labio y paladar hendido presentan mayor incidencia de caries en comparación con los pacientes sanos. 31, 32, 33, 34, 35, 36 Bokout, encontró que los pacientes con LPH tienen una incidencia de caries 3.5 veces más alto que niños sin hendidura.34 Indudablemente estos hallazgos tienen estrecha relación con las alteraciones bucales que estos pacientes presentan en la zona adyacente a la hendidura alveolar; La anatomía de la zona, la malposición dentaria, la poca movilidad de labio por las cicatrices quirúrgicas y el miedo de los padres a cepillar esta área dificulta conseguir una buena higiene, lo cual favorece que haya recidiva de caries. 31, 32, 33, 34, 35, 36 Cabe hacer notar que la paciente a pesar de presentar ectrodactilia, tiene la habilidad para sujetar el cepillo dental, pero los padres no comprenden la importancia de la salud bucal, que se les ha enfatizado en cada cita. CONCLUSIONES Las malformaciones congénitas, constituyen por la frecuencia y repercusión socioeconómica, un problema importante de salud publica, son una de las causas principales de mortalidad infantil y en la mayoría de los casos se desconoce la causa. Todas las malformaciones genéticas, deben ser diagnosticadas oportunamente para realizar de inmediato un tratamiento, por un equipo multidisciplinario, en este caso, el odontopediatra, cirujano maxilofacial, cirujano dentista, ortodoncista, ortopedista, etc., van a solucionar los problemas que se presenten durante el crecimiento y desarrollo maxilofacial del paciente, iniciando por el prioritario para atenuar la mayor parte de los padecimientos que presente y principalmente ofrecer una mejor calidad de vida al paciente. La orientación a los padres acerca de la salud bucal de sus hijos es de suma importancia, ya que muchas veces su atención esta centrada en las cirugías que devuelvan la estética a sus hijos, olvidando lo fundamental que es conservar una boca sana. Bibliografía IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 1. LISKER, R. y ARMENDARIN, S., Introducción a la genética humana. Ed. El manual moderno. México, D.F. – Santa fe, Bogota. 1994. P.p.116-121. 226 -231. 2. UMEREZ, C., SOSA, R. SIMOSA, V. y HERNANDEZ, J. G. Síndrome de ectrodactiliadisplasia ectodérmicahendidura (EEC). Caracas, Venezuela. 2002. http://www.scielo.org.ve/scielo.php?pid=S0001-63652002000200013&script=sci_arttext 3. CHIANG, T.P., HYG, S.M. and ROBINSON, G.C. Ectrodactyly, Ectodermal Dysplasia, and Cleft Lip/ Palate Syndrome. The Importance of Dental Anomalies. Journal of Dentistry for Children. (1974) 38 – 42. 4. Cortez-Franco, Florencio, García -Salas, Sandra y Medina-Flores, Juan. Sociedad Peruana de Dermatología 2006. Síndrome de ectrodactilia, displasia ectodérmica y paladar hendido (EEC) y dermatitis: Reporte de un caso. http://www.scielo.org.pe/scielo.php?pid=S102871752005000100009&script=sci_arttext 5. King, N.M., Tong, MCK. and Ling JYK. The Ectrodactyly- Ectodermal dysplasia-clefting syndrome: a literature review and case report. Quintessence Internacional. 1994. Vol. 25. P.p 731-6. 6. TANBOGA, I., PINÇE, S. and DÛZDAR. L. Dental management of a child with EEC syndrome. J. Pediatric. (1992); 2:99-103 7. BYSTROM, E. C., SANGER, R.G. and STEWART, R. The syndrome of Ectrodactyly, Ectodermal dysplasia and clefting (EEC) (1975); 33: 192-198 8. Izquierdo, M. y Avellaneda, A. Síndrome de Ectrodactilia, Displasia Ectodérmica y Fisura Facial. Instituto de investigación de enfermedades raras. Febrero-2004. http://iier.isciii.es/er/prg/er_bus2.asp?cod_enf=864 9. BUSS, P.W., HUGHE, H.E., and CLARKE, A. Twenty-four cases of the EEC syndrome: clinical presentation and management. Med Genet; 32(9):716-23. 10. BARROW, L.L., BOKHOVEN, H.V., DAACK- HIRSCH, S. ANDERSEN, T., VAN BEERSUM, S.E.C., GORLIN, R., and MURRAY, J. C. Analysis of the p63 gene in classical EEC syndrome re lated syndromes, and non- syndromic orofacial clefts. J Med Genet 2002;39:559-566. 11. Celli, J., Duijf, P., Kramer, B., Smits, A., et al. Heterozygous germline mutations in the p53 homolog p63 are the cause of EEC syndrome. Cell 1999. 99:143-53. 12. Ferna ndez, B., Ruas, E., Machado, A. and Figuereido, A. The Ectrodactyly- Ectodermal dysplasia-clefting syndrome (EEC): report of five cases. Pediatric Dermatologic 2002.19:33032. 13. Castro, R., Chávez, M., Catacora, J., Ballona, R. y Cáceres, H. ¿Qué síndrome es? Dermatol Pediatric Lat. Lima, Peru. 2005. 3: 62-5. 14. LAGMAN. Embriología medica con orientación clínica. 9º edición. Ed. Médica panamericana. Buenos Aires, Argentina. 2002 y. p. p. 191-196, 202-203. 15. BOD, M., CZEIZEL, A., and LENZ, W. Incidence at birth of different types of limb reduction abnormalities in Hungary 1975 – 1977. Hum Genet 1983;65:27-33. 16. FROSTER- ISKENIUS, U.G, and BAIRD, P. A. Limb reduction defects in over one million consecutive livebirths. Teratology 1989;39:127-35. 17. NELSON, K. and HOLMES, L.B. Malformations due to presumed spontaneous mutations in newborn infant. N Engl J Med 1989; 320:19- 23. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 18. CALZOLARI, E., MANSERVIGI, D., GARANI GP, COCCHI, G., MAGNARI, C. and MILAN, M. Limb reduction defects in Emilia Romagna, Italy: epidemiological and genetic study in 173109 consecutive births. J Med Genet 1987;27:353- 7. 19. GUZMAN, T.R. Defectos congénitos en el recién nacido. 2ª edición. Ed. Trillas. México, D.F. 1990. P.p 213-215. 20. NOWAK, J.A.O dontología para el paciente impedido” Ed. Mundi. Buenos Aires,Argentina. 1979. P.p. 60- 69. 21. MCDONAL, R. y AVERY, D. Odontología pediatrica y del adolescente. 6ª Ed. Ed. Mosby / Doyma Libros. Madrid, España. 1995. P.p. 757 – 763. 22. MANUAL DE MERCK .Trastornos de los párpados y de las glándulas lagrimales. Obstrucción del conducto nasolagrimal. 9ª Ed. Ed. Mosby/ Doyma libros. Madrid, España. 2005 23. ROELFSEMA, N. M. and COBBEN, JM. The EEC syndrome: a literature study. Clinic Dysmorphol 1996; 5:115-27 24. RAY, A.K., MAZARITA, M.L., PATHAK, R, BEERVER, C.L., COOPER, M.E., GOLDSTEIN, T., SHAW, D.F. and FIELD, L.L. TP63 mutation and clefting modifier genes in an EEC syndrome family. Clin Genet 2004:66: 217 – 222. 25. JONES, K. Atlas de malformaciones congênitas. 4ª Ed. Ed. Interamericana. Mc Graw-Hill. México, D.F.1990. P.p.220 – 221, 276. 26. Kasmann, B. and Ruprencht, KW. Ocular manifestations in a father and son with EEC syndrome. Arch Clinic Exp Ophthalmologic 1997. 235:512 -16. 27. GOODMAN, R. M., M. D. y GORLIN, R. J., D. D. S., M. S., Malformaciones en el lactante y en el niño. Ed. Salvat. 1986. P.p. 254 – 255. 28. ROBINSON, G., WILDERVANCK, L. and CHIANG, T. Ectrodactyly, Ectodermal dysplasia and cleft lip-palate syndrome. J. Pediatric. (1973). P.p 82- 107 29. PROPPING, P. and ZERRES, K. ADULT- Syndrome: An autosomal-dominant disorder with pigment anomalies, ectrodactily,nail dysplasia, and hipodontia. Am. J. Med. Genet; 1993: 45:642- 648. 30. CAMERON, A.C. y WIDMER, R. P. Manual de odontología pediátrica. Ed. Harcourt. Madrid, España. 1997. 31. VICHI, M. and FRANCHI, L. Abnormalities of the maxilary incisors in chilgren with cleft and palate. J. Dent Child. 1995. 62; 412-417 32. DAHLLOF, G. and Cols. Caries, gingivitis, and dental abnormalities in preschool children with cleft and/or palate. Cleft Palate J. 1989; 26 (3): 233-237. 33. PAUL, T. and BRANDT, R.S. Oral and dental health status of Children with cleft lip and/or palate. Cleft Palate Craniofac J. 1998;35(4):329-332. 34. BORKHOUT, B. and Cols. Incidence of dental caries in the primary dentition in children with a cleft lip anr/or palate. Caries Ress. 1997; 31(1): 8-12 35. WONG, F.W. and KING, N.M. The oral health of children with clefts a review. Cleft Palate Craniofac J. 1988; 35(3): 248- 254. 36. ROZEN, I. Labio y paladar hendido. Conceptos Básicos. Isaac Rozen Editor. México. 2000. 37. GORLIN, R. J. y GOLDMAN, H. M. Thoma: Patología Oral. 2ª edición. Barcelona, España. Editorial Salvat. 1980. P.p. 368-370. 38. Levrero, M., de Lautrenzi, V., Costanzo, A., Sabatini, S., Gong, J., et al. The p53/p63/p73 family of transcription overlapping and distinct functions. J Cell Sci 200.113:1661-70. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 EL APRENDIZAJE BASADO EN SOLUCIÓN DE PROBLEMAS MODIFICA HABILIDADES DE ESTUDIO EN ESTUDIANTES DE LICENCIATURA M. en C. Arturo G. Rillo* Dr. Mario Arceo Guzmán** M. en C. Javier Sánchez Guerrero** (*) Cuerpo Académico de Investigación en Educación Médica de la Universidad Autónoma del Estado de México. dr_rillo@hotmail.com, rillo@todito.com, rillo@universia.net.mx Página web: http://es.geocities.com/arturorillo/ (**) Cuerpo Académico de Educación a Distancia, Facultad de Medicina, Universidad Autónoma del Estado de México RESUMEN Introducción: En el aprendizaje basado en solución de problemas la motivación, los hábitos y las técnicas de estudio desempeñan un papel relevante. Objetivo: Analizar la modificación de habilidades de estudios en una intervención educativa del tipo de aprendizaje basado en solución de problemas. Método: El estudio fue pre-postest sin grupo control. Se aplicó un cuestionario a 35 estudiantes para diagnosticar sus habilidades de estudio antes y después del curso de Laboratorio de Farmacología General estructurado con los principios del aprendizaje basado en solución de problemas. También se exploró su opinión relacionada a esta experiencia educativa. El análisis estadístico se realizó con la prueba de Wilcoxon. Resultados: En el pre -test, 54.29% de los estudiantes no sabía estudiar, 71.44% presentaron habilidades de estudio menores al promedio, 17.24% habilidades de estudio promedio y 11.42% mayores al promedio. Después de la intervención, 34.29% continuaba sin saber estudiar, en tanto que el 54.29%, el 8.57% y el 37.14% contaban con habilidades de estudio menores al promedio, promedio y mayores al promedio respectivamente. Las diferencias observadas fueron estadísticamente significativas (p<0.05) a excepción de la organización para el estudio. 62.96% de los estudiantes refieren la experiencia como muy estresante. Conclusión: En esta intervención, las actividades de aprendizaje basado en solución de problemas contribuyeron a mejorar las técnicas y la motivación para el estudio, aunque la experiencia produce estrés en los estudiantes. Palabras clave: Aprendizaje basado en problemas, educación médica, habili dades de estudio. ABSTRACT Background: In the problem-based solution learning the motivation, the habits and the skills of study recover a relevant role. Objective: To analyze the modification of skills of studies in an educational intervention of the type problem-based solution learning. Methods: The study was pre-postest without group control. He applied a questionnaire to 35 students to diagnose his skills of study before and after the laboratory course of General Pharmacology constructed with the principles of problem-based solution learning. Also there was explored his opinion related to this educational experience. The statistical analysis war realized with Wilcoxon’s test. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Results: In the pre-test, 54.29% of the students he could not study, 71.44% minor skills of study presented to the average, 17.24% skills of study average and 11.42% bigger than the average. After de intervention, 34.29% he was continuing without being able to study, while 54.29%, 8.57% and 37.14% they had on minor skills of study to the average, average and major than the average respectively. The observed differences were statistically significant (p<0.05) with the exception of the organization for the study. 62.96% of the students recounts the like every stressful experience. Conclusion: In the intervention, problem -based solution learning activities helped to improve the skills and the motivation for the study, though the experience produces stress in the students. Key words: Problem-based solution learning, medical education, skills of study. Introducción Las tendencias actuales en la educación médica se orientan a la incorporación de enfoques psicopedagógicos centrados en el estudiante(1-3), entre los que destacan el aprendizaje basado en la solución de problemas (ABSP) (4), el programa de estudios adaptado a la comunidad (5) y el enfoque de medicina basada en evidencias. Considerando que la búsqueda de soluciones a problemas cotidianos es una de las condiciones de la existencia humana y puede ser una forma de aprendizaje, la actividad para solucionar un problema es una extensión natural de reglas de aprendizaje en el que la parte más importante del proceso toma lugar en el aprendizaje mismo, lo que implica el desarrollo de diversas habilidades intelectuales, diagnósticas, inquisitivas, de solución de problemas y toma de decisiones (6). En este sentido, el ABSP propicia un aprendizaje significativo como resultado de las actividades, por una parte, para solucionar el problema y, por otra, para obtener los conocimientos asociados al problema específico (7). En este aprendizaje, descubrir el conocimiento es una conjugación de aprendizajes previos mediante la aplicación de reglas para obtener la solución a una situación problemática nueva, de manera que puede ser definido como un aprendizaje individual, consecuencia de trabajar en la resolución de un problema (8). En los procesos de enseñanza y de aprendizaje, el ABSP contempla tres dimensiones: el estudiante, el profesor y el problema (9,10). En relación al estudiante, éste toma un problema como estímulo para aprender las áreas, temas o disciplinas que le son apropiadas para su formación, así, a partir del problema determina qué tipo de información requiere para resolverlo; esto puede desarrollar habilidades para resolver problemas e involucrarlo en la adquisición activa de conocimiento. La solución de problemas depende de reglas, y especialmente de un tipo particular de reglas que gobiernan la propia conducta individual de pensar (11,12). En el ámbito de las ciencias médicas, el ABSP se fundamenta en el simple hecho de que la práctica profesional consiste en resolver problemas de salud concretos, permitiendo la integración de ciencias clínicas, básicas y sociomédicas (13), teniendo como perspectiva al hombre como un ser integral, en el que convergen dimensiones bio-psico-sociales; por lo que la práctica de este tipo de estrategia educativa implica que la participación del alumno sea trascendental y se regule por los hábitos y técnicas de estudio (14). Así, el aprendizaje se transforma tan activo como el alumno lo decida, permitiendo que incursione, junto al docente, por senderos tan profundos e interesantes como él los exija. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 En este contexto surge la siguiente interrogante: ¿las intervenciones educativas realizadas desde la perspectiva del ABSP modifican las habilidades de estudio en el estudiante? Con la intención de explorar la respuesta a esta interrogante se realizó el presente estudio. Material y métodos Se realizó un estudio cuasi-experimental, de tipo pre-postest sin grupo control (15), en un grupo de 35 estudiantes de 3er semestre de la licenciatura de médico cirujano de una universidad pública. La intervención educativa se realizó durante el curso de laboratorio de Farmacología General, que fue diseñado conforme a los lineamientos del ABSP (16-20). En la primera sesión se explicó a los estudiantes los objetivos del curso, la metodología del ABSP y su obtuvo su consentimiento bajo información para participar en la investigación. Posteriormente se aplicó un cuestionario para identificar sus habilidades de estudio. A partir de la segunda semana del curso, se realizaron 14 sesiones de ABSP en las que se desarrollaron los contenidos del curso laboratorio de Farmacología General. La duración de las sesiones fue de 6 hrs de trabajo en aula a la semana. Cada sesión se integró en tres momentos, cada uno con una duración de 2 hrs: en el primero se presentaba el problema a los alumnos y se exploraban los conocimientos previos para generar necesidades de aprendizaje; en el segundo realizaban actividades mediante trabajo colaborativo en pequeños grupos para el análisis y discusión del problema; en el tercero, se presentaba en plenaria la solución del problema analizándose y concluyéndose con la conducción del docente. Al final del curso, en la 16ª semana, se aplicó nuevamente el cuestionario de habilidades de estudio. Además se aplicó a un segundo cuestionario para identificar lo que había significado para ellos el curso basado en ABSP, debido a fue la primera experiencia de aprendizaje de este tipo en la institución. El cuestionario para identificar las habilidades de estudio se integró con instrumentos para determinar hábitos y habilidades de estudio propuestos por Gonzalez Garduño y cols. (21). Incluyó un total de 170 ítems distribuidos en 3 secciones que exploraban los siguientes aspectos: hábitos de estudio, organización del estudio, técnicas de estudio, motivación para el estudio y diagnóstico integral. Las repuestas fueron cerradas, dicotómicas del tipo si o no. La 1ª sección, constituida por 60 preguntas que exploran hábitos de estudio y permite identificar en el alumno la proporción de actividades satisfactorias orientadas al estudio y la proporción de actividades insatisfactorias que realiza el alumno durante el estudio. La 2ª sección, orientada a determinar los hábitos de estudio de los estudiantes, se calificación mediante la siguiente escala (21): malos hábitos de estudio (< 30 puntos), hábitos de estudio regulares (entre 30 y 41 puntos) y, buenos hábitos de estudio (> 41 puntos). La 3ª sección exploró las áreas de organización del estudio, técnicas de estudio, motivación para el estudio, y permitió establecer un diagnóstico integral. La interpretación de esta sección se realizó con la siguiente escala: muy alto, alto, por encima del promedio, promedio alto, promedio, promedio bajo, por debajo del promedio, bajo y, muy bajo (21). Al final del curso se aplicó un segundo cuestionario donde el estudiante expresó su opinión respecto al curso de manera que fue anónimo. Se integró por 4 preguntas que exploraban su participación en actividades de ABSP (considerando la satisfacción del estudiante, motivación para realizar las actividades extraclase, estrés durante las sesiones en aula y el interés que despertó en ellos), 13 preguntas para evaluar la actividad del docente y 22 preguntas sobre la utilidad de los textos consultados. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 El análisis estadístico de las diferencias observadas entre el pre y postest se realizó mediante la prueba de Wilcoxon utilizando el programa SPSS (22-24). Resultados Al inicio del estudio se identificó que el 52.62% de los hábitos de estudio con que contaban los estudiantes, no eran satisfactorios para el desarrollo de sus estudios a nivel de licenciatura. Al final de la intervención de ABSP, disminuyó significativamente (p<0.001) al 46.52%. Al profundizar en el conocimiento de los hábitos de estudio que poseen los estudiantes que participaron en el estudio mediante la 2ª sección del cuestionario aplicado, se identificó en el pretest que de 50 puntos posibles, la puntuación promedio fue 27.57±9.34, situando a todo el grupo en la categoría de “no sabe estudiar”, sin embargo, al distribuir cada una de las puntuaciones obtenidas se encontró que el 54.29% no sabía estudiar, el 40% contaba con hábitos defectuosos que podían ser mejorados y únicamente el 5.71% sabía estudiar. Al final de la intervención, la puntuación promedio fue de 30.80±8.98, de manera que el grupo se ubica en la categoría de contar con hábitos de estudio que aún se pueden mejorar. La mayor variación se presenta en el rubro “no sabe estudiar” que disminuyó en el postest al 34.29%. Además se incrementó la proporción de estudiantes con hábitos defectuosos al 57.14% y uno logró situarse en el rango de “sabe estudiar” (respecto a su puntuación del pretest) que alcanzó una proporción del 8.57%. Las diferencias observadas entre el inicio y el final de la intervención con ABSP son estadísticamente significativas (p=0.01). CUADRO I CALIFICACION EN LAS AREAS DE ORGANIZACION DEL ESTUDIO, TECNICAS DE ESTUDIO Y MOTIVACION PARA EL ESTUDIO, DEL DIAGNOSTICO PRE -POSTEST DE HABILIDADES DE ESTUDIO. Habilidades de Estudio Muy alto Alto Por encima promedio Promedio alto Promedio Promedio bajo Por debajo promedio Bajo Muy bajo Total Organización Técnicas Pre-test Pos-test Pre-test Postest 0.0 0.0 0.0 0.0 2.86 2.86 2.86 5.71 del 2.86 2.86 5.71 17.14 Motivación Pre-test Pos-test 2.86 5.71 8.57 8.57 14.29 11.43 0.0 17.14 22.86 del 2.86 11.43 11.43 17.14 2.86 17.14 14.29 14.29 2.86 14.29 8.57 5.71 11.43 8.57 11.43 17.14 20.00 8.57 5.71 8.57 20.00 2.86 48.56 100 11.43 39.99 100 0.0 42.85 100 11.43 25.72 100 0.0 25.72 100 2.86 20.00 100 La 3ª sección del cuestionario permitió identificar la posible influencia de la intervención con ABSP sobre la organización del estudio, las técnicas de estudio y la motivación para el estudio. Los resultados obtenidos se presentan en el cuadro I donde se IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 observa en las columnas de organización del estudio que existen diferencias entre el pretest y el postest, sin embargo, las variaciones no son estadísticamente significativas (p>0.05). También se observa que los valores del pretest ubicados en el rango que va del promedio alto a muy alto se incrementan significativamente durante el postest, tanto en las técnicas de estudio (p<0.05) y motivación para el estudio (p<0.05). El diagnóstico integral indicó que 17.14% contaban con "habilidades de estudio promedio" al iniciar el estudio. Al final, sólo el 8.57% se ubicaba en esta categoría; en tanto que el 71.44% se ubicaba entre las categorías de promedio bajo y muy bajo antes de esta experiencia educativa, y al concluirla disminuyó al 54.29%. En los rangos ubicados a partir del promedio alto se situaba en el pretest el 11.42% de los estudiantes y al terminar el curso se incrementó al 37.14% (Cuadro II). Estas variaciones fueron estadísticamente significativas (p=0.005). CUADRO II DISTRIBUCIÓN DEL DIAGNOSTICO INTEGRAL DE HABILIDADES DE ESTUDIO Habilidades de Estudio Muy alto Alto Por encima del promedio Promedio alto Promedio Promedio bajo Por debajo del promedio Bajo Muy bajo Total Pretest 0.0 5.71 5.71 0.0 17.14 25.71 2.86 2.86 40.01 100 Postest 0.0 14.29 5.71 17.14 8.57 5.71 5.71 5.71 37.16 100 Esta es la primera intervención de ABSP en la institución, por lo que fue importante explorar la opinión de los estudiantes al participar, de manera sistemática, en este tipo de experiencia educativa, para lo cual se aplicó, al finalizar el curso, un segundo cuestionario. De los 35 estudiantes que participaron en el estudio, solamente 29 dieron respuesta a este cuestionario. Se identificó que el 7.41% de los estudiantes opina que su participación en las sesiones de ABSP fue muy insatisfactoria, en tanto que el 55.56% señala que fue una experiencia satisfactoria y el 33.33% la considera muy satisfactoria. El 3.7% no expresó ninguna opinión. En relación a la motivación para realizar actividades extraclase al participar en las sesiones de ABSP, el 33.33% indica que les generó poca motivación y el 66.67% se motivaron mucho. Sin embargo, solamente el 7.41% de los estudiantes refiere no haberse sentido con estrés, en tanto que 29.63% indica poco estrés y el 62.96% afirma haberse estresado mucho durante las sesiones de ABSP. Por otra parte, el 48.15% de los estudiantes opina que las sesiones de ABSP fue interesante, el 44.44% muy interesante y solamente el 7.41% les fue indiferente. CUADRO III OPINIÓN DE LOS ESTUDIANTES SOBRE LAS ACTIVIDADES DEL DOCENTE QUE CONDUJO LAS SESIONES DE ABSP (n=29) IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 El profesor: MI I MFI S Demostró estar bien informado sobre el 0 0 10.34 51.72 proceso de las estrategias de aprendizaje Estimuló a todos los estudiantes a participar 0 3.45 24.14 37.93 activamente en el desarrollo de las sesiones Estimuló un análisis cuidadoso del problema 0 3.45 27.59 48.28 Estimuló la generación de temas útiles de 0 3.45 20.69 62.07 aprendizaje específico de auto -estudio Estimuló un extenso reporte sobre la 0 10.34 24.14 44.83 información recolectada durante el autoestudio Estimuló la evaluación del proceso de 0 0 13.79 72.41 aprendizaje Tiene una comprensión del objeto de la 0 0 17.24 51.79 materia de que trata el curso Ayudó a los estudiantes a distinguir los temas 0 10.34 41.39 31.03 de más importancia de los de menor importancia Utilizó su experiencia y su conocimiento 0 3.45 27.59 48.27 apropiadamente Contribuyó hacia una mejor comprensión de 0 0 34.48 48.28 la materia de estudio Dio una impresión de estar motivado en el 0 3.45 27.59 41.37 curso Mostró interés en las actividades de 0 3.45 10.34 55.18 aprendizaje durante el curso Mostró compromiso con respecto al 0 3.45 24.14 51.72 funcionamiento del grupo MI = Muy Insuficientemente, I = Insuficientemente, MFI = Me fue Suficientemente, MS = Muy suficientemente. MS 37.94 10.34 20.68 13.79 20.69 13.79 31.04 17.24 20.69 17.24 27.59 31.03 20.69 indiferente, S = En el cuadro III se presenta la evaluación realizada al docente que condujo las sesiones de ABSP. Como puede apreciarse, destaca que los estudiantes no utilizaron el rango de muy insuficiente para calificar las actividades del profesor, además de que el 23.34±9.03 opinó que les fue indiferente la actividad del docente. Sin embargo, considerando la opinión suficientemente y muy suficientemente expresada por más del 75% de los estudiantes, el perfil del docente se caracteriza por estar informado sobre el proceso las estrategias de aprendizaje, estimular la generación de temas útiles de aprendizaje específico de auto-estudio, interesarse en las actividades de aprendizaje durante el curso, estimular la evaluación del proceso de aprendizaje y comprender el objeto de la materia de que trata el curso. El área de oportunidad que debería desarrollar el docente, según la opinión de los estudiantes es la ayuda para distinguir los temas de más importancia de los de menor importancia al desarrollar las actividades propias de las sesiones de ABSP. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Durante las sesiones de ABSP, se registró la bibliografía consultada por los estudiantes para dar respuesta al problema de salud planteado. Al final se integraron al segundo cuestionario para determinar la opinión general sobre utilidad de estos textos. Los resultados obtenidos se muestran en el cuadro IV, donde se puede observar que la Farmacología de Katzung es el único libro que se consideró muy útil para el desarrollo del curso, aunque de acuerdo a la frecuencia de respuesta en este rango fue seguido por la Farmacología de Goodman y Gilman, el Diccionario de Especialidades Farmacéuticas (PLM) y el diccionario de términos médicos. Los textos considerados como útiles para las actividades de ABSP por los estudiantes fueron, principalmente, textos de Patología, Farmacología de Goth, textos de Microbiología y Parasitología, diccionario médico inglés-español, Farmacología de Litter y artículos en español de revistas nacionales. Los textos que destacan como no útiles, poco útiles o raramente útiles son: textos de embriología, textos de histología y apuntes del curso de farmacología. CUADRO IV OPINIÓN DE LOS ESTUDIANTES SOBRE LA UTILIDAD DE LOS TEXTOS CONSULTADOS PARA EL DESARROLLO DE LAS SESIONE S DE ABSP (n=29) Texto MU U UN PU RU Farmacología de Goth 13.79 68.97 0 17.24 0 Farmacología de Katzung 62.07 34.48 0 3.45 0 Farmacología de Litter 13.79 62.07 3.45 13.79 6.90 Farmacología de Bowman 6.90 48.28 10.34 31.03 3.45 Apuntes del curso 6.90 37.92 24.14 27.59 3.45 Farmacología de Goodman y Gilman 41.38 55.17 0 3.45 0 Farmacología de Ganon 6.90 44.83 10.34 27.59 10.34 Textos de Fisiología 24.14 58.62 3.45 13.79 0 Textos de Anatomía 13.79 41.38 6.90 27.59 10.34 Textos de Bioquímica 13.79 55.18 3.45 17.24 10.34 Textos de Embriología 3.45 24.14 13.79 34.48 24.14 Textos de Cirugía 3.45 17.24 13.79 24.14 41.38 Textos de Histología 0 44.83 6.90 24.14 13.79 Textos de Estadística 0 44.82 3.45 31.03 10.34 Textos de Patología 6.90 75.86 3.45 10.34 3.45 Artículos en español de revistas 20.69 62.06 6.90 6.90 3.45 nacionales Artículos en inglés en revistas 17.24 51.73 10.34 20.69 0 internacionales Textos de Microbiología y parasitología 17.24 68.97 0 3.45 10.34 Diccionario de Especialidades 37.93 44.83 0 13.79 3.45 Farmacéuticas Diccionario médico inglés-español 20.69 68.96 3.45 6.90 0 Diccionario de términos médicos 37.93 48.28 0 13.79 0 Textos de Medicina Interna 13.79 48.29 13.79 13.79 10.34 MU = Muy útil, U = Útil, NU = No es útil, PU = Poco útil, RU = Raramente útil. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Discusión El ABSP es una estrategia de aprendizaje que se ha utilizado en la docencia práctica de farmacología en estudiantes de tercer año de medicina como una alternativa al quehacer tradicional del docente para permitir que los estudiantes analicen de forma crítica el empleo de los medicamentos y comprender la importancia social de su empleo (25). Esto conduce a desarrollar estructuras metacognitivas y adquirir habilidades de aprendizaje duraderas tales como la búsqueda de información y la utilización de recursos que promueven el aprendizaje (26,27) de manera que van integrando una metodología propia para la adquisición de conocimiento y aprenden sobre su propio proceso de aprendizaje. En este contexto, los resultados obtenidos se ubican dentro de lo esperado al introducir el enfoque de ABSP en cursos que forman parte de un currículo donde la práctica educativa tradicional es hegemónica, pues implica que el estudiante modifique su conducta y sus actitudes respecto al estudio y la adquisición del conocimiento. Esto es relevante debido a que se ha reportado una asociación entre las habilidades de estudio y las estrategias de aprendizaje con el rendimiento académico de los estudiantes del área de ciencias de la salud (28,29). Al inicio de la intervención de ABSP los estudiantes contaban con hábitos y habilidades de estudio que son el reflejo de una tradición educativa donde su participación es pasiva, dependiente de las actividades de aprendizaje que dictada el docente y por el consumo de información como el único medio de adquirir conocimiento. Haber mejorado éstos hábitos y habilidades de estudio es significativo desde el punto de vista educativo, pues hace manifiesto el interés que los estudiantes tienen respecto a modificar sus estilos de aprendizaje hacia estrategias que reflejen su dedicación e incrementen la eficiencia y eficacia en los procesos de evaluación del aprendizaje, teniendo presente, además, que entre más pronto se enfrente el estudiante a la solución de problemas de salud se desempeñará con más calidad académica en lo futuro. Blake y cols.(30) han reportado que los estudiantes formados en las curricula que desarrollan actividades de ABSP presentan un nivel de satisfacción en el auto-aprendizaje más alto respecto a los que egresan de curricula tradicionales, situación que se hizo evidente en el presente estudio. Conforme lo reporta la literatura, fue posible observar que el ABSP estimula que los estudiantes se involucren más en el aprendizaje debido a que tienen la posibilidad de interactuar con la realidad y observar los resultados de dicha interacción lo que se traduce en alumnos con mayor motivación para realizar actividades extraclase que contribuyen a desarrollar diferentes estrategias de aprendizaje y adquirir el conocimiento que requiere para solucionar los problemas en estudio. Sin embargo, también es evidente la resistencia al cambio, lo que se ha reportado como una de las limitantes para implementar la estrategia de ABSP en diferentes universidades. Esta resistencia al cambio se hizo evidente en el estudio al manifestarse la opinión respecto al estrés que induce la participación en las sesiones de ABSP y la dependencia del libro de texto (Farmacología de Katzung) como la fuente más útil para adquirir el conocimiento en el ámbito de la Farmacología, aunque destaca, confirmando esto, el uso del Diccionario de Especialidades Farmacéuticas (PLM) como fuente de consulta. Si se considera que el ABSP parte de un problema para identificar las necesidades de aprendizaje que lleva a solucionarlo, para lo cual se requiere buscar toda la información necesaria antes de regresar al problema, el estrés provocado durante las sesiones, la motivación para realizar actividades extraclase y el uso de bibliografía como libros de texto IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 se puede interpretar como la manifestación de la resistencia del estudiante para asumir la responsabilidad de su aprendizaje de una manera activa y participativa. Los resultados obtenidos permiten concluir que la participación en cursos estructurados con los principios del ABSP puede inducir en el alumno una mejoría de sus hábitos y habilidades de estudio, sin embargo, el segundo instrumento aplicado nos obliga a tener presente la presencia de la "resistencia al cambio" dentro del contexto de la curiosidad epistémica, pues los estudiantes reflejaron una dependencia importante a la educación centrada en el profesor y a la motivación extrínseca. Además hace evidente la necesidad de integrar contenidos del área básica y clínica, sin descartar un enfoque importante hacia la sociedad, la ética profesional y la calidad de la prestación de servicios profesionales. Referencias 1. Venturelli J. Educación médica: nuevos enfoques, metas y métodos. E.U.A: OPS, 1997. 2. Rillo AG, Vega-Mondragón L, García -Rillo L, Zúñiga Torres MG. Tendencias en educación médica: constructivismo. Vanguardia Médica 2003;1(1):11-21 3. Lifshitz A. Educación médica. Enseñanza y aprendizaje de la clínica. México: Editorial Auroch, 1997. 4. Barrows HS, Tamblyn RM. Problem -based learning. An approach to medical education. USA: Springer Publishing Company, 1980. 5. Byrne N, Rozental M. Tendencias actuales de la educación médica y propuestas de orientación para la educación médica en América Latina. Educación Médica y Salud 1994;28:53-93. 6. Almy TP, Colby KK, Rubkoff M, Gephart DS. Health, society and the physician: problembased learning in the social sciences and humanities. Eight years of experience. Ann Intern Med 1992;116(7):569-574. 7. Schmidt HG. Problem -based learning: rationale and description. Medical Education 1983;17:11-16. 8. Walton HJ, Matthews MB. Essential of problem-based learning. Medical Education 1989;23:539-558. 9. Harden RM. Ten questions to ask when planning a course or curriculum. Medical Education 1986;20:356-365. 10. Gagné RM. The conditions of learning. 2ª ed, USA: Holt, Renahart and Winston, Inc., 1970. 11. Barrows AS. How to design a problem-based curriculum for the preclinical years. New York: Springer Publishing Company, 1985. 12. Schmidt HG. Foundations of problem-based learning: some explanatory notes. Medical Education 1993;27:422-432. 13. Duban S, Mennin S, Waterman R, Lucero S, Stubbus A, Vanderwagen C, Kaufman A. Teaching clinical skills to preclinical medical students: integration with basic sciences learning. Medical Education 1982;161:183. 14. Coles CR. Differences between conventional and problem -based curricula in their students' approaches to studying. Medical Education 1985;19:308-309. 15. Campbell D, Stanley J. Diseños experimentales y cuasiexperimentales en la investigación social. Argentina: Amarrortu Editores, 1995. 16. Barrows HS. A taxonomy of problem-based learning methods. Medical Education 1986;20:481-486. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 17. Davis RH, Alexander LT, Yelon S. Diseño de sistemas de aprendizaje. Un enfoque del mejoramiento de la instrucción. México: Editorial Trillas, 1983; pp. 289-325. 18. Kaufman A. Implementing problem-based medical education. Lessons from successful innovation. New York: Springer Publishing Company, 1985. 19. King RG, Paget NS, Ingvarson LC. An interdisciplinary course unit in basic pharmacology and neuroscience. Medical Education 1993;27:229-237. 20. Rillo AG, Campuzano Loza D, García -Rillo L. Aprendizaje basado en la solución de problemas. La Mora 1995;2(18):11-15. 21. González Garduño I, Silva Mejía E, López Ponce N, Lara Vázquez E, Becerril Monroy A, Torres Poblete G, Arteaga Lechuga G, Flóres Sánchez E. Métodos de estudio. México: Siglo Nuevo Editores, 1980. 22. Zeisel H. Dígalo con números. 2ª ed, México: Fondo de Cultura Económica, 1986. 23. Castilla Serna L, Cravioto J. Estadística simplificada para la investigación en ciencias de la salud. México: Editorial Trillas, 1991. 24. SPSS para Windows. SPSS Inc, 1999. 25. Vivas NM, Badia A, Vila E, Baños JE. El aprendizaje basado en problemas como método docente en farmacología: la opinión de los estudiantes de medicina. http://db.doyma.es/cgibin/wdbcgi.exe/doyma/mrevista.fulltext?pident=13020495 26. Bligh J. Problem based learning: small group learning. Britis Medical Journal 1995;311:342-343. 27. Colliver JA. Effectiviness of Problem-based Learning curricula: rearch and theory. Acad Med 2000;75:259-266. 28. Whitfield CF. Correlation of problem-based learning facilitators’ scores with student performance on written exams. Adv Health Sci Educ Theory Pract 2002;7(1):41-51. 29. Kamin C, O’Sullivan P, Deterding R, Younger M. A comparison of critical thinkinking in groups of third-year medical students in text, video, and virtual PBL case modalities. Acad Med 2003;78:204-211. 30. Blake RL, Hosokawa MC, Riley SL. Students performances on step 1 and step 2 of the United States Medical Licensing Examination following implementation of a Problem-based Learning Curriculum. Acad Med 2000;75:66-70. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Nivel de conocimiento que poseen médicos residentes sobre la Norma Oficial Mexicana del Expediente Clínico M. en C. Arturo G. Rillo* Dr. Mario Arceo Guzmán** M. en C. Javier Sánchez Guerrero** M. C. Pablo Palomares Pulido*** (*) Cuerpo Académico de Investigación en Educación Médica de la Universidad Autónoma del Estado de México. dr_rillo@hotmail.com, rillo@todito.com, rillo@universia.net.mx Página web: http://es.geocities.com/arturorillo/ (**) Cuerpo Académico de Educación a Distancia, Facultad de Medicina, Universidad Autónoma del Estado de México (***) Facultad de Medicina, Universidad Autónoma del Estado de México. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Resumen Objetivo: Determinar el nivel de conocimiento que poseen médicos residentes sobre la Norma Oficial Mexicana del Expediente Clínico (NOM-168). Material y métodos: El estudio fue observacional, transversal, prospectivo y descriptivo. Incluyó 56 residentes de Cirugía General, Traumatología, Medicina Interna, Anestesiología y Radiología. Se aplicó un cuestionario de 40 preguntas relacionadas a 5 áreas: generalidades, expediente clínico, expediente en consulta externa, notas médicas en hospitalización y otros documentos. Se utilizaron las pruebas de Kruskal Wallis y U de Mann-Whitney. Resultados: En escala de 0 a 10, el nivel de conocimiento sobre la NOM-168 de la población en estudio fue de 7.88±0.85 (IC95=7.65;8.11). La mayor puntuación se obtuvo en Cirugía General (8.55±0.52; IC95=8.18;8.92) y el segundo año de residencia (8.06±0.84; IC95=7.61;8.50). Los residentes de Cirugía General poseen un mayor conocimiento que los de Medicina Interna y Radiología (p<0.05). No se identificaron diferencias significativas (p>0.05) en relación al año de residencia que se cursa o al conocimiento previo de la NOM168. Discusión: Los médicos residentes participantes en el estudio poseen en promedio un conocimiento regular de la NOM-168 lo que destaca la importancia de promover su difusión desde los estudios de licenciatura. Palabras clave: Expediente clínico, Residencia médica, Norma Oficial Mexicana, Educación médica. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Introducción El expediente clínico es la herramienta fundamental para la práctica del médico en los ámbitos clínico, educativo, de investigación o administrativo. Incluye el conjunto de documentos escritos, gráficos e imagenológicos o de cualquier otra índole y se integra por diferentes secciones donde el personal de salud registra, anota y certifica las acciones correspondientes a su intervención (1). Aún cuando el expediente clínico varía en forma y detalle según se atienda al paciente en una situación ambulatoria, en la sala de urgencias o en el hospital (2), su construcción se orienta a sistematizar, analizar e interpretar la información derivada de los problemas de salud del paciente y conduce a establecer juicios clínicos mediante hipótesis diagnósticas y dirimir entre diagnósticos diferenciales, de modo que su elaboración se sustenta en el fundamento y validez científica de la metodología clínica y en el pensamiento crítico (3-5). Además permite fundamentar estrategias de intervención médico-quirúrgicos, planes de tratamiento, la respuesta y evolución del paciente facilitando con ello, la comunicación y coordinación de las acciones realizadas en beneficio del paciente (3,6). Se han identificado diferentes funciones al expediente clínico vinculadas al ámbito en el que se utiliza. En el clínico, fundamenta una relación médico–paciente que conduzca a la restauración y conservación del estado de salud; en el educativo, es una experiencia de aprendizaje para el desarrollo de competencias clínicas (7,8); en investigación se ofrece como herramienta de aprendizaje (9) y para generar conocimiento; y en el administrativo, promueve la calidad de la atención que recibe el paciente (3,10), y permite, según sea el caso, dirimir entre querellas establecidas contra el personal de la salud. En este sentido, el 14 de septiembre de 1999 se expide la Norma Oficial Mexicana NOM-168-SSA1-1998 del Expediente Clínico (NOM-168) con el propósito de establecer criterios científicos, tecnológicos y administrativos obligatorios en la elaboración, integración, uso y archivo del expediente clínico (1). La NOM-168 se dirige a sistematizar, homogeneizar y actualizar el manejo del expediente clínico. Conocer el contenido de esta Norma Oficial adquiere relevancia en dos sentidos: el expediente clínico es de uso cotidiano en diferentes ámbitos y, facilita el aprendizaje de la clínica en procesos orientados al desarrollo de competencias clínicas (11) y solución de problemas (12). En estas tendencias educativas el expediente clínico destaca como escenario de aprendizaje para el estudio racional y la solución de los problemas de salud del paciente, involucrando acciones preventivas, curativas y de rehabilitación (1), de modo que el conocimiento de la NOM-168, constituye un aspecto importante en la formación médica de posgrado, pues la integración adecuada del expediente clínico optimiza la relación médicopaciente y es el referente objetivo y concreto ante problemas médico-legales; por lo que el estudio se realizó con el propósito de identificar el nivel de conocimiento que poseen los médicos residentes sobre la NOM-168. Material y métodos El estudio fue observacional, descriptivo, prospectivo y transversal. Participaron 56 médicos residentes de Cirugía General, Traumatología, Medicina Interna, Anestesiología y Radiología adscritos a un hospital público de la ciudad de Toluca. La variable nivel de conocimiento sobre la NOM-168 fue definida como el grado de recuerdo de la información que posee el médico residente sobre los diferentes conceptos, lineamientos y aplicaciones contenidos en dicho documento, y se midió a través de un IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 cuestionario que exploró las siguientes áreas: aspectos generales de la NOM-168; generalidades del expediente clínico; expediente en consulta externa; notas médicas en hospitalización y, otros documentos del expediente clínico. Para la elaboración del cuestionario, se realizó el análisis de la NOM-168 mediante la metodología de análisis de contenido (13,14). La versión inicial fue sometida a la crítica de cinco jueces expertos. Cada juez reunió los siguientes requisitos: médico especialista, profesor de posgrado por más de tres años, con práctica clínica vigente. A cada uno se le solicitó que leyera el cuestionario, lo contestara y, posteriormente, realizara todas las observaciones que vinieran al caso. Las preguntas que no tuvieron una misma respuesta coincidente dada por tres o más de los jueces fueron eliminadas o modificadas tomando en cuenta sus observaciones. Después de haber realizado los ajustes, el instrumento fue revisado en una segunda ronda por los mismos jueces lográndose la aceptación del cuestionario hasta que se obtuvo el 100% de consenso. El cuestionario quedó integrado por una ficha de identificación y 40 preguntas con 5 opciones de respuesta relacionadas a las áreas señaladas anteriormente. Fue calificado mediante la suma de respuestas correctas multiplicado por 0.25 para obtener una puntuación en escala de 0 a 10. El grado de dificultad esperado de acuerdo a la construcción del cuestionario fue del 8% (15). Aplicado el cuestionario se calculó un grado de dificultad promedio del 22% y un índice de discriminación alto (más de un 25% de preguntas con un índice de discriminación mayor a 0.41). Para el análisis estadísticos de los datos se realizó la comparación por especialidad, año de residencia, áreas exploradas con el cuestionario y conocimiento previo de la NOM168. Se calculó media y desviación estándar así como intervalos de confianza al 95% para la media (IC95). El análisis estadístico se realizó con el software SPSS V.10 (16) mediante las siguientes pruebas: análisis de varianza de Kruskall Wallis y la prueba U de Mann Whitney (17,18). La aplicación, calificación, registro y análisis de los cuestionarios fue en forma ciega para garantizar la confidencialidad de la información proporcionada por los residentes. Resultados De los 56 residentes incluidos en el estudio la tercera parte corresponde a la especialidad de Anestesiología y los residentes de primer año representan dos quintas partes de la población. Solamente en la especialidad de Anestesiología la proporción de estudiantes por año de residencia se incrementa del primero al tercer año. En el estudio no participaron estudiantes de tercer año de la especialidad en Traumatología (Cuadro I). CUADRO I DISTRIBUCIÓN DE MÉDICOS RESIDENTES POR ESPECIALIDAD Y AÑO DE RESIDENCIA. Especialidad 1er año 2º año 3er año 4º año Total No. % No. % No. % No. % No. % Cirugía 5 21.74 2 12.50 2 16.67 1 20.00 10 17.86 General Traumatología 3 13.04 2 12.50 0 0.0 2 40.00 7 12.50 Medicina 7 30.44 3 18.75 1 8.33 2 40.00 13 23.21 Interna Anestesiología 4 17.39 6 37.50 8 66.67 0 0 18 32.14 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Radiología Total 4 23 17.39 3 100.0 16 0 18.75 1 100.0 12 0 8.33 0 100.0 5 0 0 8 100.0 56 0 14.29 100.0 El nivel de conocimiento que poseen los residentes sobre la NOM -168 fue de 7.88±0.85 (IC95=7.65;8.11). El 32.14% de los 56 residentes obtuvo una puntuación entre 7.6 y 8.0, el 19.64% entre 8.6 y 10.0 y con puntuación menor a 7.0 se encuentra el 17.86%. El 32.14% de la población en estudio refiere conocer la NOM-168 previo al ingreso de la residencia, obteniendo un puntaje promedio de 8.20±1.04 (IC95=7.68;8.72). La puntuación del 46% de los alumnos que conocían previamente la NOM-168 se distribuyó en el rango de 8.6 a 9.5. El 67.86% de la población indicó no tener conocimiento previo de la NOM-168 y obtuvieron una puntuación promedio de 7.73±0.70 (IC95=7.50;7.96). De éstos, el 41% de residentes obtuvo una calificación entre 7.6 y 8.0. Al comparar el nivel de conocimientos que poseen los médicos residentes sobre la NOM-168 entre los que conocían previamente la NOM-168 y quienes no la conocían no se encontraron diferencias estadísticamente significativas con la prueba de ANOVA (p>0.05). CUADRO II PUNTUACIÓN SOBRE EL CONOCIMIENTO DE LA NORMA OFICIAL MEXICANA DEL EXPEDIENTE CLÍNICO, OBTENIDA POR MÉDICOS RESIDENTES SEGÚN ESPECIALIDAD*. Especialidad n Rango Media ± DE IC95% Cirugía General 10 8.0 – 9.5 8.55 ± 0.52 8.18 – 8.92 Traumatología 7 7.0 – 8.7 7.89 ± 0.72 7.22 – 8.56 Medicina Interna 13 6.0 – 9.0 7.62 ± 1.02 7.00 – 8.23 Anestesiología 18 6.5 – 9.5 7.86 ± 0.73 7.49 – 8.22 Radiología 8 6.0 – 9.0 7.51 ± 0.92 6.74 – 8.28 Total 56 6.0 – 9.5 7.88 ± 0.85 7.65 – 8.11 (*) Diferencias significativas (p = 0.045) con la prueba de Kruskal Wallis. En el cuadro II se presenta la puntuación obtenida por los residentes en relación a la especialidad que cursan, correspondiendo a los de Cirugía General la mayor calificación respecto al resto de especialidades (p<0.05). Destaca la baja puntuación en el límite inferior del rango de calificaciones obtenida en las especialidades de Traumatología, Medicina Interna, Anestesiolog ía y Radiología. En relación al año de residencia que cursaban los participantes en el estudio se observó que no se incrementa el nivel de conocimiento sobre la NOM-168 al incrementar el grado escolar (p>0.05), aunque fueron los de 2º año de residencia quienes obtuvieron la puntuación promedio más alta (Cuadro III). CUADRO III PUNTUACIÓN SOBRE EL CONOCIMIENTO DE LA NORMA OFICIAL MEXICANA DEL EXPEDIENTE CLÍNICO, OBTENIDA POR MÉDICOS RESIDENTES SEGÚN AÑO DE RESIDENCIA*. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Año de residencia n Rango Media ± DE IC95% 1º 23 6.0 – 9.5 7.68 ± 0.88 7.30 – 8.06 2º 16 6.7 – 9.2 8.06 ± 0.84 7.61 – 8.50 3º 12 6.7 – 9.0 8.02 ± 0.70 7.57 – 8.46 4º 5 6.0 – 8.7 7.88 ± 1.12 6.49 – 9.27 Total 56 6.0 – 9.5 7.88 ± 0.85 7.65 – 8.11 (*) Diferencias no significativas (p = 0.589) con la prueba de Kruskal Wallis. Durante la última etapa del estudio, se realizó el análisis de cada una de las áreas exploradas con el cuestionario aplicado presentándose en el cuadro IV el promedio del por ciento de respuestas correctas obtenido por los residentes agrupados por especialidad. Se puede observar que el porcentaje de respuestas correctas más alto que se obtuvo correspondió al área del expediente en consulta externa; seguida por el área de la nota médica en hospitalización, generalidades de la NOM-168, y otros documentos del expediente clínico. El área de generalidades del expediente clínico obtuvo el porcentaje mas bajo de respuestas correctas (Cuadro IV). En el área aspectos generales de la NOM-168 la población en estudio obtuvo un porcentaje de respuestas correctas de 76.30±12.94 (IC95=72.84;79.77). Aún cuando no se observaron diferencias estadísticamente significativas por especialidad destaca que el porcentaje más alto corresponde a los residentes de Traumatología y Cirugía General. En el resto de especialidades se obtuvieron valores menores al 75% (Cuadro IV). De acuerdo al año de residencia (Cuadro V), el mayor porcentaje se obtuvo en los residentes de 4º año, mientras que en los residentes de 1º a 3er año el porcentaje de respuestas correctas fue menor al 80%. CUADRO IV POR CIENTO DE RESPUESTAS CORRECTAS POR ÁREA EXPLORADA DE LA NORMA OFICIAL MEXICANA DEL EXPEDIENTE CLÍNICO OBTENIDA POR MÉDICOS RESIDENTES SEGÚN ESPECIALIDAD. Especialidad Media ± DE IC95% Aspectos Generales de la Norma Oficial Mexicana del Expediente Clínico. Cirugía General 79.09 ± 14.87 68.45 – 89.73 Traumatología 87.01 ± 12.70 75.27 – 98.76 Medicina Interna 72.73 ± 12.86 64.96 – 80.50 Anestesiología 74.75 ± 12.69 68.44 – 81.06 Radiología 72.73 ± 6.87 66.99 – 78.48 Total del área 76.30 ± 12.94 72.84 – 79.77 Generalidades del Expediente Clínico. Cirugía General 85.00 ± 12.30 76.20 – 93.80 Traumatología 61.90 ± 18.55 44.75 – 79.06 Medicina Interna 58.98 ± 29.36 41.24 – 76.72 Anestesiología 73.15 ± 30.86 57.80 – 88.49 Radiología 68.75 ± 16.52 57.94 – 82.56 Total del área 69.94 ± 25.71 63.06 – 76.83 Expediente en Consulta Externa. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Cirugía General 93.33 ± 11.65 Traumatología 90.48 ± 16.26 Medicina Interna 80.77 ± 24.38 Anestesiología 90.74 ± 8.52 Radiología 83.33 ± 15.42 Total del área 87.80 ± 16.05 Nota Médica en Hospitalización. Cirugía General 89.00 ± 5.68 Traumatología 82.86 ± 9.51 Medicina Interna 72.31 ± 28.91 Anestesiología 78.33 ± 7.86 Radiología 78.75 ± 15.53 Total del área 79.46 ± 16.67 Otros Documentos del Expediente Clínico. Cirugía General 87.14 ± 8.11 Traumatología 65.31 ± 7.63 Medicina Interna 71.43 ± 25.41 Anestesiología 77.78 ± 14.05 Radiología 69.64 ± 11.92 Total del área 75.25 ± 16.90* (*) p < 0.05, Prueba de Kruskal Wallis. 85.00 – 101.67 75.44 – 105.52 66.03 – 95.51 86.50 – 94.98 70.44 – 96.23 83.50 – 92.09 84.94 – 93.06 74.06 – 91.65 54.84 – 89.78 74.43 – 82.24 65.77 – 91.73 75.00 – 83.93 81.34 – 92.94 58.24 – 72.37 56.07 – 86.79 70.79 – 84.76 59.68 – 79.61 70.73 – 79.78 Los residentes que conocían previamente la NOM-168 presentaron mayor porcentaje de respuestas correctas en ésta área en relación a los que no conocían previamente la NOM168 (Cuadro VI), sin embargo, la diferencia no es estadísticamente significativa. En el área de generalidades del expediente clínico, se obtuvo un porcentaje de respuestas correctas de 69.94±25.71 (IC95=63.06;76.83). Al comparar los resultados obtenidos por especialidad no se identificaron diferencias estadísticamente significativas, sin embargo, destaca que los residentes de Medicina Interna obtuvieron un promedio de respuestas correctas menor al 60% (Cuadro IV). Al analizar la frecuencia de respuestas correctas agrupadas por año de residencia se observó que todos los promedios se encontraron por debajo del 80% de respuestas correctas siendo el de menor promedio el primer año (Cuadro V). Al agruparse el porcentaje de respuestas correctas de acuerdo al conocimiento previo de la NOM-168 se encontró que en esta área, los residentes que reportaron haberla conocido previamente presentaron un promedio ligeramente menor a los que no tuvieron dicho conocimiento previo (Cuadro VI); esta diferencia no fue estadísticamente significativa (p>0.05). En el área de expediente en consulta externa , el porcentaje de respuestas correctas del 87.80±16.05 (IC95=83.50;92.09) y representa los promedios más elevados de las diferentes áreas al ser agrupados por especialidad (Cuadro IV), por año de residencia (Cuadro V) o por el conocimiento previo de la NOM-168 (Cuadro VI). En el área relacionada con las notas médicas en hospitalización se obtuvo un porcentaje de respuestas correctas de 79.46±16.67 (IC95=75.00;83.93). En ésta, los residentes de Cirugía General y Traumatología obtienen promedios por arriba del 80% de respuestas correctas, en tanto que el resto se encuentra por debajo de éste valor (cuadro IV). IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Es importante señalar que al agruparse por año de residencia, son los de 4º año los que menor promedio de respuestas correctas obtuvieron en tanto que los de 1º a 3er año se ubicaron por arriba del 80% de respuestas correctas (Cuadro V); mientras que los residentes que tuvieron un conocimiento previo de la NOM -168 obtuvieron un promedio de porcentaje de respuestas correctas mayor a los que no conocieron previamente la NOM-168 (cuadro VI), sin embargo, estas diferencias no son estadísticamente significativas. CUADRO V POR CIENTO DE RESPUESTAS CORRECTAS POR ÁREA EXPLORADA DE LA NORMA OFICIAL MEXICANA DEL EXPEDIENTE CLÍNICO OBTENIDA POR MÉDICOS RESIDENTES SEGÚ N AÑO DE RESIDENCIA. Año de residencia Media ± DE IC95% Aspectos Generales de la Norma Oficial Mexicana del Expediente Clínico. 1º 73.52 ± 13.40 67.72 – 79.32 2º 76.14 ± 13.23 69.09 – 83.19 3º 76.52 ± 9.85 70.26 – 82.78 4º 89.09 ± 11.85 74.38 – 103.81 Generalidades del Expediente Clínico. 1º 63.77±25.94 52.55–74.99 2º 77.08±23.47 64.58–89.59 3º 72.22±29.59 53.42–91.02 4º 69.70±21.73 43.02–96.98 Expediente en Consulta Externa. 1º 84.06±17.02 76.70–91.42 2º 93.75±11.98 87.37–100.13 3º 87.50±10.36 80.92–94.08 4º 86.67±29.82 49.65–123.69 Nota Médica en Hospitalización. 1º 80.87±17.82 73.17–88.57 2º 80.63±10.62 74.96–86.29 3º 82.50±7.54 77.71–87.29 4º 62.00±32.71 21.38–102.62 Otros Documentos del Expediente Clínico. 1º 73.29±17.92 65.54–81.04 2º 80.36±14.64 72.56–88.16 3º 77.38±9.55 71.31–83.45 4º 62.86±27.85 28.28–97.43 En el área de otros documentos del expediente clínico, el porcentaje de respuestas correctas fue de 75.25±16.90 (IC95=70.73;79.78); y destaca no solo el promedio del por ciento de respuestas correctas de los residentes de Cirugía General, sino que además, en las especialidades de Traumatología y Radiología el porcentaje de respuestas correctas se encuentran por debajo del 70% (Cuadro IV). En el cuadro V se puede observar que los residentes de 4º año son el grupo que presenta menor porcentaje de respuestas correctas en las áreas que fueron exploradas sobre el conocimiento de la NOM-168. Al ser agrupados por IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 el conocimiento previo o no de la NOM-168, se observó que la diferencia entre ambos no es estadísticamente significativa (Cuadro VI). CUADRO VI POR CIENTO DE RESPUESTAS CORRECTAS POR ÁREA EXPLORADA DE LA NORMA OFICIAL MEXICANA DEL EXPEDIENTE CLÍNICO OBTENIDA POR MÉDICOS RESIDENTES SEGÚN CONOCIMIENTO PREVIO. Área Con conocimiento previo Sin conocimiento previo Media ± DE IC95% Media ± IC95% DE Aspectos Generales de la 81.82±18.97 72.39–91.25 73.69±7.85 71.11– Norma Oficial Mexicana * 76.27 del Expediente Clínico Generalidades del 69.44±26.96 56.04–82.85 70.18±25.4 61.81– expediente clínico 6 78.54 Expediente en consulta 88.89±18.08 79.90–97.88 87.28±15.2 82.28– externa 2 92.28 Notas médicas en 81.67±18.23 72.60–90.73 78.42±16.0 73.15– hospitalización 3 83.69 Otros documentos del 76.98±19.07 67.50–86.46 74.43±15.9 69.18– expediente clínico 8 79.69 (*) p = 0.012, Prueba U de Mann Whitney. El análisis estadístico mediante la prueba de Kruskal Wallis permitió identificar el área de “otros documentos del expediente clínico” como la que presenta diferencias significativas (p=0.012) en el porcentaje de respuestas correctas agrupadas por especialidad, así como en el área de “generalidades de la NOM-168” al agruparse de acuerdo al conocimiento previo de la NOM-168 (p=0.012). No se encontraron diferencias estadísticamente significativas entre las diferentes áreas exploradas sobre la NOM-168 al ser agrupadas las frecuencias de porcentaje de respuestas correctas por año de residencia. Discusión La integración del expediente clínico es una de las competencias profesionales en la que convergen un conjunto de conocimientos, habilidades, actitudes y valores que permiten mejorar la calidad de la atención médica que se proporciona al paciente. Al reflexionar sobre la formación del médico, se percibe que los saberes declarativos, procedimentales y actitudinales relacionados al expediente clínico se desarrollan a lo largo de los estudios de pregrado y constituyen el quehacer diario a nivel de la residencia médica. En este contexto, haber identificado que no existen diferencias entre los residentes que conocían previamente la NOM-168 y quienes no la conocían, ni según el grado que se cursa, puede poner en relevancia el carácter práctico y cotidiano en la integración del expediente clínico. Sin embargo, en el estudio realizado por Santos-Briones y cols. (19), se hace manifiesta la necesidad de promover la capacitación permanente para incrementar el nivel de cumplimiento en la integración del expediente clínico. Por otra parte, se determinó que el área de especialización representa una variable que está asociada al nivel de conocimiento sobre la NOM -168; lo que puede ser explicado si tenemos presente la naturaleza clínica o quirúrgica de cada una de las áreas de especialización médica que participaron en el estudio. Aún cuando el presente estudio no tiene la intención de evaluar el cumplimiento o la calidad en la integración de los expedientes IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 clínicos, estos resultados pueden guardar relación con lo reportado en este sentido (19-21). Sin embargo, se debe tener presente el carácter multidisciplinario que caracteriza en ocasiones la atención del paciente, lo que obliga a todas las áreas de especialización a poseer un nivel de conocimientos homogéneo sobre la NOM-168. La evaluación a través de un cuestionario que explore el nivel de recuerdo de la información que un profesional posee sobre un asunto en particular no refleja el nivel de su desempeño en la práctica cotidiana. Sin embargo, y con sus limitaciones, el estudio ofrece un panorama que requiere ser atendido, pues su importancia se centra en que las residencias médicas son el conjunto de actividades de servicio que debe cumplir un médico residente en un periodo de adiestramiento, para realizar estudios y prácticas de posgrado respecto de la disciplina de salud a que pretenda dedicarse, dentro de una unidad, como parte de su formación y en interés de la sociedad y del estado, con base en los programas académicos y operativos de la institución (22). Conclusión Con los resultados obtenidos se puede indicar que la población en estudio posee, en términos cualitativos, un nivel de conocimiento regular sobre el contenido de la NOM-168. Este hecho, aún cuando la muestra no es probabilística ni representa a la totalidad de los residentes que realizan estudios de posgrado en las sedes hospitalarias de la Ciudad de Toluca, permite especular en dos sentidos de interpretación: el desconocimiento de la normatividad aplicable al ejercicio clínico de la medicina y al nivel de competencia profesional en la integración de un expediente clínico; lo que abre dos vías para futuras investigaciones de suma importancia. Referencias. 1. Poder Ejecutivo (México). Norma Oficial Mexicana NOM-168-SSA1-1998 del expediente clínico. Diario Oficial de la Federación, México: Secretaría de Salud, 1999. 2. William L. Principios de diagnóstico y tratamiento. Rev Invest Clin 1982;34:311-313. 3. García VJ. Relación médico-paciente. Un enfoque comunicacional. Rev Med IMSS 1994;32(2):179-182. 4. Jinich H. El expediente clínico orientado por problemas (ECOP). Rev Fac Med UNAM 1996;39(2):55-57. 5. Pérez MA. El método científico y el razonamiento lógico en el diagnóstico clínico. Rev Med IMSS 1985;23(2):179-186. 6. Bates B, Hoekelman RA. Propedéutica médica. 4ª ed. México: Editorial Harla, 1992. 7. Viniegra VL. Hacia un concepto objetivo del aprendizaje clínico. Rev Invest Clin 1981;117(7):299-301. 8. Viniegra Velázquez L. La historia clínica como instrumento de enseñanza y aprendizaje. Rev Invest Clin 1989;31:281-290. 9. Viniegra VL. La investigación como herramienta de aprendizaje. Rev Invest Clin 1988;40:187-191. 10. Jinich H. La relación médico-paciente. Gac Med Mex 1998;134(3)319-322. 11. Laredo Sánchez F, Lifshitz A. Introducción al estudio de la medicina clínica. Nuevo enfoque. México: Editorial Prado, 2000. 12. Venturelli J. Educación médica: nuevos enfoques, metas y métodos. E.U.A.: Organización Panamericana de la Salud, 1997. 13. Hernández Sampieri R, Fernández Collado C, Baptista Lucio P. Metodología de la investigación. 2ª ed. México: McGraw-Hill Interamericana Editores, 1998. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 14. Navarro P, Díaz C. Análisis de contenido. En: Delgado JM, Gutiérrez J. (coord.). Métodos y técnicas cualitativas de investigación en ciencias sociales. España: Editorial Síntesis, 1999, 177-224 pp. 15. Lafourcade PD. Evaluación de los aprendizajes. Colombia: Editorial Cincel, 1987. 16. SPSS para Windows. SPSS Inc, 1999. 17. Castilla Serna L, Cravioto J. Estadística simplificada para la investigación en ciencias de la salud. México: Editorial Trillas, 1991. 18. Daniel WW. Bioestadística. Base para el análisis de las ciencias de la salud. 4ª ed. México: Editorial Limusa, 2004. 19. De los Santos-Briones S, Cruz-Lavadores DM, Chávez-Chan MJ. El estudio de materiales de autoinstrucción como estrategia para incrementar el cumplimiento en la integración del expediente clínico. Rev biomed 2003;14:227-237. 20. Fernández VH. La conveniencia de la norma en la calidad del expediente clínico. Revista CONAMED 1997;5:9-14. 21. Navarrete -Navarro S, López-García A, Hernández-Sierra JF, Mejía-Arangure M, RubioRodríguez S. Consistencia y validez en la evaluación del expediente clínico. Gac Méd Méx 2000;136(3):207-212. 22. Poder Ejecutivo (México). Norma Oficial Mexicana para la organización y funcionamiento de las residencias médicas. 23. http://www.salud.gob.mx/unidades/cdi/nom/090ssa14.html (Fecha de última consulta: 1 de septiembre de 2006) IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 El Sistema de Referencia y Contrarreferencia de Pacientes en el Hospital General Tenancingo en el año 2005, Diagnóstico y Propuestas Martha Eugenia González Díaz * Resumen Antecedentes: En tanto que los servicios médicos no pueden tener todos los especialistas, el escalonamiento de los servicios es una exigencia, que permitiría tornarlos más eficientes y facilitar el acceso de la población a los servicios asistenciales que requiere. Objeti vo: Evaluar el estado actual que guarda la operatividad del Sistema de Referencia y Contrarreferencia en el Hospital General Tenancingo y proponer mejoras a los procedimientos de este sistema. Material y métodos: El estudio se dividió en dos partes, una primera descriptiva, retrospectiva y transversal, en la cual se revisaron las libretas de registros de pacientes referidos y contrarreferidos, así como el reporte anual del sistema de información en salud correspondiente al año 2005. La segunda parte descriptiva, prospectiva y transversal a través de entrevistas no estructuradas a 18 trabajadores del hospital relacionados con las áreas; médica, trabajo social, recepción y estadística. Resultados: No se cuenta con un registro confiable para la autoevaluación del sistema de referencia y contrarreferencia, la mayoría del personal involucrado desconoce la normatividad y los procedimientos para dichos sistemas. Conclusiones: Se propone la aplicación de los indicadores ya existentes para la autoevaluación periódica del sistema así como cambios en los procedimientos operativos, tanto a nivel propio del Hospital General Tenancingo, como algunos otros a nivel general del sistema, destacando que el procedimiento para contrarreferencia en el servicio de urgencias debe individualizarse y que se deben crear listados de patologías a atender por cada nivel de atención. Palabras clave: sistema de referencia y contrarreferencia, calidad asistencial. * Jefa del Servicio de Medicina Interna del Hospital General Tenancingo, ISEM. Médico Especialista en Medicina Interna, Maestra en Administración. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Introducción El Sistema de Referencia y Contrarreferencia de Pacientes es el procedimiento de coordinación entre las unidades operativas de los tres niveles de atención médica que permitiría facilitar el envío y recepción de pacientes con el propósito de brindar atención médica oportuna, integral y de calidad. 1, 2, 3, 4 En tanto que los servicios médicos no pueden tener todos los especialistas en todos los niveles, el escalonamiento de los servicios es una exigencia, que permitiría tornar más eficientes a estos servicios y lo más importante facilitar el acceso de la población a los servicios asistenciales que requiere, por ello la importancia de un adecuado manejo en el Sistema de Refe rencia y Contrarreferencia de Pacientes. Por mucho tiempo nos hemos venido lamentando a todos los niveles de atención, del hecho de que este sistema no funcione, sin embargo las propuestas de mejora a dicho sistema deben nacer del nivel operativo y deben ser propositivas y no únicamente de tipo evaluativo. Toda acción del personal de salud, debe estar encaminada a prestar servicios de atención médica de calidad y con prontitud, expresado ya en la misión del Instituto de Salud del Estado de México. Encontrando además que de los 50 indicadores de la Cruzada Nacional por la Calidad de los Servicios Médicos 5 por lo menos en 5 relacionados a trato digno como: tiempo de espera para recibir atención en urgencias, tiempo de espera para recibir cita, tiempo de espera para recibir consulta, satisfacción comparativa con otros servicios de la comunidad y relación citas/ficha, el de reingresos correspondiente a atención médica efectiva, el de la suficiencia de recursos humanos en estructura y la continuidad de la atención entre niveles correspondientes, este último a estructura del sistema, se verían beneficiados por cualquier acción de mejora continua en el sistema de referencia y contrarreferencia. Detección de oportunidades. Se han hecho esfuerzos por reconocer los principales problemas en la transferencia de pacientes, ejemplo de ello es el efectuado por el Comité de Referencia/Contrarreferencia Pediátrica de la Ciudad de México y Área Conurbada del Estado de México,6 quienes mencionan: retrasos de atención, duplicidad de recursos y esfuerzos, elevación de costos, interrupción de tratamientos y desplazamiento innecesario de pacientes. En el Manual de Procedimientos para la RCR (referencia-contrarreferencia) de pacientes1 se menciona que existe una inadecuada coordinación entre los diferentes niveles de atención, referencias mal fundamentadas, insuficientes contrarreferencias, información y orientación al paciente deficiente, desconocimiento de los mecanismos facilitadores del sistema a nivel estatal, jurisdiccional y operativo, y seguimiento de los casos insuficiente e inoportuno. Mismo problemas que se detectan en las unidades hospitalarias, teniendo mínimos avances a pesar del esfuerzo continuado para la mejora de procesos desde su creación en 1985, con múltiples intentos para la mejora de los procesos principalmente en relación a normatividad; en 1988 se da a conocer el Manual para la Referencia y Contrarreferencia de Paciente y Envío de Muestras y Especímenes2, en 1994 se publican los mecanismos facilitadores del SRC en los sistemas locales de salud, en 1995 dentro de las acciones de actualización del Modelo de Atención de la Salud para Población Abierta se reitera la necesidad de operar en forma adecuada el sistema de referencia y contrarreferencia, en 1997 se publica el Manual de Procedimientos para la Referencia y Contrarreferencia de Pacientes, hasta el momento IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 sin conseguir la uniformidad en los criterios y realizándose esfuerzos aislados y con poca o nula participación del nivel operativo de cada uno los niveles de atención. A 21 años de generar esta normatividad en donde se puntualiza que “…son de observancia obligatoria para las unidades de atención médica en la Secretaría de Salud”1,2,3 debemos preguntarnos: ¿la estamos llevando a cabo?, ¿podemos cambiar el término vigilancia por auto-evaluaciones? Evaluación del sistema de referencia y contrarreferencia Debemos recordar que los métodos de análisis de los procesos son métodos dinámicos pero de apreciación indirecta, es decir pretendemos evaluar un proceso a través de sus resultados.7 Si no evalúo mis resultados cómo me doy cuenta si estoy haciendo las cosas bien, esto requiere contra qué o quién compararme y no perder de vista que la evaluación de los procesos cobra hoy en día la mayor importancia en vista de la garantía de calidad.8,9 En la actualidad realizar evaluaciones y/o auto-evaluaciones es imperativo y para ello se han generado indicadores que permitan evaluar que tan cerca estamos de lo que esperan de nuestros resultados, no debemos pasar por alto que un indicador debiera mostrar su aplicabilidad y ser ensayado en distintas instituciones. 8 Se vuelve importante conocer en dónde se encuentran los resultados de las evaluaciones del sistema de referencia y contrarreferencia en otras unidades y principalmente aquellas que se encuentren certificadas en calidad, para que ello sirva para establecer competitividad y pro actividad, esto es el Benchmarking, 10 y entonces en lugar de seguir a instituciones lideres en calidad, convertirnos en esos lideres a quienes otros deban imitar. Todo proceso requiere constantes evaluaciones, mismas que determinarán en primer lugar el apego a la normatividad existente para efectuarlo, pero lo más importante, permitirá la mejora continua para dicho proceso y finalmente para todo el proceso de atención médica, existe una propuesta de evaluación en el Manual de procedimientos para la Referencia y Contrarreferencia de Paciente, en donde se establece la forma de evaluar los diferentes ámbitos involucrados, mencionado a continuación las que corresponden al nivel operativo: 1 No. De pacientes satisfechos, que utilizaron el SRC Total de pacientes encuestados que utilizaron el SRC No. De casos adecuadamente manejados* Total de expedientes re visados x100 X100 *Entendiendo por adecuadamente manejados en el caso de referencia, cuando exista registro de la nota médica en el expediente del paciente, diagnóstico congruente, acertada selección de la unidad a la que se refiere al paciente. En el caso de contrarreferencia cuando exista registro en el expediente médico, diagnóstico y tratamiento congruentes y constancia de la elaboración de la hoja de contrarreferencia. En los lineamientos de referencia y contrarreferencia de pacientes pediátricos proponen: 6 Para la evaluación de la contrarreferencia: Pacientes referidos con nota de envío por unidad médica Paciente contrarreferidos IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Para la evaluación de la transferencia: Pacientes recibidos con nota de envío por unidad médica Pacientes que requirieron ser reubicados Sin embargo en relación a las auto-evaluaciones, que por otro lado son una necesidad, surgen diversos cuestionamientos: ¿quién realiza estas evaluaciones? ¿Quién puede integrar un grupo de evaluación? ¿Cuál es el valor contra el que nos estamos comparando? ¿Con qué frecuencia realizamos dichas evaluaciones? Aquí es donde podrían introducirse acciones de tipo benchmarking en donde la comparación sería con instituciones líderes en calidad, como el Instituto Nacional de Pediatría. Justificaciones El diagnóstico del funcionamiento del Sistema de Referencia y Contrarreferencia en el Hospital General Tenancingo, permitirá evaluar las acciones de los elementos operativos del sistema. El reconocimiento de oportunidades en este primer acercamiento de evalua ción nos permitirá sugerir mejoras de calidad en los procesos y acciones de solución. Las mejoras en los procesos nos llevarán necesariamente a incidir sobre indicadores de calidad de la atención, principalmente en los requeridos a nivel estatal y naciona l para el propio sistema y algunos de los 50 requeridos para la Cruzada por la Calidad de los Servicios de Salud. Es un hecho que independientemente del crecimiento de los servicios médicos, éstos no logran rebasar la demanda, porque incluso en las naciones desarrolladas el abasto de los insumos médicos y la dotación de recursos humanos a las instituciones de salud se torna insuficiente, entonces es imperativo establecer acciones que permitan la optimización y eficiencia de los servicios con que contamos. Debemos reconocer que la función operativa en el sistema de referencia y contrarreferencia en particular y en general en todos los servicios asistenciales médicos que brindan las instituciones para población abierta, se extiende tanto dentro de los muros de la propia institución ínter-servicios, como con todas aquellas unidades de atención médica que tienen contacto con nosotros; las que nos derivan pacientes y a las que derivamos pacientes. Objetivos Objetivo General Evaluar el estado actual que guarda la operatividad del Sistema de Referencia y Contrarreferencia en el Hospital General Tenancingo. Objetivos específicos Proponer mejoras a los procedimientos del sistema de referencia y contrarreferencia. Colaborar con el Comité de Referencia y Contrarreferencia del Hospital General Tenancingo para la mejora continua de los procesos que ha dicho sistema corresponda. Contribuir con el Comité de Calidad del propio hospital con el objeto de obtener la certificación hospitalaria. Conocer deficiencias en la operatividad del sistema de referencia y contrarreferencia en particular para el Hospital General Tenancingo y en general para todo el sistema. Proponer una optimización de los recursos que el hospital destina a este sistema. Facilitar como unidad hospitalaria el escalonamiento de los servicios de salud. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Material y Métodos El estudio se dividió en dos partes, una primera que es descriptiva, retrospectiva y transversal, en la cual se revisaron las libretas de registros de pacientes referidos y contrarreferidos correspondientes al año 2005 y el Reporte Anual del Sistema de Información en Salud correspondiente al año 2005. La segunda parte es descriptiva, prospectiva y transversal, a través de entrevistas con el personal tanto de trabajo social, recepción y médico que participa en la referencia y contrarreferencia de paciente, con el objeto de conocer los procedimientos que se realizan en el hospital para el sistema de referencia y contrarreferencia de pacientes, tratándose de una entrevista no estructurada, realizando una evaluación de la efectividad de dicho sistema considerando las propuestas de evaluación contenidas tanto en el Manual de Procedimientos para la referencia y Contrarreferencia de Paciente y aquellas propuestas por el Comité de Referencia/ Contrarreferencia Pediátrica de la Ciudad de México y Área Conurbada del Estado de México. Se usó estadística descriptiva , se manejaron los datos en hoja de cálculo de Excel y se utilizó Microsoft XP. Resultados Existe incongruencia entre las referencias y contrarreferencias registradas en las libretas que para ello existen, con aquellas reportadas en el Sistema de Información en Salud (cuadro 1), además de confundir al paciente que ha sido referido de un Centro de Salud y que para el hospital es una contrarrefere ncia, anotándolo como referencia (cuadro 2). No se cuenta entonces con un registro confiable de dichas actividades. Tabla 1. Referencia de pacientes. Hospital General Tenancingo 2005. Descripción Número Total referencias anotadas en libreta 1150 Contrarreferencias confundidas 764 anotadas como referencias Referencias reales anotadas 386 Referencias reportadas en SIS 877 Fuente: SIS 2005, libreta de registro de referencias. Cuadro 2. Contrarreferencia de pacientes 2005. Hospital General Tenancingo. Descripción Número Contrarreferencias realizadas 1144 Contrarreferencias reportadas en SIS 342 Fuente: SIS 2005, libreta de registro de referencias. El porcentaje hospitalario de pacientes contrarreferidos es del diecinueve por ciento (tabla 3), encontrando que el servicio que en mayor número realiza contrarreferencias es el de Ginecología y Obstetricia, esto obedece a que en forma sistemática este servicio realiza referencia de pacientes a primer nivel, y estas son consideradas como contrarreferencias independientemente de que la paciente hay sido enviada de un Centro de Salud (referida de primer nivel) o haya acudido espontáneamente a solicitar atención. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 La falta de registros confiables impide que se pueda evaluar el sistema de referencia y contrarreferencia de acuerdo a los indicadores establecidos por no contar con datos para realizar dicha evaluación. Cuadro 3. Porcentaje de contrarreferencias realizadas por servicio, 2005. Hospital General Tenancingo. Servicio Contrarreferencias Contrarreferencias Porcentaje esperadas realizadas (número) (número) Traumatología y 100 0 0 Ortopedia Ginecología y 1403 1110 79 Obstetricia Medicina Interna 95 32 34 Urgencias 158 1 0.6 Cirugía General 85 1 1.17 Pediatría 141 0 0 Promedio de contrarreferencias hospitalarias realizadas 19.12 Fuente: libreta de registro de referencias 2005. Las entrevistas arrojan los siguientes resultados en relación al proceso: No se cuenta con sólo un libro de registro de contrarreferencia de pacientes, existen tres; uno en trabajo social, uno en recepción urgencias y recepción consulta externa; ninguno con el rayado requerido y ninguno con registros confiables. En relación al libro de referencia de pacientes, existe uno en trabajo social con rayado inadecuado y con registros inconsistentes. No existe un Manual de Procedimientos que concentre todas las acciones a realizar para el sistema de referencia y contrarreferencia, tomando en consideración las características propias del Hospital General Tenancingo Se confunden los términos: “referencia”, “contrarreferencia”, “transferencia”, “consultante”, “consultado”. No se cuenta con un coordinador formal para la unificación de todas las acciones de este sistema. El papel central de la trabajadora social, en las actividades de referencia y contrarreferencia consideradas en el Manual de Procedimientos para la Referencia y Contrarreferencia de Pacientes no se realiza. No existe participación del departamento de recepción e ingresos en el procedimiento del sistema de contrarreferencia. El control de las contrarreferencias es difícil, dado que a decir de los médicos le entregan al paciente la contrarreferencia pero no queda evidencia de ello en el expediente y por tanto tampoco en trabajo social. No existe un procedimiento descrito para la co ntrarreferencia de paciente en el servicio de urgencias, de tal manera que parece que el paciente solo puede ser contrarreferido en la consulta externa, el control y registro de pacientes pendientes de contrarreferencia, principalmente los atendidos en el servicio de urgencias en los diferentes turnos no se realiza. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Frecuentemente en el caso de pacientes para contrarreferencia, se pierden los formatos correspondientes y el médico tratante desconoce incluso que el paciente debe ser contrarreferido. No se da el trato preferencial para la asignación de citas a los pacientes que son referidos de un Centro de Salud y que deben ser considerados para contrarreferencia. No existe homogeneidad en el manejo y destino de los formatos de pacientes contrarreferidos entre los diferentes servicios. No existen datos ciertos para la realización de la evaluación del sistema de referencia y contrarreferencia, anotando indistintamente en las libretas de referencias aquellas que debieran ser contrarreferencias. No existen auto-evaluaciones en el cumplimiento de los procedimientos de dicho sistema. Archivo depura los formatos de referencia y contrarreferencia del expediente clínico. Conclusiones: Se han realizado esfuerzos a través del tiempo, con el objeto de enunciar el aspecto normativo del sistema de referencia y contrarreferencia, sin embargo, continúa siendo poca la participación del personal directamente involucrado lo que ha ocasionado las mismas dificultades en forma repetitiva. Es importante hacer conciencia de que uno de los objetivos primordiales de este sistema es la optimización de recursos y el otorgar al paciente la consulta de especialidad que necesita en el momento y forma que lo requiere, a esto se refiere el escalonamiento de la atención médica. Debemos contar con auto-evaluaciones que a través del tiempo hablen de una mejora continua en este sistema. Para ello proponemos: mensualmente debemos contar con un informe del total de pacientes referidos y contrarreferidos tomados de las libretas correspondientes, as í como del Sistema de Información en Salud; además de que en las sesiones mensuales del Comité de Calidad, al momento de evaluar los expedientes clínicos se consigne si existe registro en la nota médica de que el paciente haya sido referido y si cuenta con la hoja amarilla del formato de SRC, al tratarse de una contrarreferencia tomar nota del diagnóstico congruente con el tratamiento, y la presencia de la hoja rosa de la forma del SRC. Por tanto el compromiso operativo es la parte fundamental para el funcionamiento de este sistema, por ello estamos proponiendo los siguientes cambios sustanciales en los procedimientos de este sistema. Uno de los objetivos del sistema de referencia y contrarreferencia es el escalonamiento de la atención médica, entonces el paciente que es referido para atención por un especialista debe ser visto por éste, y no por el médico general o el médico en formación en el servicio de urgencias, debiera entonces existir un procedimiento para la contrarreferencia de pacientes atendidos en la consulta externa y otro para aquellos atendidos en el servicio de urgencias. Para el manejo de los expedientes en el departamento de archivo clínico, deberá girarse la instrucción de mantener los formatos de la SRC (solicitud de referencia y contrarreferencia) en el expediente clínico, hecho que nos permitiría contar con los datos para la realización de las auto -evaluaciones mensuales de los indicadores de pacientes contrarreferidos. A partir de las auto -evaluaciones el sistema deberá funcionar como un ciclo de mejora continua, además las propuestas de mejora debieran ser en espiral ascendente, desde los comités de referencia hospitalaria hasta el comité estatal. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Los grupos de trabajo o comités jurisdiccionales realizarán listados de patologías a ate nder por nivel de atención, y por especialidad para evitar en lo posible las referencias inadecuadas, la elevación de costos tanto para el paciente como para las instituciones y el desplazamiento innecesario de pacientes. Cambios propuestos en el procedimiento de referencia de pacientes Actividades del nivel operativo Responsable Actividad Médico o 1 técnico en atención primaria a la salud 2 3 Enfermera o 4 Trabajadora Social 5 6 6.1 6.2 6.3 6.4 Descripción Valora al paciente y le brinda atención inmediata. Registra en la hoja diaria del médico. Al tratarse de un paciente hospitalizado llena la hoja de egreso, marcando en el motivo de egreso “pase a otro Hospital”. Llena la forma SRC, en original y dos copias; copia rosa y copia amarilla, elaborando un resumen clínico claro y completo. Registra en el expediente el cuadro clínico y el diagnóstico presuncional con que refiere al paciente. Anexa copia amarilla al expediente y entrega original y copia rosa al familiar responsable del paciente o al paciente. Orienta la paciente sobre el motivo e importancia de la referencia. Registra en el SISPA la referencia, y entrega el formato proporcionando el talonario a enfermería o trabajo social. Conserva talonario para realizar seguimiento de la referencia. En caso de ser posible establece comunicación por los medios habituales con el área de trabajo social de la unidad a la que se refirió el paciente para gestionar su atención. El Médico o TAPS determinan que paciente requiere ser trasladado de urgencia a otra unidad médica de mayor complejidad. Solicita a la Presidencia Municipal, al Comité de Salud o a los Organismos no Gubernamentales el vehículo o medio de transporte para el traslado del paciente. De no ser posible este apoyo para el traslado solicita al familiar obtenga el medio de transporte. Si no se contacta con la familia o no está en disponibilidad de conseguirlo, gestiona el transporte con la unidad a la que se va a referir al paciente, tal como lo indica la normatividad. El responsable de la atención decide respecto a la estricta permanencia de su asistencia durante el IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 7 traslado del paciente. Realiza visita domiciliaria dentro de los primeros cinco días posteriores a la referencia, llena talonario (apartado VI) y realiza la nota de seguimiento anexándola al expediente del paciente. Analiza la oportunidad de la atención en la unidad en la que fue referido el paciente. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Cambios propuestos en el procedimiento de contrarreferencia de pacientes en la consulta externa. Actividades del nivel operativo Responsable Admisión Médico Especialista Recepción Actividad 1 Descripción Recibe al paciente con forma SRC, hasta el número que la capacidad instalada de la unidad lo permita y dentro del horario para otorgamiento de fichas se otorga ficha. 1.2 En el caso de urgencia pasa directamente a este servicio para su atención inmediata (se conecta al procedimiento de contrarreferencia en el servicio de urgencias). 1.3 Cuando no haya fichas disponibles se otorga cita al día siguiente o el más próximo (pasa 2). 2 Anota en la libreta de contrarreferencia los datos necesarios (se conecta al procedimiento de consulta externa de primera vez), anexa hoja blanca y rosa de la forma SRC al folio o expediente del paciente. 3 Revisa forma SRC, valora, diagnostica y establece tratamiento. 4 Llena inmediatamente al término de la consulta otorgada, el apartado VII y VIII, de la forma SRC, hoja blanca y hoja amarilla, anexa hoja amarilla al expediente, entrega hoja blanca al paciente, registra en la hoja de actividades diarias del médico. 5 Orienta y envía al paciente a recepción. 6 Registra en la libreta los datos relacionados a la conclusión diagnóstica, el médico que otorga la consulta y la fecha. 7 Si el paciente será visto en una cita IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 subsecuente procedimiento subsecuente. 7.1 se conecta al de consulta externa Orienta y envía al paciente a su Centro de Salud. Fin del procedimiento. Procedimiento propuesto para la contrarreferencia de pacientes en el Servicio de Urgencias, nivel operativo Responsable Recepción urgencias Médico Actividad 1 Descripción Recibe al paciente. 2 Si la referencia no viene marcada como urgencia, orienta y sensibiliza al paciente para acudir a la consulta externa (se conecta al procedimiento de contrarreferencia de Consulta Externa). 2.1 Si se trata de una referencia como “urgencia” independiente del servicio al que sea derivado se conecta al procedimiento de atención al servicio de urgencias. Revisa forma SRC. Valora, diagnóstica y establece tratamiento. 3 3.1 3.2 En caso de no requerir internamiento en el servicio de observación, valora al paciente, otorga atención médica y decide egreso del paciente a su domicilio. Si requiere valoración por médico especialista, devuelve al paciente, los dos tantos del formato SRC (sin llenar), indicando al paciente deberá presentarse de 8:00 a 10:00 hrs. en el área de consulta externa, de lunes a viernes. 3.3 Se conecta a procedimiento de contrarreferencia en consulta externa. Fin del procedimiento. 4 En caso de requerir internamiento en el servicio de observación llena apartado VII y VIII de la forma SRC original y copia IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 rosa, anexa copia rosa al expediente, anota claramente en su nota de ingreso “referido de…. y contrarreferido” (se conecta a procedimiento de atención de urgencias). Recepción Urgencias 5 6 Orienta y envía al familiar a la recepción indicándole deberá presentar forma blanca SRC en su Centro de Salud. Registra en la libreta de contrarreferencia de urgencias. Finaliza el procedimiento. Conclusiones Los beneficios del un buen funcionamiento del Sistema de Referencia y Contrarreferencia de Pacientes para la Unidad Hospitalaria o Unidad Médica son: Detectar, informar e intentar corregir deficiencias encontradas en los diferentes niveles: envío de pacientes a dos servicios por la misma causa, desinformación al paciente, no se tiene conocimiento de las patologías a manejar en los diferentes niveles, no se realiza vigilancia y seguimiento de los pacientes, mala valoración de pacientes para referencia. Racionalizar y optimizar los servicios de salud. Favorecer la coordinación entre los diferentes niveles de atención. Seguimiento eficiente y oportuno de los casos. Brindar atención con oportunidad y calidad. Agilizar el flujo de pacientes. Evitar secuelas e incapacidades. Mejorar nuestra capacidad de respuesta a la demanda de atención hospitalaria. Aprovechar la capacidad instalada. Establecer una verdadera red de referencia y contrarreferencia realizando alianzas y convenios. Optimizar la utilización de auxiliares de diagnóstico. Acceder a tecnología informática que nos permita contar con información oportuna y completa que permita retroalimentar los procesos. Cumplir con la normatividad del Sector Salud para el Sistema de Referencia y Contrarreferencia. Disminuir los costos de atención para la salud, tanto institucionales como para el paciente y su familia. Obtener la certificación en calidad asistencial. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Anexo 1 Glosario de términos TRANSFERENCIA DE PACIENTES.- Envío y recepción de usuarios de servicios de atención médica, de una unidad a otra de cualquier nivel. REFERENCIA DE PACIENTES.- Envío de usuarios de servicios de atención médica de una unidad a otra de mayor capacidad técnica. CONTRARREFERENCIA DE PACIENTE.- Cuando un usuario de servicios de atención médica sea regresado a su unidad o nivel original para continuar su tratamiento médico. PRIMER NIVEL DE ATENCIÓN.- Unidad auxiliar de salud, Casa de salud, Centro de salud rural para población dispersa, Centro de salud rural para población concentrada, Centro de Salud Urbano, ”lo integran las unidades que proporcionan atención médica de tipo integral, preventiva, curativa y de rehabilitación, apoyado en estudios de laboratorio y gabinete de baja complejidad, así como promoción a la salud, educación para la salud, fomento sanitario e investigación orientada principalmente a los problemas de salud más frecuentes”. SEGUNDO NIVEL DE ATENCIÓN.- Hospitales generales de 30 camas y más, se conforman de unidades que proporcionan atención médica en las cuatro especialidades básicas: Cirugía General, Medicina Interna, Gineco-Obstetricia y Pediatría, así como en cinco complementarias: Otorrinolaringología, Traumatología y Ortopedia, Dermatología y Psiquiatría y cuatro áreas de apoyo: anatomía patológica, laboratorio clínico, anestesiología y radiología. TERCER NIVEL DE ATENCIÓN.- Hospitales de especialidad, la función primordial en este nivel es de investigación y docencia y la prestación de o l s servicios será de apoyo a la atención médica de alta especialidad con el auxilio de recursos de alta tecnología, para resolver problemas de diagnóstico y tratamiento que requieren la participación de las especialidades de las cuatro ramas básicas de la medicina. NIVEL DE ATENCIÓN CONSULTANTE.- Unidad de atención médica donde no existan los recursos necesarios para el tratamiento del usuario. NIVEL DE ATENCIÓN CONSULTADO. - La unidad médica o nivel de atención que recibe. UNIDAD.- Nos referiremos así cuando hablemos tanto de las unidades que refieren pacientes a esta institución así como a las unidades médicas a las cuales enviamos pacientes. HOSPITAL.- Nos referimos al Hospital General Tenancingo. PERSONAL RESPONSABLE: Personal de registros hospitalarios y control de citas, personal de trabajo social, personal médico. SISTEMA DE REFERENCIA Y CONTRARREFERENCIA.- Es el procedimiento de coordinación entre las unidades operativas de los tres niveles de atención médica para facilitar el envío y recepción de pacientes, con el propósito de brindar atención médica oportuna, integral y de calidad. FORMATO DE SOLICITUD DE REFERENCIA Y CONTRARREFERENCIA.- (SRC) Se considera un elemento del sistema y consiste en un formato en tres tantos (original blanco, copia rosa, copia amarilla) y un talonario, desprendible de los mismos colores. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 BIBLIOGRAFÍA 1. Manual de Procedimiento para la Referencia y Contrarreferencia de Pacientes. Subsecretaria de Regulación y fomento Sanitario. Dirección General de Regulación de los Servicios de Salud. 1997. 2. Manual para la Referencia y Contrarreferencia de Pacientes y Envío de Muestras y Especimenes, SSA. México 1988. 3. Guía metodológica para la atención modular: V.-Procedimientos. 5.3 Referencia y Contrarreferencia de Pacientes. Secretaría de Salud. 1994. 4. Mecanismos Facilitadores del Sistema de Referencia y Contrarreferencia en los Sistemas Locales de Salud. Secretaria de Salud. 1994. 5. Lineamientos Operativos del Sistema de Monitoreo para la Gestión de Calidad. Atención hospitalaria/Segundo nivel. Enero 2003. 6. Lineamientos para la Referencia y Contrarreferencia de Pacientes Pediátricos de Población Abierta de la Ciudad de México y Área Conurbada del Estado de México, 2003. 7. Giner N.M. Modelo de acreditación y garantía de calidad en cirugía mayor ambulatoria. Anestesia para Cirugía Ambulatoria. Astra Zeneca 1999: 17-29. 8. Carrada Bravo Teodoro. Benchmarking y los grupos de diagnósticos relacionados con el diagnóstico hospitalario. Rev. Med IMSS 2002; 40 (1): 25-33. 9. Grupo asesor ad hoc de la OPS/OMS sobre Bancos de Sangre. Estándares de trabajo para Bancos de Sangre. Rev Panam salud Pública 1999. 6 (4): 287-296. 10. Modelo de Atención a la Salud para la Población Abierta. Secretaria de Salud. 1995. 11. Programa de reforma del sector salud 1995-2000. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Prevalencia de Obesidad en Donadores del Hospital General Tenancingo en el año 2005 Dra. Martha Eugenia González Díaz* Resumen Antecedentes: Más del 60% de la población total en México tiene sobrepeso y Obesidad, convirtiéndolo en un problema de Salud Pública. El reconocimiento y manejo temprano de esta enfermedad debiera iniciar con su detección oportuna. Objetivo: determinar la prevalencia de sobrepeso y obesidad en una muestra de población sana que acude como donador al Banco de Sangre del Hospital General Tenancingo, perteneciente al Instituto de Salud del Estado de México Paciente y Métodos: Se realizo un estudio, descriptivo y transversal de una muestra de 283 donadores que acudieron al Banco de Sangre del Hospital General Tenancingo (ISEM), en el año 2005; se evaluaron las variables de edad, genero, peso, talla, índice de masa corporal, Municipio de residencia y ocupación. Los datos se procesaron en Excel XP Profesional. Resultados: en el estudio el 96% de los participantes eran hombres, la media de edad de los participantes era de 32 años, con límites entre 18 y 60 años, la media del peso fue de 74 Kg., la talla con una media de 165 cm. En la población estudiada la prevalencia de sobrepeso fue de 50% y la de obesidad del 19%, no encontrando en la población estudiada obesidad mórbida. La distribución de frecuencia por edad mostró mayor prevalencia de sobrepeso y obesidad en los mayores de 40 años, encontrándolas en 86 %. Conclusiones: La importancia del presente estudio radica, en el tipo de población estudiada dado que se trata de un grupo de individuos sanos residentes en área rural, donde la prevalencia de obesidad se encuentra apenas por debajo de la media para la población en general. Reconocer al paciente portador de la enfermedad llamada obesidad, es un reto que debemos enfrentar, si queremos detener la más grande epidemia en el siglo XXI. Palabras clave: obesidad, sobrepeso, prevalencia * Jefa del Servicio de Medicina Interna. Hospital General Tenancingo. Médico especialista en Medicina Interna y Maestra en Administración. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Introducción La obesidad es hoy en día un problema de Salud Pública y en estados Unidos de Norteamérica una epidemia, nuestra cercanía con el vecino País, el flujo de migrantes, la adopción de formas de vida sedentaria y hábitos alimenticios, aunado a nuestras propias características nos colocan con una frecuencia hasta del 60%,6 aumentando con esto la prevalencia de otras entidades asociadas como hipertensión Arterial, enfermedad cardiovascular, dislipidemias, diabetes mellitus tipo 2, apnea del sueño, síndrome de hipoventilación, osteoartritis, infertilidad, incontinencia urinaria de esfuerzo, enfermedad venosa de miembros inferiores, reflujo esófago gástrico, algunos de ellos representando alto costo en la atención médica del paciente y otros finalizando en discapacidad.1,10,11 La obesidad se define como un aumento excesivo de grasa corporal relacionada con importantes riesgos para la salud.2,3 La Norma Oficial Mexicana define la obesidad, incluyendo el sobrepeso como “un estado premórbido, es una enfermedad crónica caracterizada por el almacenamiento en exceso de tejido adiposo en el organismo, acompañada de alteraciones metabólicas que predisponen a la presentación de trastornos que deterioran el estado de salud, asociada en la mayoría de los casos a patología endocrina, cardiovascular y ortopédica principalmente y relacionada a factores biológicos, socioculturales y psicológicos” 4 La obesidad es algo más que glotonería, es un problema multifactorial que abarca aspectos genéticos, metabólicos, psicológicos y ambientales. La causa de la obesidad es el resultado del desequilibrio entre la ingestión de energía y el gasto de ésta, el exceso de energía se deposita en forma de triglicéridos, ocasionando el incremento del tamaño de la célula adiposa o en un aumento en su número.1,2,5,12 En México la frecuencia de obesidad oscila entre 21 y 60%, la región del norte del país es la más afectada, con 35.31%; en la región central la prevalencia es de 24.1%, en la región sur 23.7% y en la zona metropolitana de 21.9% 6 En la Encuesta Nacional de Salud ENSA 20007 La prevalencia de la obesidad en la población general fue del 24.4%, en los obesos se encontró hipertensión arterial en 46.8%, mientras en la población no obesa fue de 24.6% entonces hay un riesgo aproximadamente 2.56 veces más de ser hipertenso si se es obeso. Aunque existen diferentes métodos para medir la grasa corporal, como la pletismografía, Potasio (49K), conductividad (tobec), tomografía computada, Activación de neutrones, Resonancia magnética, entre otros, algunos de ellos resultan costosos y de difícil accesibilidad a pesar de tener alta precisión.1,7,8,9 Por lo tanto para el clínico la definición de obesidad deberá ser a través de métodos indirectos, como la medición de indicadores antropométricos, tales como: peso, talla y grosor de pliegues cutáneos. Para el peso en kilogramos se utiliza la balanza con escalímetro que mide al mismo tiempo la talla en centímetros, se obtienen con el individuo de pie, sin calzado, saco, abrigo o equivalentes y de espaldas.1,8,9 El índice de masa corporal de Quetelet, es la relación del peso corporal en kilogramos, dividido entre la estatura en metros al cuadrado, ofrece una estimación accesible para el diagnóstico de obesidad. Para el consenso Nacional de Obesidad, se debe considerar obeso a todo sujeto con índice de masa corporal igual o mayor a 27 (Kg. /m.2) y para los individuos de “talla baja” (menor a l.60 m.) se considera obesidad en los individuos con 25 o más.1 Mediante este método los pacientes que presenta un gran desarrollo de la musculatura pueden clasificarse como obesos cuando realmente no lo son. Aunque este índice no da una IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 idea de la corpulencia del individuo, es uno de los métodos con mayor disponibilidad y el más utilizado, además puede se usado para clasificar la obesidad en grados o categorías Este problema de Salud Publica, requiere del compromiso del médico de primer contacto para la detección temprana de esta patología, realizando labores de educación y concientización para con el paciente, es importante que el personal de salud, reconozca a la obesidad como una entidad patológica por sí misma, donde la detección temprana y envío para manejo, nos conducirá a una disminución de todas las causas de comorbilidad asociada. Justificaciones El desconocimiento por parte del personal de salud, sobre la importancia en relación a la detección temprana del sobrepeso y la obesidad, ha hecho que el día de hoy sea considerado como un problema de Salud Publica con un crecimiento alarmante. Hasta hoy hemos considerado a la obesidad como un fenómeno circunstancial asociado a otros múltiples factores de riesgo cardiovascular, cuando realmente pudiera ser el factor o fenómenos desencadenante de toda una serie de efectos adversos en el organismo que favorezca el desarrollo de enfermedad cardiovascular. Objetivos Determinar la prevalencia de sobrepeso y obesidad en los donadores que fueron atendidos en el Banco de Sangre del Hospital General Tenancingo en el año 2005 Pacientes y métodos Se realizo un estudio retrospectivo y transversal, donde se revisó el Archivo de Banco de Sangre del Hospital General Tenancingo, para identificar todos los donadores que habían acudido en el período comprendido del primero de Enero al 31 de Diciembre del año 2005. Se encontraron 927 donadores, Para la selección de la muestra se considero la prevalencia conocida de obesidad para la población general en México y que es de 24.4% , con intervalo de confianza del 95% y error máximo permitido del 0.05. Se incluyeron 283 donadores, la selección de la muestra se realizo por muestreo aleatorio simple. Se definió obesidad y sobrepeso de acuerdo con la Norma Oficial Mexicana NOM-174-SSA1998) para el Manejo Integral de la Obesidad; considerando las categorías de normalidad cuando el índice de masa corporal fue menor de 25; sobrepeso cuando el índice fue de 25 a 29.9; y los grados I, II y III para obesidad, cuando se encontraba en los rangos de 30 a 34.9, 35.0 a 39.9 y mayor de 40 respectivamente. Se utilizo una báscula y estadímetro marca Nuevo León, Línea Médica con límites de medición de 196 cm. y 140 Kg. Se utilizo estadística descriptiva, se analizaron media, porcentaje y frecuencias. Resultados Se tomaron de las historias clínicas el peso, la talla, Municipio de residencia y ocupación de 283 donadores; 96% de estos eran hombres. La media de edad de los participantes era de 32 años, con límites entre 18 y 60 años. La media del peso fue de 74 Kg., con limites de 51 a 110 Kg., la talla fue de 150 a 190 cm., con una media de 165 cm. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 En la población estudiada la prevalencia de sobrepeso fue de 50% y la de obesidad del 19%, no encontrando en la población estudiada obesidad mórbida (cuadro 1). La distribución de frecuencia por edad mostró mayor prevalencia de sobrepeso y obesidad en los mayores de 40 años, encontrando un 86% en tanto en menores de 40 años se encontró un 65% (cuadro 2). Cuadro 1 Porcentaje de sobrepeso y grado de obesidad Grado de Obesidad y sobrepeso IMC (Kg./m2) Numero (%) Normal ‹ 24.9 88( 31) Sobrepeso 25.0-29.9 141 (50) Obesidad grado I 30.0-34.9 46 (16) Obesidad grado II 35.0-39.9 8 (3) Obesidad grado extrema grado III ›40.0 0 Total 283 (100) Fuente: Historias clínicas. Archivo Banco de Sangre. 2005 Cuadro 2. Comparativa de sobrepeso y obesidad en relación con la edad IMC Grado de Obesidad y sobrepeso (Kg./m2) <40 años >40 años Numero (%) Numero (%) Normal ‹ 24.9 80 (35) 8 (14) Sobrepeso 25.0-29.9 105 (46) 32 (57) Obesidad grado I 30.0-34.9 34 (15) 14 (25) Obesidad g rado II 35.0-39.9 8 (4) 2 (4) Obesidad grado extrema grado III ›40.0 0 Total 227 (100) 56 (100) Fuente: Historias clínicas. Archivo Banco de Sangre. 2005 La ocupación de los paciente fueron, entre otras; campesino (50%), Oficinistas (14%), chofer y obrero (5%), empleado de la construcción (4%) (cuadro 3).Llamando la atención que la prevalencia de sobrepeso y obesidad es igual si separamos los grupos de ocupación campesino y otras actividades (cuadro 4), en relación al lugar de residencia encontramos que el 80% residía en los Municipios de influencia del Hospital General Tenancingo, que corresponde a un área rural (cuadro 5) Cuadro 3. Distribución por tipo de ocupación Ocupación numero porcentaje Campesino 143 51 Oficinista 39 14 Chofer 15 5 Obrero 14 5 Albañil 13 4 Hogar 9 3 Comerciante 8 3 Otras 42 15 Total 283 100 Fuente: Historias clínicas. Archivo Banco de Sangre. 2005 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Cuadro 4. Grado de Obesidad donadores de ocupación campesinos Grado de Obesidad y sobrepeso IMC (Kg./m2) Numero (%) Normal ‹ 24.9 49 (34) Sobrepeso 25.0-29.9 69 (48) Obesidad grado I 30.0-34.9 21(15) Obesidad grado II 35.0-39.9 4 (3) Obesidad grado extrema grado III ›40.0 0 Total 143(100) Fuente: Historias clínicas. Archivo Banco de Sangre. 2005 Cuadro 5. Distribución por lugar residencia Municipio Numero Porcentaje Tenancingo 94 33 Villa guerrero 54 19 Tenango 36 13 Zumpahuacan 15 6 Ocuilan 12 4 Malinalco 9 3 Joquicingo 4 1 otros 59 21 total 283 100 Fuente: Historias clínicas. Archivo Banco de Sangre. 2005 Discusión Nuestro estudio demuestra una alta prevalencia de sobrepeso y obesidad (69%), en una muestra de población sana, la prevalencia de obesidad (19%) se acerca mucho a aquella reportada en la Encuesta Nacional de Salud del año 2000 para la población en general (24.4%) e incluso supera el 60% de sobrepeso y obesidad en la población general. Es de llamar la atención el hecho de que a pesar de encontrar una alta prevalencia en la población general, hecho que se confirma en este estudio, todavía no se reconoce la obesidad, como una entidad patológica por si misma, más aún, no se le reconoce como el eje de patologías con alta morbilidad y mortalidad como la enfermedad cardiovascular y la diabetes Mellitus. El hecho de mayor gravedad, es que la detección de sobrepeso y obesidad, en un servicio como lo es Banco de Sangre, no se considera como una acción de detección de enfermedades y entonces el usuario de este servicio, que se considera sano, no recibe la consejería al respecto y mucho menos es derivado a un servicio médico para recibir manejo de una patología existente. Es necesario crear en el personal de Salud, la cultura hacia una medicina preventiva, que nos permita reconocer la importancia de la detección y manejo temprano del sobrepeso y la obesidad. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Las medidas de intervención para este problema deben ser realmente efectivas, concientizando tanto al personal de salud, como a la población en general sobre los riesgos inherentes al sobrepeso y la obesidad. Conclusiones La relevancia del presente estudio radica en el tipo de población estudiada, correspondiendo a un grupo de población sana y rural, donde considerando en conjunto el sobrepeso y la obesidad, rebasa a la media de la población general, y queda apenas cinco puntos porcentuales por debajo, cuando hablamos de obesidad. La obesidad se torna en un problema de Salud Publica de proporciones extraordinarias, su reconocimiento temprano y detección oportuna, debe realizarse incluso en acciones médicas no propiamente asistenciales, como lo son las actividades en un servicio de banco de sangre. Fomentar la cultura de la actividad física y la alimentación saludable, reconocer y aconsejar al paciente portador de la enfermedad llamada obesidad, es un reto que debemos enfrentar, si queremos detener la más grande epidemia en el siglo XXI. Bibliografía 1. Castro G y Godínez G.S.A. Obesidad. Actualidades en Medicina Interna. Asociación de Medicina Interna de México. No.1 1998 2. AMIM/ SOLAMI. Temas Selectos de Medicina Interna Intersistemas, S.A. de C.V. México 2003. p 10. 3. Actualización del consenso Nacional de Hipertensión Arterial. Rev. Col. Med. Interna de Ges.2006; 22 (1): 44-78 4. NOM-174-SSA1-1998, Para el Manejo Integral de la Obesidad 5. Farreras Rozman. Medicina interna. Editorial Harcout. Vol II, Madrid, España 2000 6. Sánchez CCP, Pichardo-Ontiveros E y López RP. Epidemiología de la obesidad Gac Med. Méx 2004;140 (supl 2) 7. Velásquez MO, Rosas PM, Lara EA, Pastelín HG, Grupo ENSA 2000, Sánchez CC, Attie F y Tapia CR. Prevalencia e interrelación de enfermedades crónicas no transmisibles y factores de riesgo cardiovascular en México: Resultados finales de la Encuesta Nacional de Salud (ENSA )2000. Arch Cardiol Mex 2003; 73:62-77 8. Méndez GH. Obesidad y Trastornos de la alimentación. Rev Gastroenterol Mex 2006; 71 (supl I):10-13 9. Zarate A, Basurto AL y Saucedo GR. La Obesidad: Conceptos actuales sobre fisiopatogenia y tratamiento. Rev Fac Med UNAM 2001; 44: 2 10. Szapary PO, Hark LA, Burke FM. Síndrome metabólico: Nuevo enfoque para modificar los hábitos. Atención Médica, 2003: 44-55. 11. Violante OR y Porres AM. Diabesidad: un enfoque epidemiológicos y preventivo Med Int Méx 2005; 21:386-92 12. Phillips B y D´Orso M. Condición física para Vivir Mejor. Cambie su mente y su cuerpo en 12 semanas. Diana. México, 2001. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 DIÁLISIS PERITONEAL EN EL RECIEN NACIDO CON INSUFICIENCIA RENAL AGUDA, INCIDENCIA Y CURSO CLINICO. EN EL SERVICIO DE NEONATOLOGÍA HOSPITAL PARA EL NIÑO IMIEM DRA GABRIELA GARCIA CUEVAS MEDICO RESIDENTE DE NEONATOLOGIA HOSPITAL DE GINECOLOGIA Y OBSTETRICIA IMIEM Introducción La Insuficiencia Renal Aguda tiene una incidencia del 6 a 8% en el recién nacido. La diálisis peritoneal, método ampliamente aceptado de terapia de restitución renal en niños, neonatos y aún prematuros, es particularmente útil en el tratamiento integral de la insuficiencia renal. Justificaciones Los pacientes que ingresan con el diagnóstico de insuficiencia renal aguda deben de ser detectados con prontitud, ofrecerles un tratamiento temprano mediante la diálisis peritoneal a fin de restablecerles la función renal de manera eficaz y disminuir las complicaciones, la estancia hospitalaria, e incrementar la sobrevida. Objetivos Determinar el curso clínico de los pacientes recién nacidos que cursaron con Insuficiencia renal aguda y que requirieron de diálisis peritoneal en el servicio de neonatología del Hospital para el niño IMIEM del 1 de Enero del 2001 al 31 Diciembre del 2004. Material y métodos Se revisaron los expedientes de pacientes ingresados al servicio de neonatología con el diagnóstico de insuficiencia renal aguda durante el período comprendido del 1 de enero del 2001 al 31 de diciembre del 2004. El tipo de estudio es observacional, descriptivo, retrospectivo y transversal. Y se empleó el método estadístico de X 2. Discusión Durante el periodo de enero del 2001 a diciembre del 2004 ingresaron a la unidad de cuidados intensivos neonatales un total de 1475 pacientes de los cuales 30 pacientes IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 tuvieron el diagnóstico de Insuficiencia Renal Aguda y 8 requirieron de diálisis peritoneal, con una incidencia del 26%. No existió predominio de género, con una edad gestacional promedio de 38.2 semanas; no se presentó ningún antecedente perinatal. Los signos y síntomas más frecuentes fueron irritabilidad y palidez tegumentaria en un 75%. Las causas desencadenantes de la falla renal aguda fueron en el 100% de los casos los eventos asociados a hipoxia. El 100% de los casos presentó incremento en la creatinina; disminuyendo a cifras normales posterior a la diálisis peritone al en el 62.5% de los casos Existió una relación entre el nivel sérico de la creatinina y la uresis posteriores al uso de la diálisis peritoneal en una proporción estadísticamente significativa de 0.005. Hubo una disminución de los niveles séricos de creatinina posterior al uso de la diálisis peritoneal en una proporción estadísticamente significativa de 0.005. El potasio sérico en el 62.5% de los casos se normalizó, con una proporción estadísticamente significativa de 0.005. La relación entre la uresis y los niveles séricos de potasio posterior al uso de la diálisis peritoneal presentaron niveles de potasio menor de 5 meq/L, en una proporción estadísticamente significativa mayor de 0.005 con presencia de uresis. La oliguria, acidosis metabólica persistente o descompensada y la hiperkalemia fueron las 3 indicaciones para el inicio de la diálisis peritoneal. El tiempo de recuperación de la función renal ocurrió con una media de 9.5 días y en un 25% de los casos esto no ocurrió. El tiempo de estancia intrahospitalaria en el 37.5% de los casos tuvo un rango entre 5 a 11 días. La mortalidad se dio en el 50% de los casos. Las causas no renales fueron las más frecuentes: Insuficiencia cardiaca congestiva, choque séptico, choque cardiogénico. Conclusiones La insuficiencia renal aguda en el recién nacido representa una patología grave con múltiples complicaciones y es una causa frecuente de muerte. El uso de la dialisis peritoneal es una alternativa terapéutica eficaz para su manejo cuando se utiliza de manera temprana y con un diagnóstico precoz. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 ATENCIÓN ESTOMATOLÓGICA MULTIDICIPLINARIO) DEL SINDROME MARSHALL-SMITH (ENFOQUE Autores: P.C.D. Abraham Ortiz Cruz (Egresado de La Facultad de Odontología U.A.E.M. ) E.O.I. Gabriela Sánchez Valle (Centro de Especialidades Odontológicas ) INTRODUCCIÓN. El síndrome de MARSHALL-SMITH es un síndrome dismórfico que se caracteriza por crecimiento óseo acelerado y otras dismorfias que a continuación se mencionadas (Jones, 1990 ) Crecimiento lineal acelerado y maduración esquelética incrementada de inicio prenatal, peso bajo al nacer para la talla e insuficiencia para la ganancia de peso. Deficiencia mental y motora con, C.I. promedio de 50, hipotonía muscular generalizada. Tendencia a la dolicocefalia, frontal prominente y órbitas superficiales, ojos prominentes, escleras azuladas, nariz con punta hacia arriba, puente nasal deprimido y rama mandibular corta. La falanges proximales y medias son anchas y las falanges distales son angostas. Pueden presentar anormalidades cerebrales tales como macrogiria, atrofia cerebral y ausencia del cuerpo calloso y otras manifestaciones clínicas. Cursan con dificultades respiratorias persistentes e hiperelasticidad articular, lo que ocasiona subluxacionesa cualquier nivel, por lo que la mayoría muere alrededor de los 20 meses por neumonía, atelectasias, aspiración, hipertensión pulmonar etc.(Guizar-Zafra 1999) (Jones, 1990 ) Dentro de las características Bucales, se han reportado Fusión de los órganos dentarios No. 61 y 62 , Paladar Profundo, Micrognatia mandibular, Hipoplasia del Esmalte en la cara vestibular. (Cameron,1998;. FINN, 2000; HUBERTS 2002). Su etiología es desconocida; cada caso ha sido reportado esporádico en las familias. Fig. 1 Sindrome Marshall-Smith IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 OBJETIVO. Dar a conocer la atención multidisciplinaria en pacientes con síndrome Marshall – Smith; con la finalidad de realizar un diagnostico adecuado, una rehabilitación y mantener la salud de los mismos. Así como el apoyo de los diferentes especialista , teniendo un seguimiento en el tratamiento que cada uno de ellos brinda. MÉTODOS. Revisión Clínica, odontológica y revisión de los expedientes clínicos genético, cardiológico y odontológico interinstitucional. Fig. 2 Sindrome Marshall -Smith REPORTE DEL CASO CLÍNICO. Paciente femenino , valorado en cardiología por primera vez en etapa perinatal determinando: insuficiencia tricuspidea, comunicación Inter. Auricular hipertensión pulmonar insuficiencia cardiaca congestiva. La valoración genética a los dos meses de edad reporta ser producto de la 6ta gestación entre los padres no consanguíneos , sin antecedentes de exposición a teratogenos. En su genealogía se encuentra insuficiencia venosa periferica de la madre y cuatro tíos maternos. Obtenida por cesárea por sufrimiento fetal agudo a los 7 meses de gestación con un peso 350 g. Con la talla 51 con apgar de 7-8-9 y con asfixia neonatorum. Datos fenotipicos positivos detención en incremento de peso, prominencias frontales, fontanela anterior normotensa, progtosis ocular, puente nasal estrecho, nariz ganchuda, filtrum largo, paladar alto micrognatia, cuello corto diastasis de rectos marcador piloso en región dorsal. Cursa con leucocitosis, linfocitosis, neutrocitosis, osificación incrementada de a cuerdo a edad. Evolución torpida con infecciones frecuentes y lenta tasa de crecimiento. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Cariotipo 46xx sin alteraciones numéricas y estructurales. Ultrasonido transfontanelar normal. La dentición temporal comenzó su erupción al año de vida, con una secuencia de erupción normal. . Acude al servicio dental a los 2 años 3 meses con presencia de Lengua.- Saburral. Frenillos.- Bien insertados. Mucosa.- Sin dato patológico. Paladar.- Profundo. Espacios Primates.- Presentes en ambas arcadas. Tipo de arcada Baume.- Tipo I. Anomalías Dentarias.- De número y forma en los órganos dentarios No. 61 y 62 y de estructura en 54, 53, 64, 63, 73 y 83. Grado de caries.- 3º . Diagnostico Dental. Caries de 3er grado en los órganos dentarios No. 74 y 84. Caries incipiente e hipoplasia del esmalte por la cara vestibular de los órganos dentarios No. 54, 53, 64, 63, 73, 83. Tratamiento Estomatológico. Profilaxis antibiótica, colocación y cementación de coronas de acero cromo y en su caso pulpotomía y corona de acero cromo, indicados de acuerdo a literatura (BARBERÍA, Cameron; FINN; HUBERTS2002). Actualmente la paciente de 3ª años de edad, se encuentra integrada en su núcleo familiar primario, acude a 1º.kinder regular, lenguaje completo, dentición temporal funcional, cardiopatía manejada con diuréticos únicamente. Por lo que se considera un pronóstico dental operatorio y ortopédico favorable, genético variable de acuerdo a aceleración de la osificación de origen desconocido y a reserva de otras complicaciones cardíacas y auditivas y propias de la hiperelasticidad a desarrollar. Fig.2 Fusión Dentaria Fig. 3 Rx Oclusal DISCUSIONES. Se discuten aspectos del manejo dental en este grupo de pacientes. Aspectos del diagnóstico genético y seguimiento para atender complicaciones, así como investigación de la enfermedad, en busca de su etiología. Aspectos cardiológico debido a el riesgo de enfermedades que cursa con hiperlaxitud articular y de tejidos relacionados con la colágena. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Fig. 4 Rehabilitación Bucal CONCLUSIONES. 1. El conocimiento de las características, físicas, motoras, patológicas y dentales del Síndrome Marshall– Smith; sugiere una atención integral con las diferentes disciplinas especializadas para conservar la integridad y salud del paciente. 2. Es indispensable que exista una comunicación entre las diferentes áreas de especialización, para brindar una atención integral al paciente. 3. Una vez revisada la literatura se encontró que no hay datos clínicos bucales registrados en el Síndrome Marshall – Smith. 4. Es importante establecer las condiciones de salud bucal en los pacientes con síndrome Marshall– Smith con cardiopatía presente; previo a su atención dental realizar una medicación o cuadro profiláctico para prevenir una endocarditis bacteriana 5. Es importante considerar el estado psicomotriz del paciente para brindar en un futuro si es que así lo requiere un tratamiento ortopédico maxilar. 6. Es necesario que el odontólogo especialista conozca y maneje las distintas técnicas de reacondicionamiento para lograr un tratamiento dental exitoso en el paciente. 7. Considerando que el miedo y la ansiedad son los problemas mas rfecuentes que enfrenta el odontólogo especialista, es necesario conocer las causas y aprender a guiar el comportamiento del paciente y sus padres; así como el del doctor y el asistente dental. Fig. 5 Micrognatia Mandibular Fig. 6 Ortopantomografía IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 BIBLIOGRAFÍA. 1.- GUIZAR Vázquez Jesús, Zafra de la Rosa Gildardo, “Diagnostico de Síndromes Genéticos”, Ed. Manual moderno, 1999, Pág. 198-199-200-201. 2.- JONES Kenneth L., “Atlas de Malformaciones Congénitas, Ed. Interamericana – Mc Graw – Hill, 4ª edición, 1990, Pág. 150 y 151. 3.- BARBERÍA Leache Eleia, “Lesiones traumáticas en dientes Temporales y Permanentes jóvenes”, Ed. Masson, Pág. 78-79. 4.- A. Cameron, R. Widmer,”Manual de Odontología Pediátrica”, Ed. Harcourt Brace, Pág. 6184 a la 88. 5.- FINN S.B., “Odontología Pediátrica”, Ed. Interamericana, 4ª edición, Pág. 145-146, 186 a la 193, 208. 6.- HUBERTS J.M., Pauler Sockli, “Atlas de Odontología Pediátrica”, Ed. Masson, 2002, Pág. 191-194-195, 223-224. 7.- HARRISON, “Principios de Medicina Interna”, Ed. Mc. Graw – Hill – Interamericana, 14ª edición, 1998 México, Vol. 1, Octava parte. 8.- SADLER T. W. “Langman Embriología Medica con orientación clínica”, Ed. Panamericana, 8ª edición, 2001, Capitulo 11. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 INCIDENCIA DEL SÍNDROME DE BURNOUT, ANSIEDAD ENFERMERAS ( OS) DE GERIATRIA EN EL HOSPITAL GUSTAVO BAZ PRADA. Y DEPRESION. EN Ana Maria Villegas Sepúlveda. Medico Geriatra, Licenciada en psicología con especialidad en psicoterapia Gestalt. Del H.E.C.T. “ Dr. Gustavo Baz Prada”. Francisco Franco López. Médico Psiquiatra del Hospital “ Fray Bernardino Álvarez” Área de investigación clínica. ANTECEDENTES: El” síndrome de Bournout” que consiste en un desgaste profesional, como resultado de un desequilibrio entre las expectativas en el ámbito profesional y la realidad del trabajo diario, los síntomas son de tipo psicosomáticos, de conducta y laborales, que puede presentarse en el personal de la salud. OBJETIVO: Conocer cual es la incidencia del Síndrome de Burnout, Ansiedad y Depresión en enfermería del servicio de geriatría MATERIAL Y METODOS: Es un tipo de estudio observacional, descriptivo y trasversal, la muestra fue de 30 enfermeras, se aplicaron una encuesta sociodemográfica, inventario de Burnout de Malasch que miden cansancio emocional, despersonalización, realización personal reducida, las escalas de Hamilton para ansiedad y depresión, se realizo análisis por ANOVA y X RESULTADOS: La distribución por sexo es el 83 % femenino y el 17 % masculino, la edad promedio es 41.5 años, una media de tiempo laborando de 19.6 años, 50 % son casados, 23 % soltera, son enfermeras generales 57 %, 40 % auxiliar de enfermería, 83 % tiene hijos un 17 % no los tiene. Un 50 % cursa con algún grado de depresión, el turno de jornada acumulada el más afectado, siendo el menos afectado el turno vespertino, La ansiedad se reporto un 40 % que cursa con algún grado, no existiendo diferencia significativa entre los turnos, siendo mayor su incidencia en el sexo femenino tanto en la depresión como en la ansiedad. La incidencia de niveles de agotamiento emocional un 57 % cursa con un nivel bajo, 40 % nivel medio y 3 % nivel alto encontrando un 20 para los 3 turnos un predominio del nivel bajo en un promedio del 20 %. En tanto la despersonalización con un nivel bajo 57 %, 40 % nivel medio, 3 % nivel alto, existe un predominio del nivel bajo y medio en el turno nocturno con 23.33 respectivamente. En tanto en la Realización personal el 60 % mantiene un nivel alto, 40 % nivel medio, reportándose en el turno jornada acumulada y vespertino un nivel alto de 26.66, en la noche se encontró un 6.66 % Discusión: No se integro el síndrome de Burnout, sin embargo en la literatura existen controversias, mientras que unos estudios reportan la presencia de este cuadro otros mencionan no encontrarlo en enfermería. Conclusiones: El 50 % cursa con depresión, siendo mayor en el turno nocturno y jornada acumulada por un mayor contacto, la ansiedad se reporto 100% pero no se encontró diferencias significativas entre los 3 turnos, la depresión y ansiedad fue mayor en el sexo femenino, no se integro el síndrome de Bournout, pero es de resaltar que tanto el agotamiento emocional y despersonalización se reporto en 40 % y realización personal 60 %, siendo un foco de atención que en el turno nocturno se encontró un 6.6%, se deben realizar programas de prevención, diagnóstico y tratamiento, para un mejor rendimiento laboral y mejor calidad de vida. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 "BEHAVIOR OF THE COMPLICATIONS OF THE ACUTE RESPIRATORY INFECTIONS IN MINORS OF 5 YEARS, BEFORE AND AFTER THE APPLICATION OF THE GUIDELINES CLINICAL - THERAPEUTIC BY THE DOCTORS OF THE FIRST LEVEL OF ATTENTION TO THE HEALTH, IN THE INSTITUTE OF SOCIAL SECURITY Of THE STATE OF MEXICO AND MUNICIPALITIES, 2005." With the objective to improve the present levels of health of the smaller children of 5 years affiliates of the Institute of Social Security of the State of Mexico and Municipalities (ISSEMyM), in 2004, Clinical Guidelines Therapeutic of Acute Respiratory Infections were created, giving answer to the 10 main causes of Institutional morbidity, in order to unify criteria between the health personnel and mainly the doctors who take care of the first level of attention, to prevent, diagnose and treat, since 70% of the co nsultations of first time return to a subsequent consultation, alternating processes like the Program of universal vaccination in census and coverage were improved, criteria of reference and reversed reference, along with the nutritional control by means of monitoring the growth and development of the smaller children of five years.(4). The tool was implement in the 2005; 370 doctors of the first level of attention were trained along with 15 specialists achieving 103.5% coverage. In the 15 child care facilities, Information was provided, to the mothers and/or child care personnel, regarding certain alarm signs in order to educate and also make them responsable on the prevention of the most frequent complications of acute respiratory infections such as Pneumo nia. Bronchopneumonia and Acute Medium Otitis, also training up to 120% for the doctors of child care facilities, all the personnel of health of the 90 medical units of the ISSEMyM was also trained, which helped diminish 54% the cases of Pneumonias, also 54% those of Bronchopneumonia and 17% those of the Middle Acute Otitis and most importantly it helped to lower in a 50% mortality by Pneumonia in minors of 1 year or younger. It also diminished in a 22% the cases of acute respiratory infections. “COMPORTAMIENTO DE LAS COMPLICACIONES DE LAS INFECCIONES RESPIRATORIAS AGUDAS EN MENORES DE 5 AÑOS, ANTES Y DESPUÉS DE LA APLICACIÓN DE LAS GUÍAS CLÍNICO - TERAPÉUTICAS POR LOS MÉDICOS DEL PRIMER NIVEL DE ATENCIÓN A LA SALUD, EN EL INSTITUTO DE SEGURIDAD SOCIAL DEL ESTADO DE MÉXICO Y MUNICIPIOS, 2005.” Con el objetivo de mejorar los actuales niveles de salud de los niños menores de 5 años derechohabientes del Instituto de Seguridad Social del Estado de México y Municipios (ISSEMyM), en el año 2004, se crearon las Guías Clínico Terapéuticas de infecciones respiratorias agudas, dando respuesta a las 10 principales causas de morbilidad Institucional, para unificar criterios entre el personal de salud y principalmente los médicos que atienden el primer nivel de atención, para prevenir y diagnosticar y tratar, ya que el 70% de las consultas de primera vez regresan a una consulta subsecuente, se mejoraron procesos alternos como el Programa de vacunación universal en censo y cobertura, criterios de referencia y contrarreferencia, concomitante con el control nutricional mediante la vigilancia del crecimiento y desarrollo de los niños menores de cinco años.(4). La herramienta se implemento en el 2005; se capacitó tanto a 370 médicos del primer nivel de atención como a 15 médicos especialistas logrando un 103.5% de cobertura. En las 15 estancias infantiles, se informó sobre los signos de alarma para educar y corresponsabilizar sobre la prevención de las complicaciones más frecuentes de infecciones respiratorias agudas como son Neumonía. Bronconeumonía y Otitis Media Aguda a las madres y/o IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 personal responsable del cuidado de los menores y capacitando al 120% de los médicos de estancias, se capacitó a todo el personal de salud de las 90 unidades médicas del ISSEMyM, logrando disminuir en un 54% los casos de Neumonías, en un 54% los de Bronconeumonías y en un 17% los de Otitis media aguda y lo más importante abatir en un 50% la mortalidad por Neumonía en menores de 1 año. Se logró disminuir en un 22% los casos de infecciones respiratorias agudas. RESUMEN CORRELACIÓN ENTRE FUNCIONALIDAD FAMILIAR E INTELIGENCIA EMOCIONAL DE MADRES ADOLESCENTES DE LOS SERVICIOS DE HOSPITALIZACIÓN PEDIÁTRICA DE UN HOSPITAL DEL ESTADO DE MÉXICO. FACULTAD DE MEDICINA. UAEMEX Dra Jiménez Garcés Clementina, Dra. Venado Venado Ma. Diana y Dr. Ponce Guadarrama Luis Sergio, Dra. Margarita M. Hernández González. ANTECEDENTES: Existen datos estadísticos que reportan una proporción elevada de adolescentes con inicio su vida sexual activa a edades muy tempranas y enfrentando por consecuencia maternidades no deseadas y trastornos emocionales frecuentes. Datos recientes evidencian cifras superiores a los dos millones de nacimientos por año; de éstos el 16.8% corresponde a mujeres menores de 20 años y de ellas el 16.6% corresponden al Estado de México, (INEGI 2003); cifras muy similares a otros países latinoamericanos: República Dominicana 18.2%, Brasil 16.3%, y Perú 12.9%. OBJETIVO GENERAL. Identificar el nivel de correlación entre funcionalidad familiar de origen, con la inteligencia emocional de madres adolescentes, del área de hospitalización pediátrica en un hospital del Estado de México. MATERIAL Y METODOS: Se aplicaron dos test; a 107 madres de familia adolescentes que permanecieron en el servicio de hospitalización del área de Pediatría de un hospital del Estado de México; El primero de los test diseñado para valorar la funcionalidad familiar a través del Apgar familiar diseñado por Smilkstein, con validación española y una fiabilidad test-retest superior a 0.75, con alta consistencia interna y grado de correlación de 0.80 El segundo, comprende cinco escalas del instrumento de inteligencia emocional, construido por R: Cooper y Ph Ayman en 1998. La validez y la confiabilidad de este instrumento, se obtuvo mediante un análisis factorial confirmando los cinco factores. RESULTADOS: La población en estudio, estuvo conformada por un total de 107 madres adolescentes que se encontraban al cuidado de sus hijos en el área de pediatría del Hospital en estudio. El periodo de tiempo considerado fue de tres meses, las edades de las participantes oscilaron entre 13 y 20 años. El mayor porcentaje fue presentado en un 67.2% por madres adolescentes de 19 a 20 años de edad, 29,9% por jóvenes de 16 a 18 años y en mucho menores porcentajes de 13 a 15 años. Se identifico en altos porcentajes que las madres adolescentes pertenecían a familias de origen, moderadamente funcionales, antes de presentar el primer embarazo y en convivencia con sus padres. Se identifico una leve correlación entre funcionamiento familiar, autoconciencia, motivación y autocontrol, al aplicar la prueba de correlación bivariada de Pearson con un valor de .217, .198 y .216 respectivamente y con un nivel de significancia de 0.05.En donde se presento alta correlación fue entre autocontrol con empatía con un valor de .431 y entre habilidad social y motivación con .356 y un valor de significancia de 0.01. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 CONCLUSIONES: El Funcionamiento Familiar, sí tuvo influencia positiva en la inteligencia emocional de las madres adolescentes para la toma de decisiones importantes para su vida, incluyendo la suspensión de los estudios para dedicarse al cuidado de los hijos. ANALISIS DE UNA INTERVENCIÓN EDUCATIVA SOBRE CALIDAD DE MUESTRAS DE CITOLOGÍA CERVICAL PARA DETECCIÓN DE CANCER CERVICOUTERINO EN UNIDADES DE PRIMER NIVEL DE ATENCIÓN. FACULTAD DE MEDICINA DE LA UAEMEX. JIMÉNEZ GARCÉS C.,CAMACHO BEIZA R., HERNÁNDEZ GONZÁLEZ M, FERNÁNDEZ LÓPEZ M, PINZÓN POOT H. Y GARCÍA GUTIERREZ C. ANTECEDENTES: En México el Programa de Detección de Cáncer Cervicouterino fue creado en el año de 1974, Sin embargo, el cáncer cervicouterino continua entre las dos primeras causas de mortalidad por tumores malignos en la población femenina mexicana de 25 a 64 años de edad, diariamente se diagnostican alrededor de 20 casos nuevos. En nuestro país existe escasa información acerca de la calidad de las muestras citológicas, en los programas de detección masiva. Diversos estudios evidencian, inadecuada la técnica de toma de muestras hasta de un 64% y los índices de falsos negativos oscilan entre un 10% y 54%. El Objetivo General de este trabajo fue analizar el impacto de una intervención educativa sobre la calidad de las muestras de citología cervicovaginal exfoliativa para detección de cáncer cervicouterino de pacientes atendidas en unidades de primer nivel de atención. MATERIAL Y METODO: El estudio tuvo un diseño cuasiexperimental, integrado por dos etapas y se llevó a cabo en muestras de citología cervical de pacientes que acudieron al servicio de atención médica pertenecientes a 7 unidades rurales de primer nivel de atención del Municipio del Estado de México. Con una muestra de 384 pacientes de las cuales se obtuvieron muestras de citología cervical, para su interpretación por un laborato rio certificado. Se incluyeron pacientes mayores de 20 años de edad del servicio de medicina preventiva de unidades de Primer Nivel atención, durante el periodo de estudio para la práctica del Pap, hasta completar el tamaño de la muestra. Se realizaron dos evaluaciones: antes y después de la intervención educativa sobre toma de muestras de citología cervical para valorar la calidad de las muestras. RESULTADOS Y CONCLUSIONES: Se identificó, que el principal factor que afecta la calidad de las muestras fue la falta de capacitación personal de salud, ya que antes de la intervención educativa sólo el 32% de las muestras fueron consideradas como adecuadas y después el 62% con una diferencia estadísticamente significativa (p<0.01). Los motivos más frecuentes de a l mala calidad de las muestras fueron en total: ausencia de células de metaplasia 33%, carencia de células endocervicales 31%, muestras con abundante sangrado15% y deficiente fijación 12%. El diagnóstico citológico reportó un 19.5% de casos negativos a cáncer, 76.5% negativos pero con proceso inflamatorio y sólo dos casos con diagnóstico de displasia leve. Los grupos de edad que mayormente acudieron a la toma de la muestra oscilaron entre los 25 y 40 años. Los factores de riesgo para cáncer cervicouterino, que presentaron las pacientes tienen relación directa con el diagnóstico citológico. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 PERCEPCION DEL RIESGO DEL USO DE PLAGUICIDAS POR ADOLESCENTES DE VILLA GUERRERO, MEX.” M en C MIGUEL ANGEL KARAM CALDERON Introducción: El objetivo de la percepción del riesgo es comprender y medir la respuesta de la gente a los peligros o riesgos que enfrentan y, debido a la importancia de sus implicaciones en los programas de educación para la salud y en el manejo y la comunicación del riesgo, relacionarla con la evaluación probabilística del riesgo hecha por los científicos.(1 -6) En la zona de Villa Guerrero, se ha incrementado el trabajo agrícola por lo redituable que ha sido el cultivo de la flor, lo que ha favorecido que aproximadamente el 70% de las personas de 12 años o más trabaje en dicha actividad agrícola. Tal situación permite la exposición de este grupo de población a algún tipo de plaguicida con el que laboran y, al mismo tiempo, la posibilidad de que ocurra algún efecto adverso en su estado de salud. Sin embargo se desconoce cual es la percepción que tienen los adolescentes respecto al riesgo para su salud asociado al uso de plaguicidas, así como los factores que la determinan. Por lo que es necesario precisar tal situación y documentarla, tanto para prevenir las consecuencias negativas de potenciales conductas de riesgo, como para promover el crecimiento sano de los adolescentes, mediante la estructura de adecuados programas de educación en salud, basados en la información obtenida. Metodología: Se realizó un estudio transversal, integrando estrategias cualitativas, como grupos focales, y cuantitativas, mediante el uso de cuestionarios. Se aplicaron 360 cuestionarios a adolescentes de escuelas secundarias del Mpo. de Villa Guerrero, Méx., de ambos sexos, cuyas edades estuvieron entre los 13 y 16 años. Así mismo, se integraron 3 grupos focales, uno con adolescentes de sexo masculino, otro femenino y el último de ambos sexos. Los datos obtenidos de los cuestionarios se analizaron con pruebas de hipótesis. Los datos de los grupos focales se analizaron semióticamente con una construcción matricial y elaboración de memos interpretativos, para realizar el análisis profundo. Resultados: Se encuestaron 360 adolescentes de Villa Guerrero, Méx., con una edad promedio de 14 años. El 78% tiene una “buena” percepción del riesgo por el uso de plaguicidas, habiendo una diferencia por edad, sexo y escolaridad, con una p<0.05. Por el método cualitativo se encontro que los jóvenes tienen una sensación de mayor seguridad al trabajar con los plaguicidas, debido básicamente a que ya tienen información sobre estos, pero sus comportamientos siguen siendo riesgos, pues consideran que “si saben como manejarlos y aplicarlos y por eso no les pasa nada” Conclusiones: Los jóvene s de Villa Guerrero mantienen una percepción adecuada hacia el riesgo que representan los plaguicidas, sin embargo solo han mejorado su nivel de información sobre los mismos, dandoles una “actitud de soberbia” al considerar que como saben no les pasa nada. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 MANIFESTACIONES DE TOXICIDAD AGUDA EN PERSONAS EXPUESTAS PLAGUICIDAS EN LA JURISDICCION TEJUPILCO MEXICO. PERIODO 2002-2004. A Margarita Marina Hernández González, Clementina Jiménez Garcés, Fernando R. Jiménez Albarrán. Centro de Investigación y Estudios Avanzados en Salud Pública. Facultad de Medicina .UAEM. Resumen Entre los daños a la salud causados por agroquímicos, destacan las Intoxicaciones Agudas por Plaguicidas (IAP). Para estimar su magnitud se realizó un estudio transversal, cuyo objetivo fue caracterizar las manifestaciones de toxicidad e identificar las condiciones de exposición en la Jurisdicción Tejupilco México. Las fuentes de datos fueron los registros jurisdiccionales y hospitalarios. Para el análisis de las variables se identificaron los casos reportados durante el periodo 2002-2004; la información sobre las manifestaciones de toxicidad de un evento agudo, y aquella relacionada con las condiciones de uso y exposición a los plaguicidas se obtuvo de los expedientes clínicos y boletas de notificación de casos; información que se complemento a través de una encuesta aplicada a una muestra que incluyó individuos con el antecedente de una IAP. Las variables se analizaron por medio de estadística descriptiva. En todos los casos existió sintomatología de tipo muscarinico, el diagnóstico fue clínico en el 96.0% y a un 60.0% se le prescribió atropina. En el 70.0% las intoxicaciones fueron leves, y de tipo ocupacional en el 71.0%, predominando en el sexo masculino (78.0%), siendo más afectado el grupo etáreo de 15 a 20; la vía más frecuente de exposición fue la respiratoria (48.5%). El 54.3% solicitó atención médica al presentar alguna manifestación de toxicidad. Los órganofosforados, utilizados en su mayoría en el cultivo de maíz (88.6%), fueron responsables del 44.0% de los casos. El 71.4% no recibe capacitación sobre el uso de agroquímicos. En cuanto a la adopción de medidas de protección, destaca el consumo de alimentos en el sitio de trabajo (88.2%), y el no usar equipo (74.2%). La sintomatología inespecífica de las IAP dificulta su diagnóstico. Los individuos a pesar de tener el antecedente de un evento agudo, adoptan conductas que reflejan la necesidad de desarrollar programas de prevención. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 ESTUDIO ULTRAESTRUCTURAL DE LAS PLAQUETAS HEMOGLOBINURIA PAROXÍSTICA NOCTURNA. DE PACIENTES CON 1,3Sara Vega-García, 2Moisés Xolotl-Castillo, 3Elba Reyes-Maldonado, 2Laura MontielCervantes, 2Jorge Vela -Ojeda, 4Esther Sánchez-Espíndola, 3Doris Cerecedo-Mercado. 1Hospital de Ginecología y Obstetricia 221 IMSS, 2Servicio de Hematología, UMAE Hospital de Especialidades CMN “La Raza” IMSS, 3Laboratorio de Citología, Dpto. de Morfología, Escuela Nacional de Ciencias Biológicas, IPN, 4Central de Instrumentación de Microscopía, ENCB, IPN. INTRODUCCIÓN. La hemoglobinuria paroxística nocturna (HPN) es una enfermedad clonal adquirida de la célula tallo hematopoyética, caracterizada por anemia hemolítica intravascular mediada por complemento. En la evolución y progresión de la clona, se presenta desarrollo de citopenias y cuadros trombóticos que en muchas ocasiones causan la muerte. JUSTIFICACIÓN. Estudios previos enfocados a determinar defectos en la fisiología de las plaquetas no han sido satisfactorios para correlacionar con el desarrollo de la enfermedad, y ya que las plaquetas experimentan cambios morfológicos que las preparan para formar un tapón hemostático, el estudio de los cambios ultraestructurales de éstas, podría contribuir para explicar el desarrollo de los procesos trombóticos en los pacientes con HPN. OBJETIVO. Caracterizar la ultraestructura de las plaquetas de pacientes con HPN y conocer la distribución topográfica de los elementos del citoesqueleto plaquetario. MATERIAL Y MÉTODOS. Se incluyeron 22 pacientes con HPN y 10 individuos sanos como grupo testigo. Se caracterizó la ultraestructura de las plaquetas en reposo y activadas (con ADP, colágena y trombina) por microscopía electrónica de transmisión (MET), también se evaluó por inmunofluorescencia (IF) la distribución de los principales elementos del citoesqueleto plaquetario (actina, miosina y tubulina). DISCUSIÓN. La ultraestructura de las plaquetas en reposo y activadas de los pacientes observada por MET mostró cambios morfológicos que sugirieron la existencia de plaquetas activadas e hiperreactivas, por lo que se correlacionó con la expresión de p-selectina determinada por citometría de flujo (CF), sin embargo, no se estableció una relación con el desarrollo clínico de la enfermedad. CONCLUSIONES. La hiperactividad de las plaquetas de pacientes con HPN está relacionada con la sobreexpresión de la p-selectina, sin tener traducción clínica; sin embargo, pudiera ser un indicador para riesgo de trombosis, por lo que se podría sugerir tratamiento antiagregante plaquetario para los pacientes que presentan este patrón por MET y por CF. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 -2 MICROGLOBULINA COMO MARCADOR DE IRA EN LA PACIENTE OBSTETRICA MICHELLE ADRIANA AMEZOLA CEBALLOS, FRANCISCO JAVIER ANAYA TORRES, MANUEL ANTONIO DIAZ DE LEON PONCE, JESUS CARLOS BRIONES GARDUÑO. INTRODUCCION: La IRA constituye un desafío para el equipo perinatal. Se asocia a múltiples problemas médicos y quirúrgicos durante el embarazo y/o el puerperio. En la IRA existen cambios en la filtración glomerular, aumento de la B-2microglobulina, polipéptido de bajo peso molecular, filtrado por el riñón y reabsorbido por el túbulo contorneado proximal, se ha observado aumentada significativamente en estudios de pacientes con IRA, esto precede a la disminución de la filtración glomerular y la elevación de la creatinina sérica. OBJETIVO: Determinar los valores séricos de B-2M utilizados como marcador de IRA en pacientes obstétricas. MATERIAL Y METODOS: Estudio prospectivo, comparativo, descriptivo y transversal. Diseño: Serie de casos de 20 pacientes obstétricas con IRA documentada por depuración de Cr. (< 25ml/min) y con preeclampsia severa, en la UCI del HGO del IMIEM. La determinación se hizo por el método de ELFA (Enzyme Linked Fluorescent Assay) VIDAS B2 Microglobulin, bioMeriéux-Mex, con valores reportados normales de 0.81 a 2.19 mg/L. Se utilizaron medidas de tendencia central y dispersión expresadas con la media, desviación estándar y promedio, y realizó inferencia estadística mediante T de Stúdent, aceptando signifancia con una p< a 0.05. RESULTADOS: Los resultados de la depuración de creatinina y B2M se expresan en la tabla 1, y los resultados estratificados entre pacientes que fallecieron y las que sobrevivieron se muestran en la tabla 2. Tabla 1. M=20 Depuración de 15.4 ± Creatinina 11.65 B-2 Microglobulina 7.20 ± 5.7 Tabla 2. PRUEBA DIAGNOSTICA Depuración de Creatinina B-2 Microglobulina DEFUNCIONES SOBREVIDA M=4 M= 16 VALOR DE P 10.6 ± 10.3 14.1 ± 5.8 17.5 ± 11 5.4 ± 4.3 1.175 2.815 SIGNIFICANCIA NS < 0.02 CONCLUSIONES: Mostramos que tanto la depuración de creatinina como pruebas que demuestran la IRA. la B2M son DISCUSIÓN: Al comparar las pacientes que fallecieron (20%) y las que no fallecieron 80%, encontramos diferencia significativa en la B2M, lo que nos sugiere la probabilidad de que IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 participe la respuesta inflamatoria sistémica secundaria a la preeclampsia severa, lo que abre la posibilidad para un estudio de cohorte. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 “ABUSO EN LA PRESCRIPCIÓN DE ANTIBIÓTICOS RESPIRATORIAS ALTAS EN MENORES DE 5 AÑOS” EN LAS INFECCIONES AUTOR: DRA. MIREYA TRUEBA VALDÉS MÉDICO FAMILIAR UMF No. 222 IMSS TOLUCA, MÉX. COLABORADOR: DRA. MA. DEL CARMEN FERNÁNDEZ ROJAS COORDINADORA DE ENSEÑANZA E INVESTIGACIÓN UMF No. 222 IMSS TOLUCA, MÉX. ÍNDICE GENERAL Pag. RESUMEN…………………………………………………………………………….. 2 INTRODUCCIÓN……………………………………………………………………... 3 MARCO TEÓRICO…………………………………………………………………… 4 PLANTEAMIENTO DEL PROBLEMA……………………………………………… 19 JUSTIFICACIÓN……………………………………………………………………… 20 OBJETIVOS…………………………………………………………………………… 21 METODOLOGÍA………………………………………………………………………. 22 RESULTADOS………………………………………………………………………. 27 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 DISCUSIÓN………………………………………………………………………….. 49 CONCLUSIONES…………………………………………………………………… 52 REFERENCIAS BIBLIOGRÁFICAS……………………………………………….. 53 ANEXOS……………………………………………………………………………… 55 RESUMEN “Abuso en la prescripción de antibióticos en infecciones respiratorias altas en menores de 5 años.” Autor: Dra. Mireya Trueba Valdés. Colaborador: Dra. Ma. del Carmen Fernández Rojas. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 OBJETIVO: Identificar el abuso en la prescripción de antibióticos en las infecciones respiratorias altas en menores de 5 años. METODOLOGÍA: Estudio no experimental, exploratorio de tipo observacional, descriptivo y retrospectivo, en menores de 5 años adscritos a la U.M.F. No. 222 del IMSS que acudieron a consulta por rinofaringitis aguda y faringitis aguda en octubre, noviembre y diciembre del 2004. Se obtuvo una muestra no probabilística de la clase sujetos-tipo y se revisó la nota médica. Las variables estudiadas fueron: género, edad, cuadro clínico, tiempo de evolución, diagnóstico y antibiótico prescrito. El análisis estadístico se realizó con la obtención de frecuencias absoluta y relativa. RESULTADOS: Se estudiaron 755 niños menores de 5 años. 383 presentaron faringitis aguda y 372 rinofaringitis aguda. Se prescribió antibiótico en el 79.07%. En la rinofaringitis, la rinorrea fue en el 58.02% de tipo hialina. Al 66.03% de los pacientes con rinorrea hialina se les prescribió antibiótico. El 59.47% de los pacientes acudieron a consulta en los primeros 4 días de evolución. De los pacientes que acudieron a consulta en los primeros 4 días de evolución se les prescribió un antibiótico al 69.10% con rinofaringitis aguda y al 90.78% con faringitis aguda. Los antibióticos que más se prescribieron fueron: ampicilina (29.81%), penicilina procaínica (25.79%), eritromicina (19.09%) y trimetroprim con sulfametoxazol (14.40%). CONCLUSIÓN: Existe un abuso en la prescripción de antibióticos en las infecciones de las vías respiratorias altas en los niños menores de 5 años ya que el 79% recibió antibiótico, no se consideraron las características de la rinorrea, en la mayoría se prescribió el antibiótico en los primeros cuatro días de evolución y el antibiótico más empleado no es el de primera elección en el caso de etiología bacteriana. INTRODUCCIÓN Las infecciones respiratorias agudas (IRA) están entre los principales motivos de consulta médica y representan una de las principales causas de morbilidad tanto en los países en desarrollo como en los no desarrollados. Algunos estudios refieren una frecuencia entre 40 y 60% de las consultas pediátricas. La mayoría de los niños presentan entre 4 y 8 episodios de IRA por año. En México, en el Instituto Mexicano del Seguro Social, las infecciones respiratorias agudas ocupan el primer lugar de demanda de consulta en menores de 5 años. El 99% afecta las vías respiratorias superiores y el 1% a las vías respiratorias inferiores. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 En la U.M.F. No. 222 del IMSS, en Toluca Estado de México, en el año 2004 se presentaron un total de 34,528 consultas por infecciones respiratorias agudas de las cuales 14,250 (41.27%) corresponde a niños menores de 10 años. Como podemos observar se trata de una patología a la que los médico familiares nos enfrentamos día a día en la consulta. Tanto la rinofaringitis aguda (resfriado común) como la faringitis aguda, motivos de este estudio son infecciones que tienen una etiología viral en el 95% de los casos para la primera y en el 85% para la segunda. El tratamiento de estos procesos infecciosos que se recomienda dada su etiología viral son las medidas generales como el reposo, el ambiente húmedo, aseo y lubricación nasal y el incremento de la ingesta de líquidos. El tratamiento farmacológico está encaminado a tratar la fiebre y el dolor por lo que se recomienda, en niños menores de 5 años, el uso de paracetamol. El uso de antibióticos no está recomendado como parte del tratamiento ni para prevenir complicaciones bacterianas. El abuso en la prescripción de antibióticos consiste en un uso excesivo y/o inadecuado para el tratamiento de las infecciones respiratorias agudas. Existen diferentes estudios que hablan sobre el abuso en la prescripción de antibióticos en las infecciones de las vías respiratorias altas, por ejemplo Gutiérrez y col. (1986) refieren 55.8%, Fagnan (2000) 71%, Brasil (2003) 68% por mencionar algunos. Se ha observado que el abuso en la prescripción de antibióticos puede tener las siguientes consecuencias: 1.- Bacterias resistentes a los a ntibióticos. 2.- Aumento en los costos de los tratamientos. 3.- Aumenta el riesgo de reacciones farmacológicas adversas y efectos colaterales. 4.- Interferir en el diagnóstico de enfermedades bacterianas potencialmente graves impidiendo el crecimiento de los agentes en cultivos. 5.- Encarecer los antibióticos y disminuir su disponibilidad para los niños que realmente los necesitan. MARCO TEÓRICO INFECCIONES DE LAS VÍAS RESPIRATORIAS AGUDAS. INTRODUCCIÓN. Las infecciones de las vías respiratorias agudas consisten en un grupo de enfermedades causadas por microorganismos que afectan a las vías respiratorias durante un lapso no mayor de 15 días e incluye las siguientes patologías (1): IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 1.- Rinofaringitis (resfriado común). 2.- Faringitis. 3.- Amigdalitis. 4.- Laringitis y traqueitis. 5.- Laringitis obstructiva (Crup). 6.- Sinusitis. 7.- Otitis media. 8.- Bronquitis. 9.- Neumonía. Son consideradas infecciones de las vías respiratorias altas a las 7 primeras y como infecciones de las vías respiratorias bajas a las dos últimas. (2) El presente trabajo lo voy a enfocar a las infecciones respiratorias agudas altas. EPIDEMIOLOGÍA. Las infecciones respiratorias agudas (IRA) están entre los principales motivos de consulta médica y representan una de las principales causas de morbilidad tanto en los países en desarrollo como en los desarrollados. Las IRA son responsables de más de un tercio de las consultas de hospitalizaciones pediátricas en la mayoría de los países y se estima que los niños menores de 5 años presentan entre 4 y 8 episodios de IRA por año. (3) En los países de América Latina se ha observado que el principal motivo de consulta pediátrica son las infecciones respiratorias agudas, algunos estudios refieren una frecuencia de entre el 40 y 60%. Es común que los niños tengan entre 4 y 6 consultas por año, con variaciones estacionales, lo cual implica una demanda de atención médica muy alta. Solo una pequeña porción del gran volumen de consultas corresponde a casos graves como neumonía o bronquiolitis en los niños de corta edad. (4) De acuerdo al Sistema Regional de Datos Básicos en Salud de la OPS (Organización Panamericana de la Salud) el Perfil de Salud de México en 2002 muestra en el análisis por grupo de población que en los niños de 0 a 4 años dentro de las principales causas de mortalidad se encuentran las infecciones respiratorias agudas. En cuento al análisis por tipo de enfermedad o daño las enfermedades respiratorias agudas presentaron una incidencia acumulada de neumonía e influenza de 184 por 100 mil hab. en 2000. La tasa de mortalidad por enfermedades respiratorias, incluida la neumonía e influenza, fue de 43 casos por 100,000 hab. en 1999. Como podemos observar en nuestro país las infecciones respiratorias agudas son una de las primeras causas de morbimortalidad en el grupo de niños menores de 5 años. En México, en el Instituto Mexicano del Seguro Social, las infecciones respiratorias agudas ocupan el primer lugar de demanda de consulta en menores de 5 años, siendo la frecuencia máxima entre los 2 y los 5 años de edad y se estima que 3 de cada 4 consultas por enfermedades infecciosas corresponden a padecimientos respiratorios agudos. El 99% afecta las vías respiratorias superiores y el 1% a las vías respiratorias inferiores. (1, 4) En la U.M.F. No. 222 del IMSS, en Toluca Estado de México, en el año 2004 se presentaron un total de 34,528 consultas por infecciones respiratorias agudas de las cuales 14,250 (41.27%) corresponden a niños menores de 10 años.* ETIOLOGÍA. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Diversos estudios demuestran que existe un alto porcentaje de IRA de etiología viral como lo muestran Vicente y Col. en Chile al determinar la participación viral en las IRA del lactante. En este estudio los autores confirmaron una positividad viral en 58.4% de los casos, siendo los principales virus detectados el virus sincitial respiratorio y los virus parainfluenza. (5) En general se considera que el 95% de los casos de rinofaringitis, laringitis, bronquitis, bronquiolitis y laringotraqueitis son virales. Los virus más frecuente mente observados en los niños menores de 5 años son: rinovirus, virus sincitial respiratorio, adenovirus, virus parainfluenza e influenza A y B. (1) En el caso de la faringitis y la faringoamigdalitis generalmente son causadas por virus como adenovirus, mixovirus, picornavirus, herpagina y virus del herpes, pero se estima que aproximadamente el 15% de los casos puede deberse a bacterias, entre ellas el estreptococo beta hemolítico del grupo A. (1, 4) La otitis media presenta como principales agentes etiológicos al Streptococcus pneumoniae en el 40 a 50% de los casos, Haemophylus influenzae en el 20 a 30% de los casos y a la Moraxella catarrhalis en el 10 a 15% y otras bacterias el 5%. Los virus se consideran responsables solo en el 10% de los casos. La sinusitis generalmente es precedida por una infección respiratoria aguda de origen viral con invasión subsecuente de los senos por Streptococcus pneumoniae, Haemophylus influenzae o moraxella catarrhalis. La laringitis y la laringotraqueitis son causadas en su mayoría por virus de los tipos parainfluenza, sincitial respiratorio e influenza. Cuando se complican con insuficiencia respiratoria generalmente el responsable es el Haemophylus influenzae tipo B. (2, 4) Las infecciones respiratorias bajas no serán consideradas dentro de este estudio. TRIADA ECOLÓGICA. En las infecciones de las vías respiratorias agudas, como en todas las patologías existe una interacción de la triada ecológica, la cual esta integrada de la siguiente manera: AGENTE: Los virus son los responsables en el 85 al 95% de los casos, entre los que destacan rinovirus, virus sincitial respiratorio, adenovirus, virus parainfluenza, influenza A y B, mixovirus, picornavirus, herpagina y virus del herpes. (1, 4). Las bacterias involucradas en estos padecimientos son: Streptococcus pyogenes, Micoplasma, Chlamydia pneumoniae y Haemophylus influenzae. *Información proporcionada por el servicio de Epidemiología de la UMF No. 222 IMSS, Toluca, Méx. HUÉSPED: Las condiciones del huésped que aumentan el riego y gravedad de las infecciones de las vías respiratorias son: v Edad: menores de cinco años. v Bajo peso al nacer. v Prematurez. v Inmunodeficiencia congénita. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 v Desnutrición. v Ausencia de lactancia materna o el destete temprano. MEDIO AMBIENTE: Los niños están expuestos a diversos factores de riesgo que se encuentran tanto en su ambiente familiar como en el macro ambiente. Estos factores son los siguientes: v Exposición intradomiciliaria de contaminantes: o La utilización de leña u otros combustibles para cocinar. o La exposición al humo del tabaco. v Hacinamiento. v Cambios bruscos de temperatura. v Asistencia a las guarderías. v Clima. Existen variaciones estacionales en la presentación de las infecciones de las vías respiratorias agudas. Son más frecuentes en invierno. Sin embargo en ciudades con bajas temperaturas, como la ciudad de Toluca se presentan aún en otras estaciones del año. v Contaminación ambiental: Las fuentes de contaminación son las empresas, los equipos de calefacción, los sistemas de transporte y la quema de basura. En México el problema de contaminación es más grave en entidades como el Distrito Federal, Monterrey, Guadalajara, Lázaro Cárdenas, Toluca, Puebla, León y Querétaro. (6) VIRUS 85 A 95% DE LOS CASOS BACTERIAS 5 A 15% AGENTE MENORES DE 5 AÑOS BAJO PESO AL NACER DESNUTRICIÓN AUSENCIA DE LACTANCIA MATERNA DESTETE TEMPRANO HUÉSPED CONTAMINANTES INTRADOMICILIARIOS: HUMO DE LEÑA, TABACO. HACINAMIENTO CAMBIOS BRUSCOS DE TEMPERATURA ASISTENCIA A GUARDERÍ AS CLIMA CONTAMINACIÓN ATMOSFÉ RICA MEDIO AMBIENTE CUADRO CLÍNICO. La guía clínica para el diagnóstico, tratamiento y prevención de las infecciones respiratorias agudas publicada por el Instituto Mexicano del Seguro Social en 2003 divide a las IRA en aquellas que cursan sin insuficiencia respiratoria y las que cursan con insuficiencia IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 respiratoria. Dentro de las IRA que no cursan con insuficiencia respiratoria aguda se encuentran la rinofaringitis, faringitis, faringoamigdalitis, otitis media, sinusitis, laringitis, laringotraqueitis y bronquitis y las que cursan con insuficiencia respiratoria aguda son la laringotraqueitis, bronquiolitis, asma bronquial con infección aguda y neumonía. (Algoritmo 1) (4) El presente trabajo se refiere a las infecciones respiratorias agudas altas, es decir que no cursan con insuficiencia respiratoria aguda, de estas infecciones he seleccionado únicamente a la rinofaringitis y a la faringitis, por lo que a continuación hago mención de los principales signos y síntomas que acompañan a estas entidades. RINOFARINGITIS, RESFRIADO COMÚN O CATARRO COMÚN: Dentro de las manifestaciones sistémicas se observa fiebre, malestar general, anorexia e irritabilidad. (1) La fiebre puede persistir hasta por 5 días. (4, 7) Los síntomas locales que se presentan son: estornudos, lagrimeo, obstrucción nasal, rinorrea acuosa, odinofagia y tos. (1, 4, 7) De uno a tres días la secreción se vuelve típicamente más espesa y mucopurulenta debido a células epiteliales, polimorfonucleares y bacterias que normalmente colonizan el tracto respiratorio, sin que sea una manifestación de complicación bacteriana. (4) La rinorrea y la tos pueden persistir hasta por 10 días. (4) La evolución en general es de 3 a 4 días con una recuperación espontánea. (1, 4) FARINGITIS: Cuando la etiología es viral generalmente se presenta fiebre, irritabilidad, hiporexia, dolor faríngeo, prurito faríngeo, odinofagia, disfagia. Si se trata de etiología bacteriana existe fiebre, cefalea, irritabilidad, hiporexia, odinofagia, hiperemia faríngea en ocasiones con exudados, placas blanquecinas y adenopatías cervicales. (1) La rinorrea, tos húmeda, disfonía, vesículas en faringe y conjuntivitis sugieren etiología viral. (4) El dolor faríngeo es el síntoma cardinal de la faringitis bacteriana, sin embargo ocurre en muchas infecciones respiratorias altas de origen viral, hecho que complica el diagnóstico. (7) Su evolución es de 4 a 5 días con una recuperación espontánea. (2) De acuerdo a la guía clínica, para el diagnóstico, tratamiento y prevención de las infecciones respiratorias es conveniente revalorar al paciente al cuarto día y descartar la persistencia de fiebre o la aparición de alguna complicación bacteriana. (1) (Algoritmo 2) DIAGNÓSTICO. El diagnóstico se realiza de forma clínica en base al cuadro clínico y considerando la etiología de estos padecimientos, sin embargo no siempre resulta fácil hacer el diagnóstico entre una infección viral y otra bacteriana, en estos casos es necesario recurrir al cultivo del exudado faríngeo. (2, 7) (Algoritmo 1) TRATAMIENTO. En el caso de la rinofaringitis aguda y la faringitis aguda se recomiendan medidas generales como reposo ya que se ha demostrado que la evolución es mejor, ambiente húmedo, aseo y lubricación nasal con solución salina, incrementar la ingestión de líquidos ya que evitan la deshidratación y fluidifican las secreciones. Un aspecto importante es la educación de la madre sobre los signos de alarma, como la aparición de insuficiencia respiratoria aguda que nos habla de un agravamiento del cuadro. Es recomendable tratar la fiebre y el dolor. En los niños menores de 5 años, que son el motivo de este estudio, se recomienda el paracetamol IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 de 10 a 15 mg. por Kg. de peso por dosis cada 6 horas por 2 o 3 días. No existe evidencia de la utilidad de los antitusivos, expectorantes, antihistamínicos ni mucolíticos, solos o en combinación. (1, 4, 8) El uso de antibióticos no está recomendado como parte del tratamiento ni para prevenir complicaciones bacterianas. (4, 9) El tratamiento con antibióticos para el Estreptococo del grupo A es importante para prevenir la progresión a fiebre reumática, el diagnóstico debe estar basado en los resultados de un cultivo faríngeo o en una prueba de detección de antígeno. La Academia Americana de Pediatría sugiere iniciar la terapia antimicrobiana mientras se tienen resultados del cultivo faríngeo. Si el cultivo o la prueba de detección de antígeno se reportan negativas el paciente no debe continuar con la toma innecesaria de antibióticos. Se recomienda el tratamiento con penicilina procaínica durante 10 días y en pacientes cuya flora es resistente a la penicilina, el tratamiento puede ser con agentes betalactámicos tales como las cefaloporinas o bien en caso de alergia a la penicilina la eritromicina es la elección. (4,7) En las IRA de etiología bacteriana el antibiótico de elección es la penicilina, se hace referencia a la amoxicilina y las cefalosporinas, sin embargo estas no forman parte del cuadro básico de medicamentos del primer nivel de atención del IMSS, en caso de alergia a la penicilina la opción son los macrólidos de los cuales la eritromicina es la única que se encuentra dentro del cuadro básico. Cuando existe otitis media o sinusitis, como complicaciones de una faringitis aguda o una rinofaringitis aguda estará indicado el uso de trimetroprim con sulfametoxazol o la ampicilina. (4) ALTERNATIVAS PARA UN MEJOR TRATAMIENTO DE LAS IRA. En vista de la alta morbimortalidad de las IRA, sobre todo en los niños menores de 5 años y el abuso de medicamentos utilizados para su tratamiento en México, Muñoz y Gutiérrez proponen un esquema de manejo, en base al diagnóstico sindromático. (8) Dicho esquema incluye: a) La realización del diagnóstico sindromático dividiéndolo en síndromes que causan dificultad respiratoria y en aquellos que no lo hacen. b) Un diagrama de flujo para aquellos pacientes que no tienen insuficiencia respiratoria, en el cual se diferencian los síndromes que ameritan la prescripción de antimicrobianos de aquellos que no los necesitan; incluyen además las decisiones terapéuticas de acuerdo a la evolución. c) Un diagrama de flujo para aquellos pacientes con insuficiencia respiratoria. d) Indicaciones para los medicamentos que deben utilizarse y sus dosis. El IMSS publicó una serie de algoritmos con los mismos fundamentos que los referidos por Gutiérrez y Muñoz. (Algoritmos 1, 2 y 3) Con objeto de combatir la mortalidad por IRA y neumonías, los gobiernos miembros de la OMS se han fijado las siguientes prioridades para el manejo de casos: 1. Definir la etiología de las neumonías, septicemias y meningitis por medio de estudios multicéntricos. 2. Definir los signos clínicos y la etiología de las IRA en presencia de niños desnutridos. 3. Determinar los mejores signos clínicos para pronosticar neumonías severas y la necesidad de referir a los niños de corta edad. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 4. Utilizar los fármacos de primera líne a como la penicilina y la amoxicilina en caso de resistencia al primero. 5. Desarrollar una metodología aplicable a los resultados de estudios etnográficos relacionados con las IRA. 6. Realizar pruebas entre las madres en cuanto a la interpretación de los mensa jes sobre la atención a los niños, tanto en el domicilio como en las clínicas, centros de salud y hospitales. 7. Comparar el estado de la resistencia a los antibióticos de las bacterias prevalentes y llevar a cabo estudios prospectivos más amplios. 8. Desarrollar una metodología para el estudio de los episodios clínicos de las IRA y adaptarla para su utilización entre las madres a nivel domiciliario. 9. Editar manuales de capacitación para fortalecer el sistema de vigilancia epidemiológica de las IRA. Fagnan (2000) propone las siguientes sugerencias para un mejor tratamiento de las IRA: 1. Educación del paciente: incluye establecer un diagnóstico y discutir el curso natural de la enfermedad, prescribiendo medidas de confort y haciendo recomendaciones para retornar al trabajo o a la escuela. Cuando el paciente solicita la prescripción de un antibiótico para rinitis o catarro común, hay que darle una explicación en relación a la no prescripción. 2. Educación de todo el equipo de salud, incluyendo la enfermera y asistente. En una encuesta realizada sobre el uso racional de antibióticos en atención primaria los comentarios finales sobre las alternativas para un buen uso, por orden de frecuencia fueron los siguientes: potenciar la formación sanitaria y conscientizar a los médicos sobre el uso racional de antibióticos (23.8%), mejorar la educación sanitaria de la población (19.3%), unificar los criterios de actuación de los pediatras de atención primaria y hospital (14.5%), disminuir el uso de antibióticos en urgencias hospitalarias y en atención continúa (12.1%), disminuir la presión asistencial (10.8%), potenciar el diagnóstico etiológico (7.2%), prohibir la información sesgada o la publicidad engañosa (4.8%), evitar la venta en farmacias sin receta y el autoconsumo (3.6%), disminuir la prescripción en medicina privada (3.6%). (10) PREVENCIÓN. En la prevención de las infecciones respiratorias agudas en niños menores de cinco años es importante identificar la existencia de factores predisponentes, como son: 1. Asistencia a guarderías. 2. Cambios bruscos de temperatura. 3. Falta de ventilación de la vivienda. 4. Hacinamiento. 5. Tabaquismo positivo. 6. Contaminación ambiental dentro y fuera del hogar. 7. Esquema incompleto de inmunizaciones. 8. Desnutrición. (Algoritmo 3) (4) IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Algoritmo 1: Identificación de infecciones respiratorias agudas en niños menores de 5 años. (4) IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Algoritmo 2. Terapéutica de infecciones respiratorias agudas sin insuficiencia respiratoria en niños menores de 5 años. (4) IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Algoritmo 3. Prevención de infecciones respiratorias agudas en niños menores de 5 años. (4) IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 ABUSO EN LA PRESCRIPCIÓN RESPIRATORIAS AGUDAS. DE ANTIBIÓTICOS EN LAS INFECCIONES El abuso en la prescripción de antibióticos consiste en un uso excesivo y/o inadecuado para el tratamiento de las infecciones respiratorias agudas. Como ya hemos visto la etiología principal en las IRA son los virus por lo tanto no está justificado, en la mayoría de los casos el uso de antibióticos. (3, 11) En 1986, Gutiérrez y col. realizaron un estudio sobre la prescripción de antibióticos utilizados en el medio rural mexicano. En este estudio analizaron los medicamentos prescritos en 8002 episodios de infecciones respiratorias agudas ocurridos en el transcurso de un año, en 1,359 familias residentes de 137 localidades rurales y semirurales en todo el país y cuya característica era contar con una unidad médica del Programa IMSS/COPLAMAR, el cual disponía de un cuadro básico de medicamentos. Los resultados de este estudio muestran que en el 87% de los casos se prescribió cuando menos un medicamento, de estos el 48.6% recibió un antibiótico, lo cual corresponde a un 55.8% del total. Los antibióticos más utilizados fueron la penicilina benzatínica en el 54.7%, la eritromicina en el 17.1% y ampicilina en el 14.8%. En el estudio realizado por Ferro y Leone, en guarderías de Brasil, los antibióticos más utilizados fueron ampicilina/amoxicilina en 98 casos, trimetroprim/sulfametoxazol 66 casos y en último lugar la penicilina en 12 casos. (12,15) La mayor parte de las prescripciones de antibióticos en la población general y especialmente en la pediátrica son debidas a infecciones de las vías respiratorias. En U.S.A. se estima que aproximadamente las tres cuartas partes de las prescripciones de antibióticos en pediatría extrahospitalarias, son para las cinco entidades siguientes: 1.- Otitis media. 2.- Sinusitis. 3.- Tos/Bronquitis. 4.- Faringitis. 5.- Infecciones inespecíficas del tracto respiratorio superior (resfriado común). Fagnan (2000) refiere que los médicos frecuentemente prescriben antibióticos para las infecciones de las vías respiratorias altas aunque la causa principal sea viral y cuando el niño presenta secreción nasal mucopurulenta de un día de evolución observó que el 71% de los médicos familiares y el 53% de los médicos pediatras prescriben inmediatamente un antibiótico. En el mismo estudio 69% de los pacientes reportaron que ellos esperaban recibir un antibiótico cuando ellos presentaban rinorrea hialina y esta expectación de los pacientes extrañamente se vio asociada a la prescripción de antibióticos por parte del médico. Fagnan comenta que el abuso en la prescripción de antibióticos puede deberse al desconocimiento de la etiología viral de la mayoría de las infecciones de las vías respiratorias altas y a que al prescribir un antibiótico generalmente no se observan efectos nocivos, sin embargo el efecto más serio es la resistencia bacteriana que se puede generar y la propagación de dicha resistencia. (13) Un estudio de la Sociedad Española de Quimioterapia indica que el 56% de la población utiliza incorrectamente los antibióticos, el 50% no cumple adecuadamente el tratamiento y un 42% los consume sin consejo médico. (14) En un estudio realizado en Sao Paulo, Brasil (2003) se analizó el tratamiento de las infecciones respiratorias agudas en niños menores de 7 años, los tres principales IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 diagnósticos fueron el resfriado común, la bronquitis y la amigdalitis. Dichos niños recibieron antibióticos y fármacos de acción sobre el aparato respiratorio, 95.6% de los cuales fueron prescritos por médicos. A pesar de esto, 68% de los antibióticos fueron considerados inadecuados; la mayoría de los antibióticos fueron indicados para el tratamiento de una IRA cuya etiología era viral, se observaron diversas incorrecciones relacionadas con el tiempo de uso y/o elección del antibiótico. (15) En todo servicio de atención de enfermedades respiratorias, se plantea con frecuencia la cuestión del uso o el no uso de antibióticos, sin embargo diversos estudios demuestran que existe un alto porcentaje de IRA de etiología viral como lo muestran Vicente y col. en Chile quienes determinaron la participación viral en las IRA del lactante. Los autores confirmaron una positividad viral en 58.4% de los casos, siendo los principales virus detectados el virus sincitial respiratorio y los virus parainfluenza. (5) El diagnóstico correcto y la clasificación específica del tipo de infección, ya sea vírica o bacteriana, son recomendaciones que cambiarán el panorama de la respuesta a los tratamientos en algunas infecciones de vías altas como faringitis, laringitis o sinusitis. Los casos de faringitis, laringitis y sinusitis agudas, tratadas en un 90% de los casos con antibióticos, requieren mayor especificidad diagnóstica y dilucidar si su origen es bacteriano o viral. El principal error es el diagnóstico incorrecto. Cuando las infecciones son de origen viral, el antibiótico resulta totalmente ineficaz. El 90% de estas infecciones virales pueden remitir de modo espontáneo sin necesidad de antibiótico e incluso en el mismo periodo de tiempo. (16) A cualquier edad en su mayoría la infección respiratoria alta es causada por virus para los cuales no se dispone de tratamiento antibiótico específico. También puede ser provocada con mucho menos frecuencia por bacterias. Aunque la mayoría de los médicos están conscientes de la ineficacia del uso de antibióticos en el tratamiento de las IRA continúan prescribiendo de forma innecesaria antibióticos. En un estudio realizado por Schwartz y col. a 450 pediatras y médicos familiares, observó que dos de las razones por las cuales los médicos continuaban prescribiendo antibióticos estaban relacionadas con la presión de los padres: 1) Presión de las madres para prescribir un antibiótico y 2) El deseo de permitir a los padres que tra bajan retornar a su trabajo en poco tiempo. Al citar estas razones injustificadas de prescribir la terapia antibiótica, la mayoría de los médicos familiares (89%) y de los pediatras (97%) en este estudio indicaron que ellos estaban conscientes del papel del uso innecesario de los antibióticos y del incremento de la resistencia bacteriana. (9) La mayor parte de las prescripciones de antibióticos en la población general y especialmente en la pediátrica son debidas a infecciones de las vías respiratorias altas. A la hora de plantear el tratamiento de uno de los citados episodios hay que basarse sobre todo en datos clínico y si es posible también en datos epidemiológicos. Si se pueden esperar los resultados de los cultivos microbiológicos, el tratamiento será si n duda más acertado, puesto que nos ayudarán a decidir si se administra un antibiótico o no y en su caso qué antibiótico y a qué dosis será lo más adecuado, pero por otra parte ello nos obliga a esperar al menos 48 hrs. Por tanto el tratamiento será con frecuencia empírico y deberá basarse en el cuadro clínico, en la epidemiología del padecimiento y en el caso necesario de indicar un antibiótico en los datos de prevalencia de las resistencias antibióticas en cada región. (7) IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 CONSECUENCIAS POR EL ABUSO EN LA PRESCRIPCIÓN DE ANTIBIÓTICOS. Actualmente uno de los mayores problemas de salud pública en el mundo según la OMS es la elevada prevalencia de bacterias causantes de enfermedades en humanos, que son resistentes a los antibióticos, tanto en infecciones adquiridas en la comunidad, como en las intrahospitalarias. Los niños tratados con un antibiótico tienen un riesgo mayor de convertirse en portadores de bacterias resistentes, especialmente de Streptococcus pneumoniae y de Haemophylus influenzae. Por ello es preciso tener en cuenta que en las infecciones de las vías respiratorias agudas, como en el resfriado común o la tos no está indicado el tratamiento antibiótico ya que son infecciones con un elevado índice de curación espontánea. Por otra parte, también hay que tener en cuenta que algunas infecciones respiratorias agudas pueden causar complicaciones importantes si no se tratan con antibióticos, como es el caso de la fiebre reumática en la faringoamigdalitis por Estreptococo del grupo A, la mastoiditis en el caso de la otitis media por Streptococcus pneumoniae (Neumococo) o el absceso cerebral en la sinusitis. En un estudio realizado por Droste y col. (2000) se observó un incremento en la prevalencia de asma y enfermedades alérgicas en niños que usaron antibióticos en el primer año de vida. (16) De la misma manera que el uso indiscriminado de antibióticos facilita la aparición de cepas resistentes, la disminución de la utilización puede revertirlo. En Japón en 1974, el 62% de S. pyogenes eran resistentes a la eritromicina en relación con que el 22% de todos los antibióticos que se utilizaban eran macrólidos. Cuando en 1988 se redujo el uso al 8% menos del 2% de los S, pyogenes eran resistentes. Similares hallazgos se han publicado para neumococos resistentes. (17) Es sabido que la práctica de administrar antibióticos en los niños con infecciones respiratorias agudas, en un intento por impedir la aparición de complicaciones, está muy difundida en todo el mundo. Sin embargo, no hay evidencia de que el uso indiscriminado de antibióticos pueda aportar algún beneficio a los niños. Este tipo de práctica, aparte de ineficaz, promueve un aumento en los costos de los tratamientos, acarrea riesgos de reacciones adversas y puede incluso interferir en el diagnóstico de enfermedades bacterianas potencialmente graves impidiendo el crecimiento de los agentes en cultivo. El uso indiscriminado de antibióticos, además de ser ineficaz, se vuelve peligroso, en la medida en que puede producir efectos colaterales y reacciones adversas, convirtiéndose el mismo en una posible causa de complicación de enfermedades benignas y autolimitadas. Afortunadamente, las reacciones graves a los fármacos, como el síndrome de StevensJohnson, manifestaciones de hipersensibilidad, vasculitis, enfermedad del suero y angioedemas son raros, pero entre los medicamentos más frecuentemente asociados a esas reacciones se encuentran las sulfas, las aminopenicilinas y las cefalosporinas, antibióticos de los que más son utilizados en el tratamiento de los niños con IRA. Además de los problemas mencionados hasta aquí, el abuso de antibióticos tiene aún la desventaja de encarecer el tratamiento y de disminuir la disponibilidad de medicamentos para los niños que realmente lo necesitan. (18) IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Una evaluación de Medicaid de Kentucky realizada entre1992 y 1993 demostró que los antibióticos se prescribieron en el 60% de los pacientes que presentaban resfriado común con un costo de 37.5 millones de dólares. Esta estadística es particularmente importante en el contexto de la fuerte evidencia que muestra que el resfriado común es causado, con mayor frecuencia por virus tales como rinovirus y coronavirus y estos no responden a antibióticos. (19) FARMACOLOGÍA DE LAS INFECCIONES. La quimioterapia es la rama de la farmacología que se ocupa del estudio de sustancias de composición química definida que, introducidas en el organismo, son capaces de lesionar o destruir específicamente los agentes patógenos vivos, sin presentar efectos tóxicos acentuados sobre el huésped. Las enfermedades infecciosas constituyen uno de los problemas terapéuticos más importantes de la medicina. Se estima que gracias al advenimiento de la era antibiótica y quimioterápica, la expectativa de vida de las poblaciones se incrementó significativamente en los últimos 30 a 40 años. Sin embargo, tanto los antibióticos como los quimioterápicos antibacterianos, son posiblemente los agentes farmacológicos de peor utilización en la terapéutica farmacológica. Es por eso que el médico debe de conocer en detalle, los aspectos fundamentales de la farmacología de estos agentes, tan útiles en la terapéutica. (20) MECANISMO DE ACCIÓN DE LAS DROGAS QUIMIOTERÁPICAS. Las drogas quimioterápicas son generalmente bacteriostáticas en pequeñas dosis y bactericidas a dosis mayores; en algunas de ellas existe una pequeña diferencia de dosis entre la primera y la segunda acción y son predominantemente bactericidas, como la penicilina y otras son principalmente bacteriostáticas como las sulfonamidas. AGENTES BACTERIOSTÁTICOS. Son agentes antibacterianos o quimioterápicos que impiden el desarrollo y la multiplicación de los microorganismos pero que no los destruyen. Requieren el complemento del sistema inmunológico defensivo del huésped para dominar definitivamente la infección. Son ejemplos de bacteriostáticos las sulfonamidas, las tetraciclinas y el cloramfenicol. AGENTES BACTERICIDAS. Son antibióticos o quimioterápicos capaces de provocar la lisis bacteriana o destrucción de los microorganismos. Son bactericidas por ejemplo: las penicilinas, las cefalosporinas, los antibióticos polipeptídicos y los aminoglucósidos a dosis altas. QUIMIOTERÁPICOS. Son agentes químicos antibacterianos producidos en forma sintética o semi-sintética en el laboratorio bioquímico o farmacológico. ANTIBIÓTICOS. Son sustancias químicas producidas por varias especies de microorganismos vivos (actinomicetes, hongos, bacterias), capaces de provocar la muerte o lisis de otros microorganismos vivos. (20) IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 CONDICIONES BÁSICAS DE LA TERAPÉUTICA ANTIBACTERIANA. A fin de establecer el uso racional y científico de los agentes antibacterianos, es absolutamente indispensable en la actualidad cumplir con los siguientes aspectos terapéuticos y farmacológicos: 1.- Diagnóstico clínico de certeza: Antes de establecer una terapéutica farmacológica antibacteriana, el médico debe confirmar después de un análisis concienzudo de signos y síntomas, la presencia de una infección bacteriana. 2.- Identificación bacteriológica: El uso racional de un agente antibiótico o quimioterápico debe basarse en condiciones ideales de identificación previa de administración del fármaco, del agente bacteriano, que provoca la infección a tratar. Es razonable admitir que en muchos casos ello no podrá llevarse a cabo por razones prácticas y de poca trascendencia de la infección en cuestión, como en el caso de las infecciones de las vías respiratorias altas. Sin embargo aún en estos casos y de acuerdo a la impresión clínica y experiencia del médico tratante, el mismo debe aproximar un diagnóstico de identificación bacteriológica antes de administrar los agentes antibacterianos. Cuando sea necesario primero debería determinarse la presencia de gérmenes Gram positivos o Gram negativos y en muchos casos continuar con determinaciones posteriores para identificar exactamente el germen causante de la infección y fijar la terapéutica más adecuada. 3.- Pruebas de sensibilidad y antibiograma: Estas pruebas permiten determinar con relativa exactitud, la sensibilidad in Vitro de un germen cultivado en medios apropiados frente a determinados antibióticos. 4.- Farmacología de los agentes antibacterianos: El médico tiene la obligación de conocer los siguientes aspectos fundamentales de la farmacología de los distintos grupos de antibióticos y quimioterápicos: origen y química, espectro antibacteriano, mecanismos de acción antibacteriana, mecanismos de resistencia bacteriana, clasificación de los grupos de agentes antibacterianos, efectos adversos e indicaciones y usos terapéuticos de los agentes antibacterianos. (20) ANTIBIÓTICOS. Son sustancias químicas elaboradas por numerosas especies de microorganismos (hongos, bacterias y actinomicetos), que actuando sobre otros microorganismos son capaces de suprimir su crecimiento y multiplicación (acción bacteriostática) o eventualmente provocar su destrucción (acción bactericida). Aunque básicamente los antibióticos son producidos por microorganismos, el conocimiento pleno de su estructura química y el avance de la farmacología molecular y de los procedimientos de síntesis química han posibilitado que en la actualidad algunos antibióticos puedan ser completamente sintetizados en el laboratorio, como el cloramfenicol, por ejemplo. Otros muchos antibióticos tienen un origen semi-sintético, es decir que son producto de una modificación química en la estructura del antibiótico original producido por el microorganismo IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 correspondiente. Estas modificaciones semi-sintéticas otorgan al antibiótico nuevas propiedades, tales como un mayor espectro antibacteriano o un espectro selectivo o mejor tolerancia y biodisponibilidad, acido-resistencia para su administración oral y otros cambios farmacocinéticos que pueden ser de utilidad en la terapéutica. (20) CUADRO BÁSICO DE ANTIBIÓTICOS EN EL SECTOR SALUD. En México la Secretaria de Salud establece un Cuadro Básico de Medicamentos. El Instituto Mexicano del Seguro Social proporciona a los diferentes hospitales y unidades de medicina familiar un cuadro básico de medicamentos, dentro del cual existe un capítulo de medicamentos para las enfermedades infecciosas (grupo 6), en este capítulo se encuentran incluidos los antibióticos, de los cuales los que se utilizan en los menores de 5 años en el primer nivel de atención son los siguientes: Amikacina solución inyectable de 100 mg. La dosis es de 15 mg. por Kg. de peso por día dividido en 1 o 2 aplicaciones intramusculares. Indicaciones: infecciones por Gram negativos susceptibles. Ampicilina polvo para suspensión oral, cada 5 ml. contiene 250 mg. La dosis es de 50 a 100 mg. por Kg. de peso por día dividido en 3 o 4 tomas. Indicaciones: infecciones por bacterias Gram negativas y Gram positivas sensibles. Bencilpenicilina procaínica con bencilpenicilina cristalina 400,000 UI. y 800,000 U I. La dosis es de 25,000 a 50,000 UI por Kg. de peso por dosis cada 12 o 24 hrs. Aplicación intramuscular. Indicaciones: Infecciones por bacterias Gram positivas sensibles. Benzatina bencilpenicilina de 1,200 000 UI. La dosis es de 50,000 UI por Kg. de peso al día. Aplicación intramuscular en dosis única. Para profilaxis de fiebre reumática una vez por mes. Indicaciones: infecciones por estreptococos, sífilis, gonorrea, profilaxis de fiebre reumática. Dicloxacilina polvo para suspensión oral, cada 5 ml. contiene 250 mg. La dosis es de 25 a 50 mg. por Kg. de peso por día dividido en 4 tomas. Indicaciones: infecciones producidas por Staphylococcus productores de betalactamasas. Eritromicina polvo para suspensión oral, cada 5 ml. contienen 250 mg. La dosis es de 30 a 50 mg. por Kg. de peso por día dividido en 3 tomas. Indicaciones: infecciones por bacterias Gram positivas y Gram negativas susceptibles. Trimetroprim con sulfametoxazol suspensión oral que contiene por cada 5 ml. trimetroprima 40 mg. y sulfametoxazol 200 mg. La dosis en los niños es de 4 mg. de trimetroprima y 20 mg. de sulfametoxazol por kg. de peso corporal por día y fraccionada en 2 tomas. Indicaciones: infecciones por bacterias Gram positivas y Gram negativas susceptibles. (21) IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 PLANTEAMIENTO DEL PROBLEMA El abuso en el uso de antibióticos para tratar las infecciones de las vías respiratorias altas es un problema serio que enfrentan muchos países, incluido México. Diferentes estudios han hecho referencia al respecto y algunos hablan de hasta un 70% de infecciones respiratorias tratadas con antibióticos. En el Instituto Mexicano del Seguro Social las infecciones respiratorias agudas representan uno de los principales motivos de consulta en atención primaria durante la edad pediátrica. Es bien sabido que existe un alto porcentaje de estas infecciones que tienen una etiología viral por lo que en estos casos no está indicado el uso de antibióticos. Como consecuencia del abuso en la prescripción de antibióticos en las infecciones respiratorias altas se ha observado una elevada prevalencia de bacterias causantes de enfermedades que son resistentes a antibióticos. Se ha observado que los niños tratados con antibióticos tienen un riesgo mayor de convertirse en portadores de bacterias resistentes. El uso indiscriminado de antibióticos puede volverse peligroso ya que puede producir efectos colaterales y reacciones adversas. En ocasiones el médico se ve presionado a prescribir antibióticos debido a la presión de los familiares, además de que la población es altamente demandante. Sin embargo si el médico dedica tiempo a hablar y explicar con un lenguaje claro y comprensible para el paciente y para sus familiares la probable evolución de la enfermedad, el tratamiento con antibióticos puede ser evitado en la mayoría de los casos en la que este no es necesario. Finalmente el alto costo que implica el uso indiscriminado de antibióticos en el Sector Salud es un problema grave. Es por eso importante plantearnos la siguiente pregunta ¿Existe abuso en la prescripción de antibióticos en infecciones respiratorias altas en menores de 5 años adscritos a la UMF No. 222? IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 JUSTIFICACIÓN Existen diversos estudios que nos hablan de la existencia de un abuso en la prescripción de antibióticos, la mayoría de ellos realizados en países extranjeros, sin embargo México no esta exento de presentar este problema con las implicaciones que esto conlleva. El abuso en la prescripción de antibióticos es un problema de salud pública, según la OMS, debido a sus consecuencias. Entre ellas puedo mencionar la elevada prevalencia de bacterias resistentes a los antibióticos, niños que se convierten en portadores de bacterias resistentes como el Streptococo pneumoniae y el Haemophylus influenzae. Al prescribir antibiótico estamos exponiendo al paciente a presentar reacciones adversas como alergias, diarreas, gastritis y sobreinfecciones. Si bien el abuso en la prescripción de antibióticos favorece la aparición de cepas resistentes, el uso razonado puede revertirlo. Las mayoría de las infecciones respiratorias agudas tienen una evolución corta y se autolimitan por lo que los errores en su diagnóstico y tratamiento representan un problema ya que se abusa de los antimicrobianos y esto ocasiona un desperdicio de medicamentos que repercute económicamente, en primer lugar porque en la mayoría de los casos no están indicados y en segundo lugar como la evolución propia del padecimiento es corta los padres suspenden el antibiótico a los pocos días de haberlo iniciado. Es por ello importante mostrar un panorama del uso razonado de los antibióticos en el primer nivel de atención que sirva como punto de partida para tener un mejor aprovechamiento de nuestros recursos y lograr una atención de calidad hacia los pacientes. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 OBJETIVOS OBJETIVO GENERAL Identificar el abuso en la prescripción de antibióticos en las infecciones respiratorias altas en menores de 5 años adscritos al turno vespertino de la UMF No. 222. OBJETIVOS ESPECÍFICOS 1.- Identificar la frecuencia de las infecciones de vías respiratorias altas en el grupo de menores de 5 años. 2.- Identificar la frecuencia de las infecciones de vías respiratorias altas de acuerdo al género. 3.- Identificar la frecuencia de signos y síntomas en las infecciones de las vías respiratorias altas. 4.- Identificar el tiempo de evolución. 5.- Identificar la frecuencia de antibióticos que se prescriben en las infecciones de vías respiratorias altas. 6.- Identificar la frecuencia de prescripción de antibióticos en relación a las características de la rinorrea. 7.- Identificar la frecuencia de prescripción de antibióticos en relación al tiempo de evolución. METODOLOGÍA TIPO DE ESTUDIO: Exploratorio de tipo observacional, descriptivo y retrospectivo. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 DISEÑO DE ESTUDIO: No experimental exploratorio. POBLACIÓN, LUGAR Y TIEMPO: Menores de 5 años adscritos a la UMF No. 222 que acudieron consulta en el turno vespertino durante los meses de octubre, noviembre y diciembre del 2004 y se les haya diagnosticado infección de vías respiratorias altas. TIPO DE MUESTRA Y TAMAÑO DE LA MUESTRA: Se seleccionó una muestra no probabilística de la clase sujetos-tipo, que se obtuvo del formato RAIS de donde se tomaron los datos de los niños menores de 5 años con diagnóstico de infección de vías respiratorias altas: resfriado com ún o rinofaringitis aguda y faringitis aguda, que acudieron a consulta en el turno vespertino en los meses de octubre, noviembre y diciembre de 2004. Posteriormente se localizaron los expedientes de dichos niños y se registraron los datos en la hoja de recolección de datos. El tamaño de la muestra dependió del número de niños registrados en el formato RAIS. CRITERIOS DE INCLUSIÓN: Niños menores de 5 años que acudieron a consulta en el turno vespertino durante los meses de octubre a diciembre con diagnóstico de resfriado común o rinofaringitis y faringitis aguda. CRITERIOS DE EXCLUSIÓN: 1.-Los niños de 0 a 5 años con diagnóstico de infección de vías respiratorias altas como faringoamigdalitis, sinusitis, otitis media, laringitis o laringotraqueitis. 2.- Los niños de 0 a 5 años que cursaran con un proceso infeccioso de otro órgano o sistema y que ameritaran el uso de antibiótico. CRITERIOS DE ELIMINACIÓN: Aquellos pacientes que fueron seleccionados del formato RAIS por cumplir con todos los criterios pero que no contaban con nota médica. INSTRUMENTO DE RECOLECCIÓN DE DATOS: El instrumento utilizado se basó en el formato existente en el IMSS para la evaluación de la calidad de la atención mediante la revisión del expediente clínico en medicina familiar y formato de recolección de datos para el paciente menor de cinco años con infección respiratoria aguda, al cual le realice modificaciones. (Anexos 2 y 3) PRUEBAS ESTADÍSTICAS: Debido a que este es un estudio de tipo exploratorio el análisis estadístico se llevó a cabo por medio de frecuencias absoluta y relativa (porcentaje). IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 OPERACIONALIZACIÓN DE LAS VARIABLES VARIABL E DEFINICIÓN CONCEPTUAL Abuso de Uso indebido, antibiótico excesivo o injusto s de aquellas sustancias químicas capaces de provocar la muerte o lisis de otros microorganismos vivos Infección Es un proceso de vías inflamatorio agudo respiratori de causa infecciosa as altas. de la vía aérea superior. La vía aérea superior incluye nariz, la faringe y la laringe. Edad Tiempo transcurrido desde el nacimiento. Género Grupo de personas con las mismas características sexuales. Cuadro Conjunto de signos clínico y síntomas característicos de una enfermedad. DEFINICIÓN OPERACIONAL TIPO DE ITEM VARIABL E Uso excesivo y/o Cualitativa Columna inadecuado del 10 del grupo de anexo 3 medicamentos del cuadro básico del IMSS considerado para el uso de enfermedades infecciosas. Se incluirán los Cualitativa diagnósticos de resfriado común o rinofaringitis aguda y faringitis aguda. Columna 9 del anexo 3 Grupo de niños Cuantitativ Columna 6 menores de 5 años. a del anexo 3 Masculino y Cualitativa Columna 5 Femenino. del anexo 3 Fiebre, rinorrea, Cualitativa dolor faríngeo, estornudos, obstrucción nasal, hiperemia faríngea, tos y malestar general. Tiempo de Periodo durante el Número de días Cuantitativ evolución cual transcurre la que el paciente a enfermedad. presenta el cuadro clínico motivo de consulta. Columna 7 del anexo 3 Columna 8 del anexo 3 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 MÉTODO O PROCEDIMENTO PARA CAPTAR LA INFORMACIÓN La recolección de datos se llevó a cabo en las siguientes etapas: 1.- En la primera etapa se revisaron los formatos de Registro de Atención Integral de la Salud (Hoja RAIS) (Anexo 1) del turno vespertino, de los meses de octubre, noviembre y diciembre del 2004. 2.- De ésta se seleccionaron los niños menores de 5 años con diagnóstico de resfriado común o rinofaringitis y faringitis aguda. (Muestra no probabilística de la clase sujetos-tipo) 3.- En el Formato de Recolección de Datos (Anexo 3) se registraron los datos personales (Columnas 2, 3, y 4) así como el número secuencial (Columna 1). Estos datos no se tomaron en cuenta para el análisis final ya que se obtuvieron únicamente para control de la investigación y son estrictamente confidenciales ya que no se revelarán los datos personales de ningún paciente, ni los datos del consultorio o médico tratante. 4.- Se localizaron los expedientes de cada paciente, ya sea de forma electrónica o en el archivero de cada consultorio. Una vez localizado el expediente se buscó la nota médica correspondiente, se registraron en el Formato de Recolección de Datos (Anexo 3) los datos de las columnas 5 a la 10 que corresponden a género, edad, cuadro clínico, tiempo de evolución, d iagnóstico y antibiótico administrado cuando éste fue el caso. 5.- Toda la información obtenida se capturó en paquete estadístico por computadora. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 CONSIDERACIONES ÉTICAS Las recomendaciones para orientar a los médicos en la investigación biomédica con seres humanos adoptadas por la 18ª asamblea Médica Mundial Helsinki, Finlandia, junio de 1964 y enmendadas por la 29ª Asamblea Médica Mundial Tokio, Japón, octubre de 1975, por la 35ª Asamblea Médica Mundial Venecia, Italia, octubre de 1983 y por la 41ª Asamblea Médica Mundial Hong Kong, en septiembre de 1989, establecen los siguientes principios básicos para la investigación: 1.- La investigación biomédica en seres humanos debe atenerse a principios científicos generalmente aceptados y debe basarse tanto en experimentos de laboratorio y con animales, realizados en forma adecuada, como en un conocimiento profundo de la literatura científica pertinente. 2.- El diseño y la ejecución de cada procedimiento experimental en seres humanos deben formularse claramente en un protocolo experimental que debe enviarse a un comité independiente debidamente designado para su consideración, observaciones y consejos. Dicho comité debe ajustarse a las leyes y regulaciones del país en que se lleva a cabo la investigación. 3.- La investigación biomédica en seres humanos debe ser realizada sólo por personas científicamente calificadas y bajo la supervisión de un profesional médico competente en los aspectos clínicos. La responsabilidad por el ser humano debe siempre recaer sobre una persona médicamente calificada, nunca sobre el individuo sujeto a la investigación, aunque él haya otorgado su consentimiento. 4.- La investigación biomédica en seres humanos no puede realizarse legítimamente a menos que la importancia del objetivo guarde proporción con el riesgo inherente para la persona que toma parte en ella. 5.- Todo proyecto de investigación biomédica en seres humanos debe ir precedido de una minuciosa evaluación de los riesgos predecibles en comparación con los beneficios previsibles para el participante o para otros. La preocupación por el interés del individuo debe siempre prevalecer sobre los intereses de la ciencia y de la sociedad. 6.- Siempre debe respetarse el derecho del participante en la investigación a proteger su integridad. Deben tomarse todas las precauciones del caso para respetar la vida privada del participante y para reducir al mínimo el impacto del estudio en la integridad física y mental del participante y en su personalidad. 7.- Los médicos deben abstenerse de emprender proyectos de investigación en seres humanos a menos que tengan la certeza de que los peligros que entrañan se consideran previsibles. Los médicos deben interrumpir toda investigación si se determina que los peligros sobrepasan los posibles beneficios. 8.- Al publicar los resultados de su investigación, el médico está obligado a mantener la exactitud de los resultados. Los informes sobre investigaciones que IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 no se ciñan a los principios descritos en esta Declaración no deben ser aceptados para su publicación. 9.- En toda investigación en seres humanos, se debe dar a cada posible participante suficiente información sobre los objetivos, métodos, beneficios previstos y posibles peligros del estudio y las molestias que puede acarrear. Se le debe informar que es libre de abstenerse de participar en el estudio y que es libre de revocar en cualquier momento el consentimiento que ha otorgado para participar. 10.- Al obtener el consentimiento informado para el proyecto de investigación, el médico debe ser especialmente cuidadoso para darse cuenta si en el participante se ha formado una condición de dependencia con él o si consiente bajo coacción. En ese caso el consentimiento informado debe obtenerlo un médico que no tome parte en la investigación y que tenga completa independencia de esa relación oficial. 11.- En el caso de incapacidad legal, el consentimiento informado debe obtenerse del tutor legal de conformidad con la legislación nacional. Cuando la incapacidad física o mental hacen imposible obtener un consentimiento informado, o cuando el participante es menor de edad, un permiso otorgado por un pariente responsable reemplaza al del participante de conformidad con la legislación nacional. Cuando el menor de edad está de hecho capacitado para otorgar su consentimiento, debe obtenerse además del consentimiento por parte del menor, el consentimiento otorgado por su tutor legal. 12.- El protocolo de investigación debe siempre contener una declaración de las consideraciones éticas que van aparejadas y debe indicar que se cumple con los principios enunciados en la presente Declaración. El presente estudio no es una investigación de tipo biomédica por lo que las consideraciones éticas que tomamos en cuenta son confidencialidad de los datos personales de los pacientes y su completo anonimato así como los de los médicos tratantes. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 RESULTADOS CUADRO 1 ABUSO EN LA PRESCRIPCIÓN DE ANTIBIÓTICOS DE ACUERDO A DIAGNÓSTICO DIAGNÓSTICO TRATAMIENTO CON ANTIBIÓTICO SIN ANTIBIÓTICO NÚME RO PORCENTAJE NÚMERO PORCENTAJE FARINGITIS 344 89.81% 39 10.18% AGUDA RINOFARINGITIS AGUDA 253 68.01% 119 31.98% TOTAL 597 79.07% 158 20.92% Fuente: Formato de recolección de datos TOTAL NÚMERO 383 372 755 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 GRÁFICA I ABUSO EN LA PRESCRIPCIÓN DE ANTIBIÓTICOS EN IRA 79.07% 80.00% 70.00% 60.00% 50.00% 40.00% 20.92% 30.00% 20.00% 10.00% 0.00% CON ANTIBIÓTICO SIN ANTIBIÓTICO Fuente: Formato de recolección de datos CUADRO 1 Y GRÁFICA I Se revisaron 755 expedientes de los cuales 383 correspondieron a faringitis aguda y 372 a rinofaringitis aguda. Los casos sin prescripción de antibióticos fueron 158 que corresponden al 20.92% en tanto que la prescripción de antibióticos fue en el IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 79.07% En la faringitis aguda se prescribieron antibióticos en el 89.81% y en la rinofaringitis aguda en el 68.01% de los casos. CUA DR O2 FRECUENCIA POR EDAD Y GÉNERO MASCULINO GRUPO DE EDAD NÚMERO PORCENTAJE MENOR DE 1 AÑO 92 12.18% 1 AÑO A 1 AÑO 11 MESES 82 10.86% 2 AÑOS A 2 AÑOS 75 9.93% 11 MESES 3 AÑOS A 3 AÑOS 11 MESES 56 7.41% 4 AÑOS A 4 AÑOS 11 MESES 57 7.55% TOTAL 362 47.94% FEMENINO NÚMERO PORCENTAJE 110 14.57% 89 11.79% 72 66 56 393 9.53% 8.74% 7.41% 52.05% Fuente: Formato de recolección de datos GRÁFICA II FRECUENCIA DE IRA POR EDAD Y GÉNERO 16.00% 14.00% 12.00% 14.57% 12.18% 11.79% 10.86% 10.00% 8.00% 9.93%9.53% 8.74% 7.41% 7.41% 7.55% 6.00% MASCULINO FEMENINO 4.00% 2.00% 0.00% MENOS DE 1 AÑO 1 AÑO 2 AÑOS 3 AÑOS 4 AÑOS IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Fuente: Formato de recolección de datos CUADRO 2 Y GRÁFICA II En cuanto a la frecuencia de infecciones respiratorias altas por género y edad podemos observar que el grupo de edad más afectado fue el de los menores de un año con predominio del género femenino que corresponde al 14.57% (110 casos) y el menos afectado el de los niños mayores de 4 años con un predomino del género masculino, con 57 pacientes (7.55%) CUADRO 3 FRECUENCIA DE SIGNOS RINOFARINGITIS AGUDA NÚMERO SIGNO O SÍNTOMA CASOS HIPEREMIA 316 FARINGEA RINORREA 274 TOS 264 DOLOR FARÍNGEO 73 MALESTAR GENERAL 69 ESTORNUDOS 56 CONGESTIÓN 23 NASAL FIEBRE 15 IRRITABILIDAD 1 ÚLCERAS FARINGEAS 1 VÓMITO 1 Y SÍNTOMAS DE PORCENTAJE 84.94% 73.65% 70.96% 19.62% 18.54% 15.05% 6.18% 4.03% 0.26% 0.26% 0.26% Fuente: Formato de recolección de dato s CUADRO 3 EN IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 La frecuencia de signos y síntomas en la rinofaringitis aguda muestra que los datos más frecuentemente encontrados son la hiperemia faríngea, la rinorrea y la tos en un 84.94%, 73.65% y 70.96% respectivamente CUADRO 4 FRECUENCIA DE RINORREA EN LA RINOFARINGITIS AGUDA CARACTERÍSTICA NÚMERO PORCENTAJE HIALINA 159 58.02% VERDE 26 9.48% NO ESPECIFICADA 89 32.48% TOTAL 274 99.98% Fuente: Formato de recolección de datos GRÁFICA III CARACTERÍSTICAS DE LA RINORREA EN LA RINOFARINGITIS AGUDA 58.02% 60.00% 50.00% 32.48% 40.00% 30.00% 9.48% 20.00% 10.00% 0.00% HIALINA Fuente: Formato de recolección de datos VERDE NO ESPECIFICADA IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 CUADRO 4 Y GRÁFICA III En la rinofaringitis aguda la rinorrea fue en la mayoría de los casos, 58.02% de tipo hialina, en 9.48% se describió como verde y en 32.48% no se especificó. CUADRO 5 FRECUENCIA DE TOS EN LA RINOFARINGITIS AGUDA CARACTERÍSTICA NÚMERO PORCENTAJE SECA 63 23.86% PRODUCTIVA 83 31.43% NO ESPECIFICADA 118 44.69% TOTAL 264 99.98% Fuente: Formato de recolección de datos GRÁFICA IV TIPO DE TOS EN RINOFARINGITIS AGUDA 44.69% 45.00% 40.00% 31.43% 35.00% 30.00% 23.86% 25.00% 20.00% 15.00% 10.00% 5.00% 0.00% SECA PRODUCTIVA Fuente: Formato de recolección de datos CUADRO 5 Y GRÁFICA IV NO ESPECIFICADA IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 En la rinofaringitis aguda la tos fue de tipo productiva en el 31.43% de los casos, seca en 23.86% y en 44.69% no se especificó en la nota médica. CUADRO 6 Fuente: Formato de recolección de datos CUADRO 6 En la faringitis aguda los signos y síntomas que con mayor frecuencia se observaron fueron la hiperemia faríngea en el 93.21% de los pacientes y la tos en el 77.02% de los pacientes. CUADRO 7 FRECUENCIA DE AGUDA CARACTERÍSTICA PRODUCTIVA SECA NO ESPECIFICADA TOTAL TOS EN FARINGITIS NÚMERO PORCENTAJE 146 51.22% 77 27.01% 62 285 21.75% 99.98% Fuente: Formato de recolección de datos GRÁFICA V IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 CARACTERÍSTICAS DE LA TOS EN LA FARINGITIS AGUDA 60.00% 51.22% 50.00% 40.00% 27.01% 21.75% 30.00% 20.00% 10.00% 0.00% PRODUCTIVA SECA NO ESPECIFICADA Fuente: Formato de recolección de datos CUADRO 7 Y GRÁFICA V En la faringitis aguda la tos más frecuente fue de tipo productivo en el 51.22%, fue seca en 27.01% y en 21.75% de los pacientes no se especificó. CUADRO 8 TIEMPO DE EVOLUCIÓN NÚMERO DE NÚMERO DÍAS CASOS <1 A 4 449 5A9 57 10 A 15 19 NO REFERIDO 230 TOTAL 755 DE PORCENTAJE 59.47% 7.55% 2.51% 30.46% 99.99% Fuente: Formato de recolección de datos GRÁFICA VI IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 TIEMPO DE EVOLUCIÓN DE LAS IRA 59.47% 60.00% 50.00% 40.00% 30.46% 30.00% 20.00% 7.55% 10.00% 2.51% 0.00% <1 A 4 DIAS 5 A 9 DIAS 10 A 15 DIAS NO REFERIDO Fuente: Formato de recolección de datos CUADRO 8 Y GRÁFICA VI De acuerdo al tiempo de evolución la mayoría de los pacientes acudieron a consulta en los primeros 4 días de evolución que corresponde al 59.47% y únicamente el 10% acudió después del 5° día de evolución. Es importante señalar que en un 30.46% no se reportó el tiempo de evolución. CUADRO 9 FRECUENCIA DE ANTIBIÓTICOS AMPICILINA PENICILINA PROCAINICA ERITROMICINA TRIMETROPRIM SULFAMETOXAZOL DICLOXACILINA NUMERO 178 154 114 PORCENTAJE 29.81% 25.79% 19.09% 86 55 14.40% 9.21% CON IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 COMBINACIONES AMIKACINA TOTAL 8 2 597 1.34% 0.33% 99.97% Fuente: Formato de recolección de datos GRÁFICA VII FRECUENCIA DE ANTIBIÓTICOS EN IRA 0.33% 1.34% AMPICILINA 9.21% PENICILINA PROCAINICA 29.81% 14.40% ERITROMICINA TRIMETROPRIM CON SULFAMETOXAZOL DICLOXACILINA 19.09% COMBINACIONES 25.79% AMIKACINA Fuente: Formato de recolección de datos CUADRO 9 Y GRÁFICA VII Los antibióticos que con mayor frecuencia se prescribieron fueron ampicilina (29.81%), penicilina procaínica (25.79%) y eritromicina (19.09%). El antibiótico que con menor frecuencia se indicó fue la amikacina en menos del 1%. CUADRO 10 FRECUENCIA DE ANTIBIÓTICOS Y TIPO DE RINORREA EN RINOFARINGITIS AGUDA TRATAMIENTO TOTAL CARACTERÍSITCAS DE LA RINORREA CON ANTIBIÓTICO SIN ANTIBIÓTICO NUMERO PORCENTAJE NÚMERO PORCENTAJE HIALINA 105 66.03% 54 33.96% 159 VERDE 26 100.00% 0 0.00% 26 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 TOTAL 131 70.81% 54 29.18% Fuente: Formato de recolección de datos GRÁFICA VIII FRECUENCIA DE ANTIBIÓTICOS EN RINORREA HIALINA 66.03% 70.00% 60.00% 50.00% 33.96% 40.00% 30.00% 20.00% 10.00% 0.00% CON ANTIBIÓTICO SIN ANTIBIÓTICO Fuente: Formato de recolección de datos CUADRO 10 Y GRÁFICA VIII En relación a la prescripción de antibióticos de acuerdo a las características de la rinorrea en los pacientes con rinofaringitis aguda se observó que en al 66.03% de los pacientes con rinorrea hialina se les prescribió antibiótico y al 100% de los pacientes en que se reportó rinorrea verde se les prescribió antibiótico. CUADRO 11 185 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 FRECUENCIA DE ANTIBIÓTICOS RINOFARINGITIS AGUDA Y TIEMPO EVOLUCIÓN DE LA ENFERMEDAD TRATAMIENTO CON ANTIBIÓTICO NÚMERO DE NÚMERO DE DÍAS CASOS PORCENTAJE <1 A 4 161 69.10% 5A9 24 82.75% 10 A 15 5 50.00% NO REFERIDO 63 63.00% TOTAL 253 68.01% DE EVOLUCIÓN TOTAL SIN ANTIBIÓTICO NÚMERO DE CASOS PORCENTAJE 72 30.90% 233 5 17.24% 29 5 50.00% 10 37 37.00% 100 119 31.98% 372 Fuente: Formato de recolección de datos GRAFICA IX FRECUENCIA DE ANTIBIÓTICOS Y TIEMPO DE EVOLUCIÓN EN RINOFARINGITIS AGUDA 90.00% 82.75% 80.00% 70.00% 69.10% 63.00% 60.00% 50.00% 50.00% 50.00% 40.00% 30.90% 37.00% CON ANTIBIÓTICO 30.00% SIN ANTIBIÓTICO 17.24% 20.00% 10.00% NOREFRERIDO 10 A 15 DÍAS 5 A 9 DÍAS <1 A 4 DÍAS 0.00% EN IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Fuente: Formato de recolección de datos CUADRO 11 Y GRÁFICA IX De acuerdo al tiempo de evolución y la prescripción de antibióticos se observó que en la rinofaringitis aguda de los 233 pacientes que acudieron en los primeros 4 días de evolución al 69.10% se les indicó antibiótico, al 82.75% de los pacientes que acudieron a consulta entre el 5° y 9° día de evolución se les indicó un antibiótico y después del día 10 al 50% se le indicó un antibiótico. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 CUADRO 12 FRECUENCIA DE ANTIBIÓTICOS Y TIEMPO DE EVOLUCIÓN EN FARINGITIS AGUDA EVOLUCIÓN DE LA ENFERMEDAD TRATAMIENTO CON ANTIBIÓTICO SIN ANTIBIÓTICO NÚMERO DE NÚMERO DE NÚMERO DE DÍAS CASOS PORCENTAJE CASOS PORCENTAJE <1 A 4 197 90.78% 20 9.21% 5A 9 27 100.00% 0 0.00% 10 A 15 8 88.88% 1 11.11% NO REFERIDO 112 86.15% 18 13.84% TOTAL 344 89.81% 39 10.18% Fuente: Formato de recolección de datos GRÁFICA X TOTAL 217 27 9 130 383 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 FRECUENCIA DE ANTIBIÓTICOS Y TIEMPO DE EVOLUCIÓN EN FARINGITIS AGUDA 100.00% 88.88% 86.15% 100.00% 90.00% 90.78% 80.00% 70.00% 60.00% 50.00% 40.00% 30.00% CON ANTIBIÓTICO 9.21% 10.00% 5 A 9 DÍAS <1 A 4 DÍAS 0.00% 10 A 15 DÍAS 0.00% 11.11% 13.84% SIN ANTIBIÓTICO NO REFERIDO 20.00% Fuente: Formato de recolección de datos CUADRO 12 Y GRÁFICA X En el caso de la faringitis aguda se observó que de los 217 pacientes que acudieron en los primeros 4 días de evolución al 90.78% se les prescribió antibiótico, al 100% de los pacientes que acudieron entre los días 5 y 9 se les indicó un antibiótico y después del día 10 al 88.88%. DISCUSIÓN Se estudiaron 755 casos de niños menores de 5 años con diagnóstico de infección de vías respiratorias altas para conocer el abuso en la prescripción de antibióticos. Del total de casos de IRA estudiados al 79.07% se le prescribió un antibiótico. Si comparamos estos resultados con otros estudios realizados podemos observar que estos resultados están por arriba de los encontrados por otros autores. En el caso de Gutiérrez en 1986, en México, encontró que se prescribieron antibióticos en el 55.8% de los casos de IRA. Fagnan en el 2000, en Estados Unidos observó que se prescribían antibióticos hasta en un 71%. En Brasil, 2003, se reportó una prescripción de antibióticos en las IRA de un 68%. Como podemos observar existe más similitud con los resultados encontrados en Estados Unidos que en los realizados en México y en Brasil. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 De los 755 pacientes con IRA, 383 cursaron con faringitis aguda y al 89% se les prescribió antibiótico. 372 casos presentaron rinofaringitis aguda y al 68% se les prescribió antibiótico. En Kentucky, refieren, mediante un estudio realizado por Medicaid de 1992 a 1993, una prescripción del 60% de antibióticos en el resfriado común, lo cual concuerda con este estudio. Este hecho indica un abuso en la prescripción de antibióticos ya que la etiología de estos padecimientos es hasta en el 85% de etiología viral en el caso de las faringitis y hasta 95% de etiología viral en las rinofaringitis agudas, de acuerdo a lo establecido en las Guías Diagnósticoterapéuticas para el Médico Familiar del IMSS, en la Guía clínica para el diagnóstico, tratamiento y prevención de la infecciones respiratorias agudas del IMSS y estudios como el de Vicente y col., en Chile. En el cual se demostró por medio de estudios serológicos casi un 60% de positividad viral en las IRA. Es importante señalar que existe un mayor abuso en la prescripción de antibióticos en los casos de faringitis aguda que en los de rinofaringitis aguda, lo cual se puede deber a que el porcentaje de probabilidad de etiología viral es más bajo en el primero que en el segundo y porque la sintomatología es más inespecífica en la faringitis aguda. No existen estudio en los cuales se haya comparado el uso de antibióticos entre la rinofaringitis aguda y la faringitis aguda. Ferro y Leone comparan el uso de antibióticos en rinofaringitis aguda, amigdalitis aguda, bronquiolitis, otitis, neumonía, sinusitis y laringitis. Las infecciones respiratorias agudas en este estudio se presentaron con mayor frecuencia en los niños menores de 1 año (26.75%), seguido por el grupo de 1 año a 1 año 11/12 (22.65%) que en total suman un 49.4%, hecho que no concuerda con lo referido en las Guías Diagnóstico-terapéuticas para el Médico Familiar del IMSS y en la Guía clínica para el diagnóstico, tratamiento y prevención de la infecciones respiratorias agudas del IMSS en las que se señala que se presentan con mayor frecuencia entre los 2 y los 5 años. Este hecho quizá se deba a las características propias de la población adscrita a la UMF 222 que cuenta con un gran número de mujeres trabajadoras que no amamantan a sus hijos y que los llevan a las guarderías y a las características propias de esta ciudad que tiene un clima frío y es una zona industrial, que son factores de riesgo que favorecen la aparición de estos cuadros infecciosos como se menciona en el PAC de Medicina Familiar del Colegio Mexicano de Medicina Familiar, A.C. Sin embargo este hecho concuerda con el trabajo realizado por Ferro y Leone en Sao Paulo, Brasil quienes realizaron un estudio prospectivo en las guarderías de esta ciudad y encontraron una frecuencia del 66.3% de IRA en los menores de 2 años. Esto señala un punto importante dentro de los factores de riesgo para los menores de 5 años que es la permanencia en las guarderías. Existe un ligero predominio del género femenino (52.05%) sobre el género masculino (47.94%) que quizá este dado únicamente por el predominio de IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 derechohabientes femeninos ya que no existe ningún factor predisponente del género femenino para presentar infecciones de las vías respiratorias altas con mayor frecuencia. En los estudios revisados no se llevó a cabo un análisis por género, únicamente en el estudio de Ferro y Leone se hace referencia que de la población total de niños de las guarderías estudiadas el 51% eran del género femenino y el 49% del género masculino. Lo cual es similar a los porcentajes encontrados en este estudio. Los signos y síntomas observados, tanto en la rinofaringitis aguda (hiperemia, rinorrea y tos) como en la faringitis aguda (hiperemia faríngea y tos) coinciden con los descritos las Guías Diagnóstico-terapéuticas para el Médico Familiar del IMSS, en la Guía clínica para el diagnóstico, tratamiento y prevención de la infecciones respiratorias agudas del IMSS y en el artículo publicado por Jacobs, “Judicious use of antibiotics for common pediatric respiratory infections” en el 2000. , sin embargo en un número importante de pacientes no se describen en la nota médica las características de la rinorrea y la tos, además datos generales como el malestar general, hiporexia e irritabilidad no fueron consignados en la nota médica. Al comparar las características de la rinorrea con la prescripción de antibióticos, en este estudio se observa que al 66% de los pacientes en los cuales se reportó rinorrea hialina se le prescribió un antibiótico. Fagnan reportó este mismo hecho en el 69%. Si consideramos las características de la rinorrea como un dato que nos puede orientar hacia la decisión de prescribir o no un antibiótico como se describe en la Guías Diagnóstico-terapéuticas para el Médico Familiar del IMSS, en el estudio de Fagman titulado “Prescribing antibiotics for upper respiratory infections” y de acuerdo a las recomendaciones de la Academia Americana de Pediatría a las que hace referencia Jacobs, podemos considerar este hecho como un uso abusivo de los antibióticos. Por otro lado se observó que al 100% (26 pacientes) de los casos en que se reportó rinorrea verde se les prescribió un antibiótico. Sin embargo en la literatura se hace referencia de que este es un dato frecuente en el resfriado común y que no necesariamente es indicativo de prescripción de antibióticos. A menos que persista por más de 10 a 14 días. Jacobs refiere que 7 de cada 10 médicos familiares prescriben un antibiótico a los niños con rinorrea verde después del primer día de evolución. En este estudio no se pudo realizar una correlación entre a l rinorrea verde y el tiempo de evolución ya que existe un gran número de notas médicas en las cuales no se reportó el tiempo de evolución. Sin embargo en forma general podemos observar que sólo 10 pacientes de los casos de rinofaringitis aguda se reportó que acudieron después del 10º día de evolución y aún cuando todos ellos hubieran presentado rinorrea verde, existen 16 casos en los cuales no habría justificación. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Las infecciones agudas de las vías respiratorias altas tienen una evolución corta y generalmente se auto limitan en los primeros 4 días de evolución de acuerdo a lo descrito en las Guías Diagnóstico-terapéuticas para el Médico Familiar del IMSS, en la Guía clínica para el diagnóstico, tratamiento y prevención de la infecciones respiratorias agudas del IMSS, por Torroella en su libro de Pediatría y por la Asociación Americana de Pediatría. La mayoría de los pacientes (59%) en este estudio acudieron a consulta en los primeros 4 días de evolución y al 89% se le indicó un antibiótico. En el caso de la rinofaringitis aguda el 62% de los niños acudió a consulta en los primeros 4 días de evolución y al 69% se le indicó un antibiótico. En el caso de la faringitis aguda el 56% acudió a consulta en los primeros 4 días de evolución y al 90% se le prescribió antibiótico, lo cual apoya el hecho de que existe un abuso en la prescripción de antibióticos. En los estudios revisados no se llevó a cabo ninguna correlación entre los días de evolución del padecimiento y la prescripción antibióticos. Los antibióticos que con mayor frecuencia se indicaron en este estudio fueron la ampicilina en un 29.81%, la penicilina procaínica en 25.79%, la eritromicina en un 19.09% y el trimetroprim con sulfametoxazol en 14.40%. Estos datos no concuerdan con lo reportado en la literatura ya que se hace referencia que en los casos de IRA de etiología bacteriana el antibiótico de elección es la penicilina, se hace referencia a la amoxicilina y las cefalosporinas, sin embargo estas no forman parte del cuadro básico de medicamentos del IMSS, en caso de alergia a la penicilina la opción son los macrólidos de los cuales la eritromicina es la única que se encuentra dentro del cuadro básico. Cuando existe otitis media o sinusitis estará indicado el uso de trimetroprim con sulfametoxazol o la ampicilina. En el estudio realizado por Gutiérrez en México la frecuencia de antibióticos prescritos fue: penicilina benzatínica 54.7%, eritromicina en el 17.1% y ampicilina en el 14.8%. En el estudio realizado por Ferro y Leone los antibióticos más utilizados fueron ampicilina/amoxicilina en 98 casos, trimetroprim/sulfametoxazol 66 casos y en último lugar la penicilina en 12 casos. Como podemos observar el abuso en la prescripción de antibióticos no sólo radica en la decisión de dar o no un antibiótico sino también implica la elección que se hace de éste. En el estudio que presentamos es claro que existe un abuso en este sentido ya que se prescribió con mayor frecuencia la ampicilina y porque aunque en menor porcentaje también se prescribieron antibióticos como trimetroprim con sulfametoxazol, dicloxacilina y amikacina. CONCLUSIONES 1.- Existe un abuso en la prescripción de antibióticos en las infecciones de las vías respiratorias altas ya que el 79% de los pacientes recibió antibiótico como tratamiento. 2.- Se prescribieron antibióticos con mayor frecuencia en los casos de faringitis aguda que en la rinofaringitis aguda. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 3.- Las infecciones de las vías respiratorias altas fueron más frecuentes en los menores de 1 año. 4.- Existe un predominio del género femenino poco significativo. 5.- Los signos y síntomas más frecuentes en la rinofaringitis aguda son hiperemia faríngea, rinorrea hialina y tos productiva. 6.- Los signos y síntomas más frecuentes en la faringitis aguda son hiperemia faríngea, tos productiva y dolor faríngeo. 7.- Existe un gran número de notas médicas incompletas en las que no se anota la semiología de los datos clínicos ni el tiempo de evolución y son datos importantes para decidir sobre la prescripción de antibióticos. 8.- La mayoría de los pacientes acudieron a consulta en los primeros 4 días de evolución de su padecimiento lo cual indica que en la mayoría de los casos los médicos familiares tenemos la oportunidad de hacer un diagnóstico adecuado y ofrecer un tratamiento dirigido a la etiología propia de estos padecimientos. 9.- Las características de la rinorrea no es un dato clínico que se haya tomado en cuenta para decidir sobre la prescripción de antibióticos. 10.- El tiempo de evolución no fue un factor que se haya tomado en cuenta para decidir la prescripción de antibióticos. 11.- Los antibióticos que con mayor frecuencia se indicaron en las infecciones de las vías respiratorias altas fueron la ampicilina, penicilina procaínica, eritromicina y trimetroprim con sulfametoxazol. Siendo únicamente la penicilina y la eritromicina las indicadas para la rinofaringitis y faringitis de etiología bacteriana. REFERENCIAS BIBLIOGRÁFICAS 1.- Aceves Alvarado J. L. y col. Infecciones respiratorias agudas. En Aceves Alvarado J. L: y col. IMS S. Guías diagnóstico terapéuticas para el médico familiar. México, 1988; 5-14. 2.- Torroella J. M. Infecciones agudas de las vías respiratorias altas. En: Torroella J. M. Ed. Méndez Oteo. Pediatría. Méx. 1990; 281-291. 3.- Arnold, J. E. Infectious of the upper respiratory tract. En: Behrman, R.E., Kliegman R.M, Nelson, W.E., Vaughan, V.C., Ed. Philadelphia Saunders. Nelson textbook of pediatrics. Philadelphia, 1992; 1052-1061. 4.- Flores Hernández S, Trejo y Pérez J, Reyes Morales H, Pérez Cueva H, Galla rdo G. Guía clínica para el diagnóstico, tratamiento y prevención de las infecciones respiratorias agudas. Rev. Med. IMSS 2003; 41: S3-S14. 5.- Vicente M, Wu E, Carrasco L, Torrijas J, Massu M, Vildoso J, Cantos A, Huncke M, Slieve S, Alvear A. Detección viral en infecciones respiratorias agudas en niños hospitalizados: estudio serológico. Enfermedades Resp. Cir. Torac. 1988; 4(1): 10-14. 6.- Farfán Salazar G. Infecciones respiratorias agudas en niños menores de cinco años. En: Farfán Salazar G. Intersiste mas Editores. PAC MF-1 Colegio Mexicano de Medicina Familiar A. C. México 1999; 15-18. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 7.- Jacobs, R. Judicious use of antibiotics for common pediatric respiratory infections. The Pediatric Disease Journal. 2000; 19(9): 938-943. 8.- Guiscafre H, Muñoz O, Gutiérrez G. Normas para el tratamiento de las infecciones respiratorias agudas : propuesta de un esquema con base en el diagnóstico sindromático. Bol. Med. Hosp. Infant. Méx. 1987; 44 (1): 58-64. 9.- Schwartz R.H, Freij B. J, Ziai M, et al. Antimicrobial prescribing for acute purulent rhinitis in childrens : a survey of pediatricians and family practitioners. Pediatr. Infect. Dis. J. 1997; 16: 185-190. 10.- Calvo Rey C, Albañil Ballesteros R, Sánchez Méndez M.Y, Olivas Domínguez A. Patrones de prescripción de antibióticos en atención primaria. ¿Usamos racionalmente los antibióticos en pediatría? A. Esp Pediatr 2000; 52: 157-163. 11.- López Antuñamo F. J. Epidemiología de las infecciones respiratorias agudas en niños. Panorama Regional. En OPS/OMS. Publicación científica. Las condiciones de salud en las Américas. Washington, 1999; 1-25. 12.- Gutiérrez G, Martínez García M C, Guiscafré H, Gómez Carrillo G, Peniche A, Muñoz Hernández O. Encuesta sobre el uso de antimicrobianos en las infecciones respiratorias agudas en la población rural mexicana. Bol. Med. Hosp. Infant. 1986; 43(12): 761-768. 13.- Fagnan, L.J . Prescribing antibiotics for upper respiratory infections. The Journal of Family Practice 2000; 49(5): 415-417. 14- Bauchner H, Pelton S.I, Klein J. O. Padres, médicos y empleo de antibióticos. Pediatrics (ed. Esp.) 1999; 47: 79-85. 15.-Ferro L, Leone C, Terapéutica de las infecciones respiratorias agudas: problemas y desafíos en la mejora de las prescripciones pediátricas. Revista Panamericana de Salud Pública 2003; 13:129-143. 16.- Droste J. H, Wieringa M. H, Weyler J. J. Does the use of antibiotics in early chilhood increase the risk of astmma and allergic disease? Clinical and Experimental Allergy 2000; 30: 1547-1553. 17.- Gerber M. A. Resistencia de los estreptococos del grupo A a los antibióticos. Clin Ped Nort 1995; 3: 499-510. 18.- Levy S. B, Antibiotic availability and use; consequences to man and his enviromment. J. Clin Epidemiol. 1991 ;44: 835-875. 19.- Mainous, A.G, Hueston W.J, Clark J. R, Antibiotics and upper respiratory infection: Do some folks think there is a cure for the common cold? J Fam Pract. 1996; 42: 375-376. 20.- Malgar L. A, Valsecia M. C. Farmacología antimicrobiana. En Malgar L.A, Valsecia M. Ed. Facultad de Medicina. Farmacología Médica Vol. 3. Universidad Nacional del Nordeste. Madrid: 1999; 1-4. 21.- Montes de Oca Rosas D. y col. Enfermedades infecciosas y parasitarias. En Montes de Oca Rosas D. y col. IMSS. Cuadro básico de medicamentos. México, 2002; 1-49. ANEXOS IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 ANEXO 1 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 ANEXO 2 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 ANEXO 3 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 “ESTILO DE VIDA COMO FACTOR COADYUVANTE DE VAGINOSIS BACTERIANA EN MUJERES EN EDAD FÉRTIL DEL CENTRO DE SALUD URBANO “AMPLIACIÓN BENITO JUÁREZ”, MUNICIPIO DE TULTITLÁN, MÉXICO 2005-2006.” INTRODUCCIÓN El estilo de vi da es el conjunto de actividades que se realizan de manera cotidiana, y se adquieren por medio de la educación. Lo anterior sirve como base para la adquisición de la cultura, lo que involucra aspectos de costumbres, tradiciones, creencias, y hábitos pasados, y es lo que da el soporte a la interacción social de “yo”, “tú” y los “otros”. Ese conjunto de costumbres, tradiciones, creencias y hábitos inciden en la calidad de vida y son los reguladores para cada una de las situaciones de la vida cotidiana. La cultura influye para que todas y cada una de las personas obtengan un determinado desarrollo en función de la organización de su vida, y también, en función de la percepción que cada quien posea de su salud la cual esta directamente relacionada con su horizonte cultural. Esta percepción permite a dichas mujeres organizar sus hábitos higiénicos y construir sus costumbres alrededor de la sexualidad y pueden coadyuvar a la aparición de vaginosis, la cual es debida al desequilibrio en la flora vaginal normal, por diversos factores de riesgo y predisponentes. Gelbart Sm., Egon ME y Porto Leticia, mencionan cada uno de estos factores y sobre todo, cuales permiten a un microorganismo habitual u oportunista desarrollarse y volverse patógeno; no obstante, no definen con precisión cuáles factores pueden ser considerados como coadyuvantes. Incluso, al realizar revisión de la bibliografía nacional y estatal, no hay artículos o monografías que de manera concluyente los mencionen como tal; sólo en países como Colombia con Tamayo, Arango, Benjuumes, Argentina con Méndez Rivas, España con Porto Leticia, Estados Unidos con Egon, Lichtenstein, Reed y Tschoudomirova, han realizado investigaciones sobre factores de riesgo, presentes, predisponentes, más no en estilos de vida u otras actividades que de manera cotidiana sean concluyentemente referidos como coadyuvantes para presentación de vaginosis bacteriana; que además acompañe o predisponga a la mujer a enfermedades tales como enfermedad pélvica inflamatoria, endometritis posparto, displasia cervicouterina, parto prematura y esterilidad. El 90% de las mujeres con sintomatología padece vaginosis bacteriana y el 50% se presenta en quienes tienen actividades de riesgo; no obstante, el 5% de mujeres aparentemente sanas son asintomáticas. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Las mujeres embarazadas que han padecido vaginosis bacteriana tienen 40% de probabilidad de presentar complicaciones durante la gestación y en el puerperio; de ahí un eslabón más para prevenirla con anticipación. El diagnóstico es clínico y apoyado en exámenes complementarios. El tratamiento es individualizado, en algunos casos individual o dual (según se considere) y en base al microorganismo causal. PRÓLOGO A la vaginosis bacteriana a través del tiempo se le ha abordado desde el punto de vista biologicista, con enfoque hacia el organismo causal, cuadro clínico, medios de complementación diagnóstica, tratamiento, seguimiento y más aún, con repunte en la inmensa gama de antibioticoterapia para obtener en 3 días de medicamento con óvulos y en una sola toma vía oral, remita este tipo de patología. Y eso no es todo, hay también una variedad comercial hacia la llamada “higiene femenina” en los medios de comunicación, donde se aborda al público femenino con soluciones antisépticas o productos cosméticos que incrementan la incidencia de esta patología y obtener que se considere como parte de la vida diaria. El abordar a la vaginosis bacteriana desde la perspectiva de la identificación de factores coadyuvantes, puede generar un cambio en la percepción de esta entidad nosológica, ya que la mujer actual es más atenta hacia su persona debido a que por su rol biopsicosocial y económico no le puede permitir enfermarse, ya que le generaría ausentismo laboral y una merma a su ingreso económico en su necesaria lucha por satisfacer sus necesidades básicas. Al investigar los factores coadyuvantes la percepción de estas personas proveedoras, puede generar un cambio en la educación hacia esas actividades que de manera cotidiana realizan y que sin embargo no se percatan que no es normal y que es el puente entre el estar en un adecuado estado de bienestar y el de la enfermedad y si conocen como no cruzar ese puente, tendrán un camino menos tórpido para poder realizar y desarrollar todas y cada una de sus potencialidades de su vida diaria. El enfoque de la medicina de nuestro tiempo es en esencia un enfoque preventivo y un eslabón crítico en la atención de primer contacto con la población. Es importante el considerar que la mujer se encuentra en transición tanto social como económica, biológica, psicológica y espiritual; por lo que la presente investigación identificará los factores coadyuvantes para vaginosis bacteriana, y esto a la vez, generará nuevos caminos hacia hipótesis e investigaciones. AGRADECIMIENTOS IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 ÍNDICE Cap. TÍTULO INTRODUCCIÓN PRÓLOGO AGRADECIMIENTOS I.- MARCO TEÓRICO CONCEPTUAL……………………………………… I.1.- Definiciones………………………………………………………. I.2.- Concepto de desarrollo humano…………………………..…… I.3.- Necesidades humanas fundamentales……………………..… I.4.- Estilo de vida…………………………………….…………….… I.5.- Estilos de vida saludables……………………………………… I.6.- Determinantes del estilo de vida……………………………… I.7.- Factores influyentes en el estilo de vida……………………… I.7.1.- Factores transformables y no transformables… I.8.- Calidad de vida………………………………………………..… I.9.- Bienestares……………………………………….……………… I.9.1.- Bienestar mental……………………………………… I.9.2.- Bienestar emocional…………………………….…… I.9.3.- Bienestar social…………………………………..…… I.9.4.- Bienestar espiritual…………………………………… I.9.5.- Bienestar ocupacional…….…………………………. I.10.- Comportamientos saludables………………………..………. I.10.1.- Comportamientos de bienestar………………….… I.10.2.- Ejercicio físico…………………..…………………… I.10.3.- Recreación……………………………………..…… I.10.4.- Alimentación…………………..……………..……… I.10.5.- Control del estrés…………………………………… I.10.6.- Tabaquismo………………………….……………… I.10.7.- Higiene………………..……………………………… I.11.- Estilos de vida en el género femenino……………………… I.11.1.- Estilos de vida en la adolescencia……………..… I.11.2.- Estilos de vida en la mujer….……….………….… I.12.- Vaginosis bacteriana………………………………………… I.12.1.- Definición y etiología en vaginosis bacteriana..… Pág. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 I.12.2.- Epidemiología en vaginosis bacteriana…..……… I.12.3.- Factores en vaginosis bacteriana………………… I.12.3.- Cuadro clínico de vaginosis bacteriana………… I.12.4.- Diagnóstico de vaginosis bacteriana……….…… I.12.5.- Tratamiento de vaginosis bacteriana………….… II.- PLANTEAMIENTO DEL PROBLEMA…………………………….… II.1.- Argumentación………………………….……….………..….. II.2.- Pregunta de investigación……………………….……….…. III.- JUSTIFICACIONES.………………………………………………….. III.1.- Académica,…………………………….…………………….. III.2.- Investigación epidemiológica………………….…………… III.3.- Social……………………………………………………..….. III.4.- Científica………………………………….…………………… III.5.- Bioestadística…………………………………..……………. IV.- HIPÓTESIS……………………………………..………………….….. IV.1.- Elementos de la hipótesis………………………………… IV.1.1.- Unidades de observación………….……………… IV.1.2.- Variables…………………………….………..…… IV.1.2.1.-.Dependiente……….………………..….. IV.1.2.2.- Independiente.………………….......…….. IV.1.3.- Elementos lógicos o de enlace………............... V.- OBJETIVOS…………………………………………………….……… V.1.- General………………………………………………..……… V.2.- Específicos…………………………………………………… VI. MATERIAL Y MÉTODOS………………………………….…… VI.1.- Tipo de estudio…………………………………….… VI.2.- Límite de espacio……………………………..……… VI.3.- Diseño del estudio…………………………..……..… VI.4.- Operacionalización de variables…………….…… VI.5.- Universo de trabajo………………….……………… VI.5.1.- Criterios de inclusión………………………… VI.5.2.- Criterios de exclusión.....……………………. VI.6.- Instrumento de investigación………………………… VI.6.1.- Descripción………………………………….. VI.6.2.- Validación……………………………..……… VI.6.3.- Aplicación…………………………..………… VI.7.- Material……………………………..…………………… VI.8.- Métodos…………………………………………………… VI.9.- Límite de tiempo….………………………………..…… VI.10.- Diseño estadístico……………………………….…… IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 VII.- IMPLICACIONES ÉTICAS…………………………………… VIII.- ORGANIZACIÓN……………………………………………… IX.- RESULTADOS Y ANÁLISIS…………………………………. X.- CUADROS Y GRÁFICOS……………………………………... XI.- CONCLUSIONES…………………………………………….. XII.- SUGERENCIAS…………………………………………….. XIII.- RESUMEN…………………………………………………… XIV.- SUMMARY………………………………………………….. XV.- BIBLIOGRAFÍA……………………………………………… XVI.- ANEXOS……………………………………………………… IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 La Investigación como respuesta a las necesidades de Salud . Tema : Importancia de la Salud en México Siglo XXI . Autor : Dr. Lucas Margarito Garcia Rojas . INTRODUCCION . Si bien “la vida es una enfermedad incurable “ los deseos de prolongarla al limite y dotarla de calidad óptima han estado presentes siempre en los humanos y los médicos de todas las sociedades ,(1),buscando siempre el bienestar y la Salud Total de todos los seres humanos. Los riesgos para la vida,”la más poderosa de las flaquezas humanas “, según Moliere, algunos son permanentes en todo el ciclo vital y otros se acentúan en edades particulares . JUSTIFICACIONES . Para México en nuestro tiempo, los problemas de la Salud Pública se concentran en : • El número de nacimientos , • La desnutrición , • El alto nivel de enfermedades y defunciones prevenibles . • La ignorancia de la población sobre la existencia de programas de Medicina preventiva . OBJETIVOS: • • Hacer un estudio diagnóstico real sobre la importancia que se le da a la Salud en la población mexicana estudiada . Fomentar la divulgación de la importancia de la Medicina Preventiva para disminuir los riesgos de adquirir enfermedades . MATERIAL Y METODOS. Mediante la aplicación de cuestionario de encuesta de investigación multicentrica A población abierta que quiera participar , público en general en edades comprendidas desde los 10 años a los 70 años, entrevistados personalmente en IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 lugares comunes, escuelas secundarias, preparatorias, universitarios y enfermos y familiares de éstos , que se encuentren hospitalizados en instituciones de Salud . Para realizar el estudio, de forma aleatoria, transversal, para la recolección de datos se solicitó a los voluntarios llenaran la siguiente tabla : De la siguiente lista, numere por orden de importancia, el valor que considere más o menos importante, según su criterio: Educación D ISCUSION: Amistad Amor La comunicación,vinculo de unión y de aprendizaje en el hombre, nos permite Casa Identificarnos , disipar dudas y aclarar conceptos Coche Edad : y situaciones propias de cada Persona, grupo o nación . Dinero Dios Sexo : H M La Investigación, esencia misma del ser humano y de la ciencia, pilar del Familia Conocimiento,nos hace darnos cuenta de la problemática especifica o global Felicidad Ocupación : Por resolver y lograr la superación completa del hombre. Internet Libertad La Salud, estado de bienestar bio-psico-social , es un bien que sólo se busca Música Cuando se siente estar en riesgo de perderse. Negocio Comentario o Sugerencia : Placer Las tres entidades, de por si, implican la coexistencia de múltiples formas de Poder Interrelación, y, por lo tanto, su aplicación no está exenta de fallas . Salud Seguridad Suerte Televisión Trabajo Videojuegos DISCUSION: La Comunicación, capacidad única casi exclusiva, IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Para lograr los objetivos propuestos en la presente investigación ,se solicitó el apoyo de instituciones de educación superior, concretamente a nivel del T.E.S.T. y de la U.V.M. sin embargo no hubo aceptación e incluso existió impedimento para su realización (no se permitió la comunicación ) . En general, la población de muestra se mostró accesible y coopera dora, aunque algunas personas argum entaron ignorancia (dijeron no saber leer) y no quisieron participar en el estudio. Los niños y jóvenes se mostraron accesibles y cooperaron incluso en mayor grado puesto que hicieron criticas y sugerencias importantes. R E S U L T A D O S : Se encuestaron 100 personas , 60 mujeres y 40 hombres, de entre a 60 años , de estrato sociocultural medio, y se obtuvieron los siguientes datos : Grupo de Jóvenes : Concepto Porcentaje DIOS FAMILIA AMOR 16 FELICIDAD 15 AMISTAD 14 EDUCACIÓN 13 COCHE 13 SALUD 11 CASA 10 DINERO 8 Concepto DIOS FAMILIA AMOR FELICIDAD DINERO CASA COCHE SALUD LIBERTAD TRABAJO PORCENTAJE 15 12 6 6 6 6 6 5 5 4 CONCLUSIONES: 53 29 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 La Investigación es un medio útil que nos permite conocer en profundidad el grado de crecimiento y desarrollo de una población determinada. Debe ser un proceso continuo, que vaya a la par con un mundo en constante cambio y renovación,que sirva para el mejoramiento completo de la humanidad. La juventud es campo fértil que se constituye en un buen parámetro de análisis del medio y con proyección a futuro. Los adultos son más resistentes al cambio pero sus respuestas más Difusas y complejas. La Salud sólo es importante en la medida en que se tiene o se está En riesgo de perder, en el presente estudio se observó que para la - -Población estudiada como muestra, existen otras prioridades que les – Preocupan más. Sin embargo, hay otros valores que no se toman en cuenta, como la seguridad y el trabajo,que en el presente estudio ocuparon los últimos lugares en la escala. RESUMEN: Se analiza la importancia que tiene la Salud dentro de una escala de Valores , mediante encuesta abierta al público en general y jóvenes estudiantes, para evaluar de un modo directo el estado actual que se Tiene sobre dicho parámetro en México del Siglo XXI . Se considera como estudio preliminar susceptible de mejorar a la vez trata de abrir espacios de comunicación para ulteriores investigaciones, hacer reflexionar a la gente sobre su código de valores personales y sus prioridades,como forma de crear conciencia y fomentar el entendimiento pleno entre los hombres, aclarando sus dudas en lo posible, e indicando la existencia de medios e instituciones que se ocupan de la prevención y conservación de su salud . Sin Salud la vida es más difícil y sin Salud los demás Valores no tienen importancia ni se disfruta la VIDA. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÒN EN SALUD “LA INVESTIGACIÒN COMO RESPUSTA A LAS NECESIDADES DE SALUD” TITULO: INDICADORES Y ESTÀNDARES PARA MEDIR LA CALIDAD EN LOS PROCEDIMIENTOS DE ENFERMERÌA. HOSPITAL GENERAL “DR. NICOLAS SAN JUAN” DE LA CIUDAD DE TOLUCA, 2005 Responsables de la investigación: . . M.en A.S.E. Marìa de Lourdes Garcìa Hernàndez Dra. Enf. Beatriz arana Gòmez Colaboradoras en la Investigaciòn : . M. en A.S.E. Alicia Gutiérrez Lòpez . M. en A.S.E. Yolanda Hernàndez Ortega . M. en A.S.E. Cristina salvador Martìnez . Lic. Enf. Yesenia Garcìa Zepeda Tesistas P. Lic. Enf. Yeni Ramìrez Rosales P. Lic. Enf. Jéssica Belen Rojas P. Lic. Enf. Verónica Salvador Gutiérrez P. Lic. Enf. Ana Rosa Gonzàlez Gòmez P. Lic. Enf. Orlando Àlvarez Martìnez P. Lic. Enf. Melina Garcìa Linares P. Lic. Enf. Elizabet Flores Ruiz P. Lic. Enf. Verônica Flores Hernàndez El sector salud ha realizado esfuerzos por establecer y desarrollar indicadores y estándares de calidad, que permitan el desarrollo de los cuidados de enfermería. Sin embargo, hasta el momento existen resultados inconsistentes y son pocos los indicadores incorporados a programas de mejora de la calidad en la atención de enfermería. Por ello, se decidió realizar el estudio presentado, a fin de sustentar las bases para incorporar la cultura de medición de la calidad en el personal de enfermería y establecer los indicadores y estándares del proceso de atención; con el fin de facilitar la supervisión operativa del cuidado de enfermería y la evaluación sistematizada de los servicios, lo cual permitirá identificar rápidamente errores humanos y signos de alarma; redundando en la disminución de los costos y beneficio en la salud de la población usuaria. El objetivo general de la investigación fue identificar los indicadores y estándares para medir la calidad de los procedimientos del personal de Enfermería que labora en el IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Hospital General Toluca “Dr. Nicolás San Juan” y los objetivos específicos: conocer los procedimientos de enfermería que proporcionan las enfermeras que laboran en el Hospital General Toluca “Dr. Nicolás San Juan” en cada uno de los servicios, establecer los indicadores y estándares de calidad de los procedimientos de enfermería que realizan las enfermeras del Hospital General Toluca “Dr. Nicolás San Juan” en cada uno de los servicios y validar los indicadores y estándares de calidad de los procedimientos proporcionados por el personal de enfermería del Hospital General Toluca “Dr. Nicolás San Juan”. Para la validación de los instrumentos utilizados en la identificación de los indicadores y estándares para medir la calidad se utilizó la técnica Delphi o juicio de expertos. Detectando al final del estudio que hay procedimientos que pueden agilizarse y pasos en el procedimiento que pueden obviarse logrando el ahorro de tiempo y material, así como la satisfacción del usuario. INTRODUCCION En México, en Julio de 2003, la Comisión Interinstitucional de Enfermería (CIE) a través de la Secretaría de Salud (SS), definió como prioridad evaluar el cuidado del Servicio de Enfermería. La evaluación de las condiciones de eficiencia es un procedimiento administrativo con el cual se mide la calidad potencial de los servicios, con un modelo normativo que se considera óptimo para atender con eficiencia las necesidades de salud de una población. La actual gestión gubernamental instituyó la Cruzada Nacional por la Calidad de los Servicios de Salud, y estableció iniciar el desarrollo del proyecto “evaluación de la calidad de los servicios de enfermería” donde se definirán los indicadores y estándares de calidad de los procedimientos. Por lo tanto, se elaboró la presente investigación con la cual se validaron los indicadores y estándares para medir la calidad del cuidado de enfermería, en base a la teoría de sistemas y con el fin de establecer un programa de mejora continua través de este modelo. En el presente informe se dan a conocer los resultados del proyecto de investigación titulado Indicadores y Estándares para medir la Calidad de los Procedimientos de Enfermería. Hospital General “Dr. Nicolás San Juan” de la Ciudad de Toluca, 2005; abarcando los meses de Agosto del 2005 a Agosto de 2006. Justificación IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 En el Sector Salud, al igual que en el resto de las dependencias gubernamentales, se han realizado esfuerzos por implantar y desarrollar indicadores y estándares de calidad, que permitan el desarrollo de los cuidados de enfermería, existiendo hasta el momento resultados inconsistentes. No se cuenta con indicadores incorporados a programas de mejora de la calidad en la atención de enfermería que contemple la realización de mejores servicios. Por lo tanto, es importante identificar los indicadores de calidad de los servicios de enfermería de las enfermeras que laboran en el Hospital General Dr, Nicolás San Juan de Toluca con el fin de apoyar a sustentar las bases para incorporar la cultura de la medición de la calidad en el personal de enfermería y establecer los estándares del proceso de atención; los cuales servirán a la supervisión operativa del cuidado de enfermería y la evaluación sistematizada de los servicios, redundando en la disminución de los costos de atención y el aumento en la satisfacción del paciente; influyendo así en la competitividad del país. PLANTEAMIENTO DEL PROBLEMA El desarrollo de nuevas tecnologías y la tendencia hacia los nuevos cambios del sistema de salud hacen necesaria la reestructuración de los sistemas de producción. Por otro lado, se encuentran los problemas inherentes al sistema de salud entre los que destacan: los procedimientos ineficaces, los costos de producción, incentivos inadecuados que fomentan más la cantidad que la calidad del trabajo, y el deterioro de la calidad de la asistencia, entre otros. La Secretaría de Salud, a través de la Coordinación de la Calidad del Cuidado en Noviembre de 2000, estableció un Programa de Mejora Continua en el desarrollo de técnicas y procedimientos con el fin de detectar desviaciones en las actividades específicas de enfermería e implementar estrategias para el mejoramiento continuo de la Calidad de Atención de Enfermería. El objetivo de este programa es establecer y determinar Indicadores de Calidad con el fin de contar con un instrumento que permita medir la calidad en forma continua y objetiva el desempeño de los procedimientos y el control de los puntos críticos en el desarrollo de la atención de los pacientes. Hasta el momento el Instituto Nacional de Cardiología cuenta con diez indicadores establecidos en la institución y la Comisión Interinstitucional de Enfermería ha establecido tres. Es importante precisar que, para la evaluación de la atención de enfermería, es necesario desarrollar un lenguaje común que permita comunicar lo estudiado. El problema fundamental es que en nuestro medio no se cuenta con los indicadores que precisen una evaluación bajo un modelo de atención de calidad en los pacientes. Además, el cuidado de Enfermería es muy complejo y cambia de un lugar a otro en razón del tipo de institución y su normatividad. Por lo anterior, es importante identificar ¿cuáles son los indicadores de calidad de los servicios de enfermería en el Hospital General Toluca “Dr. Nicolás San Juan”? IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 OBJETIVOS OBJETIVO GENERAL Identificar los indicadores y estándares para medir la calidad del cuidado de Enfermería de calidad de los servicios de enfermería que ofertan las enfermeras del Hospital General “Dr. Nicolás San Juan” de la Ciudad de Toluca. Objetivos específicos Se Identificarán los cuidados de enfermería que proporcionan las enfermeras por servicio. Se conocerán los procedimientos de los cuidados de enfermería que proporcionan las enfermeras por servicio, teniendo en cuenta los principios de enfermería. Se establecerán los indicadores de calidad de los procedimientos de los servicios de enfermería por área de atención. Se estandarizarán y validarán los indicadores de calidad de los procedimientos del servicio de enfermería. Se establecerá un modelo de indicadores y estándares para medir la calidad de los procedimientos de los servicios de enfermería por áreas de atención en el Hospital General “Dr. Nicolás San Juan. Se propondrá un Modelo de mejora continua de los servicios de enfermería a través de un modelo de indicadores y estándares de calidad en el HNSJ. Metodología Diseño metodológico: El trabajo de investigación será un estudio transversal y descriptivo, también se considera de evaluación orientada a la implementación de un modelo de calidad para la atención del cuidado de enfermería. se reali zará de acuerdo con las siguientes fases: 1. Fase teórica: este trabajo se iniciará con la revisión bibliohemerográfica en diferentes fuentes como son: bibliotecas, hemerotecas y medios electrónicos. 2. Fase empírica: ésta se realizará en tres etapas. En la primera, se identificarán los cuidados de enfermería por servicio y los procedimientos reales de IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 acuerdo a los recursos humanos y financieros de la institución, tomando en cuenta los principios de enfermería y las patologías de los pacientes por servicio. En la segunda, se establecerán los indicadores y estándares que guían la atención de enfermería hacia la calidad se estandarizaran y se validarán estadísticamente. En la tercera, se aplicarán los indicadores y estándares para medir la calidad de la atención en los servicios de enfermería y posteriormente proponer un modelo de mejora continua del servicio de enfermería a través de un modelo de indicadores y estándares de calidad. PROCEDIMIENTO: Para establecer los indicadores se revisaron los postulados y principios científicos de enfermería de los autores mas relevantes en el área de enfermería, incluyendo bibliografía mexicana, sin embargo se decidió, basarse en las necesidades de supervivencia de Richard Kalish por tratarse de un esquema fácil de identificar, quedando el siguiente listado: 1.- Alimentación; los procedimientos de la alimentación son: por vía oral, instalación de sonda nasogástrica, alimentación por sonda nasogástrica, irrigación de sonda nasogástrica, extracción de sonda nasogástrica, preparación de nutrición parenteral, y administración de nutrición parenteral. 2.- Oxigenación; los procedimientos son: administración de oxígeno por cánula nasal, mascarilla, tienda de oxígeno o casco cefálico, ventilación mecánica y aspiración de secreciones endotraqueales. 3.- Equilibrio Hídrico; el procedimiento de balance hidroelectrolitico. 4.- Eliminación; los procedimientos son: medición de diuresis, enema, y medición de drenes quirúrgicos. 5.- Signos vitales; los procedimientos son: tensión arterial, pulso, respiración y temperatura axilar. 6.- Sueño – descanso; el procedimiento es atención del individuo en la inducción y conservación del sueño. 7.- Control del dolor; los procedimientos son: valoración del dolor y farmacoterapia (vía oral y vía intravenosa). Dando un total de 24 procedimientos; por lo tanto se elaboraron 24 instrumentos con un promedio de 28 items distribuidos en tres tipos de estándares e indicadores: 1.- Estándares e indicadores de estructura con 8 items. 2.- Estándares e indicadores de proceso con 16 items en promedio por cada procedimiento. 3.- Estándares e indicadores de resultado con 4 items. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Los cuales fueron estructurados a través referencias bibliomerográficas actualizadas; posteriormente se llevaron acabo cuatro re visiones por siete expertos en la práctica clínica y seis en la teórica. Se realizaron las correcciones pertinentes para llevar acabo la primera validación de los estándares e indicadores, la cual se realizó mediante la técnica DELPHI, en la cual se consideraron a 25 expertas, de las cuales una fue eliminada por no cumplir con los requisitos de validez. De las 24 restantes el 66.7 % ostentaba el grado de licenciadas en enfermería, 20.8% fueron especialistas en el área, 8.3% grado de maestría y 4.2% enfermeras generales (Ver cuadro 1). Los estándares e indicadores de estructura que se consideraron fueron: nombre del servicio, antigüedad laboral y en el servicio, nivel académico, diagnóstico de enfermería, diagnóstico médico, tipo de usuario, material y equipo. La primera validación arrojó los siguientes datos de los porcentajes obtenidos se observa que el 65 % de los indicadores propuestos al decir de los expertos son esenciales de conocerse antes de iniciar el procedimiento; el 3% de las expertas consideran que dos indicadores deben ser revisados, –nombre del servicio y nivel académico- debido a que les generó confusión, 2% sugirió omitir tres indicadores, –nivel académico, tipo de usuario y material y equipo-, ya que éstos no son de relevancia para realizar el procedimiento, el 1% de las expertas sugiere anexar un indicador más, sin embargo, no lo especificaron en el instrumento y el 29% no contestó. En resumen el 65% de las expertas considera que los indicadores de –diagnóstico médico, diagnóstico de enfermería y tipo de usuario- son esenciales para otorgar una atención de calidad, el 3% refiere que no aplican –nombre del servicio, antigüedad laboral, antigüedad en el servicio y nivel académico- puesto que no necesitan ser conocidos para realizar el procedimiento; el 2% menciona que se deben de omitir nombre del servicio, antigüedad laboral, antigüedad en el servicio, nivel académico y tipo de usuario- debido a que no intervienen para proporcionar el cuidado; el 1% índica que se debe de anexar el servicio de consulta externa (Ver cuadro 2). La necesidad de alimentación se cubre con 7 procedimientos los cuales son: Alimentación por vía bucal, la cual cuenta con 15 indicadores. De las 24 expertas el 79% considera que son “aplicables” ya que se llevan acabo los indicadores que lo componen; el 11% infiere que el indicador 14 que se refiere a que si la enfermera ayuda al usuario después de la alimentación en el lavado de manos e higiene bucal, contestaron que, “no aplica”, debido a que las costumbres de los usuarios intervienen en dicha actividad, y un 2% creé que se debe “omitir” el paso 6 -la enfermera ofrece facilidades al usuario para que orine y se lave las manos-, ya que no se efectúa (Ver cuadro 3). El procedimiento de Inserción, colocación y fijación de sonda nasogástrica se integra con 25 indicadores. El 78% de las expertas que participaron opinan que todos los IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 indicadores son “aplicables”, un 2% indica que “no aplica” el paso numero 6 en donde menciona si la enfermera ayuda al usuario asumir la posición de Fowler con almohadas, por falta de material (Ver cuadro 4). El procedimiento de alimentación por sonda nasogástrica cuenta con 17 indicadores. El 79% de las expertas cree que “aplican” los indicadores de este procedimiento, un 2% contestó que el indicador -la enfermera incrementa la alimentación gradualmente-; “no aplica” ya que no es la enfermera la que decide que se aumente o disminuya la dosis, y otro 2% expresa que se puede “omitir” el paso que refiere -la enfermera ausculta los ruidos intestinales- ya que no se realiza (Ver cuadro 5). En el procedimiento Irrigación de sonda nasogástrica, con 10 indicadores. El 80% de los indicadores son “aplicables”, el 2% de las expertas en el paso numero 10 -la enfermera vuelve a conectar la sonda nasogástrica al drenaje o a la succiónmencionan que “no aplica” puesto que no es necesario conectar al drenaje, y otro 2% opina que debe de “omitir” el indicador la enfermera dobla u ocluye la sonda cerca del drenaje pues no se efectúa (Ver cuadro 6). Extracción de la sonda nasogástrica con 11 indicadores. El 79% de las expertas mencionan que todos los indicadores son ”aplicables”, un 2% opina que “no aplica”, respecto a que si -la enfermera limpia las fosas nasales del usuario- y el 1% opina que se debe “omitir” -la enfermera explica al usuario al procedimiento-, no efectuaron comentario (Ver cuadro 7). Preparación de mezclas de nutrición parenteral con 21 indicadores. El 78% refiere que si “aplican” ya que los indicadores del procedimiento se llevan acabo y el 1% en los indicadores -la enfermera traslada en mesa Pasteur la nutrición parenteral, cubre con campos estériles y mantiene refrigerada la solución-, refieren “no aplica”, ya que no se cuenta con el material suficiente para realizar esta actividad (Ver cuadro 8). La Administración de nutrición parenteral compuesta por 16 indicadores de los cuales el 81 % son “aplicables”, el 2% manifiesto que “no aplica” el paso la enfermera coloca la conexión IV en bomba de infusión ya que no siempre se cuenta con este equipo, y el 1% opina que debe de “omitir” la enfermera retira la solución de nutrición parenteral de la nevera una hora antes de la utilización, ya que esta se prepara y se utiliza de inmediato (Ver cuadro 9). Los procedimientos básicos en la oxigenoterapia son: administración de oxígeno por cánula nasal, mascarilla, casco cefálico, ventilación mecánica y aspiración de secreciones endotraqueales. El procedimiento de cánula nasal consta de 13 indicadores según la bibliografía consultada de los cuales el 93.3% de las expertas los considera “aplicables”, ya que están escritos en forma y orden correctos y no necesitan ser modificados. Los pasos 2, IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 4, 5, 7 ,9, 10 y 13 que equivalen al 5.5 % de los mismos fueron catalogados como “no aplicables”, ya que las expertas consideraron que tienen algún término confuso que necesitan ser modificados, por ejemplo; invertir el orden de las preguntas 7 y 8, la pregunta 9 que se refiere a la colocación de la cánula nasal, mencionan que medir la distancia no es indispensable, ya que sólo se colocan a la entrada de los orificios nasales y ésto no ha ocasionado alteraciones en la mucosa nasal, el paso 13 se considera como “no aplicable” debido a que el cuidado de las narinas se proporciona una vez por turno; el resto de los pasos no específica la modificación en el instrumento. El 0.9% de las expertas consideran que se debe “anexar” a las preguntas 3, 12 y 13 la evaluación del estado de conciencia, mantiene la vía aérea permeable, enseñar técnicas de respiración adecuada y evaluar la respuesta a la oxigenoterapia. Una experta menciona “omitir” el paso 7 debido a que el humidificador no se membreta con la fecha actual. (Ver cuadro 10) El procedimiento de mascarilla estuvo constituido de 17 indicadores de los cuales el 92% de las expertas consideran que son “aplicables”; el 7.6% como “no aplicables” debido al exceso de trabajo por parte de las enfermeras, no se -realiza masaje en las zonas de presión de la mascarilla, ni vigilan que se esté oxigenando adecuadamente, así como, no se membreta el humidificador-; el 0.2% de las expertas considera “omitir” el indicador 17 ya que no es indispensable y una experta menciona anexar un paso , sin embargo no lo especifica en el instrumento. (Ver cuadro 11) El término de tienda de oxígeno, se sustituyó por casco cefálico, ya que más del 90% mencionaron que ese término era inusual. En el procedimiento de casco cefálico se consideraron el 95.1% de los indicadores como “aplicables”; el 2.7% como “no aplicables” debido a que no se cuenta con el equipo necesario y por la falta de personal no se cambian de posición a los usuarios y no se mide el perímetro abdominal; el 1.0% de las expertas considera que se deben “omitir” los pasos 2, 3, 4 y 7 debido a que en la práctica no son indispensables. El 1.2% mencionaron que se deben anexar algunos pasos, sin embargo no lo plasmaron en el instrumento. (Ver cuadro 12) El procedimiento de ventilación mecánica se constituyó de 21 indicadores de los cuales el 84.5% son “aplicables” en base a la técnica Delphi; el 9.7% fueron considerados como “no aplicables” por que el encargado directo de los límites y/o manejo de las alarmas de los ventiladores queda a cargo de los médicos responsable y/o servicio de inhaloterapia, lo cual no es una actividad específica de enfermería, además no se cuenta con el material suficiente. El 4.2% de las expertas considera apropiado “anexar” en el indicador 14 que también se debe verificar la temperatura y en el indicador 20 que la fijación depende del aditamento utilizado. El 1.6% fueron considerados como que se deben “omitir”, ya que en la práctica no son indispensables. (Ver cuadro 13) Se anexo el procedimiento de aspiración de secreciones, debido a la importancia que tiene el mantener la vía aérea permeable, para un adecuado funcionamiento de los dispositivos utilizados en la oxigenoterapia. El procedimiento de aspiración de IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 secreciones se compone de 23 indicadores de los cuales el 91.1% son “aplicables” en base al juicio a expertas, el 6.0% se consideraron como “no aplicables” por la falta de tiempo o por la escasez de material; el 0.9% de las expertas infiere que se deben “omitir” los indicadores 1, 2, 4, 9 y 11 por no considerarlos indispensables. El 2.0% de las expertas consideraron que se debe “ane xar” algún paso, sin embargo, no lo especificaron en el instrumento. (Ver cuadro 14) De la Necesidad de Equilibrio Hídrico se deriva el procedimiento de Balance del Equilibrio de Líquidos en el que se establecieron 12 indicadores, de los cuales el 87% de los expertos menciona que los pasos o indicadores “aplican”, es decir, que son correctos y no necesitan ser modificados, el 4% de ellos “no aplican”, ya que tienen algún término confuso o bien necesita ser modificado, el 1% considera que se debe omitir, debido a que no es indispensable (Ver cuadro 15). La Necesidad de Eliminación, cuenta con tres procedimientos; el procedimiento de Enema, se constituyó con 21 indicadores, de los cuales el 81% de los expertos considera que los indicadores si “aplican”, ya que están escritos en forma y orden correcto por lo que no es necesario que se modifiquen, mientras el 2% menciona que “no aplican”, porque tienen términos confusos y necesitan ser modificados, el 1% se debe “omitir”, pues no se requieren (Ver cuadro 16). Los indicadores del procedimiento de Medición de líquido drenado a través de drenes quirúrgicos, según la bibliografía consultada, son 20, de acuerdo al juicio de expertos el 82% menciona que si “aplican”, esto quiere decir que son correctos y no necesitan ser modificados, el 6% dice que “no aplican”, debido a que tienen términos confusos o bien necesita ser modificado, el 1% que se debe “omitir” ya que no son indispensables que se consideren en el instrumento (Ver cuadro17 ). El procedimiento de Medición de Diuresis se elaboró con 11 indicadores, de los cuales, el 81% de los expertos dicen que “todos los indicadores aplican”, no necesitan ser modificados, un 4% de los expertos refiere que “no aplica”, ya que tienen términos confusos y necesitan ser modificados, el 2% menciona que se debe “omitir” el indicador 6, porque no lo consideran indispensable para llevar a cabo el procedimiento. (Ver cuadro 18 ). En cuanto a los signos vitales los estándares de proceso se encuentra la toma de presión arterial que la técnica consta de 14 pasos. El 81% de las expertas indica que “si aplican” todos los indicadores del procedimiento y “no aplican” los indicadores 3,7,9 y 12, ya que refieren que el equipo no se encuentra en buenas condiciones o no cuenta con uno fijo en su servicio; además de no ser necesario repetir el procedimiento sólo en caso de tener duda y se debe de insuflar el mercurio hasta 180 – 200 mg/Hg. ó dependiendo del diagnóstico del usuario. Así como “anexar” que si en caso de alguna anomalía en las cifras tensionales avisarle a la enfermera o medico a cargo. (Ver cuadro 19) IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Respecto a la toma de pulso la bibliografía marca 14 indicadores. El 81% de las expertas indican que “si aplican” todos los indicadores del procedimiento y “no aplican” los indicador 4 por que refieren que no se coloca al cliente en posición supina, ni se debe de cruzar su brazo sólo se debe de colocar en una posición cómoda; en la pregunta 5 menciona sólo colocar los dedos medio e índice sobre la arteria, respecto al indicador 8 se ha adoptado contar en 15 segundos y multiplicarlo por 4 debido a la falta de personal y el exceso de trabajo además de ahorrar tiempo; en el indicador 13 mencionan que no se debe de informar de los hallazgos al cliente o familiar y si tienen duda deber ser el médico el encargado. (Ver cuadro 20) Referente a la toma de Temperatura la bibliografía refiere 13 indicadores. El 77% de las enfermeras marcan que “si aplican” todos los indicadores del procedimiento y “no aplican” los indicadores; 3 ya que menciona que no se lavan las manos de cliente a cliente por la ubicación de cada uno de éstos y sólo lo realiza cuando termina con todos los que le asignaron; en el indicador 7, no se debe de limpiar la axila del usuario con su ropa si no con una torund a; en el indicador 9 refieren que por falta de tiempo sólo dejan de 1 a 2 minutos el termómetro en la axila. (Ver cuadro 21) Respecto a la toma de la Respiración la técnica marca 10 indicadores. El 81% de las expertas refiere que “si aplican” todos los indicadores del procedimiento y “no aplican” los indicadores 5 y 8, debido a que les generó confusión y mencionan que se lleva acabo mediante la observación de los movimientos toráxicos además de sólo contar durante 15 segundos y multiplicarlo por 4 por habilidad y falta de tiempo. (Ver cuadro 22) Los estándares de proceso para la necesidad de sueño-descanso de acuerdo a la bibliografía y a la opinión de expertas fueron 12 indicadores. En éstos indicadores de manera general se observó que el 76.7 % de las expertas mencionaron que todos los indicadores son “aplicables” para dar un cuidado de calidad; 41.7% especifican que el paso ocho referente a planear actividades físicas y mentales durante el día para el usuario “no aplica” ya que éste les generó confusión y sugieren que se replantee; 4.2 % establece que es necesario omitir alguno de los indicadores y un mismo porcentaje al anterior sugiere incluir un indicador más (Ver cuadro23 ). En los estándares de proceso para cubrir la necesidad de control del dolor fueron 13. En los cuales de manera global se identificó que el 85.8% refieren que todos los indicadores “son aplicables” para proporcionar el cuidado al usuario; 12.5% sugiere que se replanteé el indicador tres relativo a si la enfermera emplea parte de su tiempo para escuchar al usuario para saber si presenta dolor un porcentaje semejante al anterior no realizó ninguna observación a los indicadores y 8.3% de ellas indica que habría que omitir uno de los indicadores establecidos ya que aunque se mencione en la bibliografía, en la práctica laboral no se realiza (Ver cuadro 24). IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Para los indicadores de proceso en la administración y ministración de medicamentos por vía intravenosa (IV) fueron18. En ellos se observó que 84.3% de los indicadores son “aplicables”, 16.7% sugiere omitir el indicador ocho relacionado con cubrir el ámpula y romper ésta en dirección opuesta a la enfermera, 8.3% sugiere que se revise y replanteé un indicador (Ver cuadro 25). En los indicadores de proceso para la administración y ministración de medicamentos vía oral fueron 15. Los resultados obtenidos fueron los siguientes: el 89.7% refieren que los indicadores propuestos “aplican” , 8.3% no contestó; éste mismo porcentaje indica de igual manera que en los anteriores procedimientos se revisen y replanteen algunos indicadores, 4.2% menciona que se omita algún indicador, este mismo porcentaje señalan que se agregue otro indicador. (Ver cuadro 26) Para los estándares de resultado se establecieron cuatro indicadores, entre estos están; si la enfermera proporciona información y preparación psicológica, si tarda en proporcionar la atención, si el usuario se sintió cómodo y seguro con el cuidado proporcionado y si la enfermera realizó una evaluación del procedimiento. El 74% de las expertas refiere que los indicadores son aplicables para cubrir las necesidades de supervivencia, el 8% indica que no aplica el primer indicador, ya que por el exceso de trabajo no se permite tener un mayor contacto con el usuario, el 4% sugiere omitir el indicador dos, pues la atención para el usuario y / o familiar siempre será urgente, el 1% recomienda anexar el indicador referente a la presentación de la enfermera con el usuario. En resumen el 70% considera que los cuatro indicadores son indispensables para evaluar la calidad de la atención proporcionada; el 4% indica que no aplican los tres primeros indicadores por que los términos empleados les genera confusión; el 1% refiere que los dos primeros indicadores se deben de omitir debido a que consideran que no intervienen para evaluar la calidad de los procedimientos; éste mismo porcentaje menciona que se anexe un indicador más que se considera importante (Ver cuadro 27). Con esta primera medición se pudo obtener la validación por juicio de expertos del 70% de los indicadores; por lo tanto se realizará una segunda validación con el fin de validar el 30% restante. RESULTADOS DE LA SEGUNDA VALIDACIÓN Para esta segunda validación y tomando en cuenta los resultados obtenidos de la primera, el número de instrumentos se redujo de 24 a 22, mencionando las causas más adelante. Empleando la técnica Delphi, los instrumentos se enviaron a 25 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 expertas, de las cuales sólo 20 entregaron su paquete de cuestionarios en tiempo y forma, firmando el oficio de aprobación y validación a juicio de expertos, siendo éstos los máximos que exige la técnica. En cuanto a los resultados de los indicadores y estándares de estructura, el 72% de las expertas opina que los indicadores aplican, destacando entre éstos el diagnóstico médico, de enfermería y tipo de usuario; el 15% refiere que el indicador de -tiempo asignado y el de antigüedad laboral- no aplican; y el 1% menciona que el indicador de material y equipo- se debe de omitir (ver cuadro 1). Para los indicadores y estándares de proceso se realizaron cambios a los instrumentos de la necesidad de alimentación, de siete que eran, dos de ellos se fusionaron en uno, ya que son parte de un mismo procedimiento, por lo anterior, en la segunda validación se tomaron cinco instrumentos, también se realizaron cambios de redacción y se eliminaron algunos pasos que se consideraron innecesarios. El procedimiento de alimentación por vía oral se constituyó por 14 indicadores; el 87% de las expertas indica que son “aplicables” y un 2% opina que “no aplica” destacando el indicador de -la enfermera ayuda al usuario después de la ingesta de comida con el aseo de manos y bucal- haciendo referencia que las costumbres del usuario difieren con éste indicador. Para el procedimiento de instalación de una sonda nasogástrica son 21 indicadores. El 81% opina que son “aplicables” y un 3% considera que el indicador ocho -la enfermera coloca una compresa sobre el pecho del usuario- “no aplica” pues no se realiza por falta de material. En alimentación por sonda nasogástrica se consideraron 13 indicadores, 88% de las expertas contestó que son “aplicables” los indicadores que forman este procedimiento ya que se llevan a cabo, y un 2% respondió que el indicador cuatro -la enfermera ausculta ruidos intestinales- “no aplica”, por las múltiples actividades de la enfermera, por lo que no se realiza. En el procedimiento para la preparación de mezclas de nutrición parenteral un 85% opina que son “aplicables” los indicadores que forman este procedimiento; en la ministración de nutrición parenteral son “aplicables” un 84% de los indicadores . La necesidad de oxigenación se cubrió con cinco procedimientos. En el procedimiento de la administración de oxígeno por puntas nasales, el instrumento consta de 18 indicadores, de los cuales, el 98% de las expertas consideran que los indicadores son “aplicables”, puesto que el proceso contiene los pasos y orden necesarios para llevar a cabo el procedimiento. El 2% refiere que “no aplica” el indicador de -principio científico-limpieza de la narinas-, ya que sólo se realiza por turno; por lo que deben reeplantearse. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Para el procedimiento de administración de oxígeno por mascarilla, se realizó un instrumento de 23 indicadores. El 97% comenta que las preguntas planteadas son acordes al procedimiento, por tener un orden y estructura adecuada; el 2% manifiesta que existen algunos aspectos que deben modificarse –retirar la mascarilla cada dos horas- por –retirar la mascarilla por turno- y -valorar constantemente signos y síntomas de intoxicación por oxígeno, dióxido de carbono y helio- ya que ésto es una actividad exclusiva de los médicos y se realiza por gasometría arterial, por lo que “no aplican”, el 1% opina omitir las preguntas dos -al principio científi co- y cinco -colocación de agua en el humidificador-. El instrumento empleado en el procedimiento de administración de oxígeno por casco cefálico consta de 17 items, de los cuales, el 97% refiere que los pasos empleados son “aplicables” y el 3% restante estima conveniente reestructurar algunos pasos, por ejemplo, cambiar la palabra -apoyo psicológico- por -apoyo emocional-, además de establecer que la posición del usuario depende de su estado de salud. En el procedimiento de la ventilación mecánica se aplicó un instrumento de 24 preguntas de acuerdo a la bibliografía. Los resultados obtenidos fueron que el 99% de las expertas indica que el procedimiento tiene orden y está bien estructurado, por lo que se considera adecuado, el 1% menciona reeplantear algunos aspectos, dentro de los que se encuentra la pregunta 11; dicha pregunta está dirigida a la intervención de la enfermera en el ajuste de alarmas y parámetros del ventilador, ya que lo realiza el médico. La aspiración de secreciones es indispensable, ya que el procedimiento determina una adecuada oxigenación y por ende una aplicación de oxígeno eficiente, el 99.4% de las expertas considera los pasos adecuados para la aplicación del procedimiento; el 0.2% refiere que se debe reeplantear la pregunta 11 -la enfermera coloca guantes y cubrebocas- para agregar -el uso de lentes-. La pregunta 8 -la enfermera abre el equipo y paquetes con técnica estéril- ya que consideran inadecuada por la escasez de material. El 0.4% restante sugiere omitir -el principio científico y el uso de la solución antiséptica para la aspiración de secreciones-, ya que no se utiliza. La necesidad de equilibrio hídrico contiene el procedimiento de balance del equilibrio de líquidos en el que se establecieron 11 pasos, de los cuales el 94% de los expertos menciona que los indicadores “aplican”, es decir que son correctos y no necesitan ser modificados, el 1% “no aplica”, ya que tienen algún término confuso o bien necesita ser modificado. En cuanto a la necesidad de eliminación cuenta con tres procedimientos: en el procedimiento de enema, tiene 22 pasos, de los cuales el 93% considera que los indicadores si “aplican”, que están escritos en forma y orden correcto y no es necesario IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 que se modifique, mientras que el 2% menciona que “no aplica” la altura para ministrar el enema, refiriendo que la altura indicada es de un metro . El nombre del procedimiento de medición de líquido drenado a través de drenes quirúrgicos, para efectos prácticos, en la segunda validación, se cambio a Medición de drenes quirúrgicos, ya que el término resulta más acorde para las expertas; según la bibliografía consultada, los pasos de este procedimiento son 19; de acuerdo al juicio de expertos el 94% de los indicadores “aplica”, esto quiere decir que son correctos y no necesitan ser modificados, el 1% de los expertos dice que “no aplica”, debido a que tienen términos confusos o bien necesita ser modificado. En el procedimiento de medición de diuresis se encuentran nueve pasos, de los cuales, el 93% refieren que todos los indicadores “aplican”, es decir, están escritos correctamente y no necesitan ser modificados, un 2% opina que “no aplica” el paso seis ya que tienen términos confusos -contenedor graduado- y necesita ser modificado por -bolsa recolectora- y el paso 2 -principios científicos- por que se realiza rutinariamente. En cuanto a los signos vitales, dentro de los estándares de proceso se encuentran: para el procedimiento en la toma de presión arterial, un 94% de las expertas en forma general, considera que son aplicables ya que se lleva acabo la técnica que consta de 15 pasos. Y el 1% considera que la pregunta 12 -en caso de duda la enfermera repite el procedimiento para confirmar los valores obtenidos después de 15 minutos del procedimiento inicial-, mencionaron que “no aplica” debido a que en ocasiones se hace de inmediato o se pide apoyo a otra compañera de enfermería o médico para corroborar las cifras en ambos brazos y esperar un máximo de 5 minutos para volver a tomarla. Respecto a la toma de la respiración, la técnica marca 10 pasos. El 91.5% refiere que “aplican” todos los indicadores que conforman el procedimiento; el 3% indica que las preguntas cuatro y seis “no aplican” debido a que no siempre depende de la condición del paciente y se toma con el estetoscopio no con el brazo a nivel del diafragma del usuario, además de valorarla en otra posición y siempre se realiza por 15 segundos y se multiplica por cuatro; el 0.5% refiere “omitir” el paso cinco -la enfermera coloca el brazo del usuario sobre el tórax o directamente su mano a nivel del diafragma-. Referente al procedimiento de toma de temperatura axilar fueron 15 pasos. Los resultados obtenidos fueron los siguientes: el 95% marca que “aplican” los indicadores propuestos por lo que no hubo observaciones. Respecto a los indicadores de proceso en la toma de pulso, fueron 13 pasos. El 92% de las enfermeras, de manera global identificó que “aplican” todos los pasos del procedimiento; 1% mencionó que la pregunta siete sólo se necesita contar durante 15 segundos y multiplicarlo por cuatro, en lugar de contar durante un minuto, el 2% sugiere IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 anexar en la pregunta seis –pulpejos- y en la 12 –avisar a la encargada de servicio y/o médico de los hallazgos obtenidos-. En los indicadores para la atención del individuo en el sueño -descanso, los cuales son 11; el 90.5% señala que todos los indicadores “aplican” al proporcionar la atención, el 6.3% menciona que el indicador ocho – la enfermera emplea métodos que favorezcan el sueño individual (ejemplo: lectura tranquila, música suave, masaje, baño con agua tibia, etc)- “no aplica”, ya que pese a que esté documentado en la bibliografía, la infraestructura de ciertos hospitales no permite se lleve a cabo; 0.5% refiere que se puede “omitir” el indicador ocho, es decir, en la práctica laboral no se realiza quizá por la falta de recursos materiales y estructura de la habitación del usuario. Para los indicadores de proceso en la valoración del dolor en el usuario son 15; de acuerdo a las observaciones realizadas el 96% puntualiza que todos los indicadores son “aplicables”, es decir, se llevan a cabo en la práctica laboral por lo tanto, ninguno de éstos se pueden descartar en el cuidado; el 0.7 % sugiere “omitir” el indicador seis y 12 -pregunta al usuario sobre el momento de inicio, duración y frecuencia con la que se presenta el dolor y ministración de medicamentos analgésicos de acuerdo a indicaciones médicas- ya que en el paso uno se hace referencia sobre la valoración y es aquí donde se pregunta el paso seis, en cuanto al paso 12 sugiere incluirlo en el paso 11 el cual se refiere a proporcionar tratamientos para controlar el dolor, el 0.3% indica que el indicador ocho -uso de escalas de valoración del dolor- “no aplica” ya que se puede unir con el paso uno, el cual se refiere a valoración del usuario. Para los indicadores en la ministración y administración de medicamentos vía intravenosa, el 96.9% concluyó que los 16 indicadores establecidos se realizan en la práctica al realizar el procedimiento, 2.5% está de acuerdo en que el indicador ocho “no aplica” -coloca una gasa pequeña alrededor del cuello de la ámpula y rompe éste en dirección opuesta a ella extrayendo la dosis indicada- ya que, debido a la falta de material se han recurrido a técnicas alternativas. Con respecto a los indicadores para la ministración y administración de medicamentos vía oral, 94.3% de las expertas ha validado los 15 indicadores establecidos; 1.7% menciona que “no aplican” los indicadores siete y 10 -corta con algún dispositivo la medicación que necesite ser dividida (por ejemplo: pastillas) e identifica al usuario preguntándole su nombre y apellidos, verificando su brazalete y/o tarjeta de identificación- ya que los hospitales no cuentan con éste dispositivo por lo que la enfermera recurre a otra técnica; con respecto al indicador 10 éste se puede unir con el indicador nueve(ver cuadro 2). En los indicadores y estándares de resultado, el 88% de las expertas refiere que los indicadores que los integran aplican; y el 3% menciona que el indicador de -proporcionó información acerca del procedimiento- “no aplica” (ver cuadro 3). IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 CONCLUSIONES ♣ De acuerdo a los cambios realizados en el proyecto, los instrumentos se elevaron de cuatro a veinticuatro. ♣ La primera y segunda validación de los 24 instrumentos por las expertas a través de la técnica Delphi; tardo tres meses. ♣ La muestra de estudio cambió de 129 a 109. ♣ De acuerdo a los cambios realizados en el proyecto y al número de instrumentos los temas de tesis quedaron de la siguiente manera: Indicadores y estándares que miden la calidad de los procedimientos de enfermería para satisfacer la necesidad de alimentación del usuario en el Hospital General Dr. Nicolás San Juan, Toluca; 2006. Indicadores y estándares que miden la calidad de los procedimientos de enfermería en la oxigenoterapia; Hospital General Toluca, Dr. Nicolás San Juan”. Enero 2006-Enero 2007. Indicadores y estándares que miden la calidad de los procedimientos de enfermería para satisfacer las necesidades de equilibrio hidroelectrolítico y eliminación del usuario, Hospital General Dr. Nicolás San Juan, Toluca 2006. Indicadores y estándares para medir la calidad de los procedimientos de enfermería en la toma de signos vitales del usuario, en el Hospital General Dr. Nicolás San Juan, Toluca; 2006-2007. Indicadores y estándares para medir la calidad de los procedimientos de enfermería al cubrir la necesidad de sueño-descanso y control del dolor en el usuario; Hospital Dr. Nicolás San Juan, Toluca, 2006. ♣ Se agregó un tema nuevo derivados del proyecto de investigación: IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Procedimientos que proporcionan las enfermeras en los servicios de ginecobstetricia y neonatología, Hospital General Toluca Dr. Nicolás San Juan, 2006. § Ahora se cuenta con estándares e indicadores de calidad para el servicio de Enfermería en el Hospital General Toluca “Dr. Nicolás San Juan”, validados por expertas y estadísticamente las siguiente fase y continuidad de esta investigación es la aplicación de dichos estándares e indicadores a fin de medir la calidad proporcionada por el personal en cada uno de los servicios y turnos ANEXOS CUADRO 1 GRADO ACADÉMICO DE LAS EXPERTAS QUE APLICAN EL CUIDADO DE ENFERMERÍA GRADO ACADÉMICO NÚMERO PORCENTAJE Maestría 2 8.3 Especialistas 5 20.8 Licenciatura 16 66.7 Enfermeras generales 1 4.2 TOTAL 24 100 Fuente: Datos obtenidos de las cédulas aplicadas mediante la técnica DELPHI, 2006. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 CUADRO 2 PRIMERA VALID ACIÓN DE LOS ESTÁNDARES E INDICADORES DE ESTRUCTURA PARA CUBRIR LAS NECESIDADES DE SUPERVIVENCIA VARIABLE APLICA Nombre del 386 servicio 67 % NO APLICA OMITIR 17 6 3% ANEXAR NO CONTESTÓ TOTA L 1% 12 2% 155 27% 576 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Antigüedad 329 laboral 58 % 52 8% 23 4% - - 172 30% 576 Antigüedad en el 343 servicio 60 % 36 6% 24 4% - - 174 30% 576 Nivel académico 374 65 % 17 3% 12 2% - - 172 30% 576 Dx. de 402 enfermería 70 % - - - - - - 174 30% 576 Dx. médico 408 71 % - - - - - - 168 29% 576 Tipo usuario de 390 68 % - - 12 2% - - 174 30% 576 Material equipo y 366 64 % 24 4% 12 2% - - 174 30% 576 299 8 65 % 146 3% 89 2% 12 1% 1363 29% 4608 TOTAL Fuente: Datos obtenidos de las cédulas aplicadas mediante la técnica DELPHI, 2006. CUADRO 3 PRIMERA VALIDACIÓN DE LOS ESTÁNDARES E INDICADORES DEL PROCEDIMIENTO ALIMENTACIÓN POR VÍA BUCAL DE PROCESO IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 NO CONT ESTO N o. % TOTAL N o. % VARIABLES APLICA NO APLICA OMITIR La enfermera (o) Realiza valoración al 1 usuario Identifica los principios 2 científicos Se lava las manos antes 3 del procedimiento Ofrece un ambiente 4 limpio Vigila que la dieta sea la 5 indicada Indica que orine y lava 6 las manos Coloca en posición para 7 alimentación 8 Coloca la dieta al alcance Da tiempo suficiente para 9 la ingesta 1 Ayuda a comer si esta 0 imposibilitado 1 1 Observa las reacciones 1 Retira la bandeja y deja 2 limpio 1 Informa, registra las 3 reacciones 1 Ayuda después en el 4 lavado 1 Coloca en posición 5 cómoda No. % No. % No. % ANEX AR N o. % 20 83 - - - - - - 4 17 24 6.6 20 83 - - - - - - 4 17 24 6.6 20 83 - - - - - - 4 17 24 6.6 19 79 1 4 - - - - 4 17 24 6.6 19 79 1 4 - - - - 4 17 24 6.6 16 67 2 8 2 8 - - 4 17 24 6.6 20 20 83 83 - - - - - - 4 4 17 17 24 6.6 24 6.6 20 83 - - - - - - 4 17 24 6.6 18 75 2 8 - - - - 4 17 24 6.6 19 79 1 4 - - - - 4 17 24 6.6 19 79 1 4 - - - - 4 17 24 6.6 20 83 - - - - - - 4 17 24 6.6 17 70 3 13 - - - - 4 17 24 6.6 20 83 - - - - - - 4 17 TOTAL 287 79 11 3 2 1 - - 60 17 24 6.6 36 0 100 Fuente: Datos obtenidos de las cédulas aplicadas mediante la técnica DELPHI, 2006. CUADRO 4 PRIMERA VALIDACIÓN DE LOS ESTÁNDARES E INDICADORES DE PROCESO DEL PROCEDIMIENTO INSERCIÓN, COLOCACIÓN Y FIJACIÓN DE SONDA NASOGÁSTRICA IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 VARIABLES APLICA NO APLICA OMITIR La enfermera (o) Realiza valoración al 1 usuario Identifica los principios 2 científicos Explica en detalle el 3 procedimiento Se lava las manos antes 4 de preparar el material Organiza el material al 5 lado de la cama Ayuda al usuario a 6 asumir la posición Fowler Coloca la toalla del baño sobre el pecho del 7 usuario Se coloca al lado 8 derecho de la cama Indica al usuario que se 9 relaje 1 Determina la longitud de 0 la sonda 1 Corta una tira de 1 esparadrapo 1 Prepara la sonda 2 lubricándola 1 Se lava las manos y 3 calza los guantes 1 Advierte al usuario que la 4 inserción va a comenzar 1 Inclina la cabeza del 5 usuario 1 Pide al usuario que 6 degluta 1 No fuerza la sonda si 7 encuentra resistencia 1 8 Revisa la colocación 1 Aplica tintura de benjuí No. % No. % No. % NO ANEX CONT AR ESTO N N o. % o. % 19 79 - - - - - - 5 21 24 19 79 - - - - - - 5 21 24 19 79 - - - - - - 5 21 24 19 79 - - - - - - 5 21 24 19 79 - - - - - - 5 21 24 18 75 1 4 - 8 - - 5 21 24 19 79 - - - - - - 5 21 24 TOTAL N o. % 4 4 4 4 4 4 4 19 79 - - - - - - 5 21 24 19 79 - - - - - - 5 21 24 18 79 1 4 - - - - 5 21 24 19 79 - - - - - - 5 21 24 19 79 - - - - - - 5 21 24 19 79 - - - - - - 5 21 24 19 79 - - - - - - 5 21 24 18 75 1 4 - - - - 5 21 24 18 75 1 4 - - - - 5 21 24 19 79 - - - - - - 5 21 24 18 75 1 4 - - - - 5 21 24 18 75 1 4 - - - - 5 21 4 4 4 4 4 4 4 4 4 4 4 24 4 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 9 2 0 2 1 2 2 2 3 2 4 2 5 19 Asegura la sonda Obtiene una radiografía 19 de abdomen Ofrece cuidados de 18 higiene oral Se que da a hablar con el 18 usuario 79 - - - - - - 5 21 24 79 - - - - - - 5 21 24 70 1 4 - 5 21 24 83 1 4 - - - - 5 21 24 19 Se quita los guantes Registra el tipo de sonda 18 insertada 79 - - - - - - 5 21 24 75 1 4 - - - - 5 21 24 - 4 4 4 4 4 4 12 60 TOTAL 466 78 9 2 - - 5 20 0 100 Fuente: Datos obtenidos de las cédulas aplicadas mediante la técnica DELPHI, 2006. CUADRO 5 PRIMERA VALIDACIÓN DE LOS ESTÁNDARES E INDICADORES DE PROCESO DEL PROCEDIMIENTO ALIMENTACIÓN POR SONDA NASOGÁSTRICA NO CONT ESTO N o. % TOTAL N o. % VARIABLES APLICA NO APLICA OMITIR La enfermera (o) Realiza valoración al 1 usuario Identifica los principios 2 científicos Se lava y calza los 3 guantes Ausculta ruidos 4 intestinales Verifica prescripción, 5 formula, 6 Prepara la bolsa y el tubo No. % No. % No. % ANEX AR N o. % 19 79 1 4 - - - - 4 17 24 6.2 20 83 - - - - - - 4 17 24 6.2 19 79 1 4 - - - - 4 17 24 6.2 15 62 1 4 4 17 - - 4 17 24 6.2 19 19 79 79 - - 1 1 4 4 - - 4 4 17 17 24 6.2 24 6.2 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Explica el procedimiento 7 el usuario Coloca en fowler o eleva 8 30° Verifica colocación de 9 SNG 1 0 Inicia alimentación 1 Ocluye el extremo de la 1 sonda 1 Administra agua a través 2 de la sonda 1 3 Enjuaga con agua tibia Incrementa la 1 alimentación 4 gradualmente 1 Hace permanecer fowler 5 o 30° 1 6 Registra el procedimiento TOTAL 19 79 - - 1 4 - - 4 17 24 6.2 20 83 - - - - - - 4 17 24 6.2 20 83 - - - - - - 4 17 24 6.2 20 83 - - - - - - 4 17 24 6.2 20 83 - - - - - - 4 17 24 6.2 20 83 - - - - - - 4 17 24 6.2 19 79 1 4 - - - - 4 17 24 6.2 17 71 2 8 1 4 - - 4 17 24 6.2 20 83 - - - - - - 4 17 24 6.2 20 83 - - - - - - 4 17 24 6.2 38 306 79 6 2 8 2 - - 64 17 4 100 Fuente: Datos obtenidos de las cédulas aplicadas mediante la técnica DELPHI, 2006. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 CUADRO 6 PRIMERA VALIDACIÓN DE LOS ESTÁNDARES E INDICADORES DE PROCESO DEL PROCEDIMIENTO IRRIGACIÓN DE UNA SONDA NASOGÁSTRICA NO CONT ESTO N o. % TOTAL N o. % VARIABLES APLICA NO APLICA OMITIR La enfermera (o) Realiza valoración al 1 usuario Identifica los principios 2 científicos Se lava las manos antes 3 del procedimiento Verifica la colocación de 4 la sonda Succiona 30 ml de 5 solución salina 6 Dobla u ocluye la sonda Inserta la punta de la jeringa de irrigación en el 7 extremo de la sonda NG Si encuentra resistencia, revisa que no haya 8 dobleces Después de introducir la 9 solución salina, 1 Vuelve a conectar la 0 sonda 1 Registrar el 1 procedimiento No. % No. % No. % ANEX AR N o. % 20 83 - - - - - - 4 17 24 9 20 83 - - - - - - 4 17 24 9 20 83 - - - - - - 4 17 24 9 19 79 1 4 - - - - 4 17 24 9 19 16 79 67 1 2 4 8 2 8 - - 4 4 17 17 24 9 24 20 83 - - - - - - 4 17 24 9 20 83 - - - - - - 4 17 24 9 20 83 - - - - - - 4 17 24 9 18 75 2 8 - - - - 4 17 24 9 20 79 - - - - - - 4 17 24 9 26 TOTAL 212 80 6 2 2 1 - - 44 17 4 100 Fuente: Datos obtenidos de las cédulas aplicadas mediante la técnica DELPHI, 2006. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 CUADRO 7 PRIMERA VALIDACIÓN DE LOS ESTÁNDARES E INDICADORES DE PROCESO DEL PROCEDIMIENT O EXTRACCIÓN DE LA SONDA NASOGÁSTRICA NO CONT ESTO N o. % VARIABLES APLICA NO APLICA OMITIR La enfermera (o) Realiza valoración al 1 usuario Identifica los principios 2 científicos Se lava las manos y 3 calza los guantes Coloca una toalla bajo el 4 mentón del usuario Desconecta la sonda NG 5 de la bolsa de drenaje, No. % No. % No. % ANEX AR N o. % 79 - - - - - - 5 79 - - - - - - 5 79 - - - - - - 5 79 - - - - - 5 79 - - - - - 5 19 19 19 19 19 - 21 21 21 21 21 TOTAL N o. % 24 9 24 9 24 9 24 9 24 9 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 6 7 quita la cinta adhesiva del puente de la nariz Explica el procedimiento al usuario Da al usuario un pañuelo desechable Tira de la sonda constante y suavemente Desecha la sonda 8 9 1 0 Limpia las fosas nasales 1 11 Registra los 1 procedimientos 16 67 2 8 2 8 - - 5 20 83 - - - - - - 5 20 19 83 79 - - - - - - 5 5 18 75 2 8 - - - - 5 20 83 - - - - - 5 - 21 21 21 21 21 24 24 9 24 9 24 9 24 9 21 24 9 26 TOTAL 208 79 4 2 2 1 - - 50 18 4 100 Fuente: Datos obtenidos de las cédula s aplicadas mediante la técnica DELPHI, 2006. CUADRO 8 PRIMERA VALIDACIÓN DE LOS ESTÁNDARES E INDICADORES DEL PROCEDIMIENTO PREPARACIÓN DE MEZCLAS DE NP DE PROCESO IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 VARIABLES APLICA NO APLICA OMITIR - No. % - ANEX AR N o. % - - La enfermera (o) 1 Realiza valoración al 1 usuario 2 Identifica los principios 2 científicos 3 Revisa la formula 3 prescrita 4 4 Elabora membretes 5 Revisa caducidad e 5 integridad 6 Cepilla con jabón 6 germinicida 7 Inicia cepillado 7 haciendo énfasis 8 Vierte frascos en 8 solución antiséptica 9 Retira exceso de 9 solución 1 10 Con uniforme 0 quirúrgico completo 1 11 Sigue orden en 1 adición de sustancias 1 12 Utiliza 1 jeringa por 2 cada medicamento 1 13 Después de adición 3 agita la solución 1 14 Coloca el equipo para 4 bomba 1 15 Sella la unión del 5 frasco 16 Cubre la unión del 1 equipo insertado hacia el 6 usuario 1 17 Coloca membretes a 7 la NP 1 18 Traslada la NP y 8 cubre 1 19 Mantiene NP en 9 refrigeración No. % No. % 19 79 19 79 19 19 79 79 19 79 18 75 19 79 19 79 19 79 - - - - - 18 75 1 4 - - 19 79 - - - 19 79 - - 19 79 - 19 79 18 - 5 21 5 21 5 5 21 21 5 21 5 21 5 21 5 21 - 5 21 - - 5 21 - - - 5 21 - - - - 5 21 - - - - - 5 21 - - - - - - 5 21 75 1 4 - - - - 5 21 18 75 1 4 - - - - 5 21 19 79 - - - - - - 5 21 18 75 1 4 - - - - 5 21 18 75 1 4 - - - - 5 21 1 - - NO CONT ESTO N o. % 4 - - TOTAL N o. % 24 24 4.7 4.7 24 4.7 24 4.7 24 24 24 24 24 24 24 24 24 24 24 4.7 4.7 4.7 4.7 4.7 4.7 4.7 4.7 4.7 4.7 4.7 24 4.7 24 24 24 4.7 4.7 4.7 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 2 0 2 1 20 Recoge material y equipo 19 21 Limpia área de preparación 19 79 - - - - - - 5 21 24 4.7 24 5 21 4.7 10 50 TOTAL 393 78 6 1 - - 5 21 4 100 Fuente: Datos obtenidos de las cédulas aplicadas mediante la técnica DELPHI, 2006. 79 - - - - - - CUADRO 9 PRIMERA VALIDACIÓN DE LOS ESTÁNDARES E INDICADORES DE PROCESO DEL PROCEDIMIENTO ADMINISTRACIÓN DE NUTRICIÓN PARENTERAL VARIABLES APLICA NO APLICA OMITIR La enfermera (o) Realiza valoración al 1 usuario Identifica los principios 2 científicos Identifica si puede recibir 3 NP Explica el objetivo de la 4 NP Se coloca cubreboca, 5 realiza lavado mecánico No. % No. % No. % NO ANEX CONT AR ESTO N N o. % o. % 20 83 - - - - - - 4 17 24 6.2 18 75 1 4 1 4 - - 4 17 24 6.2 18 75 2 8 - - - - 4 17 24 6.2 19 79 2 8 - - 3 13 24 6.2 20 83 - - - - 4 17 24 6.2 - - TOTAL N o. % IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 6 7 8 9 1 0 1 1 1 2 1 3 1 4 1 5 1 6 y se coloca guantes estériles Retira la solución NP de la nevera 1 hora antes de utilizar y compara ingredientes Inspecciona la solución de NP Conecta la solución a la conexión P IV Coloca la IV en bomba de infusión Purga la conexión IV Protege los sitios de conexión Regula y vigila la velocidad Monitoriza y mantiene permeable Monitoriza signos vitales cada 4 horas Vigila que NP no este más 24 horas 16 Registra el procedimiento 19 79 - - 1 4 - - 4 17 24 6.2 20 83 - - - - - - 4 17 24 6.2 20 83 - - - - - - 4 17 24 6.2 18 75 2 8 - - - - 4 17 24 6.2 19 79 1 4 - - - - 4 17 24 6.2 20 83 - - - - - - 4 17 24 6.2 19 79 - - 1 4 - - 4 17 24 6.2 20 83 - - - - - - 4 17 24 6.2 18 75 1 4 1 4 - - 4 17 24 6.2 20 83 - - - - - - 4 17 24 6.2 20 83 - - - - - - 4 17 24 6.2 38 TOTAL 308 81 9 2 4 1 - - 63 16 4 100 Fuente: Datos obtenidos de las cédulas aplicadas mediante la técnica DELPHI, 2006. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 CUADRO 10 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 PRIMERA VALIDACIÓN DE LOS ESTÁNDARES E INDICADORES DE PROCESO DEL PROCEDIMIENTO ADMINISTRACIÓN DE OXIGENO POR CÁNULA NASAL APLICA NO APLICA OMITIR ANEX AR La enfermera (o) No. % No. % No % % 1 24 - - - - 20 10 0 83 N o - 4 - - 23 96 - 16. 6 - - - VARIABLE 2 3 4 5 6 7 8 9 1 0 1 1 1 2 1 3 Realiza valoración a l cliente Menciona el principio científico Valora constantemente signos y síntomas de dificultad respiratoria e hipoxia Explica el procedimiento al cliente y solicita su colaboración aunque no responda a estímulos Se lava las manos antes de iniciar el procedimiento Conecta con eficacia el equipo a la fuente de O2 Coloca agua en el humidificador hasta la marca adecuada y lo membreta con la fecha actual Corrobora que el equipo que utilizara funcione adecuadamente Coloca las puntas de la cánula a una distancia < de 1.25cm aproximadamente de los orificios nasales del cliente Suministra lentamente la corriente de O2 y ajusta el flujo según las indicaciones médicas Ajusta la cánula a la cabeza del cliente Deja cómodo al cliente 22 92 2 8.3 - - TOTAL - NO CONT ESTO N % o - - - - - 24 1 4. 2 - - 24 - - - No % 24 7. 6 7. 6 7. 6 - 24 23 96 1 4.2 - - - - - - 24 24 10 0 83 - - - - - - - - 24 3 12. 5 1 4.2 - - - - 24 20 7. 6 7. 6 7. 6 7. 6 24 21 10 0 - 87. 5 3 - - - - - - - 24 7. 6 12. 5 - - - - - - 24 7. 6 23 24 23 Proporciona cuidados a las 20 narinas del cliente cada 4 a 6 horas TOTAL 29 1 96 1 4.2 - - - - - - 24 10 0 96 - - - - - - - - 24 - - - - 1 - - 24 83 3 12. 5 - - 1 4. 2 4. 2 - - 24 93. 3 17 5.5 1 0.3 3 0. 9 - - 312 7. 6 7. 6 7. 6 7. 6 10 0 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Fuente: Datos obtenidos de las cédulas aplicadas mediante la técnica DELPHI, 2006. CUADRO 11 PRIMERA VALIDACIÓN DE LOS ESTÁNDARES E INDICADORES DEL PROCEDIMIENTO APLICACIÓN DE OXIGENO POR MASCARILLA APLICA NO APLICA OMITIR ANEXA R No. % 22 91. 6 20 83 No. % 2 8.3 No - % - No - - VARIABLE La enfermera (o) 1 Realiza valoración al cliente 2 3 Menciona el principio científico Valora signos vitales, estado 22 respiratorio y nivel de conciencia del cliente 91. 6 4 2 16. 6 8.3 - DE PROCESO TOTAL % - NO CONTE STO No % - - - - - 24 - - - - 24 No. 24 % 5. 8 5. 8 5. 8 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 4 5 6 7 8 9 1 0 1 1 1 2 1 3 1 4 1 5 1 6 1 7 Explica el procedimiento al cliente y solicita su colaboración aunque no responda a estímulos Se lava las manos antes de iniciar el procedimiento Conecta con eficacia el equipo a la fuente de O2 Coloca agua en el humidificador hasta la marca adecuada y lo membreta con la fecha actual Elige el tamaño y tipo de mascarilla adecuada al cliente, según sus necesidades e indicaciones médicas Coloca en posición semifowler o fowler al cliente Activa el flujo de oxígeno lentamente; si se utiliza una bolsa con reservorio, ésta se infla previamente Corrobora que el equipo que utilizará funcione adecuadamente Coloca y ajusta la mascarilla a la cara del cliente, de la nariz hacia la boca Suministra lentamente la corriente de O2 y ajusta el flujo según las indicaciones médicas Permanece con el cliente hasta que se sienta tranquilo con la mascarilla Retira la mascarilla c/2 hrs; si la condición del cliente lo permite; para asear y dar masaje en las zonas de presión Deja cómodo al cliente 23 96 1 4.2 - - - - - - 24 5. 8 23 96 1 4.2 - - - - - - 24 23 96 1 4.2 - - - - - - 24 21 87. 5 3 12. 5 - - - - - 24 5. 8 5. 8 5. 8 23 96 1 4.2 - - - - - - 24 5. 8 22 2 8.3 - - - - - - 24 23 91. 6 96 1 4.2 - - - - - - 24 5. 8 5. 8 23 96 1 4.2 - - - - - - 24 5. 8 23 96 1 4.2 - - - - - - 24 5. 8 23 96 1 4.2 - - - - - - 24 5. 8 21 87. 5 3 12. 5 - - - - - 24 5. 8 20 83 4 16. 6 - - - - - 24 5. 8 22 91. 6 87. 5 2 8.3 - - - - - - 24 1 4.2 1 4. 2 1 4. 2 - - 24 5. 8 5. 8 Valora constantemente signos 21 y síntomas de intoxicación por O2, CO2 y Helio IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 TOTAL 37 92 31 7.6 1 0. 1 0. 408 5 2 2 Fuente: Datos obtenidos de las cédulas aplicadas mediante la técnica DELPHI, 2006. 10 0 CUADRO 12 PRIMERA VALIDACIÓN DE LOS ESTÁNDARES E INDICADORES DE PROCESO DEL PROCEDIMIENTO ADMINISTRACIÓN DE OXIGENO POR CASCO CEFÁLICO APLICA NO APLICA OMITIR ANEX AR La enfermera (o) No. % No. % No % % 1 24 10 0 91. 6 91. 6 - - - - N o - 1 4.2 1 4.2 - - 1 4.2 1 4. 2 - - 1 4.2 1 4.2 - - - - 23 91. 6 96 1 4.2 - - - - - - 23 96 - - - - 1 4. - - VARIABLE 2 3 4 5 6 Realiza valoración al cliente Menciona el principio científico Explica el procedimiento al cliente, brindándole apoyo psicológico; aunque el cliente no responda Prepara el equipo necesario para la instalación Verifica el adecuado funcionamiento del equipo Coloca agua en el 22 22 22 - NO CONT ESTO N % o - TOTAL N % o 24 5. 8 24 5. 8 24 5. 8 24 5. 8 24 5. 8 24 5. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 humidificador Coloca al cliente en posición semifowler o fowler 8 Coloca el sensor, analizador y oximetro correcamente 9 Después de colocar el casco cefálico, la enfermera (o) verifica que sea funcional? 1 Valora con frecuencia (máximo 0 cada 2 hrs. con mayor frecuencia si se modifica el estado del cliente) si hay cambios en el estado respiratorio y cardiovascular del cliente 1 Suministra el O2 al flujo 1 indicado 1 Protege la integridad cutánea 2 del cliente 1 Hace los registros en los 3 formatos correspondientes 1 Mide cada 24 horas el 4 perímetro abdominal del cliente 1 Vigila el nivel de agua en el 5 recipiente para humidificación 1 Cambia de posición al cliente 6 como máximo cada 2 horas 1 Realiza limpieza de vías 7 aéreas TOTAL 7 20 83 2 8.3 1 4.2 1 22 91. 6 10 0 1 4.2 - - 1 - - - - - 2 4. 2 4. 2 - 23 96 1 4.2 - - - 24 10 0 10 0 10 0 91. 6 96 - - - - - 24 - - - - - - - - - - - - 8 24 5. 8 24 5. 8 24 5. 8 24 5. 8 24 5. 8 24 24 5. 8 24 24 5. 8 22 2 8.3 24 5. 8 23 1 4. 24 5. 2 8 22 91. 2 8.3 24 5. 6 8 24 10 24 5. 0 8 38 95. 11 2.7 4 1.0 5 1. 40 10 8 1 2 8 0 Fuente: Datos obtenidos de las cédulas aplicadas mediante la técnica DELPHI, 2006. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 CUADRO 13 PRIMERA VALIDACIÓN DE LOS ESTÁNDARES E INDICADORES DEL PROCEDIMIENTO VENTILACIÓN MECÁNICA APLICA NO APLICA OMITIR ANEX AR La enfermera (o) No. % No. % No % % 1 24 - - - - N o - 2 8.3 2 8.3 1 1 4.2 2 8.3 - 4. 2 - VARIABLE 2 3 4 5 6 7 8 9 Realiza valoración al cliente Menciona el principio científico 19 Explica el procedimiento al 21 cliente, brindándole apoyo psicológico; aunque el cliente no responda a estímulos 23 Prepara el ventilador Verifica el adecuado funcionamiento del ventilador Coloca al cliente en posición semifowler o fowl er Después de conectar la vía aérea del cliente al ventilador, la enfermera valora si hay expansión torácica y frecuencia respiratoria adecuada Ajusta las alarmas de presión en la vía aérea según las cifras de base del cliente Valora con frecuencia (máximo cada 2 hrs. con mayor frecuencia si se modifica el estado del cliente) si hay cambios en el estado respiratorio y cardiovascular 10 0 79. 2 87. 5 - DE PROCESO NO CONT ESTO N % o - TOTAL - - 24 - - 24 No % 24 4. 7 4. 7 96 1 4.2 - - - - - - 24 23 96 1 4.2 - - - - - - 24 19 79. 2 10 0 2 8.3 1 4.2 2 - - 24 - - - - - 8. 3 - - - 24 24 4. 7 4. 7 4. 7 4. 7 4. 7 20 22 83 91. 6 4 2 16. 6 - 8.3 - - - - - - 24 4. 7 - - - - - 24 4. 7 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 del cliente Valora cada dos horas la necesidad de realizar aspiración de secreciones 1 Vigila y corrige las anomalías 1 de las alarmas, asegurando así la ventilación adecuada del cliente 1 Mide cada 24 horas el 2 perímetro abdominal del cliente 1 Satisface la necesidad de 3 comunicación del cliente 1 Vigila el nivel de agua en el 4 recipiente para humidificación 1 Vacía el agua que se condensa 5 en los tubos de entrega y espiración 1 Cambia de posición al cliente 6 como máximo cada 2 horas 1 Evalúa la necesidad de 7 sedación o relajación muscular 1 Cambia los circuitos de 8 ventilación cada 24 horas 1 Limpia el estoma y la placa de 9 la cánula endotraqueal cuando es necesario 2 Cambia los apósitos o gasas 0 según sea necesario 2 Retira la cinta de fijación sucia 1 y coloca una limpia al ser necesario TOTAL 1 0 16 18 16 66. 6 6 75 4 - - - 2 2 2 8.3 1 - - 2 - - - 1 91. 6 - - - - 2 18 75 5 19 79. 2 70. 8 91. 6 5 79. 2 91. 6 2 8.3 - - 3 - - - - 2 23 22 17 22 19 22 5 16. 6 - 20. 8 12. 5 - 19 66. 6 79. 2 96 25 3 8. 3 - 8. 3 - - 24 4. 7 - 24 4. 2 8. 3 4. 2 8. 3 - - 24 - - 24 - - 24 - - 24 - - 24 - - 24 - - 1 - - - 4. 2 - 6 20. 8 20. 8 25 1 4.2 - - - - 24 - - - - 2 8. 3 - - 24 12 .5 8. 3 - - 24 - - 24 42 84. 49 9.7 8 1.6 2 4. 504 6 5 1 2 Fuente: Datos obtenidos de las cédulas aplicadas mediante la técnica DELPHI, 2006. CUADRO 14 PRIMERA VALIDACIÓN DE LOS ESTÁNDARES E INDICADORES DEL PROCEDIMIENTO ASPIRACIÓN DE SECRECIONES DE PROCESO 4. 7 4. 7 4. 7 4. 7 4. 7 4. 7 4. 7 4. 7 4. 7 4. 7 4. 7 10 0 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 APLICA NO APLICA OMITIR ANEX AR La enfermera (o) No. % No. % No % % 1 23 96 - - 1 4.2 N o - 20 83 2 8.3 1 4.2 1 22 91. 6 2 8.3 - - 21 87. 5 2 8.3 1 21 87. 5 1 4.2 21 87. 5 3 22 91. 6 87. 5 83 VARIABLE 2 3 4 5 6 7 8 9 1 0 1 1 1 2 1 3 1 Realiza valoración al cliente Menciona el principio científico Valora la necesidad de realizar aspiración de secreciones, así como signos vitales, estado respiratorio y nivel de conciencia Explica el procedimiento al cliente y solicita su colaboración aunque no responda a estímulos Reúne el equipo necesario, seleccionando una sonda de diámetro adecuado de acuerdo a la edad del cliente Se lava las manos antes de iniciar la aspiración de secreciones Verifica el funcionamiento del aparato de aspiración Abre el equipo y paquetes con técnica estéril Coloca al cliente en posición semifowler o fowler Se coloca guantes y cubrebocas Designa su mano dominante como estéril y la no dominante como no estéril De acuerdo al estado del cliente, se le solicita que tosa y respire lenta y profundamente antes de iniciar la aspiración Enciende y ajusta la presión adecuada del aspirador Lubrica la sonda con agua 21 20 24 NO CONT ESTO N % o - TOTAL - - 24 - 4. 2 - - - 4.2 - - - - - 2 8. 3 12. 5 - - - 2 8.3 - - 3 12. 5 4.2 1 1 No % 24 24 4. 3 4. 3 4. - 24 34 - - 24 .3 - - - 24 4. 3 - - - - 24 - - - - - 24 4. 3 4. 3 4.2 2 8. 3 - - 24 - 4. 3 4. 3 4. 3 10 0 79. 2 - - - - - - - - 24 4 16. 6 1 4.2 - - - - 24 21 87. 5 2 8.3 - - 1 4. 2 - - 24 4. 3 24 10 0 91. - - - - - - - - 24 2 8.3 - - - - - - 24 4. 3 4. 19 22 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 4 1 5 1 6 1 7 1 8 1 9 2 0 2 1 2 2 estéril o solución salina antes de introducirla Aspira con diferentes sondas la 23 cavidad nasal y orofaringea 22 Introduce la sonda ocluida En cada periodo de aspiración no sobrepasa los 10 segundos? Extrae la sonda mediante movimientos rotatorios Pasa agua en la sonda de aspiración y los tubos cuantas veces sea necesario, para liberarlos de secreciones Al terminar el procedimiento la enfermera(o) enjuaga la sonda de aspiración con solución antiséptica y salina si se va a utilizar nuevamente; en caso contrario la desecha Cubre el tubo de aspiración con una gasa Desecha el material utilizado en los contenedores adecuados 2 Deja limpio y cómodo al cliente 3 TOTAL 6 3 96 1 4.2 - - - - - - 24 2 8.3 - - - - - - 24 23 91. 6 96 1 4.2 - - - - - - 24 23 96 1 4.2 - - - - - - 24 23 96 1 4.2 - - - - - - 24 20 83 2 8.3 - - 2 8. 3 - - 24 4. 3 22 91. 6 10 0 1 4.2 - - 1 - - 24 - - - - - 4. 2 - - - 24 4. 3 4. 3 24 91. 2 8.3 24 6 50 91. 35 6.3 5 0.9 9 1. 552 3 1 7 Fuente: Datos obtenidos de las cédulas aplicadas mediante la técnica DELPHI, 2006. CUADRO 15 22 4. 3 4. 3 4. 3 4. 3 4. 3 4. 3 10 0 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 PRIMERA VALIDACIÓN DE LOS ESTÁNDARES E INDICADORES BALANCE DEL EQUILIBRIO DE LÍQUIDOS. DE PROCESO IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Fuente: Datos obtenidos de las cédulas aplicadas mediante la técnica DELPHI, 2006. VARIABLE Valoración al usuario Principios 2 científicos Información y 3 apoyo psicológico Mide y registra 4 ingresos Mide y registra 5 egresos Pesa al usuario valorar 6 para pérdidas insensibles Añade como salidas las 7 perdidas insensibles Hace el balance correspondiente 8 por turno y en 24 horas Resta las salidas 9. a las entradas Al cerrar el balance, contabiliza la 10 cantidad perfundida y la que falta por perfundir Anota fecha y hora de comienzo 11 y finalización del control Recoge el 12 material y equipo utilizado TOTAL 1 No No Omitir Anexar Eliminados TOTAL aplica contesto No. % No. % No. % No. % No. % No. % No. % Aplica 22 92 - - - - - - - - 2 8 24 8.3 22 92 - - - - - - - - 2 8 24 8.3 21 88 1 4 - - - - - - 2 8 24 8.3 22 92 - - - - - - - - 2 8 24 8.3 20 84 2 8 - - - - - - 2 8 24 8.3 21 88 1 4 - - - - - - 2 8 24 8.3 20 84 2 8 - - - - - - 2 8 24 8.3 20 84 2 8 - - - - - - 2 8 24 8.3 20 84 1 4 1 4 - - - - 2 8 24 8.3 21 88 1 4 - 4 - - - - 2 8 24 8.3 21 88 1 4 - - - - - - 2 8 24 8.3 21 88 - - 1 4 - - - - 2 8 24 8.3 4 2 1 - 24 8 288 100 251 87 11 - IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 CUADRO 16 PRIMERA VALIDACIÓN DE LOS ESTÁNDARES E INDICADORES DEL PROCEDIMIENTO DE ENEMA VARIABLE Valoración al usuario Principios 2 Científicos Lavado de 3 manos Prepara la 4 solución prescrita Traslada el 5 material y equipo Información del 6 procedimiento Preserva la 7 intimidad. Coloca al usuario 8 en posición de Sims Se coloca 9 guantes Realiza higiene 10 de los genitales y de la zona anal Coloca el sistema 11 a una altura de 1 DE PROCESO No No Omitir Anexar Eliminados TOTAL aplica contesto No. % No. % No. % No. % No. % No. % No. % Aplica 21 88 - - - - - - - - 3 12 24 21 88 - - - - - - - - 3 12 24 21 88 - - - - - - - - 3 12 24 21 88 - - - - - - - - 3 12 24 21 88 - - - - - - - - 3 12 24 20 84 - - - - - - 1 4 3 12 24 19 80 - - - - - - 2 8 3 12 24 16 66 2 8 - - - - 3 12 3 12 24 4.7 4.7 4.7 4.7 4.7 4.7 4.7 4.7 21 88 - - - 14 59 2 8 1 - - - - - 3 12 24 4 - - 4 17 3 12 24 4.7 4.7 15 63 2 8 - - - - 4 17 3 12 24 4.7 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 35 cm. 12 Coloca protector 19 80 Purga y pinza el 13 21 88 equipo Separa glúteos e introduce el 14 18 76 extremo proximal del equipo Despinza el sistema y 15 21 88 administra la solución Pinza y retira la 16 21 88 sonda Informa que debe retener la 17 21 88 irrigación durante 5-10 min. Realiza el aseo 18 16 66 de la zona anal Posición cómoda 19 21 88 y adecuada Recoge el 20 21 88 material. Anota las 21 características de 20 84 las heces TOTAL 409 81 Fuente: Datos obtenidos de las 2 8 - - - - - - 3 12 24 - - - - - - - - 3 12 24 1 4 - - - - 2 8 3 12 24 4.7 4.7 4.7 - - - - - - - - 3 12 24 4.7 - - - - - - - - 3 12 24 - - - - - - - - 3 12 24 4.7 4.7 - - 1 4 - - 4 17 3 12 24 - - - - - - - - 3 12 24 - - - - - - - - 3 12 24 - - - - - - 1 4 3 12 24 4.7 4.7 4.7 4.7 9 2 2 - - 21 4 63 13 504 100 cédulas aplicadas mediante la técnica DELPHI, 2006. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 CUADRO 17 PRIMERA VALIDACIÓN DE LOS ESTÁNDARES E INDICADORES DE PROCESO DEL PROCEDIMIENTO MEDICIÓN DE LÍQUIDO DRENADO A TRAVÉS DE DRENES QUIRÚRGICOS VARIABLE 1 2 3 4 5 6 7 8 9 Valoración al usuario Principios científicos Drenaje de Penrose sujeto con gasa Cierra la puerta o corre las cortinas Se lava las manos y se pone guantes Coloca en la cama un recipiente para muestras Cuando vacía el evacuador, mantiene la asepsia Abre el tapón para el vaciado del reservorio Inclina el evacuador en No. % No aplica No. % 22 92 - - - - - - - - 2 8 24 5 22 92 - - - - - - - - 2 8 24 5 15 63 5 21 1 4 1 4 - 2 8 24 5 13 55 7 29 - - 1 4 1 4 2 8 24 5 22 92 - - - - - - - 2 8 24 5 21 88 - - - - 1 4 - - 2 8 24 5 21 88 - - 1 4 - - - - 2 8 24 5 22 92 - - - - - - - - 2 8 24 5 21 88 1 4 - - - - - 2 8 24 5 Aplica Omitir Anexar No. % No. % No Eliminados contesto No. % No. %. TOTAL No. %. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 10 11 12 13 14 dirección al tapón Comprime las dos superficies planas mientras drena su contenido en el interior de un contenedor de muestras Sujeta una gasa con alcohol en la mano dominante; coloca el evacuador con la abertura de salida en dirección hacia arriba Continúa presionando hasta que la parte inferior y superior entren en contacto; mantiene las superficies juntas con la mano, limpia la abertura y el tapón y lo coloca Asegura el evacuador a la cama 19 80 1 4 1 4 1 4 - - 2 8 24 5 11 46 9 38 1 4 - - 1 4 2 8 24 5 15 46 4 17 1 4 - - 2 8 2 8 24 5 21 88 - - - - - - 1 4 2 8 24 5 Verifica si se 22 establece el 92 - - - - - - - - 2 8 24 5 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 vacío. Coloca y asegura los 15 20 84 1 reservorios de drenaje Desecha los 16 materiales 22 92 sucios. Se pone guantes estériles y 17 19 80 3 procede al cambio de los apósitos Mide el volumen del 18 22 92 drenaje y lo desecha Desecha los 19 materiales 21 88 contaminados Anota los resultados y 20 las 20 84 características del drenaje TOTAL 391 82% 31 Fuente: Datos obtenidos de las 4 - - - - 1 4 2 8 24 5 - - - - - - - 2 8 24 5 12 - - - - - - 2 8 24 5 - - - - - - - 2 8 24 5 - 1 4 - - - - 2 8 24 5 - - - - - 2 8 2 8 24 5 6% 6 1% 4 1% 8 2% 40 8% 480 100 cédulas aplicadas mediante la técnica DELPHI, 2006. CUADRO 18 PRIMERA VALIDACIÓN DE LOS ESTÁNDARES E INDICADORES DEL PROCEDIMIENTO DE MEDICIÓN DE DIURESIS DE PROCESO IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 VARIABLE Aplica No. % Valoración al 1 21 88 usuario Principios 2 21 88 Científicos Prepara el material y lo al 21 88 3 traslada lado del usuario Informa que 4 no miccione 21 88 en el W. C Se lava las 5 18 76 manos Se coloca los 6 guantes 16 77 estériles Vierte la orina de una botella o cuña en la 7 18 76 copa graduada y la mide Desecha la 8 orina en el W. 20 84 C. Recoge el 9 material 21 88 utilizado Realiza el 10 lavado de 20 84 manos Anota en la hoja de 11 enfermería las 20 84 características de la orina TOTAL 217 81% Fuente: Datos obtenidos de las No aplica No. % No. % No Eliminados TOTAL contesto No. % No. % No. %. No. %. Omitir Anexar - - - - - - - - 3 12 24 9 - - - - - - - - 3 12 24 9 - - - - - - - - 3 12 24 9 - - - - - - - - 3 12 24 9 2 8 1 4 - - - - 3 12 24 9 4 17 1 4 - - - - 3 12 24 9 3 12 - - - - - - 3 12 24 9 - - 1 4 - - - - 3 12 24 9 - - - - - - - - 3 12 24 9 - - 1 4 - - - - 3 12 24 9 1 4 - - - - - - 3 12 24 9 10 4% 4 2% - 33 13% 264 100 cédulas aplicadas mediante la técnica DELPHI, 2006. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 CUADRO 19 PRIMERA VALIDACIÓN DE LOS ESTÁNDARES E INDICADORES DEL PROCEDIMIENTO MEDIC IÓN DE LA PRESIÓN ARTERIAL DE PROCESO NO CONT ESTO N o. % TOTAL N o. % VARIABLES APLICA NO APLICA OMITIR La enfermera (o) Realiza valoración al 1 usuario Identifica los principios 2 científicos Se lava las manos antes 3 del procedimiento Indica al cliente que 4 descanse Coloca el 5 esfigmomanómetro en un No. % No. % No. % ANEX AR N o. % 21 87 - - - - - - 3 13 24 7.1 20 83 1 4 - - - - 3 13 24 7.1 17 71 2 8 1 4 1 4 3 13 24 7.1 21 87 - - - - - - 3 13 24 7.1 21 87 - - - - - - 3 13 24 7.1 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 6 7 8 9 1 0 1 1 1 2 1 3 1 4 sitio cercano Coloca el brazalete alrededor del brazo Coloca el estetoscopio en los conductos auditivos Con las puntas de los dedos medio e índice, localiza la pulsación más fuerte Mantiene el estetoscopio sobre la arteria y realiza la acción de bombeo con la perilla Afloja cuidadosamente el tornillo de la perilla y dejar que el aire escape Mantiene la vista fija en la columna de mercurio y escucha cuando el sonido agudo cambia Repite el procedimiento para aclarar dudas Analiza los resultados obtenidos Hace las anotaciones en la hoja de registro 20 83 - - 1 4 - - 3 13 24 7.1 18 75 3 13 - - - - 3 13 24 7.1 20 83 1 4 - - - - 3 13 24 7.1 17 71 4 17 - - - - 3 13 24 7.7 20 83 1 4 - - - - 3 13 24 7.1 20 83 1 4 - - - - 3 13 24 7.1 17 71 2 8 2 8 - - 3 13 24 7.1 20 83 1 4 - - - - 3 13 24 7.1 21 87 - - - - - - 3 13 24 7.1 33 273 81 16 6 4 1 1 42 13 TOTAL 6 100 Fuente: Datos obtenidos de las cédulas aplicadas mediante la técnica DELPHI, 2006. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 CUADRO 20 PRIMERA VALIDACIÓN DE LOS ESTÁNDARES E INDICADORES DEL PROCEDIMIENTO MEDICIÓN DE LA RESPIRACIÓN DE PROCESO VARIABLES APLICA NO APLICA OMITIR La enfermera (o) Realiza valoración al 1 cliente Identifica los principios 2 científicos Se lava las manos antes 3 del procedimiento Se asegura de que el cliente está en una 4 posición cómoda Coloca el brazo del cliente cruzado sobre el 5 abdomen Observa un ciclo 6 respiratorio completo Comienza a contar la 7 frecuencia respiratoria Cuenta el número de respiraciones durante un 8 minuto Observa si la respiración es superficial, normal o 9 profunda 1 Registra los resultados 0 en el expediente No. % No. % No. % NO ANEX CONT AR ESTO N N o. % o. % 21 88 - - - - - - 3 13 24 4.1 20 83 1 4 - - - - 3 13 24 4.1 19 79 2 8 - - - - 3 13 24 4.1 20 83 1 4 - - - - 3 13 24 4.1 14 58 7 29 - - - - 3 13 24 4.1 21 88 - - - - - - 3 13 24 4.1 20 83 1 4 - - - - 3 13 24 4.1 17 71 3 13 1 4 - - 3 13 24 4.1 21 88 - - - - - - 3 13 24 4.1 21 88 - - - - - - 3 13 24 4.4 TOTAL N o. % 24 194 81 15 6 1 - - 30 13 100 TOTAL 0 Fuente: Datos obtenidos de las cédulas aplicadas mediante la técnica DELPHI, 2006. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 CUADRO 21 PRIMERA VALIDACIÓN DE LOS ESTÁNDARES E INDICADORES DEL PROCEDIMIENTO MEDICIÓN DE LA TEMPERATURA AXILAR VARIABLES La enfermera (o) No. Realiza valoración al 20 1 cliente Identifica los principios 20 2 científicos NO CONT ESTO N o. % TOTAL N o. % % No. % No. % ANEX AR N o. % 83 - - - - - - 4 17 24 7.6 83 1 4 - - - - 4 17 24 7.6 APLICA NO APLICA OMITIR DE PROCESO IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Se lava las manos antes 3 de tocar al cliente Explica el procedimiento al cliente y pide su 4 colaboración Retira el exceso de 5 solución antiséptica Lee el termómetro antes 6 de colocárselo al cliente Limpia el axila del cliente 7 con la ropa Coloca el termómetro en la axila y pide al cliente 8 que lo sostenga Deja el termómetro en la axila de 3 a 5 minutos 9 como mínimo Lee el termómetro colocándolo 1 horizontalmente a la 0 altura de los ojos Limpia el termómetro con 1 movimientos rotatorios 1 de limpio a sucio Lava el termómetro con 1 jabón y al chorro de agua 2 fría 1 Baja la columna de 2 mercurio del termómetro 18 75 2 8 - - - - 4 17 24 7.6 20 83 - - - - - - 4 17 24 7.6 20 83 2 8 - - - - 4 17 24 7.6 20 83 - - - - - - 4 17 24 7.6 12 50 8 33 - - - - 4 17 24 7.6 18 75 2 8 - - - - 4 17 24 7.6 19 79 1 4 - - - - 4 17 24 7.6 19 79 1 4 - - - - 4 17 24 7.6 19 79 1 4 - - - - 4 17 24 7.6 19 79 1 4 - - - - 4 17 24 7.6 19 79 1 4 - - - - 4 17 24 7.6 31 100 TOTAL 2 Fuente: Datos obtenidos de las cédulas aplicadas mediante la técnica DELPHI, 2006. 240 77 20 6 - - - - 52 17 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 CUADRO 22 PRIMERA VALIDACIÓN DE LOS ESTÁNDARES E INDICADORES DEL PROCEDIMIENTO MEDICIÓN DEL PULSO DE PROCESO NO CONT ESTO N o. % TOTAL N o. % VARIABLES APLICA NO APLICA OMITIR La enfermera (o) Realiza valoración al 1 cliente? Identifica los principios 2 científicos Explica el procedimiento 3 al cliente Hace que el cliente adopte la posición supina y extiende la muñeca con 4 la palma hacia abajo Coloca los dedos índice, medio y anular sobre la 5 arteria elegida Hace una presión suave 6 contra la arteria elegida Cuando puede sentir el pulso usa el segundero del reloj o la pantalla 7 digital No. % No. % No. % ANEX AR N o. % 21 87 - - - - - - 3 13 24 7.1 20 83 1 4 - - - - 3 13 24 7.1 20 83 1 4 - - - - 3 13 24 7.1 18 75 3 13 - - - - 3 13 24 7.1 20 83 1 4 - - - - 3 13 24 7.1 21 87 - - - - - - 3 13 24 7.1 21 87 - - - - - - 3 13 24 7.1 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 8 Cuenta durante 1 minuto Valora la regularidad y la frecuencia de cualquier 9 disritmia Determina la intensidad 1 del pulso contra la yema 0 de sus dedos Ayuda al cliente para que 1 adopte una postura 1 cómoda Registra las 1 características del pulso 2 e informa las anomalías 1 Habla de los hallazgos 3 con el cliente 1 Se lava las manos 4 TOTAL 16 67 4 16 - - 1 4 3 13 24 7.1 21 87 - - - - - - 3 13 24 7.7 21 87 - - - - - - 3 13 24 7.1 20 83 1 4 - - - - 3 13 24 7.1 20 83 1 4 - - - - 3 13 24 7.1 14 58 5 21 1 4 1 4 3 13 24 7.1 19 79 2 8 - - - - 3 13 24 7.1 33 6 100 Fuente: Datos obtenidos de las cédulas aplicadas mediante la técnica DELPHI, 2006. CUADRO 23 272 80 19 6 1 - 2 1 42 13 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 PRIMERA VALIDACIÓN DE LOS ESTÁNDARES E INDICADORES DE PROCESO PARA LA ATENCIÓN DEL INDIVIDUO EN LA INDUCCIÓN Y CONSERVACIÓN DEL SUEÑO NO CONT ESTO N o. % VARIABLES APLICA NO APLICA OMITIR La enfermera (o) Valoración 1 No. No. % No. % ANEX AR N o. % - - 1 4.2 - - 2 8.3 24 8.3 - - 1 4.2 - - 2 8.3 24 8.3 - - - - - - 3 12. 24 8.3 5 2 8.3 1 4.2 - - 2 8.3 24 8.3 3 12. 5 - - 1 4. 2 2 8.3 24 8.3 - - 1 4.2 - - 2 8.3 24 8.3 2 8.3 1 4.2 - - 2 8.3 24 8.3 2 Principio científico Identificar el problema 3 Escuchar los motivos del 4 por que no descansa Promover el sueño y 5 descanso Asegurar la comodidad 6 del usuario Evitar el estrés 7 Planear actividades físicas y mentales 8 durante el día Emplea métodos 9 individual es o grupales Requiere de tratamiento 1 farmacológico para 0 inducir el sueño 1 Identifica hábitos de 1 sueño-descanso 1 Ambiente óptimo que 2 favorezca el descanso 21 21 21 19 18 21 19 % 87. 5 87. 5 87. 5 79. 2 75. 0 87. 5 79. 2 TOTAL N o. % 12 50. 10 0 41. 7 - - - 2 8.3 24 8.3 16 66. 6 7 25. 0 - - - - 2 8.3 24 8.3 13 54. 9 2 37. 5 - - - - 2 8.3 24 8.3 79. 12. 3 - - 2 8.3 24 8.3 2 5 87. 21 1 4.2 - - 2 8.3 24 8.3 5 76. 12. 0. 28 TOTAL 221 36 5 1.7 1 25 8.6 100 7 5 3 8 Fuente: Datos obtenidos de las cédulas aplicadas mediante la técnica DELPHI, 2006. 19 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 CUADRO 24 PRIMERA VALIDACIÓN DE LOS ESTÁNDARES E INDICADORES DE PROCESO EN EL PROCEDIMIENTO DE CONTROL DEL DOLOR VARIABLES APLICA La enfermera (o) Realiza valoración 1 Identifica principio 2 científico Emplea parte de su tiempo para escuchar al usuario para saber si 3 presenta dolor Alienta a los para que reporten la presencia del 4 dolor No. 22 21 No. % ANEX AR N o. % NO CONT ESTO N o. % - - - - 2 8.3 24 7.6 1 4.2 - - 2 8.3 24 7.6 NO APLICA OMITIR % No. % 91. 7 87. 5 TOTAL N o. % 19 79. 3 2 12. 5 - - - 2 8.3 24 7.6 19 79. 2 2 8.3 1 4.2 - - 2 8.3 24 7.6 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 5 6 7 8 9 1 0 1 1 1 2 1 3 Investiga sobre el reporte de dolor que le hizo el usuario Emplea escalas de valoración del dolor (recién nacidos o pediátricos) Localiza e identifica el tipo de dolor que presenta el usuario Presta atención a los comportamientos que comúnmente se asocian al dolor Expone al médico los datos obtenidos sobre el dolor Emplea técnicas para aliviar el dolor Ministra medicamentos analgésicos de acuerdo a indicaciones Evalúa nuevamente el dolor para identificar si este ha disminuido Reporta en la hoja de enfermería datos como: tipo de dolor, la intensidad y tratamiento administrado al usuario 19 79. 2 2 8.3 - - - - 3 12. 24 7.6 5 18 75. 2 0 8.3 1 4.2 - - 3 12. 24 7.6 5 22 91. 7 - - - - - 2 8.3 24 7.6 21 87. 5 - - - - - 3 12. 24 7.6 5 22 91. 7 - - - - - 2 8.3 24 7.6 19 79. 1 2 4.2 2 8.3 - - 2 8.3 24 7.6 22 91. 7 - - - - - 2 8.3 24 7.6 22 91. 7 - - - - - 2 8.3 24 7.6 22 91. 7 - - - - - 2 8.3 24 7.6 85. 31 10 3.2 5 1.6 - - 29 9.2 100 8 2 Fuente: Datos obtenidos de las cédulas aplicadas mediante la técnica DELPHI, 2006. TOTAL 268 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 CUADRO 25 PRIMERA VALIDACIÓN DE LOS ESTÁNDARES E INDICADORES DE PROCESO EN EL PROCEDIMIENTO EN LA ADMINISTRACIÓN Y MINISTRACIÓN DE MEDICAMENTOS IV DE CONTROL DEL DOLOR VARIABLES APLICA La enfermera (o) Valoración 1 Principio científico 2 Asepsia de manos 3 Selección del fármaco 4 correcto Ordena la charola y recipientes con la medicación en la zona de 5 preparación Prepara la medicación 6 por separado Al preparar el medicamento inyectable (ámpula o vial), la enfermera (o) se cerciora 7 de que sea el No. 21 20 20 20 NO APLICA OMITIR % No. % 87. 5 83. 3 85. 7 85. 7 NO CONT ESTO N o. % 12. - 3 5 12. - 3 5 12. - 3 5 4. 12. 3 2 5 No. % ANEX AR N o. % TOTAL N o. % - - - 24 5.5 1 4.2 - 1 4.2 - - - 1 24 5.5 24 5.5 24 5.5 21 87. 5 - - - - - - 3 12. 24 5.5 5 21 87. 5 - - - - - - 3 12. 24 5.5 5 21 87. 5 - - - - - - 3 12. 24 5.5 5 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 8 9 1 0 1 1 1 2 1 3 1 4 1 5 1 6 1 7 1 8 medicamento indicado Cubre el ámpula y rompe ésta en dirección opuesta a la enfermera Sostiene la ámpula de manera vertical e introduce la aguja en el centro de la boca de la ámpula Aspira el medicamento para obtener la dosis indicada En caso de vial, realiza la asepsia del sello de caucho En caso de vial, inserta la aguja a través del centro del sello de caucho y extrae el medicamento Identifica al usuario Añade el medicamento al recipiente de líquidos IV y administra la medicación a la hora correcta Revisa el volumen de solución que queda y regula el goteo Explica al usuario el propósito de cada medicación Desecha material utilizado y se lava las manos Realiza el registro en la hoja de enfermería 17 70. 8 - - 4 16. 7 - 3 12. 24 5.5 5 20 83. 3 - - 1 4.2 - - 3 12. 24 5.5 5 20 83. 3 - - 1 4.2 - - 3 12. 24 5.5 5 19 79. 2 2 8.3 - - - - 3 12. 24 5.5 5 20 83. 3 - - 1 4.2 - - 3 12. 24 5.5 5 21 87. 5 - - - - - - 3 12. 24 5.5 5 21 87. 5 - - - - - - 3 12. 24 5.5 5 21 87. 5 - - - - - - 3 12. 24 5.5 5 21 87. 5 - - - - - 3 12. 24 5.5 5 20 83. 1 3 4.2 - - - - 3 12. 24 5.5 5 83. 4. 12. 1 3 24 5.5 3 2 5 84. 0. 12. 43 364 3 0.7 9 2.1 2 54 100 TOTAL 3 5 5 2 Fuente: Datos obtenidos de las cédulas aplicadas mediante la técnica DELPHI, 2006. 20 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 CUADRO 26 PRIMERA VALIDACIÓN DE LOS ESTÁNDARES E INDICADORES DE PROCESO EN EL PROCEDIMIENTO DE ADMINISTRACIÓN Y MINISTRACIÓN DE MEDICAMENTOS VÍA ORAL NO CONT ESTO N o. % VARIABLES APLICA NO APLICA OMITIR La enfermera (o) Valoración 1 Principio científico 2 Asepsia de manos 3 Revisa indicaciones 4 medicas, Informa sobre el 5 procedimiento a realizar Transcribe el nombre del medicamento en la hoja de enfermería y registra presentación, dosis, vía y 6 hora de administración Revisa presentación, dosis y caducidad del 7 medicamento Fracciona la medicación 8 que necesite ser dividida Traslada el medicamento 9 a la unidad del usuario 1 Identifica al us uario 0 Si el usuario es incapaz de sujetar la medicación, 1 la enfermera auxilia al 1 usuario para qu ingiera el No. No. % No. % ANEX AR N o. % - - - - - - 2 8.3 24 6.6 - - - - - - 2 8.3 24 6.6 1 4.2 - - - - 2 8.3 24 6.6 - - - - - - 2 8.3 24 6.6 - - - - - - 2 8.3 24 6.6 22 91. 7 - - - - - 2 8.3 24 6.6 19 79. 2 2 8.3 - - 1 4. 2 2 8.3 24 6.6 - - - - - 2 8.3 24 6.6 - 1 4.2 - - 2 8.3 24 6.6 - - - - - 2 8.3 24 6.6 4.2 - - - - 2 8.3 24 6.6 22 22 21 22 22 22 21 22 21 % 91. 7 91. 7 87. 5 91. 7 91. 7 91. 7 87. 5 91. 7 87. 1 5 TOTAL N o. % IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 1 2 1 3 1 4 1 5 fármaco Solicita ingiera el medicamento; en caso de medicamentos sólidos ofrece líquido para que lo ingiera y observa reacciones e informa sobre éstas Deja al usuario limpio, cómodo y seguro Coloca material utilizado en su lugar Realiza los registros correspondientes en la hoja de enfermería 21 22 22 22 87. 1 5 91. 7 91. 7 91. 7 4.2 - - - - 2 8.3 24 6.6 - - - - - 2 8.3 24 6.6 - - - - - 2 8.3 24 6.6 - - - - - 2 8.3 24 6.6 89. 0. 36 5 1.4 1 0.3 1 30 8.3 100 7 3 0 Fuente: Datos obtenidos de las cédulas aplicadas mediante la técnica DELPHI, 2006. TOTAL 323 CUADRO 27 ESTÁNDARES E INDICADORES NECESIDADES SUPERVIVENCIA DE RESULTADO PARA CUBRIR LAS IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 VARIABLE Tardo en proporcionarle la atención de enfermería Proporcionó información sobre el procedimiento El usuario se siente cómodo y seguro con el cuidado proporcionado La enfermera realiza una evaluación TOTAL NO CONTEST Ó APLICA NO OMITIR APLICA 372 65% 48 8% 6 1% 6 1% 144 25% 576 390 68% 24 4% 24 4% - - 138 24% 576 420 73% 18 3% - - - - 138 24% 576 426 74% - - - - - 150 26% 576 90 4% 30 1% 570 24% 2304 1608 70% - ANEXAR 1% 6 TOTAL Fuente: Datos obtenidos de las cédulas aplicadas mediante la técnica DELPHI, 2006. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 CUADRO 28: INDICADORES Y ESTÁNDARES DE ESTRUCTURA DE LAS NECESIDADES DE SUPERVIVENCIA No. INDICADORES 1 Aplica No. 294 % 67 No Omitir aplica No. % No. % 107 24 - Anexar No. % - No contesto No. % 39 9 Nombramiento Nivel 2 318 72 82 19 40 9 académico Tiempo 3 asignado en el 254 58 134 30 12 3 40 9 servicio Antigüedad 4 263 60 125 28 12 3 40 9 laboral Diagnóstico 5 366 83 17 4 57 13 médico Diagnóstico de 6 376 85 10 2 54 12 enfermería 7 Tipo de usuario 336 76 27 6 2 1 75 17 Material y 8 331 75 17 4 17 4 2 1 73 17 equipo TOTAL 2538 72 519 15 43 1 2 418 12 Fuente: Datos obtenidos de los instrumentos aplicados mediante la técnica 2006. TOTAL No. 440 % 100 440 100 440 100 440 100 440 100 440 100 440 100 440 100 3520 100 DELPHI, IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 CUADRO 29 INDICADORES Y ESTÁNDARES DE PROCESO DE LOS PROCEDIMIENTOS DE LAS NECESIDADES DE SUPERVIVENCIA INDICADORES Alimentación por vía oral Instalación de una sonda nasogástrica Alimentación por sonda nasogástrica Preparación de mezclas de nutrición parenteral Ministración de nutrición parenteral Administración de oxígeno por puntas nasales Administración de oxigeno por mascarilla Administración de oxígeno por casco cefálico Ventilación mecánica Aspiración de secreciones Balance del equilibrio de líquidos Enema Medición de drenes quirúrgicos Medición de diuresis Toma de presión arterial Toma de la respiración Toma de temperatura axilar Toma de pulso Sueño-descanso Valoración del dolor Ministración y administración de medicamentos vía Aplica No. % 244 87 No aplica No. % 6 2 Omitir No. % - No Anexar contesto TOTAL No. % No. % No. % - 30 11 280 4 341 81 14 3 - - - - 65 16 420 6 228 88 4 2 - - - - 28 10 260 4 338 85 - - - - - - 62 15 400 6 303 84 - - - - - - 57 16 360 5 352 98 8 2 - - - - - - 360 5 426 97 9 2 5 1 - - - - 440 6 331 97 9 3 - - - - - - 340 5 475 477 99 5 99.4 1 1 0.2 2 0.4 - - - - 480 480 7 7 205 94 3 1 - - 1 - 11 5 220 3 411 93 7 2 - - - - 22 5 440 6 358 94 3 1 - - - - 19 5 380 5 168 283 285 183 239 199 288 93 94 91.5 95 92 90.5 96 3 2 6 2 14 1 2 1 3 1 6.3 0.3 1 1 2 0.5 0.5 0.7 5 - 2 - 9 15 10 15 13 6 9 5 5 5 5 5 2.7 3 180 300 300 200 260 220 300 2 4 4 3 4 3 4 310 96.9 8 - - - 2 0.6 320 4 2.5 - IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 intravenosa Ministración y administración 283 94.3 5 1.7 - 12 4 300 4 de medicamentos vía oral TOTAL 6727 93 108 1 12 1 8 - 385 5 7240 100 Fuente: Datos obtenidos de los instrumentos aplicados mediante la técnica DELPHI, 2006. CUADRO 30: INDICADORES Y ESTÁNDARES DE RESULTADO DE LAS NECESIDADES DE SUPERVIVENCIA INDICADORE No. S 1 2 3 4 5 Se presentó al inicio. Tardó en proporcionar el cuidado. Proporcionó información acerca del procedimiento. Dejó cómodo y seguro al usuario. Realizó evaluación del procedimiento. TOTAL No. % No aplica No. % 399 91 2 1 - - - - 39 9 - - 440 391 89 10 2 - - - - 39 9 - - 440 10 0 347 79 51 12 2 1 - - 40 9 - - 440 10 0 391 89 10 2 1 - - - 38 9 - - 440 10 0 401 91 1 - - - - - 38 9 - - 440 10 0 192 9 88 74 3 3 - - - 194 9 - - 2201 10 0 Aplica Omitir Anexar No. % No. % No contesto No. % Eliminados TOTAL No. % No. % 10 0 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Fuente: Datos obtenidos de los instrumentos aplicados mediante la técnica DELPHI, 2006. Cuadro 31 ESTÁNDARES DE PROCESO DEL PROCEDIMIENTO EN LA ALIMENTACIÓN POR VÍA ORAL No No VARIABLES Aplica aplica Omitir Anexar contesto Total La enfermera (o) No. % No. % No. % No. % No. % No. % 1 Realiza valoración al 17 85 - 3 15 20 100 usuario 2 Identifica los principios 17 85 - 3 15 20 100 científicos 3 Se lava las manos antes 18 90 - 2 10 20 100 del procedimiento 4 Ofrece un ambiente limpio 17 85 1 5 - 2 10 20 100 5 Vigila que la dieta sea la 18 90 - 2 10 20 100 indicada 6 Indica que orine y lava las 17 85 1 5 - 2 10 20 100 manos IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 7 Coloca en posición para alimentación 8 Coloca la dieta al alcance 9 Da tiempo suficiente para la ingesta 10 Ayuda a comer si esta imposibilitado 11 Interroga al usuario respecto a los alimentos 12 Ayuda después en el lavado 13 Informa y registra las reacciones 14 Coloca en posición cómoda TOTAL 18 90 - - - - - - 2 10 20 100 18 90 - - - - - - 2 10 20 100 18 90 - - - - - - 2 10 20 100 16 80 2 10 - - - - 2 10 20 100 18 90 - - - - - - 2 10 20 100 16 80 2 10 - - - - 2 10 20 100 18 90 - - - - - - 2 10 20 100 18 90 - - - - - - 2 10 20 100 244 87 6 2 - - - - 30 11 280 100 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Cuadro 32 ESTÁNDARES DE PROCESO DEL PROCEDIMIENTO INSTALACIÓN DE SONDA NASOGÁSTRICA No No VARIABLES Aplica aplica Omitir Anexar contesto Total La enfermera (o) No. % No. % No. % No. % No. % No. % 1 Realiza valoración al 16 80 - 4 20 20 100 usuario 2 Identifica los principios 15 75 1 5 - 4 20 20 100 científicos 3 Explica en detalle el 17 85 - 3 15 20 100 procedimiento 4 Se lava las manos antes 17 85 - 3 15 20 100 de preparar el material 5 Organiza el material al 17 85 - 3 15 20 100 lado de la cama 6 Coloca el material sobre el 17 85 - 3 15 20 100 buró o mesa puente 7 Ayuda al usuario a asumir 17 85 - 3 15 20 100 la posición Fowler 8 Coloca una compresa 12 60 5 25 - 3 15 20 100 sobre el pecho del usuario 9 Indica al usuario que se 16 80 1 5 - 3 15 20 100 relaje 10 Se calza los guantes con 17 85 - 3 15 20 100 técnica abierta 11 Determina la longitud de 16 80 - 4 20 20 100 la sonda 12 Prepara la sonda 17 85 - 3 15 20 100 lubricándola 13 Advierte al usuario que la 17 85 - 3 15 20 100 inserción va a comenzar 14 Pide al usuario que 15 75 3 15 - 2 10 20 100 degluta 15 Observa respuesta 17 85 - 3 15 20 100 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 humana 16 Comprueba la colocación 17 Aplica tintura de benjuí 18 Permanece un momento con el usuario 19 Se quita los guantes, desecha el material 20 Registra el tipo de sonda insertada 21 Al cumplir el objetivo de la permanencia de la sonda se retira TOTAL 17 15 85 75 2 10 - - - - 3 3 15 15 20 20 100 100 16 80 1 5 - - - - 3 15 20 100 17 85 - - - - - - 3 15 20 100 16 80 1 5 - - - - 3 15 20 100 17 85 - - - - - - 3 15 20 100 341 81 14 3 - - - - 65 16 420 100 Cuadro 33 ESTÁNDARES DE PROCESO DEL PROCEDIMIENTO DE ALIMENTACIÓN POR SONDA NASOGÁSTRICA No No VARIABLES Aplica Omitir Anexar contesto Total aplica La enfermera (o) No. % No. % No. % No. % No. % No. % 1 Realiza valoración al 17 85 - 3 15 20 100 usuario 2 Identifica los principios 20 científicos 17 85 - 3 15 100 3 Se lava las manos 18 90 - 2 10 20 100 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 4 Ausculta ruidos intestinales 5 Verifica prescripción, formula, 6 Prepara la bolsa y el tubo 7 Explica el procedimiento el usuario 8 Coloca en fowler o eleva 30° 9 Verifica colocación de SNG 10 Inicia alimentación 11Al finalizar ministra agua a través de la sonda 12 Deja al usuario cómodo 13 Registra el procedimiento TOTAL 14 70 4 20 - - - - 2 10 18 18 90 90 - - - - - - 2 2 10 10 18 90 - - - - - - 2 10 18 90 - - - - - - 2 10 18 18 90 90 - - - - - - 2 2 10 10 18 18 18 90 90 90 - - - - - - 2 2 2 10 10 10 228 88 4 2 - - - - 28 10 20 20 20 20 20 20 20 20 20 20 100 100 100 100 100 100 100 100 100 100 260 100 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Cuadro 34 ESTÁNDARES DE PROCESO DEL PROCEDIMIENTO DE LA PREPARACIÓN DE MEZCLAS DE NP No No VARIABLES Aplica Omitir Anexar contesto Total aplica La enfermera (o) No. % No. % No. % No. % No. % No. % 1 Realiza valoración al 16 80 - 4 20 20 100 usuario 2 Identifica los principios 16 80 - 4 20 20 100 científicos 3 Revisa la formula prescrita 17 85 - 3 15 20 100 4 Elabora membretes 17 85 - 3 15 20 100 5 Revisa caducidad e 17 85 - 3 15 20 100 integridad 6 Cepilla con jabón 17 85 - 3 15 20 100 germinicida 7 Inicia cepillado haciendo 17 85 - 3 15 20 100 énfasis 8 Vierte frascos en solución 17 85 - 3 15 20 100 antiséptica 9 Retira exceso de solución 17 85 - 3 15 20 100 10 Con uniforme quirúrgico 17 85 - 3 15 20 100 completo 11 Sigue orden en adición 17 85 - 3 15 20 100 de sustancias 12 Utiliza 1 jeringa por cada 17 85 - 3 15 20 100 medicamento 13 Después de adición agita 17 85 - 3 15 20 100 la solución 14 Sella la unión del frasco 17 85 - 3 15 20 100 15 Cubre la unión del equipo 17 85 - 3 15 20 100 insertado IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 hacia el usuario 16 Coloca membretes a la NP 17 Traslada la NP y cubre 18 Mantiene NP en refrigeración 19 Recoge material y equipo 20 Limpia área de preparación TOTAL 17 85 - - - - - - 3 15 20 100 17 85 - - - - - - 3 15 20 100 17 85 - - - - - - 3 15 20 100 17 85 - - - - - - 3 15 20 100 17 85 - - - - - - 3 15 20 100 338 85 - - - - - - 62 15 400 100 Cuadro 35 ESTÁNDARES DE PROCESO DEL PROCEDIMIENTO EN LA MINISTRACIÓN DE NUTRICIÓN PARENTERAL No No VARIABLES Aplica aplica Omitir Anexar contesto Total La enfermera (o) No. % No. % No. % No. % No. % No. % 1 Realiza valoración al usuario 16 80 - - - 4 20 20 100 2 Identifica los principios científicos 16 80 - - - 4 20 20 100 3 Revisa si el usuario tiene indicada 17 85 - - - 3 15 20 la NP 4 Explica el objetivo de la NP 17 85 - - - 3 15 20 100 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 5 Se coloca cubreboca, realiza lavado mecánico y se coloca guantes estériles 6 Retira la solución NP de la nevera 1 hora antes de utilizar y compara ingredientes 7 Inspecciona la solución de NP 8 Conecta la solución a la conexión P IV 9 Purga la conexión IV 10Coloca la IV en bomba de infusión 11 Protege los sitios de conexión 12 Conecta la vía de nutrición parenteral con la vía de acceso del usuario 13 Regula y vigila la velocidad 14 Monitoriza y mantiene permeable 15 Al terminar se lava las manos 16 Monitoriza signos vitales cada 4 horas 17 Vigila que NP no este más 24 horas 18 Registra el procedimiento TOTAL 17 85 - - - - - - 3 15 20 100 17 85 - - - - - - 3 15 20 100 17 85 - - - - - - 3 15 20 100 17 85 - - - - - - 3 15 20 100 17 16 17 85 80 85 - - - - - - 3 4 3 15 20 15 20 20 20 100 100 17 85 - - - - - - 3 15 20 17 17 17 85 85 85 - - - - - - 3 3 3 15 15 15 20 20 20 100 100 17 85 - - - - - - 3 15 20 100 17 85 - - - - - - 3 15 20 100 17 85 - - - - - - 3 15 20 100 303 84 - - - - - - 57 16 360 100 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Cuadro 36 ESTÁNDARES DE PROCESO EN LA ADMINISTRACIÓN DE O2 POR CASCO CEFÁLICO APLICA No. 20 NO OMITIR ANEXAR APLICA % No. % No % No % 100 --- --- --- --- --- --- NO TOTAL CONTESTO No % No % ----20 100 19 95 1 5 --- --- --- --- --- --- 20 100 17 85 3 15 --- --- --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 19 95 1 5 --- --- --- --- --- --- 20 100 18 90 2 10 --- --- --- --- --- --- 20 100 19 95 1 5 --- --- --- --- --- 20 100 VARIABLE 1. 2. 3. 4. 5. 6. 7. 8 9. ¿Realiza valoración al usuario? ¿Identifica los principios científicos? ¿Explica el procedimiento al usuario, brindándole apoyo emocional; aunque el usuario no responda? ¿Prepara el equipo necesario para la instalación? ¿Verifica el adecuado funcionamiento del equipo? ¿C oloca agua e n el humi di ficador? ¿Coloca al usuario en posición decúbito dorsal? ¿Coloca el sensor y oxímetro correctamente? ¿Después de colocar el casco --- IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 cefálico, confirma su funcionalidad? 10. ¿Suministra el O2 al flujo indicado? 11. ¿Valora el estado respiratorio y cardiovascular del usuario? 12. ¿Protege la integridad cutánea del usuario? 13. ¿Hace los registros en los formatos correspondientes? 14. ¿Vigila el nivel de agua en el recipiente para humidificación? 15. ¿Evalúa constantemente los signos vitales del usuario? 16. ¿Evalúa la respuesta del usuario a la oxigenoterapia? 17. ¿Realiza limpieza de vías aéreas? TOTAL 20 100 --- --- --- --- --- --- --- 20 100 --- --- --- --- --- --- --- 20 100 --- --- --- --- --- --- 20 100 --- --- --- --- --- 20 100 --- --- --- --- 20 100 --- --- --- 19 95 5 20 100 --- 331 97 1 9 3 20 100 --- 20 100 --- --- 20 100 --- --- --- 20 100 --- --- --- --- 20 100 --- --- --- --- --- 20 100 --- --- --- --- --- --- 20 100 --- --- --- --- --- --- 20 100 --- --- --- --- --- --- 340 100 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 CUADRO 37 ESTÁNDARES DE SECRECIONES PROCESO APLICA VARIABLE 1. 2. 3. 4. 5. ¿Realiza valoración al usuario? ¿Identifica el principio científico? ¿Valora la necesidad de realizar aspiración de secreciones, así como signos vitales, estado respiratorio y nivel de conciencia? ¿Explica el procedimiento al usuario y solicita su colaboración aunque no responda a estímulos? ¿Reúne el equipo necesario, seleccionando No. % 20 100 DEL PROCEDIMIENTO ASPIRACIÓN DE NO APLICA No. % OMITIR ANEXAR NO TOTAL CONTESTO No % No % No % No % 19 95 --- --- 1 5 --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 6. 7. 8 9. 10. 11. 12. 13. 14. una sonda de diámetro adecuado de acuerdo a la edad del usuario? ¿Se lava las manos antes de iniciar la aspiración de secreciones? ¿Verifica el funcionamiento del aparato de aspiración? ¿Abre el equipo y paquetes con técnica estéril? ¿Coloca al usuario en posición semifowler o fowler? ¿Se coloca guantes y cubrebocas? ¿Designa su mano dominante como estéril y la no dominante como no estéril? ¿Enciende y ajusta la presión adecuada del aspirador? ¿De acuerdo al estado del usuario, se le solicita que tosa y respire lenta y profundamente antes de iniciar la aspiración? ¿Lubrica la 20 100 --- --- --- --- --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 19 95 1 5 --- --- --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 15. 16. 17. 18. 19. 20. 21. 22. sonda con agua estéril o solución salina antes de introducirla? ¿Introduce la sonda ocluida? ¿Aspira con la sonda correspondiente la cavidad nasal y orofaringea? ¿En cada periodo de aspiración no sobrepasa los 10 segundos? ¿Extrae la sonda mediante movimientos rotatorios? ¿Aspira solución salina a través de la sonda y tubos cuantas veces sea necesario con el fin de mantenerla permeable? ¿Al terminar el procedimiento enjuaga la sonda de aspiración con solución salina si se va a utilizar nuevamente; en caso contrario la desecha? ¿Cubre el conector con una gasa estéril? ¿Desecha el material utilizado 20 100 --- --- --- --- --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 19 95 --- --- 1 5 --- --- --- --- 20 100 20 100 -- --- --- --- --- --- --- --- 20 100 20 100 --- --- -- --- --- --- --- --- 20 100 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 en los contenedores adecuados y se lava las manos? 23. ¿Deja limpio y 20 100 cómodo al usuario? 24. ¿Hace las anotaciones 20 100 correspondientes (características: consistencia, cantidad, color, olor) en la hoja de enfermería? TOTAL 477 99.4 CUADRO 38 ESTÁNDARES MECÁNICA DE PROCESO --- --- --- --- --- --- --- --- 20 100 --- --- --- --- --- --- --- --- 20 100 1 0.2 2 EN EL APLICA VARIABLE 1. 2. 3. ¿Realiza valoración usuario? ¿Identifica principios científicos? ¿Explica No. 20 0.4 480 100 PROCEDIMIENTO DE VENTILACIÓN NO APLICA % No. % 100 --- --- OMITIR ANEXAR NO TOTAL CONTESTO No % No % No % No % --- --- --- ------20 100 100 --- --- al los 20 el 20 --- --- --- --- --- --- 20 100 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 procedimiento al usuario, brindándole apoyo emocional aunque no responda a estímulos? 4. ¿Prepara material, equipo y ventilador? 5. ¿Verifica el adecuado funcionamiento del ventilador? 6. ¿Corrobora la correcta colocación de la cánula endotraqueal? 7. ¿Coloca al usuario en posición decúbito dorsal? 8 Después de conectar la vía aérea del usuario al ventilador, ¿valora si hay expansión torácica y frecuencia respiratoria adecuada? 9. ¿Ajusta las alarmas de presión en la vía aérea según las cifras de base del usuario? 10. ¿Valora mínimo cada hora el estado respiratorio y cardiovascular del usuario? 100 --- --- --- --- --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 20 100 --- -- --- --- --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 19 95 5 --- --- --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 1 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 11. ¿Valora la aspiración de secreciones por razón necesaria (tomando en cuenta consistencia, cantidad, color, olor)? 12. ¿Vigila las anomalías de las alarmas, asegurando así la ventilación adecuada del usuario? 13. ¿Satisface la necesidad de comunicación del usuario? 14. ¿Vigila el nivel de agua en el recipiente para humidificación? 15. ¿Vacía el agua que se condensa en los tubos de entrada y espiración? 16. ¿Moviliza al usuario según respuesta humana? 17. ¿Evalúa la necesidad de sedación o relajación muscular? 18. ¿Cambia los circuitos de ventilación cada 72 hrs. valorando funcionalidad? 19. En caso de que el 20 100 --- --- --- --- --- --- --- --- 20 100 19 95 5 --- --- --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 1 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 usuario tenga traqueostomía, ¿limpia el estoma y cánula endotraqueal, cambia los apósitos o gasas cada vez que sea necesario? 20. ¿Retira la cinta de fijación sucia y coloca una limpia al ser necesario? 21. ¿Evalúa los parámetros establecidos? 22. ¿Valora la evolución de la necesidad de apoyo ventilatorio bajo la monitorización de gases arteriales? 23. Al terminar el procedimiento ¿se lava las manos? 24. ¿Realiza las anotaciones correspondientes? TOTAL 19 95 1 5 --- --- --- --- --- --- 20 100 19 95 1 5 --- --- --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 19 95 1 5 --- --- --- --- --- --- 20 100 475 99 5 1 480 100 ESTÁNDARES DE PROCESO DEL PROCEDIMIENTO DE APLICACIÓN DE O2 POR MASCARILLA APLICA NO OMITIR ANEXAR NO TOTAL VARIABLE APLICA CONTESTO No. % No. % No % No % No % No. % 1. ¿Realiza 19 95 ----- 1 5 ----- ----20 100 valoración al usuario? 2. ¿Identifica los 19 95 ----- 1 5 ----- ----20 100 principios científicos? 3. ¿Valora signos 19 95 ----- 1 5 ----- ----20 100 vitales, estado IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 respiratorio y nivel de conciencia del usuario? 4. ¿Prepara material y equipo correspondiente? 5. ¿Explica el procedimiento al usuario y solicita su colaboración aunque no responda a estímulos? 6. ¿Se lava las manos antes de iniciar el procedimiento? 7. ¿Conecta con eficacia el equipo a la fuente de O2? 8 ¿La enfermera (o) coloca agua en el humidificador hasta la marca adecuada y lo membreta con la fecha actual? 9. ¿Elige el tamaño y tipo de mascarilla adecuada al usuario, según las necesidades e indicaciones médicas? 10. ¿Coloca en posición semifowler o fowler al usuario? 11. ¿Activa el flujo 19 95 1 5 --- --- --- --- --- --- 20 100 19 95 --- --- 1 5 --- --- --- --- 20 100 19 95 --- --- 1 5 --- --- --- --- 20 100 20 100 -- --- --- --- --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 12. 13. 14. 15. 16. 17. 18. 19. de oxígeno lentamente? ¿La enfermera (o) corrobora que el equipo que utilizará funcione adecuadamente? ¿Coloca y ajusta la mascarilla a la cara del usuario, de la nariz hacia la boca? ¿Suministra lentamente la corriente de O2 y ajusta el flujo de acuerdo a las indicaciones? ¿Permanece con el usuario hasta que se sienta tranquilo y evalúa su respuesta a la oxigenoterapia? ¿Hace las anotaciones correspondientes en la hoja de enfermería? ¿La enfermera (o) enseña técnicas de respiración eficaz al usuario? ¿La enfermera (o) evalúa la respuesta del usuario a la oxigenoterapia? ¿Retira la mascarilla c/2 hrs; si la 20 100 --- --- --- --- --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 18 90 10 --- --- --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 18 90 10 --- --- --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 18 90 10 --- --- --- --- --- --- 20 100 2 2 2 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 condición del usuario lo permite; para asear y dar masaje en las zonas de presión? 20. ¿La enfermera (o) deja cómodo al usuario? 21. ¿Valora constantemente signos y síntomas de intoxicación por O2, CO2 y Helio? 22 ¿Al terminar el procedimiento, se lava las manos y deja cómodo al usuario? TOTAL 20 100 --- --- --- --- --- --- --- --- 20 100 19 95 1 5 --- --- --- --- --- --- 20 100 19 95 1 5 20 100 426 97 9 2 5 1 440 100 CUADRO 39 ESTÁNDARES DE PROCESO EN EL PROCEDIMIENTO DE ADMINISTRACIÓN DE O2 POR PUNTAS NASALES. APLICA VARIABLE 1. 2. 3. NO APLICA No. % No. % 20 100 ----- ¿Realiza valoración al usuario? ¿Identifica los 19 principios científicos? ¿Valora 20 constantemente 95 1 100 --- OMITIR ANEXAR NO TOTAL CONTESTO No % No % No % No % --- --- --- ------20 100 5 --- --- --- --- --- --- 20 100 --- --- --- --- --- --- --- 20 100 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 signos y síntomas de dificultad respiratoria e hipoxia? 4. ¿Prepara material y equipo necesario? 5. ¿Explica el procedimiento al usuario y solicita su colaboración aunque no responda a estímulos? 6. ¿Se lava las manos antes de iniciar el procedimiento? 7. ¿Conecta el equipo a la fuente de O2? 8 ¿Coloca agua en el humidificador hasta la marca adecuada y lo membreta con la fecha actual? 9. ¿Corrobora que el equipo que utiliza funcione adecuadamente? 10. ¿Asea las narinas antes del procedimiento y posteriormente de acuerdo a necesidades del paciente? 11. ¿Coloca las puntas nasales a una distancia no mayor de 1.25cm en los orificios 20 100 --- --- --- --- --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 19 95 1 5 --- --- --- --- --- --- 20 100 19 95 1 5 --- --- --- --- --- --- 20 100 19 95 1 5 --- --- --- --- --- --- 20 100 18 90 2 10 --- --- --- --- --- --- 20 100 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 nasales del usuario? 12. ¿Suministra lentamente la corriente de O2 y ajusta el flujo según indicaciones médicas? 13. ¿Ajusta la cánula a la cabeza del usuario? 14. ¿Deja cómodo al usuario? 15. ¿Hace las anotaciones correspondientes en la hoja de enfermería? 16. ¿Enseña técnicas de respiración eficaz al usuario? 17. ¿Evalúa la respuesta del usuario a la oxigenoterapia? 18 ¿ Proporciona cuidados a las narinas del usuario cada 4 o 6 horas? TOTAL 20 100 --- --- --- --- --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 20 100 --- --- --- --- --- --- --- --- 20 100 18 90 2 10 --- --- --- --- --- --- 20 100 352 98 8 2 --- --- --- --- --- 360 100 --- IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 CUADRO 40 ÍNDICADORES DEL PROCESO DEL EQUILIBRIO DE LÍQUIDOS ÍNDICADORES Aplica No. DEL PROCEDIMIENTO No. % 1. 2. 3. 4. 5. 6. 7. 8. Valoración al usuario. Principios científicos. Información y apoyo psicológico. Mide y registra ingresos. Mide y registra egresos. Pesa al usuario para valorar pérdidas insensibles. Adicionar las pérdidas insensibles, mediante la fórmula correspondiente. Hace el balance correspondiente por turno y en 24 horas. No aplica Omitir Anexar No Eliminados TOTAL contesto No. % No. % No. % No. % No. %. No. %. 19 - - - - - - - 1 - - - 20 100 19 - - - - - - - 1 - - - 20 100 17 - 1 - - - 1 - 1 - - - 20 100 19 - - - - - - - 1 - - - 20 100 19 - - - - - - - 1 - - - 20 100 18 - 1 - - - - - 1 - - - 20 100 18 - 1 - - - - - 1 - - - 20 100 19 - - - - - - - 1 - - - 20 100 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Al cerrar el balance, contabiliza la 9. cantidad 19 perfundida y la que falta por perfundir. Recoger el 10. 19 material y equipo. Realizar registros 11. 19 correspondientes. TOTAL - - - - - - - 1 - - - 20 100 - - - - - - - 1 - - - 20 100 - - - - - - - 1 - - - 29 100 1% - - 1 - 11 5% - - 220 100 205 94% 3 CUADRO 41 ÍNDICADORES DEL PROCESO DE ENEMA ÍNDICADORES Aplica No. DEL PROCEDIMIENTO No. % Valoración al 1. 19 usuario. No aplica No. % - - No Eliminados TOTAL contesto No. % No. % No. % No. %. No. %. Omitir Anexar - - - - 1 - - - 20 100 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 2. 3. 4. 5. 6. 7. 8. 9. 10. 11. 12. 13. 14. 15. 16. 17. Principios Científicos. Lavado de manos. Prepara la solución prescrita. Purga el tubo de conexión y lo pinza. Traslada el material y equipo. Información al usuario. Coloca el sistema a una altura de 35 cm. Aplica las normas básicas de enfermería. Coloca al usuario en posición de Sims. Se coloca guantes y cubrebocas y coloca protector. Realiza higiene de los genitales y de la zona anal. Separa glúteos e introduce el extremo proximal del equipo. Despinza el sistema y administra la solución. Pinza y retira la sonda. Informa que debe retener la irrigación durante 5-10 min. Indica al usuario que vaya al W. C. o coloca cómodo. 19 - - - - - - - 1 - - - 20 100 19 - - - - - - - 1 - - - 20 100 19 - - - - - - - 1 - - - 20 100 19 - - - - - - - 1 - - - 20 100 19 - - - - - - - 1 - - - 20 100 19 - - - - - - - 1 - - - 20 100 17 - 2 - - - - - 1 - - - 20 100 19 - - - - - - - 1 - - - 20 100 18 - 1 - - - - - 1 - - - 20 100 18 - 1 - - - - - 1 - - - 20 100 18 - 1 - - - - - 1 - - - 20 100 19 - - - - - - - 1 - - - 20 100 19 - - - - - - - 1 - - - 20 100 19 - - - - - - - 1 - - - 20 100 19 - - - - - - - 1 - - - 20 100 18 - 1 - - - - - 1 - - - 20 100 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Ayuda al usuario a realizar el aseo de 18. la zona anal si es necesario. Retira el cómodo y 19. aprecia las características. Posición cómoda y 20. adecuada. Retirar los guantes 21. y lavar las manos. Elabora el informe 22. correspondiente. TOTAL 19 - - - - - - - 1 - - - 20 100 18 - 1 - - - - - 1 - - - 20 100 19 - - - - - - - 1 - - - 20 100 19 - - - - - - - 1 - - - 20 100 19 - - - - - - - 1 - - - 20 100 2% - - - - 22 5% - - 440 100 411 93% 7 CUADRO 42 ÍNDICADORES DEL QUIRÚRGICOS. ÍNDICADORES No Aplica No. DEL aplica PROCEDIMIENTO No. % No. % Valoración al 1. 19 usuario. Principios 2. 19 científicos Aplica las normas 3. básicas de 19 enfermería. Drenaje de 4. Penrose sujeto 19 con gasa. Se lava las manos 5. y se pone 19 guantes. Coloca en la cama 6. un recipiente para 18 1 muestras. Abre el tapón para 7. el vaciado del 19 reservorio. Inclina el 8. recipiente en 19 dirección al tapón. PROCESO DE MEDICIÓN DE DRENES No Eliminados TOTAL contesto No. % No. % No. % No. %. No. %. Omitir Anexar - - - - - 1 - 20 100 - - - - - 1 - 20 100 - - - - - 1 - 20 100 - - - - - 1 - 20 100 - - - - - 1 - 20 100 - - - - - 1 - 20 100 - - - - - 1 - 20 100 - - - - - 1 20 100 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 9. 10. 11. 12. 13. 14. 15. 16. 17. Comprime las dos superficies planas mientras drena su contenido en el interior de un contenedor de muestras. Sujeta una gasa en la mano dominante; coloca el evacuador con la abertura de salida en dirección hacia arriba. Continúa presionando hasta que la parte inferior y superior entren en contacto; mantiene las superficies juntas con la mano, limpia la abertura y el tapón y lo coloca. Asegura el evacuador a la cama. Verifica si se establece el vacío. Coloca y asegura los reservorios del dren. Desecha los materiales sucios. Se pone guantes estériles y procede al cambio de los apósitos. Cuantifica el volumen del den y lo desecha. 19 - - - - - - - - 1 - 20 100 18 - 1 - - - - - - 1 - 20 100 19 - - - - - - - - 1 - 20 100 19 - - - - - - - - 1 - 20 100 19 - - - - - - - - 1 20 100 19 - - - - - - - - 1 - 20 100 19 - - - - - - - - 1 - 20 100 18 - 1 - - - - - - 1 - 20 100 19 - - - - - - - - 1 - 20 100 - IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Desecha el material 18. 19 contaminado y se lava las manos. Anota las características del dren, herida y 19. 19 cambio de apósitos en la hoja de enfermería. TOTAL 358 94% 3 - - - - - - - 1 - 20 100 - - - - - - - 1 - 20 100 1% - - - - - - 19 5% 380 100 CUADRO 43 ÍNDICADORES DE PROCESO DE MEDICIÓN DE DIURESIS. ÍNDICADORES No. DEL PROCEDIMIENTO Valoración al 1. usuario. Principios 2. Científicos. Prepara el material y lo 3. traslada al lado del usuario. Explica el 4. procedimiento. Se calza los y 5. guantes proporciona el cómodo u orinal. Vierte la orina al contenedor 6. graduado y la cuantifica. Al concluir la cuantificación 7. desecha la orina en el sanitario. Se retira los 8. guantes y realiza la asepsia médica No. % No aplica No. % No. % No. % No Eliminados TOTAL contesto No. % No. %. No. %. 19 - - - - - - - - - 1 - 20 100 18 - 1 - - - - - - - 1 - 20 100 19 - - - - - - - - - 1 - 20 100 19 - - - - - - - - - 1 - 20 100 19 - - - - - - - - - 1 - 20 100 17 - 2 - - - - - - - 1 - 19 - - - - - - - - - 1 - 20 100 19 - - - - - - - - 1 - 20 100 Aplica Omitir Anexar IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 de manos. Anota en la hoja de las 9. características d y 19 cantidad de la orina. TOTAL 168 93% 3 - - - - - - - 1 - 20 100 2% - - - - - - 9 5% 180 100 CUADRO 44 ESTÁNDARES DE PROCESO EN LA MEDICIÓN DEL PULSO NO NO APLICA APLICA OMITIR ANEXAR CONTESTO ELIMINADOS TOTA VARIABLES No. % No. % No. % No. % No. % No. % No. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 1. Realiza valoración al cliente? 2. Identifica los principios científicos 3. Explica el procedimiento al cliente 4. Hace que el cliente adopte la posición supina y extiende la muñeca con la palma hacia abajo 5. Coloca los dedos índice, medio y anular sobre la arteria elegida 6. Hace una presión suave contra la arteria elegida 7. Cuando puede sentir el pulso usa el segundero del reloj o la pantalla digital 8. Cuenta durante 1 minuto 9. Valora la regularidad y la frecuencia de cualquier disritmia 10. Determina la intensidad del pulso contra la ye ma de sus dedos 11. Ayuda al cliente para que adopte una postura cómoda 12. Registra las características del pulso e informa las anomalías 13. Se lava las manos TOTAL 19 95 - - - - - - 1 5 - - 20 19 95 - - - - - - 1 5 - - 20 19 95 - - - - - - 1 5 - - 20 19 95 - - - - - - 1 5 - - 20 19 95 - - - - - - 1 5 - - 20 18 90 - - - - 1 5 1 5 - - 20 17 19 85 95 - - - - 2 ## 1 1 5 5 - - 20 20 18 90 - - - - 1 5 1 5 - - 20 19 95 - - - - - - 1 5 - - 20 18 90 - - - - 1 5 1 5 - - 20 18 90 17 85 239 - 1 1 5 - 1 1 5 - 1 5 - 1 1 13 5 5 - - - 20 20 260 6 ESTÁNDARES DE PROCESO EN LA MEDICIÓN DE LA PRESIÓN ARTERIAL NO NO APLICA APLICA OMITIR ANEXAR CONTESTO VARIABLES No. % No. % No. % No. % No. % 1. Realiza valoración al usuario 19 95 1 5 2. Identifica los principios 19 95 - 1 5 científicos 3. Se lava las manos antes del procedimiento 19 95 - 1 5 4. Indica al cliente que 19 95 - 1 5 descanse ELIMINADOS TOTA No. % No. 20 - - 20 - - 20 - - 20 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 5. Coloca el esfigmomanómetro en un sitio cercano 6. Coloca el brazalete alrededor del brazo 7. Coloca el estetoscopio en los conductos auditivos 8. Con las puntas de los dedos medio e índice, localiza la pulsación más fuerte 9. Mantiene el estetoscopio sobre la arteria y realiza la acción de bombeo con la perilla 10. Afloja cuidadosamente el tornillo de la perilla y dejar que el aire escape 11. Mantiene la vista fija en la columna de mercurion y escucha cuando el sonido agudo cambia 12. Repite el procedimiento para aclarar dudas 13. Al terminar se lava las manos 14. Analiza los resultados obtenidos 15. Hace las anotaciones en la hoja de registro TOTAL 19 95 - - - - - - 1 5 - - 20 19 95 - - - - - - 1 5 - - 20 19 95 - - - - - - 1 5 - - 20 19 95 - - - - - - 1 5 - - 20 19 95 - - - - - - 1 5 - - 20 19 95 - - - - - - 1 5 - - 20 19 95 - - - - - - 1 5 - - 20 17 85 1 5 - - 1 5 1 5 - - 20 19 95 - - - - - - 1 5 - - 20 19 95 - - - - - - 1 5 - - 20 19 95 283 94 1 0 - - 1 0 1 15 5 5 - - 20 300 ESTÁNDARES DE PROCESO EN LA MEDICICIÓN EN LA RESPIRACION NO NO APLICA APLICA OMITIR ANEXAR CONTESTO VARIABLES No. % No. % No. % No. % No. % 1. Realiza valoración al cliente 19 95 - - 1 5 2. Identifica los principios 19 95 1 5 científicos 3. Se lava las manos antes del procedimiento 18 90 1 5 - 1 5 4. Se asegura de que el cliente 17 85 2 10 - 1 5 está en una posición cómoda 5. Coloca el brazo del cliente cruzado sobre el abdomen 17 85 2 10 - 1 5 6. Observa un ciclo respiratorio 18 90 1 5 - 1 5 completo ELIMINADOS TOTA No. % No. 20 - - 20 - - 20 - - 20 - - 20 - - 20 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 7. Comienza a contar la frecuencia respiratoria 8. Cuenta el número de respiraciones durante un minuto 9. Observa si la respiración es superficial, normal o profunda 10. Registra los resultados en el expediente TOTAL 19 95 - - - - - - 1 5 - - 20 19 95 - - - - - - 1 5 - - 20 19 95 - - - - - - 1 5 - - 20 18 90 183 - 6 - 1 1 5 - - - 1 10 5 - - - 20 200 ESTÁNDARES DE PROCESO EN LA MEDICIÓN DE LA TEMPERATURA AXILAR NO NO APLICA APLICA OMITIR ANEXAR CONTESTO ELIMINADOS TOTA VARIABLES No. % No. % No. % No. % No. % No. % No. 1. Realiza valoración al cliente 19 95 - 1 5 20 2. Identifica los principios 19 95 - 1 5 20 científicos 3. Prepara material y equipo 19 95 - 1 5 20 4. Se lava las manos antes de tocar al cliente 19 95 - 1 5 20 5. Explica el procedimiento al 19 95 - 1 5 20 cliente y pide su colaboración 6. Retira el exceso de solución antiséptica 19 95 - 1 5 20 7. Lee el termómetro antes de 19 95 - 1 5 20 colocárselo al cliente 8. Coloca el termómetro en la axila y pide al cliente que lo 19 95 1 5 20 sostenga 9. Deja el termómetro en la axila de 3 a 5 minutos como mínimo 19 95 - - 1 5 20 10. Lee el termómetro colocándolo horizontalmente a 19 95 - - 1 5 20 la altura de los ojos 11. Limpia el termómetro con movimientos rotatorios de limpio 19 95 - - 1 5 20 a sucio 12. Lava el termómetro con jabón y al chorro de agua fría 19 95 - - 1 5 20 13. Baja la columna de me rcurio 19 95 - - 1 5 20 del termómetro 14. Se lava al termino del procedimiento 19 95 - - 1 5 20 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 15. Registra los resultados en la hoja correspondiente 19 95 TOTAL 285 - - - - - - 1 15 5 - - 20 300 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 CUADRO 45 Atención del individuo en el sueño -descanso No Indicadores . 5 No - % - No - % - No contestaro n No % - 1 5 - - - - - 95 1 5 - - - - 90 2 10 - - - 90 - - - - 95 - - - 65 5 85 95 Aplica No 1. Valoración al us uario 20 2. Principio científico 19 Le pregunta al usuario si tuvo algún problema 3. 19 para descansar y/o dormir Escucha al usuario sobre su patrón de sueño o descanso y 4. 19 elimina posibles factores que interrumpen el sueño Promueve el sueño y 5. descanso según tipo de 18 usuario Se asegura que el 6. 18 usuario esté cómodo Evita que el usuario se estrese aclarando dudas 7. con respecto a su estado 19 de salud para que le sea más fácil descansar Emplea métodos que favorezcan el sueño individual (ejemplo: 8. 13 lectura tranquila, música suave, masaje, baño con agua tibia, etc) Interroga al usuario para saber si necesita algún medicamento para 9. conciliar el sueño antes 17 de ingresar al hospital y si necesita de éste para dormir? Procura que la el 19 10. temperatura, ambiente óptimo e No aplica Omitir Anexar % 100 95 No % 1 95 TOTAL No 24 24 % 100 100 - 24 100 - - 24 100 - - - 24 100 - - 2 10 24 100 - - - 1 5 24 100 25 1 5 - - 1 5 24 100 2 10 - - - - 1 5 24 100 1 5 - - - - - 24 100 - IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 iluminación; favorezcan el sueño y descanso del usuario Evita en lo mayor posible 11. entrar a la habitación del 18 paciente cuando se encuentra durmiendo TOTAL 90 1 5 199 190.5 14 - 6.3 1 - - - 1 5 24 100 0.5 - - 6 2.7 220 100 CUADRO 46 VALORACIÓN DEL DOLOR No. Indicadores para dar el cuidado 1 2. 3. 4. 5. 6. Aplica No. % Realiza valoración al usuario 19 95 Identifica el principio científico 19 95 Propicia la confianza del usuario empleando parte de su 19 95 tiempo para escuchar su respuesta humana al dolor Investiga inmediatamente sobre 19 95 la causa de dolor del usuario dentifica el tipo de dolor que presenta el usuario (Agudo, 18 90 Crónico, Somático, Visceral o Neuropático) Pregunta al usuario sobre el momento de inicio, duración y 19 95 frecuencia con la que se presenta el dolor No aplica Omitir Anexar No. % - No. % - No. % - No contestaron No. % 1 5 1 5 - - - - - - 1 5 24 100 - - - - - - 1 5 24 100 - - - - - - 2 10 24 100 - - 1 5 - - - - 24 100 TOTAL No. % 24 100 24 100 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Identifica la localización del dolor utilizando puntos de 7. referencia anatómicos o bien 19 pide al usuario que señale el área dolorosa Emplea escalas de valoración del dolor para conocer la 8. intensidad del dolor o pide al 18 usuario lo describa como leve, moderado o intenso Presta atención a los datos objetivos y subjetivos que comúnmente se asocian al dolor (ejemplo: cambios en los 9. signos vitales, náusea, vómito, 20 palidez, diaforesis, llanto, expresión facial de tensión, ansiedad, posición o movimiento poco usual, etc.) Epone al médico los datos 10. 20 obtenidos sobre el dolor Proporciona tratamientos de 11. enfermería para controlar el 20 dolor Ministra medicamentos 12. analgésicos de acuerdo a 19 indicaciones médicas Vigila efectos del tratamiento 13. 20 farmacológico 14. Nuevamente evalúa el dolor 20 Reporta en la hoja de enfermería datos como: tipo de 15. dolor, intensidad, duración, 19 localización y tratamientos administrado al usuario TOTAL 288 95 - - - - - - 1 5 24 100 90 1 5 - - - - 1 5 24 100 100 - - - - - - - - 24 100 100 - - - - - - - - 24 100 100 - - - - - - - - 24 100 95 - - 1 5 - - - - 24 100 100 - - - - - - - - 24 100 100 - - - - - - - - 24 100 95 - - - - - - 1 5 24 100 96 1 0.3 2 0.7 - - 9 3 300 100 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 CUADRO 47 INDICADORES DE PROCESO PARA EL PROCEDIMIENTO EN LA ADMINISTRACIÓN Y MINISTRACIÓN DE MEDICAMENTOS IV No. Aplica No aplica Omitir No. % No. % 1. Valoración al usuario 19 95 2. Identifica el principio científico 19 95 Se lava las manos antes de 3. 20 100 preparar la medicación Antes de preparar medicamentos y ministrarlos selecciona el fármaco correcto 4. 20 100 y compara la etiqueta de éste con el kárdex, verifica dosis, hora, paciente y vía correctos Prepara la medicación de cada 5. 20 100 usuario por separado Al preparar el medicamento inyectable (ámpula o vial); corrobora de que sea el20 100 6. medicamento indicado y compara con el kárdex Ordena la charola y recipientes con la medicación en la zona 7. 19 95 de preparación o lleva el carro con la medicación del usuario? Coloca una gasa pequeña alrededor del cuello de la ámpula y rompe éste en15 75 5 8. 25 dirección opuesta a ella extrayendo la dosis indicada En caso de ser vial; retira la tapa de metal para exponer el 9. sello de caucho, agrega el20 100 solvente, lo mezcla y extrae la dosis indicada Compara el nombre plasmado en el kárdex con el del 10. 20 100 brazalete de identificación y pregunta al usuario su nombre Le explica al usuario el 11. 18 90 2 10 propósito de cada medicación No. % Anexar No. % No contestaron No. % 1 5 1 5 TOTAL No. % 24 100 24 100 24 100 24 100 24 100 24 100 24 100 24 100 24 100 24 100 24 100 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Agrega el medicamento frasco o bolsa de solución y ministra 12. 20 la medicación a la hora indicada Revisa el volumen de solución 13. 20 que queda y regula el goteo Desecha el material utilizado y 14. 20 se lava las manos Registra la ministración de la 15. medicación en la hoja de20 enfermería 310 TOTAL 100 24 100 100 24 100 100 24 100 100 24 100 96.4 8 2.5 2 0.6 320 100 CUADRO 48 VÍA ORAL No . 1. 2. 3. 4. 5. 6. No aplica Omitir % No. % No. % No. % No TOTAL contestaron No. % 24 100 90 - - - - - - 2 10 24 100 25 25 1 5 - - - - 1 - 5 - 24 100 24 100 100 - - - - - - - - 24 100 100 - - - - - - - - 24 100 25 2 10 - - - - 1 5 24 100 85 2 10 - - - - 1 5 24 100 25 - - - - - - 1 5 24 100 Aplica No. Realiza valoración al usuario (nivel de conciencia y reflejo18 de deglución) Principio científico 19 Lavado de manos 19 Revisa la hoja de indicaciones médicas y responde cuando se le 20 cuestiona acerca de la presentación, dosis, hora y vía de ministración Informa al usuario del procedimiento que va a20 realizar Revisa la presentación y caducidad del medicamento 19 Corta con algún dispositivo la medicación que necesite 7. 17 ser dividida (por ejemplo: pastillas) Traslada el medicamento 8. 19 con el equipo completo a la Anexar IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 unidad del usuario Antes de ministrar el medicamento, revisa y 9. 20 verifica usuario, dosis, vía, hora y fármaco correctos Identifica al usuario preguntándole su nombre y 10. apellidos, verificando su17 brazalete y/o tarjeta de identificación Si el usuario es incapaz de sujetar la medicación, la enfermera (o) coloca el envase con la medicación 11. 19 sobre sus labios e introduce cada fármaco en su boca, uno por uno, sin forzar al usuario Le solicita ingiera su medicamento ofreciendo 12. 19 líquido y observa reacciones e informa sobre éstas Deja al usuario limpio, 13. 19 cómodo y seguro Coloca el material utilizado 14. en su lugar y se lava las19 manos Realiza los registros correspondientes en la hoja de atención y de 15. observaciones de19 enfermería (usuario, dosis, vía, hora y fármaco correctos) TOTAL 283 100 - - - - - - - - 24 100 85 2 10 - - - - 1 5 24 100 25 - - - - - - 1 5 24 100 25 - - - - - - 1 5 24 100 25 - - - - - - 1 5 24 100 25 - - - - - - 1 5 24 100 25 - - - - - - 1 5 24 100 1.7 - - - - 12 4 283 94.3 94.3 5 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 PREVALENCIA DE CISTITIS FOLICULAR EN LA UNIDAD DE UROLOGÍA GINECOLÓGICA EN EL HOSPITAL DE GINECOLOGIA Y OBSTETRICIA IMIEM COMO HALLAZGO CISTOURETROSCOPICO CONFIRMADO POR ESTUDIO HISTOPATOLOGICO DEL 1 DE AGOSTO DE 2004 AL 31 DE JULIO DE 2006. Autor DRA. ROSA LUCIA ALVAREZ MERCADO Coautor DRA. MA. DEL CARMEN SÁMANO DÍAZ Introducción La cistitis folicular es un padecimiento inflamatorio e infeccioso caracterizado por formación de nódulos de la mucosa vesical y de folículos linfoides. Causada por cambios metaplásicos del epitelio transicional, descrita por Von Limbeck en 1887 y Von Brunn en 1983. La proliferación de la placa basal del epitelio produce nidos sólidos (islotes de Brunn) que invaden la lámina propia, se desarrolla una metaplasia glandular en los islotes de Brunn con acumulación de moco y formación de lesiones quísticas e inflamación crónica. Es diagnosticada mediante biopsia endoscópica. Justificación Al conocer las causas más frecuentes que la originan se pueden implementar programas preventivos específicos disminuyendo complicaciones y gastos que esta patología genera. Objetivo Determinar la prevalencia de cistitis folicular en la unidad de urología ginecológica del Hospital de Ginecología y Obstetricia IM IEM del 1 de agosto de 2004 al 3l de Julio de 2006. Material y metodo Cistouretroscopio con lente de 30 grados marca Olimpos Biopsia vesical obtenida con pinza de biopsia de 7 Fr. En la recolección de datos se utilizarán las medidas de tendencia central (Mediana y Moda), y la medida de dispersión (Rango). Discusión La cistitis folicular, puede ser debida a múltiples episodios de infección de vías urinarias, etiología bacteriana, alergias, polvo, medicamentos. Su aparición después de los 40 años se debe a declinación hormonal e incremento de cambios sistémicos y locales inherentes a la edad. Es benigna, con datos histopatológicos de hiperplasia y metaplasma, como es recurrente se debe hacer seguimiento hasta por más de 5 años. El plan terapéutico se basa en búsqueda de la causa, tratamiento específico y seguimiento . Conclusión Se debe vigilar a todas las pacientes mayores 40 años con síntomas crónicos de infección de vías urinarias, síndromes disúricos, e incontinencia urinaria. El diagnóstico y “INCIDENCIA, TIPO Y ACEPTACIÓN DE VIOLENCIA INTRAFAMILIAR Y SEXUAL EN MUJERES EN EDAD FÉRTIL EN EL BARRIO DE GUADALUPE DE IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 SAN MATEO ATENCO 2005-2006” TESIS. QUE PARA OBTENER EL DIPLOMA DE ESPECIALISTA EN SALUD PÚBLICA PRESENTA: M.C. JUAN CARLOS MÁRQUEZ S OTO. DIRECTOR DE TESIS. Ph. D. MARIO ENRIQUE ARCEO GUZMÁN. REVISORES M. en C. JUAN JAVIER SÁNCHEZ GUERRERO. E.S.P. MARÍA ELENA VALDERRRÁBANO MERINO. E.S.P. MARIA DE LOURDES MIJANGOS CASTILLO. E.S.P. MARIA DEL SOCORRO GÓMEZ MARÍN. TOLUCA, MÉXICO TÍTULO. FEBRERO 2007 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 “INCIDENCIA, TIPO Y ACEPTACIÓN DE VIOLENCIA INTRAFAMILIAR Y SEXUAL EN MUJERES EN EDAD FÉRTIL EN EL BARRIO DE GUADALUPE DE SAN MATEO ATENCO 2005-2006”. ÍNDICE Capítulo Página Introducción. ……………………… 1 Prólogo. ……………………… 3 Agradecimientos. ……………………… 4 I.- Marco Teórico Conceptual I.1.- Definiciones I.1.1.- Aceptación I.1.2.- Incidencia I.1.3.- Género I.1.4.- Violencia ……………………… ……………………… ……………………… ……………………… ……………………… ……………………… 5 5 5 5 5 5 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 I.1.5.- Violencia intrafamiliar ……………………… I.1.5.1.- Violencia física ……………………… I.1.5.2.- Violencia psicológica ……………………… I.1.5.3.- Violencia sexual ……………………… I.2.- Referencias estadísticas ……………………… I.3.- Antecedentes de violencia intrafamiliar y sexual I.4.- Aceptación de la violencia intrafamiliar y sexual en la mujer I.5.- Monografía de la localidad ……………………… 5 5 5 6 6 7 11 14 II.- Planteamiento del Problema II1.- Argumentación II.2.- Pregunta de investigación ……………………… ……………………… ……………………… 16 16 16 III.- Justificaciones III.1.- Epidemiológica III.2.- Social III.3.- Económica III.4.- Médica III.5.- Académica ……………………… ……………………… ……………………… ……………………… ……………………… ……………………… 17 17 17 17 17 17 IV.- Hipótesis IV.1.- Elementos de la hipótesis IV.1.1.- Unidades de observación IV.1.2.- Variables IV.2.1.- Dependiente IV.2.2.- Independiente IV.2.3.- Elementos lógicos o de enlace ……………………… ……………………… ……………………… ……………………… ……………………… ……………………… ……………………… 18 18 18 18 18 18 18 V.- Objetivos V.1.- General V.2.- Específicos VI.- Material y Métodos VI.1.-Tipo de estudio V!.2.- Límite de espacio VI.3.- Diseño del estudio VI.4.- Operacionalización de variables VI.5.- Universo de trabajo VI.5.1.- Criterios de inclusión VI.5.2.- Criterios de exclusión VI.6.- Instrumento de investigación VI.6.1.- Descripción VI.6.2.- Validación VI.6.3.- Aplicación VI.7.- Material ……………………… ……………………… ……………………… ……………………… ……………………… ……………………… ……………………… ……………………… ……………………… ……………………… ……………………… ……………………… ……………………… ……………………… ……………………… ……………………… 19 19 19 20 20 20 20 20 22 23 23 23 23 23 23 23 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 VI.8.- Métodos VI.9.- Límite de tiempo VI.10.- Diseño estadístico ……………………… ……………………… ……………………… 23 24 24 VII.- Implicaciones Éticas ……………………… 25 VIII.- Organización ……………………… 26 IX.- Resultados y Análisis ……………………… 27 X.- Cuadros y Gráficas ……………………… 28 XI.- Conclusiones ……………………… 40 XII.- Sugerencias ……………………… 42 XIII.- Resumen ……………………… 43 XIV.- Summary ……………………… 44 XV.- Bibliografía ……………………… 45 XVI.- Anexos ……………………… 47 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 INTRODUCCIÓN Rara vez se cuestiona que la diferencia de sexos influya en la capacidad o competencia en el desempeño de alguna profesión como la de médico, abogado o profesor, sin embargo es más problemático cuando ocurre el caso de mujeres que tienen que desempeñar trabajos que requieren fuerza física. El sexismo que en la mayor parte de los casos se aplica al comportamiento de los hombres hacia las mujeres se esconde de forma directa o indirecta, detrás de las expectativas de trabajo y condiciones sociales. Los cambios en el modo de vida tienden a aceptar que la mujer adopte roles que antes eran exclusivos de los hombres en el ámbito laboral, político e incluso en aficiones. La maternidad es cada vez menos frecuente y se limita a una etapa más corta y tardía de la mujer. Al mismo tiempo, en cierto modo, la forma de vida del hombre está cambiando y hoy es frecue nte que realice actividades que siempre han sido exclusivas de la mujer, pero, en conjunto, es evidente que la mujer ha cambiado más que el hombre; la mayoría ha tenido que compaginar el trabajo doméstico tradicional con el trabajo fuera de casa. El aumento de las “parejas de hecho” y el debilitamiento del núcleo familiar tradicional (el hombre como cabeza de familia) indican un cambio más profundo que abarca el modo de vida y a la sociedad en general. Sin embargo la distribución laboral en la mayor parte de los países, la composición por sexos de los parlamentos y organismos electivos, la expansión de la cualificación educacional y el más alto salario medio de los hombres en relación con el de las mujeres, son testigos de una organización social de patriarcado que ha prevalecido en la historia de la especie humana. La identidad femenina construida en la sociedad patriarcal está muy ligada a la idea “del amor romántico”, que con su carga de altruismo, sacrificio, abnegación y entrega, refuerzan la actitud de sumisión. Consideran un fracaso la separación porque “después de tanto esfuerzo no han conseguido salvar su relación” como si la salvación fuera unilateral y dependiera de ellas. Asumen el sufrimiento como un desafío, como si ellas pudieran cambiar la situación. Creen que la causa de la irritabilidad de sus compañeros se debe a factores externos como la falta de trabajo, los problemas e incluso llegan a culpabilizarse a sí mismas. El incidente de maltrato rara vez es un hecho aislado, en realidad el maltrato generalmente se produce en una escala ascendente tanto en frecuencia como en intensidad, con el agravante de tener un comienzo insidioso (la víctima no lo nota al principio) situación que mantienen muchas mujeres por múltiples razones, el miedo es entre otros uno de los principales factores que hace que la mujer permanezca en el hogar. Además las mujeres con niños / as que abandonan el hogar tienen el cincuenta IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 por ciento de posibilidades de verse económicamente perjudicadas y terminar viviendo en condiciones de extrema pobreza y que las denigran. La violencia sexual y maltrato intrafamiliar de las que son víctimas las mujeres frecuentemente, ocasionan una disfunción en el desempeño de éstas, no sólo en el ámbito familiar sino de manera muy importante en el desarrollo individual, y es precisamente en estas condiciones dolorosas y extremas bajo las que viven, que deben empezar a realizar un escape a esta situación, es una batalla difícil y valiente que deben emprender para librarse de esa tiranía y opresión de las que son víctimas y tener presente siempre que merecen toda la ayuda que puedan recibir para lograr liberarse de este yugo y empezar una vida con las condiciones de equidad, respeto, cariño y comprensión al que todo ser humano tiene derecho. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 PRÓLOGO En el Estado de México y particularmente en el Municipio de San Mateo Atenco la realidad de la mujer en edad fértil no escapa a la situación que se describe a nivel mundial en cuanto a que es víctima de violencia y desigualdad; aunado a esto, la negación o no aceptación por parte de la afectada de la existencia de dicha problemática por diferentes motivos, impide tener una idea clara de la dimensión y alcances de la misma. Las condiciones socioculturales y económicas de la Localidad de Barrio de Guadalupe en donde se realiza el estudio se pueden considerar predisponentes para la presentación de este hecho, los escasos recursos económicos, el bajo nivel educativo, una gran movilización de población (migración) y una diversidad de costumbres y formas de vida hacen que en esta comunidad el problema de violencia intrafamiliar exista y se manifieste en muchas ocasiones de forma cruel y deshumanizada. El presente trabajo pretende identificar hasta qué punto las mujeres aceptan que están expuestas o que sufren de violencia intrafamiliar y sexual, detectar cual es la forma más frecuente en que se manifiesta este tipo de violencia (física, sexual o psicológica) y la frecuencia con la que se detecta, pue s no pocas veces se ha observado esta problemática en la comunidad, sin embargo no se tienen datos exactos que permitan evaluar la magnitud del problema y sobre todo que se tenga el sustento que justifique la posterior implementación de acciones que permitan que estas mujeres al igual que todas las del mundo tengan una vida digna, libre de opresiones y al margen de todo indicio de violencia intrafamiliar. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 AGRADECIMIENTOS IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 I.-MARCO TEÓRICO CONCEPTUAL I.1.-Definiciones. I.1.1.- Aceptación: Recibir, aprobar o admitir un desafío, un encargo o una responsabilidad. I.1.2.- Incidencia: Es definida como el número de casos nuevos ocurridos en un lugar y tiempo determinados. I.1.3.-Género: Se refiere a todas aquellas características, comportamientos, conductas y capacidades a las que se les atribuye un valor cultural dependiendo del sexo de las personas. Es decir, es lo que creemos que es ser mujer y ser hombre en nuestra sociedad. Por ejemplo: se cree que la mujer es la responsable del bienestar de la familia, es suave, tierna, obediente, pasiva; el hombre por su parte es fuerte, activo, no tiene miedo a nada, es dominante. Es por estas diferencias que aprendemos muy tempranamente, que las mujeres viven en desventaja en relación a los hombres, al mismo tiempo asumen como naturales, verdaderas y definitivas estas características socialmente asignadas. (1) I.1.4.-Violencia: Viene del latín violare, que significa infringir, quebrantar, abusar de otra persona por violación o por astucia. Se define también como una fuerza o coacción ejercida sobre otra persona. (2) I.1.5.-Violencia Intrafamiliar: Es una situación de abuso de poder de un miembro o componente de la familia sobre otra(o). Situación que se puede manifestar por el ejercicio de la violencia psicológica, física, sexual o económica y el no reconocimiento de los derechos humanos. La violencia intrafamiliar es ejercida mayoritariamente en contra de las mujeres, en un sistema social cargado de mitos que legitiman la autoridad, poder y dominación de los hombres y en el cual las mujeres le deben sumisión, dependencia y aceptación de un conjunto de normas y conductas que limitan su desarrollo. La Norma Oficial Mexicana (NOM) 190-SSA1-1999, Prestación de servicios de salud, criterios para la atención médica de la violencia familiar. Define a la violencia familiar, al acto u omisión único o repetitivo, cometido por un miembro de la familia, en relación de poder –en función del sexo, la edad o la condición física-en contra de otro u otros integrantes de la misma, sin importar el espacio físico donde ocurre el maltrato físico, psicológico, sexual o abandono. La violencia intrafamiliar puede tipificarse en tres formas básicas. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 I.1.5.1.-Violencia física: Agresión en la que se daña alguna parte del cuerpo, con un objeto, arma o sustancia. Acto en el que se puede sujetar, inmovilizar o causar daño a la integridad física del otro. I.1.5.2.-Violencia psicológica: actos u omisiones expresados como prohibiciones, coacciones o condicionamientos, intimidaciones, amenazas, actitudes devaluatorias, que provoquen daño a la personalidad de un individuo. I.1.5.3.- Violencia sexual: patrón de conducta consistente en actos u omisiones reiteradas a la realización de prácticas sexuales no deseadas o que generen dolor, celos obsesivos para controlar, manipular o dominar a la pareja y que genera daño.(3) I.2.- Referencias Estadísticas. Se estima que este fenómeno tiene un alto costo socioeconómico, pues algunos estudios en América Latina plantean que el maltrato físico y la violencia sexual en las mujeres disminuyen sus ingresos entre 3 y 20%, por la repercusión en su actividad laboral. En las economías de mercado, la violencia intrafamiliar representa casi un año de vida perdida por cada quinquenio de vida saludable en mujeres de 15 a 49 años de edad.(4) La primera Encuesta Nacional sobre violencia familiar en centros de salud y hospitales realizada por la Secretaría de Salud (SSA) Mexicana revela, además, que 8% de la población femenina fue agredida sexualmente en la infancia. De acuerdo con los primeros resultados del estudio aplicado, los mayores índices de afectación se reportan entre las mujeres más pobres y marginadas. La investigación confirma que la violencia contra las mujeres es un problema de salud pública de gran magnitud y que tiene un serio impacto, demostrable, en la calidad de vida y la salud de las afectadas.(5) La violencia doméstica contra la mujer cobra especial importancia y se evidencia que entre un 10 y un 36% de las mujeres según diferentes países han sido objeto de violencia física o sexual.(6) Según estudios realizados en América Latina, entre un cuarto y la mitad de las mujeres informan haber sido abusadas por sus parejas.(7) En el 2003 se estimó que entre un 4% y un 29% de las mujeres en países en vías de desarrollo viven violencia doméstica durante el embarazo. (8) Un estudio en Estados Unidos, (1990-1991) encontró que el riesgo de ser atacada físicamente o asesinada fue tres veces mayor entre mujeres embarazadas. (9) IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 En Chile el 60% de las mujeres que viven en pareja sufre algún tipo de violencia doméstica y más del 10% agresión grave. 1 de cada 3 familias vive en situación de violencia doméstica. En Colombia más del 20% de las mujeres han sido víctimas de abuso físico. 10% ha sido víctima de abusos sexuales. 34% ha sido víctima de abusos psicológicos. En Ecuador el 60% de mujeres residentes en barrios pobres de Quito han sido golpeadas por sus parejas. En Perú el 70% de los delitos denunciados a la policía están relacionados con casos de mujeres golpeadas por sus maridos. En Honduras un promedio de tres mujeres al mes son abusadas por sus parejas. En Nicaragua el 32.8% de las mujeres entre 14 y 49 años son víctimas de violencia física severa. El 45% sufren amenazas, insultos o destrucción de sus bienes personales. En México el 70% de las mujeres aseguraron sufrir violencia por parte de su pareja. En Jamaica la policía da cuenta que el 40% del total de homicidios se producen en el seno del hogar. En Argentina en 1 de cada 5 parejas hay violencia. En el 42% de los casos de mujeres asesinadas, el crimen lo realiza su pareja. El 37% de las mujeres golpeadas por sus esposos lleva 20 años o más soportando abusos de ese tipo. Según datos del Gobierno de la Ciudad de Buenos Aires el 54% de las mujeres golpeadas están casadas. El 30% denuncia que el maltrato se prolongó más de 11 años y se estima que el 25% de las mujeres argentinas es victima de violencia y que el 50% pasará por alguna situación violenta en algún momento de su vida. (10) El 50% de los hogares padece de alguna forma de violencia, por lo menos una quinta parte de las mujeres maltratadas son forzadas a mantener relaciones sexuales durante el episodio de violencia o inmediatamente después. De la misma manera son forzadas a realizar actos sexuales indeseados.(11) En el Estado de Guanajuato se han registrado en lo que va del año 2005, 21 casos de homicidios dolosos en los que la víctima es una mujer, lo que hace un total de 168 casos en los últimos 5 años; en el 70 por ciento de los casos los indiciados tuvieron alguna relación con la víctima. (12) I.3.- Antecedentes de violencia intrafamiliar y sexual. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 La violencia intrafamiliar es un problema social y de salud, que afecta de manera silenciosa y sistémica a importantes sectores de la población, especialmente a grupos muy vulnerables, como niños, ancianos y mujeres, contra los cuales amenaza pasar de una violencia endémica a una violencia epidémica en el próximo milenio. El estudio de la violencia como un problema social ha sido en los últimos años un tema de gran interés para numerosos investigadores y constituye una de las afecciones más severas que han venido azotando a la humanidad. Las distintas formas de expresión individual y colectiva, los factores que la originan y las consecuencias que generan, hacen de ella un fenómeno complejo. Según un estudio del Fondo de las Naciones Unidas para la Infancia (UNICEF) publicado en Ginebra, la violencia ocurre en todas las culturas y clases sociales, en todos los niveles de educación y capacidad económica, etnias y edades de todos los países. Además plantea que 60 millones del número de mujeres que no aparecen en las estadísticas mundiales corresponden a víctimas de sus propias familias, asesinatos de forma deliberada, muertes por falta de cuidados o porque sencillamente nacieron mujeres. (13) La violencia en contra de la mujer consiste en cualquier tipo de violación de su personalidad, de su integridad mental y física o de su libertad de movimiento, esto incluye todas las formas con las que la sociedad utiliza y oprime a las mujeres.(14) Toda conducta que produce daño físico, psicológico, sexual a los miembros de la familia, llámese padre, madre, hijos, sobrinos, cónyuge, hermano que se encuentran bajo la dependencia y cuidado del grupo familiar, que viven bajo el mismo techo es considerada como violencia intrafamilar. Comprender e identificar la violencia intrafamiliar puede hacerse a simple vista, pero hasta una simple palabra puede causar un daño irreparable, es un problema social de grandes dimensiones que afecta sistemáticamente a grandes sectores de la población especialmente a mujeres, niñas, niños y ancianos. Una forma endémica de la violencia intrafamiliar es el abuso a las mujeres por parte de su pareja. Las manifestaciones de la violencia íntima también denominadas violencia doméstica, incluyen la violencia física, psicológica y sexual. El alcohol y las drogas son factores de riesgo, ya que reducen los umbrales de inhibición, pero no producen la violencia. La combinación de modos violentos para la resolución de conflictos con adicciones o alcoholismo suele aumentar el grado de violencia y su frecuencia. Muchos golpeadores no abusan ni de las drogas ni del alcohol y muchos abusadores de drogas o alcoho l no son violentos. Son dos problemas separados que deben ser tratados por separado. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Frecuentemente hay un aumento de la violencia durante el embarazo y muchas veces el primer episodio de violencia física se produce durante el embarazo. Generalmente los golpes se dirigen especialmente al vientre de la mujer, produciéndole un aborto o complicaciones en el embarazo. Las embarazadas o puérperas pueden morir debido a las complicaciones obstétricas generadas por el trauma abdominal; por ejemplo, hemorragias y / o abruptio placentae (desprendimiento de placenta), cualquiera de las cuales puede a su vez causar la muerte al feto y / o a la mujer. En la provincia de Bristish Columbia, Canadá, un estudio (1999-2000) encontró que las mujeres maltratadas durante el embarazo tenían hasta tres y media veces más probabilidades de presentar hemorragia antes del parto que las mujeres no maltratadas. (15) Muchas mujeres inician una relación con un hombre violento al quedar embarazadas. Los Centros de Prevención y Control de Enfermedades (CDC) de los Estados Unidos reportaron en febrero del 2005 que el homicidio es la principal causa de muerte entre primíparas y mujeres embarazadas, con mayores riesgos para mujeres menores de 20 años o afro-americanas. (16) La prevalencia significativa de la violencia intrafamiliar constituye un serio problema de salud, un obstáculo oculto para el desarrollo socioeconómico y una violencia flagrante a los seres humanos. Podemos encontrar diferentes formas de violencia intrafamiliar: física, sexual, psicológica y patrimonial. Abuso físico: • • • • • • • • • • • • Golpes, apaleos, cinturonzazos, cachetadas. Agarrones, tirones de pelo, apretones dolorosos, pellizcos, empujones, patadas. Tirarle cosas. Intentos de ahorcamiento. Secuestro, privación de la libertad, encierros. Violación (que también es una agresión sexual) Mordeduras, cortes, quemaduras. Amenazas con armas. Obligarla a vestirse de modo que no le agrada. Abandono en lugares peligrosos. Todas las formas de agresión sexual. Toda agresión física es también una agresión psicológica. Abuso psicológico: IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 • • • • • • • • Rebajar, insultar, ridiculizar, humillar, utilizar juegos mentales e ironías para confundir, etc. Intimidación, asustar con miradas, gestos o gritos, arrojar objetos o destrozar la propiedad. Amenazas de herir, matar, suicidarse, llevarse a los niños, golpearla. Abuso económico, control abusivo de finanzas, recompensas o castigos monetarios, impedirle trabajar aunque sea necesario para el sostén de la familia, negación de sustento, etc. Aislamiento, control abusivo de la vida del otro, mediante vigilancia de sus actos y movimientos, escucha de sus conversaciones, impedimento de cultivar amistades, prohibición de salir, etc. Desprecio, tratar al otro como inferior, tomar las decisiones importantes sin consultar al otro. Provocar confusión, el agresor niega lo que hace, culpabiliza a la víctima, da órdenes contradictorias, manipula para hacer aparecer a la mujer como mentirosa. Toda violencia física y sexual es también una violencia psicológica. Abuso sexual: • • • • • • • • • • • • Obligarla a tener relaciones sexuales. Obligarla a tener sexo con otras personas. Realizar durante el acto sexual acciones que le duelen o que le humillan. Agarrar sus senos, nalgas, sexo u otras partes de su cuerpo contra su voluntad. Obligarla a exhibirse o desnudarse. Dirigirse a ella en forma obscena y/o ponerle apodos sexuales. No hacer caso de sus ideas y deseos sexuales. Obligarla a usar o a no usar anticonceptivos. Obligarla a tener hijos o a abortar. Contarle sus aventuras sexuales con otras mujeres o con hombres. Burlarse de su cuerpo, de sus deseos o de sus reacciones sexuales. Toda violencia sexual es también violencia física y psicológica.(17) La violencia sexual ocurre cuando se obliga a una persona a tener cualquier tipo de contacto sexual contra su voluntad; cuando se le hace participar en actividades sexuales con las que no está de acuerdo y no se toman en cuenta sus deseos, opiniones ni sentimientos. (18) La violencia sexual se manifiesta con actos agresivos que mediante el uso de la fuerza física, psíquica o moral reducen a una persona a condiciones de inferioridad para imponer una conducta sexual en contra de su voluntad. Este es un acto que busca fundamentalmente someter el cuerpo y la voluntad de las personas. La violencia sexual es el claro estigma de la degradación del espíritu cívico de una sociedad totalmente IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 ausente. El grado de agresividad que coexiste en cada caso de violencia sexual es increíblemente desesperante. En nuestros días son tantos los actos de vandalismo que existen, que resulta imposible su control. Los actos que solo pueden calificarse “auténticas aberraciones”, son los que actualmente crecen a un ritmo vertiginoso y cada vez son peores; estos actos son, sin duda alguna, las agresiones sexuales. Este tipo de situaciones causan a la persona agredida, en la mayoría de los casos, perturbaciones psíquicas que a menudo son irreparables. Físicamente también resultan afectadas y en el peor de los casos, brutalmente asesinadas, algo cada vez más frecuente en nuestros días.(19) Al hablar de delitos sexuales o violencia sexual se refiere a una serie de actos que engloban desde conductas aparentemente insignificantes como puede ser un manoseo, hasta diversas prácticas sexuales, impuestas y no consentidas - incluyan o no la relación coital- y una amplia gama de actos humillantes y dañinos, como penetración con objetos, prácticas sádicas, etc. Desde las vivencias de las mujeres, las agresiones sexuales son todos los contactos sexuales no consentidos. Cada experiencia de agresión sexual es singular y sólo cada mujer puede dar verdadera cuenta de su real dimensión.(20) Muchas parejas legalmente constituidas están fundadas en el modelo macho-virilpoderoso, mujer-sumisa-dependiente. En ellas los derechos y obligaciones están desbalanceados, perteneciendo los primeros casi exclusivamente al hombre y quedando a la mujer el papel de la sumisión incondicional cuyo fin es complacer al marido. El machismo encuentra en el seno de la pareja sexual la culminación de su supremacía, que se expresa con menor claridad y más límites en otros planos sociales. El hombre es el único habilitado para mostrar sus apetitos sexuales, y en ello estriba incluso su imagen de macho viril. La mujer, en cambio, es censurada en sus expresiones de deseo, debiendo ocultarlos y responder pasivamente a los reclamos de su marido. En ese marco disparejo, el hombre tiene el derecho de satisfacer sus impulsos sexuales más allá de los deseos de su pareja. El hombre usa no sólo su fuerza física, sino la presión económica para lograr de su pareja lo que desea. Muchas relaciones sexuales, aún cuando tienen lugar en el marco del matrimonio, constituyen verdaderas violaciones. La mujer no elige ni el momento ni las condiciones de la relación sexual. Está expuesta no sólo a relaciones displacenteras, sino a los malos tratos y al riesgo de enfermedades de transmisión sexual, ya que al hombre muchas veces se le permite tener otras parejas sexuales dentro del matrimonio. (21) IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 En su mayoría, las víctimas de violencia intrafamiliar sienten miedo. A veces, estos temores son tan intensos que pueden impedir que se actúe en beneficio de los propios intereses. Se tiene miedo de que si intenta dejar a su compañero, su violencia solo empeorará o que no será capaz de conseguir suficiente dinero para alimentar a su familia, que se quedará sin una vivienda, que la policía tome partido por el agresor o simplemente sea ignorada y se ponga en un mayor peligro o que el agresor se lleve a sus hijos. La verdad es que estos temores son justificados, así como es muy real que algunas de estas cosas ocurran. Es por ello que tantas mujeres permanecen atrapadas en la violencia intrafamiliar. Los peligros de tratar de escapar de la violencia intrafamiliar sin un fuerte apoyo ni protecciones adecuadas también son muy reales. Muchos piensan que las mujeres deberían de ser capaces de simplemente alejarse de la violencia intrafamilar o creen que solo están exagerando y son demasiado temerosas. A fin de sobrevivir a la violencia intrafamiliar, las mujeres a menudo hacen todo lo posible para no ofender o molestar al agresor, para sobrevivir las mujeres usualmente minimizan el daño físico y mental que se les ha provocado. Ocultan sus propios resentimientos, necesidades y dolores y se concentran en las necesidades del agresor. Las mujeres atrapadas en la violencia intrafamiliar por lo general también son muy cuidadosas de no revelar los abusos a otras personas, a fin de evitar que éstas confronten al agresor y de esta manera empiece una nueva ronda de ataques. Estas estrategias de sobrevivencia no son exclusivas de quienes sufren violencia intrafamiliar. Son estrategias de sobrevivencia practicadas por prisioneros de guerra y todos los seres humanos que se encuentran viviendo atrapados en regímenes violentos y opresivos. (22) Debido a que los abusivos ejercen tanto control sobre muchos aspectos de la vida de una víctima, pocas mujeres pueden liberarse de la violencia intrafamiliar si no reciben grandes cantidades de ayuda. (23) I.4.- Aceptación de la violencia intrafamiliar y sexual en la mujer. Una tercera parte de las mujeres mexicanas son víctimas de la violencia intrafamiliar, pero únicamente 8 por ciento considera que vive en una situación de riesgo. Encuentran cualquier argumento para justificar a su pareja. Si ya no puede justificarlo busca argumentos para negarse a salir de esa realidad (económicos, amor, los hijos, etc.) y evitar la eficacia de una posible ayuda. En torno a este problema de la negación se inicia un círculo al que se denomina: “El círculo de la violencia en pareja”, constituido por tres fases a saber: IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 -Inicia y crece la tensión. Al principio la tensión es la característica del hombre maltratador, se muestra irritable y no reconoce su enfado, por lo que su compañera no logra comunicarse con él, lo que provoca en ella un sentimiento de frustración. Todo comienza con sutiles menosprecios, ira contenida, fría indiferencia, sarcasmos, largos silencios. A la mujer se le repite el mensaje de que su percepción de la realidad es incorrecta por lo que ella empieza a preguntarse qué es lo que hace mal y comienza a culpabilizarse de lo que sucede. Esta tensión va creciendo con explosiones de rabia cada vez más agresivas. -Etapa de violencia explicita. Estalla la violencia y se mezclan todas sus formas, la física, la psicológica y la sexual. En la medida que esta etapa se repite en una relación, va siendo más y más larga. -Etapa de reconciliación o de luna de miel. El hombre parece haberse dado cuenta de lo hecho, muestra arrepentimiento, promete no volver a ser violento, puede hasta mostrarse cariñoso. La mujer refuerza la negación de la violencia y cree que él puede cambiar: esta etapa puede ser una luna de miel o simplemente una etapa tranquila. En la medida que se repite el círculo de violencia esta etapa se va haciendo más y más corta hasta desaparecer y quedar solo una mezcla de la etapa de tensión y la de violencia explícita. Hay muchos factores para mantenerse dentro de una relación violenta, algunas de estas son: Reconocerse como víctima puede hacer sentir a la mujer que “traiciona” al que ha sido su compañero. También asumir el juicio social, sentirse responsable de las agresiones, la falta de perspectivas personales y económicas, la idea de que los hijos necesitan un padre a su lado, aunque este sea el peor de los padres, suelen ser los factores psicológicos y sociales más repetidos para que la mujer perpetúe la lacra de la violencia doméstica. La falta de perspectivas personales y económicas, sumado al hecho de que la mujer es la que asume la responsabilidad de los hijos, es la razón material más objetiva para no poner fin a una convivencia de violencia. En muchas ocasiones y principalmente en comunidades pobres, las mujeres no tienen posibilidades reales de obtener recursos y IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 requieren de un apoyo social, grupal e institucional para salir de ese infierno de violencia. La identidad femenina construida en la sociedad patriarcal está muy ligada a la idea “del amor romántico” que con su carga de altruismo, sacrificio, abnegación y entrega, refuerzan la actitud de sumisión. Consideran un fracaso la separación porque “después de tanto esfuerzo no han conseguido salvar su relación” como si la salvación fuera unilateral y dependiera de ellas. Esta idea romántica genera dificultades para desarrollar proyectos de vida propios y redes sociales personales haciendo que su mundo se confunda con el de su compañero, que los proyectos de él sean los suyos propios y que todo se reduzca a él. Al modo que todo esto se articula en la mente de la mujer violada, en su lado psíquico, desarrollándose a lo que se le llama Síndrome de Estocolmo Doméstico. Una mujer con este síndrome, suspende todo juicio crítico hacia el agresor y hacia ella misma para adaptarse al trauma que le provoca la violencia y defender así su propia identidad psicológica. Esta podría ser una sólida explicación psicológica para que las mujeres maltratadas desarrollen ese efecto paradójico por el cual defienden a sus compañeros, como si la conducta agresiva que desarrolla el agresor fuera el producto de una sociedad injusta y fueran ellos las verdaderas víctimas de un entorno violento que les empuja irremediablemente a ser violentos. El síndrome de Estocolmo doméstico viene determinado por una serie de cambios y adaptaciones que se dan a través de un proceso en el que se reconocen cuatro fases: • • • • En la fase desencadenante, los primeros malos tratos rompen el espacio de seguridad que debería ser la pareja, donde la mujer ha depositado su confianza y expectativas. Esto desencadenaría desorientación, pérdida de referentes, llegando incluso a la depresión. En la denominada fase de reorientación, la mujer busca nuevos referentes pero sus redes sociales están ya muy mermadas, se encuentra sola, generalmente posee exclusivamente el apoyo de la familia. Con su percepción de la realidad ya desvirtuada, se autoinculpa de la situación y entra en un estado de indefensión y resistencia pasiva, llegando así a una fase de afrontamiento donde asume el modelo mental de su compañero, tratando de manejar la situación traumática. En la última fase, de adaptación, la mujer proyecta la culpa hacia otros, hacia el exterior, y el Síndrome de Estocolmo doméstico se consolida a través de un proceso de identificación. Hay mujeres que se avergüenzan por lo que les sucede y que hasta se creen merecedoras de los abusos. Por eso prefieren mantenerlos en secreto y así esa IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 situación puede prolongarse durante años. Los que maltratan a sus víctimas lo hacen de acuerdo a un patrón de abuso psicológico. Cuando se pregunta a algunas mujeres por qué aguantaron maltrato durante años, la respuesta más común es ésta: “por mis hijos; no quería que se criaran sin un padre”. Parece una respuesta válida, pero si la analizamos profundamente descubrimos su inconsistencia. Sucede que en una situación de violencia los hijos también sufren. (24) Una investigación realizada por Julia del Carmen Chávez Carapia, Coordinadora del Centro de Estudios de la Mujer de la Escuela Nacional de Trabajo Social de la Universidad Nacional Autónoma de México (UNAM), indica que las mujeres y hombres de la capital rechazan la violencia intrafamiliar expresada en frases como “las mujeres no sirven para nada”, “las mujeres que son golpeadas se lo han buscado” o ”los hombres violentos no saben controlarse”. Los resultados preliminares del estudio “Representaciones sociales de la violencia familiar” establecen que hay una tendencia de rechazo hacia las frases que justifican la violencia o asignan un papel de subordinación de la mujer. Sin embargo, todavía prevalece una aceptación hacia ideas como las de que “las mujeres tienen miedo de quedarse solas” o “la mujer está para escoger, no para que la escojan”, que siguen siendo barreras por las que una mujer no puede romper un ciclo de violencia familiar. El estudio también confirmó que la violencia es un fenómeno conocido al interior de las familias, pero silenciado por temor (84.7% de acuerdo) y por pena (64.5%), además de que las mujeres que la sufren son aisladas de sus conocidos (48.6% de las veces). “Lo que dejan ver estos resultados es el hecho de que las mujeres que viven violencia al interior de la familia están en una situación conocida por un porcentaje importante de las entrevistadas, y... que no sólo es la pena del impedimento para hacer frente a las situaciones de violencia, sino una combinación de factores donde está implicado el miedo que llegan a sentir estas mujeres”. (25) I.5.- Monografía de la Localidad. El Municipio de San Mateo Atenco se encuentra localizado al centro oeste del Estado de México y específicamente la localidad de Barrio de Guadalupe que pertenece a este Municipio, se encuentra colindando al norte con Barrio de San Lucas y Barrio de San Francisco, al sur con los Municipios de Metepec y Santiago Tianguistenco, al oeste con el Municipio de Lerma y al oeste con el Municipio de Metepec, la superficie territorial de la comunidad es de 12.58 kilómetros cuadrados (km2 ) y la del municipio es de 25,073 km2. La zona se localiza sobre restos de material volcánico rodeada por cuencas, por lo que es una zona húmeda y templada que en época de lluvias era y es capaz de formar lagunas. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Los fundadores de la comunidad procedieron del norte del Valle de México, mismos que poseían un espíritu guerrero y que llegaron al Valle de Toluca al mismo tiempo que los teotihuacanos al Valle de México, alrededor del año 640 DC. Estas tierras representaban una gran riqueza para la economía de la Nueva España, ya que debido a su planicie y suelo húmedo (parte del Valle de Lerma), se utilizaron para la crianza de ganado vacuno, porcino, equino y para la agricultura. En 1810, este pueblo fue escenario de la batalla del cura Hidalgo contra las tropas realistas, en la que salió victorioso. La legislatura del Estado ordena la creación del Municipio el 13 de octubre de 1817, según el decreto número 106. La población de la localidad de Barrio de Guadalupe en el último registro 2003-2004 es de 9082 habitantes de los cuales 4887 es del grupo femenino y de estas 3339 corresponden al grupo en edad fértil. La tasa de natalidad es de 19.04 por mil habitantes y se tiene una densidad de población de 721193 habitantes por Km2. De la misma manera en el último registro 2003-2004 se tiene reportada una población femenina analfabeta de 1045 mujeres según registro del último diagnostico de salud. En la localidad se cuenta con un kinder, dos primarias, una escuela tele secundaria y una escuela preparatoria oficial. Los principales oficios de la comunidad están representados por la elaboración y reparación de calzado, comercio, agricultura, chóferes y obreros, los principales problemas sociales que se identifican en la comunidad son el alcoholismo en primer lugar, el tabaquismo, seguido de la drogadicción y prostitución, los principales delitos que se identifican en la zona son el robo, lesión por diferentes mecanismos y daño en propiedad ajena. En la localidad se cuenta con un Centro de Salud perteneciente al Instituto de Salud del Estado de México y cuatro consultorios médicos particulares, además de un curandero, una hierbera y dos parteras tradicionales. En cuanto a la organización familiar de la comunidad se tiene registrado que viven más de dos familias por vivienda en el 70.2 por ciento de los hogares, lo que predispone a tener un mayor conflicto entre sus habitantes. Se tiene registro de 11 lesiones a mujeres en el último periodo 2003-2004, sin que esto quiera decir que son los únicos casos que se han presentado.(26) IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 II.- PLANTEAMIENTO DEL PROBLEMA II.1.- Argumentación La violencia intrafamiliar y sexual contra la mujer cobra especial importancia, cuando se identifica que no solamente se manifiesta de manera física contra la víctima, sino que también otras formas de comportamiento agresivo, como es el psicológico o emocional con acciones encaminadas a degradar, controlar o intimidar a la persona, están presentes quizá hasta con mayor frecuencia que las que son evidentes, motivo por el cual se busca identificar, conocer y tipificar las formas de abuso existentes en mujeres en edad fértil de la Localidad del Barrio de Guadalupe de San Mateo Atenco. Al identificar la presencia de violencia intrafamiliar y sexual en las mujeres en edad fértil en la Localidad de estudio, surge la pregunta de investigación. II.2.- Pregunta de investigación ¿Cuál es la incidencia, tipo y aceptación de la violencia intrafamiliar y sexual en las mujeres en edad fértil en la Localidad de Barrio de Guadalupe en el Municipio de San Mateo Atenco del Estado de México? IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 III.- JUSTIFICACIONES III.1.- Epidemiológica. El maltrato y violencia intrafamiliar es la causa mas común de las lesiones y daño en la mujer, el impacto no solo en la víctima sino en los familiares de ésta, principalmente los más indefensos ( hijos y padres ), provoca generalmente una disfunción familiar importante, por lo que se considera de suma importancia identificar la incidencia de esta problemática en la localidad del Barrio de Guadalupe de San Mateo Atenco. III.2.- Social. La violencia intrafa miliar es un problema que se detecta en todas las clases sociales, sin distinción de los factores raciales, culturales, religiosos o económicos, sin embargo en los estratos económica y culturalmente más rezagados hay múltiples factores que se van asociando o sumando entre sí, permitiendo que se presenten de una manera más cruda e impactante. Considerando que la localidad donde se pretende realizar el estudio es calificada como área marginada, será de gran interés e importancia conocer el comportamiento de dicha problemática. III.3.- Económica Las secuelas posteriores a la violencia intrafamiliar producen altísimos costos al estado y a la sociedad en general , pues no solo es el hecho de atender las lesiones físicas de la victima, sino también se debe contemplar el tiempo que la persona está inhabilitada, los daños que directa o indirectamente se producen a terceros y múltiples consecuencias que esta problemática ocasiona, situación que definitivamente es de gran trascendencia en las familias involucradas. III.4.- Médica El daño físico, psicológico y sexual que se produce en las mujeres víctimas de la violencia intrafamiliar provoca en no pocas ocasiones complicaciones y lesiones que ponen en riesgo la vida, o dejan secuelas irreversibles en las pacientes. III.5.- Académica Para la obtención del Diploma de Especialista en Salud Pública con base en el Reglamento General de Escuelas y Facultades de la Universidad Autónoma del Estado de México. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 IV.- HIPÓTESIS. En las mujeres en edad fértil de la Localidad de Barrio de Guadalupe, en San Mateo Atenco se presenta una incidencia mayor del 20 por ciento de violencia intrafamiliar y sexual, prevaleciendo la violencia física, siendo ésta aceptada por menos del treinta por ciento de las mujeres. IV.1.- Elementos de la hipótesis. IV.1.1.- Unidad de observación. Mujeres en edad fértil de Barrio de Guadalupe en San Mateo Atenco. IV.2.- Variables. IV.2.1.- Dependientes. -Incidencia, tipo y aceptación de violencia intrafamiliar. IV.2.2.- Independientes. -Violencia física. -Violencia psicológica. -Violencia sexual. IV.2.3.- Elementos lógicos o de enlace. en, del. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 V.- OBJETIVOS V.1.- General. • Determinar la incidencia, tipo y aceptación de la violencia intrafamiliar y sexual en mujeres en edad fértil de la Localidad de Barrio de Guadalupe en el Municipio de San Mateo Atenco en el Estado de México. V.2.- Específicos. . • Establecer la incidencia y la tasa de incidencia de violencia intrafamiliar y sexual en las mujeres en edad fértil en la Localidad de Barrio de Guadalupe por grupo de edad, estado civil, religión, escolaridad y ocupación. • Determinar el grado de aceptación de la violencia intrafamiliar y sexual entre las mujeres en edad fértil de la Localidad de Barrio de Guadalupe en San Mateo Atenco. • Evidenciar qué tipo de violencia intrafamiliar es la que más frecuentemente se presenta entre las mujeres en edad fértil de la Localidad de Barrio de Guadalupe. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 VI.- MATERIAL Y MÉTODOS. VI.1.- Tipo de estudio. El presente estudio es trasversal o de encuesta, no experimental, retrospectivo y observacional. VI.2.- Límite de espacio. Este estudio se llevó a cabo en la localidad de Barrio de Guadalupe en el Municipio de San Mateo Atenco VI.3.- Diseño del estudio. Se aplicaron cuestionarios previamente diseñados y validados a las usuarias de los servicios de salud del Centro de Salud de la localidad en estudio, sin importar si eran ellas las que requerían el servicio o no, se consideró únicamente que vivieran en el Barrio de Guadalupe, que pertenecieran al rango de edad de mujeres en edad fértil, que quisieran participar en el estudio y que no fueran acompañadas de su pareja. VI.4.- Operacionalización de variables. DEFINICIÓN TEORICA Toda conducta que produce daño a los miembros de la familia, llámese padre, madre, abuelos, hijos, Violencia sobrinos, cónyuge, intrafamiliar hermano, que se encuentran bajo dependencia y cuidado del grupo familiar y que viven bajo el mismo techo. VARIABLE DEFINICIÓN OPERACIONAL NIVEL DE INDICADORES ITEM MEDICIÓN Evidencia de maltrato intrafamiliar Variable afirmado por cualitativa escrito o nominal verbalmente por mujeres en edad fértil Presencia (si) Ausencia (no) 21 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Violencia psicológica Violencia sexual Incidencia. Actos u omisiones expresados como prohibiciones, coacciones o condicionamientos, intimidaciones, amenazas, actitudes devaluatorias, que provoquen daño a la personalidad de un individuo Son las acciones que obligan a una persona a mantener contacto sexual o a participar en otras interacciones sexuales mediante el uso de la fuerza, la intimidación, el chantaje, la amenaza o cualquier otro mecanismo que anule o limite la voluntad personal. Presencia (si) Ausencia (no) Manifestación verbal o escrita de cualquier acto Variable sexual en contra cualitativa de la voluntad o nominal integridad de la mujer en edad fértil. Presencia (si) Ausencia (no) 27,28, 30,33, 36. Variable cualitativa nominal Presencia (si) Ausencia (no) 6 Variable cualitativa nominal Presencia (si) Ausencia (no) 7 Número de casos de violencia intrafamiliar y sexual presentes entre las mujeres en edad fértil de Maltrato en la u mujer en edad fértil que puede ser físico, Número de casos nuevos ocurridos durante un periodo determinado Ejecución Tipo de acciones violencia omisiones intencionales Lesión psicológica o Variable emocional cualitativa identificada en la nominal mujer en edad fértil 8,9,11 12,18, 19,20, 22,23, 24,25, 26,29, 31,32, 34,37, 40,41, 44. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 dirigidas a producir psicológico daño físico, sexual. psicológico o sexual a un tercero. o Aceptación Admisión por parte de la mujer Recibir, aprobar o en edad fértil de Variable admitir un desafío, que sufre de cualitativa un encargo o una violencia nominal responsabilidad. intrafamiliar o sexual Edad Tiempo que una persona ha vivido, a contar desde que nació Periodo de vida de la mujer Cuantitativa comprendido de intervalar los 15 a 49 años. Estado civil Condición de cada persona en relación con los derechos y obligaciones civiles. Estado marital en Variable el que se cualitativa encuentra la nominal mujer. Religión Conjunto de creencias, mitos o Variable dogmas acerca de Creencia religiosa que cualitativa la divinidad y de profese la mujer. nominal prácticas y rituales para darle culto Conjunto de cursos Nivel educativo Variable que un estudiante que alcanza una Escolaridad sigue en un cualitativa mujer. nominal establecimiento docente. Ocupación Trabajo o cuidado Labor que realiza Variable que impide emplear preferentemente cualitativa el tiempo en otra la mujer. nominal Presencia (si) Ausencia (no) 15,14. 15-21 años 22-28 años 29-35 años 1 36-42 años 43-49 años -Soltera -Casada -Divorciada 2 -Unión libre -Viuda -Otra -Católica -Protestante -Testigo de Jehová 3 -Cristiana -Mormona -Otra -Primaria -Secundaria -Preparatoria -Técnica -Profesional -Otra -Hogar -Comercio -Empleada 4 5 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 cosa, oficio. empleo u -Obrera -Profesionista -Otra VI.5.- Universo de trabajo. El universo de trabajo lo constituye el grupo de mujeres en edad fértil que se tiene registrado en el Diagnóstico de Salud de la Localidad de Barrio de Guadalupe, las cuales son aproximadamente 2618 hasta julio del 2004 , el número de elementos considerados para el estudio lo constituye n 187 mujeres que acudieron al Centro de Salud y contestaron el cuestionario que se les aplicó. VI.5.1.- Criterios de Inclusión. Individuo del sexo femenino, que se encuentre en edad reproductiva (15 a 49 años), originaria o residente de la localidad de Barrio de Guadalupe, que este dispuesta a contestar el cuestionario, que viva con su pareja o algún familiar y que acuda al Centro de Salud de la Localidad.. VI.5.2.- Criterios de Exclusión. Que no desee participar. VI.6.- Instrumento de investigación. VI.6.1.- Descripción El método utilizado es de tipo transversal, empleándose como técnica la entrevista y tomando como instrumento un cuestionario previamente diseñado y validado (anexo 1). Dicho cuestionario contiene la ficha de identificación, un rubro que indica que la entrevistada pertenece a la localidad en estudio, el título, el objetivo del mismo, datos para la categorización de la información y cuarenta y cinco preguntas formuladas (dicotomicas) para detectar y evidenciar quien sufre o no de violencia intrafamiliar o sexual en su domicilio. VI.6.2.- Validación Se realizó una prueba piloto mediante la cual se aplicaron 30 cuestionarios (anexo 1) en el Centro de Salud de la Localidad de Santa Maria la Asunción perteneciente también al Municipio de San Mateo Atenco, la cual tiene características sociodemográficas similares a la población en estudio (Barrio de Guadalupe), con el fin de verificar la confiabilidad de dicho instrumento. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 VI.6.3.- Aplicación La aplicación de los cuestionarios se efectuó en la Localidad de Barrio de Guadalupe, Municipio de San Mateo Atenco, Estado de México. y específicamente se realizó en el Centro de Salud de la Localidad, conforme las usuarias acudían a éste, ya sea en el momento en que esperaban la consulta, durante el desarrollo de la misma o cuando salían del consultorio VI.7.- Material. Para el diseño y obtención de información, se utilizó un equipo de cómputo, cuestionarios previamente elaborados y validados y una metodología que nos permitió su clasificación, análisis, interpretación y presentación. VI.8.- Método. Una vez concluida la etapa de campo donde se obtuvo toda la información pertinente, los datos fueron procesados estadísticamente con el fin de llegar al análisis y conclusiones correspondientes. VI.9.- Límite de tiempo. El tiempo contemplado para la realización de este estudio fue del 25 de Agosto del 2005 al 15 de Noviembre del 2006. VI.10.- Diseño y análisis. El análisis posterior a la obtención de la información incluyó primeramente la eliminación de cuestionarios que no cumplían con el objeto de estudio (incompletos o fuera de contexto), posteriormente se clasificó la información de acuerdo a los intervalos de edad contemplados en la operacionalización de variables, una vez clasificado se procedió a la tabulación de los datos, elaborando cuadros por pregunta que permitieron la cuantificación por método de paloteo de las respuestas seleccionadas, posteriormente se aplicaron las medidas de resumen correspondientes para variables cualita tivas como son razón, proporción y porcentaje, lo que nos permitió realizar el análisis de la información, misma que se presentó en gráficas o polígonos de frecuencia según el tipo de variable y finalmente esta información se comparo con la hipótesis formulada. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 VII.- IMPLICACIONES ÉTICAS. La investigación tiene por objeto identificar la frecuencia con la que se presenta la violencia intrafamiliar en las mujeres en edad fértil en la localidad de Barrio de Guadalupe, el estudio no pretende de ninguna manera evidenciar o poner en riesgo a las víctimas de este problema, por lo que toda la información que se genere durante el desarrollo de ésta, será manejada cuidadosamente, conservando primeramente el anonimato de las unidades de observación; la información recabada únicamente se empleará con fines estadísticos y académicos por lo que bajo ninguna circunstancia dicha información puede pasar a manos de gente ajena al estudio, lo que garantizará la confidencialidad en el manejo de ésta. Cabe señalar que los resultados obtenidos de este análisis pueden servir en determinado momento como plataforma para la elaboración de programas y planes de apoyo de la población femenina que sufre de este grave problema de salud pública. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 VIII.- ORGANIZACIÓN. La investigación fue diseñada y realizada por el M.C. Juan Carlos Márquez Soto bajo la dirección y supervisión del director de tesis Ph. D. Mario Enrique Arceo Guzmán, además se solicitó el apoyo de los médicos del Centro de Salud de Barrio de Guadalupe y del Personal Técnico en Atención Primaria a la Salud (TAPS) de la Localidad, quienes tienen un conocimiento amplio de la población, además nos permitió establecer una mejor relación con las mujeres de esta comunidad. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 IX. RESULTADOS Y ANÁLISIS. La presencia de violencia intrafamilar en las mujeres en edad fértil en todas sus variantes, es un problema de Salud Pública del que no está exento el Municipio de San Mateo Atenco, por el contrario, la incidencia de éste esta aun por arriba de las cifras reportadas a nivel Nacional, la mayoría de las veces es precisamente la pareja quien ocasiona las lesiones a la mujer. El tipo de violencia que más frecuentemente se detecto que sufren las mujeres en edad fértil es la psicológica, pues aunque aparentemente las mujeres llevan una relación de pareja o intrafamiliar aparentemente “normal” , en el momento en el que es factible analizar o brindar una puerta abierta a la mujer por medio del cuestionario aplicado es IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 posible visualizar que de un sin fin de maneras la mujer es maltratada y que desafortunadamente por múltiples circunstancias no puede o no logra evitar la presencia de ésta, lo cual aunado al hecho de que en muchas ocasiones la mujer niega o no se permite aceptar que es victima de la violencia intrafamiliar hace de esta problemática una desconcertante e ininteligible situación de sometimiento y servilismo que humildemente tiene que soportar por tiempo indefinido o en el peor de los casos por el resto de sus días. México es uno de los países que ocupan los primeros lugares a nivel mundial en la presencia de violencia intrafamiliar y coincidentemente el Estado de México tiene el primer lugar a nivel Nacional en este sentido, situación que de cierta manera se ve reflejada a nivel del Municipio de San Mateo Atenco, en donde por múltiples factores sociodemográficos y económicos la mujer es blanco de agresiones e injustas situaciones que tiene que afrontar, la edad en la que se identifico mayor susceptibilidad en este sentido son los extremos del periodo de vida que consideramos como edad fértil, es decir mujeres de 15 a 21 años y la contra parte, mujeres de 43 a 49 años, grupos en los cuales por razones obvias la situación de violencia se agudiza y se torna más complejo. El estado civil de la fémina de cierta manera también influye en la presencia de violencia, detectándose que las mujeres casadas y las que se encuentran en unión libre son las que afrontan con más frecuencia ésta problemática, por otro lado las condiciones educativas de las mujeres son otro factor que influye de manera determinante en la presencia o no de violencia, pues aunque es evidente que el maltrato y sometimiento al que esta expuesta la mujer no tiene fronteras sociales, económicas ni raciales, entre más bajo sea el nivel educativo de la mujer, las condiciones en que se presenta la violencia se tornan quizá más perversas o inmorales y tendientes definitivamente a perpetuarse. La religión católica es la que se profesa de manera predominante en el Municipio de San Mateo Atenco y seguramente por ello es que se evidencia con más frecuencia la violencia en este tipo de religión, aunque la desigualdad social se encuentra en todo tipo de religión, por otro lado se detecto de manera clara que las mujeres dedicadas exclusivamente a las actividades del hogar o las que son obreras y como consecuencia tienen que compartir doble responsabilidad, son las que lamentablemente acatan y aceptan los malos tratos y condiciones denigrantes que les ofrecen sus parejas, como producto de la misoginia y machismo que predomina aún de manera clara en nuestra sociedad mexicana y a nivel mundial. X.-CUADROS Y GRAFICAS. Cuadro N° 1 INCIDENCIA DE VIOLENCIA INTRAFAMILIAR EN MUJERES EN EDAD FÉRTIL EN EL BARRIO DE GUADALUPE DE SAN MATEO ATENCO EN EL 2005-2006. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 SI Violencia 135 intrafamiliar % NO % Total % 67.5 65 32.5 200 100 Gráfico N° 1 32.5% Si No 67.5% Fuente: Cuadro N° 1. En el estudio realizado se encuentra una incidencia en el Barrio de Guadalupe de violencia intrafamiliar del 67.5% la cual en contraste se encuentra por arriba de los datos que se tienen a nivel nacional; las encuestas Gubernamentales en el 2005 estiman que en todo el territorio Mexicano, cada año casi el 10% de las mujeres y de las niñas mayores de 15 años (el equivalente a aproximadamente 5 millones de mujeres y niñas) sufre de episodios de violencia física a manos de su actual esposo o compañero. Otro reporte afirma que en México, el fenómeno de violencia intrafamiliar está presente en todas las edades, sexo, niveles culturales, creencias o posición económica y que en el 89.5 por ciento de los casos registrados la víctima es mujer y de esa cifra, el 75 por ciento, el agresor es su cónyuge o concubino. Cuadro N° 2 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 TIPO DE VIOLENCIA INTRAFAMILIAR EN MUJERES EN EDAD FÉRTIL EN EL BARRIO DE GUADALUPE DE SAN MATEO ATENCO EN EL 2005-2006. Tipo Violencia Presencia Ausencia Total de Física 48 152 200 24% 76% 100% Psicológica Sexual 123 77 200 36 164 200 61.5% 38.5 100% Sin violencia 18% 82% 100% 162 38 200 81% 19% 100% Gráfico N° 2 200 180 160 140 120 100 80 60 40 20 0 Presencia Ausencia Física Psicológica Sexual Sin Violencia Fuente: Cuadro N° 2. El cuadro nos muestra que aproximadamente el 24% de las mujeres en edad fértil de Barrio de Guadalupe sufre de violencia física, 61.5% de violencia psicológica un 18% de violencia sexual y un 81% no considera tener violencia intrafamiliar, De acuerdo a las ultimas cifras en el 2003 de la encuesta Nacional sobre la dinámica de las Relaciones de los hogares (ENDIREH) el 35.4% de las mujeres entrevistadas de 15 años y más que viven con su pareja, ha padecido violencia emocional, 27.3% violencia económica, 9.3% algún tipo de violencia física y 7.8% violencia sexual. De acuerdo con cifras del Instituto Nacional de las Mujeres (INMUJERES) cada 35 minutos una mujer pide ayuda y estima que 38% de las mujeres padece violencia emocional; 29% violencia económica y 9% violencia física, pero toda esta violencia ¿realmente nos pasa desapercibida? IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 El 60% dice conocer a un hombre que engaña a su pareja y 40% a una mujer que hace lo mismo, en el caso de golpes, 47% sabe de un hombre que golpea a su mujer y 22% de alguna mujer que golpea. Cuadro N° 3 ACEPTACIÓN DE LA PRESENCIA DE VIOLENCIA INTRAFAMILIAR EN MUJERES EN EDAD FÉRTIL EN EL BARRIO DE GUADALUPE DE SAN MATEO ATENCO EN EL 2005-2006. Aceptación de presencia de violencia intrafamiliar 112 88 200 Si No Total Porcentaje 56% 44% 100% Gráfico N° 3 44.0% 56.0% Si No Fuente: Cuadro N° 3 La aceptación de padecer violencia intrafamiliar entre las mujeres en edad fértil no es fácil de evidenciar, pues según datos de la ENDIREH de cada 100 mujeres que sufren violencia física o sexual, 74 no denuncian estos hechos a instancias o autoridad alguna. En el cuadro se puede evidenciar que el 56% de las mujeres del estudio si aceptan la presencia de algún tipo de violencia intrafamiliar. María Eugenia Díaz Hidalgo, Presidenta de la Comisión Mexicana de Derechos Humanos menciona que nuestro país es una de las 15 naciones del mundo con más homicidios dolosos contra mujeres, y los estados con mayores índices violentos son: “el IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Estado de México, en primer lugar, seguido se Oaxaca, Guerrero, Chihuahua y Quintana Roo”Asimismo, precisó, más de la mitad de las mujeres ha sido víc tima de la violencia cuando menos una vez en su vida, alcanzando un 40% de los delitos. El problema principal de violencia y discriminación contra ellas, detalló, radica en un sistema patriarcal y machista que predomina en todo el país; “hay una gran misoginia y ésta es la dificultad fundamental que se tiene que poner en evidencia para eliminar el maltrato hacia la mujer”. Cuadro N° 4 INCIDENCIA DE VIOLENCIA INTRAFAMILIAR SEGÚN GRUPO ETAREO EN MUJERES EN EDAD FÉRTIL EN EL BARRIO DE GUADALUPE DE SAN MATEO ATENCO EN EL 2005-2006 Edad 15-21 años 22-28 años 29-35 años 36-42 años 43-49 años Total INCIDENCIA DE VIOLENC IA INTRAFAMILIAR Presencia % Ausencia % Total % 33 16.5 15 7.5 48 24 27 13.5 16 8 43 21.5 29 14.5 13 6.5 42 21 15 7.5 11 5.5 26 13 31 15.5 10 5 41 20.5 135 67.5 65 32.5 200 100 Gráfico N° 4 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 200 180 160 140 120 100 Presencia 80 Ausencia 60 40 20 0 15-21 años 22-28 años 29-35 años 36-42 años 43-49 años Fuente: Cuadro N° 4 En la información que se tiene a cerca de cual es el grupo etareo más afectado por la presencia de violencia intrafamiliar encontramos a los dos intervalos de los extremos de la edad fértil como los más afectados, así el grupo de 15-21 años reporta una incidencia del 16.5% y el grupo de 43-49 años la correspondiente al 15.5%. Esto no dista de la información emitida por la ENDIREH donde reporta n que la violencia física la padecen más las mujeres jóvenes, 13 de cada 100 mujeres de 15 a 19 años e igual proporción en aquellas entre 20 y 24 años. De igual forma, la violencia sexual se manifiesta más entre las féminas de 40 a 44 años y de 45 a 49; 11 y 9 de cada 100 respectivamente. En la Ciudad de México al menos 40 mil niñas y adolescentes son explotadas en trabajos domésticos, de las cuales 99% son objeto de agresiones físicas y sexuales por parte de sus patrones. Las estadísticas han sido divulgadas por la organización no gubernamental Thais Desarrollo Social revelando que éste sector de la población tiene jornadas de más de 15 horas y en ocasiones sin salario. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Cuadro N° 5 INCIDENCIA DE VIOLENCIA INTRAFAMILIAR SEGÚN ESTADO CIVIL EN MUJERES EN EDAD FÉRTIL EN EL BARRIO DE GUADALUPE DE SAN MATEO ATENCO EN EL 2005-2006. Estado civil Soltera Casada Divorciada INCIDENCIA DE VIOLENCIA INTRAFAMILIAR Presencia % Ausencia % Total 12 6 33 16.5 45 74 37 28 14 102 11 5.5 5 2.5 16 % 22.5 51 8 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Unión libre Viuda Otra Total 23 2 0 122 11.5 1 61 11 1 78 5.5 0.5 39 34 3 200 17 1.5 100 Gráfico N° 5 100% 90% 80% 70% 60% 50% 40% 30% 20% 10% 0% 37% 11.50% 6% 5.50% 1% 0% Soltera Casada Divorciada Unión libre Viuda Otra Presencia Fuente: Cuadro N° 5 La información recabada en este cuadro nos permite observar que el estado civil en el que se encuentra una incidencia mayor de violencia intrafamiliar es el grupo de casadas seguido del grupo de las que se encuentran en unión libre con un 37 y 11.5 % respectivamente, en el 2003, la Encuesta Nacional de la Dinámica de las Relaciones en los Hogares (ENDIREH), que se aplicó en hogares a mujeres de 15 años y más, casadas o unidas y con pareja residente en el hogar, reportó que 47 de cada 100 mujeres sufren violencia emocional, económica, física o sexual por parte de su compañero o esposo. 9 de cada 100 padecen violencia física, 8 de cada 100 violencia sexual, mientras que 38 y 29 de cada 100 mujeres experimentan violencia emocional o económica respectivamente. Además específicamente comenta que 5 de cada 10 mujeres en unión libre son maltratadas por su pareja y una de cada dos mujeres casadas sólo por lo civil o la iglesia, viven situaciones de violencia con su pareja. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Ana Paola Gutiérrez, del Centro de Derechos Humanos “Miguel Agustín Pro Juárez” afirma que en México una de cada 10 mujeres sufre violencia intrafamiliar, mientras que el 30.4% de las mujeres enfrentan violencia sexual por parte de su pareja. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Cuadro N° 6 INCIDENCIA DE VIOLENCIA INTRAFAMILIAR SEGÚN TIPO DE RELIGIÓN EN MUJERES EN EDAD FÉRTIL EN EL BARRIO DE GUADALUPE DE SAN MATEO ATENCO EN EL 2005-2006. INCIDENCIA DE VIOLENCIA INTRAFAMILIAR Presenci % Ausencia % Total a 112 56 51 25.5 163 3 1.5 5 2.5 8 de 2 1 2 Tipo de religión % Católica Protestante Testigo Jehová Cristiana Mormona Otra Total 81.5 4 1 3 7 127 1.5 3.5 63.5 7 8 2 73 3.5 4 1 36.5 10 15 2 200 5 7.5 1 100 Gráfico N° 6 100% 90% 80% 70% 60% 50% 40% 30% 20% 10% 0% Católica 56% Protestante Testigo de Jehová Cristiana 2% 1.00% 1.50% 4% 0% Mormona Otra Presencia Fuente: Cuadro N° 6 La información que se tiene nos permite apreciar que la religión católica es la más afectada en cuanto a la presencia de violencia intrafamiliar en las mujeres en edad fértil en el Barrio de Guadalupe en San Mateo Atenco, presentando un 56% de los casos reportados, aunque se debe considerar que esta religión es la predominante en esté Municipio, por otro lado el Instituto Nacional de Estadística, Geografía e Informática IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 (INEGI), comenta que la violencia contra las mujeres no respeta fronteras geográficas, culturales o económicas ni edades. Tiene lugar en el trabajo y en las calles pero su principal manifestación es dentro del ámbito familiar. La violencia contra la mujer es una clara anulación de sus derechos humanos, derechos que el Estado tiene que garantizar para todas las personas, sin embargo, la especificidad de las violaciones de derechos humanos que sufren las mujeres está en función de su genero, de los roles y estereotipos que la sociedad históricamente les ha atribuido, asegura Michel Maza, de la Red Todos los Derechos para Todos. Cuadro N° 7 INCIDENCIA DE VIOLENCIA INTRAFAMILIAR SEGÚN ESCOLARIDAD EN MUJERES EN EDAD FÉRTIL EN EL BARRIO DE GUADALUPE DE SAN MATEO ATENCO EN EL 2005-2006. INCIDENCIA DE VIOLENCIA INTRAFAMILIAR Escolaridad Presencia % Ausencia % Primaria 55 27.5 18 9 Secundaria 31 15.5 17 8.5 Preparatoria 12 6 10 5 Técnica 8 4 7 3.5 Profesional 21 10.5 15 7.5 Otra 2 1 4 2 Total 129 64.5 71 35.5 Gráfico N° 7 Total 73 48 22 15 36 6 200 % 36.5 24 11 7.5 18 3 100 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 100.0% 90.0% 80.0% 70.0% 60.0% 50.0% 40.0% 30.0% 20.0% 10.0% 0.0% Primaria Secundaria Preparatoria 27.5% 15.5% 6.0% 4.0% 10.5% 1.0% Técnica Profesional Otra Presencia Fuente: Cuadro N° 7 Los niveles básicos de educación son los más susceptibles de presentar datos de violencia intrafamilar, según la información obtenida en esté estudio, el 27% de mujeres que tienen solo la primaria y 15.5% de las que tienen la secundaria ocupan los dos primeros lugares en este sentido, la ENDIREH menciona que de cada 100 mujeres con educación básica, 52 son objeto de maltrato por sus compañeros o esposo. Por otra parte, de acuerdo con el nivel de instrucción, de cada 100 mujeres, 9 que no tienen instrucción, 9 con primaria incompleta y 9 con primaria completa o secundaria incompleta, son objeto de violencia sexual. La violencia hacia la mujer está vinculada a la desigualdad social, económica y política que experimenta en la vida cotidiana, durante muchos años se consideró que la violencia intrafamiliar era un problema personal o de la familia, a la luz de las leyes es evidente que la falta de reconocimiento del problema generó la impunidad ante los agresores y facilitó la fortificación de sociedades violentas donde la mujer fue, es y sigue siendo el blanco de esa agresión. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Cuadro N° 8 INCIDENCIA DE VIOLENCIA INTRAFAMILIAR SEGÚN OCUPACIÓN EN MUJERES EN EDAD FÉRTIL EN EL BARRIO DE GUADALUPE DE SAN MATEO ATENCO EN EL 2005-2006. Ocupación Hogar Comercio INCIDENCIA DE VIOLENCIA INTRAFAMILIAR Presencia % Ausencia % Total 59 29.5 21 10.5 80 12 6 17 8.5 29 % 40 14.5 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Empleada Obrera Profesionista Otra Total 15 23 12 4 125 7.5 11.5 6 2 62.5 9 13 6 9 75 4.5 6.5 3 4.5 37.5 24 36 18 13 200 12 18 9 6.5 100 Gráfico N° 8 100% 90% 80% 70% 60% 50% 40% 30% 20% 10% 0% Hogar Comercio Empleada Obrera 30% 6% 7.50% 11.50% 6% 2% Profesionista Otra Presencia Fuente: Cuadro N° 8 Las Mujeres que se dedican al hogar según podemos observar en el cuadro, son las que con mayor frecuencia sufren de violencia intrafamiliar, reportándose el 29.5% de los casos, seguidas de las que trabajan como obreras con un 11.5%. por otro lado de acuerdo a la ENDIREH, las mujeres que trabajan declararon ser objeto de agresiones físicas o sexuales por parte de su pareja, más que aquellas que se dedican a los quehaceres domésticos o alguna otra actividad no económica: 11 de cada 100 mujeres que trabajan padecen violencia física y 9 violencia sexual. María Teresa Peral, del Centro de Reflexión y Acción Laboral (Cereal) denunció violencia en el trabajo contra mujeres. En el 2002, La Procuraduría de la Defensa del Trabajo informó que fueron atendidos 106 casos de hostigamiento sexual en contra de mujeres, 370 despidos por embarazo, 107 por violencia laboral y 391 casos de despido injustificado. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 La relatora especial de la ONU sobre violencia contra la mujer, Yakin Ertúrk menciona que es necesario revisar los derechos laborales de las mujeres que trabajan en la industria maquiladora (empresas con regímenes especiales de producción), así como de las personas que se dedican al servicio domestico. En ambos sectores las mujeres carecen de derechos y servicios, según indicó la funcionaria. Destacó además que las mujeres y las niñas en general son discriminadas en el acceso a los servicios de salud y de educación. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 XI.-CONCLUSIONES. En el estudio realizado el cual lleva por nombre “INCIDENCIA, TIPO Y ACEPTACIÓN DE VIOLENCIA INTRAFAMILIAR Y SEXUAL EN MUJERES EN EDAD FÉRTIL EN EL BARRIO DE GUADALUPE DE SAN MATEO ATENCO 2005-2006” en el cual se incluyeron 200 mujeres en edad fértil de la localidad conforme a los cuestionarios aplicados que estaban correctamente contestados se puede concluir lo siguiente: • La incidencia de violencia intrafamiliar en la localidad de Barrio de Guadalupe en San Mateo Atenco es mayor del 20 por ciento, pues de acuerdo a los datos obtenidos la problemática presento un 67.5%, porcentaje que efectivamente está por arriba de lo previsto. • El tipo de violencia que más frecuentemente se presenta en la localidad de estudio es la psicológica con un 61.5%, seguida de la física con un 24% y por ultimo la violencia sexual con un 18% lo cual no coincide con la hipótesis planteada donde se afirmaba que el tipo de violencia que prevalecía era del tipo físico. • La hipótesis plantea que menos del 30% de la población acepta ser victima de violencia intrafamiliar; con los resultados recabados se encuentra que el 56% de las mujeres en edad fértil sí acepta que es víctima de violencia intrafamiliar. • Los grupos etáreos más afectados son los extremos de la vida en el periodo en edad fértil ocupando el grupo de 15 a 21 años el 16.5% y el grupo de 45 a 49 el 15.5%. • De acuerdo al estado civil en el que se encuentran las mujeres en edad fértil de la localidad se identificó que las mujeres casadas son las más afectadas ocupando el 37%, seguidas de las mujeres que se encuentran en unión libre con un 11.5%. • El tipo de religión donde más se evidencia la violencia intrafamiliar es la católica ocupando un 56%, más sin embargo se tiene que contemplar que la religión predominante es esta misma por lo que tendría que considerarse un mismo número de población para todo tipo de religión. • El nivel de escolaridad en donde predomina la violencia intrafamiliar se ocupa por los niveles básicos, aquellas que sólo cuentan con la primaria presentan un 27.5% y las que cuentan con la secundaria ocupan un 15.5%, aquí llama la atención que las mujeres que tienen estudios profesionales ocupan el tercer lugar en incidencia de violencia intrafamiliar, no como se esperaría que fuera el siguiente nivel escolar. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 • Según la actividad predominante que desempeñan las mujeres en edad fértil se aprecia que las mujeres que se dedican exclusivamente a los quehaceres domésticos son las más afectadas ocupando el 29.5%, seguidas por las que son obreras con un 11.5% y aquellas que son empleadas están en tercer lugar con un 7.5%. De lo anterior se puede comentar que la hipótesis propuesta se comprueba parcialmente, ya que evidentemente la violencia intrafamilar se encuentra por arriba del porcentaje propuesto, no así las condiciones y formas en que se manifiesta está. Es importante comentar que durante el desarrollo de la investigación cinco mujeres al momento de que se les aplicó el cuestionario, vieron una puerta de salida para la problemática de violencia intrafamiliar que presentaban, pues de una manera franca y abierta nos expresaron sus vivencias, la forma en como habían soportado ésta y la necesidad imperante que tenían de recibir apoyo y atención, por lo que se les canalizó al Instituto de la Mujer en este Municipio de San Mateo Atenco para que se les asesorara tanto psicológica como jurídicamente. Punto importante a considerar es el hecho de que una gran proporción de mujeres en cuanto inician el cuestionario y de manera directa se les pregunta si consideran que son víctimas de violencia intrafamiliar lo niegan de primera intención, pero conforme siguen contestando y leyendo el cuestionario, afirman en las preguntas, que sí hay datos de tal violencia, por lo que seria de gran interés constatar si la mujer ya de primera intención esta predispuesta a negar el hecho de que es víctima de violencia intrafamiliar o quizá lo más grave, que ella ni siquiera se da cuanta que es víctima de la misma. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 XII.-SUGERENCIAS. • Proponer una amplia difusión de la problemática que representa la violencia intrafamiliar a toda la población en general, con el fin de hacer conciencia sobre las grandes repercusiones que puede traer consigo ésta. • Sensibilizar al personal médico e institucional a cerca de cómo enfocar y brindar la atención correcta a las mujeres que soliciten apoyo cuando tengan problemas de violencia intrafamiliar. Así mismo promover el conocimiento de la Norma Oficial Mexicana (NOM) 190-SSA-1999. • Ofrecer a las usuarias de los servicios médicos la información, correcta, veraz y oportuna sobre como abordar esta problemática y ofrecerles opciones sobre los sitios en donde se les puede brindar el apoyo psicológico y jurídico correspondiente. • Diseñar un programa educativo multidisciplinario que permita orientar, educar, identificar y tratar de forma adecuada los problemas de violencia intrafamiliar, con el fin de disminuir de manera palpable la incidencia de esta problemática. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 XIII.-RESUMEN. TITULO. “INCIDENCIA, TIPO Y ACEPTACIÓN DE VIOLENCIA INTRAFAMILIAR Y SEXUAL EN MUJERES EN EDAD FÉRTIL EN EL BARRIO DE GUADALUPE DE SAN MATEO ATENCO DEL 1° DE SEPTIEMBRE DEL 2005 AL 28 DE FEBRERO DEL 2006” INTRODUCCIÓN. La violencia intrafamiliar en las mujeres en edad fértil es un problema social y de salud publica que se identifica y presenta de manera alarmante a nivel mundial con la consecuente afectación en el desarrollo biopsicosocial de la mujer y la falta de aceptación y negación por parte de la afectada, ocasiona que la problemática se perpetué y se torne cada vez más grave. PREGUNTA DE INVESTIGACIÓN. ¿Cuál es la incidencia, tipo y aceptación de la violencia intrafamiliar y sexual en las mujeres en edad fértil en la Localidad de Barrio de Guadalupe en el Municipio de San Mateo Atenco del Estado de México? HIPÓTESIS. En las mujeres en edad fértil de la Localidad de Barrio de Guadalupe, en San Mateo Atenco se presenta una incidencia mayor del 20 por ciento de violencia intrafamiliar y sexual, prevaleciendo la violencia física, siendo ésta aceptada por menos del treinta por ciento de las mujeres. OBJETIVO GENERAL. Determinar la incidencia, tipo y aceptación de la violencia intrafamiliar y sexual en mujeres en edad fértil de la Localidad de Barrio de Guadalupe en el Municipio de San Mateo Atenco en el Estado de México. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 MÉTODO. El método utilizado es de tipo episódico, empleándose como técnica la entrevista y tomando como instrumento un cuestionario previamente diseñado y validado. Una vez concluida la etapa de campo donde se obtendrá toda la información pertinente, los datos serán procesados estadísticamente con el fin de llegar al análisis y conclusiones correspondientes. RESULTADOS. SUGERENCIAS. XIV.- SUMMARY IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 XV.- BIBLIOGRAFÍA. 1. http://www.violenciaintrafamiliar.cl/equipo1.php 2. Artiles de León, Iliana. Violencia y Sexualidad. Editorial Científico-Técnica. Ciudad Habana, 1998 . p . 25 3. Sexología y Sociedad, Año 4, No.10, Ediciones Aurora. Ciudad Habana, mayoagosto 1998. p. 23-27. 4. Orozco González MI, Valdés García LE, Fuentes Sánchez N, García Gutiérrez J, Palú Orozco A. Ruta crítica y percepción de la violencia intrafamiliar contra la mujer en el Consejo Popular “Los Maceo” [articulo en línea]. MEDISAN 2003,7(4). <http://bvs.sid.cu/revistas/san/vol7_4_03/san02403.htm> 5. http://www.mujereshoy.com/secciones/440.shtml 6. http://www.ilustrados.com/publicaciones/EpyAkpkZIHZqRJIWn.php 7. http://www.monografias.com/trabajos14/violen-intrafam/violen-intrafam.shtml http://www.violenciaintrafamiliar.cl/escape.php IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 8. Nasir Khurram et al. Johns Hopkins Bloomberg School of Public Health. “Pregnant women more likely to experience violence”. Cited by Feminist Majoriti Foundation. June 24, 2003. 9. Gazmararian JA, Adams MM, Saltzman LE, Jonson CH, Bruce FC,Marks JS,Zahniser SC. “The relationship between pregnancy intendedness and physical violence in mothers of newborns”. The PRAMS Working Group. Obstet Gynecol. 1995; 85(6): 1031-8. 10. http://www.isp.org.ar/ddssrr/Violencia_sexual_ni%F1as.htm 11. http://www.isdemu.gob.sv/Principal/OpcionesMenu/TemasInteres/mitos.htm 12. http://lideres.guanajuato.gob.mx/boletin.php?id=73 13. Violencia contra las mujeres tiene un alcance mundial. p. 8 – En Granma. La Habana, 31 de mayo 2000. 14. Nuestros cuerpos, nuestras vidas. Colectivo del Libro de Salud de las mujeres de Boston.—Nueva York: Siete cuentos Editorial, 2000 . p . 164-172 15. Janssen PA, Halt VL, Sugg NK, Emanuel I, Critchlow CM, Henderson AD. “Intimate partner viole nce and adverse pregnancy outcomes: a population. based study”. American Journal of Obstetrics and Gynecology 2003; 188(5): 1341-7 16. George, Dona “CDC explores pregnancy. homicide link” The Washington Post,23 febrary,2005. Washington D.C. 17. http://xxx.creatividadfeminista.org/violencia/imprimir.htm 18. http://www.adolescentesxlavida.com.ar/violencia.htm 19. mailto:e_ronzon@terra.com 20. http://www.ispm.org.ar/violencia/images/hechos/v.sexual.html 21. http://www.latinsalud.com/articulos/00732.asp?ap=2 22. http://www.violenciaintrafamiliar.cl/escape.php 23. http://mx.geocities.com/Inyamuni2/violenciaintrafamiliar-escape.htm 24. http://wwwpsicologia.online.com/colaboradores/paola/violencia/ IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 25. http://www.adital.org.br/site/noticias/17459asp?lang=ES&cod=17459 26. Diagnostico de Salud del Centro de Salud Rural Disperso de Barrio de Guadalupe, San Mateo Atenco 2004. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 XVI.- ANEXOS. UNIVERSIDAD AUTÓNOMA DEL ESTADO DE MÉXICO FACULTAD DE MEDICINA COORDINACIÓN DE INVESTIGACIÓN Y POSGRADO DEPARTAMENTO DE POSGRADO COORDINACIÓN DE LA ESPECIALIDAD EN SALUD PÚBLICA DEPARTAMENTO DE TITULACIÓN Cuestionario para identificación de datos de violencia intrafamiliar y sexual en mujeres en edad fértil. Este cuestionario esta diseñado para identificar problemas de violencia intrafamiliar y sexual en las mujeres en edad fértil que viven en la localidad de Barrio de Guadalupe en San Mateo Atenco, la información que se recabe en éste, se observará de manera anónima, con absoluta confidencialidad y de forma voluntaria. Es Usted originaria o residente de la Localidad de Barrio de Guadalupe en el Municipio de San Mateo Atenco. Si No 1. Edad. ____ años. 2. Estado Civil. Soltera____Casada____Divorciada____Unión libre____Viuda____Otra_____ 3. Religión. Católica____Protestante____Testigo de Jehová____Cristiana____ Mormona____Otra_________ 4. Escolaridad. -Primaria completa____ incompleta____ -Secundaria completa____ incompleta____ -Preparatoria completa____ incompleta____ -Técnica completa____ incompleta____ -Profesional completa____ incompleta____ -Otra____________ 5. Ocupación. -Hogar -Comercio ____ ____ IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 -Empleada ____ -Obrera ____ -Profesionista ____ -Otra____________ Señale con una x la respuesta que considere está de acuerdo con su situación. 6. Siente usted que es víctima de violencia intrafamiliar. Si No ¿Por qué? 7. Identifica algún indicio o señal de violencia física, psicológica o sexual en su domicilio. Si No ¿Por qué? 8. Ha tenido la necesidad de platicar con alguien acerca de la forma en que se relaciona con los integrantes de su familia cuand o hay alguna dificultad y no se lo han permitido. Si No 9. Cree necesario algún consejo u orientación para mejorar la relación con su pareja. Si No 10. En alguna ocasión ha sido agredida físicamente por su pareja o algún otro miembro de su familia. Si No 11. Ha pensado alguna vez divorciarse o separarse de su pareja pero no lo ha hecho por miedo a lo que pueda venir. Si No 12. Si alguna vez ha sido usted agredida o maltratada por su pareja cree que ha sido porque lo merecía. Si No 13. Le gustaría tene r las mismas fuerzas que las de su pareja para poderlo tratar como él la trata a usted. Si No IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 14. Confía en el arrepentimiento de su esposo o pareja después de haber sido agredida porque siente que cambiará definitivamente. Si No 15. Su pareja tiene muchas presiones o preocupaciones en el trabajo por lo que en ocasiones es grosero y se violenta fácilmente. Si No 16. Alguna vez le han dejado intencionalmente sin comer o sin vestir. Si No 17. En alguna ocasión la han dejado encerrada o le han corrido de su casa. Si No 18. Ha sentido en alguna ocasión que intencionalmente la dejan sin dinero para comprar lo necesario para su casa o sus hijos. Si No 19. Le han dicho malas palabras o le han humillado en su domicilio. Si No 20. Distingue usted alguna marcada diferencia en el trato hacia su persona en comparación con algún otro integrante de la familia. Si No 21. Usted siente que en su casa hay situaciones que puedan sugerir que hay violencia intrafamiliar. Si No 22. Cree usted que el alcohol puede originar que las personas cambien su comportamiento y por eso sean agresivas. Si No 23. Le da vergüenza o miedo que alguien se entere que su pareja la maltrata. Si No 24. Tiene dificultad para dormir por sentir miedo o angustia. Si No 25. Se asusta fácilmente y tiene miedo frecuentemente. Si No 26. Siente tristeza o no es completamente feliz con la forma en que convive con su pareja o su familia. Si No IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 27. Por alguna situación le han obligado a tener relaciones sexuales a la fuerza. Si No 28. Ha tenido la sensación de sentirse utilizada sexualmente o le han presionado a realizar cosas que no le agradan. Si No 29. Por alguna circunstancia su pareja le grita, la amenaza o la insulta. Si No 30. Considera usted que su pareja se preocupa por satisfacerla sexualmente. Si No 31. En alguna discusión se ha tenido ataque sobre objetos de la casa. Si No 32. Se le ha prohibido en alguna ocasión visitar o hablar con sus amigos o familiares Si No 33. Tiene facilidad para expresarle a su pareja que no tiene deseos o no está en condiciones de tener relaciones sexuales con él. Si No 34. Tiene la sensación de estar más insegura dentro de su domicilio que fuera de él. Si No 35. Le han amenazado con un arma o le han obligado a vestirse de alguna forma que no le gusta. Si No 36. Alguna vez se ha sentido violada o agredida sexualmente por su pareja. Si No 37. Hace siempre todo lo posible por no molestar o desagradar a su pareja incluso dejar de hacer lo que más le gusta. Si No 38. Se ha visto en la necesidad de soportar agresiones físicas o verbales con el fin de proteger a sus hijos o familiares. Si No 39. Alguna vez ha tenido que ocultar algún golpe o lesión que le haya ocasionado su pareja. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Si No 40. Su pareja le ha exigido o quitado su dinero en alguna ocasión. Si No 41. Creé correcto que el hombre tenga “mano dura” con la mujer pues de otra manera ésta no cumple con sus obligaciones en el hogar. Si No 42. Alguna vez le han mordido, quemado o cortado de forma aparentemente accidental o deliberadamente. Si No 43. Tendría miedo a la crítica de la gente o de su familia si se separa de su pareja porque la insulta o la lastima. Si No 44. Se siente capaz de mantenerse y mantener a sus hijos por si sola. Si No 45. Cree Usted que este cuestionario podrá ser de utilidad para las mujeres que sufren de violencia intrafamiliar. Si No Le agradecemos su gran apoyo y cooperación. ratamiento oportunos mejoran significativamente los hallazgos cistouretroscopicos. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 ACTIVIDADES BÁSICAS DE LA VIDA DIARIA EN LOS ADULTOS MAYORES, EN UN ÁREA URBANA DEL ESTADO DE MÉXICO. Autoras: Dra. en Enf. Beatriz Arana Gómez y Mtra. ASE. María de Lourdes García Hernández∗ Coautoras: Elizabeth Escobedo Montes de Oca, Nelie Yenia Irineo Garcia Objetivo: Identificar las actividades básicas de la vida diaria en los adultos mayores, en un área urbana del Estado de México. Método: Investigación de enfoque cuantitativo, de tipo transversal, realizado en un área urbana del Estado de México, en una muestra determinada por conveniencia del 2%, de cada colonia, contemplándose el 15% más de perdida, dando un total de 477 personas de 60 años y más, ambos sexos. Para el levantamiento de datos fue utilizado el cuestionario de Salud, Bienestar y Envejecimiento (SABE), proyecto aplicado en siete países de América Latina y del Caribe, versión en español, validado y supervisado por OPS/OMS(1999). La técnica utilizada para recabar los datos fue la entrevista estructurada directa en el domicilio, los datos fueron procesados en el paquete estadístico SPSS, versión 11.5. Resultados. Se encontró que la mayoría de los encuestados son de género femenino. Las actividades básicas de la vida diaria (ABVD) más comprometidas que se encontraron fueron: subir escaleras, levantar un peso de más de cinco kilos, agacharse, tirar y empujar un objeto. Las ABVD se ven afectada mayormente en aquellas personas de 60 a 69 años. Sin lugar a dudas que con el paso de los años se presenta un declive de la capacidad funcional lo que pone en riesgo la autonomía de las personas para llevar a cabo las actividades básicas de la vida diaria (ABVD), como: el bañarse, vestirse, caminar, usar el sanitario, movilizarse, ser continente y alimentarse , lo cual puede provocar dependencia y aislamiento social. INTRODUCCIÓN El envejecimiento de la población constituye uno de los acontecimientos sociales y demográficos relevantes de las últimas décadas. Situación que implica la integración de la población de adultos mayores al desarrollo y a la modernidad. Los adultos mayores pierden progresivamente la capacidad de adaptación y la aptitud de reaccionar adecuadamente a los cambios. Este deterioro es el resultado de la disminución del potencial de reserva que se produce de forma natural en todos los órganos y sistemas del cuerpo con el transcurso de los años. Actualmente el proceso de envejecimiento de la población se ha convertido en un problema social debido a que la sociedad no estaba acostumbrada a tener un porcentaje tan alto de adultos mayores por lo que es importante conocer: ¿Cuál son las actividades de la vida diaria más afectadas en los adultos mayores, en un área urbana del estado de México. Con el envejecimiento aumenta el riesgo de que las actividades básicas de la vida diaria (ABVD), como: el bañarse, vestirse, caminar, usar el sanitario, movilizarse, ser continente y alimentarse, se vean afectadas lo cual puede provocar dependencia y ∗ Docentes de la Facultad de Enfermería, Universidad Autónoma del Estado de México IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 pérdida de la autonomía en las personas. Las ABVD, son aquellas actividades que permiten al individuo valerse por si mismo, llevando a cabo actividades de autocuidado, como: el bañarse, vestirse (Fernández, 2000). Algunas enfermedades que en los adultos mayores persisten durante un largo periodo originan limitaciones orgánicas y funcionales, impidiendo de forma progresiva realizar sus ABVD; valerse por sí mismos, modificar su modo de vida y requerir de una asistencia general y/o permanente. A partir de los 60 años de edad, se observa un mayor sedentarismo en un gran número de personas; si la persona continúa manteniendo hábitos de vida sedentarios, a partir de esta edad su condición física comenzará a deteriorarse progresivamente; y este deterioro favorecerá la aparición de problemas de salud que repercutirán en el desempeño de las ABVD, lo que se reflejara en su calidad de vida en un futuro más o menos lejano. Además, la disminución de la condición física y de la capacidad funcional estará influenciada por la presencia de enfermedades que el adulto mayor padezca, el tipo de alimentación, el estilo de vida, la cantidad de ejercicio físico que se haya realizado y la herencia gené tica, entre otros. La calidad de vida de los adultos mayores está relacionada con el desempeño de las ABVD y con el conjunto de condiciones que les ayuden a cuidarse a sí mismos, situación que le permitirá una participación activa en la vida familiar y social. Lo anterior nos lleva a empezar a formar una actitud diferente, que es determinante en la consecución de la calidad de vida, tanto por parte de la sociedad, como de los mismos adultos mayores, en relación a su rol, sus posibilidades, su independencia, su autonomía y su autoestima. No cabe ninguna duda, las personas mayores se caracterizan por no reunir las condiciones y características que se valoran en la sociedad actual como base para el reconocimiento individual y social: ciertas aptitudes y potencialidades, la condición de no activo, rendimiento económico, amplias demandas de servicios sanitarios, económicos y sociales, etc, son características que generan una actitud negativa hacia ellos. La presente investigación es de enfoque cuantitativo es de tipo transversal, con una población total de 20 303 adultos mayores, de los cuales se obtuvo una muestra por conveniencia del 2% por colonia, obteniendo como resultado final una muestra de 477 personas. En lo referente a criterios de inclusión estos fueron todos los adultos mayores de 60 años, aquellos que vivían en una área urbana del Estado de México, de ambos sexos y que desearon participar; los criterios de exclusión fueron todos los adultos menores de 60 años, los que se encontraron fuera de su domicilio, que no quisieron participar y como criterios de eliminación fueron aquellos cuestionarios incompletos. De este modo, se encontró que la mayoría de los encuestados son de género femenino; las actividades básicas de la vida diaria mas afectadas son principalmente correr, subir escaleras, levantar un peso de más de cinco kilos, agacharse, tirar y empujar un objeto fueron las que presentaron mayor dificultad, las más mayormente afectadas son personas de 60 a 69 años. JUSTIFICACIÓN IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 El tema de la vejez en México es un tema que está cobrando interés; se puede decir que en los últimos años, algunas disciplinas se han interesado en tratar este tema como un proceso de cambios determinados por factores fisiológicos, psicológicos y sociales; dichos cambios enfatizan más en la declinación y deterioro que concluyen con el cierre del ciclo vital. Des este modo, es importante señalar que el interés por lo temas sobre la vejez es consecuencia de los cambios importantes que están presentando las pirámides de población de muchos países; estos cambios son el resultado del descenso de las tasas de fecundidad, natalidad y el aumento de la expectativa de vida. México no es la excepción, hasta hace diez años se consideraba un país joven porque el número de adultos mayores era menor; hoy al igual que otros países enfrentan situaciones no sólo de satisfacer necesidades básicas para los grupos de menor edad, sino que también está viviendo momentos importantes de transición demográfica; en los últimos años la población de edad se ha incrementado de manera importante, lo que implica crear nuevas políticas para la implementación de estrategias que satisfagan las necesidades básicas de ésta población; teniendo en cuenta lo anterior es importante conocer e identificar qué actividades de la vida diaria en los adultos mayores se ven mas afectadas, porque la mayoría de las veces estas son afectadas por la presencia de enfermedades Por otra parte, la gerontología se ha convertido en un campo importante en la investigación; sobre todo para enfermería debido a que ha aumentado la población de adultos mayores y junto con ello las enfermedades crónicas y degenerativas, lo que conlleva a que la enfermera participe activamente en el cuidado de los adultos mayores. OBJETIVOS ♦ Identificar las actividades básicas de la vida diaria en los adultos mayores, residentes en el área urbana de un municipio del estado de México. ♦ Reconocer las principales actividades de la vida diaria que están más afectadas en los adultos mayores, residentes en el área urbana de un municipio del estado de México. METODOLOGÍA TIPO DE INVESTIGACIÓN La investigación es de enfoque cualitativo, de tipo Transversal y descriptiva. UNIVERSO El objeto de estudio fueron los adultos mayores de un área urbana del Estado de México MUESTRA De las 20 303 personas que integran la población de personas adultas mayores que viven en 94 colonias, se obtuvo una muestra por conveniencia del 2% por colonia, IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 admitiéndose una pérdida del 15%, teniendo como resultado final una muestra de 477 personas. Es importante mencionar que se eliminaron 46 cuestionarios que estaban incompletos teniendo como resultado a 431, además las colonias que dieron como resultado 0 se eliminaron, quedando finalmente 86 colonias (Ver Anexo 1). CRITERIOS DE INCLUSIÓN § Adultos mayores de 60 años § Que vivían en la zona urbana de la Ciudad de Toluca § Ambos géneros § Que aceptaron participar CRITERIOS DE EXCLUSIÓN: § Adultos menores de 60 años § Adultos que se encontraron fuera de su domicilio § Adultos mayores que no desearon participar § Cuestionarios incompletos CRITERIOS DE ELIMINACIÓN § Cuestionarios incompletos INSTRUMENTO Como instrumento se utilizó un cuestionario para el proyecto Salud Bienestar y Envejecimiento (SABE), el cual fue validado por la Organización Panamericana de la Salud (OPS, 1999) y aplicado en países de América Latina como Argentina, Chile, Uruguay, Brasil, Cuba, México, entre otros; es un cuestionario estructurado con 51 Items de los cuales todas las preguntas fueron cerradas y sólo se utilizó la sección A y D que corresponde a los datos personales y a las ABVD Utilizándose como técnica la entrevista directa en el domicilio y la observación pasiva, el recorrido de las calles fue en dirección de las manecillas del reloj. Para el análisis de los resultados se elaboró una base de datos utilizando el programa SPSS 11.5 para Windows. Posteriormente se generaron los cuadros, haciendo finalmente la descripción de resultados y elaboración de conclusiones y sugerencias. ETICA DE LA INVESTIGACIÓN Teniendo en cuenta el aspecto ético y la Ley General de Salud, la cual establece en su artículo 13 el respeto a la dignidad de los individuos sus derechos de bienestar, de este modo no se puso en riesgo la integridad de las personas entrevistas. Además se contó con el consentimiento informado. DISCUSION De acuerdo a los resultados obtenidos sobre las actividades básicas de la vida diaria de los adultos mayores, de los 431 entrevistados que representa el 100% que es la población total, el 60.3% son mujeres, y el 39.7% hombres, esto muestra que el índice de mujeres es más alto, debido a que la población encuestada se encontraron más adultos mayores de género femenino, lo que se hace notar que en todos los resultados la mayoría de la población lo representan las mujeres; la edad que más pre domina es de 60 a 69 años, estos resultados muestran claramente que la población de Toluca está viviendo una transición demográfica, lo cual la sigue colocando como una ciudad de mayor concentración de adultos mayores como resultado del aumento de la expectativa de vida, presentando las mujeres una diferencia de 6 años en relación con los hombres. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Las mujeres viven más que los hombres en casi todos los países del mundo. Ellas son la mayoría de las personas más ancianas y viudas. En cuanto a la edad de los adultos encuestados el 53.4% representa la población de 60 a 69 años, de las cuales, el 34.3%, es de género femenino, en tanto que para el género masculino fue de 19.0 %; los adultos de 70 a 79 años fueron el 33.2%, siendo las mujeres el 18.3%, y los varones el 14.9%; en las personas mayores de 80 años y más se encontró un 13.4%, de las cuales el 7.7% lo presentan las mujeres, mientras que en los varones fueron el 5.8%(Ver Cuadro 1). Es importante señalar que, “a medida que envejece la población, las mujeres superan cada vez más en número a los hombres. La causa de la disparidad entre las tasas de mortalidad de hombres y mujeres es desconocida, pero se piensa que está relacionada con motivos biológicos (hormonales) y sociológicos, debido a las diferencias en la duración de vida para hombres y mujeres. La enfermera que trabaja con adultos mayores debe tener conocimientos de autonomía en temas de salud de las mujeres y conocer las implicaciones sociales que podrían derivar de una supervivencia mayor de las mujeres que de los hombres” (Staab, 1998:18). La mayor proporción de las mujeres adultas implica pensar en programas específicos de atención y cuidado. Cuadro No. 1: Edad de los adultos mayores según género, Toluca, México 2004. INDICADOR GÉNERO FEMEN MASCULI INO NO N No % % o. . TOTAL DE 26 POBLACIÓN 0 EDAD 14 60-69 8 70-79 80 Y MAS TOTAL 79 33 26 0 60 .3 34 .3 18 .3 7. 7 60 .3 TOTAL No. % 17 1 39.7 431 100 82 19.0 230 53.4 64 14.9 143 33.2 25 5.8 58 13.4 17 1 39.7 431 100 FUENTE: Instrumento aplicado SABE, sección A. En lo que se refiere al estado marital; el 91.6%, manifestó haberse casado y el 8.4% no. Lo que refleja que la mayoría de los adultos mayores pertenecen a un núcleo familiar y IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 posee redes de apoyo para enfrentar los cambios y el apoyo que se puede tener en un momento dado para la realización de las ABVD; sin embargo, los que no se casaron probablemente vivan solos, pueden estar en desventaja al no contar con una pareja o hijos, claro está y se ha demostrado que el tener hijos no garantiza el cuidado del adulto mayor. La diferencia en el estado civil tiene importantes implicaciones económicas y sociales, relacionadas con la salud; según Atchley en 1992, sugería que la mayoría de los hombres ancianos tenían un cónyuge con quien contar, pero muchas mujeres ancianas tenían que buscar otras fuentes de apoyo social como la familia (En Staab, 1998:18). Respecto a los adultos mayores que acudieron a la escuela se encontró que el 80.0% sí lo hicieron, sin embargo, los que no tuvieron escolaridad son el 20.0% del total de nuestra población encuestada. El nivel de educación es un indicador importante de la situación socioeconómica y por lo tanto, tiene un papel decisivo en su bienestar material, incluyendo la salud. Se ha observado que los niveles de educación se correlacionan con ingresos altos y mejores condiciones de vida. Por otro lado, el nivel de educación influye de manera importante en las actitudes, prácticas y comportamientos que tienen las personas hacia la salud. Sin embargo, sigue siendo significativo el porcentaje de personas que son analfabetas. ACTIVIDADES BÁSICAS DE LA VIDA DIARIA (ABVD). Las actividades de la vida diaria son aquellas actividades esenciales para el autocuidado de las personas. La influencia climática, el tipo y lugar de residencia así como las condiciones de la vivienda y del entorno, las barreras arquitectónicas representan factores que favorecen o reducen las posibilidades de movilidad del adulto mayor. Se observa que la ABVD en la que los encuestados presentan mayor dificultad es, correr con el 15.3% del total de la población, las mujeres de 60 a 69 años son las más afectadas, ya que, representan el 4.6%, mientras que en los varones de 70 a 79 años solo son el 2.5%; otra de las actividades que mayor dificultad tienen es subir escaleras varios pisos con un 13.1% del total de los encuestados, siendo el 4.4% para mujeres de 60 a 69 años, y el 2.2% hombres de 70 a 79 años. Kono (2003), Naik (2004) encontraron que la prevalencia de la incapacidad para llevar a cabo las ABVD aumenta con la edad y afectando principalmente a las mujeres. Otra dificultad es el levantar un peso de más de 5 Kg, la cual refleja el 9.5% del total de la población, mostrando el 3.1% en mujeres de 60 a 69 años y el 1.5% los varones de 70 a 79 años de edad; la dificultad para agacharse fue de 9.3% de la muestra total de los cuales el 2.5% es en mujeres de 60 a 69 años y el 1.4% en varones de 70 a 79 años. El 9.1% de la población tiene dificultad para tirar o empujar algún objeto, el 2.8% en mujeres de 60 a 69 años y el 1.4% en varones de esa misma edad (Ver Cuadro No.2). Es importante señalar que aparentemente se observa que las ABVD, no estan afectadas de forma significativa. Por lo tanto se hace necesario investigar de manera más detenida estas actividades y ver si las personas presentan más de una actividad en IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 relación a la ayuda que requieren para satisfacer dichas actividades que favorece su autocuidado e integridad física. El funcionamiento físico en el adulto mayor requiere cierta capacidad para integrar las habilidades motoras finas y bruscas necesarias para realizar las actividades de autocuidado o ABVD, como por ejemplo; ir al baño, alimentarse, vestirse, bañarse, deambular etc. La capacidad para realizar estas habilidades es crucial para mantener la independencia física, la autodeterminación y para promover un estado de salud. Como en todas las personas, especialmente en el adulto mayor, el funcionamiento físico se mantiene por el movimiento constante. La falta de funcionamiento físico causa una serie de problemas en el movimiento, que consisten en dolor, rigidez, debilidad y deformidad, que no sólo limitan el movimiento y las capacidades funcionales, sino que también pueden ser causa de caídas. En consecuencia, la falta de funcionamiento físico es la causa principal de ingreso del adulto mayor a instituciones hospitalarias. Es esencial una valoración exacta de la función músculo esquelética del adulto para prevenir el desacondicionamiento y ayudarlo a desarrollar la capacidad para una actividad motora independiente (Staab, 1998:37). En el proceso de envejecimiento normal, los músculos, los huesos y las superficies articulares sufren cambios que provocan una reducción de la masa muscular, la fuerza, la coordinación, y alteraciones en el cartílago. La reducción de la elasticidad de los tejidos, causada por un aumento del colágeno muscular, produce rigidez en articulaciones y músculos. La fuerza muscular y el movimiento están disminuidos, especialmente en las manos y los músculos de las piernas. Cuadro No. 2: Dificultad en las Actividades Básicas de la Vida Diaria de los adultos mayores de edad, según género y edad, Toluca, México 2004. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 DIFICULTA GÉNERO D PARA: FEMENINO EDAD Correr TOTAL TOTAL MASCULINO FEMEN 80 Y 80 Y 60-69 70-79 INO 60-69 70-79 MAS MAS N No N N N N % % % No. % % % % o. . o. o. o. o. 3. 15 9. 2. 2. 1. 78 4.6 50 30 1.8 39 43 19 0 8 3 3 5 1 Subir 2. 74 4.4 43 escaleras 5 varios pisos Levantar un 2. peso de 52 3.1 35 más de 5 1 kg. 2. Agacharse 43 2.5 36 1 Tirar o 1. 48 2.8 31 empujar 8 1. Caminar 28 1.7 23 4 Levantarse 1. 34 2.0 21 de una silla 2 Subir 1. 30 1.8 21 escaleras 2 un piso 1. Sentarse 26 1.5 22 3 Extender 0. 9 0.5 12 sus brazos 7 Cruzar un 0. 10 0.6 10 cuarto 6 Caminar 0. 8 0.5 12 una calle 7 0. Bañarse 4 0.2 11 7 Levantar 0. una 9 0.5 8 moneda de 5 una mesa TOTAL MASC ULINO N % No. % o. 10 15. 6.0 259 1 3 23 1.4 14 0 8. 3 29 1. 7 37 2. 2 15 0. 9 81 4.8 221 23 1.4 11 0 6. 5 18 1. 1 26 1. 5 7 0. 4 51 3.0 161 9.5 10 1 10 21 1.2 0 6. 0 5. 9 4. 3 4. 3 22 1.3 22 1.3 73 17 1.0 72 19 1.1 70 15 0.9 63 8 0.5 29 6 0.4 26 11 0.7 31 8 0.5 23 8 0.5 25 4. 1 3. 7 1. 7 1. 5 1. 8 1. 4 1. 5 1. 2 1. 23 4 0. 14 8 0. 10 6 21 9 6 5 2 3 3 5 0. 5 0. 4 0. 3 0. 1 0. 2 0. 2 0. 3 1. 4 1. 19 1 1. 18 1 1. 23 4 23 17 1. 0 1. 0 0. 4 2 0. 10 6 0. 6 4 0. 5 3 17 5 0. 3 0. 7 0. 12 7 0. 11 7 0. 10 6 12 13 9 4 4 1 9 3 0. 8 0. 5 0. 2 0. 2 0. 1 0. 5 0. 2 13. 1 56 3.3 157 9.3 54 3.2 154 9.1 43 2.5 116 6.9 43 2.5 115 6.8 39 2.3 109 6.4 32 1.9 95 5.6 13 0.8 42 2.5 16 0.9 42 2.5 10 0.6 41 2.4 17 1.0 40 2.4 13 0.8 38 2.2 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 0. 1. 7 0.4 21 1 5 2 0. 1. Vestirse 4 0.2 4 10 0.6 18 3 2 1 0. 0. Comer 1 0.1 2 8 0.5 11 3 1 7 Usar el 0. 0. 3 0.2 3 5 0.3 11 2 sanitario 2 7 46 27. 35 20 26 15. 10 63 19 TOTAL 6 5 3 .9 3 5 82 .9 6 FUENTE: Instrumento aplicado SABE, sección D. Acostarse 5 0.3 9 0. 1 0. 2 0. 2 0. 1 11 .6 0. 3 0. 5 3 0. 5 3 0. 3 2 27 16 1 .0 5 0. 3 0. 5 3 0. 3 2 0. 1 1 14 8. 3 5 5 11 0.7 32 1.9 13 0.8 31 1.8 11 0.7 22 1.3 6 1.0 0.4 17 61 36. 169 100 0 1 2 .0 Como se observa, a mayor edad los adultos mayores pueden presentar problemas físicos debido a un deterioro biológico o patológico, proceso que origina una serie de modificaciones en el funcionamiento de los órganos y sistemas del organismo, suele existir una disminución importante de la fuerza y la masa muscular, situación que impide la realización de las ABVD por lo que necesitan en algunos casos recurrir a algún aparato de apoyo como bastón o andadera para facilitar sus tareas cotidianas La población de adultos encuestados que refirieron utilizar aparato de apoyo son un total de 50 personas que representan el 11.6% del total de la población entrevistada, de éstos el 60.0% son mujeres y el 40.0%, corresponde al género masculino. Nuevamente se observó, que en su mayoría son las mujeres quienes utilizan algún aparato de apoyo a diferencia de los varones, lo anterior se presenta como resultado de un porcentaje más alto de personas de género femenino encuestadas. Por otro lado, se puede observar que los adultos mayores de ambos sexos utilizan con mayor frecuencia el bastón que corresponde al 36.0% del total de la población afectada, para las mujeres es el 20.0%, en tanto que para los varones que expresaron requerirlo es el 16.0%. En lo que respecta a los adultos que requieren de la andadera se identifico el 24.0% del total de la población, manifestando utilizarla las mujeres en un 18.0%, en tanto que los varones es el 6.0%, en cuanto al uso de la silla sólo el 6.0% de los varones respondió afirmativamente, mientras que en el caso de las muletas una sola persona de género femenino comentó necesitarla correspondiendo el 2.0% (Ver Cuadro No.3). El resultado de estos cambios globales de un adulto mayor cuya postura y aspecto parece más curvado e inclinado, que quizá parece de talla más corta, y cuya marcha es más lenta con pasos acortados y de base más amplia. El individuo también experimenta una reducción de la movilidad general, la flexibilidad y la estabilidad en los movimientos. “La movilidad se considera un requisito previo para la independencia. La incapacidad para moverse por el entorno propio exige la presencia de otras personas que garanticen IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 las necesidades diarias como la higiene o vestirse. A medida que aumenta la dependencia funcional; el adulto de edad avanzada suele experimentar una pérdida de autoestima, un cambio en la opinión sobre sí mismo, desesperanza, impotencia y depresión” (Staab, 1998:49). Cuadro No.3. Utilización de algún auxiliar de apoyo por los adultos mayores de edad según género, Toluca, México 2004. GÉNERO Aparato apoyo de FEMENINO MASCULI NO No. % TOTAL No. % 10 20.0 8 16.0 18 36.0 Andador 9 Silla de ruedas o carretilla Muletas 1 18.0 3 6.0 12 24.0 - 3 6.0 3 6.0 2.0 - - 1 TOTAL 60.0 20 2.0 100. 0 Bastón 30 No. 40.0 50 % FUENTE: Instrumento aplicado SABE, sección D. Al envejecer, la pérdida de autonomía y el regreso a la dependencia debido a la incapacidad para realizar sus ABVD se ve influenciada muchas veces por la fragilidad ante la salud, la proporción de adultos mayores que necesitan ayuda aumenta notablemente más aún en el género femenino (Ann,1999:53). La vejez produce así un regreso a la dependencia sobre la familia en particular y la sociedad en general, para poder realizar sus actividades cotidianas. Ahora, no se trata de una dependencia para la preparación y adquisición de capacidades, sino de la pérdida sin recuperación de las capacidades alguna vez adquiridas, desarrolladas y ejercidas, quebrantos propios de la edad. Esta nueva dependencia es involuntaria, generalmente no prevista y mucho menos deseada, ni por el ser envejecido ni por quienes se hacen cargo de esta persona; cumpliendo así con el afecto familiar, el deber moral y la solidaridad entre generaciones. “La incapacidad para llevar cabo las tareas del cuidado propio o ABVD, como consecuencia de la inmovilidad, generalmente exige que otro integrante de la familia o cuidador asuman responsabilidades nuevas, relativas al cuidado personal más íntimo” (Staab, 1998:49). Sin embargo, se debe procurar tener buena compatibilidad con la sociedad y que la familia permita contactos e intercambios de ayuda y apoyo. CONCLUSIONES IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 De acuerdo a los resultados obtenidos se puede concluir lo siguiente: § La capacidad funcional de los adultos mayores de edad que viven en la Ciudad de Toluca; radica en realizar alguna s actividades de la vida diaria como el comer, usar el sanitario, vestirse, acostarse, entre otras. § Las actividades que pueden realizar en general se encuentran limitadas en su mayoría. § Las principales actividades de la vida diaria que están más afectadas son el correr, subir escaleras y levantar un peso mayor de 5 Kg. § El género que se ve más afectado es el femenino; esto tal ves sea el resultado se los roles que desempeñan las mujeres, por su tipo de trabajo, el desgaste en la procreación de sus hijos , la inadecuada alimentación, falta de ejercicio; entre otros, son factores que afectan en particular a esta población. En general deben estimularse todas las capacidades que mantengan en contacto al adulto mayor con el mundo, evitando así su aislamiento; hay que proporcionar el tiempo preciso para desarrollar cualquier actividad. FUENTES BIBLIOGRÁFICAS ♦ ABDELHAFIZ, A; AUSTIN, C. Visual Factors should assessed in older people presenting with fall or hip fracture. J. Age Ageing. London, v. 32, p. 26-30, 2003. ♦ ANN, M. Risa Lavizzo. et al. (1999). Secretos de la geriatría. México Edit. Mc Graw Hill Interamericana. ♦ Consejo Internacional de Enfermería (CIE) El envejecimiento saludable: Desafío para la salud pública y la enfermería http://www.icn.ch/matters_agingsp.ht ♦ CONSEJO NACIONAL DE POBLACIÓN (CONAPO) (1998). La situación demográfica de México, México: Secretaria de Gobernación,. ♦ FERNANDEZ, B. R. et al.(2000). Gerontología social. Madrid. Ediciones Pirámide, ♦ FONDO DE LA POBLACIÓN DE LAS NACIONES UNIDAS (FNUAP).(1999) 6 mil millones. Estado de la población mundial. Nueva York: FNUAP. ♦ Health, welfare, and aging in Latin America and the Caribbean (SABE). Washington: OMS, 2001. ♦ INSTITUTO NACIONAL DE GEOGRAFÍA, ESTADÍSTICA E INFORMÁTICA (INEGI) (2000). X II censo general de la población y vivienda. México: INEGI,. Tomo 2. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 ♦ KONO, K; KASUMATA, Y; ARAI, A. TAMASHIRO H. Functional status and active life expectancy, among senior citizens in small town in Japan. Arch. Gerontol. Geriatr., London, v.38, p. 153-166, 2004. ♦ La población de México en el nuevo siglo. (México: Secretaría de Gobernación, ♦ ORGANIZACIÓN PANAMERICANA DE LA SALUD (OPS). ORGANIZACIÓN MUNDIAL DE LA SALUD. (1999). SABE Proyect: protocol of the multicenter Study, health, well-being and aging in Latin America and the Caribbean, Washington: OMS. ♦ ORGANIZACIÓN PANAMERICANA DE LA SALUD (OPS) (1998) Organización Mundial de la Salud (OMS). México In: La Salud en las Américas. Washington, OPS, OMS, Tomo. I y II, 403-417, ♦ STAAB, A..S. y Hodges L.C. .(1998). Enfermería Gerontológica. México. Edit. Mc Graw Hill Interamericana IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Prevalencia de Agentes Etiológicos en Infección de Vías Urinarias en pacientes con disfunción de piso pélvico en el servicio de Uroginecología del Instituto Materno Infantil del Estado de México del 01 Enero al 31 Diciembre del 2001. Drs. Alvárez Mercado Rosa Lucia, Javier. Vara Miranda Blanca, Anaya Torres Francisco Institución. Servicio de Uroginecología del Hospital de Ginecoobstetricia del Instituto Materno Infantil del Estado de México. Objetivo. Conocer los agentes etiológicos más frecuentemente aislados por urocultivo en pacientes con disfunción del piso pélvico. Introducción. Infección de vías urinarias es la presencia y multiplicación de microorganismos con invasión a los tejidos adyacentes, que forman parte del aparato genitourinario, la invasión del mismo está determinada por las características de la bacteria, el tamaño del inóculo y las alteraciones en los mecanismos de defensa del huésped. Tipo de Estudio. Retrospectivo, observacional, descriptivo. Material y Métodos. Urocultivo por cateterización de chorro medio, medio de cultivo, antibiograma. Justificaciones. La toma anual de urocultivos en el hospital fue de 536, correspondiendo 136 (32%) al servicio de uroginecología con la técnica antes descrita, se encontró que los gérmenes aislados fueron E.Coli en un 72%, Gardnerella vaginalis 8% y Cándida albicans en un 6%, los cuales se asociaron a prolapso genital E I anterior preferentemente, a quienes se les administro tratamiento de acuerdo a sensibilidad del antibiograma, teniendo como resultado respuesta con urocultivo negativo, posterior a primer tratamiento 71%, segundo tratamiento 20% y un tercero 9%. TÍTULO DEL TRABAJO: “ESTADO DE SALUD DENTAL Y NECESIDADES DE TRATAMIENTO EN LOS ALUMNOS DE PRIMER AÑO DE LICENCIATURA DE LA FACULTAD DE ENFERMERÍA Y OBSTETRICIA (FEyO) UAEM 2006”. NOMBRE DE LOS AUTORES M. en O. JUDITH ARJONA SERRANO, E. en VINC.MA. FLORINDA VILCHIS GARCÍA, .C.D. MIRIAM RUBÍ LUGO CEBALLOS P.C.D. MINERVA ORTIZ ASCENCIÓN LUGAR DE REALIZACIÓN: IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 “FACULTAD DE ENFERMERÍA Y OBSTETRICIA DE LA UNIVERSIDAD AUTÓNOMA DEL ESTADO DE MÉXICO” ANTECEDENTES: El índice de CPOD, es un indicador numérico continuo de experiencia presente y pasada de lesiones cariosas. En Australia 1992, se encontró un CPOD de 6.85 en las edades de 20 a 24 años. En Tucumán, Argentina se reporto un CPOD de 6.7 y en México se encontró CPOD de 6.82 en cadetes de 18 años. OBJETIVO GENERAL Conocer el estado de salud dental y las necesidades de tratamiento de los alumnos de primer año de licenciatura de la FEyO UAEM, durante el ciclo escolar 2005-2006. MATERIAL Y MÉTODOS Se trata de un estudio transversal descriptivo, se revisaron 164 alumnos de 18 a 22 años de edad, utilizando los criterios de diagnóstico señalados por la OMS RESULTADOS Los resultados mostraron un CPOD promedio de 5.18, encontrándose el componente C más alto en edades de 18 a 22 años, el índice de necesidades de tratamiento fue de 75.16, y la prevalencia de caries fue del 89.63% DISCUSIÓN Las necesidades de tratamiento pueden ser catalogadas como altas con un 75.16%, en comparación con las reportadas en Tucumán Argentina con 66.1%, la prevalencia de caries, fue de 89.63%, el cual representa un porcentaje alto en comparación al reportado en Dinamarca, Islandia, Noruega y Suecia donde la prevalencia ha disminuido alrededor de un 23% gracias al consumo de agua fluorada. CONCLUSIONES La información recopilada mostró una alta prevalencia de caries dental en la población examinada, lo que confirma la necesidad de ampliar la cobertura de los programas preventivos. . La aplicación de un tratamiento adecuado en la IVU esta relacionado con el patrón de sensibilidad de los diferentes agentes etiológicos encontrados en pacientes con disfunción del piso pélvico, es importante reconocer que al realizar un estudio adecuado con antibiograma y dar de primera instancia el tratamiento de mayor sensibilidad nos disminuye la resistencia a los diferentes agentes etiológicos y da la eficacia en el tratamiento. Discusión. Del total de muestras en el laboratorio para urocultivo el servicio de uroginecologia toma el 32%. Y el porcentaje de muestras negativas es muy elevado del 73% a lo esperado ya que las pacientes presentan disfunción de piso pélvico IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 probablemente se deba a la técnica de toma o bien al medio de cultivo para gérmenes más comunes y no específicos. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 “INFLUENCIA EN EL CAMBIO DEL ESTILO DE VIDA, COMO TRATAMIENTO COMPLEMENTARIO DE LA HIPERTENSIÓN ARTERIAL SISTÉMICA DE PACIENTES QUE ACUDEN A CONSULTA PRIVADA. DELEGACIÓN BENITO JUÁREZ, DISTRITO FEDERAL. JULIO 2005 – JUNIO 2006”. INTRODUCCIÓN El desarrollo de estilos de vida no saludables, influyen directamente en la salud condicionando el agravamiento o éxito de metas terapéuticas en la aparición de hipertensión arterial así como su manejo; el identificar y comparar qué tanto conocen los pacientes que padecen hipertensión arterial sistémica de aquellos que no la presentan, recalcando que no están exentos de padecerla a corto o mediano plazo sabiendo que los estilos de vida en la ciudad de México no son los que se recomendarían desde el punto de vista médico. Por lo que un equipo de salud multidisciplinario en el que se incluye trabajo social, enfermeras, promotoras de salud, etc. tendría un papel importante en pacientes con hipertensión arterial sistémica para que estén convencidos que la hipertensión arterial sistémica y sus complicaciones (ejemplo: aterotrombosis, cardiopatía hipertensiva, aterosclerosa o isquémica, insuficiencia renal terminal, insuficiencia cardiaca, ceguera, amputaciones, trastornos neuropsiquiatricos degenerativos, enfermedad pulmonar, enfermedad vascular cerebral, entre otros) sean hoy por hoy un grave problema de salud pública con repercusión en todos los aspectos tanto psicológicos, familiares, sociales e institucionales sin olvidar el IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 impacto económico que trae consigo a nuestras instituciones de salud y que bien pudieran ser destinados a otras enfermedades en el país. (1, 2, 3, 4) Los datos epidemiológicos nacionales recientemente publicados, enfatizan y dan cifras preocupantes de la prevalencia de las enfermedades crónicas esenciales incluida en ellas la hipertensión arterial sistémica, como primera causa de morbilidad y mortalidad del adulto en edades comprendidas entre los 20 y 69 años de edad según la Encuesta Nacional de Enfermedades Crónicas de 2000, por lo que se debe identificar qué factores en el estilo de vida (como son sedentarismo, tabaquismo, obesidad como más importantes) son los principales de riesgo, para de ahí dar posibles alternativas de solución como pudiera ser la promoción para la salud. (3, 4, 5,) Para mejor decir “Es más barato en todos los aspectos la prevención que la rehabilitación”. (5) Las Enfermedades Crónicas No Transmisibles del Adulto (ECNTA) han sido denominadas por la Organización Mundial de la Salud (OMS) como "enfermedades de los estilos de vida" que comprenden (enfermedades cardiovasculares, cerebrovasculares, cáncer, enfermedad pulmonar obstructiva crónica, crisis hepática, obesidad, diabetes mellitus, hipertensión arterial, problemas de salud mental, osteoporosis, enfermedades músculo esqueléticas, colecistitis crónica, úlceras pépticas, tabaquismo), todas ellas en su gran mayoría dependientes de factores de riesgo: tabaquismo, consumo excesivo de alcohol, dieta inadecuada, obesidad, inactividad física, hipertensión arterial, colesterol alto, contaminación ambiental, diabetes mellitus, estrés entre otros. Por lo que para su control y prevención, la OMS recomienda desarrollar y aplicar programas con estrategias de promoción para la salud. Son ECNTA y factores de riesgo a la vez. (3, 5, 6, 7) IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 PRÓLOGO Este tipo de investigaciones me da la oportunidad de ver la dimensión de la hipertensión arterial llamada el asesino silencioso, trabajo de tesis como este, es el único hasta ahora publicado que contempla una de las primeras causas de muerte y de invalidez en el país, que dentro de una delegación tan cosmopolita como lo es la Benito Juárez; y a pesar de que la población es de nivel socio económico medio-alto el nivel de educación contrasta mucho en el seguimiento por parte del paciente con esta enfermedad. Dentro de los temas que integran esta tesis se incluyen aquellos cambios en el estilo de vida, la parte menos costosa en aspectos económicos pero mas difícil de seguir, entre otros temas relacionados entre si, los cuales se consideran un problema de Salud Pública en nuestro país por sus altas cifras tanto en instituciones públicas como privadas, trabajo en donde se plasman y confrontan los conocimientos y experiencias obtenidas en la atención de pacientes mexicanos, que tienen esta enfermedad. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 El otro aspecto distintivo en esta tesis es que el abordaje de los diferentes temas se hace desde un punto de vista de la Salud Pública, situación que resulta importante en la medicina moderna, en donde muchos conceptos, criterios y guías existen, ¿pero realmente se aplican?, por lo que, uno de los objetivos medulares podría ser el beneficio del paciente. Es un compromiso con mi sociedad y comunidad, que ya con resultados se difundirá el conocimiento para fortalecer la práctica clínica del médico de primer contacto en la atención a los pacientes con este padecimiento, así como de reforzar los programas de estudio, en el conocimiento; como una entidad nosológica emergente, de gran importancia epidemiológica; como lo que se le infunde en las aulas de salud pública en la Universidad Autónoma del Estado de México, en donde me brindaron las bases para contribuir al desarrollo de la salud del hombre y de la sociedad en el bien del profesionalismo y de la ciencia. Estoy seguro de que cualquier interesado que dedica tiempo en leer estos resultados, encontrará su recompensa en un mejor entendimiento de los complicados procesos que implican el manejo de la hipertensión arterial sistémica y su relación con el estilo de vida en los pacientes con riesgo o patología cardiovascular. AGRADECIMIENTOS IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 ÍNDICE Cap. Pág. TÍTULO INTRODUCCIÓN PRÓLOGO AGRADECIMIENTOS I.- MARCO TEÓRICO CONCEPTUAL I. 1.- Definiciones I. 1.1.- Salud 1 1 1 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 I.2.- Educación en salud I.2.1.- Estilo de vida humanístico I.2.2.- Estilo de vida saludable I.2.3.- Comportamientos ó conductas I.2.4.- Modos ó estilos de vida I.2.4.I.- En epidemiología I.2.4.2.- En sociología I.3.- Dieta I.4.- El autocuidado I.5.-Las enfermedades cardiovasculares y su relación con los cambios en el estilo de vida I.6.- Principales factores de riesgo para las enfermedades crónicas I.6.1.- Desarrollo humano I.7.- Necesidades humanas fundamentales I.7.1.- Calidad de vida I.7.2.- Estilos de vida I.8.- Estilos de vida saludables I.9.- La salud y el contexto cultural I.10.- Cul tura y salud I.10.1.- Cultural o conductual I.10.2.- Materialista o estructural I.11.- Cultura y sociedad I.11.1.- Sociedad y cultura I.12.- Estilos de vida y conductas saludables I.12.1.- Tabaco I.12.2.- Alcohol I.12.3.- Nutrición I.12.4.- Ejercicio físico I.13.- El estilo de vida factor modificable I.13.1.- Factores de riesgo que pueden ser modificados I.14.- Los derechos humanos como estilo de vida I.15.- Problemática de la hipertensión arterial l.16.- Fisiopatología de la hipertensión arterial l.17.- Epidemiología de la hipertensión arterial I.18.- Teorías de la hipertensión arterial I.19.- Factores de riesgo modificables (estilos de vida) 1 1 1 1 1 1 2 2 2 2 3 3 3 4 4 5 6 6 7 7 7 7 8 8 8 9 9 9 10 10 11 11 11 12 12 II.- PLANTEAMIENTO DEL PROBLEMA II.1.- Argumentación II.2.- Pregunta de investigación 14 14 15 III.- JUSTIFICACIONES III.1.- Académica 16 16 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 III.2.- Operativa III.3.- Social III.4.- Nutricional III.5.- Recreativa III.6.- Política III.7.- Epidemiológica 16 16 16 16 17 17 IV.- HIPÓTESIS IV.1.- Elementos de la hipótesis IV .1.1.- Unidades de observación IV.1.2.- Variable IV.1.2.1.- Dependiente IV.1.2.2.- Independiente IV.1.3.- Elementos lógicos ó de enlace 18 18 18 18 18 18 18 V.- OBJETIVOS V.1.- General V.2.- Específicos 19 19 19 VI.- MATERIAL Y MÉTODOS VI.1.- Tipo de estudio VI.2.- Límite de espacio VI.3.- Diseño del estudio VI.4.- Operacionalización de variables VI.5.- Universo de trabajo VI.5.1.- Criterios de inclusión VI.5.2.- Criterios de exclusión VI.5.3.- Criterios de eliminación VI.6.- Instrumento de investigación VI.6.1.- Descripción VI.6.2.- Validación VI.6.3.- Aplicación VI.7.- Material VI.8.- Métodos VI.9.- Límite de tiempo VI.10.- Diseño estadístico 20 20 20 20 20 21 21 21 21 22 22 22 22 23 23 23 23 VII.- IMPLICACIONES ÉTICAS 24 VIII.- ORGANIZACIÓN 24 IX.- RESULTADOS Y ANÁLISIS 25 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 X.- CUADROS Y GRÁFICOS 28 XI.- CONCLUSIONES 45 XII.- SUGERENCIAS 47 XIII.- RESUMEN 49 XIV.- SUMMARY 50 XV.- BIBLIOGRAFÍA 51 XVI.- ANEXOS 53 I. MARCO TEÓRICO CONCEPTUAL I.1. Definiciones I.1.1. Salud - La salud es una manera de vivir cada vez más autónoma, solidaria y gozosa. - Estado dinámico complejo de bienestar físico, mental y social, que no consiste únicamente en la ausencia de enfermedad (12,13) I.2. Educación en salud IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 La finalidad de la educación no es exclusivamente la adquisición de determinados conocimientos o habilidades, sino el desarrollo de un ser plenamente humano, libre, creador y recreador de su propia cultura, con el fin último de mejorar su calidad de vida. I.2.1. Estilo de vida humanístico Involucra haber recorrido un largo camino y por sobre todas las situaciones, haber desarrollado los sentidos en pos de la seguridad en una base firme de conciencia, pensamiento y actuación altamente humanística. (14, 15) I.2.2. Estilo de Vida Saludable Es la manera como la gente se comporta con respecto a la exposición a factores nocivos que representan riesgo para la salud. (16, 17, 18, 19) I.2.3. Comportamientos o Conductas Son determinantes decisivos de la salud física y mental y del estado de la salud pública, estando fuertemente vinculados al bienestar. Se calcula que un tercio de las enfermedades en el mundo pueden prevenirse mediante cambios en el comportamiento. (18) I.2.4. Modos o Estilos de Vida Quiere decir que la persona es libre de elegir la forma de vivir que le guste. I.2.4.1. En Epidemiología Estilo de vida, hábito de vida, forma de vida son un conjunto de comportamientos o actitudes que desarrollan las personas, que unas veces son saludables y otras son nocivas para la salud. En los países desarrollados los estilos de vida poco saludables son los que causan la mayoría de las enfermedades. Entre los estilos de vida más importantes que afectan a la salud encontramos: - Consumo de sustancias tóxicas: tabaco, alcohol y otras drogas. - Sueño diurno. - Conducción irresponsable de vehículos. - Estrés. - Dieta. - Higiene personal. - Manipulación de los alimentos. - Actividades de ocio o aficiones. - Relaciones interpersonales. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 - Comportamiento sexual. (17, 18) I.2.4.2. En sociología Un estilo de vida es la manera en que vive una persona (o un grupo de personas). Esto incluye la forma de las relaciones personales, del consumo, de la hospitalidad y la forma de vestir. Una forma de vida en la mayoría de las veces también refleja las actitudes, los valores o la visión del mundo de un individuo. Tener una "forma de vida específica" implica una opción consciente o inconsciente entre un sistema de comportamientos y de algunos otros sistemas de comportamientos. La primera vez que apareció el concepto de "estilo de vida" fue en 1939. Alvin Toffler predijo una explosión de los estilos de vida ("subculturas") debido al aumento de la diversidad de las sociedades postindustriales. I.3. Dieta Palabra de origen griego, significa estilo de vida. (20) I.4. El autocuidado Entendido como la capacidad de decidir, de optar, de elegir, no únicamente como actos de la razón, o como tareas o deberes derivados de los roles funcionales o desencadenados por las instituciones de salud, sino también como actos que atraviesan la corporalidad. (18, 19) I.5. Las Enfermedades Cardiovasculares y su relación con los Cambios en el Estilo de Vida Las investigaciones demuestran que los hábitos no saludables o conductas de riesgo se inician tempranamente en la vida, y tienen relación con la aparición de enfermedades cardiovasculares. I.6. Principales factores de riesgo para las enfermedades crónicas Los factores de riesgo para todas las enfermedades crónicas que encabezan la lista de los Centros para la Prevención y el Control de las Enfermedades (Centers for Disease Control and Prevention) son los siguientes: fumar, alimentación inadecuada y el estilo de vida sedentario. Un estilo de vida más saludable puede ayudar a prevenir las cardiopatías (enfermedades del corazón). Esto incluye lo siguiente: IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 - Eliminar el consumo de los productos derivados del tabaco. - Seguir una dieta saludable para el corazón. - Seguir un programa de ejercicios adecuado. (16, 21) I.6.1. Desarrollo humano El desarrollo humano debe entenderse como un proceso de transformación que persigue el mejoramiento de las condiciones de vida para lograr mejor calidad de vida y alcanzar mantener la dignidad de la persona en la sociedad. Esta transformación exige la participación de la población. El desarrollo se inicia con la identificación de las necesidades humanas y su objetivo final será humanizar y dignificar al ser humano a través de la satisfacción de sus necesidades de expresión, creatividad, participación, igualdad de condiciones de convivencia, y autodeterminación entre otras. En esta forma el desarrollo está íntimamente ligado con las oportunidades de autorrealización de las personas como individuos o como grupos. 1.7. Necesidades humanas fundamentales La persona es un ser de necesidades múltiples e interdependientes, que conforman un sistema que se interrelaciona e interactúa, complementándose y compensándose simultáneamente para lograr dinamismo en el proceso de satisfacción. Las necesidades humanas universales, son iguales en todas las culturas y momentos históricos, su variación la determina el mecanismo o medio utilizado para satisfacerlas. La satisfacción de las necesidades humanas debe darse en tres contextos, también interrelacionados: - En relación con uno mismo. - En relación con el grupo social. - En relación con el medio ambiente. Como muchos otros autores; Manfred Max Neef, estudioso del Desarrollo a Escala Humana, clasifica las necesidades humanas según categorías existenciales y categóricas axiológicas. En las primeras define las necesidades de ser, tener, hacer y estar y las axiológicas en necesidades de subsistencia, protección, afecto, entendimiento, participación, ocio, creación, identidad y libertad. La complementariedad e interrelación entre estas categorías permite determinar los satisfactores o formas de satisfacer una o varias necesidades. Una necesidad puede tener varios satisfactores y son estos los que determinan el grado de desarrollo en diferentes culturas y regiones. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 La satisfacción de las necesidades humanas significa entonces autodependencia y participación a nivel personal y colectivo, que conlleva a mejorar la calidad de vida y por ende a generar desarrollo humano. (21, 22, 23) I.7.1. Calidad de vida Definir calidad de vida es difícil, o mejor impreciso, por la dificultad para concretarlo como una parte o un todo. La satisfacción de vida contiene: el significado de la vida, individual y colectiva, haciéndose responsable de la misma; la percepción de logro de metas de vida, la autoimagen y la actitud hacia la vida. Sin embargo, es la respuesta a una interrelación de estímulos a nivel individual y social en un ambiente total. En síntesis, es un ejercicio de los valores sociales. La definición de calidad de vida podría sintetizarse en la conceptualización multidimensional en la cual globaliza la participación de factores personales y socioambientales para alcanzar una satisfacción de necesidades que origine calidad de vida y por consiguiente desarrollo. Entre los factores personales, se incluye la salud, el ocio, las relaciones sociales, las habilidades funcionales y la satisfacción de necesidades. Entre los segundos las condiciones económicas, servicios de salud y sociales, calidad del ambiente, factores culturales y apoyo social. Unos y otros, por su naturaleza física, social o ideológica, determinan estilos de vida individuales y colectivos.(18,19) I.7.2. Estilos de vida Desde una perspectiva integral, es necesario considerar los estilos de vida como parte de una dimensión colectiva y social, que comprende tres aspectos interrelacionados: el material, el social y el ideológico. En lo material, el estilo de vida se caracteriza por manifestaciones de la cultura material: vivienda, alimentación, vestido. En lo social, según las formas y estructuras organizativas: tipo de familia, grupos de parentesco, redes sociales de apoyo y sistemas de soporte como las instituciones y asociaciones. En el plano ideológico, los estilos de vida se expresan a través de las ideas, valores y creencias que determinan las respuestas o comportamientos a los distintos sucesos de la vida. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Desde esta perspectiva integral, los estilos de vida no pueden ser aislados del contexto social, económico, político y cultural al cual pertenecen y deben ser acordes a los objetivos del proceso de desarrollo que como fue expuesto es dignificar la persona en la sociedad a través de mejores condiciones de vida y de bienestar. Los estilos de vida se han identificado principalmente con la salud en un plano biológico pero no la salud como bienestar biopsicosocial espiritual y como componente de la calidad de vida. En este sentido se definen como Estilos de Vida Saludables. (18,19) I.8. Estilos de vida saludables Definidos como los procesos sociales, las tradiciones, los hábitos, conductas y comportamientos de los individuos y grupos de población que conllevan a la satisfacción de las necesidades humanas para alcanzar el bienestar y la vida. Los estilos de vida son determinantes de la presencia de factores de riesgo y/o de factores protectores para el bienestar, por lo cual deben ser vistos como un proceso dinámico que no solo se compone de acciones o comportamientos individuales, sino también de acciones de naturaleza social. En esta forma se elabora un listado de estilos de vida saludables o comportamientos saludables o factores protectores de la calidad de vida, que al asumirlos responsablemente ayudan a prevenir desajustes biopsicosociales, espirituales y mantener el bienestar para generar calidad de vida, satisfacción de necesidades y desarrollo humano. Algunos de estos factores protectores o estilos de vida saludables podrían ser: - Tener sentido de vida, objetivos de vida y plan de acción. -.Mantener la autoestima, el sentido de pertenencia y la identidad. -.Mantener la autodecisión, la autogestión y el deseo de aprender. - Brindar afecto y mantener la integración social y familiar. - Tener satisfacción con la vida. -.Promover la convivencia, solidaridad, tolerancia y negociación. - Capacidad de autocuidado. - Ocupación de tiempo libre y disfrute del ocio. - Comunicación y participación a nivel familiar y social. - Seguridad económica. -.Accesibilidad a programas de bienestar social: (salud, educación, recreativos, culturales, entre otros). - Seguridad social en salud y control de factores de riesgo como obesidad, vida sedentaria, tabaquismo, alcoholismo, abuso de medicamentos, estrés, y algunas patologías como hipertensión y diabetes. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 La estrategia para desarrollar estos estilos de vida saludables es en un solo término el compromiso individual y social convencido de que sólo así se satisfacen necesidades fundamentales, se mejora la calidad de vida y se alcanza el desarrollo humano en términos de la dignidad de la persona. (11, 18, 19, 21, 22) I.9. La salud y el contexto cultural La enfermedad y la salud son dos conceptos internos de cada cultura. Para tener un mayor conocimiento de la prevalencia y la distribución de la salud y la enfermedad en una sociedad, hace falta un enfoque integral que combine cuestiones sociológicas y antropológicas además de las biológicas y de conocimientos médicos sobre salud y enfermedad. I.10. Cultura y salud Desde el punto de vista antropológico, la salud está vinculada a factores políticos y económicos que pautan las relaciones humanas, dan forma al comportamiento social y condicionan la experiencia colectiva. La medicina occidental tradicional siempre ha considerado que la salud era igual a ausencia de enfermedad, a partir de la Salud Pública, significará incidir en las causas de los problemas de salud y prevenir dichos problemas a través de conductas sanas y saludables. Desde la Antropología Médica para entender las enfermedades, este enfoque ecológico-cultural hace hincapié en el hecho de que el medio ambiente y los riesgos para la salud se tienen principalmente creados por la cultura. La cultura determina la distribución socio-epidemiológica de las enfermedades por dos vías: -.Desde un punto de vista local, la cultura moldea el comportamiento de las personas, que predisponen a la población a determinadas enfermedades. -.Desde un punto de vista global, las fuerzas político-económicas y las prácticas culturales hacen que las personas actúen con el medio ambiente de maneras que pueden afectar a la salud. Algunos hábitos que condicionan nuestra salud son los siguientes: -.La organización del tiempo de trabajo y el tiempo de descanso. - La alimentación. - La higiene personal. - La limpieza del hogar. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 - La ventilación del hogar. - La forma y condiciones en que nos desplazamos al trabajo. - La manera de organizarnos en nuestro trabajo. - La diversión y el tiempo de ocio. Todas las actividades de nuestra vida cotidiana están condicionadas culturalmente. La cultura modela nuestras conductas homogeneizando comportamientos sociales. Los seres humanos actuamos partiendo de una determinada cultura de la salud, compartimos una serie de principios básicos saludables que nos permiten integrarnos en el sistema social más cercano. La aceptación social pasa por respetar estos principios y ha cerlos visibles a los demás. La cultura es una variable que se utiliza para explicar desigualdades en salud. Las teorías más importantes al respecto son: I.10.1. Cultural o conductual Parte de un conjunto de creencias, valores, normas, ideas y conductas de los grupos sociales más desfavorecidos, como origen de las desigualdades en el estado de salud de los mismos. Se la designa también como "cultura de la pobreza" (los pobres tienen preferencia por conductas no saludables, estilos de vida insanos). Desde las ciencias de la conducta se ha considerado que el comportamiento individual y los estilos de vida personales elegidos libremente constituyen una de las principales determinantes de la salud, y de las diferencias entre los individuos y entre los grupos integrantes de la sociedad. I.10.2. Materialista o estructural Cuestiona la idea del poder de libre elección y que éste sea el origen de desigualdades en salud. Destaca la importancia de los factores relacionados con la exposición no voluntaria a un e ntorno social deficiente y arriesgado para la salud. I.11. Cultura y sociedad Es importante diferenciar entre dos conceptos complementarios e interdependientes: I.11.1. Sociedad y Cultura La sociedad es el conjunto de relaciones sociales que se dan en un hábitat y la cultura es lo que da forma y envuelve a esa sociedad. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 En una cultura, se pueden mover diferentes criterios, dentro de cada contexto social pueden ser importante unos valores más que otros. La adaptación a la cultura y a los valores de una determinada sociedad dependerá de las circunstancias socioeconómicas y personales de cada individuo o grupo social. La cultura es un constructo social, y por lo tanto también cambian los hábitos que se constituyen como pautas culturales y socialmente aceptadas. Los comportamientos más o menos saludables adquieren diferente dimensión en función de la trascendencia social que tengan en un momento determinado. La educación para la salud es fundamental en las sociedades para: - Modificar conductas no saludables. - Promocionar conductas saludables. - Provocar procesos de cambio social. Los estilos de vida no pueden obviarse a la hora de tomar decisiones sobre la salud de la población. La propia percepción del paciente sobre su salud debe tenerse en cuenta. Es el componente subjetivo de la salud. La relación cultura -salud es compleja y constituye todo un reto para las sociedades: el cómo entendemos la salud desde las diferentes culturas que conviven en un territorio, el cómo entendemos la enfermedad y qué va lor se le da a las conductas saludables, qué significan para nosotros, los riesgos a la salud, etc. I.12.1. Estilos de vida y conductas saludables Se ponen de relevancia los aspectos culturales y conductuales en la salud. Se han multiplicado las investigaciones en las que se demuestra como el estilo de vida de una persona afecta a los riesgos de enfermar y morir. Fumar, beber alcohol, el tipo de alimentos y la realización de ejercicio han sido subrayadas como conductas muy directamente relacionadas con la salud. I.12.2. Tabaco El consumo de tabaco constituye actualmente la principal causa aislada de mortalidad evitable en los países desarrollados. Esto tiene su explicación en la promoción activa de la industria tabaquera y en el potencial adictivo de la nicotina. Los derivados del tabaco pueden generar con relativa rapidez una fuerte dependencia fisiológica y psicológica. Los fumadores que dejan de fumar refieren un serio síndrome de abstinencia con IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 irritación, agresividad, depresión y problemas para concentrarse, problemas que explican que las recaídas sean tan frecuentes. I.12.3. Alcohol El alcohol es una de las drogas con mayor longevidad a lo largo de la historia. La especie humana viene consumiendo bebidas alcohólicas con las finalidades más diversas: celebraciones o para combatir tristezas, para refrescarse o entrar en calor, sedarse o estimularse. Se trata de una droga muy arraigada en la cultura occidental, a la que es fácil de acceder. Se han trivializado de manera general sus efectos así como el propio consumo. I.12.4. Nutrición La salud es la consecuencia del punto de partida biológico del individuo y de las actividades que implican todos los sectores de la sociedad, así como a la población en su conjunto, a través de las decisiones y de las acciones individuales y colectivas. Esta definición pone de manifiesto el peso de las decisiones que las personas toman en su estado de salud. Estas no dependen solo de la provisión de información y educación sanitaria, sino que también influyen otros elementos como el entorno físico, social, económico y cultural. I.12.4. Ejercicio físico Los beneficios para la salud derivados de la actividad física moderada incluyen la mejora de la autoestima y del estado de ánimo, la mejora de la apariencia física y de la postura, una reducción significativa de la mortalidad prematura, la obesidad, las enfermedades cardiovasculares, la diabetes no insulinodependiente y la osteoporosis. I.13. El estilo de vida, factor de riesgo modificable De los factores de riesgo que contribuyen a la aparición de patología cardiovascular, el estilo de vida es el que puede modificarse con mayor facilidad y el que ofrece más beneficios clínicos. "El estilo de vida influye de modo notable sobre la potencia de los factores de riesgo cardiovascular modificables: la dislipidemia, la hipertensión arterial sistémica, el tabaquismo, la diabetes y la obesidad. Incluso cuando la carga genética es predominante en la determinación del fenotipo de riesgo, como en el caso de la hipercolesterolemia familiar, un estilo de vida saludable puede retrasar o impedir la aparición de las complicaciones clínicas de la aterosclerosis acelerada que suelen padecer estos pacientes" (18,19) IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Se considera que la modificación del estilo de vida es la base de la prevención cardiovascular, tanto en la población general como en los individuos de alto riesgo. "En muchas ocasiones, un cambio efectivo hacia unos hábitos saludables en cuanto a alimentación, moderación en el consumo de alcohol, pérdida de peso si hay obesidad, ejercicio físico y abstención de tabaco consiguen reducir tanto la potencia de los factores de riesgo como el tratamiento farmacológico de la dislipidemia, hipertensión arterial o de diabetes. Está claro, por tanto, que es una estrategia muy eficaz en el síndrome metabólico, íntimamente relacionado con un estilo de vida poco saludable".(18,19) Este tipo de intervención tiene una notable relación coste -beneficio, pues las medidas oportunas carecen prácticamente de costo económico personal, social o sanitario, aunque suelen requerir una buena motivación y un gran esfuerzo. A juicio, el cambio de estilo de vida es una inmejorable aproximación multifactorial al riesgo cardiovascular, pues influye favorablemente en todos los factores de riesgo modificables. Sobre los hábitos dietéticos, Ros ha señalado que la investigación clínica y epidemiológica sobre alimentación y salud indica que la dieta repercute profundamente en la reducción del riesgo cardiovascular. Además, se ha constatado que los efectos de la dieta se extienden al cáncer y patologías neurodegenerativas. I.13.1. Factores de riesgo que pueden ser modificados - Fumar cigarros: Los fumadores poseen dos veces mayor riesgo de sufrir un ataque cardíaco en comparación con los no fumadores. - Hipertensión arterial: Esto es una carga adicional al corazón. - Hipercolesterolemia (altos niveles de colesterol sanguíneo): Una alta concentración de colesterol en la sangre puede inducir a su acumulación en las paredes arteriales. -.Diabetes mellitus: Esta condición afecta los niveles del colesterol y triglicéridos en la sangre. -.Obesidad. A largo plazo, la obesidad puede afectar negativamente la presión arterial y el colesterol. Además, debido a la acumulación excesiva de grasa, puede ocasionar diabetes sacarina. La obesidad representa una carga adicional al corazón. -.Falta de ejercicio o actividad física: Las personas sedentarias (inactivas) poseen el doble del riesgo para confrontarse a un ataque cardíaco en comparación con la gente activa. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 -.Estrés negativo: El estrés negativo de tipo crónico (que ocurre con frecuencia) representa un riesgo modificable para una enfermedad del corazón, así como para una variedad de condiciones psicosomáticas (11, 15, 21, 22, 23) I.14. Los derechos humanos como estilo de vida La estructura actual de la civilización descansa en el derecho natural. La estabilidad de nuestra sociedad depende del respeto mutuo como componente esencial de un estilo de vida que nos iguala a nuestros semejantes, porque hemos tomado conciencia de que nos conviene vivir en comunidad política para alcanzar, mediante la colaboración, las metas comunes del progreso y el bienestar. Para que tales propósitos funcionen en un ambiente de fraternidad, tenemos que reconocer en los demás las mismas cualidades que aspiramos ostentar. Al hacerlo así, adoptamos un estilo de vida que asume el derecho natural como principio fundamental que sirve de cimiento a las relaciones humanas. El derecho natural no es una ley escrita sino que se trata de una evolución del pensamiento correlativa a los progresos de la conciencia moral. Esta conciencia moral, que da luz al derecho natural, es el resultado espontáneo de nuestra capacidad de comprender nuestra propia trascendencia ante la creación. l.15. Problemática de la Hipertensión Arterial La elevación de las cifras de presión arterial (PA) por encima de los valores normales es uno de los problemas de salud más frecuentemente observados en la población mexicana. A pesar que desde la década del '50 se sabía que la hipertensión arterial (HTA) intervenía en el aumento de la morbilidad cardiovascular en los países desarrollados, fueron los estudios realizados en las décadas del '60 y del '70 los que claramente mostraron la relación entre hipertensión (HTA) y las muertes por complicaciones vasculares en los órganos blancos: corazón, cerebro, riñón y vasos sanguíneos. Como consecuencia de este hecho se produjo un gran estímulo a la investigación en aspectos epidemiológicos y básicos, tales como sus mecanismos fisiopatológicos. (6, 7) l.16. Fisiopatología de la Hipertensión Arterial Desde el punto de vista fisiopatológico, la mayoría de los investigadores que se han dedicado a la hipertensión arterial como problema fundamental y clínico, han llegado a considerar que es debido a la regulación anormal de múltiples factores que interactúan para conservar la presión arterial fisiológica. l.17. Epidemiología de la Hipertensión Arterial IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Según datos obtenidos por la Organización Mundial de la Salud, las enfermedades cardiovasculares y dentro de ellas la hipertensión arterial deben ser consideradas como un problema de salud prioritario en las américas, con enormes repercusiones sociales y económicas. Esto es aún más evidente si se considera el hecho de que un número apreciable de pacientes, cuando buscan atención médica por HTA o son detectados por el equipo de salud en centros de atención, ya presentan complicaciones y daño de los órganos blancos lo que se explica en parte por ausencia de sintomatología en sus fases iniciales. (6, 7, 14) Las medidas dirigidas a toda la población con el objetivo de disminuir las cifras medias de (PA) como actividades de prevención primaria, pueden tener efectos fabulosamente buenos en la morbilidad de enfermedades asociadas a la HTA, por ejemplo: una disminución de un 4% de la cifra de PA podía estar acompañada por la disminución del 9% de la mortalidad por cardiopatía isquémica y el 20% por accidente vascular encefálico. I.18. Teorías de la Hipertensión Arterial En la actualidad existen múltiples teorías que tratan de explicar esta patología a partir de la alteración de un sistema o un componente biológico, pero ninguna llega a explicar el fenómeno como un todo. Por lo tanto se estima que aún a las puertas del siglo XXI mantiene vigencia la "teoría de Mosaico" de Page, postulada en 1949 en la que plantea que la hipertensión arterial se debe a falla de múltiples factores y sistemas estrechamente relacionados entre sí más que a la alteración básica de algunos de ellos. (7, 12, 13, 14 ) I.19. Factores de riesgo modificables (Estilos de Vida) Tabaquismo Los fumadores tienen al menos un riesgo dos veces mayor que los no fumadores de desarrollar enfermedades cardiovasculares y es tres veces mayor en los que fuman más de 2 cajetillas diarias. Aquellos que dejan de fumar antes de los 35 años tienen una expectativa de vida similar a los no fumadores. (15,16) Hipercolesterolemia El colesterol de baja densidad (LDL) mayor a 110 mg/dl se asocia con mayor incidencia de cardiopatía isquemia ateroesclerosa. En personas que han tenido un Infarto agudo al miocardio se recomienda mantener cifras menores de 100 mg/dl. (15, 16) Obesidad IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 El sobrepeso extremo (índice de masa corporal de 29-39 kg/m²) aumenta 7 veces el riesgo de cardiopatía isquémica, y el sobrepeso moderado (índice de masa corporal de 25-29 kg/m²) lo aumenta 3 veces. (15, 16) Dieta Constituye un factor de riesgo cuando se consume sal, grasas, productos lácteos y carnes rojas en exceso, por lo que se recomienda: -.Una dieta balanceada. - Disminuir la cantidad de sal, no más de 2,400 mg/día. - Consumir productos lácteos bajos en grasa (leche, yogurt o queso light). -.Comer pescado, carne roja desgrasada o pollo sin piel cocido o a la plancha. - Evitar el consumo de huevo, hígado, queso y tocino. - Cocinar de preferencia con aceite de oliva virgen. El consumo excesivo de alcohol eleva la TA, por lo que se recomienda ingerir menos de 30 ml de etanol (60 ml de whiskey, 230 ml de vino de mesa ó 2 cervezas). (15, 16) Sedentarismo La actividad aeróbica ayuda al control de la presión arterial, se recomienda caminar vigorosamente al menos cada 3er día por 30 a 45 minutos sostenidos, otro tipo de ejercicio (como bicicleta estacionaria o correr), deben realizarse siempre bajo supervisión médica. (15, 16) Estrés Favorece un mayor trabajo cardíaco e incrementa la presión arterial. Se recomienda realizar actividades agradables para el paciente como ejercicio, meditación, lectura o alguna actividad manual. (15, 16) II. PLANTEAMIENTO DEL PROBLEMA IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 II.1. Argumentación El problema se basa principalmente en la población adulta hipertensa que acude a consultorio privado en la delegación Benito Juárez de la ciudad de México (colonia Del Valle), que padecen hipertensión arterial. Por el estilo de vida en este grupo es factible que exista una población importante con presencia de esta alteración, si la modificación de ese estilo de vida, tan particular en ellos ayuda a cambiar los patrones de la misma, sería importante ver si esta población conoce ese modelo de estilo de vida, si no es así entonces intervenir para proporcionar esa información, mediante educación para la salud. Estudiar si la persona conoce el estilo de vida que le proporciona una mejora en su calidad de vida, si padece hiperte nsión, desde cuando la padece y si toma algún medicamento. Es posible verificar si el estilo de vida se cambia si se conocen las bases de ello, para lo cual se otorgarán trípticos, folletos y documentos que indiquen lo factible que es cambiarlo y la calidad de vida que se puede lograr, ya que como se sabe se desconoce por casi toda la población que padece esta enfermedad, y que el estilo de vida influye importantemente para mejorar la calidad de vida; es importante indicarlo y proveer de esos datos a este grupo de población. Por eso esta investigación es importante realizarla al tratar de comprobar si los cambios en el estilo de vida influyen en la salud de las personas con hipertensión arterial sistémica; el conocer que existen otras alteraciones y que las enfermedades son el resultado de estilos de vida inadecuados, como cada factor de riesgo pudiendo ser la causa subyacente de diversas enfermedades como cáncer, cirrosis, diabetes, osteoporosis pero principalmente enfermedades cardiovasculares como la hipertensión arterial sistémica, ya que a veces se padece una enfermedad sin siquiera saber alguna alternativa del tratamiento (cambios en el estilo de vida) y solo se confía en los medicamentos. La modificación de los estilos de vida debiera ser parte fundamental del tratamiento de todos los pacientes hipertensos. En los pacientes en sus inicios, sin daño de parénquimas y sin diagnóstico de diabetes asociado, éstas medidas se indican como el único tratamiento, agregándose fármacos antihipertensivos sólo después de haber esperado por 6-12 meses para que se puedan observar los resultados de esta intervención. Al resto de los pacientes se les indica asociar estas medidas al tratamiento farmacológico desde el inicio de la terapia. (9) Son estos mismos cambios en estilos de vida los que se recomiendan para la prevención primaria de la hipertensión. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 El fin principal del tratamiento farmacológico y los cambios en el estilo de vida al manejar la hipertensión arterial, es normalizar la presión arterial evitando las complicaciones cardiovasculares. (14) Lo importante en el tratamiento no es sólo bajar la tensión arterial con medicamentos en un paciente hipertenso, sino corregir todos los factores de riesgo cardiovascular que van a comprometer órganos blanco. Por eso es muy importante modificar el estilo de vida en relación con la dieta, el ejercicio, el cigarro, alcohol y el estrés. Estas medidas pueden ser el inicio de tratamiento en un paciente con hipertensión arterial no complicada y ser también el complemento de todo tratamiento farmacológico. (9, 10) Por lo que se formuló la siguiente pregunta: II.2. Pregunta de investigación ¿Repercutió la influencia en el cambio en el estilo de vida como tratamiento complementario de la hipertensión arterial sistémica en pacientes que acuden a la consulta privada, dentro de la Delegación Benito Juárez, Distrito Federal? IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 III. JUSTIFICACIONES III.1. Académica Para la obtención del diploma de especialista en salud pública con base en el reglamento general de escuelas y facultades de la Universidad Autónoma del Estado de México. III.2. Operativa Es decir las acciones de promoción, prevención primaria así como las de control y de prevención secundaria (reducir las tasas de complicaciones entre otras), se han de llevar a cabo al unísono en todos los niveles de atención si queremos alcanzar las metas que nos hemos propuesto y lograr el impacto esperado. III.3. Social Hoy se sabe que la hipertension arterial no puede ser considerada un problema aislado, porque: 1) librada a su evolución natural incrementa significativamente el riesgo de invalidez y de muerte de causa cardiovascular; 2) el compromiso de órganos blanco determina daño vascular, cardíaco, cerebral y renal; 3) la interacción con factores de riesgo, como diabetes y dislipidemia, es la responsable de los fracasos terapéuticos, por lograr modificar sólo cifras de presión arterial y no cambiar la evolución natural de la enfermedad. III.4. Nutricional Se considera la dieta para corregir la obesidad y las hiperlipidemias. Todo paciente hipertenso debe tener un control de glicemia y un perfil lipídico al comienzo. Hay hipertensiones ligeras que se controlan con sólo reducir peso, está medida es efectiva. III.5. Recreativa El ejercicio puede reducir algunos milímetros (mm) de mercurio la presión arterial: 4.7 mm la presión sistólica y 3.1 mm la diastólica. También ayuda a reducir peso y a disminuir los lípidos, caminar por lo menos media hora tres veces a la semana, podría ser útil. Sin embargo, existe la posibilidad poco frecuente, de que el ejercicio pueda producir la muerte en pacientes de vida sedentaria cuando no es dosificado, el ejercicio reduce los eventos cardiovasculares, comparado con los de vida sedentaria. El riesgo relativo se reduce entre 30% y 50%. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 El estrés puede ser un factor de riesgo cardiovascular y su manejo podría ser beneficioso para el paciente hipertenso. En prevención secundaria la disminución del estrés reduce los eventos cardiovasculares. (6, 14) III.6. Política El proponer estrategias que ayuden en el control y prevención de la hipertensión arterial sistémica y su relación con los estilos de vida en la disminución de las cifras tensiónales y en el tratamiento farmacológico. El éxito del mismo va de acuerdo al apoyo de los pacientes involucrados en el mismo. III.7. Epidemiológica La hipertensión arterial puede considerarse cosmopolita, se encuentra distribuida en todas las regiones del mundo atendiendo a múltiples factores de índole económicos, sociales, ambientales y étnicos, en todo el mundo se ha producido un aumento de la prevalencia evidentemente relacionado con patrones diversos que van desde la alimentación inadecuada hasta los hábitos tóxicos y el sedentarismo. Dentro del proyecto nacional emprendido para el control de la hipertensión arterial le corresponde un papel muy importante a la atención primaria de salud pero como todo sistema se hace imprescindible la interrelación de todos y cada uno de los factores, es decir la interrelación hospital-policlínico-paciente y de ahí al primer escalón de el frente de batalla el consultorio del médico general. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 IV. HIPÓTESIS En los pacientes con hipertensión arterial sistémica de la delegación Benito Juárez del Distrito Federal, que acuden a consulta privada, los cambios en el estilo de vida como tratamiento complementario tienen influencia positiva. IV.1. Elementos de la hipótesis IV.1.1. Unidades de observación Los pacientes con hipertensión arterial sistémica de la delegación Benito Juárez del Distrito Federal, que acuden a consulta privada. IV.1.2. Variable IV.1.2.1. Dependiente Influencia positiva o benéfica IV.1.2.2. Independiente Los cambios en el estilo de vida como tratamiento complementario IV.1.3. Elementos lógicos o de enlace En, tienen, que acuden a consulta privada. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 V. OBJETIVOS V.1. General • Identificar si existe alguna influencia positiva o benéfica con cambios en el estilo de vida como tratamiento complementario en pacientes con hipertensión arterial sistémica en la consulta privada en la delegación Benito Juárez, Distrito Federal. V.2. Específicos • Establecer las características sociodemográficas de las observación, considerando, edad, sexo, estado civil, escolaridad. • Determinar factores coadyuvantes tales como: sedentarismo, años de evolución del padecimiento, presencia de complicaciones, presencia de obesidad, tabaquismo, alcoholismo. • Identificar el estilo de vida inadecuado como factor coadyuvante para hipertensión arterial. • Determinar que los cambios en el estilo de vida son coadyuvantes en la disminución de la hipertensión arterial. • Identificar los diferentes estilos de vida, y su relación con la salud. • Establecer las conductas de riesgo y otros factores relacionados con la salud. unidades de IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 VI. MATERIAL Y MÉTODOS VI.1. Tipo de estudio La investigación que se realizó fue de tipo descriptivo, observacional, prospectivo y longitudinal. VI.2. Límite de espacio Consultorio privado. VI. 3. Diseño del estudio Se aplicó un cuestionario sobre estilo de vida a las personas que cumplieron con los criterios de inclusión, posteriormente se realizaron actividades encaminadas para recabar la información requerida para completar el cuestionario por parte del tesista para posteriormente mediante cuadros y gráficas realizar la descripción de la información. VI.4. Operacionalización de variables VARIAB LE Hipertens ión arterial DEFINICIÓN TEÓRICA DEFINICIÓN OPERACIONAL Presión sistólica >140 mmHg y una presión diastolica <90 mmHg, a clasificar Aumento de cifras tensionales por Cualitativa arriba de lo ordinal esperado, para la investigación Conjunto Estilo de pautas de Comportamiento y habitual que realiza NIVEL DE INDICADORE MEDICIÓN S Cuantitativ a) Leve b) moderada c) severa a) Bueno b) ITE M IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 vida Grupos de edad Escolarid ad Factor de riesgo cardiovas cular Religión hábitos de una persona con a nominal comportamie hipertensión arterial nto cotidiano de una persona Grupo: Conjunto de conjunto de pacientes en edad Cuantitativ personas comprendida para la a intervalar investigación, se Edad: tiempo utilizará el rango de transcurrido edad comprendida desde el de 35 a 79 años de nacimiento edad, que hasta el presentan momento hipertension arterial actual sistémica Regular c) Malo. a) b) c) d) e) f) g) h) i) 35-39 40-44 45-49 50-54 55-59 60-64 65-69 70-74 75-79 1 2 Conjunto de cursos que un estudiante sigue en una escuela Grado de estudios con los que cuenta Cualitativa la persona al nominal momento del estudio: a) Primaria b) Secund 5 aria c) Prepara toria d) Profesio nal Conjunto de situaciones que agravan o agudizan la enfermedad cardiovascula r Factores que son considerados en Cualitativa perjuicio o nominal agravamiento del riego cardiovascular a) Alto b) Median o c) Bajo 3 a) Católica b) Cristian a c) Testigo de Jehová d) Judío 4 Conjunto de Tipo de religión creencias perteneciente del Cualitativa acerca de la paciente con nominal divinidad hipertension arterial sistémica IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 e) Otro Estado civil Condición Condición social de social de un la persona al Cualitativa ciudadano momento del nominal estudio a) Soltero b) Casado c) Unión libre d) Divorcia do e) Viudo 6 VI.5. Universo de trabajo Se obtuvo una muestra arbitraria de un universo de población de 100 pacientes, que acudieron a consulta privada en la delegación Benito Juárez, Distrito Federal, Julio 2005-Junio 2006. VI.5.1. Criterios de inclusión • • • • • Mujeres y hombres con estilos de vida poco saludables. Residentes de la delegación Benito Juárez, México, D.F. Durante el periodo 2005-2006 que acudieron a consulta. Aquellas pacientes que presentaron factores de riesgo cardiovascular. Quienes aceptaron de manera voluntaria, previa explicación, el participar en el estudio. VI.5.2. Criterios de exclusión • • • • Mujeres y hombres que así lo desearon. Quienes no residan en la delegación Benito Juárez, México, D.F. Hombres y Mujeres con intervenciones cardiovasculares previas. Pacientes quienes estén bajo tratamiento sistémico para Hipertensión Arterial que no justificaron su ajuste. VI.5.3. Criterios de eliminación • Pacientes quienes decidieron abandonar el estudio. • Aquellas o aquellos que se confirmó asociación de otra enfermedad que puso en peligro su vida al estar realizando la investigación. • Pacientes quien en el transcurso del estudio presentaron otras morbilidades que modifiquen los resultados valorados en este estudio. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 VI.6. Instrumento de investigación Se utilizó la aplicación de un cuestionario para identificar estilo de vida de los pacientes que participaron en el estudio. VI.6.1. Descripción Se aplicó el método de la encuesta en la recolección de la información con base en el tema de interés, influencia de los estilos de vida como tratamiento complementario en pacientes con hipertensión arterial sistémica en la consulta privada, dentro de la delegación Benito Juárez, Distrito Federal, siendo ésta una forma económica. Se recabaron datos, de acuerdo a las necesidades de la investigación. El propósito es claro y específico por lo que la información fue más exacta y confiable. con base en los objetivos del cuestionario, reactivos y respuestas mediante preguntas cerradas de opción múltiple, con valores cualitativos y cuantitativos con el precedente de haber cumplido los criterios éticos (respeto, profesionalismo, confidencialidad y garantía del manejo de la información obtenida con fines de investigación). Como técnica se aplicó la entrevista. El instrumento para recolectar la información fue el cuestionario. VI.6.2. Validación Esta se realizo a través un cuestionario, mediante una prueba piloto en donde se aplicaron 33 cuestionarios en un consultorio privado de similares características y tipo de población dentro de la delegación Benito Juárez. con la finalidad de detectar fallas y de serlo unificar criterios y así evitar pérdida de información valiosa para el estudio. VI.6.3. Aplicación Se aplicó en un consultorio privado de la delegación Benito Juárez donde se realizó la investigación, por el mismo investigador. El entrevistador, realizo preguntas mas especificas en base a detectar factores de riesgo relacionadas al estilo de vida VI.7. Material Cuestionarios, Computadora personal, Sistema de cómputo (Paquetería Office XP) Impresora. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 VI.8. Métodos - Se identifico a aquellos pacientes que acudieron al azar a consulta privada por causas diferentes y se sospechó el diagnosticó de hipertensión arterial sistémica en el periodo de septiembre 2005 a abril 2006 y que reunieron los criterios de inclusión, -.Se les hizo mención e informo de la importancia de la investigación y el interés de aceptar de manera voluntaria participar en la investigación, -.Se les valoro y corroboro el diagnostico, -.Se realizo consentimiento informado, donde la información seria estrictamente anónima, confidencial, con enfoque hacia investigación en salud pública. -.Se aplico el cuestionario por el mismo investigador -.Se considero como universo a 350 pacientes, de los cuales se obtuvo un muestra arbitraria de 100 pacientes de estos solo terminaron 98 por causas ajenas al estudio (uno por cambio de residencia y otro por fallecimiento), - Una vez recabada la información de los cuestionarios se ordeno en cuadros de salida, para el posterior análisis de los resultados, para finalmente dar conclusiones y sugerencias. -.Durante la recolección de la información se oriento sobre el estilo de vida y su importancia en la asociación de hipertensión arterial sistémica con la finalidad de incidir en su cumplimiento en pro de su tratamiento, así como el retransmitir a los que los rodean esta información. VI.9. Límite de tiempo De 19 de septiembre del 2005 al 15 noviembre del 2006 VI.10. Diseño estadístico Una vez recolectados lo datos, se efectuó el arreglo ordenado de los mismos, su elaboración se baso en las técnicas estadísticas para la revisión y corrección de la información, se clasificaron y tabularon los datos, se realizaron cuadros con su respectiva gráfica e interpretación por cada variable y objetivos planteados. VII.- IMPLICACIONES ÉTICAS IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 En el estudio no se consideraron implicaciones éticas pero si se tubo discreción en todo momento en base a principios morales y éticos del investigador mostrando en todo momento el respeto hacia las pacientes (hombres y mujeres) que previo consentimiento informado desearon participar en la investigación, en donde la información proporcionada fue estrictamente confidencial, anónima y en todo momento enfocada hacia investigación en salud pública con la finalidad de promover estrategias en la prevención de esta entidad nosológica que hoy por hoy es la primer causa de muerte en nuestro país. VIII.- ORGANIZACIÓN Tesista: M.C. Marco Antonio Alegría González. Director: Ph. D Mario Enrique Arceo Guzmán. IX.- RESULTADOS Y ANÁLISIS El estudio demostró en los pacientes con hipertensión arterial sistémica de la delegación benito Juárez del Distrito Federal, que acudieron a consulta privada, los cambios en el estilo de vida como tratamiento complementario tiene influencia positiva IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 por lo que la hipótesis si se cumplió ya que el 71.4% mostraron mejoría positiva al presentar cambios en el estilo de vida, con lo que se observa que el tener cambios en el estilo de vida ayuda como tratamiento complementario en pacientes con hipertension arterial sistémica en la actividad privada en la delegación Benito Juárez, Distrito Federal, esto se puede contrastar con lo que se menciona en la norma oficial mexicana del estudio de la hipertension arterial que es complementario en el tratamiento para pacientes que sufren esta enfermedad, y a la vez retrasa o inhibe la aparición de otras enfermedades con riesgo metabólico., también con lo que se corrobora que los cambios en el estilo de vida son benéficos como lo muestra el estudio Lindavista realizado en esta ciudad en un población con similares características socioeconómicas a la estudiada con lo cual se refuerza la hipótesis planteada (Cuadro 1). Del total de pacientes con hipertension arterial sistémica presentaron cambios en el estilo de vida con influencia positiva el 71.4% y sin influencia positiva el 28.6% de un total de 98 pacientes (Grafico 1). En relación al grupo de edad de pacientes con hipertension arterial sistémica y su relación con el estilo de vida el 65.3% presentaron estilos de vida entre buenos y malos que corre sponde a más de la mitad de la población estudiada, contrastado con el 46.9% que presentaron un estilo de vida regular; de estos la población que mas sobresalió fue la de edad comprendida entre 55 a 59 años, a diferencia de los de 35 a 39 años que sólo uno de ellos tuvo un regular estilo de vida, en comparación con los de el estilo de vida malo que corresponde a un 3.1% dentro del mismo grupo de edad con un rango de 44 años (Cuadro 2, Grafico 1 y 2). En cuanto a sexo la razón es de ? 2:1 ? y su relación con el estilo de vida en pacientes con hipertension arterial sistémica, el sexo masculino fue el que presento un estilo de vida malo en relación al sexo femenino con un 14.3%, siendo este grupo el que tiene un estilo de vida malo que corresponde al 34.7% del total de la población, mientras que el 45.9% del total presentó un regular estilo de vida, y casi una tercera parte de nuestra población un buen estilo de vida lo que representa casi una quinta parte del total de nuestra población estudiada. (Cuadro 3) Por lo que el sexo femenino prepondero en relación al sexo masculino siendo el sexo femenino el que presento un buen estilo de vida (Grafico 4). El estado civil de los pacientes con hipertension arterial sistémica, casi el 26.5% eran casados con un estilo de vida entre regular y malo, un 8.2% presento un buen estilo de vida, seguido de los divorciados con total de 4 pacientes (Cuadro 4). En lo que respecta a la escolaridad de los pacientes con hipertension arterial sistémica, con un buen estilo de vida fue con estudios de preparatoria que equivale a un 8.2%, y los que presentaron un mal estilo de vida fueron con estudios de nivel secundaria correspondiente a 18.4% (Cuadro 5). IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Dentro de los factores de riesgo el sedentarismo en pacientes con hipertension arterial sistémica alcanzó un 76.5% en el total de la población, casi tres veces mayor a los que no presentaron sedentarismo (Cuadro 6). Los que tuvieron ausencia de tabaquismo fue el 23.5% en comparación de el 76.5% que si presentaron este factor (Gráfico 5). Entre los años de evolución del padecimiento de pacientes con hipertension arterial sistémica casi una cuarta parte de los pacientes que mostraron un buen estilo de vida tienen menos de cinco años de evolución con su padecimiento solo el 2% tienen entre 11-20 años con su padecimiento (Cuadro 7). La presencia de complicaciones en pacientes con hipertension arterial sistémica en el 92.9% no presentaron complicaciones y sólo 7.1% presentó complicaciones (Cuadro 8). Cabe mencionar que dentro de las complicaciones que presentaron cerca del 7.1% corresponde casi a una décima parte de los pacientes con hipertensión arterial lo que se refleja en un problema de salud pública tal y como lo demuestra el estudio FIRMES (Gráfico 6). La obesidad en pacientes con hipertension arterial sistémica estuvo presente en casi el 65.3 % de nuestra población, y solo una tercera parte del total no la presentaron (Cuadro 9). Una causa directa de trastornos de bomba cardiaca es la obesidad que se presento en el 65.3% de la población estudiada, un factor de riesgo muy importante en la hipertension arterial (Gráfico 7). El tabaquismo en pacientes con hipertension arterial se presentó en el 46.9% y el 53.1% de ellos no lo presentaron (Cuadro 10). La cercanía entre fumadores y no fumadores punto importante en los estilos de vida y su repercusión en pacientes con hipertension arterial (Gráfico 8). La presencia de alcoholismo en pacientes con hipertensión arterial sistémica fue de 23.5% que equivale casi a una cuarta parte de la población total (Cuadro 11). El tabaquismo como causa importante en accidentes no se escapa de los pacientes con hipertensión arterial que aunque casi el 24% lo presentan (Gráfico 9). En relación al estilo de vida en pacientes con hipertensión arterial sistémica el 46.9% presento un regular estilo de vida casi la mitad del total de la población, seguido de un mal estilo de vida correspondiendo un 34.7%; y sólo 18 pacientes presentaron un buen IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 estilo de vida que corresponde al 18.4%, menos de la cuarta parte de la población total estudiada (Cuadro 12). Estos estilos de vida entre buenos y regulares abarcan más de la mitad de la población, por lo que están relacionados con la hipertension arterial al haber que el tratamiento sea más efectivo (Grafica 10). De los cambios en el estilo de vida como factor coadyuvante en la disminución de la hipertension arterial sistémica, el 65.3% que corresponde a 64 pacientes del total de la población si presento cambios en el estilo de vida y una tercera parte que corresponde al 34.7% no tuvo cambios en el estilo de vida (Cuadro 13). Estos cambios si están presentes en nuestra población, la cual aunque sean dos terceras partes aproximadamente es sustancial en este tipo de pacientes (Grafica 11). Los estilos de vida y su relación con la salud en pacientes con hipertension arterial sistémica, en el 63.3% presentaron estilos de vida buenos y regulares, correspondiendo el 39% (Cuadro 14). Dentro de las conductas de riesgo que más se presentaron fue el sedentarismo, con un 36.1%, seguido de la obesidad con un 30.8% el 22.1% mostraron tabaquismo y por ultimo el alcoholismo con 11.1% sin embargo la obesidad que se presenta en aumento cada vez mayor en nuestro país sigue prevaleciendo. Por lo que sería interesante saber cuán benéficos son los cambios en el estilo de vida en repercusión con sus cifras de presión arterial, así como el qué otros beneficios conllevan los cambios en el estilo de vida. X.- CUADROS Y GRÁFICOS CUADRO 1 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Influencia positiva o benéfica con cambios en el estilo de vida como tratamiento complementario en pacientes con hipertension arterial sistémica en número y porcentaje en la actividad privada en la delegación Benito Juárez, Distrito Federal, durante 2005 a 2006. Cambios en el estilo de vida Con influencia positiva Sin influencia positiva Total Número 70 Porcentaje 71.4% 28 28.6% 98 100% Fuente: Concentrado de datos. GRAFICO 1 Influencia positiva o benéfica con cambios en el estilo de vida como tratamiento complementario en pacientes con hipertension arterial sistémica en porcentaje en la actividad 28, 29% Con influencia positiva 70, 71% Sin influencia positiva Fuente: Cuadro 1. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 CUADRO 2 Edad y estilo de vida en pacientes con hipertensión arterial sistémica en número y porcentaje de la delegación Benito Juárez del Distrito Federal, que acuden a consulta privada durante 2005 a 2006. Edad de pacientes con hipertension arterial sistémica Estilo de vida 3 53 9 % 4 % 04 4 45- % 49 50- % 54 55- % 59 60- % 64 65- % 69 Bueno Regular 0 1 0.0 1.0 1 1 1.0 1.0 0 3 0.0 3.1 2 8 2.0 8.2 2 13 2.0 13.3 7 9 7.1 9.2 5 6 Malo Total 3 4 3.1 4.1 6 8 6.2 8.2 3 6 3.1 8.2 6 16 6.1 16.3 7 22 7.1 22.4 5 21 5.1 21.4 3 14 Fuente: Concentrado de datos. Nota Aclaratoria: % = a porcentaje. % 5.1 6.1 7 0 7 4 1 2 1.0 0 2.0 3 3.1 14.3 0 3 0.0 1 3.1 4 Total % O 3.1 18 46 18.4 46.9 1.0 4.1 34 98 34.7 100 75- % 79 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 GRAFICO 2 Edad y estilo de vida en pacientes con hipertensión arterial sistémica en número y porcentaje de la delegación Benito Juárez, del Distrito Federal, que acudieron a consulta privada durante 2005 a 2006. 100% 80% 60% 40% 20% 0% 3 6 3 6 7 5 9 3 6 0 1 2 8 13 1 0 3539 3 1 3 7 5 1 1 0 2 2 0 40- 45- 50- 55- 60- 65- 70- 7544 49 54 59 64 69 74 79 Malo Regular Bueno Edad Fuente: Cuadro 2. GRAFICO 3 Edad y estilo de Vida en pacientes con hipertensión arterial sistémica en porcentaje de la delegación Benito Juárez, del Distrito Federal, que acudieron a consulta privada durante 2005 a 2006. 18, 18% 34, 35% Bueno Regular Malo 46, 47% Fuente: Cuadro 2. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 CUADRO 3 Sexo y estilo de vida en pacientes con hipertensión arterial sistémica en número y porcentaje de la delegación Benito Juárez del Distrito Federal, que acuden a consulta privada durante 2005 a 2006. Sexo de pacientes con hipertension arterial sistémica Estilo de Masculino Porcentaje Femenino Porcentaje vida Bueno 5 5.1% 14 14.3% Regular 11 11.3% 34 34.7% Malo 20 20.4% 14 14.3% Total 36 36.7% 62 63.3% Fuente: Concentrado de datos. Total Porcentaje 19 45 34 98 19.4% 45.9% 34.7% 100% IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 GRAFICO 4 Sexo y estilo de vida en pacientes con hipertension arterial sistémica en numero de la delegación Benito Juárez del Distrito Federal, que acudieron a consulta privada durante 2005 a 2006. 100% 80% 60% 40% 20% 0% Malo, 14 Malo, 20 Regular, 34 Regular, 11 Bueno, 5 Bueno, 13 Masculino Femenino Estilo de vida SEXO Fuente: Cuadro 3 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 CUADRO 4 Estado civil y estilo de vida de pacientes con hipertensión arterial sistémica en número y porcentaje de la delegación Benito Juárez del Distrito Federal, que acuden a consulta privada durante 2005 a 2006. Estilo de vida Bueno Regular Malo Total Estado civil de pacientes con hipertension arterial sistémica Soltero Porcentaje Casado Porcentaje Unión Porcentaje libre 3 3.1% 8 8.2% 1 1.0% 2 2.0% 12 12.2% 4 4.1% 0 0.0% 14 14.3% 1 1.0% 5 5.1% 34 34.7% 6 6.1% Fuente: Concentrado de datos. Divorciado Porcentaje Viudo Porcentaje Total Porcentaje 4 9 10 23 4.1% 9.2% 10.2% 23.5% 3 18 9 30 3.1% 18.4% 9.2% 30.7% 19 45 34 98 19.4% 45.9% 34.7% 100% IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 CUADRO 5 Escolaridad y estilo de vida de pacientes con hipertensión arterial sistémica en número y porcentaje de la delegación Benito Juárez del Distrito Federal, que acuden a consulta privada durante 2005 a 2006. Estilo de vida Bueno Regular Escolaridad de pacientes con hipertension arterial sistémica Primaria Porcentaje Secundaria Porcentaje Preparatoria Porcentaje Profesional Porcentaje Total Porcentaje 0 0.0% 6 6.1% 8 8.2% 5 5.1% 19 19.4% 1 1.0% 15 15.3% 11 11.2% 18 18.4% 45 45.9% Malo Total 0 1 0.0% 1.0% Fuente: Concentrado de datos. 18 39 18.4% 39.8% 2 21 2.0% 21.4% 14 36 14.3% 37.8% 34 98 34.7% 100% IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 CUADRO 6 Sedentarismo y estilo de vida en pacientes con hipertensión arterial sistémica en número y porcentaje de la delegación Benito Juárez del Distrito Federal, que acuden a consulta privada durante 2005 a 2006. Sedentarismo Presente Ausente Total Número 75 23 98 Porcentaje 76.5% 23.5% 100% Fuente: Concentrado de datos. GRAFICO 5 Sedentarismo y estilo de vida en pacientes con hipertensión arterial sistémica en número y porcentaje de la delegación Benito Juarez del Distrito Federal, que acuden a consulta privada durante 2005 a 2006. Ausente, 23, 23% Presente, 75, 77% Fuente: Cuadro 6 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 CUADRO 7 Años de evolución del padecimiento y estilo de vida de pacientes con hipertensión arterial sistémica en número y porcentaje de la delegación Benito Juárez del Distrito Federal, que acuden a consulta privada durante 2005 a 2006. Años de evolución Estilo de vida <6 Bueno Regular Malo Total 11 9 14 34 Porcentaje 6-10 Porcentaje 1120 11.2% 6 6.1% 2 9.0% 16 16.3% 20 14.3% 6 6.1% 11 34.7% 28 28.6% 33 Fuente: Concentrado de datos. Total Porcentaje 19 45 34 98 19.4% 45.9% 34.7% 100% Porcentaje > 21 Porcentaje 2.0% 20.4% 11.2% 33.7% 0 0 3 3 0.0% 0.0% 3.1% 3.1% IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 CUADRO 8 Presencia de complicaciones en pacientes con hipertensión arterial sistémica en número y porcentaje de la delegación Benito Juárez del Distrito Federal, que acuden a consulta privada durante 2005 a 2006. Complicaciones Presente Ausente Total Número 7 91 98 Porcentaje 7.1% 92.9% 100% Fuente: Concentrado de datos. GRAFICO 6 Presencia de complicaciones en pacientes con hipertensión arterial sistémica en número y porcentaje de la delegación Benito Juárez del Distrito Federal, que acuden a consulta privada durante 2005 a 2006. Presente, 7, 7% Ausente, 91, 93% Fuente: Cuadro 8 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 CUADRO 9 Obesidad en pacientes con hipertensión arterial sistémica en número y porcentaje de la delegación Benito Juárez del Distrito Federal, que acuden a consulta privada durante 2005 a 2006. Obesidad Presente Ausente Total Número 64 34 98 Porcentaje 65.3% 34.7% 100% Fuente: Concentrado de datos. GRAFICO 7 Obesidad en pacientes con hipertensión arterial sistémica en número y porcentaje de la delegación Benito Juárez del Distrito Federal, que acuden a consulta privada durante 2005 a 2006. Ausente, 34, 35% Presente, 64, 65% Fuente: Cuadro 9 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 CUADRO 10 Tabaquismo en pacientes con hipertensión arterial sistémica en número y porcentaje de la delegación Benito Juárez del Distrito Federal, que acuden a consulta privada durante 2005 a 2006. Tabaquismo Presente Ausente Total Número 46 52 98 Porcentaje 46.9% 53.1% 100% Fuente: Concentrado de datos. GRAFICO 8 Tabaquismo en pacientes con hipertensión arterial sistémica en número y porcentaje de la delegación Benito Juárez del Distrito Federal, que acuden a consulta privada durante 2005 a 2006. Ausente, 52, 53% Fuente: Cuadro 10 Presente, 46, 47% IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 CUADRO 11 Alcoholismo en pacientes con hipertensión arterial sistémica en número y porcentaje de la delegación Benito Juárez del Distrito Federal, que acuden a consulta privada durante 2005 a 2006. Alcoholismo Presente Ausente Total Número 23 75 98 Porcentaje 23.5% 76.5% 100% Fuente: Concentrado de datos. GRAFICO 9 Alcoholismo en pacientes con hipertensión arterial sistémica en número y porcentaje de la delegación Benito Juárez del Distrito Federal, que acuden a consulta privada durante 2005 a 2006. Presente, 23, 23% Ausente, 75, 77% Fuente: Cuadro 11 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 CUADRO 12 Estilo de vida en pacientes con hipertensión arterial sistémica en número y porcentaje de la delegación Benito Juárez del Distrito Federal, que acuden a consulta privada durante 2005 a 2006. Estilo de vida Bueno Regular Malo Total Número 18 46 34 98 Porcentaje 18.4% 46.9% 34.7% 100% Fuente: Concentrado de datos. GRAFICO 10 Estilo de vida en pacientes con hipertensión arterial sistémica en número y porcentaje de la delegación Benito Juárez del Distrito Federal, que acuden a consulta privada durante 2005 a 2006. Malo, 34, 35% Bueno, 18, 18% Regular, 46, 47% Fuente: Cuadro 12 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 CUADRO 13 Cambios en el estilo de vida como coadyuvante en la disminución de la hipertension arterial sistémica en número y porcentaje en pacientes de la delegación Benito Juárez del Distrito Federal, que acuden a consulta privada durante 2005 a 2006. Cambios en el Número estilo de vida Si 64 No 34 Total 98 Porcentaje 65.3% 34.7% 100% Fuente: Concentrado de datos. GRAFICO 11 Cambios en el estilo de vida como coadyuvante en la disminución de la hipertensión arterial sistémica en número y porcentaje en pacientes de la delegación benito Juárez del Distrito No, 34, 35% Si, 64, 65% Fuente: Cuadro 13 CUADRO 14 Estilos de vida y su relación con la salud en pacientes con hipertensión arterial sistémica en número y porcentaje de la delegación Benito Juárez del Distrito Federal, que acuden a consulta privada durante 2005 a 2006. Estilos de vida Bueno Regular Malo Total Relación con la salud Adecuado Porcentaje 15 11.6% 24 18.6% 28 21.7% 67 68.4% Inadecuado 3 22 6 31 Porcentaje 3.1% 22.4% 6.1% 31.6% Total 18 46 34 98 Porcentaje 18.4% 46.9% 34.7% 100% Fuente: Concentrado de datos. . XI.- CONCLUSIONES La Hipertensión Arterial Sistémica (HAS) afecta aproximadamente al 20% de la población adulta de la mayoría de los países, es la primera causa de morbilidad y motiva el mayor número de consultas dentro de las afecciones del aparato circulatorio y causas de consulta y/ hospitalización. IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 La Hipertensión Arterial es el factor de riesgo más importante para la enfermedad cardiocerebrovascular, y a menudo se asocia con otros factores de riesgo bien conocidos tales como dieta, elevación de lípidos sanguíneos, obesidad, tabaquismo, Diabetes Mellitus e inactividad física (sedentarismo todos estos llamados estilos de vida. El total de la población estudiada presenta factores de riesgo cardiovascular, tanto no modificables como modificables. Entre los primeros están: la edad (>35 años), sexo masculino y antecedentes familiares; entre los modificables están sedentarismo, sobrepeso, estrés y niveles elevados de colesterol sanguíneo, y tabaquismo. La fuerte asociación se contrasta con estudios nacionales como el del estudio FRIMEX dentro de los mas actuales que se realizo en individuos mexicanos en seis ciudades mexicanas, resultados muy similares a los obtenidos en esta tesis en donde la frecuencia mas alta en el rango de 55 a 59 años, con regulares estilos de vida, y paradójicamente diez años mas el estilo de vida cambia a ser un buen estilo de vida, desgraciadamente entre los mas jóvenes los estilos de vida cambian y son mas frecuentes los malos estilos de vida. No se encontró asociación entre (escolaridad), conocimientos, prácticas y la presencia de hipertensión arterial, posiblemente esto se deba a que toda la población tiene buenos conocimientos sobre el manejo y control de la enfermedad cardiovascular, pero esto no se traduce en un estilo de vida saludable, pues presentan obesidad en el 64.9%, algún nivel de estrés, elevadas cifras de colesterol sanguíneo y algunos practican conductas no saludables, consideradas factores de riesgo como el sedentarismo en un 77.3%, lo que significa que el conocimiento puede ser una condición necesaria pero no suficiente para que las personas adopten comportamientos saludables, por tanto, como se sabe que la educación para la salud es una tarea amplia y compleja, deben buscarse estrategias para que la población afectada asuma un compromiso permanente con el cuidado de su salud. Por lo que en base a esto se concluye que si se demostró que la influencia en el cambio del estilo de vida es un tratamiento complementario para los pacientes con hipertension arterial. La enfermedad hipertensiva no escapa al concepto de multicausalidad, por lo tanto para su manejo y control se deben tener en cuenta los hechos biopsicosociales que circunscriben la vida y comportamiento de las personas con factores de riesgo cardiovascular (estilos de vida), para que los programas de prevención y mantenimiento de la salud se sustenten en la realidad concreta y puedan dar respuesta a las necesidades reales de salud de la población afectada, por lo que no deja de ser un problema de salud publica para nuestro país. “La naturaleza de los hombres siempre es la misma; lo que los distingue son sus costumbres” 238 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Confucio. XII.- SUGERENCIAS Este tipo de estudios son importantes a nivel de salud publica dado que es de reflexionar el aumento en consultas de primer nivel secundario a problemas cardiovasculares, en especial presión alta (hipertension arterial sistémica) ya que no dejan de ser una de las primeras causas de utilización de los servicios de salud, cabria sugerir: § § § § § § Se amplíen este tipo de investigaciones en otras áreas en la que la afluencia de usuarios es mayor, El conocer cuanto disminuyen las cifras tensiónales al aplicar estos cambios en el estilo de vida, Reforzar el aspecto de divulgación (promoción de la salud) para poder realizar más adecuadamente detecciones, tratamientos y el aspecto más importante la prevención. Proponer políticas, lineamientos, normas, procedimientos, estrategias y acciones mas adecuadas al cambio que ha sufrido la población para la adecuada y mejor operación de los programas, Vigilar y evaluar el cumplimiento de las normas, procedimientos y lineamientos generales, y en su caso sancionar en caso de incumplimiento. Proponer las medidas para mejorar la operación de los programas. 239 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 § § § § § § § § § § § § § § § § § § § § § § § § § Promover, vigilar y en su caso, acreditar que las unidades de atención médica cuenten con la infraestructura, así como con los insumos necesarios para realizar las acciones de los programas. Coadyuvar en la operación del Sistema Nacional de Vigilancia Epidemiológica en relación a pacientes con hipertension arterial sistémica, diabetes mellitus, obesidad, primordialmente. Establezca con claridad al paciente las metas del tratamiento. Informe al paciente y su familia sobre la enfermedad y su tratamiento. Recomiende la toma de presión arterial (T/A.) en su casa. Elija un tratamiento adecuado. Estimule las modificaciones del estilo de vida. Prescriba de preferencia los medicamentos de acción prolongada. Si el medicamento no es útil, emplee otro medicamento. Haga los ajustes necesarios para prevenir o minimizar los efectos adversos. Estimule una actitud positiva sobre el logro de la meta del tratamiento. Manténgase en comunicación con su paciente. Vigile los signos de falta de adherencia. Implementar un nuevo modelo de atención que incorpore los temas promociónales-preventivos en la atención de salud. Contar con una red asistencial y prestadora con acciones de promoción de salud de carácter individual y poblacional. Reorientar el recurso humano y su forma de trabajo, desde problemas de salud pública superados en el país, hacia los problemas emergentes. Consolidar acuerdos y alianzas estratégicas público/privado. Contar con mecanismos de financiación sostenibles en el tiempo. Desarrollar la investigación aplicada y expandir la formación de recursos humanos en promoción de la salud. A nivel conceptual y metodológico, se hace necesario potenciar la complementariedad de los enfoques de la promoción. Promoción de la salud y prevención de enfermedades. Responsabilidad sectorial e intersectorialidad en la promoción y políticas públicas saludables. Promoción de la salud y salud familiar, con enfoques de ciclo vital y genero. Evaluación basada en evidencia científica, análisis político - social y evaluación cualitativa de procesos. Incrementar la educación a la población, sobre la importancia de la prevención y control de la hipertension arterial Con un enfrentamiento adecuado de estos puntos, creo que la promoción de salud continuará avanzando y profundizando sus acciones en pro de la mejoría de la salud y calidad de vida de la población, contribuyendo a disminuir las brechas de inequidad existentes en el país. 240 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 XIII.- RESUMEN TITULO Influencia en el cambio del estilo de vida, como tratamiento complementario de la hipertensión arterial sistémica de pacientes que acuden a consulta privada. Delegación Benito Juárez, Distrito Federal. julio 2005 – junio 2006. PREGUNTA DE INVESTIGACIÓN ¿Repercutió la influencia de los cambios en el estilo de vida como tratamiento complementario de la hipertensión arterial sistémica en pacientes que acuden a la consulta privada, dentro de la Delegación Benito Juárez, Distrito Federal? HIPÓTESIS En los pacientes con hipertensión arterial sistémica de la delegación Benito Juárez del Distrito Federal, que acuden a consulta privada, los cambios en el estilo de vida como tratamiento complementario tienen influencia positiva o benéfica. OBJETIVO GENERAL Identificar si existe alguna influencia positiva o benéfica con cambios en el estilo de vida como tratamiento complementario en pacientes con hipertensión arterial sistémica en la actividad privada en la delegación Benito Juárez, Distrito Federal. MÉTODO Se identifico a aquellos pacientes que acudieron al azar a consulta privada por causas diferentes y se sospechó el diagnosticó de hipertensión arterial sistémica en el periodo de septiembre 2005 a abril 2006 y que reunieron los criterios de inclusión, 241 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 -.Se considero como universo a 350 pacientes, de los cuales se obtuvo un muestra arbitraria de 100 pacientes de estos solo terminaron 98 por causas ajenas al estudio (uno por cambio de residencia y otro por fallecimiento), -.Durante la recolección de la información se oriento sobre el estilo de vida y su importancia en la asociación de hipertensión arterial sistémica con la finalidad de incidir en su cumplimiento en pro de su tratamiento, así como el retransmitir a los que los rodean esta información. RESULTADOS El estudio mostró que del total de los pacientes, el 71.4% mostraron influencia positiva al presentar cambios en el estilo de vida, con lo que se observa que el tener cambios en el estilo de vida ayuda como tratamiento complementario en pacientes con hipertension arterial sistémica SUGERENCIAS Este tipo de estudios son importantes a nivel de salud publica ya que no dejan de ser una de las primeras causas de utilización de los servicios de salud. 242 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 XIV.- SUMMARY TITLE It influences in the change of the lifestyle, as complementary treatment of the systemic arterial hypertension of patients that you/they go to private consultation. Delegation Benito Juárez, Federal District. July 2005 - June 2006. QUESTION OF INVESTIGATION Did it rebound the influence of the changes in the lifestyle like complementary treatment of the systemic arterial hypertension in patients that go to the private consultation, inside the Delegation Benito Juárez, Federal District? HYPOTHESIS In the patients with systemic arterial hypertension of the delegation Benito Juárez of the Federal District that you/they go to private consultation, the changes in the lifestyle like complementary treatment have positive or beneficent influence. GENERAL OBJECTIVE To identify if some positive or beneficent influence exists with changes in the lifestyle like complementary treatment in patient with systemic arterial hypertension in the activity deprived in the delegation Benito Juárez, Federal District. METHOD I am identified those patients that responded al chance to private consultation by different causes and suspected the diagnosed of arterial hypertension sistémica in the period of September 2005 to April 2006 and that met the criteria of inclusion, -. I am considered like universe to 350 patients, of which an arbitrary sample of 100 patients of these alone was obtained they finished 98 by alien causes al study (one by change Of residence and another by death), -. During the harvesting of the information I am oriented on the way of life and their importance in the association of arterial hypertension systemic with the purpose to impact in their fulfillment on behalf of their processing, as well as the to retransmit to the ones that they surround them this information. 243 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 RESULTS The study showed that of the total of the patients, 71.4% showed positive influence when presenting changes in ell lifestyle, with what is observed that having changes in the lifestyle helps as complementary treatment in patient with systemic arterial hypertension. SUGGESTIONS This type of studies is important at level of health it publishes, since they don't stop to be one of the first causes of use of the services of health. 244 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 XV. BIBLIOGRAFÍA 1. Duncan, P. Estilos de Vida. En Medicina en Salud Pública. 1986. 2. Giraldo Z., L.F. Familia y teorías de desarrollo. En Cuadernos de Familia (2). Universidad de Caldas. Manizales 1987. 3. Manfred Max - Neff. Desarrollo a Escala Humana. Cepaur. Fundación Dag Hammarskjold 1986. 4. O.P.S. La Atención de los Ancianos: Desafío para los años noventa. Washington 1994. 5. Pszeemiarower, N.P. y Pszemiarower S.N. Calidad de Vida y Desarrollo en la Vejez. En Revista Geriátrica, 1992; 8 (1): 33 - 37. Jacques Maritain: Los derechos del hombre: cristianismo y democracia, Ediciones Palabra. P. 57 y 58. 6. Naciones Unidas: La repercusión de la Declaración Universal de Derechos Humanos; Cap. II, P. 3. 7. Conferencia Mundial de Derechos Humanos: Declaración y Programa de Acción de Viena; Junio de 1993. P. 33. 8. Wyngaarden, J.B.; Smith, LL.H.; Bennett, J.C.: Cecil. Tratado de Medicina Interna. 19 ed. V.1. México: Interamericana, 1994. P. 290-300. 9. Braunwald E... [et.al]: Harrison: Principios de Medicina Interna. 11na ed. México: Interamericana, 1989. P. 1261-7. 10. Dueñas H, A: Hipertensión Arterial. Su control en el nivel primario de salud. Rev Cub Med Gen Int. 8(3): P. 195-201, Feb-Sep 1992. 11. Cordies J, L...[et.al]: Hipertensión Arterial: Definiciones y clasificaciones. Ciudad de la Habana: Editorial Ciencias., 1995. 12. Barrón-R, J: Efecto de una intervención educativa en la calidad de Vida del paciente hipertenso, M.C.,(1) Federico Luis Torreblanca-Roldán, M.C.,1997. 13. OPS: La hipertensión arterial como problema de salud comunitario: Oficina Sanitaria Panamericana. V.3. 1990. P. 1-3. 14. Hernández A [et.al]. Fisiopatología de la HTA esencial. Modelo instructivo. 1994. P. 1-10. 15. Jinich H: El clínico y el expediente clínico. Síntomas y signos cardinales de las 16. Diaz J: Resultados de la intervención educativa en pacientes con obesidad, Gaceta medica, 2002. 17. Factores de riesgo en pacientes hipertensos recién diagnosticados, Aguirre R... (et: al): Frecuencia de hiperte nsión de bata blanca y sus factores de riesgo en pacientes hipertensos recién diagnosticados. Gaceta medica, 2001. 18. Kaplan N: Manejo de la hipertensión. Manual del manejo de la Hipertensión. 4ª edición. Editorial emis. Dallas tx. 1998. 19. Pérez C, M. D.: Hipertensión Arterial y Prostaglandinas. Rev. Cub Med. 32(1): P. 34-40, 1993. 20. Goodman G, A... [et.al]: Las bases farmacológicas de la terapéutica. 8va ed. México: Editorial Panamericana, 1991. 21. The Sixth Report of the Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure. Arch Intern Med 157: 24132446, 1997. 245 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 22. Estadísticas Vitales de Salud. Mortalidad. Secretaría de Salud. www.ssa.gob.mx. 23. Norma Oficial Mexicana para la Prevención, Tratamiento y Control de la Hipertensión Arterial. Subsecretaría de Prevención y Control de Enfermedades. Coordinación de Vigilancia Epidemiológica. Secretaría de Salud. 5 de Abril de 2000. 246 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 VIOLENCIA FISICA EN LAS MUJERES DE EDAD FERTIL EN TEJUPILCO DURANTE EL 2003 AL 2005 DR. EDWIN CONTRERAS SANCHEZ MEDICO PASANTE FACULTAD DE MEDICINA U.A.E.M. RESUMEN La violencia en la mujer es un grave problema de salud pública, ya que atenta contra la integridad física y los derechos humanos; no respeta nacionalidades ni condición socioeconómica; es responsable por uno de cada cinco días de vida saludable perdidos en las mujeres en edad reproductiva a nivel mundial. Las instituciones públicas de salud juegan un papel estratégico en su identificación y tratamiento, ya que las consecuencias negativas hacia la integridad física y psicológica, provocan un serio daño que muchas veces es irreversible. Objetivos: determinar la frecuencia de la violencia física en la mujer de edad fértil en Tejupilco, de Enero del 2003 a Diciembre del 2005, así como el tipo y sitio de lesiones, ocupación, escolaridad, toxicomanías y complicaciones. Material y métodos: Se realizo un estudio retrospectivo, analítico y transversal con los certificados de lesiones del ministerio público del municipio de Tejupilco, elaborados del 2003 al 2005. Resultados: la violencia física en la mujer fue encontrada en 2872 certificados, lo que representa el 19% de la población total de mujeres en edad fértil del municipio. En el análisis multivariado el grupo mas afectado fue el de 22 a 28 años (26.15%), el estado civil de las víctimas es casadas (73.5%), la actividad doméstica es la mas ejercida (73.5%), las lesiones mas presentadas son la contusión (26.6%) y la equimosis (27.1%), y fueron producidas en cara (16.5%) y cabeza (14.9%), clasificadas como lesiones que dejan cicatriz (59.2%). El lugar de ocurrencia demostró al hogar como el sitio de presentación (84.9%). Conclusiones: En general los niveles de violencia encontrados en este estudio, hablan del un serio problema de salud pública, el cual debe ser identificado y prevenido durante la práctica médica. Los hallazgos obtenidos permitirán mejorar el modelo de atención en los servicios de salud de primer nivel del municipio. Palabras clave: violencia física, mujer en edad fértil, lesiones 247 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 INTRODUCCION El ser humano la máxima creación de la naturaleza como ser viviente con capacidad de razonar de manera superior a los demás seres, es el mismo que le otorga nombre a las cosas y se autodefine como tal, creador de ciencia pero a la vez de destrucción, aun no es capaz de dar respuesta a todo lo que sucede a su alrededor e incluso a su comportamiento mismo. En el entorno se encuentran niveles en la vida y en la lucha de las mujeres. El primero es el propio cuerpo: es el cuerpo femenino el que define a la mujer como ser reproductor (la madre) ó como objeto de deseo sexual. A través del cuerpo, las mujeres intervienen en todas las interacciones relacionadas con el sexo, incluidas aquellas de las que se defienden o aquellas mediante las cuales desarrollan su identidad. El segundo entono es el hogar que, para muchas mujeres, define todavía su identidad primaria social y cultural y el lugar donde transcurre su vida. El hogar y la comunidad inmediata, son el medio donde la mujer se realiza, donde alienta su propio sentido de poder y conocimiento y donde sostiene la subsistencia propia y de su familia, equilibrando sus espacios laboral y reproductivo. Este es importante, ya que las desigualdades sexuales dan lugar a hogares inseguros, donde imperan la violencia doméstica y la opresión de la mujer. Aunque sea resistiéndose a esos factores, la mujer actúa y vive en gran parte en el hogar y es de él de donde extrae su fortaleza. El tercer entorno es el exterior, el escenario político y social, campo dominado por el hombre, al que muchas mujeres no tienen acceso todavía, donde la mayoría de las mujeres se encuentran silenciadas y donde pocas mujeres mandan. Una de las áreas más profundas y más difíciles del conflicto entre los sexos ha sido, históricamente, la violencia contra la mujer: violencia doméstica, acoso sexual, violación en la vida cotidiana. En las últimas décadas, muchas de las batallas libradas por las mujeres en pro de su autodeterminación han girado en torno a esa violencia. 248 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Se ha producido un notable aumento de la violencia doméstica, de las violaciones, del abuso de drogas y de alcohol, factores todos ellos que afectan negativamente al bienestar, a la salud y a la autodeterminación de las mujeres, como receptoras de tales agresiones. Luchando contra la creciente violencia, predisponiendo su cuerpo y su ambiente en el hogar y en la comunidad., las mujeres han sacado a la luz pública el tema de la violencia asegurado de que la violación, la violencia doméstica y el acoso sexual no se silencien ni se vean como hechos asilados. ÍNDICE RESUMEN………………………………………………………….……..…2 INTRODUCCION…………………………………….…………….……..... 3 MARCO TEÓRICO CONCEPTUAL………………………………….……....5 PLANTEAMIENTO DEL PROBLEMA……………………………….….... 16 JUSTIFICACIÒNES..……………………………………………………….. 17 HIPOTESIS…………………………………………………………………...18 OBJETIVOS…………………………………………………………………..19 MATERIAL Y MÉTODO………………………………………………….... 20 a. DISEÑO DE ESTUDIO .............................................................…... 20 b. TIPO DE ESTUDIO………………………………………………... 20 c. METODO…………………………………….…………………….. 21 d. UNIVERSO DE TRABAJO………………………………………... 22 e. CRITERIOS DE INCLUSION Y EXCLUSION…………………... 22 DISCUSION…………………….…………………………………………...23 CONCLUSIONES……………….…………………………………………. 26 BIBLIOGRAFÍA…………………………………………………………….. 28 249 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 250 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 MARCO TEÓRICO CONCEPTUAL DEFINICION La primera diferencia humana incontrovertible es el sexo biológico, al que se le asigna una identidad social diferente: el género. En el marco de las distintas culturas el género femenino ha representado una condición de inferioridad en relación con el masculino. (1) Hasta nuestros días la violencia de género es vista como una de las prácticas más arcaicas y repudiables de la conducta humana. Se manifiesta en que uno de los sexos se impone al otro por la fuerza y bien sabemos que el 90% de la violencia de género registrada se produce en el maltrato del hombre hacia las mujeres. (2,3) Según la Organización Mundial de la Salud (OMS) violencia es: “el uso deliberado de la fuerza física o el poder, ya sea en grado de amenaza o efectivo, contra uno mismo, otra persona o un grupo o comunidad, que origine o tenga muchas probabilidades de causar lesiones, muerte, daños psicológicos, trastornos del desarrollo o privaciones”. (4) La violencia esta conformada por diferentes tipos de manifestaciones, entre las que se encuentran: Violencia física Es toda acción que implique el uso de la fuerza contra otra persona, puede consistir en contusiones, contusiones con el pie, lanzamiento de objetos, empujones, bofetadas, estigmas ungueales, heridas por contusión simple ó heridas por armas ya sea blanca o por proyectil de arma de fuego y cualquier otra conducta que atente contra la integridad física, ya sea que produzca marcas o no en el cuerpo. (5) Violencia verbal Esta forma de violencia es una de las manifestaciones de la violencia emocional. Se da cuando una persona insulta, ofende o le dice cosas mortificantes a otra. Como son los insultos en privado o en público, en cualquier forma verbal que se denigre a la mujer como ser humano. (5) Violencia psicoemocional Es todo acto que realiza una persona contra otra para humillarla y controlarla. Esto se puede producir mediante intimidación, amenazas, manipulación, humillaciones, acusaciones falsas, vigilancia, persecución o aislamiento. El gran factor que puede producir este tipo de violencia es la inseguridad de la confianza en la pareja, la cual lleva a la creencia de hechos que sugiere estén sucediendo en cuanto el entorno afectivo de esta. Se produce cuando a la mujer se le prohíbe salir de casa, 251 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 trabajar o estudiar, no se le permite las amistades, visitar a familiares ó amenazas de retírale a los hijos y se le proporciona sobrenombres que las descalifican. (5) Violencia sexual Es toda acción que implique el uso de la fuerza, la coerción, el chantaje, el soborno, la intimidación o la amenaza, para hacer que otra persona lleve a cabo un acto sexual u otras acciones sexualizadas no deseadas. Por ejemplo: cuando una persona es obligada por otra a mantener relaciones sexuales cuando no quiere, a hacer cosas durante el acto sexual que no le gusta pero la obligan, la violación sexual, comentarios y gestos sexuales no deseados, burlas acerca del cuerpo de la pareja, agresiones sexuales con armas u objetos. (5) Una de las expresiones más traumáticas de la violencia de género es la violación, incluido el acoso sexual. La violación en particular ha sido definida como una invasión de las partes más íntimas y privadas del cuerpo de la mujer, y a su personalidad, así como una ofensa a la dignidad del ser humano. (5) Violencia patrimonial Es aquella que está dirigida contra los bienes y pertenencias de la mujer afectada, por ejemplo: que se destruyan su ropa, ocultar correspondencia o documentos personales, retirar y disponer del salario de la afectada, explotación como seres domésticos, en fin disponer de los bienes de la afectada sin su consentimiento. (5) Es muy común que las mujeres sometidas a violencia la sufra n en varias o en todas sus manifestaciones. En todos los casos la violencia lesiona nuestra identidad, autoestima y autodeterminación como seres humanos. El grado de violencia puede llegar a ser tan elevado que se llegue al homicidio. (5) La violencia contra la mujer, y especialmente la ocurrida entre parejas, tiene un comportamiento cíclico, incrementándose el nivel de daño físico y acortándose los periodos entre cada episodio de violencia. Asimismo, una vez que se presenta el primer episodio de violencia es mucho más probable que se repita a que no vuelva a suceder. (6) Sin duda, el estudio sobre la violencia contra la mujer es singular debido a las dificultades que representa su aprehensión objetiva y global. Es difícil determinar y comparar el nivel de gravedad de la violencia contra la mujer, así como su incidencia y prevalencia en diferentes sociedades y grupos poblacionales, por la gran variedad de planteamientos metodológicos empleados en los estudios existentes. (1) FASES DEL CICLO DE VIOLENCIA 252 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 El ciclo de violencia se puede describir en tres fases que varían tanto en duración como intensidad para una misma pareja y entre distintas parejas: (33) • • • Acumulación de tensión. Explosión o fase aguda de golpes. Calma o “luna de miel” Acumulación de te nsión La mujer esta en actitud de impedir que la golpeen, lo que la lleva a no enojarse con el agresor, minimizando los incidentes y los golpes menores. Atribuye a factores externos el enojo de el (laboral, social.), lo que la conduce a la idea de que ella no puede hacer nada para cambiar la situación. En la mujer aumenta la ira y disminuye al mismo tiempo el control sobre la misma y sobre la situación. El hombre golpeador, apoyándose en la que aparente aceptación pasiva de su conducta abusiva, no intenta controlarse. (33) Episodio agudo de golpes Este es el punto donde termina la acumulación de tensiones y el proceso ya no responde a ningún control. El hombre acepta que su ira no tiene límite y la mujer también; esta puerde incluso provocar los golpes para apurar el paso a la tercera fase. (33) La información que se tiene de esta segunda fase es la proporcionada por las mujeres, ya que generalmente no se cuenta con los testimonios de los hombres golpeadores. La mujer informa al medico que en este periodo ella esta consciente de todo lo que esta ocurriendo, advierte que no podrá detener una conducta fuera de control y opta por no ofrecer resistencia. (33) Finalizada, la fase aguda, sigue un choque: negación e incredulidad de que el episodio haya realmente sucedido. Conducta arrepentida o de “luna de miel” Se caracteriza por el arrepentimiento y demostración de afecto del golpeador. El fin de la segunda fase y la entrada a la tercera es algo muy deseado por ambos conyugues: el hombre se disculpa por su proceder y expresa su arrepentimiento, se comporta cariñosamente convenciéndola de que la necesita y de que que no volverá a suceder, la mujer necesita creer y decide que la conducta que observa durante este periodo le muestra a su verdadero marido. (33) La pareja vive en una relación tan violenta se convierte en una dupla simbiótica, tan dependiente el uno del otro que la ida de uno de ellos se considera trágica. En esta fase es cuando el afecto es más intenso, resaltan los aspectos simbióticos del 253 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 vínculo. La duración de esta fase varía y no se sabe exactamente como termina, la mayoría de las mujeres afirman que antes que se den cuenta comienza nuevamente la tensión. (33) Aun existe gran resistencia para aceptar que la familia es un grupo en el cual se pueden violar los derechos humanos, experimentar miedo e inseguridad y aprender todas las variaciones de solución violenta de conflictos interpersonales. (7) ACTOS DE VIOLENCIA CONTRA LA MUJER Numerosos estudios han demostrado que una de cada tres mujeres, en algún momento de su vida, han sido víctima de violencia sexual, física o psicológica perpetrada por hombres, lo que constituye una causa importante y frecuente de morbilidad y mortalidad femeninas, y representa la pérdida de uno de cada cinco días de vi da saludable en mujeres en edad reproductiva. (8) La violencia y el maltrato en el ámbito familiar se reconocieron como problema social únicamente hasta 1960, cuando algunos autores descubrieron el síndrome del niño maltratado. Antes de esa fecha, la violencia contra el genero femenino era considerado como un fenómeno poco frecuente estaba catalogado como anormal y se le atribuía a personas con trastornos psicológicos. (9) Comprende no solo la violencia física, psicológica y sexual que ocurre en la familia sino que incluye el maltrato, el abuso sexual de niñas, la violencia relacionada con la dote, la violencia marital, la mutilación genital femenina y otras practicas tradicionales que lesionan a la mujer, la violencia no matrimonial, la que esta relacionada con la explotación, el asedio sexual y la intimidación en el trabajo, en las instituciones educativas y en otros ámbitos, el tráfico de mujeres, la prostitución forzada y la violencia cometida por el estado. (10) La violencia que se ejerce contra las mujeres en el Continente Americano atenta directamente contra la vida de la población femenina en la etapa más productiva, pues una mujer constantemente agredida es 12 veces más propensas al suicidio. Más allá de las lesiones físicas, las agresiones que se ejercen contra las mujeres en América atentan directamente contra sus vidas. (11, 4) Dentro de las implicaciones que este problema tiene para la salud de las mujeres se encuentran: las lesiones físicas directas, la inflamación pélvica aguda, un mayor riesgo de contagio de enfermedades de transmisión sexual, embarazos no deseados, aborto, parto prematuro, bajo peso al nacer, entre otras. (12, 13, 14, 15, 16, 17). 254 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Dentro de las implicaciones de la violencia en la salud mental se encuentran: depresión, ansiedad, baja autoestima y disfunción sexual. (18, 19) La valoración de mujeres maltratadas ha permitido obtener las características que generalmente se manifiesta en lo que se denomina síndrome de maltrato. Su sintomatología es: 1. Baja autoestima: las mujeres agredidas en sus hogares sufren la pérdida de su valía personal, del amor hacia las mismas y de respeto que merecen, no se sienten aptas para manejarse en los ámbitos de la vida. 2. Aislamiento: creen ser las únicas a quienes les ocurre la situación, por su imposibilidad de comunicarse con los demás o por imposición de quien las arremete, rompen sus redes sociales, por lo que les provoca una sensación de constante soledad. 3. Miedo al agresor: generalmente, este sentimiento se fundamenta en diversas amenazas y manipulaciones, y en las experiencias de violencia que han vivido. 4. Inseguridad: imposibilidad total o parcial para tomar desiciones, derivada de la escasa seguridad que les proporciona la convivencia con el agresor. 5. Depresión es un estado que se manifiesta con una tristeza profunda por no haber mantenido una relación en el hogar, la víctima de maltrato encuentra pocas situaciones esperanzadoras y manifiestan indiferencia ante el mundo. 6. Vergüenza: las personas maltratadas tiene dificultades para expresar su experiencia, se culpan de lo que les ocurre, son introvertidas a cualquier situación. 7. Culpa: asumen que la situación que viven es responsabilidad de ellas, en tanto no están haciendo las cosas bien, por lo que merecen ser maltratadas. 8. Codependencia: en ocasiones, las mujeres maltratadas basan sus desiciones en la aprobación de quien son víctimas. (31) Las que sufren violencia física demandan atención médica de forma repetida. Esto se debe al tipo de lesiones que presentan como son contusiones, hematomas, fracturas, quemaduras, e incluso la muerte, las que son producto de empujones, contusiones con objeto, con el puño, o contusiones con miembros inferiores, con uso de arma blanca o disparos de arma de fuego. Este tipo de lesiones requieren con frecuencia ate nción intrahospitalaria para tratar lesiones internas. Este conjunto de lesiones que tienden a modificarse de acuerdo a los episodios de violencia ha sido denominado “síndrome de la mujer golpeada”. (1,30) El ámbito familiar, también denominado ámbito privado es el escenario real o virtual en donde se despliega la vida cotidiana, en donde nacen, crecen, se reproducen y mueren las mujeres y los hombres en su inmensa mayoría, cabe declarar que la violencia doméstica no es una enfermedad en si misma, sin 255 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 embargo en virtud de la carga global, es un factor de alto riego que aumenta la incidencia de morbilidad y mortalidad de las mujeres, así como condiciones de vida opresivas para el género femenino.(35) VIOLENCIA HACIA LA MUJER EN EL MUNDO Se estima que en el mundo más de 5 millones de mujeres al año son victimas de abuso físico severo por parte de sus esposos y que de 50 a 60 % son violadas por ellos mismos. El 75% de los casos de violencia intrafamiliar corresponden a maltrato hacia las mujeres. (36) En 1993, la Asamblea General de la Organización de las Naciones Unidas (ONU) aprobó la Declaración sobre la Eliminación de la Violencia contra la Mujer. Es el primer documento internacional de derechos humanos en abordar exclusivamente el tema de la violencia contra la mujer. En ella se afirma que la violencia contra la mujer viola, perjudica o anula sus derechos humanos y libertades fundamentales. (20, 4) En 1995, la Plataforma de Acción de Pekín (procedente de la Cuarta Conferencia Mundial sobre la Mujer) instó a los gobiernos a «condenar la violencia contra la mujer y abstenerse de invocar ninguna costumbre, tradición o consideración de carácter religioso para eludir las obligaciones con respecto a su eliminación que figuran en la Declaración sobre la Eliminación de la Violencia contra la Mujer. (2, 5, 7) Conferencias mundiales de la mujer: México, 1975; Copenhague, 1980; Nairobi, 1985; Pekín, 1995. En 1993, la Conferencia Mundial de Derechos Humanos, celebrada en Viena, y en 1995 la Cuarta Conferencia Mundial sobre la Mujer, celebrada en Pekín, dieron prioridad a este problema. (7) VIOLENCIA HACIA LA MUJER EN LATINOAMERICA Y MEXICO El problema de la violencia contra las mujeres, sostienen algunos psicólogos es especialmente grave en los países latinoamericanos, Gloria Elliot, directora del Washington de un centro de atención a inmigrantes centroamericanos, considera la violencia domestica contra las mujeres una especie de circulo cerrado “del que es difícil salir” y en el que la violencia genera más violencia. (35) Solo por mencionar algunas cifras, diremos que en algún momento de sus vidas más del 50% de todas las mujeres latinoamericanas han sido objeto de agresiones en sus hogares. (37) Buvinic y sus colaboradores del Banco Interamericano de Desarrollo (BID), hicieron un recuento de la situación de violencia que se ejerce cotidianamente en 256 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 el entorno familiar en Latinoamérica: Chile 60% de las mujeres sufre algún tipo de violencia familiar y en mas del 10% se trata de violencia física grave; en Colombia 20% de las mujeres han sido victimas de abuso físico, 10% de abusos sexuales y 34% han sido victimas de abusos psicológicos. En Nicaragua 40 % de las mujeres son víctimas de la violencia física severa; en Guatemala 49% de las mujeres sufren abusos, cometidos en 74% de los casos por su pareja intima. En Jamaica la policía da cuenta que 40% del total de homicidios se producen en el seno del hogar; en Argentina el 42% de los casos de mujeres asesinadas, el crimen lo realiza su pareja y 37% de las mujeres asesinadas, el crimen lo realiza su pareja y 37 % de la s mujeres golpeadas por sus esposos lleva años o mas soportando abusos de este tipo. En Monterrey, México 70% de las mujeres aseguraron sufrir violencia por parte de su pareja. (21) En Uruguay, el Centro de Atención Integral a Adolescentes, El Faro, dio a conocer en 1996, que de los 250 casos, el 95 por ciento fueron por maltrato y abuso sexual intrafamiliar. Según el Instituto Nacional de Medicina Legal de Medellín, Antioquía, Colombia, uno de cada 10 casos de abuso sexual es contra niñas menores de 4 años. En Bolivia, la violencia doméstica afecta más a las mujeres entre 17 y 36 años, y la violencia sexual a las adolescentes. (22) La Comisaría de la Mujer y la Familia de Guayaquil, Ecuador, reportó 6153 casos de violencia intrafamiliar producidos entre octubre de 1996 y abril de 1997. De este total, el 92.72 % correspondió a mujeres agredidas. (22) De acuerdo a estudios realizados por el BID en varios países de la región, la violencia ejercida contra las mujeres en el ámbito familiar, conduce a una caída en la calidad de vida, a un aumento en las tasas de mortalidad y a una mayor inestabilidad laboral. (22) Una de las modalidades de la violencia que se ejerce sobre las mujeres es la que se da en su entorno más cercano, particularmente la que ejercen sobre ellas sus parejas conyugales, mediante los malos tratos, los golpes. Las amenazas, la agresión verbal, el encierro o confinamiento doméstico y el ejercicio de la fuerza en las relaciones sexuales, llegado a casos extremos de amenazas de muerte y homicidios.(38) Tanto en México como en otros países las conductas violentas se han considerado como “naturales” respecto al trato a las mujeres aunque las normas aceptadas y la cotidianeidad las han mantenido ocultas. Sin embargo las encuestas epidemiológicas muestran cifras que dan cuenta de la magnitud del problema lo que ha propiciado que hoy se le vea como un problema grave de salud. (23) 257 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 En 1994, la Organización de las Naciones Unidas (ONU) emite la recomendación general número 19 a los estados (incluyendo a México) para que hagan reformas importantes en sus legislaciones a propósito de la violencia contra la mujer. (20) En los últimos años el número de casos de violación ha aumentado en casi todos los países del continente. En México, según la Fiscalía del Distrito Federal, se comete un promedio de 82 violaciones cada día. La mayoría no es denunciada. El Centro de Crisis de la Mujer de Jamaica dio a conocer en 1985 17 casos de violación; en 1996 esta cifra creció a 186. De los 1279 casos de violación y abuso sexual registrados durante 1993 en ese país, el 38 % de las víctimas tenía entre 18 y 25 años, mientras que el 44 % eran niñas menores de 16 años. (20) Según el Instituto Nacional de Estadística Geografía e Informática (INEGI), 47 % de las mujeres que viven con su pareja tuvo algún incidente de violencia emocional, física, económica o sexual. Señala también que las mujeres más jóvenes sufren en mayor medida actos de violencia de su pareja y ésta se manifiesta más entre las que viven en unión libre. (24, 25, 26) Revela también el INEGI que 38.4 % de las mujeres vivieron al menos una experiencia de violencia emocional, 29.3 % de violencia económica, 9.3 % de violencia física y 7.8 % de violencia sexual. (24, 25, 26) VIOLENCIA CONTRA LA MUJER Y REPERCUSIONES PARA LA SALUD PUBLICA En el 2003 se llevó a cabo el levantamiento de la Encuesta Nacional sobre la Dinámica de las Relaciones en los Hogares (ENDIREH). Esta encuesta constituye la primera encuesta nacional de hogares sobre violencia de pareja contra las mujeres que se levanta en México y en América Latina. Con ella se buscó generar información que permitiera conocer las diferentes facetas de la violencia hacia las mujeres, así como los distintos factores que la determinan. (27) La Encuesta fue levantada en 11estados de la República Mexicana mediante la aplicación de un cuestionario cuidadosamente elaborado por personas expertas a 34 mil 184 mujeres mayores de 15 años de edad que viven con su pareja. Entre los principales resultados encontramos lo siguiente: • De las mujeres que viven con su pareja en el mismo hogar, el 44% reportó algún incidente de violencia emocional, física o sexual en los 12 meses anteriores a la encuesta. • De este 44% más de la mitad padece al menos dos tipos de violencia distintos, uno de los cuales es la violencia psicológica. • El 35.4% de las mujeres vivieron al menos una experiencia de violencia emocional. 258 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 • El 27.3% de las mujeres vivieron al menos una experiencia de viole ncia económica. • El 9.3% de las mujeres vivieron al menos una experiencia de violencia física. • El 7.8% de las mujeres vivieron al menos una experiencia de violencia sexual. En países tan diferentes como Bangladesh, Camboya, Zimbawe y México, se creé que golpear a la esposa es el derecho del marido a corregir a una mujer equivocada y lo peor es que las mujeres, a menudo comparten este criterio. En la actualidad este tipo de violencia se mantiene en secreto o se niega en un 70% de los casos. (38) EL PERSONAL MEDICO ANTE LA VIOLENCIA CONTRA LA MUJER La violencia de genero es un problema de salud publica grave y complejo cuya detección, atención y prevención, así como la transformación de los patrones socioculturales que han originado y la perpetúan, constituyen una de las prioridades en los planes y programas de protección y fortalecimiento de los derechos humanos y una condición indispensable para avanzar hacia la equidad de género. (28) En el sector salud, los resultados refuerzan la idea de que la capacitación del personal es la clave para una adecuada atención en los servicios de salud, ya que es posible identificar algún tipo de violencia siempre y cuando el personal conozca el problema. (28) La violencia contra la mujer trae consecuencias, además de las lesiones físicas, las mujeres golpeadas desarrollan un cuadro de estrés permanente, el cual se acompaña de síntomas de depresión, ansiedad, fobias, angustia y se perciben así mismas como enfermas, particularmente aquellas que se encuentran en el proceso de violencia, atribuyendo esto a la posibilidad de enfrentar un nuevo episodio de violencia en cualquier momento. Usualmente estas mujeres viven aisladas, pierden autoestima y presentan un alto riesgo de desarrollar adicción a drogas, alcohol o ambos. (29) Los médicos deben estar al corriente de los centros e instituciones que prestan ayuda a estas mujeres e informarse además sobre las causas, las formas las consecuencias y el alcance de la violencia domestica. (30) La comunidad médica tiene una responsabilidad fundamental de participación en la solución de este problema social. La solución de este grave problema dependerá de los esfuerzos que los médicos realicen para satisfacer inmediatamente las necesidades de las víctimas y del grado de preparación que tengan para abordar la difícil tarea de buscar medidas preventivas a largo plazo. (32, 30) 259 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 La violencia contra la mujer ha sido reconocida como una de tantas violaciones a los derechos humanos que tiene un profundo impacto sobre el bienestar físico, mental y social de las mujeres, y que sin embargo ha recibido escasa atención como tema de salud pública. (39) MARCO LEGAL La violencia intrafamiliar constituye un problema de derechos humanos, puesto que infringe varios derechos establecidos en los instrumentos internacionales de derechos humanos, como el derecho a la vida, a la igualdad y no discriminación, a la integridad física, a la igualdad de protección ante la ley y a la protección judicial. (40) La ONU señala que el problema de la violencia en la familia es de carácter mundial, por su magnitud, extensión y efectos nocivos, diagnostica que la violencia se basa en la desigualdad existente entre hombre y mujeres, por lo cual la superación de tal situación requiere cambios para la obtención de la igualdad plena, recomienda que los estados brinden protección, asistencia psicológica y jurídica a las víctimas de violencia. (41) América Latina fue el primer continente en obtener un instrumento jurídico de importancia como es la convención sobre la preve nción, erradicación y sanción de la violencia contra las mujeres, aprobada en 1994 por la organización de estados americanos (OEA) firmada y ratificada por 23 países. (42,43) Estos avances en materia legislativa son muy importantes, sin embargo como afirman activistas del movimiento antiviolencia se requieren campañas sostenidas a todo nivel para cambiar las mentalidades que aún hoy ven como natural la violencia contra las mujeres. (43) En México, la fundamentación jurídica de toda medida en contra de la violencia esta en la constitución política en el articulo 4° que otorga a las personas de ambos sexos igualdad ante la ley y ordena que esta proteja la organización y desarrollo del grupo familiar. La normativa secundaria en cambio no atiende el maltrato constitucional y deja casi totalmente faltas de protección a las victimas del abuso en el seno de la familia. (44) La Norma Oficial Mexicana es la 190-SSA1-1999 y refiere “La Prestación de Servicios de Salud y los Criterios para la Atención Médica de la Violencia Familiar” de los cuales su objetivo principal es “establecer los criterios a observar en la atención médica y la orientación que se proporcionan a las y los usuarios que se encuentren involucrados en situaciones de violencia familiar”. (45) 260 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 No obstante, subsisten aún profundas inequidades entre ellos, que propician situaciones de maltrato y violencia hacia los miembros más débiles (en función del sexo, la edad o la condición física), tanto en el ámbito público como en el medio familiar. (45) La norma define a la violencia como “Acto u omisión único o repetitivo, consistente en maltrato físico, psicológico, sexual o abandono, cometido por un miembro de la familia en relación de poder -en función del sexo, la edad, o condición física-, en contra de otro integrante de la misma, sin importar el espacio físico donde ocurra”. (45) Además esta norma establece que todas la instituciones dependencias y organizaciones del sistema nacional de salud deben otorgar asistencia medica a las o los usuarios involucrados en situación de violencia familiar, los cuales pueden ser identificados desde el punto de vista médico. Para la investigación plantea promover y realizar, en las instituciones del sector salud, investigaciones clínicas, epidemiológicas y de salud pub lica sobre violencia familiar que permitan tanto la cuantificación como la identificación de las causas y determinantes del fenómeno patrones sociales, culturales y repercusiones en la salud individual (física y psicológica) y en la colectiva. (45) NORMATIVIDAD EN EL ESTADO DE MEXICO En el estado de México en la ciudad de Toluca el 31 de diciembre del 2002 a cargo de la legislatura local y del gobernador se aprobó el Decreto Número 126 que es la Ley para la Prevención y Atención de la Violencia Familiar en el Estado de México en la cual lo mas sobresaliente es lo siguiente: En la legislación Civil y Penal de esta Entidad Federativa está contemplado el maltrato familiar, como causal de divorcio en la primera y, en la segunda, como delito. En el Código Civil: Artículo 4.90.- Son causas de divorcio necesario: XVII. El grave o reiterado maltrato físico o mental de un cónyuge hacia los hijos de ambos o de uno de ellos; En el Código Penal: Artículo 218.- Al integrante de un núcleo familiar que haga uso de la violencia física o moral, en contra de otro integrante de ese núcleo que afecte o ponga en peligro su integridad física, psíquica o ambas, se le impondrán de dos a cinco años de prisión y de cien a quinientos días multa, sin perjuicio de las penas que correspondan por los delitos que se consumen. El inculpado de este delito, durante la investigación del mismo y al rendir su declaración, será apercibido por 261 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 el Ministerio Público para que se abstenga de realizar cualquier conducta que pudiere causar daño a los pasivos. Si el inculpado de este delito lo cometiese de manera reiterada, se le impondrá la perdida los derechos inherentes a la patria potestad, tutela o guarda y cuidado del menor o incapaz agraviado, a quien tenga el ejercicio de ésta, por resolución judicial. La Comisión de Equidad y Género, que se encuentra en el Congreso Local, está encargada de promover leyes que protejan los derechos de las mujeres y de la niñez. ARTÍCULO 17.- A la Secretaría de Salud y al Instituto de Salud, en el ámbito de sus respectivas competencias y con independencia de las funciones que en materia de asistencia social tienen asignadas, les corresponde: I. Por conducto de sus trabajadoras sociales y médicos, coadyuvar en la prevención, atención y seguimiento de los casos de violencia familiar detectados; II. En coordinación con las instancias competentes contar con personal capacitado para brindar atención inmediata a víctimas de la violencia familiar en los Centros de Salud del Estado; III. Fomentar la sensibilización, así como proporcionar formación y capacitación sobre la prevención de violencia familiar a los usuarios en todas sus instalaciones; IV. Fomentar campañas públicas tendientes a sensibilizar y concientizar a la población sobre las formas en que se expresa, se previene o combate la violencia familiar; V. Promover que se preste la atención a las víctimas de la violencia familiar, en las diversas instituciones médicas, públicas y privadas; VI. Promover programas de intervención temprana en comunidades de escasos recursos para prevenir la violencia familiar; VII. Impulsar la capacitación y sensibilización de sus promotores comunitarios para estimular los programas de prevención de la violencia familiar; y, VIII. Las demás que le confiera la presente Ley o el Consejo. ARTÍCULO 30.- La queja o solicitud podrá ser presentada por: I. El receptor de la violencia familiar; II. Cualquier miembro del grupo familiar; III. Los maestros, directivos de las instituciones educativas, médicos, oficiales conciliadores y calificadores, servidores públicos y en general cualquier persona que tenga conocimiento de hechos constitutivos de violencia familiar. (46) 262 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 PLANTEAMIENTO DEL PROBLEMA La violencia contra la mujer representa una violación grave a sus derechos humanos y se reconoce como un problema medico y de salud publica, independientemente de la nacionalidad, etnia, la cultura y la condición socioeconómica. De acuerdo con estudios del Banco Mundial, la violencia de género es responsable por uno de cada cinco días de vida saludable perdidos por las mujeres en edad reproductiva (de 15 a 49 años). La violencia contra la mujer es grave, no solo por las reacciones en si mismas, sino por las consecuencias familiares, sociales y por las secuelas en la conducta de los individuos. Si no se erradican estas formas de violencia, tendremos familias desintegradas, costos sociales y económicos muy altos para todos. En el código penal 218 del Estado de México en su artículo 11 párrafo IV refiere: fomentar en coordinación con instituciones especiales públicas, privadas y sociales, la realización de investigaciones sobre el fenómeno de la violencia familiar, cuyos resultados servirán para diseñar nuevos modelos para su prevención y atención. Sin embargo, a pesar de ser una causa significativa de morbilidad y mortalidad femenina, casi nunca es visible en las políticas públicas. El municipio de Tejupilco no queda excluido de esta condición, ya que debido a un subregistro se carece de información real dentro del sector salud y por tanto de programas serios hacia la prevención de este hecho, por este motivo nos atrevimos a buscar los casos de violencia física en la mujer de edad fértil en dicho municipio. 263 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 JUSTIFICACIONES México, comparado con otros países, carece de información sobre la violencia contra la mujer. El propósito de este estudio fue determinar la frecuencia de la violencia física en la que está envuelta la mujer de la población urbana y de la rural en el municipio de Tejupilco, Estado de México. Desde un punto de vista científico es muy importante que la población femenina en edad reproductiva del municipio de Tejupilco, sea educada para recibir atención médica oportuna cuando se presente algún episodio de violencia física y de esta manera iniciar la Medicina Preventiva de las diferentes causas intrafamiliares que ocasionan todo tipo de violencia. También es importante señalar que el personal médico, enfermería y técnicos en atención primaria a la salud (TAPS) del municipio de Tejupilco debe ser responsables de la búsqueda intencionada de casos, del diagnóstico oportuno y referencia al área medico legal y también puede ser responsable del tratamiento en el primer nivel. Desde un punto de vista económico, justificamos la presente investigación para evitar gastos económicos que trae consigo misma la violencia dentro del marco jurídico y medico de la familia de los pacientes involucrados. 264 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 HIPÓTESIS Por ser un estudio descriptivo no requiere formulación de hipótesis 265 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 OBJETIVOS GENERAL Identificar la violencia de tipo físico en contra de la mujer en edad fértil en el municipio de Tejupilco, México, de Enero 2003 a Diciembre 2005. ESPECÍFICOS 1. Identificar el número de actos de violencia física en contra de la mujer en edad fértil en el municipio de Tejupilco, México de Enero 2003 a Diciembre 2005. 2. Especificar el diagnóstico que presentan las pacientes donde se encuentre el acto de violencia física. 3. Describir la violencia cont ra la mujer en edad fértil por grupo etáreo. 4. Identificar su estado civil, grado de escolaridad y ocupación. 5. Identificar los factores de riesgo hacia la violencia contra la mujer. 6. Identificar el sitio de la ocurrencia de la violencia contra la mujer 266 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 MATERIA Y MÉTODOS a) DISEÑO DEL ESTUDIO. La presente investigación es un estudio retrospectivo de reporte de casos basado en el análisis de los certificados de lesiones de las pacientes afectadas y recibieron atención médica en el área de medicina legal en la agencia del ministerio público de Tejupilco, y se ven involucradas en algún tipo de acto violento, de Enero 2003 a Diciembre 2005. b) TIPO DE ESTUDIO. Retrospectivo, Transversal, Descriptivo. 267 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 MÉTODO. Se revisaron 8576 certificados de lesiones, encontrando 2872 que correspondían las mujeres en edad fértil del municipio de Tejupilco, afectadas y que recibieron atención médica en el área de medicina legal en la agencia del ministerio público de Tejupilco, México y se vieron involucradas en algún tipo de acto violento, de Enero 2003 a Diciembre 2005 de la siguiente manera: 1.- Se solicito permiso al Agente del Ministerio Público y Médicos legistas en turno de la Agencia del Ministerio Público de Tejupilco, para la búsqueda y la 268 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 revisión de los certificados de lesiones de mujeres involucradas en actos de violencia física. 2.- Se solicito en el archivo de la Agencia del Ministerio Público y médicos legistas de la misma institución el acceso a los certificados de lesiones de todas las mujeres involucradas en actos de violencia física en el municipio de Tejupilco, los cuales fueron revisados y se descartaron aquellos que no cumplían con los criterios de inclusión. 3.- Los certificados de lesiones que cumplían con las características antes mencionadas y fueron analizados, de donde se obtuvo de cada uno de ellos los datos necesarios para cumplir con los objetivos de la investigación. 4.- En la hoja de recopilación de datos previamente elaborada, fue vertida la información, de manera ordenada y veraz, para que se facilitara su posterior manejo en una hoja de tabulación. 5.- Realizar tabulación, obteniendo de esta manera los resultados estadísticos finales del estudio. UNIVERSO DE TRABAJO Y MUESTRA La presente investigación, fué llevada a cabo con los certificados de lesiones de todas las pacientes afectadas originarias del municipio de Tejupilco que recibieron atención médica en el área de medicina legal en la agencia del ministerio público de Tejupilco, México, y se vieron involucradas en algún tipo de acto violento, de Enero 2003 a Diciembre 2005 con base en los siguientes criterios: 269 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 CRITERIOS DE INCLUSIÓN - Paciente del sexo femenino con indicio de violencia física Paciente del sexo femenino con edad fértil (15-49 años). CRITERIOS DE EXCLUSIÓN - Pacientes del sexo femenino las cuales no presente violencia física. Pacientes del sexo femenino que no radican en el municipio de Tejupilco Pacientes del sexo femenino que no se encuentre en el rango de edad fértil. Pacientes del sexo femenino las cuales autoinfligan alguna lesión física y/o de violencia. DISCUSION 270 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 La presencia de la violencia física en la mujer de edad fértil, es un problema de salud grave ya que atenta contra la vida misma y el municipio de Tejupilco no se encuentra exento, es todo lo contrario se encuentra por arriba de la cifra reportada por la Encuesta Nacional sobre la Dinámica de los Hogares en el año del 2003 (9.3% de mujeres con 1 episodio de violencia física) encontrando que fue del 19% de la población femenina en edad fértil, y se encontró que la mayoría de las ocasiones el agresor es la misma pareja de la víctima. México es uno de los países que sus cifras de violencia no se encuentran bien definidas ya que es la propia víctima la causante de este “silencio” aunque se sabe que ocupamos uno de los primeros lugares en la violencia intrafamiliar. El Estado de México tiene el primer lugar a nivel nacional de homicidios en contra de las mujeres, encontrando que en el área rural y urbana del municipio de Tejupilco hacia el sur del estado, los múltiples factores socioculturales, demográficos y económicos la mujer continua siendo el objeto con susceptibilidad a recibir las agresiones, La estadística dentro de este tipo de violencia refiere que el 89.5 % de los casos de violencia intrafamiliar la victima es la mujer y de esta el 75% el agresor es el cónyuge o concubino. En la presente información que se tiene a cerca de cual es el grupo etáre o más afectado por la presencia de violencia física encontramos a dos intervalos de la edad fértil de los extremos de esta como los mas afectados, así el grupo de 22 a 28 años representa el 26.1%. Esto no es novedad ya que la información emitida por la ENDRH refiere que el grupo de mujeres que más la padecen son las jóvenes y arroja los mismos resultados similares a lo encontrado en esta investigación. Las relaciones desiguales entre hombres y mujeres son una construcción social que al parecer hemos transmitido de generación en generación, y hemos establecido relaciones que fundamentan la supremacía de un sexo. El estado civil de las mujeres afectadas es otro factor predisponente muy importante y lo demuestra el estudio ya que se observa que el estar casada y en unión libre (47.8% y 41% respectivamente) son las condiciones civiles en que se encontraban las mujeres afectadas, demostrando esta cifra que la violencia se da en el núcleo intrafamiliar. Según la Organización Mundial de la Salud (OMS), la salud es un completo estado de bienestar biológico, psicológico y social. De ahí que la violencia de género afecta los tres ámbitos y de muy diversas maneras, porque la violencia no sólo es física, la violencia contra la mujer también es una forma de discriminación que se manifiesta de diversas formas. 271 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Las mujeres enfrentan más dificultades de ingreso al mercado laboral y sus tasas de desempleo son mayores tanto en América Latina como en las Antillas. En nuestro país, la proporción de mujeres en los empleos de baja productividad es mayor a la de hombres. Esto queda absolutamente demostrado que los quehaceres domésticos son responsabilidad casi exclusiva de las mujeres ya que el 73.5% de las afectadas se encuentran dedicadas a esta ocupación. Investigaciones llevadas a cabo en los últimos años, demuestran que, a pesar de los esfuerzos realizados por numerosas organizaciones, tendientes a difundir y promover ideas progresistas acerca de la igualdad entre los géneros, aun no se erradica la violencia intrafamiliar aumentada la mayoría de los casos por la falta de nivel educativo en la mujer que acepta la violencia como parte de su vida cotidiana. El municipio de Tejupilco sobre todo en su zona rural demuestra que la educación es solo la básica hasta el nivel de primaria en su mayoría (49.4%) y que aun existen mujeres a las que no acudieron a ningún nivel educacional, en contraste de esta situación la violencia aunque en un muy pequeño numero (2%) se presentó en mujeres con nivel de profesionistas en la que encontra mos docentes, enfermeras, psicólogas, solo algunas por mencionar quedando en claro que la violencia no importa el grado de preparación debe ser erradicada de la sociedad. Un sistema de creencias tan arcaico continúa teniendo la noción de que un hombre tiene el derecho y la obligación de imponer medidas disciplinarias para controlar el comportamiento de quienes están a su cargo. Aun cuando se modifiquen las leyes, los comportamientos tienden a seguir siendo regulados por esta normativa cultural que legitima el uso de la fuerza como "método correctivo" y como instrumento de poder dentro de las relaciones privadas. Los certificados demostraron que no se encontraron lesiones aisladas en las personas afectadas con un promedio aproximado de 3 lesiones a la vez en la misma víctima, siendo la contusión la mas presentada en la mayoría de todos los certificados (27.6%), trayendo consigo a la equimosis como lesión secundaria que la acompaña (27.1%). El estudio denominado “La violencia contra las mujeres: un análisis y propuestas desde la perspectiva de la salud pública”, destaca que la violencia contra las mujeres tiene un impacto psicológico en la autoestima femenina, deteriorando su capacidad de obrar por sí mismas y generando sentimientos de incompetencia.. No se puede aislar la violencia física como tal en su mayoría de ocasiones va acompañada de todas sus presentaciones pero la afección física es la mas aparente ya que es la observada de primera impresión, encontramos que la cara y cabeza son la regiones anatómicas más afectadas en la lesiones reportadas, lo que permite de primera impresión observarla ya que no se pueden ocultar la 272 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 lesiones en esta parte del cuerpo, seguido tenemos al tórax y brazos como las partes afectadas. Cabe recordar el numero de certificados encontrados tenemos que en promedio cada certificado muestra que no se afecta una sola región anatómica, sino aproximadamente cuatro segmentos distintos; en ellos se encontraron victimas que realmente fueron policontundidas y la lesiones se encontraban en mas de 5 segmentos corporales lo que por si mismo habla de la gravedad del problema. El abuso de sustancias que afectan el estado mental de la personas siempre va a ser importante, sobre todo se encuentra al alcohol como el factor principal en la mayoría de todo tipo de violencia y accidentes, cabe resaltar que la mujer misma no esta exenta de ser consumidora de este en exceso, por lo que este punto es manejado por el medico legista de manera minuciosa para valorar el estado neurológico en el que se encuentra la afectada ya que se determina la condición en la que se encuentra la afectada para declarar los hechos ocurridos. La violencia familiar consiste en un abuso al interior del núcleo familiar que lleva a cabo quien, por razones económicas, físicas o culturales, tiene una posición de privilegio y por lo cual las mujeres son las principales víctimas. Si no se le detiene, tiende a repetirse e incrementar su intensidad y frecuencia. Este es un problema que se manifiesta en todos los niveles y clases sociales. Queda demostrado que el hogar sigue siendo el ambiente propicio para el desarrollo de la violencia (84.9%), trayendo consigo un entorno de inseguridad familiar ya que es el lugar de la convivencia íntima y del desarrollo de la principal educación y los principios morales que guían a la unidad mas importante de la sociedad: la familia. Si estas bases no son formadas con conciencia y un ambiente respetuoso lo esperado son malos resultados a futuro para la construcción de sociedades donde los valores como el respeto, la amistad, la paz y la armonía pacen desapercibidos. La violencia contra la mujer puede afectar la salud a corto y a largo plazo. A veces, las complicaciones de los hechos violentos traen consigo resultados mortales. Para la ley en su código penal las lesiones son clasificadas de acuerdo a la complicación que estas presenten y se encuentran mencionadas arriba en el cuadro, dependiendo de la presencia de uno o mas de estas variables, será dictado cual es el castigo para el infractor en cuestiones de manera penal, teniendo cada una de ellas su castigo, el cual puede ir desde 2 meses hasta 6 años de prisión dependiendo de las que se encuentren reportadas en el certificado de lesiones. El estudio arroja que los certificados de lesiones revisados se encontró que las lesiones que dejan cicatriz son la mayoría y representan el 59.2% de las complicaciones clasificadas, las cuales de acuerdo al articulo 238 del código penal 273 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 del estado de México son castigadas con 6 meses a 2 años de prisión y de cuarenta a cien días de multa. CONCLUSIONES En el estudio realizado el cual esta denominado “Violencia Física en las Mujeres de Edad Fértil en el Municipio de Tejupilco durante el Periodo de 2003 al 2005”, en el cual se revisaron 2872 certificados de lesiones del Ministerio Público de Tejupilco, donde se puede concluir lo siguiente: • La frecuencia de la violencia física en la mujer en el municipio de Tejupilco es mayor al 9.3 % pues de acuerdo a los datos obtenidos la problemática presento un 19%, porcentaje que demuestra que se encuentra por arriba de lo previsto. • Los grupos etáreos más afectados son los extremos de la vida en el periodo de edad fértil ocupando el grupo de 22 a 28 años el 26.1% y el grupo de 45 a 49 años el 25.9%. 274 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 • De acuerdo al estado civil reportado en los certificados en el que se encontraban las mujeres afectadas en edad fértil se identifico que las mujeres casadas son las mas afectadas ocupando el 47.8%, seguidas de las mujeres que se encuentran en unión libre con un 41%. • Según la actividad que predomina en la mujeres era de esperarse por las características culturales del municipio, a las que se dedican a los quehaceres domésticos son las mas reportadas y ocupan el 73.5%, y en un muy pequeño numero encontramos personas económicamente activas con distintos empleos en un 19.3%. • El nivel de escolaridad en donde predomina la violencia es ocupado por los niveles básicos, aquellas que solo cuentan con primaria presentan un 49.4%, las que cuentan con la secundaria con 27.3% y la que no cuentan con ninguna escolaridad con el 16.6% que este lugar en su mayoría eran residentes de la comunidades rurales del municipio. • Las lesiones mas reportadas en los certificados no se encontraba aisladas por lo regular se encontraban mas de 2 lesiones en la misma persona encontrando la contusión como la mas reportada en un total de 27.6%, seguida de la equimosis 27.1% que en su mayoría de los casos es provocada por la primera y la tercera es la escoriación con un 23.7%. • El sitio anatómica al igual que el tipo de lesiones en la mayoría de los certificados no s encontró aislado existiendo certificados con reportes de victimas policontundidas en la mayor parte del cuerpo; se halló que la cara es el sitio mas lesionado con un 16.5%, seguido por la cabeza, el tórax y las extremidades superiores que representa las regiones secundariamente mas afectadas con un 14.9, 14.8 y 14.1% respectivamente demostrando que son las regiones mas cercanas para el contacto violento del agresor. • El estado en el que se encontraban las víctimas reportadas en los certificados demuestra que las mujeres siguen siendo víctimas de la violencia ya que el 86.8% no ingirió ninguna sustancia que alterara su estado neurológico, mas sin en cambio existe un pequeño porcentaje para las que se encontraban bajo influencia del alcohol en un 9.7% y un 3.5% bajo alguna droga que llama la atención de este problema en este municipio. El lugar donde se reportaron los hechos violentos en la investigación demuestra que sigue siendo el hogar el ambiente mas propicio para la violencia con un 84.9% lo que demuestra que la violencia intrafamiliar se encuentra por arriba de la cifras reportadas a nivel nacional. • 275 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 • Las complicaciones evaluadas son las que por rigor debe estar reportadas en todos los certificados de lesiones ya que se encuentran penadas por la ley, siendo la lesión que deja cicatriz la mas reportada en un 59.2% de los certificados, seguidas por las lesiones que tardan en sanar mas de 15 días en un 17.2%, en tercer lugar las lesiones que requieren hospitalización, y con un 10.3% las lesiones que ponen en peligro la vida, de aquí la importancia de mencionarlas todas ya que esta clasificación es las que dan el carácter legal de seguimiento a toda lesión. Debe resaltarse que durante el desarrollo de la presente investigación, los agentes de servicios periciales y los médicos legistas del ministerio público de Tejupilco, comentaban que la violencia misma es difícil de erradicar ya que las mujeres del municipio solo realizan la demanda cuando existe una forma de venganza en contra de conyugue. Otro punto muy importante para comentar olvidando que estos hechos no son solo números y estadísticas, sino meditar y comprender que existen familias completas mujeres y niños, los cuales se ven involucradas y seriamente afectadas por este tipo de actos que no tiene justificación alguna y de los cuales aún se sabe que miles de estos incidentes no son reportadas a ninguna autoridad. I. BIBLIOGRAFÍA 1. Ramirez R. J. C., Uribe G. Mujer y Violencia: un hecho cotidiano. Salud publica de México, Marzo - Abril de 1993, Vol. 35 Nº 2, pp. 17-23 2. Rivera S. E. Desaires de la sexualidad. Grupo de Trabajo sobre Derechos Sexuales y Reproductivos. Hoja informativa Nº 9.Año 2003 276 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 3. Hijar-Medina M. López-López MV Blanco M. J. La violencia y sus repercusiones en la salud: reflexiones teóricas y magnitud del problema en México: Salud Pública Méx. 1997, Nº 39, pp565-572 4. Informe mundial sobre la violencia y salud: resumen. Washington: Organización Panamericana de la Salud, 2002. 5. Hierro G. La violencia de género: El mundo de la violencia. México. Fondo de cultura Económica-UNAM, 1998; pp. 263 -278 6. Walker LE. Descripción del ciclo de violencia conyugal. Cuadernos de la mujer.Mujer y Violencia. CEPLADES, 1986; (3):18-30. 7. Corsi L .Maltrato y abuso en el ámbito domestico (Fundamentos teóricos para el estudio de la violencia en las relaciones familiares.) Buenos Aires:Paidos, 2003;pp 15-129 8. Heise L, Ellsberg M, Gottmoeller M. A global overview of gendet-based violence. Int J Gynecol Obstet 2002; 78 (Suppl 1): pp15-18 9. Spivack H. “Violence prevention” a call to action. Pediatrics 1994. 10. Larrumbe, T. Periodismo del siglo XXI. La Capital, México. 2000 11. Huerta M. Mujeres en edad reproductiva, las más afectadas por la violencia de género. Comunicación e información de la mujer CIMAC, viernes 1° de junio del 2001 12. Garcia- Moreno C. Genero y Violencia contra la mujer: genero y equidad en salud. Washington DC. Organización Panamericana de la Salud/Harvard Center for Population and Development Studies: 1999 Serie Genero y Equidad en la salud. Publicación ocasional. 13. Fawoott G. Venguer T. Vernon R. Pick S. Detección y manejo de mujeres víctimas de violencia doméstica: desarrollo y evaluación de un programa dirigido al personal de salud, México, DF Population Couneil INOPAL III 1998: Nº 26; pp. 7-30 14. Valdez – Santiago R. Sanin- Aguirre LH. La violencia domestica durante el embarazo y su relación con el bajo peso al nacer. Salud publica Méx. 1996. Nº 38; pp. 352-362 15. Valladares E., Ellsberg M, Peña R., Hogberg U., Persson LA. Physical partner abuse during pregnancy: A risk factor for low birth weight in Nicaragua. Obstet Gynecol 2002: 100: 700-705 16. Monemi KA., Peña R., Ellsberg M., Perrsson LA. Violence against women increases the risk infant and child mortality: A case-referent study in Nicaragua. Bull World Health Organ, 2003:81 (1); pp 10-16 17. De la Fuente R., Medina -Mora ME., Caravcol J. Violencia y salud mental: Salud mental en México. México DF, Instituto Mexicano de Psiquiatría, Fondo de Cultura económica, 2003 pp 49- 54 18. Ellsberg M., Peña R., Herrera A., Lijestrand J., Winkvist. Conflictos en el infierno: prevalencia y características de la violencia conyugal hacia las mujeres en Nicaragua, Managua: Asociación de Mujeres Profesionales por la democracia en el desarrollo: 1996 277 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 19. Heise L., Pitanguy L., Germain A. Violencia contra la mujer: la carga oculta sobre la salud. Washington. DC Organización Panamericana de la salud. 2004 20. Asamblea General de las Naciones Unidas. Declaración sobre la eliminación de la violencia en contra de la mujer. Procedimientos de la 85 Reunión planetaria. 20 de diciembre 1993. 21. Buvinic M., Morrison A., Shifther M. La Violencia en América Latina y el Caribe; un marco de referencia para la acción. Washington: Banco Interamericano de desarrollo 1999; pp. 3 22. Internet. Centro de información de las naciones unidas para México, Cuba y República Dominicana. Centro de Información y Documentación de Isis Internacional. Marzo 2001 http://www.unam.mx/cinu/mujer/ml9.htm 23. Rodríguez E.M., Romero M.M., Durand S.A., Colmenares B.E., Saldívar H.G. Experiencias de violencia física ejercida por la pareja en las mujeres en reclusión. Salud Mental Vol: 29 ( 2 ): 59 - 67 , Marzo-Abril , 2006, pp. 3439 24. INEGI X Censo de población y vivienda; México, 2003, resultados preliminares. 25. INEGI “Violencia intrafamiliar” documento metodológico y resultados, Méx. 1999 26. Ramos M. La violencia contra las mujeres en el México del siglo XXI 27. Encuesta Nacional sobre la Dinámica de las Relaciones de los Hogares 2003 (ENDIREH 2003) 28. Rodriguez-Bolaños RA, Marquez-Serrano M., Kagoyama-Escobar ML. Violencia y género: actitud del personal de salud de Nicaragua. Salud Pública Méx. 2005; 47, pp. 134-144 29. Forattini, Paulo et al. “Revista de Saúde Pública” agressão física e social, Universidad de São Paulo, Brasil, 1999. 30. Mcllwaine, G. Women: Victims of domestic violence. Ed Bremed J, 1999 pp. 299 31. Olamendi TP. El cuerpo del delito. Los derechos humanos de las mujeres en la justicia penal. Diciembre 1999. 32. Bain JES. Wife assault. Physicans cannot ignore it. Edit. Can Med. Assoc. J. 1991 33. Internet. Intrafamiliar/Vit-Antecedentes genrales-3/factores antecedents generales-3.html;2000 34. Klevens, J. Violencia física contra la mujer. Revista panamericana de salud pública. 2001; pp. 78. 88 35. Romero Juan Román. Mujeres maltratadas. Febrero 2001 http://www.terra.com.mx/noticias/articulo/024892 36. Alvarado- Zaldivar G., et. Al. Prevalencia de violencia doméstica en la ciudad de Durango. Revista de Salud Pública de Méx. 1998; pp. 482 278 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 37. Internet. Día internacional de no más violencia contra la mujer. Noviembre 2000. http://www..sec-sonora.gob.mx/celebraciones/a2000/noviembre 38. Internet. Violencia intrafamiliar en México; 2001 http://www.unam.mx/cinu/comun/12498.htm 39. Alméras D., Bravo R., Milosavljevic V., Montaño S., Rico MN. Violencia contra la mujer en relación de pareja: América Latina y el Caribe. Una propuesta para medir su magnitud y evolución Chile. Naciones Unidas. Junio de 2002. 40. Álvarez J., Guitte H. Manual de prevención de la violencia intrafamiliar. Ciudad Victoria, Tamaulipas. Gobierno del Estado de Tamaulipas; Sistema para el Desarrollo Integral de la Familia Tamaulipas. Agosto de 2002. 41. Brasileiro A.M. Las mujeres contra la violencia rompiendo el silencio Fondo de Desarrollo de las Naciones Unidas para la Mujer, 1997. 42. Asociación para el Avance de las Ciencias Sociales en Guatemala "Heridas en la sombra": percepciones sobre violencia en áreas pobres urbanas y periurbanas de la ciudad de Guatemala. Guatemala. AVANCSO. Junio de 2000. 43. Aguilar E., Camacho G. Nada justifica la violencia: manual para autoridades de policía y jueces de contravenciones Quito, Ecuador. Centro de Planificación y Estudios Sociales (CEPLAES). 1997 44. Yllán R., Bárbara ML. Ley de asistencia y prevención de la violencia intrafamiliar: construyendo la igualdad. México. Ed. Porrúa. 2002. pp 18. 45. Norma Oficial Mexicana. Secretaria de salud, publicada en el diário oficial d ela federación, 8 de Marzo del 2000. 46. Gobierno del Estado de México.Consejo estatal para la prevención y atención de la violencia familiar. Toluca, Estado de México publicada el 31 de diciembre del 2002. Gobierno del Estado de México. 47. Alfredo Cardoso. Tejupilco: monografía municipal. Ed. Santón. 1ª Ed. 1997. 48. INEGI X. Censo de población y vivienda. México 2000. 279 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 INSTITUTO MATERNO INFANTIL DEL ESTADO DE MEXICO CENTRO DE ESPECIALIDADES ODONTOLOGICAS SINDROME DE CAYLER REPORTE DE UN CASO AUTORES: CD. PATRICIA VILLEGAS RAMIREZ, PCD. SELENE VAZQUEZ PEREZ. INTRODUCCION: Anomalía congénita menor, extremadamente rara, que se caracteriza por la asimetría facial (persistente y unilateral, durante el llanto o la risa debida a la agenesia o hipoplasia del músculo triangular de los labios) y defectos cardiacos. Sinonimia: Síndrome Cardiofacial. Asimetría Facial con el llanto. Síndrome de paresia facial parcial unilateral. Llanto asimétrico. Facies con aspecto lloroso y defectos asimétricos con anoma lías cardiacas. JUSTIFICACION: La razón de realizar este trabajo es principalmente porque se ha observado que esta es una anomalía poco frecuente o poco conocida en el campo de la medicina y que en muchas ocasiones pasa desapercibida y no se le proporciona a los pacientes el tratamiento oportuno y adecuado. ANTECEDENTES: Parmelee: lo describe en 1931. Signo de poca importancia. Cayler (1969): asocia 14 pacientes con la hipoplasia del músculo y defectos cardiacos congénitos. Pape y Pierkering y Nelson y Eng (1972): reportan otras anomalías. Papadatos (1974): describe el gen autosomico dominante. Miller y Hall (1977): observan el síndrome en una mujer y sus dos hijos de diferentes padres. Singhi (1980, India): reporta incidencia (0.6%). 4 de 10 tenían madres con mismo Sx. y 3 de 12 con parientes con mismo Sx. Silengo (1986): encontró casos en miembros de 3 generaciones. Lin (1997): evalúa anomalías asociadas en 50 pacientes. Giannotti (1998): identifica la deleción del cromosoma 22q11.2. Rauch (1998): gemelos monocigóticos con manifestaciones del Sx. Etiología: La causa de la hipoplasia o agenesia del músculo es desconocida. Se han considerado varios posibles orígenes: 280 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 n Mecánico. n Embiopático. n Genético Algunos autores proponen una herencia mendeliana autosómica dominante con penetrancia completa. Se identifica la mutación responsable como una deleción en el brazo largo del cromosoma 22 (22q11.2) Diagnóstico: El síndrome de Cayler es una asimetría facial con el llanto por hipoplasia del músculo triangular de los labios, con cardiopatía y otras malformaciones. Características Clínicas: n Defectos congénitos cardiacos (septales, ventriculares, auriculares, tetralogía de Fallot) (44%). n Parálisis del músculo triangular de los labios . n Asimetría que solo se manifiesta cuando el niño grita, llora o sonríe. n El labio inferior del lado afectado luce más delgado y no se puede mover hacia abajo ni hacia fuera. n En algunos casos (22%): microcefalia, micrognatia, microftalmos y retraso mental (10%). n El labio inferior del lado afectado luce más delgado y no se puede mover hacia abajo ni hacia fuera. n En algunos casos (22%): microcefalia, micrognatia , microftalmos y retraso mental (10%). n Otras malformaciones: cervico-faciales (48%), genitourinarias (24%), esqueléticas (22%), alteración del SNC (10%) e incluso neuroblastoma (8%). Datos personales Nombre: Ana Salvia Rodea Cruz. Edad: 6a. Fecha de ingreso: 14/ Nov/2000. Exp. 17087 Lugar y fecha de nacimiento: Toluca, Méx.. 12/May/2000. Sexo: Femenino. Dx sistémico: Sx. Cayler. Alergias: pescado. Antecedentes Heredo Familiares Madre: Síndrome de Cayler, problemas de aprendizaje, deficiencia mental. Tíos maternos: trastornos de lenguaje y aprendizaje. 281 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Antecedentes Heredo Familiares Madre: Síndrome de Cayler, problemas de aprendizaje, deficiencia mental. Tíos maternos: trastornos de lenguaje y aprendizaje. CARACTERISTICAS CLINICAS Proporción cefálica: dolicocefálico Tipo de cara: ovalada. Asimetría: facial izquierda. Tercio superior: Implantación de cabello: alta. Frente: amplia. Cejas: poblada. Ojos: pequeños, telecanto primario Tercio medio Nariz: ancha. Orejas: implantación alta, asimétricas, medianas. Tercio inferior (mayor). Boca: mediana. Labios: eversión de labio inferior competentes. Surco mento-labial: marcado. Mentón: hipertónico Perfil: convexo. Convexidad facial: retrognático. Implantación de cabello: alta Frente: prominente. Orejas: medianas. Nariz: recta. Angulo nasolabial: cerrado. Escalón labial de Korkhaus: negativo ligeramente. Labios: competentes, Surco Mentolabial: marcado. Línea media: desviada a la derecha (2mm). Dentición: mixta. SMH: 2 mm. SMV: profunda. Diagnostico cefalométrico: 282 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 Retrognatismo mandibular, protrusión maxilar, cuerpo mandibular corto, hiperoclusión mandibular desde base de cráneo, linguo-versión de incisivos superiores, vestíbulo-versión de incisivos inferiores, mordida profunda maxilar. Radiografía lateral: n Retrognatismo mandibular. n Protrusión maxilar. n Cuerpo mandibular corto. n Hiperoclusión mandibular. n Linguoversión IS. n Vestibuloversión II. n Mordida profunda max. Radiografía PA. n Asimetría de lado izquierdo. Tratamiento Pistas planas II asimétricas, con tornillo tridimensional superior y tornillo en paralelo inferior. Pistas planas: son dos superficies acrílicas de deslizamiento en altura, que al morder contactan prematuramente y no dejan que los dientes antagonistas ocluyan entre si. Son aparatos que actúan por presencia, si ejercer presión, fuerza o buena retención. Al ser colocada la placa se produce una expansión fisiológica, Su principio fisiológico es establecer un plano oclusal con libertad de movimientos, rehabilitando las ATM. Funciones: obligan a contactar la placa inferior con la superior sin interferencias dentarias, facilitan los movimientos de lateralidad, establecen un plano oclusal fisiológico, rehabilitan la ATM, rehabilitan disto-oclusiones y mesio-oclusiones, ayudan a eliminar mordidas cruzadas. Conclusiones n Cuando nos encontremos con un paciente que presenta desviación de la comisura labial con el llanto, tendremos que pensar en la posibilidad de una hipoplasia o agenesia del triangular de los labios. Posteriormente 283 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 hay que tener en cuenta que esta malformación se acompaña de otras anomalías sobre todo cardiacas. n Los músculos crecen, se desarrollan y maduran de una manera planeada y programada. En un paciente con Sx de Cayler estos patrones se alteran (debido principalmente a un factor genético) y el desarrollo anormal del músculo triangular influye notablemente en el crecimiento y en la formación craneofacial. n El tratamiento en el paciente con Sx de Cayler debe ayudarnos a estimular el desarrollo de los otros músculos de la cara compensando así la función limitada del músculo triangular de los labios, debido a su hipoplasia o agenesia. Bibliografía n Latarget M. Anatomía Humana. Ed. Médica Panamericana. España. 1999. n n n n n n n n n Gómez de Ferraris M.E. Histología y Embriología bucodental. Ed. Médica Panamericana. España. 2002. Langman T.W. Embriología Médica. 4ª edición. Ed. Médica Panamericana. 1999. Víctor Mc Kusick. Síndrome de Cayler. Sistema de información sobre enfermedades raras. www.iier.iscii.es. Alexiou D., Manolidis C. Hipoplasia of depressor angulis oris muscle syndrome. Arch.Dis.Child. 51:891-893.2000. Cayler G. Cardiofacial Syndrome. Arch. Dis. Child. 44:69-75:1969. 2001. Casos pediátricos on-line. Sd, de Cayler o Sd. Cardiofacial. www.medynet.com. Guerrero-Fernández J. Asimetría Facial con el llanto. Hospital infantil la Paz. Madrid. Sep. 2000. Silveira Cancela M y col. Recién nacido con asimetría del llanto y soplo cardiaco. An. Esp. Pediatr.2002; 56 (4): 375-376. Rakosi T.,Jonas I. Atlas de ortopedia maxilar: Diagnostico. Ed. Salvat. España. 1992. 284 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 INSTITUTO MATERNO INFANTIL DEL ESTADO DE MÉXICO CENTRO DE ESPECIALIDADES ODONTOLÓGICAS SINDROME DE PARRY ROMBERG REPORTE DE UN CASO AUTORES: CD. PATRICIA VILLEGAS RAMÍREZ, PCD VANESSA LOPEZ ZARZA INTRODUCCIÓN: Trastorno degenerativo en donde la grasa, músculos, cartílago y hueso se encuentran afectando uno de los lados de la cara. Sinonimia: Enfermedad de Romberg Atrofia hemifacial progresiva Hemiatrofia facial JUSTIFICACIÓN: La realización de este trabajo de investigación surgió debido a que es una patología que raramente se presenta o no se detecta oportunamente para recibir el tratamiento adecuado. ANTECEDENTES: Lo describen en 1871: EULENBURG 1846: MORITZ HEINRICH ROMBERG 1824: PARRY ETIOLOGÍA MULTIFACTORIAL: • Genética • Congénita • Auto-inmune • Mecanismo neuro -vascular • Disfunción del Sistema Somático Cervical • Traumático INCIDENCIA Y PREVALENCIA: Unilateral en 95% Lado izquierdo Sexo femenino 1.5:1 1° o 2° década de vida (5 y 15 años) CARACTERÍSTICAS CLÍNICAS: • PUNTO INICIAL MUSCULO TEMPORAL “estocada de sable” • PROGRESA LENTAMENTE (3 AÑOS APROX) • AFECTANDO: 285 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 ANGULO DE LA BOCA, OJO, CEJAS, OIDOS, CUELLO, MITAD DEL CUERPO NEUROLOGICAS - Neuralgia del trigémino, epilepsia, migraña, espasmos hemi-faciales homolaterales DERMATOLOGICAS - Vitilígo, Hiper-pigmentación e Hipo-pigmentación OCULARES: En-oftalmos más frecuente AUDITIVAS: Homolateral GLANDULARES: Parotídeo homolateral BOCA: Atrofia de la mitad del labio superior Hemi-atrofia li ngual DIENTES: Retraso de la Mala oclusión Anomalías Pérdida de piezas dentarias homolaterales. erupción dentaria. dental. radiculares. DIAGNOSTICO CLINICO Biopsia: n Piel: atrofia de la epidermis, dermis y tejido graso, con proliferación de fibras colágenas e infiltrado inflamatorio linfocitario y macrófago de distribución perivascular y perineural. DIFERENCIAL: Lipodistrofía, esclerodermia, hipoplasia facial congénita. DATOS PERSONALES: FICHA DE IDENTIFICACION NOMBRE: Alejandro S R FECHA DE NACIMIENTO: 24 de abril de 1999 EDAD ACTUAL: 7 años 2 meses LUGAR DE RESIDENCIA: Jilotepec Estado de México FECHA DE INGRESO ORTOPEDIA MAXILAR: Diciembre del 2005 ANTECEDENTES HEREDOFAMILIARES ABUELO PATERNO: FINADO (ALCOHOLISMO) ABUELA MATERNA: ASMA 286 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 ANTECEDENTES PERSONALES NO PATOLOGICOS GRADO MÁXIMO DE ESTUDIOS: Educación primaria 1er año ESQUEMA DE VACUNACIÓN: Completo de acuerdo a su edad TOXICOMANIAS: Interrogadas y negadas ANTECEDENTES PERSONALES PATOLOGICOS DERMATOLOGICO A los 2 años coloración rojiza posteriormente manchas blancas del lado derecho en cara y cabeza MÚSCULO ESQUELÉTICO A los 3 años asimetría facial sin pérdida de sensibilidad PACIENTE: Biprotrusivo, Mordida Abierta Anterior y Desviación de la línea media. OBJETIVOS DEL TRATAMIENTO n n n n n Lograr buen balance psíquico y neuromuscular Nivelar el plano oclusal Mejorar el perfil Mantener relación maxilomandibular estable Centrar líneas medias TRATAMIENTO: PRÓTESIS REMOVIBLE CON TORNILLO EN U, Zona superior derecha PISTAS PLANAS III ASIMÉTRICAS CON ANSAS BUCINADORAS FRANKEL III CONCLUSIONES: Debe ser tratado por un equipo multidisciplinario médico Es necesario el diagnóstico y tratamiento temprano para evitar que se agraven las alteraciones producidas por este síndrome con una intervención oportuna que garantice, a largo plazo, una evolución satisfactoria del paciente, con el propósito de mejorar su calidad de vida. BIBLIOGRAFÍA n Latarget M. Anatomía Humana. Ed. Médica Panamericana. España. 1999. n Gómez de Ferraris M.E. Histología y Embriología bucodental. Ed. Médica Panamericana. España. 2002. 287 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 n n n n n n n n Langman T.W. Embriología Médica. 4ª edición. Ed. Médica Panamericana. 1999. Víctor Mc Kusick. Síndrome de Cayler. Sistema de información sobre enfermedades raras. www.iier.iscii.es. Alexiou D., Manolidis C. Hipoplasia of depressor angulis oris muscle syndrome. Arch.Dis.Child. 51:891-893.2000. Cayler G. Cardiofacial Syndrome. Arch. Dis. Child. 44:69-75:1969. 2001. Casos pediátricos on-line. Sd, de Cayler o Sd. Cardiofacial. www.medynet.com. Guerrero-Fernández J. Asimetría Facial con el llanto. Hospital infantil la Paz. Madrid. Sep. 2000. Silveira Cancela M y col. Recién nacido con asimetría del llanto y soplo cardiaco. An. Esp. Pediatr.2002; 56 (4): 375-376. Rakosi T.,Jonas I. Atlas de ortopedia maxilar: Diagnostico. Ed. Salvat. España. 1992. RELACIÓN ENTRE OBESIDAD CENTRAL Y PROTEÍNA C REACTIVA EN TRABAJADORES UNIVERSITARIOS Eneida Camarillo Romero 1, María del Socorro Camarillo Romero1, Juan O Talavera2, Dalia María Aguirre Pérez1, Elizabeth Halley Castillo 1, G. Gerardo Huitron Bravo 1 1Centro de Investigación en Ciencias Médicas - Universidad Autónoma del Estado de México 2Unidad de Investigación Médica en Epidemiología Clínica, Centro Médico Nacional Siglo XXI, IMSS Antecedentes. Los adipocitos pueden liberar Proteína C Reactiva (PCR) en respuesta a citokinas inflamatorias, un hallazgo que puede ayudar a explicar por qué la obesidad está frecuentemente asociada con enfermedad cardiovascular. Objetivo. Determinar la relación que hay entre la medición de la cintura y la proteína C reactiva en trabajadores universitarios.Material y métodos.Es un estudio correlacional, que incluyó a 1431 trabajadores adscritos a la Universidad Autónoma del Estado de México, participantes del macroproyecto “Cohorte de Trabajadores Universitarios” del Centro de Investigación en Ciencias Médicas de la Universidad Autónoma del Estado de México y del Proyecto Estrés oxidativo 288 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 con registro 2255/2206.Las variables estudiadas: sexo, edad, cintura y la proteína C reactiva . El análisis estadístico se realizó en SPSS. Resultados: De los 1431 participantes el 36.8% fueron hombres, con una edad media de 40 años (DE=10.7), y el 3.2% fueron mujeres con una edad promedio de 38 años (DE=9.4). Se observó una obesidad central en el grupo participante de 27.1%, en donde el 14.4% fueron hombres y el 85.6% mujeres. Por otro lado, se encontró una prevalencia de 37.3% de PCR por arriba de su valor de referencia, siendo el 31.8% de hombres y el 68.2% de mujeres. Además, el análisis estadístico inferencial nos mostró una correlación de pearson de r=0.162 com una p=0.000, así como un OR de 2.676 (IC;95%=2.107-3.400), presentando un riesgo casi del doble las que tienen obesidad central de las que no. Conclusiones. La asociación entre la obesidad y la presencia de marcadores bioquímicos de proceso inflamatorio es importante, en el presente estudio esta asociación fue baja, sin embargo, no la debemos menospreciar, ya que estos marcadores día a día van teniendo mayor relevancia dentro del campo de la prevención de enfermedades sobre todo de tipo cardiovascular. 289 IX FORO INTERINSTITUCIONAL DE INVESTIGACIÓN SALUD 2006 RIESGO CARDIOVASCULAR EN TRABAJADORES UNIVERSITARIOS CON ESTRÉS OXIDATIVO María del Socorro Camarillo Romero1, Eneida Camarillo Romero1, Juan O Talavera2 , Marcela Veytia López1, Elizabeth Halley Castillo 1, G. Gerardo Huitron Bravo 1 1Centro de Investigación en Ciencias Médicas, Universidad Autónoma del Estado de México2Unidad de Investigación Médica en Epidemiología Clínica, Centro Médico Nacional Siglo XXI, IMSS Objetivo. Determinar la prevalencia de los factores de riesgo cardiovascular en trabajadores universitarios que presentan niveles bajos de antioxidantes totales. Material y métodos. Se analizó la información de 1466 trabajadores participantes del macroproyecto “Cohorte de Trabajadores Universitarios” del Centro de Investigación en Ciencias Médicas de la Universidad Autónoma del Estado de México y del Proyecto Estrés oxidativo con registro 2255/2206. Se determinaron perfil de lípidos, hipertensión arteria, diabetes, si fuma, sobrepeso/obesidad, así como antioxidantes totales séricos (TAS); definiendo como estrés oxidativo (EO) a quienes presentaron niveles bajos de TAS. Las mediciones antopométricas se realizaron con personal y equipo estandarizado, los análisis bioquímicos se realizaron empleando reactivos marca RANDOX, en el equipo automatizado Selectra XL. Para el análisis estadístico se utilizó el paquete estadístico SPSS. Resultados. Del total de los participantes, 363 (24.8% presentaron EO, en donde el 55.9% fueron mujeres y el 44.1% hombres; con una edad promedio de 38 años (DE=9.8) en las mujeres; en los hombres 41 años (DE=10). Al analizar los factores de riesgo cardiovascular, se observó que los hombres con EO presentarón mayor prevalencia de diabetes, hipertensión arterial, sobrepeso/obesidad, hipercolesterolemia e hipertrigliceridemia, estadísticaente significativos p<0.05, en comparación con las mujeres que presentarón estrés oxidativo. Al calcular el riesgo cardiovascular mediante tablas de Framinham, categorizándolas como moderado—alto contra bajo-medio y ajustandolas a la variable fuma (si/no), encontramos que los hombres fumadores presentaron un OR=9.5 (IC;95%=2.456-36.744) mayor que las mujeres fumadoras, mientras que para el caso de los no fumadores el OR fue de 3.329 (IC;95%=1.590 -7.105) Conclusiones. Se sabe que el género es un factor no modificabe de riesgo cardiovascular, por lo tanto, lo s hombres tienden a presentar mayor riesgo de padecer enfermedades cardiovasculares, es importante hacer hincapié que el estrés oxidativo acelera la formación de ateromas y por ende incrementa el riesgo de presentarse la enfermedad. 290