Infecciones de transmisión sexual
Anuncio

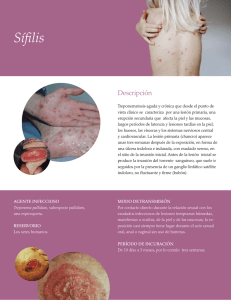
Documento descargado de http://www.medicineonline.es el 27/10/2010. Copia para uso personal, se prohíbe la transmisión de este documento por cualquier medio o formato. ACTUALIZACIÓN Infecciones de transmisión sexual A. Vives Suñer y J. Sarquella Geli Sevicio de Andrología. Fundació Puigvert. Barcelona. España. Introducción Las infecciones de transmisión sexual (ITS) son aquellas enfermedades causadas por agentes infecciosos y parasitarios en las cuales la transmisión sexual tiene importancia epidemiológica, aunque en algunas de ellas este mecanismo de transmisión no es lo más importante. Las ITS constituyen un problema importante en salud pública por su elevada incidencia y prevalencia, por las secuelas que pueden ocasionar (infertilidad, enfermedad pélvica inflamatoria, cáncer anogenital, transtornos psicosexuales, etc.) y por las consecuencias económicas derivadas. Los diferentes indicadores epidemiológicos muestran un importante incremento de las ITS en nuestra población en general y, en especial, en la población joven, sexualmente más activa y con más conductas de riesgo. El manejo de las ITS no sólo debe basarse en conseguir un diagnóstico correcto para poder aplicar el tratamiento adecuado, sino también es de capital importancia la actividad preventiva para el paciente y la/las parejas sexuales. El estudio de los contactos de las personas con una ITS es clave y tiene el propósito de identificar, diagnosticar y tratar a los mismas con el fin de evitar reinfecciones y la propagación de la infección1. Las principales infecciones de transmisión sexual se recogen de forma esquemática en la tabla 1. Uretritis Según el agente causal podemos dividir las uretritis en infecciosas y no infecciosas. La uretritis infecciosa sexualmente adquirida puede producirse por una variedad de agentes patógenos, aunque la mayoría se produce por Chlamydia trachomatis (uretritis no gonocócica), Ureaplasma urealyticum (uretritis no gonocócica) y Neisseria gonorrhoeae (uretritis gonocócica)2-4. Las causas no infecciosas de uretritis incluyen irritaciones debidas a reacciones alérgicas, traumatismos y manipulaciones. El signo predominante de la uretritis aguda es la presencia de exudado uretral, más o menos abundante, que en ocasiones se acompaña de dolor al orinar y más raramente de dificultad en el vaciado vesical (fig. 1). PUNTOS CLAVE Concepto. Las infecciones de transmisión sexual (ITS) constituyen un problema importante en salud pública por su elevada incidencia y prevalencia, por las secuelas que ocasionan y por las consecuencias económicas que generan. Etiología. Bacterias, virus y otros microorganismos (hongos, protozoos y ectoparásitos) son los responsables de las infecciones. Uretritis. Chlamydia trachomatis, Ureaplasma urealyticum y Neisseria gonorrhoeae. El tratamiento empírico de elección en la uretritis aguda es la combinación de cefixima 400 mg v.o. o cefriaxona 250 mg i.m. y azitromicina 1 g v.o. en monodosis. Orquitis y epididimitis. Chlamydia trachomatis y Neisseria gonorrhoeae. Las orquiepididimitis relacionadas con infección de transmisión sexual son más frecuentes en varones menores de 35 años, y el tratamiento empírico es el mismo que el de las uretritis. Úlceras genitales. Herpes genital, sífilis, chancroide, linfogranuloma venéreo y granuloma inguinal. En nuestro medio las más frecuentes son el hermpes genital y el chancro sifilítico. En estos casos es necesario el despistaje de la infección por VIH. Otras manifestaciones cutáneas. Virus del papiloma humano, molusco contagioso, pediculosis púbica y escabiosis. TABLA 1 Infecciones de transmisión sexual Uretritis Orquitis y epididimitis Úlcera genital Herpes genital Sífilis Linfogranuloma venéreo Chancro blando Granuloma inguinal Papiloma virus humano Molusco contagioso Pediculosis púbica Escabiosis 4202 Medicine. 2010;10(61):4202-11 04 ACTUALIZ 61 (4202-4211).indd 4202 28/9/10 07:29:35 Documento descargado de http://www.medicineonline.es el 27/10/2010. Copia para uso personal, se prohíbe la transmisión de este documento por cualquier medio o formato. Infecciones de transmisión sexual El tratamiento de las ITS se encuentra estandarizado por las recomendaciones de los Centros de Control y Prevención de Enfermedades (CDC) de Atlanta (EE. UU.)3. Debido a que la etiología de la uretritis aguda es desconocida en muchos casos en el momento del diagnóstico, se sugiere el tratamiento sindrómico con dosis única de cefixima 400 mg vía oral (VO) o ceftriaxona 250 mg por vía intramuscular (IM) (espectinomicina 2 g IM en dosis única en caso de que exista alergia a la penicilina) más azitromicina 1 g VO monodosis o doxiciclina 100 mg VO cada 12 horas durante 7 días. Es importante recordar que hay que evaluar (si es posible) y tratar a todas las parejas de los 60 días precedentes. En cuanto al seguimiento, no es necesario, excepto si persisten los signos (no los síntomas) o en mujeres embarazadas. Orquitis y epididimitis Fig. 1. Exudado uretral purulento en un caso de uretritis aguda infecciosa. Fig. 2. Tinción de Gram de exudado uretral en la que se aprecian diplococos gramnegativos correspondientes a Neisseria gonorrhoeae. Ante un exudado uretral, lo primero que se ha de hacer es confirmar la presencia de uretritis en función de los siguientes signos o pruebas de laboratorio: a) descarga uretral purulenta o mucopurulenta; b) más de 10 polimorfonucleares (PMN) por campo en el análisis de la primera muestra de orina; c) tira reactiva en orina positiva para leucocitos y d) tinción de Gram de la secreción, confirmando más de 5 PMN por campo. La sola presencia de síntomas inespecíficos como disuria, dolor uretral, etc. no son indicadores de uretritis y por tanto no se tomarán muestras. Una vez confirmada la presencia de uretritis se tomarán las muestras oportunas (cultivos, reacción en cadena de la polimerasa [PCR], etc.) de uretra para llegar al diagnóstico etiológico (fig. 2.). La orquitis es una lesión inflamatoria del testículo asociada en la mayoría de los casos a un exudado leucocitario dentro y fuera de los túbulos seminíferos como resultado de la esclerosis tubular. La inflamación causa el dolor y la hinchazón. Los cambios inflamatorios crónicos en los túbulos seminíferos rompen el proceso normal de la espermatogénesis y causa alteraciones en el número y la calidad del esperma. Generalmente es aceptado que la orquitis también puede ser una causa importante de bloqueo de la espermatogénesis que puede ser reversible. La evolución de la orquitis puede producir atrofia testicular4,5. La epididimitis aguda causa dolor e hinchazón del epidídimo, con una evolución de menos de 6 semanas, por lo general es unilateral y casi siempre se inicia en la cola del epidídimo, pudiendo extenderse hasta afectar al resto del epidídimo y al tejido testicular. Entre los hombres sexualmente activos menores de 35 años, la epididimitis es causada más a menudo por Chlamidya trachomatis o Neisseria gonorrhoeae6,7. Por lo tanto, en los hombres jóvenes la causa más frecuente de epididimitis son los microorganismos que ocasionan uretritis. Aunque los hombres con una epididimitis debida a microorganismos de transmisión sexual siempre tienen una historia de actividad sexual, la exposición puede haberse producido en los meses previos al episodio inflamatorio. La epididimitis no transmitida sexualmente se asocia con la infección del tracto urinario por patógenos urinarios comunes. Este tipo se da con más frecuencia en hombres mayores de 35 años, niños, pacientes que han sido sometidas recientemente a instrumentación o cirugía del tracto urinario y aquellos que poseen alguna anormalidad anatómica8. La etiología microbiológica de la epididimitis suele ser fácil de determinar por la tinción de Gram del frotis uretral para la uretritis y de una muestra de orina de chorro medio para la bacteriuria gramnegativa7,8. El hallazgo de diplococos gramnegativos intracelulares se correlaciona con la presencia de N. gonorrhoeae. La presencia sólo de leucocitos en el frotis uretral es indicativa de uretritis no gonocóccica. C. trachomatis se aísla en aproximadamente dos tercios de estos pacientes9. Medicine. 2010;10(61):4202-11 4203 04 ACTUALIZ 61 (4202-4211).indd 4203 28/9/10 07:29:36 Documento descargado de http://www.medicineonline.es el 27/10/2010. Copia para uso personal, se prohíbe la transmisión de este documento por cualquier medio o formato. Medicina de la adolescencia El tratamiento de la epididimitis aguda se dirige al microorganismo etiológico específico. Las medidas conservadoras consisten en reposo en la cama, analgésicos y elevación del escroto10. Todos los pacientes deben ser tratados con antibióticos. En la orquiepididimitis secundaria a uretritis de transmisión sexual se propone una pauta con ceftriaxona 250 mg IM en dosis única junto con azitromicina 1 g VO en dosis única o doxiciclina 100 mg VO cada 12 horas durante 7 días. En la orquiepididimits secundaria a bacteriuria se debe empezar rápidamente el tratamiento con un agente antimicrobiano de amplio espectro (tobramicina, quinolona). Es recomendable la evaluación y, en su caso tratamiento, de los compañeros sexuales de los pacientes que padecen una epididimitis desconocida o sospechosa por N. gonorrhoeae o C. trachomatis11. Infecciones de transmisión sexual que producen úlcera genital Lo primero que hay que tener en cuenta es que no todas las úlceras genitales están causadas por ITS12. La existencia de erupciones medicamentosas o úlceras traumáticas pueden confundir el diagnóstico. En estos casos la anamnesis detallada, con el antecedente de ingestión de un fármaco en par­ ticular, o el desarrollo agudo de la úlcera durante la actividad sexual podrán definir el origen. Dentro de las ITS que cursan con úlceras genitales, las más frecuentes son el herpes genital y la sífilis. El chancroide, el linfogranuloma venéreo y el granuloma inguinal (donovanosis) son poco frecuentes excepto en determinadas zonas endémicas13,14. Lo segundo que hay que tener en cuenta es que las úlceras genitales causadas por Treponema pallidum, Haemophilus ducreyi y el virus del herpes simple (VHS) están asociadas a un mayor riesgo de adquirir la infección por el virus de la inmunodeficiencia humana (VIH). Un diagnóstico basado exclusivamente en la historia médica del paciente y en la exploración física es con frecuencia poco fiable. Por eso, la evaluación de los pacientes que presentan úlceras genitales ha de incluir: 1. Serologías y una exploración de campo oscuro o una prueba de inmunofluorescencia directa para T. pallidum. 2. Cultivo o PCR para el VHS. 3. Cultivo para H. ducreyi (en zonas donde hay prevalencia del chancroide). 4. La biopsia puede ser útil en los casos de úlceras atípicas o en las que no respondan a las terapias iniciales. 5. Serologías para el VIH (especialmente en las úlceras causadas por T. pallidum y H. ducreyi). 6. En la actualidad se están estudiando las PCR múltiples en úlceras genitales para T. pallidum, H. ducreyi y VHS 1 y 2, siendo capaces de detectar entre 1 y 10 organismos distintos en las muestras usadas para su diagnóstico. No obstante, en la mayoría de las ocasiones, el médico ha de tratar a estos pacientes antes de tener los resultados de las pruebas, ya que un inicio precoz del tratamiento disminuye la posibilidad de contagios y en el caso del herpes supone una mejor respuesta al tratamiento. Herpes genital Agente causal Virus del VHS, virus ADN que pertenece a la familia de los Herpesviridae. Se han identificado dos serotipos el VHS1 y el VHS2, ambos pueden causar herpes genital, siendo el más frecuente el VHS2. El herpes genital es la segunda enfermedad de transmisión sexual más diagnosticada después de la infección por el virus del papiloma humano (VPH). El herpes genital es una infección crónica y recurrente. La mayoría de las personas infectadas por el VHS no llega nunca a desarrollar un herpes genital, no siendo conscientes, por tanto, de que están infectados y pueden infectar a otras personas. Reservorio Exclusivamente humano. Fuente de infección El individuo infectado. Se infecta tanto cuando hay lesiones como en las formas asintomáticas. Mecanismo de transmisión Por contacto directo con la piel, las mucosas o las secreciones infectadas y por el canal del parto en el herpes neonatal. Periodo de incubación Entre 3 y 10 días para la primoinfección. Clínica En la primoinfección suelen aparecer múltiples úlceras vesiculosas blandas, dolorosas, diseminadas y erosivas. Frecuentemente los síntomas son más intensos y prolongados. En las recidivas suelen ser úlceras en racimo, más leves y de menor duración. Las recidivas son menos frecuentes cuando la infección genital está producida por el VHS1. Adenopatías Suelen ser múltiples, dolorosas, inflamatorias y no abscesificadas. En las recidivas no hay. Diagnóstico Directo por cultivo o PCR. Indirecto por pruebas seroló­ gicas. Tratamiento Primoinfección: valaciclovir 500 mg VO dos veces al día durante 7-10 días; famciclovir 250 mg VO tres veces al día durante 7-10 días o aciclovir 400 mg VO tres veces al día durante 7-10 días. Recidivas: valaciclovir 500 mg VO dos veces al día durante 5 días; famciclovir 125 mg VO tres veces al día durante 5 días; aciclovir 400 mg VO tres veces al día durante 5 días o aciclovir 800 mg VO dos veces al día durante 5 días. Terapia supresora: instaurar cuando existan más de 6 recurrencias por año. La duración mínima es de 6 meses a un año. Valaciclovir 500 mg VO una vez al día; famciclovir 250 mg VO dos veces al día o aciclovir 400 mg VO dos veces al día. 4204 Medicine. 2010;10(61):4202-11 04 ACTUALIZ 61 (4202-4211).indd 4204 28/9/10 07:29:36 Documento descargado de http://www.medicineonline.es el 27/10/2010. Copia para uso personal, se prohíbe la transmisión de este documento por cualquier medio o formato. Infecciones de transmisión sexual Se deberá practicar la abstinencia sexual cuando haya lesiones o síndrome prodrómico y utilizar el preservativo con parejas nuevas o no infectadas. Seguimiento No es necesario. a su vez en: a) sífilis latente precoz, que es la que aparece en el primer año después de la fase secundaria, en esta fase el paciente todavía puede infectar a su pareja y b) sífilis latente tardía, que es la que aparece más de un año después de la fase secundaria, durante este periodo el riesgo de transmisión desaparece, excepto para el feto. Control de las parejas sexuales No procede, aunque es importante dar información y consejo. Terciaria. Aparición de manifestaciones cardiovasculares. En general, estas manifestaciones suelen aparecer décadas más tarde de la infección. Sífilis Agente causal Treponema pallidum (espiroqueta). Es una infección sistémica de transmisión sexual o por contacto íntimo. Reservorio Exclusivamente humano. Fuente de infección Principalmente las lesiones de la piel y de las mucosas de las personas infectadas y también la saliva, el semen, la sangre y las secreciones vaginales. Mecanismo de transmisión Por contacto genital durante las relaciones sexuales y también por contactos extragenitales (besos, felaciones). La vía transplacentaria es un mecanismo de mucha importancia epidemiológica. Periodo de incubación Entre 18 y 30 días. Neurosífilis. Puede aparecer en cualquier estadio de la sífilis. Síntomas auditivos, oftálmicos, signos y síntomas de meningitis, gomas, etc. La sífilis también puede dar lugar a abortos y a la sífilis congénita. Diagnóstico Directo. Una prueba de campo oscuro o de inmunofluorescencia directa del exudado de las lesiones son métodos definitivos para el diagnóstico de la sífilis primaria. También existe la PCR, pero es un método por ahora muy costoso económicamente. Indirecto. Pruebas serológicas no treponémicas (VRDL, RPR) y pruebas treponémicas (FTAABS, TPHA). Pueden tardar hasta 15 días en positivizarse tras la aparición de la úlcera. Tradicionalmente se hacía el cribaje de la sífilis mediante un test reagínico (RPR, VDRL). Actualmente se puede realizar un test treponémico de ELISA que detecta anticuerpos IgG/IgM (test de Murex) automatizado, lo que reduce mucho los costes. Tratamiento Clínica Las manifestaciones clínicas se dividen en: Primaria. Aparece una úlcera (chancro) indurada, indolora y erosiva, aproximadamente a las tres semanas, en el lugar de contacto de la infección. Suele acompañarse de múltiples adenopatías induradas, no inflamatorias y no dolorosas. Si no se trata puede persistir entre 2-6 semanas y desaparecer de forma espontánea (fig. 3.). Sífilis primaria, secundaria y latente precoz. Se tratará con penicilina G benzatina 2,4 mU IM en dosis única. Como alternativas tenemos: doxiciclina 100 mg VO cada 12 horas durante 14 días o tetraciclina 500 mg VO cada 6 horas durante 14 días. Secundaria. Aparece entre 6 semanas y 6 meses después de la infección. Cursa en forma de erupción cutánea maculopapulosa hiperpigmentada, de predominio en zonas seborreicas, en las palmas de las manos y en las plantas de los pies. También pueden aparecer lesiones mucosas y linfadeno­ patías. Estos signos y síntomas suelen durar unas pocas semanas. Las recidivas pueden aparecer (25%) en los pacientes no tratados dentro del primer año tras la infección. Los individuos representan un importante riesgo de contagio para sus parejas sexuales durante el primer año. Latente. Es el periodo que aparece después de la fase secundaria, en el que no hay manifestaciones clínicas. Se diagnostica a través de pruebas serológicas. La sífilis latente se divide Fig. 3. Úlcera genital correspondiente a chancro sifilítico. Medicine. 2010;10(61):4202-11 4205 04 ACTUALIZ 61 (4202-4211).indd 4205 28/9/10 07:29:37 Documento descargado de http://www.medicineonline.es el 27/10/2010. Copia para uso personal, se prohíbe la transmisión de este documento por cualquier medio o formato. Medicina de la adolescencia Hay que tener en cuenta, sobre todo en las sífilis tempranas (primaria, secundaria y latente precoz), la reacción de Jarisch Herxheimer que aparece a las pocas horas del inicio del tratamiento y que consiste en fiebre, cefalea y mialgias (autolimitadas a unas horas). El paciente se trata mediante reposo y analgésicos. Sífilis latente tardía y terciaria. Se trata con penicilina G benzatina 2,4 mU IM en dosis única semanal durante 3 semanas. Como alternativas: doxiciclina 100 mg VO cada 12 horas durante 28 días o tetraciclina 500 mg VO cada 6 horas durante 28 días. Neurosífilis. Se trata con penicilina G cristalina acuosa 18-24 mU al día, administradas en forma de 3-4 mU IV cada 4 horas, durante 10-14 días. Control de las parejas sexuales Se hará durante 3 meses más de la duración de los síntomas para la sífilis primaria, 6 meses más de la duración de los síntomas para la sífilis secundaria y un año para la sífilis latente precoz. Por esto todas las parejas sexuales expuestas a un paciente con sífilis primaria, secundaria o latente precoz en los 90 días precedentes pueden estar infectadas, aunque las pruebas serológicas sean negativas, y por tanto han de ser tratadas de todas formas. Seguimiento No hay criterios definitivos de cura o fracaso del tratamiento. Hay que reexaminar clínica y serológicamente a los 6 y 12 meses (a los 3 meses en los pacientes con infección por el VIH). Se ha de considerar que existe fracaso del tratamiento si persisten signos o síntomas o hay un incremento de x4 diluciones mantenido en las pruebas reagínicas. Linfogranuloma venéreo Agente causal Chlamydia trachomatis (serotipos L1, L2, L3). Reservorio Exclusivamente humano. Fuente de infección Los exudados de las lesiones abiertas de las personas infectadas, aunque también hay portadores asintomáticos. Mecanismo de transmisión Por vía sexual. Periodo de incubación De 4 a 21 días. Clínica Úlcera autolimitada y evanescente en el lugar de la inoculación. La proctocolitis o la infección perirrectal es más frecuente en mujeres y hombres homosexuales. Adenopatías Es el signo más característico, consistente en múltiples adenopatías inflamatorias bilaterales localizadas a ambos lados del ligamento inguinal (signo del surco) y que suelen fistulizar por muchos lugares (supuración en espumadera). Diagnóstico Mediante pruebas serológicas y por exclusión de otras enfermedades que cursan con linfadenopatías inguinales y úlceras genitales. Tratamiento Doxiciclina 100 mg VO cada 12 horas durante 21 días o eritromicina 500 mg VO cada 6 horas durante 21 días. Control de las parejas sexuales Todas las parejas de los 30 días precedentes han de ser examinadas para clamidias en uretra y cérvix y han de ser tratadas. Seguimiento Hasta la desaparición de los signos y síntomas. Chancroide (chancro blando) Agente causal Haemophilus ducreyi (bacilo gramnegativo). Reservorio Exclusivamente humano. Fuente de infección Los exudados de las úlceras y de los bubones. Mecanismo de transmisión Por contacto sexual. Ocasionalmente se pueden producir lesiones extragenitales por autoinoculación. Periodo de incubación Entre 2 y 5 días, excepcionalmente hasta 14 días. Clínica Las lesiones suelen ser múltiples en forma de pústulas que en un par de días se transforman en úlceras dolorosas, eritematosas y blandas. Adenopatías Única, unilateral, dolorosa y, en ocasiones, abscesificada. Diagnóstico Cultivo en medio selectivo. Tratamiento Está indicado el uso de: azitromicina 1 g VO en dósis única; ceftriaxona 250 mg IM en dósis única; ciprofloxacino 500 mg VO cada 12 horas durante 3 días o eritromicina 500 mg VO cada 6 horas durante 7 días. 4206 Medicine. 2010;10(61):4202-11 04 ACTUALIZ 61 (4202-4211).indd 4206 28/9/10 07:29:37 Documento descargado de http://www.medicineonline.es el 27/10/2010. Copia para uso personal, se prohíbe la transmisión de este documento por cualquier medio o formato. Infecciones de transmisión sexual Control de las parejas sexuales Tratar a todas las parejas de los 10 días precedentes aunque no tengan síntomas. Control de las parejas sexuales Todas las parejas en los 60 días precedentes deberán ser controladas. Seguimiento Reexaminar a los 3-7 días después del tratamiento. El tiempo requerido para la curación completa de la úlcera está en relación con su tamaño. La falta de mejoría tras el tratamiento supone: un diagnóstico incorrecto, coinfeción, no cumplimiento o resistencia antimicrobiana o infección por el VIH. En ocasiones, la resolución de la linfadenopatía puede requerir drenaje. Seguimiento Hasta que se resuelvan los signos y los síntomas. Granuloma inguinal (donovaniosis) Agente causal Calymmatobacterium granulomatis (bacteria gramnegativa e intracelular). Reservorio Exclusivamente humano. Fuente de infección Los exudados de las lesiones. Mecanismo de transmisión Normalmente por las relaciones sexuales. Moderadamente contagiosa, se necesitan exposiciones reiteradas para infectarse. Puede haber autoinoculaciones de la vagina al recto. No hay transmisión congénita. Infección por el papilomavirus humano Agente causal Es el VPH, virus ADN. Se han identificado más de 100 genotipos, con más de 30 que pueden infectar la zona genital. Los que causan con mayor frecuencia las verrugas o condilomas genitales son los tipos 6 u 11. Otros tipos presentes en la zona anogenital, especialmente el 16, 18, 31, 33, 35 están asociados con atipia escamosa y menos frecuentemente con carcinomas espinocelulares invasivos. En la actualidad es la ITS diagnosticada con más frecuencia. Reservorio Exclusivamente humano. Fuente de infección Las personas infectadas, tanto si tienen lesiones evidentes o no. Con frecuencia es difícil establecer la fuente de infección. Periodo de incubación De 30 a 60 días. Mecanismo de transmisión Clínica Aparición de úlceras indoloras, carnosas, sangrantes y progresivas en el pene, las ingles, la cara interna de los muslos o perianales. También pueden aparecer lesiones necróticas. En ocasiones hay sobreinfección de las lesiones por otras bacterias. La infección genital por el VPH se realiza por contacto sexual directo, aunque en ocasiones también se puede contagiar mediante objetos sexuales (vibradores, etc.). También es posible, pero poco frecuente, la transmisión genital-oral. Los VPH 6 y 11 también están asociados con verrugas a nivel conjuntival, nasal, oral y laríngeo. Adenopatías No hay. Diagnóstico El cultivo no es útil. El diagnóstico se realiza gracias a la visualización de los cuerpos de Donovan en los monocitos, en una tinción de Giemsa o en una biopsia. Tratamiento Los tratamientos deben durar al menos tres semanas hasta la desaparición de las lesiones. Pueden aparecer recidivas entre 6 y 18 meses después de una terapia aparentemente efectiva. Se empleará doxiciclina 100 mg VO cada 12 horas. Otras alternativas son: ciprofloxacino 750 mg VO cada 12 horas; eritromicina 500 mg VO cada 6 horas (tratamiento de elección en las mujeres embarazadas) o azitromicina 1 g VO por semana durante 3 semanas. Periodo de incubación Aproximadamente de 3 a 6 meses (rango de 1 a 20 meses). Clínica La mayoría de las personas infectadas por el VPH están asintomáticas. Los condilomas acuminados son la manifestación más visible de la infección por el VPH. Son lesiones hiperplásicas, pediculadas, con una base ancha, blanda, de color carne, en número y dimensiones variables. No suelen dar síntomas (excepcionalmente pueden ser dolorosas, friables o pruriginosas). En el hombre suelen localizarse en el surco balanoprepucial, en el glande, en la cara interna de la piel prepucial, en la región perianal y en la uretra. En las Medicine. 2010;10(61):4202-11 4207 04 ACTUALIZ 61 (4202-4211).indd 4207 28/9/10 07:29:37 Documento descargado de http://www.medicineonline.es el 27/10/2010. Copia para uso personal, se prohíbe la transmisión de este documento por cualquier medio o formato. Medicina de la adolescencia mujeres las localizaciones más frecuentes son el introito vaginal y los labios menores. En la vagina y el cérvix son menos frecuentes. También se pueden localizar en la boca. Las verrugas intraanales suelen verse en personas que practican sexo anal penetrativo receptivo. Las verrugas perianales se pueden ver en hombres y mujeres que no practican sexo anal (fig. 4.). Determinados tipos de VPH (16, 18, 31, 33, 35, etc.), que se localizan ocasionalmente en las verrugas genitales, se han visto asociados a neoplasias intraepiteliales escamosas de los genitales externos con formas clínicas de carcinoma celular escamoso in situ, papulosis bowenoide, eritroplastia de Queirat o enfermedad de Bowen de los genitales. Estos tipos de VPH también se han asociado a displasias intraepiteliales y carcinomas escamosos de vagina, ano y cérvix. Fig. 4. Condiloma acuminado por el virus del papiloma humano. Diagnóstico El aspecto clínico es el diagnóstico en la mayoría de los casos. Las lesiones aplanadas pueden ponerse de manifiesto con la aplicación de ácido acético al 3-5% y la utilización de una lupa o colposcopio. La biopsia es útil en los casos de diagnóstico dudoso, si las lesiones no responden a los tratamientos clásicos o empeoran con ellos, si son pigmentadas, induradas o ulceradas. El estudio mediante hibridación molecular con sondas de ADN o la PCR sólo se recomiendan cuando haya lesiones histológicas. Es recomendable realizar de forma rutinaria pruebas citológicas para descartar la presencia de lesiones escamosas intraepiteliales, sobre todo cuando las verrugas se localizan a nivel cervical e intraanal. No obstante, el tener condilomas no aumenta el riesgo de sufrir dichas lesiones. Tratamiento La indicación principal de tratamiento de las verrugas genitales es eliminar las verrugas sintomáticas. No hay ninguna evidencia que afirme que el tratamiento de los condilomas erradique la infección por el VPH, pero sí reduce la infectabilidad. Los tratamientos pueden proporcionar periodos largos sin verrugas a la mayoría de pacientes. Si las verrugas no son tratadas estas pueden permanecer sin variaciones, aumentar de tamaño y número o desaparecer espontáneamente. Los pacientes con infección por el VIH son más resistentes a los tratamientos. Ningún tratamiento ha demostrado ser más efectivo que otro. La elección del tratamiento dependerá de las preferencias del paciente, de los recursos disponibles, de la experiencia del que los aplica y de la localización de las lesiones. No se recomienda el tratamiento de lesiones subclínicas diagnosticadas por colposcopia, biopsia, aplicación de ácido acético o detección del VPH en el laboratorio. El tipo de tratamiento se ha de modificar si después de tres sesiones no hay un descenso del número de verrugas o si después de seis aplicaciones no han desaparecido estas. Formas de tratamiento El tratamiento aplicado por el personal sanitario será: crioterapia con nitrógeno líquido (una vez por semana); resina de podofilino al 10-25% (una vez por semana; limpiar la zona a las 3-4 horas); ácido tricloroacético al 80-90% (una vez por semana) y extirpación quirúrgica por electrocoagulación o láser. El tratamiento aplicado por el paciente será: toxina de podofilino al 0,5% en gel o solución (2 aplicaciones al día durante tres días) e imiquimod al 5%, crema (3 aplicaciones por semana por 16 semanas). A continuación detallamos la elección del tratamiento según su localización. En los genitales externos y la zona perianal la primera opción es la crioterapia y la segunda la resina de podofilino al 10-20%, el imiquimod al 5% y la electrocoagulación. En la zona meatal como primera opción está la crioterapia y como segunda la resina de podofilino al 10-20%. En la zona uretral se empleará crioterapia y en la anorrectal como primera opción crioterapia y como segunda la exéresis quirúrgica y el ácido tricloroacético al 80-90%. En la zona oral la primera opción es la crioterapia y la segunda la exéresis quirúrgica. En la zona vaginal como primera opción tenemos la crioterapia y como segunda la resina de podofilino al 10-20% y el ácido tricloroacético al 80-90%. Por último, en la zona cervical hay que descartar displasia y enviar al paciente al ginecólogo. Control de las parejas sexuales Es recomendable examinarlas para descartar la presencia de condilomas u otras ITS. Se les ha de informar sobre los riesgos de tener una pareja con verrugas genitales; que el tratamiento de las verrugas no erradica la infección, que el uso correcto del preservativo reduce pero no elimina el riesgo de contagio y que las 4208 Medicine. 2010;10(61):4202-11 04 ACTUALIZ 61 (4202-4211).indd 4208 28/9/10 07:29:38 Documento descargado de http://www.medicineonline.es el 27/10/2010. Copia para uso personal, se prohíbe la transmisión de este documento por cualquier medio o formato. Infecciones de transmisión sexual compañeras de personas con lesiones causadas por el VPH deberán realizarse citologías de forma rutinaria. Clínica Después de la desaparición de las verrugas no es necesario, pero sí recomendable, un seguimiento a los tres meses para descartar recidivas. Las mujeres tienen que realizarse citologías de control. La presencia de verrugas no es una indicación para cambiar la frecuencia de las citologías. Pequeñas pápulas perladas umbilicadas, de color rosado o amarillento. En los adultos no son raras las localizaciones perigenitales y perianales. Las lesiones aumentan de tamaño durante algunos meses, persisten y luego, en muchos casos, se resuelven espontáneamente. En la biopsia se encuentran masas esféricas eosinofílicas de hialina denominadas cuerpos de molusco. En los pacientes afectos de sida se suelen producir diseminaciones extensas que pueden ser de gran tamaño y más profundas, siendo signos de mal pronóstico. Profilaxis Diagnóstico En la actualidad hay dos tipos de vacunas comercializadas contra VPH en nuestro país: la bivalente o Cervarix® (16 y 18) y la cuatrivalente o Gardasil® (6, 11, 16, 18). En España desde el año 2008 ya se ha incorporado la vacuna contra determinados tipos de VPH (6 y 11; 16 y 18) en el calendario de vacunas infantil. La edad de vacunación varía entre las distintas comunidades autónomas: 12-14 años, antes de que hayan iniciado la actividad sexual. La vacunación de las niñas entre 14 y 24 años es opcional y queda a expensas de cada caso y de la decisión del facultativo. Por ahora sólo se vacunará a las niñas (por la mayor incidencia de complicaciones graves secundarias al VPH), aunque en un futuro esto puede cambiar. Por la clínica y excepcionalmente por biopsia. Molusco contagioso Hasta que no queden lesiones. Seguimiento Agente causal Virus del género Molluspoxvirus que pertenece a la familia Poxviridae. Tratamiento Se destruyen las lesiones mediante curetaje, electrocoagulación, crioterapia o ácido tricloroacético. Control de las parejas sexuales Hay que examinar a las parejas y tratar a las que tengan signos clínicos. Seguimiento Pediculosis púbica Agente causal Exclusivamente humano. Phthirus pubis (ladilla). Pertenece a la familia más pequeña de piojos que pueden infectar al hombre. Tienen escasa supervivencia fuera del huésped (menos de 24 horas) y movimientos muy lentos. Fuente de infección Reservorio Las lesiones de personas infectadas. Exclusivamente humano. Mecanismo de transmisión Mecanismo de transmisión Por contacto corporal íntimo. Cuando las lesiones se localizan en los genitales o en los muslos hay que pensar en la transmisión sexual. También pueden localizarse en otras partes del cuerpo. El contacto con personas infectadas o con ropa recientemente infectada. Las relaciones sexuales son la vía principal de transmisión. Reservorio Periodo de incubación Entre 2-3 meses. Periodo de incubación La larva sale del huevo después de una semana y consigue la madurez sexual pasados 8-10 días. Medicine. 2010;10(61):4202-11 4209 04 ACTUALIZ 61 (4202-4211).indd 4209 28/9/10 07:29:38 Documento descargado de http://www.medicineonline.es el 27/10/2010. Copia para uso personal, se prohíbe la transmisión de este documento por cualquier medio o formato. Medicina de la adolescencia Clínica Mecanismo de transmisión Puede variar de un picor ligero a muy intenso, con eritema, irritación e inflamación. Se pueden ver lesiones de rascado y las maculae cerúlea, máculas oscuras que corresponden a las picaduras de los insectos con depósitos de hemoglobina. Las localizaciones más frecuentes son el área genital y las axilas. También se pueden localizar en las pestañas, las cejas y la barba. El periodo de transmisión persiste mientras existan liendres o piojos vivos en la piel o en la ropa de las personas infectadas. Es necesario el contacto corporal íntimo. También se puede contagiar en contactos no sexuales, por ejemplo en familias con niños o a través de ropa infectada. Diagnóstico Visualización de las liendres o de las formas vivas con la ayuda de una lupa o de un microscopio. Tratamiento Piretrinas al 1% con o sin butósido de piperonilo aplicadas en las zonas afectadas, seguido de un lavado de las mismas a los 10 minutos. Lindane champú al 1% y efectuar lavado 4 minutos después. No aplicar a niños menores de 2 años ni a embarazadas. Ninguna de estas pautas se ha de utilizar en los ojos. La ropa de dos días anteriores ha de ser lavada en la lavadora con un programa de agua caliente o en seco. Control de las parejas sexuales Se debe tratar a las parejas sexuales del último mes. Los pacientes han de evitar el contacto físico con sus parejas mientras dure el tratamiento y hasta que no se demuestre la ausencia de infección. Periodo de incubación De 2 a 6 semanas; sin embargo, en las reinfecciones la sintomatología puede ocurrir a las 24 horas. Clínica Son características las lesiones lineales (surcos) y las vesículas opalinas (vesículas perladas) que se acompañan de prurito nocturno muy intenso. Las lesiones aparecen en la piel de las manos (dedos y espacios interdigitales), en los pliegues articulares (muñecas y codos) y también en la cara anterior de las axilas y de las nalgas. Otras localizaciones características son los nódulos acarianos de la piel del pene y en la areola mamaria en las mujeres. Todas van acompañadas de lesiones de rascado y zonas ezcematizadas y frecuentemente impetiginizadas. El periodo de transmisibilidad persiste mientras existan ácaros y sus huevos. Existe una forma grave denominada “sarna noruega” que se da especialmente en las personas inmunodeprimidas o malnutridas y en los enfermos de sida. Diagnóstico Pintando con tinta china las zonas sospechosas se reasalta con más facilidad el surco acariano. Se ha de buscar el S. scabiei en el extremo de estos surcos y realizar un examen en fresco. Tratamiento Sarcoptes scabiei, un artrópodo que pertenece a la familia de los ácaros. Cualquier piretrina activada al 5% en crema (comúnmente permetrina al 5%), en una sola aplicación de 12 horas. Lindane al 1% en crema o loción, en una sola aplicación de 8-12 horas. Hay riesgo de neurotoxicidad y cada vez hay más casos descritos de resistencia. No se ha de utilizar después de un baño prolongado, en dermatosis extensas, en niños ni en embarazadas. Ivermectina 200 microgramos por kilogramo de peso, por vía oral. Repetir en dos semanas. No utilizar en embarazadas o mujeres en periodo de lactancia. Veinticuatro horas después de finalizar el tratamiento el paciente ya no será contagioso, aunque la curación clínica pueda tardar semanas. La ropa de cama y las sabanas se lavarán en la lavadora con un programa de agua caliente o en seco. Algunos especialistas recomiendan repetir el tratamiento después de una o dos semanas. Reservorio Control de las parejas sexuales Exclusivamente humano. Otros sarcoptes de los animales pueden vivir en la piel pero no se pueden reproducir. Se debe tratar a todos los contactos sexuales y domiciliarios del último mes. Seguimiento Los pacientes han de ser reevaluados a la semana si persisten los síntomas. Se ha de volver a tratar si se encuentran piojos o liendres. Los pacientes que no respondan a una modalidad de tratamiento deben tratarse con uno alternativo. Los pacientes con pediculosis púbica han de ser evaluados para otras ITS. Escabiosis (sarna) Agente causal 4210 Medicine. 2010;10(61):4202-11 04 ACTUALIZ 61 (4202-4211).indd 4210 28/9/10 07:29:39 Documento descargado de http://www.medicineonline.es el 27/10/2010. Copia para uso personal, se prohíbe la transmisión de este documento por cualquier medio o formato. Infecciones de transmisión sexual Seguimiento Los pacientes deben ser informados de que la erupción y el prurito pueden persistir hasta dos semanas después del tratamiento. 4.Chambers RM. The mechanism of infection in the urethra, prostate and ✔ epididymis. En: Keith LG, Berger GS, Edelmann DA, editors. Infections in reproductive health: common infections. Lancaster: MTP Press. p. 283-96. 5. Krieger JN. New sexually transmitted diseases treatment guidelines. J Urol. 1995;154:209-13. 6. Purvis K, Christiansen E. Infection in the male reproductive tract. Impact, diagnosis and treatment in relation to male infertility. Int J Androl. 1993;16:113. 7. Berger RE, Alexander RE, Harnisch JP, Paulsen CA, Monda GD, Ansell J, et al. Etiology, manifestations and therapy of acute epididymitis: prospective study of 50 cases. J Urol. 1979;121:750-4. 8. Berger RE. Epididymitis. En: Holmes KK, Mardh PA, Sparling PF, et al, editors. Sexually transmitted diseases. New York: McGrawHill; 1984. p. 650-62. 9. Weidner W, Schiefer HG, Garbe C. Acute nongonococcal epididymitis. Aetiological and therapeutic aspects. Drugs. 1987;34 Suppl 1:111-7. 10. Weidner W, Garbe C, Weissbach L, Harbrecht J, Kleinschmidt K, Schiefer HG, et al. Initial therapy of acute unilateral epididymitis using ofloxacin. II. Andrological findings. Urologe A. 1990;29:277-80. 11.Robinson AJ, Grant JB, Spencer RC, Potter C, Kinghorn GR. Acute epididymitis: why patient and consort must be investigated. Br J Urol. 1990;66:642-5. 12.Chapel TA, Brown WJ, Jeffries C, Stewart JA. How reliable is the morphological diagnosis of penile ulcerations? Sex Transm Dis. 1977;4: 150-2. 13. International Union against Sexually Transmited Infections (IUSTI). European STD guidelines. Int J STD and AIDS. 2001;12 Suppl 3. 14. WHO. Guidelines for the management of sexually transmited infections; 2003. ✔ ✔ Bibliografía ✔ • Importante •• Muy importante ✔ Metaanálisis ✔ Artículo de revisión Ensayo clínico controlado ✔ ✔ Guía de práctica clínica ✔ Epidemiología 1. Schneede P, Tenke P, Hofstetter AG. Urinary Tract Infection Working ✔ Group of the Health Care Office of the European Association of Urolo- ✔ ✔ ✔ •• gy. Sexually transmitted diseases (STDs) a synoptic overview for urologists. Eur Urol. 2003;44:17. 2. Schiefer HG. Microbiology of male urethroadnexitis: diagnostic procedures and criteria for aetiologic classification. Andrologia. 1998;30 Suppl 1:713. 3. Centers for Diseases Control and Prevention (CDC). Sexually transmitted diseases. Treatment guidelines. MMWR. 2006;55: Recommendations and Reports nº 11. ✔ •• ✔ ✔ ✔ ✔ ✔ •• Medicine. 2010;10(61):4202-11 4211 04 ACTUALIZ 61 (4202-4211).indd 4211 28/9/10 07:29:39