Actualización en el tratamiento de la diabetes gestacional
Anuncio

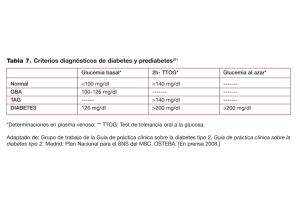
Clase de Residentes 2011 Actualización en el tratamiento de la diabetes gestacional Servicio de Obstetricia y Ginecología Hospital Universitario Virgen de las Nieves Granada ACTUALIZACIÓN EN EL DIABETES GESTACIONAL. TRATAMIENTO DE LA Rocío Sánchez Ruiz 14 de Abril de 2011 INTRODUCCIÓN Concepto: Se define diabetes gestacional (DG) como una alteración de la tolerancia a la glucosa, de severidad variable, que se reconoce por primera vez durante la gestación. Esta definición es independiente de que pudiera existir con anterioridad al embarazo, de las semanas de gestación al momento del diagnóstico, de que requiera insulina para su control o de que persista después del embarazo.(1) Todo ello contribuye a que dentro de dicho cuadro se incluyan pacientes con distintos grados de afectación metabólica, evolución, repercusiones y pronóstico. Por esto, la diabetes gestacional ha de reclasificarse definitivamente tras el parto. Prevalencia: La revisión de la literatura médica internacional presenta cifras muy dispares, desde el 1,4% hasta el 16,1%. Este hecho se debe a las diferencias en la prevalencia de la enfermedad de los grupos étnicos estudiados, y fundamentalmente a las distintas estrategias y criterios diagnósticos utilizados. En un estudio multicéntrico español se encontró una prevalencia de 8,2% de DG(2). En las últimas décadas se ha detectado un aumento importante por el incremento en el peso y en la edad media materna. Dra. Sánchez Ruiz / Dr. Barranco Armenteros -1- Clase de Residentes 2011 Actualización en el tratamiento de la diabetes gestacional ACTUALIZACIÓN EN LOS CRITERIOS DIAGNÓSTICOS DE LA DIABETES GESTACIONAL En cuanto a los criterios diagnósticos, los más utilizados han sido los de la OMS y los de O´Sullivan, que inicialmente fueron definidos a partir de los valores de glucosa en sangre total(3). Posteriormente, los valores fueron adaptados a la glucosa en plasma de sangre venosa, transformación que Carpenter y Coustan (CC) demostraron como inexacta ya en 1982(4). Sin embargo, las recomendaciones de las Internacional Workshop – Conferences sobre DG no cambiaron hasta el año 1998, con los resultados del Toronto TriHospital Gestational Diabetes Project(5). Según este estudio, la morbilidad en las mujeres con DG “según los criterios CC” estaba claramente aumentada con respecto a la aplicación de los criterios clásicos, que consideraban a mujeres con morbilidad derivada de la DG como no diabéticas (menos restrictivos). Pero la aplicación de estos criterios más laxos deba lugar a un problema: tras la aplicación de los criterios CC se incrementaba en un 50% la prevalencia inicial del 3,8% de DG en la población objeto del estudio. Cuando el 4º Workshop recomendó la adopción de los criterios CC, el Grupo Español de Diabetes y Embarazo (GEDE) se preguntó qué implicaciones tendría en nuestro medio la aplicación es estos nuevos criterios. Éste fue el origen del estudio multicéntrico español sobre el posible impacto de la aplicación de los criterios CC. Los resultados confirmaron la alta prevalencia de DG según los criterios clásicos del NDDG (National Diabetes Data Group; que recoge las recomendaciones diagnósticas clásicas de O´Sullivan); 8,8%, que aumentaría aún más, hasta un 11,6%, con la aplicación de los criterios CC. Esta alta prevalencia era concordante con lo descrito en otros estudios en los que la prevalencia en las mujeres de origen mediterráneo era más alta que en las de origen nórdico. Por lo que respecta a la morbilidad perinatal, las mujeres con DG “sólo según CC” únicamente presentaban un aumento en dos de las siete variables secundarias. La conclusión fue que, en nuestro medio, NO era necesario adoptar los criterios CC (2). Dra. Sánchez Ruiz / Dr. Barranco Armenteros -2- Clase de Residentes 2011 Actualización en el tratamiento de la diabetes gestacional Por otra parte, la crítica principal a los criterios diagnósticos clásicos de DG es que no son específicos para la gestación, y que fueron validados por la evolución materna a diabetes mellitus tipo 2 (criterios de O´Sullivan o del NDDG). Como el principal objetivo del diagnóstico y del tratamiento de la DG es la prevención de la morbilidad perinatal, se diseñó el estudio HAPO (Hyperglycemia and Pregnancy Outcome) para definir la relación entre el nivel de glucosa materna y resultados neonatales en más de 23.000 mujeres(6). La publicación constató, como se esperaba, que la relación de la glucemia materna basal y tras una sobrecarga oral de glucosa con la morbilidad neonatal es continua. En las recomendaciones diagnósticas que se derivan del estudio se indican los puntos de corte recomendados para el diagnóstico, que se han definido como las cifras de glucemia a partir de las cuales la morbilidad es 1,75 veces superior a la de la media de la población no diabética, en relación a tres variables (peso al nacer, adiposidad subcutánea y péptido C en cordón superiores al percentil. La publicación identifica varios inconvenientes asociados a los nuevos criterios, derivados del elevado número de diagnósticos con unos criterios diagnósticos aún más laxos (coste para los sistemas sanitarios y medicalización de la gestación), así como la posibilidad de iatrogenia asociada a la intervención. Con la aplicación de los criterios HAPO en nuestro medio, la prevalencia esperada será más alta que la que suponía con la aplicación de los criterios CC (11,6%) y probablemente superior a la del propio estudio HAPO (en el cual era del 16,1% una vez excluidas las mujeres con criterios de diabetes manifiesta). Nuevamente, la discusión estriba en cuál sería la morbilidad asociada al diagnóstico; por lo que hace referencia al riesgo de peso al nacer superior al percentil 90, según los resultados del estudio multicéntrico español, la odds ratio (OR) asociada a la categoría CC es 1,44, riesgo inferior a la OR de 1,75, que es como se han definido los criterios HAPO. En conclusión, en la actualidad nos encontramos ante una disyuntiva: aceptar o no los criterios diagnósticos basados en el estudio HAPO, que han sido calculados para predecir los resultados perinatales a partir de datos de una población muy amplia, lo que supondría sin duda un aumento en la Dra. Sánchez Ruiz / Dr. Barranco Armenteros -3- Clase de Residentes 2011 Actualización en el tratamiento de la diabetes gestacional prevalencia de DG; a pesar de que, por los datos previos en nuestro medio, se identificaría un grupo de gestantes excesivamente grande con una morbilidad perinatal inferior a su objetivo. El grupo español de diabetes y embarazo (GEDE) está contemplando la posibilidad de realizar un estudio en nuestro medio reproduciendo la metodología del estudio HAPO; mientras tanto, la recomendación actual del GEDE es la de mantener los criterios del NDDG Ante todos estos datos, el cribado y diagnóstico actualmente en España debe realizarse mediante los siguientes criterios: Cribado:(7) ¿En qué consiste? El despistaje se realiza mediante el test de O´Sullivan, determinación del nivel de glucemia en plasma venoso una hora después de la ingesta de 50 gramos de glucosa, en cualquier momento del día e independientemente de que exista o no toma previa de alimentos; aceptando como valor positivo de la prueba un valor de glucemia igual o superior a 140mg/dl, valor que ha demostrado una alta sensibilidad (80%) y especificidad (87%), ¿Cuándo y a quién realizarlo? El test se realizará de forma universal a todas las embarazadas que no tengan una diabetes pregestacional conocida entre las semanas 24 a 28, independientemente de que ya se haya realizado en el primer trimestre y siempre que no haya sido positivo. Además, se realizará en las siguientes situaciones: Dra. Sánchez Ruiz / Dr. Barranco Armenteros -4- Clase de Residentes 2011 Actualización en el tratamiento de la diabetes gestacional • 1º trimestre: Cuando exista alguno de los siguientes factores de riesgo (edad ≥ 35 años, obesidad considerada como IMC ≥ 30 kg/m2, antecedentes personales de DG u otras alteraciones del metabolismo de la glucosa, resultados obstétricos previos que hagan sospechar una DG no diagnosticada (ej.:macrosomía), o historia de diabetes en familiares de 1º grado). • 3º trimestre: En gestantes que no hayan sido estudiadas en el 2º trimestre y en aquellas en las que el estudio resultara negativo pero posteriormente desarrollan complicaciones que característicamente se asocian a la DG (macrosomía fetal o polihidramnios); en estos casos, se obviará la pruebas de despistaje y se acudirá directamente a la realización de una SOG. Diagnóstico: La confirmación diagnóstica de la DG se realiza con la realización del Test de Tolerancia Oral a la Glucosa (TTOG). Dicho test consiste en la determinación de glucemia basal en plasma venoso tras un ayuno previo de 8 a 14 horas y un aporte diario de carbohidratos superior a 150g durante los tres días previos; administración por vía oral de 100gr de glucosa en un vehículo acuoso de 250ml en el transcurso de 5 minutos, y determinación de glucemia en nuevas muestras de sangre venosa a 1,2 y 3 horas después, durante las cuales la mujer deberá permanecer sentada y sin fumar. Se considerará positivo el diagnóstico de diabetes gestacional (recomendación grado B) cuando en dos puntos a lo largo de la sobrecarga oral de glucosa, los valores sean iguales o superiores a los siguientes: (si sólo un punto está alterado, deberá repetirse en 3 semanas) Basal: 105mg/dl 1 hora: 190mg/dl 2 horas: 165mg/dl 3 horas: 145mg/dl Dra. Sánchez Ruiz / Dr. Barranco Armenteros -5- Clase de Residentes 2011 Actualización en el tratamiento de la diabetes gestacional ACTUALIZACIÓN EN EL TRATAMIENTO DE LA DIABETES GESTACIONAL Necesidad de tratar Existen dos grandes ensayos controlados y aleatorizados que han investigado los efectos de la detección y tratamiento de la diabetes gestacional: 1) El estudio australiano de intolerancia a los carbohidratos en mujeres embarazadas (ACHOIS)(8), publicado en 2005, estableció que el tratamiento de la diabetes gestacional con insulina mejora los resultados perinatales. En concreto, la macrosomía y el peso al nacer por encima del percentil 90 se vieron significativamente reducidos con el control diabetológico. Además, la variable primaria de comparación (graves resultados perinatales, que comprende: muerte, distocia de hombros, fractura ósea y parálisis del nervio) se redujo significativamente de un 4% a 1%. Es necesario anotar que este estudio utiliza la misma definición de la diabetes gestacional que la actual guía NICE (criterios del NDDG). 2) El ensayo clínico Maternal Fetal Medicines Unit (MFMU) publicado en 2009(9), realiza un análisis del tratamiento de la diabetes gestacional leve utilizando un diseño similar al del estudio ACHOIS, pero en este caso, la definición de diabetes gestacional se establece en niveles menores de glucemia, según datos del 4º Workshop de 1998 (criterios de CC) En este estudio, la medición de la variable primaria de comparación no alcanzó significación estadística (la suma de la mortalidad perinatal, la hipoglucemia, hiperbilirrubinemia, hiperinsulinemia neonatal y el trauma al nacimiento), pero hubo una reducción significativa en el peso medio al nacer (por 106 g), en la proporción de niños con peso al nacer de más de 4 kg. (5,9% frente a 14,3%), en la proporción de recién nacidos grandes para la edad gestacional (7.1% frente a 14,5%) y en la tasa de cesárea (26,9% en el grupo de intervención frente a 33,8% en el grupo control) con el tratamiento de la diabetes gestacional que mejoró el control glucémico. Dra. Sánchez Ruiz / Dr. Barranco Armenteros -6- Clase de Residentes 2011 Actualización en el tratamiento de la diabetes gestacional Control diabetológico Los consejos en el estilo de vida, incluida la modificación de la dieta, constituyen la intervención primaria en todas las mujeres diagnosticadas de diabetes gestacional. Sin embargo, entre un 7 y un 20% de las mujeres diabéticas no logran alcanzar el control glucémico adecuado con dieta y ejercicio por sí solos: en estos casos, el uso de hipoglucemiantes orales o insulina es necesario para alcanzar un control adecuado. 1) DIETA La dieta es la primera estrategia de tratamiento en la diabetes gestacional (recomendación grado B). La alimentación de la diabética embarazada no debe ser ni hipocalórica ni restrictiva en hidratos de carbono. Sólo el azúcar refinado y los productos que lo contienen en grandes cantidades deben desaconsejarse. El aporte calórico y el incremento de peso han de ser similares al de las embarazadas no diabéticas. La distribución calórica a lo largo del día y el número de ingestas debe fraccionarse, con objeto de disminuir la cetogénesis y evitar las hipoglucemias. Se recomienda evitar dietas rígidas y adaptar la propuesta alimentaria lo más posible a las costumbres, los horarios y las preferencias de la embarazada, puesto que esto facilitará su cumplimiento. 2) EJERCICIO FÍSICO Aunque no existen datos que demuestren la eficacia del ejercicio en la gestante con DG, la insulinorresistencia que la caracteriza podría mejorar debido al aumento en la sensibilidad a la insulina que produce el ejercicio físico diario moderado. Existe una revisión sistemática en la Biblioteca Cochrane sobre el ejercicio en mujeres con DG: sólo se encontraron cuatro ensayos con un pequeño número de pacientes (114) Los autores concluyen que no existen datos suficientes para recomendar o desaconsejar la realización de ejercicio en las mujeres con DG. No obstante, reconocen que el cambio en el modo de vida Dra. Sánchez Ruiz / Dr. Barranco Armenteros -7- Clase de Residentes 2011 Actualización en el tratamiento de la diabetes gestacional puede continuar tras la gestación y ayudar a evitar el desarrollo de una diabetes mellitus tipo 2 a largo plazo. 3) TRATAMIENTO FARMACOLÓGICO DE LA DIABETES EN LA GESTACIÓN: La insulina es el fármaco de elección en el tratamiento de la diabetes durante la gestación. Esta afirmación es indiscutible en el caso de la mujer con diabetes pregestacional; sin embargo, en el caso de la diabetes gestacional, la instauración del tratamiento con insulina, una vez que fracasa el programa de dieta y ejercicio físico inicial, es un axioma sujeto en este momento a controversia por el auge en la experimentación con antidiabéticos orales. a. TRATAMIENTO INSULÍNICO La insulina es la piedra angular en el tratamiento de la diabetes desde que fue descubierta por Banting y Best en 1921. La tradicional distinción entre insulinas de origen animal e insulinas humanas tiene hoy poca trascendencia; puede considerarse que, al menos en nuestro medio, las insulinas bovina o porcina han desaparecido de la práctica clínica habitual. En la actualidad, la insulina humana biosintética es prácticamente la única usada; se fabrica por técnicas de recombinación genética en cultivos de bacterias (Escherichia coli) o levaduras. Las insulinas humanas son mucho menos antigénicas que las de origen animal y, con respecto a éstas, su comienzo de acción es más rápido y la duración de su efecto menor. En la última década se ha avanzado espectacularmente en el desarrollo de análogos de insulina que intentan modificar su perfil de absorción y de acción, buscando una mejor aproximación a la secreción fisiológica de insulina. • Tipos de insulina Farmacológicamente, los parámetros más importantes que se deben tener en cuenta en cada una de las insulinas disponibles son: inicio de acción, pico y duración del efecto, tal y como se muestra en la siguiente tabla: Dra. Sánchez Ruiz / Dr. Barranco Armenteros -8- Clase de Residentes 2011 Actualización en el tratamiento de la diabetes gestacional 1. Insulinas de acción rápida (lispro, aspart y glulisina): La principal ventaja de su empleo es el mejor control de la glucemia pospandrial. También se consideran dentro de este perfil a los preparados de insulina empleados para inhalación pulmonar: aunque el inicio y el pico de acción pueden ser superponibles a los de los análogos rápidos, la duración de su efecto es algo más prolongada. 2. Insulinas de acción corta (insulina humana regular): Han sido casi totalmente desplazadas por los análogos de acción rápida. Al igual que las anteriores, pueden administrarse por vía intravenosa, intramuscular o subcutánea. 3. Insulinas de acción intermedia (NPH / NPL): Esta nomenclatura difiere según a qué insulina rápida se le asocie la protamina (una proteína básica) para enlentecer su absorción y prolongar su efecto: a la insulina humana regular (NPH: neutral protamine Hagedorn) o a lispro (NPL: neutral protamine lispro). La administración de ambas es exclusivamente subcutánea. 4. Insulinas de acción prolongada (análogos: glargina y detemir): Se ha extendido ampliamente el empleo de estos análogos de acción prolongada, combinados con análogos de acción rápida en las denominadas pautas “bolo – basal”. No obstante, aún no está asegurada su seguridad en la gestación, por lo que de momento no se recomienda su empleo durante ésta. Dra. Sánchez Ruiz / Dr. Barranco Armenteros -9- Clase de Residentes 2011 • Actualización en el tratamiento de la diabetes gestacional Indicaciones para iniciar tratamiento insulínico en la DG Deben considerarse candidatas a tratamiento insulínico todas las pacientes con DG que no consigan obtener los objetivos de control metabólico deseados con un programa adecuado de dieta y ejercicio físico. Los objetivos de control metabólico establecidos en el 4º y 5º Workshop son: Glucemia basal ≤ 95 mg/dl (5,3 mmol/l) Glucemia 1 hora pospandrial ≤ 140 mg/dl (7,8 mmol/l) Glucemia 2 horas pospandrial ≤ 120 mg/dl (6,7 mmol/l) Aunque, en general, 2 semanas son suficientes para establecer si la dieta y el ejercicio pueden lograr estos objetivos, cuando la DG se diagnostica después de la semana 30, el margen de espera debe ser menor. Hace tiempo que algunos autores vienen defendiendo la insulinoterapia profiláctica, que aboga por el empleo sistemático de insulina en toda diabética gestacional; determinados estudios encuentran una menor incidencia de macrosomía y traumatismos fetales en gestantes sometidas a insulinoterapia profiláctica. Sin embargo, los consensos actuales (5º Workshop) apoyan el uso de insulina sólo cuando falla el tratamiento dietético. Esto es así por dos motivos fundamentales: porque se ha observado un aumento en los niveles de tensión arterial en pacientes con DG tratadas con insulina y porque la reducción excesiva de los niveles glucémicos maternos se asocia con un incremento significativo de los recién nacidos con bajo peso para su edad gestacional. • Requerimientos de insulina Según Langer et al. en 1987, las necesidades de insulina se van incrementando en la paciente con DG hasta la semana 30-32, y después se estabilizan. Una pauta de inicio adecuada sería insulina NPH a dosis de 0,2 – 0,3U/kg , en 1 o 2 dosis al día (en desayuno y cena; se administrará una única dosis de NPH nocturna preferentemente en pacientes con hiperglucemia en ayunas), a la que se añadiría insulina regular o análogo rápido de insulina (a Dra. Sánchez Ruiz / Dr. Barranco Armenteros - 10 - Clase de Residentes 2011 Actualización en el tratamiento de la diabetes gestacional dosis de 1U/10g de hidratos de carbono de la dieta) si la glucemia pospandrial está elevada. Como norma general, la insulina NPH controlará la glucemia basal y prepandrial, mientras que la insulina rápida controlará la glucemia pospandrial. En la siguiente tabla se reflejan las pautas más frecuentes: La importancia del control de la glucemia pospandrial en la DG hace que el empleo de análogos de insulina de acción rápida (lispro) pueda proporcionar un beneficio añadido en estas pacientes, sin especial preocupación por posibles efectos teratógenos, ya que el tratamiento suele iniciarse en la segunda mitad de la gestación. La FDA considera a estos dos fármacos (lispro: Humalog ® y aspart: Novolog ®) como categoría B. No obstante, los estudios realizados no muestran claras ventajas del empleo de estos análogos frente a la insulina humana convencional (10) . Por tanto, aunque la administración de insulina lispro o aspart parece segura desde el punto de vista materno – fetal, no existe indicación preferente de análogos de insulina durante la gestación. Recientemente se han incorporado también al arsenal terapéutico análogos de insulina de acción retardada (glargina: Lantus ® y detemir: Levemir ®) que tienen un perfil de acción más largo y constante que la insulina NPH convencional, cuyo uso durante el embarazo debe realizarse con precaución, aunque varios estudios sugieren tanto su seguridad como su eficacia en la gestación (11) La FDA lo considera un fármaco de categoría C (debe usarse solamente si el beneficio para la madre supera ampliamente el potencial riesgo sobre el feto). Por tanto, hoy en día, no puede recomendarse aún su uso en DG. Dra. Sánchez Ruiz / Dr. Barranco Armenteros - 11 - Clase de Residentes 2011 Actualización en el tratamiento de la diabetes gestacional b. ANTIDIABÉTICOS ORALES El uso de antidiabéticos orales (ADO) en el tratamiento de la DG refractaria a la dieta, ha sido históricamente rechazado por la comunidad médica, sobre la base de unos pocos estudios de tipo observacional con serios déficit metodológicos. Estos estudios se basan en tres premisas que hoy en día no tienen sustento científico: provocan una mayor frecuencia de malformaciones congénitas, son probables inductores de macrosomía fetal de manera secundaria a la estimulación directa del páncreas fetal con la consecuente hiperinsulinemia; y, por tanto, dan lugar a una mayor proporción de hipoglucemias neonatales. De acuerdo con la hipótesis de Pedersen (que sugiere que la hiperglucemia y otros combustibles como aminoácidos y cuerpos cetónicos en la madre condicionan un aumento en la producción de insulina por el feto, con la subsiguiente hiperplasia de las células beta de los islotes de Langerhans del páncreas), cualquier medicamento que tiende a normalizar los niveles de glucemia materna también va a beneficiar al feto. • Tipos de antidiabéticos orales Los antidiabéticos orales se clasifican normalmente en tres grupos: secretores de insulina, sensibilizadores a la acción de la insulina e inhibidores de la α-glucosidasa (responsable de la absorción intestinal de glucosa). Recientemente, se ha comercializado un péptido similar al glucagón para el tratamiento de la diabetes, sobre el que también vamos a hacer algún comentario. 1) Secretores (o secretagogos) de insulina Dentro de este grupo se consideran dos familias: las sulfonilureas (el más representativo de este grupo en la gliburida o glibenclamida) y las meglitinidas (destaca en este grupo la repaglinida). Las sulfonilureas se unen a los receptores de sulfonilurea presentes en las células β del páncreas, estimulando de este modo la secreción de insulina (la insulina está encargada de introducir la glucosa circulante dentro de la célula, por lo que un incremento en su producción supone una Dra. Sánchez Ruiz / Dr. Barranco Armenteros - 12 - Clase de Residentes 2011 Actualización en el tratamiento de la diabetes gestacional disminución de la glucemia materna: reducen los niveles de glucosa circulante en ~ 20%. El principal efecto secundario es la hipoglucemia. Las sulfonilureas de primera generación incluyen tolbutamida, clorpropamida y tolazamida. Las sulfonilureas de segunda generación incluyen glipizida (Glucotrol ®), que es de acción más corta, gliburida o glibenclamida (Diabeta® y Micronase ®), que son de acción prolongada, y gimepride (Amaryl®), que también es de acción más prolongada. Las meglitinidas son estructuralmente diferentes de las sulfonilureas, pero actúan de forma similar a través de un receptor diferente. Las meglitinidas que se comercializan actualmente son nateglinida (Starlix®) y repaglinida (Prandin®). Si los secretagogos de insulina atraviesan la placenta se espera que también estimulen la producción de insulina en el páncreas fetal. Es de suponer que esto haría que la fetopatía diabética (complicaciones secundarias a un estado persistente de hiperinsulinismo fetal) empeorara, incluso si los niveles circulantes de glucosa en el feto se redujeran. Sin embargo, el estudio de un modelo humano de transferencia placentaria de antidiabéticos orales publicado por Elliott et al. en 1994(12) demostró una mínima transferencia placentaria de glibenclamida, así como un mayor transporte de glipizida y, en particular, de clorpropamida y tolbutamida de la madre al feto. Lo más destacable de este estudio es que la gliburida o glibenclamida no pudo ser detectada en sangre del cordón umbilical en los hijos cuyas madres tomaron este medicamento, como también confirma un ensayo aleatorio publicado por Langer en el año 2000. La razón de por qué la glibenclamida no cruzaría la barrera placentaria fue postulada por Koren, quien sugiere un modelo en el cual la glibenclamida no cruza esta barrera porque presenta una alta unión a proteínas plasmáticas como la albúmina (99,8%), siendo esta característica constante aún en situaciones experimentales en las que los niveles plasmáticos del fármaco superan 10 veces el nivel terapéutico. Por otra parte, la vida media reducida de este fármaco (4 h) y su rápida eliminación (1,3 ±0,5 mL/kg/min) también juegan a favor de su escaso paso transplacentario. Dra. Sánchez Ruiz / Dr. Barranco Armenteros - 13 - Clase de Residentes 2011 Actualización en el tratamiento de la diabetes gestacional El estudio de Langer mencionado en el párrafo anterior incluyó a 404 mujeres que fueron distribuidas en forma aleatoria entre las 11 y 33 semanas de embarazo, para comparar la eficacia de la glibenclamida y la insulina en el manejo de la DG. El 82% de las mujeres tratadas con glibenclamida y el 88% de las mujeres tratadas con insulina lograron un control metabólico satisfactorio. Sólo ocho mujeres (4%) en tratamiento con glibenclamida no lograron un buen manejo metabólico, necesitando combinar el uso de insulina, aun con dosis máxima de este fármaco (20 mg/día). Sin embargo, el desarrollo de hipoglucemias (<40 mg/dl) fue más frecuente en el grupo tratado con insulina (41 v/s 4; p= 0,03). Entre estos grupos no se encontraron diferencias significativas en cuanto a resultado perinatal, vía de parto, incidencia de preeclampsia, frecuencia de macrosomía y mortalidad neonatal. Otro estudio publicado por Kremer en 2004 reafirma la seguridad y efectividad de la glibenclamida, concluyendo que 81% (IC 95%; 76,4-85,6) de las diabéticas gestacionales tratadas con este fármaco alcanzaron un adecuado control metabólico sin presentar riesgos teratogénicos ni metabólicos en el neonato, con sólo 1% de abandono de la terapia por efectos secundarios. Sin embargo, el 19% de los hijos de las madres tratadas presentaron macrosomía al nacer. Posteriormente (en 2005), se realizó un estudio retrospectivo(13) sobre un total de 504 pacientes refractarias al tratamiento dietético, donde 236 recibieron glibenclamida y 268 insulina, concluyendo que la glibenclamida sería más efectiva en el logro de las metas metabólicas que la insulinoterapia (86% vs. 63%; p <0,001), sin embargo, encontraron en el grupo tratado con glibenclamida una mayor incidencia de preeclampsia (12% vs. 6%; p =0,02), y una mayor necesidad de fototerapia en los hijos de aquellas madres tratadas con este fármaco (9% vs. 5%; p <0,05); sin hallar diferencias significativas del peso al nacer entre ambos grupos. No hay información disponible sobre nateglinida, el prospecto lo incluye dentro de la categoría C de la FDA, pero añade: "No hay estudios controlados adecuados en mujeres embarazadas, por lo que Starlix no debe usarse durante el embarazo”. Dra. Sánchez Ruiz / Dr. Barranco Armenteros - 14 - Clase de Residentes 2011 Actualización en el tratamiento de la diabetes gestacional Para repaglinida, el prospecto dice que ”Prandin debe utilizarse durante el embarazo sólo si es claramente necesario”. Teniendo en cuenta los datos disponibles, gliburida parece ser el mejor candidato de entre los secretagogos frente a la insulina para su uso durante el embarazo, ya que cruza la placenta poco o nada en absoluto y aporta beneficios directamente a la madre, y al feto en forma indirecta. 2) Sensibilizadores de la insulina Hay dos grandes tipos de sensibilizadores de insulina: biguanidas y tiazolidinedionas. Las biguanidas mejoran la acción de la insulina, sensibilizando a los tejidos periféricos a la acción de la misma y también suprimiendo la producción hepática de glucosa. Como inconveniente, sólo funcionan cuando la insulina está presente; y como principal ventaja, no estimulan la secreción de insulina; y, por tanto, no causan episodios de hipoglucemia. Fenformina fue la biguanida original, pero fue retirada del mercado en la década de 1960 debido a que se informaron casos de acidosis láctica fatal. La metformina (Glucophage®) es la única biguanida actualmente disponible en el mercado; ha demostrado ser bastante más segura que su predecesora, con una incidencia de acidosis de tan sólo 0,03/1000 pacientes /año. La metformina es una molécula relativamente pequeña, y sí que cruza la placenta; por tanto, cabe esperarse que también ejerza su acción sobre el feto. Es un fármaco categoría B (puede administrarse en el embarazo; aunque sólo hay estudios de seguridad en animales, no en poblaciones humanas). Algunos estudios que evalúan el paso transplacentario de metformina sugieren que cantidades significativas de metformina pueden atravesar la placenta, con concentraciones fetales aproximadamente en la mitad a las concentraciones maternas. Existen sólo algunos estudios retrospectivos sobre el uso de metformina en el embarazo que indican resultados controvertidos, uno de ellos refiere que su uso durante la segunda mitad del embarazo estaría asociado a un incremento de la prevalencia de preeclampsia y a una alta mortalidad perinatal. Más recientemente, Hughes concluye, en una muestra de 214 pacientes, que Dra. Sánchez Ruiz / Dr. Barranco Armenteros - 15 - Clase de Residentes 2011 Actualización en el tratamiento de la diabetes gestacional las diabéticas gestacionales tratadas con metformina versus los controles (tratados con insulina) no presentaron diferencias significativas en el riesgo de presentar mal resultado perinatal. Estas controversias se aclararon casi totalmente con la publicación en 2008 de un estudio multicéntrico(14) en el que se concluye que la metformina sola o suplementada con insulina no está asociada a un aumento de las complicaciones perinatales comparada con el uso de la insulina sola; que además pospone la indicación de insulinoterapia, disminuye la dosis de insulina diaria indicada y es preferida por parte de las gestantes cuando se les da a elegir entre ambas terapias. Esta estudio avaló a la guía NICE (National Institute for Health and Clinical Excellence) a sugerir en el 2008 el uso de metformina como tratamiento alternativo o complementario a la insulinoterapia. Las tiazolidinedionas mejoran la sensibilidad de los tejidos periféricos a la acción de la insulina, por actuar como agonistas selectivos de receptores de la insulina localizados en el núcleo celular (receptor PPARγ) El aumento de peso es común con estos fármacos y parece ser dosis y tiempo dependiente. Troglitazona fue la tiazolidinediona original, pero fue retirada del mercado en 2000 debido a que aproximadamente un 2% de los pacientes tuvieron que suspender la medicación debido a su efecto hepatotóxico, llegando a producirse incluso un caso de muerte. Actualmente hay dos tiazolidinedionas en el mercado: la rosiglitazona (Avandia ®) y pioglitazona (Actos ®). Estos medicamentos son menos hepatotóxicos que troglitazona, pero los pacientes todavía requieren para su seguimiento de la realización de pruebas de función hepática. No hay datos controlados disponibles en el embarazo, y un estudio informó que la rosiglitazona cruza la placenta durante el embarazo temprano (en torno a 10-12 semanas), con niveles medidos en tejido fetal de aproximadamente la mitad de los niveles del suero materno. Por todo esto, para avalar el uso de las tiazolidinedionas durante el embarazo lo mejor sería esperar a la disponibilidad de más datos. Dra. Sánchez Ruiz / Dr. Barranco Armenteros - 16 - Clase de Residentes 2011 Actualización en el tratamiento de la diabetes gestacional 3) Inhibidores de la α-glucosidasa Los inhibidores de la α-glucosidasa inhiben la absorción de azúcares en el tracto gastrointestinal superior, disminuyendo así la glucemia pospandrial. Sus principales efectos secundarios son gastrointestinales, en particular la flatulencia y borborigmos. Estos medicamentos NO dependen de la presencia de insulina endógena. En este momento hay dos preparados disponibles: miglitol (Glyset ®) y acarbosa (Precose ®). Aunque no hay datos disponibles relativos al paso de la placenta, miglitol es muy absorbido por el tracto gastrointestinal, mientras que la acarbosa es mínimamente absorbida, por lo que, en principio, el último fármaco parece ser preferible en el embarazo. Sin embargo, ha habido informes de elevaciones transitorias en los niveles de transaminasas en los individuos tratados con acarbosa, y se ha publicado algún caso de hepatitis fulminante con resultado de muerte. En una revisión de la literatura científica acerca del uso de acarbosa en la diabetes gestacional sólo se han encontrado dos estudios; el primero fue una serie de casos de seis pacientes con diabetes gestacional tratadas con 50mg. de acarbosa tres veces al día con las comidas; en estas seis pacientes, los niveles de glucosa se normalizaron, y los seis recién nacidos fueron aparentemente normales; sin embargo, todas las madres manifestaron molestias gastrointestinales. Se han publicado los resultados preliminares de un ensayo aleatorio que se está realizando actualmente para comparar acarbosa con insulina en 91 mujeres con diabetes gestacional; el control de la glucemia en ambos grupos fue similar, y sólo el 6% de los pacientes tratados con acarbosa requirieron insulina. Los efectos secundarios gastrointestinales siguen siendo comunes también en este ensayo. Sabemos que la acarbosa es mínimamente absorbida, por lo que su paso transplacentario no debería ser un problema; y a cambio produce un beneficio para la madre, principalmente en el control de la glucemia pospandrial. Por todos estos datos, la acarbosa parece un medicamento prometedor en el tratamiento de la diabetes gestacional. Dra. Sánchez Ruiz / Dr. Barranco Armenteros - 17 - Clase de Residentes 2011 Actualización en el tratamiento de la diabetes gestacional 4) Exenatida La exenatida (Byetta ®) es un péptido similar al glucagón (GLP-1) que ha sido aprobado recientemente por la FDA para la terapia adyuvante en pacientes con diabetes tipo 2 que no han sido óptimamente controlados con metformina. Se trata de un análogo de la incretina y potencia la secreción de insulina, mientras que inhibe la secreción de glucagón y ralentiza el vaciado gástrico; asimismo, promueve la saciedad. El medicamento se administra mediante una inyección subcutánea, generalmente de forma concomitante con una sulfonilurea o metformina. A pesar de que tiene un efecto modesto en la reducción de los niveles de glucosa en ayunas, reduce notablemente la glucosa pospandrial. Es un polipéptido con un peso molecular elevado, por lo que apenas atraviesa la placenta; estudios de perfusión placentaria detectaron niveles mínimos en el lado fetal (la relación entre la concentración materna y la fetal es 1 / 0,017). No hay datos disponibles sobre el uso de exenatida en el embarazo, y el hecho de que deba ser inyectada por vía subcutánea, probablemente limitará el interés. - CONCLUSIONES - 1) La diabetes gestacional presenta una prevalencia actual en España en torno al 8,2%, porcentaje que va en aumento debido al incremento en la obesidad y la edad materna. 2) Como se deriva de las conclusiones del estudio HAPO, la relación de la glucemia materna con la morbilidad neonatal es continua. 3) La recomendación diagnóstica actual del GEDE es mantener los criterios del NDDG: cribado mediante test de O´Sullivan y confirmación mediante TTOG. 4) Se ha demostrado que el tratamiento y consecuente control endocrinológico de la diabetes gestacional mejora los resultados perinatales. Dra. Sánchez Ruiz / Dr. Barranco Armenteros - 18 - Clase de Residentes 2011 Actualización en el tratamiento de la diabetes gestacional 5) La dieta es la primera estrategia de tratamiento en la diabetes gestacional. No existen datos suficientes para recomendar o desaconsejar la realización de ejercicio en las mujeres con DG. 6) La insulina es el fármaco de elección en el tratamiento de la diabetes durante la gestación. 7) Aunque la administración de análogos rápidos de insulina es segura, no existe indicación preferente de análogos de insulina durante la gestación frente a insulina humana. No se recomienda la utilización de análogos de acción retardada en la gestación. 8) La experiencia actual con antidiabéticos orales plantea una posible alternativa a la insulinización: • Los datos disponibles permiten la utilización de un secretagogo de la insulina, la gliburida, en el tratamiento de la diabetes gestacional (sobre todo apoyados en su casi nulo paso transplacentario). • La metformina debe esperar a la publicación de más estudios de seguridad en el feto para ser indicada en el tratamiento de la diabetes gestacional, ya que los niveles fetales son aproximadamente la mitad de los niveles maternos. • La acarbosa puede ser un fármaco útil en el tratamiento de la diabetes gestacional si los datos preliminares publicados en un ensayo aleatorio se confirman en el informe final y, si el efecto secundario de los trastornos gastrointestinales se consigue minimizar. • Dada la evidencia disponible sobre la transferencia placentaria, y la falta de datos sobre el embarazo, las tiazolidinedionas no deben utilizarse hasta que no haya más información disponible. • Los análogos de la incretina (exenatida) todavía no han aportado datos prometedores para su uso en la diabetes gestacional. Dra. Sánchez Ruiz / Dr. Barranco Armenteros - 19 - Clase de Residentes 2011 Actualización en el tratamiento de la diabetes gestacional BIBLIOGRAFÍA 1. Metzger BE, Buchanan TA, Coustan DR et al. Summary and recommendations of the Fifth Internacional Workshop-Conference on Gestational Diabetes Mellitus. Diabetes Care. 2007; 30:251 – 60. 2. Ricart W, Lopez J, Mozas J et al. Spanish group for the study of the impact of Carpenter and Coustan GDM thresholds. Potential impact of American Diabetes Asociation (2000) criteria for diagnosis of gestational diabetes mellitus in Spain. Diabetología. 2005; 48:113541. 3. O´Sullivan JB. Mahan CM. Criteria for the oral glucose tolerance test in pregnancy. Diabetes. 1964;13.278-85. 4. Carpenter MW, Coustan DR. Criteria for screening tests for gestational diabetes. Am J Obstet Gynecol. 1982;144:768-73. 5. Sermer M, Naylor CD, Farine D et al. The Toronto Tri – Hospital Gestational Diabetes Project. A preliminary review. Diabetes Care. 1998;21:B161-7. 6. The HAPO Study Cooperative Research Group. Hyperglycemia and pregnancy outcomes. N Engl J Med. 2008;358:1991-2002. 7. Manzanares S. Guía de práctica clínica: Diabetes y embarazo. Servicio de Obstetricia y Ginecología. Hospital Virgen de las Nieves. 2003. 8. Crowther CA, Hiller JE, Moss JR, for the Australian Carbohydrate intolerance Study in Pregnant Women (ACHOIS) Trial Group. Effect of treatment of gestational diabetes mellitus on pregnancy outcomes. N Engl J Med. 2005;352:2477-2486. 9. Landon MB, Spong CY, Thom E, et al. A multicenter, randomized trial of treatment for mild gestational diabetes. N Engl J Med 2009;361:1339–48. 10. Di Cianni, Volpe L, Ghio A et al. Maternal metabolic control and perinatal outcome in women with gestational diabetes mellitus treated Dra. Sánchez Ruiz / Dr. Barranco Armenteros - 20 - Clase de Residentes 2011 Actualización en el tratamiento de la diabetes gestacional with lispro or aspart insulin: comparison with regular insuline. Diabetes Care. 2007;30:e11. 11. Price N, Bartlett C, Gillmer M. Use of insulin glargine during pregnancy: a case-control pilot study. BJOG. 2007;114:453-57. 12. Elliott BD, Schenker S, Langer O, Johnson R, Prihoda T. Comparative placental transport of oral hypoglycemic agents in humans: a model of human placental drug transfer. Am J Obstet Gynecol. 1994 Sep;171(3):653-60. 13. Jacobson GF, Ramos GA, Ching JY, Kirby RS, Ferrara A, Field DR. Comparison of glyburide and insulin for the management of gestational diabetes in a large managed care organization. Am J Obstet Gynecol 2005; 193: 118-24. 14. Rowan JA, Hague W, Gao W, Battin M, Moore P. Metformin versus Insulin for the treatment of gestational diabetes. N Engl J Med 2008; 358: 2003-15. Dra. Sánchez Ruiz / Dr. Barranco Armenteros - 21 - Clase de Residentes 2011 Actualización en el tratamiento de la diabetes gestacional ANEXO 1: Dra. Sánchez Ruiz / Dr. Barranco Armenteros - 22 -