Difteria
Anuncio

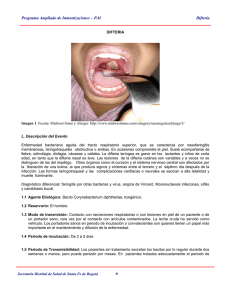
ESCUELA DE ENFERMERIA CRUZ ROJA DELEGACIÓN NAUCALPAN ESTUDIOS INCORPORADOS A LA S.E.P. CLAVE: MSP1557.114 FUNDAMENTOS DE ENFERMERÍA DIFTERIA Naucalpan de Juárez a 11 del mes Diciembre 2006 INDICE INTRODUCCIÓN..............................................................................3 − 4 ANTECEDENTES GENERALES...................................................................................4 − 6 AGENTE INFECCIOSO........................................................................6 − 7 HUÉSPED E INMUNIDAD....................................................................................7 −8 EPIDEMIOLOGÍA......................................................................... ...8 − 10 CLÍNICA.....................................................................................10 − 13 DIAGNÓSTICO..............................................................................14 − 16 MECANISMOS DE CONTROL...................................................................................16 − 18 TRATAMIENTO.............................................................................19 − 21 CUESTIONARIO ANEXO..22 −23 INTRODUCCIÓN La Difteria es una enfermedad infecto−contagiosa reemergente en gran parte del mundo. Fue causante de gigantescos brotes epidémicos y considerada dentro de las primeras causas de notificación por morbilidad infecciosa hasta mediados del presente siglo. La introducción de la antitoxina diftérica se tradujo en una violenta caída en las tasas de incidencia y letalidad, logrando ser controlada e incluso eliminada por décadas en algunos países. Hoy ha vuelto a ser un problema para la salud pública, aunque su perfil ha cambiado, desplazándose a edades mayores y con prevalencia de cepas menos toxigénicas. Constituye una amenaza mundial, dado el inmenso volumen de susceptibles existentes en todos los continentes y una no despreciable letalidad − entre un 5 a 10% − a pesar de tener un tratamiento oportuno. La limitada duración de la vacuna y la disminución del agente natural circulante ha resultado una limitante en la mantención de la inmunidad efectiva. Se ha concentrado en edades medias de la vida una cohorte especialmente vulnerable, producida durante la transición temporal de las curvas de inmunoprotección natural y adquirida por vacuna, suposición que es apoyada por el desplazamiento en el promedio de edades de los últimos casos presentados (adolescentes y adultos jóvenes), hecho que ocurre en Europa, Norteamérica y también en Chile. 1 Resulta así imprescindible la elaboración de estrategias oportunas para lograr mantener o mejorar la vulnerabilidad a brotes epidémicos por enfermedades ya controladas. El gran número de susceptibles probables existentes hoy en Chile se concentra en bolsones etáreos con niveles inmunológicos inadecuados, cuyo perfil es preciso conocer. Este dato es factible de obtener a través de censos serológicos que permitan una mejor aproximación a la realidad y que aporten información básica para la intervención oportuna en este tipo de enfermedades. La coexistencia de condiciones epidemiológicas particulares en nuestro territorio presenta un escenario óptimo donde plantearse como meta cercana y factible la erradicación de esta patología; algunas razones que avalan esta aseveración son, entre otras, que el agente responsable puede considerarse de baja agresividad, su patrón de sensibilidad antibiótica no ha sufrido mayores variaciones en el tiempo, supone baja circulación de cepa salvaje, se mantienen altas las coberturas de vacunación y se tiene un movimiento migratorio que, si bien ha ido aumentando, es aún despreciable para los efectos del control de ésta patología. Considerar la pertinencia de refuerzos en forma regular y programática al o los grupos vulnerables determinados en instancias como las recién sugeridas, o plantear la pertinencia de campañas dirigidas a estos grupos, representa un costo para el país extraordinariamente bajo, dado que existe una vacuna efectiva, bastante estable, que no es restrictiva a ningún grupo etáreo, que no tiene contraindicaciones importantes y que es además muy barata; estrategias de intervención como éstas se perfilan compatibles con la visión actual de una epidemiología activa y resolutiva. ANTECEDENTES GENERALES La difteria es una enfermedad cuya existencia se conoce por referencias que se remontan a los tiempos hipocráticos como epidemias de malestar faríngeo. Se caracterizó por ser de amplia distribución geográfica, hiperendémica, con estacionalidad marcada, cuyo aumento se produce en períodos de otoño−invierno y cuyo grupo etáreo predominantemente afectado eran los menores de 15 años. Desde el siglo XVI hasta principios del XIX se presentó con oscilaciones epidémicas de elevada letalidad, cada 25 años aproximadamente. La introducción de la antitoxina diftérica desarrollada en los años 20', industrializada en los 30´ y usada masivamente entre los 40' y 50' fue la intervención de mayor impacto realizada en la historia del control de esta enfermedad. Sin embargo, esta tendencia decreciente de la morbimortalidad se vio interrumpida en la época de post−guerra debido a brotes epidémicos sufridos a consecuencia del colapso producido por la misma. La difteria es una de las seis enfermedades inmunoprevenibles controladas a nivel mundial por del Programa Ampliado de Inmunizaciones, cuyos frutos comenzaron a apreciarse a mediados del presente siglo en la medida que los programas fueron siendo sistemáticos, las coberturas se acercaron al 100% y se definió la necesidad de un número mínimo de dosis adecuadas así como de refuerzos para alcanzar niveles útiles de anticuerpos en la población. Este hecho permitió su control y/o erradicación en grandes áreas geográficas del planeta. Hoy, sin embargo, es considerada una enfermedad reemergente. Breve cronología histórica de científicos que contribuyeron al conocimiento de esta enfermedad. .− Bretonneau: Individualiza la enfermedad por 1ª vez a principios del siglo XIX, describe sus características específicas y le asigna un nombre (1821). .− Plebes: Describe la existencia de microorganismos (cocos en cadenas y bacilos) al interior de las membranas (1883). .−Löeffler: Aisla el bacilo diftérico en un cultivo puro, logra reproducir la enfermedad en animales de 2 experimentación y demuestra la existencia de portadores asintomáticos. Postula la producción de una exotoxina (1884). .− Roux y Yersin: Demuestran que filtrados libres de bacilos diftéricos inducen muerte en animales de experimentación. Postulado de la exotoxina de Loeffler (1888 − 1894). .− Von Behring: Demuestra que el antisuero contra la toxina diftérica protege de la muerte a animales infectados. .− Shick: Describe una reacción local en la piel que puede ser de valor predictivo para medir susceptibilidad a la infección (1913). .− Ramón: Descubre que la formalina y el calor anulan la acción patógena de la toxina pero no alteran su capacidad inmunogénica (1923). .− Freeman, Groman, Barksdale y otros: Demuestran la existencia de un fago al interior del microorganismo que es responsable de producir la toxina (principios de los 50`). Algunas caracteristicas de la enfermedad: · La recuperación de un cuadro clínico no siempre deja inmunidad definitiva. · Es frecuente adquirir inmunidad efectiva por infecciones inaparentes. · El uso de la antitoxina protege de desarrollar la enfermedad pero no de la infección nasofaringea. · Una vez que la toxina entra a la célula su efecto no puede neutralizarse o revertirse · El tratamiento no asegura erradicación del agente. · El huésped puede presentar recaídas frente a la reexposición del agente si ha sido tratado tempranamente con antibióticos, pues no se alcanzan niveles de seroprotección útiles en períodos muy cortos de exposición. · El huésped puede ser recolonizado en el tiempo. · Aún con tratamiento, existe una tasa de letalidad del 5 a 10%. AGENTE INFECCIOSO CORYNEBACTERIUM DIPHTHERIA: Microorganismo unicelular Procariote, que pertenece al grupo de las corinebacterias cuyo nombre, de raíz griega, significa piel de cuero, en remembranza de la membrana que aparece en las zonas afectadas por dicha enfermedad y que le da un sello característico. Morfología: Bacilo de 0.5 a1 um de diámetro por algunos um de largo, que presenta dilataciones irregulares características en uno de sus polos lo que le confiere un aspecto de maza, clava o letras chinas. Clasificación: El Corynebacterium diphtheriae es un bacilo Gram positivo (+), no encapsulado, no esporulado, pleomórfico e inmóvil, que crece en condiciones ambientales de calor seco. Se desarrolla in vitro en un medio diseñado por Löeffler que consiste en suero coagulado al calor (75%) y caldo (25%). 0tra alternativa la constituyen los medios que contienen telurito de potasio, que presentan 2 ventajas comparativas: inhibeN flora comensal bucofaringea e identificaN crecimiento de cepas de C. diphtheriae por su color negro−grisaceo debido al telurito reducido, su crecimiento es aeróbico, produce ácido pero no gas. 3 Biotipos: La mayoría de los autores coinciden que el biotipo Mitis se asocia a cuadros más leves, Intermedius y Gravis se asocian a cuadros de mediana o mayor complejidad. La contención en su interior de un fago b−lisogénico que codifica el gen tox (productor de la exotoxina), diferencia al bacilo en cepas toxigénicas y no toxigénicas. Las cepas no toxigénicas rara vez producen lesiones locales. La toxina es una proteina termolábil de alto peso molecular, cuya dosis letal es de 0,1 ug/kg de peso(27); consta de dos porciones: una B responsable de la adhesión a los receptores de membrana citoplasmática y una A que la traspasa y es la responsable de causar el daño mediante el bloqueo de la síntesis enzimática, que lleva a la muerte celular. Sensibilidad antibiótica: su virulencia es baja, el patrón de sensibilidad antibiótica no se ha modificado mayormente en el tiempo. Fisiopatología: La toxina producida por los bacilos es absorbida del interior de la lesión local y se distribuye vía sanguínea a otros órganos. La exotoxina induce reacciones sistémicas, como es la estimulación de la respuesta inmune (hiperplasia del retículo endotelial, ganglios linfáticos, bazo, etc.) y lesiones selectivas de tipo degenerativo que pueden llegar a la necrosis, en ciertos órganos blanco como miocardio, riñón, hígado, suprarrenales y tejido nervioso,. HUÉSPED El único huésped natural es el hombre. En forma artificial, algunos animales de experimentación pueden ser afectados por este microorganismo. Tipo de respuesta: La respuesta inmune humoral es principalmente de tipo Ig−G, cuyo nivel útil sanguíneo se estima entre 0.01U.I./ml y 0.09 U.I./ml3 (algunos estudios in vitro postulan niveles útiles de protección de 0.1U.I./ml.). No se debe olvidar que otros determinantes, como el estado inmunitario del huesped y la virulencia del agente, influyen en la aparición de casos en personas con niveles circulantes considerados protectores. La duración temporal de estos anticuerpos plantea la necesidad de someter al huésped a refuerzos naturales o artificiales. Cada 10 años se estima un tiempo adecuado para comunidades donde no existe el refuerzo natural. · inmunidad pasiva: En el ser humano, anticuerpos protectores pasan vía transplacentaria de madre a hijo, con una duración aproximada de 5 meses. · inmunidad activa: Producida por el sistema inmune como respuesta a la inoculación artificial por vacuna. VACUNA Tipo de vacuna usada en chile · Vacuna en solución · Presentación: frasco de 10 dosis. · Contiene toxoide de Corynebacterium Diphtheriae y Clostridium Tetanii, junto con microorganismos muertos de Bordetella · Pertussis (DPT). · Costo aproximado de 35 pesos por dosis. 4 Manejo de vacuna: · Debe mantenerse refrigerada entre +4 y +8°C · El frasco abierto no debe ser usado por más de 5 días (el remanente debe desecharse). · Administración vía subcutánea (sobre el deltoides). · Dosis 0,5 cc. · Nunca debe congelarse, porque pierde su efectividad. · Reacciones adversas: en el lugar de la inyección, eritema, dolor yedema, en algunos casos fiebre. Ocasionalmente, el componente Pertussis puede dar complicaciones de tipo neurológico. · N° de dosis efectivo: habitualmente 3 dosis de toxoides en la serie primaria1 · Intervalos de administración: idealmente de 4 a 6 semanas. En Chile se aplica serie primaria de 3 dosis cada 2 meses. EPIDEMIOLOGÍA Reservorio: Sólo el ser humano. Mecanismo de transmisión: Contacto directo con paciente o portador a través de gotas de saliva, estornudo, fomites, piel. Contacto indirecto con elementos contaminados (raro) y se ha descrito la leche cruda como un vehículo efectivo. Periodo de incubación: 2 a 5 días en promedio. Periodo de transmisibilidad: generalmente alrededor de 2 semanas, raramente hasta 4 semanas. Dura mientras los bacilos viven en las lesiones o secreciones, las que rápidamente quedan estériles bajo la acción de antibióticos. Perfil de comportamiento: Variación estacional marcada, excepto en países tropicales, con aumentos en periódos de otoño−invierno. Considerada una patología infecciosa de mediana contagiosidad, sin distribución preferencial por sexo, predomina en la infancia en países subdesarrollados. En países desarrollados y en vías de serlo, la edad de presentación de los casos se desplaza a niños mayores, adolescentes y adultos jóvenes. Situacion mundial: Una rápida visión continental de la situación puede resumirse del siguiente modo: · AFRICA: Cifras de con tendencias estables por tardía introducción de la vacuna y por bajas coberturas que no han manifestado impacto en los indicadores. · ASIA : Asia oriental tiene una leve tendencia a la disminución. Estuvo erradicada en algunos países por algunas décadas antes de su reaparición. · EUROPA: Fue una de las principales causas de morbilidad y mortalidad antes del uso masivo de vacuna, hecho que disminuyó drásticamente la incidencia y la letalidad, logrando controlar y eliminar la enfermedad en varios países por largos años. En 1980, el 1% del total de casos en el mundo ocurría en Europa, sin embargo en 1994 más del 90% pertenecía a ese continente1. Su reemergencia es debida a brotes, especialmente a expensas de países de Europa Oriental (14 de los 15 países). En 1994 se declara emergencia 5 sanitaria internacional ante el brote epidémico de difteria de los años 90−94' ocurrido en los nuevos Estados Independientes, propiciándose la formación de un comité internacional para su control.2 En 1994 hubo 47.802 casos y 1.746 muertes, especialmente en aquellas zonas geográficas donde se reunieron una serie de condicionantes económico−sociales que favorecieron la aparición de grandes epidemias de difícil control como son: concentración de población con alta movilidad migratoria, coberturas de vacunación con caídas importantes y/o mantención de niveles oscilantes (dificultades en el abastecimiento y en el manejo de la cadena de frío), vacunación con dosis reducidas de Dt (menor a la indicación de dosis útil recomendada) y caída en los niveles de inmunocompetencia, especialmente en grupos de población adulta. · AMÉRICA: En las Américas como conjunto, ha disminuido. Algunos países actualmente no presentan casos. Su morbilidad y mortalidad ha descendido drásticamente en todos ellos (se sabe de brotes aislados, como los de Ecuador). A pesar que se estima un pequeño porcentaje de subnotificación, se observa una curva en descenso de alrededor de 7 mil a menos de 1 mil casos notificados en el período 78−92' para Latinoamérica en su conjunto con coberturas, que en igual periodo, muestran un ascenso de menor pendiente (bordean el 80% durante el 1er trienio de 1990). En el plan de salud decenal para las Américas se fijó como meta para el decenio 1971−1980 reducir la morbilidad a 1 x 100.000 hbts Evolucion del perfil en el tiempo : · Pierde su marcada variación estacional a expensas de los períodos de otoño invierno . · Desplazamiento a edades mayores. · Permanece sin variaciones significativas por sexo. · Paso de enfermedad endémica a esporádica. · Mantención de formas clínicas respiratorias. · Disminución marcada de la incidencia y en menor medida de la letalidad. CLÍNICA a. CORYNEBACTERIUM DIFHTHERIAE Las infecciones asintomáticas superan las sintómaticas. Signos y síntomas asociados a su presentación local. · Determinados principalmente por alteraciones anatómicas de los órganos comprometidos (ej: obstrucción mecánica de lúmenes). · Las localizaciones más frecuentes son el tracto respiratorio y la piel. Signos y síntomas de presentación sistémica. · Determinados por alteraciones funcionales de los órganos afectados. · Mediado por la diseminación de la toxina diftérica, llevada por el torrente sanguíneo a sitios distantes de su localización original, y cuyos principales órganos blanco son corazón, tejido nervioso y riñón. I. CLINICA LOCAL 6 APARATO RESPIRATORIO: Fosa nasal: autolimitado, generalmente leve. Presenta una secreción serosanguinolenta o seropurulenta asociado a la aparición de membrana diftérica ubicada principalmente en tabique nasal y cornetes que puede o no presentarse con lesiones erosivas de narinas externas y labio superior. Pueden existir portadores crónicos. Faringe: constituye la localización más común dentro de los cuadros clínicos: La aparición de membranas adherentes sobre una mucosa friable en la cavidad bucofaringea en un inicio blanquecina y luego grisácea, se enmarca en un cuadro febril de inicio brusco con compromiso del estado general variable, dependiendo si el serotipo es o no toxigénico. La extensión de la membrana se correlaciona en general con la severidad de los síntomas. Existe una marcada halitosis, son muy frecuentes las adenopatías cervicales y la tumefacción de tejidos blandos pueden dar un aspecto de cuello de buey. Diagnostico diferencial: Faringoamigdalitis virales (herpes, adenovirus), o bacterianas por otros gérmenes piógenos (especialmente estreptococo), mononucleosis, candidiasis , sífilis, etc.. Laringeo: Por extensión desde faringe o por localización inicial, con signología de cuerdas vocales como afonía, disfonía, estridor laringeo y tos metálica. Puede ser de riesgo vital cuando se produce laringitis obstructiva. Traqueobronquial: El edema y las membranas pueden contribuir a obstruir estos lúmenes de pequeño diámetro, especialmente en niños pequeños, produciendo dificultad respiratoria. Se observa con frecuencia: tiraje intercostal y supraclavicular, cianosis peribucal, del lóbulo de la oreja, etc. (expresión en el deterioro de la oxigenación tisular), y uso de musculatura accesoria (compensatoria por tiempos cortos, que llega rápidamente al agotamiento muscular y al paro respiratorio). PIEL: El bacilo no penetra la piel intacta, invade heridas, quemaduras o abrasiones. Se puede encontrar presente principalmente en zonas tropicales (llagas de la jungla), pero su incidencia también se reporta en países desarrollados como Estados Unidos, donde es frecuentemente encontrado en grupos marginales (pordioseros que viven en las calles). Es más común en extremidades pero también puede existir en otros sitios e incluso en la mucosa perianal. Su presentación, descrita clásicamente en la antiguedad como úlceras de bordes netos, redondas, en sacabocados, de 0.5 a varios cm. de diámetro, en un inicio cubierta con una membrana amarillo−grisacea o café−grisacea que se remueve fácilmente quedando con una base hemorrágica que se seca rápidamente y se cubre con otra membrana de fondo grisáceo, se presenta hoy con baja frecuencia. En países tropicales se pueden ver lesiones similares a las clásicas o con variaciones morfológicas que permiten la orientación diagnóstica. En países desarrollados se presenta como úlceras crónicas no cicatrizantes, con membranas grisáceas o amarillentas mezcladas con otras signologías propias del estreptococo o estafilococo, con los cuales suele asociarse. Se manifiesta como un cuadro indoloro, poco progresivo y de escasa gravedad, rara vez genera cuadros sistémicos (cultivos de cepas mayoritariamente no toxigénicas). La infección de piel logra estimulación de niveles séricos protectores similares a los producidos con vacunación, sin embargo, por otra parte constituye un reservorio importante durante periodos epidémicos, postulándose además que su transmisibilidad es más efectiva que la respiratoria. Diagnóstico diferencial: Clínicamente suele confundirse con psoriasis, eccema y piodermias, 7 OTROS: Oído medio, conjuntivas, vejiga, uretra, vagina y pene han sido descritos como otras localizaciones poco frecuentes del microorganismo. II. SINTOMATOLOGIA SISTEMICAS: CARDIACAS: Miocarditis con o sin insuficiencia cardíaca, trastornos del ritmo cardíaco son también frecuentes, especialmente las disociaciones y los bloqueos aurículoventriculares. Los hallazgos a la auscultación y al electrocardiograma dependerán de cuál es la etiología de base de la complicación. Pueden asociarse a AVE (accidente vascular encefálico) por trombos auriculares generados durante la miocarditis o arritmia lo que se considera bastante raro. SISTEMA NERVIOSO: Parálisis del velo del paladar, nervios oculares (motor ocular común y externo), rara vez parálisis diafragmática, disfunción de nervios faciales o laríngeos, neuritis periféricas y defectos motores progresivos de extremidades que se extienden de proximal a distal. Suelen aparecer en períodos más o menos definidos durante la evolución de la enfermedad y su recuperación en forma espontanea es la regla. RIÑÓN: Degeneraciones y lesiones en grado diverso del epitelio renal no tienen un patrón especifico. Presenta alteraciones a nivel túbulo intersticial no supurativas. Son frecuentes la cilindruria y proteinuria, oliguria, hipertensión arterial y edema asociado. b. OTRAS CORYNEBACTERIAS Denominadas comúnmente difteroides, son habitantes normales de las mucosas respiratorias, urinaria, genital y conjuntival, pueden convertirse en oportunistas en inmunodeprimidos: Difteroides anaerobios habitantes de la piel como el Propionibacterium acnes contribuye a la patogenia del acné, y Corynebacterium minutissimun causa el eritrasma; Corynebacterium vaginale (llamado hoy gardnerella vaginale) puede producir vaginitis. DIAGNÓSTICO Debe ser presuntivo, por su implicancia en el curso evolutivo y pronostico. A mayor oportunidad mayor resolutividad La forma clínica típica es suficiente para presunción diagnóstica pero no basta, otras patologías tienen pseudomembranas y patologías diftéricas pueden no tenerla. Leucocitosis >de 25000 se asocia con mayor riesgo de complicaciones . CASO SOSPECHOSO: Paciente que presenta una enfermedad aguda de las amígdalas , faringe, nariz y se caracteriza por una o varias placas grisáceas adherentes confluentes e invasoras, con una zona inflamatoria circundante de color rojo mate, dolor de garganta, aumento de volumen del cuello, fiebre, cefalea, y grado variable de compromiso del estado general. La enfermedad puede afectar otras localizaciones como mucosas y piel. CASO CONFIRMADO : Caso sospechoso que además : 8 1.− cuenta con laboratorio (cultivo bacteriano o serología), y/o 2.− nexo epidemiológico ALGUNAS TECNICAS DIAGNOSTICAS − FROTIS: Tinción de Gram o Tinción con azul de metileno alcalino da un 75−80% de positividad en personal adiestrado. − CULTIVOS: Gelosa−Sangre (eliminar posible estreptococo beta−hemolítico) Medio de Loefler (desarrollo 12−18 has.). Gelosa−Sangre−Telurito ( desarrollo 36−48 hrs). Batería cultivada a 37ºC − CULTIVO DE VIRULENCIA: (pruebas de toxigenicidad). A) in vivo : 4 cc. cultivo emulsificado vía subcutánea a 2 cobayos, uno de ellos recibe previamente antitoxina intraperitoneal. El animal no protegido muere al 2º o 3 día. B) in vitro: Colocación de papel filtro con antitoxina en placa de gelosa con suero de caballo (20%). Toxigenicidad de cultivo a ser probado se inocula en estrías perpendiculares al papel filtro. Lectura a las 48Hrs: irradiaciones en las líneas de intersecciones de los cultivos y el papel filtro por precipitación de la toxina. C) Cultivo de tejido: difusión de toxina destruye otros cultivos celulares. .− REACCIÓN DE SCHICK: Reacción cutánea por inoculación intradérmica de una dosis schick en cada antebrazo, una de ellas inactivada con calor como control. Lectura 24, 48hrs y 6 días. Interpretación : a) (+): AUSENCIA DE ANTITOXINA CIRCULANTE EN NIVELES ÚTILES. Enrojecimiento e hinchazón que desaparecen gradualmente a lo largo de algunos días. b) (−) : CANTIDAD ADECUADA DE ANTITOXINA CIRCULANTE. Ningún antebrazo muestra alteraciones. (Ojo con pacientes anérgicos). c) SEUDOREACCIÓN: Hipersensibilidad puede estar dada por otros componentes distintos a la toxina, presentes en material inyectado. Reacción en ambos brazos, que desaparece simultáneamente al 2 o 3 día. d) REACCIÓN COMBINADA: Reacción que se inicia como seudoreacción pero que en un brazo desaparece rápidamente y en el otro persiste y/o acentúa su reacción . .− INMUNOFLUORESCENCIA: material sospechoso teñido con antixoxina marcada con flurosceina es 9 rápidamente confirmatorio. .− TOXIGENICIDAD: Se verifica con difusión pasiva en agar (Método de placa de Elek). .− ELECTROFORESIS: inoculación de cobayo o inmunoelectroforesis de proteinas .− TITULACIÓN DE ANTITOXINA EN SUERO: Complicado, uso infrecuente. Mezcla de sueros con cantidades variables de antitoxinas administradas en animales de experimentación. .− PRUEBA DE HEMAGLUTINACIÓN: Barato, rápido, puede ser instalado en un laboratorio modesto .− ELISA : Especialmente con la técnica modificada para medir Ig−G específica hay una excelente correlación (r = 0.91) con neutralización in vitro en células vero. MECANISMOS DE CONTROL El propósito fundamental debe ser limitar la distribución de los bacilos toxigénicos en la población y mantener tan alto como sea posible el nivel de inmunización activa. 1.− PREVENCION: a) PREVENCION PRIMARIA: .− Educación .− Programa adecuado de vacunación. (cobertura no menor de 90 a 95%). .− Refuerzos cada 10 años de Dt. .− Refuerzos particulares según acumulación de susceptibles en grupos de riesgo .− Prevención con vacuna en caso de viaje a zonas endémicas. .− Notificación oportuna de casos: Vigilancia epidemiológica efectiva. b) PREVENCIÓN SECUNDARIA: .− aislamiento del paciente. .− desinfección subsecuente, toma de muestra para laboratorio. .− en caso de sospecha fundada iniciar antitoxina y tratamiento estándar según Norma Nacional vigente. .− investigación de los contactos cercanos. Aislamiento de contactos que puedan ser potencialmente riesgosos hasta su estudio ( ej: trabaja con grupo altamente susceptible). Vigilancia estrecha de los mismos por 7 días. * contactos inmunizados: refuerzo 10 * contactos no inmunizados: inicio esquema de vacunación. * contactos no vacunados o con vacuna incompleta: tratamiento con antitoxina. * aislamiento debe mantenerse hasta que 2 cultivos de garganta, vías nasales u otras áreas infectadas salgan negativos (con intervalos de 24hrs) c) PREVENCIÓN TERCIARIA: .− Evitar complicaciones y defunciones. .− Diagnóstico oportuno, Hospitalización oportuna, Tratamiento oportuno. En Chile, según norma debe efectuarse: · Investigación inmediata de casos sospechosos por el establecimiento de salud que lo pesquise. · Toma de muestra para estudio de laboratorio de acuerdo a instrucción estandarizada. · Notificación inmediata al Servicio de Salud. · Investigación de contactos según formulario ad hoc. · Notificación a nivel Central con RMC14 sólo casos confirmados ( Notificación informal a nivel Central, inmediata). · Hospitalización y aislamiento de todo caso sospechoso · Tratamiento de pacientes y contactos según norma. TRATAMIENTO Basado en: · eliminar los microorganismos productores de la toxina: antibióticos. · neutralizar la toxina circulante responsable del daño celular: antitoxina. A mayor tiempo entre la administración de antitoxina, mayor riesgo de complicaciones y muertes. No es efectiva administrada después de 48 hrs. 1.− TODO CASO SOSPECHOSO DEBE SER HOSPITALIZADO Y AISLADO EN UN CENTRO QUE CUENTE CON MEDIOS DIAGNOSTICOS Y DE TRATAMIENTO. 2.− TOMADAS LAS MUESTRAS SEGÚN NORMA DEBE INICIARSE TRATAMIENTO ESPECIFICO. 3.− REPOSO EN CAMA VARIABLE SEGÚN SEVERIDAD: Angina común: 2 semanas Angina Submaligna: 4 semanas 11 Angina Maligna: 6 semanas o más según complicaciones 4.− ANTITOXINA DIFTÉRICA: Dosis única por una vez. Vía IM. o EV. Dependiendo del volumen a pasar No sobrepasar las 100.000 U Previa administración determinar sensibilización por prueba cutánea 5.− ANTIBIOTERAPIA: PRIMERA ELECCIÓN: Penicilina G. (100.000 U/Kg día .cada 8 hrs x 10 días) dosis máxima 1 millón día SEGUNDA ELECCIÓN: Eritromicina 50mgs/Kg día. Cada 6 hrs. X 10 días, dosis máxima 2 grs día. CULTIVO AL ALTA: De estar positivo repetir tratamiento 10 días más. 6.− CORTICOIDES: PREDNISONA en caso de angina maligna : 1.5 mg/Kg día x 5 días 1 mg/Kg día x 5 días 0.5 mg/Kg día x 5 días 7.− TRATAMIENTO DE CONTACTOS: QUIMIOPROFILAXIS posterior a toma de muestra para cultivo faringeo laboratorio · Quimioprofilaxis similar a escarlatina: · Penicilina Benzatina 600.000 u en < de 25 kg. · Penicilina Benzatina 1.200.000 u en > de 25 Kg. · A menor de 6 años refuerzo DPT. · A mayor de 6 y menor de 20 años DT. · En presencia de situaciones especiales proceder según norma. *TRATAMIENTO DE PORTADORES: más efectivo con eritromicina 2 grs. día x 7 días, penicilina procaina im. 600.0000 u cada 12 hrs. por 10 dias, clindamicina, rifampicina y otras tetraciclinas son útiles. Penicilinas sintéticas, aminoglucósidos y cefalosporinas no sirven. Si el tratamiento no es efectivo, se repite; como último recurso, se sugiere amigdalectomía. 12 CUESTIONARIO ANEXO ¿Qué es la difteria? La difteria es una enfermedad causada por bacterias que usualmente afectan las amígdalas, garganta, nariz, o la piel. ¿Quién contrae difteria? La difteria es rara y más común de ocurrir en personas que no han sido vacunadas y que viven en condiciones de hacinamiento. ¿Como se transmite la difteria? La difteria se transmite a otros por medio del contacto directo con descargas de secreciones de nariz, garganta, piel y ojos de las personas infectadas. ¿Cuales son los síntomas de la difteria? Existen dos tipos de difteria. Uno en nariz y garganta, y el otro en la piel. Los síntomas incluyen dolor de garganta, temperatura leve, y glándulas linfáticas aumentadas ó inflamadas en el cuello. Se puede formar una membrana en la garganta. Las lesiones de la piel pueden ser dolorosas, hinchadas y enrojecidas. Una persona con difteria también puede no tener síntomas. ¿Qué tan pronto aparecen los síntomas? Los síntomas usualmente aparecen de dos a cinco días después del contagio, con margen de uno a seis. ¿Cuando y por cuanto tiempo puede la persona transmitir la difteria? Las personas no tratadas infectadas con difteria usualmente son contagiosas por hasta dos semanas, y menos frecuentemente por más de cuatro. Si son tratadas con los antibióticos apropiados, el periodo de contagio puede limitarse a menos de cuatro días. ¿El haber padecido la difteria hace a la persona inmune? El recuperarse de la difteria no siempre produce inmunidad duradera. ¿Existe alguna vacuna contra la difteria? El toxoide de la difteria usualmente se combina con el de tétano y el de pertusis (tos ferina) en una sola vacuna triple conocida como DTP. Esta vacuna debe administrarse a los dos, cuatro, seis, y 15 meses de edad, y entre los cuatro y seis años de edad. Todos deben recibir la combinación de toxoide tetánico y difteria (Td) cada 10 años para mantener inmunidad. ¿Cual es el tratamiento para la difteria? Ciertos antibióticos, tales como la penicilina y la eritromicina, pueden ser recetados para el tratamiento contra la difteria. ¿Cual puede ser el efecto de no tratarse la difteria? Si la difteria no es tratada, serias complicaciones tales como daño al corazón y desórdenes nerviosos pueden ocurrir. La muerte ocurre en cerca de 5−10% de todos los casos. ¿Como puede prevenirse la difteria? La única medida y la forma más efectiva de control es la de mantener el más alto nivel de vacunación en la comunidad. Otros métodos de control incluyen el pronto tratamiento de casos y el programa de vigilancia en la comunidad. Cualquiera que tiene contacto con una persona con difteria deberá ser examinada en busca de la enfermedad, tratada con antibiótico y vacuna, posiblemente tenga que permanecer alejada de la escuela ó el trabajo, hasta que se determine que la enfermedad ha desaparecido. 13 23 14