Fibrinolíticos
Anuncio
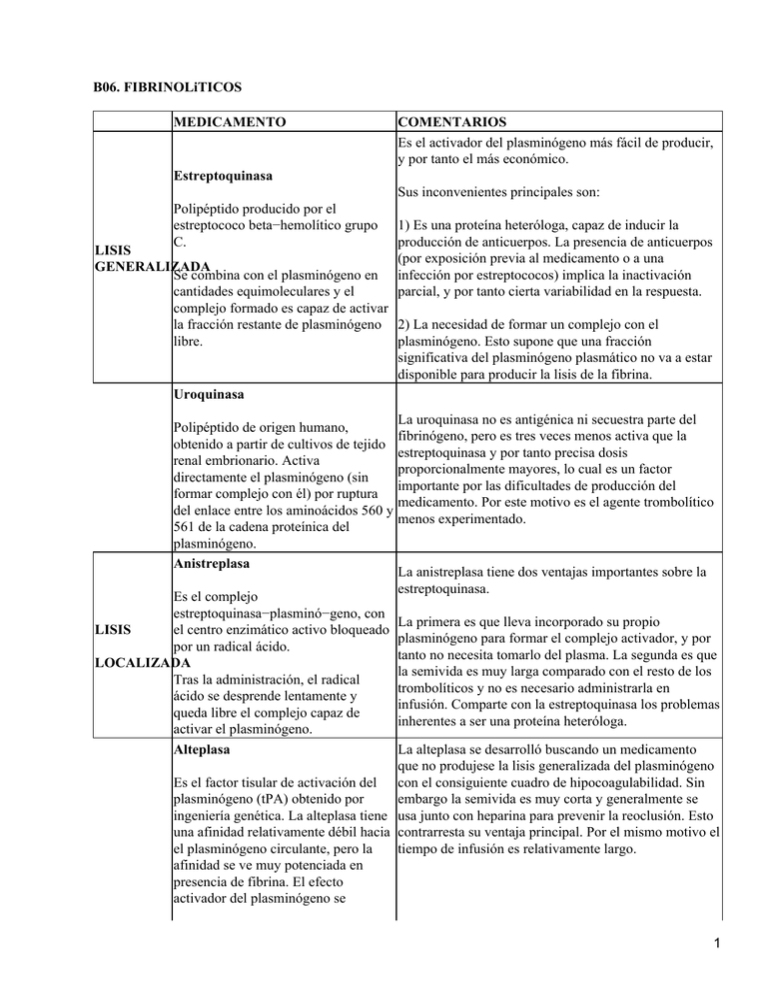
B06. FIBRINOLiTICOS MEDICAMENTO COMENTARIOS Es el activador del plasminógeno más fácil de producir, y por tanto el más económico. Estreptoquinasa Sus inconvenientes principales son: Polipéptido producido por el estreptococo beta−hemolítico grupo C. 1) Es una proteína heteróloga, capaz de inducir la producción de anticuerpos. La presencia de anticuerpos (por exposición previa al medicamento o a una infección por estreptococos) implica la inactivación parcial, y por tanto cierta variabilidad en la respuesta. LISIS GENERALIZADA Se combina con el plasminógeno en cantidades equimoleculares y el complejo formado es capaz de activar la fracción restante de plasminógeno 2) La necesidad de formar un complejo con el libre. plasminógeno. Esto supone que una fracción significativa del plasminógeno plasmático no va a estar disponible para producir la lisis de la fibrina. Uroquinasa Polipéptido de origen humano, obtenido a partir de cultivos de tejido renal embrionario. Activa directamente el plasminógeno (sin formar complejo con él) por ruptura del enlace entre los aminoácidos 560 y 561 de la cadena proteínica del plasminógeno. Anistreplasa Es el complejo estreptoquinasa−plasminó−geno, con el centro enzimático activo bloqueado LISIS por un radical ácido. LOCALIZADA Tras la administración, el radical ácido se desprende lentamente y queda libre el complejo capaz de activar el plasminógeno. Alteplasa La uroquinasa no es antigénica ni secuestra parte del fibrinógeno, pero es tres veces menos activa que la estreptoquinasa y por tanto precisa dosis proporcionalmente mayores, lo cual es un factor importante por las dificultades de producción del medicamento. Por este motivo es el agente trombolítico menos experimentado. La anistreplasa tiene dos ventajas importantes sobre la estreptoquinasa. La primera es que lleva incorporado su propio plasminógeno para formar el complejo activador, y por tanto no necesita tomarlo del plasma. La segunda es que la semivida es muy larga comparado con el resto de los trombolíticos y no es necesario administrarla en infusión. Comparte con la estreptoquinasa los problemas inherentes a ser una proteína heteróloga. La alteplasa se desarrolló buscando un medicamento que no produjese la lisis generalizada del plasminógeno Es el factor tisular de activación del con el consiguiente cuadro de hipocoagulabilidad. Sin plasminógeno (tPA) obtenido por embargo la semivida es muy corta y generalmente se ingeniería genética. La alteplasa tiene usa junto con heparina para prevenir la reoclusión. Esto una afinidad relativamente débil hacia contrarresta su ventaja principal. Por el mismo motivo el el plasminógeno circulante, pero la tiempo de infusión es relativamente largo. afinidad se ve muy potenciada en presencia de fibrina. El efecto activador del plasminógeno se 1 produce fundamentalmente en el punto de formación del trombo. Algunos estudios realizados sobre animales de experimentación parecen sugerir que la reteplasa es mejor que otros trombolíticos al uso (alteplasa, Reteplasa anistreplasa, estreptokinasa, etc.). También en estudios clínicos parece haberse confirmado un mejor papel Activador del plasminógeno terapéutico, con mayores porcentajes de pacientes con recombinante. Es un mutante no patencia arterial coronaria total y reperfusión completa glucosilado del Activador Tisular del que la alteplasa, con la correspondiente reducción de la Plasminógeno (alteplasa). Las necesidad de intervenciones coronarias adicionales. Por modificaciones estructurales presentes el contrario, se han obtenido similares resultados con parecen provocar un menor grado de estreptokinasa. Con todo, resulta imprescindible conocer unión a la fibrina, una mayor potencia los resultados de los ensayos clínicos comparativos trombolítica y una semivida más actualmente en curso para determinar el auténtico valor prolongada. terapéutico de la reteplasa. En cualquier caso, supone un cierto avance en un campo tan importante como es el del tratamiento de urgencia del infarto agudo de miocardio. TABLA II. CARACTERÍSTICAS FARMACOLÓGICAS Y CLÍNICAS DE LOS TROMBOLÍTICOS Semivida (minutos) Potenciación por fibrina Estado proteolítico del plasma Duración de la infusión Especificidad trombo/tapón hemost. Incidencia de reperfusión (% en 3 h.) Frecuencia de reoclusión (% estim.) Administración con heparina Complicaciones hemorrágicas Efectos alérgicos Antigenicidad EQ 23 + ++++ UQ 16 ++ +++ 60 60 min. min.* ANIS 90 + ++++ ALTE 5 +++ + 90 5 min. min.* 0 0 0 60−70 60−70 60−70 60−70 15 10 10 20 No ++++ Sí Sí No ++++ No No No ++++ Sí Sí Sí ++++ No No 0 EQ = Estreptoquinasa UQ = Uroquinasa ANIS = Anistreplasa ALTE =Alteplasa. Valoraciones de 0 (mínimo) a ++++ (máximo). *Tras una dosis inicial en bolo IV TABLA III. BENEFICIOS CLÍNICOS DE LA TERAPIA TROMBOLÍTICA INDICACIÓN % DE REPERFUSIÓN PERIODO ÓPTIMO TRAS OCLUSIÓN 2 Embolia pulmonar Trombosis venosas profundas 80−90 menor de 48 horas 60 menor de 5 días 40 (sistémico) menor de 14 horas Oclusión arterial periférica 60 (regional) 50−70 (sistémico) menor de 2 horas Infarto de miocardio 75 (intracoronario) TERAPIA TROMBOLÍTICA EN INFARTO DE MIOCARDIO Numerosos ensayos han demostrado que la terapia trombolítica puede aumentar significativamente la supervivencia si se administra antes de que se produzca la necrosis de la zona privada de irrigación. La administración IV parece claramente preferible a la intracoronaria. El mayor porcentaje de reperfusión obtenido por esta técnica no compensa los 90 minutos que suelen perderse como mínimo en las arteriografías y otros preparativos, y en la necesidad de personal y equipos especializados. La aplicación IV tiene el inconveniente de producir la activación global del plasminógeno y por tanto un defecto generalizado de la coagulación. La anistreplasa y la alteplasa son fruto de intentos de conseguir acción lítica limitada al punto de trombosis. Esta propiedad parece tener poco interés desde el punto de vista práctico. El peligro de hemorragias no disminuye porque realmente no hay especifidad hacia el trombo: la acción se ejerce también sobre la fibrina de los tapones hemostáticos. Además el estado de hipocoagulabilidad no es tan indeseable como se pensó en un principio. El principal problema de la fibrinolisis es evitar la reoclusión del vaso. El medicamento más fibrin−específico del grupo, la alteplasa, tiene que ser administrado con heparina para minimizar este fenómeno, con lo cual se pierde cualquier ventaja relacionada con el efecto general sobre la coagulación. Se han hecho estudios comparativos muy extensos con los tres trombolíticos principales. La uroquinasa ha quedado descolgada por problemas de producción y se han hecho pocos ensayos clínicos con ella. El Fibrinolytic Therapy Trialists' Collaborative Group ha recopilado los resultados de nueve ensayos controlados con más de 1000 pacientes cada uno. Las conclusiones son las siguientes: • La eficacia del tratamiento depende del tiempo entre el inicio de la sintomatología y la administración del trombolítico, como se refleja en la tabla IV. Existe efecto protector hasta las 12 horas del comienzo del infarto, y es posible (pero no está probado) que se obtenga cierto beneficio en tratamientos entre las 12 y las 24 horas. TABLA IV. EFICACIA DE LOS TROMBOLÍTICOS EN FUNCIÓN DEL TIEMPO DE INICIO DEL TRATAMIENTO Tiempo hasta inicio del tratamiento (horas) 0−1 h Disminución de la mortalidad a los 35 días (por 1000 tratamientos) 35 2−3 h 25 4−6 h 19 3 7−12 h 16 13−24 h 5* *Sin significación estadística. • El aumento de supervivencia se produce en cuadros caracterizados por segmento ST elevado o bloqueo fascicular sin depresión ST elevado o bloqueo fascicular sin depresión ST. No hay diferencias en pacientes con otras anormalidades del ECG o con ECG normal, aunque en muchos casos falta de significación estadística pudiera deberse a la menor mortalidad general. • La eficacia terapéutica de todos los trombolíticos es muy parecida. La estreptoquinasa tiene una ventaja pequeña pero estadísticamente significativa en términos de menor incidencia de hemorragias cerebrales. Puesto que es también el más económico, parece claramente el trombolítico de elección. La anistreplasa puede administrarse sin necesidad de infusión, lo cual le otorgará una ventaja si estos medicamentos llegan a utilizarse como terapia de urgencia extrahospitalaria. La alteplasa, asociada con heparina IV, tiene un índice de supervivencia ligeramente mejor que las demás cuando se administra antes de 4 horas desde el inicio del infarto. Es debatible si esta mejora justifica por sí sola la mayor complejidad y coste del tratamiento, pero en cualquier caso el medicamento está claramente indicado en pacientes que han recibido estreptoquinasa o anistreplasa en los seis meses anteriores (por la producción de anticuerpos) o que presenten hipotensión (que puede ser agravada por los derivados de la estreptoquinasa). No hay ventaja en añadir heparina, ni por vía SC ni IV, a trombolíticos distintos de la alteplasa. LOS TROMBOLÍTICOS EN URGENCIAS EXTRAHOSPITALARIAS Los trombolíticos tienen en España (no en otros países) la clasificación de "medicamento de uso hospitalario". Sin embargo la tabla IV muestra claramente que la efectividad aumenta en función de la rapidez de la aplicación. De aquí el interés de la administración extrahospitalaria. Se han hecho ensayos en uso extrahospitalario (unidades móviles de urgencias coronarias y similares) que muestran que la práctica es bastante segura si la ambulancia está dotada de equipo de diagnóstico y para el tratamiento de arritmias, y de personal bien adiestrado en su uso. Pero las estadísticas de supervivencia no mejoran mucho. La causa fundamental es que el tiempo promedio desde inicio de síntomas hasta la atención al paciente no baja de las 1,5−2 horas, y la diferencia con el ingreso hospitalario es del orden de 45 minutos a una hora. En estas circunstancias es lógico que las diferencias de resultados sean pequeñas. Un motivo importante del retraso parece ser el tiempo que tarda el paciente en decidirse a solicitar asistencia médica. Las campañas de concienciación pública tienen un efecto transitorio y afectan más al número de falsas alarmas que a la rapidez de decisión en los casos reales, donde influye un factor de auto−denegación de la gravedad del cuadro. La opinión actual es que en el tratamiento del infarto agudo no importa tanto dónde como cuándo. El problema es de planificación sanitaria. Deben establecerse los medios apropiados ("vías rápidas" en procedimientos de ingreso hospitalario, servicios extrahospitalarios donde sea necesario) para que el tiempo entre la llamada al sistema sanitario y la administración del trombolítico no supere un valor prefijado (por ejemplo 90 minutos). OTRAS APLICACIONES DE LOS TROMBOLÍTICOS Trombosis cerebral: La teoría es la misma que en el infarto de miocardio, es decir que la rápida disolución del trombo y la reapertura del vaso afectado minimiza la necrosis tisular, aumenta la probabilidad de supervivencia y disminuye la gravedad de las secuelas. 4 Existen sin embargo dos problemas que no se dan en la trombosis coronaria: • Durante el tiempo de oportunidad del tratamiento (arbitrariamente establecido en 6 horas desde la oclusión) hay que hacer un diagnóstico diferencial entre accidente vascular trombótico y hemorrágico, lo cual requiere el empleo de tomografía computerizada. • Las hemorragias inducidas por los trombolíticos son una complicación más frecuente y más grave en la terapia cerebral que en la coronaria. A pesar de ello, la aplicación en trombosis cerebral es la indicación más estudiada de los fibrinolíticos después de infarto de miocardio. Se han publicado recientemente los resultados de varios ensayos extensos, pero la mayoría acabaron de forma distinta a la planificada y es difícil sacar en estos momentos una conclusión definitiva. Las conclusiones provisionales son: 1.− La terapia trombolítica produce un aumento significativo de la mortalidad en el primer mes (razón de la suspensión de varios ensayos) pero mejoría significativa entre tres y seis meses, tanto de mortalidad como de secuelas neurológicas. 2.− Es posible que haya una diferencia importante en el resultado entre los pacientes tratados dentro de las primeras tres horas desde la trombosis, respecto a los tratados entre tres y seis horas. El dilema terapéutico de si es aceptable la mayor mortalidad inicial a cambio del mejor pronóstico de los supervivientes no se puede resolver con los datos actuales y tendrá que esperar posteriores estudios. Es posible que la solución radique en precisar mejor las condiciones de tratamiento y refinar los criterios de selección de pacientes. • Trombosis arterial periférica: En comparación con las técnicas quirúrgicas, la terapia trombolítica no parece mejorar los resultados clínicos, precisando incluso más tiempo de aplicación (una media de 24 h) y produce más complicaciones hemorrágicas. Por todo ello, no puede contemplarse a la terapia trombolítica como tratamiento de primera línea en la trombosis arterial aguda periférica (Porter JM. Thrombolysis for acute arterial occlusion of the legs. N Engl J Med 1998; 338; 1148−9). • Trombosis venosas profundas: No se suelen usar salvo en casos muy seleccionados. Por lo general los trombos son voluminosos y requieren demasiado tiempo de actuación del trombolítico, con considerable riesgo de hemorragia. Los ensayos clínicos controlados no han mostrado hasta el momento beneficio en términos de mortalidad o secuelas crónicas en las extremidades. • Embolia pulmonar: Es una práctica clínica habitual administrar trombolíticos en cuadros severos de embolia pulmonar, pero no hay estudios bien controlados sobre la repercusión del tratamiento en la mortalidad. TRATAMIENTO FARMACOLÓGICO DEL INFARTO DE MIOCARDIO INTERVENCIÓN EN INFARTO AGUDO La elevada mortalidad en las primeras horas y el conocimiento de que la intervención que logre limitar el tamaño del infarto va a tener una gran influencia en la supervivencia han despertado interés hacia los tratamientos de urgencia y preventivos en el infarto agudo. Sin embargo sigue habiendo obstáculos muy importantes a estas técnicas como son: la dificultad de un diagnóstico preciso, la casi inevitabilidad de un periodo de varias horas hasta que el enfermo recibe asistencia sanitaria y los riesgos inherentes a muchos medicamentos usados en cuadros agudos. La mayoría de los tratamientos que vamos a relacionar tienen escasa eficacia si se aplican después de 6−8 horas de comenzado el infarto. No se incluyen en esta guía técnicas no farmacológicas, como la cardioversión eléctrica o la angioplastia, cuyo interés en el tratamiento del infarto no puede ser minimizado. 5 TRATAMIENTO DE URGENCIA PREvia a HOSPITALIZACIÓN INTERVENCIÓN TRATAR EL DOLOR Morfina Meperidina ÁCIDO ACETILSALICLICO COMENTARIO La morfina por vía IV es el tratamiento de elección, no sólo por su acción analgésica sino por sus efectos hemodinámicos. Administrar 3−5 mg cada 5−10 minutos hasta obtener el efecto analgésico deseado sin excesiva sedación o hipotensión. La meperidina (25−75 mg, IV) puede ser preferible en presencia de bradicardia, náuseas o vómitos, o en antecedentes de litiasis biliar o colecistitis. Algunos recomiendan administrar un antiemético IV (ej. metoclopramida) junto con el analgésico. Los ensayos con antiagregantes plaquetarios han demostrado que el AAS reduce significativamente la mortalidad y la incidencia de episodios cardiovasculares no mortales y el beneficio es aditivo a la terapia trombolítica. Respetando las contraindicaciones clásicas del AAS, ésta es la terapia preventiva con menos riesgo de complicaciones que puede darse fuera del hospital, y se ha convertido en un elemento básico de los protocolos de tratamiento. El paciente puede masticar un comprimido de 500 mg de AAS para obtener rápidamente niveles plasmáticos adecuados. El seguimiento se hace a dosis menores (150 a 300 mg). La bradicardia (menos de 50 latidos/minuto) especialmente si va acompañada de hipotensión, puede responder a 0,6 mg IV de atropina repetida si es necesario hasta un máximo de 2 mg. Puede ser también un tratamiento de último recurso en asístoles refractarias. Para arritmias ventriculares puede administrarse lidocaína en bolo IV de 50 mg, CORREGIR/PREVENIR repetido si es necesario a intervalos de 5 minutos hasta un máximo de 225 mg. La ARRITMIAS administración profiláctica rutinaria de 400 mg de lidocaína IM es una práctica ventricular y asístole baja significativamente del 1,4% al 0,2%, pero en cambio la mortalidad general registró un alza no significativa del 11%. Las dificultades de diagnóstico hacen que un porcentaje de pacientes con falsa sintomatología de infarto reciban el medicamento.controvertida y poco usada. Los ensayos han mostrado que la incidencia de fibrilación BETABLOQUEANTES Ensayos muy extensos han demostrado que se obtienen aumentos significativos de supervivencia (15% o más en 1−2 semanas) con los regímenes terapéuticos (Ver grupo C07A) siguientes: − Metoprolol 15 mg IV en las primeras 12 horas seguido de 100 mg 2 veces al día por vía oral. − Atenolol 5−10 mg IV en las primeras 5 horas seguido de 100 mg al día por vía oral. La importancia de la administración temprana aboga por la intervención en urgencia pre−hospitalaria, pero por otro lado ésta no es muy conveniente porque los betabloqueantes están contraindicados en cuadros que se asocian con bastante frecuencia al infarto: insuficiencia cardíaca, bloqueo AV, hipotensión, bradicardia. Los datos clínicos proceden todos de tratamientos hospitalarios, las incertidumbres de las urgencias prehospitalarias no han sido valoradas adecuadamente. En España nos encontramos con la dificultad adicional de que los preparados inyectables de betabloqueantes tienen la clasificación legal de "uso hospitalario". 6 En cualquier caso un tratamiento de urgencia por personal experimentado podría ser beneficioso en cuadros caracterizados por hipertensión y taquicardia. CORREGIR LA INSUFICIENCIA VENTRICULAR IZQUIERDA AGUDA ADMINISTRAR OXÍGENO Puede tratarse con furosemida IV (20−40 mg) y administrando oxígeno (ver más abajo). Por cánula nasal o mascarilla. 3−4 litros/minuto. Suele usarse rutinariamente, pero no está establecida la utilidad en casos de infarto no complicado. TRATAMIENTO EN HOSPITAL INTERVENCIÓN TERAPIA TROMBOLÍTICA COMENTARIO Ver comentario general en la introducción al GRUPO B06 más arriba. La trombolisis, junto con AAS, es la base del tratamiento de urgencia del infarto. La práctica más usual es administrar inmediatamente un trombolítico a los pacientes que presenten sintomatología de infarto y elevación del segmento ST del ECG, si no hay contraindicaciones formales. La edad avanzada no constituye contraindicación por sí sola. Ver comentario en Tratamiento Pre−Hospitalización arriba. Como ocurre con otros tratamientos limitantes del tamaño del infarto, el uso hospitalario es un mal compromiso entre la necesidad de controlar las condiciones de aplicación y el interés de iniciar la terapia lo antes posible. Los beneficios que se obtienen son del 28% de disminución de mortalidad (principalmente en las primeras 48 horas), 18% de disminución del reinfarto y 15% de reducción de parada cardíaca. El éxito de los trombolíticos ha desplazado a los BETABLOQUEANTES betabloqueantes de los protocolos de tratamiento del infarto agudo, pero los tratamientos son compatibles, aunque no está claro hasta qué punto los beneficios son aditivos. MAGNESIO IV En cualquier caso se recomienda hoy día el tratamiento con betabloqueantes (IV seguido de administración oral) a todos los pacientes donde no estén específicamente contraindicados (menos de 60 latidos/minuto, presión sistólica<100 mmHg, insuficiencia ventricular izquierda moderada a severa, bloqueo severo de conducción AV1, asma o enfermedad respiratoria obstructiva). Los criterios de exclusión pueden llegar a afectar a la mitad de los casos. La utilidad del magnesio IV (8 mmol en bolo IV durante 15 minutos, seguida de infusión IV de 65 mmoles en 24 horas) está en discusión. Varios ensayos en pequeña escala y uno extenso y bien controlado (LIMIT−2) han mostrado disminución estadísticamente significativa de la mortalidad a las 4 semanas y a los 2,7 años (21% de mortalidad cardiovascular, 16% de mortalidad por todas las causas). Sin embargo el muy extenso ensayo ISIS−4 no ha encontrado beneficio en términos de mortalidad. Hay diferencias en los ensayos que pueden ser relevantes. En el estudio positivo LIMIT−2 el magnesio se usó antes que los trombolíticos (mediana: 3 horas desde el comienzo de síntomas), mientras que en ISIS−4 se usó después de haber conseguido la reperfusión con el trombolítico (mediana: 8 horas desde los 7 síntomas). Puesto que los trombolíticos se han convertido en el tratamiento estándar del infarto, el papel del magnesio debe definirse con relación a ellos. Por los datos actuales, es poco útil después de un tratamiento trombolítico. La hipótesis de que es interesante antes del trombolítico necesita confirmación. En cualquier caso, la experimentación animal indica que el tiempo desde la hipoxia es crítico en la eficacia. Posiblemente le mejor opción es tenerlo en cuenta en casos donde la trombolisis esté contraindicada o cuando se presenten cuadros de arritmia e hipomagnesemia. La atropina y la lidocaína son los dos puntales del tratamiento antiarrítmico, pero pueden usarse otros medicamentos en caso necesario. Ver grupo C01B ANTIARRÍTMICOS. CORREGIR/PREVENIR Con monitorización cardíaca y administrada por infusión intravenosa, el uso de ARRITMIAS lidocaína es menos problemático que en las urgencias extrahospitalarias. La profilaxis de fibrilación ventricular no se recomienda ya. Los ensayos clínicos muestran que la reducción en la incidencia de fibrilación es contrarrestada por aumento de incidencia de asístole de tal forma que la mortalidad no experimenta gran variación. La nitroglicerina sublingual o IV tiene interés para disminuir el trabajo cardíaco por disminución de la resistencia vascular. Es útil sobre todo cuando hay insuficiencia congestiva, pero se ha comprobado disminución de mortalidad en todos los casos. Debe evitarse su uso en caso de hipotensión o bradicardia. VASODILATADORES Algunos clínicos administran nitroglicerina sublingual a todos los pacientes con presión sistólica superior a 90 mmHg. La administración IV debe considerarse especialmente para pacientes con dolor precordial recurrente o infartos relativamente grandes. Se hace lentamente (para evitar bradicardia e hipotensión) y vigilando cuidadosamente la respuesta hemodinámica y clínica. Una pauta puede ser: comenzar con una infusión de 10−20 mcg/min, que puede aumentarse en 5−10 mcg/min cada 5−10 minutos hasta alcanzar la respuesta adecuada. La dosis de mantenimiento suele situarse entre 50 y 300 mcg/min. El nitroprusiato sódico tiene menos aceptación por el riesgo de producir un "fenómeno de robo" en detrimento de la irrigación de la zona infartada. ANTICOAGULANTES los ANTAGONISTAS DEL CALCIO han dado peores resultados en aplicación clínica que en investigación animal y tienen poco interés en el tratamiento del infarto. El diltiazem es el único medicamento del grupo con alguna utilización. No existe gran evidencia que apoye la utilidad de la anticoagulación en el tratamiento del infarto, pero es una práctica rutinaria en el tratamiento hospitalario que se ha revalorizado con la extensión de la terapia trombolítica, uno de cuyos principales problemas es evitar la posterior reoclusión del vaso. Las dosis bajas de heparina (5000 UI por vía SC al día mientras el paciente esté en cama) puede prevenir la trombosis venosa o la embolia pulmonar en pacientes de riesgo moderado. 8 La anticoagulación completa tiene interés en pacientes de alto riesgo de trombosis venosa o de desarrollar trombos en la zona infartada. Se usa también como complemento de la terapia trombolítica, sobre todo con alteplasa. La primera línea de tratamiento es oxígeno y furosemida IV (ver arriba). Procurar limitar la dosis y duración del diurético para evitar la hipovolemia. La nitroglicerina IV es el siguiente escalón. Para cuadros refractarios al tratamiento anterior suelen usarse agentes inotropos como dopamina y dobutamina (ver GRUPO C01A2A) por vía IV. Las propiedades hemodinámicas difieren algo: la dopamina se utiliza preferentemente cuando existe hipotensión que se beneficie de la vasoconstricción que el fármaco produce. La dobutamina es útil sobre todo si hay congestión pulmonar. TRATAR LA INSUFICIENCIA CARDIACA CONGESTIVA TRATAR LA FIEBRE TRATAR LA ANSIEDAD EVITAR ESFUERZOS EN LA DEFECACIÓN La digoxina tiene en estos cuadros un papel limitado. Los inhibidores de la angiotensina−convertasa pueden aumentar la supervivencia de pacientes con disfunción ventricular izquierda (ver el apartado tratamiento postinfarto). Paracetamol o AAS cada 4−6 horas durante 48−72 horas. Benzodiazepinas (ver GRUPO N05B1). Por ejemplo: 2,5 a 5 mg de diazepam (o 2−3 mg de lorazepam) dos a tres veces al día. Usar docusato sódico u otro laxante suave (ver GRUPO A06A1A). TABLA V. BENEFICIO ESTIMADO DE DIFERENTES INTERVENCIONES FARMACOLÓGICAS EN INFARTO AGUDO Trombolítico antes de 6 horas. Disminución de mortalidad por 1000 tratamientos 20−35 Ácido acetilsalicílico vía oral. 20−25 INTERVENCIÓN Inhibidor de angiotensina−convertasa oral. 5−8 Beta−bloqueante IV seguido de oral. 6 TABLA VI. INTERVENCIÓN FARMACOLÓGICA POSTINFARTO MEDICAMENTO PREVENCIÓN DEL REINFARTO Beneficio por 1000 tratamientos Antiagregantes plaquetarios − 40 eventos cardiovasculares * Anticoagulantes COMENTARIO La acción de los antiagregantes en el postinfarto se trata con detalle en la introducción del grupo B01. El ácido acetilsalicílico es el antiagregante de elección y uno de los puntales del tratamiento postinfarto. El efecto protector de los anticoagulantes es del mismo orden o inferior al de los antiagregantes plaquetarios. Puesto que el riesgo de episodios hemorrágicos es muy superior no hay justificación para usar anticoagulantes, salvo riesgo significativo de trombosis (por ejemplo, infartos extensos anteriores trasmurales). 9 El mecanismo de acción es fundamentalmente antiarrítmico y por disminución de la demanda de oxígeno, pero también hay un factor de disminución del reinfarto por razones poco conocidas. Hay demostración estadísticamente significativa de eficacia para el propranolol, metoprolol y timolol pero es probable que sea una propiedad general del grupo. Betabloqueantes PREVENCIÓN − 15 muertes DE MUERTE POR ARRITMIA − 5 infartos no mortales Los mejores resultados parecen darse cuando quedan arritmias o disminución leve de la función ventricular (están contraindicados en disfunción moderada o grave) pero se ven beneficios en cuadros de cualquier tipo y la opinión más generalizada es que deben administrarse en todos los casos donde no estén contraindicados. Las dosis usuales son 100 mg de metoprolol o 10 mg de timolol (ambos 2 veces al día), o 180−240 g de propanolol en 2−3 tomas. El tratamiento debe continuarse indefinidamente, pero algunos clínicos tienen la impresión de que la diferencia de supervivencia a los doce meses es baja, y por tanto el tratamiento puede suspenderse al año si el paciente no lo tolera bien. El uso de antiarrítmicos se basa en la apreciación de que las contracciones ventriculares prematuras (CVP) constituyen un indicativo de riesgo elevado de arritmias ventriculares graves o muerte súbita postinfarto. Sin embargo los ensayos clínicos hechos con antiarrítmicos de la clase I (que habían demostrado experimentalmente capacidad para suprimir las CVP) mostraron Antiarrítmicos mayor mortalidad en el grupo tratado que en el control. Lo mismo ha ocurrido con el antiarrítmico de clase III Sotalol. El fenómeno se debe probablemente a propiedades proarrítmicas de los medicamentos. El único que permanece en estudio es la amiodarona. No parece aconsejable usar antiarrítmicos en la prevención de la mortalidad post−infarto. Se han hecho extensos ensayos con captoprilo, enalaprilo, Inhibidores de la ramiprilo y lisinoprilo, pero las conclusiones son extensibles muy angiotensina−convertasa probablemente a todos los IECA. − 5 a 40 muertes PREVENCIÓN DE INSUFICIENCIA − 9 infartos CARDIACA − 16 casos de insuficiencia cardíaca congestiva Los IECA son especialmente beneficiosos en pacientes con disfunción ventricular izquierda (se previenen entre 20 y 45 muertes por 1000 tratamientos). La administración sistemática a pacientes no hipotensos dentro de las 24 horas del infarto es también efectivo pero mucho menos (5 a 8 muertes por 1000 pacientes, ver tabla V) y existe controversia sobre si tiene entidad suficiente para justificar el tratamiento rutinario sin verificar si hay insuficiencia ventricular. ESTRATEGIAS DE TRATAMIENTO POSTINFARTO Tres grupos de medicamentos han demostrado, en ensayos extensos bien controlados, que aumentan la supervivencia postinfarto: los antiagregantes plaquetarios, los betabloqueantes y los inhibidores de la angiotensina convertasa (IECA). 10 Pero las condiciones de los ensayos han sido muy variadas y aunque los meta−análisis permiten establecer −con fiabilidad relativa− estimaciones de beneficio terapéutico que pueden servir para comparar tratamientos a nivel individual, no está claro hasta qué punto estos beneficios son aditivos. No existen estrategias definidas para terapias combinadas. En estos momentos, el tratamiento básico postinfarto es el ácido acetilsalicílico. A partir de aquí puede seguirse una estrategia conservadora consistente en adicionar un segundo medicamento dependiendo de la naturaleza de las secuelas (beta−bloqueantes si predominan cuadros arrítmicos, IECA si disfunción ventricular o clara insuficiencia). Otros clínicos preconizan una estrategia más agresiva, maximizando el tratamiento farmacológico como se indica, por ejemplo, en el esquema siguiente: * Evento cardiovascular es: muerte de causa cardiovascular, reinfarto no mortal o accidente vascular cerebral no mortal. Beta− bloqueante Moderada o severa Ligera Función ventricular Izq. disminuida Función ventricular Izq. intacta Con insuficiencia cardíaca Sin insuficiencia cardíaca Acido acetil salicílico IECA + Diurético Beta− bloqueante + IECA + Diurético Beta− 11 bloqueante + IECA 12
