ventilación con flujo continuo
Anuncio

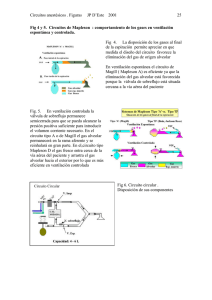
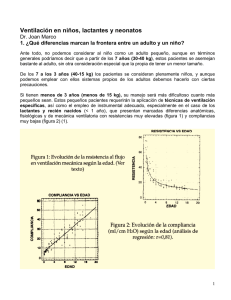
VENTILACIÓN CON FLUJO CONTINUO Joan Marco Valls Corporació Sanitaria Parc Taulí Sabadell INTRODUCCION Aunque no podemos considerar a los niños como adultos pequeños, en general podríamos decir que las técnicas de ventilación que aplicamos a los adultos pueden adaptarse para su uso en los niños mayores. Sin embargo, en los niños menores de 3 años, (menos de 15 Kg.), los pacientes cambian mucho cuanto más pequeños son y se deben aplicar técnicas de ventilación especificas con equipos e instrumental adecuado. Así, los lactantes y recién nacidos (< de 1 año) merecen especial atención en este sentido ya que tienen marcadas diferencias anatomo-fisiológicas y de mecánica ventilatoria con resistencias muy elevadas y compliancias muy bajas (Figura 1) (1), que condicionan la técnica ventilatoria a elegir. El objetivo de la ventilación mecánica en los lactantes es asegurar un adecuado intercambio de gases, evitando las atelectasia y controlando el volutrauma (por distensión alveolar) y el atelectrauma (cizallamiento de las paredes alveolares por colapso y reexpansión repetida) secundarios a la misma técnica. Diferencias anatomo-fisiológicas Hay importantes diferencias anatómicas con repercusión en el manejo de la vía aérea y la ventilación. (2)(Figura 2). - La lengua es de mayor tamaño relativo, con tendencia a la obstrucción. - La laringe está en una posición más alta (C3-C4), condicionando la visualización que es más difícil. - La epiglotis, en forma de U invertida, esta más angulada hacia atrás y es de difícil desplazamiento. - Las cuerdas vocales tienen una inclinación hacia abajo, desde la parte anterior a la posterior, lo que hace que el tubo endotraqueal contacte con la parte anterior. - Hay una mayor estrechez de la subglotis en relación a las cuerdas vocales, zona que condiciona la elección del tubo endotraqueal. - La tráquea tiene una longitud en el lactante de 5 cm, por lo que la intubación selectiva accidental es frecuente. Estas condiciones con una mayor tendencia a la obstrucción hacen que, durante la inducción y el despertar, muchos anestesiólogos pediátricos prefieran la ventilación con equipos manuales tipo Mapleson, buscando una mayor sensibilidad y control de la ventilación con la monitorización a través de la bolsa en la mano. Para la intubación se ha demostrado que la correcta elección y cuidadosa utilización de los tubos con neumo en lactantes, no incrementa los casos de estridor postintubación, con las ventajas de evitar la laringoscopia repetida y las fugas (3,4). No obstante si elegimos un tubo demasiado pequeño con neumo tenemos un elevado incremento de las resistencias. En general un tubo endotraqueal (con o sin neumo) se considera inadecuadamente pequeño si se producen fugas a bajas presiones de insuflación (< 20 cm H2O), y demasiado grande si no hay fuga a presiones elevadas ( 30-35 cm H2O) CONSIDERACIONES PREVIAS A LA VENTILACION Prevención de la creación de atelectasias Cualquier actuación debe estar encaminada, ya en la inducción de la anestesia, a evitar el colapso de la vía aérea. La obstrucción se produce inicialmente debido a la relajación de la musculatura orofaríngea secundaria a cualquier sedación. Asimismo, falla también la función diafragmática y cae la CRF que ya de por si es mucho menor en el lactante (relación Ventilación Alveolar / CRF = 5/1) (Figura 3). Se produce el cierre de las pequeñas vías respiratorias, ya que el volumen de cierre es superior a la CRF y se sitúa en el área de volumen corriente y se generan microatelectasias con el consiguiente “shunt”. Se ha demostrado que un cierto grado de presión positiva continua (CPAP 5-6 cm H2O) aplicada durante la inducción y el mantenimiento de la anestesia, contribuye a mantener la vía aérea abierta, reduciendo la obstrucción y mejorando el trabajo respiratorio (5,6). La disminución del trabajo respiratorio reduce el consumo de oxígeno, que en el lactante es el doble (en ml/kg) en relación al adulto, disminuyendo asimismo el riesgo de fallo respiratorio por fatiga muscular. Ante esta problemática, actualmente se aconseja utilizar siempre ventilación asistida (aplicación de CPAP,..) en cualquier procedimiento quirúrgico con sedación en lactantes, y elegimos intubación y ventilación controlada según la técnica anestésica elegida, la duración del procedimiento y el estado físico del paciente. Maniobras de reclutamiento alveolar En caso de microatelectasias ya instauradas (desaturación, shunt, etc.) la única maniobra posible para solucionarlas es la maniobra de reclutamiento alveolar. Se requieren presiones mucho más altas para abrir los alvéolos cerrados, que para mantenerlos abiertos una vez reclutados. Igual que en el adulto, en el lactante se proponen maniobras de distensión alveolar a presión constante para restaurar las atelectasias, que por las especiales características del lactante se producen simplemente tras un período corto de apnea, como sucede en la inducción. Actualmente, aún no está definida en lactantes cual es la mejor maniobra de reclutamiento, ni cuantas veces debe realizarse. Se proponen maniobras de reexpansión a presiones de 30 cm de H2O durante 10 o más segundos. Así, nos colocamos durante unos segundos en la parte alta de la curva de P-V hasta alcanzar el punto de inflexión superior del asa inspiratoria, abriendo los alvéolos (7,8). Volúmenes pulmonares Una vez efectuadas las maniobras de expansión, las tendencias ventilatorias están encaminadas a controlar el volutrauma (por distensión alveolar) y el atelectrauma (cizallamiento de las paredes alveolares por colapso y reexpansión repetida). En este sentido se prefiere actualmente utilizar volúmenes corrientes inferiores a 10 ml/kg (de 6-8 ml/kg) (9), con una PEEP adecuada y suspiros o maniobras de reclutamiento programadas. Siempre resulta difícil determinar el grado óptimo de PEEP, pero inicialmente parece prudente no emplear niveles superiores a 4-7 cm de H2O. Problema del volumen compresible De todas maneras una vez programado el volumen corriente a administrar debemos asegurarnos de que este se entrega realmente. Así, vemos situaciones en las que la compliancia del paciente es muy baja (recién nacidos y lactantes) y que la compliancia del respirador es muy alta, siendo el volumen atrapado por el respirador prácticamente igual al volumen corriente que debería ir al paciente. En este sentido y a modo de ejemplo, para un paciente de 10 kg, al que programamos 100 ml de volumen corriente, el volumen atrapado puede ser según el respirador igual a este volumen corriente, es decir no conseguimos ventilar al paciente (Tabla I). De cada respirador debemos conocer la compliancia interna y en todo caso compensarla. Tabla I. Volumen compresible del respirador en relación a la compliancia del mismo. Compliancia respirador Presión meseta Volumen compresible (ml/cm H2O) 0.25 1 5 (muchos respiradores) aplicada (cm H2O) 20 20 20 Respirador (ml) 5 20 100 VENTILACION CON FLUJO CONTINUO Para paciente con edades inferiores a 3 años (< 15 Kg) es necesario aplicar técnicas especificas, en concreto una de las técnica de elección es la ventilación por flujo continuo que permite ajustar con facilidad los tan pequeños volúmenes necesarios y efectuar un lavado continuo del circuito para evitar cualquier mínima reinhalación que pudiera darse. Además, facilita la abertura de las válvulas, prácticamente traslada el generador de flujo a la boca del paciente presurizando levemente el circuito minimizando el efecto de su compliancia interna y generan unos flujos de insuflación lo más bajos posibles para garantizar la entrega del volumen a través de las altas resistencias de las vías de los neonatos consiguiendo las presiones más bajas posibles minimizando las compresiones (Figura 4). Se debe eliminar cualquier elemento que no sea imprescindible entre la “Y” y el paciente a fin de minimizar el espacio muerto, a título de ejemplo una conexión acodada 22/15 presenta 10 ml de volumen, si éste se añade al espacio muerto son 10 ml de ventilación que deben movilizarse y que no participan en el intercambio, estos 10 ml no son nada despreciables si los volúmenes que se administran al paciente están alrededor de 30 ó 50 ml. Cualquier otro elemento que sea de mayor volumen que esta mínima conexión repercutirá notablemente en la ventilación del paciente. El respirador y el circuito (tubuladuras) deben ser de mínima compliancia, con circuito abierto, la técnica de flujo continuo permite monitorizar la mecánica respiratoria (compliancia y resistencia) y cualquier cambio de la misma (1,10). Para seleccionar el volumen con una relación I/E de 1/2, debemos programar 3 veces el volumen minuto: 1 parte para la inspiración y 2 para la espiración, ya que el flujo circula constantemente por el circuito. El flujo sobrante escapa junto con el espirado por la válvula espiratoria durante la fase espiratoria, proporcionando un lavado continuo del circuito evitando posibles reinhalaciones (Figura 4). La técnica del flujo continuo permite rebajar las altísimas presiones, secundarias a las altas resistencias de los lactantes, utilizando flujos inspiratorios lo más bajos posible y que permitan entregar el volumen programado. Estas altas presiones en boca, son debidas fundamentalmente al paso del gas a través del tubo endotraqueal. Estos aumentos de presión en el circuito pueden provocar la abertura del límite de presión de seguridad, aumentan las pérdidas por fugas al ser una presión más alta y producen compresiones en el circuito, mermando el volumen entregado al paciente. Es por todo ello que interesa que estas presiones suban lo menos posible, dentro de los valores necesarios y es por ello también que es muy importante que el sistema respiradorcircuito no disponga de compliacia interna, es decir, que no tenga volúmenes internos sometidos a presurización (caníster, concertinas y/o pistón, circuito corto y de pequeño calibre). Existen dos posibilidades de aplicación: la primera, donde empleando un flujo igual a 3 veces el volumen minuto (I/E=1/2), puede detectarse cualquier cambio en la resistencia o en la compliancia del paciente, ya que cambia también la presión de insuflación en el respirador, para mantener el mismo nivel de volumen minuto a pesar del aumento de la impedancia respiratoria; y, la segunda, donde empleando un flujo superior, conseguimos una más rápida apertura de los alvéolos con mayor tiempo de intercambio gaseoso, pero en este caso debemos establecer un límite de presión perdiendo el control sobre los cambios en la mecánica respiratoria. En este último caso debemos tener en cuenta que a nivel experimental, usando ventilación por presión con flujos desacelerados muy rápidos, la rápida entrada de flujo podría ser la responsable de lesión alveolar(11). Actualmente existen dispositivos en algunas máquinas que permiten ventilar con una presión “plateau” con el primer método sin tener de incorporar límite de presión y conociendo por tanto la mecánica respiratoria y sus variaciones. BIBLIOGRAFIA 1.- Marco Valls J, Sorribes V y Fontana F. Ventilación mecánica en cirugía pediátrica. En: Belda FJ y Llorens J. Ventilación mecánica en anestesia. Aran ediciones SA. Madrid. 1998; 281-297 2.- Coté CJ and Todres ID. The Pediatric Airway. En: Coté CJ, Ryan JF, Todres ID and Goudsouzian NG. A practice of anesthesia for infants and Children. Mexico: WB Saunders Co, 2001; 79-120 3.- Khalil SN, Mankarious R, Campos C y cols. Absence or presence of a leak around tracheal tube may not affect postoperative croup in children. Paed Anaesth 1998; 8:3936 4.- Khine HH, Corddry DH, Kettick RG y cols. Comparison of a cuffed and uncuffed endotracheal tubes in young chidren during general anesthesia. Anesthesiology 1997; 86:627-31 5.- Keidan I, Fine GF, Kagawa T, Schneck FX and Motoyama EK. Work of Breathing During Spontaneous Ventilation in Anesthetized Children: A comparative study among the face mask, laryngeal mask airway and endotracheal tube. Anesth Analg 2000; 91: 1381-88 6.- Hedenstierna G, Rothen HU. Atelectasis formation during anaesthesia: causes and measures to prente it. J Clin Monit 2000; 16:329-335 7.- Mc Donald PF, Van der Walt JH, Parnis SJ. A timed reexpansion inspiratory manoeuvre for treating oxyhaemoglobin desaturation in children following a period of apnoea – studies in an animal model. Paed Anaesth 1998; 8:409-412 8.- Russell FE, Van der Walt JH, Jacob J et al. Pulmonary volume recruitment manoeuvre restores pulmonary compliance and resistence after apnoea in anaesthetized lambs. Paed Anaesth 2002; 12: 499-506 9.- II Curso de Ventilación mecánica en anestesia pediátrica y neonatal. Hospital Universitario La Paz. Madrid. Marzo 2004 10.- García Bermúdez S, Gil Abaurrea I y Marco Valls J. Vía aérea pediátrica y ventilación mecánica en anestesia pediátrica. En: Manual de Anestesiología Pediátrica para médicos residentes. Ed. Ergon. Madrid 2001; 5-18 11.- Villagrá A, López Aguilar J, Bernabé F et al. Flujo inspiratorio y lesión pulmonar inducida por el ventilador en un modelo de atelectasia. Beca FIS PI 021820, RED gira, Lilly SEMICYUC 2002 y FPT. Corporació Sanitaria Parc Taulí. Sabadell. Figura 1. Las propiedades mecánicas, compliancia y resistencia, son determinantes según la edad. La compliancia aumenta de forma lineal con la edad y el peso, y por tanto con el tamaño pulmonar, siendo en los lactantes cercanas a los 4 ml/cm H2O. Las resistencias disminuyen de forma exponencial decreciente ( R=8×L×v / p×r4 ), con un angulamiento claro cerca de los 3 años (20 Kg) presentando unos valores muy altos cuanto más pequeño sea el paciente. Figura 2. Anatomía de la vía aérea superior Figura 4.- Circuito de ventilación por flujo continuo