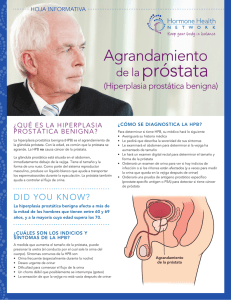
hiperplasia prostática benigna. evaluación y manifestaciones clínicas.
Anuncio

PROGRAMA DE ACTUALIZACION CONTINUA Y A DISTANCIA EN UROLOGIA Módulo 5 - 2002 Enfermedades benignas de la próstata Coordinador: Dr. Agustín Roberto Rovegno Fascículo I Hiperplasia prostática benigna Evaluación y manifestaciones clínicas Director Dr. Jorge H. Schiappapietra Secretario Dr. Carlos A. Acosta Güemes Asesor Dr. Elías J. Fayad HIPERPLASIA PROSTÁTICA BENIGNA. EVALUACIÓN Y MANIFESTACIONES CLÍNICAS. Dr. Agustín Roberto Rovegno Urólogo de la Sección Urología de CEMIC INTRODUCCIÓN Durante el siglo veinte la expectativa de vida en los países más desarrollados se prolongó acercándose a los 80 años. Así adquirieron relevancia un grupo de enfermedades vinculadas con la edad como el infarto de miocardio, la osteoporosis y distintas afecciones urológicas entre las que se encuentra la hiperplasia prostática benigna (HPB). El incremento de la prevalencia de HPB con la edad cambió la repercusión que la enfermedad tenía en la salud pública del primer mundo. Mientras cien años atrás era un tema marginal, actualmente es del máximo interés no por tratarse de una condición capaz de causar la muerte, sino por el considerable detrimento en la calidad de vida que le provoca a los hombres de más edad. Esta es una de las tantas razones por las que en los últimos diez años se multiplicaran las investigaciones sobre distintas áreas de la hiperplasia prostática benigna. El resultado fue un magnífico avance en el conocimiento de la afección, aunque quedan temas importantes por resolver y muchas de las investigaciones desembocaron en nuevos interrogantes. TERMINOLOGÍA En 1994, el Dr. P. Abrams[1] propuso la utilización de algunos términos en vinculación con la hiperplasia prostática benigna que ganaron aceptación por la necesidad de uniformar la comunicación en congresos y publicaciones. Esos términos son “síntomas del tracto urinario inferior”, “síntomas de almacenamiento” y “síntomas de vaciado”, para reemplazar las palabras prostatismo, síntomas irritativos y síntomas obstructivos. “Hiperplasia prostática benigna” tiende a usarse solo para expresar el fenómeno histológico, mientras “agrandamiento prostático benigno” y menos frecuentemente “obstrucción prostática benigna” se difundieron en lugar de hiperplasia prostática benigna clínica, hiperplasia prostática benigna sintomática y prostatismo. El fenómeno fisiopatológico que explica la entidad clínica se denomina “obstrucción del tracto de salida vesical”. En el idioma inglés hay siglas que reemplazan estos largos términos: § LUTS es lower urinary tract symptoms: síntomas del tracto urinario inferior § BPE es benign prostatic enlargement: agrandamiento prostático benigno § BPO es benign prostatic obstruction: obstrucción prostática benigna § BOO es bladder outlet obstruction: obstrucción del tracto de salida vesical Dada la amplia aceptación de estas siglas, en algunas oportunidades se utilizarán también en esta comunicación. Para hiperplasia prostática benigna sin embargo, se usará la sigla HPB y no la sigla inglesa BPH. LUTS describe una combinación de disturbios en el almacenamiento (síntomas irritativos) y/o en el vaciado vesical (síntomas obstructivos) que son muy comunes en los hombres de edad. Los LUTS o síntomas miccionales pueden estar asociados con agrandamiento prostático benigno (BPE), con obstrucción del tracto de salida vesical (BOO) sospechada o confirmada urodinámicamente y con HPB, entidad histopatológica caracterizada por hiperplasia estromal y/o glandular de la próstata. La asociación entre cualquiera de esas entidades no implica necesariamente una relación causal, aunque en algunas ocasiones sea asi y los LUTS estén causados por una próstata agrandada que a su vez puede ser responsable de obstrucción vesical Los síntomas, el agrandamiento y la obstrucción no son específicos de tejidos benignos prostáticos por lo cual el término agrandamiento prostático benigno (BPE) debe reservarse para aquellas situaciones en las que se hizo un intento razonable por excluir la presencia de cáncer de próstata.[2] Una próstata aumentada de tamaño, sin evidencia clínica de cáncer, que causa distintos grados de obstrucción al vaciado vesical (BOO), es la patología más común entre las muchas condiciones que pueden causar síntomas del tracto urinario inferior (LUTS). Esta patología común se referirá durante toda la comunicación que sigue como HPB o HPB clínica, según convenga para evitar confusiones. DEFINICIÓN DEL PROBLEMA[3] Tanto el envejecimiento como la obstrucción vesical propia de la HPB son capaces de inducir independientemente alteraciones en la estructura, inervación y función de la vejiga; estos cambios pueden dar lugar a la aparición de síntomas de relevancia clínica. El problema radica en separar los efectos vesicales causados por obstrucción prostática de los ocasionados por el envejecimiento, lo cual resulta difícil ya que aparentemente cada proceso recorrer una similar cadena de eventos. El agrandamiento prostático (BPE) forma parte del proceso de envejecimiento. La zona transicional de la próstata lentamente aumenta de tamaño por influencia del ambiente hormonal normal del hombre. Aproximadamente 10% de los hombres de 40 años y 90% de los que llegan a los 80, tienen BPE identificable por exploración rectal digital (DRE) o ecografía transrectal. Pero su presencia no significa necesariamente que exista obstrucción vesical (BOO) o síntomas (LUTS). La definición de la condición clínica HPB se basa en la interrelación de tres parámetros: 1) tamaño prostático; 2) síntomas y 3) obstrucción. Estos parámetros fueron agrupados por T. Hald [4] en un esquema de tres anillos que se superponen. La denominación de cada parámetro se reemplazó posteriormente por los términos en boga: BPE, LUTS y BOO (figura 1). Aunque en el esquema se superponen, son variables independientes capaces de determinar las características de una situación clínica. BPE (Tamaño prostático): Es evidente que ni el hallazgo de hiperplasia benigna microscópica ni la posterior aparición de aumento del volumen glandular son suficientes para diagnosticar la HPB clínica, pero es también imposible imaginar el diagnóstico sin este cambio. Se admite actualmente que una próstata de 20 gramos puede ser representativa de HPB clínica si se logra demostrar con alguna técnica de imágenes un ensanchamiento de la zona de transición. Módulo: Enfermedades benignas de la próstata Hace poco tiempo se definió un nuevo parámetro que podría asociarse al volumen prostático total en su relación con LUTS y BOO. Se trata del “índice de la zona de transición” (relación entre el volumen de la zona de transición y el volumen prostático total establecidos por ecografía transrectal) que mostró una buena correlación con los síntomas, el flujo urinario máximo y la presión del detrusor.[5] En conclusión, la relación entre BPE, BOO y LUTS es compleja, cada una puede existir separadamente o en combinación con una o las dos restantes. Partiendo de esto, los requerimientos para establecer la presencia de la entidad HPB clínica son: LUTS (Síntomas): Son esenciales para el diagnóstico de HPB clínica pero no siempre acompañan a la obstrucción vesical. El “prostatismo silente” es una entidad en la que hay obstrucción severa, grandes residuos y dilatación de la vía urinaria superior en ausencia de síntomas. Es cierto que son cuadros infrecuentes y que no entran en la definición de HPB no complicada, pero no por ello dejan de ser un ejemplo de BOO asintomática. También es importante entender que los síntomas solos no pueden sostener el diagnóstico de HPB clínica. Hombres y mujeres experimentan LUTS con el paso de los años sin que por ello se consideren enfermos, aunque es necesario admitir que la percepción del ritmo miccional como una molestia está sujeta a una gran variabilidad entre las personas y que esa percepción debería integrarse junto con la cantidad e intensidad de síntomas cuando se intenta definir la HPB. 2. 1. 3. Demostración objetiva de agrandamiento de la próstata o de su zona de transición. Molestias originadas en síntomas del tracto urinario inferior (LUTS) o señales evidentes de deterioro del tracto urinario inferior o superior. Existencia de obstrucción vesical. HISTORIA NATURAL DE LA HPB Fig. 1 Esquema de Tag Hald. Relación entre agrandamiento prostático (BPE), síntomas del tracto urinario inferior (LUTS) y obstrucción del tracto de salida vesical (BOO). Cada círculo representa la población total de hombres con cada parámetro. Asi, cada uno puede existir solo o en combinación con los otros. El desarrollo de HPB es un proceso gradual que acontece a lo largo de muchos años y que va desde un estado preclínico asintomático hasta una condición clínica con síntomas y/o signos de disfunción vesical. Solo una pequeña proporción de la HPB preclínica llega a un estado clínico que requiere tratamiento. Pero el evento dominante en este tema, tal como se expondrá a continuación, es que ninguno de los tres parámetros que se usan para definir la HPB clínica puede analizarse separadamente para establecer la historia natural de la afección, que entonces se hace difícil conocer. Según estudios de autopsias, la HPB microscópica se inicia a los 35 años alcanzando una prevalencia de 50% entre los hombres de 60 años y cerca de 100% entre los mayores de 80. El mismo tipo de estudios estableció que solo el 50% de las HPB microscópicas de los hombres de más edad tiene expresión macroscópica identificable palpatoriamente, de estas HPB macroscópicas, solo el 50% desarrollan síntomas o signos que deben tratarse quirúrgicamente. [3] Profundizando en el tema varias investigaciones descubrieron que el crecimiento prostático normal se completa a fines de los 40 años, después el volumen glandular no cambia o tiende a decrecer a menos que aparezca HPB microscópica. También es interesante observar que la tasa de crecimiento de las glándulas afectadas por HPB microscópica sería de 2% anual en los hombres de raza caucásica, con variaciones dependientes de la edad (a más edad la tasa aumentaría), raza, volumen basal y PSA basal. [6] Pero el agrandamiento prostático por si mismo no es suficiente para provocar obstrucción vesical que requiera tratamiento quirúrgico: entre los hombres de 45 años la prevalencia de HPB macroscópica es aproximadamente 10% y solo 0,2% son tratados quirúrgicamente. Entre los de 85 la prevalencia es 50% y requieren cirugía el 25%.[3] Estos y otros datos[7] llevaron a la conclusión de que la medida anatómica del volumen prostático no se correlaciona necesariamente con la severidad de los síntomas urinarios (LUTS) o con parámetros fisiológicos como el flujo urinario máximo o el volumen de orina residual y por lo tanto no es una variable que actue independientemente para estimar la historia natural de la HPB clínica. Recientemente sin embargo, el tamaño prostático pasó a ser un poderoso predictor de eventos relacionados con la HPB clínica como respuesta al tratamiento, retención aguda de orina o necesidad de cirugía. Es asi que se focalizó la atención en él no solo para decidir el tipo de procedimiento quirúrgico a efectuar sino también para identificar pacientes con alto riesgo de sufrir eventos vinculables a la afección.[6] Otra forma de establecer la historia natural de la HPB clínica podría ser el seguimiento de los síntomas a través de los años. Un estudio poblacional halló un incremento en el score sintomático de 0,18 puntos por año de seguimiento; este incremento va desde un 0,04 puntos por año entre los hombres de 40 años, hasta un 0,44 puntos por año entre los de 60, luego cae a 0,14 puntos por año entre hombres de más de 70 años.[8] 2 Hiperplasia prostática benigna. Evaluación y manifestaciones clínicas. BOO (Obstrucción vesical): El papel de la obstrucción para definir HPB clínica tampoco es fácil de establecer. Está claro que todos los tratamientos efectivos para la afección se centran en resecar o reducir tejido prostático. El requisito para obtener buenos resultados es eliminar la cantidad suficiente de tejido para lograr un estado de desobstrucción. Pero este razonamiento fue cuestionado enfrentándole la teoría de que una glándula aumentada de tamaño es capaz de producir síntomas por sí misma. Esta afirmación, aunque basada en estudios pequeños, es defendida con los buenos resultados que se obtienen luego de la resección endoscópica de próstata en pacientes no obstruidos. De cualquier modo, un número suficiente de estudios demuestra que los mejores resultados luego de la cirugía prostática se obtienen al tratar enfermos obstruidos. Mientras no aparezcan evidencias más relevantes, parece prudente mantener el dogma de que en la HPB clínica debe existir obstrucción. ��� No obstante, la evolución de un individuo con HPB clínica no es tan predecible, estudios clínicos reportaron en un seguimiento de 5 años a pacientes con HPB clínica, una estabilidad sintomática en cerca del 50% de los pacientes, alivio espontáneo en 30% y deterioro en 16%.[9] Estas observaciones deben entenderse como una prueba de que la utilización de los síntomas como parámetro de seguimiento de la historia natural de la entidad clínica HPB es inadecuada. Más aun, si la entidad implica una combinación de síntomas (LUTS), obstrucción (BOO) y aumento de tamaño glandular (BPE), los síntomas deberían ser el resultado de la obstrucción, pero las exploraciones urodinámicas no hallaron una correlación estadísticamente significativa entre obstrucción y síntomas. La realidad es que los síntomas del tracto urinario inferior (LUTS) no pueden predecir qué patología está presente, dicho de otra forma, solo con los síntomas no es posible diagnosticar obstrucción de la vejiga (BOO). Corresponde señalar que aun se debate si los síntomas que se asocian a la HPB pueden explicarse solo por la obstrucción. Muchos Urólogos tiene la impresión de que la resección o destrucción por distintos medios del tejido prostático periuretral puede tener otros efectos además de liberar el tracto de salida de la vejiga. Uno de ellos podría ser la destrucción de terminales nerviosas responsables de algunos síntomas; en enfermos con HPB e hiperactividad del detrusor pudo demostrarse un aumento de la compliance vesical luego de la infiltración de la uretra prostática con anestésicos. La retención aguda de orina es un evento que ocurre con cierta frecuencia en la historia natural de la HPB y en algún momento se la consideró el evento final en la evolución de la afección. En los últimos años se hicieron sustanciales avances en el conocimiento de su epidemiología. Un estudio poblacional prospectivo[10] estableció que un hombre de 60 años si sobrevive 20 años tiene una probabilidad de 23% de sufrir retención aguda de orina. El mismo estudio demostró que aproximadamente la mitad de los episodios están asociados con una anestesia general, unos pocos con excesivo consumo de alcohol y los restantes son consecuencia de la obstrucción ���������� ������� � �������� ������� � ������ ������ � ��� � ������ �� ����� � ���������� � ��� ��������� ��� � ��������� �������� � �������� ��������� � ������������� ����� � ��������� ���������� �� ���������� �� ������� �� ���������� �������� �� �������� ����� ���� � � � ��������� ������� ��������� � ������� ���� � � � ��������� �������� ������� ������������ ������������ ���� ����������� ����������� � ����������� � ����� �������� � ������� ����������� �� ���������� ��� ����������� �� ������� ����������� ����������� ������ ����������� ����������� �������� �������� �������� � ��� Fig. 2 Algoritmo de diagnóstico y tratamiento para hombres que se presentan con LUTS propuesto la OMS y la AHCPR. Módulo: Enfermedades benignas de la próstata 3 originada por la HPB. También evidenció que el riesgo de obstrucción urinaria aguda aumenta con la edad, es mayor en hombres con síntomas moderados y severos según el score I-PSS y se incrementa entre los que tienen flujo urinario máximo menor a 12 ml/seg. o próstatas voluminosas (aproximadamente mayores a 30 gramos). En años previos, investigaciones en poblaciones clínicas hallaron que la retención aguda de orina es la indicación de resección transuretral de próstata en el 25 a 30% de las intervenciones. El tema de la historia natural de la HPB adquiere más complejidad si se considera también la acción que el envejecimiento tiene sobre la vejiga. La HPB es una expresión del paso de los años y sus efectos sobre la vejiga pueden enmascarar a mezclarse con los provocados por el envejecimiento. Así, mientras muchas publicaciones señalan el incremento de los síntomas y el descenso del caudal miccional en los hombres de mayor edad, pocas sostienen sus hallazgos con evidencias urodinámicas sobre la presencia o ausencia de obstrucción. En síntesis, la historia natural de la HPB definida sobre la base de la interacción de tres parámetros, no está claramente establecida. Hay aproximaciones interesantes a partir del seguimiento de dos de esos parámetros, BPE y LUTS, pero se esperan estudios epidemiológicos que incluyan la comprobación de BOO para conocer con mayor precisión este tema. ESTUDIOS DIAGNÓSTICOS ESENCIALES PARA HOMBRES QUE CONSULTAN POR LUTS [11] Cuando un hombre de 50 años o más se presenta con síntomas del tracto urinario inferior (LUTS) sugestivos de hiperplasia prostática benigna (HPB), el médico puede elegir entre una variedad de pruebas diagnósticas. Su objetivo es establecer claramente la situación del paciente para de este modo seleccionar el tratamiento adecuado, y descartar otras patologías sin recurrir a investigaciones innecesarias. La exposición siguiente se basa en las Guías Internacionales de la Organización Mundial de la Salud (1996) y en las Guías (1994) de la United State Agency for Care Policy and Research (AHCPR) para pacientes que consultan por LUTS. Conviene seguirla teniendo a la vista la figura 2. Evaluación Inicial 1.- Historia clínica: Estará orientada a determinar en que medida los síntomas del paciente son propios de una afección prostática. Interesa conocer los medicamentos que recibe ya que muchas drogas pueden causar síntomas urinarios, entre ellas están las indicadas para tratar gripes y alergias, los diuréticos, anticolinérgicos y alfa miméticos. Es de interés especial interrogar sobre antecedentes de hematuria, infecciones urinaria, diabetes, desórdenes neurológicos capaces de causar vejigas neurogénicas, instrumentaciones que puedan haber originado estenosis de uretra, traumatismos o cirugía pelviana, enfermedades de transmisión sexual y episodios de retención de orina. La exploración sobre síntomas y las molestias que estos causan se discute más adelante. 2.- Examen físico: La inspección del paciente puede sugerir anemia, uremia o edemas, eventos todos que ocasionalmente pueden asociarse con HPB. La palpación del abdomen y las fosas lumbares se dirige a identificar distensión de la vejiga o patología renal. El examen físico incluye el examen rectal digital (DRE) y un examen neurológico localizado. El primero brinda información sobre el tono del esfínter anal y las características de la próstata y puede revelar cáncer prostático o colorectal. Aunque proporciona alguna idea sobre el tamaño prostático, esta apreciación no se correlaciona bien con el tamaño establecido por ecografía transrectal. Si la dimensión glandular 4 resulta importante por ejemplo para elegir un tratamiento, conviene establecerla ecográficamente. Los lineamientos de la Organización Mundial de la Salud (OMS) recomiendan un examen neurológico que incluya la investigación del reflejo bulbocavernoso y la función motora y sensorial de los miembros inferiores. Las manifestaciones de enfermedades neurológicas despertarán la sospecha de vejiga neurogénica y en ese caso se incluirá un estudio urodinámico dentro de la evaluación. 3.- Examen de orina: Tanto las infecciones urinarias como el cáncer de vejiga causan síntomas semejantes a los de la HPB. El examen de orina se recomienda para rastrear infección urinaria y hematuria en pacientes con LUTS reasultando suficiente hacerlo mediante las tiras reactivas por su simpleza y bajo costo. Es un recurso discutido para el rastreo de la población general pero útil en este grupo de pacientes. La hematuria asintomática aparece en cerca del 13% de la población y el valor predictivo positivo de las tiras reactivas para cáncer u otras enfermedades urológicas serias está solo en el 4 a 26%. Entre 750 pacientes con HPB clínica se halló hematuria microscópica en un tercio y solo 3 tenían cáncer, por esta razón los resultados anormales del test se consideran válidos para iniciar una investigación más minuciosa solo cuando se suman a otros hallazgos. La exploración con citología urinaria debe plantearse en pacientes fumadores con síntomas de almacenamiento. 4.- Dosaje de creatinina plasmática: Tiene por objeto investigar insuficiencia renal secundaria a obstrucción vesical. La insuficiencia renal puede acontecer en el 10% de los pacientes con HPB. Causas frecuentes de elevación de creatinina son la diabetes o la hipertensión arterial. Está documentado que la morbilidad y mortalidad de la RTU de próstata aumentan en pacientes con insuficiencia renal avanzada. Pero la creatinina sérica no tiene ningún valor para predecir mejoría de los síntomas luego de una RTU de próstata. Cuando está elevada en un paciente con HPB obliga a estudiar la vía urinaria superior, electivamente con ecografía, para descartar la coexistencia de uronefrosis. 5.- Dosaje plasmático del Antígeno Prostático Específico (PSA): El PSA puede elevarse en respuesta a distintas condiciones que afecten la próstata incluida la HPB. Se informó en repetidas ocasiones que distingue escasamente entre HPB y cáncer localizado de próstata. Los pacientes tratados con finasteride merecen una atención especial ya que esta droga desciende los valores plasmáticos de PSA. Es importante obtener un valor antes de iniciar el tratamiento y confirmar un descenso de 50% al cabo de 6-12 meses, descensos menores deben despertar la sospecha de cáncer de próstata. En pacientes con LUTS y expectativa de vida superior a 10 años, la OMS recomienda la determinación de PSA si el diagnóstico de cáncer de próstata cambiaría el plan de tratamiento. Si se elige investigar cáncer, la combinación de DRE y PSA es el método más efectivo; establecida la sospecha, el paso siguiente es la biopsia de próstata con guía ecográfica transrectal. Recientemente se demostró que los valores de PSA por encima de 1,3 ng/ml se vinculan con una mayor probabilidad de progresión de la HPB a estadíos que requieren tratamiento. Indicaciones de cirugía Algunos pacientes se presentan con indicación inequívoca de tratamiento quirúrgico y no requieren más que la evaluación inicial y quizás una uretrocistoscopía para seleccionar el abordaje quirúrgico. Hiperplasia prostática benigna. Evaluación y manifestaciones clínicas. Una cistometría de llenado puede ayudar si se sospecha enfermedad vesical primaria. Tanto la guía de la OMS como la de la AHCPR de USA recomiendan la cirugía si el paciente tiene retención urinaria refractaria al manejo clínico o en cualquiera de las siguientes situaciones siempre que resulten claramente secundarias a HPB: cálculos vesicales, insuficiencia renal o hematuria recurrente. Las infecciones urinarias reiteradas y los grandes divertículos vesicales son una indicación controvertida de cirugía, muchos de estos pacientes pueden necesitar más investigaciones. Tradicionalmente los síntomas miccionales de la HPB se agrupaban bajo el término de “prostatismo” y se dividían en “irritativos” y “obstructivos”. Actualmente se denominan sintomatología del tracto urinario inferior (LUTS) y se subdivide en síntomas de vaciado y de almacenamiento. Los síntomas de vaciado son: demora para iniciar la micción, esfuerzo abdominal, intermitencia, chorro débil, goteo postmicción, sensación de vaciado incompleto y disuria. Expresan transtornos urodinámicos como obstrucción o hipoactividad vesical. Los síntomas de almacenamiento incluyen: polaquiuria, nocturia, urgencia, incontinencia y dolor vesical; son expresión de inestabilidad o hiperreflexia del detrusor. Síntomas y molestias asociadas Los síntomas y las molestias asociadas a ellos deben investigarse como una parte de la historia clínica. La descripción por separado obedece a su relevancia dentro del proceso diagnóstico. ����� ������������� �� �������������� ���������� ������ ����� �� ����� �� � �� � �� ����� �� ����� ��� ����� ������� ������ �� ����� �� ��� ����� ��� �� �� ����� �� ��� ����� ���� ������� ��� ����������� ���������� � � � � � � ��� ���������� � � � � � � ��� ������������� � � � � � � ��� �������� � � � � � � ��� ������ ����� � � � � � � ��� �������� � � � � � � ������� � ��� � ����� � ����� � ����� � � ��� ����� � � � � � � ��� �������� ������� ������� ����� CALIDAD DE VIDA SEGÚN SINTOMAS URINARIOS �� ��� ������� ��� ����� �� ����� �� �� ���� �������� ���� ������ ����� �� ��������� ��������� ���������� ����� � � ���������� ��� � ����� ���������� ������ ����� �� ���������� ������� ��������� ����� � � � � � Fig. 3 Grillas para registrar score de síntomas y calidad de vida. Módulo: Enfermedades benignas de la próstata 5 Los síntomas considerados cardinales de la HPB clínica son: demora inicial, chorro débil, polaquiuria y nocturia. Los hombres afectados por HPB presentan síntomas de almacenamiento y vaciado que tienden a incrementarse lentamente con el paso de los años. Los pacientes jóvenes, aquellos con síntomas predominantemente de almacenamiento o quienes sufren una aparición brusca de síntomas es probable que tengan otra afección. Hombres y mujeres sufren con la edad una disminución de la capacidad de la vejiga y un aumento en la incidencia de inestabilidad capaces de provocar sintomatología. Cuando se evalúan síntomas en los hombres debe considerarse esta circunstancia para balancearla con los otros hallazgos. Simultáneamente no debe olvidarse que hay afecciones vesicales que también originan sintomatología miccional. 1.- Score de síntomas: Aunque no existe un complejo sintomático específico de HPB, la estimación de la frecuencia e intensidad de los síntomas es una evaluación básica del estado de salud de un paciente con HPB. Con el propósito de cuantificar los LUTS se propusieron varios índices sintomáticos; en 1992 Barry y colaboradores difundieron el índice de síntomas del Comité de Medidas de la Asociación Americana de Urología (American Urological Association, AUA) que posteriormente fue adoptado por la OMS y que con el agregado de una pregunta sobre calidad de vida se transformó en el Score Internacional sobre Síntomas Prostáticos (International Prostate Symptoms Score, IPSS) dado a conocer a partir de 1996 por la Consulta Internacional sobre HPB. El IPSS es el índice de síntomas más usado, (figura 3) consta de 7 preguntas diseñadas para que las responda el paciente sin ayuda, cada una puede calificarse entre 0 y 5 y la suma del puntaje proporciona un score que permite clasificar los síntomas en leves (0 a 7 puntos), moderados (8 a 19 puntos) y severos (20 a 35 puntos). El IPSS cumple con distintos requerimientos: es reproducible, tiene consistencia interna y sensibilidad para descubrir cambios clínicamente importantes aunque sean mínimos. Se le ha criticado no incluir algunos síntomas como goteo postmicción o incontinencia. También se puso en duda que los pacientes tengan capacidad para cuantificar su propio estado clínico y se halló que puede ser respondido en forma sensiblemente diferente al cabo de 2 meses o por distintas poblaciones. El score de síntomas tiene una correlación pobre con el tamaño prostático y las mediciones urodinámicas, este es un concepto esencial para comprender que su utilidad está en juzgar solo un aspecto de la afección, pero que no sirve para diagnosticarla ni para establecer la magnitud de obstrucción. Los síntomas solos no son un indicador adecuado de la presencia o severidad de HPB, pero hecho el diagnóstico de la afección y considerados en conjunto con las molestias que le causan al paciente pueden sugerir la necesidad de un tratamiento. El score sintomático se usa en todas las investigaciones clínicas para cuantificar los síntomas iniciales de una población de pacientes con HPB y controlar su evolución al cabo de administrar o no algún tratamiento. Al usarlo en pacientes individuales, su interpretación debe incluir la idea de que aquellos con un score elevado al inicio probablemente requieran un cambio numérico importante para percibir mejoría en comparación con los que parten de un score bajo. Tampoco puede olvidarse que distintos pacientes con similar score de síntomas expresarán distinto nivel de molestias. La realidad señala que para cada individuo lo primordial es el grado de molestias que percibe y el impacto que estas tienen en su calidad de vida más que un score de síntomas u otras medidas numéricas. Siguiendo este juicio, las molestias causadas por los síntomas deberían ser el factor más importante en la toma de decisiones terapéuticas. 6 2.- Score de molestias: Como suplemento del IPSS, Barry y sus colegas desarrollaron el Indice de Problemas por los Síntomas (Symptom Problem Index, SPI) y el Indice de Impacto por HPB (BPH Impact Index, BII) que aunque no tuvieron gran difusión podrían ayudar en la evaluación objetiva de las molestias y calidad de vida en pacientes con HPB. Han sido criticados por focalizarse exclusivamente en las molestias causadas por los LUTS y no en las que podrían resultar de otros aspectos relacionados con la HPB como el temor al cáncer, la función sexual, a la repercusión de los LUTS en las relaciones personales. En síntesis, en el manejo práctico de los pacientes con LUTS es esencial revisar cuidadosamente los síntomas para establecer si pueden corresponder a una afección prostática. El recurso más ampliamente utilizado para cuantificarlos es el IPSS, pero no hay un instrumento aceptado para valorar las molestias que causan al paciente o la afectación que le provocan a su calidad de vida, en consecuencia tampoco se puede medir la mejoría de ella con los distintos tratamientos. Aunque el IPSS es valioso para la investigación en HPB, algunos autores opinan que no es imprescindible usarlo rutinariamente. Sería suficiente repasar los síntomas con el enfermo para asegurarse que son indicativos de enfermedad prostática y conversar con él si son tan molestos como para indicarle alguna de las opciones terapéuticas. Diagnósticos diferenciales Deben considerarse para el diagnóstico diferencial con la HPB clínica las siguientes afecciones: § Cáncer de próstata § Cáncer de vejiga § Cálculos en la vejiga § Estenosis de uretra § Hipertonía o esclerosis del cuello vesical § Cuerpos extraños en uretra § Disfunciones del tracto urinario de origen neurológico por ejemplo: enfermedad de Parkinson, diabetes, etc. § Cistitis § Prostatitis § Masas pelvianas § Insuficiencia cardíaca congestiva ESTUDIOS DIAGNÓSTICOS OPCIONALES PARA HOMBRES QUE CONSULTAN POR LUTS [11] Los estudios diagnósticos opcionales no son imprescindibles en la evaluación rutinaria de un paciente con LUTS sino que encuentran aplicación cuando se intenta precisar la situación, por ejemplo antes de plantear un tratamiento quirúrgico. Carta miccional[3] Es un diario de micciones que ayuda a evaluar a los pacientes cuyo síntoma dominante es la nocturia. El término nocturia se usa con mucha frecuencia aun sin tener una definición clara. En general se interpreta como levantarse a la noche para orinar y puede ser visto como un síntoma o como una característica del sindrome denominado poliuria nocturna que describió por primera vez el Dr. Asplund de Suecia en 1995.[15] Según la descripción de Asplund, la poliuria nocturna se caracteriza por un aumento del volumen de orina emitido durante la noche y encontraría su etiología en la ausencia de ritmo circadiano en la secreción de hormona antidiurética (ADH). En los pacientes afectados la diuresis de 24 horas es normal o ligeramente elevada. Mientras los hombres sin micciones nocturnas tienen normalmente un sustancial incremento en los niveles plasmáticos de ADH a la noche, aquellos que necesitan levantarse a la noche para orinar tienen el mismo nivel Hiperplasia prostática benigna. Evaluación y manifestaciones clínicas. plasmático de ADH de día y de noche. Una característica de los que padecen el sindrome es que evitan ingerir líquidos en las últimas horas de la tarde pero son incapaces de resistir el impulso de beber líquidos durante la noche. Pero la poliuria nocturna es explicada de diferente forma por otros autores. Recientemente un estudio clínico que investigó múltiples variables con regresión logística, halló que el principal determinante del sindrome es una disminución en la capacidad de la vejiga en los hombres de edad y aunque la relación entre diuresis nocturna y diurna apareció incrementada, esto se debía a un descenso de la diuresis diurna en los hombres mayores pero no al incremento del volumen diurético nocturno. Otros autores confirmaron la descripción inicial del sindrome al observar un aumento de la diuresis nocturna asociado con la desaparición del incremento normal en los niveles plasmáticos de ADH durante la noche. Uno de esos autores halló además entre los afectados por el sindrome, un aumento de la tensión arterial con retención de agua y sodio en las últimas horas de la tarde, seguido por un descenso de la presión durante la noche que se acompañó por excreción masiva de agua y sodio. Finalmente, otro autor encontró en un grupo de portadores del sindrome un aumento en los niveles plasmáticos del péptido natriurético auricular (ANP), sustancia que se libera a la circulación en los enfermos con insuficiencia cardíaca congestiva, y aunque en la población estudiada se había descartado previamente una falla cardíaca, el hallazgo permitió establecer que en realidad tenían niveles subclínicos de la afección. Se hace diagnóstico de sindrome de poliuria nocturna cuando la diuresis durante la noche es igual o mayor que en el día. El diagnóstico diferencial con otras afecciones puede hacerse a partir de un cuidadoso interrogatorio y usando las cartas miccionales. La nocturia como síntoma es el tercero entre los más molestos, a continuación de la urgencia y la incontinencia. Es el más difícil de erradicar con una RTU de próstata, el 40% de los operados siguen sufriendo nocturia mayor a dos micciones hasta 1 año después de la cirugía. Esto implica que no es solo consecuencia de una disminución de la capacidad vesical o de inestabilidad del detrusor sino que probablemente haya condiciones médicas que contribuyan a mantenerla. Además de las causas mencionadas a propósito del sindrome de poliuria nocturna, deben considerarse como etiologías probables la diabetes mellitus o la insipidus, la excesiva ingesta de líquidos o sal, la administración de diuréticos a última hora del día, la insuficiencia cardíaca congestiva, la insuficiencia venosa o el sindrome nefrótico. Estudios urodinámicos La flujometría, el residuo vesical postmicción, la cistomanometría y los estudios de presión-flujo son exploraciones urodinámicas ampliamente usadas en la HPB. En la actualidad, sin embargo, al mismo tiempo que algunos especialistas no las observan como un aporte significativo para seleccionar un plan de tratamiento, otros afirman que están subutilizadas. 1.- Uroflujometría: Es un estudio no invasivo, fácil de realizar, que se obtiene con el paciente en privado, en posición habitual de micción y cuando siente deseos francos de orinar. Resulta útil la evaluación inicial evidencia molestias por síntomas moderados a severos y es necesario planear un tratamiento. Los registros obtenidos con volúmenes inferiores a 150 ml deben excluirse ya que al existir una clara dependencia entre el flujo máximo y el volumen emitido, si este último es bajo debe entenderse que la medición no es representativa. El valor de flujo máximo (Qmax) que se admite como límite inferior de la normalidad es 15 ml/seg. Hay cierto grado de acuerdo en que una sola flujometría no brinda adecuada información excepto cuando es claramente normal. Muchos hombres se sienten inhibidos o emiten volúmenes bajos en la primera determinación. También pudo observarse que tanto la segunda como la tercera flujometría son estadísticamente de mayor caudal que la primera aunque el volumen emitido sea similar. Esto demostraría que entre los hombres mayores hay un efecto de aprendizaje en las sucesivas flujometrías.[16] Una revisión de la metodología técnica para medir flujo urinario estableció que el 20% de los trazados tienen artefactos, generalmente Fig. 4 En la flujometría de más arriba, el Qmax de 19 ml/seg informado por la computadora corresponde a una espiga provocada por el paciente al apretar el pene durante la micción. La de abajo es del mismo paciente despues de instruirlo sobre la necesidad de no apretar el pene durante el registro. Modificado de Abrams P, Griffiths D, Höfner K, Liao L, Schäfer W, Tubaro A, Zimmern P. Committee 7. The Urodynamic Assessment of Lower Urinary Tract Symptoms.[16] Módulo: Enfermedades benignas de la próstata 7 Fig. 5 Dos ejemplos de trazados flujométricos con artefactos tipo espigas y la forma en que fueron corregidos. Modificado de Abrams P, Griffiths D, Höfner K, Liao L, Schäfer W, Tubaro A, Zimmern P. Committee 7. The Urodynamic Assessment of Lower Urinary Tract Symptoms.[16] espigas, que la computadora no puede reconocer quedando impresa una falsa lectura del flujo máximo. Es por esta razón que se recomienda observar las curvas mas que aceptar la información de un sistema computarizado. Una regla muy simple de recordar es que cualquier cambio en la curva flujométrica que tenga un tiempo de duración menor a 2 segundos no es fisiológico y debe obviarse. Los artefactos puede producirlos el mismo paciente de distintas formas, sacudiendo el pene durante la micción o moviendo el punto de impacto del chorro en relación con el túnel colector entre otras. [16] (figuras 4 y 5) El Qmax. bajo puede ser ocasionado por BOO, hipotonía del detrusor o una combinación de los dos, aunque también es cierto que pacientes obstruidos pueden tener un Qmax. normal merced a que el fenómeno obstructivo es compensado por el desarrollo de una mayor capacidad contráctil por el detrusor. Los datos siguientes son orientativos en la interpretación de los valores del Qmax: [16] 8 Qmax < 10 ml/seg Qmax 10 a 14 ml/seg Qmax > 15 ml/seg 90% corresponde a BOO 70% corresponde a BOO 30% corresponde a BOO Se ha establecido que el Qmax. desciende con la edad desde un valor > a 25 ml/seg en los hombres jóvenes a uno < a 10 ml/seg en los de 80 años. Es posible ajustar los valores de acuerdo a la edad, el volumen de orina emitido y otros parámetros, pero esto no se usa corrientemente. Los pacientes con Qmax. de valores normales en el preoperatorio, tienen mayor riesgo de no obtener resultados satisfactorios con la cirugía. 2.- Residuo de orina postmicción: [16] La Sociedad Internacional de Continencia (International Continent Society) define el Hiperplasia prostática benigna. Evaluación y manifestaciones clínicas. residuo de orina como el volumen de líquido que queda en la vejiga inmediatamente después de completarse una micción. La micción en un ambiente extraño, con la vejiga parcialmente llena o sobre distendida a veces da lugar a resultados no representativos. Como los pacientes que concurren a esta determinación comúnmente ingieren gran cantidad de líquido, su diuresis está incrementada lo que hace conveniente medir el residuo rápidamente luego de finalizada la micción. Debe prestarse atención a la existencia de condiciones como el reflujo vesico-ureteral o los divertículos vesicales porque su presencia conduce a una evaluación errónea. Se propuso la medición del volumen vesical pre y postmicción para estimar la “eficiencia miccional” expresando el residuo como un porcentaje del volumen inicial. Sin embargo no hay datos que sostengan la superioridad de esta determinación frente al residuo absoluto. La ecografía es el método menos invasivo para medir el residuo y se lo considera suficientemente seguro para cualquier propósito clínico. Una de sus ventajas es permitir el diagnóstico de patologías vesicales asociadas como los divertículos. Cualquiera de las fórmulas matemáticas utilizadas para calcularlo ecográficamente son confiables aunque también es importante la experiencia del operador. Los errores más frecuentes se cometen al evaluar residuos muy pequeños o muy grandes. Algunos conceptos que se manejan corrientemente sobre el residuo postmicción no están bien fundamentados. Uno de ellos sostiene que predispone a infecciones severas lo cual solo está probado en enfermos parapléjicos, en diabéticos y en niños. También se lo vincula a la insuficiencia renal aunque la realidad es, como se describirá más adelante, que ésta acontece solo si hay una alta presión dentro de la vejiga durante todo el ciclo miccional. Finalmente, aunque se asume que es una condición progresiva, no hay ninguna prueba de que realmente sea así. Hay poca información sobre el residuo en pacientes asintomáticos con función miccional normal aunque usualmente se observa que es insignificante. La opinión de los expertos es que 50 a 100 ml es el límite a partir del cual un residuo debe considerarse anormal. Los residuos superiores a 300 ml pueden llevar a la dilatación del tracto urinario superior y a la insuficiencia renal si se asocian con altas presiones del detrusor, pero los grandes residuos por si solos no necesariamente llevan al deterioro de la vía urinaria superior. En los pacientes con obstrucción vesical el residuo postmicción expresaría un deterioro en la capacidad contráctil del detrusor sin correlacionarse con los síntomas u otros signos de HPB. Debe entenderse que no se necesita el residuo para diagnosticar obstrucción vesical, éste solo es evidencia de una disfunción miccional. Por un lado, la obstrucción vesical puede acompañarse de una adecuada contracción del detrusor, prueba de ello es que una tercera parte de los pacientes obstruidos tienen residuos inferiores a 50 ml. Por otro, la presencia de grandes residuos en hombres mayores sin obstrucción indica que el envejecimiento tiene alguna responsabilidad en el deterioro de la función miccional y que, instalada la obstrucción, ésta pasaría a contribuir pero no a causar el residuo. Por último conviene recordar que se observaron residuos variables durante el día en hombres y mujeres de edad avanzada, hallándose los volúmenes residuales más importantes en horas de la mañana. No hay investigaciones sobre una eventual vinculación entre el residuo postmicción y los episodios de retención aguda en los pacientes obstruidos. Si hay un incremento gradual del residuo que lleva inevitablemente a la retención aguda o si el residuo es un factor predictivo de esos episodios son preguntas que aun no tienen respuesta. No obstante, muchos Urólogos ven a la medición del residuo postmiccional como una forma de seguir a aquellos pacientes que eligen un tratamiento no quirúrgico, aun desconociendo en qué medida el residuo postmicción tiene impacto sobre el tracto urinario superior. Módulo: Enfermedades benignas de la próstata En conclusión, la medición del residuo es importante en hombres con síntomas miccionales y aumento de tamaño prostático siendo la ecografía transabdominal el recurso rutinario para determinarlo. Su ausencia no descarta obstrucción. La existencia de residuo señala una disfunción del detrusor, es un indicador poco valioso de complicaciones de la obstrucción y no es mandatorio de tratamiento quirúrgico a menos que sea parte del cuadro clínico de “retención urinaria crónica”. 3.- Cistomanometría: Es un estudio invasivo que provee información sobre la sensibilidad, capacidad, presión, compliance y contracciones del detrusor. Los estudios de presión-flujo brindan mayor información que la cistomanometría pero no pueden llevarse adelante frente a la sospecha de una disfunción vesical primaria si el enfermo se encuentran en retención o no pueden emitir orina, en estas situaciones se recurre a la cistomanometría. La sobreactividad de la vejiga o las contracciones no inhibidas del detrusor constituyen lo que se conoce como hiperreflexia cuando hay una enfermedad neurológica o inestabilidad vesical si no hay anormalidades neurológicas presentes. La hiperreflexia, inestabilidad y disminución de la compliance, serían “disfunciones del almacenamiento de orina” y se expresan clínicamente por los síntomas de almacenamiento, antiguamente llamados síntomas irritativos. La inestabilidad vesical aparece en el 60% de los hombres con HPB y desaparece en una buena proporción pero no en todos los enfermos operados. El significado clínico de la inestabilidad vesical y su valor predictivo en cuanto a resultados postoperatorios es incierto. 4.- Estudios de presión-flujo: La medición simultánea de la presión vesical y el flujo miccional proveen información acerca de la función de vaciado de la vejiga. Las “disfunciones del vaciado” son la obstrucción y la hipoactividad del detrusor y tienen su manifestación clínica en los síntomas de vaciado que antes se denominaban síntomas obstructivos. Los estudios presiónflujo son el mejor recurso para diferenciar entre BOO e hipoactividad del detrusor, lo cual es de gran ayuda cuando se enfrentan pacientes con alteraciones neurológicas. La presión intravesical se mide con un pequeño catéter suprapúbico o transuretral, lo cual transforma a los estudios de presión-flujo en procedimientos invasivos de mayor morbilidad que la uroflujometría. El flujo máximo (Qmax) y la máxima presión del detrusor al Qmax (Pdet al Qmax) se trasladan al nomograma de Abrams-Griffiths donde puede establecerse si hay evidencia de obstrucción, si esta es dudosa o no hay evidencia de obstrucción. Hay desacuerdo sobre el valor que representa obstrucción. Se propusieron programas de computación y otros modelos matemáticos para analizar los estudios de presión-flujo pero no está acordada su utilidad clínica. De todas maneras, los estudios de presión-flujo mostraron una considerable variabilidad en un mismo individuo y por otra parte es desconocida la evolución de los enfermos urodinámicamente obstruidos que no reciben tratamiento. Tampoco pudo establecerse la confiabilidad de la relación entre los estudios de presión-flujo y la severidad de los síntomas o el grado de afectación de la calidad de vida por los síntomas. Del mismo modo que con la uroflujometría, un estudio presiónflujo normal predice mayor probabilidad de fracaso si se planea un tratamiento quirúrgico. Si demuestra obstrucción, la probabilidad de resultados satisfactorios con la cirugía es alta, pero no mucho mayor que la indicada por la flujometría (Valor Predictivo Positivo de 93 y 91% para estudio presión-flujo y uroflujometría respectivamente). Ninguno de los dos estudios puede predecir resultados con un tratamiento médico como los alfa-bloqueantes. 9 Algunos autores piensan que los estudios de presión-flujo no deben utilizarse rutinariamente en este tipo de pacientes. Tendrían indicación si su resultado modificara la decisión terapéutica o cuando se presentan anormalidades como síntomas severos en pacientes jóvenes, síntomas severos en pacientes con flujo normal, pacientes con enfermedades neurológicas o en aquellos que no responden a la terapia instituida. En los hombres en quienes se planea un tratamiento quirúrgico, no son una garantía para obtener buenos resultados teniendo en cuenta el discreto aumento del valor predictivo positivo en comparación con la flujometría y su condición de procedimiento invasivo. Uretrocistoscopía Tiene un rol limitado en la evaluación de pacientes con HPB. No puede usarse para identificar pacientes que requieran tratamiento quirúrgico y no tiene valor predictivo sobre el resultado de una cirugía. Pese a la creencia de pacientes y médicos generalistas, las glándulas voluminosas en ausencia de signos subjetivos u objetivos de BOO no constituyen una indicación de tratamiento. Ya fue citado el trabajo de Barry y col.[7] en el que no se demostró relación entre la severidad de los síntomas y el volumen prostático, llevando a los autores a la conclusión de que el aumento de tamaño prostático es un atributo de la HPB pero no un factor crítico en la producción de síntomas o de obstrucción al vaciado vesical. Una leve hiperplasia instalada estratégicamente en el área periuretral puede causar considerable obstrucción mientras una gran hiperplasia puede no producirla. La mayor utilidad de la uretrocistoscopía es descartar enfermedades como estenosis de uretra o cáncer de vejiga. Practicada antes de un tratamiento quirúrgico puede guiar al cirujano para elegir entre el abordaje endoscópico o a cielo abierto. Imágenes del tracto urinario superior No están indicadas para la evaluación rutinaria de los pacientes con HPB aun teniendo presente que el compromiso de la función renal es la complicación de mayor morbilidad y mortalidad de esta afección. La urografía por excreción en los pacientes con LUTS resulta normal en el 70%, la uronefrosis es el hallazgo más común y aparece aproximadamente en el 10%. La ecografía, por su carácter no invasivo, es preferible a la urografía endovenosa y tiene capacidad para detectar uronefrosis, tumores y cálculos. La indicación de estudiar con imágenes el tracto urinario superior en pacientes con HPB está limitada a aquellos con elevación de las cifras de creatinina plasmática u otros signos que sugieran enfermedad de la vía superior. Conclusión El objetivo del diagnóstico es evaluar suficientemente al paciente para determinar el tratamiento correcto y descartar otras patologías distintas a la HPB, sin someterlo a estudios innecesarios. Todos los hombres que se presentan con LUTS deben pasar por una evaluación inicial que incluye: historia clínica, examen físico y DRE, examen de orina, dosaje de creatinina sérica y de PSA. Algunos pacientes con indicación clara de cirugía pueden no requerir más que la evaluación inicial. El score de síntomas IPSS, según algunos expertos, es un instrumento útil para la investigación clínica pero innecesario para el abordaje rutinario. Lo importante para el paciente individual es el grado de molestias que los síntomas le ocasionan y cómo repercute esto en su calidad de vida, más allá de un score de síntomas. Siguiendo este modelo, el Urólogo deberá interrogar precisamente sobre los síntomas para asegurarse que son propios de una enfermedad prostática; luego establecerá si causan suficientes molestias como para ofrecer alguno de los tratamientos disponibles. 10 Comúnmente los estudios de presión-flujo no contribuyen al manejo de esta afección, están indicados en pacientes jóvenes con síntomas severos, en aquellos con síntomas severos y flujo normal, en los que tienen enfermedad neurológica y en quienes no respondieron a un tratamiento instituido. Los estudios por imágenes del tracto urinario superior deben realizarse en los pacientes con HPB y elevación de la creatinina plasmática o en los que tienen otros signos o síntomas de enfermedad de la vía superior. El estudio preferido por su inocuidad es la ecografía. MANIFESTACIONES CLÍNICAS HPB no complicada La mayoría de los hombres con HPB tienen Qmax. de valores bajos, residuo urinario < a 150 ml., cultivo de orina negativo, la vejiga libre de cálculos u otras anormalidades y agrandamiento prostático benigno (BPE). Si se les hiciera un estudio urodinámico mostraría un llenado vesical de características normales y una micción típica de alta presión y bajo flujo. Sus síntomas son leves o moderados, con dudoso o pequeño impacto en la calidad de vida. La recomendación terapéutica para ellos estará influenciada por su preferencia después de informarlos sobre los alcances de la cirugía, tratamiento médico y observación. La vejiga inestable Entre los enfermos que tienen HPB clínica, en algunos se halla obstrucción vesical e inestabilidad combinadas. Se entiende que en ellos la obstrucción es la etiología de la inestabilidad en vista de que en muchos desaparece al corregir la obstrucción. Se piensa que la obstrucción conduce a una hipertrofia compensadora del detrusor que se acompaña por un descenso en el umbral de activación del reflejo miccional, lo cual provoca urgencia y contracciones vesicales no inhibidas demostrables por cistomanometría. Cerca del 60% de los hombres con LUTS secundarios a BOO, tienen inestabilidad del detrusor evidenciable por estudios urodinámicos. [13] Resulta inquietante que mientras el 70% de los hombres con HPB clínica asociada a inestabilidad vesical mejoran la inestabilidad mediante una RTU de próstata, a veces con demoras de hasta 1 año, hay un 30% que permanece con ella transformándose en un problema difícil de manejar. Esta circunstancia obliga a considerar previamente en este tipo de enfermos alguna modalidad de tratamiento no quirúrgico. En los hombres con síntomas predominantemente de almacenamiento, BPE y ausencia de obstrucción vesical en un estudio urodinámico, es recomendable evitar la cirugía prostática ya que podría hacerlos más propenso a la incontinencia de orina por urgencia. Estos pacientes generalmente mejoran con la administración de anticolinérgicos. La persistencia de inestabilidad una vez corregida la obstrucción abre un interrogante sobre la oportunidad para corregir la obstrucción, aun sin estar claro, existe la posibilidad de que una intervención temprana prevenga la aparición de inestabilidad. [13] BOO y formación de divertículos La formación de divertículos únicos o múltiples es una conocida complicación de la BOO. Se piensa que ocurren como resultado de la alta presión vesical durante el vaciado que fuerza a la mucosa vesical a protruir a través de las bandas musculares hipertrofiadas del detrusor. En la mayoría de los casos el tratamiento de la BOO alcanza para lograr un adecuado vaciamiento de los divertículos y no son necesarios procedimientos adicionales, a menos que en el interior del divertículo se hayan desarrollado complicaciones como tumores o cálculos. Ocasionalmente, el divertículo se llena de orina proveniente de la vejiga durante la micción, y cuando esta finaliza, su contenido se vierte a la vejiga causando un seudoresiduo. Instruyendo al paciente para Hiperplasia prostática benigna. Evaluación y manifestaciones clínicas. que orine en “dos tiempos”, es decir emitiendo una segunda micción al cabo de 10 minutos, esto puede resolverse. Hay oportunidades sin embargo en que es necesario resecarlos quirúrgicamente. La retención aguda de orina Es un evento que puede aparecer dentro de la historia natural de la HPB. La situación típica es un paciente que se presenta al servicio de emergencias con incapacidad para emitir orina pese a un fuerte deseo miccional asociado a un intenso dolor hipogástrico y uretral. El cuadro, inducido frecuentemente por la combinación de ingesta excesiva de líquido o alcohol y postergación del deseo miccional, es provocado por una sobredistensión del detrusor que deteriora su capacidad contráctil. Otros factores desencadenantes pueden ser el deterioro del estado general o el uso de compuestos farmacológicos con actividad adrenérgica o anticolinérgica. La presión intravesical durante el episodio suele superar los 50 cmH2O con lo que se perturba el drenaje de orina desde la vía superior que entonces se dilata. El evento se resuelve con la evacuación de la vejiga mediante cateterismo uretral o suprapúbico. Alguno de estos pacientes tienen historia previa de LUTS frecuentemente leves pero compatibles con HPB. Si existe este antecedente y el volumen retenido alcanza los 800 ml., es recomendable plantear un tratamiento quirúrgico, ya que en este grupo los tratamientos conservadores suelen fallar. Sin embargo, el cuadro puede ocurrir en ausencia de estos factores, en cuyo caso, luego de un período de reposo del detrusor, puede hacerse una prueba sin sonda que habitualmente resulta en la recuperación del patrón miccional normal. Ayudará la corrección de algunas condiciones adversas como la constipación, el uso de drogas con efecto inapropiado sobre el tracto urinario inferior y la adición temporaria de alfa-bloqueantes para reducir la resistencia uretral. Estudios antiguos (1982 y 1986) sobre poblaciones clínicas establecieron que el 70% de los pacientes que sufren un episodio de retención aguda no pueden orinar al retirarse el catéter o repiten el episodio dentro de la semana. [13] Estudios posteriores estimaron que la retención aguda de orina es la indicación del 25 a 30% de las RTU de próstata. La aparición aguda de retención de orina sin dolor asociado sugiere una etiología neurológica debiendo requerirse para estos casos el asesoramiento de especialistas en neurología. Los datos epidemiológicos más recientes sobre retención aguda de orina se encuentran en estudios prospectivos poblacionales diseñados para evaluar la historia natural de la HPB y los LUTS.[8,10] En uno de ellos, sobre 2115 hombres con LUTS seguidos por 50 meses, 57 desarrollaron un episodio de retención aguda de orina. La mitad de los episodios fueron posteriores a una cirugía, 90% de las cuales se realizaron bajo anestesia general. Solo uno de los 57 sufrió reiteradas retenciones agudas al cabo del lapso de seguimiento, y 8 fueron tratados con RTU de próstata en los 6 meses siguientes al primer episodio. El riesgo de retención aguda fue de 6,8 por 1000 personas por año de seguimiento. También se estableció que esta incidencia varía de acuerdo con la edad y la severidad de los síntomas. La incidencia acumulada en 4 años entre los hombres de 70 años es 10% mientras que en los de 40 años es 2%. El síntoma que más fuertemente se asocia con la ocurrencia de retención aguda es el chorro miccional débil. Factores de riesgo para sufrir este evento son un Qmax menor a 12 ml/seg y un volumen prostático superior a 30 grs. [10] Estos datos tienen el enorme valor de provenir de un estudio poblacional que a diferencia de los estudios sobre poblaciones clínicas, permite con mayor precisión establecer los riesgos y beneficios de la observación como estrategia para los pacientes con HPB. Son varias las novedades que señalan. Primero y contrariamente a lo que se entendía, la severidad de los síntomas evaluada por el I-PSS así como el volumen prostático son capaces de predecir la aparición del evento. Segundo, mientras muchos investigadores cuestionan el valor de una Módulo: Enfermedades benignas de la próstata sola determinación del flujo urinario, aquí tuvo capacidad predictora. Tercero, cerca de la mitad de los casos de retención aguda dentro de la cohorte estuvieron asociados con procedimientos quirúrgicos, 90% de los cuales se efectuaron bajo anestesia general. Se le practicó una RTU de próstata al 14% y en ninguno de los estudios patológicos del material de resección se hallaron signos de infarto prostático. Puede entenderse entonces que, aunque el número de casos es pequeño, factores asociados con la anestesia general, ya sea farmacológicos, fisiológicos o traumáticos, actúan como desencadenantes de retención aguda de orina. El infarto prostático no apareció como etiología en una buena proporción de los hombres afectados. Finalmente, solo uno de los sujetos experimentó episodios subsiguientes de retención, por lo tanto, no es un accidente que deje secuelas, muy pocos requieren tratamiento quirúrgico y es excepcional que se repita. [6] Retención de orina a continuación de una cirugía Diversos factores pueden afectar el funcionamiento de la vejiga en el período postoperatorio inmediato. Los estudios urodinámicos han demostrado que la BOO es una rara causa de retención en esas circunstancias. La retención de orina luego de una cirugía se resuelve con la instalación de un catéter vesical o instruyendo al paciente para que efectúe autocateterismo limpio intermitente. Normalmente la micción se restablece cuando el factor adverso deja de actuar. En pacientes en los que se sospecha un origen neurológico, por ejemplo luego de cirugía pelviana como una resección anterior del recto o luego de cirugía en la columna, conviene instituir el autocateterismo limpio intermitente y llevar adelante un estudio urodinámico si la micción no se restablece al cabo de 6 semanas. Algunas veces se demuestra BOO en el estudio presión-flujo por la aparición del patrón de alta presión vesical sin flujo miccional, en estas oportunidades una cirugía prostática logrará restablecer la micción. Otras veces la causa es una hipocontractilidad del detrusor de origen neurológico, El autocateterismo limpio intermitente es entonces la solución a largo plazo. La micción puede restablecerse al cabo de hasta 12 meses, aunque en ocasiones el deterioro es definitivo. Retención crónica de orina[12] Se entiende como retención crónica de orina un residuo postmicción superior a 300 ml. La condición se presenta con frecuencia relacionada con la HPB y puede dividirse en dos grupos: la retención crónica de alta presión y la de baja presión, entendiéndose como “alta” y “baja” la presión intravesical al final de la micción. 1.- Retención crónica de alta presión: En este tipo de retención crónica el residuo de orina postmicción permanece en la vejiga a una presión superior a la intra-abdominal. Durante el llenado vesical, la baja compliance del reservorio resulta en una alta presión de fin de llenado y como existe BOO, la presión del detrusor durante el vaciado también es alta, asociada a un flujo bajo. De esta manera, la presión intravesical se mantiene elevada durante todo el ciclo miccional creando un efecto obstructivo sobre el árbol urinario superior que da lugar a ureterouronefrosis bilateral. En este cuadro los síntomas del tracto urinario inferior habitualmente son mínimos, el motivo que típicamente lleva a la consulta es la tardía aparición de enuresis, resultado de la leve disminución de la resistencia uretral que ocurre durante el sueño y que da lugar al escape urinario por la alta presión intravesical. En las etapas iniciales la presión en el tracto superior es baja, pero a medida que los uréteres se dilatan y pierden la capacidad de hacer progresar la orina por coaptación de sus paredes, aumenta le presión en las cavidades renales sobreviniendo su dilatación y el deterioro obstructivo de la función renal. El drenaje ureteral se hace dependiente de la gravedad y la vía superior se vacía solo en posición de pie merced a la presión hidrostática de 25 cmH2O que genera la columna de orina 11 ureteral, entre la pelvis renal y la vejiga. Pero cuando la presión del detrusor al final de la micción supera los 25 cm de H2O acontece el rápido deterioro de la función renal. La uropatía obstructiva causa retención de agua y sodio. En el 50% de estos enfermos se halla hipertensión arterial y en el 20% hay signos de edema periférico y de insuficiencia cardíaca congestiva. Tanto la hipertensión como los edemas y falla cardíaca son reversibles con el tratamiento de la obstrucción renal. El cateterismo vesical en los pacientes con retención crónica de alta presión puede provocar hematuria y diuresis postobstructiva. Esta última consiste en un incremento de la excreción de sales y agua y si bien aparece en todos los casos, se la reconoce clínicamente solo cuando la diuresis es elevada. Generalmente se excreta la sal y el agua retenidas durante el período de obstrucción, aliviándose la hipertensión y los signos de sobrecarga hídrica. Pero en un 10% de los enfermos la diuresis es excesiva siendo necesario un tratamiento de reposición hidrosalina. En menos del 1% la diuresis puede prolongarse y resultar riesgosa para la vida. La diuresis postobstructiva debe monitorearse de cerca, el método más seguro para seguir la pérdida de líquidos es el peso corporal, pero también interesa seguir la ingurgitación yugular, los edemas y otros signos de falla cardíaca. La diuresis debe controlarse, no con el proyecto de reponer exactamente el líquido perdido porque el fenómeno es autolimitado en el 90% de los casos, sino para identificar las situaciones de riesgo. Si luego de vaciar el residuo la diuresis horaria se mantiene por encima de 200 ml por más de 12 horas, este paciente puede requerir reposición parenteral de líquido y sales. También deben seguirse con cuidado las cifras de potasio plasmático que generalmente están elevadas durante la insuficiencia renal y comenzarán a descender una vez corregida la obstrucción. En algunos pacientes el potasio se eleva por falta de respuesta del nefrón distal a la aldosterona lo cual puede transformarse en un problema si reciben tratamiento con diuréticos ahorradores de potasio o suplementos de potasio. La diuresis postobstructiva es inevitable y hay quienes recomiendan abandonar la práctica recomendada de descompresión paulatina de la vía urinaria para evitar la hematuria, porque entienden que esta conducta no previene la diuresis postobtructiva y solo sirve para confundir el manejo de un evento fisiológico. La cirugía prostática es el tratamiento definitivo para esta situación. Se plantea si el cateterismo vesical es un paso preoperatorio imprescindible dado los riesgos de infección y retracción vesical que implica. Se admite que los signos de retención de agua y sales así como la insuficiencia renal requieren del cateterismo y que la recuperación preoperatoria del paciente llevará 1 a 2 semanas. Pero si la insuficiencia renal es insignificante y no hay señales de sobrecarga hidrosalina, puede llevarse adelante la cirugía sin cateterismo previo ya que la diuresis postobstructiva será mínima. Los resultados de la cirugía son generalmente satisfactorios aunque no todos logran a continuación un vaciado completo de la vejiga, que puede sobrevenir luego de un tiempo. En este grupo de pacientes cuando en el postoperatorio no hay síntomas, la orina es estéril y la función renal estable puede esperarse la normalización del vaciado vesical sin necesidad de reinstalar un catéter. A veces es necesario hacerlo o recurrir a un autocateterismo limpio intermitente durante unas 6 semanas al cabo de las cuales la mayoría recupera una función miccional adecuada. Es vital asegurar la esterilidad de la orina y un residuo inferior a 100 ml antes de suspender el seguimiento estrecho. Se acompaña de dos patrones diferentes de micción: uno es el de alta presión con bajo flujo típico de la BOO que se asocia con residuos de 300 a 500 ml.; el otro, más común, es el de baja presión y bajo flujo miccional asociados a grandes residuos, a veces hasta 2 o 3 litros. Este último grupo desarrolla retención por falla o hipocontractilidad del detrusor que simplemente no tiene suficiente poder para vencer la resistencia uretral y lograr el vaciado vesical. Aunque la cirugía prostática reduce la resistencia uretral, es común que muchos de estos pacientes no recuperen la micción aun después de tiempos prolongados de cateterismo vesical. El mejor método para lograr el vaciamiento de la vejiga es el autocateterismo limpio intermitente. Muchos enfermos con retención crónica de orina de baja presión tienen micciones con síntomas leves y pocas molestias. Como por definición no sufren deterioro de la vía urinaria superior, si la orina es estéril pueden seguirse con una conducta conservadora ya que la orina residual es almacenada sin riesgos a baja presión. 3.- Cambios ocasionados por la obstrucción crónica: La vejiga muestra cambios macroscópicos y microscópicos por la obstrucción crónica; los primeros están vinculados con la hipertrofia del detrusor que se expresa por trabeculización de la vejiga y aumento del grosor de sus paredes. Microscópicamente hay depósito de tejido conectivo denso. Existe alguna posibilidad de que la obstrucción crónica conduzca a cambios irreversibles en la vejiga que impidan su recuperación. Sin embargo, los estudios clínicos han demostrado que aun después de una severa descompensación de la función miccional, muchos hombres mejoran su dinámica miccional a continuación de una cirugía prostática desobstructiva. [13] Hematuria [13] Grados leves de hematuria, especialmente microscópicas, son comunes en hombres con HPB y no constituyen una indicación de cirugía. Las hematurias francas que llevan a la formación de coágulos con retención aguda de orina, anemia y necesidad de transfusiones, son una clara indicación de cirugía del adenoma prostático. La HPB puede coexistir con otras enfermedades del árbol urinario capaces de ocasionar hematuria y deben investigarse con estudios por imágenes y cistofibroscopía antes de indicar un tratamiento para la HPB. Litiasis vesical [13] La aparición de cálculos vesicales secundariamente a la obstrucción es un fenómeno bien conocido y constituye una indicación de tratamiento quirúrgico de la HPB. En una revisión de 100 casos de cálculos vesicales se halló que el 80% eran secundarios a obstrucción causada por HPB. El mismo trabajo estableció que no había relación entre el volumen del adenoma y la aparición de litiasis vesical, solo 30% de los pacientes tenían infección urinaria y el 50% había sufrido algún episodio de hematuria. Se encontró también una sorprendente discrepancia entre la severidad de los síntomas y el tamaño de los cálculos, pacientes con grandes masas litiásicas en vejiga presentaban pocos síntomas. CUÁNDO INDICAR TRATAMIENTO EN LA HPB NO COMPLICADA 2.- Retención crónica de baja presión: En este tipo de retención, una alta compliance vesical hace que la presión de fin de lleno sea baja y que no tenga lugar el fenómeno obstructivo de la vía superior. Consideraciones previas Volviendo al esquema de la figura 2, la evaluación inicial recomendada para los pacientes que consultan por LUTS y en quienes se sospecha HPB, permitirá identificar tres tipos de situaciones 12 Hiperplasia prostática benigna. Evaluación y manifestaciones clínicas. a) Pacientes con LUTS en quienes se sospecha cáncer de próstata, cáncer de vejiga, disfunciones vesicales secundarias a enfermedades neurológicas (Parkinson, diabetes, etc), estenosis de uretra, insuficiencia cardíaca, prostatitis o cistitis Este grupo requiere ulteriores investigaciones para definir el diagnóstico. b) Pacientes con LUTS secundarios a HPB que necesitan tratamiento quirúrgico. La mayoría de estos casos fueron discutidos bajo el título “Manifestaciones Clínicas”. c) Pacientes con LUTS, aumento benigno del tamaño prostático (BPE) y obstrucción vesical (BOO) que no necesitan tratamiento quirúrgico inmediato. Son en su mayoría los enfermos ubicados en el área de superposición de los tres anillos de T. Hald (figura 1).También se hace referencia a ellos como HPB clínica, HPB no complicada o simplemente HPB. La conducta ulterior con este grupo depende de su score de síntomas y/o magnitud de las molestias asociadas con ellos. Este es el tema que se desarrollará a continuación. En la última década se debatió profusamente sobre cuándo corresponde indicar un tratamiento para la HPB no complicada. El debate ha sido colmado por innumerables variables incluyendo cómo definir o identificar la condición. La presentación de la HPB varía de un individuo a otro lo cual constituye otra dificultad para identificar y definir el problema. Los pacientes se pueden presentar con síntomas miccionales sin obstrucción, con obstrucción sin síntomas o con aumento del tamaño prostático sin o con síntomas u obstrucción. Muchos se presentan con una superposición de estas tres condiciones. También varían las molestias entre pacientes con la misma constelación de síntomas. Con esto en mente, una de las decisiones más difíciles del Urólogo encargado de asistir pacientes con HPB es cuándo indicar un tratamiento sea médico o quirúrgico. Se ha enfatizado que debe balancearse en la decisión el deterioro en la calidad de vida que la condición causa y la morbilidad de un tratamiento. Otra complicación de este tema es la variable historia natural de la afección. En una investigación a 5 años de HBP clínica no tratada, se halló que el 50% de los pacientes no sufrieron modificación de sus síntomas, 30% mejoraron y solo 16% empeoraron. [9] Esto justifica considerar la observación como un modo de seguimiento. Finalmente debe admitirse que ha habido una transición en las modalidades terapéuticas para la enfermedad, el tratamiento médico y las terapias mínimamente invasivas adquirieron importancia creciente cambiando la oportunidad para decidir un tratamiento quirúrgico. La fisiopatología de los LUTS y la BOO en la HPB está relacionada con la existencia de un componente estático resultante del desarrollo y crecimiento de nódulos en la glándula prostática periuretral, y un componente dinámico expresión del aumento del tono del músculo liso del cuello vesical y la próstata. A esta situación deben agregarse los cambios fisiológicos del envejecimiento, no directamente relacionados con el tamaño o configuración de la próstata pero que contribuyen al desarrollo de LUTS, como son la disminución de la capacidad y compliance vesical, los cambios en la compliance de la uretra prostática y la alta prevalencia de inestabilidad del detrusor en los hombres de más edad. Estas condiciones también pueden influir en los resultados de cualquier tratamiento elegido. En síntesis, cualquier terapia debe iniciarse teniendo en mente que la HPB es una enfermedad multifactorial y que no hay un solo recurso aplicable a todas las situaciones. Calidad de vida y severidad de los síntomas [13] Como está expresado en la figura 2, la apreciación de la severidad de los síntomas guiará los siguientes pasos en el manejo de los pacientes Módulo: Enfermedades benignas de la próstata con HPB no complicada. Pero es imprescindible, tal como se señala en la 5ª Consulta Internacional sobre HPB, asociar a ello el grado de molestia que los síntomas causan antes de sugerir una conducta. Mantener la calidad de vida de un individuo es un componente esencial para decidir la oportunidad de indicar terapias. Por ejemplo, tener 2 o 3 micciones nocturnas para algunos hombres puede ser una molestia terrible y para otros algo sin importancia. Del mismo modo debe considerarse el impacto que pueden tener sobre la calidad de vida los efectos adversos de un determinado tratamiento. La relevancia de estas variables solo puede conocerse luego de una adecuada conversación entre médico y paciente. El éxito de una terapia dependerá del alivio de los síntomas pero también de la mejoría en el nivel de molestias que estos causan. Basarse solo en el score de síntomas para indicar tratamiento sería olvidar que una buena proporción de enfermos mantiene ese parámetro estable con el paso de los años. Un enfermo con score I-PSS de 15 puntos o sea moderadamente sintomático puede no sentirse molesto por ello y si en cambio resistirse a tomar un medicamento por tiempo indefinido si finalmente la solución será la cirugía. Siguiendo un estudio epidemiológico poblacional, en 1994 la Agencia de Políticas de Salud de EEUU proyectó que aproximadamente el 30% de los hombres entre 60 y 80 años deberían discutir opciones terapéuticas para HPB por tener un score de síntomas mayor a 7 puntos (síntomas moderados a severos). Sin embargo, estudios de años previos habían hallado que solo el 13% de los hombres en ese grupo etáreo con síntomas moderados-severos consultan, indicando que el grado de afectación de la calidad de vida por los síntomas no es en todos un incentivo suficiente para requerir asistencia médica. Volviendo a la figura 2, los pacientes quedarán entonces separados en 2 grupos: los que tienen síntomas leves o sin molestias por ellos y los que padecen síntomas moderados a severos o que hallan su calidad de vida afectada a causa de los LUTS. Para los primeros se recomienda la observación y el seguimiento, para los segundos recurrir a los estudios diagnósticos opcionales. Observación[13] Como ya se mencionó, cerca del 80% de los pacientes con HPB seguidos durante 5 años experimentaron alivio o estabilización de sus síntomas. Esto significa que la historia natural de la afección justifica al menos un breve período de observación especialmente en los individuos sin sintomatología o molestias relevantes. El plan de observación y seguimiento contempla que en la visita periódica recomendada, generalmente anual, se repita un score de síntomas para compararlo con el basal; el examen mínimo se reiterará: exploración física y análisis de laboratorio; agregando según el criterio del especialista algún estudio opcional como la flujometría o la medición ecográfica del residuo postmicción. Un estudio longitudinal poblacional sobre historia natural de la HPB que tuvo gran repercusión en la última década [8] reportó el seguimiento de 2115 hombres durante 42 meses (3,5 años). Solo el 22% de los que inicialmente tenían síntomas leves sufrieron un incremento en su severidad al cabo de los 42 meses, de todas maneras el grupo en su totalidad mostró un incremento en la severidad de síntomas según el I-PSS de 0,18 puntos que no se distribuyó igual en todos los grupos etáreos; mientras entre los hombres de 40 años el incremento fue de 0,05 por año, entre los de 60 años fue de 0,44 por año. La conclusión fue que al existir gran variabilidad en el comportamiento de los síntomas, conviene investigarlos a intervalos regulares para establecer si existe o no una tendencia a la progresión. En cuanto a la eficacia de la observación versus la RTU de próstata, una investigación [14] randomizó 556 pacientes en 2 grupos sin diferencias significativas en el score de síntomas o grado de molestias. Uno fue tratado con RTU de próstata y el otro con observación. Después 13 de 3 años de seguimiento, en el grupo de observación los “fracasos terapéuticos” fueron: retención aguda de orina en 3% de los pacientes, residuos postmicción superiores a 350 ml en 6%, insuficiencia renal en 0,4% y alto score sintomático en 5%. La conclusión de los autores fue que cerca del 80% de los pacientes en quienes se recomendó solo la observación evolucionaron satisfactoriamente. Estas dos publicaciones pretenden ilustrar el modo de llevar adelante y el alcance del seguimiento en los pacientes con HPB. Fue demostrado también que la progresión de síntomas, aumento del volumen prostático e incremento de la BOO son más probables en los hombres con próstatas voluminosas y niveles séricos de PSA por encima de 1,3 ng/ml. Muchos hombres con glándula prostática pequeña y/o PSA sérico bajo muestran una mínima progresión de los síntomas con el paso del tiempo. [2] Estudios diagnósticos opcionales y elección de un tratamiento[13] Cuando los síntomas son moderados a severos o afectan considerablemente la calidad de vida del paciente, es prudente buscar datos objetivos que sustenten la existencia de obstrucción al vaciamiento vesical (BOO) y motiven la discusión entre especialista y paciente sobre las distintas opciones terapéuticas. Otro motivo para recomendar la uroflujometría, la medición del residuo postmicción y los estudios de presión-flujo es el entendimiento de que si existen alteraciones en los parámetros miccionales es más probable que un hombre con HPB se beneficie al recibir tratamiento. Ya fueron expuestas bajo el título “Estudios diagnósticos opcionales para hombres que consultan por LUTS” las características y alcances de cada una de estas exploraciones, lo mismo que el valor de establecer el volumen o configuración de la próstata. Llegado el momento de recomendar una alternativa terapéutica, conviene que el especialista le refiera al paciente los beneficios y riesgos de cada una (observación, tratamiento médico, terapias mínimamente invasivas o cirugía) para que la elección sea el resultado de un proceso de decisión entre ambos. [2] 14 Si se considera un tratamiento médico, es prudente controlar algunos factores como las medicaciones concomitantes, la ingesta de líquidos especialmente en las últimas horas del día, la ingesta de alcohol en exceso o de comidas muy condimentadas. Una vez iniciado el tratamiento, el paciente debe ser controlado para evaluar la respuesta así como la aparición de efectos adversos. El tiempo hasta el primer control varía de acuerdo con la droga indicada, usualmente son 2 a 4 semanas para la terapia con alfa-bloqueantes y 3 a 6 meses para el finasteride. Si el tratamiento proporciona buenos resultados y el paciente está conforme los controles pueden ser anuales, repitiéndose entonces la evaluación inicial y buscando detectar cambios como incremento en la severidad de los síntomas o aparición de complicaciones que puedan hacer necesario el tratamiento quirúrgico. Si el tratamiento falla y/o el paciente no está satisfecho, debe concretarse una nueva evaluación y considerar otras terapias. [2] Si la elección recae sobre un tratamiento quirúrgico mínimamente invasivo o convencional, pueden discutirse las distintas alternativas siempre que haya claros indicios de obstrucción como un Qmax. menor a 10 ml/seg. Si el Qmax. es superior a 10 ml/seg., puede considerarse completar la evaluación con un estudio de presión-flujo ya que los fracasos con estas terapias son más frecuentes en ausencia de obstrucción. [2] Las terapias intervencionistas aceptadas son RTU, adenomectomía prostática a cielo abierto, electrovaporización transuretral, vaporización con láser, termoterapia transuretral, radiofrecuencia transuretral (TUNA) y coagulación con láser intersticial. Serán tratadas en detalle en el capítulo siguiente. Hiperplasia prostática benigna. Evaluación y manifestaciones clínicas. BIBLIOGRAFÍA 1.- Abrams P.: New words for old: lower urinary tract symptoms for “prostatism”. BMJ 1994 Apr 9;308(6934):929-30. 2.- Chatelain C, Denis L, Foo KT, Khoury S, Mc Connell J. and the Members of the Committees. Recommendations of the International Scientific Committee. En Benign Prostatic Hyperplasia. 5th International Consultation on Benign Prostatic Hyperplasia. June 25-28, 2000 Paris. Editado por Chatelain C, Denis L, Foo KT, Khoury S, Mc Connell J. Pag 519-34. 2001. 3.- Nordling J, Artibani W, Hald T, Horn T, Keuppens F, Levin R, Thüroff: Committee 4. Pathophysiology of the Urinary Bladder in Obstruction and Ageing. En Benign Prostatic Hyperplasia. 5th International Consultation on Benign Prostatic Hyperplasia. June 25-28, 2000 Paris. Editado por Chatelain C, Denis L, Foo KT, Khoury S, Mc Connell J. Pag 107-166. 2001. 4.- Hald T: Urodynamics in benign prostatic hyperplasia: Prostate Suppl 1989; 2:69-77. 5.- Kaplan SA, Te AE, Pressler LB, Olsson CA: Transition zone index as a method of assessing benign prostatic hyperplasia: correlation with symptoms, urine flow and detrusor pressure.J Urol 1995; 154(5):1764-1769. 6.- Boyle P, Liu GF, Jacobsen S, Ogawa O, Oishi K, O’Reilly: Committee1. Epidemiology and Natural History. En Benign Prostatic Hyperplasia. 5th International Consultation on Benign Prostatic Hyperplasia. June 25-28, 2000 Paris. Editado por Chatelain C, Denis L, Foo KT, Khoury S, Mc Connell J. Pag 107-166. 2001. 7.- Barry MJ, Cockett AT, Holtgrewe HL, McConnell JD, Sihelnik SA, Winfield HN: Relationship of symptoms of prostatism to commonly used physiological and anatomical measures of the severity of benign prostatic hyperplasia. J Urol. 1993 Aug;150: 351-358. 8.- Jacobsen SJ, Girman CJ, Guess HA, Rhodes T, Oesterling JE, Lieber MM: Natural history of prostatism: longitudinal changes in voiding symptoms in community dwelling men. J Urol 1996 Feb;155(2):595-600 Módulo: Enfermedades benignas de la próstata 9.- Ball AJ, Feneley RC, Abrams PH: The natural history of untreated “prostatism”. Br J Urol 1981 Dec;53(6):613-6 10.- Jacobsen SJ, Jacobson DJ, Girman CJ, Roberts RO, Rhodes T, Guess HA, Lieber MM: Natural history of prostatism: risk factors for acute urinary retention. J Urol 1997 Aug;158(2):481-7. 11.- Krogh RH, Bruskewitz RC: Minimal Essential Diagnostic Testing. En Advanced Therapy of Prostate Disease. Editado por Resnick MI y Thompson IM. B.C. Decker Inc. 2000. Capítulo 53, pag 481-490. 12.- Jones DA: Benign Prostatic Hypertrophy and Lower Urinary Tract Dysfunction. En Comprehensive Urology. Editado por Weiss R, George NJR y O’Reilly. Mosby International Limited 2001. Capítulo 30, pag 451-464. 13.- Roberts SG, Blute ML: Benign Prostatic Hyperplasia: When to Intervene. En Advanced Therapy of Prostate Disease. Editado por Resnick MI y Thompson IM. B.C. Decker Inc. 2000. Capítulo 56, pag 508-514. 14.- Wasson JH, Reda DJ, Bruskewitz RC, Elinson J, Keller AM, Henderson WG: A comparison of transurethral surgery with watchful waiting for moderate symptoms of benign prostatic hyperplasia. The Veterans Affairs Cooperative Study Group on Transurethral Resection of the Prostate. N Engl J Med 1995 Jan 12;332(2):75-9 15.- Asplund R. The nocturnal polyuria syndrome (NPS). Gen Pharmacol 1995 Oct;26(6):1203-9 16.- Abrams P, Griffiths D, Höfner K, Liao L, Schäfer W, Tubaro A, Zimmern P. Committee 7. The Urodynamic Assessment of Lower Urinary Tract Symptoms. En Benign Prostatic Hyperplasia. 5th International Consultation on Benign Prostatic Hyperplasia. June 25-28, 2000 Paris. Editado por Chatelain C, Denis L, Foo KT, Khoury S, Mc Connell J. Pag 227-282. 2001. 15 Preguntas de Evaluación El siguiente cuestionario de preguntas corresponde al Módulo 5, 2002: ENFERMEDADES BENIGNAS DE LA PRÓSTATA, Fascículo 1: Hiperplasia prostática benigna. Evaluación y manifestaciones clínicas. Deberá registrar en él las respuestas elegidas y remitir la hoja por correo o fax al Comité de Educación Médica Continua, Sociedad Argentina de Urología, Pasaje de la Cárcova 3526, (1172) Buenos Aires. Tel./fax: 4963-8521/4336/4337. El requisito para aprobar el módulo consistirá en contestar correctamente por lo menos el 75% del total de las preguntas del módulo, para ello tendrá un máximo de 90 días a partir del momento en que recibió el fascículo. Antes de finalizar el corriente año lectivo se publicarán las respuestas correctas, de esta manera el médico podrá realizar su autoevaluación y comprobará los resultados de su aprendizaje. Cualquier consulta y/o aclaración en relación con las preguntas, dirigirse a la dirección indicada previamente. Se ruega solicitar en Secretaría el N° de inscripción e incorporarlo con sus datos personales en este cuestionario. Importante: A fin de controlar la recepción de los cuestionarios se ha incorporado a la página web correspondiente al Comité de Educación Médica Continua, el listado de las respuestas recibidas de cada uno de los inscriptos. Por favor verifique que se hayan recibido todos los envíos que realizó. La dirección es la siguiente: http://www.sau-net.org/comites/educacion 1.- Los siguientes datos ¿qué diagnóstico sugieren como más probable? Carta miccional DIA 9/02/99 HORA VOL. 08:00 280 ml 11:00 150 ml 14:40 175 ml 17:20 150 ml 21:15 220 ml 23:35 275 ml 02:00 410 ml 04:00 510 ml 08:00 450 ml 3.- Una de las siguientes condiciones es una indicación controvertida de tratamiento quirúrgico de la HPB a) ........... Retención urinaria 12/02/99 HORA VOL. 08:00 540 ml 11:50 180 ml 14:40 200 ml 16:20 175 ml 19:15 120 ml 21:15 350 ml 23:30 310 ml 02:00 350 ml 04:00 520 ml 07:55 350 ml 15/02/99 HORA VOL. 08:00 350 ml 11:20 150 ml 14:35 200 ml 16:20 220 ml 19:50 150 ml 23:00 350 ml 02:00 510 ml 04:40 490 ml 07:40 350 ml Score de síntomas I-PSS: 5 (0.1.0.1.0.0.3) Calidad de vida: 4 Flujo máximo: 23 ml/seg ............................................................................................ 2.- El conocimiento de la historia natural de la HPB podría precisarse: a) ............ Con estudios que sigan la evolución de los síntomas a través de los años. b) ........... Cálculos vesicales c)............ Divertículos vesicales d) ........... Hematuria recurrente e)............ Insuficiencia renal obstructiva 4.- La evaluación de los síntomas miccionales a través del score IPSS a) ........... Permite diagnosticar obstrucción vesical b) ........... Se correlaciona adecuadamente con el tamaño prostático c)............ Se correlaciona bien con los parámetros urodinámicos d) ........... Considerada en conjunto con las molestias pueden sugerir la necesidad de un tratamiento e)............ Consta de 8 preguntas 5.- Con respecto a la flujometría b)............ Evaluando la evolución del tamaño prostático en poblaciones sintomáticas. a) ........... Es útil solamente el valor de flujo máximo. c) ............ Siguiendo la aparición de HPB microscópica c)............ El 30% de los flujos máximos superiores a 15 ml/seg corresponden a pacientes obstruidos d)............ Con el seguimiento de poblaciones con síntomas, agrandamiento prostático y obstrucción vesical comprobada. e)............ Estableciendo la frecuencia de episodios de retención aguda de orina en estudios de base poblacional. b) ........... Sus valores no están influídos por la edad d) ........... No tiene valor predictivo sobre los resultados de la cirugía e)............ Un solo registro es suficiente para obtener información adecuada Apellido y Nombre:................................................................................. N°. inscripto: ................................ Dirección: ............................................................................................... Código: ........................................ Ciudad: ............................................................. Provincia:.......................................................................... Tel. ó fax:........................................................... E-mail: .............................................................................