anatomía quirúrgica palpebral - Portada | Sociedad Española de
Anuncio

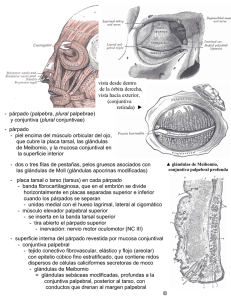
CAPÍTULO 1 ANATOMÍA QUIRÚRGICA PALPEBRAL 1. PÁRPADOS 2. CEJAS 3. INERVACIÓN 4. VASCULARIZACIÓN BIBLIOGRAFÍA Capítulo 1 ANATOMÍA QUIRÚRGICA PALPEBRAL Nicolás Toledano, Manuel Cervera Como en cualquier otro campo de la cirugía oftalmológica, la cirugía oculoplástica requiere un detallado conocimiento anatómico del campo sobre el que se va a actuar. Sin embargo, es verdad que hoy en día muchos de nuestros residentes comienzan a instruirse en este tipo de técnicas quirúrgicas solo con unos cuantos rudimentos anatómicos. El objetivo de este capítulo es despertar el interés de los iniciados en la oculoplástica en profundizar en el conocimiento de la anatomía palpebral. 1. PÁRPADOS Los párpados tienen una longitud horizontal de unos 30 mm, uniéndose en el canto interno y externo. Su altura vertical es de unos 8-10 mm. En condiciones normales y en mirada primaria, el borde palpebral superior se sitúa a mitad de camino en la altura entre la pupila y el limbo, cubriendo aproximadamente 1-2 mm de córnea, mientras en el párpado inferior se suele localizar a la altura del limbo esclerocorneal (1,2). Mientras que en el canto externo el ángulo se apoya directamente sobre el globo ocular, en el canto interno el ángulo queda separado del globo ocular por una pequeña área, denominada el lacus lacrimalis, en cuyo interior se encuentra la carúncula, que, a su vez, recubre parte del pliegue semilunar (3). En la unión del sexto interno con los cinco sextos laterales de cada párpado, se encuentra la papila lagrimal, en cuyo interior y centrado se encuentra el punto lagrimal. Este punto permite dividir al párpado en dos mitades, una medial, lisa, sin pestañas, denominada lagrimal y otra lateral, rugosa, con pestañas denominada bulbar o ciliar (1). En el borde palpebral puede distinguirse una línea, más marcada en algunos individuos que en otros, y que se denomina línea gris o sulcus intermarginalis de Graefe y que no es más que la representación de la unión entre la porción tarsal del párpado y la porción ciliar (que contiene folículos pilo- sos y músculo orbicular). Por lo tanto, la denominada línea gris actuaría de línea divisoria imaginaria entre las dos porciones antes mencionadas, permitiendo la separación del párpado en una lámina anterior constituida por la piel y el músculo orbicular y en una lámina posterior integrada por el tarso, retractores y conjuntiva (1,3). En otro orden de cosas, en el borde palpebral también se produce una transición entre el epitelio de la piel y el de la conjuntiva. De este modo, mientras el epitelio cutáneo es escamoso, poliestratificado y queratinizado, el del borde palpebral es escamoso y no queratinizado y el de la conjuntiva es cilíndrico, poliestratificado y no queratinizado (1). Este epitelio del borde palpebral proporciona al párpado una superficie lisa y no abrasiva para la superficie ocular. En cada párpado superior, aparece un pliegue curvilíneo aproximadamente a 8-12 mm de las pestañas. Este pliegue divide al párpado en una porción palpebral y otra orbitaria. Como se verá más adelante, este pliegue es más alto en mujeres y se debe a la inserción de fibras procedentes del elevador del párpado superior. Sin embargo, en el párpado inferior la presencia del pliegue palpebral es mucho menos marcada, siendo más visible en la infancia y desapareciendo con la edad. Se debe, de manera análoga a lo que ocurre con el párpado superior, a la inserción de fibras procedentes de la fascia cápsulopalpebral en el tejido subcutáneo. Su localización habitual es de 2-3 mm del borde palpebral en su porción medial y de 5-6 mm en su porción lateral (1-3). Mientras que el párpado superior se extiende desde el borde palpebral hasta el límite inferior de la ceja, el párpado inferior no presenta una delimitación clara con la piel de la mejilla, si bien existen dos pliegues que permiten definir la transición del párpado a la mejilla: el pliegue nasoyugal y el pliegue malar. Así, mientras el pliegue nasoyugal se extiende desde el canto interno hasta un punto medio en el hueso malar, el pliegue malar describe un trayecto similar pero partiendo desde el canto externo (1) (fig. 1). 32 1. Anatomía quirúrgica palpebral 1.1. Piel palpebral Fig. 1. Pliegues faciales. 1. Pliegue nasojugal. 2. Pliegue malar. 3. Pliegue nasolabial. Pasaremos, a continuación, al estudio de cada una de las cinco capas que componen los párpados y que, de fuera a dentro, son: piel, músculo orbicular, tarso, retractores palpebrales y conjuntiva. Describiremos, también, en profundidad unas estrructuras anatómicas íntimamante relacionadas con los párpados como son los tendones cantales y los ligamentos suspensorios. Los párpados se originan en el reborde orbitario, donde bruscamente la piel pasa a ser la más fina de toda la economía humana, especialmente en el párpado superior (0,6-1 mm). Este punto de clivaje es más marcado en el párpado inferior que en el superior (3). La piel palpebral contiene unas capas muy finas tanto de dermis como de tejido graso subcutáneo y presenta numerosos folículos pilosos y glándulas sebáceas, más numerosas en su porción nasal. Las pestañas se suelen disponer en dos o tres filas irregulares, siendo más frecuentes en el párpado superior que en el inferior. En muchas ocasiones el tejido graso subcutáneo es sustituido por tejido areolar, responsable de la elasticidad y de la enorme capacidad de distensión de la piel palpebral ante acúmulo de fluidos o sangre (2). Según su localización se distingue: • Piel pretarsal: Con escasa movilidad debido a las fuertes adherencias existentes entre las fibras del elevador y el tarso con el músculo orbicular pretarsal. • Piel preseptal: Mucho más movil, queda separada del septum orbitario por el músculo orbicular preseptal que es aquí de mayor grosor que el músculo orbicular pretarsal. Por otro lado, en el párpado superior existe un pliegue que está producido por la inserción de fibras anteriores de la aponeurosis del músculo elevador del párpado superior al músculo orbicular y tejido subcutáneo. Dicho pliegue se localiza normalmente a unos 8-10 mm del borde palpebral, adoptando una disposición curvilínea de manera que en su porción nasal desciende unos 2 mm con respecto a la zona central, mientras que en la porción temporal es discretamente más alta situándose 1 mm por debajo de la zona central (3). Este pliegue es mucho más bajo y menos pronunciado en asiáticos, debido a que el septum y la aponeurosis se fusionan mucho más abajo. Con la edad la piel palpebral se estira debido a un fenómeno de elastosis y pérdida de las conexiones conectivas a los tejidos subcutáneos, con lo que se produce un redundamiento de la piel, tanto en el párpado superior como en el inferior, originando bolsas palpebrales, fenómeno conocido como dermatochalasia (3) (fig. 2). 1.2. Protactores Fig. 2. Dermatocalasia pronunciada en el párpado superior de ambos ojos. Los músculos protactores están constituidos fundamentalmente por el músculo orbicular y, en menor 1. Anatomía quirúrgica palpebral medida, por los músculos procerus y corrugador. Su función principal es producir el cierre palpebral y, con ello, facilitar el drenaje de la lágrima hasta el sistema excretor por medio de la función de bomba. El cierre palpebral es función del músculo orbicular, que es una estructura larga, circular que rodea a la órbita. Secundariamente, el cierre palpebral favorece el drenaje de la lágrima hacia los canalículos. Dicho músculo se encuentra inervado por el nervio facial y, desde el punto de vista anatómico, puede dividirse en tres porciones (fig. 3) (ver también figuras 4 y 5): • El músculo orbicular orbitario es la porción más gruesa y larga del músculo, extendiéndose superiormente hasta las cejas, lateralmente hasta el músculo temporal e inferiormente hasta la mejilla, cubriendo en esta porción a los nervios infraorbitario y cigomáticofaciales. Es el responsable del cierre forzado palpebral. Sus fibras más superficiales se fusionan con las de los músculos frontal, temporal, elevador del labio superior y cigomático mayor y menor. Sus fibras profundas, al ser una estructura circular se insertan tanto en el tendón cantal medial como en el reborde orbitario externo, sobre el periostio de la rama frontal del hueso maxilar (4). • El músculo orbicular preseptal es la porción de músculo que se localiza por encima del septo orbitario. Además de colaborar en el cierre palpebral y en el parpadeo involuntario, juega un importante papel en la función de bomba lagrimal. Tanto en el párpado superior como en el inferior, tiene lugares de origen superficiales y profundos. La porción superficial nace del tendón cantal medial superficial, mientras que la porción profunda (músculo de Jones) nace de la fascia que cubre la fosa lacrimal y del periostio de la cresta lagrimal posterior (5,6). Las dos porciones, superficial y profunda, se unen para discurrir hacia la porción lateral del párpado hasta insertarse en el tendón cantal lateral y el reborde orbitario externo. Interdigitaciones de las fibras musculares procedentes tanto del párpado superior como del inferior constituyen, al unirse, el rafe palpebral lateral (7). • El músculo orbicular pretarsal es la porción más pequeña del músculo orbicular y contribuye fundamentalmente al cierre palpebral durante el parpadeo involuntario y a la función de bomba lagrimal. Este músculo también presenta dos componentes. El profundo es contínuo y comparte su origen con el músculo con el músculo preseptal denominándose músculo tensor del tarso o músculo de Horner (1). El superficial contribuye en su porción medial a la for- 33 Fig. 3. Músculos protractores de los párpados. MF: Músculo frontal. MC: Músculo corrugador. MP: Músculo procerus. TCM: Tendón cantal medial. OO: Músculo orbicular orbitario. OPS: Músculo orbicular preseptal. mación del tendon cantal medial directo. Entre la porción superficial y profunda de este músculo se localizan los canalículos. En su porción lateral, la porción superficial y la profunda se fusionan para originar el tendón cantal lateral (7). El límite entre las porciones preseptal y pretarsal viene delimitado por el pliegue palpebral, presentándose la peculiaridad de que es, en esta zona, donde el músculo orbicular es más fino. Músculos corrugador y procerus (fig. 3) El músculo corrugador se localiza por debajo de los músculos frontal y orbicular, inmediatamente adyacente al periostio. Nace del hueso frontal y se inserta en el reborde orbitario superointerno, con una anchura de unos 2-3 cm para interdigitarse con los músculos frontal y orbicular. Su contracción provoca un descenso y acercamiento de las cejas entre sí (8). El músculo procerus es una diferenciación medial del músculo frontal que se inserta en el hueso nasal. Su contracción produce un descenso de las cejas (9). 1.3. Tarso Histológicamente están constituidos por tejido conectivo denso. Su longitud horizontal es de unos 25 mm. Mientras que la altura del tarso del párpado 34 1. Anatomía quirúrgica palpebral superior es de unos 10 mm, esta altura es de unos 5 mm en el párpado inferior. Su grosor aproximado es de 0,8 a 1 mm. Su forma también varía pues mientras en el párpado superior es de forma semilunar, en el párpado inferior es de forma rectangular. En su cara posterior están íntimamente adheridos a la conjuntiva tarsal, mientras que en su porción anterior se relacionan laxamente con el músculo orbicular pretarsal (1,3). En el borde del tarso desembocan los orificios de las glándulas de Meibomio. Se trata de glándulas sebáceas túbuloalveolares, productoras de lípido, muy importante para el mantenimiento de la película lagrimal. Su número varía de entre 40 en el párpado superior, a 20 en el párpado inferior. Los orificios de salida de las glándulas de Meibomio pueden visualizarse a lo largo de todo el borde palpebral, posteriores a la línea gris (1). 1.4. Tendones cantales Fig. 4. Inserciones musculares en el área cantal medial. MC: Origen del músculo corrugador. MJ: Músculo de Jones. SL: Saco lagrimal. MH: Músculo de Horner. OO: Inserción del músculo orbicular orbitario. OP: Inserción del músculo orbicular preseptal. OPT: Inserción del músculo orbicular pretarsal. Fig. 5. Inserciones musculares en el área cantal medial. MC: Inserción del músculo corrugador. OO: Inserción del músculo orbicular orbitario. OP: Inserción de la porción profunda del músculo orbicular preseptal. OPT: Inserción de la porción profunda del músculo orbicular pretarsal. TCM: Tendón cantal medial. El tendón cantal medial (TCM) está constituido por dos componentes: anterior y posterior. El tendón cantal anterior medial está constituido por un tejido fibroso denso que se ancla al proceso frontal del hueso maxilar así como a la cresta lagrimal anterior dando origen además a la porción superficial del músculo orbicular pretarsal. Por su parte, la porción posterior o refleja del tendón cantal medial, mucho más corta se inserta en la cresta lagrimal posterior así como en la fascia del saco lagrimal, sirviendo como fascia anterior de la porción profunda del músculo orbicular pretarsal (3,7,10,11) (figs. 4 y 5). Aparte de su participación en la función de bomba del aparato lagrimal, la porción refleja del TCM, junto con las porciones profundas del músculo orbicular pretarsal y preseptal, tira hacia atrás de la porción medial de los párpados superior e inferior, contribuyendo a conformar la convexidad anterior de los párpados de manera que se ajusten a la superficie del globo ocular (1,11). El tendón cantal lateral ( TCL) está mucho menos desarrollado que el medial. Está formado por una extensión lateral del músculo orbicular pretarsal que se inserta en el retináculo lateral, localizado en el tubérculo de Whitnall en el hueso zigomático, en la pared interna del reborde orbitario lateral, a un 1,5-2 mm del borde interno. Dicho tendón presenta una porción tendinosa, constituida por el músculo orbicular pretarsal, y otra ligamentosa, constituida por el tarso (7,12). En ocasiones, descubrimos un pequeño paquete graso localizado por delante del TCL, denominado por algu- 1. Anatomía quirúrgica palpebral Fig. 6. Área cantal lateral. Se observa el periostio del reborde orbitario lateral y una pequeña bolsa de grasa por delante del mismo que corresponde al denominado paquete graso de Eisler. nos autores, paquete graso de Eisler (3) (fig. 6). Por otro lado, existen conexiones entre el TCL y el recto lateral, que permiten un desplazamiento temporal de 2 mm del canto externo en la mirada lateral (11). 1.5. Septum Se trata de una fina capa fibrosa, que separa el contenido orbitario de los párpados. Su origen, en el párpado superior, está situado en el periostio, en donde se encuentra más engrosado y se denomina arcus marginalis, del hueso frontal para extenderse a lo largo de toda la superficie posterior del músculo orbicularpreseptal hasta fundirse con la aponeurosis del músculo elevador del párpado superior a unos 3-5 mm por encima del borde superior del tarso (fig. 7). Nasalmente, el septum presenta anclajes tanto a la cresta lagrimal anterior como a la posterior (fig. 8). En el párpado inferior se origina, igualmente, en el periostio del hueso malar, originando también su propio arcus marginalis, extendiéndose por la superficie posterior del orbicular, hasta fundirse con la fascia cápsulopalpebral a unos 5 mm del borde tarsal inferior (13) (figs. 9 y 10). 35 Fig. 7. Relaciones del septo orbitario. SO: Septo orbitario superior. HF: Hueso frontal. AM: Arcus marginales del reborde orbitario superior. SFZ: Sutura fronto-cigomática. EPS: Elevador del párpado superior. TS: Tarso superior. STCM: Inserciones superiores del tendón cantal medial. TCM: Tendón cantal medial. HN: Hueso nasal. TI: Tarso inferior. HZ: Hueso cigomático. SZM: Sutura cigomáticomaxilar. HM: Hueso malar. unos 8-10 cc (1,3). La grasa localizada en el interior del cono muscular se denomina central, conal o intracónica, mientras que el resto se denomina extracónica (figs. 11 y 12). Existen múltiples trayectos de tejido conectivo que dividen dicha grasa en diferentes compartimentos. Clásicamente, se ha dividido a la grasa retroseptal, en compartimentos bien definidos: dos paquetes en el párpado superior (nasal y central) (fig. 13) y tres en el párpado inferior (nasal, central y temporal) (fig. 14). 1.6. Grasa orbitaria La parte de la órbita que no está ocupada por el globo ocular o sus anejos está rellena de grasa. Así, mientras que el volumen de la cavidad orbitaria supone entre 20-22 cc, el tejido graso representa Fig. 8. Detalle del septo orbitario superior. Se visualiza la grasa orbitaria preaponeurótica a su través. 36 1. Anatomía quirúrgica palpebral Fig. 9. Detalle del septo orbitario inferior previo a su apertura. En el párpado superior la grasa preaponeurótica, de color amarillo, es una importante referencia anatómica quirúrgica ya que descansa sobre la porción muscular del músculo elevador del párpado superior (14). En su porción más medial es de color más blanco y con la edad suele herniarse a través del septum orbitario, debido al adelgazamiento progresivo de éste creando una bolsa medial por encima de la tróclea. En numerosas ocasiones, este paquete se encuentra dividido en dos paquetes individuales: medial superior y medial inferior, unidos en su base por tejido fibroso. El paquete central suele ser el menos abundante y se relaciona con la porción palpebral de la glándula lagrimal, debido a que en numerosas ocasiones se desplaza temporalmente. Fig. 10. Detalle del septo orbitario inferior. Tras su apertura se observan los paquetes grasos del párpado inferior. Fig. 12. Prolapso de grasa intracónica a través de la conjuntiva bulbar temporal. Fig. 11. Prolapso de grasa orbitaria extracónica. Bolsa palpebrales inferiores. Fig. 13. Detalles de los paquetes grasos en párpado superior. Se observan paquete graso medial y central. 1. Anatomía quirúrgica palpebral Fig. 14. Detalle de los paquetes grasos del párpado inferior. Se observan las bolsas nasal, central y temporal. En el párpado inferior, el paquete nasal presenta características similares a su homónimo del párpado superior y, aunque muchos autores consideran la existencia de tres paquetes grasos diferenciados, separados entre sí mediante conexiones fibrosas entre el septum orbitario y la fascia cápsulopalpebral, los estudios anatómicos han demostrado que los paquetes medial y central corresponderían a un único compartimento separado por el músculo oblícuo inferior. La separación entre el paquete central y el temporal está mucho mejor delimitada y se debe a una banda de tejido conectivo, la expansión arcuata, que se extiende desde la fascia cápsulopalpebral en el área del ligamento de Lockwood al reborde orbitario inferior (1,15,16). El paquete temporal suele ser el más voluminoso. Desde los años 90, se ha incluido en la grasa palpebral un nuevo componente denominado tejido fibroadiposo suborbicular (suborbicular fat tissue), compuesto de tejido fibroadiposo y que se extiende desde la ceja hasta la fusión del elevador con el septum, discurriendo por tanto entre el músculo orbicular y el septum en el párpado superior y entre el músculo orbicular y el reborde orbitario en el párpado inferior. Se piensa que su función es la de favorecer el movimiento de las cejas y párpados (17). 1.7. Retractores palpebrales Los retractores del párpado están formados por el músculo elevador y el músculo de Müller en el párpado superior y por la fascia cápsulopalpebral y el músculo tarsal inferior en el párpado inferior. Su función principal es la apertura palpebral (figs. 15 y 16). 37 Fig. 15. Esquema de los retractores del párpado superior. LW: Ligamento de Whitnall. SO: Septo orbitario. MO: Músculo orbicular. MEPS: Músculo elevador del párpado superior. AEPS: Aponeurosis del elevador del párpado superior. INS-O: Inserciones de la aponeurosis del elevador en el músculo orbitario. INS-T: Inserciones de la aponeurosis del elevador en la superficie anterior del tarso. MM: Músculo de Müller. MRS: Músculo recto superior. GLA: Glándula lagrimal accesoria. Músculo elevador del párpado superior y músculo de Müller La apertura palpebral se debe a la acción del músculo elevador del párpado, el cual, en condiciones normales es capaz de elevar el párpado hasta Fig. 16. Esquema de los retractores del párpado inferior. MRI: Músculo recto inferior. LSFI: Ligamento suspensorio del fórnix inferior. MOI: Músculo oblicuo inferior. MO: Músculo orbicular. MTI: Músculo tarsal inferior. SO: Septo orbitario. LL: Ligamento de Lockwod. FCP: Fascia capsulopalpebral. GP: Paquete graso. AM: Arcus marginales inferior. FRO: Fascia retroorbicular. 38 Fig. 17. Esquema del elevador del párpado superior desde el techo de la órbita. MEPS: Músculo elevador del párpado superior. AEP: Aponeurosis del elevador del párpado superior. LW: Ligamento de Whitnall. MOS: Músculo oblicuo superior. MRM: Músculo recto medial. TOS: Tróclea del oblicuo superior. MRL: Músculo recto lateral. Fig. 18. Esquema de los retractores del párpado superior e inferior. Vista frontal. EPS: Músculo elevador del párpado superior. LW: Ligamento de Whitnall. T: Tróclea. GL: Glándula lagrimal. AEP: Aponeurosis del elevador del párpado superior. TCM: Tendón cantal medial. TCL: Tendón cantal lateral. TI: Tarso inferior. FCP: Fascia capsulopalpebral. LL: Ligamento de Lockwod. 1. Anatomía quirúrgica palpebral 15 mm. Por su parte, el músculo de Müller, de inervación simpática únicamente, presenta un cierto tono habitual, pero en condiciones de hiperestimulación, como en casos de ansiedad o de enfermedad tiroidea puede provocar una apertura palpebral de hasta 2-3 mm. El músculo elevador se origina en el vértice orbitario por encima del anillo de Zinn, discurriendo por el techo de la órbita por encima y ligeramente nasal al recto superior al que se encuentra íntimamente unido. Su longitud aproximada es de unos 50 mm (1) (figs. 17 y 18). A 15-20 mm del borde tarsal superior se produce una condensación de tejido fascial que se denomina ligamento de Whitnall y que más adelante estudiaremos en profundidad (figs. 19 y 20). A la altura del ecuador del globo ocular, el músculo se transforma en aponeurosis, perdiendo las fibras musculares y transformándose en un delgado tendón de una longitud aproximada de 15-18 mm. Dicha aponeurosis presenta dos inserciones terminales, una más anterior, en las fibras del músculo orbicular y tejido subcutáneo, cerca del borde tarsal superior, contribuyendo a la formación del pliegue palpebral, y otra más posterior en los dos tercios inferiores del tarso (18,19) (fig. 15). Por otro lado, la aponeurosis del músculo elevador presenta unas proyecciones laterales que se denominan cuernos o alas. El cuerno lateral es más fuerte y mejor definido y atraviesa la glándula lagrimal, pasando entre su porción palpebral y orbitaria para insertarse en el periostio del reborde orbitario lateral y en el tubérculo de Whitnall, contribuyendo a la formación del TCL. Por su parte, el cuerno medial se inserta laxamente en la porción posterior del TCM así como en la cresta lagrimal posterior (20). El músculo de Müller se origina de la porción final del vientre muscular del elevador del párpado superior, en su porción posterior, cuando se transforma en aponeurosis y muy cerca de la unión septoaponeurótica. Presenta una longitud aproximada de unos 10 mm. Discurre por debajo de la aponeurosis y por encima de la conjuntiva hasta anclarse en el borde tarsal superior por medio de un pequeño tendón que tiene una longitud de entre 0,5 y 1,5 mm (fig. 21). La inervación simpática de este músculo viene proporcionada por fibras que acompañan a la arcada arterial periférica. Su estimulación provoca una elevación del párpado de entre 2 y 3 mm. Con la edad suele adquirir una coloración más amarillenta debido a la infiltración grasa (21). 1. Anatomía quirúrgica palpebral 39 Fig. 19. Detalle de la aponeurosis del elevador del párpado superior. Se observa una línea transversa blanquecina horizontal que corresponde al ligamento de Whitnall. Fig. 20. Detalle de la aponeurosis del párpado superior y del músculo elevador del párpado superior. Se ha desinsertado la aponeurosis de sus inserciones a la superficie del tarso. Retractores del párpado inferior y fascia cápsulopalpebral 1.8. Ligamentos El párpado inferior se abre pasivamente mediante la acción del músculo recto inferior a través de la fascia cápsulopalpebral. Este efecto es más aparente en la mirada hacia abajo, en donde se produce una retracción de hasta 5 mm. El músculo tarsal inferior presenta una inervación simpática y su función sólo se manifiesta en condiciones de hiperestimulación, como en la enfermedad tiroidea. En el párpado inferior la fascia cápsulopalpebral es el equivalente al músculo elevador del párpado superior (figs. 16 y 18). Se trata de una condensación fibrosa que se dirige desde la inserción distal del músculo recto inferior, hacia delante para dividirse en dos fascículos que tras rodear al oblícuo menor se vuelven a fusionar por delante de él para formar parte del ligamento de Lockwood y terminar insertándose en el borde tarsal inferior, en donde se fusiona con el septum orbitario inferior. Sus inserciones anteriores en el tejido orbicular y subcutáneo son muy escasas y débiles, motivo por el cual el pliegue palpebral inferior sea poco marcado o ausente. Algunas fibras se dirigen hacia la grasa preaponeurótica para dividirla, como se vió con anterioridad (expansión arcuata), constituyendo los paquetes grasos central y lateral (22,23) (fig. 22). Por delante de la fascia cápsulopalpebral y naciendo, también, de la inserción del músculo recto inferior se localiza el músculo tarsal inferior que se ancla junto con la fascia cápsulopalpebral al borde tarsal inferior y al septum orbitario. Es este pequeño músculo el responsable de la elevación del párpado inferior en el síndrome de Horner (1) (fig. 21). El ligamento de Lockwood actúa como una hamaca suspensoria del globo ocular. Se compone de cápsula de Tenon engrosada, septos de tejido conectivo intramusculares y extensiones de las fascias de los músculos recto inferior y oblícuo menor así como de la fascia cápsulopalpebral, si bien las estructuras que más contribuyen a su formación son la fascia cápsulopalpebral y la fascia del oblícuo Fig. 21. Esquema del músculo de Müller. EPS: Elevador del párpado superior. MM: Músculo de Müller. C: Conjuntiva. TS: Tarso superior. TI: Tarso inferior. MS: Músculo simpático tarsal inferior. FCP: Fascia capsulopalpebral. 40 Fig. 22. Detalle de la fascia capsulopalpebral y de los retractores del párpado inferior. Se observa el borde tarsal inferior, la conjuntiva y una estructura blanquecina, nacarada que es el inicio de la fascia capsulopalpebral. Se visualizan también los paquetes grasos del párpado inferior, tras una apertura del septo y que se localizan por delante de la fascia. inferior. Descansa anterior y por encima del músculo oblícuo inferior. Su longitud aproximada es de 40-45 mm, con 5-8 mm de anchura y 1 mm de grosor. Se ancla en su porción medial a la cresta lagrimal posterior y al TCM y en su porción lateral al tubérculo del reborde orbitario externo a través del retináculo lateral y al TCL (1,24,25). El ligamento superior transverso de Whitnall es una condensación de la aponeurosis del músculo elevador. Actúa como un ligamento suspensorio para el músculo elevador en los cambios de mirada primaria a elevación. Se ancla en su porción lateral a la cápsula de la glándula lagrimal y en su porción medial en la fascia de la tróclea. Esta inserción medial es la responsable de que el contorno del párpado superior sea ligeramente más elevado en su tercio interno. Las extensiones del ligamento de Whitnall hacia el fórnix inferior constituyen el denominado ligamento del fórnix (26,27). 1.9. Conjuntiva La conjuntiva es una membrana transparente mucosa que se extiende desde el limbo esclerocorneal al borde posterior del margen palpebral, formando los fondos de saco conjuntivales superior e inferior. La conjuntiva bulbar se encuentra laxamente unida al globo ocular, excepto en la unión con el limbo córneo-escleral. 1. Anatomía quirúrgica palpebral Los fondos de saco conjuntivales son más profundos en el párpado superior que en el inferior. El fondo de saco superior mantiene su disposición anatómica gracias al ligamento suspensorio del fórnix, que presenta diferentes anclajes fibrosos al recto superior y al ligamento de Withnall, mientras que el fondo de saco inferior presenta anclajes a la porción posterior de la fascia cápsulopalpebral (22). La conjuntiva palpebral, por su parte, se une laxamente al músculo de Müller en el párpado superior, para anclarse más firmemente al tarso tanto superior como inferior (21). Medialmente, la conjuntiva forma el pliegue semilunar, que es el vestigio de la membrana nictitante en algunas especies animales. La carúncula es una pequeña estructura anatómica compuesta de tejido transicional localizada en la comisura medial y con múltiples glándulas sebáceas. 1.10. Glándulas accesorias Acompañando a los folículos pilosos de las pestañas se distinguen dos tipos de glándulas: sebáceas o de Zeis y sudoríparas o de Moll. En la parte posterior del aparato pilosebáceo descansa una pequeña tira de músculo orbicular, anterior al tarso y que se denomina músculo de Riolano, que se cree que contribuye a la formación de la línea gris (1). Las glándulas accesorias de Krause y de Wolfring se localizan inmediatamente por debajo de la conjuntiva, tanto en el fondo de saco superior como en el inferior, aunque en éste último en menor número. Su estructura histológica es idéntica a la de la glándula lagrimal principal, aunque sin conducto excretor. Las células de Globet se reparten por toda la conjuntiva, pero preferentemente en las denominadas criptas de Henle justo por encima del borde tarsal (1,2). 2. CEJAS Se trata de unas estructuras constituidas por piel con folículos pilosos y diferentes tipos de glándulas, tejido subcutáneo, prolongaciones musculares de los músculos frontal, orbicular, procerus y corrugator, grasa y aponeurosis. Las cejas juegan un importante papel tanto funcional como cosmético. Funcionalmente, porque evitan la entrada de sudor procedente de la frente en la superficie ocular y protegen al globo ocular de la entrada directa de luz gracias a que, por su especial 1. Anatomía quirúrgica palpebral disposición, proyectan una sombra indirecta sobre la cuenca ocular. Cosméticamente, porque gracias a su movilidad infuyen, de manera importante, en la expresión facial (1). Se localizan sobre el reborde supraciliar del hueso frontal y se extienden medialmente hasta situarse por encima de los senos frontales y temporalmente hasta la sutura cigomáticofrontal. Anatómicamente, las cejas se pueden dividir en tres partes: cabeza, cuerpo y cola. La cabeza es la parte más gruesa y medial y en ella los folículos pilosos se diponen de manera vertical. Por su parte, el cuerpo y la cola se van adelgazando a medida que se dirigen lateralmente, al mismo tiempo que sus folículos pilosos se van horizontalizando (1,2). En condiciones normales, las cejas en los varones suelen ser más gruesas y horizontales, así como localizadas sobre el reborde orbitario superior. Sin embargo, en las mujeres suelen ser más finas y arqueadas y localizadas por encima del reborde orbitario (1,28). La piel de las cejas es mucho más gruesa que la de los párpados y contiene los ya mencionados folículos pilosos, glándulas sebáceas y sudoríparas. Las fibras musculares de los diferentes músculos antes mencionados se interconectan entre sí, siendo los responsables de la gran movilidad de las cejas. La galea aponeurótica, la cual se divide en dos porciones superficial y profunda, para rodar a los músculos frontal y orbicular se localiza por debajo de la capa muscular. Dicha galea presenta, en su porción temporal, unos anclajes laxos al hueso temporal, lo cual explica su especial predisposición a descolgarse con la edad, dando lugar a la ptosis de la ceja que suele comenzar de este modo. El paquete graso se localiza posteriormente a la galea superficial, situándose, por tanto, entre el músculo frontal y orbicular y la galea superficial y está dividido, laxamente, en septos a través de tractos conectivos. En algunos pacientes, esta grasa puede estar hipertrofiada, produciéndose un descenso de la misma hasta la porción preseptal del párpado superior, dato éste a ser tenido en cuenta a la hora de proceder a una extirpación de la grasa durante una blefaroplastia superior (29). 3. INERVACIÓN La inervación motora depende fundamentalmente de las ramas del nervio facial (VII par) y III par. La inervación sensitiva depende de la primera y segunda rama del nervio trigémino (V par), mientras que la inervación vegetativa corresponde a fibras parasimpáticas. 41 El nervio facial se origina en el puente mesencefálico, para abandonar el sistema nervioso central a través del ángulo ponto-cerebeloso y entrar en el canal auditivo interno junto al nervio acústico (VIII par) y el nervio intermedio. A continuación, el nervio facial recorre el canal facial durante unos 30 mm para abandonar el cráneo a través del orificio estiloides en la mastoides y emerger por detrás del canal auditivo externo para penetrar en la glándula parótida. Una vez allí, se divide en dos ramas, una superior (temporofacial) y otra inferior cervicofacial). La rama superior, posteriormente, se dividirá en una rama temporal y otra cigomática y la rama inferior en ramas bucal, mandibular y cervical. Estas diferentes ramas se subdividirán y anastomosarán posteriormente para abandonar la parótida por su porción superoanterior y dirigirse hacia los diferentes grupos musculares a los que inervarán desde su superficie ventral. De este modo, la rama temporal inervará al músculo frontal, la mitad superior del músculo orbicular y al músculo corrugador. La rama cigomática cruzará el hueso cigomático hacia el canto lateral para inervar a la mitad inferior del músculo orbicular (1,2,30). 4. VASCULARIZACIÓN (fig. 23) La vascularización de la región palpebral y periocular depende fundamentalmente de la arteria oftálmica, que es rama de la arteria carótida interna. Esta arteria penetra en la órbita lateral al nervio óptico, acompañada de múltiples fibras simpáticas. A lo largo de su recorrido va emitiendo diferentes ramas vasculares como son, de posterior a anterior, la arteria central de la retina, la arterias ciliares posteriores, ramas musculares, arteria lagrimal, arteria supraorbitaria y las arcadas vasculares marginal y periférica. Las arcadas vasculares marginal y periférica están formadas por anastomosis entre las arterias palpebrales internas y externas. La marginal, localizada entre el tarso y el músculo orbicular pretarsal, a unos 4 mm del borde palpebral superior y a unos 2 mm del borde palpebral inferior. La periférica se localiza entre la aponeurosis del elevador y el tarso en el párpado superior y entre la fascia cápsulopalpebral y el tarso en el párpado inferior (31,32). El drenaje venoso corresponde a las venas oftálmicas, temporales y facial. La vena oftálmica superior está íntimamente relacionada con la arteria oftálmica y en ella desembocan, entre otras, las venas 42 Fig. 23. Vascularización del área palpebral. AVP: Arcada vascular periférica. AVM: Arcada vascular marginal. LW: Ligamento de Whitnall. S: Paquete vasculo-nervioso supranuclear. T: Tróclea. VSO: Vena orbitaria superior. IT: Paquete vasculonervioso infratroclear. AE: Aponeurosis del elevador. L: Paquete vasculonervioso lagrimal. AT: Arteria temporal. ZF: Nervio cigomaticofacial. AFT: Arteria facial temporal. IO: Paquete vasculonervioso infraorbitario. AN: Arteria y vena angulares. F: Arteria y vena faciales. etmoidales, lagrimal, central de la retina y ciliares. Esta vena oftálmica superior, se una a la vena oftálmica inferior en el ápex orbitario para drenar en el seno cavernoso a través de la fisura orbitaria superior e inferiormente en el plexo pterigoideo. Anteriormente, la vena angular se anastomosa con el plexo venoso orbitario, a través de la vena oftálmica superior (33). El drenaje linfático procede de dos plexos: uno profundo, en el tarso, y otro superficial, a nivel subcutáneo. Estos plexos se encuentran interconectados entre sí y de ellos nacen grupos de vasos externos e internos. Los externos drenan en los ganglios linfáticos parotídeos y los internos en los ganglios submandibulares (1,3). BIBLIOGRAFÍA 1. Jordan DR, Anderson RL. Surgical Anatomy of the Ocular Adnexa. Chapter 1: Eyebrows, Eyelids, and Canthi. Ophthalmology Monographs. San Francisco. American Academy of Ophthalmology. 1996; 1: 1-31. 1. Anatomía quirúrgica palpebral 2. Sullivan JH, Beard C. Anatomy of the Eyelid, Orbit, and Lacrimal System. En: Stewart WB. Surgery of the Eyelid, Orbit, and Lacrimal System. Ophthalmology Monographs. San Francisco. 1993; 7: 84-99. 3. García J. Anatomís clínica. En: Fernández de la Fuente P. Cirugía estética de párpados y cejas. Mesa Redonda del 74 Congreso de la Sociedad Española de Oftalmología. Tecnimedia Editorial, S.L. 1998; 1: 14-23. 4. Patrinely JR, Anderson RL. Anatomy of the orbicularis oculi and other facial muscles. Adv Neurol 1988; 49: 15-23. 5. Jones LT. Epiphora II: its relation to the anatomic structures and surgery of the medial canthal region. Am J Ophthalmol 1957; 43: 203- 212. 6. Doane MG. Blinking and the mechanics of the lacrimal drainage system. Ophthalmology 1981; 88: 844851. 7. Gioia VM, Linberg JV, McCormick SA. The anatomy of the lateral canthal tendon. Arch Ophthalmol 1987; 105: 529-532. 8. Jones LT, Wilson PA. Transplantation of the corrugator supercili muscle for the cure of ptosis. Trans Am Acad Ophthalmol Otolaryngol 1967; 71: 889-896. 9. Yen MT, Anderson RL, Small RG. Orbicularis oculi muscle augmentation after protactor myectomy in bleparospasm. Ophthal Plast Reconstr Surg 2003; 19: 287-296. 10. Jordan DR, Anderson RL, Thiese SM. The medial tarsal strip. Arch Ophthalmol 1990; 108: 120-124. 11. Cook T, Goldberg RA, Douglas R, Eshaghian B, Shorr N, Fagien S. The horizontal dynamic of the medial and lateral canthus. Ophthal Plast Reconstr Surg 2003; 19: 297-304. 12. Anderson RL, Gordy DD. The tarsal strip procedure. Arch Ophthalmol 1979; 97: 2192-2196. 13. Meyer DR, Linberg JV, Wobig JL, McCormick SA. Anatomy of the orbital septum and associated eyelid connective tissues: implications for ptosis surgery. Ophthal Plast Reconstr Surg 1991; 7: 104-113. 14. Hugo NE, Stone E. Anatomy for a blepharoplasty. Plast Reconstr Surg 1974; 53: 381-387. 15. Marrone AC. Lower Blepharoplsaty. En: Wright KW, Tse T. Color Atlas of Ophthalmic Surgery, Oculoplastic Surgery. Philadelphia. Lippincott 1992. 16. Hamra ST. The role of orbital fat preseration in facial aesthetic surgery. A new concept. Clin Plast Surgery 1996; 23: 17-28. 17. Olver JM. Raising the suborbicularis oculi fat (SOOF): its role in chronic facial palsy. Br J Ophthalmol 2000; 84: 1401-1406. 18. Anderson RL. Age of aponeurotic awareness. Ophthal Plast Reconstr Surg 1985; 1: 77-79. 19. Jones LT, Quickert MH, Wobig JL. The cure of ptosis by aponeurotic repair. Arch Ophthalmol 1975; 93: 629-634. 20. Anderson RL, Beard C. The levator aponeurosis attachments and their cilinical significance. Arch Ophthalmol 1977; 95: 1437-1441. 21. Beard C. Müller´s superior tarsal muscle: anatomy, phisiology, and clinical significance. Ann Plast Surg 1985; 14: 324-333. 1. Anatomía quirúrgica palpebral 22. Hawes MJ, Dortzbach RK. The microscopic anatomy of the lower eyelid retractors. Arch Ophthalmol 1982; 100: 1313-1318. 23. Casson P, Siebert J. Lower lid blepharoplasty with skin flap and muscle split. Clin Plast surg 1988; 15: 299-304. 24. Koorneef L. New insights in the human orbital connective tissue result of a new anatomical approach. Arch Ophthalmol 1977; 95: 1269-1273. 25. Koorneef L. Orbital septa: anatomy and function. Ophthalmology 1979; 86: 867-880. 26. Anderson RL, Dixon RS. The role of Whitnall´s ligament in ptosis surgery. Arch Ophthalmol 1979; 97: 705-707. 27. Anderson RL, Jordan DR, Dutton JJ. Whitnall´s sling for poor function ptosis. Arch Ophthalmol 1990; 108: 1628-1632. 28. Salcedo Casillas G. Ptosis de la ceja. Cirugía convencional. Elevación de las cejas. En: Fernández de la 43 29. 30. 31. 32. 33. Fuente P. Cirugía estética de párpados y cejas. Mesa Redonda del 74 Congreso de la Sociedad Española de Oftalmología. Tecnimedia Editorial, S.L. 1998; 15: 151-158. Lemke BN, Stasior OG. The anatomy of eyebrow ptosis. Arch Ophthalmol 1982; 100: 981-986. Stuzin JM, Wagstrom L, Kawamoto HK, Wolfe SA. Anatomy of the frontal branch of the facial nerve: the significance of the temporal fat pad. Plast Reconstr Surg 1989; 83: 265-271. Hayreh SS. Arteries of the orbit in the human being. Br J Surg 1963; 50: 938- 953. Kawai K, Imanishi N, Nakajima H, Aiso S, Kakibuchi M, Hosokawa K. Arterial anatomical features of the upper palpebra. Plast Reconstr Surg 2004; 113: 479-484. Tucker SM, Linberg JV. Vascular anatomy of the eyelids. Ophthalmology 1994; 101: 1118-1121.