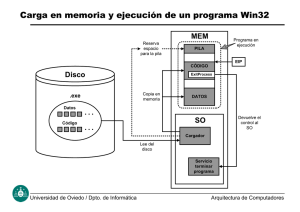
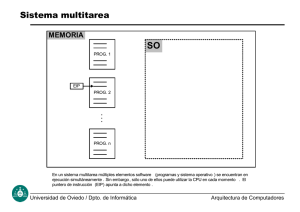
Enfermedad inflamatoria pélvica: tratamiento médico
Anuncio

sumario EUROPEAN JOURNAL OF obstetrics & GYNECOLOGY AND REPRODUCTIVE BIOLOGY European Journal of Obstetrics & Gynecology and Reproductive Biology (Ed. Española) 2001; 1: 104-107 Revisión Enfermedad inflamatoria pélvica: tratamiento médico R. Quentina, J. Lansacb Departamento de Bacteriología-Virología, Hospital de la Universidad, Bretonneau, 37044 Tours, Francia. a Departamento de Obstetricia y Ginecología, Hospital de la Universidad, Bretonneau, 37044 Tours, Francia. b Aceptado: 10 noviembre 1999 Resumen La enfermedad inflamatoria pélvica (EIP) consiste en la inflamación del útero (endometritis), trompas de Falopio (salpingitis) y estructuras pélvicas adyacentes (complejo túbulo-ovárico, peritonitis pélvica). La EIP origina problemas médicos, sociales y económicos importantes. Las secuelas a largo plazo, especialmente la esterilidad por factor tubárico y la gestación extrauterina, son frecuentes y su tratamiento es muy costoso. El tratamiento médico de la EIP debe ser inmediato porque las secuelas son más frecuentes si se retrasa el tratamiento o si éste es inadecuado. © 2000 Elsevier Science Ireland Ltd. Reservados todos los derechos. Palabras clave: Salpingitis; Control; Tratamiento médico. ¿Deberían hospitalizarse las pacientes? Sólo una parte de las mujeres con esterilidad tubárica tienen antecedentes de EIP clara. Como consecuencia, se está prestando mayor atención a la contribución de la llamada EIP atípica o silente en el desarrollo de lesiones tubáricas permanentes [3]. En la mayoría de los estudios, la sensibilidad del diagnóstico clínico por exploración pélvica es sólo del 60-70%, cuando se utiliza la laparoscopia como base fundamental del diagnóstico [6]. Debería recomendarse siempre laparoscopia si existe alguna duda sobre el diagnóstico, particularmente en mujeres jóvenes sin hijos. Se recomienda la hospitalización de las pacientes con EIP en las siguientes situaciones: • diagnóstico incierto: no puede excluirse la apendicitis • absceso pélvico • la paciente presenta una enfermedad grave: náuseas, vómitos o fiebre alta • pacientes adolescentes o mujeres gestantes • pacientes que no respondieron al tratamiento ambulatorio • pacientes que no pueden realizar la visita de control • pacientes inmunodeficientes (infectadas por VIH con recuentos bajos de CD4, recibiendo tratamiento inmunosupresor o con otra enfermedad) [4, 6]. En estos casos, los criterios del diagnóstico definitivo de EIP son: • prueba histológica de endometritis en la biopsia endometrial • ecografía transvaginal u otras técnicas de imagen que demuestren engrosamiento de las trompas y líquido en las mismas con o sin líquido pélvico libre o complejo túbulo-ovárico. • resultados laparoscópicos que confirmen el diagnóstico y recogida de una muestra peritoneal para el estudio bacteriológico y documentación de la infección tubárica por N. gonorrhoeae, C. trachomatis o microorganismos anaerobios. En estos casos, debe administrarse tratamiento con dosis altas de antibioterapia por vía intravenosa. La mayoría de los clínicos se inclinan por ingresar a la paciente durante 24 horas, al menos, para someterla a observación, después de lo cual sería adecuado el tratamiento parenteral en el Quentin R, Lansac J. Pelvic inflammatory disease: medical treatment. European Journal of Obstetrics & Gynecology and Reproductive Biology 2000; 92: 189-192 (usen esta cita al referirse al artículo). R. Quentin, et al. / European Journal of Obstetrics & Gynecology and Reproductive Biology (Ed. Española) 2001; 1: 104-107 domicilio. La valoración clínica y la experiencia deben ayudar a tomar las decisiones sobre el cambio al tratamiento oral, que puede hacerse a lo largo de las 24 horas posteriores a la mejoría clínica. Sin embargo, las proporciones de pacientes con EIP que se tratan estando hospitalizadas varía mucho de unos países a otros. El diagnóstico de EIP está variando actualmente, desde los diagnósticos basados en pruebas de laboratorio y laparoscopia hasta el llamado "diagnóstico sindrómico", que incluye los siguientes síntomas: • • • • • flaccidez abdominal inferior flaccidez abdominal bilateral flaccidez con el movimiento cervical sin pruebas de otro diagnóstico test negativo del embarazo Otros criterios que avalan el diagnóstico de EIP son: • temperatura oral > 38,3ºC • exudados cervicales o vaginales anormales • concentraciones elevadas de proteína C reactiva • informe del laboratorio de infección cervical y/o uretral por N. gonorrhoeae, C. trachomatis. La valoración del riesgo y el diagnóstico sindrómico aumentan la sensibilidad del diagnóstico y permiten realizar un tratamiento más precoz, aunque también pueden originar un tratamiento antimicrobiano innecesario [7]. La importancia de hospitalizar a estas pacientes no está clara, puesto que se desconoce si el tratamiento con la paciente ingresada mejora el resultado a largo plazo de la EIP [6]. En muchos países, la decisión de hospitalizar a la paciente depende del médico que la esté tratando. Nosotros creemos que es apropiado hospitalizar a mujeres jóvenes sin hijos y a nulíparas durante los primeros días de la enfermedad. Tratamiento Se han publicado muchas pautas de tratamiento de las enfermedades pélvicas inflamatorias, y se ha recomendado administrar cobertura antimicrobiana de amplio espectro frente a todos los posibles microorganismos patógenos. Cualquier tratamiento usado debería ser eficaz frente a N. gonorrhoeae y C. trachomatis, puesto que un screening endocervical negativo no descarta una infección del aparato reproductor superior [4]. También es importante la erradicación de los microorganismos anaerobios: se cultivan frecuentemente bacterias anaerobias procedentes del aparato reproductor superior de mujeres que tienen EIP, especialmente después de varios días de evolución de la enfermedad. Algunas de estas bacterias, como Bacteroides fragilis, pueden producir lesiones tubáricas y epiteliales importantes. Los tratamientos recomendados más frecuentemente son: 105 1. Amoxicilina y ácido clavulánico (augmentine) (2-3 g/día) más doxiciclina (200 mg/día) [9]. 2. Amoxicilina y ácido clavulánico (augmentine) (2-3 g/día) más doxiciclina (200 mg/día) más ofloxacina (oflocet) (400 mg/día) [9]. 3. Cefocetán (apacef) (2 g) por vía IV cada 12 horas o cefoxitina (mefoxina) (2 g) por vía IV cada 6 horas más doxiciclina (100 mg) por vía IV u oral cada 12 horas [4]. 4. Clindamicina (dalacina) (900 mg) por vía IV cada 8 horas más gentamicina (dosis de carga) IV o IM (2 mg/kg de peso corporal) seguida de una dosis de mantenimiento (1,5 mg/kg) cada 8 horas. Puede sustituirse la dosis diariamente [4]. 5. Ofloxacina (oflocet) (400 mg) por vía IV cada 12 horas más metronidazol (flagil) (500 mg) por vía IV cada 8 horas [4]. 6. Ampicilina más sulbaztán (betamace) (3 g) por vía IV cada 6 horas más doxiciclina (100 mg) por vía IV u oral cada 12 horas. 7. Ciprofloxacina (ciflox) (200 mg) por vía IV cada 12 horas más doxiciclina (100 mg) por vía oral cada 12 horas más metronidazol (500 mg) por vía IV cada 8 horas. El tratamiento debería iniciarse tan pronto como se disponga del diagnóstico de presunción, puesto que la prevención de las secuelas a largo plazo está directamente relacionada con la administración inmediata de los antibióticos adecuados [4]. Sin embargo, se recomienda llevar a cabo un cultivo de sangre, cervical, uretral y orina, antes de comenzar la antibioterapia. Aunque los tratamientos antibióticos recomendados son muy eficaces en la curación clínica a corto plazo, su éxito para evitar las secuelas (por ejemplo, esterilidad tubárica, gestación extrauterina) es desconocido [4,6]. Los siguientes tratamientos orales consiguen una cobertura frente a los factores etiológicos frecuentes de EIP, pero son limitadas las pruebas de estudios clínicos que avalen su uso [4]. 1. Ofloxacina (oflocet) (400 mg) oral, dos veces al día, durante 14 días, más metronidazol (400 mg) oral, dos veces al día, durante 14 días. 2. Ceftriaxona (rocepina) (250 mg) IM (una dosis), o cefoxitina (mefoxin) (2 g) IM más probenecid (1 g) oral, una sola dosis simultánea u otra cefalosporina de tercera generación parenteral, por ejemplo ceftizoxima (cefizox) o cefotaxima (claforán) más doxiciclina (100 mg) oral dos veces al día, durante 14 días. Las pacientes que no responden al tratamiento oral en 72 horas deben revaluarse para confirmar el diagnóstico y recibir tratamiento parenteral. Estos tratamientos de amplio espectro no tienen en cuenta los resultados bacteriológicos, el aspecto clínico y las circunstancias de la llegada inesperada de la EIP. Puesto que la EIP es una enfermedad grave, especialmente en mujeres jóvenes sin hijos, sugerimos una corta hospitalización para permitir la documentación bacteriológica de la infección y comenzar el tratamiento adecuado. 106 R. Quentin, et al. / European Journal of Obstetrics & Gynecology and Reproductive Biology (Ed. Española) 2001; 1: 104-107 Primer tipo de caso: nulípara joven sin signos clínicos importantes o con puntuación baja de gravedad en la laparoscopia En estos casos, los microorganismos causantes son N. gonorrhoeae o C. trachomatis. Las dos características siguientes pueden ser indicativas de la epidemiología de estas dos bacterias: (1) la resistencia a penicilina y tetraciclina, que está aumentando actualmente, frente a cepas de N. gonorrhoeae, y (2) las infecciones por C. trachomatis son más frecuentes en mujeres que en hombres (cociente mujeres/hombres=2,5), especialmente por debajo de los 25 años (cociente mujeres/hombres=5,8) en Francia. En esta población de pacientes, el tratamiento inicial debería ser ofloxacina (oflocet) (200 mg) IV cada 2 horas más amoxicilina-ácido clavulánico (augmentine) (2-3 g/día). Este régimen es activo frente a N. gonorrhoeae y C. trachomatis y también frente a enterobacterias y microorganismos anaerobios. Recientemente se ha propuesto el tratamiento intravenoso de la EIP con acitromicina debida a N. gonorrhoeae, C. trachomatis y M. hominis en casos en que se necesite tratamiento intravenoso [5]. El tratamiento debería modificarse de acuerdo con los resultados bacteriológicos: • En casos de infección por N. gonorroheae β-lactamasa negativa, el tratamiento inicial puede cambiarse a uno más barato, con sólo bajo riesgo de seleccionar bacterias multirresistentes. Proponemos amoxicilina IV (clamoxil o bristamox) (6 g/día) más metronidazol (flagil) (500 mg) cada 8 horas. • En casos de infección por N. gonorroheae β-lactamasa positiva, utilizamos una cefalosporina de tercera generación: cefotaxima (claforán) IV (3 g/día) más metronidazol (500 mg) tres veces al día. El tratamiento oral podría ser amoxicilina-ácido clavulánico (augmentine) (2-3 g/día). • En casos de infección por C. trachomatis, ofloxacina (oflocet) es activa pero más barata. Se puede dar también doxiciclina (100 mg) IV dos veces al día. Los siguientes tratamientos orales deberían comenzarse rápidamente: doxiciclina (100 mg) dos veces al día o un macrólido, por ejemplo, josamicina (josacina) (2 g/día). • Si están asociados N. gonorrhoeae y C. trachomatis (menos del 10% de los casos) o si existen sobreinfecciones, continuamos el tratamiento inicial. Segundo tipo de caso: mujeres jóvenes sin factores de riesgo y con EIP grave (tratamiento retrasado, puntuación de gravedad en la laparoscopia) En este caso, existe una flora polimicrobiana, que contiene microorganismos anaerobios y/o enterobacterias, que sustituye a N. gonorrhoeae y C. trachomatis. Proponemos el tratamiento con ofloxacina (oflocet) (200 mg) IV dos veces al día, asociado con un aminósido (gentamicina, netilmicina o amikacina) y también con metronidazol (flagil) (500 mg) tres veces al día. Este tratamiento inicial debería modificarse en función de la bacteria cultivada. Tercer tipo de caso: EIP asociada con factores de riesgo: DIU, histerosalpingografía, D y C, postparto, postaborto En estas circunstancias, las bacterias que se cultivan generalmente son Enterobacteriaceae, microorganismos anaerobios, Haemophilus y estreptococos, solos o asociados. Es rara la infección por N. gonorrhoeae y C. trachomatis. El tratamiento inicial debería, por tanto, ser amoxicilina asociada con ácido clavulánico (augmentine) (2-3 g/día) más ofloxacina (oflocet) (200 mg) IV dos veces cada 24 horas. Esta antibioterapia debería adaptarse en función de los resultados de las pruebas de muestras bacteriológicas. EIP en pacientes con infección por el virus de inmunodeficiencia humana En los países desarrollados, una minoría de pacientes con EIP también están infectadas por VIH; sin embargo, en África, la tasa de positividad del VIH puede ser tan alta como del 33% al 39%. Las pacientes con anticuerpos frente a VIH y EIP tienen más probabilidad de tener abscesos pélvicos, requieren hospitalización prolongada, responden más lentamente al tratamiento antimicrobiano y necesitan más frecuentemente cambio del tratamiento antibiótico. Los resultados microbiológicos son similares, excepto por encontrarse tasas más altas de Candida simultáneas e infección por PVH. Se recomienda hospitalización y tratamiento antimicrobiano intravenoso para todas las pacientes infectadas por VIH con EIP [2, 4]. ¿Cuándo debe interrumpirse el tratamiento? La antibioterapia parenteral debería cambiarse a tratamiento oral a las 72 horas, si existe una mejoría clínica clara y sustancial (por ejemplo, descenso de la fiebre, reducción de la flaccidez abdominal directa o de rebote y reducción de la flaccidez uterina de anejos y cervical por movimiento). Las pacientes que no mejoran en este tiempo, necesitan otras pruebas diagnósticas, intervención quirúrgica o ambas [4]. El tratamiento oral debería continuar hasta que desaparezcan los signos clínicos y biológicos (leucocitosis, aumento de la velocidad de sedimentación globular, aumento de la proteína C reactiva). El tratamiento, sin embargo, debería continuar al menos durante 14 días [4]. Algunos expertos también recomiendan una nueva búsqueda de N. gonorrhoeae y C. trachomatis 2-3 semanas sumario R. Quentin, et al. / European Journal of Obstetrics & Gynecology and Reproductive Biology (Ed. Española) 2001; 1: 104-107 después del tratamiento. Si se utilizan PCR o LCR para investigar la eliminación de estos microorganismos, debe retrasarse la nueva detección hasta un mes después de terminar el tratamiento [4]. Tratamientos asociados • Es necesario descansar en el hospital o en casa a lo largo del tratamiento. • Se ha recomendado tratamiento antiinflamatorio con corticoides o antiinflamatorios no esteroideos (AINE) para reducir el dolor. Puede prescribirse dexametasona (3 comprimidos de 0,5 mg al día) o ácido niflúmico (nifruril) (un supositorio de 700 mg/12 horas) o indometacina (indocit) (un supositorio de 100 mg dos veces al día). Este tratamiento debería comenzar cuando se pueda valorar la eficacia de la antibioterapia por los signos clínicos [1]. • Pueden prescribirse estro-progestágenos (EP) por su efecto anticonceptivo, pero también para proteger los ovarios frente a una reacción inflamatoria peritoneal. El mucus cervical producido por los OP ejerce un efecto preventivo frente a la reinfección. • Control de las parejas sexuales. Deben explorarse las parejas sexuales de las mujeres que tienen EIP y tratarse si han tenido contacto sexual con las pacientes 60 días antes del comienzo de los síntomas de las mismas. Su evaluación y tratamiento son imperativos, por el riesgo de reinfección de la mujer y la elevada probabilidad de infección uretral gonocócica y por clamidias en el hombre. Las parejas masculinas de las mujeres que tienen EIP debida a N. gonorrhoeae y C. trachomatis, generalmente, son asintomáticos. Las parejas sexuales deben tratarse empíricamente con tratamientos eficaces frente a todas estas infecciones, independientemente de la etiología clara de la EIP o de los patógenos aislados de la mujer infectada o si es posible, del hombre también. Incluso en marcos clínicos en los cuales sólo se tratan mujeres, deben hacerse adaptaciones para prestar atención a las parejas masculinas de las mujeres que tienen EIP. Cuando esto no es posible, los médicos deben asegurarse de que las parejas sexuales acudan a otro sitio para recibir el tratamiento adecuado [4]. Prevención La EIP es una complicación común de la cervicitis. Por lo tanto, el screening de la cervicitis y de los microorganismos que producen la cervicitis, especialmente C. trachomatis, tiene capital importancia para la prevención de las secuelas a largo plazo asociadas con EIP. Los programas de control de las enfermedades de transmisión sexual deberían incluir servicios diagnósticos, pautas para los clínicos y tratamiento de la cervicitis, screening para identificar portadores asintomáticos de C. trachomatis, educación eficaz de las pacientes y anticoncepción. 107 La prevención de la enfermedad puede ser: • Primaria: prevención de la exposición y adquisición de infección por clamidias, por medio de consejo sobre el estilo de vida y educación sobre la práctica del sexo seguro y el uso de métodos anticonceptivos de barrera. • Prevención secundaria mediante screening de enfermedades subclínicas. En un estudio controlado, aleatorio y reciente se han dado pruebas claras de que la intervención con screening selectivo de la infección por clamidias reduce eficazmente la incidencia de EIP. Sin embargo, cualquier efecto significativo sobre la incidencia de gestación ectópica y factor de esterilidad tubárica permanece sin demostrarse. • La prevención terciaria de las infecciones agudas o crónicas por clamidias del aparato genital superior ha fallado durante mucho tiempo porque la lesión sustancial de las trompas ya se ha producido en el momento en que se desarrollan los síntomas [6]. Conclusión El tratamiento médico de la EIP es todavía controvertido. Los temas de controversia son: • si se debe hospitalizar a la paciente • si el tratamiento antibiótico debe ser parenteral u oral • si se debe administrar antibioterapia de amplio espectro sin tener resultados microbiológicos o dar tratamiento antibiótico adaptado al microorganismo identificado • duración del tratamiento: corto (menos de 14 días) o largo (1 ó 12 meses). Referencias [1] Bassil S, Le Bouedec G, Mage G. Place des anti-inflammatoires dans le traitement des salpingites aigues. J Obstet Gynecol Biol Reprod 1991;20:1063-6. [2] Barbosa C, Macaset M, Brockmann S. Pelvic inflammatory disease and human immunodeficiency virus infection. Obstet Gynecol 1997;89:65-70. [3] Cates W, Joeseof R. Goldman MB. Atypical pelvic inflammatory disease: can we identify clinical predictors? Am J Obstet Gynecol 1993;169:341-6. [4] CDC, 1998. Guidelines for treatment of sexually transmitted diseases. MMMWR 1998;47:1-78. [5] Garey KW, Amsden GW. Intravenous azithromycin. Ann Pharmacother 1999;33:218-28. [6] Paavonen J. Pelvic inflammatory disease: from diagnosis to prevention. Dermatol Clin 1998;16:747-56. [7] Rofs RT. New directions in prevention and management of pelvic inflammatory disease. SexTransm Dis 1991;18:131-2. [8] Scholes D, Stergachis A, Heidrich FE, Andrilla H, Holmes KK, Stamm WE. Prevention of pelvic inflammatory disease by screening for cervical chlamydial infection. N Engl J Med 1996;334:1362-6. [9] Stahl JP. Maladies sexuellement transmises (MST) chez la femme, la mère, la mineure. 7e conférence de consensus en thérapeutique antiinfectieuse, Méd Mal Infect 1993;23:808-15.