Una fuente inagotable de esperanza
Anuncio

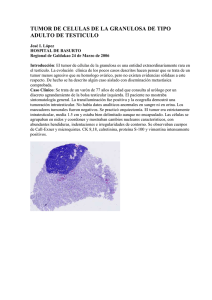
INFORMACIÓN BÁSICA SOBRE EL MEDULOBLASTOMA/TNEP (Tumor Neuroectodérmico Periférico o PNET, por su sigla en inglés) “Una fuente inagotable de esperanza” Pediatric Brain Tumor Foundation Un recurso para las familias AGRADECIMIENTOS La Pediatric Brain Tumor Foundation (Fundación del Tumor Cerebral Pediátrico o PBTF, por su sigla en inglés) desea agradecer al Dr. Larry E. Kun, del Departamento de Radiooncología, St. Jude Children’s Research Hospital, Memphis, Tenn.; al Dr. Roger J. Packer, del Departamento de Neurología, Children’s National Medical Center, Washington, D.C.; y al Dr. Ian F. Pollack, del Departamento de Neurocirugía, Children’s Hospital of Pittsburgh, Pittsburgh, Pa., por la revisión científica de esta publicación. FUENTES La información estadística en esta publicación se obtuvo del Central Brain Tumor Registry of the United States (Registro Central de Tumor Cerebral de los Estados Unidos o CBTRUS, por su sigla en inglés). DESCARGO DE RESPONSABILIDAD La Pediatric Brain Tumor Foundation no brinda consejos médicos ni servicios médicos profesionales. La información en esta publicación NO tiene como objetivo reemplazar la atención médica y no debe utilizarse para el diagnóstico o tratamiento de un tumor cerebral ni de ningún otro problema de salud. Si usted tiene o sospecha que tiene un problema que afecta su salud o la de otra persona, debe consultar a su médico. Los materiales proporcionados por la PBTF están preparados con base en la información disponible en el momento en que se redactan. La investigación médica relacionada con las enfermedades y los tratamientos es un proceso continuo. Hacemos todo el esfuerzo posible para que los materiales estén actualizados. No obstante, se recomienda consultar a los médicos o con las instituciones médicas para obtener la información disponible más actualizada. DERECHOS DE AUTOR Copyright © 1999-2006, Pediatric Brain Tumor Foundation. Primera impresión en 1999. Segunda impresión en 2005. Primera impresión en español en 2006. El contenido de esta publicación ha sido preparado para uso exclusivo de la Pediatric Brain Tumor Foundation. Queda prohibida su reproducción parcial o total sin autorización por escrito de la PBTF. Declaración de misión Encontrar la causa y la cura de los tumores cerebrales infantiles a través del apoyo de la investigación médica; aumentar el conocimiento general de la gravedad y prevalencia de los tumores cerebrales infantiles; asistir en la detección temprana y el tratamiento de los tumores cerebrales infantiles; contribuir a una base de datos nacional sobre los tumores que se originen en el cerebro; y brindar esperanza y apoyo emocional a los miles de niños y familias afectados por esta enfermedad que pone en peligro la vida. Pediatric Brain Tumor Foundation 1 INTRODUCCIÓN La noticia de que un hijo tiene un tumor cerebral es casi imposible de aceptar. Naturalmente, los padres quedan pasmados cuando reciben la noticia. Poco a poco, el deseo de aprender más sobre el tumor reemplaza al impacto inicial: ¿Exactamente dónde está? ¿Qué zonas del cuerpo está afectando? ¿Qué se puede hacer al respecto? ¿Qué nos espera de aquí en adelante? Casi instintivamente, las personas comprenden que las respuestas a estas preguntas les devolverán el sentido de control. La Pediatric Brain Tumor Foundation ha preparado este folleto para ayudarlo a comprender la enfermedad de su hijo. El folleto contiene información sobre el tipo de tumor que invadió el mundo de su familia. Le recomendamos que aprenda tanto como pueda. Confíe en sus instintos. Cuando tenga dudas o inquietudes, expréselas. Participe en forma activa al decidir qué método será más apropiado para tratar a su hijo. Los tumores cerebrales pediátricos requieren métodos de tratamiento especializados que en la mayoría de los casos están disponibles en centros integrales de hematología y oncología pediátrica, a cargo de un grupo multidisciplinario de especialistas en cáncer pediátrico. Dicho grupo por lo general está compuesto por médicos, enfermeras, trabajadores sociales, especialistas de vida infantil, psicólogos y especialistas en rehabilitación. Esta atención debe permitir que las familias obtengan acceso a servicios educativos y de apoyo. Hay muchas cosas por aprender sobre los tumores cerebrales infantiles. La PBTF cumple con su misión al financiar la investigación de las causas y la cura del tumor cerebral infantil, al aumentar el conocimiento general al respecto y al asistir en la detección temprana y el tratamiento de esta enfermedad. Las familias como la suya son el centro de esa misión. Si necesita información adicional u otras publicaciones de la PBTF, contamos con un encargado del programa de apoyo familiar que atenderá su llamada. Llame al (800) 253-6530 o envíe un mensaje de correo electrónico a familysupport@pbtfus.org. INFORMACIÓN BÁSICA ACERCA DE LOS TUMORES CEREBRALES ¿Cuál es la causa de un tumor cerebral? La respuesta breve es: no la conocemos. Los investigadores creen que es posible que participen factores hereditarios y genéticos. El medio ambiente también puede estar relacionado. Si bien los estudios han brindado información valiosa, no nos han dado una respuesta concreta sobre la causa. La clave puede estar en áreas que la ciencia aún no ha investigado. 2 Pediatric Brain Tumor Foundation ¿Qué significa cuando un tumor se clasifica por grado? Los tumores se clasifican en función del aspecto que presentan al examinarlos con un microscopio, con el fin de determinar la mejor estrategia terapéutica. Cuanto más invasivo y peligroso sea un tumor, mayor será el grado asignado. Algunos tipos de tumores, como el meduloblastoma, siempre se consideran tumores de alto grado. El Grado I se considera benigno (no canceroso). El Grado II se encuentra en un nivel bastante más alto, con células que se transforman con más facilidad en malignas. Los tumores malignos invaden y destruyen el tejido sano. Los tumores de Grado III y IV son malignos, y su gravedad va en aumento. ¿Qué significan las etapas? La “etapa” de un tumor canceroso se basa en su tamaño y en el grado de diseminación (metástasis), o cuánto se ha extendido, más allá del sitio de origen. MEDULOBLASTOMA/TNEP ¿Qué es un meduloblastoma/TNEP? Un meduloblastoma es una forma de tumor neuroectodérmico periférico (TNEP). El acrónimo TNEP también se utiliza para describir tumores en otras zonas del cuerpo que tienen características similares al meduloblastoma. Un meduloblastoma es un tumor infratentorial, es decir, se encuentra debajo de la tienda del cerebelo. La tienda del cerebelo separa la parte superior del cerebro de la sección que contiene al tronco encefálico y el cerebelo (la parte inferior del cerebro). La zona que se encuentra debajo de la tienda del cerebelo se llama fosa posterior. cerebro fosa posterior tronco enceflico cerebro medio protuberancia bulbo raquídeo tienda del cerebelo cuarto ventrculo cerebelo Pediatric Brain Tumor Foundation 3 Los meduloblastomas se encuentran en el cerebelo o en el cuarto ventrículo, entre el cerebelo y el tronco encefálico. Los ventrículos son zonas huecas del cerebro que contienen líquido cefalorraquídeo (LCR o CSF, por su sigla en inglés), un líquido transparente parecido al agua que baña y protege el cerebro y la médula espinal. En total, hay cuatro ventrículos en el cerebro, todos conectados entre sí. El cuarto ventrículo en realidad es una expansión del conducto central en el tronco encefálico. El meduloblastoma es un tumor cerebral maligno que crece rápidamente y por lo general se extiende a otras partes del sistema nervioso central (SNC o CNS, por su sigla en inglés). En raras ocasiones, puede extenderse a otras partes del cuerpo. Se desconoce su causa. Los meduloblastomas se consideran tumores sumamente malignos, de grado IV. ¿Cuáles son los síntomas de un meduloblastoma? Un meduloblastoma ejerce mucha presión en la parte interna del cerebro. En algunos casos, obstruye la circulación del LCR. Los niños que tienen un meduloblastoma pueden desarrollar hidrocefalia, que en realidad es el aumento anormal de la cantidad de LCR en los ventrículos. En los bebés y niños muy pequeños que no tienen los huesos de la cabeza completamente unidos, la hidrocefalia puede aumentar el tamaño de la cabeza. El cerebelo, donde por lo general se origina el meduloblastoma, ayuda a coordinar los movimientos voluntarios y mantiene el equilibrio y el tono muscular. En el bulbo raquídeo se alojan los orígenes de los nervios que participan en el movimiento de la garganta, el cuello, la lengua y el tragar y en funciones importantes como la respiración. Los niños con este tipo de tumor por lo general sufren dolor de cabeza, visión doble, vómito, irritabilidad o dificultad para dormir. Los síntomas pueden empeorar. Las relaciones con los miembros de la familia y los amigos pueden cambiar. El rendimiento en la escuela puede empeorar poco a poco. Tareas como escribir a mano pueden resultarles más difíciles. Los niños pueden tener problemas para mantener el equilibrio y demostrar una torpeza no habitual. Si el tumor se ha extendido a la médula espinal, el niño puede tener dolor de espalda, dificultad para caminar y problemas para controlar la orina y las heces. ¿Con qué frecuencia aparece el meduloblastoma en los niños? Los meduloblastomas representan alrededor del 15% de los tumores cerebrales pediátricos en niños de 0 a 19 años (CBTRUS). Los meduloblastomas son más frecuentes en la primera década de vida y más comunes en niños que en niñas. 4 Pediatric Brain Tumor Foundation DIAGNÓSTICO El diagnóstico es el proceso por el cual se determina qué enfermedad está causando los síntomas en una persona. Únicamente después del diagnóstico puede tomarse una decisión sobre el mejor plan de tratamiento. En muchas ocasiones, resulta difícil diagnosticar un tumor cerebral, ya que los primeros síntomas pueden ser similares a los de otras condiciones menos graves. Sin embargo, una vez que se considera el diagnóstico de un tumor cerebral, es necesario realizar una evaluación con imágenes del cerebro para confirmar la sospecha. Si se sospecha la presencia de un meduloblastoma por el aspecto del tumor en las imágenes, por lo general se realiza otra evaluación de la médula espinal, debido a que estos tumores pueden “sembrarse” o extenderse a otras partes del SNC. Dado que el meduloblastoma puede diseminarse con gran rapidez y causar mucho daño en poco tiempo, en general se envía al niño para tratamiento apenas se descubre el tumor. Algunos tumores están biológicamente destinados a diseminarse al comienzo de la enfermedad, lo cual no puede evitarse con un diagnóstico más temprano. Unidad de IRM IRM (imágenes por resonancia magnética o MRI, por su sigla en inglés) Una IRM combina ondas de radio de alta frecuencia y un fuerte campo magnético para producir una imagen del interior del cuerpo. No hay radiación por rayos X. Antes de que comience el estudio, es probable que el médico inyecte material de contraste en la vena del paciente. La tinta hace que sea más fácil ver el tejido anormal. El Pediatric Brain Tumor Foundation 5 estudio usualmente tarda entre 30 minutos y una hora. Para hacerse un estudio de IRM, el paciente se acuesta sobre una camilla mecánica. Después, se mueve la camilla hacia una gran estructura con una abertura circular. Si se utiliza una “IRM cerrada”, la experiencia es similar a entrar en un túnel. Una “IRM abierta” tiene una abertura en la parte superior y en los costados. Un niño nunca se queda solo durante una IRM. El niño es vigilado constantemente durante el estudio. Algunos centros de IRM también permiten a los padres quedarse con sus hijos. Si bien el estudio no provoca dolor alguno, el gran ruido que la máquina produce puede espantar a algunos niños. Sólo puede obtenerse una imagen precisa si el paciente no se mueve. Por este motivo, puede utilizarse un sedante suave para calmar a los niños durante el estudio. A veces, se usa música durante el estudio para ayudar a la relajación. TC (tomografía computarizada o CT, por su sigla en inglés) Un estudio de TC utiliza una sofisticada máquina de rayos X combinada con una computadora para crear una imagen del interior del cuerpo. Antes de que comience el estudio, es probable que el médico inyecte material de contraste en la vena del paciente. La tinta hace que sea más fácil ver el tejido anormal. Cuando es hora de realizar el estudio, un técnico coloca al paciente en una camilla móvil y acolchada. La camilla avanza lentamente por un anillo de escaneo en forma circular y se detiene cada centímetro para que se pueda tomar una fotografía. Durante el estudio, el técnico mira a través de una ventana de vidrio y habla con el paciente por medio de un altavoz. Puede oírse el ruido de los motores y los equipos a medida que se toman las fotografías. Un estudio de TC normalmente tarda menos de una hora. TEP (tomografía por emisión de positrones o PET, por su sigla en inglés) El estudio de TEP muestra una imagen de la actividad del cerebro. Se puede usar para confirmar si la TC o la IRM muestran que el tumor volvió a aparecer o que la radiación ocasionó una lesión en el tejido. La TEP se puede usar además de la TC o la IRM. TEFU (tomografía por emisión de fotón único o SPECT, por su sigla en inglés) La TEFU proporciona información similar al estudio de TEP, pero es más usual en la mayoría de los hospitales. Biopsia Una biopsia es un estudio en el que se toma una muestra del tejido del tumor para que puedan estudiarse sus características. La muestra puede tomarse a través de 6 Pediatric Brain Tumor Foundation una biopsia abierta o quirúrgica, o mediante una biopsia con aguja. Normalmente no se realiza una biopsia del meduloblastoma antes de la cirugía. En cambio, pueden enviarse muestras al laboratorio y al área de patología para su análisis durante la cirugía para retirar el tumor (descrita en la página siguiente). TRATAMIENTO DE MEDULOBLASTOMAS El tratamiento para el meduloblastoma infantil comienza con la cirugía. El objetivo del cirujano es extirpar (extraer) la mayor cantidad del tumor con el menor daño posible al paciente. La cirugía por sí sola no puede curar el meduloblastoma. Quedan células microscópicas que crecerán si no reciben tratamiento. El tratamiento después de la cirugía por lo general consiste en radioterapia (RT) o quimioterapia supervisada por un oncólogo pediátrico. Cirugía Para extraer un meduloblastoma, el neurocirujano pediátrico primero debe tener acceso al cerebro. Generalmente, esto se efectúa a través de la craneotomía o craniectomía. “Craneo” significa caja craneana o caja de la cabeza. “Otomía” significa incisión quirúrgica. “Ectomía” significa extirpación (extracción) quirúrgica. En la craneotomía, el cirujano realiza y retira un “colgajo óseo” de la cabeza, que vuelve a colocarse en su lugar cuando termina la operación. En la craniectomía, el hueso se retira en piezas, pero en este caso no se vuelve a colocar en su lugar. Durante la cirugía, el médico puede encontrar que el meduloblastoma obstruye la vía del líquido cefalorraquídeo (LCR). En la mayoría de los casos, el problema se corrige al retirar el tumor. A veces, aunque la vía del LCR está abierta, no funciona bien. En ese caso, el cirujano puede insertar un pequeño tubo plástico llamado ventriculostomía o drenaje ventricular externo (DVE o EVD, por su sigla en inglés) para evitar que se acumule líquido antes, durante y después de la cirugía. Más tarde, puede insertarse una derivación interna permanente, para que el líquido continúe circulando alrededor del cerebro. Otra forma de evitar que se acumule líquido es abriendo un pequeño orificio en la base del tercer ventrículo (ventriculostomía del tercer ventrículo). A veces se usan corticosteroides para reducir la hinchazón, antes, durante y después de la cirugía. El cerebro es un órgano complejo y sensible, y los médicos y los padres deben comprender y afrontar los riesgos de la cirugía cerebral. A pesar de estos riesgos, la cirugía puede ser esencial para retirar el tumor en la mayor medida posible. Los estudios indican que 2 de cada 10 niños tratados con cirugía cerebral pueden sufrir efectos posteriores graves, como pérdida del habla, problemas de equilibrio y trastornos hormonales o del crecimiento. Estos problemas pueden durar semanas, Pediatric Brain Tumor Foundation 7 meses o más. La terapia del habla, la fisioterapia y la terapia ocupacional pueden ayudar a recuperar las funciones hasta su máximo potencial. Determinación de la etapa Para determinar la etapa de un tumor, el médico analiza los estudios realizados antes y después de la cirugía, y también puede analizar muestras de LCR obtenidas a través de la punción espinal o las muestras de médula ósea obtenidas a través de una biopsia con aguja. Una vez que se determinó la etapa de un meduloblastoma, pueden tomarse decisiones acerca de la mejor manera de tratarlo. La “etapa” de un tumor canceroso se basa en su tamaño y en el grado de diseminación (metástasis), o cuánto se ha extendido, más allá del sitio de origen. El grado de extracción quirúrgica también puede utilizarse para determinar la etapa del meduloblastoma. Los cirujanos comúnmente clasifican la extracción quirúrgica como total o casi total, subtotal, parcial o solamente para los efectos de tomar una biopsia. La extracción total significa que no hay tumor residual visible (aunque siempre quedan algunas células del tumor). Casi total significa que ha quedado una pequeña cantidad (menos del 10%) de tumor residual. Subtotal implica una extracción del 50% al 90% del tumor, y parcial significa una extracción menor al 50%. Solicite a su médico una explicación detallada del término utilizado para describir la etapa del tumor de su hijo. Los meduloblastomas en general se clasifican como de riesgo medio o de alto riesgo, teniendo en cuenta todos los componentes que se usan para determinar la etapa. Radioterapia La radioterapia, también llamada terapia de radiación, utiliza rayos X para intentar destruir las células cancerosas en el sistema nervioso central. Para los niños mayores de 3 ó 4 años, el tratamiento del meduloblastoma o de tumores pediátricos relacionados requiere la radiación de todo el cerebro y la columna vertebral (lo que se llama “radiación craneoespinal”). En general, se recomienda una dosis modesta, seguida de un “refuerzo” dirigido a la fosa posterior donde se originó el tumor. En los niños con meduloblastoma localizado después de la extracción total, la dosis de radiación a todo el cerebro y la columna es reducida y a menudo se combina con quimioterapia. Para los niños con enfermedad que produce metástasis (diseminación) se recomienda una dosis de radiación craneoespinal algo más alta. Las técnicas de radiación actuales permiten limitar la dosis más alta de “refuerzo” más cerca de la zona de mayor riesgo del tumor. Al limitar la dosis que reciben el aparato auditivo y otras partes sensibles del cerebro, esta radiación “conformada” ofrece la oportunidad de reducir algunos de los efectos secundarios asociados 8 Pediatric Brain Tumor Foundation con la radioterapia. Según diversos estudios realizados, los niños más pequeños, especialmente los menores de 3 años en el momento del diagnóstico, que reciben sólo quimioterapia después de la cirugía, tienen un bajo índice de supervivencia. Por lo tanto, ha aumentado el interés por comenzar la radioterapia más temprano en el plan de tratamiento en niños pequeños con meduloblastoma. Aunque aún están en una etapa de investigación, los protocolos actuales de control y tratamiento para niños menores de 3 o 4 años incluyen el uso de radiación temprana localizada para los tumores sin metástasis. Esta estrategia se basa en que la quimioterapia es insuficiente para un control adecuado de la enfermedad, en el hecho de que el principal sitio de recurrencia por lo general es la fosa posterior y en la capacidad que ofrecen las técnicas vigentes de radiación conformada para tratar la fosa posterior con relativa conservación del resto del cerebro. Para los niños de este grupo de edades con enfermedad que produce metástasis, las opiniones difieren aún más, pero en general se prefiere usar la radiación craneoespinal de dosis reducida adaptada a la edad y a la respuesta como componente posterior del tratamiento para niños que responden a la quimioterapia intensiva. Los efectos secundarios de la radioterapia varían de un niño a otro y, en su mayoría, están relacionados con la dosis que se administra al cerebro y la edad del niño. Los efectos de la radiación pueden ser temporales o permanentes, y pueden aparecer durante la radioterapia o hasta meses o años más tarde. Entre los problemas que se presentan durante la radioterapia podemos mencionar cansancio, náuseas, disminución del apetito, cambios en la piel (parecidos a quemaduras por el sol), caída del cabello o dificultad para pasar la comida. La radioterapia puede disminuir los recuentos de leucocitos (por lo que es más fácil que el niño desarrolle una infección) o reducir los niveles de plaquetas (importantes para la coagulación y la cicatrización). Por lo general, el radiooncólogo puede sugerirle formas de aliviar algunos de los síntomas que se observan durante la radioterapia. Alguno de los efectos posteriores de la radioterapia son los siguientes: • La radioterapia en todo el cerebro puede ocasionar problemas del aprendizaje, que se vuelven aparentes varios años más tarde. El efecto de la irradiación en el aprendizaje o la memoria es bastante variable, pero en general es más pronunciado cuando se utilizan dosis más altas en niños de menor edad. • Los cambios en el crecimiento pueden ser consecuencia de los efectos directos sobre el crecimiento de la columna vertebral o, más comúnmente, de una disminución de la hormona del crecimiento. La hormona del crecimiento (HC Pediatric Brain Tumor Foundation 9 o GH, por su sigla en inglés), es una sustancia importante producida en la base del cerebro. En muchos casos, la HC está disminuida cuando se mide un año o más después de la radioterapia. Las hormonas de crecimiento pueden reemplazarse con medicamentos. • Un año después del tratamiento o incluso más tarde, se pueden observar cambios en otras hormonas, entre ellas en la hormona tiroidea y, a veces, en las hormonas responsables de la maduración sexual durante la pubertad. Si los niveles hormonales son insuficientes, las hormonas pueden reemplazarse con medicamentos. Quimioterapia La quimioterapia es el uso de un solo medicamento o de una combinación de medicamentos para atacar el tejido canceroso. La quimioterapia puede administrarse por vía oral, por inyección o por vía intravenosa (IV) como el suero. Algunos tratamientos pueden realizarse sin tener que estar internado en el hospital, mientras que otros requieren una hospitalización de uno o más días. A medida que su hijo se prepara para recibir quimioterapia, es importante que usted recuerde lo siguiente: (1) los niños por lo general no sufren todos los efectos secundarios posibles, y (2) existen formas de aliviar o contrarrestar muchos de estos efectos. Entre los efectos secundarios ocasionados por la quimioterapia podemos mencionar caída del cabello, problemas en la piel, náuseas, vómito, diarrea, estreñimiento, cambios en el gusto, cansancio, llagas bucales, convulsiones, pérdida auditiva, problemas en los riñones o el hígado, y disminución de las plaquetas, los leucocitos y los eritrocitos. Recuerde que algunos de estos problemas probablemente nunca se presenten. Algunos pueden ser temporales, mientras que otros pueden ser permanentes. En general, el meduloblastoma es uno de los tumores más sensibles a la quimioterapia. Incluso si el tumor de un niño ya se ha extendido en el momento del diagnóstico, la quimioterapia puede aumentar la probabilidad de supervivencia. Actualmente se realizan investigaciones para mejorar la eficacia de la RT y la quimioterapia y reducir los efectos secundarios negativos. Si le interesa obtener información sobre ensayos clínicos o estudios en los que se evalúan nuevas estrategias, consulte a su médico o contáctese con el National Cancer Institute (Instituto Nacional del Cáncer) en cancer.gov o en cancer.gov/espanol. También puede llamar a la PBTF al (800) 253-6530 o enviar un mensaje de correo electrónico a familysupport@pbtfus.org. 10 Pediatric Brain Tumor Foundation PRONÓSTICO Y RESULTADO Con el transcurso de los años, la ciencia médica ha logrado importantes avances en el control del meduloblastoma infantil con técnicas agresivas de cirugía, radioterapia y quimioterapia. Existen datos que muestran índices de supervivencia de hasta el 72% para las edades de 0 a 19 años (Surveillance, Epidemiology, and End Results (Programa de Registro de Vigilancia, Epidemiología y Resultados Finales o SEER, por su sigla en inglés)). Como es de esperarse, el posible resultado, o pronóstico, para un niño con tumor cerebral depende de muchos factores. Para el meduloblastoma, éstos incluyen: • la edad del niño • la salud general del niño • en qué medida el tumor ya ha afectado la capacidad funcional del niño • el grado de diseminación (metástasis), especialmente cuánto se ha extendido el tumor cuando se detecta por primera vez • el grado de extirpación quirúrgica • el tipo de tratamiento recibido CUANDO EL TUMOR VUELVE A APARECER Aun cuando se haya hecho todo lo posible para destruir todas las células cancerosas, un meduloblastoma puede recurrir. Cuando esto sucede, generalmente es en el sitio del tumor original. El meduloblastoma también puede volver a aparecer en las vías espinales, sobre todo si el tumor ya se había extendido a esa región en el momento del diagnóstico. Por lo general, si el tumor cerebral volverá a aparecer en un niño, será dentro de tres o cinco años después del tratamiento inicial. Sin embargo, hay excepciones en las que un tumor vuelve a aparecer incluso cinco años después del tratamiento inicial. En el momento de la recurrencia de un meduloblastoma, el tratamiento es bastante complejo. Se utilizan diferentes estrategias según cómo sea la recurrencia. En algunos casos, estas estrategias pueden incluir: • más radioterapia • el uso de quimioterapia en dosis alta con rescate de células progenitoras periféricas (ver descripción más adelante) • cirugía adicional • el uso de nuevos fármacos en ensayos clínicos de fase I o II, ya sea por vía sistémica u oral • el uso de quimioterapia en el líquido cefalorraquídeo Debido a que el uso de quimioterapia en dosis alta puede disminuir gravemente los recuentos de glóbulos, se recolectan muestras de médula ósea o “células progenitoras sanguíneas” con anticipación y se administran Pediatric Brain Tumor Foundation 11 como un “rescate” pocos días después de la quimioterapia. Este método se llama rescate de células progenitoras. A LARGO PLAZO: LA VIDA CON UN MEDULOBLASTOMA La buena noticia es que cada vez más niños sobreviven al meduloblastoma. Sin embargo, los niños que sobreviven y sus familias generalmente deben afrontar efectos a largo plazo, ocasionados por el tumor o por el tratamiento utilizado para tratarlo. Entre los posibles problemas podemos mencionar los siguientes: • disminución de los niveles de la hormona del crecimiento • disminución de los niveles de la hormona tiroidea • retraso en el crecimiento • disminución de la capacidad para pensar o razonar • pérdida de la visión o la audición • discapacidades físicas • cansancio • depresión • cambios en la personalidad y la actitud • hidrocefalia • convulsiones Si bien estos efectos secundarios pueden ser muy penosos, es importante recordar que los niños que no reciben tratamiento tienen pocas posibilidades de sobrevivir. La decisión de hacer todo lo posible para prolongar la vida implica aceptar el riesgo de que puedan ocurrir estas complicaciones. La mejor defensa es un buen ataque. Infórmese. Busque a otras personas que estén viviendo experiencias similares o que ya han pasado por lo mismo que ahora le toca vivir a usted. Esté preparado. No dude en preguntar, expresar inquietudes y pedir más explicaciones cuando sea necesario. Muchos de los problemas ocasionados por los tumores cerebrales o por el tratamiento pueden contrarrestarse. La terapia de reemplazo hormonal (TRH o HRT, por su sigla en inglés) se utiliza para superar deficiencias hormonales. La fisioterapia y la terapia ocupacional ayudan a los niños con deficiencias de coordinación. Si un niño tiene problemas para hablar, la terapia del habla puede ser útil. Los problemas de visión y audición pueden ser tratados por especialistas. Toda la familia puede beneficiarse con los programas de apoyo social, que incluyen asesoramiento individual, de parejas o de grupo. Para obtener más información sobre los programas de apoyo familiar que ofrece la PBTF, llame al (800) 253-6530 o envíe un mensaje de correo electrónico a familysupport@pbtfus.org. 12 Pediatric Brain Tumor Foundation Un niño que tuvo un tumor cerebral debe ser estrictamente vigilado, aun cuando no se observen complicaciones. Debido a que el meduloblastoma es un tumor de alto grado, su médico puede recomendar estudios con IRM o TC cada tres meses durante unos dos años después de la cirugía. Es posible que luego se necesiten estudios menos frecuentes. Su médico también puede recomendarle pruebas hormonales y exámenes neuropsicológicos. Hable con su médico acerca del seguimiento de su hijo después del tratamiento. Los niños con meduloblastoma pueden presentar efectos tardíos del tumor o de los tratamientos para la enfermedad. Después de finalizar el tratamiento, un elemento importante será la reintegración del niño en la escuela. Esto requerirá elegir la escuela y las intervenciones para ocuparse de las necesidades de aprendizaje específicas del niño. Es importante que los padres trabajen con los educadores, el equipo médico y el niño para identificar las necesidades individuales, que pueden tratarse con un plan de educación individualizada (PEI o IEP, por su sigla en inglés). Para obtener información acerca de este proceso, contáctese con el encargado de apoyo familiar de la PBTF llamando al (800) 253-6530 o envíe un mensaje de correo electrónico a familysupport@pbtfus.org. La interacción continua ayudará a asegurar que se atiendan las necesidades de su hijo. Consultar a un neuropsiquiatra o neuropsicólogo puede ser útil para evaluar las necesidades de aprendizaje. CONCLUSIÓN: ESPERANZA PARA EL PRESENTE Y EL FUTURO Hasta el momento, probablemente haya descubierto que, al enfrentarse a un tumor cerebral, no se camina en una línea recta de principio a fin. Por el contrario, un paso hacia adelante puede ser seguido por dos pasos hacia atrás, tres pasos hacia adelante, y así sucesivamente. Al tratar una complicación se pueden crear otros problemas que, a su vez, deben resolverse. Sin embargo, también logrará pequeños triunfos, siempre sabiendo que la victoria más importante puede estar muy cerca. Le recomendamos que a lo largo de este difícil viaje haga preguntas y exprese sus inquietudes. Además, deberá buscar personas y lugares que lo nutran de energía y esperanza. Sólo cuando se haya fortalecido podrá entregarse por completo a quienes lo necesitan. Estamos logrando avances en la lucha contra el meduloblastoma. Cada investigación y cada estudio clínico permiten comprender mejor el origen y el comportamiento de este tumor, lo que mejora las posibilidades de destruirlo. Con el tiempo aprenderemos a prevenirlo y, con cada avance, un número cada vez mayor de niños podrá disfrutar de una vida larga y productiva. Pediatric Brain Tumor Foundation 13 Pediatric Brain Tumor Foundation Biblioteca de referencia La siguiente información y los discos compactos de audio están disponibles sin cargo para las familias de los pacientes, los profesionales médicos y los especialistas en servicios sociales. Para realizar un pedido, o para obtener información sobre la disponibilidad de este material en español, llame al (800) 253-6530 o envíe un mensaje de correo electrónico a familysupport@pbtfus.org. Folletos 1. 2. 3. 4. 5. 6. 7. Preguntas para los integrantes del grupo médico si su hijo tiene un tumor cerebral Información básica sobre los tumores cerebrales y de médula espinal pediátricos Información básica sobre el meduloblastoma/TNEP Información básica sobre el astrocitoma pilocítico juvenil (APJ o JPA, por su sigla en inglés) Información básica sobre el astrocitoma Información básica sobre el glioma Información básica sobre el ependimoma Informed Parent & Survivor Internet Conference Series (CD de audio) 1. 2. 3. 4. 5. 6. 7. 8. 9. 10. The Importance of a Multidisciplinary Approach to Treating Children with Brain Tumors The Clinical Trials Process School Re-entry Following the Diagnosis and Treatment of Your Child’s Brain Tumor Healing the Family Growth and Development: Endocrine Issues Facing Pediatric Brain Tumor Survivors Post-traumatic Stress: Helping Families Survive Childhood Cancer Sibling Issues: The Impact of Cancer on Healthy Siblings Brothers and Sisters and Brain Tumors: A Child’s Point of View for Coping with Cancer in the Family Combining Curative and Palliative Care for Children with Brain Tumors The Price of Survivorship: Loss and Living Boletines informativos The Caring Hand (para las familias de los pacientes, los responsables del cuidado y los profesionales médicos y trabajadores sociales) The Helping Hand (para los participantes en el programa Ride for Kids®) 302 Ridgefield Ct. Asheville, NC 28806 (828) 665-6891 • (800) 253-6530 Fax (828) 665-6894 Correo electrónico familysupport@pbtfus.org research@pbtfus.org donations@pbtfus.org Sitio Web pbtfus.org Esta publicación fue posible gracias a una generosa donación de la Janirve Foundation.