Los ojos y la visión
Anuncio

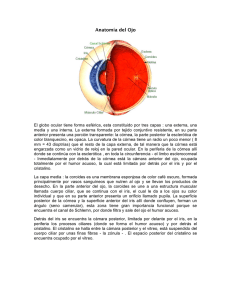
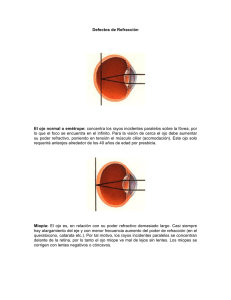
Los ojos y la visión La estructura y funcionamiento del ojo son complejos y fascinantes. El ojo ajusta constantemente la cantidad de luz que deja entrar, enfoca los objetos cercanos y lejanos y genera imágenes continuas que instantáneamente se transmiten al cerebro. Estructura y función La parte anterior de la relativamente fuerte capa blanca externa del ojo (la esclerótica o blanco del ojo) está cubierta por una delgada membrana (la conjuntiva). La luz entra por la córnea, una cúpula transparente que se encuentra sobre la superficie del ojo. Además de actuar como una capa protectora de la parte frontal del ojo, la córnea también ayuda a concentrar la luz sobre la retina, en la parte posterior del ojo. Tras pasar por la córnea, la luz entra en la pupila, una zona negra que se encuentra en medio del iris (el área circular y coloreada del ojo). El iris controla la cantidad de luz que entra en el ojo abriéndose y cerrándose como la abertura de la lente de una cámara. El iris permite que entre más luz en el ojo cuando el ambiente está oscuro y deja que entre menos cuando en el entorno hay mucha luz. El tamaño de la pupila está controlado por el esfínter de la pupila, un músculo que abre y cierra el iris. Detrás del iris se encuentra el cristalino. Al cambiar de forma, el cristalino concentra luz en la retina. Para que el ojo enfoque los objetos cercanos, un pequeño músculo llamado ciliar se contrae, haciendo que el cristalino aumente de grosor y en consecuencia se haga más fuerte. Para que el ojo focalice objetos distantes, el mismo músculo se relaja, disminuyendo el espesor del cristalino y por consiguiente haciéndolo más débil. Con el paso de los años, el cristalino suele tornarse menos flexible, menos hábil para aumentar su espesor, y en consecuencia menos capaz de enfocar los objetos cercanos, una enfermedad llamada presbicia. La retina contiene los nervios que perciben la luz y el suministro de sangre que los nutre. La parte más sensible de la retina es un área pequeña llamada mácula, que tiene cientos de terminaciones nerviosas muy cercanas entre sí. Una alta densidad de terminaciones nerviosas genera una imagen visual exacta, del mismo modo que una película de alta resolución contiene celdas más estrechamente unidas. Entonces la retina convierte la imagen en impulsos eléctricos, que son transmitidos al cerebro por el nervio óptico. El nervio óptico conecta la retina al cerebro dividiéndose en dos. La mitad de las fibras de este nervio cruzan hacia el lado opuesto en el quiasma óptico, un área que se encuentra justo debajo de la zona más anterior (frontal) del cerebro. Los haces de fibras nerviosas luego se unen una vez más, precisamente antes de llegar a la parte posterior del cerebro, lugar donde se percibe e interpreta la visión. El globo ocular se divide en dos segmentos, cada uno de los cuales contiene líquido. El segmento frontal (anterior) se extiende desde la córnea hasta el cristalino; el segmento dorsal (posterior) se extiende desde el límite posterior del cristalino hasta la retina. El segmento anterior contiene un líquido llamado humor acuoso que nutre sus estructuras internas; el segmento posterior contiene una sustancia gelatinosa llamada humor vítreo. Ambos fluidos permiten que el globo ocular conserve su forma. El segmento anterior se divide en dos cámaras. La cámara frontal (anterior) se extiende desde la córnea hasta el iris; la cámara dorsal (posterior) se extiende desde el iris hasta el cristalino. Normalmente, el humor acuoso se genera en la cámara posterior, atraviesa la pupila y llega a la cámara anterior, y luego sale del globo ocular a través de los canales específicos para tal fin que se encuentran en el borde del iris. Músculos, nervios y vasos sanguíneos Son varios los músculos que, trabajando en conjunto, mueven los ojos. Cada músculo es estimulado por un nervio craneal específico. La órbita ósea que protege el ojo también contiene muchos otros nervios. Como ya se ha mencionado, el nervio óptico sale por la parte posterior del ojo y transmite los impulsos nerviosos creados en la retina hacia el cerebro. El nervio lagrimal estimula las glándulas lagrimales para que produzcan lágrimas. Otros nervios transmiten sensaciones a otras partes del ojo y estimulan los músculos de la órbita. La arteria oftálmica y la arteria retinal suministran sangre a cada ojo, y la vena oftálmica y la vena retinal la drenan. Estos vasos sanguíneos entran y salen por la parte posterior del ojo. Partes protectoras Las estructuras que rodean al ojo lo protegen, al tiempo que le permiten moverse libremente en todas direcciones. Estas estructuras protegen al ojo, que constantemente está expuesto al polvo, el viento, las bacterias, los virus, los hongos y otras sustancias potencialmente nocivas, y, al mismo tiempo, le permiten permanecer lo suficientemente abierto para recibir los rayos del sol. Las órbitas son cavidades óseas que encierran los globos oculares, los músculos, los nervios, los vasos sanguíneos, la grasa y unas estructuras que producen y drenan las lágrimas. Los párpados, unos delgados pliegues de piel, cubren los ojos. Se cierran de forma rápida y refleja para proteger al ojo de los objetos extraños, el viento, el polvo y la luz muy intensa. Con el parpadeo, los párpados contribuyen a esparcir líquido sobre la superficie de los ojos y, cuando se cierran, ayudan a mantener la superficie húmeda. Sin dicha humedad, la córnea, que normalmente es transparente, puede secarse, dañarse y tornarse opaca. La superficie interna del párpado es una delgada membrana (la conjuntiva) que se curva hacia atrás para cubrir la superficie del ojo. Las pestañas son pelos cortos que crecen en el borde del párpado y ayudan a proteger al ojo actuando como una barrera. Pequeñas glándulas situadas en el extremo del párpado secretan una sustancia aceitosa que mejora la película lagrimal y evita que las lágrimas se evaporen. Las glándulas lagrimales, situadas en el extremo superior externo de cada ojo, producen la parte acuosa de las lágrimas. Las lágrimas circulan desde los ojos hasta la nariz a través de los dos conductos nasolagrimales; cada uno de ellos tiene aberturas en el extremo de los párpados superiores e inferiores, y están próximos a la nariz. Las lágrimas mantienen la superficie del ojo húmeda y sana; además, atrapan y arrastran pequeñas partículas que entran en el ojo. Por otra parte, las lágrimas son ricas en anticuerpos que ayudan a prevenir las infecciones. Ceguera Tanto una herida como una enfermedad en el ojo pueden afectar la visión. La claridad de la visión recibe el nombre de agudeza visual, que oscila entre la visión completa y la falta de visión. A medida que la agudeza disminuye, la visión se torna cada vez más borrosa. La agudeza normalmente se mide mediante una escala que compara la visión de una persona a 6 metros con la de alguien que tiene agudeza máxima. En consecuencia, una persona que tiene una visión de 20/20 ve objetos a 6 metros de distancia con completa claridad, mientras que una persona con una visión de 20/200 ve a 6 metros lo que una persona con máxima agudeza ve a 60 metros. Legalmente, la ceguera se define como una agudeza visual inferior a 20/200 incluso tras una corrección con gafas o lentes de contacto. Muchas personas que son consideradas legalmente ciegas, pueden distinguir formas y sombras, pero no los detalles normales. Causas La ceguera puede surgir debido a cualquiera de las siguientes razones: - La luz no llega a la retina. - Los rayos de luz no se concentran correctamente sobre la retina. - La retina no puede percibir los rayos de luz normalmente. - Los impulsos nerviosos de la retina no son transmitidos al cerebro normalmente. - El cerebro no puede interpretar la información enviada por el ojo. Son varios los trastornos que pueden causar estos problemas que derivan en ceguera. Una catarata puede bloquear la luz que entra en el ojo de tal manera que nunca llegue a la retina. Los errores de focalización (refracción) en general pueden corregirse con lentes que el médico receta, aunque no siempre esta corrección se consigue por completo. El desprendimiento de la retina y los trastornos hereditarios como la retinitis pigmentaria pueden afectar la capacidad de la retina para percibir la luz. La diabetes o la degeneración macular también pueden dañar la retina. Los trastornos del sistema nervioso, como la esclerosis múltiple o un inadecuado suministro de sangre, pueden dañar el nervio óptico, que transmite impulsos al cerebro. Los tumores en estructuras cercanas al cerebro, como la glándula hipófisis, también pueden dañar el nervio. Las áreas del cerebro que interpretan los impulsos nerviosos pueden resultar dañadas por ataques cerebrales repentinos, tumores u otras enfermedades. Trastornos de la refracción Normalmente, el ojo crea una imagen clara porque la córnea y el cristalino desvían (refractan) los rayos de luz que penetran para centralizarlos en la retina. La forma de la córnea es fija, pero el cristalino cambia de forma para enfocar objetos situados a distintas distancias del ojo. La forma del globo ocular también ayuda a crear una clara imagen sobre la retina. Las personas hipermétropes tienen dificultades para ver objetos de cerca y las miopes no consiguen enfocar los objetos distantes. Cuando las personas llegan a los 40 años, el cristalino se torna cada vez más rígido, por lo que no puede enfocar los objetos cercanos, una enfermedad llamada presbiopía. Si a una persona se le ha extirpado el cristalino para tratar sus cataratas, pero no se le ha implantado otro cristalino, los objetos le parecerán borrosos sea cual sea la distancia; la ausencia de cristalino recibe el nombre de afaquia. Una córnea de forma imperfecta puede causar distorsión visual (astigmatismo). Todo el mundo debería someterse a exámenes visuales por parte de su médico, sea internista, oftalmólogo u optometrista. Se examinan los dos ojos simultáneamente y también cada uno de manera independiente. El examen visual también suele incluir evaluaciones no relacionadas con los errores de refracción, como por ejemplo una prueba de capacidad para distinguir los colores. Tratamiento El tratamiento habitual para los errores de refracción es el uso de lentes correctoras. Sin embargo, ciertos procedimientos quirúrgicos y tratamientos con láser, que cambian la forma de la córnea, también pueden corregir errores de refracción. Lentes correctoras Los errores de refracción pueden ser corregidos con lentes de cristal o de plástico, montadas sobre un marco (gafas), o mediante pequeñas piezas de plástico colocadas directamente sobre la córnea (lentes de contacto). Para la mayoría de las personas, la elección es una cuestión de estética, conveniencia y comodidad. Las lentes de plástico para las gafas son más ligeras, pero se rayan con facilidad; las lentes de cristal duran más, pero corren más riesgo de romperse. Ambas pueden ser de color o estar tratadas con un producto químico que las oscurece automáticamente ante la exposición a la luz solar. Las lentes también pueden ser de mayor espesor para reducir la cantidad de luz ultravioleta potencialmente nociva que llega al ojo. Las bifocales contienen dos lentes, una superior que corrige la miopía y otra inferior que corrige la hipermetropía. Muchas personas creen que las lentes de contacto son más atractivas (elegantes) que las gafas y también que con ellas la visión es más natural. Sin embargo, las lentes de contacto requieren más cuidado que las gafas, pueden dañar el ojo y en algunas personas pueden no corregir la visión de forma tan adecuada como las gafas. Los ancianos y las personas con artritis pueden tener dificultades para manipular las lentes de contacto y colocárselas en los ojos. Las lentes de contacto duras (rígidas) son finos discos hechos con plástico rígido. Hay lentes que son permeables al aire, hechas de silicona y otros compuestos; son rígidas, pero permiten una mejor llegada de oxígeno a la córnea. Las lentes de contacto blandas hidrófilas, hechas de plástico flexible, son más grandes y cubren la totalidad de la córnea. Las lentes más blandas no hidrófilas están hechas con silicona. Los ancianos en general consideran que las lentes blandas son más fáciles de manipular porque son más grandes. También tienen menos probabilidades que las lentes rígidas de salirse o de atrapar el polvo y otras partículas debajo de ellas. Además, las lentes de contacto blandas resultan generalmente cómodas desde la primera vez que se usan. Sin embargo, requieren un cuidado escrupuloso. En general es necesario usar el primer par de lentes de contacto rígidas durante una semana antes de sentirse a gusto con ellas durante un período prolongado. Las lentes se usan durante un número gradualmente mayor de horas al día. A pesar de que pueden resultar incómodas al principio, no deberían provocar dolor. El dolor indica que se han colocado incorrectamente. La mayoría de las lentes de contacto deben quitarse y limpiarse a diario. Como alternativa, la persona puede usar lentes desechables, algunas de las cuales se reemplazan una o dos veces por semana, mientras que otras deben cambiarse todos los días. El uso de las lentes desechables evita la necesidad de limpiarlas y guardarlas, ya que cada lente se sustituye por una nueva. El uso de cualquier clase de lentes de contacto acarrea un riesgo de sufrir graves y dolorosas complicaciones, como úlceras de córnea provocadas por una infección, que pueden acabar en una pérdida de la visión. Los riesgos pueden ser mucho menores si se siguen las instrucciones del fabricante y el oftalmólogo, y se usa el sentido común. Todas las lentes de contacto de uso frecuente deben ser esterilizadas y desinfectadas; la limpieza con enzimas no puede sustituir la esterilización y la desinfección. El riesgo de sufrir infecciones graves aumenta al limpiar las lentes de contacto con una solución salina casera, con saliva o con agua del grifo o destilada, y al nadar con las lentes de contacto colocadas. No es recomendable dormir con las lentes de contacto blandas (sean de uso diario, de uso prolongado o las desechables) por la noche, a menos que exista una razón especial para hacerlo. Si una persona siente malestar, un lagrimeo excesivo, cambios en la visión o enrojecimiento del ojo, debe quitarse las lentes de inmediato. Si los síntomas no desaparecen rápidamente, debe ponerse en contacto con un oftalmólogo. Cirugía y terapia con láser Para corregir la miopía, la hipermetropía y el astigmatismo pueden utilizarse ciertos procedimientos quirúrgicos y con láser (cirugía refractiva). Sin embargo, estas alternativas no siempre corrigen la visión tan bien como las gafas y las lentes de contacto. Antes de decidirse por un determinado procedimiento, la persona debería discutir el tema seriamente con un oftalmólogo y considerar con gran cuidado los riesgos y los beneficios. Los mejores candidatos para la cirugía refractiva son las personas cuya visión no puede corregirse con gafas o lentes de contacto y las que no pueden tolerar su uso. No obstante, muchas personas se someten a esta cirugía por conveniencia y fines estéticos y muchas se sienten satisfechas con los resultados. Queratotomía radial y astigmática: la queratotomía es una intervención quirúrgica utilizada para tratar la miopía y el astigmatismo. En la queratotomía radial, el cirujano realiza pequeñas incisiones radiales (o en forma de radio) en la córnea. En general, se realizan de cuatro a ocho cortes. En la queratotomía astigmática, que se utiliza para corregir el astigmatismo de origen natural y el astigmatismo posterior a una cirugía de cataratas, el cirujano realiza cortes perpendiculares. Como la córnea tiene un espesor de sólo medio milímetro, la profundidad de los cortes debe ser determinada con precisión. El cirujano determina dónde realizar cada corte tras analizar la forma de la córnea y la agudeza visual de la persona. La cirugía aplana la córnea, para que pueda centralizar mejor la luz que entre en la retina. Este cambio mejora la visión y alrededor del 90 por ciento de quienes se someten a la cirugía pueden funcionar bien y conducir sin gafas ni lentes de contacto. A veces son necesarios un segundo o un tercer retoque para mejorar suficientemente la visión. Ninguna intervención quirúrgica está exenta de riesgos, pero el riesgo de la queratotomía radial y astigmática no es considerable. Los mayores riesgos son la corrección excesiva o insuficiente de la visión. Debido a que la corrección excesiva no puede ser tratada de forma eficaz, el cirujano intenta evitar hacer demasiadas correcciones en una sola sesión. Como ya se ha mencionado, la corrección insuficiente puede completarse con una segunda o tercera intervención. La complicación más grave es la infección, que tiene lugar en mucho menos del 1 por ciento de los casos. Cuando aparece, debe ser tratada con antibióticos. Queratotomía fotorrefractiva: esta intervención quirúrgica con láser vuelve a dar forma a la córnea. La queratotomía fotorrefractiva se vale de un rayo de luz altamente concentrado para eliminar pequeñas porciones de la córnea y en consecuencia modificar su forma. Al igual que las intervenciones quirúrgicas, la modificación de la forma de la córnea concentra mejor la luz dentro de la retina y mejora la visión. A pesar de que la cirugía con láser parece prometedora para corregir la visión deficiente, presenta ciertos problemas. Por ejemplo, el período de recuperación es más prolongado y doloroso que los otros procedimientos quirúrgicos refractivos. Sin embargo, los riesgos son similares a los de la queratotomía radial y astigmática. Miopía La miopía es un defecto de refracción del ojo en el cual los rayos de luz paralelos convergen en un punto focal situado delante de la retina, en lugar de converger en la misma retina; es el defecto inverso a la hipermetropía, en la que los rayos de luz llegan a la retina antes de converger. Puede definirse también como un exceso de potencia de refracción de los medios transparentes del ojo con respecto a su longitud, por lo que los rayos luminosos procedentes de objetos situados a cierta distancia del ojo convergen hacia un punto anterior a la retina. Una persona con miopía tiene dificultades para enfocar bien los objetos lejanos, lo que provoca déficit de agudeza visual y puede conducir también a dolores de cabeza, estrabismo, incomodidad visual e irritación del ojo. La miopía es un defecto de refracción o ametropía. Es frecuente pero no es el problema visual más común en el mundo, pues este lugar lo ocupa otra ametropía, la hipermetropía. Esto ocurre aun en países con alta incidencia de miopía, como los Estados Unidos, donde aproximadamente el 25% de la población tiene miopía. La magnitud de la miopía se mide en dioptrías negativas. La miopía se corrige con lentes divergentes, ya sean gafas o lentes de contacto. En algunos casos puede utilizarse la cirugía. ¿Por qué se produce? Se debe a que el globo ocular es demasiado alargado o a que la córnea es más curva de lo normal. Las personas con antecedentes familiares son más propensas a padecerla. ¿Cómo se manifiesta? Una persona miope ve claramente los objetos cercanos, pero percibe de forma borrosa los objetos que se encuentran a distancia. Hipermetropía La hipermetropía es un defecto ocular de refracción que consiste en que los rayos de luz que vienen del infinito inciden en el ojo humano, convergiendo detrás de la retina, formando de esta manera el foco o imagen. Es debida casi siempre a que el ojo es muy corto en su eje antero-posterior. Es un defecto muy frecuente, aunque no es progresivo ni tiene repercusiones graves. Se trata mediante el uso de lentes compensadoras convergentes o convexas y/o se corrige con cirugías refractivas a base de rayos láser. La hipermetropía, la miopía y el astigmatismo son los principales defectos de refracción o ametropías. La magnitud de este defecto se mide en dioptrías positivas. Fisiopatología Una persona con hipermetropía tiene problemas de visión a distancias cortas, pudiendo ver con mayor claridad a distancias lejanas. El ojo no puede enfocar objetos situados más cerca de una determinada distancia, denominada punto próximo o punto cercano. En una persona adulta joven sin defectos ópticos, el punto cercano se sitúa a 25 cm del ojo. En un hipermétrope el punto cercano se desplaza a mayores distancias. Los niños hipermétropes no suelen presentar disminución de agudeza visual, pues compensan el déficit mediante la acomodación (cambio de forma del cristalino). El continuo esfuerzo de acomodación puede producirles dolor de cabeza, fatiga visual (astenopia acomodativa) o retrasos en el aprendizaje. En los adultos, los síntomas característicos consisten en dificultad para la visión próxima, por ejemplo para poder leer, y con el paso de los años se afecta también la visión lejana. Tratamiento Se puede tratar mediante el uso de gafas con lentes correctoras convexos o positivas o con lentes de contacto. El tratamiento quirúrgico puede hacerse actuando sobre la córnea con láser, extrayendo el cristalino y sustituyéndolo por una lente intraocular, o implantando una lente intraocular especial sin extraer el cristalino. Se corrige con una lente convergente , que hace que el foco de la combinación de la lente y el cristalino se sitúe en la retina Astigmatismo En oftalmología y optometría el astigmatismo es un defecto ocular que se caracteriza porque existe una refracción diferente entre dos meridianos oculares, lo que impide el enfoque claro de los objetos, y generalmente se debe a una alteración en la curvatura anterior de la córnea. La córnea es la región transparente que se encuentra en el polo anterior del ojo y actúa como una lente a través de la cual pasa la luz que se enfoca sobre la retina en la parte posterior del ojo. La superficie de la córnea debe ser simétrica y regular en sus curvaturas, de no ser así se produce el astigmatismo. En el ojo humano el astigmatismo es frecuente en mayor o menor grado y suele asociarse a otros defectos de refracción, como miopía o hipermetropía. Puede corregirse mediante el uso de lentes cilíndricas. El astigmatismo es en general de origen congénito, está presente desde el nacimiento y se debe a una alteración en la curvatura anterior de la córnea; también puede estar ocasionado por una asimetría en la curvatura del cristalino. En ocasiones se origina en la vida adulta por intervenciones quirúrgicas oculares, como la cirugía de catarata, traumatismos o úlceras en la córnea Cuadro clínico Aunque puede no existir ninguna manifestación en los casos leves, en general los astigmatismos de hasta media dioptría suelen ser asintomáticos. Cuando el trastorno es importante, el síntoma principal consiste en disminución de la agudeza visual tanto para visión próxima como lejana, la visión es borrosa y los objetos se ven distorsionados. Puede existir dolor de cabeza y sensación de mareo, pues el ojo intenta compensar el defecto mediante la acomodación, con el consiguiente esfuerzo muscular. El astigmatismo casi siempre se presenta asociado a miopía o hipermetropía, por lo que los síntomas se superponen a los de estas afecciones. En los niños, los astigmatismos que afectan únicamente a un ojo y no se tratan, pueden provocar una diferencia de agudeza visual importante entre los dos ojos. El niño utiliza únicamente el ojo de mayor capacidad, mientras que el contrario acaba por quedar anulado funcionalmente, aunque su estructura física permanezca intacta, fenómeno que se conoce como ojo vago o ambliopía Tratamiento • • • Gafas. La mayoría de las veces, esta deficiencia es corregida con el uso de lentes cilíndricas o esferotóricas cuando existe miopía o hipermetropía asociada. Lentes de contacto. Son también útiles, pero se obtienen peores resultados ópticos que en la miopía o hipermetropía. La cirugía refractiva de la córnea mediante la utilización de láser excímer es eficaz, principalmente en los astigmatismos moderados de hasta 4 dioptrías, sobre todo en los astigmatismos miópicos. Este tipo de cirugía ha reducido considerablemente los riesgos quirúrgicos, siendo altos los índices de operaciones exitosas. No obstante, a pesar de que los costos de la operación han disminuido considerablemente, siguen siendo elevados. Presbicia La presbicia también denominada vista cansada, es un defecto ocular asociado a la edad que aparece generalmente entre los 40-45 años y ocasiona dificultad para ver de cerca. Se debe a la reducción del poder de acomodación del ojo que provoca disminución de la capacidad para enfocar objetos cercanos. Fisiopatología La luz procedente de un objeto lejano y otro cercano incide en el mismo punto de la retina gracias a cambio en la curvatura del cristalino (acomodación). Para que la imagen de un objeto observado muy de cerca se vea nítida, es necesario que el cristalino se curve de tal manera que pueda hacer converger los rayos luminosos y se enfoquen sobre la retina. Con el paso de los años, el cristalino pierde plasticidad, y por tanto, su poder para curvarse. La presbicia es el resultado de la pérdida de la capacidad de acomodación del ojo, lo cual ocurre en toda la población a partir de los 40 años. La acomodación es la capacidad que nos permite ver con nitidez objetos cercanos a expensas de la función del músculo ciliar que cambia la forma del cristalino y aumenta el poder óptico del ojo. La función del músculo ciliar depende del grado de estimulación parasimpática de los receptores muscarínicos. El ojo humano infantil tiene la capacidad de pasar del enfoque de objetos lejanos a otros próximos, a una distancia muy corta de unos 5 cm, gracias a su gran poder de acomodación, de unas 20 dioptrias. Sin embargo hacia los 40 años, esta capacidad ha disminuido únicamente a entre 3 o 4 dioptrías, y continua disminuyendo hasta los 65 años, ello impide leer textos situados a distancias cortas, los cuales se ven desenfocados y borrosos, el sujeto necesita alejarse el texto para poderlo ver con nitidez, pero al hacerlo no puede distinguir las letras y precisa gafas para la lectura y la visión a distancias cortas. Algunas personas de más de 50 años pueden leer sin ayuda de gafas, ello se debe generalmente a que presentan algún grado de miopía o astigmatismo miópico, o a que están desarrollando una catarata que altera la forma del cristalino, lo que paradójicamente les permite ver de cerca sin necesidad de lentes. Cuadro clínico Los síntomas aparecen alrededor de los 45 años y progresan hasta los 60 aproximadamente. Consisten en una dificultad creciente para la visión nítida de objetos cercanos. La lectura se va haciendo cada vez más difícil y de manera instintiva se alargan los brazos para alejar los textos (efecto conocido como "síndrome de los brazos largos") a una distancia superior a 33 cm para poderlos leer con nitidez. A esa distancia muchos caracteres están demasiado lejos para ser identificados con facilidad. Los síntomas se acentúan en condiciones de baja luminosidad y al final del día. Tratamiento • Gafas. Se emplean lentes convexas con una graduación adecuada que oscila habitualmente entre 1 y 3 dioptrías. Mediante su uso se debería poder leer con claridad a una distancia de 33 centímetros. Antes de adquirir las gafas es recomendable una visita al oftalmólogo u optometrista para que realice una valoración de la capacidad visual. Cuando existe un defecto visual previo a la aparición de la presbicia que dificulta la visión de lejos, por ejemplo una miopía, será necesario utilizar dos gafas distintas, una para la visión próxima y otra para la visión lejana, o bien lentes especiales bifocales o multifocales progresivas. • Lentes de contacto bi o multifocales. Estas lentillas permiten la visión próxima y lejana con la misma lente. Cirugía. Existen varias posibilidades. o Lente intraocular. Consiste en una intervención en la que se extrae el cristalino y se sustituye por una lente intraocular multifocal. Este procedimiento se emplea con frecuencia en pacientes que se operan de catarata y no desean utilizar gafas después de la operación para la visión próxima. Como en toda cirugía, pueden existir complicaciones que en este caso son muy similares a las de la intervención de catarata, en ocasiones después de la intervención se perciben destellos luminosos y puede haber dificultades con la visión nocturna o Cirugía sobre la córnea. Puede realizarse una intervención con técnica láser diferente para cada ojo, de tal forma que uno de ellos quede adaptado para ver de cerca y otro para la visión lejana. También es posible tratar la córnea con láser de tal forma que simule una lente bifocal o multifocal, pero está técnica tiene sus limitaciones y es complicado obtener una corrección adecuada y estable en el tiempo similar a la que se consigue con las lentes intraoculares multifocales. •