conducta ante situaciones de riesgo de pérdida de bienestar fetal
Anuncio

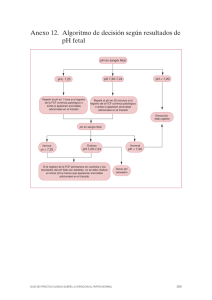
CONDUCTA ANTE SITUACIONES DE RIESGO DE PÉRDIDA DE BIENESTAR FETAL INTRAPARTO Laura Aibar*, Rocío Sánchez**, Mercedes Valverde***. * Servicio de Obstetricia y Ginecología del Hospital de Santa Barbara, Puertollano, Ciudad Real. ** Servicio de Obstetricia y Ginecología del Hospital U. “Virgen de las Nieves” de Granada. *** Área de Gestión Sanitaria Sur de Granada La asfixia fetal intraparto puede provocar secuelas neurológicas importantes e incluso la muerte del recién nacido. El estudio nacional noruego de reclamaciones relacionadas con este motivo1, reveló que en la mayoría de casos se correspondían con una atención deficiente por un error humano, siendo en un 50% de los casos debido a una monitorización fetal inadecuada, y a la falta de conocimientos o habilidades del profesional en un 14%. La asistencia y el control fetal durante el parto tienen como principal objetivo reducir los resultados perinatales adversos relacionados con la inapropiada o inadecuada vigilancia fetal intraparto. Para ello, destina sus esfuerzos a evitar la muerte del feto y reconocer a aquellos que pueden beneficiarse de una intervención precoz mediante una reanimación o la finalización del parto2. El trabajo de parto produce fisiológicamente periodos intermitentes de hipoxemia relativa, lo que es bien tolerado en fetos sanos. Sin embargo, poner en peligro la oxigenación fetal durante el parto puede producir hipoxia tisular, que si es profunda y sostenida, puede dar lugar a disfunción celular, fallo orgánico y por último la muerte. 1. CUANDO EXISTE UN RIESGO DE PÉRDIDA DE BIENESTAR FETAL En la mayoría de centros asistenciales, el control fetal intraparto se realiza mediante el registro cardiotocográfico, ya sea de manera intermitente o continua, sirviendo como punto de partida para la evaluación del bienestar fetal con un alto valor predictivo negativo (RCTG normal). En gestaciones con factores de riesgo anteparto e intraparto, se recomienda una monitorización continua3. Existen varias clasificaciones de los registros cardiotocográficos (RCTG). La clasificación propuesta por el colegio americano de obstetras y ginecólogos (ACOG), divide los RCTG en tres categorías (Tabla 1)4. La categoría I se considera como altamente predictivo de un estado ácido-base normal y no requieren ninguna actuación específica. La categoría II se considera indeterminada/ sospechosa/ no tranquilizadora y requiere de observación continua y reevaluación teniendo en cuenta las circunstancias clínicas asociadas. Los RCTG recogidos en la categoría III son anormales o patológicos, se asocian a un estado ácido-base anormal y requieren de una evaluación rápida. Las categorías II y III son las que interesan en este trabajo. Tabla I. Clasificación de los RCTG propuesta por la ACOG4,5 Categoría I FCF basal: 110-160 lpm Variabilidad moderada Deceleraciones variables o tardías: ausentes Deceleraciones tempranas: presentes o ausentes Ascensos transitorios: presentes o ausentes Categoría II En la línea basal - Bradicardia no acompañada por ausencia de variabilidad - Taquicardia Variabilidad de la línea basal - Variabilidad mínima - Ausencia de variabilidad con deceleraciones no recurrentes - Aumento de la variabilidad Ascensos transitorios - Ausencia de ascensos transitorios después de estimulación fetal Deceleraciones periódicas o aisladas - Deceleraciones variables recurrentes acompañadas por variabilidad mínima o moderada - Deceleraciones prolongadas durante más de 2 minutos pero menores de 10 minutos. - Deceleraciones tardías recurrentes con moderada variabilidad de la línea basal - Deceleraciones variables con otras características como recuperación lenta de la línea de base. Categoría III Ausencia de variabilidad en la línea de base y alguna de las siguientes: - Deceleraciones tardías recurrentes - Deceleraciones variables recurrentes - Bradicardia Patrón sinusoidal Uno de los mayores inconvenientes en la evaluación del trazado de la frecuencia cardíaca fetal (FCF) es que se realiza de manera subjetiva por el profesional, existiendo una amplia variabilidad intra e interobservador4. Por ello, es importante realizar cursos de electromonitorización fetal para el personal del área de partos con el propósito no sólo formativo, sino también para unificar la terminología (evitando errores debidos a la comunicación) y el manejo de las posibles complicaciones o emergencias6. 2. ACTUACIÓN 2.1. Identificación y tratamiento de causas reversibles. Ante la presencia de un RCTG tipo II, sospechoso, o no tranquilizador, se deben identificar aquellos posibles factores causales o agravantes, y tratarlos o al menos mitigarlos, mediante la denominada Reanimación Intrauterina o Resucitación Fetal Intraútero (maniobras no operatorias que se realizan ante un registro cardiotocográfico anormal con el objetivo de restaurar el bienestar fetal). Las medidas de resucitación intraútero son ampliamente recomendadas por ser fáciles de realizar, requerir pocos recursos, y ser efectivas en ocasiones sobre la recuperación de la FCF. Su aplicación se realiza normalmente de forma escalonada, desde las menos a las más invasivas, basándose siempre en la corrección de las circunstancias clínicas que se piensa son causantes del problema fetal7. El compromiso fetal puede ser causado por factores transitorios (hiperestimulación uterina, hipotensión materna, compresión del cordón), o bien por factores permanentes e irreversibles (insuficiencia placentaria, desprendimiento de placenta, prolapso de cordón). Las medidas más reconocidas serían suspender la infusión de oxitocina o incluso administrar tratamiento tocolítico, cambiar la posición materna (preferentemente decúbito lateral-izquierdo), hidratación materna, oxigenoterapia materna (en periodos cortos de tiempo), modificar en la medida de lo posible la técnica de pujo, amnioinfusión y exploración cervical (valorar prolapso de cordón, dilatación cervical rápida o descenso del polo cefálico)8. En el caso de que tras estas medidas persistan alteraciones en el RCTG, se deben utilizar medidas complementarias para conocer mejor el estado de oxigenación fetal. Ante el hallazgo de un RCTG tipo III o patológico, han de realizarse las medidas expuestas, y si el trazado cardiotocográfico no se resuelve con estas medidas, se debe finalizar el parto4. 2.2. Mejorar el conocimiento del estado fetal intraparto. En el caso de RCTG tipo II, tras intentar mejorar el bienestar fetal, el siguiente paso es intentar conocer el estado actual del feto, comenzando con una monitorización fetal continua, en el caso de que no se realizara hasta ese momento. El problema del RCTG es su bajo valor predictivo positivo (sólo el 50% de los registros patológicos tienen una puntuación de Apgar baja al nacimiento), por lo que se necesitan pruebas complementarias para confirmar el estado fetal. Algunas de estas pruebas se exponen a continuación, si bien no son objeto de estudio en este trabajo. Estimulación del polo cefálico: Si tras la misma se produce una aceleración transitoria de la frecuencia cardíaca fetal, es muy probable la ausencia de acidosis3,4,9. Tiene un alto valor predictivo negativo (VPN) y puede reducir la necesidad de microtoma de pH fetal. Sin embargo, tiene un bajo VPP. Si no se produce la aceleración transitoria, no es posible asegurar la presencia de acidosis, y por lo tanto serían necesarias otras pruebas para conocer el estado fetal. La revisión realizada por Skupski y colaboradores10 considera que se trata de un buen test predictivo y la recomienda durante el examen vaginal en asociación con la monitorización continua. pH de calota: Es el gold estándar para el conocimiento del estado fetal intraparto. Se basa en que las variaciones del equilibrio ácido-base dependen del adecuado aporte de oxígeno desde la madre a través de la placenta, así como de la capacidad de eliminar el CO2. Ante el diagnóstico de acidosis fetal (pH< 7,20), se debe indicar la finalización del parto. Si el pH se encuentra entre los valores 7.24 y 7.20, debería repetirse la prueba en 15 minutos. En el resto de casos, se puede continuar el parto siempre y cuando no existan otras indicaciones o persistan las alteraciones en el RTG. Sin embargo, se trata de un recurso caro, invasivo, largo e incómodo para la paciente, y requiere una disponibilidad continua de un laboratorio y de personal cualificado. Es por ello que la OMS11 considera que su uso quedaría restringido a hospitales con un elevado número de partos de alto riesgo. Pulsioximetría fetal. Es una técnica de monitorización intraparto mediante la determinación continua de la saturación arterial de oxígeno de la hemoglobina fetal. El pulsioxímetro se coloca idealmente en la mejilla del feto. Una saturación arterial mantenida por debajo del 30% se asocia con un estado de acidosis fetal. Estudios realizados para comprobar el papel de la pulsioximetría, han mostrado que no consigue reducir las tasas de cesárea por riesgo de pérdida de bienestar fetal12. Tampoco se han encontrado diferencias en los resultados neonatales, además de resultar una prueba invasiva para la madre y el feto. Por ello, su papel en la monitorización fetal intraparto es reducido, quedando limitado a casos de arritmia fetal, en los cuales se considera el método de elección (el RCTG no resulta útil). Análisis del electrocardiograma fetal Es un sistema que ofrece un análisis automatizado de los cambios del segmento ST del electrocardiograma fetal a través de un electrodo cefálico. Se basa en que el cerebro y el corazón fetales responden de manera similar al déficit de oxígeno, por lo tanto, los datos obtenidos de la función del miocardio ofrecen una información indirecta del estado del cerebro fetal. El análisis del segmento ST añade valor al uso de la monitorización cardiotocográfica continua y reduce las intervenciones. También reduce la acidosis metabólica y la aparición de encefalopatía neonatales13. Sin embargo, incrementa el coste y requiere el uso de electrodos fetales en el cuello cabelludo y un entrenamiento del personal. Esta prueba tampoco sustituye a la monitorización cardiotocográfica, y la información obtenida debe ser valorada conjuntamente con la misma. 3. FACTORES QUE SE DEBEN TENER EN CUENTA UNA VEZ SE HA DECIDIDO FINALIZAR EL PARTO: De manera conjunta con la información del estado fetal obtenida con las pruebas citadas, se deben tener en cuenta otros factores no menos importantes para la toma de decisiones por parte del profesional. Factores maternos: existencia de patología obstétrica concomitante (hipertensión inducida por el embarazo, diabetes gestacional, cesárea anterior, malos antecedentes obstétricos), patología materna concomitante, paridad, edad materna, obesidad… Factores fetales: prematuridad, crecimiento intrauterino retardado, diagnóstico ecográfico de malformación/es fetal/es. Factores relacionados con el parto: evolución de la dilatación cervical, plano fetal, horas de bolsa rota, existencia de líquido meconial, peso fetal estimado, analgoanestesia de la paciente. Factores socioculturales: existencia de barrera idiomática, colaboración materna, nivel cultural, comprensión, expectativas y preferencias de la paciente y su familia. Factores relacionados con el profesional: nivel de conocimientos, experiencia, manejo de los distintos tipos de monitorización fetal, cansancio, estrés, miedo a litigios. Factores relacionados con la organización de la asistencia: existencia de protocolos o guías clínicas de actuación, disponibilidad de recursos tales como las técnicas mencionadas de monitorización fetal (pulsioximetría, ph de calota…), número de profesionales disponibles (obstetras, matronas, anestesistas, pediatras), capacidad de actuación (el profesional debe de tener en cuenta el tiempo que le costará finalizar el parto, teniendo en cuenta que el tiempo seguro entre la indicación de cesárea urgente y el inicio de la misma no debe superar los 30 minutos, mientras que en el caso de una cesárea muy urgente o emergente no debe superar los 15 minutos14). Todos estos factores influyen a la hora de valorar la finalización del parto, y justifica en parte la enorme variabilidad en la atención al parto encontrada entre diferentes centros15. 4. ESQUEMA DE ACTUACIÓN 1 Andreasen S, Backe B, Oian P. Claims for compensation after alleged birth asphyxia: a nationwide study covering 15 years. Acta Obstet Gynecol Scand. 2013. doi: 10.1111/aogs.12276. 2 Walton JR, Peaceman AM. Identification, assessment and management of fetal compromise. Clin Perinatol. 2012;39:753-68. 3 Sociedad Española de Ginecología y Obstetricia SEGO. Monitorización fetal intraparto. Prog Obstet Ginecol. 2005; 48: 207-16. Disponible en: http://zl.elsevier.es/es/revista/progresos-obstetricia-ginecologia-151/monitorizacion-fetalintraparto-13074125-protocols-sego-2005 (Acceso: 29/01/2014) 4 ACOG Practice Bulletin No. 106, Intrapartum Fetal Hear Rate Monitoring: Nomenclature, Interpretation, and General Management Principles. Obstet Gynecol, 2009; 114: 192-202. Disponible en: http://www.ohsu.edu/som/obgyn/programs/ACOG%20Practice%20Bulletin%20106,%20Jul y%202009.pdf (Acceso: 29/01/2014) 5 Macones GA, Hankins GD, Spong CY, Hauth J, Moore T. The 2008 National Institute of Child Health and Human Development workshop report on electronic fetal monitoring: update on definitions, interpretacion, and research guidelines. Obstet Gynecol, 2008; 112: 661-6. 6 Pettker CM, Thung SF, Norwitz ER, Buhimshi C, Raab C, Copel J, et al. Impact of a comprehensive patient safety strategy on obstetric adverse events. Am J Obstet Gynecol. 2009;200:1-8. 7 Manzanares S, Sánchez MM, Moh D, Pineda A. Reanimación intrauterina. XV Curso de Actualización en Obstetricia y Ginecología. Granada; 2011. Disponible en: http://www.hvn.es/servicios_asistenciales/ginecologia_y_obstetricia/ficheros/curso2011_m mf_01_reanimacion_intrauterina.pdf (Acceso 03/01/2014) 8 National Collaborating Centre for Women’s and Children’s Health. Intrapartum care: care of healthy women and their babies during childbirth. London: RCOG; 2007. 9 Puertas A. Guía de Practica Clínica: Monitorización Fetal Intraparto. Protocolos del Hospital Materno Infantil de Granada. 2004. 10 Skupski DW, Rosenberg CR, Eglinton GS. Intrapartum fetal stimulation tests: a metaanalysis. Obstet Gynecol. 2002;99(1):129-34. 11 Cuidados en el parto normal. Guía práctica de la OMS. Grupo técnico de trabajo OMS, Departamento de Investigación y Salud Reproductiva. Ginebra: Organización Mundial de la Salud, 1996. 12 East CE, Chan FY, Colditz PB, Begg LM. Fetal pulse oximetry for fetal assessment in labour. Cochrane Database Syst Rev. 2007(2):CD004075. 13 Su LL, Chong YS, Biswas A. Use of fetal electrocardiogram for intrapartum monitoring. Ann Acad Med Singapore. 2007;36:416-20. 14 Plaza A, O Coll. Protocolo de actuación ante cesárea urgente. Protocolos del Servicio de Medicina Maternofetal. Centro de Medicina Fetal Clinic Barcelona; 2008. Disponible en: http://www.medicinafetalbarcelona.org/clinica/images/protocolos/obstetricia/Protocolo_de_ actuacion_ante_cesarea_urgente.pdf (Acceso 03/01/2014) 15 Maceira Rozas MC, Salgado Barreira A, Atienza Merino G. La asistencia al parto de las mujeres sanas: estudio de variabilidad y revisión sistemática. Plan de Calidad para el Sistema Nacional de Salud del Ministerio de Sanidad y Política Social. Axencia de Avaliación de Tecnoloxías Sanitarias de Galicia; 2007. Informes de Evaluación de Tecnologías Sanitarias: avalia-t Nº. 2007 / 03.