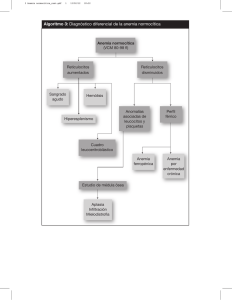
DEFICIENCIA DE HIERRO.
Anuncio

91 DEFICIENCIA DE HIERRO. Gabriel Aguilar-Buenfil, Enrique Arcila-Herrera. Unidad Médica de Alta Especialidad 190 Instituto Mexicano del Seguro Social Mérida, Yucatán, México. RESUMEN. El hierro es el metal más abundante en el universo. En el organismo se encuentra en un compartimiento funcional que incluye la hemoglobina, mioglobina y enzimas, y en un compartimiento de reserva formado por la ferritina y la hemosiderina. La deficiencia de hierro, es el estado patológico donde el contenido de este mineral en el organismo es menor del normal. Es la más frecuente de las deficiencias nutricionales en el mundo. La deficiencia de hierro se inicia con una ausencia o disminución del hierro almacenado y generalmente no produce alteraciones clínicas, por lo que el diagnóstico es difícil con sólo estudios rutinarios. Cuando existen manifestaciones clínicas, éstas señalan etapas avanzadas de la deficiencia y puede ser muy fácil establecer el diagnóstico. En esta revisión se establecen pautas en el laboratorio de rutina y especializado que ayudan para establecer el diagnóstico en etapas tempranas de la deficiencia de hierro. Palabras clave: hierro, ferropenia, ferritina, protoporfirina eritrocitaria libre, receptor soluble de la transferina. DEFICIENCIA DE HIERRO. El hierro es el metal más abundante en el universo, y el cuarto elemento en frecuencia en la corteza terrestre; se encuentra en el agua, en diversos minerales y en muchos alimentos . El hierro existe desde el comienzo de la historia de la humanidad, el hombre lo ha llevado a darle distintos usos, que van desde la forja, que significó un hito en la historia de la humanidad, hasta su utilización como medicamento, ya que formó parte de las recetas médicas más antiguas (1). En el organismo el hierro se encuentra en un compartimiento funcional que incluye la hemoglobina, mioglobinas y enzimas, y en un compartimiento de reserva formado por la ferritina y la hemosiderina. Las pérdidas excesivas de hierro, su disminución en la dieta, el aumento en sus necesidades, la disminución en su absorción y la alteración en su transporte, en forma independiente o Solicitud de reimpresos: Dr. Gabriel Aguilar-Buenfil. Calle 71-B No. 215 entre 118 y 122, Fracc. Yucalpetén. C.P. 97248, Mérida, Yucatán, México. Correo electrónico: gabriel_aguilar_buenfil@hotmail.com Revista de Hematología Vol. 7, No. 3, 2006 92 G Aguilar-Buenfil, E Arcila-Herrera combinada llevan a un estado de deficiencia de hierro o ferropenia (2,3). La deficiencia de hierro (DH), es el estado patológico donde el contenido de este mineral en el organismo es menor del normal y representa la más frecuente de las deficiencias nutricionales en el mundo con importante incidencia tanto en países desarrollados como en los que no lo están. La DH se inicia con una ausencia o disminución del hierro almacenado. Esta disminución de reservas no produce alteraciones en el organismo por lo que no se puede diagnosticar con estudios rutinarios de laboratorio. Debido, a que la anemia por DH es el estado mas avanzado de la deficiencia del mineral, en el cual ya hay una traducción clínica, nos referimos siempre a la ferropenia en relación a la anemia que esta produce (4). La anemia ferropénica sigue siendo la alteración hematológica de mayor prevalencia a escala mundial, puede ser causada por una simple alteración dietética, una pérdida crónica de hierro o una lesión potencialmente grave; es también la causa más frecuente de anemia en la práctica médica. Se calcula que entre un 15 y un 20 por ciento de la población mundial la padece. El diagnóstico de anemia se realiza con base a las cifras de referencia de la Organización Mundial de la Salud (OMS) en relación a disminución de la hemoglobina: valores menores en varones a 13.0 g/dL, en mujeres menores de12.0 g/dL, en niños recién nacidos menores de13.6 g/dL, en niños de 3 meses menores de 9.5 g/dL, en niños de 1 año menores de11.0 g/dL, en niños de 10 años menores de12.0 g/dL (5-8) La deficiencia de hierro altera la producción de la hemoglobina (Hb) disminuyendo su concentración en el interior del glóbulo rojo tornándolo más pálido (hipocrómico). Esta disminución del contenido hace que el continente (glóbulo rojo) se adapte Revista de Hematología Vol. 7, No. 3, 2006 a él disminuyendo su tamaño (microcitosis), por lo tanto la microcitosis refleja la adaptación de un continente el hematíe, a su contenido que es la Hb. La microcitosis se valora con la disminución del volumen corpuscular medio (VCM) y la hipocromía, con la disminución de la hemoglobina corpuscular media (HCM). La microcitosis y la hipocromía acompañadas de un descenso de la ferritina o de la saturación de transferrina, cuando están presentes, son indicativas de anemia ferropénica (9-10). La mayor parte del hierro utilizado en la formación de los hematíes no proviene de la dieta sino que es reciclado de la destrucción de los propios hematíes. Esto causa que en presencia de ferropenia, en la que ya hay disminución de las reservas, con frecuencia el VCM aún no haya llegado a alterarse. Si en el paciente coexiste otra alteración además de la ferropenia, pero que curse con macrocitosis, como por ejemplo una hepatopatía, un déficit de cobalamina o de ácido fólico, pueden estas alteraciones evitar que el glóbulo rojo se torne microcítico, por lo que la aparente normalidad del VCM sería la resultante de dos o más anomalías que se compensan entre sí. Por ello debe tenerse en cuenta que la normalidad del VCM no excluye en absoluto la posibilidad de que el origen de una anemia sea la ferropenia. Además, la disminución del VCM puede también observarse en la anemia de los trastornos crónicos, las talasemias, ciertas hemoglobinopatías y algunos síndromes mielodisplásicos, por lo que no siempre una anemia microcítica es una anemia ferropénica (6,9). La hipocromía, probablemente es el índice eritrocitario más importante, pues es reflejo fiel de la disminución en la síntesis de Hb y, por tanto, de su contenido en el hematíe. En una situación de ferropenia, la hipocromía es más frecuente que la microcitosis. Si un paciente cursa con un VCM y una HCM normales, un porcentaje elevado de hematíes 93 Deficiencia de hierro con hemoglobinización deficiente (hipocromia) traduce una situación de ferropenía. La cifra a partir de la que se considera que este porcentaje es patológico se sitúa en un 2,5%. Hay que tener en cuenta que un aumento de este porcentaje revela, de forma temprana, una deficiente hemoglobinización del hematíe, hecho que no solamente se presenta en una anemia ferropénica, ya que también puede presentarse en una anemia de origen "inflamatorio" (anemia de los trastornos crónicos) o en un síndrome talasémico (aunque en este caso la acentuada disminución del VCM junto con el aumento del número de hematíes no suele plantear grandes problemas diagnósticos) (9, 11,12) Otro parámetro que permite estudiar el fenómeno de la hemoglobinización deficiente, pero en células más jóvenes que los hematíes circulantes, es el contenido de Hb en los reticulocitos. La disminución del contenido de Hb en los reticulocitos permite un diagnóstico todavía más temprano del estado de alteración de la síntesis de Hb por carencia de hierro. El valor a partir del cual debe considerarse que el paciente se encuentra en esta situación carencial está aún por determinarse, pero se considera que se sitúa entre los valores de 26 y 28 pg por célula. La hipocromía también puede llegar a cuantificarse de una forma muy simple, la observación microscópica. Aunque en etapas tempranas o en situaciones clínicas complejas los índices hematimétricos clásicos (VCM y HCM) puedan ser normales, siempre se observará en el frotis cierta cantidad de hematíes hipocrómicos, sin olvidar que la identificación depende de la práctica y grado de experiencia del observador. En la anemia ferropénica no complicada por otras carencias ni por trastornos sobreañadidos, la simple observación del frotis sanguíneo pone fácilmente de relieve la microcitosis y la hipocromía (6, 13-15). La anemia ferropénica se acompaña de algunas alteraciones morfológicas muy características, aparte de la microcitosis y la hipocromía, como la aparición de hematíes elongados (eliptocitos). Recientemente un estudio ha puesto de manifiesto que, cuanto mayor es el porcentaje de eliptocitos en un frotis sanguíneo, mayores son la gravedad de la anemia y la intensidad de las alteraciones hematimétricas, aun sin que correlacione la intensidad de la eliptocitosis y la de las alteraciones bioquímicas típicas de la ferropenia: sideremia, saturación de transferrina, ferritina, etc. El comentario final de este trabajo remarca que "la evaluación microscópica de la morfología eritrocitaria sigue siendo una importante herramienta en la evaluación de la anemia ferropénica". La ADE o amplitud de distribución eritrocitaria, es un parámetro que suelen proporcionar la mayoría de contadores hematológicos actuales y no es más que una cuantificación del grado de anisocitosis. Los frotis de sangre periférica de un paciente con anemia ferropénica presenta hematíes minúsculos que coexisten con otros de tamaño prácticamente normal (anisocitosis). Esta alteración se refleja en un aumento de la ADE. Se ha encontrado que la ADE se eleva en el 86,4% de los pacientes con anemia ferropénica. En el diagnóstico de anemia ferropénica vale la pena remarcar que un hemograma sin alteraciones, aparte de la anemia, no lo excluye. El dato analítico más importante es la hipocromía, que puede ser evidente gracias a un descenso de la HCM, poniéndose de manifiesto sólo gracias al porcentaje de hematíes hipocromos, el contenido de Hb de los reticulocitos o la simple observación microscópica de la sangre periférica (9,16). La determinación de protoporfirina eritrocitaria libre (PEL), es un parámetro relativamente poco utilizado en el diagnóstico. Esta substancia interviene en el último paso Revista de Hematología Vol. 7, No. 3, 2006 94 G Aguilar-Buenfil, E Arcila-Herrera de la síntesis del grupo prostético HEME de la Hb que es la incorporación de un átomo de Fe a la protoporfirina IX (PPIX) por acción de la hemesintetasa. Si esta enzima está inhibida (caso del saturnismo) o, sencillamente, no hay suficiente aporte de Fe, la PPIX "libre" aumenta. La elevación de la PEL indica que falta Fe suficiente para unirse a la PPIX, situación que también se produce en la llamada anemia de los trastornos crónicos o anemias "por bloqueo". En la anemia ferropénica su sensibilidad diagnóstica es relativa: supera el 95% cuando la anemia lleva un cierto tiempo instaurada y ya es microcítica e hipocromica; cuando sólo hay una depleción de los depósitos de Fe, o en fases muy iniciales de la eritropoyesis ferropénica, la PEL es normal. Por lo tanto, sólo informa si la eritropoyesis es o no ferropénica y no proporciona ninguna información sobre los depósitos de Fe en el organismo (17-20). Se podría considerar que la anemia ferropénica siempre debe cursar con una disminución de la sideremia, sin embargo no es así y, de hecho, la sideremia es un parámetro poco fiable para diagnosticar una ferropenia debido a que tiene un ritmo nictameral importante, con fluctuaciones que llegan hasta un 40% en el mismo individuo a lo largo del día, siendo importante que la muestra se extraiga en condiciones rigurosas. La ingestión de preparados que contengan Fe, aunque sea en cantidades mínimas, puede falsear los resultados de la determinación. En la anemia ferropénica el Fe que interesa es el ligado a la transferrina, su transportador fisiológico, así que tiene poco sentido explorar su metabolismo ciñéndose únicamente a su concentración plasmática. Teniendo en cuenta que además, la sideremia también baja en la anemia de los trastornos crónicos. Así que siempre que se explore una anemia probablemente ferropénica debe solicitarse la determinación Revista de Hematología Vol. 7, No. 3, 2006 de sideremia y la de transferrina o, mejor aún, de la capacidad total de transporte de hierro del suero (TIBC). El cociente entre la sideremia y la TIBC multiplicado por 100 proporciona el índice de saturación, un parámetro muy importante: cuando existe eritropoyesis ferropénica, el descenso de la sideremia se acompaña de un aumento de la capacidad sérica de transporte del metal, por lo que este índice, que normalmente se sitúa entre un 20 y un 40%, disminuye. Se considera ferropenia con valores menores del 16%, independientemente del estado de otros parámetros séricos, principalmente la ferritina. En la anemia de los trastornos crónicos, que cursa con sideremia baja, la concentración de transferrina ni se eleva e incluso puede disminuir, por lo que su índice de saturación no sólo no desciende, sino que puede aumentar (21-23). El receptor soluble de la transferrina (rsTRF) es un parámetro relacionado con la transferrina. Prácticamente todas las células del organismo expresan este receptor y su mayor densidad se encuentra en la membrana de las células precursoras de la serie roja. Parte de este receptor pasa a la circulación sanguínea y puede cuantificarse. Su concentración se eleva cuando existe una carencia intracelular de hierro, ya que la célula aumentará el número de receptores en su superficie para captar cualquier molécula de transferrina independientemente de la cantidad de Fe que contenga. La densidad del receptor de transferrina también aumenta en los casos de hemólisis de cualquier etiología, en el tratamiento con eritropoyetina y en anemia megaloblástica. Por ello, el aumento del rsTRF en plasma es un buen signo de la situación de carencia de hierro. Su sensibilidad en el diagnóstico de anemia ferropénica no complicada es superior al de la saturación de transferrina. Sin embargo, su mayor valor parece radicar en la distinción 95 Deficiencia de hierro entre una anemia ferropénica y la anemia de los trastornos crónicos, problema que se plantea con cierta frecuencia en la población hospitalizada. Aunque la mayoría de los trabajos refieren que el empleo de rsTRF permite esta distinción, no todos los autores obtienen resultados inequívocos (24-26). Uno de los parámetros clásicos en el diagnóstico de la anemia ferropénica es la determinación de ferritina. Esta substancia informa del estado de las reservas de Fe en el organismo. Así, el descenso de su concentracion sanguínea en un paciente anémico, permite que el diagnóstico de anemia ferropénica sea prácticamente seguro. Sin embargo, pueden coexistir anemia de otro origen en un individuo con disminución de las reservas de Fe; por ello es necesario hacer un estudio sobre las causas de tal ferropenia y su corrección adecuada. Ésta es la situación en la mayoría de los casos en que la anemia se detecta en pacientes ambulatorios. Por otro lado en el paciente hospitalizado la situación puede ser más compleja, ya que la ferritina es un reactante de fase aguda. Por esta razón en el paciente con una ferropenia real, pero que sufre un proceso infeccioso, inflamatorio o neoplásico, la ferritina puede aumentar de la misma manera que lo hace la velocidad de sedimentación globular (VSG), el fibrinógeno, la proteína C reactiva o las alfa 2 globulinas. La interpretación de una anemia en el paciente hospitalizado no debería hacerse sin disponer de algún dato sobre la existencia de esta reacción de fase aguda para evitar los errores de apreciación de una cifra supuestamente normal de ferritina. Es en estas situaciones, donde se pueden plantear la duda de que si un paciente presenta o no anemia ferropénica a la que se ha sobreimpuesto una reacción inflamatoria, donde parece de gran utilidad el empleo combinado de la determinación de ferritina y del rsTRF. Algunos autores preconizan que el cociente entre la concentración de rsTRF y el logaritmo de la ferritina permite distinguir con un 100% de sensibilidad si un paciente presenta o no ferropenia en el curso de una situación de fase aguda, y que el empleo combinado de estas dos magnitudes permitirá prescindir de otros marcadores de ferropenia, como la sideremia y la transferrina. Sin embargo, la determinación de rsTRF sólo se realiza en pocos laboratorios (2,25,27) Otra prueba que puede emplearse para valorar los depósitos de Fe es la determinación de ferritina eritrocitaria. El Fe no utilizado en el interior del hematíe para sintetizar Hb se almacena en forma de ferritina. La concentración intraeritrocitaria de Fe no parece estar influida por los síndromes inflamatorios, por lo que refleja fielmente el estado de las reservas del organismo. Sin embargo, su disminución es un hecho tardío en la evolución de la ferropenia, por lo que en la práctica no suele ser una prueba demasiado utilizada (28,29). Como podemos darnos cuenta, a veces el diagnóstico no es evidente y habrá que prestar atención a detalles que resultan altamente indicativos de la situación de ferropenia como causa de la anemia, pero que pueden pasar inadvertidos. Una observación atenta de los índices eritrocitarios, el dato del porcentaje de hematíes hipocromos, de la concentración de Hb en los reticulocitos o la observación al microscopio del frotis de sangre periférica, pueden proporcionar la clave diagnóstica. Es importante tener en cuenta que una saturación de transferrina o una concentración de ferritina normales no excluyen el diagnóstico. El cociente rsTRF/ logaritmo de ferritina puede ser de gran ayuda. Sin embargo, siempre quedará algún caso en que la duda sólo se podrá resolver si se recurre a la prueba que constituye el "patrón oro" en el diagnóstico de la ferropenia: el estudio del Fe medular mediante un aspirado de médula Revista de Hematología Vol. 7, No. 3, 2006 96 G Aguilar-Buenfil, E Arcila-Herrera ósea y la tinción de Perls, que pondrá de manifiesto de forma inequívoca si existen o no reservas de Fe y si éste se incorpora o no a los eritroblastos ("bloqueo"). Un aspirado medular no sólo indica cómo se encuentra y distribuye el Fe, sino que también puede informar sobre anomalías que podrían haber pasado inadvertidas hasta el momento, como la existencia de signos de megaloblastosis o de mielodisplasia. Una de las limitaciones del aspirado de médula ósea es que en pacientes ambulatorios es logísticamente difícil de interpretar porque la mayoría de los médicos no tienen el entrenamiento para hacerlo, por lo que su empleo queda prácticamente limitado al ámbito hospitalario por el hematólogo. En algunas condiciones, el mencionado cociente entre la concentración de rsTRF y el logaritmo de la ferritina puede ser una buena alternativa (14,20,23,26, 28-32) En una situación extrema en la que el médico que sospecha que un paciente sufre una anemia ferropénica, pero que no puede acceder a algunas de las técnicas de diagnóstico complejas, puede aclarar el diagnóstico con la prueba con Fe oral. Es evidente que si un paciente anémico responde a la administración de Fe por vía oral, con una reticulocitosis a los pocos días seguida de un aumento de la concentración de Hb, sufre muy probablemente ferropenia. Sin embargo, hay que descartar que el paciente tenga una enfermedad inflamatoria o infecciosa que se hubiera resuelto de forma concomitante. Ante una falta de respuesta hay que asegurar que el paciente haya tomado realmente el Fe, que no sufra pérdidas hemáticas continuas o que no esté afectado de un síndrome de malabsorción (33). La instauración de una ferropenia es un proceso dinámico, que se inicia con la disminución de las reservas de Fe del organismo, pasa por una eritropoyesis ferropénica y termina con una anemia franca. Revista de Hematología Vol. 7, No. 3, 2006 En cada una de estas fases la sensibilidad diagnóstica de cada técnica analítica es diferente. Puede decirse que en una anemia el hallazgo de una disminución de la ferritina resulta diagnóstico de ferropenia. En ausencia de hipoferritinemia, la eritropoyesis ferropénica puede ponerse de manifiesto gracias al aumento del número de hematíes hipocromos, el aumento de la PEL o la disminución de la saturación de transferrina. En la práctica, el primer paso para la exploración analítica de una posible anemia ferropénica debería ser la determinación de ferritina y de la saturación de transferrina (TIBC). Si el laboratorio dispone de la determinación de PEL o de la cuantificación de hematíes hipocromos, la información adicional aumenta. En cualquier caso, la morfología eritrocitaria puede proporcionar la clave del diagnóstico. En casos más dudosos, la determinación de rsTRF y, como consecuencia, del cociente entre esta magnitud y el logaritmo de la ferritina puede resolver el problema. Ante una duda razonable sobre la existencia de ferropenia que no ha sido evidenciada por alguno de los métodos ya expuestos, el aspirado medular con tinción de Perls puede acabar despejando las dudas (10,14,20,23,26,28,34,35) Una vez diagnosticada la ferropenia, se deben averiguar sus posibles causas, tratarlas y administrar las dosis suficientes de un preparado de Fe, que se absorba correctamente y durante el tiempo necesario (36). REFERENCIAS. 1.- Goodman & Gilman´s. The pharmacological basis of therapeutics. 11. Ed. New York: Mc Graw Hill; Pergamon Press Inc, 2006. 2.- Baron MA, Solano L, Peña E, Del Real S. Iron stores status at early pregnancy. Invest Clin. 2005;46: 97 Deficiencia de hierro 121-30. 3.- Deicher R, Horl WH. New insights into the regulation of iron homeostasis. Eur J Clin Invest. 2006; 36:3019. 4.- Shamah-Levy T, Villalpando S, Rivera JA, MejiaRodriguez F, Camacho-Cisneros M, Monterrubio EA. Anemia in Mexican women: a public health problem. Salud Publica Mex. 2003; 45:S499-507. 5.- Martinez H, Gonzalez-Cossio T, Flores M, RiveraDommarco J, Lezana MA, Sepulveda-Amor J. Anemia in women of reproductive age. The results of a national probability survey. Salud Publica Mex. 1995; 37:10819. 6.- Villalpando S, Shamah-Levy T, Ramirez-Silva CI, Mejia-Rodriguez F, Rivera JA. Prevalence of anemia in children 1 to 12 years of age. Results from a nationwide probabilistic survey in Mexico. Salud Publica Mex 2003; 45:S490-8. 7.- Ramirez-Mayans JA, Ortiz-Lopez C, Garcia-Campos M, Cervantes-Bustamante R, Mata-Rivera N, ZarateMondragon F, et al. Iron-deficiency anemia in children. A old problem not yet resolved. Rev Gastroenterol Mex. 2003; 68:29-33. 8.- Casanueva E, de Regil LM, Flores-Campuzano MF. Iron deficiency anemia among Mexican women on reproductive age. History of an unresolved problem. Salud Publica Mex 2006; 48:166-75 . 9.- D’Onofrio G, Zini G, Ricerca BM, Mancini S, Mango G. Automated measurement of red blood cell microcytosis and hypochromia in iron deficiency and beta-thalassemia trait. Arch Pathol Lab Med 1992; 116:84-89 10.- Naghii MR, Fouladi AI. Correct assessment of iron depletion and iron deficiency anemia. Nutr Health 2006;18:133-9. 13.- Brugnara C.. Reticulocyte cellular indices: a new approach in the diagnosis of anemias and monitoring of erythropoietic function. Crit Rev Clin Lab Sci 2000; 37:93-130 14.- Markovic M, Majkic-Singh N, Subota V, Mijuskovic Z. Reticulocyte hemoglobin content in the diagnosis of iron deficiency anemia. Clin Lab. 2004; 50:431-6. 15.- Ullrich C, Wu A, Armsby C, Rieber S, Wingerter S, Brugnara C, et al. Screening healthy infants for iron deficiency using reticulocyte hemoglobin content. JAMA 2005; 294:924-30. 16.- Rodgers MS, Chang CC, Kass L. Elliptocytes and tailed poikilocytes correlate with severity of irondeficiency anemia. Am J Clin Pathol 1999; 111:672-5. 17.- Ajioka RS, Phillips JD, Kushner JP. Biosynthesis of heme in mammals. Biochim Biophys Acta 2006; 1763:723-36. 18.- Braun J. Erythrocyte zinc protoporphyrin. Kidney Int 1999; 69(Suppl):S57-60. 19.- Rettmer RL, Carlson TH, Origenes ML, Jack RM, Labb RF. Zinc protoporphyrin/heme ratio for diagnosis of preanemic iron deficiency. Pediatrics 1999; 104: e37. 20.- Crowell R, Ferris AM, Wood RJ, Joyce P, Slivka H. Comparative effectiveness of zinc protoporphyrin and hemoglobin concentrations in identifying iron deficiency in a group of low-income, preschool-aged children: practical implications of recent illness. Pediatrics 2006; 118:224-32. 21.- Canto de Cetina TE, Cardenas S, Ortiz ME, Polanco L, Vera L, Pina Castro R, et al. Values of hemoglobin and serum iron in women of low socioeconomic class, Yucatan, Mexico. Bol Of Sanit Panam 1985; 98:464-72. 11.- Schaefer RM Schaefer L. Hypochromic red blood cells and reticulocytes. Kidney Int 1999; 69(Suppl): S44-S48. 22.- Baptista Gonzalez HA, Rosenfeld MF, Penuela Olaya MA, Sorroza Martinez MA, Tello Nielsen J. Changes in iron levels in non-anemic women 18-58 years of age. Ginecol Obstet Mex 1999; 67:467-72. 12.- Thomas C, Thomas L. Anemia of chronic disease: pathophysiology and laboratory diagnosis. Lab Hematol 2005; 11:14-23. 23.- Thomas C, Thomas L. Biochemical markers and hematologic indices in the diagnosis of functional iron deficiency. Clin Chem 2002; 48:1066-76. Revista de Hematología Vol. 7, No. 3, 2006 98 G Aguilar-Buenfil, E Arcila-Herrera 24.- Baillie FJ, Morrison AE, Fergus I. Soluble transferrin receptor: a discriminating assay for iron deficiency. Clin Lab Haematol 2003; 25:353-7. 25.- Margetic S, Topic E, Ruzic DF, Kvaternik M. Soluble transferrin receptor and transferrin receptorferritin index in iron deficiency anemia and anemia in rheumatoid arthritis. Clin Chem Lab Med. 2005; 43: 326-31. 26.- Choi JW. Sensitivity, specificity, and predictive value of serum soluble transferrin receptor at different stages of iron deficiency. Ann Clin Lab Sci. 2005; 35: 435-9. 27.- de la Gala-Sanchez F, Jorge-Gomez JJ, GarciaMendez P, Gonzalez-Estecha M. Ferritin and iron deficiency anemias. An Med Interna. 1989; 6:133-6. 28.- Coyne D. Iron indices: what do they really mean? Kidney Int 2006;101(Suppl):S4-8. 29.- Punnonen K, Irjala K, Rajamäki A. Serum transferrin receptor and its ratio to serum ferritin in the diagnosis of iron deficiency. Blood 1997; 89:1052-7. 30.- Balaban EP, Sheehan AG, Demian SE, Cox JV, Frenkel EP. Evaluation of bone marrow iron stores in anemia associated with chronic disease: a comparative study of serum and red cell ferritin. Am J Hematol 1993; 42:177-81. 31.- Stuart-Smith SE, Hughes DA, Bain BJ. Are routine iron stains on bone marrow trephine biopsy specimens necessary?. J Clin Pathol. 2005; 58:269-72. 32.- Barron BA, Hoyer JD, Tefferi A. A bone marrow report of absent stainable iron is not diagnostic of iron deficiency. Ann Hematol. 2001; 80:166-9. 33.- Grosbois B, Decaux O, Cador B, Cazalets C, Jego P. Human iron deficiency. Bull Acad Natl Med. 2005; 189:1649-63. 34.- Suominen P, Punnonen K, Rajamäki A, Irjala K. Serum transferrin receptor and transferrin receptorferritin index identify healthy subjects with subclinical iron deficits. Blood 1998; 92:2934-9. Revista de Hematología Vol. 7, No. 3, 2006 35.- Suominen P, Möttönen T, Rajamäki A, Irjala K. Single values of serum transferrin receptor and transferrin receptor ferritin index can be used to detect true and functional iron deficiency in rheumatoid arthritis patients with anemia. Arth Rheum 2000; 43: 1016-20. 36.- Carley A.. Anemia: when is it iron deficiency? Pediatr Nurs. 2003; 29:127-33. 99 ANEMIA DE LA ENFERMEDAD CRÓNICA. Javier de Jesús Morales-Adrián1, José Enrique Martínez-Magaña2. 1 Unida Médica de Alta Especialidad No. 190. Instituto Mexicano del Seguro Social, Hospital Regional “Mérida”. ISSSTE. 2Hospital General Regional No. 12 Benito Juárez. Instituto Mexicano del Seguro Social, Mérida, Yucatán, México. RESUMEN. La anemia asociada a la enfermedad crónica es un proceso común (6%) en pacientes hospitalizados; generalmente se descubre al efectuar pruebas de laboratorio de rutina. Ocupa el segundo lugar en prevalencia como causa de anemia en todo el mundo y su frecuencia se incrementa con la edad, alcanzando el 44% en hombres mayores de 85 años. Se caracteriza por una pobre respuesta medular en presencia de procesos infecciosos, inflamatorios, inmunológicos, neoplásicos y crónicos como la insuficiencia renal crónica, insuficiencia cardiaca congestiva. La anemia de la enfermedad crónica tiene dirección inmune. Las citocinas y las células del sistema reticuloendotelial inducen trastornos en la homeostasis del hierro, la proliferación de las células progenitoras eritroides, la producción de la eritropoyetina y la vida media de los eritrocitos, todos los cuales contribuyen a la patogénesis de la anemia. Se hace una revisión de la literatura para comentar los avances en el conocimiento de su patogenia, tratamiento y relación con otras patologías. Palabras clave: anemia, enfermedad crónica, citocinas, eritropoyetina, sistema reticuloendotelial, eritropoyesis. SUMMARY. The anemia associated to chronic diseases is a common process (6%) in patients hospitalized. Generally is discovered in tests of routine laboratory. Occupying the second place in prevalence anywhere in the world, its predominance increases with age, reaching 44% in mens greater of 85 years. It is characterized by a poor answer to marrow in the presence of processes infectious, inflammatory, immunological, cancer and chronic like the chronic renal failure, congestive heart failure. Anemia of chronic disease is immune driven. Cytokines and cells of the reticuloendotelial system induce changes in iron homeostasis, the proliferation of erythroid progenitor cells, the production of Solicitud de reimpresos: Dr. José Enrique Martínez-Magaña. Calle 52 No. 450, entre 57-B y 59, Fraccionamiento Francisco de Montejo, C.P. 97300, Mérida, Yucatán, México. Correo electrónico: martima66@prodigy.net.mx Revista de Hematología Vol. 7, No. 3, 2006 100 J de J Morales-Adrián, JE Martínez-Magaña erythropoietin, and the life span of red cells, all of which contribute to the pathogenesis of anemia. A revision will become of literature to comment the advances in the understanding of its pathogenic, treatment and relation with other pathologies. Key words: anemia, chronic disease, citokynes; erythropoietin, reticuloendothelial system, erythropoiesis. Introducción. La Anemia de la Enfermedad Crónica (AEC) a nivel mundial es la segunda causa de anemia después de la ferropénica y entre las causas desencadenantes están las infecciones, el cáncer, las enfermedades autoinmunes, endocrinológicas e inflamatorias del riñón, entre otras. Lo anterior ha hecho que se le denomine anemia por inflamación. La anemia que se presenta es moderada y de etiología compleja y multifactorial (1, 2). La AEC es un problema común que se descubre a menudo en pruebas de laboratorio rutinario. Su frecuencia aumenta con la edad alcanzando el 44% en los hombres mayores de 85 años. La anemia es de tipo normocítico normocrómico, aunque se puede asociar con la anemia ferropriva y presentar características de microcítica (3). Es una de las principales causas de anemia en los pacientes hospitalizados (52%) y con mucha frecuencia (27%) se asocia a la artritis reumatoide (4). Su etiología es muy compleja y está relacionada con la liberación de citoquinas implicadas en procesos inflamatorios e inmunes principalmente la Interleucina I, el factor de necrosis tumoral y el interferón-gama que son capaces de inhibir la eritropoyesis y producir alteración en el metabolismo del hierro, en su absorción, trasporte y reutilización (5, 6). El Revista de Hematología Vol. 7, No. 3, 2006 tratamiento primariamente está encaminado al control de la enfermedad subyacente con lo que suele mejorar la anemia. La transfusión esta contraindicada salvo en caso de anemia intensa con manifestaciones clínicas de síndrome anémico. El tratamiento con eritropoyetina recombinante humana puede estar indicado en pacientes asintomáticos o con anemia grave (7, 8). Definición. La anemia de las enfermedades crónicas, anemia secundaria o anemia crónica simple, se ha descrito como la anemia que presenta hierro sérico bajo, capacidad total de fijación del hierro normal, ferritina en el suero normal o elevada, reticulocitos normales o bajos, asociado a un proceso infeccioso, inflamatorio no infeccioso o neoplásico (cuadro 1), con duración de uno a dos meses. Este tipo de anemia ahora se puede definir con más precisión como “anemia mediada por citoquinas” y está clasificada como una anemia hipoproliferativa (9). Epidemiología. La prevalencia de la AEC en México es de 20 a 24.5%, muy similar a la de otros países en desarrollo. (1-3) y ocupa el segundo lugar en prevalencia en todo el mundo. Su frecuencia aumenta con la edad alcanzando el 44% en hombres mayores de 85 años.(4). Representa una de las principales causas de anemia en los pacientes hospitalizados (52%) y con mucha frecuencia (27%) se asocia a la artritis reumatoide (5). Fisiopatología. La invasión de los microorganismos, la emergencia de células malignas o la alteración de la regulación autoinmune, llevan a la activación de la células T (CD3+) y los monocitos. Estas células inducen mecanismos inmunes efectores, produciendo citocinas 101 Anemia de la enfermedad crónica Cuadro 1 Principales causas de la anemia de las enfermedades crónicas. Infecciones crónicas. Infecciones pulmonares. Endocarditis bacteriana subaguda. Osteomielitis. Pielonefritis crónica. Meningitis. Infecciones crónicas por hongos. Sida. Enfermedad inflamatoria pélvica. Procesos inflamatorios crónicos no infecciosos. Lupus eritematoso sistémico. Artritis reumatoide. Fiebre Reumática. Traumatismo grave. Vasculitis Neoplasias. Linfomas de Hodgkin y no Hodgkin. Leucemias. Carcinomas. Mieloma Múltiple. Otros procesos. Insuficiencia cardiaca congestiva. Insuficiencia renal crónica. Diabetes Mellitus. Endocrinopatías. como el interferón gamma (IFN-γ) (de las células T) y el factor de necrosis tumoral alfa (FNT-α) y las Interleucinas (IL)-1, 6, 10, de monocitos o macrófagos (6,7). La IL-6 y los lipopolisacáridos estimulan la expresión hepática de la proteína de fase aguda Hepcidina, que inhibe la absorción duodenal de hierro. El IFN-γ, los lipopolisacáridos o ambos, aumentan la expresión del transportador de metales divalentes-1 en los macrófagos, con lo que estimulan la captación del hierro ferroso (Fe2+) en los mismos. La citocina antiinflamatoria IL-10 regula positivamente la expresión del receptor de transferrina e incrementa la captación del hierro unido a transferrina mediada por el receptor de transferrina, hacia el interior del macrófago. Además, los macrófagos activados fagocitan y degradan a los eritrocitos senescentes para reciclar el hierro, proceso que es inducido por FNT-α mediante daño a las membranas eritrocitarias y estimulación de la fagocitosis. El IFN-γ y los lipopolisacáridos regulan negativamente la expresión del transportador de hierro en los macrófagos, la ferroportina-1, inhibiendo entonces la salida de hierro de los mismos, este proceso también es afectado por la hepcidina. Al mismo tiempo, el FNT-α, las IL-1, 6 y 10, inducen la expresión de Ferritina y estimulan el depósito y retención de hierro en los macrófagos. En conjunto estos mecanismos inducen disminución de la concentración de hierro en la circulación y por lo tanto, existe una disponibilidad limitada de hierro para las células eritroides. El FNTα, IFN-γ e IL-1, inhiben directamente tanto la producción de Eritropoyetina (EPO) por el Riñón como la diferenciación y la proliferación de células progenitoras eritroides. Además de la disponibilidad limitada de hierro y la disminución de la actividad biológica de EPO, inducen a la inhibición de la eritropoyesis y al desarrollo de anemia (10-16) En resumen los mecanismos propuestos para explicar la AEC son: 1.- Acortamiento de la vida de los eritrocitos. 2.- Liberación de interleucinas que boquean la absorción de hierro y menor utilización del hierro reticuloendotelial para la síntesis de hemoglobina. 3.- Disminución de la eritropoyetina y menor respuesta a nivel de los precursores eritropoyéticos. Dismetabolismo del hierro. La característica de la AEC es el desarrollo de alteraciones en la homeostasis del hierro, con incremento en la captura y retención del ión dentro de las células del sistema reticuloendotelial (SRE). Lo anterior conduce a que haya un desvío del Revista de Hematología Vol. 7, No. 3, 2006 102 J de J Morales-Adrián, JE Martínez-Magaña hierro de la circulación hacia los depósitos del SRE, limitaciones subsecuentes de su disponibilidad por las células progenitoras eritroides y a una eritropoyesis restringida por hierro (6, 7,10). El IFN-γ, los lipopolisacáridos y el FNT-α, regulan positivamente la expresión de la proteína transportadora de metales divalentes 1 (PTMD-1), resultando un incremento en la captura de hierro dentro de los macrófagos activados. Estos estímulos proinflamatorios inducen también, como se mencionó previamente, la retención de hierro en los macrófagos por regulación negativa de la expresión de ferroportina, resultando un bloqueo de la liberación de hierro de dichas células. La ferroportina es un exportador transmembrana de hierro, un proceso que se cree es necesario para la transferencia del hierro ferroso absorbido de los enterocitos duodenales hacia la circulación (13, 17). La identificación de la hepcidina, una proteína de fase aguda regulada por hierro, compuesta por 25 aminoácidos, ha venido a dar mayor entendimiento a la relación de la respuesta inmune entre la homeostasis del hierro y la AEC. La expresión de la hepcidina es inducida por los lipopolisacáridos e IL6 y es inhibida por el FNT-α. Los eventos ocurridos sugieren que la hepcidina puede tener una participación central desviando el tráfico de hierro al disminuir la absorción duodenal del mismo y bloqueando su liberación de los macrófagos, ocasionando la AEC. La inducción de hipoferremia por IL-6 y hepcidina ocurre en pocas horas. Recientemente se ha identificado un gen denominado Hemojuvelin que puede actuar en conjunto con la hepcidina ocasionando grandes cambios. El resultado de estas alteraciones en la homeostasis del hierro, conduce a limitaciones en la disponibilidad del ión por las células progenitoras eritroides, conduciendo a un deterioro en la proliferación Revista de Hematología Vol. 7, No. 3, 2006 de las mismas y por lo tanto afectando negativamente la biosíntesis del hem (1620). Deterioro en la proliferación de las células progenitoras eritroides. En pacientes con AEC la proliferación y diferenciación de los precursores eritroides (UFB-E y UFC-E) están muy disminuidos y están ligados a los efectos inhibitorios de los Interferones α, β y γ, FNT-α e IL-1. El IFN-γ parece ser el más potente inhibidor, reflejado por la correlación inversa que guarda con las concentraciones de hemoglobina y cuentas de reticulocitos. El mecanismo subyacente puede involucrar la inducción de apoptosis mediada por citocinas, la cual parece en parte relacionada a la formación de ceramide, la regulación negativa de la expresión de los receptores de EPO en los progenitores eritroides, disminuyendo la formación y actividad de la EPO y una expresión reducida de otros factores prohematopoyéticos, como el factor "stem cell". Además las citocinas ejercen efecto tóxico directo en la células progenitoras, ya que inducen la formación de radicales libres lábiles como el óxido nítrico o el anión súper óxido por su cercanía con los macrófagos (5, 21). Respuesta disminuída a la eritropoyetina. La EPO regula principalmente la proliferación de las células eritroides. La expresión de la EPO guarda una relación inversa a la oxigenación tisular y a los niveles de hemoglobina. La respuesta de la EPO a la anemia en la AEC es inadecuada para el grado de anemia en la mayoría pero no en todos los casos. La IL-1 y FNTα inhiben directamente la expresión de la EPO in vitro. La respuesta de las células progenitoras eritroides a la EPO, parece estar inversamente relacionada a la severidad de 103 Anemia de la enfermedad crónica la enfermedad crónica subyacente y a la cantidad de citocinas circulantes, ya que en presencia de grandes cantidades de IFN-γ o FNT-α, se requieren grandes cantidades de EPO para restablecer la formación de unidades formadoras de colonias eritroides. Después de unirse a sus receptores, la EPO activa las vías y señales de transducción, y subsecuentemente a los mitógenos y a la fosforilación de la tirosinacinasa, procesos afectados por las citocinas inflamatorias y a la retroalimentación negativa que ello induce. La respuesta a la EPO es además reducida por los efectos inhibitorios de las citocinas proinflamatorias sobre la proliferación de células progenitoras eritroides, la hiporegulación paralela de los receptores de la EPO y la disponibilidad limitada del hierro para contribuir a la proliferación celular y a la síntesis de la hemoglobina. Finalmente, el incremento de la eritrofagocitosis durante la inflamación, lleva a una disminución de la vida media de los eritrocitos, junto con un daño anticipado a los mismos que es mediado por citocinas y radicales libres (5,22). Cuadro clínico y datos de laboratorio. Los datos de la anamnesis y la exploración física depende más de la naturaleza de la enfermedad o enfermedades subyacentes, que de la propia anemia. Ésta suele ser leve (hemoglobina >de 9 g/dL) y el grado de la anemia correlaciona generalmente con la severidad del proceso subyacente de la enfermedad. Los pacientes tienen a menudo una anemia asintomática por lo que la alteración es descubierta por una evaluación de laboratorio, generalmente en las pruebas de rutina. Los síntomas más frecuentes como fatiga y debilidad se pueden deber a la enfermedad subyacente (23). La anemia presente en la AEC, es característicamente normocìtica y normocrómica, aunque puede ser hipocrómica e incluso microcítica, de leve a moderada, oscilando las cifras de Hb entre 8.5 a 10.5 gr/dL. Los reticulocitos son normales o bajos, señalando la hipoproducción eritroide y la amplitud de la distribución de los eritrocitos puede ser normal o mayor. No existen alteraciones características en la forma de los eritrocitos. La supervivencia de los eritrocitos se acorta por mecanismos extracorpusculares. Sin embargo, el mecanismo principal de la anemia es la menor producción de eritrocitos (24, 25). El diagnóstico definitivo puede ser difícil cuando hay hemorragia, algún efecto farmacológico o hemoglobinopatías, como las talasemias. La evaluación siempre debe incluir una cinética de hierro que ayuda a diferenciar la AEC de la anemia por deficiencia de hierro. En ambas, las concentraciones séricas de hierro y la saturación de transferrina, se encuentran reducidas, reflejando deficiencia absoluta de hierro en la anemia ferropénica e hipoferremia debido a un atrapamiento de hierro por el SRE en la AEC. Las concentraciones séricas de transferrina se encuentran incrementadas en la anemia por deficiencia de hierro y normales o disminuidas en la AEC. Los niveles de ferritina en la AEC, muestran valores normales o elevados, indicando incremento en el depósito y retención de hierro en el SRE, junto con incremento en los valores de ferritina debido a la activación inmune. El receptor soluble de transferrina está incrementado en la anemia por deficiencia de hierro y esta prácticamente normal en la AEC, debido a que su expresión es afectada negativamente por la presencia de las citocinas inflamatorias. Se describe disminución del hierro de reserva y de los sideroblastos en la médula ósea. Se ha reportado incremento del cobre sérico como un signo de AEC que quizá se explique por el aumento en las concentraciones de la ceruloplasmina, debido en gran medida a las mayores concentraciones de proteína ligadora Revista de Hematología Vol. 7, No. 3, 2006 104 J de J Morales-Adrián, JE Martínez-Magaña de cobre. Otras reactantes de fase aguda, como la velocidad de eritrosedimentación, proteína C reactiva, haptoglobina, fibrinógeno y protoporfirina libre, están incrementandos en los casos de AEC (24,26-28). En la AEC debida a IRC existe disminución en la producción de EPO. Sin embargo conocer las concentraciones séricas de EPO únicamente es útil en los pacientes que tienen menos de 10 g/dL de Hb, ya que aquellos con valores mayores, mantienen las concentraciones de EPO en rangos normales. Cualquier interpretación de una cifra de EPO en la AEC con un nivel de Hb de menos de 10 g/dL debería tomar en cuenta el grado de anemia. Al administrar EPO, cifras de Ferritina de mas de 400 ng/ml y de EPO de mas de 100 U/L y más de 2-3 semanas sin cambios en la citometría hemática, traduce mal pronóstico en la respuesta en mas del 90% de los casos (29, 30) Tratamiento. La razón del tratamiento en la AEC se basa en dos principios. Primero, la anemia puede llevar a un deterioro del estado general, demandando un incremento de la función cardiaca de forma compensatoria para mantener la oxigenación. Segundo, la anemia se ha relacionado un pronóstico pobre de vida en pacientes con cáncer, insuficiencia renal, insuficiencia cardiaca congestiva. Se ha comprobado que los enfermos que mantienen hematocrito entre 33 y 36% tienen poco riesgo de muerte. La anemia es moderada y en la mayoría de los casos no precisa tratamiento (31). El mejor tratamiento de la AEC, es el manejo y control de la enfermedad que la desencadena, cuya actividad se expresa por el grado mayor o menor de anemia, ya que al disminuir su actividad, mejora consecuentemente el grado y severidad de la anemia. Se menciona que al mejorar las cifras Revista de Hematología Vol. 7, No. 3, 2006 de hemoglobina, se mejora tanto la función cardiaca como la calidad de vida, sobre todo en los pacientes que tienen 65 años o más (32). Considerando la deficiencia relativa de EPO y para bloquear la acción supresora de la IL-1 sobre la eritropoyesis se administra la EPO; la respuesta en el incremento de las cifras de Hb es muy variable, 25% en síndrome mielodisplásicos, 80% en mieloma múltiple y el 95% en artritis reumatoide e IRC. La respuesta se inicia a las semanas, habiéndose descrito una mejoría de la calidad de la vida y reducción de las necesidades de transfusiones en un 40-80% de los pacientes. Es conveniente retardar la administración de la EPO, hasta evaluar la respuesta al tratamiento de la enfermedad primaria y no se aconseja utilizar EPO con cifras de Hb de más de 10 g/dL. Habrá que tener muy en cuenta que la respuesta a la EPO, es bloqueada por la presencia de ferropenia (31, 33-37). Las dosis de EPO varían de acuerdo al tipo que se utilice, ya sea alfa o beta (o darbepoietin alfa) y con frecuencias de 2-3 por semana o aplicación semanal respectivamente, siempre por vía subcutánea. Así también como a la respuesta que se tenga, las dosis subsiguientes podrán mantenerse, disminuirse o incrementarse, para una mejor respuesta. Durante el tratamiento habrá que realizar controles de Hb, de al menos 1 vez por semana o cada 2 semanas hasta tener valores entre 10-12 g/dL, realizando el primer control a las 4 semanas de iniciado el manejo. Si se tienen cifras bajas de hierro, es posible que no exista respuesta a la EPO, en tales casos se deberá proporcionar hierro por vía oral y después de corregir el déficit, generalmente se observa una respuesta adecuada al manejo. Si después de 8 semanas de dosis adecuada y sin haber carencia de hierro, no hay elevación de la hemoglobina, se deberá considerar al paciente sin respuesta a los 105 Anemia de la enfermedad crónica agentes eritropoyéticos (30,31) Es permitido y recomendable proporcionar hierro por vía oral (sulfato o fumarato ferroso), como coadyuvante a la EPO, aun en enfermos con saturación en sus depósitos, porque como ya se mencionó, en la AEC, hay una deficiente movilización de los depósitos de hierro del SRE. Hay algunas situaciones en que se considera controversial la suplementación con hierro (33, 34). Hay que tener en cuenta que la EPO puede condicionar en algunos pacientes la aparición de hipertensión arterial, trombosis venosa, convulsiones, síntomas semejantes a un cuadro gripal y dolores osteoarticulares generalizados. Hay algunos reportes documentados de Aplasia Pura de Serie Roja (38). También se han reportado la presencia de receptores de EPO en líneas celulares malignas, como en cáncer de mama, ovario, útero, próstata, hepatocelular y carcinomas renales, así como en líneas celulares mieloides (39). La transfusión de paquete globular es ampliamente utilizada como una forma rápida y certera de intervención terapéutica, sobretodo cuando la Hb se encuentra en cifras críticas de menos de 6.5 g/dL, manifestaciones de síndrome anémico o datos de sangrado (7, 24). Estrategias futuras de tratamiento podrían incluir el uso de terapia de quelación del hierro para inducir la formación de EPO endógena, antagonistas de la hepcidina que reviertan la retención de hierro en el SRE, y hormonas o citocinas que pudieran estimular efectivamente la eritropoyesis bajo condiciones inflamatorias (40, 41) . REFERENCIAS. 1.- Vázquez Santaella J, Benítez H, Azuara Martínez C. Frecuencia de anemia en 1,545 estudiantes de primer ingreso a la UNAM. Salud Publ Méx 1978; 20: 485-91. 2.- Sánchez Medal L, Arriara de la Cabada. La frecuencia de los padecimientos hematológicos en México. Rev Invest Clin ( Méx,) 1976; 28:801-7. 3.- Guralnik JM, Eisenstaedt RS, Ferrucci L, Klein HG, Woodman RC. The prevalence of anemia in persons age 65 and older in the United States: evidence for a high rate of unexplained anemia. Blood 2004; 104: 2263-8. 4.- Ania BJ, Suman VJ, Fairbanks VF. Predominio de la anemia en la práctica Médica. Mayo Clin Proc 1994; 69:730-5. 5.- Cash JM, Sears DA. The anemia of chronic disease; spectrum of associated diseases in a series of unselected hospitalized patients. Am J Med 1989; 87:638-644. 6.- Weiss G, Goodnough LT. Anemia of chronic disease. N Engl J Med 2005; 352:1011-23. 7.- Means RT. Advances in the anemia of chronic disease. Int J Hematol 1999; 84:997-1004. 8.- Ludwig A, Fritz E, Leitgeb C, Pecher Storfer M, Samonigg H, Schuster J. Prediction of response to erythropoietin treatment in chronic anemia a cancer. Blood 1994; 84:1656-63. 9.- Henry D, Abels R, Larholt K. Prediction of response to recombinant human erythropoietin therapy in cancer patients. Blood 1995; 85:1676-8. 10.-Cartwright GE. The anemia of chronic disorders. Sem Hematol 1996; 3:351-75. 11. - Maury CP, Lilgestrom M, Laiho K, Titinen S, Kaarela K, Hurme M. Tumor necrosis factor alfa, its soluble receptor I, and 308 gene. Promoter poymorphismo in patiens with rheumatatoid arthritis with o without amyloidosis. Arth Rheumat 2003; 48: 3068-3076. 12. - Yap GS, Stevenson MM. Inhibition of in vitro erythropoiesis by soluble mediators in plasmodium chabaudi A.S. malaria : lack of a major role for interleukin I, tumor necrosis factor alpha and gamma interferon. Infect Immun 1994; 62:357-62. 13.- Ludwicsek S, Aigner E, Thedurl, Weiss G. Cytokine mediated regulation of iron transport in monocytic cell. Blood 2003; 101:4148-54. Revista de Hematología Vol. 7, No. 3, 2006 106 J de J Morales-Adrián, JE Martínez-Magaña 14.- Tilg H, Ulmer H, Kaser A, Weiss G. Role of IL-10 for induction of anemia during inflamation. J Inmunol 2002; 169:2204-9. 15.-. Means RT. Hepcidin and cytokines in anaemia. Hematology 2004; 9:357-62. 16.- Laftah AH, Ramesh B, Simpson RJ. Efects of hepcidina on intestinal iron absorption in mice. Blood 2004; 103:3940-4. 17.- Deicher R, Horl WH. New insights into the regulation of iron homeostasis. Eur J Clin Invest. 2006; 36:301-9. 18.- Ganz T. Hepcidin--a peptide hormone at the interface of innate immunity and iron metabolism. Curr Top Microbiol Immunol 2006; 306:183-98. 19.- Nemeth E, Ganz T. Regulation of iron metabolism by hepcidin. Annu Rev Nutr 2006; 26:323-42. 20.- Torti FM, Torti SV. Regulation of ferritin genes and protein. Blood 2002; 99:3505-16. 21.- Dallalio G, North M, Worden BD, Means RT Jr. Inhibition of human erythroid colony formation by ceramide. Exp Hematol 1999; 27:1133-8. 22.- Means RT Jr. Recent developments in the anemia of chronic disease. Curr Hematol Rep 2003; 2:116-21. 23.- Abella E, Pedro C, Salinas R. Aspectos hematológicos en medicina interna. En: Sans Sabrafen J, Besses Raebel C, Vives Corrons JL, editores. Hematológica Clínica. 4ª ed. Madrid: Harcourt S.A; 2002. p. 760-82. 24.- Weiss G. Pathogenesis and treatment of anaemia of chronic disease. Blood Rev 2002; 16:87-96. 25.- Schilling RF. Anemia of chronic disease. Ann Intern Med 1991; 115:572-3. 26.- Ferguson BJ, Skikine BS,Simpsom KM. Serum transferrin receptor distinguishes the anemia of chronic disease from iron deficiency anemia. J Lab Clin Med 1992; 19:385-390. Revista de Hematología Vol. 7, No. 3, 2006 27.- Choi JW. Combination of serum transferrin receptor and red cell distribution width for assessing anemia in patients with chronic diseases. Ann Clin Lab Sci 2006; 36:356-8. 28.- Thomas C, Thomas L. Anemia of chronic disease: pathophysiology and laboratory diagnosis. Lab Hematol 2005; 11:14-23. 29.- Nangaku M, Eckardt KU.Pathogenesis of renal anemia. Semin Nephrol 2006; 26:261-8. 30.- Macdougall IC. Recent Advances in Erythropoietic Agents in Renal Anemia. Semin Nephrol 2006; 26: 313-318. 31. - Rizzo JD, Lichtin AE, Woolf SH. Use of epoetin in patients with cancer evidence-based clinical practice guidelines of the American Society of Clinical Oncology and the American Society of Hematology. J Clin Oncol 2002; 20:4083-107. 32.- Guralnik JM, Ershler WB, Schrier SL, Picozzi VJ. Anemia in the elderly: a public health crisis in hematology. Hematology Am Soc Hematol Educ Program 2005:528-32. 33.- Thomas C, Kirschbaum A, Boehm D, Thomas L. The diagnostic plot: a concept for identifying different states of iron deficiency and monitoring the response to epoetin therapy. Med Oncol 2006; 23:23-36. 34.- Arndt U, Kaltwasser JP, Gottschalk R, Hoelzer D, Moller B. Correction of iron-deficient erythropoiesis in the treatment of anemia of chronic disease with recombinant human erythropoietin. Ann Hematol 2005; 84:159-66. 35.- Thompson JA, Guilliland DG: Prehal JT. Efect of recombinant human erythropoietin combined with granulocyte/macrophage colony-stimulating factor in the treatment of patients with myelodysplasic syndrome. Blood 2000; 95:1175-9. 36.- Ludwig H, Fritz E, Kotzlmann H, Hocker P, Gisslinger H, Barnas U. Erythropoietin treatment of anemia associated with multiple Myeloma. N Engl J Med 1990; 322:1693-9. 107 Anemia de la enfermedad crónica 37.- Kaltwasser JP, Kessler U, Gotsschalk R, Stucki G, Moller B. Efect of recombinant human erythropoietin an intravenous iron on anemia and disease activity in rheumatoid arthritis. J Rheumatol 2001; 28:2430-6. 38.- Smalling R, Foote M, Molineux G, Swanson SJ, Elliott S. Drug-induced and antibody-mediated pure red cell aplasia: a review of literature and current knowledge. Biotechnol Annu Rev 2004;10:237-50. 39.- Henke M, Verma A, Acs G. Erythropoietin receptors on cancer cells: exciting perspectives, difficult to appreciate. Blood 2006; 108:1107-8. 40.- Haurani FI. Hepcidin and the anemia of chronic disease. Ann Clin Lab Sci 2006; 36:3-6. 41.- Macdougall IC, Eckardt KU. Novel strategies for stimulating erythropoiesis and potential new treatments for anaemia. Lancet 2006; 368:947-53. Revista de Hematología Vol. 7, No. 3, 2006 109 ANEMIAS MEGALOBLÁSTICAS. Manuel Domingo-Padilla1, Jorge Luis Sosa-Muñoz2. 1 Unida Médica de Alta Especialidad No. 190. Instituto Mexicano del Seguro Social, 2 Departamento de Hematología, Clínica de Mérida, Mérida, Yucatán, México. RESUMEN. ABSTRACT. Después de la deficiencia de hierro, las anemias megaloblásticas son las segundas en frecuencia dentro de las nutricionales. Sin embargo son bastante heterogéneas y proteiformes en su presentación dificultando muchas veces el diagnóstico. En este trabajo se hace un breve recordatorio de los puntos clave de la sintomatología, el diagnóstico con algunas pruebas de laboratorio que si bien no se encuentran al alcance del laboratorio cotidiano son de buena ayuda para definir el defecto y por último, el manejo que puede emplearse después de haber efectuado una evaluación sistemática. After iron deficiency, the megaloblastic anemias are second cause in frequency of the nutricional etiology. However, they are very heterogeneous in their presentation, many times causing difficulty in their diagnosis. In this work we try to recall some points of the symptomatology and of the diagnosis with tests, that even though are not of the common laboratory, they help us to identify the defect, and lastly, a brief guide to treatment. Palabras clave: megaloblástica, anemia, perniciosa, fólico, cobalamina. Key Words: megaloblastic, anemia, pernicious, folic, cobalamin. Anemias Megaloblásticas. Cuando el volumen corpuscular medio (VCM) rebasa los 98 fL se considera que existe macrocitosis en el glóbulo rojo. La macrocitosis generalmente es por falta de Solicitud de reimpresos: Dr. Manuel Domingo-Padilla, Centro de Hemoterapia del Sureste, Clínica de Mérida, Av. Itzáes. No: 242 Int. 314, Col. García Ginerés, Mérida, Yucatán. México. Correo electrónico: gadas@prodigy.net.mx Revista de Hematología Vol. 7, No. 3, 2006 110 M Domingo-Padilla, JL Sosa-Muñoz maduración del eritrocito. Sin embargo, en un pequeño porcentaje, la macrocitosis puede deberse a otras causas como hemólisis, hepatopatía crónica, alcohol, diseritropoyesis y artificios de conteo, entre otras. En las anemias megaloblásticas (AM) siempre existe macrocitosis pero no todas las macrocitosis cursan con anemia (1-4). La AM presenta en la médula ósea eritroblastos de gran tamaño con disociación de la maduración entre núcleo inmaduro de cromatina laxa por el retraso de la síntesis del acido desoxirribonucleico (ADN) y citoplasma maduro con abundante hemoglobina. Los ovalocitos casi siempre acompañan a la AM lo que ayuda a diferenciarlo de otras causas de macrocitosis. La etiología de la AM es casi siempre deficiencia de acido fólico o cobalamina, esenciales para la síntesis del ADN y el mecanismo fisiopatológico es por eritropoyesis ineficaz con aborto medular de los precursores eritroides y hemólisis periférica de eritrocitos defectuosos (5, 6). Las causas de la AM son múltiples y muy variadas, pero puede resumirse básicamente en defectos de la absorción cuando se trata de déficit de cobalamina y en una dieta inadecuada carencial en el caso de los folatos. Hay que recordar que la frecuencia de AM por déficit de folatos es mayor ya que las reservas de estos se agotan en 3 a 4 meses, en contraste con las reservas de cobalamina que duran en consumirse de 3 a 5 años (7-9). La Anemia Perniciosa, término acuñado en 1855 por Addison y Biermer, se ha dejado exclusivamente para identificar a la AM por falta de cobalamina por atrofia gástrica y su consiguiente falta del Factor Intrínseco (FI). Lo mismo ocurre en pacientes gastrectomizados donde se eliminan las células secretoras de FI o en pacientes con resección de íleon donde se elimina el área de absorción de la cobalamina (10). Revista de Hematología Vol. 7, No. 3, 2006 Otras causas de déficit de cobalamina son las parasitosis y las proliferaciones bacterianas, como en el síndrome de asa ciega, donde hay competencia por la cobalamina. La ingestión de fármacos como la neomicina, colchicina, biguanidas y el alcohol, puede inhibir la absorción de la vitamina en el íleon. No se puede dejar de mencionar la enfermedad de Imerslund, donde existe defecto congénito de los receptores intestinales para el FI. Se ha identificado un receptor de 460 kD llamado cubilina en el epitelio del intestino y riñón que recibe el complejo FI-Cobalamina. El gen de la cubilina parece estar en el brazo corto del cromosoma 10 que se encuentra dentro de la región 6-cM que contiene el gen recesivo de la AM juvenil (Imerslund Grasbeck) causada por la malabsorción intestinal de la cobalamina. Esto parece aportar evidencia que algún defecto de síntesis o de fijación podría ser la base molecular de esta forma de AM hereditaria (11). La deficiencia de folato, se basa principalmente en la falta de aporte, ya que el consumo de este es de aproximadamente diez veces la de la cobalamina. La desnutrición y el alcoholismo son causas predisponentes. También el hiperconsumo en el embarazo y lactancia, así como el recambio acelerado de los síndromes mieloproliferativos y en las hemólisis crónicas agotan rápidamente las reservas de folato. Algunos medicamentos inhibidores de la tetrahidrofolato reductasa, como la difenilhidantoína, aminopterina, pirimetamina y trimetoprima, bloquean el paso de dihidrofolato a tetrahidrofolato (11, 12). Sintomatología por deficit de cobalamina. Lesiones tróficas y de la comisura bucal llamadas rágades, pérdida de las papilas gustativas y aumento de la sensibilidad 111 Anemias megaloblásticas dolorosa de la lengua, conocido como glositis atrófica de Hunter, son algunos de los síntomas de la deficiencia de cobalamina (4, 5). Las manifestaciones graves son las que se deben a la desmielinización de los cordones nerviosos laterales y posteriores de la médula espinal, con degeneración progresiva de los axones, que origina la llamada degeneración combinada subaguda o mielosis funicular, que consiste en pérdida de la fuerza muscular, principalmente en extremidades inferiores, glositis y parestesias con Babinski positivo y en casos avanzados, dificultad para la deambulación, por afectación de la sensibilidad profunda. Se puede observar espasticidad, hiperrreflexia, alteraciones de la visión, pérdida de memoria, alucinaciones y un síndrome depresivo (13). Sintomatología por déficit de folatos. Estas son básicamente las del síndrome anémico, las de la desnutrición, y rara vez de índole neurológica como psicosis maníaco depresiva y pérdida de memoria. Algunos estudios relacionan los estados depresivos con la falta de folato; sin embargo, cómo interrelaciona el folato con la depresión, no está claro. Se ha detectado baja de folato en las depresiones melancólicas pero no se sabe si sea causa o efecto. Cómo el depresivo termina con una baja de folato también parece ser multifactorial con disminución del apetito, deficiente absorción e incremento de la utilización. En algunos estudios, la suplementación con metiltetrahidrofolato a dosis de 15 mg/día mejora la respuesta a los medicamentos antidepresivos. Probablemente se acumule en la región sináptica del nervio (6, 14). De manera reciente se ha detectado el incremento de homocisteína (HCY) en plasma y orina y que esto puede facilita la aparición de defectos en el desarrollo del eje neural durante las primeras semanas del embarazo ocasionando espina bífida. En personas mayores de edad, este incremento de HCY se ha relacionado con un riesgo aumentado de trastornos tromboembólicos o aterosclerosis. Esto ha hecho que la determinación de HCY en suero y orina sea una prueba para detectar deficiencias precoces de folato y cobalamina y a su vez útil como índice de riesgo trombótico. Actualmente se acepta que el incremento de la HCY plasmática es un factor de riesgo para enfermedad cardiovascular y fenómenos aterotrombóticos alterando las propiedades anticoagulantes de las células endoteliales. Se supone que la HCY reducida es la forma trombogénica ya que al oxidarse en el endotelio vascular, los productos de oxidación como el peróxido de hidrogeno y los radicales aniones superóxidos liberados dañan el endotelio. El ácido fólico reduce los niveles de HCY plasmática sin embargo se requiere de mayores estudios para definir si su descenso disminuye el riesgo trombótico en el paciente (14-17). Pruebas de laboratorio. Las pruebas de laboratorio para el estudio de la AM, son muy variadas. Un VCM de entre 115 a 130 fL es muy sugestivo de macrocitosis. Los leucocitos pueden estar normales o disminuídos lo mismo que las plaquetas; éstas frecuentemente están disminuidas. Los reticulocitos casi siempre están disminuídos. En caso de encontrarse aumentados, puede deberse a un proceso hemolítico. La revisión de la sangre periférica puede revelar ovalocitos, dacriocitos, poiquilocitos, cuerpos de HowellJolly, punteado basófilo, anillos de Cabot y neutrófilos con más de 4 segmentos, conocidos como macropolicitos o pleocariocitos (1, 2, 4, 19). Puede haber un discreto incremento de la bilirrubina indirecta y de la deshidrogenasa Revista de Hematología Vol. 7, No. 3, 2006 112 M Domingo-Padilla, JL Sosa-Muñoz láctica debido a la hemólisis intramedular. En la médula ósea también pueden encontrarse megaloblastos en diferentes estadios de maduración, metamielocitos gigantes y megacariocitos hiperpoides así como hiperplasia eritroide (5,20). En sangre puede determinarse directamente por radioinmunoanálisis (RIA) la concentración de ácido fólico (5 a 30 ng/mL) y cobalamina (200 a 900 pg/mL) o el folato eritrocitario (150 a 800 ng/mL). Actualmente estas formas de análisis, aunque resulten con muchas falsas positivas y negativas, han desplazado a los métodos microbiológicos muy engorrosos y que sólo se efectúan en laboratorios especializados; sin embargo son mucho más fidedignos y exactos que el RIA (21, 22). Otras pruebas. Homocisteína plasmática total (tHcy). Su elevación es un indicador muy sensible de la deficiencia de cobalamina, aunque es muy inespecífica ya que se altera con la ingesta de alcohol y con los niveles de creatinina sérica. También debe utilizarse plasma y no suero y debe centrifugarse dentro de la primera hora de haberse obtenido la muestra porque existe un incremento de 10% de los niveles de HCY por cada hora de retraso de centrifugación (23). Cuantificación de Acido Metilmalónico (AMM). La elevación de AMM en suero es igual de sensible que la HCY en plasma como marcador de deficiencia de cobalamina. Su costo elevado, la alta complejidad de la prueba y la poca accesibilidad limitan su utilización (22, 23). Revista de Hematología Vol. 7, No. 3, 2006 Determinación de holo-transcobalamina II. La mayoría de la cobalamina sérica es fijada por la transcobalamina I (TC-I) también conocida como haptocorrin sin embargo esta TC-I no libera la cobalamina a los tejidos. Por ello, la medición de la pequeña fracción unida a TC-II (holo-TCII) es atractiva ya que representa la porción de cobalamina accesible a los tejidos; sin embargo, aún no se ha definido su especificidad y los factores que influencian los niveles discretamente elevados. Es muy prematuro determinar si tiene alguna ventaja sobre la determinación de la cobalamina sérica (23, 24). Para el diagnóstico de la Anemia Perniciosa existen tres pruebas: la prueba de Schilling, la determinación de anticuerpos antifactor intrínseco y el análisis de la mucosa gástrica. La prueba de Schilling consiste en cuantificar la excreción urinaria de cobalamina marcada con Co 58 ingerida por vía oral previa saturación del transportador TC II mediante inyección intramuscular de cianobobalamina no marcada. Debe detectarse en orina más del 5% de de la cianocobalamina marcada. Menos del 2% es indicativo de falta de absorción. Se repite la toma oral de cobalamina marcada y ahora con FI y debe corregirse la prueba en caso de que exista un defecto del FI del paciente. Los anticuerpos antiFI son Inmunoglobulinas G de 2 tipos, el Tipo I bloqueador, de mayor valor diagnóstico; que impide la unión del FI con la cobalamina y el tipo II precipitante, menos específico pero más sensible, que impide la unión del complejo FICobalamina con el receptor de membrana de las células de la mucosa intestinal. El jugo gástrico puede analizarse para verificar la ausencia de FI o la presencia de aclorhidia, ninguno de los cuales se corrigen con estimulación con histamina o pentagastrina; esto se complementa con el estudio de la mucosa gástrica a través de la endoscopía 113 Anemias megaloblásticas con toma de biopsia en donde se puede apreciar la ausencia de células principales y parietales, la infiltración linfocitaria focal y la atrofia gástrica (22-24). Tratamiento con cobalamina. Se aconseja una dosis de impregnación de 1,000 µg diarios durante una semana y posteriormente dosis de mantenimiento de 1000 µg bimestral. Esto corrige la anemia pero no las manifestaciones neurológicas ni la atrofia gástrica que deberá vigilarse ya que se considera una lesión preneoplásica con posibilidad de desarrollar carcinoma gástrico en el futuro (25, 26). Tratamiento con acido fólico. Se sugiere iniciar por vía oral a dosis de 50 a 100 µg diarios hasta que desaparezcan las manifestaciones clínicas y hematológicas de la megaloblastosis además de corregir la causa subyacente. En caso de cuadros de hiperconsumo como las hemólisis crónicas, deberá continuarse con dosis profilácticas de entre 0.2 y 0.4 mg al día. Antes de 1986 la dosis recomendada para ácido fólico era de 400 µg al día, sin embargo esto ha cambiado 180 µg para la mujer y 200 µg para el hombre. Estudios más recientes han demostrado que hasta 100 µg al día por varias semanas puede disminuir la hiperhomocisteinemia y prevenir los fenómenos trombóticos (26-28). REFERENCIAS. 1.- Savage DG, Ogundipe A, Allen RH, Stabler SP, Lindenbaum J. Etiology and diagnostic evaluation of macrocytosis. Am J Med Sci 2000; 319:343-52. 2.- Bain BJ. Morphology in the diagnosis of red cell disorders. Hematology 2005; 10:178-81. 3.- Metz J, McNeil AR, Levin M. The relationship between serum cobalamin concentration and mean red cell volume at varying concentrations of serum folate. Clin Lab Haematol 2004; 26:323-5. 4.- Andres E, Affenberger S, Zimmer J, Vinzio S, Grosu D, Pistol G, et al. Current hematological findings in cobalamin deficiency. A study of 201 consecutive patients with documented cobalamin deficiency. Clin Lab Haematol 2006; 28:50-6. 5.- Das KC, Das M, Mohanty D, Jadaon MM, Gupta A, Marouf R, et al. Megaloblastosis: from morphos to molecules. Med Princ Pract 2005; 14:2-14. 6.- Whitehead VM. Acquired and inherited disorders of cobalamin and folate in children. Br J Haematol 2006; 134:125-36. 7.- Lin Y, Dueker SR, Follett JR, Fadel JG, Arjomand A, Schneider PD, et al. Quantitation of in vivo human folate metabolism. Am J Clin Nutr 2004; 80:680-91. 8.- Stabler SP, Allen RH. Vitamin B12 deficiency as a worldwide problem. Annu Rev Nutr 2004; 24:299326. 9.- Figueroa-Sandoval JF, Vaz-Pinto A, Sanchez-Medal L. Megaloblastic anemia. Frequency in Mexico. Rev Invest Clin 1975; 27:121-6. 10.- Toh BH, van Driel IR, Gleeson PA. Pernicious anemia. N Engl J Med1997; 337:1441-8. 11.- Kozyraki R, Kristiansen M, Silahtaroglu A, Hansen C, Jacobsen C, Tommerup N, et al. The human intrinsic factor-vitamin B12 receptor, cubilin: molecular characterization and chromosomal mapping of the gene to 10p within the autosomal recessive megaloblastic anemia (MGA1) region. Blood 1998; 91:3593-600. 12.- Poschl G, Stickel F, Wang XD, Seitz HK. Alcohol and cancer: genetic and nutritional aspects. Proc Nutr Soc 2004; 63:65-71. 13.- Maamar M, Tazi-Mezalek Z, Harmouche H, Ammouri W, Zahlane M, Adnaoui M, et al. Neurological manifestations of vitamin B12 deficiency: a retrospective study of 26 cases. Rev Med Interne 2006; 27:442-7. 14.- Carmel R, Green R, Rosenblatt DS, Watkins D. Update on cobalamin, folate, and homocysteine. Hematology Am Soc Hematol Educ Program 2003; 62-81. Revista de Hematología Vol. 7, No. 3, 2006 114 M Domingo-Padilla, JL Sosa-Muñoz 15.- Geisel J. Folic acid and neural tube defects in pregnancy: a review. J Perinat Neonatal Nurs 2003; 17:268-79. 26.- Fletcher RH, Fairfield KM. Vitamins for chronic disease prevention in adults: clinical applications. JAMA 2002; 287:3127-9. 16.- Ramirez-Espitia JA, Benavides FG, LacasanaNavarro M, Martinez JM, Garcia AM, Benach J. Mortality from neural tube defects in Mexico, 19801997. Salud Publica Mex 2003; 45:356-64. 27.- De Paz R, Hernandez-Navarro F. Management, prevention and control of megaloblastic anemia, secondary to folic acid deficiency. Nutr Hosp 2006; 21:113-9. 17.- Moestrup SK, Kozyraki R, Kristiansen M, Kaysen JH, Rasmussen HH, Brault D, et al. The intrinsic factor-vitamin B12 receptor and target of teratogenic antibodies is a megalin-binding peripheral membrane protein with homology to developmental proteins. J Biol Chem 1998; 273:5235-42. 28.- Martinez-de Villarreal LE, Limon-Benavides C, Valdez-Leal R, Sanchez-Pena MA, Villarreal-Perez JZ. Impact of weekly administration of folic acid on folic acid blood levels. Salud Publica Mex 2001; 43:103-7. 18.- Jacobsen DW. Homocysteine and vitamins in cardiovascular disease. Clinical Chemistry 1998; 44: 1833-1843. 19.- Torres-Gomez A, Casano J, Sanchez J, Madrigal E, Blanco F, Alvarez MA. Utility of reticulocyte maturation parameters in the differential diagnosis of macrocytic anemias. Clin Lab Haematol 2003; 25:283-8. 20.- Ventura P, Panini R, Tremosini S, Salvioli G. A role for homocysteine increase in haemolysis of megaloblastic anaemias due to vitamin B(12) and folate deficiency: results from an in vitro experience. Biochim Biophys Acta 2004; 1739:33-42. 21.- Devalia V. Diagnosing vitamin B-12 deficiency on the basis of serum B-12 assay. BMJ 2006; 333: 385-6. 22.- Wickramasinghe SN. Diagnosis of megaloblastic anaemias. Blood Rev 2006. En prensa. 23.- Savage DG, Lindenbaum J, Stabler SP, Allen RH. Sensitivity of serum methylmalonic acid and total homocysteine determinations for diagnosing cobalamin and folate deficiencies. Am J Med 1994; 96:239-46. 24.- Hershko C, Ronson A, Souroujon M, Maschler I, Heyd J, Patz J. Variable hematologic presentation of autoimmune gastritis: age-related progression from iron deficiency to cobalamin depletion. Blood 2006; 107:1673-9. 25.- De Paz R, Hernandez-Navarro F. Management, prevention and control of pernicious anemia. Nutr Hosp 2005; 20:433-5. Revista de Hematología Vol. 7, No. 3, 2006 115 ANEMIA RELACIONADA AL CÁNCER. UNA REVISIÓN DE CONCEPTOS. Renán A. Góngora-Biachi, Pedro González-Martínez. Centro de Investigaciones Regionales “Dr. Hideyo Noguchi”, Universidad Autónoma de Yucatán, Mérida, Yucatán, México. RESUMEN. La anemia es un evento común en los pacientes con cáncer y resulta en un impacto negativo en su vida diaria. La alta incidencia a nivel mundial se debe a la suma de dos condiciones: el proceso maligno per se ( tipo de tumor, estadio de la enfermedad y el tipo de tratamiento) y al manejo con quimioterapia y/o radioterapia. La fisiopatogenia de la anemia asociada al cáncer es multifactorial, especialmente la participación de citocinas inflamatorias como interferón-γ, interleucina-1 y el factor de necrosis tumoral-α, que generan una interacción compleja entre las células tumorales y el sistema inmune e impide la síntesis endógena de eritropoyetina en el riñón y suprime la proliferación y diferenciación de los precursores eritroides en la médula ósea; además, inducen trastornos en la homeostasis del hierro y en la vida media de los eritrocitos. La quimioterapia y la radiación son factores agravantes. Los tratamientos actuales de la anemia en pacientes con cáncer que reciben quimioterapia incluyen transfusión sanguínea y eritropoyetinas recombinantes. Aunque ambas modalidades pueden corregir la anemia, al comparar riesgos/beneficios de los dos tipos de manejo, la mayoría de las evidencias actuales apoyan una mayor efectividad y seguridad del uso de las eritropoyetinas recombinantes, que han mostrado no tener efecto adverso en la supervivencia o curso clínico de las neoplasias y mejoría importante en la calidad de vida de estos pacientes. Palabras clave: anemia, cáncer, calidad de vida, eritropoyetina. INTRODUCCIÓN. La anemia tiene un efecto importante en la vida diaria de los pacientes que padecen cáncer. Ésta se manifiesta de diferentes maneras en cada individuo, principalmente fatiga, cansancio, debilidad, disminución del estado funcional, letargo, sensación de malestar general, depresión Solicitud de reimpresos: Dr. Renán A. Góngora-Biachi. Centro Médico de las Américas, Calle 54 No. 365, Despacho 302, Centro, C.P. 97000. Mérida, Yucatán, México. Correo electrónico: gbiachi@tunku.uady.mx Revista de Hematología Vol. 7, No. 3, 2006 116 RA Góngora-Biachi, P González-Martínez e inadaptación social (1,2). La fatiga es la mayor determinante de la calidad de vida (CV) y se estima que el 50% a 70% de los pacientes con cáncer tienen fatiga al diagnóstico (2). Esta prevalencia puede incrementarse hasta un 90% cuando los pacientes reciben quimioterapia o radioterapia (3). Así mismo, ciertas manifestaciones de síndrome anémico, como tinitus, vértigo, cefalea, disnea de medianos esfuerzos, disfunción cognoscitiva (expresada con pobre concentración, disminución del estado de alerta y problemas para la memoria reciente), deterioran más la CV de estos pacientes, en especial si son adultos mayores (4). PREVALENCIA E INCIDENCIA. En gran parte, la alta incidencia de anemia reportada en pacientes con cáncer es debida a la suma de dos eventos: el proceso maligno per se y al tratamiento con quimioterapia y/o radioterapia (5). La incidencia de la anemia antes del tratamiento depende del tipo de neoplasia, independientemente de que esté o no invadida la médula ósea, en el caso de los tumores sólido. El Estudio Europeo de Cáncer y Anemia (ECAS por sus siglas en inglés) ha proporcionado datos actuales, comprensivos, colectados prospectivamente, de la incidencia y prevalencia de la anemia en pacientes con cáncer, así como perspectivas importantes en el tratamiento de la anemia y la relación entre los niveles de hemoglobina y el estado funcional (5). ECAS incluyó 15,367 pacientes tratados y no tratados, con varios tipos de cáncer, de centros oncológicos de 24 países europeos, con un seguimiento de al menos seis meses. El análisis inicial de ECAS muestra que el 39% del total de la población de pacientes con cáncer tenía anemia (hemoglobina <12.0 g/dL) al reclutamiento, aunque esta prevalencia varió de acuerdo Revista de Hematología Vol. 7, No. 3, 2006 al tipo de tumor, estadio de la enfermedad y el tipo de tratamiento. De los pacientes que no tenían anemia al inicio del estudio e iniciaron tratamiento oncológico durante el seguimiento, aquellos que recibieron quimioterapia –sola o en combinación con radioterapia- tuvieron la más alta incidencia de anemia (63, y 42%, respectivamente). En este estudio, la incidencia de al menos un episodio de anemia fue especialmente alta en pacientes con leucemia (68%), linfoma/ mieloma (73%) y tumores ginecológicos (81%). Así, el ECAS también permitió valorar la problemática de cáncer y anemia en cáncer de mama y otros cánceres ginecológicos (6). Pacientes adultas con diagnóstico reciente, ya tratadas o sin tratamiento, con enfermedad persistente o recurrente, o con remisión, tuvieron un seguimiento por seis ciclos de quimioterapia o por seis puntos de evaluación, en un periodo de seis meses. Al reclutamiento, 30.4% de las pacientes con cáncer de mama y 49.1% con cáncer ginecológicos tenían anemia. Hubo una correlación significativa entre el nivel bajo de hemoglobina y el estado funcional de acuerdo al criterio de la Organización Mundial de la Salud. De todas las pacientes, 62.4% de las que tenían cáncer de mama y 81.4% con cáncer ginecológico tuvieron anemia en algún momento del seguimiento. La incidencia de anemia, determinada en una población cuidadosamente definida, fue 59.8% para el cáncer de mama y 74.8% para las pacientes con cáncer ginecológico. Por otro lado, la quimioterapia agresiva utilizada en el tratamiento de cáncer de pulmón, incluyendo los regímenes basados en platino, predispone a un alto riesgo de anemia (3). Los resultados del ECAS muestran que al reclutamiento, 37.6% (753/2002) de los pacientes con cáncer de pulmón estaban anémicos; esta proporción se incrementó 117 Anemia relacionada al cáncer a 50.0% con quimioterapia/radioterapia concomitante, a 39.0% con quimioterapia, a 31.7% con radioterapia, a 38.6% con tratamiento combinado no concomitante y a 30.7% en los pacientes no tratados. Al reclutamiento, de 605 pacientes que recibieron terapia con platino, 50.1% tenían anemia vs. 30.6% de 1252 que recibiendo regímenes sin platino. Durante el seguimiento, 83.3% de los pacientes con cáncer de pulmón que recibieron quimioterapia tuvieron anemia en algún tiempo, incrementándose la incidencia de anemia en los pacientes tratados con platino de 23.5% en el ciclo 1 a 77.3% en el ciclo 6 (los valores en los pacientes tratados sin platino fueron 32.9% y 57.7%, respectivamente). El análisis de regresión logística identificó como factores de riesgo para el desarrollo de la anemia, en estos pacientes con cáncer de pulmón, el tratamiento con platino, género femenino y niveles subnormales de hemoglobina (3). Los análisis de regresión logística en toda la población del ECAS (5, 6), identifica cinco factores que predicen en forma significativa y oportuna el desarrollo de la anemia: nivel subnormal de hemoglobina al inicio; tener cáncer de pulmón o ginecológico vs. cáncer gastrointestinal/colorectal; tener otro tipo de cáncer vs. cáncer gastrointestinal/colorectal; tratamiento con quimioterapia a base de platino; y género femenino. En el ECAS (5), los niveles bajos de hemoglobina correlacionaron con pobre estado funcional o desempeño, y solamente 40% de los pacientes que tuvieron anemia en algún momento del estudio recibieron tratamiento para esta condición. Estos hallazgos son dignos de considerar, ya que el tratamiento de la anemia puede, significativamente, mejorar la calidad de vida y favorecer el curso clínico de la enfermedad. FISIOPATOGENIA DE LA ANEMIA EN EL CÁNCER. La fisiopatogenia de la anemia asociada al cáncer es multifactorial (figura 1). El sustrato fisiopatogénico principal de la anemia asociada al cáncer, es la participación de citocinas que resulta en una interacción compleja entre las células tumorales y el sistema inmune. La expresión aumentada de ciertas citocinas inflamatorias, especialmente interferón-γ, interleucina-1 y el factor de necrosis tumoral-α, impide la síntesis endógena de eritropoyetina en el riñón y suprime la diferenciación de los precursores eritroides en la médula ósea (5). Como resultado, los pacientes con anemia asociada al cáncer tienen bajos niveles de eritropoyetina en relación al nivel de la anemia observada (7). La activación de los macrófagos puede acortar la supervivencia de los glóbulos rojos y disminuir la utilización de hierro (5). La quimioterapia y la radiación son factores que agravan la anemia en estos pacientes. Los regímenes que contienen platino pueden disminuir la producción de eritropoyetina endógena por daño en las células tubulares renales. Las drogas mielotóxicas inhiben la producción de precursores eritroides. Como consecuencia, regímenes con dosis intensificadas o administrados en intervalos cortos, así como terapias mutimodales, están asociadas con alta frecuencia de anemia y de mayor intensidad. La anemia de mediana intensidad o de grado moderado (grado 1 y 2) en pacientes con tumores sólidos, está presente en alrededor del 60% de los pacientes después de quimioterapias que contienen platino (8). Anemias severas (grado 3) pueden ocurrir hasta en el 74% de los pacientes mayores de 60 años con linfomas después de quimioterapia con CHO (ciclofosfamida/doxorubicina/vincristina/ Revista de Hematología Vol. 7, No. 3, 2006 118 RA Góngora-Biachi, P González-Martínez Figura 1.- Modelo fisiopatogénico de la anemia asociada al cáncer. DEF= deficiencia; EPO= eritropoyetina; QT= quimioterapia. prednisona) (9). Algunos de los nuevos agentes quimioterapéuticos, como los taxanos y el vinorelbine, son intensamente mielosupresivos y pueden causar anemias severas (10). Los factores asociados a la neoplasia también pueden participar en la génesis de la anemia, como hemorragia del tumor, deficiencia de hierro o de ácido fólico y hemólisis. En la mayoría de los casos representa un factor “crónico” que favorece a la instalación de la anemia. Así, por ejemplo, en el cáncer gástrico y el cáncer de colon, la deficiencia de hierro es un factor importante en la génesis de la anemia. En Inglaterra, se ha reportado que el 60% de pacientes con cáncer colorrectal, tienen deficiencia de hierro y no necesariamente asociado a anemia (11). Sin embargo, la combinación de ambos eventos –anemia por deficiencia de hierroRevista de Hematología Vol. 7, No. 3, 2006 ocurrió en ese estudio en el 40%. De hecho los autores sugieren una búsqueda de este tipo de cáncer en pacientes con deficiencia de hierro sin anemia. En Yucatán México, en un grupo de 70 de pacientes con cáncer de colon, el 85% de los casos se diagnosticaron al investigar la etiología de anemias por deficiencia de hierro. En un estudio de Inglaterra (12), el diagnóstico de cáncer se estableció en forma prospectiva en 13.1% de pacientes que tenían anemia por deficiencia de hierro y la mayoría (11.2%) tenían cáncer gastrointestinal (56% cáncer de colon y 32% de estómago). Los factores de riesgo asociados a cánceres gastrointestinales, en este grupo de pacientes, fueron género masculino, edad > 50 años y hemoglobina < 9 g/dL. Otro tipo de cáncer, en donde la anemia se asocia a deficiencia de hierro, en México, es el cáncer cervico-uterino (13). 119 Anemia relacionada al cáncer Uno de los conceptos propuestos en la fisiopatogenia de la anemia asociada al cáncer, es el efecto de la hipoxemia como favorecedora del crecimiento tumoral. Se ha postulado que la hipoxemia permite el crecimiento tumoral y favorece la resistencia a la terapia, porque promueve la angiogénesis, las mutaciones genéticas, la resistencia a la apoptosis y una resistencia a los radicales libres inducidos por la quimioterapia y la radioterapia (14,15). Una revisión de 19 estudios clínicos de anemia y de 8 estudios clínicos de hipoxemia, evaluados a través de análisis multivariados para determinar el efecto de estas condiciones en el control del cáncer y la supervivencia de los pacientes, describe que todos los estudios muestran una correlación entre los bajos niveles de hemoglobina y/o altos niveles de hipoxia tumoral con un pobre pronóstico (8). EFECTO DE LA ANEMIA EN EL PRONÓSTICO DE LOS PACIENTES CON CÁNCER. Como se ha comentado, la anemia es un evento común en los pacientes con cáncer. La relación entre la anemia, la progresión del proceso neoplásico y las respuestas al tratamiento, ha sido compleja de establecer y aún son tópicos que deben definirse. Una de las hipótesis es que la anemia favorece la hipoxia tumoral, que en su turno induce a cambios proteonómicos y genéticos, que favorecen la progresión de la neoplasia maligna y la resistencia al tratamiento. La mayoría de los estudios clínicos han demostrado que la anemia puede ser un factor pronóstico independiente para la respuesta al tratamiento y la supervivencia en los pacientes con cáncer, tratados con quimioterapia o radioterapia (16). Se estima que el riesgo de mortalidad se incrementa a 65% en pacientes con cáncer y anemia (2). Sin embargo esta cifra varía de acuerdo al grupo de neoplasia. Así, un estudio de Italia, en un grupo de pacientes con carcinoma de ovario (17), se valoró el impacto de la presencia de la anemia antes del tratamiento con quimioterapia. Doscientos veintidós pacientes se dividieron en tres grupos de acuerdo a la hemoglobina basal (<10 g/dL [54 pacientes., 24%]; 1011.9 g/dL [87 pacientes, 39%], ≥12 g/dL [82 pacientes., 37%]). Un pobre estado funcional (p=0.03), estadios más avanzados de la enfermedad (p=0.01) y enfermedad residual sub-óptima (p=0.002) fueron más frecuentes en pacientes con valores de hemoglobina bajos. No hubo una correlación significativa entre los niveles de hemoglobina y el índice de respuesta a la quimioterapia. Por análisis univariado, las categorías de hemoglobina fueron predictoras estadísticamente significativas para el tiempo de progresión (p=0.0002) y la supervivencia global (p< 0.0001). A través de análisis multivariado, las pacientes con hemoglobina entre 10 y 12 g/dL tuvieron un riesgo relativo (RR) de 1.45 para recurrencia y de 1.35 para muerte, comparadas con pacientes con hemoglobina normal. Los pacientes con hemoglobina <10 g/dL tuvieron un RR de 2.02 para recurrencia y de 2.49 para muerte, comparados con las pacientes con hemoglobina normal. Estos hallazgos muestran que la hemoglobina previa a la quimioterapia, es una predictora independiente de progresión y supervivencia en pacientes con carcinoma de ovario. En el cáncer de pulmón también se ha establecido esta relación de anemia y supervivencia; en un estudio retrospectivo de 611 pacientes (18). De éstos, 298 (48.8%) tenían anemia en su primera visita de atención médica. Hubo una correlación significativa entre la anemia y la edad (p=0.0006) o el estado funcional (p=0.0002). Sin embargo, no hubo correlación de la anemia con el género, con el tipo histológico, con el estadio Revista de Hematología Vol. 7, No. 3, 2006 120 RA Góngora-Biachi, P González-Martínez clínico o el nivel de deshidrogenasa láctica. La supervivencia fue significativamente más corta en 298 pacientes con anemia (promedio: 7.5 meses) comparados con 313 pacientes sin anemia (promedio: 11.8 meses, p<0.0001). El análisis multivariado de factores pronósticos, mostró a la anemia detectada en la primera valoración como un indicador independiente de mal pronóstico para la supervivencia, en estos pacientes con cáncer de pulmón. Otro estudio mostró resultados similares en cáncer de pulmón de células no pequeñas y resecable, en donde la anemia inicial fue indicador de mal pronóstico, que no se modificó a pesar de corregir la anemia con transfusiones (19). También se ha demostrado que la anemia es un fuerte predictor de respuesta a regímenes de quimioterapia con base a 5-fluroacilo en pacientes con cáncer de colon. Los pacientes con mayores niveles de hemoglobina tienen una mayor respuesta, un mayor tiempo libre de enfermedad y supervivencia que los pacientes con anemia (20). Se ha demostrado que la anemia se asocia al declive de la CV del paciente, que a su vez se relaciona a un incremento en la morbilidad asociada a los tratamientos (21). El 75% de los pacientes con cáncer manifiestan fatiga, al menos una crisis mensual que puede durar varios días; sin embargo en el 30% de los pacientes, este síntoma puede ser de presentación cotidiana (2). Significativamente, los pacientes refieren a la fatiga como el efecto más negativo en su vida cotidiana, más que las complicaciones relacionadas al tratamiento, con importante consecuencias emocionales y mentales, incluyendo pérdida de la auto motivación, tristeza, frustración y fatiga mental. El 12% de los pacientes refirieron que su calidad de vida estaba tan reducida por la fatiga, que preferían no seguir viviendo (2). Aunque no en todos los casos la fatiga se asocia a Revista de Hematología Vol. 7, No. 3, 2006 la anemia, hay una relación directa con su magnitud y su corrección mejora la fatiga y la actividad cotidiana y producción de los pacientes con cáncer (22). TRATAMIENTO DE LA ANEMIA ASOCIADA AL CÁNCER. Los tratamientos actuales de la anemia en pacientes con cáncer y tratamiento con quimioterapia, incluyen transfusión sanguínea y eritropoyetina alfa y beta (23). Aunque ambas modalidades pueden corregir la anemia, los riesgos de la transfusión alogénica de sangre necesitan ser cuidadosamente evaluados en contra de los costos y beneficios de las eritropoyetinas recombinantes (24). Transfusión de eritrocitos. Las complicaciones potenciales asociadas a la transfusión sanguínea son la transmisión de enfermedades infecciosas, reacciones transfusionales, aloimmunización, daño pulmonar, politransfusión y sobrecarga de hierro e inmunemodulación con posibles efectos adversos que favorezcan el crecimiento tumoral (25, 26) Los criterios para optimizar transfusiones aún son discutidos en la literatura. Así por ejemplo, hay reportes en pacientes en unidades de medicina crítica en donde se demuestra que la estrategia de restringir transfusiones es tan efectiva y posiblemente superior a la transfusión basada en niveles de hemoglobina (27). La excepción podrían ser pacientes cardiópatas o con enfermedades pulmonares. La sociedad Británica de Hematología recomienda que las anemias moderadas (grado 1) no deban ser transfundidas (28). Por lo contrario, la transfusión de eritrocitos la indica en pacientes con ≤7 g/dL. Para los pacientes que pudieran no tolerar la anemia (>de 65 años, con problemas cardiovasculares o 121 Anemia relacionada al cáncer pulmonares) la transfusión la recomiendan si el nivel de hemoglobina es ≤ 8 g/dL. Esta postura es similar a la recomendado por la Agrupación Mexicana para el Estudio de la Hematología, A.C. y la Sociedad Mexicana de Medicina Transfusional, A.C. En resumen, una indicación precisa de transfusión en los pacientes con cáncer y Hg entre 7 y 10 g/dL no puede establecer y su indicación dependerá de otras condicionantes como datos de hipoxemia o síndrome anémico intolerable. Eritropoyetinas. En 1993, se aprobó por la FDA el uso de la eritropoyetina en el tratamiento de la anemia asociada a cáncer. A nivel internacional tres diferentes eritropoyetinas recombinantes están disponibles a la fecha (junio 2006): epoyetina alfa (Procrit®, Johnson & Johnson, Brunswick, NJ; Epogen®, Amgen Inc, Thousand Oaks, CA), epoyetina beta (NeoRecormon®, Roche, Basel, Switzerland) y darbepoyetina alfa (Aranesp®, Amgen Inc). La epoyetina alfa y beta tienen 165 aminoácidos, pero difieren en su contenido de carbohidratos., lo que les otorga mayor vida media que la eritropoyetina natural (29), con valores de 20.5 horas para la epoyetina beta a 24 h para la epoyetina alfa. La darbepoyetina alfa tiene aún mas prolongada su vida media (∼ 49 h). Al parecer la frecuencia de la dosis de las eritropoyetinas no dependen totalmente de la vida media de las mismas, ya que el ciclo de activación de los receptores de eritropoyetina en los precursores eritroides parece ser más relevante (7). Las eritropoyetinas corrigen la anemia en 40% a 60% de los pacientes y reduce el número de pacientes que requieren transfusiones durante el segundo y tercer mes de tratamiento, en 12% a 35% (30). Las tres eritropoyetinas tienen una eficacia clínica similar (31). Las dosis estándar para la epoyetina alfa y beta son de 10,000 UI o 150 UI/kg, tres veces a la semana. La administración de una vez a la semana es un esquema que ha demostrado alta eficacia, sobre todo en la epopoyetina beta (30,000 UI/semana, vía s.c.) (32). La eritropoyetinas recombinantes han sido aprobada para el tratamiento de la anemia en pacientes que están recibiendo quimioterapia para neoplasia malignas que no sean mieloides (33). La excepción lo es hasta ahora la leucemia mielocítica crónica, ya que se ha demostrado la utilidad de la eritropoyetina recombinante beta en la corrección de la anemia inducida por el imatinib (34). Así, de 102 pacientes con anemia y que recibieron tratamiento con 40,000 UI de eritropoyetina recombinante, s.c., en forma semanal, 69 pacientes (68%) tuvieron un incremento de hemoglobina ≥ 2 g/dL y 22 pacientes (22%) tuvieron un incremento de 1-1.9 g/dL. La dosis recomendada para la darbepoyetina alfa es de 2.25 µg/kg, por semana. Sin embargo un régimen más frecuentemente usado en el de una dosis fija de 200 µg cada dos semanas (35), aunque estudios clínicos sugieren que es menos efectivo que el uso de 40,000 UI/semana de epoyetina alfa (32). Los resultados de cuatro estudios, que incluyeron a cerca de 1,000 pacientes, demostraron que la darbepoyetina alfa reduce el número de pacientes dependientes de transfusiones del 17% a 25%, en términos absolutos y que probablemente reduzca la fatiga (35). Sin embargo, el 25% de los pacientes que recibieron la darbepoyetina fueron transfundidos. En la actualidad no hay evidencias firmes que demuestren que la darbepoyetina alfa sea más efectiva que otras epoyetinas (35). Aparentemente, la darbepoyetina alfa incrementó el riesgo de eventos tromboembólicos durante los ensayos Revista de Hematología Vol. 7, No. 3, 2006 122 RA Góngora-Biachi, P González-Martínez clínicos (6% vs. 3%), incluyendo embolismo pulmonar (1.3% vs. 0%). Una ventaja de la darbepoyetina alfa es que no incrementa el riesgo de hipertensión arterial. Un estudio reciente demuestra la utilidad de darbepoyetina alfa en la corrección de la anemia asociada a quimioterapia y el impacto de la calidad de vida, utilizándola cada tres semanas (en la mayoría de los casos sincronizada con la quimioterapia) (36). El estudio fue a 16 semanas y se utilizó 3000 µg como dosis fija. Se incluyeron 1,493 pacientes con neoplasias no mieloides Se consideraron dos grupos de acuerdo al nivel de hemoglobina (<10 o ≥10 g/dL) y el nivel meta fue de 11-13 g/dL de hemoglobina. Los pacientes con ≥10 g/dL alcanzaron el nivel meta de hemoglobina en menos tiempo que el otro grupo (3 semanas vs. 9 semanas). La mayoría de los pacientes con ≥10 g/dL alcanzaron el nivel meta de hemoglobina (87% vs. 66%). Una proporción similar de pacientes de ambos estratos mantuvieron en estos niveles la hemoglobina (73% vs. 71%). Pocos pacientes recibieron transfusiones de GR de la semana 5 al final del estudio (12% vs. 28%, según estrato de hemoglobina). Más del 50% de los pacientes de cada estrato reportó incremento significativo en su CV y estado funcional, incluyendo la fatiga. Sin embargo 28% de los pacientes reportaron eventos adversos serios; 3% de todos los pacientes tuvieron un evento trombótico arterial o venoso. Los ensayos clínicos controlados con placebo han mostrado inicialmente que la darbepoyetina no tiene impacto en la evolución del cáncer, aunque el seguimiento reportado aún es corto (35). Un meta análisis realizado por Bohlius y col. (37), de 57 estudios y 9353 pacientes con cáncer, publicados entre enero de 1985 y abril de 2005, valora los efectos de epoyetina alfa y beta y la darbepoyetina alfa. El meta análisis muestra que la epoyetina y la Revista de Hematología Vol. 7, No. 3, 2006 darbepoyetina disminuyen significativamente el riesgo de transfusión (RR = 0.64, 95% CI = 0.60 a 0.68; 42 ensayos y 6510 pacientes) e incrementa la respuesta hematológica (RR = 3.43, 95% CI = 3.07 a 3.84; 22 ensayos y 4307 pacientes). El tratamiento con epoyetina o darbepoyetina incrementa el riesgo de eventos trombo-embólicos (RR = 1.67, 95% CI = 1.35 a 2.06; 35 ensayos y 6769 pacientes). Permanece en la incertidumbre si la epoyetina o la darbepoyetina afectan la supervivencia global y, en su caso, como lo hacen (razón de riesgo = 1.08, 95% CI = 0.99 a 1.18; 42 ensayos y 8167 pacientes). La epoyetina alfa y la darbepoyetina alfa tienen las mismas indicaciones para el tratamiento de la anemia en pacientes con cáncer y que reciben quimioterapia. Los ensayos clínicos han demostrado utilidad similar para ambos agentes. La darbepoyetina, con una vida media más prolongada puede administrarse menos frecuentemente, reduciendo costos así como también la asistencia médica o de enfermería (38). Es evidente que debe de tenerse precaución cuando se usa estas eritropoyetinas en combinación con esquemas de quimioterapia potencialmente trombogénicos y en cánceres que tienen alto riesgo de eventos tromboembólicos. . Por otro lado, en pacientes con neoplasias malignas linfoides se ha confirmado que la epoyetina beta es igualmente efectiva cuando se usa a dosis de 30,000 UI una vez a la semana que 10,000 U, tres veces por semana (39) Este régimen de una vez a la semana también ha probado su utilidad en pacientes con tumores sólidos y es el que actualmente se acepta como esquema terapéutico. La evidencia de varios estudios clínicos y la experiencia en el uso clínico ha demostrado que la epoyetina beta es eficaz y bien tolerada, reduce la necesidad de transfusiones e incrementa la CV (40). 123 Anemia relacionada al cáncer Esta eficacia favorable ha sido evidente en un amplio espectro de neoplasias malignas e independiente de uso de esquemas de quimioterapia (regímenes con o sin platino) (8). El efecto del tratamiento con epoyetina beta es rápido, con un incremento de 1 g/dL de Hg, en promedio, a las cuatro semanas de tratamiento (40). GUÍAS PARA EL TRATAMIENTO CON ERITROPOYETINA BASADAS EN EVIDENCIAS. Las guías más recientes han sido publicadas por la European Organization for Research and Treatment of Cancer (EORTC), la National Comprehensive Cancer Network y por Cancer Care Notario (41-43). Al comparar las diferentes guías, el tratamiento con eritropoyetina es generalmente recomendado en pacientes con anemia y cáncer (no mieloide), con quimioterapia, que tiene hemoglobina <10 g/dL. La eritropoyetina también se indica en pacientes con niveles de hemoglobina entre 10 y 12 g/dL, dependiendo de las condiciones clínicas, como la presencia de síndrome anémico o de factores de riesgo para desarrollar anemia (44). El tratamiento debe de mantenerse hasta alcanzar un nivel de hemoglobina de 12 g/dL, aunque las guías de EORTC recomienda niveles entre 12 y 13 g/dL (41). El tratamiento debe ser descontinuado entonces, ya que niveles de hemoglobina >14 g/dL se asocian a riesgo de eventos tromboembólicos cuando se usa eritropoyetina. EFECTO DE LA ERITROPEYETINA EN LA SUPERVIVENCIA. Como se ha comentado, se ha propuesto que el incremento de los niveles de hemoglobina al usar eritropoyetina, puede aumentar la oxigenación del tumor y en su turno hacer más efectiva la radiación y la quimioterapia, y en consecuencia favorecer una mayor supervivencia. Esta teoría se ha puesto en duda por el resultado de un meta análisis realizado por Bohlius y col. (37), en donde no se puede definir el efecto de la darbepoyetina y epoyetina en la supervivencia. Por el contrario, dos estudios randomizados, realizados con controles, y publicados en 2003 sugieren que en algunos casos de cáncer (cabeza y cuello, mama), el uso de eritropoyetina no tiene ningún efecto en el control el cáncer ni en la supervivencia (45) o pudiera tener un impacto negativo en la supervivencia (46). Sin embargo, un análisis crítico de estos dos ensayos clínicos muestra que cuando se usa para tratar más que prevenir la anemia, en pacientes con cáncer, la eritropoyetina no tiene un impacto negativo en la supervivencia (47). Un análisis de cuatro estudios randomizados, doble ciegos y con grupos control con placebo, demuestra que el uso de darbepoyetina no influye en la supervivencia libre de enfermedad ni en la supervivencia total (48). Además, otro meta análisis de nueve estudios clínicos controlados con epoyetina beta (n=1,413) sugiere que el uso de esta eritropoyetina recombinante se asocia a una reducción del riesgo de progresión del tumor (49). Por otro lado, algunos modelos experimentales de cáncer de mama, utilizando células humanas (50) o células de rata (51) han sugerido que la eritropoyetina inhibe la apoptosis en este tipo de neoplasia –y quizá en aquellas que tengan receptores para la eritropoyetinay que pudiera tener efectos negativos al decrecer la sensibilidad a la radioterapia y quimioterapia. Sin embargo, en ambos modelos experimentales no hubo un efecto obvio en el crecimiento tumoral con o sin quimioterapia. Además, los estudios clínicos no han avalado este concepto de efecto negativo, aunque en el futuro estos estudios deberán considerarse la presencia o no de receptores tumorales de eritropoyetina y su Revista de Hematología Vol. 7, No. 3, 2006 124 RA Góngora-Biachi, P González-Martínez efecto al uso de ésta. COLOFÓN. En resumen, la mayoría de las evidencias actuales apoyan el concepto que uso de las eritropoyetinas recombinantes no tienen un efecto adverso en la supervivencia o curso clínico de las neoplasias malignas. El uso de eritropoyetinas recombinantes es efectivo y seguro para el tratamiento de la anemia relacionada al cáncer y mejora importantemente la CV de estos pacientes (7). REFERENCIAS. 1.- Bokemeyer C, Oechsle K, Hartmann JT. Anaemia in cancer patients: pathophysiology, incidence and treatment. Eur J Clin Invest. 2005 ; 35 Suppl 3:26-31. 2.- Harper P, Littlewood T. Anaemia of cancer: impact on patient fatigue and long-term outcome. Oncology. 2005;69 Suppl 2:2-7. 3.- Kosmidis P, Krzakowski M. Anemia profiles in patients with lung cancer: what have we learned from the European Cancer Anaemia Survey (ECAS)? Lung Cancer. 2005; 50:401-12. 4.- Kallich J, McDermott A, Xu X, Fayers P, Cella D. The relationship between patient knowledge of hemoglobin levels and health-related quality of life. Qual Life Res 2006; 15:57-68. 5.- Birgegard G, Aapro MS, Bokemeyer C, Dicato M, Drings P, Hornedo J, et al. Cancer-related anemia: pathogenesis, prevalence and treatment. Oncology 2005; 68 Suppl 1:3-11. 6.- Barrett-Lee P, Bokemeyer C, Gascon P, Nortier JW, Schneider M, Schrijvers D, et al. Management of cancer-related anemia in patients with breast or gynecologic cancer: new insights based on results from the European Cancer Anemia Survey. Oncologist 2005; 10:743-57. 7.- Hardee ME, Arcasoy MO, Blackwell KL, Kirkpatrick JP, Dewhirst MW. Erythropoietin biology in cancer. Clin Revista de Hematología Vol. 7, No. 3, 2006 Cancer Res 2006 15; 12:332-9. 8.- Boogaerts M, Oberhoff C, Ten Bokkel Huinink W, Nowrousian MR, Hayward CR, et al. Epoetin beta (NeoRecormon) therapy in patients with solid tumours receiving platinum and non-platinum chemotherapy: a meta-analysis. Anticancer Res 2006; 26(1B):479-84. 9.- Domnikova NP, Degtyareva VV, Nepomnyashchikh LM. Erythropoiesis in patients with aggressive and indolent non-Hodgkin’s lymphomas. Bull Exp Biol Med 2004; 138:593-7. 10.- Gatineau M, Rixe O, Chevalier TL. Tirapazamine with cisplatin and vinorelbine in patients with advanced non-small-cell lung cancer: a phase I/II study. Clin Lung Cancer. 2005; 6:293-8. 11.- Beale AL, Penney MD, Allison MC. The prevalence of iron deficiency among patients presenting with colorectal cancer. Colorectal Dis 2005; 7:398-402. 12.- James MW, Chen CM, Goddard WP, Scott BB, Goddard AF. Risk factors for gastrointestinal malignancy in patients with iron-deficiency anaemia. Eur J Gastroenterol Hepatol 2005; 17:1197-203. 13.- Candelaria M, Cetina L, Duenas-Gonzalez A. Anemia in cervical cancer patients: implications for iron supplementation therapy. Med Oncol 2005; 22: 161-8. 14.- Varlotto J, Stevenson MA. Anemia, tumor hypoxemia, and the cancer patient. Int J Radiat Oncol Biol Phys 2005; 63:25-36. 15.- Andreu-Martinez FJ, Martinez-Mateu JM. Hypoxia and anaemia in patients with cancer of the uterine cervix. Clin Transl Oncol 2005; 7:323-31. 16.- Blohmer JU, Dunst J, Harrison L, Johnston P, Khayat D, Ludwig H, et al. Cancer-related anemia: biological findings, clinical implications and impact on quality of life. Oncology 2005; 68 Suppl 1:12-21. 17.- Di Maio M, Pisano C, Tambaro R, Greggi S, Casella G, Laurelli G, et al. The prognostic role of prechemotherapy hemoglobin level in patients with ovarian cancer. Front Biosci 2006; 11:1585-90. 18.- Aoe K, Hiraki A, Maeda T, Katayama H, Fujiwara K, Tabata M, et al. Serum hemoglobin level determined at the first presentation is a poor prognostic indicator in 125 Anemia relacionada al cáncer patients with lung cancer. Intern Med 2005; 44:800-4. Anticancer Ther 2005; 5:947-56. 19.- Berardi R, Brunelli A, Tamburrano T, Verdecchia L, Onofri A, Zuccatosta L, et al. Perioperative anemia and blood transfusions as prognostic factors in patients undergoing resection for non-small cell lung cancers. Lung Cancer 2005; 49:371-6. 30.- Anonymous. Improvements in quality of life associated with epoetin alfa treatment are clinically, as well as statistically, significant. Curr Med Res Opin 2005; 21 Suppl 2:S3-5. 20.- Tampellini M, Saini A, Alabiso I, Bitossi R, Brizzi MP, Sculli CM, et al. The role of haemoglobin level in predicting the response to first-line chemotherapy in advanced colorectal cancer patients. Br J Cancer 2006; 95:13-20. 21.- Carreca I, Balducci L, Extermann M. Cancer in the older person. Cancer Treat Rev. 2005; 31:380-402. 22.- Berndt E, Kallich J, McDermott A, Xu X, Lee H, Glaspy J. Reductions in anaemia and fatigue are associated with improvements in productivity in cancer patients receiving chemotherapy. Pharmacoeconomics 2005; 23:505-14. 23.- Anonymous. Treating anaemia with epoetin alfa is associated with improvements in quality of life in cancer patients receiving chemotherapy. Curr Med Res Opin 2005; 21 Suppl 2:S9-11. 24.- Laird J. Erythropoietin: Can we afford to use it? Can we afford not to? Transfus Med 2006; 16:204-5. 25.- Savonije JH, van Groeningen CJ, van Bochove A, Honkoop AH, van Felius CL, Wormhoudt LW, et al. Effects of early intervention with epoetin alfa on transfusion requirement, hemoglobin level and survival during platinum-based chemotherapy: Results of a multicenter randomised controlled trial. Eur J Cancer 2005; 41:1560-9. 26.- Miki C, Hiro J, Ojima E, Inoue Y, Mohri Y, Kusunoki M. Perioperative allogeneic blood transfusion, the related cytokine response and long-term survival after potentially curative resection of colorectal cancer. Clin Oncol (R Coll Radiol) 2006; 18:60-6. 27.- Blachman MA HP. Red blood cells transfusion strategies. Transfus Clin Biol 2001;8:207-10. 31.- Engert A. Recombinant human erythropoietin in oncology: current status and further developments. Ann Oncol 2005; 16:1584-95. 32.- Pujade-Lauraine E, Topham C. Once-weekly treatment of anemia in patients with cancer: a comparative review of epoetins. Oncology 2005; 68(2-3):122-9. 33.- Bartsch R, Wenzel C, Sevelda U, Hussian D, Pluschnig U, Locker GJ, et al. Darbepoetin alpha as treatment for anemia in patients receiving chemotherapy: a single-center experience. Anticancer Drugs 2005; 16:617-20. 34.- Cortes J, O’Brien S, Quintas A, Giles F, Shan J, Rios MB, et al. Erythropoietin is effective in improving the anemia induced by imatinib mesylate therapy in patients with chronic myeloid leukemia in chronic phase. Cancer 2004; 100:2396-402. 35.- Anonymous. Darbepoetin alfa: new indication/ new dosage. No proven advantage in chemotherapyinduced anaemia. Prescrire Int 2005; 14:174-6. 36.- Boccia R, Malik IA, Raja V, Kahanic S, Liu R, Lillie T, et al. Darbepoetin alfa administered every three weeks is effective for the treatment of chemotherapyinduced anemia. Oncologist 2006; 11:409-17. 37.- Bohlius J, Wilson J, Seidenfeld J, Piper M, Schwarzer G, Sandercock J, et al. Recombinant human erythropoietins and cancer patients: updated meta-analysis of 57 studies including 9353 patients. J Natl Cancer Inst 2006; 98:708-14. 38.- Cersosimo RJ, Jacobson DR. Epoetin alfa versus darbepoetin alfa in chemotherapy-related anemia. Ann Pharmacother 2006; 40:58-65. 28.- Murphy M. Guidelines for the clinical use of red cell transfusions. Br J Haematol 2001; 113:24-31. 39.- Glaspy J, Beguin Y. Anaemia management strategies: optimising treatment using epoetin beta (NeoRecormon). Oncology 2005; 69 Suppl 2:8-16. 29.- Littlewood T, Collins G. Epoetin alfa: basic biology and clinical utility in cancer patients. Expert Rev 40.- Ludwig H. Epoetin beta in oncology: examining the current evidence. Future Oncol 2006; 2:21-38. Revista de Hematología Vol. 7, No. 3, 2006 126 RA Góngora-Biachi, P González-Martínez 41.- Bokemeyer C, Aapro MS, Courdi A, Foubert J, Link H, Osterborg A, et al. EORTC guidelines for the use of erythropoietic proteins in anaemic patients with cancer. Eur J Cancer 2004; 40:2201-16. 42.- Birgegard G, Bokemeyer C. New guidelines on anaemia management in patients with cancer: How do these affect clinical practice? Oncology 2005; 69 Suppl 2:17-21. 43.- Repetto L, Moeremans K, Annemans L. European guidelines for the management of chemotherapy-induced anaemia and health economic aspects of treatment. Cancer Treat Rev 2006; 32 Suppl 2:S5-9. 44.- Bohlius J, Weingart O, Trelle S, Engert A. Cancer-related anemia and recombinant human erythropoietin--an updated overview. Nat Clin Pract Oncol 2006; 3:152-64. 45.- Henke M, Laszig R, Rube C, Schafer U, Haase KD, Schilcher B, et al. Erythropoietin to treat head and neck cancer patients with anaemia undergoing radiotherapy: randomised, double-blind, placebocontrolled trial. Lancet 2003; 362:1255-60. 46.- Leyland-Jones. B. Breast cancer tril with eythropoietin terminated unexpectedly. Lancet Oncol 2003;4:459-60. 47.- Glaspy JA. Cancer patient survival and erythropoietin. J Natl Compr Canc Netw 2005; 3: 796-804. 48.- Hedenus M, Vansteenkiste J, Kotasek D, Austin M, Amado RG. Darbepoetin alfa for the treatment of chemotherapy-induced anemia: disease progression and survival analysis from four randomized, doubleblind, placebo-controlled trials. J Clin Oncol 2005; 23:6941-8. 49.- Glaspy J DJ. Can erythropoietin therapy improve survival? Oncology 2004; 67(Suppl 1):5-11. 50.- Acs G CM, Xu X, Acs P, Verma A, Koch CJ. Autocrine erythropoietin signaling inhibits hypoxiainduced apoptosis in human breast carcinoma cells. Cancer Lett 2004: 214:243-51. Revista de Hematología Vol. 7, No. 3, 2006 51.- Hardee ME, Rabbani ZN, Arcasoy MO, Kirkpatrick JP, Vujaskovic Z, Dewhirst MW, et al. Erythropoietin inhibits apoptosis in breast cancer cells via an Akt-dependent pathway without modulating in vivo chemosensitivity. Mol Cancer Ther 2006; 5:356-61. 127 APLASIA PURA DE SERIE ROJA. Pedro González-Martínez, Renán A. Góngora-Biachi. Centro de Investigaciones Regionales “Dr. Hideyo Noguchi”, Universidad Autónoma de Yucatán, Mérida, Yucatán, México. RESUMEN. Una forma selectiva de insuficiencia medular es la aplasia pura de serie roja, caracterizada por anemia y reticulocitopenia, como consecuencia de la deficiente producción de los precursores de los eritrocitos por la médula ósea y valores normales de leucocitos en la sangre periférica. La forma constitucional, mejor conocida como anemia de DiamondBlackfan, puede ser congénita o hereditaria. La identificación y caracterización del defecto genético permitirá conocer nuevos aspectos sobre la regulación de la eritropoyesis normal e idealmente implementar terapias moleculares específicas. La forma adquirida puede presentarse de manera aguda transitoria tanto en pacientes con padecimientos hemolíticos -hereditarios o adquiridos- y sin esta asociación. Puede estar causada por enfermedades virales, autoinmunes, varios tipos tipos de neoplasias y por efecto de medicamentos, incluyendo la eritropoyetina. En la mitad de los casos no se logra identificar la causa y se clasifica como idiopática. El mecanismo que induce la forma adquirida es principalmente de origen autoinmune, donde los anticuerpos Ig G o los linfocitos T citotóxicos atacan a los progenitores y precursores eritroides. Se analiza con mayor amplitud la forma relacionada con la infección por parvovirus B-19, cuya frecuencia es cada día mayor. Palabras clave: aplasia pura de serie roja, anemia congénita, parvovirus B-19. APLASIA PURA DE SERIE ROJA. Además de la hipoplasia medular, existen formas más restringidas de insuficiencia medular, que afectan a una sola clase de células sanguíneas en las que la médula ósea muestra ausencia o disminución de las correspondientes células precursoras, como la anemia arregenerativa en la aplasia pura de serie roja. [APSR], la trombocitopenia en la amegacariocitosis y la neutropenia con una médula sin células mieloides en la agranulocitosis En general y a diferencia de la anemia aplástica y los síndrome mielodisplásicos, las estirpes celulares no afectadas, parecen ser cualitativa y cuantitativamente normales. En todos los procesos que cursan con insuficiencia de Solicitud de reimpresos: Dr. Pedro González-Martínez. Centro de Investigaciones Regionales “Dr. Hideyo Noguchi, Universidad Autónoma de Yucatán, Avenida Itzaés No. 490 por 59, C.P. 97000, Mérida, Yucatán, México. Correo electrónico: gmartin@tunku.uady.mx Revista de Hematología Vol. 7, No. 3, 2006 128 P González-Martínez, RA Góngora-Biachi una sola línea celular, es poco frecuente el empeoramiento progresivo hacia una pancitopenia o una leucemia aguda (1-3). La APSR se caracteriza por anemia y reticulocitopenia, como consecuencia de la deficiente producción de los precursores de los eritrocitos por la médula ósea, y valores normales de leucocitos y plaquetas en la sangre periférica. Se describen la forma constitucional, mejor conocida como anemia de Diamond-Blackfan (ADB), que puede ser congénita o hereditaria y la forma adquirida que puede presentarse de manera aguda transitoria, tanto en pacientes con padecimientos hemolíticos -hereditarios o adquiridos y sin esta asociación. La forma adquirida puede estar causada por enfermedades virales, autoinmunes, varios tipos tipos de neoplasias, por efecto de medicamentos, incluyendo la eritropoyetina. (cuadro 1) (3-6). APLASIA PURA CONGENITA DE LA SERIE ROJA. La aplasia pura congénita de la serie roja (APCSR) o anemia de Diamond-Blackfan (ADB), se caracteriza por hipoplasia congénita selectiva de la serie roja, definida por macrocitosis, reticulocitopenia y disminución marcada o ausencia del compartimento eritroide en médula ósea, sin compromiso del resto de las series hematológicas (7-8) La APCSR la describe Benjamín por vez primera en 1911 y fue Josephs, en 1936 quien la define con mayor detalle. La primera publicación al respecto la realizaron en 1938 Diamond y Blackfan al presentar cuatro casos mas, denominándola “anemia hipoplástica congénita” y la descripción original fue “Esta condición se caracteriza por anemia lentamente progresiva, de aparición muy precoz en la infancia, sin tendencia hemorrágica, con sólo moderada leucopenia y con producción de un número disminuido Revista de Hematología Vol. 7, No. 3, 2006 e inadecuado de reticulocitos por la médula ósea, la que muestra moderada hipoplasia”, haciendo así la diferenciación con la anemia aplástica. Veinticinco años después, Diamond recopila alrededor de 133 casos, confirmando el mismo patrón de presentación clínica y describe la evolución del cuadro con el uso de corticoesteroides (7, 9) La incidencia de la APCSR es de 4 a 5 casos por 1,000,000 de nacidos vivos al año. Es una enfermedad poco frecuente; en México, Benítez y col. en 10 años reportan 13 pacientes en dos hospitales de concentración (10). Esta frecuencia es similar a la observada por Bello y col. en el Hospital Infantil de México, con 17 pacientes en 22 años (11) y por Diamond y col. que estudiaron 30 pacientes en 25 años (12). Aunque la mayoría de los casos son esporádicos (75%), hay casos de herencia autosómica recesiva y dominante. No hay claras diferencias en cuanto a género, aunque en algunas series se reporta predominio del femenino (11, 13). La etiopatogenia de la ADB no está definida aunque la hipótesis más aceptada es que el defecto radica en una alteración intrínseca (cuantitativa o cualitativa) de las células progenitoras de la serie eritroide (UFC-E y UFB-E) cuya capacidad de apoptosis está acelerada (14, 15); por ello, el trasplante de médula ósea puede ser curativo (16). Se han descrito alteraciones a nivel de la eritropoyetina y sus receptores, presencia de inhibidores circulantes de la eritropoyesis y una menor repuesta a la IL3 (17-21). De manera reciente se ha demostrado que en el 25% de la ADB existen mutaciones del gen que codifica la proteína ribosomal S19, lo que altera su expresión y genera una haploinsuficiencia para una proteína particular, lo que limita el ensamblaje de los ribosomas en algunos tejidos, mientras que otros tejidos permanecen sin afectación (14, 22). 129 Aplasia pura de serie roja Cuadro 1.- Causas de Aplasia Pura de Serie Roja. A.- CONSTITUCIONAL (Anemia de Diamond-Blackfan) Congénita Hereditaria B.- ADQUIRIDA AGUDA Asociada a procesos hemolíticos Esferocitosis Hereditaria Drepanocitosis Anemia hemolítica autoinmune Hemoglobinuria paroxística nocturna No asociada a procesos hemolíticos Enfermedades virales Parvovirus B-19 Hepatitis B Virus de Epstein Barr Virus de Inmunodeficiencia Adquirida Enfermedades autoinmunes Lupus eritematoso sistémico Artritis reumatoide juvenil Neoplasias Timomas Neoplasias linfoides: Leucemia linfocítica aguda Leucemia linfocítica crónica Linfoma de Hodgkin Leucemia granulocítica crónica Drogas Antiepilépticos: Difenilhidantoína Valproato de sodio Azatioprina Cloramfenicol Sulfonamidas Isoniacida Eritropoyetina El 85% de los pacientes presentan síndrome anémico de intensidad variable antes del año de edad. Hasta en el 20% de los casos pueden presentar malformaciones menores asociadas como aplanamiento de las eminencias tenares, pulgares trifalángicos, macro y microcefalia, micrognatia, labio o paladar hendidos, implantación baja de pabellones auriculares y facies dismórfica; también pueden observarse alteraciones oculares (hipertelorismo, epicanto, cataratas, estrabismo), talla baja, cuello corto y retraso en el desarrollo psicomotor (18, 23, 24). En el laboratorio destaca la presencia de anemia moderada a severa (Hb 7 g/dL) macrocítica, normocrómica, arregenerativa (reticulocitos 0 a 4%), con disminución leve de los leucocitos en el 25% de los pacientes y plaquetas normales en todos. El estudio de médula ósea es necesario para el diagnóstico definitivo y confirma la deficiencia selectiva de los precursores eritroides a nivel de los Revista de Hematología Vol. 7, No. 3, 2006 130 P González-Martínez, RA Góngora-Biachi proeritroblastos y se debe solicitar, como en todos los fallos medulares, un estudio de fragilidad cromosómica para descartar la Anemia de Fanconi. Los hematíes de la ABD tienen características fetales: hay un aumento de la HbF (>5 por ciento después de los 6 meses de edad), al contrario que en la eritroblastopenia transitoria. Se han descrito además: disfunción linfocitaria con disminución de los linfocitos T y de la relación T4/T8, aumento de la actividad de la adenosindeaminasa (ADA) en los glóbulos rojos y de la expresión del antígeno i en los glóbulos rojos (24-26). El diagnóstico diferencial debe plantearse principalmente con la eritroblastopenia transitoria de la infancia (ETI), siendo la edad de presentación el parámetro de mayor valor, ya que en la ETI la anemia se presenta generalmente después del primer año de vida y hasta los 4 años (edad promedio 25 meses) y su aparición se describe posterior a un cuadro de infección respiratoria, probablemente viral; es un cuadro autolimitado que involuciona en 1 a 2 meses y con recuperación completa en 4 a 8 semanas. No tiene anomalías físicas asociadas y es adquirida (27). Otras patologías con las que se debe hacer el diagnóstico diferencial son las crisis aplásticas en el curso de una anemia hemolítica, la anemia asociada a patología renal y la leucemia aguda. El estudio de la médula ósea y la actividad elevada de la ADA eritrocitaria permiten su diferenciación (28). La ADB incluye un grupo heterogéneo de pacientes, con distintos grados de respuesta a corticoides que representan el tratamiento de elección. Puede observarse remisión espontánea en un 15 a 20% de los pacientes a los 6 a 7 años de evolución (18,29). En los casos refractarios al uso de corticoides, se han ensayado una serie de tratamientos como la inmunosupresión con timoglobulina, ciclosporina y altas dosis Revista de Hematología Vol. 7, No. 3, 2006 de metilprednisolona, el uso de factores estimulantes de colonias hematopoyéticas (G-CSF, GM-CSF, IL-3), etc., con pobres resultados siendo en este grupo de pacientes donde el trasplante de médula ósea debe plantearse como la alternativa terapéutica de elección en forma precoz, antes de que el paciente sea multitransfundido (30-33). El promedio de sobrevida es de 42 años en aquellos pacientes que responden a corticoides vs. 19 años en los no respondedores (34). En los sobrevivientes se describe un mayor riesgo de presentar neoplasias malignas (leucemia mieloide aguda, mielodisplasia, linfoma de Hodgkin y en menor frecuencia tumores sólidos) (35). Esto genera el desafío que representa completar la identificación y caracterización del defecto genético asociado a la ADB, lo que permitiría conocer nuevos aspectos sobre la regulación de la eritropoyesis normal e idealmente implementar terapias moleculares específicas. APLASIA PURA ADQUIRIDA DE LA SERIE ROJA (APASR). Es una enfermedad poco común que generalmente involuciona de manera espontánea, algunas veces asociada con timoma (36), cáncer linfoide (linfoma, leucemia linfocítica crónica) (37) o enfermedad autoinmune (lupus eritematoso generalizado, artritis reumatoide) (38). Algunos factores se conocen asociados con APSR, aunque en la mitad de los casos no se logra identificar la causa y se clasifica como idiopáticos (39). El mecanismo que induce la APASR en estas condiciones es principalmente de origen autoinmune en la cual los anticuerpos Ig G o los linfocitos T citotóxicos atacan a los progenitores y precursores eritroides (3). Ocasionalmente puede ser atribuída a drogas, particularmente 131 Aplasia pura de serie roja fenilhidantoína, cloropropamida e isoniazida, (40) o a infecciones virales (parvovirus B19, virus de la hepatitis B, el virus de Epstein-Barr o el virus de la Inmunodeficiencia Humana) (41). De forma más reciente se reporta la asociación de la APSR adquirida por el uso de eritropoyetina (42). En esta revisión se profundiza en las formas asociadas a la infección por el parvovirus B19 y con la Eritropoyetina. Asociación con la infección por el Parvovirus B19. En pacientes con una tasa de hemólisis incrementada y una alta demanda para la producción eritroide, la infección aguda por parvovirus B19 (PVB19) puede causar un abrupto cese en la producción de células rojas, lo cual exacerba o, en estados compensados, provoca anemia severa (41). La eritropoyesis probablemente está suprimida en todos los casos de infección por PVB19, al observar descenso a cero en la cuenta normal de reticulocitos, aunque se mantiene la hemoglobina debido a la vida media prolongada del eritrocito (43). La crisis anémica en la esferocitosis hereditaria y en la drepanocitosis también ha sido reconocida y su aparición simultánea o secuencial en miembros de la misma familia llevan a sospechar una causa infecciosa (44,45). En el análisis retrospectivo de la anemia aregenerativa atribuída a otras causas (infecciones, drogas, deficiencias vitamínicas), siempre debe considerarse a la infección por PVB19; incluso en una cohorte de pacientes jamaiquinos con drepanocitosis se observó que prácticamente todos los casos de crisis aplástica transitoria estuvieron relacionados con una infección reciente por parvovirus (46). A diferencia de lo que sucede con la quinta enfermedad, donde hay anticuerpos contra el parvovirus, pero no presentan viremia durante la etapa sintomática, la viremia siempre está presente en la crisis aplástica transitoria (41, 47). La crisis aplástica transitoria es generalmente un evento único en la vida del paciente lo que sugiere que se induce una inmunidad protectora. A pesar de ser casi siempre autolimitada, en ocasiones puede ser severa e incluso a veces fatal, puede precipitar una insuficiencia cardíaca congestiva, eventos cerebrovasculares y secuestro esplénico agudo (45). La médula ósea en los pacientes con crisis aplástica transitoria asociadas a PVB19 se caracteriza por ausencia de precursores eritroides maduros y la presencia de pronormoblastos gigantes, que son células patognomónicas que resultan del efecto citopático del parvovirus. El tropismo del virus por los progenitores eritroides humanos se debe a que utiliza el antígeno eritrocitario P como receptor celular para penetrar a los eritrocitos (44). La ausencia de anticuerpos protectores conduce a una infección por PVB19 persistente; en estos casos la quinta enfermedad no se desarrolla y la APSR puede ser la manifestación de la infección persistente por el PVB19. La anemia es severa y requiere de apoyo transfusional; los reticulocitos están ausentes de la sangre así como los precursores eritroides en la médula. El hallazgo de los pronormoblastos gigantes asociado a los datos clínicos establecen el diagnóstico. Los anticuerpos contra el parvovirus son generalmente ausente, aunque el virus puede ser rápidamente detectado en la circulación y con mucha frecuencia en niveles muy altos (>1012 copias/ml) (48, 49). Asociación con el uso de la Eritropoyetina Recombinante. Durante los primeros 10 años de terapia con eritropoyetina (EPO) recombinante humana sólo tres casos de anticuerpos asociados con APSR se describieron en Revista de Hematología Vol. 7, No. 3, 2006 132 P González-Martínez, RA Góngora-Biachi pacientes tratados con EPO, a pesar de que varios millones de pacientes habían recibido este tratamiento. Sin embargo, desde 1988 se ha reportado un incremento significativo en el número de casos de APSR inducida por EPO administrada por vía subcutánea en pacientes con nefropatía crónica con un pico en 2001 y 2002, aunque la incidencia parece regresar a los niveles bajos (42). El mecanismo para a formación de los anticuerpos antiEPO es interesante. Hace 19 años, antes de la introducción de la terapia con EPO raramente se encontraban anticuerpos contra la EPO endógena en los pacientes con APSR. Aunque la estructura de la EPO polipeptídica recombinante es similar a la hormona endógena y que ambas están importantemente glicosiladas, la recombinante difiere en que tiene mayor cantidad de azúcares asociados con residuos de asparaginasa; a pesar de la diferencia en la estructura de carbohidratos los anticuerpos no están dirigidos contra la estructura de carbohidrato, sino contra un epítope del polipétido de EPO, al cual el anticuerpo se une, inactivando tanto a la EPO recombinante como a la endógena (50-52). Sin embargo, para el gran número de pacientes que reciben EPO a nivel mundial y la poca frecuencia de aparición de los anticuerpos, se considera que la incidencia de aplasia eritroide asociada a la EPO es muy baja, sobre todo en los Estados Unidos en forma diferente a Europa, donde en los últimos años se han reportado más casos, lo que ha llevado a considerar que el producto de Europa tenga un ligero aumento en la antigenicidad, condición que podría estar asociada al proceso de manufactura que altera la formulación o la estructura carbohidrato de la EPO. Por ello se considera que los nuevos productos como la darbepoyetina alfa, que tiene adicionado dos sitios de glicosilación-N que le permite una mayor vida media y ser utilizado sólo una Revista de Hematología Vol. 7, No. 3, 2006 vez por semana, podría tener mayor riesgo de generar anticuerpos anti EPO. El cuadro clínico es de anemia de evolución rápida y que requiere apoyo transfusional (52-54). REFERENCIAS. 1.- Krantz SB. Pure red-cell aplasia. N Engl J Med 1974; 291: 345-50. 2.- Erslev AJ, Soltan A. Pure red-cell aplasia: a review. Blood Reviews 1996; 10:20-8. 3.- Marsh JC. Bone marrow failure syndromes. Clin Med 2005; 5:332-6. 4.- Perkins SL. Pediatric red cell disorders and pure red cell aplasia. Am J Clin Pathol 2004; 122 :S70-86. 5.- Casadevall N. Epoetin-induced autoimmune pure red cell aplasia. Hematol J 2004; 5:S104-9. 6.- Khalife W, Murunga E, Mahmoud F. Idiopathic pure red cell aplasia: case report with review of literature. S D J Med 2005; 58:501-5. 7.- Diamond LK and Blackfan KD: Hypoplastic anemia. Am J Dis Child 1938; 56:464-7. 8.- Ball SE, Mc. Guckin CP, Jenkins G, Gordon-Smith EC. Diamond-Blackfan anemia in UK, analysis of 80 cases from a 20-year birth cohort. Br J Haematol 1996; 94:645-53. 9.- Diamond LK, Wang W, and Alter B. Congenital hypoplastic anemia. Adv Pediatr 1976; 22:349-78. 10.- Benítez-Aranda H, Olivares CG, Izquierdo RJ, Farfán CJM, Rodríguez ZMC. Aplasia selectiva congénita de la serie roja. Estudio de 13 casos. Bol Med Hosp Infant Mex 1988; 45:89-95. 11. Bello A, Dorantes AS, Alvarez AC. La anemia hipoplástica en la edad pediátrica. Bol Med Hosp Infant Mex 1983; 40:718-23. 12.- Diamond LK, Allen DM, Magill FB. Congenital (eryhroid) hypoplastic anemia. A 25-year study. Am J Dis Child 1961; 102:403-15. 13.- Orfali KA, Ohene-Abuakwa Y, Ball SE. Diamond 133 Aplasia pura de serie roja Blackfan anaemia in the UK: clinical and genetic heterogeneity. Br J Haematol 2004; 125:243-52. 14.- Lipton JM, Atsidaftos E, Zyskind I, Vlachos A. Improving clinical care and elucidating the pathophysiology of Diamond Blackfan anemia: an update from the Diamond Blackfan Anemia Registry. Pediatr Blood Cancer 2006; 46:558-64. 15.- Ohene-Abuakwa Y, Orfali KA, Marius C, Ball SE. Two-phase culture in Diamond Blackfan anemia: localization of erythroid defect. Blood 2005; 105:83846. 16.- Greinix HT, Storb R, Sanders JE, Deeg HJ, Doney KC, Sullivan KM, et al. Long-term survival and cure after marrow transplantation for congenital hypoplastic anemia. Br J Haematol 1993; 84:515-20. 17.- Tsai PS, Arkin S, Lipton JM. An intrinsic defect in Diamond-Blackfan anemia, Br J Haematol 1989; 73: 112-20. 18.- Halperin DS, and Freedman MH. Diamond-Blackfan anemia: Etiology, Pathophysiology and Treatment. Am J Pediatr Hemat Oncol 1989; 11:380-94. 19.- Mc Guckin CP, Uhr MR, Ball SE, Gordon-Smith EC. In vitro progenitor analysis in a Diamond-Blackfan Anaemia patient who responded once but not twice to interleukine-3 therapy. Br J Haematol 1996; 93: 319-25. 20.- McGuckin CP, Liu WM, Ball SE, Gordon-Smith EC, Uhr MR. Diamond-Blackfan anaemia: differential pattern of in vitro progenitor response to macrophage inflammatory protein I-alpha. Br J Haematol 1996; 92: 280-6. 21.- Campagnoli MF, Garelli E, Quarello P, Carando A, Varotto S, Nobili B, et al. Molecular basis of DiamondBlackfan anemia: new findings from the Italian registry and a review of the literature. Haematologica 2004; 89:480-9. 22.- Koga A, Ohga S, Nomura A, Takada H, Hara T. Reduced gene expression of clusteres ribosomal proteins in Diamond-Backfan anemia patients without RPS19 gene mutations. J Pediatr Hematol Oncol 2006 28:355-61. 23.- Bravo-L M, Rodríguez-Z N. Anemia de DiamondBlackfan: Experiencia clínica en 20 pacientes (1968- 1998). Rev Chil Pediat 2000; 71:192-96. 24.- Marwaha RK; Bansal D; Trehan A; Marwaha N; Varma N. Clinico-haematological profile of pure red cell aplasia in children. J Trop Pediatr 2002; 48:113-6. 25.- Freedman MH: Pure red cell aplasia in childhood and adolescente: patogénesis and approach to diagnosis. Br J Haemaol 1993; 85:246-53. 26.- Glader BE, Backer K: Comparative actvity of erythtocyte adenosine deaminase and orotidine decarboxylase in Diamond-Blackfan anemia. Am J Hematol 1986; 23:135-9. 27.- Wang WC, Mentzer WC. Differentiation of transient erythroblastopenia of childhood from congenital hypoplastic anemia. J Pediatr 1976; 88:784-9. 28.- Ball S; Orfali K. Molecular diagnosis of DiamondBlackfan anemia. Methods Mol Med 2004; 91:19-30. 29.- El-Beshlawy A, Ibrahim IY, Rizk S, Eid K. Study of 22 Egyptian patients with Diamond-Blackfan anemia, corticosteroids, and cyclosporin therapy results. Pediatrics 2002; 110:e44. 30.- Ruiz-Argüelles GJ. Allogeneic stem cell transplantation using non-myeloablative conditioning regimens: results of the Mexican approach. Int J Hematol 2002: 76:376-9. 31.- Gómez-Almaguer D, Ruiz-Argüelles GJ, TarínArzaga L del C, González-Llano O, Jaime-Pérez JC, López-Martínez B, et al. Reduced-intensity stem cell transplantation in children and adolescents: the Mexican experience. Biol Blood Marrow Transplant 2003; 9:157-61. 32.- Roy V, Pérez WS, Eapen M, Marsh JC, Pasquini M, Pasquini R, et al. Non-Malignant Marrow Disorders Working Committee of the International Bone Marrow Transplant Registry. Bone marrow transplantation for diamond-blackfan anemia. Biol Blood Marrow Transplant 2005; 11:600-8. 33.- Ohga S, Mugishima H, Ohara A, Kojima S, Fujisawa K, Yagi K, et al. Aplastic Anemia Committee Japanese Society of Pediatric Hematology. Diamond-Blackfan anemia in Japan: clinical outcomes of prednisolone therapy and hematopoietic stem cell transplantation. Int J Hematol 2004; 79:22-30. Revista de Hematología Vol. 7, No. 3, 2006 134 P González-Martínez, RA Góngora-Biachi 34.- Krijanovski OI, Sieff CA. Diamond-Blackfan anemia. Hematol Oncol Clin North Am 1997; 11: 1061-77. B19 infection in homozygous sickle-cell disease. Lancet 2001; 358:1779-80. 35.- Van Dijken PJ, Verwijs W. Diamond-Blackfan anemia and malignancy. A case report and a review of the literature. Cancer 1995; 76:517-20. 47.- Doyle S, Corcoran A. The immune response to parvovirus B19 exposure in previously seronegative and seropositive individuals. J Infect Dis 2006; 194: 154-8. 36.- Masaoka A, Hashimoto T, Shibata K, Yamakawa Y, Nakamae K, Iizuka M. Thymomas associated with pure red cell aplasia. Histologic and follow-up studies. Cancer 1989; 64:1872-8. 48.- Gallinella G, Zuffi E, Gentilomi G, Manaresi E, Venturoli S, Bonvicini F, et al. Relevance of B19 markers in serum samples for a diagnosis of parvovirus B19-correlated diseases. J Med Virol 2003; 71:135-9. 37.- Hatta Y, Kura Y, Yano T, Ushiyama H, Sugitani M, Okano T, et al. Pure red cell aplasia and myelofibrosis in B-cell neoplasm. J Int Med Res 2005; 33:460-6. 49.- Caillet-Fauquet P, Di Giambattista M, de Launoit Y, Laub R. Does quantification of virus transcription provide a real measure of parvovirus B19 infectivity? J Clin Virol 2006; 37:77-8. 38.- Seve P, Ferry T, Charhon A, Calvet A, Broussolle C. Systemic manifestations of Parvovirus B19 infections. Rev Med Intern 2004; 25:740-51. 39.- Khalife W, Murunga E, Mahmoud F. Idiopathic pure red cell aplasia: case report with review of literature. Scand J Infect Dis 2005; 58:501-5. 40.- Smalling R, Foote M, Molineux G, Swanson SJ, Elliott S. Drug-induced and antibody-mediated pure red cell aplasia: a review of literature and current knowledge. Biotechnol Annu Rev 2004; 10:237-50. 41.- Young NS, Brown KE . Parvovirus B19. N Engl J Med 2004; 350:586-97. 42.- Lim LC. Acquired red cell aplasia in association with the use of recombinant erythropoietin in chronic renal failure. Hematology 2005; 10:255-9. 43.- Anderson MJ, Higgins PG, Davis LR, Willman JS, Jones SE, Kidd IM, et al. Experimental parvoviral infection in humans. J Infect Dis 1985; 152:257-65. 44.- Serjeant GR, Topley JM, Mason K, Serjeant BE, Pattison JR, Jones SE, et al. Outbreak of aplastic crises in sickle cell anaemia associated with parvovirus-like agent. Lancet 1981; 2:595-7. 45.- Smith-Whitley K, Zhao H, Hodinka RL, Kwiatkowski J, Cecil R, Cecil T, et al. Epidemiology of human parvovirus B19 in children with sickle cell disease. Blood 2004; 103:422-7. 46.- Serjeant BE, Hambleton IR, Kerr S, Kilty CG, Serjeant GR. Haematological response to parvovirus Revista de Hematología Vol. 7, No. 3, 2006 50.- Bunn H F. Drug-Induced Autoimmune Red-Cell Aplasia. N Engl J Med 2002; 346:522-23. 51.- Skibeli V, Nissen-Lie G, Torjesen P. Sugar profiling proves that human serum eritropoietin differs from recombinant human erythropoietin. Blood 2001; 98: 3626-34. 52.- Prabhakar SS, Muhlfelder T. Antibodies to recombinant human erithropoietin causing pure red cell aplasia. Clin Nephrol 1997; 47:331-5. 53.- Casadevall P, Nataf J, Viron B, Kohtla A, Kiladjian JJ, Martin-Dupont P, et al. Pure red cell aplasia and antierythropoietin antiboidies in patients treated with recombinant erythopoietin. N Engl J Med 2002; 346: 469-75. 54.- Macdougall IC. Novel erythropoiesis stimulating protein. Semin Nephrol 2000; 20:375-81.