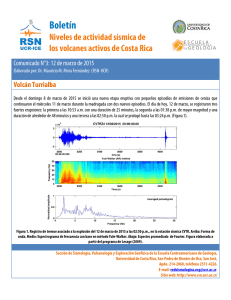
Afecciones gastrointestinales - Sibdi
Anuncio

AFECCIONES GASTROINTESTINALES Elaborado por: Dra. Ma. Soledad Quesada M. Dra. Marcela Garita Hernández. Dr. Andrés Fernández Farmacéuticos Centro Nacional de Información de Medicamentos Diciembre, 2002 AFECCIONES GASTROINTESTINALES Elaborado por: Dra. Ma. Soledad Quesada Morúa Farmacéutica Dra. Marcela Garita Dr. Andrés Fernández Farmacéuticos internos Centro Nacional de Información de Medicamentos Instituto de Investigaciones Farmacéuticas Facultad de Farmacia Universidad de Costa Rica Agosto – Diciembre , 2002 INDICE INTRODUCCIÓN……………………………………………………………….……2 FISIOLOGÍA DEL APARATO DIGESTIVO……………………………………...3 PROCESO DE ABSORCIÓN DE NUTRIENTES Y TRASTORNOS DE ABSORCIÓN………………………………………………………………………….14 AFECCIONES ESOFÁGICAS………………………………………………………18 Regurgitación Disfagia Enfermedades inflamatorias Reflujo gastroesofágico Esofagitis Hernia hiatal ESTÓMAGO Y DUODENO…………………………………………………………35 Úlcera péptica Úlcera duodenal Úlcera gástrica Úlcera por estrés y fármacos Gastritis Síndrome Zollinger-Ellison Cáncer gástrico PÁNCREAS…………………………………………………………………………..59 Generalidades Pancreatitis Aguda Pancreatitis Crónica CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 1 INTRODUCCIÓN Las patologías más frecuentes del tracto gastrointestinal representan en el contexto de la asistencia primaria, un alto porcentaje de las consultas con los especialistas gastroenterólogos. Los médicos que remiten al paciente para consulta, y los especialistas, encuentran dolencias funcionales del tracto GI en ciertas ocasiones difíciles de comprender y tratar, por lo que el especialista médico debe asumir una actitud crítica y solicitar pruebas adecuadas para favorecer un correcto diagnóstico. El diagnóstico y el tratamiento de los pacientes con trastornos gastrointestinales requieren un abordaje global, individualizado y equilibrado. La historia clínica y la exploración física siguen siendo las bases de la valoración. En la actualidad se dispone de diversos procedimientos para facilitar aún más el diagnóstico del sistema digestivo, es por eso que la solución de un problema en esta zona específica de nuestro cuerpo debe basarse siempre en la evidencia. La información debe obtenerse utilizando un estilo de interrogatorio que anime al paciente al principio a referir los síntomas por medio de asociaciones espontáneas, en lugar de hacerlo respondiendo a preguntas directas, es a partir de esta información, de los exámenes y valoraciones del caso que el especialista elabora una hipótesis diagnóstica para el abordaje del mismo. Una exploración física dirigida mejorará el criterio, ayudará al diagnóstico diferencial de la patología y llevará a una rápida resolución del problema. Una historia y una exploración clínica minuciosa que consideren las características biológicas y psicosociales ayudan a reducir al mínimo los estudios diagnósticos innecesarios y a desarrollar estrategias de tratamiento eficaces. Es importante mencionar que la actualización constante y el manejo de los detalles más novedosos en el campo de la especialidad son necesarios para garantizar al paciente calidad y seguridad en la atención que el especialista en salud brinda. El presente trabajo tiene como finalidad suministrar mediante información concisa, clara y novedosa los principales aspectos concernientes a la fisiopatología y tratamiento de los procesos del tracto gastrointestinal más relevantes que afectan a la población, y suministrar a todo el amplio grupo de especialistas de la salud las herramientas adecuadas para trabajar siempre bajo el amparo de la evidencia científica. Pretende además, ser una guía para la mejor compresión del farmacéutico de comunidad, de las afecciones gastrointestinales más comunes, con el fin de brindar consejo seguro a sus pacientes y colaborar con el médico a un mayor bienestar de los mismos. CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 2 FISIOLOGIA DEL TRACTO GASTROINTESTINAL El aparato digestivo es la puerta por la que entran al organismo las sustancias nutritivas, vitaminas, minerales y líquidos. Las proteínas, grasas y carbohidratos complejos son degradados (digeridos) hasta unidades absorbibles, principalmente en el intestino delgado. Los productos de la digestión, vitaminas minerales y agua atraviesan la mucosa y entran a la linfa o la sangre (absorción). (2) El sistema gastrointestinal (GI) está compuesto por el tracto gastrointestinal y determinados órganos glandulares asociados, que producen las secreciones que actúan en él. Las principales subdivisiones del tracto GI son: boca, faringe, esófago, estómago, duodeno, yeyuno e íleon (intestino delgado), colon, recto y ano. Los órganos glandulares asociados son: glándulas salivares, hígado, vesícula biliar y páncreas. (1) Funciones Las principales funciones fisiológicas del sistema GI son la digestión de las sustancias alimenticias y la absorción nutrientes por parte del torrente sanguíneo. Las actividades mediante las cuales el sistema GI lleva a cabo estas funciones se pueden dividir en motilidad, secreción, digestión y absorción. La motilidad se refiere a los movimientos del tracto GI que sirven para mezclar y poner en circulación su contenido, así como para propulsarlo a lo largo de toda su longitud. Normalmente, dicha propulsión se produce en una dirección anterógrada, es decir, desde la boca hacia el ano. Sin embargo, también existe la propulsión retrógrada, de la que el vómito es un ejemplo claro. La secreción es el conjunto de procesos mediante los cuales las glándulas asociadas al tracto GI secretan agua y sustancias hacia el interior de dicho tracto. La digestión define los procesos mediante los cuales las grandes moléculas ingeridas son degradadas químicamente hasta producirse otras más pequeñas que pueden ser absorbidas a través de la pared de tracto GI. La absorción se refiere a los procesos mediante los cuales los nutrientes son absorbidos por el tracto GI y llegan al torrente sanguíneo. (1) Masticación La masticación puede realizarse de una forma voluntaria, aunque es más frecuente que se trate de un comportamiento reflejo. La masticación lubrica la comida mezclándola con la saliva; mezcla los alimentos que contienen almidón con la amilasa salival, y desmenuza la comida de forma que pueda mezclarse más rápidamente con las secreciones digestivas del estómago y el duodeno. Deglución La deglución puede iniciarse de forma voluntaria, pero después pasa a depender casi por completo del control reflejo. El reflejo de deglución consiste en una secuencia de acontecimientos rígidamente ordenados desde la boca hasta el estómago. Al mismo tiempo se inhibe la respiración y se evita que la comida se introduzca en la tráquea (fig. 1). CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 3 La fase oral o voluntaria de la deglución se inicia al separarse con la punta de la lengua un bolo de comida de la masa que exista en la boca. Para deglutirse el bolo, éste ha de desplazarse hacia arriba y hacia atrás de la boca, primero contra la punta de la lengua, luego contra las porciones posteriores de la lengua y del paladar duro. De este modo se empuja el bolo hacia la faringe, donde se estimulan los receptores del tacto que inician el reflejo de la deglución. Figura # 1. Principales acontecimientos en el reflejo de la deglución. Tomado de Berne R, Levy M. Fisiología La fase faríngea de la deglución consta de una serie de partes, cada una de ellas de menos de 1 segundo de duración, y que consisten en mecanismos que evitan que el alimento penetre la tráquea y la nasofaringe y que a la vez permiten que el bolo descienda por la faringe para que éste llegue hasta el esófago. Durante esta fase se inhibe la respiración de forma refleja. La fase esofágica de la deglución es controlada principalmente por el centro de la deglución. Una vez que el bolo atraviesa el esfínter esofágico superior, éste se contrae de forma refleja. Comienza entonces una onda peristáltica, justo por debajo del esfínter esofágico superior, que atraviesa el esófago en aproximadamente 10 segundos. Esta onda peristáltica inicial, llamada peristalsis primaria, es controlada por el centro de la deglución. Si la peristalsis primaria resulta insuficiente para que el esófago quede limpio de comida, la distensión del esófago provoca el comienzo de otra onda peristáltica, que comienza por encima del lugar distendido y se mueve hacia abajo. Éste último tipo de peristalsis, denominado peristalsis secundaria, es mediado en parte por el sistema nervioso entérico y CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 4 se produce, aunque de forma más débil, incluso luego de seccionar los nervios extrínsecos del esófago. Una vez deglutido el alimento, el esófago actúa como un conducto que lleva el alimento desde la faringe hasta el estómago. Es muy importante evitar que entre aire en el extremo superior esofágico y que el corrosivo contenido gástrico refluya hacia el esófago en su extremo inferior. Los extremos superior e inferior del esófago se comportan como esfínteres que evitan la entrada de aire y contenido gástrico, respectivamente, al esófago. Los esfínteres se conocen como esfínter esofágico superior e inferior. La presión del esfínter esofágico superior es de unos 40 mm Hg en reposo. El esfínter esofágico superior se mantiene cerrado gracias a las propiedades elásticas de sus paredes y a las contracciones tónicas neurogénicas de los músculos del esfínter. Se abre por inhibición central de los músculos esofágicos, con el desplazamiento consecuente de la laringe. (3). El esfínter esofágico inferior se compone de músculo estriado y está inervado por “sets” paralelos de vías parasimpáticos excitatorias (acetilcolina, sustancia P) e inhibitorias (péptido intestinal vasoactivo-PIV y óxido nítrico). Este esfínter se abre en respuesta a los nervios inhibitorios. (3) El esfínter esofágico inferior se abre cuando comienza una onda peristáltica esofágica. En ausencia de periastaltismo esofágico, el esófago debe permanecer herméticamente cerrado, para evitar el reflujo del contenido gástrico, que podría producir esofagitis y sensación de pirosis. Motilidad gástrica Las principales funciones de la motilidad gástrica son: 1) Permitir que el estómago actúe como un depósito para la cantidad de alimento que se puede ingerir en una sola comida. 2) Fragmentar el alimento en partículas más pequeñas y mezclar los alimentos con las secreciones gástricas, de forma que pueda comenzar la digestión. 3) Vaciar el contenido gástrico en el duodeno a una velocidad controlada. Fig 2. Principales subdivisiones anatómicas del estómago CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 5 Las contracciones del fundus y el cuerpo suelen ser débiles, de forma que gran parte del contenido gástrico permanece prácticamente sin mezclarse durante períodos prolongados. Por tanto, el fundus y el cuerpo cumplen la función de depósito que tiene el estómago. Sin embargo, en el antro, las contracciones son enérgicas, mezclando de manera voluntaria el quimo del antro con el jugo gástrico, subdividiendo así la comida en partículas más pequeñas. Las contracciones antrales sirven para vaciar el contenido gástrico en el bulbo duodenal en pequeñas dosis. La velocidad de vaciamiento gástrico se ajusta mediante varios mecanismos, de forma que el quimo no se libere demasiado de prisa en el duodeno. Cuando comienza una onda peristáltica esofágica, el esfínter esofágico inferior se relaja de forma refleja. Ello va seguido de una relajación receptiva del fundus y del cuerpo gástrico. El estómago también se relajará si se rellena directamente con gas o líquido. Las fibras nerviosas de los vagos son las principales vías eferentes que determinan el reflejo de relajación gástrico. El neurotransmisor de las fibras vagales que median esta respuesta es el péptido intestinal vasoactivo (PIV). Las capas musculares del fundus y del cuerpo son delgadas, por lo que las contracciones débiles caracterizan estas partes del estómago. Como resultado de ello, el contenido del fundus y del cuerpo tiende a depositarse en forma de capas, en relación con su densidad. El contenido gástrico puede seguir sin mezclarse hasta 1 hora después de comer. Las grasas tienden a formar una capa oleosa encima del resto del contenido gástrico. En consecuencia, las grasas se vacían más tarde que otros contenidos gástricos. Los líquidos pueden fluir rodeando la masa de comida que contiene el cuerpo del estómago, por lo que se vacían más rápidamente en el duodeno. Las partículas grandes o no digeribles se mantienen en el estómago durante un período más prolongado. Las contracciones gástricas suelen comenzar en el centro del cuerpo gástrico y se dirigen hacia el píloro. Las contracciones aumentan en potencia y velocidad a medida que se acercan a la unión gastroduodenal. Como resultado, la mayor actividad de mezcla se produce en el antro, cuyo contenido se mezcla de manera rápida y completa con las secreciones gástricas. Inmediatamente después de comer, las contracciones del antro son débiles, pero a medida que avanza la digestión se hacen más fuertes. El píloro separa el antro gástrico de la primera parte del duodeno, el bulbo duodenal. Esta unión gastrointestinal posee las siguientes funciones: 1) permitir el vaciado cuidadosamente regulado del contenido gástrico a un ritmo que sea compatible con la capacidad del duodeno para procesar el quimo, y 2) evitar la regurgitación del contenido duodenal hacia el estómago. La mucosa gástrica es muy resistente al ácido, pero puede ser dañada por la bilis. La mucosa duodenal posee las contrarias. Por tanto, un vaciado gástrico demasiado rápido puede provocar úlceras duodenales, mientras que la regurgitación de contenido duodenal puede favorecer las úlceras gástricas. El píloro está densamente inervado por fibras nerviosas vagales y simpáticas. Las hormonas colecistocinina, gastrina, péptido inhibidor gástrico y secretina estimulan la contracción del esfínter pilórico. El vaciado del contenido gástrico es regulado por mecanismos neurológicos y hormonales. La mucosa duodenal y yeyunal posee receptores que detectan la acidez, la presión osmótica y la presencia de ciertas grasas. La presencia de ácidos grasos o monoglicéridos (productos de la digestión de las grasas) en el duodeno disminuye enormemente la velocidad del vaciado gástrico. El quimo que sale del estómago suele ser hipertónico y se hace aún más CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 6 hipertónico por acción de las enzimas digestivas en el duodeno. El vaciado gástrico se ve retardado por soluciones hipertónicas en el duodeno, por un pH duodenal inferior a 3,5 y por la presencia de aminoácidos y péptidos en el duodeno. A consecuencia de estos mecanismos: 1. La grasa no se vacía en el duodeno a mayor velocidad de la que puede ser emulsionada por los ácidos biliares y la lecitina de la bilis. 2. El ácido no es vaciado en el duodeno a mayor velocidad de la que puede ser neutralizado por las secreciones pancreáticas y duodenales y por otros mecanismos. 3. Las velocidades a las que otros componentes del quimo pasan al intestino delgado no superan la velocidad a la cual el intestino delgado puede procesar estos componentes Vómito El vómito es la expulsión de contenido gástrico (y a veces duodenal) por la boca. El vómito suele ir precedido por sensación de náuseas, frecuencia cardiaca rápida o irregular, mareos, sudoración, palidez y dilatación pupilar. El vómito también suele ir precedido de arcadas en las que el contenido gástrico es empujado hacia el esófago pero no llega a la faringe. El vómito es una respuesta refleja controlada y coordinada por un centro del vómito en el bulbo raquídeo. Cuando se activa el reflejo del vómito, la secuencia de acontecimientos es la misma, independientemente del estímulo que inicia dicho reflejo. El primer acontecimiento en el reflejo del vómito es una onda de peristaltismo inverso que produce un barrido desde la mitad del intestino delgado hasta el duodeno. El esfínter pilórico y el estómago se relajan para recibir el contenido intestinal. Luego se produce una inspiración forzada para recibir el contenido intestinal. Esto disminuye la presión intratorácica mientras el descenso del diafragma aumenta la presión intraabdominal. A continuación, una contracción forzada de los músculos abdominales eleva bruscamente la presión intraabdominal, empujando el contenido gástrico al esófago. El esfínter esofágico inferior se relaja de forma refleja para recibir el contenido gástrico, y el píloro y el antro se contraen también de manera refleja. Cuando los músculos respiratorios y abdominales se relajan, el peristaltismo secundario vacía el contenido del esófago hacia el estómago. A menudo, el vómito va precedido por una serie de arcadas cada vez más intensas. Al vomitar, la propulsión rápida del contenido gástrico al esófago es acompañada de una relajación refleja del esfínter esofágico superior. El vómito se proyecta a la faringe y la boca. La entrada de vómito en la tráquea se previene mediante la aproximación de las cuerdas vocales, el cierre de la glotis y la inhibición de la respiración. Motilidad del intestino delgado El intestino delgado representa unos tres cuartos de la longitud del tracto gastrointestinal humano. El intestino delgado tiene una longitud de unos 7 metros y el quimo suele tardar entre 2 y 4 horas en recorrerlo. Aproximadamente el 5% inicial del intestino delgado es el duodeno, que no posee mesenterio y se distingue histológicamente del resto del intestino delgado. El resto del intestino delgado se divide en yeyuno e íleon. El yeyuno es el más proximal y ocupa un CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 7 40% de la longitud del intestino delgado. El íleon es la parte distal del intestino delgado y representa el resto de su longitud. El intestino delgado, especialmente duodeno y yeyuno, es donde tiene lugar la mayor parte de la digestión y absorción. Los movimientos del intestino delgado mezclan el quimo con las secreciones digestivas, ponen nuevo quimo en contacto con la superficie absortiva de las microvellosidades y hacen avanzar el quimo hacia el colon. El tipo más frecuente de movimiento del intestino delgado se denomina segmentación. La segmentación se caracteriza por contracciones espaciadas de la capa muscular circular. Las contracciones dividen el intestino delgado en pequeños segmentos contiguos. En la segmentación rítmica, los lugares de contracción circular se alternan, por lo que cada segmento intestinal se contrae y luego se relaja. La segmentación mezcla con eficacia el quimo con las secreciones digestivas y pone nuevo quimo en contacto con la superficie mucosa. El peristaltismo es la contracción progresiva de secciones sucesivas del músculo liso circular. Las contracciones avanzadas a lo largo del tracto gastrointestinal en dirección ortógrafa. Las ondas peristálticas suelen afectar sólo a un segmento corto del intestino. Motilidad del colon El colon recibe del íleon entre 500 y 1.500 ml de quimo diarios. La mayor parte de las sales y el agua que llegan al colon son absorbidas; las heces normalmente sólo contienen entre 50 y 10 ml de agua al día. Las contracciones colónicas mezclan el quimo y lo hacen avanzar junto a la superficie mucosa del colon. Cuando el quimo se hace semisólido, esta mezcla recuerda un proceso de amasado. El avance del contenido colónico es lento, unos 10 a 5 cm/h como máximo. De una a tres veces al día se produce una onda de contracción denominada movimiento en masa. Un movimiento en masa recuerda a una onda peristáltica en la cual lo segmentos que se contraen y permanecen contraídos durante cierto tiempo. Los movimientos en masa empujan el contenido en dirección ortógrafa a lo largo de un trecho considerable. Las principales subdivisiones del intestino grueso son ciego, colon ascendente, colon transverso, colon descendente, colon sigmoideo, recto y canal anal. (Fig. 3) CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 8 Fig. 3. Principales subdivisiones anatómicas del colon La estimulación del colon por parte de los nervios simpáticos detiene los movimientos del colon. La estimulación vagal provoca contracciones segmentarias de la porción proximal del colon. La estimulación de los nervios pelvianos induce movimientos expulsivos del colon distal y contracción mantenida de algunos segmentos. El canal anal se mantiene normalmente cerrado por los esfínteres interno y externo. El esfínter anal interno es un engrosamiento del músculo liso circular del canal anal. El esfínter anal externo es más distal y está formado totalmente por músculo estriado. El esfínter anal externo está inervado por fibras motoras somáticas a través de los nervios pudendos, que permiten controlarlo tanto en forma refleja como voluntaria. La mayoría de las contracciones del ciego y la parte proximal del intestino grueso son segmentarias y más eficaces para mezclar y remover el contenido que para hacerle avanzar. La acción de mezclado facilita la absorción de agua y sales por el epitelio de la mucosa. Normalmente, la porción distal del colon se llena de heces semisólidas tras un movimiento en masa. Las contracciones segmentarias amasan las heces, facilitando la absorción del agua y las sales restantes. Entre uno y tres veces al día se produce un movimiento en masa que barre las heces hacia el recto. Recto y canal anal El recto permanece habitualmente vacío o casi vacío. El recto presenta contracciones segmentarias más activas que el colon sigmoideo, por lo que el contenido rectal tiende a moverse de forma retrógrada hacia éste. El canal anal está fuertemente cerrado por los esfínteres anales. Antes de la defecación, el recto se encuentra lleno debido a movimiento en la masa del colon sigmoideo. El llenado del recto desencadena la relajación refleja del esfínter anal interno y la contracción refleja del esfínter anal externo y produce deseo de defecar. CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 9 Las personas que carecen de los nervios motores funcionales que inervan el esfínter anal externo defecan involuntariamente al llenarse el recto. Las reacciones reflejas de los esfínteres ante la distensión rectal son transitorias. Si se demora la defecación, los esfínteres recuperan su tono normal y el deseo de defecar desaparece transitoriamente. Cuando un individuo cree que las circunstancias son adecuadas, relaja voluntariamente el esfínter anal externo para que tenga lugar la defecación. La defecación es un acto complejo en el que participan acciones reflejas y voluntarias. El centro integrador de las acciones reflejas se encuentra en la médula espinal sacra y es modulado por centros superiores. Las acciones voluntarias son importantes en la defecación. El esfínter anal externo se mantiene voluntariamente relajado. Se eleva la presión intraabdominal para ayudar las heces. La evacuación suele ir precedida por una inspiración profunda, que empuja el diafragma hacia abajo. Luego se cierra la glotis, y la contracción de los músculos respiratorios con los pulmones llenos aumenta tanto la presión intratorácica como la intraabdominal. Esto ayuda a empujar las heces a través de los esfínteres relajados. Los músculos del suelo de la pelvis se relajan que éste pueda descender. Esto ayuda a enderezar el recto y prevenir el prolapso rectal. SECRECIONES GASTROINTESTINALES Secreción de saliva En el hombre, las glándulas salivales producen alrededor de 1 litro de saliva al día. La saliva lubrica los alimentos para facilitar su deglución y facilita también el habla. Secreción gástrica La mucosa gástrica puede dividirse en tres regiones, según la estructura de sus glándulas. La pequeña región glandular cardial, inmediatamente por debajo del esfínter esofágico inferior, contiene fundamentalmente glándulas secretoras de moco. El resto de la mucosa gástrica se divide en región glandular oxíntica (secretora de ácido), por encima de la escotadura angular, y región glandular pilórica, por debajo de dicha escotadura. - Secreción ácida gástrica El líquido segregado en el estómago se denomina jugo gástrico. El jugo gástrico es una mezcla de las secreciones de las células epiteliales superficiales y de la secreción de las glándulas gástricas. Los componentes más importantes del jugo gástrico son sales, agua, HCl, pepsinas, factor intrínseco y moco. La secreción de todos estos componentes aumenta tras la ingesta. - Secreción de pepsinas Las pepsinas, a menudo denominadas colectivamente, pepsina, son un grupo de proteasas segregadas por las células principales de las glándulas gástricas. Las pepsinas se componen de proenzimas llamadas pepsinógenos. La ruptura de los enlaces sensibles al ácido convierte a los pepsinógenos en pepsinas activas: cuanto más bajo sea el pH, más rápida es la conversión. Las pepsinas actúan también proteolíticamente sobre los pepsinógenos para formar más pepsinas. CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 10 - Secreción de factor intrínseco El factor intrínseco, una glucoproteína secretada por las células parietales del estómago, es necesaria para la absorción normal de vitamina B12. El factor intrínseco se libera en respuesta a los mismos estímulos que provocan la secreción de HCl por las células parietales. La secreción de factor intrínseco es la única función gástrica esencial para la vida humana. - Secreción de moco y bicarbonato Las secreciones que contienen mucinas glucoproteicas son viscosas y pegajosas y se denominan colectivamente moco. Las mucinas son segregadas por las células mucosas cervicales del cuello de las glándulas gástricas y por las células epiteliales superficiales del estómago. La liberación de moco es estimulada por algunos de los mismos estímulos que aumentan la secreción de ácido y pepsinógeno, especialmente la acetilcolina liberada por las terminaciones nerviosas parasimpáticos cercanas a las glándulas gástricas. Las células epiteliales superficiales también segregan un líquido acuoso con concentraciones de Na+ y Cl- similares a las plasmáticas, aunque con mayor concentración de potasio y bicarbonato que el plasma. La elevada concentración de bicarbonato hace que el moco sea alcalino. El moco es segregado por la mucosa en reposo y recubre el estómago con una capa alcalina pegajosa y viscosa. Al tomar alimentos, aumenta el ritmo de secreción de moco y bicarbonato. El moco forma un gel sobre la superficie luminar de la mucosa. El moco y las secreciones alcalinas atrapadas en él constituyen una barrera mucosa gástrica que evita la lesión de la mucosa por el contenido gástrico. Secreción pancreática El páncreas humano pesa menos de 100 g; sin embargo, cada día segrega 1 litro de jugo pancreático. La característica extraordinaria del páncreas es que posee funciones endocrina y exocrina. El jugo exocrino está formado por un componente acuoso rico en bicarbonato que ayuda a neutralizar el contenido duodenal y un componente enzimático que contiene enzimas para digerir carbohidratos, proteínas y grasas. La estructura del páncreas exocrino es similar a la de las glándulas salivales. Posee túmulos microscópicos de extremo ciego, rodeados por células acinares poligonales cuya función principal es secretar el componente enzimático del jugo pancreático. Los acinos están organizados en lobulillos; los pequeños conductos que drenan los acinos se denominan conductos intercalados. Éstos drenan a su vez en onductos interlobulillares algo mayores. Los conductos intralobulillares de cada lobulillo drenan en un único conducto extralobulillar que vacía el lubulillo en conductos aún mayores. Los conductos mayores convergen en un conducto principal que entra al duodeno junto con el conducto biliar común. Las células endocrinas del páncreas se hallan en los islotes de Langerhans. Aunque las células de los islotes representan menos del 2% del volumen del páncreas, sus hormonas son fundamentales para regular el metabolismo. Las hormonas liberadas por las células de los islotes de Langerhans son insulina, glucagón, somatostatina y polipéptido pancreático. CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 11 El páncreas está inervado por ramas del nervio vago. Las fibras vagales hacen sinapsis con neuronas colinérgicas situadas en el interior del páncreas y que inervan tanto las células acinares como los de los islotes. Los nervios simpáticos posganglionares de los plexos celíaco y mesentérico superior inervan los vasos sanguíneos pancreáticos. La secreción del jugo pancreático se ve estimulada por la actividad parasimpática e inhibida por la actividad simpática. Funciones del hígado y la vesícula biliar Cada lobulillo hepático está organizado en torno a una vena central. Por la periferia del lobulillo, la sangre entra en los sinusoides a partir de ramas de la vena porta y de la arteria hepática. En los sinusoides, la sangre fluye hacia el centro del lobulillo entre láminas de hepatocitos de una o dos células de espesor. Debido a las grandes penetraciones entre las células endoteliales que revisten los sinusoides, cada hepatocito se halla en contacto directo con la sangre sinusoidal. El íntimo contacto de una gran fracción de la superficie del hepatocito con la sangre contribuye a la capacidad del hígado para aclarar eficazmente ciertos tipos de compuestos de la sangre. Los canalículos biliares se sitúan entre hepatocitos adyacentes y drenan en los conductos biliares de la periferia del lobulillo. El hígado realiza muchas funciones vitales. El hígado es fundamental para regular el metabolismo, sintetizar muchas proteínas y otras moléculas, almacenar ciertas vitaminas y hierro, degradar ciertas hormonas e inactivar y excretar muchos fármacos y toxinas. El hígado regula el metabolismo de los carbohidratos, lípidos y proteínas. Hígado y músculo esquelético son los dos principales lugares de almacenamiento de glucógeno en el organismo. Cuando el nivel de glucosa en la sangre es elevado, se deposita glucógeno en el hígado. Cuando el nivel de glucosa sanguínea es bajo, el glucógeno se fracciona en glucosa (glucogenólisis) y la glucosa es liberada a la sangre. De este modo, el hígado ayuda a mantener un nivel sanguíneo de glucosa relativamente constante. El hígado es también el principal sitio de gluconeogénisis, conversión de aminoácidos, lípidos o carbohidratos simples (p. ej., lactato) en glucosa. El metabolismo hepático de carbohidratos está regulado por varias hormonas. El hígado sintetiza todas las proteínas plasmáticas importantes, incluidas las lipoproteínas, albúminas, globulinas, fibrinógenos y otras proteínas participantes en la coagulación sanguínea. El hígado almacena ciertas sustancias importantes para el metabolismo. Después de la hemoglobina de los glóbulos rojos, el hígado es el principal depósito de hierro. Igualmente, ciertas vitaminas, sobre todo A, D y B12, se almacenan en el hígado. El depósito hepático protege al organismo de deficiencias dietéticas moderadas de estas vitaminas. -Bilis La función hepática más importante para el tracto digestivo es la secreción de la bilis. La bilis, elaborada por los hepatocitos contiene ácidos biliares, colesterol, lecitinas y pigmentos biliares. Todos estos constituyentes son sintetizados y secretados por los hepatocitos hacia los canalículos biliares, junto con un líquido isotónico de concentración electrolítica similar a la del plasma. Los canalículos biliares se unen para formar conductos cada vez mayores y finalmente un solo conducto biliar de gran tamaño. Las células CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 12 epiteliales que revisten los conductos biliares secretan un líquido acuoso rico en bicarbonato y contribuyen al volumen de bilis producida por el hígado. En el período entre comidas, la bilis se desvía a la vesícula biliar. El epitelio de la vesícula biliar extrae sales y agua de la bilis almacenada, por lo que los ácidos biliares se concentran entre 5 y 20 veces. Después de comer, la vesícula biliar se contrae y vacía la bilis concentrada en el duodeno. Los ácidos biliares emulsifican los lípidos, aumentando así la superficie expuesta a las enzimas lipolíticas. A continuación, los ácidos biliares forman micelas mixtas con los productos de la digestión de los lípidos. Las micelas aumentan el transporte de los productos de la digestión de los lípidos hacia la superficie de las células con borde en cepillo y, por tanto, favorecen la absorción de los lípidos por las células epiteliales. Los ácidos biliares se absorben activamente, principalmente en el íleon terminal. Una pequeña fracción de los ácidos biliares no es absorbida y se excreta. Los ácidos biliares que regresan al hígado son captados ávidamente por los hepatocitos y vueltos a secretar con rapidez durante el transcurso de la digestión. Los principales ácidos biliares sintetizados por el hígado se denominan ácidos biliares primarios. Éstos son el ácido cólico y el ácido quenodesoxicólico, que poseen grupos carboxilo e hidroxilo que los hace mucho más solubles que el colesterol a partir del cual se sintetizan. Las bacterias del tracto digestivo deshidroxilan los ácidos biliares para formar ácidos biliares secundarios. Los principales ácidos biliares son el ácido desoxicólico y el ácido litocólico. Los ácidos biliares conjugados se encuentran casi en su totalidad en forma de diversos cationes (principalmente Na+) y suelen denominarse sales biliares. (1) CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 13 GENERALIDADES DEL PROCESO DE ABSORCIÓN DE NUTRIENTES Y TRASTORNOS DE ABSORCIÓN En la mayoría de los casos, los nutrientes deben ser procesados para poder ser absorbidos por las células del tracto gastrointestinal. (1) La digestión es el proceso mediante el cual los nutrientes son descompuestos en moléculas de menor tamaño, por enzimas que se encuentran en la luz o la superficie del tracto gastrointestinal. (1) La absorción es el proceso por el que las moléculas son transportadas a través de las células epiteliales que recubren el tracto GI para luego pasar a la sangre o a la linfa. (1) Digestión y absorción de carbohidratos Para la mayoría de las personas, los carbohidratos son la principal fuente de calorías. El almidón vegetal es la principal fuente de carbohidratos en una dieta humana. La celulosa no puede ser digerida por el tracto GI y contribuye a la fibra dietética. El glucógeno es el almidón animal. (1) La sacarosa y la lactosa son los principales disacáridos de la dieta, y la glucosa y la fructosa son los principales monosacáridos. (1) La digestión del almidón empieza en la boca por acción de la amilasa salival, la cual realiza una digestión considerable, aunque no sea necesaria para la digestión y absorción completa del almidón. El resto de la digestión la lleva a cabo la amilasa pancreática: a los 10 minutos de haber llegado al duodeno, el almidón se ha convertido totalmente en oligosacáridos (maltosa, maltotriosa y dextrinas). (1) Estos oligosacáridos son digeridos posteriormente por enzimas ubicadas en las células del borde de cepillo del duodeno y el yeyuno. Las principales oligosacaridasas son la lactasa, que divide la lactosa en glucosa y galactosa; la sacarasa que convierte la sacarosa en glucosa y fructosa; la alfa dextrinasa o isomaltasa, que desrramifica las dextrinas; y la glucoamilasa que convierte los maltooligosacáridos en unidades de glucosa. Estas cuatro enzimas son más activas en el yeyuno proximal y van disminuyendo a lo largo del intestino delgado. (1) El duodeno y el yeyuno tienen la mayor capacidad para absorber azúcares. Los únicos monosacáridos que son absorbidos son la glucosa, la galactosa y la fructosa. (1) Digestión y absorción de proteínas En las personas sanas, casi todas las proteínas ingeridas son digeridas y absorbidas cuando el alimento atraviesa el yeyuno. (1) Las células gástricas secretan pepsinógenos que son convertidos en pepsinas activas. Estas últimas hidrolizan las proteínas de la dieta de forma significativa pero variable; alrededor de un 15% de las proteínas ingeridas pueden ser reducidas a péptidos y aminoácidos por las pepsinas. El duodeno y el intestino delgado tienen una gran capacidad de digerir proteínas, al punto que la ausencia total de pepsina no altera la digestión y absorción de proteínas. (1) La tripsina, la quimiotripsina y la carboxipeptidasa (protesas pancreáticas) convierten rápidamente la proteína ingerida en péptidos pequeños. Alrededor del 50% de la proteína dietética se digiere y absorbe en el duodeno. (1) CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 14 El borde de cepillo del duodeno y del intestino delgado contiene diversas peptidasas que, junto con las protesas pancreáticas, digieren las proteínas en diversos péptidos y aminoácidos. Los péptidos pequeños son transportados al interior de las células epiteliales intestinales, donde son hidrolizados por peptidasas en aminoácidos simples, que son los únicos que pasan a la circulación portal. (1) Absorción de agua y electrolitos Normalmente, se ingeren aproximadamente unos 2 litros de agua y las secreciones GI contienen aproximadamente 7L/día. Con las heces se pierden solo entre 50 y 150 ml de agua, por lo que en el tracto GI normal se absorben alrededor de 8L de agua al día. (1) En el duodeno, la absorción neta es muy poca. El epitelio duodenal es muy permeable al agua y los iones, por lo que pasan grandes cantidades de agua de la luz de la sangre y de la sangre a la luz duodenal. En el intestino delgado se absorbe una gran cantidad neta de agua: el yeyuno es más activo que el íleo con respecto a la absorción de agua. (1) El sodio se absorbe a lo largo de todo el intestino. La mayor velocidad de absorción se da en el yeyuno, donde la absorción del sodio se ve favorecida por la presencia de glucosa, galactosa y aminoácidos neutros en la luz. Estas sustancias y el sodio atraviesan la membrana de borde de cepillo gracias a proteínas transportadoras, de modo que el sodio favorece la absorción de azúcares y aminoácidos y viceversa. La capacidad de la glucosa para favorecer la absorción de sodio, Cl- y agua es aprovechada en el tratamiento de rehidratación oral para el cólera y otras enfermedades diarreicas. (1) En el yeyuno se absorben grandes cantidades de cloruro y bicarbonato. Al final del yeyuno, la mayor parte del bicarbonato de las secreciones pancreáticas y hepáticas es absorbido ya. En el íleo se absorbe cloruro pero se segrega bicarbonato. (1) Absorción de calcio Los iones calcio se absorben activamente en todas las porciones del intestino, siendo el yeyuno y el duodeno especialmente activos. La capacidad del intestino para absorber calcio está regulada: cuando hay una dieta pobre en calcio, éste se absorbe en mayor grado y lo contrario ocurre cuando hay una dieta rica en calcio. (1) La absorción intestinal del calcio es estimulada por la vitamina D y ligeramente aumentada por la hormona paratiroidea. La vitamina D es fundamental para el desarrollo de la capacidad normal de la absorción de calcio por el intestino delgado. (1) Absorción de hierro Un adulto sano debe ingerir de 15 a 20 mg de hierro diarios, aproximadamente. De esta cantidad, un varón normal absorbe de 0.5-1 mg y la mujer premenopáusica adulta de 1-1.5 mg. La depleción de hierro (por un hemorragia, por ejemplo) aumenta la capacidad del intestino para absorber hierro. La capacidad del duodeno y el yeyuno de absorber hierro aumenta de 3 a 4 días después de una hemorragia. Las células epiteliales necesitan de este tiempo para emigrar desde sus lugares de formación en las criptas de Lieberkühn hasta las vellosidades, donde participan de las actividades de absorción. (1) Un mecanismo importante para prevenir la absorción excesiva de hierro es la fijación casi irreversible del hierro a la ferritina en la célula epitelial intestinal. El hierro fijado a la CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 15 ferritina no se encuentra disponible para ser transportado al plasma y se pierde en la luz intestinal al ser excretado con las heces cuando la célula epitelial se descama. (1) Los niños en crecimiento y las mujeres embarazadas absorben mayor cantidad de hierro que los varones adultos. (1) La absorción de hierro es limitada, ya que éste tiende a formar sales insolubles con hidróxido, fosfato, bicarbonato y otros aniones presentes en las secreciones intestinales. El hierro también forma complejos insolubles con otras sustancias presentes en los alimentos, como fitato, taninos y la fibra de los cereales. Estos complejos de hierro son más solubles a pH bajo. Por esta razón, el HCl secretado por el estómago favorece la absorción de hierro. La vitamina C estimula eficazmente la absorción del hierro al formar un complejo soluble con el hierro y reducir el Fe+++ a Fe++. El hierro asociado con ascorbato o en forma de Fe++ tiende a formar menos complejos insolubles que el Fe+++ y por lo tanto se absorbe mejor. (1) El hierro se encuentra en la dieta en forma de sales inorgánicas de hierro, formando parte de grupos prostéticos hemo de proteínas como hemoglobina, mioglobina y citocromos. Alrededor del 20% del hierro hemo ingerido se absorbe. Las enzimas proteolíticas liberan los grupos hemo de proteínas en la luz intestinal. (1) Absorción de vitaminas hidrosolubles La mayoría de las vitaminas hidrosolubles pueden absorberse mediante difusión simple si se ingieren en dosis adecuadas. (1) En la absorción de la vitamina B12 participa un proceso de transorte activo. Las necesidades dietéticas de la riboflavina son bastante similares a la capacidad absortiva máxima de 10-12 mg/dosis. Las bacterias entéricas sintetizan vitamina B12, y otras vitaminas del complejo B, sin embargo, el epitelio colónico carece de mecanismos específicos para su absorción. Cuando la absorción intestinal de vitamina B12 se encuentra alterada, la deficiencia resultante de esta vitamina retrasa la maduración de los glóbulos rojos y se produce anemia perniciosa. La mayoría de los pacientes con este tipo de anemia presentan atrofia intensa de las glándulas gástricas y no producen suficiente HCl, pepsinas y factor intrínseco; estos individuos presentan anticuerpos contra las células parietales que pueden llegar a destruirlas. (1) El hígado contiene grandes cantidades de vitamina B12 (2-5 mg). Diariamente solo se pierde un 0.1% de las reservas, por lo que los depósitos duran entre 3 y 6 años aunque cese totalmente la absorción. (1) La mayor parte de la riboflavina presente en los alimentos está ligada a proteínas, de las cuales se desprende gracias a la acción del ácido gástrico y de las pepsinas. Posteriormente, es ligada a las proteínas R que se encuentran en la saliva y el jugo gástrico. Las proteasas pancreáticas degradan este complejo, liberando la vitamina B12. La vitamina libre es captada por el factor intrínseco, el cual es necesario para su absorción. En ausencia del factor intrínseco, se absorbe solo el 2% de la vitamina ingerida, a menos que se ingieran grandes cantidades de la misma. (1) CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 16 Digestión y absorción de lípidos Los principales lípidos en la dieta son los triglicéridos. La dieta contiene pequeñas cantidades de esteroles (como el colesterol), ésteres de esterol y fosfolípidos. Dado que los lípidos son poco solubles en agua, plantean problemas en su procesamiento. En el estómago, los lípidos tienden a separarse en una fase aceitosa, mientras que en el duodeno e intestino delgado, los lípidos se emulsionan por medio de los ácidos biliares. Las gotitas de emulsión tienen un área de superficie que permite el acceso de las enzimas lipolíticas. Los productos de la digestión de los lípidos forman las micelas, las cuales son lo bastante pequeñas como para difundir entre las microvellosidades y permitir la absorción de los lípidos por toda la superficie del borde de cepillo intestinal. (1) La lipasa lingual es producida por las glándulas serosas de las lengua. La lipasa gástrica es segregada por las células principales. Estas dos lipasas constituyen la lipasa preduodenal. Estas enzimas son específicas para la hidrólisis de triglicéridos. Las lipasas presentes en el jugo pancreático son las responsables de la hidrólisis de la mayor parte de los lípidos de la dieta. Las enzimas lipolíticas del jugo pancreático son hidrosolubles y por lo tanto, solo pueden llegar a los lípidos que se encuentran en las micelas. (1) La lipasa pancreática separa los triglicéridos en ácidos grasos libres y un 2-monoglicérido; la colesterolesterasa degrada el colesterol en un ácido graso libre y colesterol libre. (1) Las micelas son importantes para la absorción de productos de la digestión de las grasas y otras moléculas liposolubles (como vitaminas liposolubles). Estas difunden entre las microvellosidades, permitiendo que el colesterol, los ácidos grasos, las lecitinas, los monoglicéridos también difundan a través de ella. (1) El duodeno y el yeyuno son los segmentos más activos en la absorción de grasas, y la mayor parte de la grasa ingerida ya se ha absorbido cuando el quimo llega al yeyuno medio. La grasa presente en las heces normales no es grasa ingerida, sino que proviene de las bacterias colónicas y de células epiteliales exfoliadas. (1) Las vitaminas liposolubles entran a formar parte de las micelas mixtas formadas por los ácidos biliares y los productos de la digestión de los lípidos, los cuales favorecen la absorción de estas vitaminas. (1) Las vitaminas liposolubles difunden a través de las membranas del borde de cepillo al interior de la célula epitelial intestinal, en la cual las vitaminas entran en los quilomicrones y salen del intestino a la linfa. (1) REFERENCIAS BIBLIOGRAFICAS 1. 2. 3. Berne R, Levy M. Fisiología. 2da edición. Editorial Harcourt Brace. España. 1998 Ganong W. Fisiología Médica. 13ª edición. El Manual Moderno. México. 1992 http://www.harrisonsonline.com CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 17 AFECCIONES ESOFÁGICAS En la siguiente figura se puede observar la composición anatómica del esófago Figura # 4. Principales relaciones anatómicas del esófago. El segmento superior no tiene un límite neto con la porción media y corresponde a los primeros 6 a 8 cm. Mientras que el tercio superior del esófago está constituido por fibras musculares estriadas, derivadas de los arcos branquiales, los dos tercios restantes presentan músculo liso. Tomado de la Revista Iladiba online. DOLOR TORÁCICO Pirosis La pirosis se caracteriza por ser una sensación restroesternal quemante, que se mueve a manera de onda a lo largo del pecho, en general de forma ascendente. (1,2,3) Cuando la pirosis es severa, el dolor puede irradiar los lados del pecho, el cuello y la mandíbula. La pirosis es un síntoma característico del reflujo gastroesofágico y puede estar asociada con regurgitación o una sensación de líquido tibio que sube por la garganta. (1,2) La pirosis puede ir acompañada de regurgitación del contenido gástrico hacia la boca y la consecuente hipersalivación. (2,3) La pirosis se puede agravar al inclinarse hacia adenlante o cuando la persona se encuentra completamente en posición horizontal. Por el contrario, se alivia cuando el paciente se CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 18 encuentra en una posición erguida, al tragar saliva o agua y más concretamente con el consumo de antiácidos. (1) Odinofagia La odinofagia es la sensación de dolor al tragar y puede deberse a la destrucción de la mucosa esofágica o a contracciones esofágicas anormales. (1,3) Es característica de la esofagitis sin reflujo, particularmente la de tipo monilial o herpética (1), que puede ocurrir con o sin disfagia (2). La odinofagia puede ocurrir cuando hay una úlcera péptica en el esófago (úlcera de Barret), daño cáustico del esófago y perforación esofágica. El dolor para tragar es inusual en la esofagitis por reflujo no complicado. (1) El paciente puede describir el dolor como una sensación quemante u opresión retroesternal que se desencadena por alimentos o líquidos muy calientes o muy fríos. El dolor se produce inmediatamente después de la deglución. (2) Regurgitación La regurgitación es la aparición sin esfuerzo de los contenidos gástrico y esofágico en la boca, sin náuseas precedentes. (1,3) La regurgitación se clasifica en activa (inmediatas a la ingestión), pasivas (decúbito, independientes de la ingestión) y mixtas. (3) La regurgitación de material ácido o agrio, ocurre en el reflujo gastroesofágico severo, en asociación con disfunción de los esfínteres esofágicos superior e inferior. La regurgitación puede resultar en aspiración laríngea, con accesos de tos y ahogo que despiertan al paciente cuando se encuentra dormido. También se puede producir neumonía por aspiración. (1) DISFAGIA La disfagia es la sensación de obstrucción del paso del bolo alimenticio a través de la boca, faringe o esófago. (1,2,3) La afagia es una obstrucción esofágica total, lo cual se debe frecuentemente al impacto del bolo y constituye una emergencia médica. La dificultad al iniciar la deglución se debe primordialmente a desórdenes en la fase voluntaria de la deglución, sin embargo, una vez que se ha empezado a tragar, el proceso continúa completamente normal. (1) Frecuentemente ocurren la odinofagia y la disfagia concomitantemente. (1) La disfagia no debe confundirse con el “Globus pharyngeous”, que es la sensación de tener un nudo constante en la garganta, aunque no existe ninguna disfunción al tragar. Aparece sobretodo en sujetos con trastornos emocionales, particularmente en mujeres. El tratamiento consiste principalmente en terapia emocional. Algunos pacientes con globo faríngeo lo han asociado con esofagitis por reflujo y pueden responder al tratamiento de la esofagitis. (1) La aspiración pulmonar del alimento al tragar, con regurgitación nasal y laríngea, es característica de la disfagia orofaríngea. (1) Algunos pacientes pueden sentir el alimento conforme baja por el esófago, sensación que no está asociada con obstrucción o atascamiento del alimento. Así mismo, la sensación de llenura en el epigastrio que ocurre después de una comida o luego de tragar aire, no debe ser confundida con disfagia. (1) CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 19 El transporte normal del bolo depende del tamaño del mismo, el diámetro del pasaje deglutorio, la fuerza de la contracción peristáltica y de la deglución inhibitoria (incluyendo la relajación normal de los esfínteres esofágicos durante la deglución). (1) La disfagia causada por un bolo largo o por estrechamiento del canal de la deglución recibe el nombre de disfagia mecánica, mientras que la disfagia motora se presenta cuando hay debilidad de las contracciones peristálticas o fallo en la inhibición deglutoria, lo que causa contracciones no peristálticas y problemas en la relajación de los esfínteres. (1) Disfagia mecánica o esofágica La disfagia motora es la dificultad de paso del alimento a lo largo del esófago, causada posiblemente por trastornos obstructivos o motores. (2,3) Se caracteriza por aparecer 2 segundos o más después de la deglución. (3) La disfagia mecánica puede estar causada por bolo alimenticio de gran tamaño, estrechamiento intrínseco o por una compresión extrínseca de la luz. En los adultos, el lumen esofágico se distiende hasta un diámetro de 4 cm. Cuando el esófago no puede dilatarse más allá de 2.5 cm, ocurre disfagia a la comida sólida. La disfagia siempre está presente cuando el esófago no se dilata más de 1.3 cm. (1) La disfagia esofágica se asocia a veces con trastornos obstructivos, los cuales suelen producir disfagia solo para los sólidos ya que reducen mecánicamente la luz esofágica. (2,3) La carne y el pan son señalados por los pacientes como los responsables más comunes de esta sensación, sin embargo, algunos individuos no toleran ningún sólido, sólo líquidos. (2) La disfagia se asocia a veces con trastornos motores, lo que implica una disfunción del músculo liso del esófago. Se produce disfagia tanto para sólidos como para líquidos, por medio de una alteración del peristaltismo esofágico y del EEI, lo que interrumpe el transporte uniforme del bolo. (2,3) Algunas causas de la disfagia mecánica son: (1,2) 1. Luminares a. Bolo grande b. Cuerpo extraño 2. Estrechamiento intrínseco (trastornos obstructivos) a. Condiciones inflamatorias: estomatitis, faringitis, epiglotitis, esofagitis, afecciones virales (VHS, VHZ, CMV), bacterianas, fúngicas (cándida), lesión cáustica, térmica. b. Anillos c. Estenosis benignas 3. Compresión extrínseca a. Tumores CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 20 Disfagia motora o preesofágica La disfagia motora o preesofágica se define como la dificultad de vaciamiento del bolo desde la faringe oral hacia el esófago. (2) Ser caracteriza por ser inmediata al acto de deglución y localizarse en el cuello. Si es intensa, suele acompañarse de regurgitación nasal u oral de los alimentos e incluso puede generar síntomas respiratorios como tos, cuando se produce aspiración traqueal. (3) Las manifestaciones clínicas suelen acompañarse de uno o varios de los siguientes datos: odinofagia en la zona, regurgitaciones orales o nasales inmediatas, síntomas respiratorios, pérdida de peso e incluso desnutrición. (3) La disfagia motora puede ser consecuencia de una dificultad para iniciar el proceso de deglución o de anomalías en la persitalsis y la inhibición deglutoria, debidas a enfermedades en los músculos estriados o lisos del esófago (dermatomiositis, miastenia gravis, Parkinson, esclerosis bilateral). (1,2) El tipo de comida que causa la disfagia puede ser útil para establecer el diagnótico. La dificultad para tragar sólidos implica una disfagia mecánica con un lumen que no se encuentra muy estrecho. Cuando la obstrucción se encuentra en estado avanzado, la disfagia puede ocurrir con sólidos y con líquidos. (1) La disfagia transitoria puede deberse a procesos inflamatorios, mientras que la progresiva (de duración de unas semanas a unos cuantos meses) puede ser sugestiva de carcinoma del esófago. (1) La disfagia episódica a los sólidos, que se ha presentado durante varios años, es indicativa de enfermedad característica del anillo esofágico inferior. (1) Una pérdida de peso desmedida, en relación desproporcionada con el grado de disfagia es sugestiva de carcinoma. Cuando hay ronquera antes de la disfagia, la lesión primaria se encuentra, por lo general, en la laringe. Cuando hay ronquera luego de la disfagia es probable que haya compromiso recurrente del nervio laríngeo, por una extensión de un carcinoma esofágico. (1) Muchas veces la ronquera es consecuencia de una laringitis secundaria al reflujo gastroesofágico. El hipo sugiere una lesión en la parte distal del esófago. (1) Una historia prolongada de pirosis y reflujo que preceden a la disfagia, son indicativos de una estenosis péptica. Por otra parte, una historia de intubación nasogástrica prolongada, ingestión de agentes cáusticos y píldoras sin agua, radioterapia o enfermedades mucocutáneas, pueden ser causa de una estenosis esofágica. (1) Cuando se presenta odinofagia, se debe sospechar de esofagitis candidiásica, herpética o inducida por medicamentos. (1) En los pacientes con SIDA u otras inmunodeficiencias, la esofagitis por infecciones oportunistas, tales como cándida, herpes simplex, citomegalovirus y tumores tales como el sarcoma de Kaposi o linfoma, deben ser considerados. (1) El tratamiento depende de la naturaleza de la enfermedad y del mecanismo patógeno. El tratamiento de la enfermedad causal es suficiente para solucionar el problema en muchos casos. La colocación de una sonda nasogástrica de alimentación y como vía de rehidratación y la administración medicamentosa es suficiente cuando la disfagia es transitoria (p.ej., en los accidentes vasculares cerebrales). (3) CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 21 Algunas causas de la disfagia motora son: 1. 2. 3. Dificultad para iniciar el reflejo de la deglución: parálisis de la lengua, anestesia orofaríngea, falta de saliva, lesiones de nervios glosofaríngeo y vago, lesiones en el centro de la deglución Desórdenes en el músculo esofágico y faríngeo estriado y liso Desórdenes del músculo liso esofágico Acalasia La acalasia es un desorden motor del músculo liso esofágico en el que el EEI no se relaja normalmente durante la deglución y el cuerpo esofágico no genera contracciones no peristálticas. (1,3) La acalasia se produce por una inervación defectuosa del músculo liso del esófago y del esfínter esofágico inferior. (1) La acalasia afecta a todas las edades y a ambos sexos, pero suele iniciarse entre los 20-40 años y se han observado casos familiares. (1,2,3) Los síntomas principales son el dolor de pecho, disfagia, y regurgitación. La disfagia aparece tempranamente, ocurre tanto con sólidos como con líquidos y se empeora cuando se presenta estrés emocional o cuando se ha comido rápidamente. (1) La aspiración pulmonar y la regurgitación se producen debido a la retención en el esófago, de grandes volúmenes de saliva y alimentos. (1) Puede presentarse tos nocturna. (2) El curso de la acalasia es por lo general crónico, con adelgazamiento a lo largo de los años y con disfagia progresiva. (1) La enfermedad se inicia de forma insidiosa y su progresión es lenta con varias etapas: inicial, compensación y descompensación, por lo que no es raro observar episodios de mejoría clínica, con aparición posterior de los síntomas que permanecerán a lo largo del tiempo. (3) Algunas maniobras, entre ellas la de Valsalva, ayudan a aumentar la presión esofágica, para poder pasar el bolo hacia el estómago. (1) Tratamiento El tratamiento con comidas blandas, drogas anticolinérgicas y sedantes es usualmente insatisfactorio. (1) Los nitratos y los bloqueadores de canales de calcio pueden ser efectivos durante un corto tiempo, sin embargo, su uso se encuentra limitado por los efectos secundarios. (1,2) La nitroglicerina sublingual (0.3-0.6 mg) se utiliza antes de las comidas para tratar el dolor torácico. El dinitrato de isosorbide, sublingual u oral también se utiliza antes de las comidas. Los nitratos se asocian con cefaleas e hipotensión postural. (1) El nifedipino, oral o sublingual, también es efectivo cuando se administra antes de las comidas. (1) La aplasia también puede tratarse con denervación química de los nervios colinérgicos en el esófago distal, por medio de una inyección directa de toxina botulínica en el músculo del EEI. (1,2) CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 22 Esta técnica es efectiva durante un corto período de tiempo en algunos pacientes, sin embargo, inyecciones repetidas pueden causar fibrosis y complicar la terapia quirúrgica posterior. La toxina botulínica bloquea los nervios excitatorios colinérgicos en el esfínter. (1) La dilatación con balón reduce la presión basal del EEI y si la técnica se emplea correctamente, puede ser efectiva en alrededor del 85% de los pacientes, sin embargo, las perforaciones y las hemorragias son complicaciones frecuentes. (1,2) ENFERMEDADES INFLAMATORIAS REFLUJO GASTROESOFÁGICO GENERALIDADES El reflujo gastroesofágico (reflujo GE) es el paso del contenido gástrico hacia el esófago. (2,3) El reflujo gastroesofágico es uno de los desórdenes gastrointestinales más prevalentes. Al menos un 15% de los individuos presentan pirosis una vez por semana y un 7% la presenta durante toda la semana. (1) El reflujo GE es un hecho fisiológico, pero los factores defensivos (tono del EEI y la capacidad de aclaramiento) minimizan el número de episodios de reflujo y el tiempo de contacto del material refluido y la mucosa esofágica. Cuando se alteran estos mecanismos defensivos, se aumenta el tiempo de contacto entre los factores agresivos y la mucosa esofágica, cuya capacidad defensiva intrínseca y de regeneración es poco conocida. (3) El reflujo ocurre cuando el gradiente de presión entre el EEI y el estómago se pierde, lo que puede ser causado por una disminución sostenida o transitoria del tono del EEI. (1) CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 23 Figura # 5. Componentes del esfínter esofágico inferior. Esta estructura está compuesta por una porción externa en cuya conformación intervienen fibras de músculo estriado, procedentes del diafragma y músculo liso de la capa longitudinal externa del esófago. La porción interna corresponde a un engrosamiento del músculo liso circula. Tomado de la Revista Iladiba online Una hipotensión sostenida del EEI se puede deber a una debilidad de los músculos que por lo general no tiene causa aparente. Algunas causas secundarias de la disfuncionalidad del EEI son: enfermedades del tipo escleroderma, miopatía asociada a pseudoobstrucciones intestinales crónicas, embarazo, lactancia, drogas anticolinérgicas, relajantes del músculo liso, destrucción quirúrgica del EEI y esofagitis. (1) Para que se produzca un episodio de reflujo, el contenido gástrico debe estar preparado para refluir y el mecanismo antirreflujo debe encontrarse alterado. El contenido gástrico tiene más probabilidades de retroceder cuando: aumenta el volumen gástrico, cuando el contenido gástrico está situado cerca de la unión gastroesofágica (por inclinación hacia delante o por decúbito), y cuando aumenta la presión gástrica (embarazo, obesidad, cinturones o fajas muy ceñidas). (1) La exposición total del esófago al reflujo ácido se relaciona con daño potencial a la mucosa. La exposición depende de la cantidad de material refluido por episodio, la frecuencia de los CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 24 episodios y la tasa de aclaramiento del contenido, ya sea por gravedad o por contracciones peristálticas. (1) El ácido reflujado es neutralizado por la saliva, por lo que fallos en la secreción de la misma aumentan el tiempo de exposición. Si el material reflujado alcanza el esófago cervical y pasa el EES, puede entrar a la laringe, faringe y la tráquea, causando una tos crónica, broncoconstricción, faringitis, laringitis o bronquitis. (1,4) Entonces el aclaramiento esofágico del ácido depende tanto de la saliva deglutida como de la peristalsis esofágica, la cual se encuentra alterada en un 30% de los pacientes con reflujo gastroesofágico. La producción gástrica de ácido es usualmente normal, sin embargo, ocurre un retraso en el vaciamiento gástrico en un 40% de los pacientes. (4) La esofagitis es una complicación del reflujo que se desarrolla cuando las defensas normales de la mucosa son incapaces de contrarrestar el daño causado por el ácido, la pepsina y la bilis. La esofagitis leve se manifiesta por cambios microscópicos de la mucosa, mientras que la erosiva puede manifestar sangrado, úlceras lineares y exudados. (1) Entre las complicaciones del reflujo GE están las ulceraciones, hemorragias (anemia), estenosis péptica, problemas bucales, problemas pulmonares, laríngeos y el esófago de Barett. (7,8,9) Este último es de gran importancia ya que representa el mayor riesgo de desarrollar adenocarcinoma esofágico. (7,8) SIGNOS Y SÍNTOMAS La regurgitación de material ácido hacia la boca y la pirosis son los síntomas característicos del reflujo gastroesofágico. La pirosis se produce por el contacto del material reflujado con la mucosa esofágica inflamada o sensibilizada. El dolor puede ser de tipo anginoso o atípico, mientras que puede no aparecer del todo y puede ser posicional. (1,3) Puede aparecer disfagia del tipo motor. (3) También existe la posibilidad de hemorragias digestivas altas, generalmente ocultas, que pueden producir síndrome anémico crónico. (3) La mayoría de los pacientes con estenosis péptica tienen una historia de varios años de pirosis precedente a la disfagia. (1) En pacientes con lesiones inflamatorias intensas o con úlceras presentan odinofagia. (3) El reflujo severo puede alcanzar la faringe y la boca, lo que resulta en una laringitis, tos matutina y aspiración pulmonar. La aspiracón pulmonar recurrente puede causar neumonía por aspiración, fibrosis pulmonar y asma crónica. (1) Por otra parte, muchos pacientes pueden permanecer asintomáticos y hasta automedicados, ya que no buscan asesoría médica hasta que se presentan complicaciones severas. (1) TRATAMIENTO Las metas del tratamiento son: disminuir el reflujo gastroesofágico, mejorar el aclaramiento esofágico y proteger la mucosa del esófago. (1,4) El tratamiento puede escalonarse dependiendo de la gravedad o la presencia de complicaciones. En la siguiente tabla aparecen las distintas fases del tratamiento. (1) CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 25 Tabla Nº 1. Tratamiento de Reflujo GE (1,4) Esquema terapéutico opcional de la esofagitis por reflujo Fase I Modificación de los hábitos higiénico-dietéticos Evitar sobrepeso Elevar la cabecera de la cama (20-25 cms) Conseguir defecación sin esfuerzo Evitar alimentos que disminuyan el tono del EEI (chocolate, cítricos, canela, clavos de olor, ajo, cebolla, café, grasas, alcohol) Evitar fármacos que disminuyan el tono del EEI (xantinas, anticolinérgicos, antidepresivos tricíclicos, estrógenos, agonistas betadrenérgicos, AINES) Abandonar o reducir el consumo de tabaco Evitar el uso de ropa ajustada al abdomen Evitar recostarse inmediatamente después de una comida. Evitar las comidas por la noche y realizar varias comidas pequeñas a lo largo del día Fármacos a elegir: Antiácidos Antiácidos + ácido algínico Sucralfato Fase II Fármacos que incrementan el tono de EEI y mejoran el aclaramiento esofágico Antidopaminérgicos (metoclopramida, domperidona, bromoprida) Parasimpaticomiméticos (betanecol) Procinéticos (cisaprida)(alizaprida)(Tegaserot) Fármacos que inhiben la secreción ácido-gástrica Antimuscarínicos Anti-H2 (cimetidina, ranitidina, famotidina) Inhibidores de la bomba de protones (omeprazol, lanzoprazol, rabeprazol) Fase III Cirugía Medidas generales Se debe evitar el consumo de grandes cantidades de líquido durante las comidas. (1,2) No hay mucha evidencia de que el evitar ciertos alimentos tengan mayor efecto sobre el curso de la enfermedad. (4) Con las medidas generales de la fase I, un gran número de pacientes van a estar asintomáticos; cuando se utilizan los fármacos de la fase II generalmente se revierten los síntomas y solo se emplean las medidas quirúrgicas cuando los pacientes presentan complicaciones evolutivas como hemorragias graves, úlceras incontrolables, estenosis péptica, o cuando el tratamiento ha sido ineficaz después de cierto tiempo (6 meses). (3) CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 26 En los casos moderados, los cambios en el estilo de vida y agentes antisecretorios de venta libre pueden resultar adecuados. Los pacientes deben ser aconsejados para que reduzcan el peso corporal, si tienen sobrepeso. (1,4) Los beneficios asociados con las medidas generales podrían no ser muy contundentes, sin embargo, involucran al paciente en la toma de decisiones y lo responsabilizan en mayor grado del éxito de la terapia. La efectividad de cada una de las siguientes categorías de medicamentos se basa en las siguientes tres funciones: (7) 1. Habilidad para neutralizar el ácido reflujado (antiácidos) 2. Habilidad para reducir la exposición esofágica al material reflujado (procinéticos) 3. Habilidad para inhibir la secreción ácida (anti-H2 y los inhibidores de la bomba de protones) Antiácidos y alginatos Los antiácidos son efectivos en el alivio sintomático a corto plazo. (5,7) Los alginatos forman una cubierta viscosa que flota sobre los contenidos gástricos, lo que provee de una barrera física que previene el reflujo. Para maximizar sus efectos, deben ser administrados después de las comidas, antes de que pasen a intestino y solo puedan dar un alivio transitorio. (5) Supresión del ácido gástrico Los bloqueadores de receptores H2, como la cimetidina 300 mg bid; ranitidina 150 mg bid; famotidina 20 mg bid; nizatidina 150 mg bid; por 6-12 semanas, son efectivos para el alivio de los síntomas. (1,4) Debido a que la eficacia entre estos agentes es similar, la escogencia de alguno de ellos se debería hacer con base en la relación costo beneficio y en la posibilidad de efectos adversos; por ejemplo la cimetidina tiene un efecto antiandrogénico y mayores interacciones farmacológicas que otros anti-H2. (7) Dosis mayores son necesarias para el tratamiento de la esofagitis erosiva, sin embargo, los inhibidores de la bomba de protones son los más efectivos en este caso. (1) En los casos resistentes a los anti H2 y en los casos severos, se recomienda una supresión ácida rigurosa con inhibidores de la bomba de protones como terapia de elección: omeprazol 40 mg/d; lansoprazol 30 mg/d; pantoprazol 40 mg/d; y rabeprazol 20 mg/d; durante 8 semanas pueden sanar la esofagitis erosiva hasta en un 90% de los pacientes. (1,5,6) Los inhibidores de la bomba de protones son metabolizados en sus formas activas por el ácido del estómago, por lo que se recomienda su administración antes de la primera comida de la mañana. (7) La eficacia de los inhibidores de bomba de protones es similar a dosis equivalentes, sin embargo, el esomeprazol es ligeramente más efectivo el omeprazol. (5,7) El pantoprazol y el lansoprazol tienen la mayor biodisponibilidad y por lo tanto los efectos más predecibles. El pantoprazol es el inductor más débil del citocromo P450, por lo que las interacciones serán menores. (5,7) CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 27 Algunos inconvenientes con el uso de estos medicamentos son las interacciones medicamentosas, la hiperacidez por rebote, el sobrecrecimiento bacteriano, la hipergastrinemia y sus consecuencias. (7) Todos los inhibidores de la bomba de protones interfieren en la absorción de hierro, vitamina B12, ketoconazol y ampicilina, debido a la reducción en la acidez gástrica. (7) Los efectos secundarios más comunes como grupo son: dolor de cabeza, dolor abdominal y diarrea. (7) Drogas que alteran la motilidad Entre ellas se tienen la metoclopramida, la domperidona, el betanecol, la cisaprida, alizaprida y tegaserot. (5,7) Estos agentes son casi tan efectivos como los anteriores en el alivio de los síntomas, pero no curan la esofagitis. (5) La acetilcolina puede aumentar la presión del esfínter y la persitalsis gástrica, por lo que es útil el uso de agonistas colinérgicos como el betanecol a una dosis de 25 mg tres veces por día; la metoclopramida antagonista dopaminergico y agonista 5-HT se usa a una dosis de 10 mg 30 minutos antes de las comidas y al acostarse; o cisaprida 10 mg 4 veces por día. (2,7) Una situación en la que los procinéticos resultan especialemente útiles es cuando los pacientes presentan síntomas de regurgitación, aún cuando están bajo una terapia con supresores del ácido. (7) Estos medicamentos pueden ser particularmente útiles en los pacientes con otros síntomas dispépticos como las náuseas o la sensación de saciedad temprana. (5) Terapia de mantenimiento El reflujo gastroesofágico es una entidad que requiere tratamiento a largo plazo, de hasta 3 a 6 meses o más si la enfermedad recurre rápidamente. Luego de la terapia inicial, se usa una dosis de mantenimiento más baja. (1) Solo los inhibidores de la bomba de protones, a una dosis estándar o la mitad de la misma, han demostrado ser efectivos para el mantenimiento de las remisiones. (5) Para los pacientes que no tengan evidencia de erosiones, el esomeprazol puede controlar los síntomas a largo plazo. (8) Entre las indicaciones para una terapia de mantenimiento están: la esofagitis severa especialmente con complicaciones; esófago de Barett; recurrencia de síntomas tan pronto como se interrumpe el tratamiento o cuando se presentan los síntomas bajo tratamiento con dosis elevadas. (5,8) Otras medidas Los pacientes con reflujo gastroesofágico asociado a estenosis péptica deben ser tratados con dilatadores para aliviar la disfagia, así como también deben recibir tratamiento antirreflujo. (1) La cirugía laparoscópica une el fundus gástrico alrededor del esófago para aumentar la presión del EEI y debe ser considerada para los pacientes con reflujo resistente y complicado, que no responde completamente a la terapia medicamentosa, o para los pacientes en los que la terapia a largo plazo está contraindicada. (1) CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 28 Los pacientes con esofagitis alcalina se tratan con medidas antirreflujo y por medio de la neutralización de las sales biliares con colestiramina, hidróxido de aluminio o sucralfato. Este último es particularmente útil en estos casos ya que también sirve como protector de la mucosa. (1) Podrían haber dos modalidades de tratamiento: la terapia que empieza con medidas generales y la que empieza con medidas máximas. La primera recibe el nombre de estrategia ´´Step Up´´, se utiliza para el reflujo GE moderado y consiste en lo siguiente: (5,7) • Comienzo con medidas generales (antiácidos, alginatos) • Si resulta inefectivo, usar anti-H2 a dosis estándares, por 4-6 semanas • Reservar los inhibidores de bomba de protones para los pacientes con un control pobre de los síntomas La segunda estrategia se llama ´´Step down´´ para el reflujo GE severo y sigue los siguientes pasos: (5,7) • • • Empezar con un inhibidor de la bomba de protones por 8 semanas Si es posible, se puede reducir la dosis a la mitad, como terapia de mantenimiento Si hay sangrado o úlcera péptica se recomienda una endoscopía ESOFAGITIS INFECCIOSAS La esofagitis se refiere a una evidencia histológica o endoscópica de un proceso inflamatorio agudo en el esófago. (5) La esofagitis infecciosa se puede deber a virus, bacterias, parásitos e infecciones fúngicas. En los pacientes con inmunosupresión severa pueden coexistir varios microorganismos. (1) Esofagitis viral El VHS tipo 1, causa ocasionalmente esofagitis en pacientes inmunocompetentes, sin embargo, tanto el tipo 1 como el 2 pueden afectar a los pacientes inmunosuprimidos. Los pacientes se quejan de aparición repentina de dolor torácico, odinofagia y disfagia. Puede ocurrir sangrado en los casos severos; las manifestaciones sistémicas tales como náuseas, vómito, fiebre, escalofríos y leucocitosis leve pueden estar presentes. (1) Las vesículas herpéticas en la nariz y los labios pueden ser diagnósticas. En los pacientes con odinofagia, el tratamiento se inicia con aciclovir intravenoso, 400 mg cinco veces al día. Los síntomas usualmente resuelven en una semana, sin embargo las ulceraciones severas pueden durar más tiempo en sanar. El Foscarnet (90 mg/kg IV, cada 8 horas) se usa cuando ocurre resistencia al aciclovir. (1) Las infecciones con CMV ocurren en los pacientes inmunocomprometidos. Estas infecciones usualmente se activan luego de una larga fase de latencia o puede adquirirse por transfusiones sanguíneas. Las lesiones aparecen como úlceras serpiginosas en la mucosa que aparentemente se encuentra normal. Pueden coalescer y formar úlceras gigantes, particularmente en el esófago distal. Los pacientes presentan odinofagia, dolor torácico, hematemesis, náusea y vómito. El ganciclovir, 5 mg/kg cada 12 horas, IV, es el tratamiento CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 29 de elección. El Foscarnet (90 mg/kg, cada 12 horas IV) es utilizado en los casos resitentes. La terapia se debe continuar hasta por 2 a 4 semanas. (1) Esofagitis bacteriana La esofagitis bacteriana es inusual, sin embargo la que se encuentra causada por los lactobacilos o estreptococos beta-hemolíticos puede ocurrir en pacientes inmunocomprometidos. En los pacientes con SIDA, las infeccines por criptosporidium o P. carinii pueden causar inflamación no específica, y las infecciones por M. tuberculosis pueden causar ulceraciones profundas en el esófago distal. (1) Esofagitis por Candida Los pacientes pueden estar asintomáticos o pueden quejarse de odinofagia o disfagia. Cualquier evidencia de candidiasis mucocutánea puede estar ausente. La esofagitis por cándida puede complicarse con hemorragia esofágica, perforación, estenosis o invasión sistémica. (1) El fluconazol, 200 mg el primer día, seguido de 100 mg diarios, es el tratamiento de elección en las candidiasis esofágicas, ya que es efectivo y su absorción no se ve afectada por un pH gástrico elevado. El ketoconazol, 200-400 mg en una sola dosis diaria, también es efectivo, sin embargo se ve afectado por el pH intragástrico. Los pacientes que no responden a estos medicamentos reciben amfotericina, 10-15 mg en infusión intravenosa durante 6 horas hasta una dosis total de 300-500 mg. (1) La nistatina oral en suspensión (100,000 unidades/ml), en dosis de 10-20 ml cada 6 horas es efectiva. En los casos resistentes, las grageas de anfotericina se usan por 7-10 días, seguidas de nistatina o fluconazol por el tiempo que sea necesario. (1) OTROS TIPOS DE ESOFAGITIS Esofagitis por radiación La esofagitis por radiación es de común ocurrencia durante el tratamiento de radiación en los cánceres torácicos. La frecuencia y la severidad de la esofagitis aumenta con la cantidad de radiación administrada y puede ser potenciada con la administracón de drogas radiosensibilizantes, tales como la doxorubicina, la bleomicina, la ciclofosfamida y el cisplatino. La disfagia y la odinofagia pueden durar, de semanas a algunos meses después de la terapia. La mucosa esofágica se vuelve edematosa, eritematosa y friable; las erosiones superficiales coalescen hasta formar úlceras superficiales más grandes. El tratamiento consiste en la reducción del dolor con lidocaína viscosa durante la fase aguda; el tratamiento con indometacina puede reducir el daño causado por la radiación. (1) CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 30 Esofagitis corrosiva Este tipo de esofagitis está causado por la ingestión de agentes cáusticos, tales como álcalis o ácidos fuertes; el responsable con más frecuencia es la lejía (hidróxido de sodio y carbonato de calcio). (1,2,3) El grupo de edad más afectado es la infancia, por accidentes domésticos, sin embargo, no se debe olvidar los intentos de suicidio. (3) La gravedad de las lesiones depende de la cantidad de cáustico ingerido, su naturaleza y el tiempo de contacto con la mucosa esofágica. En general, los cáusticos alcalinos producen lesiones más graves. (3) Los síntomas presentan tres estadios: (3) a) b) c) Período agudo, que depende de la intensidad y profundidad de la lesión; puede ir desde formas mínimas hasta cuadros de shock por perforación esofágica o insuficiencia respiratoria. Si la lesión es superficial, se puede reanudar la ingestión de líquidos y a los 6-8 días desaparecen las molestias; si la lesión es profunda, los síntomas clínicos son más pronunciados (dolor, afagia, síntomas respiratorios) y el paciente puede fallecer por insuficiencia respiratoria o por perforación esofágica. Período de latencia, caracterizado por la desaparición de los síntomas de la fase aguda Período de estenosis esofágica, cuya aparición depende de la gravedad de las lesiones iniciales Las lesiones corrosivas severas pueden causar perforación esofágica, hemorragias e incluso la muerte. Los glucocorticoides no son útiles en la esofagitis corrosiva aguda. (1) La odinofagia y, con menos frecuencia, las estenosis esofágicas pueden producirse cuando ciertos fármacos se alojan temporalmente en el esófago, a causa de un trastorno de la motilidad o por una alteración anatómica. (2) La esofagitis inducida por la ingestión de formas dosificadas ocurre por lo general en pacientes encamados. Los antibióticos tales como la doxiciclina, tetraciclina, oxitetraciclina, minociclina, penicilina y clindamicina son los responsables de casi la mitad de todos los casos. Algunos antiinflamatorios no esteroideos, como la aspirina, indometacina y el ibuprofeno, pueden causar lesiones. Otras formas dosificadas que también causan esofagitis son: cloruro de potasio, sulfato o succinato ferroso, quinidina, alprenolol, teofilina, ácido ascórbico, alendronato y pamidronato. (1) Este tipo de esofagitis se puede prevenir evitando los agentes lesivos o administrando el medicamento en posición erguida y con el consumo de grandes cantidades de líquido. (1) TRATAMIENTO El tratamiento se resume en el siguiente esquema: CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 31 Ingestión de cáusticos Hospitalización Endoscopia Tratamiento Sintomático Grado de la lesión I Dieta líquida II Nutrición parenteral (1 semana) III Nutrición parenteral (2 semanas) Antibióticos 1 semana + Corticosteroides 6 semanas 3 meses Dilataciones No Electivas Sí HERNIA HIATAL GENERALIDADES La hernia hiatal se presenta cuando la mucosa gástrica se pliega de 2-3 cms por encima del diafragma. (5) En todo caso, un valor estimado indica que la prevalencia de dicha enfermedad llega a ser de 50% entre las personas mayores de 50 años y las mujeres tienden a verse afectadas con mayor frecuencia que los hombres. (3) La hernia hiatal es una herniación de parte del estómago hacia la cavidad torácica por encima del diafragma. (1) Las causas de la hernia hiatal son deconocidas, pero pueden ser producto de una anomalía congénita o secundaria a un traumatismo. (2) La hernia hiatal se define como el prolapso de una porción del estómago dentro de la cavidad torácica, a través del hiato del diafragma. Este defecto puede ser de tipo congénito o adquirido, y las hernias no traumáticas se clasifican de acuerdo a sus características anatómicas, en tres grupos: 1) hernia hiatal por deslizamiento, concéntrica o axial, 2) hernia hiatal paraesofágica y 3) mixta (concéntrica y paraesofágica). La mayoría de las hernias hiatales identificadas en la práctica clínica son de tipo concéntrico. (4) Una hernia hiatal por deslizamiento sucede cuando la unión gastroesofágica y el fondo del estómago se deslizan hacia arriba y una porción del estómago se encuentra recubierta por el peritoneo. (1,2) Una hernia por deslizamiento puede resultar del debilitamiento de los ligamentos situados entre la unión gastroesofágica y el diafragma, una contracción longitudinal del esófago o un aumento en la presión intraabdominal. La incidencia aumenta con la edad, sobretodo alrededor de la sexta década de la vida. (1) CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 32 En la hernia paraesofágica, la unión esofágica se encuentra en su posición normal, mientras que una parte del estómago se hernia en forma paralela a la unión, a través del hiato esofágico. (1,2) Este tipo de hernias se pueden estrangular y producir dolor torácico agudo, disfagia, con vómitos, y una masa mediastínica que requiere cirugía. (1,5) (Ver figura # 3) Figura # 6. Principales tipos de hernia hiatal. En la hernia por deslizamiento (A) la línea Z y el esfínter esofágico inferior se localizan por encima del hiato del diafragma, mientras que en la hernia paraesofágica (B), tales estructuras mantienen su posición normal y en la hernia mixta (C) las dos situaciones coexisten. Tomado de la revista Iladiba online SIGNOS Y SÍNTOMAS Una zona gástrica herniada puede producir disfagia, gastritis o ulceraciones, causando pérdidas considerables de sangre. (1) La mayoría de los pacientes con hernia hiatal no presentan reflujo gastroesofágico, sin embargo, alrededor del 90% de los pacientes con esofagitis marcada tienen hernia hiatal, pero es una condición que contribuye a agravar el reflujo de contenido gástrico hacia el esófago y lesiona los mecanismos protectores de la mucosa esofágica. (1,4,5) La enfermedad por reflujo gastroesofágico es la condición clínica que con mayor frecuencia está relacionada con la presencia de hernia hiatal; tal asociación, evidente desde un punto de vista teórico, ha sido documentada mediante endoscopia digestiva, esofagograma, medición de pH intraesofágico y manometría. Es más, a mayor tamaño de la hernia, más severo es el reflujo. (4) En circunstancias normales, durante el acto de la deglución ocurre un acortamiento del esófago, como resultado de la contracción de sus fibras musculares. El acortamiento ocasiona un cierto ascenso del estómago y la unión gastroesofágica, llegando en ocasiones a producir una herniación transitoria de la cámara gástrica hacia el tórax. Una vez terminada la deglución, la elasticidad de las estructuras anatómicas permite el regreso a su posición original. Con la edad, el cambio en la elasticidad y el deterioro de las estructuras de soporte juegan un papel determinante en la génesis de la hernia hiatal. (4) Los pacientes con hernia hiatal tienen un lento aclaramiento del ácido regurgitado al esófago, debido en especial, al atrapamiento de contenido gástrico dentro del saco herniario. En sujetos sin hernia hiatal, cada deglución limpia el ácido del esófago, con ayuda de las contracciones peristálticas. Cuando existe hernia hiatal, cada deglución está acompañada de un episodio inicial de reflujo, seguido de la etapa de aclaramiento. (ver figura # 7) CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 33 Figura # 7. Mecanismo de reflujo en la hernia hiatal. El material de reflujo es devuelto hacia el saco herniario gracias al peristaltismo. Posteriormente la relajación del esfínter inferior, inducida por la deglución, promueve el reflujo desde la hernia hacia el esófago. Tomado de la Revista Iladiba online TRATAMIENTO La decisión de tratar o no a los pacientes con hernia hiatal depende básicamente de la presencia de sintomatología atribuible a la hernia, a excepción de las hernias paraesofágicas, que siempre deben ser de manejo quirúrgico. En los demás casos, por lo general las medidas que modifican el comportamiento de alimentación, junto con algunos fármacos son suficientes para controlar la entidad y la cirugía está reservada a aquellos pacientes refractarios al tratamiento médico. (4) REFERENCIAS BIBLIOGRÁFICAS 1. 2. 3. 4. 5. 6. 7. 8. 9. http://www.harrisonsonline.com Beers M y Berkow R (editors). Manual Merck de Diagnóstico y Terapéutica. 1999. 10 edición. Merck and Co. Inc. Ediciones Harcourt S.A. Manual de Medicina Arroyo, V.; Guardia, J.; Rodés, J. El Manual de Medicina. 1993. Ediciones Científicas y Técnicas. Barcelona, España. Revista Iladiba online Caestecker, J. Oesophagus: Heartburn. BMJ. 2001;323:736-9. IDIS No. 470940 Kale-Prahdan, P; Landry, H; Sypula, W. Esomeprazole for Acid Peptic Disorders. Ann Pharmacotherapy. 2002;36(4):655-63. IDIS No. 478495 Orlando, L; Orlando, R. Review and assessment of pharmacologic managment strategies for reflux esophagitis. Formulary. 2002;37:140-6. IDIS No. 477723 Nathoo, V. Managing gastro-esophageal reflux disease in primary care. IJCP. 2001;55(7):465-69. IDIS No. 470318 Hogan, W; Shaker, R. Medical Treatment of supraesophageal complications of gastroesophageal reflux disease. Am J Med. 2001;111(8A):197S-201S. IDIS No. 474514 CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 34 ESTÓMAGO Y DUODENO ÚLCERAS GENERALIDADES Una úlcera se define como una ruptura en la piel o en las membranas de la mucosa acompañada con pérdida de tejido superficial, desintegración y necrosis del tejido epitelial. Es común que se presente pus, especialmente en úlceras estomacales. Una úlcera se diferencia de una erosión por la profundidad de la penetración; las erosiones son más superficiales y no afectan a la capa muscular de la mucosa. (5) El dolor epigástrico exacerbado rápidamente y aumentado con la ingesta de alimentos es un síntoma asociado con la enfermedad de la úlcera péptica, (PUD, por sus siglas en inglés “Peptic Ulcer Disease”).Se entiende por úlcera péptica aquella que se presentan en la mucosa estomacal y duodenal. (4) Al alterarse la integridad de la mucosa estomacal se presenta un defecto local que lleva a un proceso inflamatorio activo. Los desórdenes de úlcera péptica son muy comunes. Se estima la ocurrencia unas 15000 muertes por año como consecuencia de enfermedades de úlceropépticas complicadas. (3) Hoy en día se sabe que la hipersecreción ácida no es el mecanismo primario por el cual se producen la mayoría de las ulceraciones. Parece ser que ciertos factores, como el H. pylori y los AINES perturban la defensa y reparación de la mucosa normal, haciéndola más susceptible al ataque ácido. (5) La infección con Helicobacter pylori podría estar muy relacionada y colaborar con la búsqueda de una respuesta. El vaciado gástrico acelerado de líquidos ha sido observado en pacientes con úlcera duodenal pero no de un modo consistente, su participación en el desarrollo de úlcera duodenal, si la tiene no está clara. La secreción de bicarbonato se ve disminuida significativamente en pacientes con úlcera duodenal. La infección con H. pylori podría también estar involucrada en este proceso. Patogénesis de la Enfermedad Úlcero-péptica El cigarrillo El fumado ha estado implicado en la patogénesis de la PUD. No solo se ha encontrado que los fumadores desarrollan úlceras más frecuentemente que los no fumadores, sino que el fumado pareciera disminuir la capacidad de regeneración de la mucosa, alterar la respuesta a la terapia y aumentar las complicaciones relacionadas con las úlceras, tales como la perforación. El mecanismo responsable del aumento de la diátesis de la úlcera en individuos fumadores es desconocido. Las teorías comprenden desde alteraciones en el vaciado gástrico, disminución de la producción duodenal del bicarbonato hasta la generación de radicales libres inducida por el cigarrillo. CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 35 La secreción de ácido no es anormal en fumadores. A pesar de estas interesantes teorías no se ha podido establecer un mecanismo que las unifique y explique la manera en que el cigarrillo induce la formación de úlceras. Genética La predisposición genética ha sido también considerada como determinante en el desarrollo de úlceras. Así, se ha visto que los parientes en primer grado de los pacientes con úlcera duodenal son más propensos a desarrollar una úlcera, aunque sigue teniendo mucho que ver la presencia o no de infección por H. pylori. Individuos con el grupo sanguíneo O presentan úlceras más frecuentemente, lo que podría deberse a que el H. pylori se une preferentemente a los antígenos del grupo sanguíneo O. Estrés El estrés psicológico contribuye a la enfermedad de úlceropéptica; sin embargo, los resultados de los estudios que tratan de identificar el efecto que tienen los aspectos psicológicos sobre la patogénesis de la PUD han arrojado resultados conflictivos. Se concluye que se requiere mayor estudio en esta área; aunque se ha asociado la PUD con algunos trastornos de la personalidad tales como el neurotismo, también se han encontrado estos trastornos de la personalidad en individuos que no desarrollan PUD. Dieta La dieta también juega un papel muy importante en el desarrollo de enfermedades pépticas. Ciertos elementos pueden causar dispepsia, pero no existen estudios convincentes que permitan asociar la formación de úlceras con una dieta específica. Lo mismo sucede con las bebidas alcohólicas o que contienen cafeína. Algunos desórdenes crónicos han sido asociados con la PUD. Aunque muchos factores están involucrados en la patogénesis de la PUD, las dos causas predominantes son: la infección por H. pylori y la ingestión de AINES. TRATAMIENTO Antes del descubrimiento del H. pylori, la terapia para tratar la PUD se centraba en la disminución del ácido, siguiendo lo dictado por Schwartz de que “sin ácido, no hay úlcera”. Aunque la secreción de ácido es importante en la patogénesis de las enfermedades pépticas, la erradicación del H. pylori y la terapia o prevención de la inducción de la enfermedad por el uso de AINES son las bases del tratamiento. En el siguiente cuadro se resumen las drogas más comúnmente utilizadas en el tratamiento de los desórdenes ácido-pépticas. CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 36 Cuadro # 1. Tratamiento de la úlcera péptica ABORDAJE TERAPÉUTICO DE LA ENFERMEDAD DE ÚLCERA PÉPTICA EJEMPLO DOSIS Antiácidos Hidroxido Aluminio Hidroxido Magnesio Carbonatos 100-140 meq/L 1 y 3 horas después de las comidas y hs. Antagonistas H2 Cimetidina Ranitidina Famotidina Nizatidina 800 mg hs 300 mg hs 40 mg hs 300 mg hs IBP1 Omeprazol Lanzoprazol Rabeprazol Pantoprazol Esomeprazol 20 mg/d 30 mg/d 20 mg/d 40 mg/d 40 mg/d DROGA / MECANISMO Drogas supresoras de ácido • • • Protectores de la mucosa • Sucralfato Sucralfato 1 g qid • Análogos de Prostaglandinas Misoprostol 200 µg qid • Compuestos de Bismuto Subsalicilato bismuto (SSB). de 15 ml quid. Drogas neutralizadoras de ácido/ drogas inhibitorias Antiácidos La neutralización del ácido secretado con antiácidos constituía la terapia principal de las úlceras pépticas. Actualmente su uso es escaso y aunque no se usan como agentes terapéuticos de primera línea, sí son muy utilizados para aliviar los síntomas de la dispepsia. 1 IBP: Inhibidores De la Bomba de Protones. CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 37 Los antiácidos más comunes son combinaciones de hidróxido de aluminio con hidróxido de magnesio. El hidróxido de aluminio puede producir estreñimiento y favorecer la depleción de fosfatos; el hidróxido de magnesio puede provocar diarrea. Muchos de los antiácidos son una combinación de los anteriores, precisamente para tratar de prevenir estos efectos adversos. Los antiácidos que contienen magnesio en su preparación no deben usarse en pacientes con Insuficiencia Renal Crónica, por la posibilidad de que se produzca hipermagnesemia; el aluminio podría causar neurotoxicidad crónica en estos pacientes. El carbonato de calcio y el bicarbonato de sodio son antiácidos muy potentes; el uso prolongado de carbonato de calcio puede causar la aparición de un síndrome alcalino con hipercalcemia, hiperfosfatemia con la posibilidad de desarrollar calcinosis renal y progresar a una insuficiencia renal. Además los carbonatos pueden favorecer la aparición de reflujo por la generación de gases que se produce al reaccionar con el HCl a nivel gástrico. El bicarbonato de sodio puede inducir una alcalosis sistémica. Antagonistas del receptor H2 Actualmente se encuentran disponibles cuatro de éstos agentes: cimetidina, ranitidina, famotidina y nizatidina. Sus estructuras son homólogas con la histamina. Aunque cada uno tiene diferente potencia, todos inhiben significativamente la secreción de ácido en niveles comparables, cuando se usan en dosis terapéuticas. Además, usadas a las dosis correctas logran índices de regeneración de las úlceras similares. Los antagonistas del receptor H2 inhiben la secresión ácida basal y nocturna por inhibición competitiva de la acción de la histamina y del receptor H2 de las células parietales. Además inhiben la secreción de ácido gástrico estimulada por alimentos, betazoles, pentagastrina, cafeína, insulina y por reflejo vagal. (2) Cimetidina Fue el primer antagonista del receptor H2 utilizado en el tratamiento de los desórdenes ácido-pépticos. La dosificación inicial recomendada para la cimetidina fue de 300mg cuatro veces al día, aunque el rango terapeutico de los antagonistas del receptor H2 es bastante amplio a dosis altas en patologías como el Síndrome de Zollinger-Ellison. Estudios ulteriores han documentado la eficacia de utilizar 800mg al acostarse por cuatro semanas para el tratamiento de úlceras activas, con un índice de regeneración del 80%. La cimetidina podría tener efectos antiandrogénicos que resultarían en ginecomastia e impotencia reversibles, principalmente en pacientes recibiendo altas dosis y por tiempo prolongado (de meses a años). En vista de que la cimetidina tiene la habilidad de inhibir el CYP450, está indicada la monitorización de los niveles plasmáticos de drogas tales como warfarina, fenitoína y teofilina cuando se usa la cimetidina por tiempo prolongado. Otros efectos adversos raros y reversibles que se le atribuyen a la cimetidina incluyen confusión y aumento de los niveles séricos de las aminotransferasas, creatinina y prolactina. Ranitidina, famotidina y nizatidina son antagonistas del receptor más potentes que la cimetidina. Cada uno de estos fármacos puede ser tomado antes de acostarse. Las dosis son de 300mg, 40mg y 300mg respectivamente. CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 38 Efectos sistémicos tóxicos han sido reportados pero son bastante raros y reversibles e incluyen pancitopenia, neutropenia, anemia y trombocitopenia. La prevalencia de éstos efectos va de 0.01% al 2%. La cimetidina y la ranitidina pueden unirse al citocromo P450 hepático, mientras que los nuevos agentes, famotidina y nizatidina no. Inhibidores de la bomba de protones (IBP) Omeprazol, lansoprazol y los más nuevos agentes, rabeprazol, pantoprazol y esomeprazol son derivados sustituidos del benzimidazol que se unen covalentemente y de forma irreversible a la bomba H+/K+ ATPasa, inhibiéndola. Los antes mencionados constituyen los agentes inhibidores de bomba más potentes disponibles hasta el momento. Se piensa que la elevación del pH estomacal potencia la acción de los antibióticos utilizados como parte de la politerapia anti H. pylori, por crear un medio adverso a la bacteria o por impedir la hidrólisis de antibióticos sensibles al ácido, como la amoxicilina o la claritromicina, aunque es posible que el omeprazol tenga algúna acción bactericida propia. (1) Omeprazol y lansoprazol son los inhibidores de la bomba de protones que se han utilizado por mayor tiempo, ambos son lábiles al ácido del estómago por lo que se presentan en forma de gránulos con recubierta entérica dentro de una cápsula de liberación sostenida, que se disuelve en el intestino delgado a un pH aproximado de 6. Estos agentes son lipofílicos, con lo que se facilita su ingreso a las células parietales; una vez ahí, son protonados y atrapados en el ambiente ácido del sistema túbulo-vesicular y canalicular. También inhiben potentemente todas las fases de secreción de ácido gástrico. El inicio de la acción es rápido, con un máximo efecto inhibitorio de la secreción de ácido de 2 a 6 horas después de la administración y una duración de la acción de 72 a 96 horas. La vida media de los inhibidores de la bomba de protones es aproximadamente de 18 horas, sin embargo, puede tomar de 2 a 5 días retornar a niveles normales de secreción de ácido gástrico una vez que son descontinuados. Su eficacia se ve maximizada si se administran antes de las comidas, debido a que las bombas de protones requieren ser activadas por éstos agentes para ser efectivas. Las dosis para omeprazol y lansoprazol son de 20mg y 30mg por día respectivamente. Se ha observado hipogastrinemia en pacientes bajo tratamiento con estos agentes. Tumores carcinoides se desarrollaron en algunos animales a los que se les administraron inhibidores de bomba en fase pre-clínica, sin embargo, extensivos hallazgos han fallado en demostrar el desarrollo de tumores carcinoides en humanos. Los niveles séricos de gastrina retornan a su normalidad de 1 a 2 semanas después de la suspensión del tratamiento con inhibidores de bomba. Al igual que muchos otros medicamentos que causan hipoclorhidria significativa, estos fármacos pueden interferir con la absorción de ciertas drogas como el ketoconazol, ampicilina, hierro y digoxina. El citocromo hepático P450 puede ser inhibido por estos agentes, pero la significancia clínica de esta observación no ha sido establecida. Deben utilizarse con precaución la warfarina, diazepam y la fenitoína cuando se usen concomitantemente con inhibidores de bomba de protones. CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 39 Citoprotectores Sucralfato El sucralfato es una sal compleja de sucrosa en la cual los grupos hidroxilo han sido sustituidos por hidróxido de aluminio y sulfato. Este compuesto es insoluble en agua y toma forma de pasta viscosa una vez en el estómago y en el duodeno, uniéndose principalmente a las áreas de ulceración activa. El sucralfato puede actuar por diversos mecanismos. En el entorno gástrico, el hidróxido de aluminio se disocia, dejando al anión sulfato polar, el cual puede unirse a las cargas positivas de las proteínas del tejido encontrado en el lecho de las úlceras, y servir de barrera físico-química impidiendo la posterior lesión tisular por el ácido y la pepsina. El sucralfato puede además inducir un efecto trófico por unión con factores de crecimiento tales como EGF, potenciar la síntesis de prostaglandinas, estimular la secreción de moco y bicarbonato y potenciar la reparación y los mecanismos de defensa de la mucosa. Las intoxicaciones con sulcralfato son raras y el principal efecto adverso reportado es la constipación, que se presenta de un 2-3%. Debe evitarse su uso en la Insuficiencia Renal Crónica para prevenir una neurotoxicidad inducida por el aluminio. La hipofosfatemia también ha sido reportada como uno de los efectos adversos del sucralfato, pero es considerada como muy rara. La dosis establecida de esta droga es de 1g cuatro veces al día. Preparaciones con bismuto De las sales de bismuto más utilizadas para el tratamiento de las úlceras están el subcitrato coloidal de bismuto y el subsalicilato de bismuto (Pepto-Bismol®). Las sales de bismuto usadas tradicionalmente como antiulcerosos tienen acción bactericida por contacto a Helicobacter. (1) El mecanismo por el cual el bismuto puede usarse para mejorar la regeneración o cura de las úlceras no se conoce con claridad. Estos medicamentos pueden tener la capacidad de formar una capa que cubra la úlcera y que prevenga el daño a la mucosa por parte del ácido y la pepsina, que se una a la pepsina y estimule la síntesis de las protaglandinas, bicarbonato y la secreción de bicarbonato y moco. Los efectos adversos por el uso de bismuto a corto plazo son raros, sin embargo, con el uso prolongado a altas dosis, con el subcitrato coloidal de bismuto se ha reportado neurotoxicidad. Análogos de las prostaglandinas En vista de la importancia de las prostaglandinas en el sistema de reparación y defensa de la mucosa gástrica, se han desarrollado prostaglandinas sintéticas análogas de las naturales. El misoprostol, derivado de la prostaglandina E1, es el único fármaco de este tipo aprobado por la FDA para el tratamiento y profilaxis de las úlceras inducidas por el uso de AINES. El mecanismo mediante el cual estas drogas de rápida absorción actúan es al potenciar la reparación y los mecanismos de defensa de la mucosa. Los análogos de prostaglandinas CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 40 aumentan la secreción de bicarbonato, estimulan el flujo sanguíneo y disminuyen el recambio celular. El efecto tóxico más comúnmente reportado con misoprostol es la diarrea (10-30%). Otros incluyen sangrado uterino y contracciones. El misoprostol está contraindicado en mujeres embarazadas o en período de lactancia. Mujeres en edad fértil deben ser advertidas de las propiedades abortifacientes de esta droga. Las dosis terapéuticas del misoprostol son de 200 microgramos cuatro veces al día. Otras drogas En los últimos años han sido desarrolladas otras drogas para el tratamiento de los desórdenes ácido-pépticos. Los anticolinérgicos diseñados para inhibir la activación de los receptores muscarínicos en las células parietales tuvieron una aplicación limitada debido a su débil efecto inhibidor de la secreción de ácido y sus múltiples efectos adversos (sequedad de boca, ojos, retención urinaria). Los antidepresivos tricíclicos fueron sugeridos por algunos, pero su toxicidad en comparación con otros agentes cuya seguridad y eficacia ya estaba comprobada, no permitió su utilización. Finalmente, la carbenoxolona con los efectos adversos de la aldosterona, tales como retención de líquido e hipocalemia, la convirtieron en una opción indeseable. ULCERA GÁSTRICA (UG) GENERALIDADES Al igual que con la úlcera duodenal, las UG pueden atribuirse a una infección por H. pylori o a una lesión de la mucosa inducida por AINES. Las úlceras gástricas que ocurren en el área prepilórica o aquellas en el cuerpo, asociadas con una úlcera duodenal (UD) o una cicatriz duodenal, tienen una patogénesis similar a la de las UG. La descarga de ácido gástrico, basal e inducida, tiende a ser normal o menor en pacientes con UG. Cuando se desarrolla una UG en la presencia de niveles mínimos de ácido, es muy probable que se esté ante la presencia de una disfunción de los factores protectores de la mucosa. Anormalidades en la presión del esfínter pilórico, ya sea en reposo o estimulado, con un aumento concomitante del reflujo gastroduodenal ha sido implicado con pacientes que padecen de UG. Aunque los ácidos biliares, lisolecitina, y las enzimas pancreáticas pueden lesionar la mucosa gástrica, su papel definitivo en la patogénesis de las UG no está bien establecido. El retraso en el vaciado gástrico de sólidos, también descrito en pacientes con UG no ha sido reportado consistentemente. CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 41 La observación de que pacientes con una ruptura de la barrera pilórica normal, presentan con frecuencia gastritis superficial sin ulceraciones marcadas disminuye el entusiasmo de que el reflujo gastroduodenal sea una explicación para la patogénesis de UG. H. pylori y Otros Desórdenes Ácido Pépticos La infección con la bacteria H. pylori figura como una de las principales causas de PUD. Éste microorganismo está implicado en el desarrollo del linfoma de la mucosa asociado a tejido linfoide (LMAT) y al adenocarcinoma gástrico. Aunque el genoma completo del H. pylori ha sido sequenciado, aún no se ha podido determinar como éste microorganismo, el cuál se ubica en el estómago, causa ulceración del duodeno o si su erradicación conllevaría a una disminución de la incidencia de cáncer gástrico. La bacteria, inicialmente llamada Campylobacter pyloridis, es un bacilo gram-negativo microaerofílico encontrado más comúnmente en las porciones más profundas de la mucosa con recubierta gelificada de la mucosa gástrica o entre las capas de la mucosa y el epitelio gástrico. Se adhiere al epitelio gástrico pero bajo circunstancias normales no pareciera invadir las células. Está estratégicamente diseñada para vivir dentro del agresivo ambiente estomacal. Tiene forma de S, unas dimensiones de aproximadamente 0.5 x 3 µm y tiene múltiples flagelos. El microorganismo es capaz de transformarse en una forma cocoide que le permite tener una mayor capacidad de resistencia y le permite sobrevivir bajo condiciones adversas. Inicialmente el H. pylori reside en el antrum, pero con el tiempo, migra hacia segmentos mas proximales del estómago. La bacteria expresa una serie de factores que contribuyen con su habilidad para colonizar la mucosa gástrica y lesionarla. Muchos de éstos factores incluyen a la ureasa convertidora de urea en NH3 y agua, lo cuál alcaliniza el ambiente ácido circundante a la bacteria; catalasas, lipasas, adhesinas, factor activador de plaquetas, Cag A (proteína asociada al gen de la citotoxina), pic B (inductor de citocinas) y Vac A ( citotoxina vacuolante). Es posible que las distintas enfermedades relacionadas con la infección por H. pylori puedan atribuirse a diferentes cepas con características patogénicas diferentes. Existen factores de riesgo que predisponen a una infección por H. pylori, de los cuales se puede generalizar que la prevalencia de dicha infección varía alrededor del mundo y depende en gran parte de los estándares o estilos de vida de la región donde se vive. CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 42 Cuadro # 2. Factores de riesgo por H. pylori Factores de riesgo de la infección por H. pylori • • • • • • Nacer o vivir en un país en desarrollo. Bajo nivel socioeconómico. Hacinamiento. Condiciones sanitarias insalubres. Consumo de alimentos o agua contaminada. Exposición a los contenidos gástricos de individuos infectados. La transmisión del H. pylori siguiendo una vía de transmisión oral-oral u oral-fecal. El riesgo de infección con H. pylori está disminuyendo en países desarrollados. La infección con H. pylori está muy relacionada con la gastritis activa crónica, pero sólo de un 10 a un 15% de los individuos infectados desarrollan una úlcera péptica. Las bases para estas diferencias son desconocidas, sin embargo aunque inicialmente los estudios sugerían que más del 90% de las UD estaban asociadas con H. pylori los resultados fueron que el microorganismo estaba presente solo en un 30-60% de los individuos afectados con UD y en un 70% de los individuos con UG. El resultado final de la infección con H. pylori (gastritis, úlcera péptica, cáncer gástrico o linfoma gástrico tipo MALT) depende tanto de las características del microorganismo como de las del huésped. En la siguiente figura se pueden observar distintos factores de riesgo de la infección por H. pylori CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 43 Figura # 8. Factores de riesgo por H. pylori Factores bacterianos El H. pylori es capaz de facilitar su residencia gástrica, inducir daño a la mucosa y evitar los mecanismos de defensa del huésped. Diferentes cepas del H. pylori producen diferentes factores de virulencia, entre ellos Cag A, pic B y Vac A. Éstos factores de virulencia en conjunto con componentes adicionales bacterianos pueden causar daño a la mucosa. La ureasa, una enzima que le permite a la bacteria residir en el ácido estomacal, genera NH3, el cual puede causar daño a las células epiteliales. La bacteria produce además factores de superficie que actúan como quimiotácticos para neutrófilos y monocitos, lo que contribuye a aumentar el daño a las células epiteliales. La función de las proteasas y fosfolipasas es romper los complejos de lípidosglicoproteínas, presentes en la mucosa gelificada, disminuyendo su eficacia como primera barrera de defensa. Las adhesinas facilitan la adhesión o la unión de la bacteria a las células epiteliales. Los lipopolisacáridos también colaboran con la infección promoviendo un proceso inflamatorio crónico latente. Factores relacionados con el huésped El huésped responde a la infección con H. pylori lanzando una respuesta inflamatoria que contribuye con el daño a las células del epitelio gástrico, sin proveerle inmunidad contra la infección. CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 44 La respuesta neutrófila es fuerte en ambas infecciones, la aguda y la crónica; adicionalmente, los linfocitos T y las células plasmáticas son componentes del infiltrado inflamatorio crónico, que favorecen la respuesta humoral y celular de tipo específica. Un número determinado de citoquinas es liberado por las células inmunomoduladoras y epiteliales en respuesta a la infección por H. pylori; éstas incluyen a la citoquina pro inflamatoria llamada Factor de Necrosis Tumoral α (TNF α), interleucinas como la IL1 α / β, IL-6, interferón INF γ y factor estimulante de colonias de granulocitos y macrófagos. Múltiples quimioquinas tales como la IL-8 y el oncogen regulador del crecimiento α (GRO α), involucrado en la activación y reclutamiento de los neutrófilos también son liberados en el proceso. Aunque la razón por la que el H. pylori media la ulceración del duodeno no está muy clara, una posible explicación podría ser que la metaplasia gástrica en el duodeno de pacientes con UD, le permita a la bacteria unirse al duodeno y producir una lesión secundaria a la respuesta inmunitaria del huésped. Otra hipótesis plantea que la infección antral con el H. pylori podría llevar a un aumento en la producción de ácido, aumentando también la acidez duodenal y la lesión de la mucosa. El aumento de la secreción de ácido se puede producir tanto por acciones directas como indirectas por parte del H. pylori y las citoquinas proinflamatorias sobre las células G, D y células parietales. En individuos infectados con H. pylori la secreción de gastrina está aumentada y las células D secretoras de somatostatina están disminuidas. También ha sido demostrada la asociación de la infección con H. pylori y la consiguiente disminución de la producción de bicarbonato por la mucosa duodenal. TRATAMIENTO El descubrimiento del H. pylori y su protagonismo en la patogénesis de las úlceras ha otorgado una nueva preocupación a quienes padecen y tratan éstas infecciones, la erradicación del microorganismo puede representar la prevención, mejoría e incluso la cura de serios daños a la mucosa gástrica. De acuerdo con las conclusiones alcanzadas en múltiples consensos y conferencias sobre cuales individuos infectados con H. pylori, deben ser tratados, se determinó que el microorganismo en cuestión, debe ser erradicado en todos aquellos pacientes con enfermedad de úlcera péptica documentada. Muchas drogas han sido evaluadas como terapia de erradicación del H. pylori. Ningún agente por si sólo ha demostrado ser efectivo en la erradicación del microorganismo. La terapia combinada de tres o cuatro agentes por 14 días ha demostrado la mayor eficacia. La administración de éstos agentes por períodos de tiempo más cortos, de 7 a 10 días aproximadamente, no han demostrado ser tan exitosos como los regímenes de 14 días. Los agentes usados con mayor frecuencia incluyen: amoxicilina, metronidazol, tetraciclina, claritromicina, compuestos de bismuto e inhibidores de la bomba de protones. CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 45 Las metas en el tratamiento de la enfermedad de úlcera péptica son: • • • Aliviar los síntomas (dolor y dispepsia). Promover la reparación de la úlcera. Prevenir la recurrencia y las complicaciones de las úlceras. La erradicación del microorganismo debe llevar a la disminución de los sangrados recurrentes. El efecto de la erradicación del H. pylori en la perforación de la úlcera no está claro. La elección de un régimen particular está influenciado por muchos factores, entre ellos: • • • • La eficacia. La tolerancia del paciente. La resistencia antibiótica existente. El costo. La terapia dual no se recomienda mucho, ya que en varios estudios se observaron índices de erradicación del 80 al 85%, cuando lo recomendado son índices del 85 al 90%. La adición de algún agente que ayude en la supresión del ácido, provee un alivio temprano de los síntomas, a la vez que puede potenciar la erradicación de la bacteria. El siguiente cuadro resume uno de los regímines de erradicación del H. pylori Cuadro # 3. Tratamiento para Helicobacter pylori REGIMEN DE ERRADICACIÓN DEL H. pylori DROGA DOSIS TERAPIA TRIPLE 2 1. SSB + Metronidazol + Tetraciclina. 2 tabletas quid 250 mg quid 500 mg quid 2. Ranitina + Tetraciclina + Claritromicina o Metronidazol. 400 mg bid 500 mg bid 500 mg bid 3. Omeprazol ( lansoprazol) + Claritromicina + Metronidazol o Amoxicilina.2 20 mg bid (30 mg bid) 250 o 500 mg bid 500 mg bid 1 g bid. Se debe utilizar metronidazol o amoxicilina pero nunca ambos. CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 46 TERAPIA CUADRUPLE 1. Omeprazol (lansoprazol) Subsalicilato de Bismuto. Metronidazol Tetraciclina. 20 mg (30 mg) /d 2 tabletas quid 250 mg quid 500 mg quid La terapia triple, aunque efectiva, tiene muchas desventajas, entre ellas el pobre cumplimiento terapéutico por parte del paciente y los efectos adversos inducidos por alguna de las drogas o por interacciones entre ellas. El cumplimiento terapéutico se ha visto mejorado al simplificar los regímenes de tal forma que el paciente pueda tomar sus medicamentos dos veces al día. En el mercado se encuentran disponibles algunos regímenes terapéuticos en formulaciones preempacadas, para la erradicación del H. pylori, tales como Omeprazol 20mg, claritromicina 500mg y amoxicilina 1g y Omeprazol 40mg, claritromicina 500mg y amoxicilina 500mg, los cuales están formulados para ser tomados cada 12 horas por un período de dos semanas, éste último, para el cual la cantidad de medicamento es suficiente para tan sólo 10 días, no está muy recomendado, pues como se vio en estudios anteriores se estableció que era mucho más eficaz administrar la terapia por períodos no menores a los 14 días. Los efectos adversos con formulaciones similares se reportan en un 20 a un 30% de los pacientes con esta triple terapia. La complicación más temida con la amoxicilina es la colitis pseudomembranosa, pero esta ocurre en menos del 1 al 2% de los pacientes. La amoxicilina también podría ser causante de diarrea, nauseas, vómitos, rash cutáneo y reacciones alérgicas asociadas al tratamiento antibiótico. El rash cutáneo también se ha asociado al uso de tetraciclina; con ésta misma droga se han reportado reacciones anafilácticas y hepatotoxicidad, aunque esta es muy rara. Una de las mayores preocupaciones con el tratamiento de infecciones con H. pylori en pacientes que no lo requieren, es la aparición de cepas del microorganismo resistentes a la terapia antibiótica disponible actualmente. La susceptibilidad antibiótica de las diferentes cepas de H. pylori varían alrededor del mundo. Se han reportado cepas resistentes a metronidazol, claritromicina, amoxicilina y tetracicilina, siendo más raro encontrar resistencia con estos dos últimos. La existencia de cepas resistentes al tratamiento antibiótico es la causa más común de falla terapéutica en pacientes con un buen cumplimiento terapéutico. Desafortunadamente el comportamiento in vitro de las cepas no permitir prescribir la resistencia in vivo. CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 47 Aunque las cepas resistentes al metronidazol son bastante frecuentes, se ha observado que la terapia triple es efectiva en más del 50% de los casos de infecciones con cepas resistentes de H. pylori. Si la erradicación del microorganismo con la triple terapia no es exitosa, entonces se debe considerar la implantación de un régimen con cuatro agentes (terapia cuádruple) y si aún así no se obtienen resultados favorables, se debe realizar un cultivo y la prueba de sensibilidad antibiótica respectiva. Las infecciones recurrentes con H. pylori son muy raras pero de presentarse en los 6 meses siguientes a la finalización del tratamiento, la explicación más viable es la recrudescencia del cuadro en lugar de una reinfección como tal, la cual tarda mucho más tiempo en presentarse. ÚLCERA INDUCIDA POR AINES GENERALIDADES Los AINES constituyen uno de los grupos terapéuticos más utilizados hoy en día. El amplio espectro de AINES con el que se cuenta en el arsenal farmacéutico presenta gran cantidad de reacciones adversas que van desde náuseas y dispepsia, hasta complicaciones gastrointestinales serias, tal como ulceraciones pépticas complicadas con sangrado o perforación. Desafortunadamente, los estados patológicos inducidos por los AINES no están correlacionados con los síntomas de dispepsia, es decir, un alto porcentaje de los pacientes con complicaciones asociadas al uso de AINES no presentó dispepsia anterior a dichas complicaciones. Las prostaglandinas juegan un papel muy importante en el mantenimiento de la integridad y la reparación de la mucosa gastroduodenal. Si por alguna razón se interrumpe la síntesis de protaglandinas se altera el sistema de defensa y reparación de la mucosa, facilitándose así su lesión. El daño también puede darse por un contacto tópico con AINES. La aspirina (ácido acetil salicílico) así como muchos otros AINES son ácidos débiles que permanecen en su forma lipofílica no ionizada en presencia del ácido estomacal. Bajo estas condiciones, los AINES pueden atravesar las membranas lipídicas de las células epiteliales, provocando daño celular una vez que quedan atrapadas en el interior de las células en su forma ionizada. Los AINES tópicos pueden también alterar la capa superficial de la mucosa, permitiendo la difusión de H+ y pepsina, los cuales causan a su vez lesión a las células epiteliales. CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 48 Figura # 9. Mecanismos a través de los cuales los AINES podrían inducir daño a la mucosa gástrica. Entre los factores de riesgo para el desarrollo de las úlceras inducidas por AINES se tienen los citados en el siguiente cuadro Cuadro # 4. Factores de riesgo de úlcera asociados a AINES FACTORES DE RIESGO DE ÚLCERA ASOCIADA A AINES I. Gastritis Aguda II. Gastritis Atrófica Crónica Infección aguda con H. pylori Otras infecciones gástricas agudas • Helicobacter helmanni • Phlegmonous • Mycobacterial • Sifilíticas • Virales • Parasitarias • Fúngicas. Tipo A: Autoinmune Tipo B: relacionada con H. pylori. Indeterminada CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 49 III. Formas Poco Comunes de Gastritis Linfocítica Eosinofílica Enfermedad de Crohn Sarcoidosis Gastritis Granulomatosa Aislada Abordaje Terapéutico de las Ulceras Asociadas al Uso de AINES El tratamiento de este tipo de patología incluye el tratamiento de la úlcera activa y la prevención de un mayor daño a la mucosa. Idealmente, el tratamiento debe considerar la suspensión del agente que produjo la lesión de la mucosa gástrica o duodenal, según sea el caso. Claro está, que esta medida no puede ser tomada en cuenta en muchas ocasiones debido a la enfermedad o condición subyacente en el paciente y es entonces donde debe individualizarse la terapia. Se debe indicar un agente inhibidor de la secreción de ácido, como un bloqueador H2 o un inhibidor de la bomba de protones. Éstos últimos son importantes porque son los únicos que pueden curar úlceras gástricas y duodenales, independientemente de que se discontinúe o no el uso con AINES. (ver cuadro # 5) La prevención de éste tipo de úlceras se puede lograr con misoprostol (200 µg qid) o con un inhibidor de la bomba de protones. Altas dosis de antagonistas del receptor H2 (famotidina 40 mg bid) también han demostrado cierta eficacia. (ver cuadro #5) El uso de los inhibidores selectivos de la COX-2, celecoxib y rofecoxib, han demostrado una disminución en el daño a la mucosa gástrica; éstos son 100 veces más selectivos como inhibidores de la COX-2 que la mayoría de los otros AINES. Sin embargo, hacen falta estudios sobre su potencial toxicidad y una adecuada evaluación de sus efectos sobre la función renal y la inducción de trombosis. Cuadro # 5. Tratamiento de las úlceras asociadas a AINES ABORDAJE DE LAS ULCERAS ASOCIADAS A AINES Situación clínica Ulcera Activa • AINES descontinuados • AINES continuados Terapia Profiláctica Infección con H. pylori 3 Recomendación Antagonista H2 o IBP3 IBP Misoprostol IBP Inhibidor selectivo de la COX-2 Erradicación del agente si hay úlcera activa o historia de enfermedad de úlcera péptica. IBP: Inhibidor de la Bomba de Protones CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 50 SÍNDROME DE ZOLLINGER-ELLISON GENERALIDADES El síndrome de Zollinger Ellison (ZES) es un síndrome caracterizado por hipergastrinemia intensa, hipersecreción gástrica y ulceración péptica, causadas por un tumor productor de gastrina ubicado comúnmente en el páncreas o en la pared duodenal. Este gastrinoma puede también estar localizado en el hilio esplénico, el mesenterio, el estómago, en un ganglio linfático o en el ovario. Más del 80% de estos tumores se encuentran dentro del “triángulo del gastrinoma” limitado por el hilio hepático, el cuello del páncreas y la tercera porción del duodeno. (1,2,3) Se presenta de forma característica como una diátesis ulcerosa péptica agresiva, con úlceras que se producen en localizaciones atípicas (hasta un 25% de localización distal respecto al bulbo duodenal) o después de un tratamiento quirúrgico por una supuesta úlcera péptica benigna. La diarrea es el síntoma inicial en el 25% a 40% de los pacientes. (1,4) La mayoría de los gastrinomas que se presentan son nódulos solitarios o multifocales potencialmente extirpables, de los cuales el 50% son malignos. Un 40% de los pacientes presenta metástasis y la incidencia del síndrome varía desde 0.1% hasta 1% en individuos que presentan ulcera péptica, siendo más común en hombres que en mujeres. (1,2,3,4) El diagnóstico es difícil ya que en un porcentaje mayor al 50% de los pacientes, los hallazgos clínicos, radiológicos y endoscópicos son indistinguibles de los de una enfermedad ulcerosa péptica ordinaria. Además, las úlceras del síndrome pueden tener fases crecientes y menguantes, como ocurre con las úlceras ordinarias; incluso una cuarta parte de estos pacientes puede no presentar ningún indicio de úlcera en el momento de la evaluación clínica. La prueba más confiable para el diagnóstico consiste en la utilización de métodos radioinmunológicos que determinen la gastrina sérica. (1) Las complicaciones de perforación gástrica, hemorragia y obstrucción pueden ser frecuentes y peligrosas. La perforación esofágica es una complicación rara. (1,4,12) La hipergastrinemia producida por una neoplasia autónoma, es la responsable de las manifestaciones clínicas que presenta este síndrome. Así, la gastrina estimula la secreción de ácido mediante la liberación de histamina desde las células enterocromafinas (la histamina aumenta la actividad de la bomba de protones mediante un mecanismo dependiente de AMPc), y a través de sus receptores ubicados en las células parietales (cuya activación provoca la liberación directa de ácido mediante un mecanismo dependiente de calcio). Como la hipergastrinemia es sostenida, la liberación de ácido también es sostenida, lo que provoca la aparición de úlcera péptica, esofagitis erosiva y diarrea. (4,5) SIGNOS Y SÍNTOMAS TRATAMIENTO El tratamiento de los pacientes con el síndrome de Zollinger Ellison ha de ser individualizado. Al elegir la mejor terapéutica, ha de tenerse en cuenta la conducta biológica de estos tumores y las manifestaciones clínicas de cada paciente. Los primeros CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 51 estudios indicaban que la morbilidad y la mortalidad de estos enfermos se debía sobre todo a las complicaciones de una grave enfermedad ulcerosa. Sin embargo, actualmente con un diagnóstico precoz, un tratamiento ulceroso eficaz y un mayor seguimiento, se ponen en evidencia las consecuencias de las propiedades malignas y de infiltración de los gastrinomas. (4) Como primera línea de tratamiento se utilizan los inhibidores de la bomba de protones. El pantoprazol y el esomeprazol (isómero S del omeprazol) todavía se encuentran en investigación para esta indicación. Estos medicamentos alivian los síntomas y estimulan la cicatrización de la úlcera, ya que logran disminuir la secreción gástrica en un 95%, por lo que constituyen la primera elección de tratamiento. La administración de este tipo de fármacos es indefinida ya que solo se limitan a aliviar los síntomas. (1,5,6,10) Con respecto al omeprazol, la dosificación de partida es de 60 mg/d vía oral (se debe mantener una secreción ácida gástrica de 10 mmol/hora durante la hora anterior a la administración de la siguiente dosis) pero pueden ser precisas dosis superiores en un 30% de los pacientes, especialmente en los que tienen esofagitis por reflujo intenso, cirugía gástrica previa, neoplasia endocrina múltiple tipo I, tumores de gran tamaño o metástasis. El lanzoprazol se administra inicialmente en una dosis de 60 mg/día. La dosis se debe ir ajustando hasta alcanzar condiciones secretoras menores de 10 mEq/hora; se han utilizado dosis de 90 mg dos veces al día. Si se administran dosis mayores de 120 mg se deben dividir en varias tomas. (6) Con respecto al rabeprazol este debe ser administrado en dosis de 60 mg/ día; sin embargo, al igual que los otros inhibidores de la bomba de protones se deben ajustar las dosis. Se han utilizado dosis de hasta 100 mg dos veces al día. (1) El esomeprazol posee una actividad equivalente a los otros inhibidores de la bomba de protones antes mencionados; no obstante, un estudio de reciente publicación indica una superioridad de éste en lo que a curación de úlceras y alivio de los síntomas de esofagitis erosiva se refiere. Así también, hay que tener en cuenta que el esomeprazol muestra un metabolismo hepático de primer paso menor y un aclaramiento plasmático más lento que los otros inhibidores, lo que disminuye las diferencias inter-individuales en cuanto a concentraciones plasmáticas que presentan estos medicamentos. (9,10,11) Los fármacos antihistamínicos selectivos para los receptores H2 resultan eficaces en la reducción de la secreción ácida del estómago, proporcionan alivio sintomático y estimulan la cicatrización de las úlceras; por lo que también están indicados en esta patología. Entre estos medicamentos se encuentran: famotidina, nizatidina, ranitidina y cimetidina, siendo esta última la menos indicada, ya que presenta una gran cantidad de interacciones y efectos adversos (somnolencia, agitación, cefalea, diarrea, náusea, vómito, agranulocitosis, disminución de líbido, ginecomastia, etc). (5,6) Las dosis de estos fármacos en condiciones hipersecretorias patológicas son los siguientes: • Cimetidina: 300-600 mg vía oral, I.M. ó I.V. cada 6 horas sin exceder los 2,4 g diarios. (6) • Famotidina: dosis oral inicial de 20 mg/6 horas, que puede ser aumentada gradualmente hasta una dosis de 160 mg cada 6 horas. (6) • Ranitidina: 150 mg dos veces al día. Se han utilizado dosis de hasta 6 g/día. (6) • Nizatidina: 300 mg una vez al día que puede ser ajustada según la respuesta del paciente. (7) CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 52 Los antiácidos y otros fármacos utilizados en la hipeclorhidia no constituyen de ninguna manera la primera elección de tratamiento, sino que son útiles en el manejo inmediato de las molestias (5). Se puede utilizar un análogo de la somatostatina como tratamiento paliativo en pacientes que no responden bien al omeprazol. (1) La resección gástrica incompleta (con o sin vagotomía) o la vagotomía con piloroplastía suelen ir seguidas de una rápida y a menudo fulminante recidiva de la úlcera. Si estos tratamientos fracasan, puede ser imprescindible una gastrectomía total. Aunque las complicaciones nutricionales invalidantes son raras, algunas veces es necesario administrar 100 µg/mes I.M. de vitamina B12 y suplementos diarios de hierro y calcio, si así se requiere. (1) Según un estudio de reciente publicación, se debe someter a los pacientes con ZE, que no presenten una neoplasia endocrina múltiple tipo 1 o una enfermedad metastásica, a una exploración quirúrgica, la cual tiene una gran probabilidad de curación total. (13) En pacientes metastásicos se puede utilizar una combinación de estreptozocina con doxorrubicina; la cual reduce la secreción de gastrina y la masa del tumor en un 50 a un 60%. En estos pacientes este régimen no constituye una cura. (1) REFERENCIAS BIBLIOGRÁFICAS: 1. 2. 3. 4. 5. 6. 7. 8. 9. 10. 11. 12. Beers M y Berkow R (editors). Manual Merck de Diagnóstico y Terapéutica. 1999. 10 edición. Merck and Co. Inc. Ediciones Harcourt S.A. Tierney, L et all. Diagnóstico Clínico y Tratamiento. 1999. 34ª edición. Editorial El Manual Moderno. México. Carey Ch, Lee H y Woeltje K. Manual Washington de Terapéutica Médica. 1999. 10 edición. Masson S.A. España. Isselbacher, K.J.; Braunwald, E.; Wilson, J. 1994. Harrison: Principios de Medicina Interna. 13ava Edición Madrid, España. Interamericanan Mc GrawHill. Volumen I y II. Goodman y Gilman. Las Bases Farmacológicas de la Terapéutica. 1996. 9a Edición. México,D.F.,México. Editorial Médica Panamericana. Lacy C, Armstrong L, Goldman M y Lance L. Drug Information Handbook 20002001. 8 edición. Edición Internacional. American Pharmaceutical Association. Lexi Comp. USA Drug Information for the Health Care Professional (USP.DI). Volumen I 1996. 16thEdition. Massachusettes,USA. Rand Mc Nally. Meko, J.B.; Norton J.A. Management of Patients with Zollinger-Ellison Syndrome. Annu. Rev. Med. 1995. 46:395-411. Funnerty, B. Lanzoprazol vs. Esomeprazol: Atale of two Studies. J. Watch Gastroent. 2002. 417: 1-3. Jonson, DA. Esomeprazol vs. Omeprazol for Patients with GERD. J. Watch Gastroent. 2000. 911: 1-2. Loshack, D. Decreased First-Pass Elimination And Systemic Clearance for Esomeprazol. (Review). Eur. Jour. Clin. Pharm. 2000. 56: 665-670. Thomas, Ng. Esophageal perforation: a rare complication of Zollinger-Ellison syndrome. Ann. Torca Surg. 2001. 72: 592-593 CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 53 13. 14. Norton, J et all. Surgery to Cure the Zollinger-Ellison Síndrome. NEJM 1999. 341: 635-644. Yu, F. et all. Prospective Study of the Clinical Course, Prognostic Factors, causes of Death, and Survival in Patients with Long-Standing Zollinger-Ellison Syndrome. Jour. Clin. Oncology. 1999. 17:615 CÁNCER GÁSTRICO GENERALIDADES El cáncer gástrico es un problema mayor de salud alrededor del mundo. En 1 980 el cáncer de estómago fue el neoplasma de mayor incidencia en el mundo, con una incidencia de 10,5% del total de todos los cáncer (1). A pesar de que la incidencia de cáncer gástrico ha disminuido en muchos países del mundo, en algunos otros la incidencia es aun muy alta, como en el caso de Costa Rica. En los últimos años la investigación en cáncer gástrico se ha concentrado en identificar los factores de riesgo ambientales y genéticos. Los estudios han demostrado que una ingesta grande de comidas ahumadas, con mucha sal, altas en nitritos, ingesta alta de carbohidratos y la baja ingesta de frutas, vegetales y leche aumentan significativamente el riesgo de padecer cáncer gástrico (2). Estudios clínicos y epidemiológicos ha sugerido la relación de cáncer de estómago con infecciones virales y bacterianas. Se cree que el Helicobacter pylori está relacionado en un 60% de los casos de cáncer de estómago (3), mientras que otros estudios han demostrado que la infección con H. pylory aumenta el riego de padecer cáncer de estómago de 2,7 a 12 veces (4). Por otra parte, investigaciones de cáncer de estómago han demostrado la presencia de DNA del virus Epstein-Barr dentro de las células cancerosas, mientras que otras investigaciones han demostrado que alteraciones en el material genético humano tienen importantes implicaciones en el proceso del desarrollo del cáncer. Los tumores estomacales pueden ser benignos (no cancerosos) o malignos (cancerosos). Ellos pueden ser clasificados de acuerdo a sus características morfológicas e histopatológicas. Casi todos los tumores malignos del estómago son de origen epitelial y son clasificados como adenocarcinomas. En 1 965 Lauren desrrollo una clasificación que ha sido ampliamente utilizada por muchos años. La clasificación divide los cánceres en dos tipos; intestinales (bien diferenciados) en los que se observan núcleos largos e irregulares dentro de células largas y diferenciadas. Estas células mantienen suficiente cohesión y forman estructuras tubulares con formas como de glándulas. El tipo de cáncer gástrico difuso (indiferenciado) contiene células pequeñas y solitarias o pequeños agrupamientos de células que se acomodan de forma no polarizada. Este tipo puede producir metástasis rápidamente y generalmente se relaciona con enfermedad más agresiva (5). La anterior clasificación parece importante porque los tipos de cáncer intestinal y difuso difieren en etiología, epidemiología, desarrollo y comportamiento, también parece ser útil en la planificación de cirugías principalmente al determinar la seguridad de la intervención en los casos es que se recomienda la excisión(6). CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 54 Estudios clínico-epidemiológicos muestran que el tipo intestinal se manifiesta principalmente en países con altas tasas de incidencia de cáncer gástrico (Japón, China y Antigua Unión Soviética) y parecen ser más comunes en hombres y en la vejez que en mujeres y la juventud. La incidencia del tipo difuso (endémico) y es particularmente alto en una población de menor edad en comparación con la edad de mayor incidencia observada en el tipo intestinal. Basándose en modelos de estudio experimental, se ha determinado que el desarrollo del cáncer gástrico sigue una secuencia de eventos tisulares como se muestra en la figura # 10. Además de los adenocarcinomas, también se encuentran los linfomas y los leiosarcomas, que representan sólo una pequeña parte del total de todos los carcinomas gástricos que se observan. Figura # 10. Secuencia de eventos titulares en el cáncer gástrico Increase in risk factors ▲ ▌ ▌ ▌ ▌ ▌ ▌ Compression of spiral ▌ ▌ ▌ ▌ ▌ ▌ ▼ Decrease in risk factors Risk factors Preventive factors Time frame ↑ ↑ │ │ │ │ │ │ │ │ │ │ │ │ │ Expansion of spiral │ │ │ │ │ │ │ │ │ │ │ │ │ │ │ │ │ │ │ │ │ Weeks to decades │ │ │ │ │ │ │ │ │ │ ↓ ↓ ↑ │ │ Weeks to months │ │ ↓ CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 55 Factores Genéticos Los estudios observacionales han sido muy útiles en determinar si la herencia tiene un roll importante en el cáncer gástrico y los estudios epidemiológicos moleculares para determinar los factores relacionados con el desarrollo del cáncer, la progresión y la metástasis. Se ha reportado que el cáncer gástrico persiste de dos a tres generaciones y familiares de un paciente que ha desarrollado cáncer, tienen tres veces más riesgo de tener cáncer que la población general; sin embargo en los estudios que producen tales resultados no se han diferenciado los factores ambientales de los factores geneticos, ya que miembros de una misma familia también comparten factores ambientales (7). Estudios de tipificación de sangre han demostrado que las personas con sangre tipo A, desarrollan cáncer con más frecuencia que personas de cualquiera de los otros grupos sanguíneos. Estudios genéticos moleculares han demostrado que las alteraciones genéticas tienen una importante relación con el proceso de múltiples etapas necesario para la carcinogénesis y la progresión del tumor. En el contexto del cáncer gástrico se han discutido ampliamente la influencia de oncogenes(c-ki-ras, c-erbB-2, K-sam, c.met y cmyc), mutaciones que inactivan genes supresores de tumores (p53, APC, DCC, y LOH), pérdida de heterogenicidad de cromosomas que acarrean genes supresores de tumores y errores en la replicación de DNA, particularmente de secuencias simples repetitivas (secuencias de 5-10 pares de bases que se repiten en múltiples ocasiones hasta formar una secuencia de hasta 500 000 pares de bases) o secuencias microsatélite (8,9) Agentes Infecciosos Bacterias Un ambiente ácido es necesario para la digestión de proteínas en el estómago, así como para matar microorganismos invasores. Una pérdida en el ácido gástrico (aclorhidria) produciría un aumento en el pH estomacal a 4 o valores aun mayores; valores a los cuales las bacterias de la orofaringe, pasajes nasales y el intestino pueden establecerse como flora residente del estómago. (10). Sin embargo, en la presencia de ácido gástrico sólo aquellas bacterias capaces de resistir pHs bajos podrán sobrevivir. A principios de 1 980 se logró identificar exitosamente una bacteria de biopsisas tomadas de pacientes con úlcera péptica y gastritis, que fue denominada originalmente como Campylobacter pylory y actualmente se llama Helicobacter pylori, la cual utiliza una serie de estrategias para sobrevivir al pH estomacal. La enzima ureasa puede neutralizar el ácido estomacal y producir inflamación. La motilidad le permite a la bacteria alcanzar el epitelio intestinal y adhesinas promueven la unión a las células epiteliales. La super óxido dismutasa y la catalasa le permiten a la bacteria resistir la acción de los fagocitos y la citotoxina vacuolizante (VAC-A) junto con la proteína asociada a citotoxina (Cag-A) puede ser utilizada para producir daño al endotelio (4). Se ha demostrado que las cepas Cag-A positivas son más patogénicas y aumentan el riesgo de desarrollar cáncer gástrico del tipo intestinal (11). La detección serológica de una infección con una cepa cagA positiva es actualmente la mejor peueba de la virulancia de H. pylori. CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 56 La infección con H. pylori produce inflamación. La respuesta inmune a H. pylori envuelve una compleja red de mediadores inflamatorios, incluyendo quemoquinas (IL-8), citoquinas proinflamatorias (IL-1, IL-6, TNF-α) y péptidos inmunosupresivos (IL-10) (12). Se cree que la inflamación crónica con la bacteria produce cambios en el ciclo celular, incluyendo aumento en la replicación de las células epiteliales, aumento en la tasa de muerte celular (apoptosis) y oxidantes. Esto en combinación con el agotamiento de las defensas antioxidantes, puede predisponer la carcinogénesis por aumento en la probabilidad de la mutagénesis del DNA. La acumulación de mutaciones puede producir por lo tanto metaplasia, displasia y cáncer gástrico (13). Helicobacter pylori es conocida como la primera causa de gastritis (tipo B) crónica y duodenitis, favoreciendo la producción de úlceras gástricas y duodenales. Se ha estimada que de 6-20% de las infecciones por H. pylori producen úlceras pépticas, pero menos del 1% producen cáncer. Esta bacteria se ha relacionado con el 53% de los casos de cáncer en los países sub-desarrollados y con el 60% de cáncer en los países desarrollados (3). Otras bacterias que se han asociado con la aparición de cáncer son Helicobacter Helmannii, Micoplasma y Streptococcus. Virus El virus Epstein.Barr ha sido clasifiicado como un carcinógeno tipo I, lo cual quiere decir que se ha encontrado suficiente evidencia para realacionarlo con la aparición de diferentes tipos de cáncer, como el linfoma de Burkitt, linfoma de las células T sinonasal angiocéntrico, linfomas relacionados con inmunosupresión, enfermedad de Hodgkin y carcinoma nasofaringeo. Carcinomas gástricos relacionados con el virus Epstein-Barr, se han reportado desde muchos países, como Japón, China, Francia, Alemania, Taiwán, Corea, Estados Unidos y Argentina (7). Se ha podido establecer que el virus EB se relaciona con los dos tipos de adenocarcinomas (intestinal y difuso) (14). Aún cuando el número de reportes de casos de cáncer asociados con el virus EB continúa en aumento, aun se desconoce el mecanismo exacto por el cual es virus produce tal efecto en las células humanas. Prevención del cáncer En las últimas décadas se han identificado una gran cantidad de factores de riesgo y agentes protectores del cáncer gástrico. Entre ellos se incluyen factores genéticos, alimentarios, infecciosos ambientales y pre-neoplásicos. La prevención del cáncer gástrico comprende una combinación de factores como la conservación de un adecuado status alimenticio, dejar de fumar, educación en higiene, erradicación de los agentes infecciosos, control de las exposiciones ocupacionales, la medición del riesgo de desórdenes genéticos con la proyección a la aplicación de terapias genéticas (7, 15). La dieta tiene una gran influencia en la carcinogénesis del cáncer. Los carcinógenos pueden estar en la comida; incluidos durante la preparación o sintetizados por la interacción de los constituyentes (ej durante la cocción). Adicionalmente la ausencia de factores protectores en las comidas pueden resultar en la promoción del cáncer. Para la prevención del cáncer es muy importante inculcar en la población cambios en la dieta, favoreciendo el consumo de frutas, vegetales y leche, que proveen suficientes cantidades de vitaminas y CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 57 antioxidantes que permitan mantener un balance nutricional adecuado. Un estudio demostró que la suplementación de la dieta con tomate, zanahoria o espinacas resultó en una importante disminución en los rompimientos de cadenas de DNA en linfocitos de sangre periférica (16), mientras que el jugo de zanahoria redujo significativamente la oxidación basal. Por otro lado se debe evitar el consumo de comidas ahumadas, muy salificadas, con altos contenidos de nitritos o carbohidratos. Las comidas con gran cantidad de sal se han relacionados con gastritis atrófica, mientras que los nitritos pueden favorecer la formación de especies carcinogénicas. El pescado ahumado posee hidrocarburos aromáticos, y cuando es administrado con aceites como vehículo, producen cáncer en modelos animales, lo cual es razón para evitar tales alimentos. El diagnóstico y tratamiento apropiados de la infección por H. pylori pueden ser una herramienta muy importante en la prevención del cáncer gástrico. En el futuro además pueda ser posible la inmunización contra H pylori y contra el virus Epstein-Barr, como una medida adicional para a prevención. Otro aspecto importante a tomar en cuenta es la prevención de las exposiciones laborales, evitando al máximo el contacto con nitritos y óxidos de nitrógeno, sílica cristalina, radiación γ, polvos orgánicos e inorgánicos, gasolina con plomo y éteres de glicol (7,15) Los factores de riesgo pueden disminuir la longuitos de la espiral del desarrollo del cáncer (figura #1), y de la prevención de la exposición a los mismos o de su erradicación depende en gran medida el éxito en la disminución de la incidencia del cáncer gástrico en nuestro país, cuyos índices son aun muy altos. REFERENCIAS BIBLIOGRÁFICAS 1. 2. 3. 4. 5. 6. 7. 8. 9. 10. Parkin D, Laara E, Muir C. 1 988. Estimates of the worldwide frecuency of sixteen mayor cancers in 1 980. International Journal of Cancer. 41: 184-197. Howson D, Hiyama T, Hynder E. 1 986. The decline of gastric cancer: epidemiology of an unplanned triumph. Epidemiol Review. 8:1-27 O´Connor F, Buckley M, O´Morain C. 1 996. Helicobacter pylori: the cancer link. J. R. Soc. Med. 88:674-678 Cover T; Blazer M. 1 965. Helicobacter pylori, a bacterial cause of gastritis, peptic ulcer disease and cancer. Am. Soc. Microb. News. 61:21-26. Lauren R. The two histotological main types of gastric carcinomas: diffuse and socalled intestinal type: an attempt and an histoclinical classification. Acta Pathol. Microbiol. Scand. 64:31-49 Hermanek G, Wittekind C. 1 995. News on TNM and its use for classification of gastric cancer. World J Surg. 19: 491-495. Christian T, Stadtändler H y Waterbord J. 1 999. Carcinogenesis. 20: 2195-2207. Write P, Quiirke P, Atanoos R and Williams G. 1 995. Molecular pathology of gastric carcinoma: progress and prospects. Hum Pathol. 23: 848-859. Tahara E. 1 995. Molecular biology of Cancer. World J Surg. 19:484-488. Drasar B, Shiner M, Mac Leod G. 1 969. Studies on the intestinal flora: the bacterial flora of the gastrointestinal tract in healthy and achlorhydric persons. 56: 71-79. CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 58 11. Cencini S, Lange C, Xiang Z, Cabtree J, et al. 1 996. cag, a pathogenicity aisland of Helicobacter pylori, encodes type I-specific and disease associated virulence factors. Proc Nat Acad Sci. 93: 14648-14653. 12. Budger K, Crabtree J. 1 998. Helicobacter pylori en gastric inflammation. Br Med J. 54: 139-150. 13. Correa P. 1 992. Human gastric carcinogenesis: a multistep and multifactorial process- first American cancer society award lecture on cancer epidemiology and prevention. Cancer Res. 52: 6735-6740. 14. Shibata D, Weiss L. 1 992. Epstein-Barr virus associated adenocarcinoma. Am J pathol. 140: 769-764. 15. Ekström A, Eriksson M, Hanson L, Lindgren A, Signorello L, et al. 1999. Occupational exposures and risk of gastric cancer in a population-based casecontrol study. Cancer Res. 59: 5932-5937. 16. Pool-Zobel B, Bub A, Müler H, et al. 1 997. Consumption of vegetables reduces the genetic damage in humans: first results of a human intervention trial with carotenoid-rich foods. Carcinogenesis. 18:1847-1850. PÁNCREAS GENERALIDADES La enfermedad inflamatoria del páncreas puede ser aguda o crónica. Las manifestaciones clínicas de ambas pancreatitis son de tipo proteicas. Por esta razón, se puede presentar hipertrigliceridemia, malabsorción de vitamina B12, hipo/hipercalcemia, ascitis, efusiones pleurales, y dolor abdominal crónico con niveles normales de amilasa. (1) Las causas, así como las manifestaciones clínicas de la pancreatitis son variadas. Es bien sabido que la pancreatitis es frecuentemente secundaria al abuso del alcohol y enfermedad del tracto biliar. También puede ser causada por drogas, traumatismos, infecciones virales o asociada a desórdenes metabólicos y del tejido conectivo. (1,2) Los niveles de amilasa sérica son ampliamente utilizados como examen de diagnótico en los pacientes con dolor abdominal agudo o dolor de espalda. En la pancreatitis aguda, los niveles séricos de amilasa se elevan dentro de las 24 horas después del inicio de la afección y se mantienen elevados por 1 ó 3 días. Los niveles regresan a los valores normales en 3-5 días, a menos que haya ocurrido necrosis pancreática extensa, la obstrucción parcial del ducto o la formación de un pseudoquiste. (1) Las isoenzimas de la amilasa se dividen en: isoamilasas P de origen pancreático y las isoamilasas S de origen no pancreático. En el suero normal, aproximadamente el 35-45% de la amilasa es de origen pancreático, por lo que en los pacientes que hayan sido evaluados luego del primer día, el nivel de isoamilasa es un idicador más sensible de pancretatitis que el nivel total de amilasa sérica. El “test” de tripsinógeno tiene la ventaja teórica sobre el de la amilasa, en que el tripsonógeno es el único órgano que contiene esta enzima. Este test parece ser útil en el diagnóstico de la pancreatitis aguda y crónica. El examen de amilasa podría ser, en la actualidad, el mejor test enzimático para el diagnóstico de la pancreatitis aguda. (1) CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 59 El páncreas secreta alrededor de 1500-3000 ml de fluido alcalino (pH>8.0) isosmótico por día, que contiene aproximadamente 20 enzimas y zimógenos. Las secreciones pancreáticas proveen las enzimas necesarias para ejercer la mayor parte de la actividad digestiva, así como el pH óptimo para el funcionamiento de dichas enzimas. (1) El páncreas exocrino se ve influenciado por la interacción de los sistemas hormonal y neural. El ácido gástrico es el estímulo para la liberación de secretina, desde el duodeno y el yeyuno, a un pH de 4.5. La secretina estimula la liberación del jugo pancreático rico en agua y electrolitos. La liberación de colecistoquinina desde el duodeno y yeyuno se estimula con la presencia de ácidos grasos de cadena larga, algunos aminoácidos (triptófano, fenilalanina, valina, metionina) y el ácido gástrico. La gastrina es un estímulo débil para la descarga de enzimas pancreáticas. (1) El sistema nervioso parasimpático ejerce un control significativo sobre la secreción pancreática, mientras que la secreción de agua y bicarbonato dependen de los efectos hormonales de la secretina y la colecistoquinina. La estimulación vagal también tiene efectos sobre la liberación del péptido intestinal vasoactivo (VIP), un agonista de la secretina. Las sales biliares también estimulan la secreción pancreática, integrando así las funciones del tracto biliar, páncreas e intestino delgado. (1) La somatostatina actúa en varios sitios inhibiendo la secreción pancreática. El óxido nítrico es un neurotransmisor importante en la regulación de la secreción pancreática exocrina, aunque no se ha dilucidado completamente su mecanismo de acción. (1) En las células acínicas en los ductos, la secretina hace que las células agreguen agua y bicarbonato al fluido pancreático. La liberación de bicarbonato ayuda a neutralizar el ácido gástrico y crea el pH apropiado para la actividad de las enzimas pancreáticas. (1) El páncreas secreta enzimas amilolíticas, lipolíticas y proteolíticas. Las amilolíticas, tales como la amilasa, hidrolizan el almidón en oligosacáridos y a disacáridos tipo maltosa. Las enzimas lipolíticas incluyen la lipasa, la fosfolipasa A y la colesterolesterasa. Las proteolíticas son endopeptidasas y exopeptidasas que actúan sobre las proteínas y los polipéptidos. Estas enzimas son secretadas como precursores o zimógenos. (1) La autodigestión del páncreas se puede prevenir al secretar las proteasas en forma de precursores y por medio de la síntesis de inhibidores de proteasas, los cuales se encuentran en las células acinares y en ciertas fracciones del plasma. (1) PANCREATITIS AGUDA GENERALIDADES La enfermedad inflamatoria del páncreas puede ser clasificada en pancreatitis aguda y crónica. (1) La pancreatitis aguda se define como un cuadro de dolor abdominal que se asocia generalmente con un aumento de las enzimas pancreáticas en la sangre. (3) La pancreatitis aguda severa parece ser un proceso de dos fases: la primera fase es una respuesta clínica que resulta en la liberación de mediadores proinflamatorios que pueden llevar a una falla orgánica múltiple y muerte. La segunda fase, si las defensas naturales o el tratamiento no controlan el proceso, puede acompañarse de complicaciones locales tales como infección y necrosis pancreática y sepsis pancreática. (5) CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 60 Hay dos criterios diagnósticos definitivos: elevación sérica de dos enzimas pancreáticas de más de cinco veces sobre el nivel normal y evidencia de pancreatitis aguda por ecografía abdominal, TAC, cirugía o exámenes necroscópicos. (3) La pancreatitis aguda varía desde la edematosa, la cual es leve y autolimitada, hasta la pancreatitis necrotizante. (1) La incidencia de pancreatitis varía dependiendo del país, la causa (alcohol, piedras en la vesícula, factores metabólicos y drogas). (1,3) En los Estados Unidos, la pancreatitis aguda se relaciona con la ingestión de alcohol más comúnmente que por piedras en la vesícula, mientras que el Inglaterra ocurre lo contrario. (1) Algunas causas de pancreatitis agudas son las siguientes: 1. Ingestión crónica y aguda de alcohol 2. Enfermedad del tracto biliar (colelitiasis) 3. Trauma de tipo abdominal 4. Causas metabólicas: hipertrigliceridemias, hipercalcemia, falla renal 5. Pancreatitis hereditaria 6. Infecciones: hepatitis viral, coxsakie, CMV, infecciones micoplasma y otras bacterias. 7. Drogas con asociación definitiva: azatioprina, 6-mercaptopurina, sulfonamidas, diuréticos tiazídicos, furosemida, estrógenos (contraceptivos orales), tetraciclina, ácido valproico, DDI 8. Drogas con asociación probable: acetaminofén, nitrofurantoína, metildopa, eritromicina, salicilatos, metronidazol, AINEs, IECAs 9. Causas vasculares y vasculitis 10. Idiopáticas Existen muchas causas para la pancreatitis aguda, pero los mecanismos por los que se produce la inflamación pancreática no han sido identificados aún. Los pacientes alcohólicos con pancreatitis pueden ser un grupo especial, ya que la mayoría de los individuos alcohólicos no desarrollan pancreatitis. (1) La edad media de presentación es entre 30 y 45 años y predomina en varones, en una proporción de 3 a 1. (3) Aproximadamente el 2-5% de los casos de pancreatitis aguda se relaciona con el uso de medicamentos, ya sea por una reacción de hipersensibilidad o por medio de la generación de metabolitos tóxicos, aunque en algunos casos no se encuentra razón aparente. (1) La autodigestión pancreática es una de las teorías patogénicas, de acuerdo a la cual la pancreatitis resulta de la activación de las enzimas proteolíticas en el páncreas, en vez del lumen intestinal. (1,3) Algunos factores, como las infecciones virales, las exo/endotoxinas, la isquemia, anoxia, pueden activar las proenzimas. Las enzimas proteolíticas activadas, especialmente la tripsina, no sólo digieren los tejidos pancreáticos y peripancreáticos, sino que activan otras enzimas, tales como la elastasa y la fosfolipasa. Las enzimas proteolíticas activadas digieren las membranas celulares y causan proteólisis, edema, hemorragia intersticial, daño vascular, necrosis de las células parenquimatosas. Adicionalmente, la activación y liberación de péptidos y bradicininas puede aumentar la vasodilatación, aumentar la permeabilidad vascular y edema, lo que desemboca en una pancreatitis aguda necrotizante. (1) CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 61 SIGNOS Y SÍNTOMAS El dolor abdominal es el síntoma predominante de la pancreatitis aguda. El dolor puede variar desde un discomfort tolerable hasta severo, constante e incapacitante. Característicamente, el dolor se localiza en el epigastro y la región periumbilical y por lo general, irradia la espalda, así como los flancos, el pecho y el abdomen bajo. El dolor es frecuentemente más intenso cuando el paciente se encuentra en posición supina y se alivia considerablemente cuando el paciente se sienta con el tronco flexionado y las rodillas hacia arriba. La náusea, el vómito y la distensión abdominal debida a la hipomotilidad gastrointestinal, y la peritonitis química, son quejas frecuentes. (1) Fiebre baja, taquicardia e hipotensión son manifestaciones bastante frecuentes. El shock y la ictericia no son comunes. Los movimientos abdominales se encuentran disminuidos o ausentes. Una coloración débil alrededor del ombligo puede ocurrir como consecuencia de un hemoperitoneo y una coloración morado-azulada o café-verduzca de los flancos refleja catabolismo tisular de la hemoglobina. (1) Estudios recientes sugieren que la obesidad puede ser un factor de riesgo importante en el desarrollo de la pancreatitis severa, posiblemente por un aumento en los depósitos de grasa peripancreática que conlleva a una necrosis pancreática y peripancreática más extensa. (1) La alta mortalidad en los pacientes severamente afectados se debe, en gran parte, a infecciones y las intervenciones radiológicas y quirúrgicas. Las complicaciones sistémicas incluyen anormalidades pulmonares, cardiovasculares, hematológicas, renales, metabólicas y del sistema nervioso central. (1) La pancreatitis y la hipertrigliceridemia constituyen una asociación en la que la causa y el efecto son totalmente desconocidas. Sin embargo, se puede establecer cierta causalidad: 1. La hipertrigliceridemia puede preceder y aparentemente causar pancreatitis. 2. La gran mayoría de los pacientes con pancreatitis aguda presentan hipertrigliceridemia 3. Casi todos los pacientes con pancreatitis e hipertrigliceridemia presentan anormalidades preexistentes en el metabolismo lipoproteico. 4. Muchos de los pacientes con esta asociación presentan hipertrigliceridemia persistente y son susceptibles a presentar episodios recurrentes de pancreatitis 5. Cualquier factor que cause una elevación abrupta de los triglicéridos séricos puede precipitar un ataque de pancreatitis, que puede ser asociado con complicaciones severas e incluso fulminantes TRATAMIENTO En ausencia de patologías concomitantes, el tratamiento de la pancreatitis aguda se enfoca a la prevención y tratamiento de los síntomas y complicaciones. (5) En la pancreatitis aguda no complicada, el objetivo básico del tratamiento es frenar el proceso de autodigestión manteniendo en reposo la glándula pancreática. Para ello se mantiene al paciente en dieta absoluta, usando la sonda nasogástrica sólo en los casos en que se presenten vómitos imparables o íleo paralítico. (3) CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 62 En la mayoría de los pacientes con pancreatitis aguda, la enfermedad es autolimitada y remite espontáneamente, usualmente en 3-7 días luego de la instauración del tratamiento. (1) Las medidas convencionales incluyen: (1,5) 1. 2. 3. 4. Analgésicos para el dolor. Fluidos intravenosos para mantener el volumen intravascular normal. Nada de alimentación oral. Generalmente, se instaura una dieta líquida desde el tercer hasta el sexto día, seguida de una dieta regular a partir del quinto al sétimo día. El uso de nutrición parenteral permite dar soporte nutricional a los pacientes con pancreatitis aguda severa que no son capaces de comer normalmente. Succión nasogástrica para disminuir la liberación de gastrina desde el estómago y para prevenir que los contenidos gástricos entren en el duodeno. Las drogas anticolinérgicas no se encuentran indicadas en la pancreatitis aguda. Aunque los antibióticos han sido útiles en el tratamiento de la pancreatitis aguda, algunos estudios aleatorios no prueban ningún beneficio de los mismos en la pancreatitis aguda de leve a moderada. (1) El grupo de los carbapenémicos, incluyendo el imipenem, tienen un amplio espectro de actividad, incluyendo actividad contra Pseudomonas, Staphylococcus y Enterococcus; y penetran bastante bien en los tejidos pancreáticos. Debido a que las infecciones secundarias del tejido pancreático necrótico (abscesos, pseudoquistes, obstrucción de los conductos biliares) contribuyen con la mortalidad de la pancreatitis, una terapia con antibióticos apropiada es bastante importante. (1,4,7) Cuando el proceso es favorable, con la desaparición del dolor abdominal y normalización de las enzimas pancreáticas, puede reiniciarse la dieta oral con líquidos y después con una dieta oral baja en grasas. (3) Los pacientes con pancreatitis aguda grave pueden necesitar aporte de calcio intravenoso y un control estricto de líquidos, sangre o derivados. Nutrición y pancreatitis La pancreatitis es un estado hipermetabólico caracterizado por un aumento en los requerimientos de energía, catabolismo proteico, lipólisis e intolerancia a la glucosa. El deterioro del estado nutricional afecta negativamente las defensas del individuo, por lo que disminuye la resistencia a las infecciones, lo que generalmente complica el curso de la pancreatitis aguda severa. (5) La atrofia intestinal en humanos ha demostrado la producción de citocinas inflamatorias y otros mediadores que empeoran la respuesta inflamatoria sistémica. Un intestino atrófico es fuente de exposición sistémica a toxinas, sepsis bacteriana y traslocación bacteriana, lo que puede perfundir hacia el páncreas y los tejidos circundantes. En la pancreatitis aguda se ha observado una permeabilidad intestinal temprana. (5) La nutrición de estos pacientes clásicamente se realizaba con nutrición parenteral total (TPN). (3) El soporte nutricional en la pancreatitis, administrado como TPN, tiene como objetivo administrar nutrientes mientras se minimiza la función pancreática exocrina. (5) CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 63 Los pacientes que no son capaces de consumir suficiente cantidad de calorías vía oral, después de 7-10 días, deben iniciar el soporte nutricional. Ocasionalmente, algún paciente con pancreatitis moderada puede estar severamente malnutrido debido a un abuso concomitante de alcohol o enfermedad hepática. En este caso, el soporte nutricional debe ser administrado más temprano, usualmente dentro de las 48-72 horas luego de la admisión. (6) Solo se administraba TPN ya que se creía que la nutrición enteral (EN) estimulaba el páncreas y perjudicaba la lesión pancreática. Sin embargo, datos recientes sugieren que la TPN no promueve la recuperación y que la EN es bien tolerada. Los beneficios potenciales de la EN incluyen: disminución en la permeabilidad, prevención de la traslocación bacteriana y por ende, reducción en la infección pancreática secundaria. La administración temprana (48 horas después de la admisión) de EN puede atenuar la respuesta inflamatoria aguda y reducir las complicaciones sépticas. (4,5,6) Una de las desventajas de la EN es la estimulación pancreática temprana y por ende el desencadenamiento de dolor. (6) Componentes tales como la glutamina, arginina, ácidos omega 3, pueden ejercer efectos beneficiosos sobre ciertas células del sistema inmune. Durante los estados críticos de enfermedad hay un aumento en la demanda de glutamina. En la fase aguda de la pancreatitis aguda severa, los niveles séricos están más elevados de lo normal. La adición de glutamina a la TPN restauró los niveles de inmunoglobulinas, específicamente la IgA y se redujo la traslocación bacteriana en ratas con sepsis. (5) La arginina es un aminoácido semiesencial que estimula varias funciones inmunológicas. En humanos, la arginina ha demostrado potenciar la curación de heridas y la respuesta linfocítica. (5) Los ácidos omega 3 disminuyen la producción de los mediadores proinflamatorios, tales como la IL-6, la IL-1 y el TNF. (5) Finalmente, el tratamiento de los pacientes con pancreatitis asociada a hipertrigliceridemia incluye: 1. Pérdida de peso 2. Restricción en el consumo de lípidos 3. Ejercicio 4. Evitar el consumo de alcohol y sustancias que puedan elevar la concentración sérica de triglicéridos (por ejemplo, estrógenos, vitamina A, y beta bloqueadores) 5. Control de la diabetes PANCREATITIS CRÓNICA GENERALIDADES La inflamación crónica del páncreas se puede presentar como episodios de inflamación aguda en un páncreas lesionado con anterioridad o como una lesión crónica con dolor persistente o malabsorción. (1) Las causas de la pancreatitis recidivante son similares a las de la pancreatitis aguda. Los pacientes con pancreatits crónica pueden presentar dolor abdominal persistente, con o sin esteatorrea. En los pacientes con una destrucción extensa del páncreas, con menos de un 10% de función exocrina, se presenta esteatorrea y azotorrea. (1) CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 64 En los adultos americanos, la causa más común de pancreatitis crónica con disfuncionalidad exocrina es el alcoholismo, mientras que en los niños lo es la fibrosis quística. En otras partes del mundo, una desnutrición proteica es una causa común. (1) Los eventos que inician un proceso inflamatorio en el páncreas no se conocen bien. En el caso de la pancreatitis inducida por alcohol, se ha sugerido que el defecto primario podría ser la precipitación proteica en los ductos. La obstrucción ductal resultante conduce a la dilatación del ducto, atrofia de las células acinares y una eventual calcificación de las proteínas. Sin embargo, no todos los pacientes alcohólicos presentan este cuadro. Algunos estudios demuestran que el alcohol por sí mismo puede causar efectos tóxicos directos sobre el páncreas. Tanto el consumo de grandes cantidades de alcohol, así como el consumo prolongado de cantidades socialmente aceptables pueden llegar a propiciar el desarrollo de una pancreatitis. (1) SIGNOS Y SÍNTOMAS Dolor abdominal Los síntomas pueden ser idénticos a los de la pancreatitis aguda, sin embargo, el dolor puede ser continuo, intermitente o inclusive ausente. El dolor puede ser peor en el cuadrante superior izquierdo de la espalda o puede difundir hacia el abdomen. Característicamente puede ser persistente, resistente a antiácidos y puede requerir del consumo frecuente de analgésicos narcóticos. Por lo general se agrava tras la ingesta de alcohol o una comida rica en grasas. (1) El dolor puede ir acompañado de náuseas y vómito, puede durar días o semanas y suele aumentar después de la ingesta. Usualmente conduce a la adicción de narcóticos. Suele ser más frecuente en los primeros años de enfermedad y tiende a desaparecer a partir de los 7-8 años de evolución. (3) Pérdida de peso y malabsorción Pérdida de peso, deposiciones anormales, u otros síntomas sugestivos de malabsorción son comunes en los pacientes con pancreatitis crónica. (1,3) El origen de la pérdida de peso es multifactorial: anorexia por abuso de alcohol y uso de analgésicos, disminución de la ingesta para evitar el dolor, diabetes mal controlada, hospitalizaciones prolongadas y malabsorción por insuficiencia pancreática. (3) En el 40% de los pacientes alcohólicos con pancreatitis ocurre malabsorción de cianocobalamina (vitamina B12), la cual se puede corregir con la administración de enzimas pancreáticas ricas en proteasas. Esta deficiencia se podría deber a un exceso en la unión de la vitamina B12 a las proteínas ligantes de la misma. (1) Aunque la mayoría de los pacientes muestran una alteración en la tolerancia a la glucosa, el coma y la cetoacidosis diabética, así como daño a otros órganos (retinopatía, neuropatía, nefropatía) son poco comunes. (1) Una retinopatía periférica no diabética, secundaria a deficiencia de vitamina A y zinc es bastante común en estos pacientes. (1) Puede ocurrir icterus por edema de la cabeza del páncreas o por colestasis crónica secundaria a una reacción inflamatoria crónica en el ducto pancreático. CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 65 Diabetes mellitus Es común en los pacientes con insuficiencia pancreática avanzada. Suele preceder en un 30% de los casos a las calcificaciones pancreáticas. Tiene menor incidencia de complicaciones de tipo de la cetoacidosis o la neuropatía; sin embargo, con más frecuencia se presenta hipoglicemia y neuropatía, probablemente por asociación con el abuso de alcohol. (3) TRATAMIENTO Dolor La terapia en estos pacientes va dirigida a controlar el dolor y la malabsorción. Los pacientes con dolor intermitente son tratados igual que los que presentan pancreatitis aguda, mientras los que presentan dolor severo y persistente deben evitar el consumo de alcohol y comidas con alto contenido grasoso, las cuales deben hacerse fraccionadas. (1,3) Debido a que el dolor es lo suficientemente severo como para requerir el uso constante de narcóticos, una resección local puede ser necesaria para la disminución del mismo. (1) Cuando existe una obstrucción del ducto y dilatación, una descompresión del mismo puede ser paliativa en el dolor. (1) En la mayoría de los pacientes, el alivio del dolor sólo se consigue por medio de la resección del 50-95% de la glándula. (1) Varios estudios han demostrado que la administración de enzimas pancreáticas disminuye el dolor abdominal en algunos pacientes con pancreatitis crónica. Por lo general, los pacientes que responden mejor son aquellos con una disfunción exocrina leve o moderada. La dosis empleada es de 8 tabletas corrientes durante las comidas o al acostarse. (1) Malabsorción La malnutrición proteico-calórica es común en los pacientes con pancreatitis crónica. Las causas de la malnutrición son el dolor abdominal recurrente, esteatorrea, anorexia, alteración de la motilidad postprandial y usualmente el alcoholismo concomitante. La diabetes pancreática puede contribuir a la anorexia y la pérdida de peso consecuente. (6) El tratamiento de la malabsorción debe iniciarse cuando existe esteatorrea clínicamente manifiesta y pérdida de peso progresiva. (3) El tratamiento nutricional debe empezar con el manejo apropiado del dolor abdominal. Los analgésicos deben ser administrados al menos 30 minutos antes de las comidas para prevenir las exacerbaciones del dolor abdominal. (6) El tratamiento de la malabsorción se basa en el uso de una terapia de reemplazo de enzimas pancreáticas. (1,3,6) Por lo general, la diarrea y la esteatorrea mejoran con este tratamiento, aunque ésta última no se corrige del todo. El mayor problema es proporcionar la cantidad de enzimas necesarias en el duodeno. La esteatorrea podría ser eliminada si al menos un 10% de la cantidad normal de lipasa pudiera ser liberada en el duodeno en el momento justo, lo que no se puede alcanzar con las preparaciones comerciales, ya que la lipasa es inactivada por el ácido gástrico. (1) Para el paciente usual, 2-3 cápsulas con cubierta entérica u 8 tabletas convencionales (alrededor de 30.000 unidades de lipasa) pueden ser administradas con las comidas. Algunos pacientes que utilizan las tabletas convencionales requieren de un tratamiento coadyuvante como los anti-H2, bicarbonato de sodio o inhibidores de la bomba de protones. CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 66 Los antiácidos que contienen carbonato de calcio o hidróxido de magnesio no son efectivos y más bien pueden empeorar la esteatorrea. (1,3) El tratamiento de soporte comprende una dieta restringida y medicamentos analgésicos. La dieta debe ser moderada en grasas, rica en proteínas y baja en carbohidratos. (1,3) Las restricción en el consumo de triglicéridos de cadena larga puede ayudar a los pacientes que no responden satisfactoriamente a la terapia con enzimas pancreáticas. El consumo de comidas que contengan ácidos grasos de cadena media, que no requieren de la lipasa para su digestión, puede ser beneficial. (1,3) Cuando existe diabetes mellitus se debe reducir la ingesta de hidratos de carbono e iniciar un tratamiento con agentes antidiabéticos vía oral. El uso de insulina debe ser ajustado cuidadosamente, ya que estos pacientes tienen una tendencia mayor a hacer hipoglicemias. (3) Se debe insistir en el uso de analgésicos no narcóticos, ya que los pacientes que consumen analgésicos narcóticos, usualmente desarrollan adicción y no logran controlar el dolor. (1) REFERENCIAS BIBLIOGRAFICAS 1. 2. 3. 4. 5. 6. 7. http://www.harrisonsonline.com Beers M y Berkow R (editors). Manual Merck de Diagnóstico y Terapéutica. 1999. 10º edición. Merck and Co. Inc. Ediciones Harcourt S.A. Arroyo, V; Guardia, J; Rodés, J. El Manual de Medicina. 1993. Ediciones Científicas y Técnicas. Barcelona, España. Pratt, D; Epstein, S. Recent advances in critical care gastroenterology. Am J Resp Crit Care. 2000;161(5):1417-20. IDIS No. 44737 Eckerwall, G; Andersson, R. Early enteral nutrition in severe acute pancreatitis: a way of providing nutrients, gut barrier protection, inmunomodulation, or all of them?. Scand J Gastroenterol. 2001;36(5):449-58. IDIS No. 463282 Scolapio, J; Raimondo, M; Lankisch, M. Nutritional support in pancreatitis. Scand J. Gastroenterol. 2000;35(10):1010-15. IDIS No. 455613 Muñoz, A; Katerndahl, D. Diagnosis and management of acute pancreatitis. Am Fam Physician. 2000;62(1):164-74. IDIS No. 450098 CIMED. La información contenida en este documento está dirigida al uso individual de la persona solicitante o de la entidad que la sustenta. La información está protegida por la legislación nacional correspondiente a documentos de carácter confidencial, prohibiéndose estrictamente toda difusión, distribución o copias a terceros. Si usted recibe por error este documento, notifique de inmediato a los números: tel: 207 3330 o 207 3474, fax: 207 5700. Email: cimeducr@cariari.ucr.ac.cr 67