Material de Estudio (111616)
Anuncio

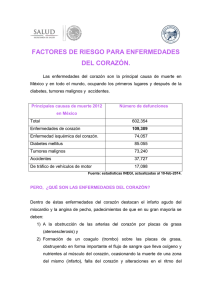
HIPERTENSIÓN ARTERIAL (HTA) Definición:La Hipertensión Arterial o HTA se define como la elevación mantenida de las cifras de tensión arterial sistólica igual o por encima de 140 mmHg y/o tensión arterial diastólica igual o superior a 90 mmHg. Causas y Clasificación:En función de su origen la hipertensión Arterial puede ser: Primaria: No es consecuencia de ninguna otra enfermedad ni afectación orgánica (representa el 90% de los casos) Secundaria: Causada por otra enfermedad o circunstancia (problemática renal, endocrina, neurológica, embarazo o anticonceptivos orales) Factores de Riesgo:- Sobre Peso u Obesidad. Sedentarismo Herencia Colesterol elevado Dislipidemia Tabaquismo Mujer Post-Menopáusica Estrés Mayor de 60 años Alcohol Diabetes Mellitus Historia Familiar DIAGNÓSTICO Para el diagnóstico de HTA es necesario 3 mediciones con o sin intervalos de días, esto se le llama blanqueo; esta medición debe ser realizada en circunstancias similares, mismo horario e idealmente día por medio y usar el mismo equipo para tomar la P/A. SINTOMATOLOGÍA La HTA generalmente no presenta síntomas hasta que se producen las complicaciones, es por esto la importancia de la medición periódica de la presión. En algunos casos se presenta: - Cefalea de predominio matinal. Tinitus: Zumbido o pititos en los oídos. Fotopsias: Visión de puntitos blancos, negros o de colores. COMPLICACIONES La Presión Arterial elevada en forma persistente provoca modificaciones en las paredes de las arterias que pueden producir graves consecuencias clínicas a nivel del cerebro, corazón y riñones. - Accidente Vascular Encefálico (AVE) Infarto Agudo al Miocardio (IAM) Cardiopatías Hipertensivas Falla Renal TRATAMIENTO El tratamiento de la HTA se basa en dos puntos: modificación del estilo de vida y fármacos. Modificación del estilo de vida: - Ejercicio aeróbico (pasear durante 30 minutos diarios) Disminución del peso si existe sobrepeso previo Disminuir la ingesta de sal (alimentos como embutidos, conservas, alimentos pre cocidos y por supuesto la sal de mesa y cocina) Dieta rica en frutas y verduras Dieta pobre en grasas Moderar la ingesta de alcohol y café No fumar Disminuir el estrés CONTROL El control de Presión Arterial en un paciente hipertenso se realiza de la siguiente manera: Dos mediciones en ambos brazos del paciente con él acostado, sentado y de pie con un intervalo de 5 minutos entre ambas mediciones. Al control de presión a este paciente se le incluye: - Control de Peso y Talla Palpación pulso periférico Fondo de Ojo Exámenes solicitados por el médico: Niveles Sanguíneos de Sodio (Na), Potasio (K), Calcio (Ca). Perfil lipídico, Glicemia y Hemograma. Exámenes de Orina Electrocardiograma (ECG). Clasificación según magnitud de cifras de HTA Según magnitud de las cifras de PA, tanto sistólica como diastólica, los hipertensos se clasifican en tres etapas, que tiene implicancias en el pronóstico y el manejo. Categoría Sistólica mmHg Diastólica mmHg Etapa 1 140 -159 90 – 99 Etapa 2 160 179 100 – 109 Etapa 3 mayor o = a 180 mayor o = a 110 DISLIPIDEMIAS Funciones del colesterol El colesterol es imprescindible para la vida animal por sus numerosas funciones: 1. Estructural: el colesterol es un componente muy importante de las membranas plasmáticas de los animales (en general, no existe en los vegetales). regulando sus propiedades físico-químicas, en particular la fluidez. Sin embargo, el colesterol se encuentra en muy baja proporción o está prácticamente ausente en las membranas subcelulares. 2. Precursor de la vitamina D: esencial en el metabolismo del calcio. 3. Precursor de las hormonas sexuales: progesterona, estrógenos y testosterona. 4. Precursor de las hormonas corticoesteroidales: cortisol y aldosterona. 5. Precursor de las sales biliares: esenciales en la absorción de algunos nutrientes lipídicos y vía principal para la excreción de colesterol corporal. 6. Precursor de las balsas de lípidos. Regulación del colesterol La producción en el humano del colesterol es regulada directamente por la concentración del colesterol presente en el retículo endoplásmico de las células, habiendo una relación indirecta con los niveles plasmáticos de colesterol presente en las lipoproteínas de baja densidad (LDL). Una alta ingesta de colesterol en los alimentos conduce a una disminución neta de la producción endógena y viceversa. El principal mecanismo regulador de la homeostasis de colesterol celular aparentemente reside en un complejo sistema molecular centrado en las proteínas que se unen a elementos reguladores de esteroles). DEFINICIÓN:- Se define como Dislipidemia a toda aquella alteración de los valores normales de Lípidos (o grasas de la sangre). Estos lípidos se pueden clasificar principalmente en COLESTEROL LDL; COLESTEROL HDL y TRIGLICERIDOS. Para circular en la sangre el Colesterol se combina con proteínas cuya misión es transportar el Colesterol y los Triglicéridos en la sangre. Al porcentaje de Colesterol que circula unido a la lipoproteína HDL se le llama “Colesterol Bueno” y al que circula unido al LDL se llama “Colesterol Malo”. - - - Colesterol HDL (llamado “Colesterol Bueno”): Estas proteínas se encargan de arrastrar el Colesterol desde las arterias al hígado para que lo elimine, por lo tanto protege al organismo de la acumulación de Colesterol en las células y las arterias. Colesterol LDL (llamado “Colesterol Malo”): Estas proteínas transportan el Colesterol por todo el organismo y si se encuentra sobre los valores aceptables, permite que se deposite en las arterias. Triglicéridos: Son compuestos que contienen ácidos grasos. Aportan energía, son fundamentales para el crecimiento y desarrollo celular, colaboran en la inmunidad y coagulación sanguínea. Los Triglicéridos no se depositan en las arterias, pero pueden favorecer a que el colesterol se deposite. Cuando existe un exceso de Colesterol en la sangre, se deposita en las paredes de las arterias y provoca su estrechamiento y endurecimiento lo que se denomina Ateroesclerosis. Esto aumenta el riesgo de sufrir ataques al corazón, isquemias cerebrales y otras enfermedades cardiovasculares. Depósitos grandes de Colesterol pueden bloquear completamente una arteria. Si la arteria bloqueada es la que irriga el corazón puede producir un infarto al miocardio. Si la arteria bloqueada es la que irriga el cerebro puede producir un Accidente Vascular Cerebral. DIAGNÓSTICO:Se realiza a través del Perfil Lipídico que mide el Colesterol total, HDL, LDL y Triglicéridos. Col mg% Deseable Total Col LDL mg% Col HDL mg% Triglicéridos mg% <200 <130 >40 <150 Riesgo bajo 200-239 130-159 <35 >200 Riesgo alto >240 >160 <35 >400 El Nivel Sanguíneo de Colesterol está determinado por varios factores: 1. El Colesterol que sintetiza el propio organismo. 2. El Colesterol que se recibe a través de la alimentación. 3. La capacidad del organismo para remover el exceso de Colesterol. El organismo en condiciones normales sintetiza la cantidad suficiente de Colesterol para satisfacer sus necesidades, por lo que la alta ingesta de alimentos ricos en Colesterol y grasas saturadas, pueden producir un aumento en el nivel sanguíneo de Colesterol. TRATAMIENTO:El tratamiento se puede dividir en farmacológico y no farmacológico. - Farmacológico: A través de medicamentos específicos para disminuir el Colesterol Sanguíneo. No Farmacológico: A través de la dieta disminuyendo el consumo de grasas, aumentando el ejercicio. PREVENCIÓN:1. Seguir una dieta sana, balanceada, limitando el consumo de alimentos altos en colesterol y grasas saturadas. - Aumento el consumo de verduras, frutas y legumbres. - Disminuir el consumo de aceites y grasas. Preferir aceites vegetales como el aceite de oliva o de soya. - Limitar el consumo de carnes rojas. Preferir carnes de pescado y de ave sin piel. - Consumir productos lácteos de bajo contenido graso. - Reducir el consumo de sal. - Moderar o suprimir el consumo de azúcar y derivados. - No beber o consumir alcohol con moderación. - Si los triglicéridos están altos se deben eliminar el azúcar y el alcohol. - Evitar los alimentos fritos. - Comer una variedad de alimentos ricos en fibra, como avena, pan integral y manzanas. 2. Actividad Física. 3. No fumar. 4. Mantener un peso adecuado, en relación a la talla. ATENCIÓN DE ENFERMERÍA:La atención de enfermería está enfocada a evaluar los factores de riesgo y educar en la prevención de esta patología. DIABETES MELLITUS (DM) DEFINICIÓN: Alteración del Metabolismo de los Hidratos de Carbono, caracterizada generalmente por niveles altos de glucosa en sangre (glicemia) Cursa con tres Síntomas Típicos: “Trilogía o Triada” - Poliuria: Aumento en la secreción y emisión de orina Polidipsia: Deseo continuo de beber por sed excesiva. Polifagia: Apetito exagerado, con ingesta excesiva de alimento. Se considera Diabética una persona si: - Presenta los síntomas clásicos (poliuria, polifagia, polidipsia), baja rápida de peso, elevación de la glucosa. Concentración alta de glucosa en ayunas, en más de una ocasión. Glicemia en ayunas normal, con prueba de tolerancia a la glucosa alterada. - Clasificación de la Diabetes: - DIABETES TIPO 1 o DIABETES INSULINA DEPENDIENTE o insulina requirente: La edad típica de comienzo es la pubertad, aunque existen casos en otros períodos del ciclo vital. Se inicia en forma aguda con los síntomas típicos ya descritos. Síntomas de la Diabetes Tipo 1: - Aumento de la Sed Aumento del volumen de orina en un día. Pérdida de peso a pesar del aumento del apetito Fatiga DIABETES TIPO 2 o DIABETES NO INSULINA DEPENDIENTE: Es mucho, más frecuente que la anterior, suele comenzar después de los 40 años y el enfermo por lo general tiene exceso de peso. Actualmente existe un gran aumento de casos en niños por malos hábitos de alimentación y sedentarismo. Síntomas de la Diabetes Tipo 2: Aumento de la Sed Aumento de la micción Aumento del Apetito Fatiga Visión Borrosa Infecciones que sanan lentamente Impotencia en los hombres - DIABETES SECUNDARIA: Son poco frecuentes, generalmente se deben a destrucción del páncreas después de una pancreatitis. - DIABETES GESTACIONAL: Se presenta habitualmente en el segundo o tercer trimestre del embarazo, secundaria a cambios hormonales. Una vez terminado el embarazo desaparece; en un 50% aproximadamente reaparece años más tarde una diabetes tipo 2 cuando existen antecedentes familiares, sumado a malos hábitos de alimentación. Existen muchos factores de riesgo para esta enfermedad, como: Herencia Obesidad Edad mayor a 45 años Diabetes gestacional o parto de un bebé con un peso mayor a 4 kg. Nivel alto de colesterol en la sangre. Sedentarismo Antecedentes de diabetes gestacional Deterioro previo de la tolerancia a la glucosa Síntomas:Los pacientes con Diabetes Tipo I generalmente desarrollan síntomas en un período de tiempo corto. Los niveles alto de glicemia pueden causar diversos problemas incluyendo necesidad de orinar frecuente (poliuria), sed excesiva (polidipsia), hambre (polifagia), fatiga, pérdida de peso y visión borrosa. Sin embargo, debido a que la diabetes tipo 2 se desarrolla lentamente, algunas personas con nivel alto de glicemia son completamente asintomáticas. COMPLICACIONES AGUDAS DE LA DIABETES HIPERGLICEMIA: Es el Aumento de los niveles de glucosa en la sangre. Signos y Síntomas: Aliento con olor dulce (aliento cetónico, olor a manzana) Respiración rápida y profunda Náuseas Dolor abdominal progresivo Pérdida del conocimiento Deshidratación HIPOGLICEMIA: Es la Baja de los niveles de glucosa en la sangre. Signos y Síntomas: Somnolencia Sudoración, piel fría. Confusión mental Debilidad Dolor de cabeza Mareos Visión doble Convulsiones o pérdidas del conocimiento COMPLICACIONES A LARGO PLAZO INCLUYEN Retinopatía diabética Nefropatía diabética Neuropatía diabética Enfermedad Vascular Periférica Hiperlipidemia Hipertensión arterial Arterioesclerosis Enfermedad coronaria Pruebas de Laboratorio Glicemia en ayunas: valores normales 70 a 110 mg/dl Test de Tolerancia a la Glucosa Determinación de niveles hormonales en la sangre Hemoglobina Glicosilada: menor de 7% Diagnóstico Para diagnosticar esta enfermedad se utilizan las siguientes pruebas de Glicemia: Glicemia en ayunas: Valor normal de 80 a110 mg/dl., se diagnostica Diabetes con altos niveles de glucosa en más de una ocasión. Glicemia aleatoria (sin ayunas): Se sospecha la existencia de diabetes si los niveles son superiores a 200 mg/dl y están acompañados por los síntomas clásicos de aumento de sed, micción y fatiga. (Esta prueba se debe confirmar con otra glicemia en ayunas). Prueba de Tolerancia a la Glucosa Oral (PTGO): Se diagnostica diabetes si el nivel de glucosa es superior a 200mg/dl luego de 2 horas (esta prueba se usa más para la diabetes tipo 2.) Hemoglobina Glicosilada (HbG): Mide la glucosa adherida a la hemoglobina, esto nos indica como ha estado el nivel de glucosa en los últimos 2 a 3 meses. Ésta es una forma muy útil de determinar qué tan bien está funcionando el tratamiento. ATENCIÓN DE ENFERMERÍA AL PACIENTE DIABÉTICO La atención de Enfermería al paciente Diabético comprende tanto los cuidados durante la hospitalización, como la enseñanza del autocuidado dentro de la Atención Primaria. Cuidados del Paciente Hospitalizado: Atención a la higiene y aseo del paciente con atención especial en los pies. Colaboración en la movilización, trasporte y deambulación del paciente diabético. Mantención del régimen indicado. Administración de fármacos Control y registro de ingresos y egresos (Balance hídrico o control de ingesta). Participación en la toma de muestra. Asepsia rigurosa en la realización de cualquier técnica de enfermería. Apoyo psicológico Prevención de otros procesos patológicos como heridas, infecciones, úlceras de decúbito (escaras), trastornos vasculares, etc. CUIDADOS DEL PIE DIABÉTICO Las personas con DM están en riesgo de sufrir lesiones en los pies debido a problemas con el flujo sanguíneo y con el daño a los nervios que disminuyen la sensibilidad y pueden hacer que no se perciba una lesión hasta cuando se desarrolla una infección. Para prevenir las lesiones a los pies, los diabéticos deben adoptar una rutina diaria de revisión y cuidados de los pies, de la siguiente manera: Revisarse los pies cada día e informar de cualquier úlcera, cambio o signo de infección. Lavarse los pies todos los días con agua tibia y un jabón suave y luego secarlos muy bien (espacios interdigitales), de preferencia con papel toalla. Lubricar la piel seca con loción humectante o vaselina (se excluyen los dedos) Protegerse los pies con zapatos cómodos. No usar bolsas de agua caliente. No cortarse las uñas de preferencia usar lima. Ejercitarse a diario para promover una buena circulación. Visitar al Podólogo Mantener las glicemias controladas Dejar de fumar, pues el consumo de tabaco empeora el flujo sanguíneo. No usar calcetines de nylon, deben ser de algodón y sin costura. Nunca andar descalzo No usar piedra pómez ni lijas No usar zapatos plásticos Comprarse los zapatos en la tarde. Neumonía del Adulto adquirida en la Comunidad ( NAC) Definición: Inflamación aguda del tejido pulmonar, de origen infeccioso. Diagnóstico: a.-El diagnóstico de neumonía se sospecha en un individuo con tos y expectoración, si se agrega a lo menos uno de los siguiente síntomas y signos: Fiebre, Dolor torácico, Ruidos Pulmonares y aumento de la frecuencia respiratoria. b.-Los pacientes de edad avanzada con neumonía pueden no tener fiebre o tos, sin embargo frecuentemente presentan confusión, pérdida del equilibrio, o empeoramiento de enfermedades crónicas. -El diagnóstico se confirma con Rx. -El pronóstico de la neumonía depende de cuanto antes se inicie tratamiento. Si la persona con neumonía presenta otra enfermedad agregada, el pronóstico se asocia a mayor mortalidad. Las más importantes son: Tratamiento: - Accidente Vascular Cerebral Insuficiencia Renal Crónica Desnutrición Clínicamente evidente Enfermedad Hepática Crónica Insuficiencia Cardiaca Congestiva Limitación Crónica del Flujo Aéreo Grave (EPOC) Diabetes insulina dependiente Neoplasia activa Antibióticos según indicación médica (Amoxicilina, Eritromicina, etc.) Reposo Hidratación Oral Medidas generales Evitar alcohol, cigarrillo e irritantes gástricos ENFERMEDAD PULMONAR OBSTRUCTIVA CRÓNICA (EPOC) Definición: Enfermedad caracterizada por limitación crónica del flujo aéreo (LCFA). Progresiva, irreversible, causada por factores de riesgo como tabaquismo, exposición al humo o de contaminantes en el ambiente, los cuales determinan grados variables de enfisema e inflamación crónica de la vía aérea. Signos y Síntomas: Disnea acompañada o no de tos y expectoración que evoluciona lentamente (Descartar otras enfermedades con LCFA, como Asma, secuelas de TBC, Fibrosis Quística, etc). La disnea es el síntoma más característico de los fumadores que han desarrollado EPOC. La edad de presentación suele ser después de los 50 años, aunque los primeros síntomas aparecen con mucha anterioridad, dado que la EPOC tiene una evolución lenta y progresiva. El dolor torácico es infrecuente. La hemoptisis en escasa cantidad puede presentarse durante las exacerbaciones. La Taquipnea en reposo es frecuente y su intensidad es proporcional a la gravedad de la enfermedad y puede ser normal en los estadios iniciales. Cianosis es poco frecuente, se presenta en estados avanzados de la enfermedad. Tratamiento: - Cesación del tabaquismo Controlar los síntomas Prevenir las exacerbaciones Detener las progresión de la enfermedad intentando recuperar la función pulmonar Vacuna Antiinfluenza anualmente Manejo ambiental evitando exposición a contaminantes Medicamentos de acuerdo a indicación médica (Broncodilatadores y Corticoides) Oxigenoterapia domiciliaria. Debe ser indicada por especialistas. Educación (Hábitos, tratamientos y efectos secundarios, conductas en casos de crisis). Diagnóstico: Espirometría y Gases en Sangre. Atención de Enfermería Acciones preventivas: Educación al paciente y su familia 1) Cómo evitar el humo del cigarrillo 2) Evitar otros irritantes inhalados 3) Evitar infecciones respiratorias 4) Control de temperatura y humedad ambiental 5) Nutrición e hidratación adecuada Paciente hospitalizado: 1) Colaborar con el Equipo de Salud en la valoración de la función respiratoria 2) Y en la satisfacción de las Necesidades de Aire del paciente con alteración de su función respiratoria. Posición semisentado, ángulo de 35 a 40 grados, permite un descenso del diafragma por lo tanto una mejor expansión pulmonar Limpieza eficaz de la vía aérea. Ayudar al paciente a expectorar Ropa suelta para expansión pulmonar. Reducir la ansiedad., tanto del paciente como el del ambiente Suministro adecuado de O2 a los pulmones, es el medicamento de elección para el tratamiento de la hipoxia. Evitar hiperextensión o torsión del cuello. Ingestión adecuada de líquidos Administración de O2 si el médico lo ha indicado PATOLOGÍAS DEL SISTEMA CARDIOVASCULAR I. DEL CORAZÓN: a) ADQUIRIDAS: o Endocarditis: Inflamación aguda o crónica del endocardio (pared interna del corazón), generalmente afecta a las válvulas cardíacas. o Miocarditis: Inflamación del miocardio (músculo cardiaco). Acompaña a enfermedades infecciosas y se manifiesta con arritmias. o Pericarditis: Inflamación del pericardio (pared externa del corazón). Puede acompañarse de derrame seroso, hemorrágico o purulento. o Angina: Enfermedad de las arterias coronarias, síndrome doloroso que expresa insuficiencia de riesgo coronario. o Infarto Agudo al Miocardio (IAM): Obstrucción de una arteria coronaria o de sus ramas, causando necrosis o isquemia de una parte del miocardio. o Insuficiencia Cardiaca Congestiva: Incapacidad del corazón para expulsar (bombear) el flujo sanguíneo al resto del organismo y por lo tanto se produce congestión de la circulación pulmonar o menor. o Valvulopatías: Mal funcionamiento de las válvulas cardíacas que causa, que la dirección de la circulación de la sangre sea inadecuada e ineficiente. b) CONGENITAS: o Comunicación Interauricular: Alteración en el desarrollo del tabique entre aurículas. o Comunicación Interventricular: Cierre incompleto del tabique que separa los ventrículos. o Estenosis Aórtica: Alteración del desarrollo de la aorta manifestada por estrechez a nivel del cayado. o Tetralogía de Fallot: se clasifica como un defecto cardíaco cianótico, debido a que la afección ocasiona niveles bajos de oxígeno en la sangre c) TRASTORNOS DE LA FRECUENCIA DEL RITMO DEL CORAZON: o Taquicardia: Aumento de la frecuencia cardiaca por sobre los valores normales. o Bradicardia: Disminución de la frecuencia cardiaca bajo los valores normales. II. DE LOS VASOS SANGUINEOS: o Arteriosclerosis: Alteración de las paredes de las arterias, manifestada por endurecimiento, pérdida de la elasticidad y estrechez. o Aneurisma: Dilatación patológica de las paredes de los vasos sanguíneos. o Trombosis: Obstrucción total o parcial de un vaso sanguíneo por formación de trombos (coágulo). o Várices: Dilataciones de las paredes de las venas superficiales. Se localizan de preferencia en las extremidades inferiores. III. DE LA SANGRE: o Anemia: Deficiencia en la cantidad o calidad de los glóbulos rojos. o Leucemia: Neoplasia caracterizada por el aumento anormal de los glóbulos blancos. Tromboflebitis: Es la inflamación de las venas CON presencia de un trombo; es secuela de una insuficiencia venosa crónica. Los factores de riesgo son: o Edad o Inmovilización y reposo en cama. o Trombosis previa. o Insuficiencia Cardiaca Congestiva. o Estados post operatorios y post parto. o Embarazo. La sintomatología es en el área afectada dolor a la presión, edema, calor, coloración azulada, eritema, cansancio en extremidades y edema. En el caso de tromboflebitis profundas es asintomático. Los cuidados generales son: o o o o Heparina subcutánea (previene las embolias) según indicación médica. Reposo en cama en posición Trendelemburg. Analgésicos según indicación. Hospitalización. Arterioesclerosis: Es el engrosamiento y endurecimiento de las paredes arteriales por depósito de colesterol en su pared interna conocidas como ateromas. De preferencia afecta a las arterias coronarias y cerebrales. Sus complicaciones son causa de muerte. Los factores de riesgo son: o Hipertensión Arterial o Colesterol total Alto o Tabaquismo o Diabetes Mellitus o Obesidad o Sedentarismo o Factores ligados a la personalidad o Herencia o Edad o Sexo Masculino (entre los 35 y 45 años) La sintomatología es silenciosa hasta que sobreviene la estenosis, trombosis, aneurisma o embolia. Los cuidados de Enfermería están enfocados a disminuir los factores de riesgo: o o o o Tratamiento DM e HTA Realizar ejercicios. Dieta baja en grasas Disminución de peso. El tratamiento va dirigido hacia las complicaciones. Infarto Agudo al Miocardio (IAM): Es la necrosis de una parte del miocardio, causada a menudo por la oclusión de una arteria coronaria, la mayor frecuencia se produce en los hombres después de los 40 años. Los signos y síntomas son dolor súbito en la región precordial, con irradiación al hombro izquierdo y a la región dorsal, el dolor es intenso, opresivo que puede producir shock; el pulso es imperceptible, temperatura ocasionalmente alta, presión arterial baja, palidez intensa, sudor exagerado frío, vómitos o náuseas. Existen factores predisponentes: o Profesiones sedentarias con exigencias tensionales o Tensiones prolongadas o Tabaco o Herencia o HTA o DM o Angina o Hipercolesterolemia Factores desencadenantes: o o o o Esfuerzo físico no habitual Emoción fuerte Trastorno torácico Hemorragia importante La atención de Enfermería es este caso va relacionada o disminuir los factores predisponentes y desencadenantes y en el caso que se presente IAM realizar maniobras de reanimación necesarias, llevar a un centro asistencial y apoyar en la atención de urgencia. Existen además acciones de Enfermería generales en relación a la prevención de Enfermedades Cardiovasculares, ellos son: Ejercicios moderados NO usar prendas de vestir apretadas NO permanecer mucho de pie Evitar tabaco y alcohol Alimentación equilibrada (Evitar hipercolesterolemia y obesidad) Evitar sedentarismo Evitar Stres. PATOLOGÍAS MÁS FRECUENTES DEL SISTEMA NERVIOSO PARKINSON: Trastorno de ganglios basales del cerebro. Es una enfermedad crónica e irreversible. Signos: Rigidez muscular, temblor y movimientos involuntarios de los brazos y la cabeza. ALZHEIMER Alteración genética producida por una destrucción y pérdida de las neuronas de la corteza cerebral. Signos: Pérdida de la memoria. TRAUMATISMO ENCÉFALO CRANEANO (TEC) Lesión en la cabeza producida por golpe o accidente; si bien la mayoría de ellos son leves, los accidentes graves constituyen primera causa de muerte por accidente, y de invalidez en menores de 45 años. El daño primario es irreversible, el que es secundario a la lesión es prevenible con tratamiento. Se produce inflamación, hipoxia y posteriormente isquemia del tejido cerebral. Exámenes: Rx. Cráneo TAC de Cerebro ATENCIÓN DE ENFERMERÍA EN PACIENTE MORIBUNDO Para dar la máxima ayuda al paciente moribundo y su familia, los TENS, necesitan examinar sus propios sentimientos acerca de la muerte y comprender mejor las reacciones de los demás hacia el deceso. Presenciar una muerte, es una experiencia extraña y ajena para la mayoría de las personas, más aun en la actualidad, ya que mucha gente muere en hospitales y casas de reposo y no en sus propios hogares. Es difícil pensar en la muerte, sin tomar en cuenta las creencias religiosas personales. Las personas no se imaginan como no existentes en el mundo. La Enfermería está dedicada a dar vida y salud y el paciente moribundo está en oposición directa a esta finalidad. Las reglas del hospital, las actitudes culturales, los temores familiares y las reacciones del personal de enfermería pueden dar como resultado, dejar solo a un moribundo, para que luche con sus temores, soledad y abandono. El duelo por parte del paciente, la familia y el personal, puede empezar mucho antes que el paciente realmente sea un moribundo. Tanto el paciente como la familia, se enfrentan a la muerte en diversas formas, pueden estar ansiosos y atemorizados, otros pueden tener negación y aislamiento y algunos estar tranquilos. La enfermera debe estar consciente de que la familia y el paciente deben afrontarla, lo mejor posible. Muchas veces el TENS, que asiste al paciente moribundo, se vuelve su eslabón más importante con la vida. El no sólo puede darle la mayor comodidad posible, sino también está en una posición privilegiada, para ayudarlo a él y a su familia, en una de las fases más difíciles y dolorosas de la vida: Dejarla. La atención de enfermería en estos pacientes, se realiza en base a las necesidades que ellos tienen en estos momentos y según los signos de muerte inminente, que van presentando. OBJETIVOS - Aliviar al paciente lo más posible en los últimos momentos. Acompañar al paciente, ayudándolo a aceptar el futuro inevitable. Confortar a la familia.