Descargar - Telmeds.org
Anuncio

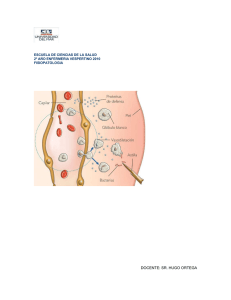
INFLAMACIÓN Respuesta tisular a la agresión o resultante del enfrentamiento de un agresor (noxa) con un receptor (terreno) INFLAMACIÓN = "NOXA VS TERRENO”. CRONODINAMIA de la inflamación: 1) AGRESION o ALTERATIVA : Es la fase de agresiones celulares . -Predominio neto de las acciones de la noxa sobre el terreno -La agresión se evidencia por fenómenos que indican injuria celular - Las células normales pueden sufrir procesos adaptativos, y pasar a ser células adaptadas. Tanto la célula normal como la adaptada, si se expone a la acción de una noxa, sufre una INJURIA, y entonces pasan a ser células injuriadas. La NOXA les provoca una INJURIA (lesión). UNA INJURIA O LESION NO ES LO MISMO QUE UNA ADAPTACION, POR LO TANTO LAS NOXAS NO PRODUCEN ADAPTACION. * La lesión que provoque la noxa puede ser: - INJURIA SUBLETAL: NO provoca la muerte: vasculohidrópica, degeneración grasa (esteatosis). ej: Tumefacción turbia, degeneración - INJURIA LETAL o irreversible: Provoca la muerte de la célula: SON NECROSIS Y APOPTOSIS. 2) REACCION : La noxa está actuando, pero también empieza a actuar el TERRENO, y se equilibran (hay elementos morfológicos que me indican la agresión de la noxa, y elementos morfológicos que me indican la reacción del terreno) no hay un predominio de 1 sobre el otro. Durante esta etapa se producen 2 grandes tipo de cambios: 1) FENOMENOS VASCULARES (alteraciones vasculosanguineas): Consisten en: a) Cambios en el calibre y flujo de los vasos: vasodilatación (aumenta el calibre del vaso, el flujo se enlentece a causa de esto y aparece "estasis sanguínea", por lo tanto el órgano va a contener más sangre. EL AUMENTO DE CONTENIDO DE SANGRE DE UN ORGANO SE LLAMA "CONGESTION"), estasis sanguínea, congestión. b) Aumento en la permeabilidad vascular: Este aumento no tienen nada que ver con la vasodilatación. Va a pasar líquido del espacio intravascular al extravascular. Este líquido que se acumula en el espacio intersticial se llama "EDEMA" NOTA: Al microscopio vemos la CONGESTION Y EL EDEMA. Hay varios mecanismos por los cuales aumenta la permeabilidad: 1 -Respuesta inmediata transitoria: contracción de las células endoteliales con ensanchamiento de las uniones intercelulares. Sólo afecta a las vénulas. Es producido en respuesta a la histamina, bradiquinina y LT. 2 -Retracción endotelial: reorganización del citoesqueleto y apertura de las uniones intercelulares. Por acción de la IL1, TNF y el IFN gamma. Más duradero. Ppalmente en vénulas y capilares. 3 -Lesión endotelial directa: necrosis y despegamiento de las células endoteliales. Afecta arterias, capilares, vénulas. 4 -Lesión endotelial mediada por leucocitos: ocurre por activación de leucocitos durante su unión al endotelio. Vénulas, capilares pulmonares y glomerulares. 5 -Filtración a través de capilares en regeneración: en angiogénesis, los capilares son permeables hasta madurar sus uniones intercelulares. 6 -Aumento de la transcitosis: a través de canales formados por acumulaciones de vasículas y vacuolas, sin envoltura y conectadas entre sí. Estimulado por VEGF (factor de crecimiento del endotelio vascular), histamina. Ppalmente en vénulas. 7 -Filtración prolongada retardada: venulas y capilares. Mediadores químicos de la inflamación: preformados: Histamina, Serotonina, lisosomales. Sintetizados de novo: prostaglandinas y leucotrienos, PAF, citocinas, NO. Histamina Serotonina: Complemento Sistema de las cininas Sistema de la coagulación Vía de la Lipooxigenasa Ciclooxigenasa PAF NO Rad Libres Citocinas enzimas es producida por mastocito, basófilso, plaquetas. Estimulan su liberación: lesiones físicas, reacciones inmunitarias, C3a, C5a (anafilotoxinas), proteinas liberadoras de histamina y proteinas derivadas de leucocitos, neuropéptidos y citocinas. Produce la vasodilatación de las arteriolas y aumento de permeabilidad vascular en vénulas por contracción endotelial y ensanchamiento de las uniones entre células. se produce por plaquetas y células enterocromafines. Estimulan su liberación: la agregación plaqeutaria, PAF. Producen efecto parecido a histamina. produce opsoninas, quimiotaxis y adhesión de leucocitos y fenómenos vasculares de inflamación. produce la liberación de bradicquinina que aumenta la permeabilidad vascular, produce vasodilatación, contracción del músculo liso, dolor. Acción de corta duración. tiene como finalidad la producción de trombina, que transformará el fibrinógeno en fibrina. Durante esta conversión se generan fibrinopéptidos que aumentna la permeabilidad vascular y son quimiotácticos. Fibrina aumenta la adhesión leucocitaria y la proliferación de fibroblastos. estimula la quimiotaxis, generación de leucotrienos, vasocostricción, broncoespasmo, incremento de la permeabilidad vascular. generan PG: vasodilatación, incremento de permeabilidad vascular, dolor, fiebre. Prostaciclinas: vasodilatación, inhibe agregación plaquetaria. TXA2: produce vasoconstricción, promueve agregacón plaquetaria. producido por mastocitos, basófilos, neutrófilos, monocitos, macrófagos, endotelio y plaquetas. Casi 10000 veces superior a la histamina al inducir vasodilatacion e incremento de permeabilidad venular. Produce agregación plaquetaria, es quimiotáctico, activa plaquetas. A bajas concentraciones tiene efecto vasodilatador, a altas es constrictor. Sintetizado en macrófagos y células endoteliales. Produce vasodilatación local, es antiagregante plaquetario, cototóxico. Sintetizados por leucocitos. Pueden producir lesión en endotelio con umento de la permeabiliadad. Pueden inactivar antiproteasas. Lesión de otras células. TNF e IL1: producen fiebre, proteínas de fase aguda, sueño, disminución del apetito, neutrofilia y efctos hemodinámicos. A nivel del endotelio: aumenta adherencia leucocitaria, aumenta la síntesis de PGs, Actividad procoagulante. A nivel de fibroblastos: aumenta la proliferación, la síntesis de colágeno y PGE. 2) FENOMENOS CELULARES (de movilización celular): La estasis sanguinea hace que los GR queden retenidos en el centro del vaso y los leucocitos empiecen a disponerse en la periferia "MARGINACION". Una vez que se marginan, pueden tomar contacto con el endotelio (al ppio es esporádico "rolling", y luego se hace estable "adhesion") Se adhieren muchos leucocitos, de manera que toda la superficie interior del vaso queda recubierta por leucocitos adheridos al endotelio: "PAVIMENTACION" Los leucocitos tienen la capacidad de moverse y atravesar la pared del vaso entre las uniones endoteliales "MIGRACION" por diapédesis. El glóbulo blanco va a atravesar la pared de vénulas y capilares. Se dirige al foco que lo atrae: "QUIMIOTAXIS": Proceso de ir desde la periferia del vaso al foco que lo atrae. Van muchos y se conglomeran cuando llegan. Luego de la llegada al foco sobreviene la fagocitosis: 1- Se reconoce el agente a ser fagocitado 2- Lo engloba 3- Lo digiere. INFILTRADO: es cuando los leucocitos abandonan el vaso para ubicarse en el tejido. VEO EL INFILTRADO INFLAMATORIO EN EL MICRO "LA ETAPA DE AGRESION CULMINA CON LA FORMACION DE UN EXUDADO", formado por: - Liquido de exudado - proteínas (muchas): densidad mayor a 1020 - células del exudado. NOTA : El TRANSUDADO NO es el LIQUIDO DE EXUDADO 3) CURACION : PREDOMINA EL TERRENO SOBRE LA NOXA. Subetapas: 1) ANULACION DEL AGENTE Mediante: * Eliminación del agente al exterior * Neutralización de su acción * Disolución del agente * Fagocitosis * Enquistamiento 2) ELIMINACION DE LOS DETRITUS Mediante: * Reabsorción a través de linfáticos * Avenamiento (salida al exterior de los detritus) 3) SUSTITUCION DE CELULAS LESIONADAS: Sustitución de los tejidos lesionados, por: restitución "AD INTEGRUM" (regeneración, sin secuelas) o "SUSTITUCION CON TEJIDO CONECTIVO" (quedan secuelas). TIPOS DE INFLAMACION 1) CRITERIO MORFOLOGICO Lesiones alterativas: predomina la NOXA. Hay necrosis tisular Lesiones exudativas: predomina el exudado. Según el tipo de exudado se clasifican en: Inflamación serosa: salida de fluido que proviene del suero. Cuando proviene de la secreción de células mesoteliales que revisten las cavidades peritoneal, pleural o pericárdica se denomina derrame. Ej: ampolla. Inflamación fibrinosa: cuando hay gran aumento de la permeabilidad vascular (por noxa intensa) o si existe en el intersticio algún estímulo procoagulante se produce un gran exudado de fibrina con acumulación de ésta. Es caracterñistico de la inflamación de cavidades (pericardio, pleura). Fibrina es normalmente removida por fibrinólisis y los detritos celulares son removidos por macrófagos. Al removerse la fibrina, se produce la cicatrización. Inflamación supurativa o purulenta: aparición de pus o exudado purulento. Pus: neutrófilos, células necróticas y líquido de edema. Producida por microorg piógenos. Abscesos son acumulaciones localizadas de exudado purulento. Son masas de leucocitos y células necróticas rodeadas de neutrófilos preservados. Por fuera hay una región en reparación. Puede quedar rodeado de tejido conectivo, limitándose su diseminación. Inflamación hemorragica Inflamación mucocatarral Lesiones productivas: predomina el terreno, fibroblastos y macrófagos controlan la infección. 2) - CRITERIO CLINICO-EVOLUTIVO: inflamación sobreaguda: dura menos de 48 hs. Inflamación aguda: dura menos de 7 días Inflamación subaguda: dura entre 7 días y 3 semanas. Tiene tejido de granulación Inflamación crónica: > de un mes o tres semanas de evolución Inflamación crónica: Presenta: - Infiltrado mononuclear - tejido de granulación - angiogenesis Se observa en: -Infecciones persistentes, causadas por microorganismos que presentan baja patogenicidad e inducen una respuesta de hipersensibilidad retardada. Puede adoptar patrón granulomatoso. -Exposición prolongada a agentes tóxicos. -Enfermedades autoinmunes. Características de la inflamación crónica: - infiltración con células mononucleares - destrucción - intentos de reparación (ver antes) Infiltración de células mononucleares y destrucción: el macrófago es fundamental. Luego de activarse secreta amplia variedad de productos para destrucción tisular, proliferación vascular y fibrosis. Hay un reclutamiento continuado de monocitos atraídos por factores quimiotácticos (C5a, factor de crecimiento de plaquetas, TGF beta, fibronectina, fibrinopéptidos). Hay también proliferación local de macrófagos, detectables en las placas de ateroma. Los linfocitos llegan a la zona y secretan IFN gamma que activa a los macrófagos. A su vez los macrófagos secretan citocinas que activan a los linfocitos. Eosinófilos secretan su proteína básica mayor, que es altamente tóxica (contra parásitos de gran tamaño). Granulomas: zonas focales de inflamación granulomatosa. Consisten en acumulación microscópica de macrófagos, transformados en células epitelioides, rodeadas por un collar de laucocitos mononucleares (+++linfocitos y en menor medida plasmocitos). Las células epitelioides se ven con HyE y presentan un citoplasma granular, rosa pálido, límite impreciso. El núcleo es menos denso que el de los linfocitos, y es de forma ovalada. A veces las células epitelioides se fusionan transformándose en células gigantes. Los granulomas avanzados presentan un anillo periférico d eT conectivo. Granuloma de cuerpo extraño: formado por la presencia de un cuerpo extraño inerte (astilla, suturas). Granuloma inmunitario: formado por la presencia de microorganismos no digeribles y por la inmunidad mediada por células T frente al patógeno. Linfocitos T secgretan IFN gamma, fundamental en al diferenciacion de los macrófagos a células epitelioides y gigantes (TBC, sífilis, lepra, brucelosis, beriliosis, silicosis, sarcoidosis, blastomicosis, histoplasmosis). En la inflamación aumenta el flujo linfático, que ayuda a drenar el líquido del edema, leucocitos y detritus celulares. Los linfáticos pueden inflamarse secundariamente (linfangitis), los ganglios pueden inflamarse secundariamente (linfadenitis). Reparación mediante tejido conjuntivo: se intentan sustituir las células parenquimatosas no regeneradas por elementos del tejido conjuntivo, que con el tiempo produce fibrosis y cicatrización. Es un fenómeno complejo pero ordenado que implica los siguientes procesos: - proliferación y migración de las células parenquimatosas y de tejido conectivo - formación de vasos sanguíneos nuevos (angiogenesis) y tejido de granulación - síntesis de proteínas de la MEC y deposito de colágeno - remodelación tisular La reparación comienza precozmente en la inflamación. A veces, tan pronto como 24 hs después de la lesión, sino se ha producido la resolución, los fibroblastos y las células endoteliales de los vasos comienzan a proliferar formando (3-5 días) un tejido especializado en regeneración. Es el tejido de granulación, con angiogénesis y fibroblastos en proliferación. Presenta 4 componentes la reparación: - Angiogénesis - migración de fibroblastos - síntesis de matriz - remodelación Angiogénesis: Proceso de formación de vasos sanguineos en adultos. La angiogenesis se puede dar por dos mecanismos: - Angiogenesis a partir de células precursoras endoteliales: Estas celulas, llamadas CEP (de tipo angioblasto) son almacenadas en la MO del adulto y pueden ser reclutadas hacia los tejidos para iniciar la angiogenesis - Angiogenesis a partir de vasos preexistentes: - vasodilatación en rta al NO y aumento de la permeabilidad inducida por VEFG - degradación de la membrana basal del vaso progenitor por metaloproteasas a interrupción del contacto célula-célula por el activador de plasminógeno - Migración de células endoteliales a la zona de estímulo angiogénico - Proliferación de las células endoteliales - Maduración las células endoteliales inhibición del crecimiento y remodelación en tubos capilares - reclutamiento de células periendoteliales que servirán de sostén a los tubos endoteliales. Factores de crecimiento y receptores involucrados en la angiogenesis: - Factor de crecimiento del endotelio vascular (VEGF) es el factor que estimula la angiogénesis tanto patológica de la inflamación crónica, como fisiológica de curación de heridas. Agentes inductores de angiogénesis: hipoxia, TGF beta, PDGF, TGF alfa. Receptores: VEGF R1 (formación de conductos), VEGFR2 (proliferación. Se favorece la angiogénesis, permeabilidad pulmonar, migración y proliferación de células endoteliales. VEGF C produce hiperplasia selectiva de los vasos linfáticos. Funciones: favorece la angiogenesis, incrementa la permeabilidad vascular, estimula la migración y proliferación de celulas endoteliales. - Factor de crecimiento fiobroblastico (FGF): es producido por macrófagos activados, y actúa en todas las fases de angiogénesis. - Factor de crecimiento derivado de plaquetas (PDGF): participa en el reclutamiento de células musculares lisas - TGFβ: Estabiliza los vasos neoformados potenciando la producción de proteínas de la MEC. - Angiopoyetina 1: interactúa con un receptor de células endoteliales, llamado Tie 2, favoreciendo el reclutamiento de células periendoteliales que sirven para estabilizar o consolidar a los vasos recién formados. Ang 2, también actúa sobre Tie 2, pero es una señal inhibitoria. Migración de fibroblastos, síntesis de matriz y remodelación: efectos crecimiento producidos en el tejido inflamado (PDGF, EGF, FGF, TGFβ). La comienza bastante pronto. Remodelación: efecto resultante de la síntesis matriz extracelular. TGF beta, sintetizado por plaquetas y macrófagos de los factores de síntesis de colágeno y degradación de la activados: estimula migración y proliferación de fibriblastos; aumento de la síntesis de colágeno y fibronectina; disminuyen degradación de matriz extracelular por metaloproteinasas; estimulan angiogénesis; quimiotaxis de monocitos. 3) CRITERIO BIOLOGICO - Inespecífica o incaracterística: reacción histológica estereotipada ante diferentes agentes. No permite reconocer el agente o patogenia determinada - Específica o característica: reacción histológica particular ante un agente MANIFESTACIONES CLINICAS DE LA INFLAMACION Manifestaciones locales: Tetrada de Celso: - tumefacción (tumor) - rubor - calor - dolor Quinto signo de Virchow: pérdida o disminución de la función Manifestaciones generales: fiebre, taquicardia, leucocitosis, eritrosedimentacion acelerada, proteínas de fase aguda. SITUACIONES PARTICULARES Abseso: colección de pus en una cavidad neoformada Empiema: colección de pus en una cavidad preformada (pleura, peritoneo, epidural, etc.) Flemón: colección de pus en forma difusa que va disecando planos Pus: neutrofilos, células necróticas y edema Ulcera: Solución de continuidad de un epitelio. Se extiende más allá de la muscular de la mucosa. Cura por cicatrización Ulceración: Solución de continuidad de un epitelio. No daña la muscular de la mucosa. Cura por regeneración. SINDROME DE MARFAN Es un trastorno AR de los tejidos conectivos del organismo que se manifiesta principalmente por cambios en el esqueleto, los ojos, y el sistema cardiovascular. Patogenia: El Sme. De Marfan se debe a una mutación con sentido alterado de un gen, FBN1, que codifica para la proteína fibrilina. La fibrilina es un componente de las fibras elásticas. Estas fibras son especialmente abundantes en la aorta, los ligamentos y las zonulas filiares del cristalino, donde forman el soporte del mismo; estos tejidos son los más abundantes en el Sme de Marfan Morfología: Anomalías esqueléticas: son el ppal signo del Sme de marfan. El paciente es excesivamente alto con extremidades excepcionalmente largas y alargamiento de los dedos de las manos. Los ligamentos de las manos y los pies son laxos. La cabeza suele ser dolico-cefalica con abombamiento de las extremidades frontales y arcos supraorbitarios prominentes. Clásicamente el torax esta deformado, con presencia de pertus excavatum (esternon profundamente deprimido) o de torax en quilla. Cambios oculares: subluxación o luxacion bilateral del cristalino denominada ectopia lentis. Lesiones cardiovasculares: prolapso de valvula mitral por laxitud valvular y alargamiento de las cuerdas tendinosas; y dilatación de la aorta ascendente debido a una necrosis quistica de la media, insuficiencia aortica y hematomas intramurales. SINDROME DE EHLERS-DANLOS Comprende Un grupo de enfermedades clinica y geneticamente heterogeneas que derivan de algun defecto en la síntesis o la estructura del colageno fibrilar. Como es de esperar los tejidos ricos en colageno, como la piel, los ligamentos y las articulaciones, suelen estar afectados en la mayoria de las variantes de SED. La piel es hiperextensible, pero extremadamente frágil y vulnerable a los traumatismos; y las articulaciones son hipermoviles pero con predisposición a las luxaciones. El defecto básico en el Tco puede dar lugar a complicaciones internas graves. Entre estas se encuentran rotura de colon y grandes arterias (SED vascular), fragilidad ocular con rotura de cornea y desprendimiento de retina (SED con cifoescoliosis, + frecuente) y hernia diafragmática (SED clasico) ENFERMEDAD POLIQUISTICA DEL RIÑON ENFERMEDAD POLIQUISTICA DEL ADULTO Es una enfermedad AD que se caracteriza por la aparición de múltiples quistes en ambos riñones que terminan por comprimir el parénquima renal y llevan a la insuficiencia renal crónica. La enfermedad siempre es bilateral. Esta enfermedad puede ser resultado de la mutación de dos genes distintos, PKD1 y 2, que codifican para las policistinas 1 y 2 respectivamente. Estas proteínas intervienen en las interacciones célula-célula y célula-matriz de importancia en el crecimiento y diferenciación de las células del epitelio tubular Morfologia: los riñones suelen ser grandes y, a veces, enormes. La superficie externa esta formada solamente por una masa de quistes. Al crecer los quistes pueden empujar los calices y pelvis produciendo defectos por compresión. Clinica: por lo general los sintomas comienzan a los 40 años, con dolor y sensación de pesadez. Puede haber hematuria y son comunes las infecciones urinarias y la hipertensión. La enfermedad evoluciona lentamente a la induficiencia renal ENFERMEDAD POLIQUISTICA DE LA INFANCIA Es una enfermedad AR. La insuficiencia renal llega precozmente. Los quistes estan recubiertos de epitelio cuboideo, lo que refleja su origen tubular, son pequeños y le dan al riñon un aspecto esponjoso. Los riñones son grandes y su superficie externa es lisa. Se acompaña siempre de poliquistosis hepatica. OSTEOGÉNESIS IMPERFECTA Grupo de trastornos causados por deficiencias en la síntesis de colágeno tipo 1. En la osteogenesis imperfecta predominan las manifestaciones esqueleticas pero tambien se afectan otras estructuras ricas en colageno tipo 1 como articulaciones, ojos, orejas, piel y dientes. Todos los tipos se caracterizan por hueso demasiado escaso q produce una osteosporosis con gran adelgazamiento cortical y menor densidad trabecular. Tipo 1: autosómica dominante. Hay fracturas postnatales, escleróticas azules. Es compatible con la vida. Dentinogénesis imperfecta. Trastornos auditivos. Laxitud articular. Tipo 2: recesiva, perinatal mortal. Muerte intraútero perinatal. Deformidad esquelética. Excesiva fragilidad ósea con fracturas múltiples. Escleróticas azules. Tipo 3: dominante en 75%. Es deformante progresiva. Compatible con la vida. Retraso del crecimiento, fracturas múltiples, cifoescoliosis progresiva, trastornos auditivos, dentinogénesis imperfecta. Escleróticas azules al nacer. Tipo 4: dominante. Fracturas postnatales, escleróticas normales. Compatible con la vida. Poca fragilidad ósea. Baja estatura. ALPORT Sme. Que se manifiesta por nefritis que progresa a insuficiencia renal crónica, sordera nerviosa y trastornos oculares como luxación del cristalino, cataratas posteriores y distrofia corneal. Gralmente ligado al X. Las lesiones obedecen a defectos en la síntesis de MB debido a la producción de colágeno tipo IV anormal Riñón: el glomérulo presenta esclerosis y proliferación segmentaria, aumento de la matriz mesangial, células espumosas, fibrosis y atrofia. Se observa: hematuria, proteinuria, evoluciona hacia insuficiencia renal. Ojo: luxación del cristalino, cataratas y distrofia corneal. ENFERMEDAD DE LA MEMBRANA BASAL FINA Tambien se trata de un defecto en uno de los genes que codifican para el colageno tipo IV. Se manifiesta clínicamente por hematuria asintomatica familiar y morfológicamente por una MBG difusamente adelgazada. Aunque puede haber tambien proteinuria de ligera a moderada, la funcion normal es normal y el pronostico excelente