Tratamiento de las deformidades del mentón
Anuncio

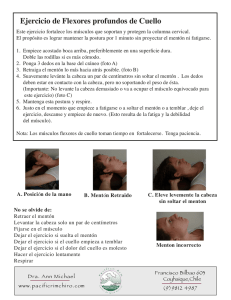
Documento descargado de http://www.elsevier.es el 19/11/2016. Copia para uso personal, se prohíbe la transmisión de este documento por cualquier medio o formato. 244.515 ■ REVISIÓN Tratamiento de las deformidades del mentón Eduardo Morera Sernaa, Esteban Scola Pliegob, Nuria Mir Ulldemolinsc y Alejandro Martínez Moránd Servicio de Otorrinolaringología. Hospital Universitario Son Dureta. Palma de Mallorca. Islas Baleares. España. Servicio de Otorrinolaringología. Hospital Universitario Gregorio Marañón. Madrid. España. Servicio de Otorrinolaringología. Hospital Esperit Sant. Santa Coloma de Gramenet. Barcelona. España. d Servicio de Otorrinolaringología. Hospital Juan Canalejo. A Coruña. España. a b c La belleza facial se basa en la forma, la proporción y la posición adecuadas de sus distintos elementos. El mentón domina el tercio facial inferior, tanto en el plano frontal como en el sagital. El tratamiento de las deformidades del mentón no se desarrolló hasta mediados del siglo XX. La aparición de las prótesis de silicona y la descripción de la genioplastia de deslizamiento supusieron el inicio de un gran número de opciones para modificar las dimensiones y posición de esta estructura. En este artículo realizamos una revisión de la historia de la cirugía del mentón, las distintas formas de análisis estético y las ventajas y los inconvenientes de los distintos materiales aloplásticos y osteotomías. Para ello hemos llevado a cabo una exhaustiva búsqueda en la literatura científica actual sobre el tema, en que primaron las series largas, los artículos con seguimiento a largo plazo, los estudios en animales de experimentación y la evidencia médica. En el momento actual, al igual que en casi cualquier tema de cirugía plástica facial, hay escasa evidencia científica que pueda guiar la práctica del especialista en otorrinolaringología en el manejo de las deformidades del mentón. Las variaciones étnicas condicionan el análisis estético; el tipo de deformidad a corregir y su grado determinarán la colocación de una prótesis o la realización de una osteotomía. En las mentoplastias con prótesis la silicona sólida (Silastic, Michigan Medical Corporation, Santa Barbara, Ca, Estados Unidos) y el polietileno poroso (Medpor, Porex Surgical, Newman, Ga, Estados Unidos) muestran una ventaja clara sobre los otros materiales aloplásticos. En retrogenias moderadas o severas la osteotomía se muestra como la mejor opción. Palabras clave: Retrogenia. Mentoplastia. Genioplastia. Silastic. Medpor. Osteotomía. Treatment of Chin Deformities Facial beauty depends on the form, proportion and position of its various units. The chin is the most prominent element of the lower third of the face, both in the frontal view and in profile. The surgical approach to chin deformities did not start until the second half of the twentieth century. The development of silicone prostheses and the emergence of sliding genioplasty offered surgeons a whole new range of options to modify the size and position of the chin. We have performed a historical review of chin surgery, the multiple aesthetic analyses available and the advantages and disadvantages of the different alloplastic materials and osteotomies. To do so, a comprehensive search through current scientific literature on the topic has been carried out, focusing on large series, long-term follow-up studies, research in animal models and medical evidence. As happens in almost any topic in facial plastic surgery, no strong evidence useful in ENT practice for handling chin deformities can be found in today’s scientific literature. Ethnicity influences the aesthetic analysis; the type and degree of deformity to be corrected will determine the alloplastic augmentation of the chin or the suitability of osteotomy. Porous polyethylene (Medpor, Porex Surgical, Newman, Ca, USA) and solid silicone (Silastic, Michigan Medical Corporation, Santa Barbara, Ca, USA) show a clear advantage over other alloplastic materials. Moderate-to-severe retrogenia benefits from sliding genioplasty strategies rather than prosthetic enlargement. Key words: Retrogenia. Mentoplasty. Genioplasty. Silastic. Medpor. Osteotomy. Revisión encargada a la Comisión de Cirugía Plástica Facial de la Sociedad Española de Otorrinolaringología. Correspondencia: Dr. E. Morera Serna. Servicio de Otorrinolaringología. Hospital Universitario Son Dureta. Andrea Doria, 55. 07014 Palma de Mallorca. Islas Baleares. España. Correo electrónico: e_morera@hotmail.com Recibido el 15-2-2008. Aceptado para su publicación el 5-3-2008. INTRODUCCIÓN El mentón es una de las estructuras faciales más visibles. Situado en la línea media, su forma y dimensiones se han relacionado desde antaño con rasgos determinados de la personalidad del individuo. En el varón un mentón pequeño o retrusivo se asocia inconscientemente a una Acta Otorrinolaringol Esp. 2008;59(7):349-58 349 Documento descargado de http://www.elsevier.es el 19/11/2016. Copia para uso personal, se prohíbe la transmisión de este documento por cualquier medio o formato. Morera Serna E et al. Tratamiento de las deformidades del mentón Figura 1. Plano facial de González-Ulloa. Asociado a esta evolución en el análisis estético se han diseñado, en los últimos años, prótesis anatómicas que modifican no sólo el área mentoniana, sino también el cuerpo mandibular, prótesis que tratan el surco antegonial o que aumentan el diámetro vertical7. La indicación de osteotomía o implante, la elección del tipo de material aloplástico de la prótesis o su colocación supraperióstica o subperióstica continúan siendo puntos controversiales8. La cirugía del mentón, descrita inicialmente para el tratamiento de alteraciones dentofaciales, ha extendido sus indicaciones hacia la corrección de determinadas deformidades asociadas al envejecimiento facial9. Por último, el reposicionamiento de la sínfisis mandibular en una situación más anterior, con el consiguiente desplazamiento anterior de la base de la lengua, ha mostrado un cierto valor de la genioplastia de deslizamiento en el tratamiento del ronquido y el síndrome de apnea obstructiva del sueño10. ANÁLISIS ESTÉTICO Figura 2. Posición del mentón según Bell. personalidad débil, dubitativa, pasiva y tímida, mientras que un mentón prognático refleja una personalidad fuerte, viril y decidida. El mentón femenino estéticamente ideal es de menor tamaño y proyección, que se integra en un contorno facial más curvo y de ángulos más suavizados1. Marfil, hueso bovino, autoinjertos de hueso o cartílago o distintos materiales aloplásticos han sido utilizados para aumentar el tamaño de esta estructura2. La descripción de la genioplastia de deslizamiento por Hofer3 y su posterior perfeccionamiento por Trauner y Obwegeser4 a mediados del siglo pasado permitió a los cirujanos disponer de un procedimiento para modificar tridimensionalmente las dimensiones del mentón. La aparición de las prótesis de silastic y el desarrollo de nuevos biomateriales han supuesto una simplificación del enfoque terapéutico de la mayoría de los pacientes5. Del análisis estético inicial en que únicamente se buscaba una modificación del eje anteroposterior del mentón en el perfil facial, hemos pasado a un análisis más complejo en el cual el mentón forma parte de un conjunto que incluye el labio inferior, el pliegue labiomental, el área submental, el borde inferior de la mandíbula y el ángulo mentocervical. Las asimetrías en la línea media, las dimensiones del cuerpo mandibular o la relación del punto de máxima proyección mentoniana con la punta nasal son determinantes a la hora de decidir el manejo6. 350 Acta Otorrinolaringol Esp. 2008;59(7):349-58 Anatómicamente el mentón se define como el área comprendida debajo del pliegue labiomental. Cuando observamos el rostro desde una visión frontal, es difícil distinguir el mentón del labio inferior, por lo que se evalúa en conjunto el complejo labio inferior-surco labiomental-mentón-región submentocervical. Cualquier procedimiento que busque alterar el mentón modificará este conjunto de estructuras al completo6,11. La forma más sencilla de evaluar la posición del mentón en el plano sagital fue descrita por González-Ulloa et al12 (fig. 1). El método consiste en trazar, en una cefalometría o en una fotografía de perfil, el plano de Frankfurt (línea que pasa por el borde superior del conducto auditivo externo y por el reborde orbitario inferior) y pasar una perpendicular a esta línea pasando por el nasión. El punto de máxima proyección del mentón (pogonion) debe contactar esta línea en los varones o quedar unos milímetros por detrás en las mujeres12. Otros análisis cefalométricos como el de Ricketts13, Zimmer14, Riedel15 o Hambleton16 ofrecieron nuevos puntos, líneas y planos para definir la posición ideal del punto de máxima proyección del mentón en el perfil. Bell et al6 proponen utilizar el punto subnasal (punto de unión del labio superior a la columela nasal) como referencia para determinar la posición ideal del punto pogonion (fig. 2). La perpendicular al plano de Frankfurt que pase por el punto subnasal debe cortar el punto pogonion en el rostro ideal; los puntos de máxima proyección de los labios superior e inferior (labrum superior y labrum inferior) estarán ligeramente anteriores a esta línea. En personas biprotrusivas el análisis no será útil al quedar el punto subnasal demasiado posterior a los puntos labrum superior e inferior6. El punto sulcus inferior (punto de mayor profundidad del surco labiomental) determina la profundidad del surco labiomental. Trazando una línea de labrum inferior a pogonion, y una perpendicular a esta recta que pase por Documento descargado de http://www.elsevier.es el 19/11/2016. Copia para uso personal, se prohíbe la transmisión de este documento por cualquier medio o formato. Morera Serna E et al. Tratamiento de las deformidades del mentón sulcus inferior, podemos medir en milímetros la profundidad del surco. Cualquier manejo que se vaya a hacer del mentón debe evitar dejar un surco mayor de 6 mm; la dimensión ideal es de 4 mm6,11,17. Un surco demasiado profundo suele reflejar la necesidad de un tratamiento ortodóntico o incluso de una cirugía ortognática; un tratamiento exclusivo del mentón en estas circunstancias produciría un resultado subóptimo. De nuevo, un rostro biprotrusivo soporta un surco labiomental más profundo que un rostro más aplanado6. En el plano frontal trazamos inicialmente 2 líneas horizontales paralelas que pasen por nasión y por subnasal. Las 3 áreas delimitadas son los tercios faciales; el tercio inferior (57 %) debe ser ligeramente mayor que el medio (43 %). En este tercio inferior el complejo labio inferior-mentón (punto stomion a punto mentón) debe representar 2/3 de este segmento18; asimismo, una línea horizontal que pase por el borde inferior del bermellón del labio inferior debe dividir el tercio inferior en dos mitades iguales19. La dimensión transversa del mentón también debe ser evaluada en el plano frontal. El diámetro horizontal del mentón debe ser correspondiente con la anchura nasal y ser aproximadamente 2 cm inferior a la fisura labial. En el plano frontal hemos de detectar si hay asimetrías o desviaciones de la línea media facial que afecten al mentón, para ello trazaremos una línea media vertical que pase por nasión y por la punta nasal, comprobando que divide al mentón en dos partes iguales (fig. 3). Si hay asimetría del mentón, puede estar reflejando afección congénita (microsomía hemifacial, síndrome de Goldenhar) o adquirida (hiperplasia condilar) que requiera un tratamiento más complejo20. PRÓTESIS DE MENTÓN Biomateriales A pesar del descubrimiento de nuevos materiales y al cada vez mayor conocimiento del fenómeno de la biocompatibilidad, todavía no existe un biomaterial perfecto para el aumento del área mentoniana. El objetivo de los bioingenieros es lograr una sustancia inagotable, que se incorpore en el tejido nativo circundante, que no produzca una reacción inflamatoria y que sea fácil de remodelar y aguante el estrés crónico soportado por el área facial concreta21. Los materiales con composición de carbono o elementos de estructura covalente similar, los que tienen poros mayores de 50 m, que permiten la entrada de macrófagos y tejido fibroso en su interior, y, sobre todo, aquellos de dureza suficiente para no desprender microfragmentos como respuesta al estrés crónico son los que han demostrado mayor tasa de biocompatibilidad con el tejido humano. Figura 3. Desviación de la línea media del mentón en un paciente con hiperplasia condilar. Gore-Tex El politetrafluoroetileno (Gore-Tex, Gore and Associates, Flagstaff, Az) es un polímero de carbono fluorado. Precisamente es la unión del átomo de carbón al átomo de flúor lo que le da su bioestabilidad, pues no existe ninguna enzima orgánica capaz de destruir este enlace. El Gore-Tex está aprobado por la FDA para aumento esquelético facial. A pesar del pequeño tamaño de sus poros (0,5-30 m de diámetro), ha mostrado a lo largo de décadas de utilización una resistencia considerable a la infección bacteriana y a la extrusión. Las formas de presentación utilizadas son láminas de politetrafluoroetileno o prótesis preformadas. La utilización en aumento de mentón se ha mostrado segura y satisfactoria con una tasa baja (1,5 %) de rechazo del implante y un alto grado de satisfacción tanto del paciente como del cirujano22,23. Sin embargo, Gore and Associates, fabricantes de las prótesis de Gore-Tex, han suspendido la fabricación de material de cirugía plástica facial en abril de este año, por lo tanto los distribuidores mundiales de las prótesis de mentón no van a tener capacidad de reemplazar su stock una vez acabado. Este inconveniente contraindica la utilización de prótesis de mentón de Gore-Tex en el momento actual. Mersilene La malla de fibra de poliéster (Mersilene, Ethicon, Sommerville, NJ) es una fibra de poliéster no reabsorbible comercializada en forma de láminas, introducida en los años cincuenta del siglo pasado para la reparación de hernias inguinales. Este material tiene una alta fuerza tensil y biocompatibilidad y se coloca en un bolsillo subperióstico a nivel mentoniano permitiendo el crecimiento de tejido fibroso del huésped. No existen prótesis de mentón de mersilene, por lo que se debe fabricarlas en quirófano enrollando láminas y remodelándolas en función del grado de proyección necesitado. Acta Otorrinolaringol Esp. 2008;59(7):349-58 351 Documento descargado de http://www.elsevier.es el 19/11/2016. Copia para uso personal, se prohíbe la transmisión de este documento por cualquier medio o formato. Morera Serna E et al. Tratamiento de las deformidades del mentón Figura 4. Prótesis anatómica extendida de mentón. La tasa de infección y reabsorción es razonablemente baja (2,3 %) y el precio por paciente es extraordinariamente barato (menos de 30 euros); el material sobrante puede ser reesterilizado y reutilizado en otros pacientes. Otra ventaja del mersilene es que no se ha demostrado reabsorción subperióstica y el paciente no nota al tacto que tiene una prótesis24,25. La desventaja principal es que aumenta el tiempo quirúrgico al tener que fabricar la prótesis. Por otro lado, no presenta la solidez de otros materiales como el Silastic o el Medpor y obtiene menores avances mentonianos. Puede sufrir desplazamientos e incluso deformar el pliegue vestibular inferior y no es adecuado para aumentar el cuerpo mandibular. Hoy en día, su uso está prácticamente abandonado para la mentoplastia. Silastic La silicona sólida o polidimetilsiloxano (Silastic, Michigan Medical Corporation, Santa Barbara, Ca) es un compuesto derivado del silicio disponible para su aplicación médica desde 1948. El silastic es el material aloplástico más utilizado mundialmente. A diferencia del resto, el silastic no tiene poros, lo que, por un lado, implica que no pueden entrar las bacterias en su interior y, por el otro, que tampoco puede crecer tejido fibroso y disminuir así su estabilidad. Cuando se coloca una prótesis de silastic, el cuerpo humano reacciona creando una cápsula a su alrededor. El tejido fibroso de la cara interna de la cápsula tiene una irrigación disminuida, por lo que es muy propenso a las infecciones. Las prótesis de silastic experimentan microdesplazamientos debido a su déficit de anclaje al tejido circundante. Estos microdesplazamientos producen ocasionalmente una perimplantitis crónica que explica las extrusiones ocasionales26. A pesar de que teóricamente no son el material ideal para las prótesis faciales, la tasa de complicaciones comunicada es menor del 0,5 %27 y su flexibilidad y facilidad de colocación lo convierten en una de las primeras opciones. Existen prótesis de silastic diseñadas para todo tipo de aumento mentoniano, incluidas prótesis extendidas, de aumento de diámetro vértical o de camuflaje del «surco del prejowl»7,28. Medpor El polietileno poroso (Medpor, Porex Surgical, Newman, Ga) tiene una configuración química similar al 352 Acta Otorrinolaringol Esp. 2008;59(7):349-58 politetrafluoroetileno, con la diferencia de que los monómeros de etileno no están fluorados. Medpor tiene poros de 100 a 300 m de diámetro, lo que permite no sólo la entrada de macrófagos en su interior, lo cual reduce su tasa de infección, sino también la entrada de tejido fibroso, con lo que se disminuyen los microdesplazamientos y con ello el porcentaje de extrusión29. Las prótesis de mentón de Medpor se colocan habitualmente en el plano subperióstico. A pesar de que bioquímica y estructuralmente son perfectas, presentan dos problemas propios. El primero de ellos es su escasa flexibilidad, es necesario sumergirlas en suero caliente para poder doblarlas y requieren de incisiones grandes, a diferencia de las prótesis de silastic, para meterse en los bolsillos de tejidos blandos. El segundo de ellos es que es recomendable fijarlas con material de osteosíntesis, con lo que aumenta el tiempo quirúrgico, el precio del procedimiento y su complejidad30. Tipos de prótesis Las primeras prótesis de mentón fueron esculpidas a mano a partir de bloques de silicona. Tenían una forma ovalada y su diámetro transverso era similar a la anchura del mentón. El resultado estético producido por este tipo de prótesis era subóptimo, ya que el aumento de volumen generado se localizaba exclusivamente en el área central del mentón, dejando un aspecto ovalado poco natural y profundizando «el surco del prejowl»7,31. El análisis estético actual divide el área mental en distintas subáreas (centro del mentón, área submental, cuerpo mandibular); las prótesis actuales cubren todas las combinaciones posibles de defectos32 e incluso está la posibilidad de fabricar prótesis a medida para situaciones inusuales o de combinar distintas prótesis33. Las prótesis más utilizadas en el momento actual son las prótesis anatómicas extendidas1,7,18,31. Estas prótesis cubren el área del centro del mentón y cuentan con brazos laterales que se extienden hacia el ángulo mandibular, y se funden progresivamente con el cuerpo mandibular (fig. 4). Las prótesis extendidas pueden proporcionar distintos grados de proyección del punto pogonion; hay tipos concretos que aumentan el diámetro vertical del área mental, dan un perfil cuadrado, producen un mentón partido, elevan la borla de tejidos blandos o rellenan el «surco prejowl»7,28,34. Existen prótesis que rellenan exclusivamente el área del centro del mentón, que pueden ser colocadas sobre prótesis extendidas previas, y prótesis que únicamente aumentan el área submental. Para el tratamiento del «surco prejowl» asociado al envejecimiento, se han diseñado prótesis de mentón que no proyectan el punto pogonion y que únicamente rellenan el área del defecto. La gran mayoría de las prótesis descritas están hechas de silastic (Implantech) o de medpor (Porex). Las prótesis de silastic son más flexibles y, por lo tanto, más fáciles de colocar. Para solventar esta pequeña desventaja, Porex proporciona prótesis de medpor partidas por la línea media que se unen una vez introducidas ambas mitades en sus respectivos bolsillos. Documento descargado de http://www.elsevier.es el 19/11/2016. Copia para uso personal, se prohíbe la transmisión de este documento por cualquier medio o formato. Morera Serna E et al. Tratamiento de las deformidades del mentón A C B D A B Figura 5. Colocación de una prótesis de silastic por abordaje intraoral. Figura 6. Mentoplastia con prótesis de silastic por abordaje intraoral. Las prótesis extendidas precisan una mayor disección que las no extendidas, con lo que aumentan el riesgo de complicaciones. En mujeres pueden ser contraproducentes, al dejar una mandíbula demasiado fuerte o masculina. La selección de uno u otro tipo de prótesis ha de individualizarse en función de las características anatómicas y los deseos del paciente. Técnica quirúrgica La colocación de una prótesis de mentón puede realizarse bien por un abordaje intraoral, bien por un abordaje submental. Ninguna de los dos abordajes es superior al otro y la elección está determinada, fundamentalmente, por la experiencia del cirujano. En el abordaje intraoral (fig. 5) se realiza una incisión de canino a canino en la mucosa gingival libre del labio Acta Otorrinolaringol Esp. 2008;59(7):349-58 353 Documento descargado de http://www.elsevier.es el 19/11/2016. Copia para uso personal, se prohíbe la transmisión de este documento por cualquier medio o formato. Morera Serna E et al. Tratamiento de las deformidades del mentón Figura 7. Reabsorción subperióstica inducida por una prótesis de silastic. inferior a unos 5 mm del pliegue vestibular. La disección del bolsillo de la prótesis se lleva a cabo en el plano supraperióstico o subperióstico; se la coloca y luego se cierra la incisión por planos (fig. 6). La ventaja principal del abordaje intraoral es que no deja cicatriz externa1,7,35. En el abordaje submental la incisión se lleva a cabo en el pliegue submental, atravesando piel y tejidos blandos subcutáneos hasta llegar al esqueleto mental. La disección del bolsillo para la prótesis se puede realizar también en el plano supraperióstico o subperióstico y en el cierre es muy importante utilizar una técnica impecable para dejar una cicatriz sutil. Las ventajas de este abordaje son una mayor asepsia, al no comunicar la cavidad oral con el bolsillo para la prótesis, una técnica más sencilla de realizar y un despegamiento menor de la borla de tejidos blandos mentonianos, con lo que se reduce el riesgo de ptosis de tejidos blandos. En los pacientes a quienes haya que realizar liposucción o lipectomía submental o incluso cervicoplastia, se puede aprovechar la incisión para hacer ambos procedimientos1,7,36. Los bolsillos para las prótesis se disecan en un plano subperióstico, supraperióstico o mixto. Las prótesis de silastic, al menos en su porción central, se colocan por encima del periostio con el fin de disminuir la reabsorción ósea a largo plazo. Los brazos laterales de las prótesis anatómicas se colocan en bolsillos subperiósticos37. Las prótesis de Medpor se suelen ubicar subperiósticamente, en teoría porque producen menor reabsorción ósea y el plano subperióstico avascular es más fácil de disecar; es recomendable la fijación de la prótesis con un tornillo de titanio para disminuir los microdesplazamientos30,37. No se ha demostrado hasta el momento actual que la ubicación de la prótesis por encima o por debajo del periostio tenga efecto alguno en la reabsorción ósea a largo plazo8. Complicaciones La complicación principal de la colocación de prótesis de mentón, tanto en el plano subperióstico como en el supraperióstico, es la reabsorción ósea, descrita por primera vez a finales de los años sesenta38,39. La reabsorción se produce siempre y parece deberse a la presión continua ejercida por la musculatura mentoniana sobre la prótesis y de la prótesis sobre la cortical externa (fig. 7). El impacto estético no obstante es limitado, al igual que el impacto en la estabilidad dentaria38,40,41. Teóricamente, cuanto mayor es 354 Acta Otorrinolaringol Esp. 2008;59(7):349-58 el grado de retrogenia, y por lo tanto cuanto mayor es la prótesis colocada para rellenar el defecto, mayor es la actividad de la musculatura del mentón (cuadrado del mentón) y mayor es la reabsorción ósea. Las prótesis de silastic de consistencia dura parecen producir una reabsorción mayor que aquellas de consistencia intermedia1. Supuestamente, el hecho de colocar la prótesis por encima del periostio interfiere menos con la vascularización del hueso y reduce la reabsorción. La remodelación de las prótesis en su cara posterior, reduciendo el área de contacto de ésta con la cara anterior del esqueleto mentoniano, también es postulada como una maniobra útil para minimizar este fenómeno1,7,41. La realidad es que no hay evidencia científica en el momento actual que relacione el tamaño de la prótesis con el grado de reabsorción ni que muestre superioridad de la colocación subperióstica sobre la supraperióstica8. Algunos autores refieren que la reabsorción subperióstica se produce únicamente en los primeros meses y que es un fenómeno que contribuye a estabilizar la prótesis al permitir que ésta se encaje en la sínfisis mandibular1. Otros estudios afirman que la reabsorción aumenta con el paso del tiempo42. El diseño incorrecto del bolsillo puede producir una malposición superior de la prótesis, borrando el pliegue labiomental e incluso presionando la musculatura orbicular y depresora del labio inferior e interfiriendo con su función. Esta complicación se asocia especialmente al abordaje intraoral43 debido a la necesidad de disección de un túnel superior para colocar la prótesis. La tasa de infección de prótesis reflejada en la literatura es desde el 0,7 % al 4-5 %7,44. La utilización de una técnica aséptica y el baño de la prótesis en una solución antibiótica antes de la colocación reduce drásticamente esta complicación. En el caso de abordaje intraoral es imprescindible un cierre impermeable de la incisión mucosa para evitar la entrada de saliva en el bolsillo. La infección implica, en la mayor parte de los casos, la necesidad de extracción de la prótesis. No hay evidencia científica de mayor tasa de infección y extrusión con el abordaje intraoral respecto al abordaje submental45. La complicación más frecuente de la mentoplastia con prótesis es la aparición de disestesias producidas por la manipulación de los nervios mentonianos, con una incidencia comunicada de entre el 20 y el 30 % de los pacientes1,7. Esta complicación es más frecuente en los casos en que se coloca una prótesis anatómica, tanto por la necesidad de crear un bolsillo más lateral como por el mayor tamaño de la prótesis. Es importante tener presente en todo momento la salida del nervio mentoniano a nivel del segundo premolar alrededor de 1 cm superior al borde inferior mandibular y evitar su lesión. Las alteraciones sensoriales desaparecerán con el paso de los meses en la gran mayoría de los pacientes; la persistencia nos obligará a una revisión quirúrgica para descartar una malposición de la prótesis. Documento descargado de http://www.elsevier.es el 19/11/2016. Copia para uso personal, se prohíbe la transmisión de este documento por cualquier medio o formato. Morera Serna E et al. Tratamiento de las deformidades del mentón OSTEOTOMÍAS La osteotomía horizontal de mentón fue descrita por primera vez en cadáver por Hofer3 en 1942, pero no fue hasta 1957 que Trauner y Obwegeser realizaron por primera vez el procedimiento, modificando el abordaje extraoral inicial hacia un abordaje intraoral4. La versatilidad del procedimiento se hizo rápidamente patente. En 1965 Reichenbach et al46 realizaron una osteotomía en cuña para lograr un acortamiento vertical del mentón reseñando que la cirugía permitía adicionalmente un desplazamiento anterior o posterior en el plano horizontal. Hinds y Kent47, en 1969, fueron los primeros en darse cuenta de la importancia de las inserciones de los tejidos blandos en el borde inferior mandibular y del papel que éstas tenían en el resultado final de la cirugía. Figura 8. Técnica quirúrgica de la genioplastia por deslizamiento. Tipos de osteotomía Genioplastia de deslizamiento La genioplastia de deslizamiento es la técnica quirúrgica de elección para el tratamiento de la retrogenia moderada; ésta se define como un déficit de mentón en el plano sagital ⱖ 7 mm y ⱕ 14 mm6,11,19,48,49. El abordaje, al igual que para el resto de las osteotomías, es intraoral, mediante una incisión de primer premolar a primer premolar en la encía libre del labio inferior a unos 5 mm del pliegue vestibular. La disección se lleva a cabo en el plano subperióstico, llega al borde inferior de la sínfisis y prolonga el bolsillo lateralmente todo lo posible, identificando la emergencia de los nervios mentonianos. Una vez obtenida una buena exposición, se realiza el corte con una sierra reciprocante, previamente se marca la línea media y el límite superior a este nivel, el cual no debe sobrepasar el nivel del doble de la longitud de la corona anatómica de los incisivos mediales para evitar dañar las raíces dentarias. Al hacer el corte es importante dejar un margen mínimo de 5 mm con los orificios de la salida de los nervios mentonianos, pues éstos hacen un bucle inferior intraóseo antes de su salida y podríamos seccionarlos si cortamos con la sierra demasiado cerca a ellos. El corte ha de atravesar las dos corticales y dejar el segmento distal completamente despegado del resto de la mandíbula y pediculado únicamente por la musculatura del suelo de la boca. Con los 2 segmentos separados, procedemos a colocar la placa de titanio de avance mandibular en el segmento proximal, fijándola con tornillos de titanio monocorticales. Tras fijar la placa proximalmente, fijamos el segmento distal, empleando tornillos bicorticales (fig. 8). La incisión se cierra de la misma manera que en la mentoplastia con prótesis por abordaje intraoral, buscando impedir el paso de saliva al bolsillo quirúrgico (fig. 9). Genioplastia en escalón En casos de retrogenia severa que requieran avances de más de 14 mm el avance convencional tiene el problema de A B Figura 9. Genioplastia por deslizamiento. una falta de contacto adecuado entre los segmentos óseos proximal y distal. Para esta situación se describió la genioplastia en escalón6,50. Tras haber realizado el abordaje habitual para exponer el esqueleto óseo del mentón, se hacen 2 cortes paralelos, el primero igual que en la genioplastia de deslizamiento y el segundo 10 mm por debajo de éste. Los segmentos se avanzan independientemente. Primero se fija el segmento intermedio al segmento proximal y después se fija el segmento distal al intermedio. De esta forma podemos obtener avances de mentón por encima de 20 mm. Genioplastia en cuña Este procedimiento está diseñado para tratar el exceso de dimensión horizontal o vertical del mentón. Se realizan 2 osteotomías paralelas separadas únicamente 2 o 3 mm. El segmento intermedio es extraído y el segmento distal es impactado y fijado al proximal. Al realizar esta maniobra se produce una disminución de la dimensión vertical del mentón. Se puede reubicar el mentón en una posición más posterior reduciendo la dimensión horizontal de éste (fig. 10). Acta Otorrinolaringol Esp. 2008;59(7):349-58 355 Documento descargado de http://www.elsevier.es el 19/11/2016. Copia para uso personal, se prohíbe la transmisión de este documento por cualquier medio o formato. Morera Serna E et al. Tratamiento de las deformidades del mentón A Genioplastia de centrado B La realización de una cuña asimétrica en planos vertical u horizontal permite corregir desviaciones leves o moderadas del mentón54. En cualquier caso, si hay una desviación de la línea media del mentón, ha de hacernos sospechar alguna afección mandibular, como la hiperplasia condilar o la microsomía craneofacial, que requiera una solución más compleja que la genioplastia. Este procedimiento, de manera aislada, tiene muy pocas indicaciones6,50. Complicaciones Figura 10. Genioplastia de deslizamiento en cuña con reposicionamiento posterior. El problema de la genioplastia en cuña con reposicionamiento posterior del segmento distal es la redundancia de tejidos blandos resultante, especialmente en el área submental, que puede llegar a requerir un segundo procedimiento para corregirla. A diferencia de la genioplastia de avance, la genioplastia de retroceso no obtiene una proporción de 1:1 entre el retroceso esquelético y el retroceso de tejidos blandos. La borla del mentón retrocede en una proporción51 de 0,6:1. Esta técnica no está indicada para la corrección del prognatismo. Únicamente los contados pacientes con hipertrofia de mentón con oclusión clase I de Angle son susceptibles de este procedimiento. Los pacientes con un surco labiomental poco profundo tampoco serán candidatos para esta cirugía52. Genioplastia de injerto o de interposición Cuando queramos incrementar la dimensión vertical del mentón, hemos de hacer la osteotomía e interponer injertos óseos entre los 2 segmentos48,53. La fuente más habitual para obtener los injertos óseos para el mentón es la cresta ilíaca; es importante que contengan médula6. Los segmentos proximal y distal se fijarán de la manera habitual. A La complicación más frecuente de la genioplastia de deslizamiento es la lesión del nervio mentoniano. La mayoría de las veces esta lesión es una neuroapraxia transitoria por manipulación y el paciente recupera la sensibilidad en el área sinfisiaria en semanas o incluso meses (un 10 % de los pacientes persisten con hipoestesia del área mental un año tras la realización de la genioplastia de deslizamiento). La osteotomía próxima al orificio de salida del nervio puede producir una transección de éste y dar lugar a una lesión definitiva. La identificación intraoperatoria de una sección del nervio mentoniano obliga a realizar una reparación microquirúrgica inmediata55. La reabsorción ósea, e incluso la necrosis avascular del segmento distal, es una complicación que puede ocurrir si se realiza un despegamiento excesivo de los tejidos blandos del mentón que comprometa su irrigación. La probabilidad de esta situación es prácticamente nula si se respeta el pedículo de tejidos blandos inferior y posterior del segmento distal56,57. La hemorragia y la obstrucción de la vía aérea son extraordinariamente infrecuentes. El sangrado proviene generalmente de la médula ósea o de la musculatura lingual. Es importante hacer hemostasia a medida que se realiza la incisión sobre tejidos blandos y evitar lesionar con la sierra la musculatura lingual al hacer la osteotomía50. El corte demasiado alto puede comprometer la irrigación de la pulpa dentaria de los incisivos y desvitalizarlos. La norma de cortar por lo menos 2 coronas anatómicas por debajo del borde superior mandibular suele ser suficiente para evitar esta complicación. En todo paciente que se vaya a realizar una osteotomía de mandíbula es mandatorio B Figura 11. Cambio en el espacio faríngeo inferior tras genioplastia de deslizamiento. 356 Acta Otorrinolaringol Esp. 2008;59(7):349-58 Documento descargado de http://www.elsevier.es el 19/11/2016. Copia para uso personal, se prohíbe la transmisión de este documento por cualquier medio o formato. Morera Serna E et al. Tratamiento de las deformidades del mentón hacer una radiografía panorámica para determinar la altura de las raíces55,58. La fractura mandibular es una complicación rarísima que puede aparecer si no se completa adecuadamente el corte óseo de las 2 corticales antes de intentar movilizar los segmentos. Si se produce, hemos de ser conscientes que la línea de fractura puede prolongarse hasta el ramo ascendente y puede llegar a necesitar una reducción abierta. La radiografía panorámica de mandíbula nos llevará a descartar quistes mandibulares patológicos, condición predisponente para la aparición de fracturas59. Por último, al igual que en la colocación de una prótesis de mentón por abordaje intraoral, el cierre inadecuado de la incisión sin resuspender la borla de tejidos blandos puede dar lugar a una ptosis postoperatoria de éstos con la consecuente deformidad de mentón de bruja. El mentón de bruja se manifiesta por aplanamiento del surco labiomental, exceso de exposición de los incisivos inferiores, redundancia de tejidos blandos en el área submental y, en casos extremos, incompetencia labial inferior. Su corrección quirúrgica, una vez establecido, es difícil60. No existe un análisis estético ni cefalométrico único para determinar el mentón ideal en cada paciente. Las prótesis de mentón serán útiles en casos de retrogenia leve. Silastic y Medpor serán los materiales más adecuados. La mentoplastia con prótesis de silastic se asocia a reabsorción subperióstica progresiva. La mayoría de las veces este fenómeno carece de impacto estético o funcional significativo. En pacientes con retrogenias moderadas o severas será necesario realizar una osteotomía. La osteotomía de mentón permite movilizarlo en cualquier posición del espacio. La hipoestesis del área mental y labial inferior es la complicación más frecuente asociada a la osteotomía de mentón. La osteotomía de avance se asocia a un incremento de calibre de la vía aérea superior con valor demostrado en el tratamiento del síndrome de apnea obstructiva del sueño leve y moderada. BIBLIOGRAFÍA Osteotomía de avance y vía aérea Un valor añadido de la osteotomía sobre la colocación de una prótesis de mentón es su impacto en la morfología de la vía aérea superior (fig. 11). El calibre de la vía aérea superior en el plano sagital se mide en 2 puntos, el espacio faríngeo superior (distancia desde el extremo posterior del paladar y la pared faríngea) y el espacio faríngeo inferior (distancia desde el borde posterior lingual y la pared faríngea). En distintos estudios se ha señalado la importancia de este espacio faríngeo inferior en la patogenia de la patología obstructiva de la vía aérea superior61-63. El factor determinante del calibre del espacio faríngeo inferior es el tamaño y la posición de la base de la lengua. La inserción del músculo geniogloso en los tubérculos geni, en la cortical interna de la sínfisis mandibular, permite que un reposicionamiento anterior de dichos tubérculos, mediante una osteotomía de avance, produzca un desplazamiento asociado de la base de la lengua con un incremento del espacio faríngeo inferior64-66. La genioplastia de deslizamiento está incluida en los protocolos de tratamiento del síndrome de apnea obstructiva del sueño67-69. La mayoría de los pacientes que requieren una cirugía de mentón por motivos estéticos tienen un cierto grado de obstrucción de la vía aérea superior; en los casos que esta obstrucción sea moderada o severa, la osteotomía muestra un beneficio mayor que la colocación de una prótesis70. CONCLUSIONES El mentón es susceptible de tratamiento quirúrgico en aproximadamente un tercio de los pacientes que acuden a la consulta de otorrinolaringología demandando una rinoplastia. 1. Mittelman H, Newman J. Facial augmentation. Facial Plastic Surg Clin North Am. 1999;7:495-505. 2. Choe KS, Stucki-McCormick S. Chin augmentation. Facial Plastic Surg. 2000;16:45-54. 3. Hofer O. Operation der prognathic and mikrogenie.Dtsch Zahn Mund Kieferheilkd. 1942;0:121-32. 4. Trauner R, Obwegeser H. Surgical correction of mandibular prognathism and retrognathia with consideration of genioplasty. Oral Surg. 1957;10: 677-89. 5. Smith EM. Silicone: its chemistry and biocompatibility. En: Terino EO, Flowers RS, editores. The art of alloplastic facial contouring. Philadelphia: Mosby; 2000. p. 241-50. 6. Bell WH, McBride K. Genioplasty strategies. En: Bell WH, editor. Modern practice in orthognatic and reconstructive surgery. Philadelphia: Saunders; 1985. p. 2439-88. 7. Mittelman H. Augmentation of the chin and prejowl sulcus. En: Terino EO, Flowers RS, editores. The art of alloplastic facial contouring. Philadelphia: Mosby; 2000. p. 167-81. 8. Pearson DC, Sherris DA. Resorption beneath silastic mandibular implants. Effects of placement and pressure. Arch Facial Plast Surg. 1999;1:261-4. 9. Mittelman H. The anatomy of the aging mandible and its importance to facelift surgery. Facial Plast Surg Clin N Am. 1994;2:301-11. 10. Li KK, Riley RW, Powell NB, Troell RJ. Obstructive sleep apnea surgery: genioglossus advancement revisited. J Oral Maxillofac Surg. 2001;59:1181-4. 11. Frodel JL. Evaluation and treatment of deformities of the chin. Facial Plast Surg Clin N Am. 2005;13:73-84. 12. González-Ulloa M, Stevens E. The role of chin correction in profileplasty. Plast Reconstr Surg. 1974;41:477-86. 13. Ricketts RH. Planning treatment on the basis of the facial pattern and an estimate of its growth. Angle Orthod. 1957;27:14-37. 14. Zimmer GH. Another look at the soft tissue profile. 1970 [inédito]. 15. Riedel RA. An analysis of dentofacial relationships. Am J Orthod. 1957;43: 103-19. 16. Hambleton RS. Soft tissue covering of the skeletal face as related to orthodontic problems. Am J Orthod. 1964;50:405-20. 17. Stanton DC. Genioplasty. Facial Plast Surg. 2003;19:75-86. 18. Mittelman H, Newman J. Aesthetic mandibular implants. En: Papel ID, editor. Facial plastic and reconstructive surgery. New York: Thieme; 2002. p. 269-75. 19. Sykes JM. Aesthetic correction of chin deformities. Bony genioplasty. Aesthetic Plast Surg. 2002;26 Suppl 1:2. 20. Roberts DM. Hemifacial microsomia. En: Fonseca RJ, editor. Oral and maxillofacial surgery. Philadelphia: W.C. Saunders; 2000. p. 239-70. 21. Cohen MS, Constantino PD, Friedman CD. Biology of implants used in head and neck surgery. Facial Plastic Surg N Am. 1999;7:17-33. 22. Godin M, Costa L, Romo T, Truswell W, Wang T, Williams E. Gore-Tex chin implants. Arch Facial Plast Surg. 2003;5:224-7. 23. Artz JS, Dinner MI. The use of expanded polytetrafluoroethylene as a permanent filler and enhancer: an early report of experience. Ann Plast Surg. 1994;32:457-62. Acta Otorrinolaringol Esp. 2008;59(7):349-58 357 Documento descargado de http://www.elsevier.es el 19/11/2016. Copia para uso personal, se prohíbe la transmisión de este documento por cualquier medio o formato. Morera Serna E et al. Tratamiento de las deformidades del mentón 24. Gross EJ, Hamilton MM, Ackermann K, Perkins SW. Mersilene mesh chin augmentation. Arch Facial Plast Surg. 1999;1:183-9. 25. McCollough EG, Horn DB, Weigel MT, Anderson JA. Augmentation mentoplasty using Mersilene mesh. Arch Otolaryngol Facial Plast Surg. 1990;116:1154-8. 26. Walen RL. Connective tissue response to movement at the prosthesis-tissue interface. En: Sycher M, editor. Biocompatible polymers, metals and composites. Lancaster: Technomic; 1983. 27. Flowers RS. Problems in rhinoplasty in orientals. Probl Plast Reconstr Surg. 1991;1:582-608. 28. Romo T, Yalamanchili H, Sclafani AP. Chin and prejowl augmentation in the management of the aging jawline. Facial Plast Surg. 2005;21:38-46. 29. Bikhazi HB, Van Antwerp R. The use of Medpore in cosmetic reconstructive surgery: Experimental and clinical evidence. En Stucker F, editor. Plastic and reconstructive surgery of the head and neck: Proceedings of the 5th International Symposium. Philadelphia: BC Decker; 1991. 30. Yaremchuk MJ. Facial skeletal reconstruction using porous polyethylene implants. Plast Reconstr Surg. 2003;111:1818-27. 31. Terino EO. Alloplastic facial contouring of the malar, midface and chin. En: Nahai F, editor. The art of aesthetic surgery. St. Louis: Quality Medical; 2005. p. 1377-436. 32. Terino EO. Alloplastic facial contouring by zonal principles of skeletal anatomy. Clin Plast Surg. 1992;19:487-93. 33. Caputy GG, Flowers RS. Occult chin abscess associated with an autologous chin implant. Plast Reconstr Surg. 1994;93:1277-81. 34. Ramirez OM. Mandibular matrix implant system: a method to restore skeletal support to the lower face. Plast Reconstr Surg. 2000;106:176-89. 35. Skyes JM, Strong EB. Mentoplasty. Facial Plast Surg N Am. 1999;7:85-94. 36. Yaremchuk MJ. Improving aesthetic outcomes after alloplastic chin augmentation. Plast Reconstr Surg. 2003;112:1422-32. 37. Friedman CD, Constantino PD, Sajjandian A. Alloplastic materials for facial skeletal augmentation. Facial Plast Surg N Am. 1999;7:95-103. 38. Robinson M, Shunken R. Bone resorption under plastic chin implants. J Oral Surg. 1969;27:116-9. 39. Robinson M. Bone resoption under plastic chin implants: follow-up of a preliminary report. Arch Otolaryngol. 1972;95:30-3. 40. Dann J, Epker B. Proplast geniopalsty: A retrospective study with treatment recommendations. Angle Orthod. 1977;47:173-85. 41. Friedland JA, Coccaro PJ, Converse JM. Retrospective cephalometric analysis of mandibular bone absorption under silicone rubber chin implants. Plast Reconstr Surg. 1976;57:144-9. 42. Saleh HA, Lohuis PJ, Vuyk HD. Bone resorption after alloplastic augmentation of the mandible. Clin Otolaryngol. 2002;27:129-32. 43. Warren SM, Spector JA, Zide BM. Chin surgery VII: Textured secured implant. A receipe for success. Plast Reconstr Surg. 2007;120:1378-85. 44. Rubin JP, Yaremchuk MJ. Morbidity and facial implants. En: Terino EO, Flowers RS, editores. The art of alloplastic facial contouring. Philadelphia: Mosby; 2000. p. 273-86. 45. Sykes JM, Frodel JL. Mentoplasty. En: Cummings CW, editor. Mentoplasty. St Louis: Mosby Year Book; 1998p. 737-53. 46. Reichenbach E, Kole H, Bruckl H. Chirurgische Kieferorthopadie. Leipzig: Johann Ambrosius Barth Verlag; 1965. 47. Hinds EC, Kent JN. Genioplasty: The versatility of horizontal osteotomy. J Oral Surg. 1969;27:690-700. 48. Ward JL, Garri JI, Wolfe SA. The osseous genioplasty. Clin Plast Surg. 2007; 34:485-500. 358 Acta Otorrinolaringol Esp. 2008;59(7):349-58 49. Obwegeser HL. Orthognathic surgery and a tale of how three procedures came to be: A letter to the next generation of surgeons. Clin Plast Surg. 2007;34:331-55. 50. Sullivan SM. Genial procedures. En: Fonseca RJ, editor. Oral and maxillofacial surgery. Philadelphia: WC Saunders; 2000. p. 403-15. 51. Betts NJ, Fonseca RJ, Sansevere JJ. Soft tissue changes associated with orthognathic surgery. En: Fonseca RJ, editor. Oral and maxillofacial surgery. Philadelphia: Saunders; 2000. p. 477-505. 52. Bailey LJ, Collie FM, White RP Jr. Long term soft tissue changes after orthognatic surgery. Int J Adult Orthod Orthognath Surg. 1996;11:7-18. 53. Converse JM, Wood-Smith D. Horizontal osteotomy of the mandible. Plast Reconstr Surg. 1964;34:464-71. 54. McCarthy JG, Ruff G. The chin. Clin Plast Surg. 1988;15:125-37. 55. Lindquist CC, Obeid G. Complications of genioplasty done alone or in combination with sagittal split ramus osteotomy. Oral Surg Oral Med Oral Pathol. 1988;66:13-6. 56. Bell WH, Gallagher DM. The versatility of genioplasty using a broad pedicle. J Oral Maxillofac Surg. 1983;41:763-9. 57. Mercuri L, Laskin DM. Avascular necrosis after anterior augmentation genioplasty. J Oral Surg. 1977;35:296-8. 58. Richard O, Ferrara JJ, Cheynet F, Guyot L, Thiery G, Blanc JL. Complications of genioplasty. Rev Stomatol Chir Maxillofac. 2001;102:34-9. 59. Goracy ES. Fracture of the mandible body and ramus during horizontal osteotomy for augmentation genioplasty. J Oral Surg. 1978;36:893-4. 60. Zide BM, McCarthy J. The mentalis muscle. An essential component of chin and lower lip position. Plast Reconstr Surg. 1989;83:413-20. 61. Teitelbaum J, Diminutto M, Comiti S, Pépin JL, Deschaux C, Raphaël B, et al. Lateral cephalometric radiography of the upper airways for evaluation of surgical treatment of obstructive sleep apnea síndrome. Rev Stomatol Chir Maxillofac. 2007;108:13-20. 62. Yao M, Utley DS, Terris DJ. Cephalometric parameters after multilevel pharyngeal surgery for patients with obstructive sleep apnea. Laryngoscope. 1998;108:789-95. 63. Sakakibara H, Tong M, Matsushita K, Hirata M, Konishi Y, Suetsugu S. Cephalometric abnormalities in non-obese and obese patients with obstructive sleep apnoea. Eur Respir J. 1999;13:403-10. 64. Lewis MR, Ducic Y. Genioglossus muscle advancement with the genioglossus bone advancement technique for base of tongue obstruction. J Otolaryngol. 2003;32:168-73. 65. Silverstein K, Costello BJ, Giannakpoulos H, Hendler B. Genioglossus muscle attachments: an anatomic analysis and the implications for genioglossus advancement. Oral Surg Oral Med Oral Pathol Oral Radiol Endod. 2000; 90:686-8. 66. Yin SK, Yi HL, Lu WY, Guan J, Wu HM, Cao ZY, et al. Anatomic and spiral computed tomographic study of the genial tubercles for genioglossus advancement. Otolaryngol Head Neck Surg. 2007;136:632-7. 67. Li KK, Riley RW, Powell NB, Troell RJ. Obstructive sleep apnea surgery: genioglossus advancement revisited. J Oral Maxillofac Surg. 2001;59:1181-4. 68. Smatt Y, Ferri J. Retrospective study of 18 patients treated by maxillomandibular advancement with adjunctive procedures for obstructive sleep apnea syndrome. J Craniofac Surg. 2005;16:770-7. 69. Foltán R, Hoffmannová J, Pretl M, Donev F, Vlk M. Genioglossus advancement and hyoid myotomy in treating obstructive sleep apnoea syndrome – A follow-up study. J Craniomaxillofac Surg. 2007;35:246-51. 70. Morera E, Pedraza R, Pinzón M. Cambios en la vía aérea superior inducidos por cirugía ortognática. Acta Otorrinolaringol Cir Cabeza y Cuello. 2003;31:74-8.