Discromías con hiperpigmentación
Anuncio

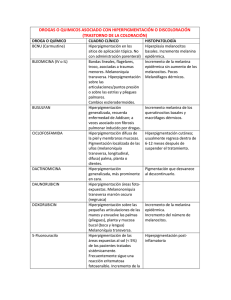
actualización Discromías con hiperpigmentación Vicente Manuel Leis Dosil, Dulce María Arranz Sánchez y Rosa María Díaz Díaz Unidad de Dermatología. Hospital Infanta Sofía. San Sebastián de los Reyes. Madrid. Las hiperpigmentaciones son una de las principales causas de consulta dermatológica. Son cuadros de etiología variada, por lo que su diagnóstico diferencial es amplio y dificultoso. Se caracterizan, además de por su perjuicio estético, por ser enfermedades de tratamiento decepcionante; éste incluirá tanto medidas farmacológicas, fundamentalmente tópicas, como terapéuticas físicas. Puntos clave • Son entidades muy frecuentes en la práctica diaria, sobre todo en población inmigrante con fototipos altos, pacientes que además presentan una peor respuesta al tratamiento. • La mayoría son de origen melánico, pero también hay cuadros secundarios al depósito de otro tipo de sustancias, como amiloide o carotenos. • El melasma es la hiperpigmentación circunscrita adquirida más frecuente. • El manejo terapéutico incluye principalmente tratamientos tópicos con productos despigmentantes, peelings más o menos profundos, láseres, y el tratamiento de la enfermedad de base en los casos secundarios. • Evitar la exposición solar de forma estricta durante el tratamiento es tanto o más importante que el propio tratamiento empleado. • Los tratamientos disponibles en la actualidad suelen presentar riesgo de irritaciones, a veces importantes como en el caso de los peelings profundos, e incluso pueden provocar hiperpigmentaciones postinflamatorias, por lo que deben ser individualizados y controlados por el médico. L as discromías con hiperpigmentación son un grupo heterogéneo de enfermedades, de etiologías múltiples, a veces no bien determinadas, y de difícil tratamiento, no exento de posibles efectos secundarios. Se caracterizan evidentemente por la presencia de máculas de un color más oscuro que la piel sana. Se pueden clasificar de acuerdo a distintos criterios: − Pueden ser congénitas, como la hiperpigmentación presente en la incontinentia pigmentaria, aunque lo habitual es que sean adquiridas. − Según su distribución pueden ser circunscritas, o difusas, por ejemplo en algunas enfermedades sistémicas, como la enfermedad de Addison. − Pueden aparecer sobre una zona de la piel que había presentado anteriormente inflamación local, o aparecer sin ningún antecedente de interés. − La mayoría son de origen melánico, pero también se pueden deber a depósito de otras sustancias, como carotenos, amiloide, sustancias pigmentadas de origen externo (tatuajes), etc. El color normal de la piel viene determinado por la actividad de los melanocitos, que se localizan entre los queratinocitos de la capa basal de la epidermis. Estas células sintetizan melanina, un pigmento cuya función principal es la absorción de la radiación ultravioleta. La melanina es transferida a través de las dendritas de los melanocitos a los queratinocitos vecinos, mediante fagocitosis de los melanosomas en los que ésta se almacena. No hay diferencias significativas en la densidad de melanocitos entre unas razas y otras, las diferencias de color se deben a variaciones en la cantidad y tamaño de los melanosomas y a la forma en que se agrupan, distribuyen y degradan dentro de los queratinocitos. A continuación se repasan los principales trastornos por hiperpigmentación. Melasma El melasma o cloasma es una hipermelanosis adquirida circunscrita, parcheada, simétrica, que afecta a zonas fotoexpuestas. Clínicamente se manifiesta con máculas irregulares de color marrón, más o menos oscuras, distribuidas por la frente, sienes, labio superior y mejillas. Es más frecuente en mujeres, sobre todo hispanas1 y orientales que viven en zonas con alta exposición solar. www.jano.es | abril 2010 01-act00023Discrom.indd 47 47 30/03/10 16:13 actualización Discromías con hiperpigmentación V.M. Leis Dosil, D.M. Arranz Sánchez y R.M. Díaz Díaz Tabla 1 Clasificación del melasma Clínica Centrofacial Malar Maxilar Histológica Epidérmico Dérmico Mixto Hay muchos factores etiológicos implicados. El más importante es la exposición solar, por lo que es evidente que la mayoría de los casos se inician en verano, o empeoran tras exponerse al sol. Además hay cierta predisposición genética, y se han relacionado aspectos hormonales como el embarazo (de un 50 a un 70% de las mujeres gestantes tienen melasma durante el embarazo2), la toma de anticonceptivos, disfunciones tiroideas, así como algunas medicaciones (anticonvulsivantes y fármacos fotosensibilizantes) y ciertos cosméticos. Los casos se pueden clasificar según la distribución de las lesiones, teniendo un patrón centrofacial, otro malar y otro maxilar (tabla 1). En los estudios histológicos se advierten un moderado aplanamiento de las crestas interpapilares y una elastosis de moderada a grave. Hay más cantidad de melanina en todo el espesor de la epidermis en la piel con melasma comparada con la normal, en la que se sitúa sobre todo en las capas basales. Ello hace pensar que es necesario un incremento en la síntesis y en Figura 1 48 Hiperpigmentación postinflamatoria en paciente con liquen plano la transferencia de la melanina y un descenso en su degradación3 para el desarrollo de un melasma. Además también se advierten un número incrementado de melanosomas y melanocitos, tanto mediante inmunohistoquímica como mediante microscopio electrónico. Clásicamente se distinguían 3 grupos histológicos: epidérmico, dérmico y mixto, según donde predominase el depósito de melanina (en melanosomas en capas basal y suprabasal de epidermis, en macrófagos en dermis, o ambos); hay autores que cuestionan esta clasificación. En el melasma y en otras hiperpigmentaciones, cuanto más superficialmente se deposite el pigmento, las lesiones se harán más evidentes al iluminarlas con luz de Wood. El tratamiento se basa en una fotoprotección solar estricta, y en la utilización de sustancias blanqueantes. El principal fármaco utilizado es la hidroquinona4, que es un compuesto hidroxifenólico que inhibe la tirosinasa reduciendo la conversión de DOPA a melanina5; se usa habitualmente a concentraciones del 2 o el 4%, aunque se puede formular a mayor concentración, y añadir retinoides para aumentar su penetración, y corticoides para evitar la irritación y mejorar la tolerancia6. Otros productos tópicos utilizados son el ácido kójico, el ácido azelaico o la arbutina. En casos más resistentes se puede recurrir a tratamientos con peelings o con láseres7, con respuesta variable. Hiperpigmentación postinflamatoria Tras la resolución de algunos procesos inflamatorios cutáneos puede aparecer una hiperpigmentación en la zona. Es más frecuente en fototipos altos y al menos 2 procesos principales están involucrados en la aparición de esta pigmentación. En primer lugar, y debido a la liberación de mediadores de la inflamación, aumenta la actividad de los melanocitos, produciendo éstos más melanina y transfiriendo más melanosomas a los queratinocitos. Por otra parte, al dañarse la capa basal, hay un fenómeno de incontinencia pigmentaria, con aparición de melanófagos en la dermis8. Aunque cualquier proceso inflamatorio endógeno o exógeno cutáneo puede desembocar en una hiperpigmentación postinflamatoria, los más habituales son el liquen plano (fig. 1), el acné, las reacciones farmacológicas, el lupus eritematoso, el herpes zóster y las quemaduras. Suelen resolverse conforme el proceso original va desapareciendo, aunque los casos con exceso de pigmento en la dermis son más resistentes. Puede intentar acelerarse el aclarado con productos despigmentantes como la hidroquinona, con retinoides, peeling con ácido glicólico o láseres. El tratamiento es eficaz en aquellos casos con el pigmento en la epidermis. Además, un tratamiento muy agresivo puede conllevar una pigmentación postinflamatoria ulterior9. abril 2010 | www.jano.es 01-act00023Discrom.indd 48 30/03/10 16:13 actualización Discromías con hiperpigmentación V.M. Leis Dosil, D.M. Arranz Sánchez y R.M. Díaz Díaz Dermatosis cenicienta o eritema discromicum perstans Es una alteración adquirida de la pigmentación descrita por Ramírez en 1957 en El Salvador, a la que denominó “cenicienta” debido al color grisáceo de las lesiones. Es una entidad más habitual en personas de Latinoamérica, aunque se ha descrito en otros países, y es más frecuente en mujeres10. Su etiología está poco clara, habiéndose relacionado con otras dermatosis como el liquen plano, infecciones por virus de la inmunodeficiencia humana (VIH) y otros gérmenes, intoxicaciones por pesticidas, etc. Se caracteriza por la aparición progresiva e insidiosa de máculas redondeadas, ovales o policíclicas, confluyentes, de 0,5 a 2 cm de diámetro, de color pardusco a azulado o grisáceo. Son lesiones asintomáticas. Se distribuyen sobre todo por el tronco y la raíz de los miembros, aunque también por cuello, cara (fig. 2) y zonas distales11. Tiene un curso crónico de años de evolución12. Histológicamente se trata de una enfermedad con patrón liquenoide con gran incontinencia de pigmento. El tratamiento es decepcionante, y se ha empleado hidroquinona, retinoides tópicos, corticoides tópicos y orales, dapsona o clofazimina con respuestas variables. pruriginosas, del color de la piel normal o marrones, localizadas en las caras de extensión de las extremidades (especialmente en regiones pretibiales). El diagnóstico de las amiloidosis cutáneas se basa en las manifestaciones clínicas y en el hallazgo de sustancia amiloide en la biopsia cutánea. El principal diagnóstico diferencial de la amiloidosis maculosa es la notalgia parestésica. El tratamiento de las amiloidosis cutáneas es poco satisfactorio. El roce crónico de la zona puede acentuar la pigmentación, por lo que debe evitarse. Los corticoides tópicos pueden aliviar el picor, pero generalmente no Figura 2 Dermatosis cenicienta Figura 3 Notalgia parestésica grave Notalgia parestésica Es una entidad caracterizada por la presencia de una mácula hiperpigmentada, de color marrón grisáceo, bien delimitada, de forma rectangular generalmente, en la región dorsal, muy pruriginosa (fig. 3). Su etiopatogenia no está clara, aunque se considera una neuropatía sensitiva de la raíz dorsal; se han detectado en algunos casos alteraciones en el electromiograma y deformidades en la columna vertebral, pero no hay series importantes recogidas en la literatura especializada13. Histológicamente se observa un infiltrado inflamatorio en la dermis papilar e incontinencia pigmentaria, resultado del rascado y frotamiento continuados. Se pueden tratar con capsaicina tópica, corticoides potentes, lidocaína tópica, gabapentina e incluso toxina botulínica intralesional14. Amiloidosis cutánea Las amiloidosis son un grupo de enfermedades en las que se deposita amiloide en el espacio extracelular de diferentes tejidos. Las formas primarias cutáneas cursan con hiperpigmentación. La amiloidosis macular se presenta en forma de máculas pardas confluentes en un patrón ondulado, fundamentalmente localizadas en la región interescapular o en las caras de extensión de los brazos. El liquen amiloideo cursa con pequeñas pápulas queratósicas, www.jano.es | abril 2010 01-act00023Discrom.indd 49 49 30/03/10 16:13 actualización Discromías con hiperpigmentación V.M. Leis Dosil, D.M. Arranz Sánchez y R.M. Díaz Díaz Tabla 2 Hiperpigmentación por fármacos Mecanismos Postinflamatorio Aumento de actividad de melanocitos Aumento de número de melanocitos Depósito del fármaco Daño vascular con depósito de hierro Combinaciones de los anteriores Distribución Circunscrita Donde se aplicó el fármaco Zonas fotoexpuestas Piel lesional Mucosas y anejos Difusa Tipo bronceado Predominio en pliegues y zonas de presión consiguen eliminar la hiperpigmentación, ya que persiste el depósito de amiloide. Se han comunicado casos aislados de tratamientos con fototerapia, dermoabrasión, etretinato, ciclofosfamida, láser CO2, crioterapia o cirugía, entre otros, con resultados variables. Hiperpigmentación por fármacos Representa del 10 al 20% de las pigmentaciones adquiridas, y hay una extensa lista de fármacos implicados. Los mecanismos por los que un fármaco puede provocar una coloración más oscura de la piel son varios (tabla 2): posterior a una inflamación inespecífica (carmustina [BCNU], metotrexato, tras una reacción de fotosensibilidad, hidroxiurea), por aumento de actividad de los melanocitos y/o un aumento de su número (bleomicina, corticotropina [ACTH], hormona estimulante de melanocitos [MSH], doxorrubicina, psoralenos), por depósito del propio fármaco o formación de complejos con melanina (sales de oro, bismuto, plomo, arsénico, hierro, cloroquina, amiodarona, fenotiacina, clorpromacina, imipramina), por depósito de hierro por daño vascular dérmico o bien por combinaciones de estos mecanismos. La pigmentación puede estar circunscrita al lugar de aplicación del fármaco, a áreas fotoexpuestas (metotrexato, oro, plata, amiodarona, dioxinas, psoralenos, algunos psicofármacos), en piel lesional (mecloretamina, minociclina, clofacimina), o bien de forma difusa, pudiendo ser más intensa en zonas de presión o pliegues (busulfán, bleomicina –en forma de lesiones lineales en el tronco−, hidroxiurea), y puede afectar también a mucosas o anejos cutáneos (zidovudina en uñas, ciclofosfamida, doxorrubicina, oro, plata, plomo, minociclina). El color de 50 las placas es variable según el compuesto, desde marrón claro a azul grisáceo, rojo, anaranjado, violáceo, etc. En el estudio histológico, según la fisiopatología, habrá hiperplasia de melanocitos, acumulación de melanosomas en queratinocitos, incontinencia pigmentaria dérmica, gránulos del fármaco o metales pesados. Lo habitual es que la pigmentación se vaya aclarando gradualmente al retirar el fármaco implicado. Así, el primer paso en el tratamiento es buscar el producto implicado y retirarlo si es posible. También son útiles a veces los láseres9,15,16. Un tipo especial de pigmentación secundaria por fármacos es el exantema fijo medicamentoso (fig. 4). Hay una amplia lista de fármacos causantes. Consiste en la aparición pocas horas después de la administración del fármaco de una o varias placas eritematosas o eritematovioláceas, bien delimitadas, que dejarán hiperpigmentación residual. Sobre todo surgen en manos, muñecas, genitales y mucosa oral. Con nuevas administraciones del fármaco volverán a aparecer lesiones en el mismo sitio. En la histología se observa degeneración hidrópica de la basal, queratinocitos disqueratósicos aislados, infiltrado perivascular y melanófagos en dermis. Lentigo Existen 2 tipos principales de lentigo: simple y senil. Lentigo simple Son máculas redondas u ovaladas de color marrón claro a negro, de hasta unos 5 mm, que aparecen sobre todo en la infancia y adolescencia sin relación con fotoexposición. En la histología se observa proliferación de melanocitos en capas basales de crestas interpapilares que están alargadas, y aumento de melanina intraepidérmica. No precisan tratamiento, salvo por motivos estéticos. Lentigo senil Es muy común, sobre todo en personas de fototipos claros a partir de la quinta década de la vida, y se debe a la Figura 4 Exantema fijo medicamentoso, tras toma de enalapril abril 2010 | www.jano.es 01-act00023Discrom.indd 50 30/03/10 16:13 actualización Discromías con hiperpigmentación V.M. Leis Dosil, D.M. Arranz Sánchez y R.M. Díaz Díaz exposición solar. Son máculas de pocos milímetros de diámetro, aunque pueden coalescer. Al microscopio veremos un aumento de melanocitos intraepidérmicos dendríticos, y queratinocitos aumentados de tamaño y llenos de melanosomas; las crestas interpapilares están agrandadas en forma de maza e incluso fusionadas. Hay síndromes en los que los lentigos se presentan en número elevado asociados a otras enfermedades internas como pólipos intestinales, hamartomas, cardiopatías, etc. Máculas “café con leche” Suelen ser congénitas. Pueden asociarse a alteraciones nerviosas, oculares, endocrinas, etc. Cuando el cuadro es sólo cutáneo, suelen ser 1 o 2 máculas aisladas. Son de color marrón claro, de ahí su nombre. En la anatomía patológica se observa un aumento de melanina con número de melanocitos normales. No hay indicación médica de tratamiento. Hiperpigmentación asociada a enfermedades sistémicas Enfermedad de Addison Resultante de una actividad suprarrenal disminuida, frente a lo cual se produce un exceso de ACTH compensatorio, y como consecuencia también de MSH, ambos metabolitos del precursor proopio-melanocortina; presenta una hiperpigmentación difusa que se acentúa con la fotoexposición y que se encuentra sobre todo en axilas, periné, pezones, pliegues palmares y localizaciones con traumatismos previos o cicatrices. extensión como nudillos o areola mamaria y periorificial en la cara (fig. 5). Hemocromatosis Está producida por una alteración en el metabolismo del hierro, que se asocia a cirrosis y diabetes mellitus. Muestra una hiperpigmentación difusa, como bronceado, y se debe a un aumento de melanina, no a depósito cutáneo de hierro. Hepatopatías crónicas Muestran en algunas ocasiones hiperpigmentaciones de distribución variable. Insuficiencia renal crónica Se producen alteraciones del color de la piel secundarias al depósito de carotenos, a la anemia de trastornos crónicos, o al defecto en la depuración de -MSH. Síndromes de malabsorción Es común que muestren trastornos de hiperpigmentación, con patrón de distribución similar a la enfermedad de Addison, al melasma o a la pelagra (fig. 6). Enfermedades por déficit enzimático Ocronosis y alcaptonuria Se trata de un trastorno autosómico recesivo por alteración del metabolismo del ácido homogentísico; presen- Figura 5 Acantosis nigricans Síndrome de Cushing En aquellos casos en los que existe un exceso de ACTH u hormona liberadora de corticotropina (CRH) de origen extrahipofisario (síndrome de Cushing ectópico) se advierte hiperpigmentación cutánea similar a la enfermedad de Addison. Hipertiroidismo Se observa hiperpigmentación circunscrita o difusa, acompañada de otras manifestaciones dermatológicas, como piel adelgazada, suave, húmeda, templada, con pelo fino y escaso, coiloniquia, onicólisis o dedos en palillo de tambor; además existe asociación con otras enfermedades cutáneas como vitíligo o alopecia areata. Acantosis nigricans Se ha asociado clásicamente a la resistencia insulínica y obesidad, y es más común en personas de piel oscura; también representa en ocasiones un cuadro paraneoplásico. Se presenta como placas papilomatosas hiperqueratósicas hiperpigmentadas aterciopeladas en pliegues, base de cuello y algunas veces en áreas de www.jano.es | abril 2010 01-act00023Discrom.indd 51 51 30/03/10 16:13 actualización Discromías con hiperpigmentación V.M. Leis Dosil, D.M. Arranz Sánchez y R.M. Díaz Díaz ta una hiperpigmentación azul-grisácea en hélix, escleróticas, cara, palmoplantar y en axilas; además presenta orinas oscuras en bipedestación, artritis, litiasis renales y calcificaciones discales. La llamada ocronosis exógena es un cuadro cutáneo similar debido a aplicación tópica de hidroquinona. Enfermedad de Gaucher Trastorno autosómico recesivo con acumulación intralisosomal de glucocerebrósido; en el tipo 1 de sus 3 tipos puede haber hiperpigmentación difusa y bronceado fácil, con la exposición solar. Incontinencia pigmentaria Es una enfermedad de herencia dominante ligada a X, con mortalidad masculina, caracterizada por la apa- Figura 6 Pelagra rición en un bebé femenino con lesiones siguiendo las líneas de Blaschko ampollosas o vesiculosas que luego se hacen verrugosas y posteriormente dejan hiperpigmentación postinflamatoria; puede darse una cuarta etapa con atrofia e hipopigmentación. Puede asociarse a alteraciones ectodérmicas en dientes, pelo o uñas. Poiquilodermia de Civatte Se caracteriza por la aparición en las caras laterales y anteroinferior de cuello, respetando la cara inferior del mentón, de placas poiquilodérmicas, es decir, con atrofia, telangiectasias superficiales y alteraciones de la pigmentación; es más común en mujeres adultas. Se debe fundamentalmente a daño actínico (fig. 7). Melanosis de Riehl Consiste en una dermatitis de contacto a productos aplicados tópicamente (clásicamente derivados de alquitrán, pero también cosméticos), que aparece como placas hiperpigmentadas reticuladas en cara y cuello, más frecuentes en mujeres y con fototests del parche positivos. J BiBliografía 1. Victor FC, Gelber J, Rao B. Melasma: a review. J Cutan Med Surg. 2004;8:97-102. 2. Moin A, Jabery Z, Fallah N. Prevalence and awareness of melasma during pregnancy. Int J Dermatol. 2006;45:285-8. 3. Kang WH, Yoon KH, Lee ES, Kim J, Lee KB, Yim H, et al. Melasma: histopahological characteristics in 56 Korean patients. Br J Dermatol. 2002;146:228-37. 4. Draelos ZD. Skin lightening preparations and the hydroquinone controversy. Dermatol Ther. 2007;20:308-13. 5. Halder RM, Richards GM. Management of dyschromias in ethnic skin. Dermatol Ther. 2004;17:151-7. Figura 7 Poiquilodermia de Civatte 6. Klingman AM, Willis I. A new formula for depigmenting human skin. Arch Dermatol. 1975;111:40-8. 7. Alster TS, Lupton JR. Laser therapy for cutaneous hyperpigmentation and pigmented lesions. Dermatol Ther. 2001;14:46-54. 8. Lacz NL, Vafaie J, Kihiczak NI, Schwartz RA. Postinflammatory hyperpigmentation: a common but troubling condition. Int J Dermatol. 2004;43:362-5. 9. Stratigos AJ, Katsambas AD. Optimal management of hyperpigmentation in dark-skinned patients. Am J Clin Dermatol. 2004;5:161-8. 10. Bhutani LK. Ashy dermatosis or lichen planus pigmentosus: what is in a name? Arch Dermatol. 1986;122:133. 11. Oswald SS, Proffer LH, Sartori CR. Erythema dyschromicum perstans: a case report and review. Cutis. 2001;68:25-8. 12. Guerrero-Fernández J, Guerrero-Vázquez J, Russo de la Torre F, Linares-Barrios M. Erythema dyschromicum perstans. An Pediatr (Barc). 2003;59:405-6. 52 abril 2010 | www.jano.es 01-act00023Discrom.indd 52 30/03/10 16:13 Untitled-2.pdf 2/3/09 15:41:45 13. Savk E, Savk SO, Bolukbasi O, Ccedilulhaci N, Dikicioglu E, Karaman G, et al. Notalgia paresthetica: a study of pathogenesis. Int J Dermatol. 2001;39:754-60. 14. Weinfeld PK. Successful treatment of notalgia paresthetica with botulinum toxin type A. Arch Dermatol. 2007;143:980-2. 15. Dereure O. Drug-induced skin pigmentation: epidemiology, diagnosis and treatment. Am J Dermatol. 2001;2:253-63. 16. Requena L, Requena C. Pigmentaciones cutáneas por otros medicamentos. En: Erupciones cutáneas medicamentosas. Barcelona: Laboratorios Menarini; 2003. p. 97-110. BiBliografía comentada Klingman AM, Willis I. A new formula for depigmenting human skin. Arch Dermatol. 1975;111:40-8. Este artículo marcó una nueva etapa en el tratamiento de las hiperpigmentaciones. En él se describe una fórmula magistral que incluye hidroquinona como principal agente despigmentante, un retinoide tópico que facilita la penetración de la hidroquinona y la renovación epidérmica, y un corticoide tópico que evita la irritación provocada por los otros compuestos y previene una posible hiperpigmentación secundaria. Stratigos AJ, Katsambas AD. Optimal management of hyperpigmentation in dark-skinned patients. Am J Clin Dermatol. 2004;5:161-8. C En esta publicación se trata el manejo de las M hiperpigmentaciones en personas con fototipos altos, que es la Y población en la que estos cuadros son más frecuentes y de difícil resolución. CM Victor FC, Gelber J, Rao B. Melasma: a review. J Cutan Med Surg. 2004;8:97-102. Esta revisión acerca del melasma, y sobre todo acerca de su tratamiento, está bastante actualizada, y es una buena fuente para empezar a profundizar en el tema. 01-act00023Discrom.indd 53 MY CY CMY K 30/03/10 16:13