Diagnóstico a primera vista
Anuncio
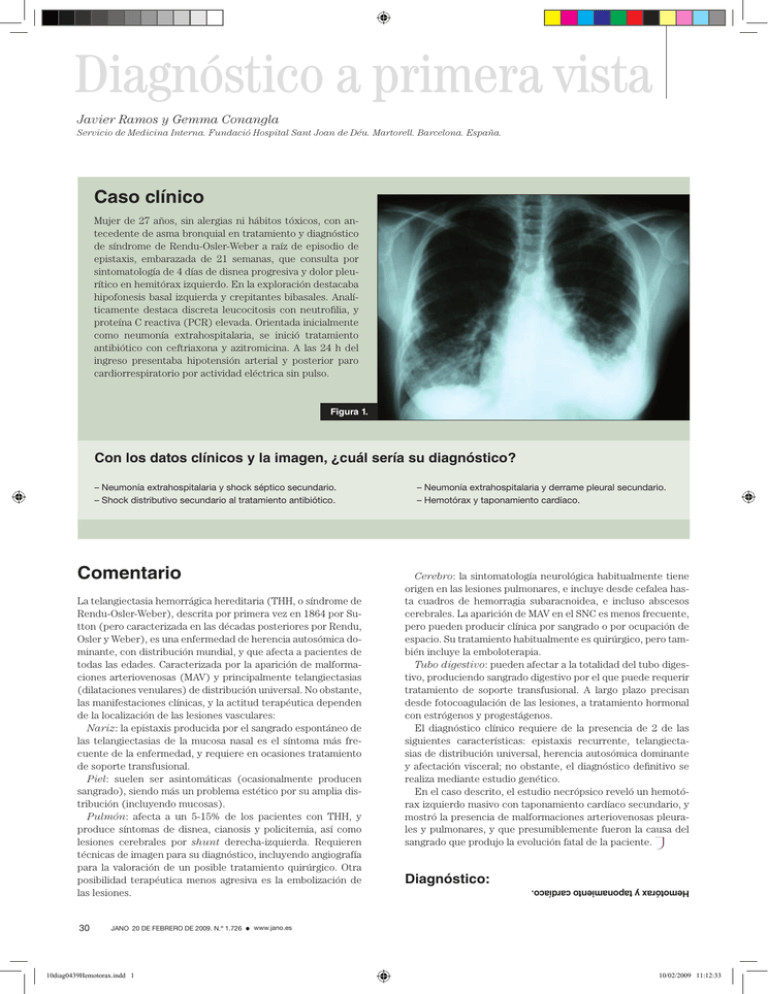
Diagnóstico a primera vista Javier Ramos y Gemma Conangla Servicio de Medicina Interna. Fundació Hospital Sant Joan de Déu. Martorell. Barcelona. España. Caso clínico Mujer de 27 años, sin alergias ni hábitos tóxicos, con antecedente de asma bronquial en tratamiento y diagnóstico de síndrome de Rendu-Osler-Weber a raíz de episodio de epistaxis, embarazada de 21 semanas, que consulta por sintomatología de 4 días de disnea progresiva y dolor pleurítico en hemitórax izquierdo. En la exploración destacaba hipofonesis basal izquierda y crepitantes bibasales. Analíticamente destaca discreta leucocitosis con neutrofilia, y proteína C reactiva (PCR) elevada. Orientada inicialmente como neumonía extrahospitalaria, se inició tratamiento antibiótico con ceftriaxona y azitromicina. A las 24 h del ingreso presentaba hipotensión arterial y posterior paro cardiorrespiratorio por actividad eléctrica sin pulso. Figura 1. Con los datos clínicos y la imagen, ¿cuál sería su diagnóstico? Comentario La telangiectasia hemorrágica hereditaria (THH, o síndrome de Rendu-Osler-Weber), descrita por primera vez en 1864 por Sutton (pero caracterizada en las décadas posteriores por Rendu, Osler y Weber), es una enfermedad de herencia autosómica dominante, con distribución mundial, y que afecta a pacientes de todas las edades. Caracterizada por la aparición de malformaciones arteriovenosas (MAV) y principalmente telangiectasias (dilataciones venulares) de distribución universal. No obstante, las manifestaciones clínicas, y la actitud terapéutica dependen de la localización de las lesiones vasculares: Nariz: la epistaxis producida por el sangrado espontáneo de las telangiectasias de la mucosa nasal es el síntoma más frecuente de la enfermedad, y requiere en ocasiones tratamiento de soporte transfusional. Piel: suelen ser asintomáticas (ocasionalmente producen sangrado), siendo más un problema estético por su amplia distribución (incluyendo mucosas). Pulmón: afecta a un 5-15% de los pacientes con THH, y produce síntomas de disnea, cianosis y policitemia, así como lesiones cerebrales por shunt derecha-izquierda. Requieren técnicas de imagen para su diagnóstico, incluyendo angiografía para la valoración de un posible tratamiento quirúrgico. Otra posibilidad terapéutica menos agresiva es la embolización de las lesiones. 30 JANO 20 DE FEBRERO DE 2009. N.º 1.726 10diag0439Hemotorax.indd 1 . – Neumonía extrahospitalaria y derrame pleural secundario. – Hemotórax y taponamiento cardíaco. Cerebro: la sintomatología neurológica habitualmente tiene origen en las lesiones pulmonares, e incluye desde cefalea hasta cuadros de hemorragia subaracnoidea, e incluso abscesos cerebrales. La aparición de MAV en el SNC es menos frecuente, pero pueden producir clínica por sangrado o por ocupación de espacio. Su tratamiento habitualmente es quirúrgico, pero también incluye la emboloterapia. Tubo digestivo: pueden afectar a la totalidad del tubo digestivo, produciendo sangrado digestivo por el que puede requerir tratamiento de soporte transfusional. A largo plazo precisan desde fotocoagulación de las lesiones, a tratamiento hormonal con estrógenos y progestágenos. El diagnóstico clínico requiere de la presencia de 2 de las siguientes características: epistaxis recurrente, telangiectasias de distribución universal, herencia autosómica dominante y afectación visceral; no obstante, el diagnóstico definitivo se realiza mediante estudio genético. En el caso descrito, el estudio necrópsico reveló un hemotórax izquierdo masivo con taponamiento cardíaco secundario, y mostró la presencia de malformaciones arteriovenosas pleurales y pulmonares, y que presumiblemente fueron la causa del sangrado que produjo la evolución fatal de la paciente. J Diagnóstico: Hemotórax y taponamiento cardíaco. – Neumonía extrahospitalaria y shock séptico secundario. – Shock distributivo secundario al tratamiento antibiótico. www.jano.es 10/02/2009 11:12:33