Insuficiencia Respiratoria Aguda. Dis
Anuncio

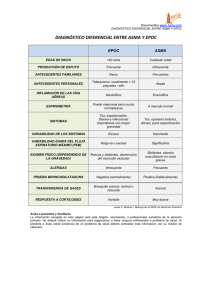
Insuficiencia Respiratoria Aguda. Disnea (anafilaxia, neumonía, reagudización EPOC, Broncoespasmo) MODULO 2 TEMA 15 Curso de urgencias para médicos de AP Insuficiencia Respiratoria Aguda. Disnea (anafilaxia, neumonía, reagudización EPOC, Broncoespasmo) La disnea es una manifestación a la vez objetiva y subjetiva, el enfermo se queja de una sensación de malestar respiratorio, de fatiga o de ventilación anormal. Por extensión, este término se utiliza en la práctica para designar toda modificación perceptible del ciclo respiratorio normal, incluso cuando no hay consciencia del trastorno por parte del paciente. Entre las causas de la disnea aguda tenemos: DISNEA AGUDA Origen pulmonar • Ocupación de la luz bronquial y/o alveolar: – Neumonías – Hemorragias – Aspiración • Broncoespasmo • Ocupación del espacio pleural – Derrames – Neumotórax • TEP. Origen extrapulmonar • Edema pulmonar cardiogénico • Edema pulmonar no cardiogénico • Síndrome de distréss • Hiperventilación por ansiedad • Acidosis metabólica. DISNEA CRÓNICA Enfermedades obstructivas • Enfisema • Bronquitis crónica • Asma bronquial. Enfermedades pulmonares restrictivas • Enfermedad pulmonar intersticial • Deformidad de pared torácica, obesidad • Fibrosis pleural • Enfermedades neuromusculares, parálisis frénica, fatiga muscular 2 Insuficiencia Respiratoria Aguda. Disnea (anafilaxia, neumonía, reagudización EPOC, Broncoespasmo) Curso de urgencias para médicos de AP Otras • Insuficiencia cardíaca congestiva, valvulopatía, arrítmias • Anemia • Hipertiroidismo • Acidosis metabólica • Enfermedades de vías respiratorias altas • Neurosis: ansiedad, depresión • Enfermedades SNC • Enfermedades vasculares: hipertensión pulmonar. TEP crónico, vasculitis con afectación pulmonar, malformación A-V pulmonar • Reflujo gastroesofágico (hiperreactividad bronquial) • Masa abdominal, ascitis, etc. En este capítulo vamos a tratar cuatro temas fundamentalmente como son la anafilaxia, la neumonía, a reagudización de la EPOC y el broncoespasmo producido por el asma, otras causas de disnea como el neumotórax (capítulo 8), el tromboembolismo pulmonar (capítulo16), o el edema agudo de pulmón (capítulo 11) se tratan de forma independiente. 1. Anafilaxia La anafilaxia es una reacción alérgica grave de instauración rápida y potencialmente mortal. Clínicamente es un síndrome complejo, el cual se desencadena por mecanismos inmunológicos o no, con aparición de síntomas o signos sugestivos de liberación generalizada de mastocitos y basófilos tanto a nivel cutáneo (eritema, prurito generalizado, urticaria y/o angioedema) cómo en órganos (gastrointestinal, respiratorio o cardiovascular). Epidemiología Existen pocos datos sobre la incidencia de anafilaxia, la incidencia oscila entre 3,2 y 30 por 100.000 personas/año, con una mortalidad entre 0,05-2% del total de las reacciones. Si se centra en el “shock anafilactico”, la incidencia oscila ente 3,2-10 por 100.000 personas/año con una mortalidad que llega hasta el 6,5%, mayor que en las reacciones anafilácticas en general. Causas Las causas más frecuentes son fundamentalmente: Picaduras de heminópteros, fármacos y alimentos. Los fármacos son más frecuentes en la edad adulta y los alimentos en la infancia. Respecto a los alimentos, son variables en función de la edad, pudiendo diferenciar como implicados: • Adultos: frutos secos, marisco, pescado y frutas • Niños: leche, huevo, frutos secos, marisco y pescado 3 Insuficiencia Respiratoria Aguda. Disnea (anafilaxia, neumonía, reagudización EPOC, Broncoespasmo) Curso de urgencias para médicos de AP Medicamentos y medios diagnósticos 46,7-62% Alimentos 22,6-24,1% Picaduras de insectos 8,6-13,9% Factores físicos 3,4-4% Otros (incluye látex) 7,26% Idiopática 3,4-5% (Galaxia. Guía de Actuación en Anafilaxia) Clínica Se debe sospechar un cuadro de anafilaxia, cuando aparece de forma aguda con síntomas y signos rápidamente progresivos, que afectan a piel y/o mucosas y que pueden acompañarse de compromiso respiratorio y/o circulatorio. Existen criterios clínicos que definen la anafilaxia, y es muy probable cuando se cumple uno de los tres criterios siguientes: 1. Inicio agudo: aparición en minutos u horas de un síndrome que afecta a la piel y/o mucosas, pudiendo presentar “urticaria de forma generalizada, eritema, flushing o sofoco, prurito, edema de labios, lengua o úvula”, junto con al menos uno de los siguientes: a. Compromiso respiratorio: disnea, sibilancias, hipoxemia, estridor o disminución del flujo espiratorio b. Disminución de la presión arterial (PA) o síntomas asociados como: síncope, hipotonía, incontinencia 2. Aparición rápida (desde minutos a alguna hora) de dos o más de los siguientes síntomas tras la exposición a un alérgeno potencial para ese paciente: Compromiso respiratorio, afectación de piel y/o mucosas, disminución de la PA o síntomas asociados de disfunción orgánica, síntomas gastrointestinales persistentes (dolor abdominal tipo cólico, vómitos) 3. Disminución de la PA en minutos o pocas horas tras la exposición a potenciales alérgenos para ese paciente: a. Adultos: PA sistólica < 90 mmHg o descenso superior al 30% sobre la basal b. Lactantes y niños: PA baja o descenso superior al 30% de la PA sistólica (TA en la infancia< 70 mmHg 1 mes-1 año; < ‹70 mmHg + (2 x edad)› de 1-10 años; < 90 mmHg 11-17 años) La mayoría de las anafilaxias suelen cursar con síntomas cutáneos (>80%), con este criterio la mayoría podrían ser identificadas, pero sin embargo las presentaciones menos típicas no quedarían incluidas, entre ellas las que se presenta sin afectación cutánea o exclusivamente con hipotensión, ante las cuales es importante el tener presente la posible exposición al alérgeno potencial, lo cual apoyaría el diagnóstico. 4 Insuficiencia Respiratoria Aguda. Disnea (anafilaxia, neumonía, reagudización EPOC, Broncoespasmo) Curso de urgencias para médicos de AP Cuando existe afectación cardiovascular con hipotensión se define como Shock Anafiláctico, clínicamente estos pacientes se suelen presentar pálidos, sudorosos, habitualmente taquipneicos y a menudo con pulso celer y débil. La diuresis es un excelente indicador del grado de perfusión de órganos. En los primeros momentos es fundamental asegurar que la vía respiratoria este permeable y que el esfuerzo respiratorio del paciente es adecuado. Ante un paciente con shock anafilactico es muy caracteristico la presencia de sibilancias, las cuales indican broncoespasmo, más rara vez, insuficencia cardiaca o edema agudo de pulmón. Es por tanto fundamental en la evaluación inmediata del paciente con anafilaxia seguir los protocolos ABCDE que permiten evaluar la situación respiratoria, cardiovascular y el estado de conciencia del paciente. De esta manera podemos diferenciar dos grupos: 1. Anafilaxias graves: cianosis, saturacion O2< 92% (94% niños), hipotensión, confusión, hipotonía, pérdida de conciencia o incontinencia 2. Anafilaxias moderadas: signos o síntomas que sugieren afección cardiovascular, respiratoria, gastrointestinal (disnea, estridor, sibilancias, vómitos, náuseas, sudoración, mareo, opresión torácica, dolor abdominal y sensación garganta ocupada). Síntomas cutáneos aunque no considerados criterios de gravedad (angioedema, urticaria, eritema) Diagnóstico Se deben de solicitar estudios analíticos, radiográficos y pruebas complementarias, con objeto de valorar la perfusión de tejidos y órganos vitales, y diagnosticar lesiones secundarias a traumatismos, encontrar origen de infección, identificar causa de la insuficiencia cardiaca, sepsis o anafilaxia dependiendo del tipo de shock. Lo ideal sería llegar al diagnóstico clínico mediante la medición con los niveles plasmáticos de histamina y de triptasa total, aunque en condiciones más óptimas, estos niveles pueden ser normales . En la actualidad la medición de triptasa sérica es la prueba más útil para el diagnósitico de la anafilaxia, puede elevarse entre los 15-180 minutos del comienzo de los síntomas, debiendo extraer tres muestras seriadas, la primera tras la instauración del tratamiento, la segunda a las 2h del comienzo de la crisis y la tercera a las 24h. Diagnóstico diferencial El diagnóstico suele ser fácil de sospechar si presenta las manifestaciones cutáneas y existe el antecedente de la exposición a un alergeno o ingesta de tóxico o medicamento. Sin embargo cuando esto no ocurre la anafilaxia se puede confundir con otras enfermedades que cursan con afectación cardiovascular y/o respiratoria. 5 Insuficiencia Respiratoria Aguda. Disnea (anafilaxia, neumonía, reagudización EPOC, Broncoespasmo) Curso de urgencias para médicos de AP • Síndromes neurológicos: accidente cerebrovascular, epilepsia • Enfermedades simuladoras de edema de la vía respiratoria alta: reflujo gastroesofágico, distonías por clorpromazina, antihistamínicos o metoclopramida • Urticaria/angioedema: deficit de C1 inhibidor hereditario o adquirido, urticaria idiopática, angioedema por inhibidores de la enzima de conversión de la angiotensina (IECA) • Síndromes con eritema o flushing: inducido por alcohol, postmenopáusico, vipomas, carcinoide, carcinoma medular de tiroides, síndrome del hombre rojo • Distrés respiratorio agudo: asma, crisis de pánico, laringoespasmo, disfunción de cuerdas vocales, globo histérico, embolismo pulmonar agudo • Miscelánea: feocromocitoma, reacciones vasovagales, enfermedad del suero • Otras causas de shock: séptico, hipovolémico, cardiogénico Tratamiento Es Fundamental el reconocimiento precoz de la patología y su tratamiento, también precoz y agresivo, además de un correcto entrenamieno del personal que atiende al paciente. El manejo de la anafilaxia, variará si se realiza a nivel de la calle donde se solicitaría de forma rápida una ambulancia para un traslado a un servicio de urgencias, de forma ambulatoria u hospitalaria. Todo paciente que presenta una reacción anafilactica debe de ser monitorizado tan pronto como sea posible, incluyendo monitorización electrocardiográfica, pulsioximetría y toma de PA. Ante un paciente que ha sufrido un episodio de anafilaxia, se colocará en decúbito supino, con las piernas elevadas para aumentar el flujo sanguíneo. En el caso de presentar vómitos se colocará en posición lateral de seguridad y si comienza con dificultad respiratoria, el paciente debería de incorporase (semi-sentado). En primer lugar es primordial la retirada del alergeno, aunque no siempre es posible, por ello se debe de tener en cuenta: 1) suspender la administración de fármacos que puedan ser causantes de la anaflaxia; 2) retirar aguijón tras picadura de heminoptero, primando la rapidez de la extracción sobre la forma de hacerlo; 3) no provocar vómito en anafilaxia producida por alimentos, pero si retirar restos de la boca; 4) evitar productos de látex (guantes, sondas…) si se sospecha alergia al mismo. El tratamiento del shock anafiláctico trata de invertir el efecto de los mediadores. La Adrenalina contraresta eficazmente la vasodepresión, la brococonstricción, la trasudación de líquidos y la reducción de la función cardiaca. 6 Insuficiencia Respiratoria Aguda. Disnea (anafilaxia, neumonía, reagudización EPOC, Broncoespasmo) Curso de urgencias para médicos de AP Los corticosteroides son importantes para detener la síntesis y liberación de los mediadores de la anafilaxia, inhiben la fosfolipasa A2 con la consiguiente reducción de la síntesis de prostanoides, leucotrienos y PAF. También suprimen la activación de las células T y los mastocitos , con lo que reducen la inflamación bronquial en fase avanzada. Los antagonistas de los receptores de la histamina (H1 y H2) evitan la urticaria, ayudan a aliviar la broncoconstricción, reducen la trasudación de líquidos y pueden mejorar la función miocárdica. Los agonistas β2 en nebulización contribuyen a combatir el broncoespasmo, cuando éste es intenso y produce un evidente aumento del trabajo respiratorio e hipotensión, está indicada la ventilación mecánica. Por tanto ante un cuadro de anafilaxia deberemos de abordar al paciente: 1. Comprobar la permeabilidad y valorar el aislamiento de la vía aérea o punción cricotomía, si fuera necesario, nivel de conciencia y constantes vitales (PA, frecuencia cardiaca y respiratoria) 2. Canalización de la vía venosa 3. Oxigenoterapia a 6-8 litros/minuto 4. Si shock Decúbito, monitorizar y sondaje vesical con medición de la diuresis 5. Adrenalina al 1/1.000 intramuscular, mejor que En la cara anterior del muslo a dosis de 0,3-0,5ml, subcutánea pudiendo repetirse cada 15-20 minutos, hasta 2-3 dosis 6. Antihistamínicos Dexclorfeniramina 5-10 mg (1-2 ampollas) im o iv lento, repetible cada 4-6 horas. La asociación común anti-H2 mejora su eficacia (ranitida) 1 mg/ kg iv/8 horas 7. Corticoides No son útiles en la fase temprana, ya que inician su acción a las 3-4 horas, pero previenen la prolongación de los síntomas. De elección metilprednisolona 1-2 mg/kg o hidrocortisona (mayor rapidez de acción) 4-6 ampollas de 100 mg en 100 ml de suero glucosado en 10 minutos 8. Broncodilatadores De elección para el broncoespasmo que no responde con la adrenalina, salbutamol 0,5-1 cc en 5 cc SF/4 horas nebulizado o 0,25-0,5 mg sc. En segundo lugar aminofilinas 6 mg/kg en 250 cc suero glucosado en 20 minutos 7 Insuficiencia Respiratoria Aguda. Disnea (anafilaxia, neumonía, reagudización EPOC, Broncoespasmo) Curso de urgencias para médicos de AP 9. Expansores de volumen Cristaloides 1-2 litros rápidamente (100 cc/minuto máximo 3 litros), si persisten los signos de colapso a pesar de la administración de adrenalina 10. Si el paciente está beta-bloqueado es resisten- – Glucagón: 1-5 mg iv en bolo, seguido de infute al tratamiento habitual, aquí el tratamiento de sión de 1 ampolla en 1.000 cc de suero glucosado elección pasa a ser 5-15 ml/h (efecto inotropo y cronotro positivo) – Atropina: 0,5 mg iv, puede repetirse cada 10 minutos (máximo 3 mg) 2. Neumonia adquirida en la comunidad Se define la infección aguda del parénquima pulmonar y de los espacios alveolares, acompañada de signos y síntomas característicos (fiebre, tos, expectoración, dolor torácico, crepitantes, roce pleural, soplo tubárico), además de un infiltrado en la radiología torácica. La clasificación actual de las neumonías es: -Neumonía adquirida en el hospital: se inicia el proceso a partir de las 48 horas de estancia en un centro hospitalario y no presente en el momento del ingreso. -Neumonía relacionada con el sistema sanitario (healthcare-associated pneumonia), producida en cualquiera de los siguientes pacientes: paciente instuticionalizado en residencia de ancianos, paciente en hemodiálisis crónica, paciente atendido en un hospital de agudos durante dos o más días dentro de los 90 dias previos a la infección, paciente que ha recibido tratamiento endovenoso mediante hospitalización domiciliaria o quimioterapia en régimen ambulatorio durante los 30 días previos a la aparición de la infección -Neumonía adquirida en la comunidad (NAC): pacientes que no cumplen los requisitos expuestos en los apartados anteriores. Epidemiología La incidencia anual de la NAC oscila entre 5-11% de la población adulta, es más frecuente en varones, se caracteriza por presentarse en los extremos de las etapas etarias, en invierno y asociado a ciertos factores de riesgo (tabaco, alcohol, EPOC, malnutrición y/o uremia). La mortalidad puede oscilar: 1-5% en los pacientes ambulatorios, 5,7-14% en los pacientes hospitalizados y del 34-50% en los ingresados en UCI. Etiología El patógeno más frecuente es el Streptococcus pneumoniae. La frecuencia de encontrar el Mycoplasma pneumoniae dependerá de si el estudio se ha efectuado o no en años epidémicos. Aunque en los diferentes estudios las definiciones de pacientes ancianos o de edad avanzada no son homogéneas, en general, el Mycoplasma pneumoniae, Legionella spp. y BEGN son menos frecuentes en la población añosa. Sin embargo, Haemophilus influenzae y los 8 Insuficiencia Respiratoria Aguda. Disnea (anafilaxia, neumonía, reagudización EPOC, Broncoespasmo) Curso de urgencias para médicos de AP episodios de neumonías adquiridos por aspiración se han descrito con mayor frecuencia. En el paciente EPOC, las infecciones por Haemophilus influenzae y Moraxella catarrhalis, así como las bacteriemias por neumococo son más frecuentes. La etiología es similar a la de la población general, con un aumento de Streptococo pneumoniae, Enterobacteria, Pseudomonas auroginosas e infecciones mixtas. Clínica El cuadro clínico típico se define por incio brusco, en el transcurso de < 48 horas de tos productiva, expectoración purulenta, dolor torácico de características pleuríticas, escalofrios y fiebre > 37.8ºC. Aunque se ha hipotetizado que para establecer la etiologia de la NAC, puede tener interés diferenciasr la presentación clínica entre: “típica” (la anteriormente descrita) o “atípica” ( tos seca, artromialgias y molestias torácicas inespecíficas) aunque muchos autores lo cuestionan. En ancianos es destacable, que la única sintomatología puede ser el cambio del estado funcional (cuadro confusional, alteración estado general o alteración mental) Diagnóstico En la consulta a demanda de atención primaria o bien en la consulta de urgencias, se debe de basar en la clínica y apoyarse en la radiología de tórax en dos proyecciones (posteroanterior y lateral), para poder confirmar el diagnóstico. Con control radiográfico en caso de curació clínica entre las 4-6 semanas. Índices Pronósticos. Clasificación Severidad. Una de las decisiones iniciales de la atención del paciente con NAC es la necesidad de hospitalización o no. Actualmente existen dos Índices Pronósticos: a) Índice Pneumonía Severity Index (Clasificacion Fine): estratifica a los pacientes en cinco categorías de riesgo de muerte. Y el índice pronóstico se efectúa en dos etapas. Se utiliza en atención primaria. b) Clasificación CURB-65: valora 5 parámetros (confusión, urea, frecuencia respiratoria, tensión arterial y edad superior a 65 años), asignando 1 punto a cada parámetro. a. 0-1 puntos: Manejo ambulatorio b. 2 puntos: se individualiza la decisión c. >3 puntos hospitalización obligatoria Debido a que en atención primaria raramente se dispone del parámetro de la urea, se ha propuesto una versión más simplicada con un rango de valores que va de 0-4 puntos. Tratamiento Los casos que no requieren ingreso hospitalario y que se tratan de manera ambulatoria, se debe pensar en cubrir los siguientes patógenos: Streptococo pneumoniae, Mycoplasma pneumoniae, Chlamydia pneumoniae y Legionnela Pneumophila. 9 Insuficiencia Respiratoria Aguda. Disnea (anafilaxia, neumonía, reagudización EPOC, Broncoespasmo) Curso de urgencias para médicos de AP A tener en cuenta las resistencias alrededor del 25% existentes cuando la neumonía neumocócica es abordada exclusivamente con macrólidos. Por otra parte, aunque las resistencias de Streptococo pneumoniae han ido disminuyendo con el tiempo y los puntos de corte de la concentración mínima inhibitoria se han modificado al alza, es aconsejable administrar dosis elevadas de penicilinas o beta-lactámicos que permitan alcanzar niveles séricos de antibióticos que actúen eficazmente en caso de resistencias de nivel intermedio. Los estudios clínicos demuestran claramente que la administración de un beta-lactámico más un macrólido o una quinolona sola tienen la misma eficacia clínica. Por lo tanto, debería recomendarse la asociación de amoxicilina o amoxicilina con ácido clavulánico más azitromicina o claritromicina, o bien levofloxacino o moxifloxacino en monoterapia. El uso de una cefalosporina oral (cefditoren) sería una alternativa para asociar a los macrólidos. la telitromicina en monoterapia ha caído en desuso, especialmente por su toxicidad hepática. Tratamiento antibiótico empírico en la NAC Tratamiento ambulatorio Tratamiento cuando se precisa ingreso en una sala de hospitalización Tratamiento cuando se precisa ingreso en la UCI Sospecha de aspiración Sospecha de infección por P. aeruginosa 10 Levofloxacino o moxifloxacino: 5 a 7 días vo Amoxicilina o amoxicilina/clavulánico o cefditoren (todos ellos 7 días) + macrólidos (azitromicina 3-5 días o c claritromicina 7 días) vo Cefalosporinas de tercera generación (cefotaxima o ceftriaxona) o amoxicilina-clavulánico más un macrólido (azitromicina o claritromicina) En todos los casos inicio del tratamiento por vía intravenosa Levofloxacino, puede iniciarse por vía oral Duración del tratamiento 7-10 días Cefalosporina no antipseudomónica a dosis altas (ceftriaxona 2 /24 h) cefotaxima 2 g/6-8 h por vía intravenosa + macrólido (azitromicina 500 mg/día o claritromicina 500 mg/12 h) por vía intravenosa Alternativa: levofloxacino por vía intravenosa (500 mg/12 h) en vez de macrólidos Duración del tratamiento 7-14 días Amoxicilina-clavulánico por vía intravenosa (amoxicilina 2 g/8 h) 14 días o moxifloxacino ertapenem o bien clindamicina Piperacilina-tazobactam o cefepima o carbapenem (imipenem o meropenem) por vía intravenosa + ciprofloxacino por vía intravenosa (400 mg/8 h) o levofloxacino (500 mg/12 h), o bien + aminoglucósido en lugar de la quinolona: tobramicina por vía intravenosa (6 mg/kg/24 h) o amikacina por vía intravenosa (15 g/ kg/24 h) Duración del tratamiento 14 días Insuficiencia Respiratoria Aguda. Disnea (anafilaxia, neumonía, reagudización EPOC, Broncoespasmo) Curso de urgencias para médicos de AP FÁRMACO VÍA DOSIS Amoxicilina/ácido clavulánico Oral Intravenosa Azitromicina Ceftriaxona Cefditoren Ciprofloxacino Oral - Intravenosa Intravenosa Oral Oral Intravenosa Claritromicina Oral Intravenosa Oral Intravenosa Oral 875/125 mg/8 h 2.000/125 mg/12 h 1.000-2.000/200 mg/8 h 500 mg/24 h 1g /24h 400 mg/12 horas 500-750 mg/12 h 400 mg/8-12 h (en caso de infección producida por un microorganismo con CIM > 0,5 mg/l es conveniente administrar el antimicrobiano cada 8 h para evitar la selección de cepas resistentes) 1.000 mg/24 h 500 mg/12 h 300 mg/12 h 600 mg/8 h 500 mg/24 h (dosis inicial 500 mg/12 h los 3 primeros días) 500 mg/12 h o 24 h (próximamente se comercializarán en España viales de 750 mg: dosis 750 mg/24 h) 400 mg/24 h 4-0,5 g/6-8 h 6 mg/kg/24h Clindamicina Levofloxacino Intravenosa Moxifloxacino Piperacilina - tazobactam Tobramicina Oral Intravenosa Intravenosa 3. Agudización de la Enfermedad pulmonar obstructiva crónica (AEPOC) Según la Guía Española de la EPOC (GesE- POC), la AEPOC se define como “un episodio agudo de inestabilidad clínica que acontece en el curso natural de la enfermedad, y se caracteriza por un empeoramiento mantenido de los síntomas respiratorios que va más allá de sus variaciones diarias. Los principales síntomas referidos son empeoramiento de la disnea, tos, incremento del volumen y/o cambios en el color del esputo”. Generalmente, estos cambios sintomáticos necesitan acompañarse de un cambio en la medicación previa. En promedio, los pacientes con EPOC experimentan 1-4 exacerbaciones/año, existiendo una gran variabilidad, lo que ha llevado a definir la existencia de un fenotipo agudizador, que será el paciente que sufre con frecuencia estos procesos, lo que conllevará un enfoque terapéutico distinto. 11 Insuficiencia Respiratoria Aguda. Disnea (anafilaxia, neumonía, reagudización EPOC, Broncoespasmo) Curso de urgencias para médicos de AP Según GesEPOC es necesario distinguir entre: • Fracaso terapéutico: empeoramiento de los síntomas durante la misma reagudización y que requiere tratamiento adicional. • Recaída: empeoramiento de los síntomas que ocurre entre la finalización del tratamiento y las 4 semanas posteriores. • Recurrencia: reaparición de los síntomas en un plazo inferior a un año. Debe haber transcurrido al menos 4 semanas desde la finalización del tratamiento previo o 6 semanas desde el inicio de los síntomas. Diagnóstico de AEPOC Se requieren 3 criterios para establecer la sospecha de AEPOC: existencia de diagnóstico previo de EPOC, empeoramiento de los síntomas y no haber recibido tratamiento previo por otra exacerbación. ¿Se trata realmente de una AEPOC? Sospecharemos una AEPOC cuando se presenta un aumento de la disnea previa o aparición de novo, en paciente diagnosticado de EPOC, así como cuando se produce un cambio en la coloración o cantidad de la expectoración (criterios de Anthonisen). A todos los pacientes con sospecha de AEPOC se les efectuará una anamnesis, una exploración física, una evaluación de la saturación arterial periférica de oxígeno (SpO2) y de las pruebas complementarias que podamos realizar en ese momento. 12 Insuficiencia Respiratoria Aguda. Disnea (anafilaxia, neumonía, reagudización EPOC, Broncoespasmo) Curso de urgencias para médicos de AP Historia clínica que debemos realiza cuando nos enfrentamos a una AEPOC y que indican un mal pronóstico Historia clínica: Sintomatología de la agudización: • Disnea. Aumento de la basal, aparición de novo • Expectoración. Se hará referencia al color del esputo, al volumen del mismo y a la dificultad para llevarla a cabo • Tos. Incremento y/o cambios en el ritmo habitual de la tos • Otros. Sibilantes o “pitos” audibles por el paciente, dolor torácico, hemoptisis, fiebre, palpitaciones, cefalea, sudoración, desorientación, somnolencia, trastornos de conducta e incluso convulsiones Antecedentes personales: • Grado habitual de disnea medida por la escala Medical Research Council • Gravedad basal de la EPOC, ver informes (FEV1) • Tratamiento que realiza habitualmente • Número agudizaciones/año, de hospitalizaciones/año, precisó VM, recuerda antibióticos empleados • Comorbilidad: reacciones adversas a medicamentos, alergias, intervenciones quirúrgicas, tabaquismo, alcoholismo, enfermedades previas, antecedentes profesionales Los factores que nos van a indicar una mala evolución de la AEPOC son: • Estar diagnosticado de EPOC grave/muy grave • Dos o más AEPOC en el último año • Existencia de comorbilidad cardiovascular • Condiciones sociofamiliares desfavorables • Historia de ingresos previos por AEPOC • Disnea de grado IV • Edad >70 años Exploración física a realizar y constantes a evaluar en la AEPOC • Piel y mucosas: cianosis. Piel fría y pálida, o sudada y caliente, o muy caliente • Neurológico: nos pueden indicar signos clínicos de insuficiencia respiratoria, como somnolencia, disminución del nivel de consciencia, obnubilación, agitación, asterixis (flapping) • Respiratorio: frecuencia respiratoria, calidad de la respiración, uso de la musculatura accesoria. Respiración lenta y profunda, o superficial y rápida, cianosis, taquipnea, tiraje supraclavicular, supraesternal y/o intercostal y disnea que incapacita para hablar con uso de musculatura accesoria • Circulatorio: edemas en miembros inferiores, ingurgitación yugular, hepatomegalia, palidez, sudoración, frialdad, hipotensión • Auscultación cardiorrespiratoria: sibilantes, roncus, crepitantes, soplos y arritmias 13 Constantes Valores “de alarma” • Escala de Glasgow • Saturación • Frecuencia respiratoria • Frecuencia cardiaca • Temperatura corporal • Presión arterial • <14 puntos • SO2<92% • <10 o >30 respiraciones/min • <40 o >125 latidos/min • Temperatura corporal <35,5 o >40ºC • Presión arterial sistólica (PAS) <90 o 200 mmHg Insuficiencia Respiratoria Aguda. Disnea (anafilaxia, neumonía, reagudización EPOC, Broncoespasmo) Curso de urgencias para médicos de AP Causas de la agudización de la AEPOC Virus Rinovirus Influenza Parainfluenza Coronavirus Adenovirus Virus respiratorio sincitial Bacterias Haemophilus influenzae Streptococcus pneumoniae Moxarella catarrhalis Pseudomona aeruginosa Organismos atípicos Chlamydia pneumoniae Mycoplasma pneumoniae Polución ambiental Ozono Partículas >10 μm de diámetro Dióxido de sulfuro Dióxido de nitrógeno Diagnóstico diferencial de la AEPOC Causas respiratorias Neumonía Neumotórax Tromboembolismo pulmonar Derrame pleural Carcinoma broncogénico Traumatismo costal Causas cardiacas Insuficiencia cardiaca Arritmias cardiacas Otras Obstrucción de la vía aérea superior Uso de fármacos (sedantes, narcóticos, etc.) Modificado de Guía de Práctica Clínica para el Diagnóstico y Tratamiento de Pacientes con Enfermedad Pulmonar Obstructiva Crónica (EPOC). Guía Española de la EPOC (GesEPOC). ArchBronconeumol. 2012; 48(Supl 1): 2-58. 14 Insuficiencia Respiratoria Aguda. Disnea (anafilaxia, neumonía, reagudización EPOC, Broncoespasmo) Curso de urgencias para médicos de AP Criterios de gravedad de la AEPOC Exacerbación muy grave (o amenaza vital) Se debe cumplir al menos uno de los siguientes criterios: • Parada respiratoria • Disminución del nivel de consciencia • Inestabilidad hemodinámica • Acidosis respiratoria grave (pH<7,30) Exacerbación grave Se debe cumplir al menos uno de los siguientes criterios, y ninguno de los criterios de amenaza vital: • Disnea 3-4 de la escala mMRC • Cianosis de nueva aparición • Utilización de la musculatura accesoria • Edemas periféricos de nueva aparición • SpO2<90% o PaO2 <60 mmHg • PaCO2>45 mmHg (paciente sin hipercapnia previa) • Acidosis respiratoria moderada (pH 7,30-7,35) • Comorbilidad significativa grave • Complicaciones (arritmias graves, insuficiencia cardiaca, etc.) Se debe cumplir al menos uno de los siguientes criterios, y ninguno de los anteriores: • FEV1 basal <50% • Comorbilidad cardiaca no grave • Historia de 2 o más agudizaciones en el último año No se debe cumplir ningún criterio previo Exacerbación moderada Exacerbación leve Guía de Práctica Clínica para el Diagnóstico y Tratamiento de Pacientes con Enfermedad Pulmonar Obstructiva Crónica (EPOC). Guía Española de la EPOC (GesEPOC). ArchBronconeumol. 2012; 48(Supl 1): 2-58. Tratamiento de la AEPOC Broncodilatadores (BD) La principal intervención consiste en la optimización de la broncodilatación, bien aumentando la dosis y/o la frecuencia de los broncodilatadores. • BD corta duración BDCD. Son de elección para el tratamiento de la agudización, por su menor tiempo en el inicio de acción. Son los agonistas beta-2 adrenérgicos (salbutamol y terbutalina); se pueden añadir al tratamiento, si fuera necesario, otros BDCD como son los anticolinérgicos de acción corta (ipratropio). Se recomienda la asociación de ambos en casos de AEPOC moderada-grave, o si hay respuesta incompleta inicial a un broncodilatador solo, por la posibilidad de sus efectos sinérgicos en cuanto a su acción broncodilatadora. Se deben emplear cartuchos presurizados con cámara espaciadora en las AEPOC leves y moderadas, aunque en los pacientes muy taquipneicos o incapaces de utilizar correctamente el sistema presurizado, se puede emplear terapia nebulizada para garantizar un adecuado depósito del fármaco. 15 Insuficiencia Respiratoria Aguda. Disnea (anafilaxia, neumonía, reagudización EPOC, Broncoespasmo) Curso de urgencias para médicos de AP Se prefiere emplear aire medicinal, o nebulizadores ultrasónicos, en vez de oxígeno a alto flujo alto flujo, en caso de insuficiencia respiratoria hipercápnica. En caso de no disponer de nebulizadores ultrasónicos, se puede utilizar la nebulización con oxígeno a bajo flujo (aproximadamente 6 l/m), y en cuanto sea posible se debe cambiar a cartucho presurizado con cámara espaciadora. 16 Insuficiencia Respiratoria Aguda. Disnea (anafilaxia, neumonía, reagudización EPOC, Broncoespasmo) Curso de urgencias para médicos de AP • BD larga duración (BDLD). Los BDLD constituyen el tratamiento de mantenimiento y su eficacia en la agudización no está suficientemente documentada. Sin embargo, es importante recordar que si el paciente ya los utiliza para el control de su enfermedad de base, éstos no deberán suspenderse durante el tratamiento de la agudización. Corticoides • Corticoides sistémicos. Según una revisión sistemática Cochrane, los corticoides sistémicos, concretamente la prednisona, ha demostrado acelerar la recuperación de los síntomas, mejorar la función pulmonar, disminuir los fracasos terapéuticos, reducir la estancia hospitalaria y la necesidad de buscar atención médica adicional. En la AEPOC leve-moderada se recomienda su uso si existen signos y/o síntomas de hiperreactividad bronquial, disnea importante que interfiera con las actividades diarias o cuando la evolución inicial tras tratamiento broncodilatador no sea favorable. Los emplearemos en las agudizaciones moderadas y en las graves-muy graves deberá emplearse una tanda corta de corticoides sistémicos durante 7-10 días. Se recomienda administrar 0,5 mg/kg/día por vía oral (máximo de 40 mg/día) de prednisona o equivalentes hasta obtener la mejoría clínica, y suspender el trata- miento lo antes posible (preferiblemente, antes de 7-10 días). En la mayoría de los estudios las tandas cortas de corticoides sistémicos duran menos de 15 días y se interrumpen de forma brusca, sin que se produzcan efectos secundarios. La reducción progresiva de la dosis de corticoides no ha sido estudiada. No se han demostrado diferencias entre su administración oral o parenteral, por lo que se prefiere la vía oral en el tratamiento extrahospitalario de las AEPOC. • Corticoides inhalados (CI). Se ha evaluado la utilidad de la budesonida nebulizada en dosis altas (2 mg, 4 veces al día) frente a placebo en pacientes hospitalizados por AEPOC moderada-grave no acidótica y han demostrado mejoría del paciente. Antibióticos: Esta elección dependerá del conocimiento de las especies bacterianas involucradas, las resistencias antibióticas locales, la gravedad de la propia agudización y el riesgo de infección por Pseudomonas aeruginosa (se sospecha cuando se emplean más de cuatro ciclos de tratamiento antibiótico en el último año, una función pulmonar con un FEV1 <50% del predicho, la presencia de bronquiectasias significativas o el aislamiento previo de Pseudomonas en esputo en fase estable o en una agudización previa). No se recomienda el uso profiláctico de antibióticos. 17 Insuficiencia Respiratoria Aguda. Disnea (anafilaxia, neumonía, reagudización EPOC, Broncoespasmo) Curso de urgencias para médicos de AP Metilxantinas Las teofilinas no se recomiendan habitualmente para el tratamiento de las agudizaciones de la EPOC. Mucolíticos Las guías actuales no recomiendan el uso de mucolíticos durante las AEPOC, aunque en un ensayo controlado aleatorizado ha mostrado que el uso de carbocisteína a largo plazo, comparado con placebo, reduce el número de exacerbaciones y retrasa el empeoramiento de los síntomas. Optimización del tratamiento de base En aquellos pacientes que han precisado esteroides sistémicos, con agudizaciones moderadas o frecuentes, se debe optimizar el tratamiento de base, valorando la necesidad de tratamiento con BDLD y/o CI. • Uso combinado de broncodilatadores y corticoides inhalados. No se demuestran diferencias significativas entre BDCD+CI y BDCD+BDLD en cuanto a la frecuencia de las exacerbaciones anuales cuando se administran a pacientes con EPOC moderada, grave o muy grave. Antibióticos Se recomienda utilizar un antibiótico durante una AEPOC siempre que aparezca un cambio en el color del esputo, como expresión indirecta de posible infección bacteriana. En pacientes con EPOC moderada-grave, el criterio clínico de esputo purulento debe ser el que más influya a la hora de prescribir tratamiento antibiótico; también estará indicado cuando, en ausencia de purulencia, haya incremento de la disnea y del volumen del esputo, aunque en una reciente revisión Cochrane el beneficio de usar los antibióticos en los pacientes AEPOC tratados ambulatoriamente no está del todo claro. 18 Insuficiencia Respiratoria Aguda. Disnea (anafilaxia, neumonía, reagudización EPOC, Broncoespasmo) Curso de urgencias para médicos de AP Optimizar el tratamiento de la comorbilidad En la EPOC es frecuente la coexistencia de distintas comorbilidades como hipertensión arterial, cardiopatía isquémica, arritmias, in- suficiencia cardiaca o diabetes. Por ello será necesario optimizar el tratamiento de cada una de ellas. Tratamiento no farmacológico de la agudización Oxigenoterapia La administración de oxígeno suplementario se considera una de las piezas clave del tratamiento de la AEPOC que cursa con insuficiencia respiratoria, siendo el objetivo garantizar una adecuada oxigenación a los tejidos, por lo que se debe administrar en pacientes en AEPOC con sospecha de insuficiencia respiratoria (SpO2<92%). La administración de oxígeno de forma incontrolada puede producir supresión del estímulo respiratorio, carbonarcosis e incluso parada respiratoria. Se recomienda su administración mediante mascarilla tipo Venturi, ya que proporciona una fracción inspiratoria de oxígeno estable y conocida. En general, se consigue una adecuada oxigenación con fracciones inspiradas de oxígeno (FiO2) entre el 24 y 28% o mediante gafas nasales a bajos flujos de 2-4 l/ min. Ventilación asistida En los casos donde existe un fracaso ventilatorio grave, con alteración del nivel de cons- 19 Insuficiencia Respiratoria Aguda. Disnea (anafilaxia, neumonía, reagudización EPOC, Broncoespasmo) Curso de urgencias para médicos de AP ciencia, disnea invalidante o acidosis respiratoria, a pesar de tratamiento médico óptimo, debe considerarse el empleo de soporte ventilatorio. La ventilación mecánica puede ser administrada de forma no invasiva o invasiva. Este apartado no es objetivo de esta publicación, ya que se utilizará por los equipos de emergencias y servicios de urgencias hospitalarios. Sí comentar que aunque la CPAP de Boussignac se ha utilizado en AEPOC, neumonías, etc., la única situación clínica en la que la CPAP ha demostrado aumentar la supervivencia y reducir las necesidades de intubación es el edema agudo de pulmón cardiogénico. Indicaciones para remitir al paciente con AEPOC al Hospital Agudización grave o muy grave • Disnea 3-4 de la escala mMRC • Inestabilidad hemodinámica • Alteración del nivel de consciencia • Cianosis de nueva aparición • Utilización de la musculatura accesoria • Edemas periféricos de nueva aparición • SpO2<90% o PaO2<60 mmHg • Comorbilidad significativa gravea • Complicaciones (arritmias graves, insuficiencia cardiaca, etc.) Fracaso terapéutico en las agudizaciones moderadas (falta de respuesta al tratamiento) Pacientes con EPOC estable graves/muy graves y agudizaciones frecuentes (2) en el año previo Descartar otros diagnósticos (neumonía, neumotórax, insuficiencia cardiaca, embolia pulmonar, etc.) Apoyo domiciliario insuficiente Deterioro del estado general mMRC: escala de disnea modificada de la Medical Research Council. *Cardiopatía isquémica reciente, insuficiencia renal crónica, hepatopatía moderada-grave, etc. 4. Asma bronquial El asma bronquial es un trastorno inflamatorio crónico de las vías aéreas, asociado a hiperrespuesta bronquial que conduce a episodios repetidos de sibilancias, disnea, opresión torácica y tos y que se asocia a una obstrucción variable al flujo aéreo, que es habitualmente reversible espontáneamente o con tratamiento. Entre los factores de riesgo más importantes figuran los alérgenos, factores nutricionales, embarazo, parto y lactancia, tabaco y contaminación. Y los factores desencadenantes más importantes son las infecciones virales y el tabaco. 20 Insuficiencia Respiratoria Aguda. Disnea (anafilaxia, neumonía, reagudización EPOC, Broncoespasmo) Curso de urgencias para médicos de AP Los pacientes con asma presentan tos de tipo irritativo, pudiendo ser el único síntoma (en el 30% de los pacientes), la disnea suele ser episódica y variable, la opresión torácica puede estar presente pero es inespecífica, y las sibilancias es el signo exploratorio más característico del paciente asmático. La clínica suele empeorar por la noche y a primeras horas de la mañana, aunque es importante recordar que una exploración física normal no excluye el diagnóstico de asma. La espirometría forzada es la exploración de elección, considerándose la prueba broncodilatadora positiva si se incrementa el FEV1 en 12 % y 200 ml sobre el valor previo a la inhalación del B2 agonista de acción corta. Si la prueba es negativa nos podemos ayudar de otras pruebas complementarias, como el flujo espiratorio máximo, prueba de broncoconstricción con metacolina, o el óxido nítrico: Las pruebas de sensibilidad alérgica se deberían de investigar en todos los casos. Para el tratamiento del asma estable es muy importante poder, en primer lugar, clasificar el asma en niveles de gravedad (intermitente, persistente leve, persistente moderada y persistente grave), y en función del mismo decidir la estrategia a seguir; durante el seguimiento la clasificamos dependiendo del grado de control (en asma controlada, parcialmente controlada y no controlada): 21 Insuficiencia Respiratoria Aguda. Disnea (anafilaxia, neumonía, reagudización EPOC, Broncoespasmo) Curso de urgencias para médicos de AP Clasificación de gravedad del asma Entre las medidas generales del tratamiento están las medidas de evitación de los factores desencadenantes, los alérgenos y la exposición al tabaco. El conocimiento del paciente de las técnicas inhalatorias es fundamental para el éxito del tratamiento, siendo la educación sanitaria por tanto un pilar básico. Evaluación de la gravedad de la exacerbación asmática 22 Insuficiencia Respiratoria Aguda. Disnea (anafilaxia, neumonía, reagudización EPOC, Broncoespasmo) Curso de urgencias para médicos de AP Para el tratamiento farmacológico, la vía inhalatoria es de elección, y los medicamentos a usar los podemos clasificar en fármacos de control y de rescate. 1) Fármacos de control: • Corticoides inhalados (CI): es el grupo más efectivo, demostrando un beneficio en la clínica, calidad de vida y en la mortalidad, existen diversos principios en el mercado: fluticasona, budesonida y beclometasona pudiéndose usar a dosis bajas, medias o altas, dependiendo del escalón terapéutico en el que nos encontremos. • Antagonistas de los receptores de cisteinil-leucotrienos (ALT): montelukast y zafirlukast, tienen actividad anti-inflamatoria, con especial actividad en el asma inducida por el ejercicio, o complementando el tratamiento escalonado con CI. • B2 agonistas inhalados de acción prolongada: salmeterol, formoterol e indacaterol, son fármacos a añadir cuando el asma no se controla con dosis bajas o medias de CI. • Corticoides sistémicos: indicados en el asma grave, deben de usarse en pautas cortas para minimizar los efectos secundarios. • Metilxantinas (teofilina y mepifilina), Anti IgE (omalizumab), Anti colinérgicos (tiotropio), son fármacos a usar en pacientes con asma de difícil control y siempre dependiendo de la variabilidad personal. 2) Fármacos de rescate: • B2 agonistas de inicio rápido (salbutamol y terbutalina), deben de ser usados a demanda a la menor dosis y frecuencia posible; el incremento en sus necesidades alerta de un agravamiento del asma, precisando un ajuste en el tratamiento con antiinflamatorios. • Anticolinérgicos (bromuro de ipratropio) se considera alternativa en pacientes que desarrollen efectos secundarios a los B2-agonistas. El tratamiento del asma debe de ajustarse de forma continua con el fin de que el paciente esté siempre controlado, inicialmente ajustaremos en función de la clasificación basada en la gravedad y posteriormente en la basada en el control, así si no se controla debe de aumentarse en los escalones terapéuticos que sean necesarios para lograrlo; y si este se consigue durante al menos 3 meses, puede reducirse a la mínima cantidad posible, tal como se describe en la gráfica: 23 Insuficiencia Respiratoria Aguda. Disnea (anafilaxia, neumonía, reagudización EPOC, Broncoespasmo) Curso de urgencias para médicos de AP Crisis asmática: son episodios rápidamente progresivos de disnea, tos, sibilancias, dolor torácico o combinación de síntomas. Las causas más frecuentes son las infecciones víricas y el tratamiento inadecuado o incumplimiento del mismo. Para la valoración de la gravedad nos basaremos en criterios clínicos y funcionales, y se clasificará según el dato que indique más gravedad: Siguiendo a la valoración inicial, debemos de realizar una evaluación dinámica tras el tratamiento, comparando los cambios obtenidos en el grado de obstrucción y valorar la necesidad de realizar otras medidas diagnósticas o terapéuticas. El objetivo inmediato del tratamiento de una crisis es preservar la vida del paciente revirtiendo la obstrucción al flujo aéreo y la hipoxemia, posteriormente revisar el plan terapéutico para prevenir nuevas crisis. La pauta de tratamiento a seguir para las crisis leves, se trata de pacientes con FEV1 o PEF superior al 70% del valor teórico, con una saturación de O2 > 95% y sin signos de fracaso ventilatorio. El tratamiento se basa en: Agonistas beta adrenérgicos nebulizados (salbutamol, solución de 10 ml al 0,5%), en dosis de 5 mg (1 ml), diluidos en 4 ml de suero fisiológico y administrado por vía inhalatoria, con flujo de oxigeno de 8 l/min. Si el paciente está diagnosticado de cardiopatía isquémica se administra la mitad de dosis. La administración de salbutamol mediante cartucho presurizado (100 μg/pulsación) con cámara espaciadora es equivalente a la nebulización, pero con menos efectos secundarios. 24 Insuficiencia Respiratoria Aguda. Disnea (anafilaxia, neumonía, reagudización EPOC, Broncoespasmo) Curso de urgencias para médicos de AP Se administra en dosis de 200-400 μg (2-4 pulsaciones) cada 3-4 horas, hasta la remisión de la exacerbación. Por otro lado la utilización de corticoides orales como prednisona, en dosis de 0,5-1 mg/ kg/24h, en una sola toma día, preferentemente matutina, durante 5-10 días, aceleran la mejoría y disminuyen las recidivas. Los pacientes afectos de crisis moderadas-graves presentan FEV1 o PEF < 70% del valor teórico, una Saturación de O2 95% y con signos de fracaso ventilatorio, el tratamiento se basa en: Agonistas betaadrenergicos nebulizados de acción rápida como el salbutamol, en las dosis mencionadas anteriomente. Si bien, si utilizamos el cartucho presurizado con cámara espaciadora incrementamos a 400-800 μg (4-8 pulsaciones), cada 10-15 minutos. Además se utilizan anticolinérgicos tipo bromuro de ipratropio, en solución inhalatoria de 2 ml con 250 y 500 μg, en dosis de ml de solución de 500 μg diluido en 3 ml de suero fisiológico, cada 20 minutos; o 4-8 pulsaciones cada 10-15 minutos con cámara espaciadora. Respecto a los corticoides sistémicos se suelen utilizar, hidrocortisona en dosis de 100200 mg/6h vía intravenosa o prednisona 20-40 mg/12h vía oral siendo tan eficaz como la vía intravenosa. Son de utilización también los CI como la fluticasona (250 μg/pulsación), en dosis de dos pulsaciones con cámara espaciadora, o la budesonida (200 μg/pulsación) en dosis de 800 μg nebulizados cada 20 minutos. Los corticoides inhalados asociados a agonistas betadrenérgicos actúan como medicación de rescate a intervalos no mayores de 30 minutos y durante, por lo menos, 90 minutos. Se recomienda su administración cuando no hay mejoría con el tratamiento inicial. Respecto al Sulfato de magnesio (ampollas de 10 ml con 1500 mg), se administra en pacientes que presenten ya obstrucción muy grave (FEV1< 20%) por vía intravenosa, en dosis única de 2 gramos (13-14 ml de la presentación citada) diluidos en 100 ml de suero glucosado al 5% y perfundidos en 15 minutos. Por otro lado la administración de oxígeno debe facilitarse desde el inicio, para mantener una SaO2 superior al 90%, evitando administrar concentraciones elevadas que puedan conducir a una insuficiencia respiratoria hipercápnica, (no superar concentraciones superiores al 32%, si se desconoce la SaO2). En los casos de fracaso del tratamiento existe la posibilidad de utilizar la ventilación mecánica no invasiva (VMNI) o remitir al paciente para ingreso hospitalario incluido en UCI para intubación orotraqueal y ventilación mecánica invasiva. 25 Insuficiencia Respiratoria Aguda. Disnea (anafilaxia, neumonía, reagudización EPOC, Broncoespasmo) Curso de urgencias para médicos de AP Criterios de ingreso de una exacerbación asmática Criterios de ingreso en el área de observación de un Servicio de Urgencias: • Paciente sintomático a pesar del tratamiento. • Necesidad de oxígeno suplementario para mantener una saturación arterial de oxígeno superior al 90%. • Disminución persistente de la función pulmonar (PEF o FEV < 40%). 1 Criterios de ingreso en la UCI: • Obstrucción muy grave de la vía aérea, con deterioro clínico. • Parada cardiorrespiratoria. • Agotamiento. • Alteración del estado de conciencia. • Hipercapnia. • Neumotórax. • Saturación de O2 persistente baja, a pesar de administrar oxígeno a alto flujo. 26 Insuficiencia Respiratoria Aguda. Disnea (anafilaxia, neumonía, reagudización EPOC, Broncoespasmo) Curso de urgencias para médicos de AP Bibliografía: Atención integral al paciente con enfermedad pulmonar obstructiva crónica (EPOC) desde la Atención Primaria a la especializada. Guía de práctica clínica 2012. Guía de Práctica Clínica para el Diagnóstico y Tratamiento de Pacientes con Enfermedad Pul- monar Obstructiva Crónica (EPOC). Guía Espa- ñola de la EPOC (GesEPOC). ArchBronconeumol. 2012;48(Supl 1):2-58. Documento de Consenso sobre Atención Inte- gral de las Agudizaciones de la Enfermedad Pul- monar Obstructiva Crónica (ATINA-EPOC). Rev Esp Patol Torac. 2012; Supl 1:2-56. Documentos clínicos SEMERGEN. EPOC área aparato respiratorio. 2014. Calle M, Rodríguez JL, Alvarez-Sala JL. Oxigenoterapia. En: Casan P, García F, Gea J, editores. Fisiología y Biología Respiratotias. SEPAR.2007, 10:113–32. Ergon. ISBN: 978-84-8473-572-4. González T, Méndez A, Menéndez JL, Badillo A. Oxigenoterapia. Medicine. 2002; 8: 4095–100. De Lucas Ramos P. Oxigenoterapia aguda y crónica. En: Martín Escribano P, Ramos Seis dedos G, Sanchos Aldás J, editors. Manual de medicina respiratoria. Sociedad Española de Neumología y Cirugía Torácica.2.a ed. Madrid: Ediciones Aula Médica; 2005. SI, Herfel LU, Tintialli JE, Kelen GD, Stapczynski JS: Anafilaxia y reacciones alérgicas agudas. Medicina de urgencias 30:278-283,2006. Cardona V and cols: Galaxia.Guía de Actuación en Anfilaxia. 2009 Luján M. Manejo de la Neumonía Comunitaria. Actualizaciones en neumología para asistencia primaria.4: 54-68. 2010. Normativa de Neumonía Adquirida en la Comunidad. SEPAR. Actualización Septiembre 2010. Medicina de Urgencias y Emergencias. Guía diagnóstica y protocolos de actuación. 4ª Ed. Jiménez Murillo L. Elservier. 2009. Pocket Guide for Asthma management and Prevention. GINA 2010. Castro Jiménez RA, Ortiz Arjona A, Sánchez Ortega R, García Criado EI. Doctor, me ahogo, la disnea atendida en el centro de salud. En: Fonseca del Pozo FJ. Manual de Urgencias para Médicos de Atención Primaria. Módulo I. Urgencias frecuentes. Luzan5 S.A. Madrid. 2012. 67-86. ISBN: 978-84-7989-694-2 27 Insuficiencia Respiratoria Aguda. Disnea (anafilaxia, neumonía, reagudización EPOC, Broncoespasmo)