PIE DE ATLETA (TIÑA DE LOS PIES)
Anuncio

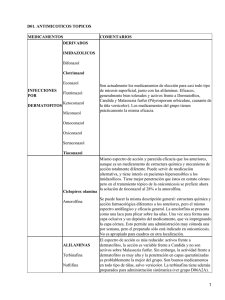
PIE DE ATLETA (TIÑA DE LOS PIES) Concepto La tiña de los pies o pie de atleta (tinea pedis) es el resultado de una infección de la superficie queratinizada cutánea del pie, producida por un hongo dermatofito. Se trata, por tanto, de una micosis superficial, restringida a la capa más externa de la piel, la epidermis. Afecta inicialmente a los espacios interdigitales tercero y cuarto de los pies, aunque frecuentemente acaba por extenderse a la superficie de la planta. Produce prurito, dolor e incluso inflamación, que puede llegar a ser moderadamente intenso, y puede complicarse con infecciones bacterianas secundarias, que son las auténticas responsables del característico mal olor. Afecta generalmente a ambos pies al mismo tiempo (es bilateral). En los meses cálidos se producen frecuentes episodios de reactivación aguda, con aparición de vesículas y de ampollas. Puede haber afectación ungueal, en cuyo caso, las uñas infectadas engrosan y se deforman. En las infecciones provocadas por Trichophyton rubrum suele haber descamación y engrosamiento de la planta del pie, que suele extenderse más allá de la superficie plantar, provocando con ello un típico aspecto de "mocasín". Evoluciona con mucha frecuencia a la cronicidad, presentando a menudo exacerbaciones en los meses cálidos y húmedos, llegando en algunas ocasiones a impedir el caminar del paciente. Clínicamente se pueden distinguir tres formas: - Intertriginosa: Afecta fundamentalmente a las comisuras interdigitales y pliegues flexores, originando un aspecto nacarado, blanquecino de la piel, que puede emitir mal olor (figura 1). - Seca: Suele ser una forma bilateral caracterizada por la hiperqueratosis, afectando a las plantas, “en sandalia”. Cuando la infección es causada por T. rubrum pueden aparecer fisuras y grietas profundas y muy dolorosas, con alteraciones ungueales específicas. - Dishidrótica: Este tipo de tiña puede afectar a los espacios laterales interdigitales, pulpejos de los dedos y bóveda plantar. Suele ser producida por T. mentagrophytes, y en ocasiones presenta lesiones dishidróticas en ambas manos (dermatofítides o lesiones a distancia). El 4-5% de los pacientes desarrollan dermatofítides, que son reacciones parasitarias secundarias y a distancia de la lesión primaria. Epidemiología La tiña del pie o pie de atleta (tinea pedis) se trata posiblemente de la dermatofitosis más universal y represante más de las dos terceras partes de las tiñas y aproximadamente la tercera parte de todas las infecciones localizadas en el pie. Es extremadamente común – de hecho, un 20% de todos los individuos sobn portadores asintomáticos de alguna forma de tiña – y afecta a todas las razas en todas las latitudes terrestres, aunque la incidencia de las distintas especies de dermatofitos y las manifestaciones clínicas no son iguales en todo el mundo. Globalmente, el agente más común es Trichophyton rubrum. El pie de atleta es más frecuente en hombres que en mujeres, pudiendo aparecer tanto en niños como en adultos. El término “pie de atleta” se debe a que los atletas y deportistas, en general, tienen una mayor incidencia de este tipo de infecciones, debido a la intensidad de su ejercicio, con que condiciona calor y humedad elevadas en el pie. El contagio es por transmisión directa de persona a persona, así como de superficies húmedas, tales como piscinas, baños, duchas, toallas, alfombras, en cuarteles, colegios, saunas, hoteles y gimnasios, donde los dermatofitos pueden persistir durante meses. La persistencia de humedad en los pies (por el sudor o por calzado mojado) durante periodos prolongados y uso de calzado cerrado, que facilita temperaturas relativamente altas. Es frecuente en España, con mayor incidencia en los meses de verano y especialmente en relación con instalaciones sanitarias (piscinas, duchas, etc.), mal controladas higiénicamente. El pie de atleta es una enfermedad de prevalencia creciente (se calcula un 15% de la población general) y pueden suponer hasta el 5% de los pacientes vistos por primera vez en clínica dermatológica al año. Afecta preferentemente a varones de entre los 20 y los 50 años. La incidencia aumenta si existe humedad o maceración, como sucede en agricultores, mineros, soldados, etc. La prevalencia de las dermatomicosis es especialmente alta en pacientes inmunodeprimidos y en diabéticos. En sujetos sometidos a tratamiento inmunosupresor o infectados por el virus de inmunodeficiencia humana (VIH), la prevalencia de las dermatomicosis en los pies alcanza cerca del 40%. Los hongos liberan un manano de su pared celular que deprime la actividad del sistema inmune mediado por células, que ya está deprimido en estos pacientes, haciéndolos especialmente susceptibles a la infección. Más aún, en ellos la infección superficial puede constituir una puerta de entrada para una infección sistémica. Por su parte, alrededor del 25% de los diabéticos presentan dermatomicosis en los pies y cerca del 50% infecciones fúngicas de las uñas (onicomicosis). Etiología Las dermatofitosis o tiñas son enfermedades infectocontagiosas causadas por un grupo de hongos miceliales, denominados dermatofitos, que invaden los tejidos queratinizados (estrato córneo de la piel, pelos y uñas). Existen factores predisponentes locales, tales como la rotura de barrera cutánea, la existencia de oclusión, sudación, maceración o de alteraciones vasculares periféricas, que favorecen la infección. También hay factores raciales y genéticos que pueden resultar determinantes, aunque en realidad la transmisión de las dermatofitosis depende fundamentalmente del contacto directo o indirecto con las fuentes infectivas. La infección no confiere inmunidad. Suelen producir cuadros agudos, limitándose la afección a las capas más superficiales de la piel, epidermis, pelo, uñas y mucosas oral y genital. Entre las micosis superficiales, y según la morfología del agente productor, se debe distinguir entre la patología causada por hongos filamentosos (dermatofitosis) y la originada por hongos levaduriformes (candidiasis y pitiriasis versicolor). Los dermatofitos son hongos queratinofílicos, es decir, con gran afinidad por los tejidos en cuya composición se encuentre la queratina (piel, cabello, uñas). Presentan como peculiaridad su gran capacidad de adaptación ante condiciones ambientales adversas. Son tres los tipos más característicos de dermatofitos: Microsporum, Trichophitum y Epidermophitum, que incluyen más de 30 especies. Los primeros parasitan piel sin pelo, y también piel velluda, hallándose filamentos en el interior y esporas en el exterior. Los segundos afectan a piel uñas y pelo; mientras que el género Epidermophitum parasita piel, y en ocasiones uñas, pero jamás lo hace con el cabello. Es habitual también clasificar los hongos en virtud del huésped, así según parasiten hombres, animales o se alojen en el suelo o en fómites, se clasifican en antropofílicas, zoofílicas y geofílicas. Las antropofílicas son aquellas cuyo único reservorio y huésped es el hombre, es decir, son parásitos obligados. Se trasmiten de persona a persona de manera directa o a través de numerosas vías, entre las que destacan fómites (peines, sombreros, calzado, toallas, moqueta de hoteles, etc.). Suelen producir afectación de cuero cabelludo y de zonas cubiertas de la superficie corporal (región inguinal, pies, etc.). Pueden tender a la cronicidad y/o a crear cuadros graves si acontecen en individuos inmunodeprimidos, afectados de otras enfermedades como diabetes, linfomas, dermatitis atópica, enfermedad vascular periférica, etc, o si se realiza un tratamiento con corticoesteroides. Las especies zoofílicas son, lógicamente, más frecuentes en el medio rural, parasitando de manera específica a determinados animales, y pudiendo desde éstos trasmitirse al ser humano por contacto directo o a través de pelos, ropas, muebles, establos, etc. Pueden desarrollar cuadros mucho más inflamatorios que los anteriores. Por su parte, los hongos geofílicos se “establecen“ en el suelo donde existe material orgánico oxidable; y desde allí pueden pasar a infectar al hombre. Para que suceda la infección micótica es necesario que concurran en el sujeto afectado una serie de factores que la facilitan. El proceso sucede por etapas de contaminación, incubación, diseminación, involución y posterior periodo refractario. Para que se produzca la contaminación es básico que exista maceración y/o traumatismos en la zona infectada. La incubación suele ocupar 25 días, en los que el sujeto se comporta como portador sano, propagador de la micosis. La expansión y diseminación de las lesiones cutáneas, varía entre dos semanas y 3-4 meses, dependiendo de la velocidad de recambio de las estructuras cutáneas en las zonas afectadas. Finalmente el periodo de involución o refractario puede durar meses o incluso años. En la afectación intervienen mecanismos inmunogénicos y no inmunogénicos. Entre los primeros destaca la enorme importancia que tienen los mecanismos de hipersensibilidad retardada, así como las reacciones tipo IV de Gell y Coombs. Por su parte, un ejemplo de la importancia de los mecanismos no inmunológicos viene representado por el efecto fungicida de los ácidos grasos saturados de larga cadena que se encuentran en el sebo cutáneo. Como es sabido, el sebo cutáneo aumenta a partir de la pubertad haciendo que las tiñas microspóricas y la mayoría de las tricofíticas del cuero cabelludo curen espontáneamente a partir de esa edad. La tiña del pie o pie de atleta (tinea pedis) es extraordinariamente contagiosa. La infección puede ser debida a T. rubrum, T. mentagrophytes interdigitale y a E. floccosum, que pueden actuar de manera combinada, produciéndose el contagio casi de manera constante a partir de suelos de piscinas, duchas, moquetas de hoteles, o mediante el uso de calzado, calcetines infectados. La infección interdigital aguda o crónica es producida generalmente por T. rubrum. Por su parte, la infección vesicular de tipo inflamatorio suele ser ocasionada por T. mentagrophytes. Las dermatofítides son reacciones parasitarias secundarias y a distancia de la lesión primaria, causadas por una respuesta inmunológica frente a antígenos fúngicos. Tratamiento En principio, la gran mayoría de las micosis superficiales son susceptibles de ser tratadas tópicamente, exceptuando los casos en pacientes inmunodeprimidos. Tópicamente, los antifúngicos más activos son los derivados azólicos (bifonazol, cotrimazol, ketoconazol, etc.). Tienen un mecanismo de acción común: inhiben la síntesis del ergosterol, el principal esterol de la membrana citoplasmática del hongo. La administración de una aplicación de una crema, spray o polvo con estos fármacos, dos veces al día durante al menos 2-4 semanas es eficaz en la gran mayoría de las micosis superficiales; aunque las formas que afectan a regiones pilosas, tiñas extensas de piel lampiña, formas crónicas de tinea pedis y onicomicosis suelen constituir una excepción. Los medicamentos del grupo tienen prácticamente la misma eficacia, aunque la potencia (expresada en concentración mínima inhibitoria para el 90% de las cepas, CMI90% en cada especie susceptible), pueda variar entre ellos. El espectro de acción de las alilaminas (terbinafina, naftifina) es más reducido que el de los anteriores. Son activas frente a dermatofitos, la acción es variable frente a Candida y no son activos sobre Malassezia furfur. Sin embargo, la actividad frente a dermatofitos es muy alta y la penetración en capas quera tinizadas es probablemente mejor que la de los azólicos. Son buenos medicamentos en todo tipo de tiñas, salvo la versicolor. A concentraciones bajas, la terbinafina es fungicida frente a dermatofitos y mohos. La actividad frente a levaduras es fungicida (Pityrosporum orbiculare) o fungistática, según las especies. Actúa por inhibición del enzima escualeno epoxidasa en la membrana celular del hongo, interfiriendo el primer paso de la biosíntesis del esterol fúngico. Esto conduce a una deficiencia en ergosterol y a una acumulación intracelular de escualeno, lo que produce la muerte celular del hongo. El ciclopirox tiene el mismo espectro de acción antifúngica y parecida eficacia que los azólicos, aunque es un medicamento de estructura química (es una piridinona) y mecanismo de acción totalmente diferente. Tiene acción fungistática. Actúa provocando una depleción de electrolitos celulares fúngicos, que conduce a la reducción de la síntesis de ácidos nucléicos y proteínas. Presenta un amplio espectro antifúngico, incluyendo dermatofitos y levaduras (Candida, etc.). También es activo frente a Trichomonas vaginalis. Puede servir de medicación alternativa, y tiene interés en pacientes hipersensibles a los imidazólicos. Tiene mejor penetración que éstos en estrato córneo pero en el tratamiento tópico de la onicomicosis se prefiere ahora la solución de tioconazol al 28% o la amorolfina. De la amorolfina se puede hacer la misma descripción general: estructura química y acción farmacológica diferentes a los azólicos, pero el mismo espectro antifúngico y eficacia general. Tiene acción fungicida, actuando a nivel de la permeabilidad de la membrana fúngica, al inhibir la síntesis de ergosterol mediante el bloqueo de dos enzimas: delta 14 reductasa y delta 7-8 isomerasa. La amorlfina se presenta como una laca para aplicar sobre las uñas. Una vez seca forma una capa oclusiva y un depósito del medicamento, que va impregnando la capa córnea. Esto permite una administración muy cómoda una por semana, pero el preparado sólo está indicado en onicomicosis. No es apropiado para cuadros en otra localización. La nistatina es un antibiótico antifúngico con acción fungistática, del grupo de los macrólidos poliénicos. Actua alterando la permeabilidad de la membrana del hongo, al formar canales iónicos en la misma. Presenta un amplio espectro antifúngico, incluyendo dermatofitos y el vaduras (Candida, etc.), aunque su acción sobre dermatofitos es sólo moderada. Tabla 1. Antifúngicos tópicos Tipo Azólico Alilaminas Otros Fármaco Bifonazol Clotrimazol Eberconazol Econazol Fenticonazol Flutrimazol Ketoconazol Conc. 1% 1% 1% 1% 2% 1% 2% Miconazol Oxiconazol Sertaconazol Tioconazol1 Naftifina Terbinafina Amorolfina1 Ciclopirox1 Nistatina 1%, 2% 1% 2% 1% ¡% 1% 0,25% 1% 100.000 U Medicamento Bifokey, Levelina, Mycospor Canestén, EFG Ebernet Ecotam, Micoespec Laurimicin, Lomexin Flusporan, Funcenal, Micetal Fungarest, Funfo Farmasierra, KetoCure, Ketoisdin, Medezol, Panfungol, EFG. Daktarin, Fungisdin, Pasedon Salongo Dermofix, Dermoseptic, Zalain Trosderm Micosona Isis, Lamicosil, Lamisil, EFG Locetar, Odenil Ciclochem, Fungowas, EFG Mycostatin Forma farmac. Crema, gel, polvo, solución Crema, polvo, solu ción Crema Crema Crema Crema, gel, solución Crema, gel Crema, polvo, aerosol, gel Crema Crema, gel, polvo, solución Polvo Crema Crema, solución, aerosol Crema Crema, polvo, solución Pomada La acción antifúngica del ácido salicílico está relacionada con su efecto queratolítico. Rara vez se empleo solo, pero puede ser útil para facilitar la penetración de otros antifúngicos en zonas queratinizadas. En algunas farmacopeas se encuentra, con el nombre de ungüento compuesto de ácido benzoico o ungüento de Whitield, una mezcla de un 6% de ácido benzoico y un 3% de ácido salicílico en excipiente oleoso. Sigue siendo un preparado eficaz. Valoración La tiña de los pies se puede complicar con sobreinfecciones bacterianas secundarias, celulitis o linfangitis, que pueden recidivar. Se puede confundir también con la simple maceración (por hiperhidrosis y calzado oclusivo), con la dermatitis por contacto (por sensibilidad a distintos materiales de los zapatos, sobre todo el cemento adhesivo), o con la psoriasis. Por ello, si el tratamiento tópico no produce resultados apreciables en 2 o 3 semanas, es necesario volver al médico para una reevaluación clínica. ? Hay otros medicamentos tópicos con esta misma composición aunque en concentraciones muy superiores, con indicación específica en onicomicosis. 1 La causa más frecuente del fracaso del tratamiento antifúngico tópico es la falta de cumplimiento terapéutico. Por ello, hay que insistirle al paciente que debe aplicarse el medicamento dos veces al día ininterrumpidamente durante un tiempo de entre 2-4 semanas. Más aún, aunque note una mejoría de los síntomas en un plazo de tiempo inferior, no debe suspender el tratamiento, de lo contrario, el proceso reaparecerá indefectiblemente. En segundo lugar, en ningún caso debe proteger la zona infectada con un vendaje oclusivo que evite la transpiración, puesto que esto favorece el desarrollo del hongo. Aún así hay que considerar que la eficacia del tratamiento tópico es limitada cuando se da alguno de estos factores: 1. En infecciones extensas. 2. Cuando hay infección de la lámina ungueal (onicomicosis). 3. En infecciones de la planta del pie que tienen un estrato córneo muy grueso. Se ha demostrado que cuando se da alguna de estas circunstancias o se asocia a diabetes o inmunosupresión suele ser necesario el tratamiento con antifúngicos por vía oral, preferentemente terbinafina, itraconazol o fluconazol, debiendo remitirse el paciente al especialista. En sujetos de alto riesgo (diabéticos e inmunocomprometidos), una vez erradicada la dermatomicosis se suele recomendar la aplicación tópica profiláctica en los espacios interdigitales de antifúngicos. No debe olvidarse que aunque los antifúngicos tópicos son, en general, muy bien tolerados por los pacientes, también son susceptibles de provocar algunas reacciones adversas. En este sentido, más frecuente (1-6%) es la irritación local, que se caracteriza por el enrojecimiento quemazón y picor que aparecen inmediatamente después de la aplicación del fármaco. La mayor parte de los antifúngicos tópicos contienen alcohol u otros solventes que son responsables de estas respuestas irritativas no mediadas por el sistema inmunológico. Las auténticas dermatitis alérgicas de contacto, que se caracterizan por la aparición no inmediata de irritación y enrojecimiento, son muy poco frecuentes. Hay que recordar que se producen reacciones alérgicas cruzadas, por tanto, los pacientes con reacciones alérgicas a alguno de los fármacos azólicos es probable que lo sean a los demás del grupo. Por lo que respecta a su seguridad en la mujer embarazada y la madre lactante, hay que recordar que la aplicación tópica de antifúngicos azólicos conlleva poca o nula absorción. Tan importante como el tratamiento y su cumplimiento son las medidas higiénicas a adoptar por los pacientes. Hay que recordar que el desarrollo del hongo se ve favorecido en un ambiente húmedo y fresco (a temperaturas algo inferiores a 37°C), así que en circunstancias como la insuficiencia vascular periférica, puede facilitarse la reaparición de la infección. Debe indicarse al paciente que evite el calzado estrecho que oprime los dedos favoreciendo la sudoración y disminuyendo el flujo sanguíneo. Se ha demostrado también que el uso de calzado que no transpira (fabricado con material sintético) o el uso cotidiano de calzado deportivo favorece la aparición de onicomicosis y dermatomicosis. Otras medidas higiénicas relevantes son: 1. El adecuado lavado y secado de los pies especialmente de los espacios interdigitales. 2. La desinfección de todo el calzado que ha utilizado el paciente. 3. El uso de calcetines confeccionados con fibras naturales: algodón o lana. 4. Recordar al paciente que el hongo no sólo se transmite por contacto directo sino también por fómites (toallas, sábanas y ropa). 5. Evitar el uso de instalaciones comunitarias como gimnasios, piscinas o saunas sin las medidas lógicas de precaución (como el uso de patucos y zapatillas).