HIPERTENSION EN EL ADULTO
Anuncio

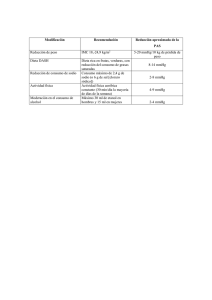
REVISION: Hipertensión en el adulto PRESCRIRE INTERNATIONAL FEBRUARY 2005/VOLUME 14 Nº75 p 25-33 REDUCIENDO LA MORBILIDAD Y MORTALIDAD CARDIOVASCULAR Resumen: • Desde la última revisión del tratamiento de hipertensión arterial (HTA) en 1999 (Prescrire Internacional n 44), se han publicado nuevos datos y han aparecido nuevas drogas en el mercado. • Cambió la definición de HTA • Los objetivos del tratamiento antihipertensivo son reducir la mortalidad y los eventos cardiovasculares, no solo disminuir las cifras de tensión arterial por debajo de ciertas cifras (ciertamente controvertidas) • Algunas drogas y medidas higiénico-dietéticas tienen un balance beneficio/riesgo positivo a largo plazo. • Cuando son necesarias drogas antihipertensivas, los estudios basados en objetivos clínicos demuestran que es mejor comenzar con una sola droga. • Nuevos datos apoyan el uso de ciertos diuréticos tiazídicos (clortalidona, o hidroclorotiazida si clortalidona no está disponible) como primera línea de tratamiento farmacológico para pacientes hipertensos, incluyendo adultos con y sin diabetes, personas ancianas (mayores de 65 años) y pacientes que sufrieron un accidente cerebrovascular (ACV). • La información y evaluación de otras drogas antihipertensivas ha cambiado desde 1999, como la de indapamida (diurético símil tiazida), amlodipina, diltiazem y verapamilo (bloqueantes de los canales de calcio), lisinopril (inhibidor de la enzima convertidora de angiotensina) y losartán y valsartán (antagonistas de la angiotensina II). Sin embargo, estas drogas no han sido tan evaluadas como los diuréticos tiazídicos, betabloqueantes y algunos inhibidores de la enzima convertidora de angiotensina (IECAs) La HTA es un factor de riesgo cardiovascular común en los adultos, las opciones de tratamiento se han diversificado en las últimas tres décadas, incrementando el potencial para reducir la morbimortalidad cardiovascular. De las drogas antihipertensivas disponibles, no todas han demostrado prevenir las complicaciones cardiovasculares. Desde nuestra última revisión de manejo de HTA en 1999, nosotros hemos publicado detalladamente 10 nuevas drogas antihipertensivas. Examinamos los resultados de nuevos estudios que comparan drogas antihipertensivas con placebo o con otras drogas de referencia. Dimos mayor peso a aquellas drogas con objetivos clínicos en los estudios y a los metaanálisis. Esta puesta al día toma en cuenta publicaciones recientes, ensayos clínicos, revisiones sistemáticas y guías clínicas. Sugerimos opciones para el tratamiento de adultos con HTA. No revisamos el manejo de hipertensión secundaria, emergencias hipertensivas ni hipertensión en niños. Medir cuidadosamente la tensión A pesar de las propuestas en favor de la auto-medida de la tensión arterial o las mediciones ambulatorias, la clásica medición en consultorio con manómetro sigue siendo el método de referencia, excepto en casos especiales tales como los sensibles al efecto del “guardapolvo blanco”(a). La manometría es el método usado para enrolar en la mayoría de los ensayos clínicos. (a) Una revisión sistemática de métodos de medida de la presión sanguínea realizada por la US Preventive Service Task Force fue publicada en el año 2003. las medidas realizadas en el domicilio es sujeto de algunas fuentes de error, como las realizadas en consultorio, y no hay evidencia que las medidas tomadas en el domicilio se correlacionen mejor con el riesgo cardiovascular. La medida ambulatoria de presión arterial (MAPA) de 24 horas ha sido evaluada en pocos estudios de cohortes de calidad mediocre, que sugieren una buena correlación con el riesgo cardiovascular. De acuerdo a los autores de ésta revisión sistemática, debido al elevado costo de este método, no debería ser recomendado, hasta que sean publicados mejores estudio. REVISION: Hipertensión en el adulto PRESCRIRE INTERNATIONAL FEBRUARY 2005/VOLUME 14 Nº75 p 25-33 Condiciones precisas para la correcta medición. La medición de tensión arterial es un procedimiento de rutina pero está sujeta a errores. Ciertas condiciones deberían cumplirse para que su resultado sea confiable. El manómetro debe estar correctamente mantenido y calibrado, con un tamaño apropiado a la circunferencia del brazo del paciente. La presión sanguínea es medida con el paciente tranquilo, en un ambiente calmo, protegido de eventos que pudieran hacerla variar con el paciente sentado o acostado, con el brazo enteramente descubierto y el estetoscopio situado en el lugar de la arteria humeral. Deberían realizarse por lo menos dos mediciones con diferencia de tres minutos y en ambos brazos. No con demasiada frecuencia. El US Preventive Service Task Force recomienda medir rutinariamente la presión arterial en personas mayores de 18 años de edad, pero en ausencia de datos relevantes no se puede ser específico acerca de cuan a menudo debería realizarse. El seguimiento de un estudio de cohorte en adultos con presión arterial normal demostró que, en ausencia de problemas o síntomas cardiovasculares se requiere una medida anual de presión arterial en pacientes con riesgo de desarrollar HTA en el próximo año. Por ejemplo en personas mayores de 65 años y sin ningún registro de tensiones por encima de 130/85 mmHg. Dificultad para definir HTA La presión sanguínea es una variable continua; el riesgo cardiovascular se incrementa gradualmente de acuerdo al aumento de la presión, y no hay un valor de umbral que separe claramente el bajo riesgo del alto riesgo. Los valores de umbral de HTA no son referencias absolutas, ya que el riesgo cardiovascular también depende de muchos otros factores (incluyendo edad, diabetes, historia de eventos coronarios o ACV y tabaquismo). La presión sanguínea de un individuo en particular puede variar sustancialmente a lo largo del tiempo y esta variabilidad también debe ser tenida en cuenta. La mediciones deberían ser confirmadas en varias ocasiones, en varios días o semanas, antes de concluir que el paciente tiene HTA persistente. El intervalo entre las mediciones debería ser tan corto como elevada estuviera la presión sanguínea: se requieren mediciones horarias en pacientes con crisis hipertensivas sin daño de órgano blanco. Umbral documentado. En 1999 nosotros documentamos 15 ensayos clínicos randomizados comparativos que evaluaron los efectos de las drogas hipotensoras en la morbilidad o mortalidad. Para pacientes de todas las edades sin ACV o diabetes, estos estudios identificaron un umbral para el tratamiento de 160/95 mmHg, y el objetivo de presión sanguínea para después del tratamiento fue de menos de 150/90 mmHg. Para pacientes con diabetes o ACV, los estudios identificaron un umbral de intervención de 140/80 mmHg y un objetivo de presión diastólica de 80 mmHg o menos después del tratamiento. Estas definiciones fueron adoptadas en 1999 por la British Hypertension Society, quienes, sin embargo recomendaban iniciar el tratamiento cuando la presión sistólica fuera de 160mmHg o la diastólica de 100 mmHg en reiteradas ocasiones. En esos ensayos clínicos fueron validados los objetivos. Los estudios publicados desde 1999 no han cambiado estos umbrales. Nuevos umbrales controvertidos. En 1999 la Task Force convocando a la Organización Mundial de la Salud y la Internacional Society of Hypertension (OMS-ISH) propusieron cambios en la definición de HTA y en los objetivos del tratamiento. La Task Force difinió HTA en adultos a las medidas de presión sanguínea por arriba de 140/90 mmHg, distinguiendo en HTA leve (140-159/90-99) HTA moderada (160-179/100-109) e HTA severa (>180/110). Ellos consideraron que el objetivo del tratamiento debía ser conducir la presión sanguínea por debajo de 130/85 mmHg en pacientes jóvenes y diabéticos y menos de 140/90 mmHg en pacientes ancianos. Esta estratificación se basó en datos epidemiológicos pero no fue confirmada en estudios de intervención comparativos. 2 REVISION: Hipertensión en el adulto PRESCRIRE INTERNATIONAL FEBRUARY 2005/VOLUME 14 Nº75 p 25-33 Más beneficioso que perjudicial. Las recomendaciones americanas y europeas publicadas en el 2003 adoptaron similares definiciones de HTA a las de OMS-ISH y Task Force. Las recomendaciones que la Sociedad Europea de HTA y la Sociedad Europea de Cardiología publicaron en el 2003, refinaron estas definiciones: los autores no estaban contentos con el uso excesivo del término HTA y reconocieron la naturaleza arbitraria del umbral de tratamiento. Ellos prefierieron la definición propuesta a principios de los 1970s a saber “la hipertensión se define como el umbral de presión arterial sobre el cual posteriores investigaciones y tratamientos sean más beneficiosos que dañinos”. Estos autores cambiaron el término “HTA borderline” propuesto para la presión sanguínea de 130139/85-89 mmHg. Ellos sugirieron que la interpretación de las mediciones de la presión sanguínea y los umbrales para su tratamiento (no farmacológico y farmacológico) deberían decidirse en base a cada caso con una cuidadosa historia clínica de los factores de riesgo cardiovascular. Estos autores reconocieron que los ensayos comparativos publicados no avalaron el uso de estos estrictos valores. En la población general, los estudios publicados no demostraron ventajas en disminuir las cifras de presión diastólica por debajo de 90 mmHg; y en la mayoría de los estudios la presión sistólica permaneció por encima de 140 mmHg. Hay también un riesgo potencial de que valores menores sean perjudiciales (b). Los ensayos clínicos en pacientes con diabetes sugieren que la cifra óptima para la presión diastólica debe estar debajo de 80 mmHg; presiones sistólicas medias entre 140-144 mmHg fueron asociadas con una menor morbilidad cardiovascular. (b) Un análisis complementario de subgrupo del estudio HOPE, comparó diferentes presiones en términos de relevancia clínica, demostró que entre tabaquistas en los cuales el objetivo fue disminuir la presión diastólica por debajo de 80-85 mmHg el riesgo de muerte fue significativamente más alto en relación a los pacientes en los cuales el objetivo fue 90 mmHg o menos. El exceso de mortalidad fue debido principalmente debido a muerte súbita y muerte de causa cardíaca. Resumen. El principal objetivo de tratar la HTA no es llevar las cifras de presión arterial por debajo de ciertos valores, sino reducir el riesgo cardiovascular usando tratamientos con un balance beneficioriesgo positivo. Los umbrales para la intervención y los valores objetivos deberían estar asociados a mayores beneficios que riesgos en estudios con objetivos clínicos. No olvidar el tratamiento no farmacológico La mayoría de las guías hacen similares recomendaciones acerca del tratamiento no farmacológico para hipertensión arterial. Incrementar la actividad física y cambios en la dieta pueden tener ambos, beneficios y efectos adversos (por ejemplo aumento de los costos). Pocas de éstas intervenciones han sido evaluadas en ensayos clínicos randomizados. Describimos a continuación sólo las intervenciones con beneficios probados. Promover el ejercicio en el tiempo libre. El efecto beneficioso del ejercicio (por ejemplo ciclismo o caminata rápida) en la presión sanguínea ha sido demostrado en metaanálisis de ensayos clínicos controlados. En promedio la actividad física regular en pacientes hipertensos reduce la presión sistólica 7.4 mmHg y la presión diastólica 5.8 mmHg. Estos estudios también demuestran que la actividad física disminuye la presión sanguínea en pacientes normotensos. Datos epidemiológicos demuestran que en hombres mayores de 35 años de edad y en mujeres postmenopáusicas, los eventos coronarios y ACV son más comunes en los sedentarios que en los que realizan ejercicio físico. Sin embargo, los datos disponibles no están a favor de deportes intensos en pacientes con HTA severa. Reducir el consumo de sal. Un metaanálisis de 17 ensayos clínicos controlados con 734 pacientes hipertensos (presión sanguínea media 150/93 mmHg) con una ingesta de sal diaria de 9.5 gr, demostró el efecto hipotensor de la disminución de la ingesta de sal. 3 REVISION: Hipertensión en el adulto PRESCRIRE INTERNATIONAL FEBRUARY 2005/VOLUME 14 Nº75 p 25-33 La reducción en la presión sanguínea se correlaciona con la disminución en la ingesta de sal: una reducción de casi 6 gr por día fue acompañada de una reducción de 7.11 mmHg en la presión sanguínea sistólica y 3.88 mmHg en la presión sanguínea diastólica (p < 0.001), después de una media de seis semanas. Un bajo contenido de sal en la dieta también reduce la presión sanguínea en la población general pero el efecto es más débil. No hay evidencia directa que el bajo consumo de sal reduzca el riesgo cardiovascular, pero en un estudio comparativo, pacientes hipertensos ancianos redujeron el requerimiento de drogas hipotensoras en un 31% después de 18 meses de una dieta baja en sal. Reducir el consumo excesivo de alcohol. La relación entre presión sanguínea y consumo de alcohol es una curva en forma de J, con un regular incremento en la presión sanguínea comenzando después de uno o dos vasos estándar de alcohol por día (cerca de 10 a 20 gr de alcohol por día). El consumo elevado de alcohol parece incrementar el riesgo de ACV hemorrágico. La reducción del consumo de alcohol ha demostrado disminuir la presión sanguínea. Un metaanálisis de 15 ensayos clínicos randomizados demostró que una reducción del 76 % en el consumo de alcohol está asociada con una reducción directamente proporcional en la presión sanguínea. La guías clínicas coinciden en que los hombres hipertensos, tratados o no, deberían tomar menos de tres vasos estándar diariamente y las mujeres menos de dos. Estudios epidemiológicos demuestran que el consumo diario de uno o dos vasos estándar está asociado con menores morbilidad y mortalidad cardiovasculares. Obesidad. La pérdida de peso por restricción de calorías tiene un impacto beneficioso en la presión sanguínea en personas con un índice de masa corporal mayor de 30 Kg/m². Un metaanálisis de 25 ensayos clínicos randomizados en 4.874 personas obesas, la mitad de ellas con HTA, demostró que, en promedio, la pérdida de peso de 5 kg producida por restricción de calorías y aumento de la actividad física se acompañó de una disminución de cerca de 4 mmHg en las presiones sanguíneas sistólica y diastólica. Medidas no farmacológicas y riesgo cardiovascular. La HTA no es el único factor modificable de riesgo cardiovascular. En personas hipertensas, como en la población general, es prudente identificar, y si es posible modificar otros factores de riesgo tales como tabaquismo, hipercolesterolemia, diabetes y obesidad severa, preferentemente a través de modificaciones del estilo de vida con su ya conocido balance beneficio-riesgo positivo. PRIMERO, BAJAS DOSIS DE DIURÉTICOS TIAZÍDICOS Los profesionales de la salud deberían tener en mente que los tratamientos con drogas para la HTA serán tomados por muchos años. Prevención a largo plazo: elección de la droga más evaluada. La elección del tratamiento de primera línea, el cual será tomado por un gran número de pacientes y continuado por la mayoría de ellos, debe guiarse por un balance riesgo-beneficio a largo plazo. Muchas drogas tienen efectos antihipertensivos similares, pero su efecto a largo plazo difiere sustancialmente. Los efectos adversos percibidos por el paciente, deben ser tenidos en cuenta. Los que se producen a corto plazo, como fatiga, mareos, impotencia, así como los que ocurren a largo plazo. La elección debe contemplar la edad, enfermedades intercurrentes (diabetes, insuficiencia cardíaca) y cualquier contraindicación. En 1999 nosotros concluimos que la mejor elección eran ciertos diuréticos, beta bloqueantes e inhibidores de la enzima convertidora de angiotensina (IECA). Nuevos datos han refinado la elección y ampliado las opciones. Adultos con HTA aislada: dosis bajas de diuréticos. Hasta la publicación del estudio ALLHATHTA, algunos diuréticos y beta-bloqueantes parecían ser las mejores drogas para HTA. El resultado de este estudio orientó la tendencia firmemente hacia los diuréticos. 4 REVISION: Hipertensión en el adulto PRESCRIRE INTERNATIONAL FEBRUARY 2005/VOLUME 14 Nº75 p 25-33 Este estudio comparó pacientes hipertensos mayores de 55 años de edad que recibieron como primera línea de tratamiento una de estas cuatro drogas: un bloqueante de los canales de calcio (amlodipina), un inhibidor de la enzima convertidora de angiotensina (lisinopril), un alfa bloqueante (doxazosina) y un diurético (clortalidona), este último fue el mejor para prevenir los eventos coronarios. El diurético fue mejor para prevenir insuficiencia cardíaca, especialmente en pacientes con diabetes tipo 2. Un metanálisis de estudios comparativos randomizados de drogas antihipertensivas, que incluyó el ALLHAT-HTA y el estudio, profundamente defectuoso, ANBP2; publicó los resultados en el año 2003, éste demostró que un diurético tiazídico (clortalidona o hidroclorotiazida) fue mejor que un betabloqueante para prevenir eventos cardiovasculares, pero esta evidencia tiene la limitación de que ambos fármacos no fueron enfrentados en un ensayo clínico randomizado. Cuando clortalidona no está disponible, hidroclorotiazida es la mejor opción de primera línea. Este diurético es parecido a clortalidona, ha demostrado prevenir los eventos cardiovasculares en personas con HTA. Los estudios con hidroclorotiazida usaron 12.5 mg o 25 mg por día solos o combinados con un diurético ahorrador de potasio. Elevado riesgo cardiovascular: diurético tiazídico o, a veces un IECA En pacientes hipertensos mayores de 55 años de edad el estudio ALLHAT-HTA y el metanálisis antes mencionado confirmaron la superioridad de bajas dosis de diuréticos tiazídicos sobre otras drogas antihipertensivas, incluyendo los beta-bloqueantes. Pacientes mayores de 80 años. En sujetos hipertensos mayores de 80 años un metanálisis que incluyó cerca de 2000 pacientes sugirió que las drogas antihipertensivas evaluadas en los ensayos clínicos reducen el riesgo de ACV pero no tienen un claro efecto en la mortalidad o los eventos coronarios. Este metanálisis no avala el uso de otras drogas como primera línea de tratamiento. El riesgo de hipotensión postural justifica el uso de bajas dosis y considera importante el cuidadoso monitoreo de los pacientes durante el tratamiento. Diabetes. Los datos disponibles en 1999 sugieren que algunos IECAs y beta-bloqueantes pueden ser mejor que los diuréticos en prevenir los eventos cardiovasculares en pacientes con diabetes tipo 2. Los datos también sugireron que algunos bloqueantes de los canales del calcio podían ser perjudiciales. Los resultados de los estudios LIFE y ALLHAT-HTA cambiaron estas conclusiones. En pacientes diabéticos hipertensos los beta-bloqueantes son ahora consideradas drogas alternativas de segunda o tercera línea, después de bajas dosis de diuréticos o IECAs o losartán (solo o combinado con un diurético tiazídico). En pacientes diabéticos hipertensos, la disminución de la presión diastólica a menos de 80 mmHg parece reducir el riesgo de eventos cardiovasculares, aunque ésta evidencia es débil . ACV . Después de ACV, indapamida (un diurético símil tiazida) y la combinación de indapamidaperindopril reduce el riesgo de ACV, mientras que perindopril solo no tiene este efecto preventivo. Estos datos, sin embargo, no avalan el uso de indapamida preferentemente a otro diurético tiazídico. Estas drogas tienen los efectos mejor documentados en prevención primaria de ACV, y no han sido comparados directamente con indapamida. Enfermedad coronaria. En pacientes hipertensos y normotensos con enfermedad coronaria los IECAs que han documentado efectos preventivos en la mortalidad cardiovascular son: captopril, enalapril, lisinopril, perindopril y ramipril. El estudio HOPE, en pacientes hipertensos y normotensos mayores de 55 años con enfermedad coronaria, ramipril redujo la mortalidad global y la incidencia de los eventos combinados: infarto de miocardio, ACV o muerte de causa cardiovascular. En el estudio EUROPA, perindopril redujo el riesgo de eventos cardiovasculares en pacientes con enfermedad coronaria (sin insuficiencia cardíaca), pero no redujo la mortalidad global. Por lo tanto está en desventaja comparado con ramipril. La eficacia de los beta-bloqueantes no ha sido específicamente demostrada en pacientes hipertensos con enfermedad coronaria. Sin embargo, varios beta-bloqueantes han demostrado disminuir la mortalidad después de infarto de miocardio y mejorar los síntomas en pacientes con angina de pecho. 5 REVISION: Hipertensión en el adulto PRESCRIRE INTERNATIONAL FEBRUARY 2005/VOLUME 14 Nº75 p 25-33 Entre los beta-bloqueantes con efectos preventivos basados en eventos clínicos atenolol, metoprolol y propanolol son los mejor evaluados en pacientes con enfermedad cardíaca coronaria. Insuficiencia cardíaca. No hay ensayos clínicos que evalúen específicamente tratamientos antihipertensivos en pacientes con insuficiencia cardíaca. Algunas drogas han demostrado reducir los síntomas, progresión de la enfermedad, disnea y mortalidad. Captopril, enalapril y ramipril están entre las drogas que también han demostrado efectos antihipertensivos basados en eventos clínicos. Algunos beta-bloqueantes (bisoprolol, carvedilol y metoprolol) reducen la mortalidad y progresión de la insuficiencia cardíaca, pero ellas deben se introducidas a bajas dosis por el riesgo de descompensación. Ninguna de estas drogas son recomendadas a bajas dosis para tratar la hipertensión. Carvedilol es el beta-bloqueante de referencia para insuficiencia cardíaca porque ha sido el más extensamente usado y evaluado de manera más completa. Insuficiencia renal. De acuerdo con un metanálisis de 10 ensayos clínicos que comparan IECAs con otros tratamientos antihipertensivos o placebo, los IECAs disminuyen la progresión de insuficiencia renal pero no disminuyen la mortalidad. Entre los IECAs evaluados captopril y enalapril tienen efectos antihipertensivos basados en eventos clínicos. Un ensayo clínico randomizado publicado en el 2003, evaluó losartán mas trandolapril en 336 pacientes hipertensos no diabéticos con insuficiencia renal. La combinación disminuyó la progresión en valores de laboratorio más efectivamente que cada droga por separado, pero no hubo diferencias en la evolución a enfermedad renal terminal luego de tres años de seguimiento. Comenzar con una sola droga Los estudios más extensos que demostraron que las drogas antihipertensivas pueden reducir la morbilidad y mortalidad evaluaron un solo agente como primera línea. Algunas combinaciones pueden ayudar a prevenir eventos cardiovasculares en personas con hipertensión, principalmente combinaciones de diuréticos tiazídicos con diuréticos ahorradores de potasio (limita el riesgo de hipokalemia), otras tres combinaciones de diurético tiazídico más betabloqueante, diurético tiazídico más losartán (un antagonista de la angiotensina II) y la combinación de indapamida (un diurético símil tiazida) mas perindopril. Muchas otras combinaciones con comercializadas tales como combinación de diurético más IECA, combinación de diurético más un antagonista de la angiotensina II, combinación de IECA más un bloqueante cálcico. Ellos reducen la presión sanguínea en corto plazo, a menudo más efectivamente que cada uno por separado, pero aún hay datos insuficientes en los beneficios y riesgos a largo plazo de estas combinaciones. No hay justificación para usar combinaciones como primera línea de tratamiento: no hay evidencia que sea mejor que comenzar con una sola droga para reducir la morbilidad y mortalidad cardiovascular. Los estudios que evalúan una sola droga no combinan los efectos adversos y las interacciones entre las drogas. Si varias drogas fallan en alcanzar la reducción de la presión sanguínea hasta los valores objetivo se justifica la asociación de drogas antihipertensivas. Al finalizar el estudio ALLHAT-HTA, después de 5 años, los pacientes requirieron en promedio dos drogas para alcanzar su objetivo (menos de 140/90 mmHg). Con la combinación de drogas con beneficios y riesgos bien documentados a largo plazo debería preferirse, la combinación de drogas que tengan mejor impacto en el riesgo cardiovascular. Uso limitado de algunos bloqueantes de los canales de calcio y bloqueantes de la angiotensina II Comparados con los diuréticos tiazídicos, beta-bloqueantes e IECAs, otras drogas antihipertensivas como los bloqueantes de los canales de calcio y bloqueantes de los receptores de la angiotensina II, son menos útiles en reducir el riesgo cardiovascular en pacientes hipertensos. La mayoría de los estudios que evalúan los efectos de estas drogas en eventos clínicos usaron otra droga como comparación y no placebo Balance riesgo –beneficio incierto o desfavorable de alfabloqueantes o hipotensores que actúan a nivel central. Globalmente la evaluación de los antihipertensivos alfabloqueantes y drogas que actúan 6 REVISION: Hipertensión en el adulto PRESCRIRE INTERNATIONAL FEBRUARY 2005/VOLUME 14 Nº75 p 25-33 a nivel central es limitada, y los datos disponibles ponen a la luz sus desventajas. Estas drogas no deberían ser usadas rutinariamente. En el estudio ALLHAT-HTA, los pacientes que tomaban doxazosina ( un alfa-bloqueante) tuvieron una incidencia más elevada de insuficiencia cardíaca que los que tomaban el diurético tiazídico clortalidona. En otro estudio, una formulación que secretaba altas dosis sostenidas de moxonidina incrementó significativamente la mortalidad en comparación con placebo en pacientes con HTA e insuficiencia cardíaca. Amlodipina cuarta línea de opción. Amlodipina parece ser el bloqueante cálcico mejor evaluado, en el estudio ALLHAT-HTA más de 33.000 pacientes mayores de 55 años fueron seguidos durante 5 años. Amlodipina y clortalidona tuvieron efectos similares en mortalidad e incidencia de eventos coronarios fatales y no fatales. Pero los pacientes que tomaban amlodipina tuvieron una incidencia mas temprana de insuficiencia cardíaca (1.70% comparado con 1.28%, p<0.001). Amlodipina es la cuarta línea de opción de tratamiento después de un diurético, un beta-bloqueante y un IECA. Diltiazem. En un estudio randomizado no ciego compararon diltiazem con un diurético o betabloqueante en 10.881 pacientes hipertensos de más de 55 a 74 años de edad. Después de una media de seguimiento de 4.5 años no hubo diferencias significativas entre ambos grupos en la incidencia de enfermedad coronaria, ACV o eventos cardiovasculares. A pesar de las limitaciones metodológicas, este estudio sugiere que es una droga efectiva. Pero la evidencia con diltiazem es más débil que la evidencia con amlodipina. Verapamilo. Fue evaluado en dos estudios publicados en el año 2003. El estudio doble ciego, randomizado, CONVINCE incluyó 16.602 pacientes hipertensos mayores de 55 años de edad que tenían otros factores de riesgo cardiovascular. Compararon verapamilo con atenolol o hidroclorotiazida. Después de un seguimiento de tres años la incidencia de muerte cardiovascular, infarto de miocardio y ACV fue similar en todos los grupos de tratamiento. Sin embargo, algunos resultados estuvieron en contra de verapamilo, tales como una alta incidencia de insuficiencia cardíaca, hemorragia extra-craneal seria (que condujeron a la muerte u hospitalización) y retirada del tratamiento por efectos adversos (principalmente constipación). La interpretación de estos resultados es más dificultosa por la pérdida de información en la publicación. Por ejemplo no es claro que otras drogas hipotensoras fueron utilizadas, o cuántos participantes se perdieron durante el seguimiento del estudio. El laboratorio Abbott terminó este estudio tempranamente, originalmente estaba diseñado a 5 años. El estudio INVEST randomizado pero no ciego incluyó 22.576 pacientes de 50 años o más con enfermedad coronaria. Este estudio comparó verapamil más un IECA contra atenolol más un diurético. Después de un seguimiento de 2.7 años la incidencia de muerte, infarto de miocardio y ACV fue similar en ambos grupos de tratamiento, pero en el subgrupo de pacientes con insuficiencia cardíaca, fue mejor el tratamiento con verapamilo más IECA. La interpretación de los resultados del estudio INVEST, es dificultosa por la asociación de drogas. Como verapamilo fue combinado con un IECA, el relativo rol de cada droga es difícil de determinar (el efecto preventivo de los IECAs en eventos cardiovasculares ha sido ampliamente demostrado). A pesar de estas observaciones, los resultados de estos dos estudios clasifican a verapamilo como una efectiva droga antihipertensiva en pacientes sin insuficiencia cardíaca. No obstante la evidencia de verapamilo es más débil que la de amlodipina. Algunos antagonistas cálcicos no tienen beneficios. Otros antagonistas cálcicos han sido evaluados en ensayos clínicos comparativos con objetivos clínicos. Nitrendipina fue mejor que placebo en reducir la incidencia de ACV y eventos cardíacos en 4.695 pacientes mayores de 60 años de edad, pero no ha sido comparado con otras drogas antihipertensivas. Felodipina e isradipina fueron comparadas en un estudio no ciego, con un diurético , un IECA y un beta-bloqueante en 6.614 pacientes mayores de 70 años de edad. Después de un período de seguimiento de 5 años no hubo diferencias significativas en la mortalidad entre los grupos, pero los pacientes que tomaban bloqueantes de los canales de calcio tuvieron una incidencia más elevada de insuficiencia cardíaca e infarto de miocardio. 7 REVISION: Hipertensión en el adulto PRESCRIRE INTERNATIONAL FEBRUARY 2005/VOLUME 14 Nº75 p 25-33 En otro estudio doble ciego en 470 pacientes diabéticos hipertensos, aquellos que recibieron isradipina tuvieron una incidencia más alta de enfermedad coronaria y muerte de causa coronaria que los pacientes que recibieron IECA. Un estudio doble ciego comparó nifedipina con un diurético en 6.321 pacientes hipertensos mayores de 55 años de edad, con otro factor de riesgo cardiovascular, no hubo diferencia significativa a favor de nifedipina. Un pequeño lugar para losartán (combinado con un diurético) La evaluación de la mayoría de los antagonistas de los receptores de la angiotensina II es limitada. Losartán fue evaluado contra un beta-bloqueante en el estudio LIFE, en 9.193 pacientes hipertensos mayores de 55 años de edad con hipertrofia de ventrículo izquierdo (definida por ECG) que por lo tanto tenían un elevado riesgo de eventos cardiovasculares. Más del 60% de los pacientes de ambos grupos tomaban hidroclorotiazida. Losartán fue levemente más efectivo que atenolol en disminuir el riesgo de ACV. En un análisis de subgrupo de pacientes diabéticos (inicialmente no mencionado en el protocolo), la mortalidad fue más baja en el grupo de losartán. Además la combinación losartán-hidroclorotiazida puede ser levemente más efectiva que la combinación diurético-betabloqueante. En un estudio randomizado compararon valsartán con amlodipina, en 15.245 pacientes hipertensos con un seguimiento de 4.2 años. La mortalidad global, mortalidad cardiovascular y la morbilidad cardiovascular (objetivos combinados) fueron similares en los dos grupos. Sin embargo, las personas que tomaban valsartán tuvieron un mayor índice de infarto fatal y no fatal (11.4% contra 9.6% con amlodipina; p=0.02) y angina de pecho (9.3% contra 6.4% con amlodipina; p<0.0001). Las personas que tomaban amlodipina tuvieron mayor incidencia de diagnóstico nuevo de diabetes (41% contra 32% en el grupo valsartán) y edema periférico (33% contra 15%). Misceláneas Muchos otros tratamientos son propuestos en pacientes con hipertensión. Nuestro artículo previo concluye que ninguno de ellos tiene un lugar significativo en el manejo de hipertensión. El mismo es aplicado para las drogas antiplaquetarias en pacientes hipertensos sin complicaciones. El valor de las estatinas en sujetos hipertensos sin hipercolesterolemia sólo ha sido examinado en un extenso estudio comparativo, que fue terminado tempranamente. Conclusión: primero un tratamiento simple Los datos de tratamientos para hipertensión arterial esencial continúan acumulándose, y las estrategias deberían ser revisadas regularmente. Los datos actuales avalan el uso de bajas dosis de clortalidona como primera línea de tratamiento, (o hidroclorotiazida más un ahorrador de potasio) en la mayoría de las situaciones clínicas, especialmente en mujeres de todas las edades y en hombres y mujeres mayores de 65 años después de ACV. La capacidad de tomar esta simple conclusión representa el principal paso hacia delante, con importantes implicaciones económicas, dado que millones de pacientes requieren tratamiento antihipertensivo, y que las drogas mejor evaluadas y más efectivas están a menudo entre las más baratas. En caso de fallo en el tratamiento, o de efectos adversos no tolerados, la elección de tratamientos con similares efectos incluye los bloqueantes de los canales de calcio amlodipina, diltiazem y verapamilo y los antagonistas de la angiotensina II losartán y valsartán. Las características de estas drogas en el listado de drogas antihipertensivas con eficacia probada, aún cuando la evidencia las avale es menos robusta que la evidencia que avala los diuréticos, beta-bloquentes y IECAs. EVALUACION COMPARATIVA DE HIPOTENSORES DE PRIMERA LINEA 8 REVISION: Hipertensión en el adulto PRESCRIRE INTERNATIONAL FEBRUARY 2005/VOLUME 14 Nº75 p 25-33 HIPERTENSION EN EL ANCIANO HIPERTENSION SIMPLE Estudio Ver nota d Australian MRC 35-64 Criterios de inclusión Otros Edad Presión (años) sanguínea criterio 30-69 TAD 95-110 35-64 TAD 90-110 Comparación Población Clorotiazida Vs placebo Bendrofluazida o propanolol vs placebo Bendrofluazida o propanolol © Oxprenolol Vs otros Excepto BB a © BB a vs diuréticos a © Captopril vs diurético o BB Diltiazem vs diurético o BB Hidroclortiazida + triamterene Vs placebo 3427 - Clortalidona± Bendrofluazida vs no tto - Análisis Posterior IPPPSH 40-64 TAD 100-125 - HAPPHY 40-64 - CAPPP 25-66 NORDIL 50-74 EWPHE >60 HEP 60-79 SHEP >60 STOP 70-84 MRC 65-74 65-74 TAD 100-130 TAD >100 TAD ≥ 100 TAS 160-240 TAD 90-120 TAS >170 TAD >105 TAS 160-220 TAD <90 TAS >180 TAD >90 TAS 160-210 >60 STOP-2 70-84 8700 6357 4 6569 3.8 10985 6.1 10881 4.5 840 3.2 884 -1.1** (1.9) NS (3.6) Mortalidad Global NS (5.1) NS (5.9) NS NR NS NS (8.3) NR NS (9) NS NS NS (3.33) (9.5) (1.8) +1.2* NS NS (4.4) (2.1) -1.5* NS NR (7.9) (6.3) Mortalidad cardiovascular -13* NS (8.2) NS (5.6) NS (9.0) NS 4.4 -8.9* (21.4) NS NR NS (33.6) Hidrocloratiazida 4736 ± Atenolol vs placebo 4.5 -5.2*** (14.9) -3.4* (13.2) -5*** (9.6) NS (22.7) - Hidroclorotiazida 1627 +amloride o BB Vs placebo 2.1 -14.5** (31.3) NS -11** (22.8) -15.2** (35.4) - Hidroclorotiazida +amiloride o Atenolol vs placebo Hidrocloratiazida +amilorida Vs atenolol © Nitrendipine ±enalapril± Hidroclorotiazida Vs placebo IECA vs BCCa O diurético o BB O ambos © IECA vs BCCa © IECA vs Diurético © Tto p/ bajar TAD <80 vs <85 vs <90 © 4396 5.8 -2.7** NS NR NS (10.8) NS -5.1** (12.8) NR 24.7) NS - Análisis Posterior Syst-Eur 17354 Durac Objetivo (cada 1000 pacientes) c (años) ACV IAM y otras IC Muertes CV 4 -2.1* NS NR (4.5) -1.2** NS NR 4.9 (2.6) (13.3) TAS 160-220 TAD <95 TAS ≥180 TAD ≥ 105 - - Análisis Posterior ANBP2 65-84 >160/90 - HOT 50-80 TAD 100-115 - 2.183 4695 2 -5.8** (13.7) IC o IAM -5.4** (20.5) 3314 5 NS (22.2) NS (14.1) NS (16.4) NS (33.1) NS -3.9** (16.7) -2** (6.7) NR -3.6** (17.5) NS (6.4) NR NS 4401 6083 4.1 18790 3.8 NS (8.8) NS (4) NS (24) EVALUACION COMPARATIVA DE HIPOTENSORES DE PRIMERA LINEA 9 NS (17.1) NS (7.9) REVISION: Hipertensión en el adulto PRESCRIRE INTERNATIONAL FEBRUARY 2005/VOLUME 14 Nº75 p 25-33 Estudio HTA YDBT 2 UKPDS Análisis Complementario ABCD Criterios de inclusión Presión Otros Edad sanguínea criterios TAS Diabetes >160 TAD 25-65 >90 40-74 HTA Y FACTORES DE RIESGO CARDIOVASCULAR HTA Y ACV HTA Y CI INVEST >50 PATS PROGRESS TAD >90 TS≥140 TD≥90 Si DBT TS≥130 TD≥85 Media P ½ 60 154/93 P½ Media 147/86 64 INSIGHT 55-80 LIFE 55-80 ALLHATHTA TAS >160 o (TAS >150 y TAD >95) TAS 200-160 TAD 115-95 P½ >140/90 >55 Análisis intermedio CONVINCE <55 VALUE TAS> 190-140 TAS Media 160-210 TAD 67 <115 Comparación Población Captopril o 1148 Atenolol si TAD >180/105 vs tto (no IECA o BB) © 758 Captopril vs atenolol Diabetes Durac Objetivo (cada 1000 pacientes) (años) ACV IAM y otras IC muertes CV 8.4 -5.1* NS -4.5** (11.6) (8.1) NS NS NS NS +17*** (4) NS (19) NR NS (5) NS (29) NR NR NR NR NS (1.1) Nisoldipina 470 Vs enalapril © 22576 Enferm verapamilo± Coronaria Trandolapril vs atenolol± Hidroclorotiazida © 5 NS 2.7 NS (5) ACV o TIA ACV isq o hemorr 5665 2 6105 3.9 -9.7*** (41) -9.5*** (35.3) 6321 3.5 NS (6.6) NS (7.8) Por lo menos un factor de riesgo CV Indapamida Vs placebo Perindopril o Perindopril + Indapamida vs Placebo e Nifedipina vs hidroclortiazida +amiloride © Mortalidad Global NS (27.2) NR NS (28) NS (26.8) NS (13.8) HVI Losartan vs atenolol © 9193 4.8 -3.7*** (14.5) NS (8.7) NS (7.5) NS (19.6) Por lo menos un factor de riesgo CV Amlodipina vs Lisinopril vs Clortalidona © 9048 9054 15255 4.9 NS +1.2* (9.3) NS NS (19.1) +4.2** +1.7** (12.8) NS NS (29.5) Doxazosina 9067 vs clortalidona 15268 © 16602 Verapamilo vs atenolol o hidroclorotiazida © 3.3 +1.6* (9.3) NS (15.8) +9.2** (11.1) NS (22.7) 3 NS (4.7) NS (6.7) +1.0* (4) NS (12.6) Valsartan vs Amlodipina © 4.2 NS (8.7) +1.8** (9.6) NS (12.4) NS (24.8) Por lo menos un factor de riesgo CV Por lo menos un factor de riesgo CV 15245 HTA: hipertensión arterial, CI: cardiopatía isquémica, DBT2: diabetes tipo 2, ACV: accidente cerebrovascular, IAM infarto agudo de miocardio, IC insuficiencia cardíaca, CV: cardiovascular, TAS: tensión arterial sistólica, TAD: tensión arterial diastólica, NS: estadísticamente no significativo, NR: no reportado, ©: control a- cuando varios hipotensores del mismo grupo son usados indicamos el nombre de la familia. b- En varios estudios se usaron otros hipotensores para alcanzar las cifras objetivo. c- Para estos objetivos indicamos las diferencias entre los grupos tratados, grupo control y placebo, en valores absolutos (por cada 1000 pacientes año), significancia estadística (*: p≤0.05, **: p≤0.01. ***: p≤0.001), entre paréntesis la incidencia (o mortalidad) en el grupo control © (por 1000 pacientes año). d- Estudio que compara tratamientos con diferente fuerza e- En el estudio PROGRESS no se randomizó a monoterapia o terapia combinada. 10 REVISION: Hipertensión en el adulto PRESCRIRE INTERNATIONAL FEBRUARY 2005/VOLUME 14 Nº75 p 25-33 11