El síndrome de malabsorción
Anuncio

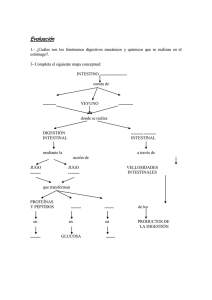
SÍNDROME DE MALABSORCIÓN Denominamos síndrome de malabsorción a la alteración de la asimilación de los nutrientes por el aparato digestivo, con su pérdida por las heces. Incluye también las consecuencias de la carencia de los nutrientes en el organismo. Los nutrientes dan al organismo energía para los movimientos y otras funciones que la precisan y materiales que son los componentes del propio organismo. Para que los alimentos que ingerimos puedan ser utilizados por el organismo como nutrientes el aparato digestivo debe descomponerlos en partículas más sencillas y luego absorberlos. Una función importante es la del transporte de los nutrientes absorbidos a los puntos del organismo donde son necesarios para su utilización. DIGESTIÓN Es la descomposición de los alimentos por el aparato digestivo hasta formar partículas más sencillas que permitan su absorción por el intestino. Alimentos Carbohidratos Proteínas Grasas Producto resultante de la digestión Monosacáridos Péptidos y aminoácidos Monoglicéridos y ácidos grasos La digestión comprende todos aquellos procesos que lleva a cabo el aparato digestivo, que conducen a la transformación de los alimentos en sustancias más sencillas, que pueden ser absorbidas. Estos procesos comienzan en la boca con la masticación y la mezcla con saliva de los alimentos. En este proceso no solo ocurre la conversión de las partículas grandes de alimentos en otras más pequeñas, por efecto de la masticación, sino que además hay un efecto enzimático de la saliva, que contiene amilasa y que se comienza la degradación de los glúcidos por vía enzimática. En el estómago el efecto mecánico de las contracciones gástricas, además de provocar una trituración adicional de las partículas de alimentos, sirve para inducir una mezcla más íntima de los mismos con el ácido clorhídrico y la pepsina. El hígado y el páncreas producen la bilis y los enzimas pancreáticos (tripsina, lipasa, amilasa...) con acción de hidrólisis química. El intestino delgado produce diversos enzimas como las disacaridasas (lactasa...) que realizan la digestión de los disacáridos a monosacáridos. ABSORCIÓN Es la captación por los enterocitos de los contenidos de la luz intestinal y el paso a través de las células de la mucosa intestinal de estos productos de la digestión. La absorción del contenido intestinal digerido ocurre, pues, a través de los enterocitos de las vellosidades intestinales. Debe existir un tiempo de contacto adecuado, una superficie de absorción suficiente, una integridad de la mucosa y la continuidad anatómica se debe mantener de forma que el contenido intestinal se pueda poner en contacto con todos los tramos de la superficie intestinal de absorción. TRANSPORTE El envío de lo absorbido por la célula intestinal al resto del organismo, se realiza a través de la sangre y la linfa para que pueda ser utilizado por los distintos órganos. Los nutrientes, tras ser absorbidos, son pasados de la mucosa intestinal a los linfáticos (los monoglicéridos y ácidos grasos de cadena larga) y a los vasos sanguíneos (todos los demás nutrientes) para que sean transportados al hígado y otros tejidos del cuerpo para su utilización, por lo que esta 1 función de transporte es primordial. Se imbrica también aquí la función de irrigación de la propia pared intestinal por la sangre, que cuando falla, condiciona también un fallo de la función de absorción por los enterocitos. Los procesos de digestión, absorción y transporte están muy imbricados y por ello los trastornos de cada una de estas fases, muchas veces resultan difíciles de separar. CLASIFICACIÓN PATOGÉNICA DE LA MALABSORCIÓN La clasificación patogénica del síndrome de malabsorción la hacemos teniendo en cuenta en que fase del proceso se produce la alteración primordial. Debemos tener en cuenta, como antes se señaló, que estos procesos están muy interrelacionados y a veces su clasificación exacta es compleja. Así los clasificamos en: 1º) Alteraciones de la digestión 2º) Alteraciones de la absorción 3º) Alteraciones del transporte 1º) Alteraciones de la digestión A) Orales Las alteraciones de la masticación pueden ser producidas por malos hábitos de comida, por alteraciones o carencia de las piezas dentarias o bien por alteraciones de la mandíbula o de los músculos masticatorios. En los ancianos son muy comunes por alteración de las piezas dentarias, lo que les hace llevar dietas que pueden ser carenciales, ya que prefieren comer alimentos blandos, que haya que masticar poco como la leche, o los dulces blandos y evitar la carne las frutas y verduras, que precisan de una mayor masticación. Hiposialia, es una causa rara de alteración de la digestión, pero la vemos en algunas enfermedades como el síndrome de Sjögren. B) Gástricas La salida rápida de los alimentos del estómago ocurre en los sujetos que han sido sometidos a cirugía gástrica o que tienen fístulas entre el estómago y el intestino. En estos casos hay una disminución del tiempo de digestión gástrica, no produciéndose una trituración de los alimentos por el estómago y también se produce un tiempo inadecuado de acción del clorhídrico y la pepsina sobre los alimentos. La hipoacidez es otra causa de alteración de la digestión de origen gástrico. Se produce hipoacidez en los sujetos operados de estómago (gastrectomía) y también en los que tienen gastritis atrófica o atrofia gástrica. La falta de ácido y pepsina altera la digestión. La hiperacidez también altera la digestión. Ocurre en los sujetos con gastrinoma El exceso de ácido produce una alteración de sales biliares y de los enzimas pancreáticos, que quedan incapacitados para digerir los alimentos. También se altera la mucosa intestinal, con lo que, además hay una alteración de la absorción. C) Hepatobiliares La disminución de las sales biliares, por disminución de su síntesis o su secreción al intestino, da lugar a que no se formen las micelas grasas y que no se solubilicen de las grasas, no pudiendo ser atacadas por las lipasas. D) Pancreáticas La insuficiencia pancreática exocrina, cuya causa más común es la pancreatitis crónica, conlleva la ausencia de degradación de los nutrientes por las enzimas pancreáticas. Los procesos más importantes son la falta de actuación de la amilasa sobre los hidratos de carbono, de las enzimas lipolíticas sobre los lípidos y la falta de actuación de las proteasas para degradar las proteínas. E) Alteraciones de las sales biliares Se producen alteraciones de las sales biliares en los siguientes casos: 2 1º- Síndrome de sobre-proliferación bacteriana: Cuando proliferan excesivamente las bacterias en la luz del intestino delgado se producen una serie de alteraciones complejas entre ellas tenemos: Desconjugación de las sales biliares reabsorción rápida de las mismas falta de las sales biliares en la luz intestinal lo que lleva a una falta de formación de las micelas grasas con maladigestión de los lípidos. Las bacterias que han proliferado mucho consumen para si nutrientes esenciales, como la vitamina B12, de forma que el organismo sufre carencia de los mismos. 2º- Síndromes de hipersecreción gástrica: La hipersecreción gástrica ácida lleva a la alteración de las sales biliares, lo que produce su precipitación al volverse insolubles, que llevan a una alteración funcional y a la falta de formación de las micelas grasas, con mala digestión de estas. 3º- Alteraciones del ciclo entero-hepático de las sales biliares: Las sales biliares se vuelven a utilizar, reabsorbiéndose en el íleon terminal. Las enfermedades que alteran esta zona del intestino disminuyen su reabsorción. 4º- Medicamentos que disminuyen la reabsorción de las sales biliares: Medicamentos como la colestiramina y la neomicina hacen que se interrumpa el circuito enterohepático de las sales biliares, al inhibir su reabsorción, de esta forma las sales biliares se pierden por las heces y, por tanto, que no se vuelvan a utilizar. 2º) Alteraciones de la absorción A) Disminución de la superficie de absorción Si se elimina una cantidad suficiente de mucosa intestinal se llega a producir una malabsorción. Para que esto ocurra debe eliminarse mucha mucosa, pues hay más superficie mucosa de absorción que la necesaria. La resección intestinal es un ejemplo de este cuadro, pero como decimos deben de llevarse a cabo resecciones bastante amplias, para que se produzca una autentica malabsorción. Hay que tener en cuenta que cada zona del intestino tiene una absorción diferenciada (p. ej. el duodeno absorbe el hierro, el íleon terminal absorbe la vitamina B12) por lo que no solo es importante la cantidad en que disminuye la superficie de absorción, sino también que zonas concretas del intestino han sido resecadas. La fístula o cortocircuito, que une una asa intestinal con otra situada más distalmente, hace que el contenido intestinal no pase por una zona del intestino, que se pierde para la absorción. B) Enfermedades de la mucosa intestinal Hay algunas enfermedades genéticas de la mucosa intestinal, como la deficiencia de disacaridasas. De ellas la más frecuente es la deficiencia de lactasa. En este caso cada vez que el paciente toma lactosa, esta no se puede absorber, con lo que finalmente las bacterias intestinales la degradan, dando lugar a productos que inducen diarrea. El esprue no tropical o enfermedad celíaca es una enfermedad en la que el paciente tiene intolerancia al gluten, que es una proteína que se encuentra en los cereales, produciéndose una destrucción de la mucosa intestinal siempre que el paciente se ponga en contacto con el gluten. Esta destrucción de las células mucosas produce un síndrome de malabsorción muy florido. La abstinencia de gluten hace que la mucosa se regenere y que desaparezca el síndrome de malabsorción. Enfermedades inflamatorias o infiltrativas. Enfermedades como la enteritis regional o algunos tipos de linfoma que afecta a la mucosa intestinal pueden destruir partes extensas de la mucosa donde se produce la absorción. Llega un momento en que las pocas zonas de mucosa indemne son incapaces de llevar a cabo una adecuada absorción, produciéndose un síndrome de malabsorción. 3º) Alteraciones del transporte A) Alteraciones de los linfáticos Las enfermedades que producen una alteración de los linfáticos, sobre todo su obstrucción, impiden el paso de los ácidos grasos de cadena larga y los monoglicéridos a su través, por lo que estos compuestos se estancan en la mucosa intestinal, impidiendo que se absorban más moléculas de los 3 mismos, y provocando así una malabsorción selectiva. Ejemplo de estas enfermedades es el linfoma, que producen obstrucción de los ganglios linfáticos. B) Alteraciones de la circulación sanguínea Cuando existe un bloqueo parcial del retorno venoso del intestino, como ocurre en la insuficiencia cardíaca, la pericarditis constrictiva o la hipertensión portal, se produce un enlentecimiento del transporte de los nutrientes, que es responsable de que estos se acumulen en el enterocito, impidiendo, por tanto, la absorción de nuevas cantidades de nutrientes de la luz intestinal. En la insuficiencia arterial vascular mesentérica se produce otra alteración, que es la falta de irrigación arterial de la mucosa y por tanto una carencia de oxígeno en los enterocitos, que de esta forma no pueden cumplir adecuadamente su función de absorción. Ejemplos de esta mala irrigación arterial son las lesiones obstructivas de las arterias mesentéricas por arteriosclerosis, o bien el defecto de irrigación que se produce como consecuencia de la insuficiencia cardíaca izquierda, al disminuir el volumen-minuto cardíaco, disminuye de forma importante el aporte de sangre a la circulación esplácnica. FISIOPATOLOGÍA DE LA MALABSORCIÓN La falta de absorción de los nutrientes tiene como consecuencia que estos escaseen en el organismo, produciéndose manifestaciones carenciales. También la falta de absorción es responsable de que ocurran alteraciones en el funcionamiento digestivo, que se deben sobre todo al aumento de los contenidos no absorbidos en el tubo digestivo, y que se eliminan en gran cantidad por las heces. I.- La carencia de nutrientes produce: Adelgazamiento y desnutrición: Por la falta calorías contenidas principalmente en las grasas y los hidratos de carbono. Déficit de proteínas, vitaminas (A, complejo B, D, K.... etc.) y minerales (Fe, Ca,... etc.). Todo esto se traduce en las siguientes alteraciones fundamentales en los distintos órganos y sistemas: 1º) Alteraciones cutáneo-mucosas, que se deben a que tanto la piel como las mucosas son tejidos sometidos a un recambio celular intenso y por tanto requieren los nutrientes para mantener este ritmo de recambio. Clínicamente se manifiesta como: Glositis, queilosis, eccema... etc. 2º) Alteraciones músculo-esqueléticas, debido a que los músculos se atrofian por falta de calorías y proteínas y los huesos tienen que desprenderse de su matriz proteica y mineral para contribuir a otras necesidades orgánicas. Clínicamente se manifiestan como osteoporosis, osteomalacia y atrofia muscular. 3º) Alteraciones neurológicas y oculares, fundamentalmente por la falta de vitamina A y del complejo B. Clínicamente se manifiestan por alteraciones oculares (ceguera nocturna, xeroftalmía), neuropatía periférica y otras. 4º) Alteraciones sanguíneas, por falta de vitamina B12, ácido fólico, hierro... etc.: Anemia macrocítica o microcítica. 5º) Trastornos hemorrágicos, por falta de vitamina K. 6º) Alteraciones endocrinas y genitales, por falta de calorías y proteínas. Clínicamente lo más frecuente es hipopituitarismo, amenorrea y pérdida de la libido. 7º) Otras: Alteraciones en el manejo del agua por el organismo... etc. II.- El aumento de los contenidos no absorbidos en el tubo digestivo tiene como consecuencias más importantes: Aumento de los contenidos en el intestino delgado y grueso. La fermentación bacteriana de los mismos. Las consecuencias clínicas son: 4 1º) Distensión abdominal: Aumento del contenido en el tubo digestivo. 2º) Diarrea: Aumento en heces de grasas (esteatorrea), de proteínas (creatorrea) y de glúcidos (amilorrea) y otros nutrientes no absorbidos, así como de agua. 3º) Disminución de la absorción de agua y electrolitos y aumento de la excreción de agua en las heces. 4º) Disminución de la absorción de ácidos biliares, lo que lleva a su aumento a nivel del colon, lo que da lugar a una diarrea colerreica. 5º) Flatulencia: Producida por fermentación bacteriana de los carbohidratos que da lugar a gas. Insuficiencia pancreática secundaria: Además de lo expuesto anteriormente existen diversos mecanismos que pueden conducir a que en la malabsorción por otra causa pueda producirse una insuficiencia pancreática secundaria por los dos motivos siguientes: a) La malabsorción proteica falta de proteínas necesarias para fabricar los enzimas pancreáticos (que son proteínas) déficit secundario de enzimas pancreáticos insuficiencia pancreática exocrina secundaria, que agrava el síndrome de malabsorción que había primariamente. b) La pared intestinal produce secretina y colecistokinina-pancreozimina (CCK), que son unas hormonas intestinales que estimulan la secreción pancreática, las enfermedades de la pared intestinal pueden impedir que se produzcan estas hormonas el páncreas no es estimulado no se producen enzimas pancreáticos insuficiencia pancreática exocrina secundaria. EXPLORACIÓN ANALÍTICA DEL SÍNDROME DE MALABSORCIÓN Existen muchas pruebas de laboratorio que estudian este síndrome. Es imposible que estudiemos todas ellas en el contexto de esta asignatura. Vamos a comentar algunas de las más importantes y sus bases fisiopatológicas: 1. - Aumento de cantidad en las heces de una sustancia no absorbida. Esta es la base de pruebas como la determinación de la grasa en las heces. En ella se recogen las heces eliminadas en un día y se determina la cantidad de grasa que contienen. Si supera el 5 % de la grasa ingerida hay malabsorción de las grasas. Esto mismo se puede hacer con las proteínas y los glúcidos. 2. - Falta en la sangre de determinadas sustancias. La disminución de la concentración sanguínea de calcio, hierro, albúmina, carotenos, vitamina A, colesterol... etc. se debe a su falta de absorción intestinal. Para valorar adecuadamente esta prueba hay que tener en cuenta que las concentraciones de estas sustancias pueden variar por muchos otros motivos, por lo que su valor es solamente limitado. Basándose en este principio se han diseñado otras pruebas. Una de ellas es la prueba de la xilosa que consiste en lo siguiente: La xilosa es un azúcar que normalmente no existe en el organismo y que no sé metaboliza, pero que se absorbe bien por el intestino, siguiendo el mecanismo de absorción de los otros azúcares. Si administramos 25 g. de xilosa oral y determinamos en sangre su concentración a la hora, dos y tres horas (p. ej.) obtendremos unas determinadas cifras para los sujetos normales y cifras menores para aquellos que tienen una alteración de la mucosa del intestino delgado, ya que el compuesto no se habrá absorbido. Su absorción no se afecta por los trastornos propiamente de la digestión, ya que es una sustancia no necesita degradarse para su absorción, por lo que nos mide la eficiencia de la absorción intestinal. 3. - Fermentación bacteriana intestinal de sustancias no absorbidas y presencia de los productos resultantes de la fermentación. La lactosa mal absorbida se degrada por las bacterias del colon con una elevada producción de hidrógeno, que pasa a través de la mucosa intestinal a la sangre y se elimina por el aliento, donde se puede detectar en concentraciones muy aumentadas sobre el nivel normal si le damos a estos individuos una sobrecarga oral de lactosa. 5 4. - Determinación de la secreción pancreática de enzimas digestivos y bicarbonato. Pasando una sonda hasta la papila de Vater y aspirando la secreción pancreática, se determina la cantidad de enzimas y bicarbonato segregados. Se estimula esta secreción con CCK y secretina para comprobar la máxima producción posible por el páncreas y valorar hasta que grado a perdido su máxima reserva. 5. - Biopsia de la mucosa del intestino delgado para estudio histológico y de esta forma averiguar que enfermedad la afecta, si existe atrofia de las vellosidades... etc. 6. - RX, endoscopias y otras pruebas de imagen. Con ellas se determina si existen enfermedades del tubo digestivo, que pueden producir malabsorción. LA DIARREA Definición: Aumento del número de las deposiciones que tienden a ser más líquidas, con aumento del peso de las heces emitidas en 24 horas, por encima de los 250 g, que es el peso límite normal de las heces en este período. El número de deposiciones que consideramos normal oscila entre 3 al día hasta 3 a la semana. Se debe distinguir la diarrea de la pseudodiarrea o hiperdefecación, que es un incremento en la frecuencia de la defecación, pero sin aumento de peso de las heces en 24 h. La pseudodiarrea ocurre en el colon irritable o en el hipertiroidismo. También debemos distinguir la diarrea de la incontinencia fecal, que es la salida involuntaria de heces por el ano, como consecuencia del funcionamiento anormal del esfínter anal o los músculos del suelo pélvico. La incontinencia es más común cuando las heces son líquidas en lugar de sólidas. La diarrea se puede dividir según su tiempo de duración en aguda y crónica. La diarrea aguda es muy frecuentemente debida a infecciones o al efecto de toxinas bacterianas sobre el intestino. La diarrea aguda suele durar desde unos días hasta unas semanas. Fisiopatología: 1º Diarrea secretora. Es la que se produce por el aumento de secreción de agua y electrolitos por la mucosa intestinal debida a la estimulación de la misma por toxinas (cólera) u hormonas: VIP (páncreas). Se reconoce por que: a) La diarrea persiste pese a mantener el sujeto en ayunas. b) La osmolalidad fecal es debida en su práctica totalidad a los electrolitos, es decir no existe “gap (hiato) de solutos fecales”. El gap de solutos fecales (GSF) es igual a la diferencia entre la osmolalidad de las heces menos el doble de la concentración de sodio sumada a la concentración de potasio. GSF = osmolalidad fecal -2[(Na)+(K)] 2º Diarrea osmótica. Es la que se debe a la acumulación en la luz intestinal de solutos no absorbidos, que a su vez retienen agua. Esta mayor masa de productos que no se absorben en la luz intestinal tiene que ser eliminada por las heces, que son más abundantes, es decir diarreicas. Las causas son: a) Ingestión de sustancias no absorbibles (sales de magnesio...). b) Síndromes de malabsorción. Se reconocen por que: a) La diarrea desaparece en ayunas. b) Hay un importante gap de solutos fecales, es decir que la osmolalidad de las heces no se debe solamente a los electrolitos Na y K, sino que hay otras sustancias que contribuyen a ella. 3º Diarrea por trastorno de la motilidad intestinal. Intestino delgado: 6 Aumento de la peristalsis disminución del tiempo de absorción paso prematuro al colon del contenido intestinal diarrea. Disminución de la peristalsis excesivo crecimiento de bacterias en el intestino delgado diarrea. Intestino grueso: Aumento de la motilidad que produce un vaciamiento prematuro del colon: Por irritabilidad excesiva (colon irritable). 4º Diarrea inflamatoria. Se caracteriza por la presencia de fiebre, dolor abdominal a la palpación y sangre o leucocitos en las heces, asociadas a la presencia de una lesión en la mucosa intestinal. Además de la inflamación en este tipo de diarrea colaboran en diversas ocasiones mecanismos osmóticos, debidos a la malabsorción de los contenidos intestinales y mecanismos de aumento de la secreción intestinal. 7