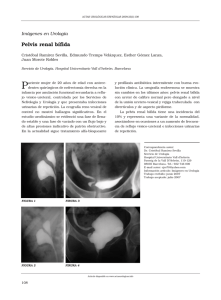
Contenido - Revista Urológica Colombiana
Anuncio

Contenido Editorial Notas sobre cómo escribir y publicar Mauricio Plata Salazar, MD..............................................................................................7 Artículos Originales Creación de centros de excelencia en nefrolitotomía percutánea Volumen XIX Agosto 2010 Publicación de la Sociedad Colombiana de Urología Adolfo Serrano, Catalina Latorre......................................................................................11 Respuesta terapéutica de cálculos del cáliz inferior a litotricia extracorpórea en adultos. Revisión retrospectiva Juan Pablo Moncada Guayazán, Manuel M. Rueda Salazar, Edgar Ramírez Bojacá.......................................................................................................23 Frecuencia reportada de infección de vías urinarias no complicada en mujeres universitarias. Alejandro Aparicio S, Santiago Rodríguez G, Verónica Tobar R, Juan David Iregui, Carlos Eduardo Hernández...............................................................31 Experiencia de nefrectomía radical en el Instituto Nacional de Cancerología. Bogotá, Colombia. Serie de casos. Rodolfo Varela R , Wilfredo Donoso D , Héctor Corredor A......................................................71 Reporte de casos Manejo Conservador en Pielonefritis Enfisematosa. Aporte de tres casos y revisión de la literatura Dilma Alexandra Cruz Arévalo, David Ruíz Londoño, Luis Gabriel Portilla Burbano..........................................................................................45 Síndrome de Wünderlich una causa de abdomen agudo infrecuente. Juan Carlos Estrada Villarraga, César Alberto Duarte Niño..........................................53 Estallido intravesical durante resección transuretral de próstata David Ruiz Londoño, Juan Carlos Valero, Wilfredo Donoso Donoso..............................59 Patología del Uraco. Serie de casos Camilo Orjuela, Héctor Corredor, Yair Cadena, Gustavo Malo......................................65 Reparo laparoscópico de la ruptura vesical intraperitoneal de origen traumático. ¡El nuevo patrón de oro! Manuel Duque Galan, Myriam Lili Ceballos Posada, Luis Alejandro Plazas Cordoba, Alfredo Mendoza, Diego García.....................................................................................................................73 Gangrena de Fourniere: Experiencia en el Hospital San José y Clínica La Estancia de Popayán, Colombia, 2000-2008 Caicedo Caicedo Pablo Santiago, Fernández Tello Silvio Abraham, Fierro A, Ibarra F., Maldonado O....................................................................................77 Artículo de reflexión Porqué los urólogos debemos saber de economía de la salud? Vanessa Cortés Barrera, Jorge Augusto Díaz...................................................................85 Reseña histórica Historia de la Urología Filiberto Carvajal Quintero: El primer urólogo del Viejo Caldas Jesús de los Ríos Osorio, Juan Fernando Uribe Arcila.....................................................93 Content Editorial Notas sobre cómo escribir y publicar Mauricio Plata Salazar, MD..............................................................................................7 Original Articles Creation of Excellence Centers in Percutaneous Nephrolithotomy Volumen XIX Agosto 2010 Publicación de la Sociedad Colombiana de Urología Adolfo Serrano, Catalina Latorre......................................................................................11 Outcomes of the Treatment of Inferior Caliceal stones with Extracorporeal Shock Wave lithotrypsy Juan Pablo Moncada Guayazán, Manuel M. Rueda Salazar, Edgar Ramírez Bojacá.......................................................................................................23 Uncomplicated Urinary Tract Infection Frequency Reported In University Women. Alejandro Aparicio S, Santiago Rodríguez G, Verónica Tobar R, Juan David Iregui, Carlos Eduardo Hernández...............................................................31 Experience with nephrectomy because oncologic pathology at the National Institute of Cancerology. Bogota, Colombia.Case series. Rodolfo Varela R , Wilfredo Donoso D , Héctor Corredor A............................................39 Case Reports Conservative management for emphysematous pyelonephritis Dilma Alexandra Cruz Arévalo, David Ruíz Londoño, Luis Gabriel Portilla Burbano..........................................................................................45 Wunderlich syndrome: an unusual cause of acute abdominal pain. Juan Carlos Estrada Villarraga, César Alberto Duarte Niño..........................................53 Bladder Explosion during Transurethral Resection of the Prostate David Ruiz Londoño, Juan Carlos Valero, Wilfredo Donoso Donoso..............................59 Urachal diseases: Case serie Camilo Orjuela, Héctor Corredor, Yair Cadena, Gustavo Malo......................................65 Laparoscopic Repair of traumatic intraperitoneal bladder rupture. The new Gold Standard Manuel Duque Galan, Myriam Lili Ceballos Posada, Luis Alejandro Plazas Cordoba, Alfredo Mendoza, Diego García.....................................................................................................................73 Fournier Gangrene: Experience at the Hospital Universitario San Jose and Clinica La Estancia in Popayan between 2000 and 2008 Caicedo Caicedo Pablo Santiago, Fernández Tello Silvio Abraham, Fierro A, Ibarra F., Maldonado O....................................................................................77 Reflective article Why should urologists know about health economics? Vanessa Cortés Barrera, Jorge Augusto Díaz...................................................................85 Historical review History of Urology. Filiberto Carvajal Quinteo: The first Urologist in the Viejo Caldas Jesús de los Ríos Osorio, Juan Fernando Uribe Arcila.....................................................93 Sociedad Colombiana de Urología y Revista “Urología Colombiana” Calle 93 No. 14-20 Of. 410 PBX: (91) 2186700 Bogotá, D.C., Colombia Correo Electrónico: scolurol@scu.org.co Página Internet: www.scu.org.co Tarifa Postal Reducida No. 2010-405 4-72 La Red Postal de Colombia - Vence 31 de diciembre de 2010 “Urología Colombiana - Revista oficial de la Sociedad Colombiana de Urología, se encuentra indexada en: Publindex Categoría B Colciencias, Lilacs, Infomed, Dialnet, Latindex, Imbiomed y Redalyc” Advertencia Las afirmaciones y opiniones emitidas en los artículos de la revista UROLOGÍA COLOMBIANA son de entera responsabilidad del o de los autores y no reflejan la opinión de la SOCIEDAD COLOMBIANA DE UROLOGÍA. La publicación de anuncios comerciales no garantiza respaldo en cuanto a calidad, actividad, eficacia, seguridad u otros atributos expresados por los anunciadores. La REVISTA UROLOGÍA COLOMBIANA y la SOCIEDAD COLOMBIANA DE UROLOGÍA se eximen de cualquier responsabilidad por lesiones corporales o a propiedades debidas a la utilización de los productos mencionados en los artículos o en las propagandas comerciales. Impresión: Gente Nueva Editorial Bogotá, D.C. 2010 Sociedad Colombiana de Urología Junta Directiva Nacional 2009-2011 Presidente: Vicepresidente: Secretario Ejecutivo: Tesorero: Secretario General: Fiscal: Director Capítulo I: Director Capítulo II: Director Capítulo III: Director Capítulo IV: Director Capítulo V: Director Capítulo VI: Director Capítulo VII: Director Capítulo VIII: Director Capítulo IX: Director Capítulo X: Director Capítulo XI: Director Capítulo XII: Dr. Dr. Dr. Dr. Dr. Dr. Dr. Dr. Dr. Dr. Dr. Dr. Dr. Dr. Dr. Dr. Dr. Dr. Hernán Alonso Aponte Varón Manuel Marrugo Grice Juan Guillermo Cataño Cataño David Duarte Mejía Luis Alberto Lobo Jácome Federico Escobar Jaramillo Juan Carlos Camargo Díaz - Bogotá Daniel Eduardo Sánchez Sierra - B/manga Javier Enrique Molina Torres - Barranquilla Juan Gabriel De Los Ríos Posada - Medellín Manuel Duque Galán - Cali Néstor Ricardo Botía Silva - Armenia Luis Alfonso Casanova Arambula - Cucutá Luis Eduardo Vargas Ramírez - Ibagué Andrés Jaramillo Durango - Montería Oswaldo Angulo Arévalo - Valledupar Marino Cabrera Trujillo - Neiva Ramiro Hernández Silva - Villavicencio Comités Comité de Ética: Dr. Pablo Gómez Cusnir (Coordinador) Dr. Jorge Carbonell González Dr. Jesús De Los ríos Osorio Dr. Alonso Acuña Cañas Dr. Manuel Díaz Caro Dr. Gustavo Malo Rodríguez Dr. Abel Marulanda Mejía Dr. Héctor Hugo Álvarez López Dr. Adalberto Daza Nieves Dr. José Armando López López Dr. Carlos De Vivero Amador Dr. Alfonso Latiff Conde Comité de Credenciales: Dr. Andrés Esparza Santos Dr. Lupi Alejandro Mendoza Aranibar Dr. Ignacio Mercado López Directores de Secciones Sección de Docencia: Sección de Oncología Urológica: Sección de Urología Pediátrica: Sección de Urodinamía e Incontinencia: Sección de Litiasis, Endourología y Laparoscopia: Sección de Imágenes Diagnósticas y Nuevas Tecnologías: Sección de Sexualidad y Reproducción: Sección de Guías e Investigación Clínica: Sección de Informática y Telemedicina: Sección de Cultura, Historia y Comunicaciones: Sección de Trasplante Renal: Director Sistema de Gestión de Calidad: Dr. Dr. Dr. Dr. Fabián Daza Almendrales Armando Juliao Senior Eduardo Llinas Lemus Miguel Acuña Vesga Dr. Cesar Andrade Serrano Dr. Dr. Dr. Dr. Luis Eduardo Cavelier Castro Juan Fernando Uribe Arcila Juan Manuel Páez Ospina Carlos Gustavo Trujillo Ordóñez Dr. Alejandro Jaramillo Noguera Dr. Jorge Cubillos Gutiérrez Dr. Jaime Francisco Pérez Niño Comisiones Comisión de Salud Pública: Dr. Andrés Gómez Tavera (Coordinador) Comisión de Plan de Desarrollo Gremial: Dr. Manuel Marrugo Grice (Coordinador) Revista “Urología Colombiana” Fundada en 1986 por Dr. José Armando López Editor: Comité Editorial: Comité Científico: Comité Científico Internacional: Asesor Experto del Comité Editorial: Dr. Mauricio Plata Salazar Dr. John Duperly, Phd Dr. Juan Fernando Uribe Arcila Dr. Juan Guillermo Cataño Cataño Dr. Paulo Palma Dr. Santiago Arbelaez Arango, Phd Dra. Olga Lucía Sarmiento, Phd Dr. Adolfo Serrano Acevedo Dr. Alejandro Carvajal Obando Dr. Armando Juliao Senior Dr. Camilo Orjuela Rodríguez Dr. Camilo Salazar López – MSC Dr. Carlos Gustavo Trujillo Ordóñez Dr. Carlos Latorre Domínguez Dr. Hernán Alonso Aponte Varón Dr. Javier Romero Dr. Juan Manuel Páez Ospina Dr. Luis A. Blanco Rubio – MSC Dr. Milton Salazar Rey Dr. Néstor Ricardo Botía Silva Dr. Pablo Gómez Cusnir Dr. Ángelo Gousse - USA Dr. Armando Lorenzo - Canadá Dr. Claudio Teloken - Brasil Dr. Edgardo Becher - Argentina Dr. Fernando Secin - Argentina Dr. Gustavo Garrido - Argentina Dr. Humberto Villavicencio - España Dr. Jacques Corcos - Canadá Dr. Judd Moul - USA Dr. Marcos Pérez Brayfield - Puerto Rico Dr. Mariano Castillo - Cuba Dr. Miguel González - México Dr. Norman Zinner - USA Dr. Octavio Castillo - Chile Dr. Peter Daels - Argentina Dr. René Sotelo - Venezuela Dr. Roger Dmochowski - USA Dr. Stephen Freedland - USA Dra. Larissa Rodríguez - USA Dr. Ernesto L. Ravelo C. Directores Anteriores Dr. José Armando López López Dr. Jesús De Los Ríos Osorio Dr. Jaime Díaz Berrocal (QEPD) Dr. José Miguel Silva Herrera Dr. Pablo Gómez Cusnir Dr. Juan Fernando UribeArcila 1986 – 1989 1990 – 1996 1997 – 1999 2000 – 2001 2002 – 2005 2005 – 2009 Editorial Editorial Notas sobre cómo escribir y publicar La literatura médica mundial es tan variada y amplia, que es difícil no encontrar una revista donde un manuscrito sea aceptado para publicación. Sin embargo el artículo debe ser escrito de una manera adecuada y presentado siguiendo ciertos estándares lo cual no garantiza su publicación pero si evita errores de forma que son una fuente común de rechazo o de correcciones con el consecuente retardo para su publicación definitiva. El objeto de publicar un documento científico ya ha sido puesto en contexto en editoriales previas. Además de generar la gratificación propia de investigar y la contribución a la ciencia y el desarrollo del área específica de la medicina, una publicación busca que el lector determine no solo las observaciones hechas sino además pueda repetir lo encontrado si quisiera y determinar si las conclusiones son adecuadas respecto a la información presentada y sobretodo aplicable a su medio. Habitualmente un manuscrito consta de 7 partes fundamentales: Un título, un resumen, una introducción, materiales y metodología, resultados, una discusión y conclusiones. Es importante saber que si un manuscrito logra publicarse seguramente muchas personas leerán el título, algunos el resumen y muy pocos el trabajo completo luego estas dos primeras partes son fundamentales para propósitos de adecuada indexación y clasificación al igual que para ser citado en artículos posteriores. La introducción debe ser breve y debe tener un único objetivo: plantear la pregunta de investigación que se quiere contestar con el trabajo, se puede citar literatura relevante pero nunca hacer una revisión bibliográfica en esta parte del manuscrito. Se debe tratar de interrogar antes de escribir la introducción primero que se quiere trasmitir. Es común encontrar que se dispone de una gran base de datos de información y una vez recolectada ahora si decido “pescar” dentro de ella para ver que puedo encontrar. Como segunda medida, cuestionarse si vale la pena hacerlo es sensato y este requiere una revisión minuciosa y sistemática de la literatura mundial buscando determinar si la pregunta planteada ya fue contestada. Por último cual es el formato adecuado para el mensaje a trasmitir así como cual es la audiencia para este mensaje. Los materiales y métodos generalmente son la causa de rechazo de un manuscrito y son un punto crítico sobre el cual se debe hacer gran énfasis. En esta sección se exponen el diseño de investigación a utilizar y su justificación, se debe describir ampliamente los métodos de medición así como el análisis estadístico Según el diseño es importante describir la población y marco muestral y si lo requiere, la forma como se llegó a calcular la muestra definitiva del estudio. Es común en la literatura médica encontrar que en la experimentación clínica no hay reporte de cálculo de muestra en la mayoría de los estudios y peor aún no se reporta la diferencia que se quiere encontrar entre grupos. En los resultados se debe hacer una descripción global de los hallazgos hechos así como una descripción detallada, clara y concisa de los desenlaces primarios La discusión no debe extenderse demasiado en la descripción de la literatura que sustenta el trabajo. Una recomendación es que esta sección no tome más de una tercera parte del total del manuscrito. Se describen varios puntos claves para poder desarrollar una discusión adecuada como son: describir los hallazgos mayores y soportarlos con investigaciones previas, describir problemas encontrados tanto metodológicos como de hallazgos de investigación, describir publicaciones con hallazgos similares o disimiles, generar discusión de las implicaciones científicas de la investigación hecha y por ultimo generar una conclusión breve. Un error común en la discusión es repetir los datos de los resultados. En urología colombiana además de introducir los cambios recientes en cuanto a inclusión de niveles de evidencia de las publicaciones así como conflictos de interés de los autores involucrados en la investigación, hemos querido dar estructura uniforme a los manuscritos publicados siguiendo las recomendaciones anteriormente mencionadas, el comité editorial y pares asesores tienen dentro de su labor el velar porque estos estándares se cumplan. La clasificación de la tipología de los artículos propuesta por Colciencias obliga a que un artículo clasificado como original o de investigación científica incluya estas partes. Las publicaciones como reporte de caso, revisiones de tema o cartas al editor no son tenidas en cuenta para el proceso de indexación, luego seguirán existiendo sin modificación alguna a su forma. Esta información es importante ya que las Fuentes de publicación en la literatura urológica no son pocas. Existen indexadas más de 87 revistas en urología y áreas afines en donde un manuscrito puede llegar a ser publicado y si se tienen en cuenta estos puntos este proceso puede ser mucho más fácil. Mauricio Plata Salazar, MD Editor Revista Urología Colombiana Editorial Editorial Comments on how to write and publish Medical literature is so diverse, that it is not hard to find a journal where a paper is accepted to be published. However, the text has to be written adequately and presented following standard criteria. These doesn’t guarantee that they will be published, but it guarantees that the paper is neither rejected nor mailed back for corrections due to mistakes in the way they are presented. The purpose of publishing a scientific document has been discussed in previous editorials. Other from the satisfaction of investigation itself, the contribution to science and the advance in any area of medicine, a paper encourages the reader to analyze the observations made, and, if he wishes to, try to repeat the study and see if the conclusions obtained were true, and more important, if they were useful for his clinical practice. Traditionally a medical paper is formed by seven parts: a title, an abstract, an introduction, methods, results, a discussion and conclusions. It is very important to realize that if the paper gets to be included in a journal, many people will read its title, some the abstract, and a few will read the rest of the text. That means that it is very important to have a good title and abstract so that the paper is adequately indexed and classified, and to get it to be cited in other articles. The introduction must be brief and has to have one purpose: to state the investigation question that you want to answer in your study. You can reference relevant studies, but you must never do a review in this part of your paper. You should ask yourself what you want to tell the reader before you begin writing. It is very common to see that authors have a big data base, and that after they have it they decide to watch over it to see if they can find something to write about. After that, you should ask yourself if the effort is worthwhile; a review of the available literature should be performed to see if the question you are asking has already been answered. Finally you should think which is the best way of transmitting your message and who is your target audience. Methods are generally the cause of rejection of the paper. This is a critical point in which special emphasis has to be made. In this section, you expose the design of your study and its justification. It is very important to describe the methods used to grade de variables, as well as their statistic analysis. According to the design, you should describe the characteristics of the people that will be included, the size of the sample, and in some cases, the way how you estimated it. Oftenly you can see that medical literature lacks information about how the sample size was calculated and more importantly they don’t say what’s the difference that they want to find between groups. In the results, you should give a global description of the findings of your study and a clear, precise description of the primary goals. The discussion shouldn’t be very descriptive of the works that support the paper. A common recommendation is that this section shouldn’t be longer than a third of the entire document. Key points in the development of a good discussion are: describing the principal findings and supporting them with previous studies, describing methodological problems as well as problems found with your investigation, reporting on publications with similar or opposing findings, highlighting the scientific implications of your results, and finally building a brief conclusion. A common mistake is to repeat your results in the discussion. In UROLOGIA COLOMBIANA we have recently introduced some changes like evidence level of the study and conflicts of interest of the authors. At the same time we are working hard in order to give a uniform structure to the papers published, so that they fill the above mentioned criteria. The editorial committee and the paired evaluators have to make sure that these are fulfilled. The classification of the type of studies suggested by Colciencias, requests that a paper classified as an original or scientific investigation article includes this sections. Case reports, review articles or letters to the editor are not taken into account for indexation, so they will continue appearing without any modification. All this information is important because there is a big amount of urological literature journals. More than 87 urological or related magazines have been indexed. Publication of your papers can be easier if you follow these recommendations. Mauricio Plata Salazar, MD Editor Revista Urología Colombiana Creación de centros de excelencia en nefrolitotomía percutánea Investigación original urol.colomb. Vol. XIX, No. 2: pp 11-22, 2010 Adolfo Serrano1; Catalina Latorre2 MD, Urólogo Sección de Urología, Departamento de Cirugía Fundación Santa Fe de Bogotá, Bogotá – Colombia. adolfo.serrano@ama.com.co(1) MD, M.Sc, Jefe del Departamento de Salud Pública, Facultad de Medicina Universidad Colegio Mayor de Nuestra Señora del Rosario. Bogotá – Colombia(2) Diseño del estudio: Observacional analítico Nivel de evidencia: II El autor declara que no tiene conflicto de intereses Resumen Recibido: 20 de septiembre de 2009. Aceptado: 11 de julio de 2010. 11 Revista Urologia Colombiana Objetivo del estudio: Presentar el trabajo clínico y docente que se ha realizado en la creación de centros de excelencia en nefrolitotomía percutánea en el país. Materiales y métodos: Estudio descriptivo en el cual se revisa la experiencia del investigador principal en la creación de centros de nefrolitotomía percutanea. Se revisan los registros del investigador principal identificando los centros en los cuales se llevan a cabo los programas, el año en que se iniciaron las actividades y los urólogos involucrados. Así mismo se revisa el número de procedimientos realizados hasta la fecha, complicaciones y mortalidad. De la revisión de dos series en las que el investigador principal ha participado, una publicada en 2003 y otra en 2009, se extraen datos sobre las variables que son mas representativas de los resultados: tipo de abordaje, tiempos quirúrgicos, anestésicos y de permanencia en la sala de cirugia, transfusiones, estancia hospitalaria y evacuación completa de la piedra en una sola intervención. Del registro de dos de las localidades se identificó el pagador. Del registro del investigador principal se revisa su aporte en actividades de formación académica con los grupos. Resultados: Desde 1998 se han creado en 10 ciudades del país grupos altamente especializados que practican regularmente (mínimo cuatro al mes) intervenciones nefroscópicas. De los 1357 procedimientos practicados hasta el momento de esta evaluación, se han presentado complicaciones según la clasificación modificada de Clavien así: grado II, 9.04%, Grado III 3.17%, Grado IV 0.44. y grado V (mortalidad) 0.44%. La comparación de dos grupos de pacientes Serrano, A.; Latorre, C. en que el investigador principal ha participado, uno publicado en 2003 como serie personal y otro en 2009, de uno de los centros, evidencia la mejoría en los resultados expresado como extracción de la piedra en una sola sesión y disminución en tiempo quirúrgico, complicaciones y estancia hospitalaria. Los pagadores, identificados en dos de los centros, registran en su mayoría a asegurados de los regímenes contributivo (Plan Obligatorio de Salud) y subsidiado y a vinculados de los entes territoriales. Solo una minoría de los pacientes tiene como pagadores planes complementarios o seguros de hospitalización o pagan de sus arcas los servicios. En el mismo periodo se registran 34 actividades como conferencias, escritos u otras sobre el tema, en que el autor ha participado contribuyendo a la formación académica de los grupos. Conclusiones: En el entorno actual, la implementación de servicios de alta calidad, particularmente fuera de las tres grandes capitales, es tardío y lastrado con .dudas sobre efectividad, seguridad, continuidad y viabilidad económica. La experiencia de más de una década demuestra éxito y viabilidad como servicios clínicos, centros de aprendizaje y venta de servicios. Estas actividades son altamente productivas desde esos puntos de vista para los proveedores pero los mas beneficiados son los pacientes, en su mayoría no asegurados (vinculados), afiliados al régimen subsidiado o pertenecientes al régimen contributivo como afiliados al Plan Obligatorio de salud, los cuales están recibiendo en su ciudad de residencia, cuidado de alta calidad. Palabras Clave: Centros de excelencia, calidad, nefrolitotomia percutanea, entrenamiento. Creation of Excellence Centers in Percutaneous Nephrolithotomy Abstract: Sociedad Colombiana de Urología 12 Purpose: To show the clinic and teaching experience that we have gained, developing Excellence Centers in percutaneous nephrolithotomy around our country. Methods: Descriptive review of the experience of the main author in the development of Excellence Centers in percutaneous nephrolithotomy. We reviewed our data in regard to the centers in which the program has been developed, the year when the program begun and the urologists that have been involved. Number of surgeries performed, complications and mortality were also reviewed. Data on the type of approach, surgical and anesthetic time, transfusions, hospital stay and stone free rate were obtained from previously published papers in 2003 and 2009. The academic activities performed by the main author with the different groups are reported. Results: Since 1998 we have developed 10 high quality groups around the country, that perform at least 4 nephroscopies a month. 1357 procedures have been performed up to now. Complications, according to the modified Clavien classification: grade 2, 9.04%, Grade 3 3.17%, Grade 4 0.44. and grade 5 (mortality) 0.44%. The comparison of the two case series previously published in 2003 (a personal series of the main author) and in 2009 (published by of the centers developed), clearly shows an improvement in the results. Particularly most of the stones have been evacuated in a single procedure and a significant reduction in surgical time, complications and hospital stay. Thirty four activities such as lectures or written papers have been performed by the author during these years, that contribute to the academic growth of the members of the different Creación de centros de excelencia en nefrolitotomía percutánea groups. Conclusions: Nowadays the implementation of high quality centers, particularly in places different that the three main cities is slow and questions on effectiveness, safeness, continuity and economic viability arise. The experience developed after a decade shows success and viability in clinical aspects, academic activities and economic factors. These activities are highly lucrative for health care providers, but mostly for our patients, most of them part of the subsidized in the Colombian health system, who receive high quality attention in their hometowns. Key Words: Excellence centers, percutaneous nephrolithotomy, training. "En las industrias que funcionan bien, la competencia se enfoca en incrementar la oferta de valor para los usuarios, es decir, la calidad del producto o servicio, mientras los costos se reducen. La industria aeronáutica, la telefonía móvil, la banca y los computadores, para sólo mencionar cuatro, son sectores que confirman, de manera contundente, la anterior aseveración.”(1) “La situación de la atención en salud en prácticamente todo el mundo ha sido y continúa siendo diferente: los costos aumentan, a pesar de los “esfuerzos” por controlarlos; mientras los servicios se restringen, los pacientes reciben una atención que está lejos de ser la ideal y los eventos adversos, evitables, producto de errores del proceso asistencial, siguen siendo frecuentes.”(2) Los esquemas de competencia son el origen de esta situación. Esquemas en los cuales la calidad es directamente proporcional al precio generan utilidades a costa de reducir la calidad. (1) Estas políticas ponen en riesgo a los pacientes, las instituciones y al prestador del servicio. Por otra parte son fácilmente reproducibles por otros actores que desean una parte de la torta de la salud. El único elemento de diferenciación sería cuanto es el descuento que ofrece el prestador al asegurador. El prestador no tiene garantía de continuidad al estar sujeto a la suicida práctica de bajar los precios o perder los pacientes. “La ventaja no se logra bajando precios ni haciendo publicidad efectista pues los competidores imitan fácilmente esas movidas” (2) Otro elemento de este esquema es la transferencia del costo. En vez de reducir los cos- tos, estos se transfieren del asegurador a las intituciones, de las instituciones a los prestadores (médicos) y de los prestadores a los pacientes(3). En esta situación se conciben calidad y eficiencia como objetivos en conflicto.(2) La otra alternativa de competencia es ofrecer como valor agregado la calidad. El esquema demanda inversión en tecnología, entrenamiento, mejoramento de procesos y el cumplimiento de una curva de aprendizaje. En la medida en que se acopian los casos y se repite una y otra vez el ejercicio, se gana en experiencia, se reducen tiempo quirúrgico, estancia hospitalaria, complicaciones y reintervenciones. No solo se hace de ese grupo o institución el centro de referencia sino que el proceso es difícilmente imitable, al demandar a la competencia repetir la curva de entrenamiento ya lograda por el que introduce la estrategia. Así, el prestador tiene garantia de continuidad y permanencia. Los centros de excelencia hacen ese ejercicio. Eligen un espectro reducido de patologías, y tratan números grandes de pacientes, todos similares. Sus resultados son mejores, los costos menores y las utilidades mayores. (2) Se define centro de excelencia como el “grupo de profesionales de la salud que se dedica a un rango estrecho de procedimientos, que atiende gran cantidad de casos en corto tiempo y que mediante el mejoramiento continuo aceleran y mantienen la curva de aprendizaje en índices dificilmente alcanzables por la competencia.”(2) Porter(3) ha caracterizado las opciones de competencia. En la competencia suma cero, la disminución del costo se logra disminuyendo la calidad. En la competencia suma negativa, aumenta el costo y disminuye la calidad. En la competencia suma positiva, la orientación 13 Revista Urologia Colombiana Introducción Serrano, A.; Latorre, C. es a generar atención más eficiente al paciente. El precio de las intervenciones es menor por eficiencia y calidad. complicaciones, reintervenciones y mortalidad. Gráfico 2 Tomado de Castaño R.A. Centros de excelencia: Calidad eficiencia y competitividad para la exportación de servicios. Via Salud 2005, 33:8-17. Gráfico 1: Relación precio/calidad Obsérvese que cuando la calidad de un producto o servicio aumenta, el precio puede incrementarse desproporcionadamente (suma negativa), en relación 1:1 (suma cero) o en relación <1:1 (suma positiva). En este último caso, el precio ajustado por valor, es decir, por calidad, se reduce, mientras en los otros dos se incrementa (suma negativa) o se mantiene constante (suma cero). Tomado de Castaño R.A. Centros de excelencia. Via Salud 2006, 38:2-3. Sociedad Colombiana de Urología 14 Calidad y eficiencia deben ser concebidos en conjunto. Ofrecer resultados con cierto estandar (calidad) puede lograrse con mayor o menor desperdicio o mayor o menor costo (eficiencia). La oportunidad de mejoría es aumentar la eficiencia. Esta es uno de los productos de los centros de excelencia(2). La idea de curva de aprendizaje es de gran importancia en estas propuestas. El concepto, introducido por el psicologo Aleman Hermann Ebbinghaus en el siglo 19 (14) se refiere a la adquisición de una serie de habilidades cognitivas (hacer un diagnostico, elegir una conducta) y manuales (practicar una intervención) que repetidas frecuentemente harán que el prestador del servicio cometa menos errores y actúe mas eficientemente.(2) Las curvas de aprendizaje se conciben como gráficas que representan el progreso en el dominio de una técnica contra el tiempo necesario para alcanzar las habilidades requeridas.(5) Se miden, entre otras, en términos de tiempo quirurgico, estancia hospitalaria, Las condiciones ideales para hacer rápida la curva de aprendizaje son entrenamiento inicial, conformación de un grupo de trabajo estable, acompañamiento por un profesional experimentado, alto volumen de pacientes con la misma patología y estandarización de todo el procedimiento. La curva de aprendizaje es extensiva a todos los individuos que participan en el proceso, aún aquellos que ofrecen contribución marginal. Es así como anestesiólogo, enfermera, técnico de radiología, auxiliar de enfermería, circulante, aseador y el personal que hace recepcion y cuidado postoperatorio son esenciales para lograr los resultados. El equipo, incluyendo todas estas personas debe ser siempre el mismo. Por otra parte, la curva de aprendizaje se modificará favorablemente en la medida que se cuente con tecnología altamente estandarizada. Es imposible lograr resultados excelentes si, por ejemplo, la atención gira alrededor del funcionamiento del equipo de video o si la calidad de la imagen fluoroscópica es pobre. En el sistema de salud Colombiano es frecuente el denominado pago prospectivo de servicios. Los llamados paquetes son una forma de pago prospectivo. Este mecanismo, transfiere el riesgo financiero al prestador. Es decir, en la medida que el prestador acuerda una suma preestablecida por la completa resolución del problema, en nuestro tema, extracción completa de la piedra, independiente Creación de centros de excelencia en nefrolitotomía percutánea del número de intervenciones que tenga que practicar o de las complicaciones que tenga que manejar, cada caso representa el riesgo de no producir utilidad o al contrario, generar pérdidas. Por otra parte, el pago prospectivo del servicio induce al prestador al ahorro y perversamente a hacer lo mínimo necesario por el paciente: en nuestro caso, evacuación incompleta de la masa litiásica. Los cálculos residuales, independiente del volumen, con frecuencia se llaman fragmentos clínicamente insignificantes o se alega que nuevas intervenciones son de alto riesgo. Ha aquí una de las bondades más importantes de los centros de excelencia: La alta calidad en las intervenciones ofrece al paciente tratamiento óptimo y protege la viabilidad financiera del prestador. La creacion de centros de excelencia trae el beneficio de la transferencia tecnológica. En las condiciones usuales, la difusión de una estrategia de cuidado puede tomar décadas desde la publicación inicial hasta su llegada a centros periféricos (3). El caso de la nefrolitotomía percutánea en Colombia es un ejemplo que ilustra la demora en la transferencia tecnológica: La técnica fue introducida y rápidamente adoptada en los grandes centros del mundo al principio de los años 80. En Colombia, a mediados de los 80, fue introducida por los Drs Tomás Wilde en la Pontificia Universidad Javeriana y Eduardo Ríos en la Fundación Santa Fé de Bogotá, ambos centros ubicados en la capital del país. Con el paso de unos años se empezó Uno de los aspectos fundamentales para la creación de centros de excelencia es el reclutamiento de pacientes. El problema esta resuelto desde el principio donde los pacientes se centralizan y son cautivos, vr. gr. grandes hospitales pertenecientes a un asegurador. En otras circunstancias se demanda intensa labor de difusión y ampliación del área geográfica de influencia. Los objetivos de esta investigación son: - Demostrar que los grupos urológicos que focalizan su actividad hacia la nefrolitotomía percutánea, estandarizan los procesos, agrupan los pacientes para intervenirlos, adquieren la tecnología necesaria y se acompañan de un experto, ganan rápidamente experiencia y ofrecen resultados de alta calidad. - Demostrar que es posible hacer transferencia tecnológica y difundir conocimiento en ciudades distintas de las grandes capitales a corto plazo. Materiales y métodos Del registro del investigador principal, se identificaron los centros en que ha participado en actividades endourológicas, en particular nefrolitotomía percutanea, en forma continuada y siguiendo procesos estadarizados 15 Revista Urologia Colombiana Gráfico 3 Tomado de Castaño R.A. Centros de excelencia: Calidad eficiencia y competitividad para la exportación de servicios. Via Salud 2005, 33:8-17. a practicar en otras grandes capitales pero no en ciudades intermedias. Solo hasta finales de los noventa y principios de 2000, en conjunto con grupos de cada ciudad, el investigador principal introdujo la técnica en varias localidades, así: Neiva en 1998, Cúcuta en 2001, Ibagué y Cartagena en 2003. En otras ciudades se habían practicado intervenciones aisladas pero la práctica regular solo se estableció empezando el milenio. El investigador principal participó en la consolidación de grupos en las siguientes ciudades: Santa Marta desde 2003, Barranquilla y Manizales desde 2004. Incluso en centros de la capital, la transferencia tecnológica ha sido demorada. El investigador principal participó en actividades para que el Hospital de la Samaritana incluyera la práctica nefroscópica regular desde 2005 Así mismo, uno de los centros donde hay un programa activo es el Hospital Simon Bolívar. (4). Serrano, A.; Latorre, C. de selección y evaluación preoperatoria de pacientes, disposicion de salas, tipo de anestesia, posicionamiento del paciente, abordaje renal, dilatación del tracto, evacuación de la masa litiasica, nefrostomía, vigilancia postoperatoria y alta. Estos procesos están detallados en un protocolo de manejo (ANEXO NUMERO UNO Incluido en la versión en línea de este artículo) desarrollado por el investigador principal siguiendo lineamientos descritos ampliamente en la literatura(10). Incluye variaciones técnicas introducidas por el investigador principal y que han probado ser efectivas y seguras (8). De esos centros también se identifican condiciones que garanticen la seguridad del paciente como son cumplimiento con los criterios de habilitación según el Sistema Obligatorio de Garantia de la Calidad, disponibilidad de banco de sangre, unidad de cuidado intensivo, y especialistas de otras areas como son intensivistas, cirujanos generales e internistas. Se definió como continuidad la realización de más de cuatro procedimientos al mes. Estimamos que un grupo que pueda mantener la continuidad alcanzaría en 6 meses el mínimo exigido a un residente durante su formación para obtener conocimientos y habilidades aceptables en el tema. Se ha estimado que el número necesario de procedimientos en residencia no debe ser inferior a 24. (16). Por otra parte, ese número rebasaría los 16 casos /año que se estiman necesarios para mantener las habilidades en el sujeto entrenado.(13) De cada centro, se registran las siguientes variables: ciudad, institución asociada, naturaleza pública o privada de la institucion, programa de residencia asociado (si/no), urólogos mas involucrados (gestores), competencia (mas de 60 casos de experiencia según definición de de la Rosette(7)) en técnicas endourológicas por parte del gestor, edad del gestor, país de entrenamiento de postgrado, año en que se inicia el programa y número de casos realizados hasta mayo 15 de 2009. De la totalidad de intervenciones, se identifica el número y tipo de complicaciones y la mortalidad. Se registran las complicaciones según la clasificación de Clavien modificada para nefrolitotomía percutánea.(9) Tabla 1 Clasificación modificada de Clavien para complicaciones postoperatorias en nefrolitomía percutánea. Complicación 16 Grado I II Sociedad Colombiana de Urología III Descripción Desviación del curso postoperatorio normal sin necesidad de intervención, sea farmacológica, radiológica o quirúrgica Complicación menor requiririendo intervención, incluyendo transfusión y nutrición parenteral total Complicaciones que requieren intervención quirúrgica, endoscópica o radiológica pero autolimitadas III a Intervención sin anestesia general III b Intervención con anestesia general IV Complicaciones que amenazan la vida, requiriendo cuidado intensivo IV a Disfunción orgánica única (incluyendo diálisis) IV b Disfunción multiorgánica V Muerte asociada a las complicaciones Tomado de: Skolarikos A., De la Rosette J. Prevention and treatment of complications following percutaneous nephrolithotomy. Current Opinion in Urology 2008, 18:229–234 Creación de centros de excelencia en nefrolitotomía percutánea Desde que se inició la conformación de los centros, no se ha llevado registro completo ni homogeneo de las características de los pacientes, la enfermedad litiasica, ni los resultados. Por este motivo se revisan dos series en las que el investigador principal ha participado, (11, 12) una publicada en 2003 de 99 pacientes con litiasis infecciosa perteneciente a la práctica del investigador principal y otra de 2009 con 47 pacientes, la mayoria obesos, perteneciente a uno de los centros conformados, el Hospital Simon Bolívar. De esas series se extraen datos sobre las variables que son más representativas de los resultados: paciente tipo, sitio de punción y abordaje renal, diámetro al que se dilata el tracto, tiempo quirúrgico, estancia hospitalaria, evacuación completa de la piedra en una sola intervención y complicaciones. Para obtener información sobre el pagador se solicitó la revisión de sus registros de dos de los centros. Los pagadores se clasifican de acuerdo al Sistema General de Seguridad Social de Colombia, Ley 100 de 1993, del Ministerio de la Seguridad Social. Para medir la contribución del investigador prinicipal al fortalecimiento de los conocimientos teoricos de los diversos grupos se identificó su aporte en actividades de formación académica en urolitiasis con los grupos desde 1998 hasta la terminación de esta investigación. Se incluyen conferencias dadas en cada localidad, conferencias difundidas en red por la Sociedad Colombiana de Urología, presentaciones en eventos de la Sociedad Colombiana de Urología y articulos publicados en la revista de la misma Sociedad. Esta información fue extraida del registro del investigador. Se incluye el nombre de la actividad académica y la referencia bibliográfica si es un escrito. Si fue una conferencia se registra la localidad y fecha en que fue presentada y en caso de pertenecer a un evento, el nombre del mismo. Para la recolección de datos sobre complicaciones se diseño una matriz en excell. Se hace un análisis descriptivo utilizando porcentajes y promedios. Control de calidad de los datos: El registro ha sido diligenciado por el investigador principal desde el inicio de las actividades. Consideraciones éticas Este es un estudio sin riesgo según la resolución 8843 del Ministerio de la protección social, al ser datos extraidos del registro personal del investigador, manteniendo el anonimato de los pacientes. Para la descripción de complicaciones y mortalidad, se enumeran los casos mas no se identifican pacientes, ciudades o instituciones donde se produjo el evento ni el grupo tratante. Para la descripción de cada centro se ha obtenido la autorización del gestor local. Así mismo se obtenido su participación voluntaria y se ha mantenido su anonimato. Resultados De la revisión de los registros del investigador principal se encuentra actividad continuada, según protocolo en 10 ciudades. En dos de ellas se cambió de institución totalizando 12 centros hasta mayo de 2009. Los gestores locales han sido uno o dos. La formación previa en técnicas endourológicas fue la de la residencia, ninguno tenía entrenamiento adicional en el tema. La actividad se inicia en 1998 en Neiva. Después de practicar 55 casos, el gestor local de esa ciudad (J.F.) ha continuado con las actividades, siguiendo las mismas técnicas. En los otros centros el investigador prinicipal sigue acudiendo en forma regular y a mayo de 2009 se han practicado 1357 intervenciones. La periodicidad de las jornadas fluctua entre 4 y 6 semanas. El número promedio de casos por jornada es de 5 con Rango de 4 a 9. Hay amplias variaciones según la complejidad de los casos y la madurez que haya alcanzado cada programa. La única excepción es el Hospital Simón Bolívar de Bogotá donde se desarrolla un programa docente con la intervención de residentes y se 17 Revista Urologia Colombiana Los datos de complicaciones y mortalidad fueron tomados del registro del investigador prinicipal, quién los incluyó en el momento en que las presenció o fue informado por sus colegas. Serrano, A.; Latorre, C. practican uno o dos casos semanales. De los 12 centros donde se han desarrollado actividades solo dos, el Hospital Simón Bolívar de Bogotá y el S.E.S. de Manizales son de naturaleza pública. También, con excepción del hos- pital Simón Bolívar ninguno tiene actividad docente con residentes. La tabla número dos relaciona información sobre los centros, los gestores y el número de intervenciones practicadas. Tabla 2. Centros de nefrolitotomía percutánea conformados con el investigador principal. Sociedad Colombiana de Urología 18 Desde 1998 se han registrado las complicaciones. Aquí se presentan clasificadas según el sistema modificado de Clavien. Para el conocimiento de resultados, se revisan dos series en las que el investigador principal ha participado, (11, 12) una publicada en 2003 de 99 pacientes con litiasis infecciosa perteneciente a la práctica del investigador principal y otra de 2009 con 47 pacientes, la mayoria obesos, perteneciente a uno de los centros conformados, el Hospital Simon Bolívar. Las variables que son comparables y más representativas de los resultados se relacionan en la tabla número cuatro. El pagador, registrado en dos de los centros se identifica en la tabla número cinco. De la revisión del registro del investigador principal desde 1998 a la entrega de este trabajo se encuentran 34 actividades aportadas como contribución a la formación académica de los grupos. El listado aparece como ANEXO NUMERO DOS en la verisón en línea de este aríiculo. Se evidencian actividades de instrucción en manejos nefroscópicos, tecnologías complementarias como son litotripsia extracorporea por ondas de choque y ureteroscopía y diversos aspectos del manejo médico de la enfermedad litiasica. Discusión La descripción de centros de excelencia en urología es limitada. Hay información en prostatectomía radical, cistectomía radical y colocacion de prótesis de pene. (15,17) Consi- Creación de centros de excelencia en nefrolitotomía percutánea Complicaciones Sangrado requiriendo transfusión. Lesión vascular: Fístulas AV Pseudoaneurismas Sangrado por el tracto Sangrado intraoperatorio Grado según Clavien II Incidencia # % 58 4.27 IIIa IIIb V 8 2 2 0.59 0.15 0.15 IIIa IIIb 1 18 0.07 1.32 Lesión Pleural: Hidrohemotorax Empiema IIIa IIIb 10 1 0.73 0.07 Lesión colonica IIIb 1 0.07 Infección: Fiebre Pionefrosis Sepsis Choque séptico II IIIb IVb V 69 1 5 2 5.08 0.07 0.37 0.15 V 1 0.07 IIIb 2 0.15 Absorción del irrigante Edema pulmonar Referencia Número Edad promedio en años Caso tipo Obstrucción al flujo urinario: Urinoma Obstrucción ureteral por litiasis Estrechez pieloureteral Estrechez infundibular I.A.M. Tabla 4. Resultados en dos series en que participa el investigador principal. Embolismo aereo V 1 0.07 Falla Renal Aguda Iva 1 0.07 Totales II IIIa IIIb IVa IVb V 128 19 24 1 5 6 9.04 1.40 1.77 0.07 0.37 0.44 deramos que este trabajo aporta al tema particularmente porque no hay información de centros de excelencia en nefrolitotomía percutánea. El presente trabajo muestra la viabilidad de un modelo repetido ya en 10 oportunidades, y de los cuales el centro más antiguo lleva mas de una década en actividad. Los números, aun los de los centros mas recientemente conformados demuestran la posibilidad de centralizar los casos. Este aspecto es uno de los más importantes para lograr la cultura del centro de excelencia, porque per- Pacientes Resultados Distribucion por Genero % ♀-♂ SobreComorpeso bilidades Ht. A. S. % Diabetes Tiempo quirúrgico promedio, min.. Abordaje Polar % superior Medio Polar inferior Multiple Diámetro del tracto, escala francesa Extraccion completa en una sesion% Transfusión % Complicaciones infecciosas % Estancia promedio en días Serie 2003 (11) Serie 2009 (12) 99 47 42.0 43.3 Lito infeccioso Obeso 64 – 36 70 - 30 25 49 23 7 14 2 180 136 17.2 77.0 23.4 2.2 57.0 13.3 2.4 6.7 30-32 24-26 23.0 74.5 18.1 4.3 22.0 6.4 3.0 2.2 Tabla 5. Pagadores* en dos de los centros. Tipo de aseguramiento C/gena % Bogotá % Asegurados régimen contributivo, pagador E.P.S Asegurados régimen subsidiado pagador E.P.S. – R.S. No Asegurados (Vinculados), Pagador, Entes Territoriales. 70 0 22 29 7 71 Otros Planes complementarios de salud. Seguros de hospitalización y cirugía. Pago directo. 1 0 *El Sistema de Seguridad General de Seguridad Social de Colombia establece las siguentes modalidades de cubrimiento para salud a la población: Asegurados - Por régimen contributivo. Las pagadoras son las Empresas Promotoras de Salud (EPS) a través del Plan Obligatorio de Salud (POS) - Por régimen subsidiado. Las pagadoras son las Empresas Promotoras de Salud – Régimen subsidiado (EPS-RS). No Asegurados - Se denominan vinculados y los pagadores son los Entes Territoriales Ley 100 de 1992, Ministerio de la proteccion Social. 19 Revista Urologia Colombiana Tabla 3: Complicaciones según la clasificación de Clavien y su incidencia Serrano, A.; Latorre, C. mite estandarizar los procedimientos y lograr que la curva de aprendizaje se cumpla. El cumplimiento de la curva de aprendizaje es particularmente largo en nefrolitotomía percutánea. Allen (6) afirma que se requiere practicar 69 intervenciones para lograr competencia y 115 para lograr excelencia. Tanriverdi (5) afirma que después de 60 casos no hay mejoría notable en los indicadores que usan en su estudio: tiempo de fluoroscopía y tiempo quirúrgico. El modelo cumple además con otras de las demandas de los centros de excelencia: la tutoría, y la transferencia tecnológica. La tutoría es fundamental al ser evidente que los modelos de practica son insuficientes y el entrenamiento en residencia limitado (6). Además es importante entender que el desarrollo de la curva de aprendizaje depende más de la exposición que del entrenamiento inicial (2) Sociedad Colombiana de Urología 20 Con respecto a los 12 centros de hospitalización y cirugía, donde se han llevado a cabo las actividades, 10 son de carácter privado. Esto muestra como los esfuerzos por hacer centros de excelencia encuentran más eco entre los prestadores. La distincion no es banal, está descrito como los centros creados por la oferta (los prestadores) tienen mas dificultades a la hora de acopiar pacientes que aquellos creados por la demanda, es decir por los pagadores. (2) Se anota sin embargo que el reclutamiento de pacientes ha sido menos complejo de lo esperado. Muchos de estos pacientes, portadores de gran morbilidad, como son diabéticos, hipertensos, con grados variables de insuficiencia renal, infectados, obesos, monorenos, con coraliformes, con riñones en herradura o que por convicciones personales no aceptan las transfusiones son evitados como “pacientes problema” en los servicios usuales y por el contrario han sido bienvenidos en estos servicios, que desean mostrar resultados. Solo uno de los centros está asociado a un programa de postgrado de urología. El entrenamiento en la residencia es una de las preocupaciones plasmadas en la literatura. En general se estima que es dificil lograr una cur- va de aprendizaje satisfactoria por las falencias de los modelos ex vivo y porque los modelos virtuales están apenas en desarrollo. (6) Por otra parte la dificultad para concentrar los pacientes es universal. En Colombia la información evidencia que el 37.5% de los residentes no recibe entrenamiento en endourología y 68.8% estima que la recibida es insuficiente (18). Creemos que estos centros podrían ser un sitio excelente para difundir la práctica. El entrenamiento de los gestores antes de iniciar actividades había sido variable pero en todos los casos limitado, tanto de los entrenados en Colombia como en otras latitudes de Latinoamerica o en Europa. Las razones son varias: en primer lugar, en el momento en que el 85% de los gestores estaban en entrenamiento, (definido por la edad del gestor) las técnicas estaban apenas iniciando su difusión y desarrollo. El entrenamiento no era para el residente sino para el profesor. Por otra parte, el aprendizaje implicaba restricciones muy importantes como era trabajar con fragmentadores de poca potencia (los ultrasónicos de la época) y la ausencia de equipos de video, que obligaban al cirujano a trabajar mirando a través del endoscopio. Hubo un tercer elemento: La endourología llegó toda a la vez: así como se introdujeron en los mismos años la ureteroscopía y la nefroscopía, se introdujo la litotripsia extracorpórea. La introducción de esa tecnología hizo creer que todo cálculo sería manejado por litotripsia extracorpórea y que los manejos intracorpóreos, endoscópicos, serían innecesarios. Como se dijo en la epoca, no había seguridad si se trataba de “endourology” o “end of urology” y la situación desestimuló el entrenamiento. Esta tendencia se mantuvo a través de los 80 y solo hasta los 90 se redefinió el papel de la nefrolitotomía percutánea cuando se hicieron evidentes las limitaciones de la litotripsia extracorpórea. La evaluación de las complicaciones (tabla 3) grado II o mas evidencia resultados satisfactorios. Se usa la referencia de Skolarikos comparar resultados. (9) para Creación de centros de excelencia en nefrolitotomía percutánea Grado de Clavien II Serrano et. al. % Skolaricos et. al. (9) 9.04 21-49.5 IIIa 1.04 IIIb 1.77 Iva 0.07 Ivb 0.37 V 0.44 0-3.9 0.3-4.7 0.3-078 Este aspecto del trabajo debe ser mirado críticamente dado que esta expuesto al subregistro, en particular, las complicaciones grado II. Si creemos que nuestras complicaciones torácicas son relativamente frecuentes porque nuestro acceso preferido es el polar superior. Al contrario, y precisamente por el abordaje polar superior, solo registramos una complicación intestinal (perforación del sigmoide) que tenemos razones para considerar que no se trató de lesión operatoria sino de enfermedad diverticular complicada. La mortalidad es similar a la informada en la literatura. También debe ser mirada en forma crítica la evaluacion de los resultados ya que no corresponden al seguimiento de cada caso sino a dos muestras, una realizada directamente por el investigador principal en su sito usual de trabajo y otra en el centro del Hospital Simon Bolívar. Con excepción del paciente tipo, los grupos son comparables y, es llamativa la notable variación que se da en los resultados de un mismo investigador con 6 años de diferencia. En particular, se observa disminución del tiempo quirúrgico, el aumento de abordajes polares superiores, el notable aumento en el número de casos resueltos en una sesión, la disminución del calibre del tracto percutáneo y la estancia hospitalaria. La disminución en el número de transfusiones y complicaciones infecciosas puede ser debido a la naturaleza infecciosa de los litos de la primera serie. La revisión del pagador obtenida de dos muestras evidencia como la capacidad de pago de los pacientes depende del sistema. Se enfatizan dos aspectos. El primero: los más favorecidos de todo el ejercicio son los pacientes, en su mayoria con capacidad limitada de pago y que son beneficiarios de un procedimiento de alta tecnología practicado en su ciudad de residencia. El segundo: estos procedimientos tienen precios similares en los manuales tarifarios de todos los pagadores y aun así es atractivo y lucrativo para el proveedor el ofrecer el servicio. El último aspecto que evaluó la investigación fue la transferencia de conocimiento. Este se midió como el aporte del investigador principal en actividades academicas sobre el tema realizadas desde la iniciación de los centros de excelencia. De esas labores de instrucción, mas la tutoría directa en el quirófano, los urólogos aprenden sobre manejo médico e intervencionista de la enfermedad litiásica. En especial se aprenden técnicas endourológicas avanzadas como son abordaje polar superior, abordaje intercostal, tractos múltiples, tractos en Y, endopielotomía y, obliteración de divertículos. Se instruye además en la prevención, reconocimiento y manejo de complicaciones. Por otra parte se imparte instrucción básica sobre radioprotección, esterilización de equipos, selección de equipos, accesorios y desechables. Un tópico que no ha sido discutido es la participación del radiólogo. Se debe recordar que en muchos sitios este profesional es el que practica el abordaje. Como muestra, en los Estados Unidos solo el 11% de los urólogos practica el abordaje (7). Nuestra apreciación es que en el medio, los tractos creados por el radiólogo tienen únicamente fin derivativo y como tal no son apropiados para la evacuación litiasica. Por otra parte no depender de otro operador flexibiliza la programación y el abordaje renal. Por último, reconocemos que la conformacion de centros de excelencia incluye numerosos elementos que no se han desarrollado. Para instrucción del lector, a continuación se enumeran todas las caracteristicas de los centros de excelencia. (15) Cumplimos con algunas; otras, serán motivo para continuar nuestra labor tesonera. 21 Revista Urologia Colombiana Tabla 6 Incidencia de complicaciones según la clasificacion de Clavien - Serrano Vs. Skolarikos Serrano, A.; Latorre, C. Tabla 7 4. Acuña A. Historia de la Urología en Colombia. Sociedad Colombiana de Urología, Bogotá, 2007. Caracteristicas de los centros de excelencia (15) 5. Tanriverdi O, Boylu U, Kendirci M, Kadihasanoglu M, Horasanli K, Miroglu C.The learning curve in the training of percutaneous nephrolithotomy. Eur Urol.2007 Jul; 52(1):206-11. Epub 2007 Jan 10. PubMed PMID: 17229522. 6. Allen D, O´Brien T, Tiptaft R. Defining the learnig curve for percutaneous nephrolithotomy. J Endourol 2005: 19 279-82 7. De la Rosette JJ, Laguna MP, Rassweiler JJ, Conort P. Training in percutaneous nephrolithotomy--a critical review. Eur Urol. 2008 Nov;54(5):994-1001. Epub 2008 Mar 28. Review. PubMed PMID: 18394783. Sistemas de prevención de errores 8. Indicadores de calidad Serrano A. Conferencia: Abordaje polar superior. Presentada en: - Primer simposio de innovaciones en endourología. Hospital Universitario Clínica San Rafael. Bogotá, Colombia, 28 y 29 de marzo de 2008 - Encuentro Colombo Argentino de Urología. Cúcuta, Colombia, 11 y 12 de abril de 2008 - Jornada de entrenamiento en abordaje polar superior. Valencia, Venezuela 6 y 7 de diciembre de 2008 Iniciativas de mejoramiento en camino Proyección hacia la comunidad Premios nacionales y reconocimiento. Número de pacientes referidos al area de interés particular. Número de pacientes internacionales referidos. Número de procedimientos y pacientes tratados por año. Número de protocolos de investigación en curso por año. Nivel de tecnología en el sitio. Programas de seguimiento. Esfuerzos de educación a los pacientes. Encuestas de satisfacción de los pacientes. Esfuerzos de prevención de enfermedades infecciosas. Incorporación de la investigación en el cuidado clínico. Conclusiones 22 En el entorno actual, la implementación de servicios de alta calidad y volumen, particularmente fuera de las tres grandes capitales, es tardío y lastrado con dudas sobre efectividad, seguridad, continuidad y viabilidad económica. La experiencia de más de una década demuestra éxito y viabilidad como servicios clínicos, centros de aprendizaje y venta de servicios. Estas actividades son altamente productivas desde esos puntos de vista para los proveedores pero los mas beneficiados son los pacientes, en su mayoría no asegurados (vinculados), afiliados al régimen subsidiado o pertenecientes al régimen contributivo como afiliados al Plan Obligatorio de salud, los cuales están recibiendo en su ciudad de residencia, cuidado de alta calidad Sociedad Colombiana de Urología Referencias 1. Castaño R.A. Centros de excelencia. Via Salud 2006, 38:2-3. 2. Castaño R.A. Centros de excelencia. Eficiencia y competitividad para la Exportación de servicios. Vía Salud 2005; 33 8-17. 3. Porter EM, Olmsted Teisberg E. Redefining competition in health care. Harvard Business Review. 2004, June. 9. Skolarikos A., De la Rosette J. Prevention and treatment of complications following percutaneous nephrolithotomy. Current Opinion in Urology 2008, 18:229–234. 10. Novick A. Senior Editor. Operative urology at the Cleveland Clinic. Humana presss Inc. 2005 Totowa, New Jersey. 07512 11. Guidelman C. Alvira I. Serrano A. Relación entre el indice de masa corporal y resultados en nefrolitomia percutánea. Trabajo a presentar en el XLIV Congreso Curso Internacional de Urología. Bogotá D.C, Colombia, Agosto de 2009. 12. Serrano A., Fajardo W, Fajardo N, Pachon D. Litiasis Infecciosa: Manejo con nefrolitotomía percutánea en la Fundación Santa Fe de Bogotá. Presentado en el XXXVIII Congreso Nacional de Urología, Medellín, septiembre de 2003. 13: Michel M. Trojan L. Rasweiller JJ. Complications in percutaneous nephrolithotomy. Eur. Urol. 2007:51, 899906. 14. Breda A. Editorial Comment. Eur Urol 54:20081001. 15. Clinical centers of excellence. Prostate cancer. Med Econ. 2009 Mar 6; 86 (5):24. PubMed PMID: 19351001. 16: Lee CL, Anderson JK, Monga M. Residency training in percutaneous renal access: does it affect urological practice? J Urol. 2004 Feb;171(2 Pt 1):592-5. PubMed PMID: 14713766. 17. Henry GD, Kansal NS, Callaway M, Grigsby T, Henderson J, Noble J, Palmer T,Cleves MA, Ludlow JK, Simmons CJ, Mook TM. Centers of excellence concept and penile prostheses: an outcome analysis. J Urol. 2009 Mar; 181(3):1264-8. Epub 2009 Jan 18. PubMed PMID: 19152945. 18. Serrano A. Encuesta a los Residentes de Urología para el Proyecto de Evaluación de los Programas de Postgrado en Urología a Nivel Nacional. En Segundo Foro Académico para Residentes de Urología. Melgar, marzo de 1998. Respuesta terapéutica de cálculos del cáliz inferior a litotricia extracorpórea en adultos. Investigación original urol.colomb. Vol. XIX, No. 2: pp 23-29, 2010 Revisión retrospectiva. Juan Pablo Moncada Guayazán1; Manuel M. Rueda Salazar2; Edgar Ramírez Bojacá3 MD, Urólogo Universidad Nacional de Colombia. juanmonkis@yahoo.com(1) MD, Urólogo, Director Litomédica S.A. ruedamanuel@cable.net.co(2) MD, Ginecólogo y Obstetra, especialista en Epidemiología. Litomédica S.A. eeramirez2000@yahoo.com(3) Diseño del estudio: Observacional descriptivo Nivel de evidencia: III El autor declara que no tiene conflicto de intereses Resumen El manejo de los cálculos del cáliz inferior en la literatura actual demuestra cierta controversia en lo que respecta a parámetros como tamaño, número de cálculos y la anatomía calicial inferior, dada las múltiples opciones terapéuticas que existen como litotricia extracorpórea (LEC), nefrolitotomía percutánea (NLP) y ureteroscopia. La efectividad de las mismas en el tratamiento de los cálculos del cáliz inferior ha sido sometida a estudios clínicos en los últimos quince años. Aunque hay algunas publicaciones sobre experiencias locales en general con litotricia extracorpórea, se llevó a cabo una revisión retrospectiva consecutiva en un centro colombiano de referencia de litiasis que busca evaluar la respuesta terapeútica a ésta opción de tratamiento en cuanto a cálculos del cáliz inferior. 23 Outcomes of the Treatment of Inferior Caliceal stones with Extracorporeal Shock Wave lithotrypsy Abstract Treatment of inferior caliceal stones remains controversial. The number and size of the stones as well as anatomy of the calyx are taken in account when Recibido: 15 de febrero de 2010. Aceptado: 25 de junio de 2010. Revista Urologia Colombiana Palabras clave: Litiasis, cálculo del cáliz inferior, litotricia extracorpórea, respuesta terapéutica. Moncada, J.P.; Rueda, M. M.; Ramírez, E. deciding between the available therapeutic options, mainly ESWL, percutaneous nephrolithotomy and ureteroscopy. The effectiveness of these options has been widely studied in several clinical trials in the last 15 years. Although there have been some papers evaluating results of ESWL in our country, we decided to perform a retrospective analysis of the efficacy of this therapeutic modality in a highly specialized center. Key words: Kidney stones, lower pole caliceal calculi, extracorporeal shockwave lithotripsy, therapeutic outcome Introducción Sociedad Colombiana de Urología 24 Desde que el doctor Chaussy en el año 1981 publicó la primera experiencia para el tratamiento de cálculos renales con ondas de choque1, la litotricia extracorpórea (LEC) se ha instituido como la primera opción de manejo para cálculos de dos centímetros o menos localizados en el riñón2. Su efectividad, beneficio en costo y aceptación por los pacientes ha sido demostrada en múltiples estudios desde los años ochenta3-5. Así mismo, otras opciones como la nefrolitotomía percutánea y, más recientemente, la introducción del ureteroscopio para la fragmentación de cálculos renales, hacen parte de las opciones que lo urólogos colombianos tienen a la mano para el tratamiento de cálculos en el riñón6, 7. No obstante se ha publicado información acerca de este método terapéutico en nuestro ámbito8-10, el uso de LEC en el manejo de la litiasis renal en el cáliz inferior no se ha evaluado, por tanto queremos brindar información concerniente a la respuesta terapéutica, características de los pacientes y complicaciones en una cohorte retrospectiva consecutiva de pacientes adultos tratados por LEC para litiasis del cáliz inferior en una institución urológica de referencia para litiasis en Colombia. Materiales y métodos Se recolectó la información de los registros clínicos de la cohorte consecutiva de pacientes mayores de 18 años que fueron sometidos a LEC del cáliz inferior en LITOMÉDICA S.A., de la ciudad de Bogotá durante el año 2006. Del universo de 86 pacientes con diagnóstico de litiasis renal del cáliz inferior se tomaron 72 pacientes teniendo como criterios de inclusión la presencia de litiasis in situ del cáliz inferior sin distinción de radiolucidez o no y edad superior a 18 años; como criterios de exclusión se tuvieron en cuenta el antecedente de nefrolitotomía percutánea u otro procedimiento quirúrgico sobre la vía urinaria alta, a excepción de colocación de catéter en doble J, la presencia de malformaciones urinarias o hidronefrosis, la presencia de litiasis múltiple o bilateral y el diagnóstico concomitante de infección urinaria. La medida del cálculo se obtuvo en milímetros de su diámetro mayor de acuerdo al diagnóstico encontrado según urografía excretora o urotac. Todos los pacientes reunieron paraclínicos antes del procedimiento como hemograma, parcial de orina, tiempos de coagulación, azoados y urocultivo. Los tratamientos fueron administrados por el grupo de urólogos tratantes adscritos a LITOMÉDICA S.A. según criterio respectivo, pero en general se administró energías en orden ascendente desde 10 kV hasta 16.9 kV, hasta 4000 choques. Los pacientes fueron tratados en litotriptores Siemens Lithostar de segunda y tercera generación disponibles en la institución y bajo analgesia y sedación controladas con fentanyl y AINES endovenosos. Ningún paciente fue sometido a anestesia general. El seguimiento fue hecho por medio de estudios radiológicos o ecográficos según las características del cálculo. El desenlace del tratamiento fue catalogado como ausencia de cálculo o presencia de fragmentos residuales no obstructivos menores de 4 mm; y pacientes con falla terapéutica, aquellos en los que no se presentó fragmentación o expulsión alguna del cálculo y se requirió de otro método alternativo para tratar el cálculo. Las complicaciones que se reportan en la literatura mundial se tuvieron en cuenta dentro del seguimiento de los pacientes. Respuesta terapéutica de cálculos del cáliz inferior.. Resultados Se recogieron 72 registros clínicos que cumplieron los requisitos de inclusión y exclusión. El promedio de edad fue de 48.7 años, siendo de 46 años para las mujeres y de 51 para los hombres, conservando estos valores una diferencia estadísticamente significativa (tabla 1). La distribución de la muestra fue de 45.8% para el género femenino y 54.2% para el género masculino. El 50% de la población no refería ningún antecedente médico, mientras que el 32.9% había padecido con anterioridad de cálculos urinarios. Al 84.5% de estos pacientes se les realizó el diagnóstico de urolitiasis por medio de urografía excretora. El 50.7% de los pacientes consultaron al inicio de la enfermedad por cólico nefrítico, el 32.4% presentó dolor lumbar, el 11.3% hematuria y como hallazgo incidental o dentro de revisiones médicas generales de pacientes con antecedente de litiasis fue de 4.2% y 1.4% respectivamente. El 93.1% de los pacientes presentaban cifras de tensión arterial inferiores a 140/90 durante las distintas sesiones de litotricia a las que fueron sometidos. La posición en la que fue encontrado el cálculo correspondió al 47.2% en el riñón derecho y del 52.8% en el riñón izquierdo. Los pacientes que luego de la litotricia extracorpórea resultaron completamente libres de cálculo fue del 61.1%, mientras que aquellos en los que quedaron fragmentos no significativos clínicamente fue de 37.5%, en tanto que sólo el 1.4% fue catalogado como falla terapéutica. En tanto que las complicaciones abarcaron un 5.6%, evidenciándose la presencia de calle litiásica en el 4.2% de los casos y un sólo caso (1.4%) que requirió hospitalización por cólico intenso (tabla 2). Tabla 1. Femenino Masculino Distribución pacientes 45,8% 54,2% Edad (promedio en años) 51,9 46,07 0,02 Porcentaje DM 2,9% Promedio (años) Antecedentes 48,77 Valor p HTA 12,9% Litiasis 32,9% Ninguno 50,0% Diagnóstico Urografía 84,5% Urotac 15,5% 50,7% Presentación Cólico nefrítico Dolor lumbar 32,4% Hematuria 11,3% Incidental 4,2% Tamizaje 1,4% Presión arterial Hipertensión 6,9% Normotensión 93,1% Lateralidad Derecho 47,2% Izquierdo 52,8% 25 Tabla 2. Desenlace % Falla terapéutica 1,40% Fragmentos 37,50% Libre de cálculo 61,10% Complicaciones Calle litiásica 4,20% Hospitalización 1,40% Ninguna 94,40% El promedio total de sesiones de litotricia en el grupo de pacientes que se revisó fue de 3.2; al hacer análisis de los promedios de sesión entre los distintos grupos de desenlace se encontró una diferencia estadísticamente significativa entre los mismos (tabla 3). El Revista Urologia Colombiana Los demás datos revisados corresponden al género, edad y antecedentes de los pacientes, cuadro clínico de presentación de la enfermedad, método diagnóstico de la litiasis, tamaño del cálculo, lateralidad del cálculo, frecuencia y tipo de complicación, presencia de hipertensión arterial durante el procedimiento, número de sesiones y presencia o no de catéter en doble J durante el tratamiento. Se recogió la información en base de datos de EpiInfo 3.3.2 y los análisis a lugar se realizaron gracias a fórmulas de Chi cuadrado y ANOVA. Moncada, J.P.; Rueda, M. M.; Ramírez, E. promedio de tamaño de cálculo de la muestra fue de 9.6 mm. Al correlacionar el promedio del tamaño del cálculo con el desenlace se halló en el grupo libre de cálculo y el grupo de falla terapéutica tamaños de 9.3 mm y 17 mm respectivamente (p=0.08). Así mismo el tamaño promedio del cálculo en los pacientes que presentaron calle litiásica con los pacientes que no fue de 14.3 mm y 9.3 mm respectivamente (p=0.004) (tabla 3). Tabla 3. Libre de cálculo Fragmentos Falla Valor p 2,5 4,1 8 0,0004 9,3 9,8 17 0,0854 Calle litiásica Ninguna Promedio tamaño cálculo (mm) 14,3 9,3 Promedio de sesiones Promedio tamaño cálculo (mm) Sociedad Colombiana de Urología 26 La distribución de la población dentro de la revisión presentada demuestra una vez más el predominio que los hombres tienen en padecer enfermedad litiásica con respecto a las mujeres. Autores recientes evidencian que los hombres son afectados hasta tres veces más que sus contrapartes femeninas en indicadores como visitas al servicio de urgencia y procedimientos urológicos14. Por otra parte, el promedio de edad mayor encontrado en las mujeres se correlaciona con los distintos estudios que muestran que las mujeres tienden a sufrir de litiasis con mayor incidencia luego de la menopausia, al parecer por el efecto que tienen los estrógenos en disminuir la excreción de oxalato de calcio en la orina y que se suspende al llegar a esta época de la vida15. Discusión Sigue siendo importante el diagnóstico que se hace de la litiasis renal gracias al uso de la urografía excretora a pesar del desempeño solvente que tiene la escanografía simple en la detección de cálculos, y que ha sido comprobado desde hace más de una década16. Sensibilidades que se acercan al 100% hacen de la escanografía helicoidal el método diagnóstico por excelencia en pacientes con sospecha de urolitiasis17. La situación de salud en nuestro medio, con la dificultad inherente para la solicitud de estudios diagnósticos no suscritos en el Plan Obligatorio de Salud, y la familiaridad con la urografía excretora, aparte de la invaluable información funcional y anatómica que brinda de la vía urinaria, hacen de este método diagnóstico todavía elemento imprescindible en el manejo de pacientes con litiasis urinaria. El manejo de la litiasis renal en el cáliz inferior es uno de los temas que actualmente recibe importante interés por los distintos grupos de investigación alrededor del mundo2. No hace veinte años era muy común ver el desempeño de la urología a través de las litotomías vía abierta para los cálculos en la vía urinaria superior, pero el advenimiento de la litotricia extracorpórea1 y de la urología endoscópica, con el uso más exactamente del ureteroscopio, han ofrecido métodos menos mórbidos y con efectividades similares y mejores a los procedimientos de antaño para el alivio de la litiasis renal7,11-13. Casi una tercera parte de la cohorte evaluada corresponde a pacientes que con anterioridad han sufrido de enfermedad litiásica. Cifra importante que abarca estadísticas que se conocen de larga data, estimándose que hasta el 50% de los pacientes que sufren un primer episodio de litiasis vuelven a tener otro en los siguientes cinco años18, 19. La mitad de los pacientes evaluados consultaron al servicio médico cuando presentaron cólico nefrítico, que se explica por el paso de pequeños fragmentos iniciales a través del uréter. Un 5.6% de los casos fue hallado incidentalmente en pacientes asintomáticos o dentro de 0,0042 El porcentaje de pacientes que tenían stent ureteral, colocado previamente por hallazgos de obstrucción o por tamaño del cálculo superior a 20 mm, fue de solamente el 6.9%. Cuando se hizo el análisis comparando la presencia del catéter ureteral y el desenlace no se encontró diferencia alguna entre los grupos (p=0.5). Al correlacionar la presencia de cualquier antecedente con el desenlace tampoco se halló diferencia alguna (p=0.9). Respuesta terapéutica de cálculos del cáliz inferior.. El comportamiento de la presión arterial durante los procedimientos evaluados muestra que la mayoría de los pacientes no presentaron elevación alguna de este parámetro. Se ha considerado la aparición de hipertensión arterial como una de las posibles complicaciones de la LEC20. De los parámetros evaluados se encontró que había elevación de las cifras de presión arterial diastólica y que estaba correlacionada con la cantidad total de choques administrados según varios estudios21,22. Ante la evidencia suscitada, el grupo de estudio del doctor Lingeman realizó hace más de una década un estudio controlado prospectivo y encontró que la incidencia de hipertensión arterial de novo no era distinta estadísticamente significativa del grupo control a cuatro años de seguimiento23. En cambio, cuando se analizaron solamente las cifras de presión arterial diastólica sí se encontró una mayor elevación en el grupo sometido a LEC24. Por otro lado, otros autores han evidenciado mayor vulnerabilidad a elevaciones de presión arterial en poblaciones mayores de 60 años25. A principios de los años noventa se encontraron tasas libres de cálculo de LEC para cálculos del cáliz inferior del 60%26. Posteriormente grupos de estudio distintos arrojaron resultados similares, diferenciando tasas libres de cálculo del 67,8%, 54,6% y 28,8% para urolitos menores a 10mm, de 11 a 20 mm y mayores a 20 mm respectivamente27-29. Más recientemente se ha evidenciado que el 63%30,31 y hasta el 82%32 de los pacientes resultan libres de cálculo en series internacionales. Por nuestro lado se evidenció una tasa libre de cálculo del 61,1%, aclarando que un 37,5% restante quedaron con fragmentos clínicamente no significativos. Solamente un 1.4% fue hallado como falla terapéutica. De acuerdo a la literatura el ángulo infundíbulo pélvico, la longitud del cáliz, la altura del cáliz y la amplitud del infundíbulo se encuentran como factores anatómicos correlacionados con el éxito de la litotricia33,34. Basta decir que entre los hallazgos más importantes que predicen el resultado de la litotricia está el tamaño del cálculo, hallándose valores inferiores de éxito para los cálculos superiores a 20 mm de tamaño26-34. En cuanto a las complicaciones halladas es de anotar que la principal fue la aparición de calle litiásica en el 4.2%. Autores distintos han encontrado esta complicación en el 6,3%35 4.9%32 y el 1.6%12. Con una incidencia muy baja se encontró la hospitalización de un paciente por cólico intenso en el servicio de urgencias en nuestro estudio. Ninguna otra complicación se reportó en nuestra revisión. El promedio de sesiones en la cohorte revisada fue de 3.2, encontrando en la literatura estudios como el del doctor Obek30 que expone un promedio de 2.4 sesiones en el tratamiento de cálculos del cáliz inferior. Ni en nuestro estudio como en el del grupo de Turquía se mencionan otros factores pronósticos relacionados al cálculo aparte del promedio del tamaño del mismo: 9,6 mm y 1,4 cm2, respectivamente. Cabe decir que el promedio de energía a la que fueron sometidos los pacientes del doctor Obek fue de 17.5 kV, algo superior al tope utilizado en nuestra institución. Así como se ha demostrado en múltiples estudios a lo largo de los veinticinco años que la LEC completa en el manejo de la litiasis renal26-34, el tamaño del cálculo juega un papel muy importante en la respuesta de la litiasis renal a la terapia con ondas de choque. 9,3 mm fue el promedio del tamaño del cálculo que respondió totalmente a la LEC en nuestra revisión, en cambio 17 mm fue el promedio respectivo de los casos considerados como falla terapéutica, hallándose una diferencia con tendencia a ser estadísticamente significativa. Así mismo se correlacionó el promedio de sesiones con el desenlace obtenido, siendo estadísticamente significativa la diferencia entre el grupo libre de cálculo y los demás grupos desenlace (tabla 2). El promedio encontrado de 9,3 mm en el grupo libre de cálculo se compara con lo demostrado en la literatura, en cuanto los mejores resultados de la LEC en cáliz inferior se obtienen con cálculos inferiores a 10 mm de tamaño26-34. Entre los factores de riesgo conocidos para la aparición de calle litiásica están el tamaño 27 Revista Urologia Colombiana pesquisas de rutina en individuos que habían ya padecido de urolitiasis, lo que hace saber la prevalencia de litiasis asintomática en general. Moncada, J.P.; Rueda, M. M.; Ramírez, E. 28 del cálculo, el tratamiento de cálculos coraliformes, la realización de LEC bilateral y la presencia previa de obstrucción ureteral35, 36. Sulaiman y colaboradores encontraron que el 4%, 14% y el 30% de los pacientes con cálculos de 10 a 19 mm, 20 a 29 mm y mayores a 30 mm desarrollaban calle litiásica, respectivamente35. Nuestro prevalencia fue de 4,2%, diferenciando que el promedio del tamaño del cálculo de los pacientes que presentaron calle litiásica fue de 14,3 mm vs 9,3 mm que fue el promedio en los que no presentaron ninguna complicación, siendo estadísticamente significativos. La presencia de catéter en doble J, aunque fueron pocos pacientes, no se correlacionó con el desenlace de expulsión de cálculo, a propósito de las pruebas hechas en la literatura que comprueban35 y desvirtúan37 su efectividad en disminuir la aparición de calle litiásica luego de LEC para litiasis renal. 6. Ramakumar S, Seguea JW. Renal calculi. Percutaneous management. Urol Clin North Am 2000; 27:617-22. 7. Fabrizio MD, Behari A, Bagley DH. Ureteroscopic management of intrarenal calculi. J Urol 1998; 159 : 1139–43 8. Rueda, M; Samacá, Y; Castelo, E; Paez, J; Pulido, N. Litotricia extracorpórea: experiencia en el manejo de cálculos piélicos coraliformes y ureterales. Urol colomb;2(4):25-36, mayo 1991. Conclusiones 14. Pearle MS, Calhoun EA, Curhan GC. Urologic diseases in America project: Urolithiasis. J Urol 2005; 173: 848-857. La litotricia extracorpórea para el tratamiento de la litiasis del cáliz inferior en nuestro medio alcanza resultados homologables a los obtenidos por otros grupos de estudios foráneos, así como complicaciones manejables en una incidencia también comparable, lo que la hace un método efectivo y seguro en nuestro ámbito. Es éste un intento inicial para que las distintas modalidades de tratamiento para los cálculos del polo inferior sean sometidas a evaluación en pacientes colombianos y así se conozcan los valores de desempeño para nuestro modo de proceder. 15. Heller HJ, Sakhaee K, Moe OW, et al. Etiological role of estrogen status in renal stone formation. J Urol 2002; 168: 1923-1927. Sociedad Colombiana de Urología Referencias 1. Chaussy C, Schmiedt E, Jocham D, et al. First clinical experience with extracorporeally induced destruction of kidney stones by shock waves. J Urol 1981; 127: 417-420. 2. Pearle M, Galvin D. The contemporary management of renal and ureteral calculi. BJU Int 2006; 98: 1283-1288. 3. Ackermann DK, Fuhrimann R, Pfluger D, Studer UE, Zingg EJ. Prognosis after extracorporeal shock wave lithotripsy of radiopaque renal calculi: a multivariate analysis. Eur Urol 1994; 25 : 105–9 4. May, D. J. and Chandhoke, P. S.: Efficacy and costeffectiveness of extracorporeal shock wave lithotripsy for solitary lower pole renal calculi. J Urol, 159: 24, 1998 5. Abdel-Khalek M, Sheir KZ, Mokhtar AA, Eraky I, Kenawy M, Bazeed M. Prediction of success rate after extracorporeal shock-wave lithotripsy of renal stones – a multivariate analysis model. Scand J Urol Nephrol 2004; 38 : 161–7. 9. Guzman, F; Schlesinger, R; Cajigas, J. Tratamiento de litotricia extracorpórea sin uso de anestesia. Urol Colomb;4(3):13-17, oct. 1994. 10. Posada, H. Litiasis pielica tratada mediante litotricia extracorpórea en la Unidad de litomedica de la Clinica de Marly. Urol Colomb;5(2):75-75, feb. 1996 11. Brannen GE, Bush WH, Correa RJ, Gibbons RP, Elder JS. Kidney stone removal: percutaneous versus surgical lithotomy. J Urol 1985; 133: 6–1 12. Albala DM, Assimos DG, Clayman RV et al. Lower pole I: a prospective randomized trial of extracorporeal shock wave lithotripsy and percutaneous nephrostolithotomy for lower pole nephrolithiasis-initial results. J Urol 2001; 166 : 2072–80 13. Pearle MS, Lingeman JE, Leveillee R et al. Prospective, randomized trial comparing shock wave lithotripsy and ureteroscopy for lower pole caliceal calculi 1 cm or less. J Urol 2005; 173 : 2005–9 16. Smith RC, Rosenfield AT, Choe KA, et al. Acute flank pain: comparison of non-contrast-enhanced CT and intravenous urography. Radiology 1995;194:789– 94. 17. Amis Jr ES. Epitaph for the urogram. Radiology 1999; 213:639– 40. 18. Ljunghall S, Danielson BG. A prospective study of renal stone recurrences. Br J Urol 1984; 56: 122-124. 19. Scales CD, Curtis LH, Springhart W, et al. Changing gender prevalence of nephrolitiasis. J Urol 2005; 173:S298. 20. Lingeman JE, extracorporeal 1987;137:142A. Kulb TB. Hypertension shock-wave lithotripsy. following J Urol 21. Williams CM, Kaude JV, Newman RC, et al. Extracorporeal shock-wave lithotripsy: long-term complications. AJR 1988;150:311–5. 22. YokoyamaM, Shoji F, Yanagizawa R, et al. Blood pressure changes following extracorporeal shock-wave lithotripsy for urolithiasis. J Urol 1992;147:553–7. 23. Lingeman JE, Woods JR, Toth PD. Blood pressure changes following extracorporeal shock-wave lithotripsy and other forms of treatment for nephrolithiasis. JAMA 1990;263:1789–94. 24. Lingeman JE,Woods JR, Nelson DR.ESW and blood pressure.J Urol 1995;154:2–4. 25. Janetschek G, Frauscher F, Knapp R, Hofle G, Peschel R, Bartsch G. New onset hypertension after extracorporeal shock-wave lithotripsy: age related incidence and prediction by intrarenal resistive index. J Urol 1997;158:346–51. 26. Lingeman JE, Siegel YI, Steele B, et al. Management of lower pole nephrolitiasis: A critical analysis. J Urol 1994; 151: 663-667. Respuesta terapéutica de cálculos del cáliz inferior.. 28. Kupeli B, Biri H, Sinik Z, et al. Extracorporal shock wave lithotripsy for lower caliceal calculi. Eur Urol 1998; 34: 203-206. 29. Keely FX Jr, Moussa S, Smith G, et al. Clearance of lower pole stones following shock wave lithotripsy: Effect of the infundibulopelvic angle. Eur Urol 1999; 36: 371-375. 30. Obek C, Onal B, Kantay K, et al. The efficacy of extracorporeal shock wave lithotripsy for isolated lower pole calculi compared with isolated middle and upper caliceal calculi. J Urol 2001; 166: 2081-2085. 31. Pearle M, Lingeman J, Leveille R, et al. Prospective, randomized trial comparing shock wave lithotripsy and ureteroscopy for lower pole caliceal calculi 1 cm or less. J Urol 2005; 173: 2005-2009. 32. Abdel-Khalek M, Sheir K, Mokhtar A, et al. Prediction of success rate after extracorporeal shock wave lithotripsy of renal stones. Scand J Urol Nephrol 2004; 38: 161-167. 33. Gupta N, Singh D, Hemal H, et al. Infundibulopelvic anatomy and clearance of inferior caliceal calculi with shock wave lithotripsy. J Urol 2000; 164: 24-27. 34. Madbouly K, Sheir K, Elsobky E. Impact of lower pole renal anatomy on stone clearance after shock wave lithotripsy: Fact of fiction?. J Urol 2001; 165: 1415-1418. 35. Sulaiman MN, Buchholz NP, Clark PB. The role of ureteral stent placement in the prevention of steinstrasse. J Endourol 1999; 13: 151-155. 36. Madbouly K, Sheir KZ, Elsokby E, et al. Risk factors for the formation of a steinstrasse after extracorporeal shock wave lithotripsy: A statistical model. J Urol 2002; 167: 1239-1242. 37. Pryor JL, Jenkins AD. Use of double-pigtail stents in extracorporeal shock wave lithotripsy. J Urol 1990; 143: 475-478. 29 Revista Urologia Colombiana 27. Havel D, Saussine C, Fath C, et al. Single stone of the lower pole of the kidney. Comparative results of extracorporeal shockwave lithotripsy and percutaneous nephrolithotomy. Eur Urol 1998; 33: 396-400. Frecuencia reportada de infección de vías urinarias no complicada en mujeres universitarias Investigación original urol.colomb. Vol. XIX, No. 2: pp 31-37, 2010 Alejandro Aparicio S. 1, Santiago Rodríguez G. 2, Verónica Tobar R. 3, Juan David Iregui 4, Carlos Eduardo Hernández 5 MD, Urólogo Pontificia Universidad Javeriana. alejoaparicio@gmail.com(1) MD, Residente II año Urología Pontificia Universidad Javeriana. saroga833@hotmail.com(2) MD, Residente IV año Urología Pontificia Universidad Javeriana. vtobar@gmail.com(3) MD, Pontificia Universidad Javeriana. ireguij@gmail.com(4) MD, Urólogo, Profesor Departamento Urología Pontificia Universidad Javeriana. carher@javeriana.edu.co(5) Diseño del estudio: Observacional analítico Nivel de evidencia: II El autor declara que no tiene conflicto de intereses Resumen Recibido: 15 de junio de 2009. Aceptado: 28 de julio de 2010. 31 Revista Urologia Colombiana La infección de vías urinarias no complicada es una entidad que ocurre en mujeres con estructura anatómica y función normal del tracto genitourinario. Aproximadamente un 10% de mujeres presentan 1 episodio de IVU no complicada al año y un 60% presentan episodio de IVU no complicada durante su vida. El pico de incidencia se encuentra en mujeres entre los 18 y 24 años sexualmente activas. Existe un factor genético importante ya que se ha visto que esta entidad es más frecuente en mujeres con antecedente familiar (mamá, hermanas, tías) de episodios de cistitis recurrentes. En cuanto a su relación con la actividad sexual, se ha reportado una relación del 75 al 90% en mujeres jóvenes sexualmente activas. Aproximadamente un 61% de las mujeres encuestadas en el presente estudio presento uno o más episodios (hasta tres) de IVU no complicada en los últimos 2 años, siendo el 41% para 1 episodio y un 41% están relacionados con la actividad sexual. Objetivo del Estudio: Evaluar la frecuencia, características y su relación con distintas variables, de la Infección de Vías Urinarias no complicada en mujeres universitarias entre 17 y 30 años, en nuestro medio y compararla con resultados de estudios realizados a nivel mundial sobre frecuencia de IVU no complicada en mujeres jóvenes. Diseño del estudio, materiales y métodos: Se realizo una encuesta dirigida a mujeres universitarias para evaluar el número de episodios de IVU en los últimos 2 años, síntomas asociados, presencia de actividad sexual y asociación a otros factores así como antecedentes familiares de IVU. Resultados: Se Aparicio, A.; Rodríguez, S.; Tobar, V. Iregui, J.; Hernández, C. realizo la encuesta en un total de 335 mujeres en un rango de edad entre los 17 y 30 años, con un promedio de edad de 21.3 años. Aproximadamente un 61% de las mujeres encuestadas presento uno o más episodios (Hasta tres) de IVU no complicada en los últimos 2 años, siendo el 41% para 1 episodio y 41% están relacionados con la actividad sexual. En cuanto al antecedente familiar, el 32% tienen antecedente familiar de IVU no complicada recurrente. Conclusiones: La IVU no complicada sigue siendo una entidad común en mujeres jóvenes, teniendo en cuenta como factor importante asociado, la presencia de actividad sexual, entre otros. Esto a su vez se correlaciona con datos de series sobre IVU no complicada donde existe un gran porcentaje de esta entidad en mujeres entre los 18 y 24 años sexualmente activas, así como su relación con métodos de planificación utilizados y el antecedente familiar. Nuestro estudio permitió evaluar aspectos generales en la génesis de la infección urinaria en un grupo claro de mujeres las cuales son población de referencia para nuestro centro de práctica que demuestra la relación de las relaciones sexuales con los episodios de infección urinaria no complicada, encontrando similitudes con lo encontrado en la literatura mundial pero a la vez mostrando diferencias dadas por las costumbres propias de las mujeres jóvenes, con vida sexual activa en nuestro país. Palabras Claves: Infección Vías urinarias no complicada, cistitis, mujeres jóvenes, actividad sexual, factor genético, coito Uncomplicated Urinary Tract Infection Frequency Reported In University Women Abstract Sociedad Colombiana de Urología 32 The uncomplicated urinary tract infection is an entity that happens in women with anatomical structure and normal function of the genitourinary system. About 10% of women presents one UTI episode uncomplicated in a year and 60 % presents UTI episode uncomplicated during his life. The maximun of incidence is in women between 18 and 24 years sexually active. There exists a genetic important factor that has been seen that this entity is more frequent in women with familiar precedent (Mother, Sisters and Aunts) with episodes of recurrent cystitis. About the relation with the sexual activity the 75% to 90% has a relation in young sexually active women. Around 61 % of the women Interviewed in the present study present one or more episodes (no more than three) of UTI uncomplicated in the last two years, of which 41% has presented one episode and other 41 % are related to the sexual activity. Key words: Uncomplicated Urinary Tract infection, cystitis, young women, sexual activity, genetic factor, coitus Introducción La Infección de Vías urinarias es una entidad frecuentemente encontrada dentro de la población femenina, causando gran número de admisiones al servicio de urgencias y por lo tanto es responsable de una morbilidad y mortalidad significativa, además de los costos económicos elevados, que al año en USA aproximadamente se encuentran dentro de 1.6-2.5 billones de dólares(2). La cistitis aguda, también conocida como IVU baja es una infección bacteriana aguda de la vejiga o uretra (2). Los síntomas más frecuentes son disuria, polaquiuria, dolor suprapúbico y en ocasiones dolor lumbar e incontinencia (2,4). La presencia de fiebre y dolor Frecuencia reportada de infección de vías urinarias no complicada en mujeres universitarias Aproximadamente un 10% de mujeres han presentado por lo menos un episodio de IVU no complicada al año y un 60% lo han presentado durante su vida (1). Se ha visto que el pico de incidencia es en mujeres jóvenes, sexualmente activas, con edades entre los 18 y 24 años. La mayoría de las veces estos episodios son de carácter benigno, sin embargo, su importancia radica en el compromiso de la calidad de vida de la mujer con cada episodio de IVU. (1,6) En cuanto a su patogénesis, se ha encontrado un factor genético importante, ya que se ha visto que es más frecuente encontrar IVU no complicada en mujeres que tiene antecedentes familiares (mama, hermanas, tías) de IVU recurrentes no complicadas. (1,6). Otra relación importante es con la actividad sexual (1, 2,7). Aproximadamente el 75-90% de cistitis no complicada en mujeres jóvenes está relacionado con la actividad sexual y la frecuencia de cada episodio relacionado con la frecuencia de cada relación sexual. El uso de espermicidas y métodos de barrera como anticoncepción también genera un factor de riesgo importante, ya que se ha visto que la frecuencia de uso de espermicidas se relaciona con la frecuencia de IVU recurrentes, independientemente de la relación sexual. (1, 2,5) Todo esto apoya la teoría de la disrupción de la flora vaginal normal, permitiendo proliferación de flora bacteriana fecal. (4). Los uropatógenos colonizan el tracto urinario inferior de forma ascendente a través de la uretra provenientes del introito vaginal el cual esta colonizado por flora bacteriana. (4). El germen más frecuente es la E. Coli (9) que cuenta para un 80% de los casos. Este germen en especial posee fimbrias que se adhieren con facilidad al urotelio, causando su posterior colonización. (2, 7,9) En cuanto al diagnostico, es principalmente microbiológico (1,2). Se requiere un aislamiento cuantitativo del microorganismo de una muestra adecuada de orina. Inicialmente se propuso un conteo de 10x5 colonias formadoras de unidades (CFU) para realizar el diagnostico de cistitis, basado en estudios realizados en mujeres asintomáticas o en aquellas que presentaban pielonefritis. Sin embargo se ha visto que hasta 30% a 50% de mujeres con clínica sugestiva de IVU, tiene recuentos de CFU menores, por lo tanto, recuentos de 10x3 o más de CFU se toma como criterio para diagnosticar IVU. (1, 2, 9) En cuanto al tratamiento, en estudios realizados con casos y controles utilizando placebo Vs antibiótico, realizados para ver la respuesta antibiótica en mujeres con IVU no complicada, se observo que aproximadamente la mitad de las pacientes presentaron remisión espontanea tanto clínica como microbiológicamente de 3 días a una semana. Sin embargo el uso de antibióticos mejora de forma importante la sintomatología. (1, 10,11). Existen guías de recomendación de esquemas antibióticos, inicialmente realizada por la Asociación de enfermedades infecciosas de América en 2003 y posteriormente actualizadas por guías europeas en 2006, donde el TMP/SMX aparece como primera línea. (1,11) Sin embargo la recomendación es elegir el manejo antibiótico adecuado de acuerdo al nivel de resistencia local. (1) Materiales métodos Se realizo un estudio de corte transversal, de tipo descriptivo, por medio de una encuesta dirigida a mujeres universitarias población que es referencia para nuestro centro de prácticas, la cual consta de 7 preguntas, con opción múltiple, con el objetivo de evaluar la frecuencia de sintomatología urinaria y sus relaciones con distintas variables entre ellas actividad sexual, métodos de planificación y antecedentes familiares, en nuestro medio. Se realizo en un total de 335 mujeres, en un rango de edad entre 17 y 30 años, con un promedio de 21 años. Se les explico el motivo de la encuesta así como la confidencialidad de la misma. Los resultados se tabularon en tabla de Excel. Cistitis, se definió como presencia de ardor para orinar, orinadera u orina que huele feo. 33 Revista Urologia Colombiana lumbar sugieren infección del tracto superior, específicamente pielonefritis. Aparicio, A.; Rodríguez, S.; Tobar, V. Iregui, J.; Hernández, C. Resultados 34 l En total se realizo la encuesta a 335 mujeres entre 17 y 30 años de edad, con edad media de 21 años. l El 61% (204 mujeres) de las mujeres encuestadas presentaron de uno a tres episodios de IVU en los últimos 2 años. l 39% (131 mujeres) niegan haber presentado episodios de IVU en los últimos 2 años. l 41% (139 mujeres) presentaron un único episodio de IVU, 16% (52 mujeres) de 1-3 episodios y 4% (13 mujeres) más de 3 episodios, en los últimos 2 años. l El síntoma más frecuente es la disuria, la cual se encontró en el 66% (131 mujeres), seguido de la polaquiuria en un 30% (62 mujeres) l 87% (179 mujeres) de las que presentaron IVU tienen vida sexual activa. l 41% (84 mujeres) que presentaron IVU está asociado con la relación sexual. l 34% (70 mujeres) que presentaron IVU utiliza como método de anticoncepción el condón, 45% (92 mujeres) utilizan pastillas anticonceptivas, 9% (18 mujeres) utiliza métodos de anticoncepción inyectables, 2% (4 mujeres) utiliza dispositivo intrauterino (DIU) y 5% (10 mujeres) no utiliza ningún método anticonceptivo. l En cuanto a las otras variables evaluadas se encontró: 23% (47 mujeres) en relación con los periodos menstruales, 4% (9 mujeres) con estreñimiento y 13% con el estrés. Sociedad Colombiana de Urología l 32% (66 mujeres) que presentaron IVU refieren tener familiares mujeres que presentan IVU recurrentes, mientras que el 66% (136 mujeres) no refieren antecedente familiar. Analisis por subgrupos l De las mujeres (139 mujeres) que presentaron 1 episodio de IVU en los últimos 2 años, 43% (60 mujeres) está en relación con la relación sexual, 18% (26 mujeres) con los periodos menstruales, 16% (23 mujeres) con el estrés y un 2% (3 mujeres) con el estreñimiento. En cuanto al antecedente familiar se encuentra en 28% (39 mujeres) y sin antecedente 98 mujeres (70%). El método de planificación más frecuente son las pastillas anticonceptivas, encontrado en el 42% (59 mujeres) seguido por el condón en un 37% (52 mujeres). l De las mujeres que presentaron IVU, 25% (52 mujeres) presentaron de 1 a 3 episodios en los últimos 2 años. El 34% (18 mujeres) en relación con el coito, 26%(14 mujeres) en relación con los periodos menstruales, 6%(3 mujeres) con el estrés y 10%(5 mujeres) con el estreñimiento. El método de anticoncepción más frecuente fueron las pastillas anticonceptivas con 53% (28 mujeres) seguido del condón con 23% (12 mujeres). El 36% (19 mujeres) referían tener antecedente familiar, mientras que el 92%(48 mujeres) lo niegan. l El tercer grupo es de la mujeres que presentaron más de 3 episodios de IVU en los últimos 2 años, encontrándose en el 6% (13 mujeres). El 46% (6 mujeres) en relación con el coito, 53%(7 mujeres) con los periodos menstruales y no se encontró ninguna en relación con el estrés o estreñimiento. El método de planificación más utilizado en este grupo fue el condón con un 46% (6 mujeres) seguido por las pastillas anticonceptivas con 38% (5 mujeres). El antecedente familiar estuvo presente en el 46%(6 mujeres) y sin antecedente en el 53% (7 mujeres). Analisis: Aunque es claro que el Patrón de oro en el diagnóstico de infección urinaria baja en mujeres jóvenes sexualmente activas es el urocultivo, la gran cantidad de síntomas característicos fácilmente detectables y diferenciables por las pacientes permite un diagnóstico basado en los síntomas referidos por la paciente bastante bueno con un valor predictivo positivo que alcanza el 90%, por lo tanto aunque en nuestro estudio no contamos con información microbiológica podemos confiar en la sintomatología como elemento diagnóstico de gran calidad (19) que incluso permite iniciar esquemas auto formulados para el manejo de infecciones repetitivas(20,21). Frecuencia reportada de infección de vías urinarias no complicada en mujeres universitarias Evaluando la variable de antecedente familiar de IVU recurrentes, el 66% de las mujeres encuestadas niegan tener familiares mujeres con IVU recurrentes, y dentro del grupo de mujeres que presentaron más de 3 episodios de IVU en los últimos 2 años se encontró un 43% (6 mujeres) con antecedente familiar, siendo mayor el número que niegan este antecedente. En cuanto al análisis por subgrupos, se obtuvieron resultados similares. Definitivamente la variable que más se relaciona independientemente del número de episodios de IVU, es la relación sexual, seguido del periodo menstrual y el estrés. Y el método anticonceptivo más utilizado en las mujeres con IVU fueron los anticonceptivos orales. En cuanto al antecedente familiar no se observo una clara relación, sin embargo se observo mayor porcentaje de mujeres sin el antecedente familiar. En definitiva pese a que el tamaño de la muestra es reducido, consideramos que es válido y representativo del grupo de mujeres universitarias, jóvenes que son nuestra población de estudio. A pesar de tener una muestra relativamente pequeña, podemos confirmar la clara relación entre IVU y actividad sexual en mujeres universitarias jóvenes de nuestro medio, siendo este grupo definitivamente uno de los más susceptibles a presentarlo, dado el gran numero con vida sexual activa lo cual es similar a lo reportado por la literatura donde se atribuye un 75% a 90% de las infecciones al contacto sexual previo (12, 13,14). No obtuvimos relación directa con al antecedente familiar ni con el uso de métodos anticonceptivos de barrera, sin embargo creemos que son variables que de una u otra forma, bien sea en conjunto o aisladamente, pueden influir en la aparición de este cuadro. Por lo tanto consideramos que se deben plantear estrategias directas a la prevención de los factores de riesgo manipulables recomendando la micción postcoital o incluso la profilaxis antibiótica pre o postcoital (15) o la utilización de productos de consumo diario como el Cranberry (16, 17,18). Conclusiones La IVU no complicada sigue siendo una entidad común en mujeres jóvenes, teniendo en cuenta como factor importante asociado, la presencia de actividad sexual, entre otros. Esto a su vez se correlaciona con datos de series sobre IVU no complicada donde existe un gran porcentaje de esta entidad en mujeres entre los 18 y 24 años sexualmente activas, así como su relación con métodos de planificación utilizados y el antecedente familiar. Nuestro estudio permitió evaluar aspectos generales en la génesis de la infección urinaria en un grupo claro de mujeres las cuales son población de referencia para nuestro centro de práctica que demuestra la relación de las relaciones sexuales con los episodios de infección urinaria no complicada, encontrando similitudes con lo encontrado en la literatura mundial pero a la vez mostrando diferencias dadas por las costumbres propias de las mujeres jóvenes, con vida sexual activa en nuestro país. 35 Revista Urologia Colombiana De las mujeres encuestadas se observa que un gran porcentaje ha tenido episodios de IVU en los últimos 2 años (61%). La mayoría con vida sexual activa y en estrecha relación con el coito (41%). Esto concuerda con la literatura en general que relaciona los episodios de IVU en mujeres jóvenes con la relación sexual, y su importancia como variable desencadenante del cuadro, además de su mayor prevalencia en cuanto al resto de grupos de edades. En cuanto al método anticonceptivo más utilizado según nuestra encuesta, como primer lugar encontramos los anticonceptivos orales (39%%) y en segundo lugar, métodos de barrera como el condón (36%). Siendo los métodos anticonceptivos orales la variable que más se relaciono con la presencia de IVU no complicada (45%) vs el condón (35%). Esto en contraste con los resultados de estudios que relacionan el uso de métodos de anticoncepción de barrera principalmente el diafragma cervical muy utilizado en Norteamérica pero de poca utilización en nuestro país con IVU en mujeres jóvenes. Podríamos decir que nuestra muestra, básicamente constituida por mujeres universitarias, a pesar del uso o no de métodos de anticoncepción como el condón, no es una variable tan relevante, como si lo es la actividad sexual, y entran a jugar un papel importante su relación con los periodos menstruales en el 27% y estrés en el 13%. Aparicio, A.; Rodríguez, S.; Tobar, V. Iregui, J.; Hernández, C. APENDICE 1 ENCUESTA 1. Ha presentado episodios de cistitis en los últimos 2 años? (ardor para orinar, orinadera, orina que huele feo) A. 1 B. 2-3 C. Más de 3 D. Nunca 2. Cuál es el peor síntoma? A. Ardor B. Orinadera C. Orina que huele feo D. Fiebre 3. Sufre de flujo vaginal persistente? A. Si B. No 4. Vida Sexual activa? A. SI B. No 5. Utiliza algún método de planificación familiar ? A. Condón B. Anticonceptivos Orales C. Inyección D. Dispositivo Intrauterino E. Ninguno 6. Lo ha asociado a A. Relaciones Sexuales B. Periodos Menstruales C. Estrés D. Estreñimiento E. Ninguno 7. En su familia hay mujeres que sufran cistitis de forma repetitiva? A. Si B. No 36 Sociedad Colombiana de Urología Referencias 1. Nicole E. Lindsay. Uncomplicated Urinary Tract Infections in Adults. Urol Clin N Am 35 (2008) 1–12 2. Drekonga M. Dimitri, Johnson R James. Urinary Tract Infections. Prim Care Clin Office Pract 35 (2008) 345–367 3. Foxman B, Barlow R, D’Arcy H, et al. Urinary tract infection: self-reported incidence and associated costs. Ann Epidemiol 2000;10:509–15 4. Linda French, Kevin Phelps, Nageswar Rao Pothula, Saudia Mushkbar. Urinary Problems in Women Primary Care: Clinics in Office Practice March 2009 (Vol. 36, Issue 1, Pages 53-71). infection: diaphragm use and sexual intercourse. Am J Public Health 1985;75:1308–13 7. Foxman B, Gillespie B, Koopman J, et al. Risk factors for second urinary tract infection among college women. Am J Epidemiol 2000;151:1194–205. 8. Griebling TL. Urologic Diseases in America Project: trends in resource use for urinary tract infections in women. J Urol 2005;173(4):1281–7. 9. Ronald A. The etiology of urinary tract infection: traditional and emerging pathogens. Am J Med 2002;113(Suppl 1):14S–19S. 5. Fihn SD. Acute uncomplicated urinary tract infection in women. N Engl J Med 2003;349:259–66. 10. Christiaens TC, DeMeyere M, Versctiraegen G, et al. Randomized controlled trial of nitrofurantoin versus placebo in the treatment of uncomplicated tract infection in adult women. Br J Gen Pract 2002;52:729–34. 6. Foxman B, Frerichs RR. Epidemiology of urinary tract 11. Warren JW, Abrutyn E, Hebel JR, et al. Guidelines for Frecuencia reportada de infección de vías urinarias no complicada en mujeres universitarias 12. Scholes D, Hooton TM, Roberts PL, et al. Risk factors for recurrent urinary tract infection in young women. J Infect Dis 2000;182:1177–82. 17. Kontiokari T, Sundqvist K, Nuutinen M, et al trial of cranberry lingonberry juice or LactobacillusGGdrink for the prevention of urinary tract infections in women. Br Med J 2001;322:1571. 18. Stapleton A. Novel approaches to prevention of urinary tract infections. Infect Dis Clin North Am 2003;17:457–7. 13. Foxman B, Frericks RR. Epidemiology of urinarytract infection: II. Diet, clothing, and urinationhabits. Am J Public Health 1985;75:1314 19. Bent S, Nallamothu BK, Simel DL, et al. Does this women have an acute uncomplicated urinary tract infection? JAMA 2002;287:2701–10. 14. Remis RS, Gurwith MJ, Gurwith D, et al. Risk factors for urinary tract infection. Am J Epidemiol 1987;126:685–94. 20. Schaeffer AJ, Stuppy BA. Efficacy and safety of selfstart therapy in women with recurrent urinary tract infections. J Urol 1999;161:207–11. 15. Fihn SD. Acute uncomplicated urinary tract infection in women. N Engl J Med 2003;349:259–66. 16. Stapleton A Novel approaches to prevention of urinary tract infections. Infect Dis Clin North Am. 2003;17:457–71 21. Gupta K, Hooton TM, Roberts PL, et al. Patientinitiated treatment of uncomplicated recurrent urinary tract infections in young women. Ann Intern Med 2001;135:9– 16. 37 Revista Urologia Colombiana antimicrobial treatment of uncomplicated acute bacterial cystitis and acute pyelonephritis in women. Clin Infect Dis 1999;29:745–58. Experiencia de nefrectomía radical en el Instituto Nacional de Cancerología. Bogotá, Colombia. Serie de casos. Artículo original urol.colomb. Vol. XIX, No. 2: pp 39-44, 2010 Rodolfo Varela R.1, Wilfredo Donoso D.2, Héctor Corredor A.3 MD, Urólogo Oncólogo, Instituto Nacional de Cancerología, Hospital Universitario Mayor. rodolfovarelar@yahoo.it(1) MD, Urólogo, Hospital Universitario Mayor. Instructor asociado Universidad Nacional de Colombia. wdonosod@unal.edu.co(2) MD, Residente cuarto año de Urología, Universidad Nacional de Colombia. fristerun@gmail.com(3) Diseño del estudio: Observacional descriptivo Nivel de evidencia: III El autor declara que no tiene conflicto de intereses Resumen Recibido: 20 de septiembre de 2009. Aceptado: 21 de julio de 2010. 39 Revista Urologia Colombiana Objetivo: La nefrectomía radical es el patrón de oro en el manejo para las patologías neoplásicas del riñón y es la técnica que utilizamos diariamente en el manejo de esta entidad. En el Instituto Nacional de Cancerología se realiza en pacientes con enfermedades avanzadas. Materiales y métodos: Se realizó la revisión de los casos llevados a nefrectomía radical entre Enero de 2007 y Diciembre 2008, y se muestran las características clínicas y patológicas de estos casos. Resultados: Se encontraron 31 pacientes que fueron llevados a nefrectomía radical, con edad promedio de 54.8 años y ligero predominio de hombres (H:M 1.2:1). La presentación usual en forma incidental sólo fue en 25,8%, las lesiones fueron de gran tamaño (promedio 11,1cm), con metástasis ganglionares (28.0%) y a distancia frecuentes (22.6%), estadios localmente avanzados (67.6% fueron >pT3a). El carcinoma de células claras fue el más frecuente (90%), con diferenciación histológica agresiva en 61,3% (Furhman 3 o 4). El estado avanzado local de la enfermedad en la mayoría de los casos determinó que los procedimientos fueran principalmente por vía abierta, que el sangrado no fuera despreciable (1573 cc en promedio), que 22,6% requirieran intervenciones asociadas, que apareciera recaídas o progresión de la enfermedad en 19,4% durante el seguimiento corto (8,9 meses) y que 16% de los casos necesitaran terapias con sunitinib. Al año se encontró una supervivencia total de 64,5% de los pacientes. Conclusión: El carcinoma renal es una entidad que en estados avanzados producen gran morbilidad Varela, R.; Donoso, W.; Corredor, H. y mortalidad. Nuestra experiencia en el Instituto Nacional de Cancerología demuestra las características de este tipo de pacientes, con lesiones muy avanzadas que dejan un pronóstico ominoso del paciente. Palabras Clave: nefrectomía radical, metastasis de carcinoma renal, tratamiento Experience with nephrectomy because oncologic pathology at the national institute of cancerology. Bogota, Colombia. case series. Abstract: 40 Purpose: Radical nephrectomy is the gold standard for the treatment of Renal neoplasic diseases. At the Instituto Nacional de Cancerologia we usually perform it in advanced disease. Methods: A retrospective observational study were we reviewed the medical records of patients who were taken to radical nephrectomy for oncological renal diseases between January 2007 and December 2008 was performed. Clinical and pathological characteristics were recorded. Results: Thirtyone patients were included. Average age was 54.8 years. Male to female ratio was 1.2:1. Incidentalomas were diagnosed in 25.8% of the patients. The tumors were most commonly big, with an average size of 11.1 cms. 28% of the patients had nodal metastases and 22.6% had systemic disease. Locally advanced disease (greater than pT3a) was found in 67.6%. Ninety percent of the patients had clear cell carcinoma, and 61.3% of them had nuclear Fuhrman grade 3 or 4. Due to the locally advanced presentation of the tumors, open nephrectomy was preferred, surgical bleeding was high (1573cc in average), 22.6% of the patients needed adyuvant interventions and 19.4% had disease relapse or progression in a short follow up (8.9 months). Sixteen percent of the patients needed therapy with Sunitinib. Overall surveillance one year after surgery was 64.5%. Conclusion: Advanced renal canceris associated with high morbidity and mortality. Our experience at the Instituto Nacional de Cancerologia, shows the characteristics of this type of patients, who most frequently have a very bad prognosis. Key words: radical nephrectomy, renal cancer metastasis, clear cell renal cancer, renal Sociedad Colombiana de Urología Introducción Los tumores renales son una patología neoplásica que representa en Estados Unidos la séptima causa de muerte por cáncer en los hombres y la decimosegunda en mujeres. Representa el 3% de todas las neoplasias malignas y en los últimos años su diagnóstico es primordialmente incidental, debido al uso de las imágenes en el estudio de patologías abdominales (1, 2, 3, 6). Histológicamente el 85% de las neoplasias corresponden a carcinomas de células renales, siendo predominantemente carcinoma de células claras (80%), seguido de los de tipo papilar con el 10-15% y el 5% son cromófobos. Otros tipos tumorales de células renales existentes son los carcinomas de túbulos colectores y medulares(2, 3, 6, 7, 9). La presentación clásica, según los libros, consiste en la tríada de dolor abdominal, hematuria y masa palpable en el flanco, sin embargo, la literatura actual reporta que tan solo el 10% de los pacientes se presentan de esta manera (6, 7, 9, 11,14) . La sintomatología más común actualmente es la hematuria, que está presente en el 50% de los casos. Al diagnóstico se considera que entre un 20 a 25% de los paciente tienen enfermedad metastásica, siendo los lugares de metástasis más comunes los pulmones, el hígado, el hueso y el sistema nervioso central(12,14). Un paciente con una enfermedad localizada tiene una probabilidad del 30% de Experiencia de nefrectomía radical en el Instituto Nacional de Cancerología Desde Robson en 1969, la nefrectomía radical es el patrón de oro en el manejo curativo de esta patología. En 1990 se realizó la primera nefrectomía radical laparoscópica. Las tasas de complicaciones son variables, con un promedio del 20% de los casos, del cual 5% se consideran graves y 15% leves. Adicionalmente la tasa de conversión de la cirugía laparoscópica a cirugía abierta es cercana al 4% (10, 11,14). Los estudios han mostrado pobre respuesta al manejo con quimioterapia o radioterapia, sin embargo se ha encontrado una pequeña respuesta con los inhibidores de tirosina kinasa y antiangiogénicos, que son de primera línea en la enfermedad metastásica(9-14). El presente estudio muestra la experiencia de los pacientes llevados a nefrectomía radical por carcinoma de células renales, en el Instituto Nacional de Cancerología desde Enero de 2007 hasta Diciembre 2008, y evaluar la supervivencia global y específica de la enfermedad. Materiales y métodos Se realizó una revisión retrospectiva de la base de datos del archivo de historias clínicas del Instituto Nacional de Cancerología desde Enero 01 de 2007 hasta Diciembre 31 de 2008, de todos los pacientes que fueron llevados a nefrectomía radical por carcinoma de células renales. Se evaluaron las características en la presentación clínica y paraclínica inicial, su proceso diagnóstico, los procedimientos quirúrgicos realizados, su tiempo de duración, el sangrado, el resultado de patología y las complicaciones quirúrgicas tempranas (en los primeros treinta días del postoperatorio). Todas las piezas quirúrgicas fueron procesadas por el departamento de patología del Instituto Nacional de Cancerología, que se analizaron en su totalidad. En general todos los pacientes se siguieron cada 3 a 4 meses durante los dos primeros años mediante un examen físico, ecografía o tomografía abdominopélvica, radiografía de tórax y estudios hematológicos y de orina. Posteriormente se efectuó el seguimiento cada seis meses hasta completar cinco años. Se determinó la tasa de mortalidad (tiempo entre la cirugía y el fallecimiento del paciente) y el tiempo de recaída (tiempo entre la cirugía y la reaparición de la enfermedad). Algunos de los pacientes requirieron tratamientos adicionales. Resultados Se encontraron 31 pacientes que fueron llevados a nefrectomía radical y que tenían los datos completos en la historia clínica. Las características de los pacientes se encuentran en la Tabla 1. La edad de presentación promedio fue de 54,8 años (30 a 73 años), siendo la relación hombres y mujeres de 1,2:1. Hubo un paciente con compromiso bilateral. El tiempo promedio entre el diagnóstico y la cirugía fue de 3 meses. En 4 casos se evidenciaban metástasis pulmonares en la radiografía del tórax, otro presentaba metástasis hepática y 3 con metástasis múltiples (hepáticas, óseas, sistema nervioso central y testiculares). Se encontraron ganglios positivos en las imágenes realizadas en la estadificación en 8 (25.8%) de los casos y se confirmaron en 7 de ellos (87.5%). Adicionalmente hubo dos pacientes (6.4%) con compromiso ganglionar sin confirmación previa por imágenes. El síntoma predominante para el diagnóstico fue el dolor abdominal referido en 61% de los pacientes y 4 pacientes consultaron con 41 Tabla 1. Características demográficas Total pacientes Hombres Mujeres Edad promedio Tiempo Dx/Cx Lateralidad Rx Tórax inicial Ganglios por imagen 31 100% 17 54.8% 14 45.2% 54,8 años (30-73) 3 meses (0-12) Derecho 14 45.2% Izquierdo 16 51.6% Bilateral 1 3.2% Normal 27 87.1% Anormal 4 12.9% Positivo 8 25.8% Negativo 23 74.2% Revista Urologia Colombiana presentar recaída posterior al manejo curativo de nefrectomía radical(10-13,15). La mortalidad específica de la enfermedad es cercana al 40% y la supervivencia global a cinco años de la enfermedad localizada es de 45-65% y ante la presencia de metástasis se reduce a un rango entre 0-20% (4, 5, 6,7). Varela, R.; Donoso, W.; Corredor, H. masa abdominal palpable. La tríada clásica de hematuria, dolor y masa, sólo se presentó en 1 paciente (3%); la mayoría referían un síntoma con 55% de los casos y de forma incidental se diagnosticaron 8 pacientes (25.8%) Fig 1. El promedio de tamaño en la radiología fue de 10.6 cm (3-25cm). En el resultado patológico el promedio fue ligeramente superior, con 11,1 cm (4-24 cm). Dentro de los estadios patológicos predominaron los tumores avanFigura 1. Sintomatología Tabla 2. Estadio patológico pT1 4 12.9% pT2 6 19.4% pT3a 14 45.1% pT3b 3 9.6% pT4 4 12.9% pN0 21 67.6% pN1 1 3.2% PN2 8 24.8% pNX 2 6.4% M0 24 77.4% M1 7 22.6% ción de Furhman predominaron los grados 2 con el 38.7%, siguiendo los grado 3 con 35.5% y finalmente los grado 4 (25.8%). Sociedad Colombiana de Urología 42 zados, con dos terceras partes de los casos mayores o iguales a pT3a (67.6%). Hubo un paciente pT1a intraparenquimatoso, al cual se efectuó nefrectomía radical. Aunque no se efectúa de norma una linfadenectomía, se encontraron algunos ganglios adyacentes y regionales a las lesiones tumorales que se resecaron con ellas, documentándose con tumor 9 casos (28%), confirmando lo avanzado de la enfermedad de los estudios radiológicos. En cuanto a las metástasis a distancia se presentaron en aproximadamente 23%, y todos tenían compromiso ganglionar adicional. El principal sitio metastásico fueron los pulmones, excepto en un caso que tenía metástasis solitarias hepáticas iniciales. Adicionalmente se encontraron asociadas lesiones en pulmón, cerebro y testículo en un paciente y en pulmón, hígado y hueso en otro caso. (Tabla 2). La gran mayoría de los tumores (90.3%) fueron carcinomas de células claras. Los otros tipos fueron 2 carcinomas cromófobos y 1 tumor de ductos colectores que se presentó con metástasis. Se presentaron con diferenciación sarcomatoide 4 casos (12.9%), que les da peor pronóstico. En cuanto al grado de diferencia- Con respecto a la nefrectomía radical el sangrado promedio fue de 1573 cc (1006500cc), el tiempo quirúrgico promedio fue de 210 min (50-350 min) y se realizaron por vía abierta el 83% de los pacientes. Hubo complicaciones intraoperatorias en 7 (22.6%) de los casos, siendo la principal la lesión vascular de la vena cava. (Tabla 3) Tabla 3. Complicaciones Lesión vascular 4 12.9% Lesión intestinal 1 3.2% Lesión esplénica 1 3.2% Lesión hepática 1 3.2% Total 7 22.6% El seguimiento total fue de 8.6 meses en promedio (1-28 meses). La recaída o progresión se evidenció en 6 pacientes (19.4%) a los 4.6 meses en promedio. Las recaídas se presentaron en la fosa renal, ganglios cervicales, pulmón y sistema nervioso central. En 5 pacientes con enfermedad metastásica se inició tratamiento con Sunitinib, de los cuales dos presentaron progresión por lo que se cambió posteriormente a Sorafenib. El paciente con tumor de ductos colectores falleció al mes Experiencia de nefrectomía radical en el Instituto Nacional de Cancerología En 7 pacientes (22.6%) se realizaron otras intervenciones quirúrgicas además de la nefrectomía radical, y en algunos se requirieron de varias intervenciones adicionales: dos resecciones de metástasis en el sistema nervioso central, dos hepatectomias parciales, una histerectomía radical, una pancreatectomía parcial, una esplenectomía, una colostomía y una orquidectomía radical por compromiso metastásico. Durante el seguimiento fallecieron 10 pacientes (32.3%) y en promedio ocurrió a los 4.0 meses (1-11 meses). Todos los pacientes fallecieron por progresión de la enfermedad. La supervivencia de los pacientes fue de 64.5% al año de seguimiento. Discusión Aunque nuestro estudio representa una serie pequeña de casos de patología oncológica renal llevada a manejo quirúrgico, se muestra las características generales de los carcinomas renales que continúan llegando al Instituto Nacional de Cancerología en estadios avanzados de la enfermedad. Por esto es una serie especial y particular que difiere de cualquier otra en los hospitales nacionales e incluso de otros países, de la patología urológica oncológica más letal. Empezando por la epidemiología, podemos ver que se presenta en frecuencia ligeramente superior en hombres (H:M 1.2:1), mientras que las estadísticas en Estados Unidos muestran una relación de 1,6:1 (15) y en una serie brasilera de 2010 es de 1,4:1 (16). El tamaño promedio mostró un gran volumen (11,1 cm), mayor al comentado en otras series (9,3 cm (17)), por lo que el diagnóstico habitual en forma incidental no es lo más frecuente (25,8%) , como lo muestra también la serie de India (17) con 28%, siendo para nosotros predominante el diagnóstico por la presencia de dolor abdominal (61%). La tríada clásica de hematuria, dolor y masa sólo se evidenció en 3% de los pacientes. El estadio es el indicador pronóstico más importante de seguimiento (18). Nuestros hallazgos muestran estadios avanzados localmente con 67.6% iguales o mayores a pT3a, lo cual explica el comportamiento agresivo de nuestra serie, asociado a los otros factores como: Fuhrman 3 o 4 en 61.3%, metástasis ganglionares en 28%, diferenciación sarcomatoide de 12,9% (en la serie de la India fue de 6%), tamaño tumoral de 11,1cm y el desenlace definitivo de mortalidad de 35.5% en el primer año de seguimiento. El estadio avanzado también determinó que los procedimientos fueran principalmente por vía abierta y no laparoscópica, que el sangrado fuera alto (1573 cc en promedio), que se requirieran de cirugías adicionales durante o después de la nefrectomía radical en 22,6%, que apareciera recaídas o progresión rápidas de la enfermedad en 19,4% en el seguimiento de 9 meses. Adicionalmente 16% recibieron terapia con sunitinib por su enfermedad metastásica. El carcinoma de células claras fue el más frecuente (90%) y es el más agresivo también, mientras que en Brasil llegó a 73,6%. Como segundo tipo tumoral fue el carcinoma cromófobo 6.4% (en Brasil fue el no clasificable y después el cromófobo con 10,2 y 9.1%. Al año se encontró una mortalidad elevada de 35,5% al año de seguimiento, debido a todas las características agresivas mencionadas previamente. Conclusiones El carcinoma renal es una entidad que en estados avanzados producen gran morbilidad y mortalidad. Nuestra experiencia en el Instituto Nacional de Cancerología demuestra las características de este tipo de pacientes, que generalmente son remitidos de otros centros y que tienen características particulares, como son las lesiones muy avanzadas que dejan un pronóstico ominoso del paciente. Referencias 1. Jemal A, Murray T, Ward E y cols. Cancer statistics, 2005. CA Cancer J Clin 2005; 55: 10-30. 2. Cohen HT y Mcgovern FJ. Renal cell carcinoma. N Engl J Med, 2005; 353: 2477-90. 3. Flanigan RC, Salmon SE, Blumenstein BA, y cols. Nephrectomy followed by interferon alfa-2b compared with interferon alfa-2b alone for metastatic renal-cell cancer. N Engl J Med 2001; 345:1655-9. 43 Revista Urologia Colombiana posterior a la nefrectomía y no alcanzó a recibir tratamiento sistémico. Varela, R.; Donoso, W.; Corredor, H. 4. 5. 6. 7. 8. 9. Mickisch GH, Garin A, van Poppel H y cols. Radical nephrectomy plus interferon-alfa-based immunotherapy compared with interferon alfa alone in metastatic renalcell carcinoma: a randomized trial. Lancet 2001; 358:96670. Bellmunt J. The oncologist’s view: targeted therapies in advanced renal cell carcinoma. Eur Urol Suppl 2008; 7: 5562. Thomas AA, Rini BI, Lane BR y cols. Response of the primary tumor to neoadjuvant sunitinib in patients with advanced renal cell carcinoma. J Urol 2009; 181: 518 – 523. Belldegrun AS. Current Treatment in Advanced Renal Cell Carcinoma (RCC): Impact of Targeted Therapies in the Management of RCC. Eur Urol supplements 2007; 6: 484 – 491. Escudier B. New perspectives: an oral multikinase inhibitor in patients with advanced RCC. Eur Urol Sup 2007; 6: 499 – 504. Belldegrun AS. Renal cell carcinoma: prognostic factors and patient selection. Eur Urol Suppl 2007; 6: 477 – 483. 10. Eisen T. Adjuvant therapy in renal cell carcinoma: where are we? Eur Urol Sup 2007; 6: 492 - 498 Sociedad Colombiana de Urología 44 11. Motzer RJ, Hutson TE, Tomczac P y cols. Sunitinib versus interferon alfa in metastatic renal cell carcinoma. N Engl J Med 2007; 356: 115-24. . 12. Hudes G, Carducci M, Tomczac P. Temsirolimus, interferon alfa or both for advanced renal cell carcinoma. N Engl J Med 2007; 356: 2271-2281. 13. Rini BI, Campbell SC. The evolving role of surgery for advanced renal cell carcinoma in the era of molecular targeted therapy. J Urol 2007; 177: 1978 – 1984. 14. Roigas J. The role of multitargeted therapies in the adjuvant setting in renal cell carcinoma. Eur Urol Suppl 2008; 7: 63-70. 15. Jemal A, Murray T, Ward E, y cols. Cancer statistics, 2005. CA Cancer J Clin 2005; 55:10. 16. Nardi AC, Zequi Sde C, Clark OA, y cols. Epidemiologic characteristics of renal cell carcinoma in Brazil. Int Braz J Urol. 2010;36:151-8 17. Jain P, Surdas R, Aga P, y cols. Renal cell carcinoma: Impact of mode of detection on its pathological characteristics. Indian J Urol. 2009; 25:479-82. 18. Ficarra V, Schips L, Guille F, y cols. Multi-intitutional European validation of the 2002 TNM staging system in conventional and papillary localized renal cell carcinoma. Cancer. 2005; 104:968. Manejo Conservador en Pielonefritis Enfisematosa. Aporte de tres casos y revisión de la literatura Reporte de casos urol.colomb. Vol. XIX, No. 2: pp 45-51, 2010 Cruz Arévalo Dilma Alexandra1, Ruíz Londoño David 2, Portilla Burbano Luis Gabriel 3 MD, Urólogo, Hospital Universitario Mayor. Instructor Asociado en Urología Universidad del Rosario, Bogotá – Colombia alallauni@gmail.com1 MD, Residente tercer año Urología Universidad Nacional de Colombia, Bogotá – Colombia, daruizl@unal.edu.co2 MD, Residente cuarto año Urología Universidad Nacional de Colombia, Bogotá – Colombia, luisgab80@hotmail.com3 Diseño del estudio: Observacional descriptivo Nivel de evidencia: III El autor declara que no tiene conflicto de intereses Resumen Palabras Clave: Pielonefritis enfisematosa, nefrostomía, manejo médico. Recibido: 4 de febrero de 2009. Aceptado: 28 de junio de 2010. 45 Revista Urologia Colombiana Objetivo: Dar a conocer nuestra experiencia inicial en el manejo conservador de la pielonefritis enfisematosa, en una muestra de 3 pacientes con esta patología. Queremos mostrar si el manejo conservador de esta patología es suficiente. Diseño del estudio: Observacional descriptivo, Reporte de casos. Materiales y métodos: Se realizó una revisión retrospectiva de 3 pacientes con diagnóstico de pielonefritis enfisematosa manejados con tratamiento conservador. Se analizaron variables demográficas, datos del procedimiento médico, seguimiento y resultados finales y se compara con las series de casos encontradas en la literatura médica. Resultados: Se analizan 3 pacientes con un promedio de edad de 70 años (60-79años), con patologías de base tales como diabetes mellitus, insuficiencia renal crónica terminal en terapia de reemplazo renal, hipertensión arterial y en 1 caso nefrolitiasis, con diagnóstico radiológico de pielonefritis enfisematosa en 1 caso y 2 casos con pielitis enfisematosa, 2 de ellos manejado con vigilancia y tratamiento antibiótico y un caso de pielitis enfisematosa con tratamiento antibiótico y derivación urinaria de tipo nefrostomía, en los 3 casos con resolución de la enfermedad. Conclusiones: El tratamiento conservador está descrito en la literatura como una modalidad de manejo de la pielonefritis enfisematosa con buenos resultados reproducibles en nuestra práctica clínica, hacen falta muestras más grandes y estudios controlados para poder generar una recomendación con suficiente peso estadístico. Cruz, D. A.; Ruiz, D.; Portilla, L. G. Conservative management for emphysematous pyelonephritis Abstract Purpose: To report on our initial experience with the conservative management of emphysematous pyelonephritis in 3 patients. We want establish if patients are adequately treated with this approach. Study design: Observational descriptive, case report. Methods: A retrospective analysis of the clinical records of 3 patients with emphysematous pyelonephritis who were treated conservatively was performed. Demographic variables, medical treatment, follow up and final outcome were analyzed. Our results were compared with available literature. Results: Three patients with an average age of 70 years (range 60-79) were included. Diabetes mellitus, terminal chronic renal failure with replacement therapy and hypertension were associated conditions. One patient had a kidney stone. Emphysematous pyelonephritis was diagnosed in 1 case and emphysematous pyelitis in two; the latter were only treated with antibiotics while the former received antibiotic therapy and a urinary diversion (nephrostomy). The 3 cases had resolution of their disease. Conclusions: Conservative treatment of emphysematous pyelonephritis has been described. This type of treatment has good reproducible results in our clinical practice. A greater number of patients and randomized controlled trials are needed in order to determine its definitive role in the management of this condition. Word Key: Emphysematous Pyelonephritis, nephrostomy, medical management Introducción Sociedad Colombiana de Urología 46 La pielonefritis enfisematosa (PE) se define como una infección necrosante del parénquima renal y sus áreas circundantes, que da como resultado la presencia de gas en el parénquima renal, sistemas colectores o tejido perinéfrico(1;2) causada por uropatógenos gram–negativos que se comportan como anaerobios facultativos en determinadas situaciones de baja concentración de oxígeno, generando gas por mecanismos aún no del todo esclarecidos. Descrita inicialmente por Kelly y MacCallum en 1898. Desde entonces se han utilizado diversos términos como “enfisema renal”, “neumonefritis” y “pielonefritis enfisematosa” para describir esta enfermedad infecciosa. En 1962 Schuitz y KIorfein, sugirieron pielonefritis enfisematosa como la designación más adecuada, ya que enfatiza la relación entre el proceso infeccioso agudo y la formación de gas. Algunos investigadores han sugeri- do que el término pielonefritis enfisematosa sólo debe aplicarse para la formación de gas dentro del parénquima renal o del espacio perinéfrico. Sin embargo, otros han sugerido que es una infección del parénquima renal y tejido perinéfrico que produce la presencia de gas en el sistema colector, parénquima renal o tejido perinéfrico. Esta última definición parece oportuna porque incluyen todas las posibles manifestaciones de las infecciones renales agudas formadoras de gas. Material y métodos Se realizó una revisión retrospectiva de 3 pacientes con diagnóstico de pielonefritis enfisematosa manejados con tratamiento conservador. Caso 1 Paciente masculino, de 79 años de edad, con antecedente de diabetes mellitus tipo 2 insulinodependiente, hipertensión arterial e Manejo conservador en pielonefritis enfisematosa Ingresa por cuadro clínico de 1 día de evolución consistente en hematuria macroscópica, asociada a astenia, adinamia, hiporexia, valorado por urología quien inicia irrigación vesical por sonda; el paciente empeora su condición, inicia signos de respuesta inflamatoria sistémica, con fiebre, leucocitosis y taquicardia, se inicia cefalotina. Posterior al inicio del antibiótico se ordenó por el servicio de urología, toma de muestras para urocultivos y hemocultivos, con resultado negativo para crecimiento de microorganismos; creatinina inicial en 4.16 mg/dl, adecuadamente dializado, con nivel de estado de conciencia no alterado, sin trombocitopenia (plaquetas 308.000). Ecografía renal y vías urinarias sugiere la presencia de gas en los sistemas caliciales, por este motivo se solicita una TC de abdomen (Anexo 1) que reporta pielitis enfisematosa, con este diagnóstico se decide cambiar de antibiótico a ceftriaxona, se realiza nefrostomía bilateral, se inicia soporte vital en unidad de cuidados intensivos durante 4 días donde presentó hipoglucemia sostenida y prolongación de los tiempos de coagulación, finalmente con mejoría satisfactoria; se realiza TC de control donde no se observa gas en la vía urinaria, se disminuyen los reactantes de fase aguda y se da salida al paciente en buenas condiciones, asintomático para posterior retiro de sus nefrostomías. Caso 2 Paciente de 60 años, femenino con antecedentes patológicos de accidente cerebrovascular hace 14 años, sin secuelas neurológicas, cáncer de mama tratado con mastectomía parcial, recibiendo tamoxifeno; hipertensión arterial estadio 1 y diabetes mellitus tipo 2 sin órgano blanco conocido manejado con hipoglucemiantes orales. Consulta con cuadro clínico de tres días de evolución de dolor en hipocondrio derecho urente, intensidad 10/10, cediendo parcialmente con la ingesta de analgésicos, asociado a nauseas. Se realiza ecografía abdomen total donde encuentran hallazgos compatibles con urolitiasis. Ingresa sin alteración en el estado de conciencia, con TA 110/70, taquicárdica (114ppm) con creatinina sérica 1.23mg/ dL, con leucocitosis a expensas de neutrófilos, sin trombocitopenia (plaquetas 317.000). Urología solicita TC abdominopélvico simple (Anexo 2) y exámenes complementarios, encontrando imágenes compatibles con aire en árbol urinario bilateral, sin litos, se solicita valoración por radiología intervencionista para nefrostomía percutánea, la cual no se realiza por dificultad técnica. Evolución clínica favorable con taquicardia persistente, se solicita nueva TC (Anexo 3) 48 horas después encontrando disminución del gas en vía urinaria, se decide continuar manejo médico. La paciente continúa manejo médico antibiótico con urocultivos y hemocultivos sin crecimiento de microorganismos, sin respuesta inflamatoria sistémica y con adecuado control metabólico. Cumple esquema antibiótico de 14 días. Caso 3 Paciente femenino de 58 años, ama de casa, con antecedente de diabetes mellitus tipo 2 diagnosticado hace 15 años, hace un año insulinorequiriente, nefropatía diabética estadio 5 en terapia de reemplazo renal con hemodiálisis desde febrero de 2009, hipertensión arterial y enfermedad coronaria. 47 Consulta remitida de unidad renal por episodio de hipotensión asociado a estado sincopal y dolor torácico. Ingresa a la unidad de cuidado coronario día primero postoperatorio de angioplastia coronaria con stent en circunfleja en tercio distal y en primera diagonal en el ostium. A los dos días se encuentra con dolor en flanco derecho, por lo cual se solicitan estudios de extensión, la paciente en ningún momento presenta fiebre ni sintomatología urinaria. Se encuentra normotensa (TA 110/70) sin taquicardia, sin alteración en el estado de conciencia, con leve leucocitosis (11600) a expensas de neutrófilos, sin trombocitopenia (plaquetas 232000), con creatinina sérica 4.53 mg/dL adecuadamente dializada. En ecografía de abdomen total muestra Revista Urologia Colombiana insuficiencia renal terminal en terapia de reemplazo renal con diálisis peritoneal 16 meses atrás. Cruz, D. A.; Ruiz, D.; Portilla, L. G. imágenes sugestivas de nefrolitiasis bilateral, uroanálisis sugestivo de infección de vías urinarias, se solicita valoración por urología e inicia manejo antibiótico empírico con piperacilina tazobactam. TC abdominopélvico (Anexo 4) reporta hallazgos sugestivos de pielonefritis enfisematosa derecha. Radiología intervencionista solicita nuevo TC para definir conducta con derivación percutánea de la vía urinaria ya que clínicamente la paciente se encuentra sin signos de respuesta inflamatoria sistémica, tolerando adecuadamente el manejo antibiótico instaurado. Se confirma en urocultivo E Coli >100000 UFC sensible a cefalosporinas resistente a quinolonas, lo cual guió manejo antibiótico. En la nueva TC (Anexo 5) no se define aire en sistemas colectores, no hay evidencia de hidronefrosis ni litiasis ureteral. Paciente con adecuada respuesta a esquema antibiótico, se completan 14 días de piperacilina tazobactam y es dada de alta sin síntomas. Resultados 48 Se analizan 3 pacientes con un promedio de edad de 70 años (60–79 años), con patologías de base como diabetes mellitus, insuficiencia renal crónica terminal en terapia de reemplazo renal, hipertensión arterial y un caso nefrolitiasis, con diagnóstico radiológico de pielonefritis enfisematosa en 1 caso y 2 casos con pielitis enfisematosa; 2 de ellos manejado con vigilancia y tratamiento antibiótico y un caso de pielitis enfisematosa con tratamiento antibiótico y derivación urinaria tipo nefrostomía, en los 3 casos con resolución de la enfermedad. Sociedad Colombiana de Urología Discusión Incidencia La pielonefritis enfisematosa se considera una infección renal rara y ocurre casi exclusivamente en pacientes con diabetes mellitus descompensada entre 80 y 100% de los casos(1;3), pero algunas veces se presenta en pacientes sin diabetes con obstrucción de la unidad renoureteral correspondiente y uropatía obstructiva severa(3). Es más frecuente en mujeres mayores de 50 años, la relación es de 3:1 con respecto a los varones. Esta diferencia probablemente está relacionada con una mayor susceptibilidad a infección de las vías urinarias en el sexo femenino. Generalmente es unilateral(3). El compromiso bilateral ocurre en alrededor del 5% de los casos y se asocia a elevada mortalidad(4). Fisiopatogenia La pielonefritis enfisematosa es una infección bacteriana poco frecuente caracterizada por producción de gas en el parénquima renal, sistema colector y tejido peri renal. Gilles y Flocks en 1941 describieron la presencia de tres factores responsables de la formación espontánea de gas en el tracto urinario: la diabetes mellitus, la uropatía obstructiva (los principales) y la presencia de microorganismos productores de gas (no ha sido identificada en todos los casos)(3). Aunque la pielonefritis enfisematosa se ha reportado casi exclusivamente en pacientes con diabetes mellitus descompensada(1), también está descrita en pacientes controlados(5;6), como fue uno de los casos reportados en nuestra serie. Los microorganismos asociados son: Escherichia coli entre el 70 y 90% de los casos (10), seguido de Klebsiella pneumoniae en un 24%, Proteus, Pseudomonas aeruginosa y en algunos casos se ha aislado Candida sp(3;11). En lo encontrado en nuestros pacientes reportados solo tuvimos disponible un urocultivo con E. Coli; los otros dos pacientes tuvieron cultivos negativos muy posiblemente por ser tomados posterior al inicio del tratamiento antibiótico empírico en el servicio de urgencias. Factores asociados con la patogénesis de la pielonefritis enfisematosa son el alto nivel tisular de glucosa, bacterias que fermentan la glucosa, inmunidad del huésped disminuida, decremento de la perfusión del tejido y obstrucción del tracto urinario en pacientes no diabéticos, la cual incrementa la presión del sistema colector, disminuyendo la perfusión renal(7). Manejo conservador en pielonefritis enfisematosa El diagnóstico raramente se establece por la clínica y los datos de laboratorio; siendo necesario la realización de estudios de imágenes. La tomografía computarizada (TC) es el estudio con mayor sensibilidad para el diagnóstico(1) como se muestra en nuestra experiencia, es de aclarar que la ecografía nos puede ayudar como estudio inicial y para lograr una impresión diagnóstica adecuada. Se manifiesta generalmente con dolor lumbar, dolor abdominal difuso o localizado a los flancos con hipersensibilidad en ángulos costovertebrales, se acompaña de fiebre, escalofrío y, en algunos casos, se presenta pneumaturia(10) puede existir alteración en la función renal, piuria, hematuria, proteinuria elevada, leucocitosis y trombocitopenia. Debe sospecharse en pacientes con diagnóstico de pielonefritis que no responden al tratamiento convencional(12). La mortalidad es alta en pacientes con reducción en el nivel del estado de conciencia, choque (presión sistólica menor de 80 mmHg), nivel de creatinina mayor 1,4 mg/ dl, y trombocitopenia (plaquetas menor de 60.000/mm3)(7). Huang(2) lo clasifica en: Clase I: gas limitado al sistema colector (pielitis enfisematosa) Clase II: gas en el parénquima renal sin extensión hacia el tejido perirrenal. Clase IIIA: extensión del gas hacia el espacio perinéfrico Clase IIIB: extensión del gas hacia el espacio pararenal Clase IV: afectación bilateral; compromiso en riñón único. Cada una de las cuales tiene diferente evolución clínica y mortalidad. Las formas mas benignas son las clases I y II. Tratamiento El manejo inicial involucra resucitación con líquidos endovenosos y control electrolítico, terapia antibiótica, control glucémico, y liberar la obstrucción del tracto urinario en los casos apropiados(7). Con terapia antibiótica sola, la mortalidad es del 30–40%(3). En el estudio de Huang los pacientes de las clases I y II tratados con terapia antibiótica y drenaje percutáneo sobrevivieron; 85% de los pacientes de clases III y IV con menos de dos factores de riesgo (trombocitopenia, insuficiencia renal, alteración de la conciencia y choque) tuvieron evolución satisfactoria con terapia combinada con antibióticos y el drenaje percutáneo y, en los pacientes con clases III y IV con más de dos factores de riesgo, alrededor de 72% fueron a nefrectomía por falla de la terapia combinada con antibióticos más drenaje con una mortalidad de 50%, a pesar del tratamiento radical. En una revisión sistemática de la literatura realizada por Bhaskar se incluyeron diez estudios que agruparon 210 pacientes. La mortalidad por manejo médico únicamente fue del 50 %, manejo médico combinado con nefrectomía de urgencia fue del 25% y manejo médico con nefrostomía percutánea fue del 13,5%. La mortalidad fue menor en pacientes derivados con nefrostomía comparado con otros procedimientos. Los pacientes derivados con nefrostomía que luego requirieron nefrectomía electiva la mortalidad fue del 6,6%, menor que la relacionada con la nefrectomía de urgencia (25%)(7). Al realizar la derivación se recomienda realizar control con tomografía a los 4 a 7 días(11) para evidenciar colecciones de aire o fluidos no comunicantes que pueden ser derivados con otros catéteres(21). La nefrectomía electiva se recomienda con persistencia de la fiebre y sepsis o en riñones sin función(1;7). Actualmente se está manejando el concepto del drenaje percutáneo como futuro patrón de oro en el manejo de la PE(7;15-19;21), pero hay que esperar más estudios clínicos controlados para poder estandarizarlo, la dificultad está en lo relativamente infrecuente que es esta patología. Conclusiones El tratamiento conservador está descrito en la literatura como una modalidad de 49 Revista Urologia Colombiana Diagnóstico Cruz, D. A.; Ruiz, D.; Portilla, L. G. manejo de la pielonefritis enfisematosa con buenos resultados reproducibles en nuestra práctica clínica, el tratamiento recomendado es la resucitación agresiva, manejo antibiótico, drenaje percutáneo y nefrectomía en los pacientes que esté indicado. 6. Wan YL, Lee TY, Bullard MJ, Tsai CC. Acute gasproducing bacterial renal infection: correlation between imaging findings and clinical outcome. Radiology 1996 Feb;198(2):433-8. Lo que muestra la literatura se acopla claramente con lo que encontramos en nuestros pacientes manejados de manera conservadora, pero es muy importante saber escoger el mejor tratamiento dependiendo de cada paciente individual, y creemos que hace falta más experiencia y estudios con mayor peso estadístico con una adecuada validez externa, para poder recomendar o hacer protocolos con manejos conservadores en una patología tan agresiva como lo es la pielonefritis enfisematosa y lo más importante es individualizar a cada paciente para lograr los mejores resultados. 8. Wang JM, Lim HK, Pang KK. Emphysematous pyelonephritis. Scand J Urol Nephrol 2007;41(3):223-9. La mortalidad está relacionada directamente con los hallazgos clínicos y para clínicos, siendo mayor en pacientes con alteración en el estado de conciencia, choque (presión sistólica menor de 80 mmHg), nefropatía con nivel de creatinina mayor a 1,4 mg/dl, y trombocitopenia (plaquetas menor de 60.000/ mm3). 14. Mallet M, Knockaert DC, Oyen RH, Van Poppel HP. Emphysematous pyelonephritis: no longer a surgical disease? Eur J Emerg Med 2002 Sep;9(3):266-9. Referencias 50 1. Abdul-Halim H, Kehinde EO, Abdeen S, Lashin I, AlHunayan AA, Al-Awadi KA. Severe emphysematous pyelonephritis in diabetic patients: diagnosis and aspects of surgical management. Urol Int 2005;75(2):123-8. 2. Huang JJ, Tseng CC. Emphysematous pyelonephritis: clinicoradiological classification, management, prognosis, and pathogenesis. Arch Intern Med 2000 Mar 27;160(6):797805. 9. Ramanathan V, Nguyen PT, Van NP, Khan A, Musher D. Successful medical management of recurrent emphysematous pyelonephritis. Urology 2006 Mar;67(3):623. 10. Jain H, Greenblatt JM, Albornoz MA. Emphysematous pyelonephritis: a rare cause of pneumaturia. Lancet 2001 Jan 20;357(9251):194. 11. Mokabberi R, Ravakhah K. Emphysematous urinary tract infections: diagnosis, treatment and survival (case review series). Am J Med Sci 2007 Feb;333(2):111-6. 12. Kaiser E, Fournier R. [Emphysematous pyelonephritis: diagnosis and treatment]. Ann Urol (Paris) 2005 Apr;39(2):49-60. 13. Wan YL, Lo SK, Bullard MJ, Chang PL, Lee TY. Predictors of outcome in emphysematous pyelonephritis. J Urol 1998 Feb;159(2):369-73. 15. Aswathaman K, Gopalakrishnan G, Gnanaraj L, Chacko NK, Kekre NS, Devasia A. Emphysematous pyelonephritis: outcome of conservative management. Urology 2008 Jun;71(6):1007-9. 16. Soo PB, Lee SJ, Wha KY, Sik HJ, Il KJ, Chang SG. Outcome of nephrectomy and kidney-preserving procedures for the treatment of emphysematous pyelonephritis. Scand J Urol Nephrol 2006;40(4):332-8. 17. Mydlo JH, Maybee GJ, Ali-Khan MM. Percutaneous drainage and/or nephrectomy in the treatment of emphysematous pyelonephritis. Urol Int 2003;70(3):14750. 18. Gautam G. Re: Is percutaneous drainage the new gold standard in the management of emphysematous pyelonephritis? Evidence from a systematic review: B. K. Somani, G. Nabi, P. Thorpe, J. Hussey, J. Cook, J. N'Dow and the ABACUS Research Group J Urol 2008; 179: 18441849. J Urol 2009 Jan;181(1):411-2. Tang HJ, Li CM, Yen MY, Chen YS, Wann SR, Lin HH, et al. Clinical characteristics of emphysematous pyelonephritis. J Microbiol Immunol Infect 2001 Jun;34(2):125-30. 19. Angulo JC, Dehaini A, Escribano J, Sanchez-Chapado M. Successful conservative management of emphysematous pyelonephritis, bilateral or in a solitary kidney. Scand J Urol Nephrol 1997 Apr;31(2):193-7. 4. Stein JP, Spitz A, Elmajian DA, Esrig D, Freeman JA, Grossfeld GD, et al. Bilateral emphysematous pyelonephritis: a case report and review of the literature. Urology 1996 Jan;47(1):129-34. 20. Flores G, Nellen H, Magana F, Calleja J. Acute bilateral emphysematous pyelonephritis successfully managed by medical therapy alone: a case report and review of the literature. BMC Nephrol 2002 Jun 3;3:4. 5. Roy C, Pfleger DD, Tuchmann CM, Lang HH, Saussine CC, Jacqmin D. Emphysematous pyelitis: findings in five patients. Radiology 2001 Mar;218(3):647-50. 21. Oh YK, Choi YH, Sung CK, Lim CS. Emphysematous pyelonephritis treated with percutaneous catheter drainage and antibiotics. Nephrol Dial Transplant 2006 Nov;21(11):3331-2. 3. Sociedad Colombiana de Urología 7. Somani BK, Nabi G, Thorpe P, Hussey J, Cook J, N'Dow J. Is percutaneous drainage the new gold standard in the management of emphysematous pyelonephritis? Evidence from a systematic review. J Urol 2008 May;179(5):1844-9. Manejo conservador en pielonefritis enfisematosa Anexo 1 Anexo 2 Anexo 3 51 Anexo 5 Revista Urologia Colombiana Anexo 4 Síndrome de Wünderlich, una causa de abdomen agudo infrecuente Reporte de casos urol.colomb. Vol. XIX, No. 2: pp 53-57, 2010 Juan Carlos Estrada Villarraga1; César Alberto Duarte Niño2 MD. Urólogo, Hospital Universitario Mayor. Instructor asociado Universidad del Rosario. jcestradamd@yahoo.com1 MD, Residente II, Urología Universidad Nacional. cesaralbertoduarte@gmail.com 2 Diseño del estudio: Observacional descriptivo Nivel de evidencia: III El autor declara que no tiene conflicto de intereses Resumen Palabras clave: Hemorragia retroperitoneal, carcinoma renal, carcinoma células renales, no clasificable, síndrome Wunderlich. Recibido: 15 de junio de 2009. Aceptado: 23 de marzo de 2010. 53 Revista Urologia Colombiana Objetivo: Describir un caso de hematoma retroperitoneal espontáneo o Síndrome de Wunderlich asociación a una patología neoplásica renal poco frecuente, en particular un carcinoma de células renales de tipo no clasificable (1- 4 % de los carcinomas de células renales) y revisión de la literatura. Introducción: El síndrome de Wunderlich, fue descrito por primera vez en 1856 y es un hallazgo poco frecuente, que puede pasar inadvertido inicialmente por su localización retroperitoneal, siendo su etiología de origen sistémico como trastornos de coagulación, vasculitis sistémica o de origen local, como aneurismas de aorta abdominal, riñón, glándula suprarrenal y otros órganos retroperitoneales, lo que generalmente representa un evento que amenaza la vida y en muchas ocasiones implica el manejo quirúrgico, aunque está descrito el manejo médico. Sus causas más frecuentes de origen urológico son el angiomiolipoma y el carcinoma de células renales y su diagnóstico es por ultrasonido y tomografía. En este artículo se describe un caso de síndrome de Wunderlich en asociación con una patología neoplásica poco frecuente como es el carcinoma de células renales tipo no clasificable. Materiales y métodos: Se describe el cuadro clínico de una paciente que ingresa al Hospital Universitario Mayor, con un síndrome de Wunderlich, los resultados de sus estudios, la conducta tomada y el reporte de patología final anotando la revisión de la literatura. Estrada, J.; Duarte, C. Wunderlich syndrome: an unusual cause of acute abdominal pain Abstract Purpose: To describe the case of a patient who presented with acute retroperitoneal bleeding (Wunderlich Syndrome), associated with an unusual kidney tumor (unclassifiable renal cell carcinoma, that accounts for 1-4% of renal tumors). Methods: We report on the case of a 48 year old woman who attended the emergency room of the Hospital Universitario Mayor with an acute pain that began 6 hours before, localized in the left renal fossa. A spontaneous retroperitoneal bleeding (Wunderlich Syndrome) originated from a kidney tumor was diagnosed. Discussion: The most common etiology of acute retroperitoneal bleeding is renal tumors. Angiomyolipomas are most frequent diagnosed, followed by clear cell carcinoma. Conclusions: Up to our knowledge, this is the first reported case of an unclassified renal cell carcinoma causing this condition. Vascular and infectious diseases can also cause this type of bleeding Key Words: Wunderlich Syndrome. Spontaneous retroperitoneal bleeding, spontaneous perirenal bleeding, clear cell carcinoma. Introducción Sociedad Colombiana de Urología 54 La ruptura espontánea no traumática del riñón fue descrita por primera vez en 1616 por Ballonius en Opera Omnia Medica. En 1836 Ray introduce el término de “apoplexia renum“ .Ya en 1856 el término de hemorragia retroperitoneal espontánea (HRE) de origen no traumático confinado a espacio subcapsular o perirrenal en pacientes con causa subyacente no conocida fue descrita como “apoplejía espontánea de la cápsula renal por Carl Reinhold Wunderlich y este junto con Lenk posteriormnente en 1909 , publicaron la más destacada descripción de este cuadro siendo denominada en 1910 por Coenen como enfermedad de Wunderlich“(1) ,(9) , (10),(13). De presentación infrecuente, potencialmente letal y de diversa etiología, es una urgencia vital. De manera global podemos clasificar como posibles etiologías de la hemorragia retroperitoneal espontanea (HRE) las de origen sistémico y las de origen local, dentro de este primer grupo están las asociadas con vasculitis y las asociadas a trastornos de la coagulación como terapia antiagregante, de anticoagula- cion , discrasias sanguíneas (Leucemia, policitemia, hemofilia ,purpura trombocitopenica) y hemodiálisis . Y podemos agrupar las etilogias de origen sistémico de la siguiente manera: Ruptura de aneurisma de aorta abdominal, patología de origen renal, patología de origen suprarrenal, patología de otros órganos retroperitoneales (páncreas, tumores retroperitoneales, vasos retroperitoneales). Dentro de las patologías renales reportadas están los tumores benignos (angiomiolipoma) o malignos (adenocarcinoma), trastornos vasculares (aneurisma de arteria renal, trombosis, infartos, fistulas arteriovenosas), infecciones (abcesos, pielonefritis, tuberculosis), nefroesclerosis, rechazo del injerto en trasplante renal. Y dentro de las patologías de glándula suprarrenal están las neoplasias benignas (feocromocitoma, adenoma, mielolipoma) o malignas (metástasis, carcinoma), situaciones de stress (sepsis, cirugía, grandes quemaduras traumatismos), tratamientos prolongados con corticoides o ACTH, apoplejia adrenal idiopática (11). Síndrome de Wünderlich, una causa de abdomen agudo infrecuente Caso Mujer de 48 años con cuadro de 6 horas de evolución de dolor dorso-lumbar izquierdo súbito, intenso, irradiado a hemiabdomen ipsilateral, asociado a náuseas, sin trauma previo. Antecedente de fumadora de 20 añospaquete hasta hace 10 años. Pérdida de 10 kg en el último año. Ingresa taquicárdica, con defensa abdominal en flanco izquierdo y puño percusión izquierda positiva, cuadro hemático de ingreso normal, parcial de orina con microhematuria, ecografía abdominal: masa renal izquierda heterogénea y material ecogénico que rodea el riñón. Descenso de 4 g de Hb en 24 horas, taquicardia persistente, fiebre e hipotensión. Tomografía abdominal: masa de densidad heterogénea en polo superior renal izquierdo y colección retroperitoneal izquierda. Por inestabilidad hemodinámica se realiza nefrectomía radical izquierda más drenaje de HRE, transfusión transoperatoria de 4 unidades de glóbulos rojos. Adecuada evolución clínica, soporte en unidad de cuidados intensivos por tres días y alta al octavo día postoperatorio. Patología reporta carcinoma de células renales tipo no clasificable, que se presenta entre el 1 y 6% de todos los tumores renales(5),(15). La paciente se encuentra en seguimiento por servicio de Urología y Oncología Clínica de la Institución. Foto 1. Foto 2. Foto 3. Fotos: 1. masa del polo superior renal izquierdo con captación irregular del medio de contraste y ruptura de la cápsula en cara anterior; 2. colección perirrenal izquierda a nivel de la pelvis renal. 3. Extensión de la HRE. Discusión Caso de una paciente con abdomen agudo, taquicardia y fiebre, con sospecha inicial de infección urinaria complicada, que se descarta, y por hallazgos en tomografía abdominal de tumor renal izquierdo y HRE, asociado a inestabilidad hemodinámica, se llevó a manejo quirúrgico, con estabilización de la paciente. La literatura muestra aproximadamente 450 casos de HRE desde 1933 hasta 2000, con datos variables de la incidencia, y la mortalidad asociada (descrita hasta en un 30 % por lesiones de predominio vascular). La patolo- gía neoplásica de origen renal es la primera causa (50 - 69%) destacándose el angiomiolipoma en un 50% de los casos de los cuales aproximadamente el 15 % presentan sangrado espontaneo ,en especial aquellos mayores a 40 mm , al parecer asociado a la abundante y anormal presencia de estructuras vasculares pobres en elastina , que favorece la formación de aneurismas y facilita el sangrado y el carcinoma renal de células claras que llega a presentar sangrado espontaneo entre 0,3 y 1,3%,(descrito en lesiones desde 1 hasta 20 cm). (4)(11)(14)(15)(16). No se encontró en la literatura revisada ningún caso de carcinoma de células renales 55 Revista Urologia Colombiana Según la fuente es posible encontrar que la etiología correspondiente a carcinoma renal es cerca del 11 % y Sus manifestaciones clínicas son variadas y constituyen un reto diagnóstico en el servicio de urgencias (2) (11) (12) (17). Entre el 20% y el 30 % de los casos presenta la triada de Lenk (3), (11): dolor lumbar intenso de inicio súbito, shock hipovolémico y masa en el flanco. El tratamiento debe ajustarse al estado clínico del paciente y la etiología (4) (15). Estrada, J.; Duarte, C. Foto 4. Foto 5. FOTOS: 4 y 5 Pieza quirúrgica producto de nefrectomía radical con masa del polo superior renal, con ruptura de la cápsula, y áreas de necrosis tumoral. (Pieza sin capsula de gerota ni hematoma perirrenal). Sociedad Colombiana de Urología 56 tipo no clasificable asociado a HRE. Tiene incidencia similar entre hombres (55%) y mujeres (45%), promedio de edad de presentación: 46,8 años (4). detectar la existencia de feocromocitomas o el test de ACTH o determinación de cortisol plasmático si se sospecha hemorragia suprarrenal bilateral. (11) El enfoque diagnostico requiere alta sospecha ,ya que en la literatura describen el tiempo promedio de solicitud de valoración especializada hasta en 21 horas , las ayudas diagnósticas más usadas son la ultrasonografia que detecta en 82% los casos la lesión pero solo en 40 % la etiología y la tomografía que detecta 100% de los casos y determina su etiología en un 92% de los casos ,siendo este el estudio de eleccion , pues la hemorragia aguda se detectará como una lesión ocupante de espacio con un alto valor de atenuación (aproximadamente 70 unidades Hounsfield), que disminuirá en los días sucesivos. De la misma forma, es capaz de determinar el origen y la etiología del sangrado como los que ocasionan la existencia de tumores, al detectar densidades radiológicas propias de cada tejido, tales como el angiomiolipoma que presenta una densidad de -40 unidades Hounsfield, diferenciándolo del adenocarcinoma , en casos de duda se puede recurrir a resonancia nuclear magnética , siendo ésta última de mejor rendimiento diagnóstico(7)(14). En caso de enfermedades vasculares se puede implementar la arteriografía selectiva para descartar panarteritis nodosa, formación de aneurismas y otros. En caso de sangrado de origen suprarrenal, describen técnicas diagnósticas específicas como la gammagrafía con metayodobencilguanidina (I-MIBG) para El manejo terapéutico de la HRE dependerá fundamentalmente de dos factores, la situación hemodinámica del paciente y la etiología del sangrado. Se propone el manejo conservador en pacientes estables. Corrección del choque, de la coagulopatía, y embolización selectiva, para las lesiones de origen vascular o en angiomiolipoma(8) o en caso de lesiones bilaterales, pero en la mayoría de los casos, por el compromiso hemodinámico de los pacientes y la etiología, se reporta la nefrectomía como el tratamiento definitivo del síndrome(4).Aun cuando también se han explorado manejos por vía laparoscópica no se consideran de elección para este tipo de etiología. (18) Conclusiones El pronto reconocimiento y conducta terapéutica en caso de ruptura renal espontánea son fundamentales por el riesgo que implica. Las opciones de tratamiento incluyen la nefrectomía radical y nefrectomía parcial por vía abierta o laparoscópica, embolización y manejo conservador. El tratamiento quirúrgico sigue siendo el estándar de manejo. La embolización se propone para pacientes con hemorragia bilateral, de etiología benigna o idiopática, y el manejo expectante se reserva para pacientes estables con etiología benigna. Síndrome de Wünderlich, una causa de abdomen agudo infrecuente Foto 6. Foto 7. Foto 8. Fotos: 6. Histología con evidencia de áreas necrohemorrágicas extensas; 7. y 8. tinciones especiales (EMA y vimentina, entre otras) que no lograron identificar un tipo específico de carcinoma de células renales. 1. Alonso E, Cenarro A, Conde F. Síndrome de Wunderlich: Angiomiolipoma renal multicéntrico. Emergencias 2001; 13:287-90. 2. Andrade J, Viveros J, Buendía L, Fernández A, Morales J, Pacheco C, Calderón F. Síndrome de Wunderlich. Hematoma perirrenal espontáneo. Rev. Méx. Urol 2005; 65: 357-62. 3. Benavides F, Albino G, Santomil F, Verdecchia P, Vázquezz L, Varea S. Síndrome de Wunderlich una causa de abdomen agudo. Rev. Hosp. Privado de Comunidad 2002; 5(2). 4. Zhang J, Fielding J, Zou K. Etiology of Spontaneus perirenal hemorrhage: A meta-analysis. J Urol 2002; 167:1593-6. 5. Satish K.Tickoo, Anuradha Gopalan, Pathologic Features of Renal Cortical Tumors, Urol Clin N Am 35 (2008) 551– 561. 6. Bensalah K, Martinez F, Ourhama S, Bitker M, Richard F, Barrou B. Spontaneus Rupture of Non-Tumoral Kidneys in Patients with End Stage Failure: Risk and management. E Urol 2003; 44:111-4. 7. Albi G, Del Campo L, Tagarro D. Wunderlich´s Syndrome: Causes, Diagnosis and Radiological Management. Clin Radiol 2002; 57: 840-5. 8. Ballesta Moratalla, M. Wunderlich’s syndrome due to spontaneous rupture of large bilateral angiomyolipomas. Emerg. Med. J. 2009;26;72. 9. Medda M, Picozzi SC, Bozzini G, Carmignani L. Wunderlich's syndrome and hemorrhagic shock. J Emerg Trauma Shock 2009;2:203-5. 10. Wunderlich CR. Handbuch der Pathologie und Therapie. 2 nd ed. Stuttgart: Ebner and Seubert; 1856. 11. Gimeno Argente V, Bosquet Sanz M, Ramírez Backhaus M, Trassierra Villa M, Arlandis Guzmán S, Jiménez Cruz JF. Hemorragia retroperitoneal espontánea: nuestra experiencia en los últimos 10 años .Actas Urol Esp. 2007;31(5):521-527 12. Machuca Santacruz J, Julve Villalta E, Galacho Bech A, Pérez Rodríguez D, Quiñonero Díaz A, Alonso Borrego JM, et al. Hematoma retroperitoneal espontáneo: nuestra experiencia. cActas Urol Esp. 1999;23(1):43-50 13. H.Melchior Nissen,Guldberg Kjaer.Spontaneus rupture of the kidney.Scand J Urol Nephrol 1976 (10):173-176 14. Narmada P. Gupta S.C. Karan Monish Aron Ratnesh Pawar M.S. Ansari.Spontaneus perirenal hematoma . Urol Int 2000;64:213–215 15. Milan Hora,1 Ondrˇej Hes,2 Jirˇı´ Klecˇka,1 Ludmila Boudova´,2 Zdeneˇk Chuda´cˇek,3 Boris Kreuzberg3. and Michal Michal2 . Rupture of Papillary Renal Cell CarcinomaScand J Urol Nephrol 38: 481–484, 2004 16. George Daskalopoulos, Ioannis Karyotis, Ioannis Heretis, Ploutarchos Anezinis, Emmanuel Mavromanolakis & Dimitrios Delakas .Spontaneous perirenal hemorrhage: A 10-year experience at our institutionInternational Urology and Nephrology 36: 15–19, 2004 17. A. Capitanini, A. Tavolaro, M. Rosellini and A. Rossi . Wunderlich Syndrome during antiplatelet drugtherapy A. Capitanini, A. Tavolaro, M. Rosellini and A. RossiClinical Nephrology, Vol. 71 – No. 3/2009 (342-344) 57 18. Fernando Hernandez, Albert m. Ong, koon h. Rha, Peter A. Pintoand Louis R. Kavoussi. Laparoscopic renal surgery after spontaneous retroperitoneal hemorrhage . J urol. Vol. 170, 749–751, september 2003 Revista Urologia Colombiana Referencias Estallido intravesical durante resección transuretral de próstata Reporte de casos urol.colomb. Vol. XIX, No. 2: pp 59-64, 2010 David Ruiz Londoño1; Juan Carlos Valero2; Wilfredo Donoso Donoso3 MD, Residente de urología Universidad Nacional de Colombia. Hospital Universitario Mayor. daruizl@unal.edu.co1 MD, Urólogo. Instructor asociado Universidad del Rosario. Hospital Universitario Mayor. juancarlosvalero@yahoo.com2 MD, Urólogo, Docente asociado Universidad Nacional, Instructor asociado Universidad del Rosario. Hospital Universitario Mayor/Universidad Nacional de Colombia. wdonosod@unal.edu.co3 Diseño del estudio: Observacional descriptivo Nivel de evidencia: III El autor declara que no tiene conflicto de intereses Resumen Recibido: 15 de junio de 2009. Aceptado: 17 de marzo de 2010. 59 Revista Urologia Colombiana Objetivo del Estudio: Describir el caso de un paciente masculino a quien se realiza resección transuretral de próstata durante la cual se produce un estallido vesical intra y extraperitoneal que requirió manejo quirúrgico con reparo primario de la lesión y abdomen abierto. Diseño del estudio: Observacional descriptivo, Reporte de un caso. Materiales y métodos: Descripción del caso, con los aspectos relevantes del manejo quirúrgico y médico realizado, y se realiza una revisión de la literatura médica de las reportes de caso encontrados y los aspectos fisiopatológicos que explican el evento. Resultados: En el servicio de Urología del Hospital Universitario Mayor de la ciudad de Bogotá en el mes de Abril de 2008, se presentó un estallido vesical como complicación durante una resección transuretral de próstata lo cual obligó a revisar la literatura acerca de la presentación de esta complicación, y nos alerta acerca de la posibilidad de aparición de este evento. Interpretación de los resultados: El estallido vesical es una complicación posible durante procedimientos endourológicos, no encontramos en la literatura descripción de un estallido vesical asociado a abdomen abierto. Conclusiones: El estallido vesical es una complicación rara, posible durante cualquier procedimiento endourológico que utilice energía diatérmica y resección de tejido. Tiene baja frecuencia de aparición y escasos reportes en la literatura médica. El manejo del estallido vesical se realiza con una exploración quirúrgica oportuna realizando un manejo de la solución de continuidad de la pared vesical dependiendo de su sito de aparición. Existen medidas de prevención que advierten sobre la Ruiz, D.; Valero, J. C.; Donoso, Wilfredo existencia de la complicación y cómo minimizar su aparición, las cuales se limitan a procedimientos cautelares. Palabras Clave: Resección transuretral de próstata, estallido vesical Bladder Explosion during Transurethral Resection of the Prostate Abstract Purpose: We report the case of a patient who suffered a intra and extraperitoneal bladder explosion during a transurethral resection of the prostate. A laparotomy and primary closure were performed. Methods: An observational descriptive study was performed. Case Report: A transurethral resection of the prostate was performed in a 72 year old male. A 25.5 Fr resectoscope was used. 45 minutes after beginning surgery a bladder explosion happened. A laparotomy and primary bladder closure was performed. Conclusion: Bladder explosion during TURP has been reported. However, it is an unusual complication. The recommended treatment is a laparotomy and primary closure. Key words: Intravesical explosions – Transurethral resection of prostate Objetivo Describir el caso de un paciente masculino a quien se realiza resección transuretral de próstata durante la cual se produce un estallido vesical intra y extraperitoneal que requirió manejo quirúrgico con reparo primario de la lesión y abdomen abierto. Introducción Sociedad Colombiana de Urología 60 La resección transuretral de la próstata permanece hoy día como la mejor alternativa mínimamente invasiva del síndrome urinario obstructivo bajo debido a hiperplasia prostática benigna1,2. Tanto así que puede mencionarse como el estándar de oro para el manejo quirúrgico de esta entidad1. La complicación severa más mencionada de esta intervención es el síndrome post resección transuretral1-4 el cual se refiere a una hemólisis intravascular asociado a una hiponatremia hipoosmolar hipervolémica (dilucional) debido al uso de soluciones hipo osmolares. Tiene una incidencia reportada del 1 al 15%3 y puede acarrear complicaciones tan severas como la falla renal1,3,4. Otras complicaciones más frecuentes son el sangrado, lesión del cuello vesical y perforación de la cápsula prostática2. En el servicio de Urología del Hospital Universitario Mayor de la ciudad de Bogotá en el mes de Abril de 2008, se presentó como complicación durante una resección transuretral de próstata un estallido vesical, con graves consecuencias para el paciente, lo cual obligó a revisar la literatura acerca de la presentación de esta complicación. Materiales y métodos Se realiza un trabajo observacional descriptivo. Reporte del caso, con los aspectos relevantes del manejo quirúrgico y médico realizado, y se realiza una revisión de la literatura médica de las reportes de caso encontrados y los aspectos fisiopatológicos que explican el evento. Resultados Se trata de un paciente masculino 72 años sin antecedentes patológicos relevantes, con historia de síntomas obstructivos urinarios bajos secundario a hiperplasia prostática benigna, a quien el 19 de abril de 2007 le realizan una resección transuretral de próstata la cual fue fallida debido a disfunción en el equipo, posterior a la cual se documenta una estrechez en la uretra bulbar que requirió cistoscopia y dilatación, y nuevamente se programó Estallido intravesical durante resección transureteral de próstata El 12 de junio de 2008 se realiza procedimiento programado con resectoscopio marca Wolff de 25.5 Fr y usando glicina al 1.5% como líquido de irrigación. Aproximadamente a los 45 minutos, finalizando el procedimiento y mientras se realiza electrocoagulación del aspecto anterior de la zona de resección se escucha un estallido en el interior del paciente, posterior a lo cual se encuentra marcada distensión abdominal; ante la sospecha de ruptura vesical se decide realizar una laparotomía exploradora, donde encuentran solución de continuidad irregular estrellada en la pared vesical anterior (intra y extraperitoneal) desde la cúpula hasta 4 centímetros proximal a la unión vesicoprostática, la cual se sutura sin problemas, dejando sonda transuretral de 22 Fr y sonda a través de cistostomía de 24Fr. También se observan múltiples equimosis en el meso intestinal para lo cual, en conjunto con cirugía general, se acuerda un manejo conservador, pero en el postoperatorio inmediato se encuentra distensión abdominal marcada que produce restricción respiratoria con hipoxemia, se decide nueva laparotomía exploratoria por sospecha de síndrome compartimental abdominal, en la cual se encuentra escaso hemoperitoneo, equimosis en el meso, infiltración de retroperitoneo con glicina, y se deja laparostomía con bolsa de Bogotá y ventana peritoneal bilateral (como la practicada en casos de linfocele luego de linfadenectomía pélvica). El paciente se traslada prontamente a la Unidad de cuidado intensivo donde se instaura soporte cardiovascular y respiratorio. Al segundo día postoperatorio, debido a la anuria del paciente con elevación de azoados, se diagnostica falla renal aguda, y se considera iniciar tempranamente terapia de reemplazo renal con hemodiálisis. El paciente requirió de 22 días en UCI, durante los cuales necesitó tratamiento para falla ventilatoria y hemodinámica, peritonitis, sepsis de origen abdominal y varios lavados quirúrgicos. El 4 de julio en la Unidad de cuidados intensivos analizan que el paciente tiene una evolución favorable, con sepsis abdominal en modulación de la respuesta inflamatoria, sin evidencia de fístula intestinal sin requerir soporte cardiovascular ni respiratorio. Se decide traslado a pisos donde evoluciona favorablemente, cumple tiempos de tratamiento antibióticos. Se le inicia terapia física y terapia respiratoria. Se retiró sonda de cistostomía y sonda transuretral, con adecuada micción espontánea. Debido a la pérdida de continente abdominal y la no posibilidad de cierre, se espera cierre de pared abdominal por segunda intención. Discusión La presentación de esta complicación es muy rara. Se menciona como complicación poco frecuente en todos los procedimientos endoscópicos urológicos que incluyan electrofulguración4,5. El primer reporte encontrado en la literatura data de 1926, donde Cassuto6 comenta el caso de una explosión intravesical durante una resección transuretral de próstata. En 2007, Khan y colaboradores5 realizaron una revisión de la literatura de las explosiones intravesicales durante procedimientos endoscópicos transuretrales, encontrando diez reportes de caso con 12 eventos, de los cuales solo dos fueron completamente documentados4. Los modelos experimentales existentes en la literatura actual sólo mencionan la producción de los gases durante la electrofulguración de la próstata y de tumores vesicales4,7,8. Durante la pirolisis del tejido animal se producen altas concentraciones de hidrógeno9, generado por la hidrólisis del agua intracelular, y monóxido de carbono10. Ambos elementos por si mismos no son explosivos5,7,8. También se han reportado pequeñas cantidades de otros elementos producidos, como el nitrógeno y algunos hidrocarburos (tectileno, metano, etileno, etano, propileno, propano, butano)5,7. El oxigeno proveniente de la atmósfera e introducido a la vejiga durante el procedimiento, cuando se combina con el hidrogeno 61 Revista Urologia Colombiana resección transuretral de próstata debido a la persistencia de la sintomatología obstructiva urinaria baja. Ruiz, D.; Valero, J. C.; Donoso, Wilfredo producto de la pirolisis, se convierte en una mezcla explosiva que se acumula en el domo vesical simplemente por densidad liquido– aire5,7. Esta mezcla requiere un detonante que le genere ignición, lo cual pueden ser los mismos fragmentos del tejido recién resecado, o la conducción de la energía diatérmica4. Diferentes estudios han mostrado las altísimas temperaturas (770 a 1000°C) producidas durante los procedimientos endoscópicos5,11. Con estas temperaturas, en modelos experimentales, se muestra como el principal elemento producido es el hidrogeno (30 a 65°vol%) el oxigeno solo se encuentra en pequeñas proporciones (3 a 19°vol%). El ingreso de aire del ambiente quirúrgico, el cual contiene una concentración de oxigeno del 21%, se produce durante la manipulación de los elementos del resectoscopio, burbujas inadvertidas en el líquido de irrigación y a una evacuación infrecuente o descuidada de la vejiga5,7,11. Este aire ambiente parece ser una condición necesaria para que se produzca el estallido, por la combinación de gases antes mencionada. Sociedad Colombiana de Urología 62 La magnitud de energía utilizada durante el procedimiento se muestra como un posible mecanismo de intervención para prevenir la aparición del evento10. Desgraciadamente los autores que hablan de energía utilizada son realizados en modelos experimentales con equipos específicos, y es bastante difícil encontrar en la literatura como homologarlos en términos de energía producida según el poder utilizado. Además en los reportes quirúrgicos revisados en el departamento de urología del Hospital Universitario Mayor, no se encontró la energía utilizada para corte o coagulación durante los procedimientos quirúrgicos, y en los libros de texto más empleados en urología, no se encuentra una sugerencia específica para este aspecto de la intervención1,2,4. Entonces es difícil concluir a qué valor de energía diatérmica utilizada es más peligrosa la aparición del evento, pero se sigue promoviendo el uso de una energía moderada durante la coagulación. Entonces, la generación de los gases ya explicado, unidos al oxigeno del aire ambiente, con un material de ignición presente, desen- cadena una explosión, generalmente audible, contenida en el espacio intravesical generando una transmisión de energía que provoca la ruptura de la pared vesical. En nuestra opinión la concentración de oxígeno en el ambiente de la sala quirúrgica se encuentra enriquecida con respecto al aire ambiente normal, lo que aumentaría los niveles de comburente. Otro factor que pudiera intervenir en el grado de la lesión es que los pacientes llevados a este tipo de procedimiento son usualmente mayores y junto con su patología urinaria obstructiva poseen tejidos con elasticidad disminuida gracias al reemplazo del tejido elástico por colágeno. En los casos encontrados en la literatura, se encuentra que es común escuchar un “pop” durante procedimientos endourológicos5, principalmente en resección transuretral de tumores vesicales que se encuentran en el domo. Estos sonidos no son reportados en las descripciones quirúrgicas, y no se encuentra una estadística que manifieste la incidencia de este evento, lo cual reflejaría la presentación de la acumulación de gases explosivos durante la realización de estos procedimientos. Los hallazgos intraoperatorios del estallido vesical son similares a los observados durante una perforación vesical4: liquido de irrigación que no retorna, distensión abdominal (cuando el defecto vesical es intraperitoneal) y síntomas secundarios a absorción del líquido usado para el procedimiento, igual a un síndrome post RTU (hipertensión, bradicardia, náusea, emesis, alteración del estado mental, que pueden hacerse progresivos hasta terminar en el coma y la muerte)3,4,9. En ninguno de los casos encontrados se documentó la muerte por esta complicación, y la nuestra es la primera donde se encuentra una falla renal aguda que requirió hemodiálisis y un síndrome del compartimiento abdominal que requirió manejo con abdomen abierto7,12. El tratamiento se realiza luego de realizar un diagnóstico temprano, se inicia una exploración quirúrgica vía anterior, y según la localización del defecto vesical se realiza el reparo como si se tratara de una perforación vesical Estallido intravesical durante resección transureteral de próstata Cada que se reporta en la literatura un caso, se recomiendan una serie de actividades con el objetivo de prevenir la reaparición de este evento y alertar al personal médico sobre la existencia de esta complicación5,9,11,13-25. In: Campbell-Walsh UROLOGY, Ninth Edition ed Elsevier Inc, chapt. 88, 2007. 2. Stolzenburg, J.-U., Ho, K., and Schwartzkopff, W.: Chapter 9 · Transurethral Resection of the Prostate. In: Manual endourology. Training for residents Mainz, Germany: Springer, pp 77-88, 2005. 3. Hahn, R. G.: Early detection of the TUR syndrome by marking the irrigatin fluid with 1% ethanol. Acta Anaesthesiol Scand, 146, 1989. Las recomendaciones generales son4: 4. Zantl, N. and Hartung, R.: Chapter 17.3 TUR-Related Complications. In: Emergencies in Urology. Edited by Springer-Verlag: Berlin Heidelberg New York: Springer, chapt. 17.1, pp 335-348, 2007. l Usar una intensidad de coagulación moderada. 5. Khan, A., Masood, J., Ghei, M., Kasmani, Z., Ball, A. J., and Miller, R.: Intravesical explosions during transurethral endoscopic procedures. Int Urol Nephrol, 39: 179, 2007. l Minimizar la penetración de aire en la vejiga teniendo un uso adecuado y cuidadoso del proceso de irrigación. 6. Cassuto, A. J Urol, 263, 1926. l Evacuación cuidadosa de la vejiga (frecuente o continua) especialmente cuando se está operando en el domo vesical. 8. Hambleton, B. F., Lackey, R. W., and Van Duzen, R. E.: Explosive gases formed during electrotransurethral resection. J Am Med Assoc, 1144, 1935. Conclusiones Existe poca literatura acerca del estallido vesical durante procedimientos urológicos endoscópicos, y es difícil encontrarla por la falta en homogeneización en los términos empleados para describirla. El estallido vesical es una complicación posible durante cualquier procedimiento endourológico que utilice energía diatérmica y resección de tejido. El estallido vesical es una complicación de aparición rara, de baja frecuencia y con escasa aparición en la literatura médica, que todos los urólogos debemos conocer para tratar de evitarla y si llegase a aparecer, tratarla oportunamente. 7. Seitz, M., Soljanik, I., Stanislaus, P., Sroka, R., and Stief, C.: Explosive gas formation during transurethral resection of the prostate (TURP). Eur J Med Res, 13: 399, 2008. 9. Ning, T. C., Jr., Atkins, D. M., and Murphy, R. C.: Bladder explosions during transurethral surgery. J Urol, 114: 536, 1975. 10. Davis, T. R. C.: The composition and origin of the gas produced during urological endoscopic resections. Br J Urol, 294, 1983. 11. Viville, C., de, P. R., and Bietho, L.: [Intravesical explosion during endoscopic resection. Apropos of a case]. J Urol (Paris), 90: 361, 1984. 12. Berger, P., Nijsten, M. W., Paling, J. C., and Zwaveling, J. H.: The abdominal compartment syndrome: a complication with many faces. Neth J Med, 58: 197, 2001. 13. Ben, J. F., Ghozzi, S., Ktari, M., and Ben, R. N.: [Intra vesical explosion during an endoscopic resection of a vesical tumor]. Tunis Med, 84: 377, 2006. 14. Morin, G., Vincendeau, S., Manunta, A., Guille, F., Lobel, B., and Patard, J. J.: [Intraperitoneal bladder rupture during transurethral resection of the prostate]. Prog Urol, 13: 303, 2003. 15. Dieckmann, K. P., Gehrckens, R., and Biesewig, A. K.: [Intravesical explosion with rupture of the bladder wall during transurethral resection]. Urologe A, 47: 860, 2008. 16. Di, T. F., Fusaro, V., Bertoldin, R., and Lavelli, D.: Bladder explosion during transurethral resection of the prostate. Urol Int, 71: 108, 2003. El manejo del estallido vesical se realiza con una exploración quirúrgica oportuna realizando un manejo de la solución de continuidad de la pared vesical dependiendo de su sito de aparición. 17. Hansen, R. I. and Iversen, P.: Bladder explosion during uninterrupted transurethral resection of the prostate. A case report and an experimental model. Scand J Urol Nephrol, 13: 211, 1979. Existen medidas que advierten sobre la existencia de la complicación y cómo minimizar su aparición. Son medidas de prevención que se limitan a procedimientos cautelares. 19. Horger, D. C. and Babanoury, A.: Intravesical explosion during transurethral resection of bladder tumors. J Urol, 172: 1813, 2004. Referencias 1. Fitzpatric, J. M.: Chapter 88 – Minimally Invasive and Endoscopic Management of Benign Prostatic Hyperplasia. 63 18. Mohammadzadeh, R. M.: Intravesical Explosion during Endoscopic Transurethral Resection of Prostate. Urol J, 3: 108, 2006. 20. Srivastava, A., Sandhu, A. S., Sinha, T., Madhusoodanan, P., Karan, S. C., Sethi, G. S. et al.: Intravesical Explosion during Transurethral Resection of Prostate - a reminder. Urol Int, 77: 92, 2006. 21. Dublin, N., Razack, A. H., and Loh, C. S.: Intravesical explosion during transurethral resection of the prostate. ANZ J Surg, 71: 384, 2001. Revista Urologia Colombiana (intra o extravesical)4,7 en dos planos con material absorbible. No es necesaria la remodelación de los bordes vesicales. Ruiz, D.; Valero, J. C.; Donoso, Wilfredo Sociedad Colombiana de Urología 64 22. Kretschmer, H. L.: Intravesical explosions as a complication of transurethral electroresection: report of two cases. J Am Med Assoc, 1144, 1934. 24. Andrews, P. E. and Segura, J. W.: Renal pelvic explosion during conservative management of upper tract urothelial cancer. J Urol, 146: 407, 1991. 23. Bobbitt, R. M.: Intravesical rupture of bladder during transurethral prostatic resection. J Urol, 64: 338, 1950. 25. Ribeiro da Silva, M. N., Lopes Neto, A. C., Zambon, J. P., Verotti, M. J., and Wroclawski, E. R.: Vesical explosion during transurethral resection of the prostate: report of a case. Arch Esp Urol, 59: 651, 2006. Reporte de caso urol.colomb. Vol. XIX, No. 2: pp 65-71, 2010 Patología del uraco Serie de casos Camilo Orjuela1, Héctor Corredor2, Gustavo Malo3 MD, Urólogo. Fundación Cardioinfantil, Fundación Hospital de la Misericodia. orjuela.camilo@gmail.com(1) MD, Residente IV. Urología. Universidad Nacional. fristerun@gmail.com(2) MD, Urólogo. Fundación Cardioinfantil. Fundación Hospital de la Misericordia. drgustavomalo@gmail.com(3) Diseño del estudio: Observacional descriptivo Nivel de evidencia: III El autor declara que no tiene conflicto de intereses Resumen Recibido: 5 de junio de 2009. Aceptado: 28 de febrero de 2010. 65 Revista Urologia Colombiana Objetivo: Presentar una serie de casos de pacientes con patología del uraco haciendo énfasis en su clínica, los métodos diagnósticos empleados, sus patologías concomitantes y el manejo realizado. Diseño del estudio, materiales y métodos: Estudio observacional descriptivo. Se revisan las historias de los pacientes atendidos en el Hospital de la Misericordia y la Fundación Cardioinfantil (Bogotá) con diagnóstico de patología del uraco entre Enero de 1998 y Diciembre de 2008. Se analizaron variables demográficas, cuadro clínico, evaluación diagnóstica realizada, manejo quirúrgico efectuado y evolución en el seguimiento. Resultados: Fueron atendidos 10 pacientes con diagnóstico de patología del uraco (6 niños y 4 niñas) con una media para la edad al diagnóstico de 24 meses (1-120 meses). El seguimiento promedio fue de 40 meses (6-60 meses). La patología del uraco detectada fue divertículo en 4 casos, quiste en 3 y persistencia en 3. En 6 de los pacientes se identificó una patología concomitante: Fenotipo Prune Belly en 2 casos, vejiga neuropática secundaria a mielomeningocele en 1, disfunción miccional en paciente con Síndrome de Down en 1, doble sistema colector asociado a ceco-ureterocele en 1 y reflujo vésico ureteral en 1 caso. Los métodos diagnósticos más frecuentemente utilizados fueron: ecografía de vías urinarias (10), cisto-uretrografía miccional (7), ecografía con transductor de 7 Mhz del hipogastrio (5) y TAC abdominal contrastado (3). Los casos de quiste y divertículo fueron manejados con resección, realizándose concomitantemente en 1 caso vesicostomía. De los 3 casos de persistencia, en 1 sin patología concomitante se realizó cierre y en dos (fenotipo Prune belly) el uraco persistente fue cambiado por una vesicostomía. Conclusiones: Aunque la patología del uraco es infrecuente, Orjuela, C.; Corredor, H.; Malo, G. es una entidad importante con una asociación significativa a patologías que implican obstrucción anatómica o funcional del tracto urinario inferior. Palabras Clave: Enfermedades del uraco Urachal diseases: case series Abstract Purpose: We show a case series of patients with urachal diseases. Special attention is paid to clinical presentation, diagnostic procedures, associated pathologies and treatment. Methods: Descriptive study. We review the medical records of patients who were evaluated in Hospital de la Misericordia and Fundacion Cardioinfantil in Bogota because of urachal diseases between January 1998 and December 2008. We reviewed the demographic data, clinical presentation, the diagnostic studies performed, the surgical procedure and follow-up. Results: Ten patients were included (6 boys and four girls). Average age was 24 months (1-120). Median follow-up was 40 months (6-60). Urachal diverticulum was found in 4 cases, cysts in 3 patients, and persistence in one case. Six patients had associated pathologies: 2 patients had Prune Belly phenotype, neurogenic bladder caused by myelomeningocele in one case, dysfunctional voiding in one patient with Down syndrome, a double collecting system with ureterocele in one patient and vesicoureteral reflux in one case. Renal ultrasound was performed in 10 patients, voiding cystourethrography in 7, and abdominal ultrasound with a 7 MHz transducer in 5 and contrasted abdominal CT scan in 3. Cysts and diverticula were resected. One of these patients had a vesicostomy done. Urachal persistence without associated pathology was treated with primary closure. In the two cases of persistence associated with Prune Belly phenotype the urachus was turned into a vesicostomy. Conclusions: Urachal pathology is unusual, but it is an important condition that is frequently associated with other entities that can lead to anatomical or functional obstruction of the lower urinary tract. 66 Key words: Urachal Diseases Sociedad Colombiana de Urología Introducción El Uraco o ligamento umbilical medio es un conducto epitelizado que conecta el ápex de la vejiga con la alantoides en el feto y está envuelto en la formación de las estructuras umbilicales (9). La luz del uraco normalmente se oblitera durante el desarrollo embriológico, convirtiéndose en una banda fibrosa cuya función es desconocida (2). El Uraco es el remanente vestigial de al menos dos estructuras embrionarias: la cloaca, que es la extensión medial del seno urogenital, y la alantoides, que es un derivado del saco de Yolk (9). La persistencia del uraco embrionario puede llevar a múltiples problemas clínicos, no solo en neonatos y niños, sino también en los adultos(1). Debido a que los remanentes del Uraco no son comunes y se presentan con síntomas y signos abdominales y urinarios no específicos, el diagnóstico preoperatorio no es fácil de realizar. La tomografía y la ecografía suelen ser las imágenes diagnósticas preferidas para demostrar patología del uraco (7,8), siendo la presencia de una imagen quística del cordón umbilical cercana a la pared abdominal anterior la imagen ecográfica más característica. Materiales y métodos Estudio observacional descriptivo. Se revisan las historias de los pacientes atendidos en el Hospital de la Misericordia y la Funda- Patología del uraco. Serie de casos ción Cardioinfantil (Bogotá) con diagnóstico de patología del uraco entre Enero de 1998 y Diciembre de 2008. Se analizaron variables demográficas, cuadro clínico, evaluación diagnóstica realizada, manejo quirúrgico efectuado y evolución en el seguimiento. del uraco. Ecografía de vías urinarias 3 meses después del cierre normal. (Ver Imagen No 1) Resultados Describimos a continuación brevemente algunos de los casos: Caso No. 1: Persistencia del uraco Paciente valorada a los 11 días de nacida con ecografías antenatales normales. Al momento del nacimiento se identifica a nivel del ombligo salida de orina con hallazgo al examen físico de un uraco permeable con un ombligo de base amplia. Su ecografía de vías urinarias fue normal y la cistografía radiológica demostró la persistencia del uraco pero con vejiga normal. A la edad de 3 meses se llevo a cirugía y se realizó cistoscopia en la que se evidenció un meato uretral hipospádico con vejiga sana. Se realizó cierre de la persistencia Imagen No 1. Persistencia del uraco. A. Aspecto clínico del ombligo. B. Sonda Nélaton cateterizando el uraco permeable. C. Cistografía radiológica que demuestra la persistencia del uraco con vejiga normal. Caso No 2: Quiste del uraco Paciente masculino de 12 años de edad quien consulta por dolor hipogástrico de intensidad variable más no incapacitante. Micción normal. Se realiza ecografía abdominal que demuestra lesión quística de casi 3 cm. de diámetro mayor en relación con la cúpula vesical. Se realiza estudio tomográfico contrastado en el que se aprecia nuevamente la lesión quística en relación a la cúpula vesical sin realce de la misma con el medio de contrate. Fue llevado a cirugía y explorado por laparotomía mediana infra umbilical pequeña encontrando lesión quística de 3 cm. de diámetro compatible con quiste del uraco. Un año después del procedimiento el paciente se encuentra asintomático. (Ver Imagen No 2). Caso No 3: Divertículo del uraco Paciente masculino de 4 años 6 meses de edad quien consulta por cuadro febril asociado a dolor tipo cólico en el hipogástrico. Se documenta infección urinaria y se inicia tratamiento médico. Ecografía inicial demuestra riñones normales con imagen heterogénea a nivel de la cúpula vesical de 25 x 28 x 29 mm., 67 Revista Urologia Colombiana En el periodo referido fueron atendidos 10 pacientes con diagnóstico de patología del uraco (6 niños y 4 niñas) con una media para la edad al diagnóstico de 24 meses (1-120 meses). El seguimiento promedio fue de 40 meses (6-60 meses). La patología del uraco detectada fue divertículo en 4 casos, quiste en 3 y persistencia en 3. En 6 de los pacientes se identificó una patología concomitante: Fenotipo Prune Belly en 2 casos, vejiga neuropática secundaria a mielomeningocele en 1, disfunción miccional en paciente con Síndrome de Down en 1, doble sistema colector asociado a ceco-ureterocele en 1 y reflujo vésico ureteral en 1 caso. Los métodos diagnósticos más frecuentemente utilizados fueron: ecografía de vías urinarias (10), cisto-uretrografía miccional (7), ecografía con transductor de 7 Mhz del hipogastrio (5) y TAC abdominal contrastado (3). Los casos de quiste y divertículo fueron manejados con resección, realizándose concomitantemente en 1 caso vesicostomía. De los 3 casos de persistencia, en 1 sin patología concomitante se realizó cierre y en dos (fenotipo Prune belly) el uraco persistente fue cambiado por una vesicostomía. Orjuela, C.; Corredor, H.; Malo, G. Imagen No 2. Quiste del uraco. A. Ecografía que demuestra lesión quística en relación a la cúpula vesical. B. Tomografía con doble contraste que demuestra la lesión quística sin realce de las paredes con el contraste. C. Espécimen quirúrgico: lesión quística de superficie lisa de 3 cm. de diámetro compatible con quiste del uraco. 68 compatible con patología del uraco. Se realizó tomografía con contraste que descarta masa sólida y que es compatible con divertículo del uraco con contenido purulento. Con urocultivo negativo se realiza cistografía radiológica que es normal. Se realiza cistoscopia evidenciando pequeño orifico hacia la cúpula vesical sin otros hallazgos anormales. S explora por incisión transversa infra umbilical evidenciando divertículo del uraco el cual es resecado. Histopatología compatible con divertículo del uraco. (Ver Imagen No 3). Sociedad Colombiana de Urología Caso No 4: Divertículo del uraco Paciente masculino de 2 años y 4 meses de edad con síndrome de Down. Historia de múltiples infecciones urinarias. Su ecografía inicial demuestra importante uretero-hidronefrosis bilateral con engrosamiento de la pared vesical. Con cultivo negativo se realiza cistografía radiológica que demuestra vejiga de contornos irregulares con imagen hacia la cúpula vesical compatible con divertículo del uraco y evidencia de reflujo vésico ureteral bilateral con hallazgos compatibles con megauréter obstructivo y refluyente. A la cistoscopia la uretra fue normal y la vejiga presentaba marcado patrón de trabeculación con orifico en la cúpula compatible con divertículo del uraco. A la exploración se evidenció divertí- Imagen No 3. Divertículo del uraco. A y B. Ecografía que demuestra lesión heterogénea en relación a la cúpula vesical de 25 x 18 x 29 mm. C. Hallazgo intra operatorio de divertículo del uraco el cual es resecado. Imagen No 4 Divertículo del uraco. A y B. Cistografía radiológica que demuestra vejiga ce contornos irregulares con imagen hacia la cúpula compatible con divertículo del uraco. Adicionalmente presencia de reflujo vésico ureteral bilateral con hallazgos compatibles con megauréter obstructivo y refluyente. C. Urografía excretora que demuestra severa uretero-hidronefrosis bilateral con vejiga marcadamente distendida. D y E. Hallazgo intra operatorio de divertículo del uraco con vejiga con marcado engrosamiento de su pared. En E se aprecia en el espécimen el orificio de comunicación del divertículo con la vejiga. culo de uraco con marcado engrosamiento de la pared vesical. Se realizó resección del divertículo y vesicostomía cutánea. A pesar de vesicostomía funcionante persiste dilatación importante de su tracto urinario que obliga a realización de procedimientos adicionales (derivación tipo Mitrofanoff). Patología del uraco. Serie de casos En el final de la vida fetal y la vida temprana extrauterina, el uraco es normalmente obliterado por una proliferación fibrosa; en un tercio de los pacientes, este se puede observar al microscopio como una estructura tubular comunicada con la luz vesical; sin embargo, en términos funcionales, este se considera sellado al final de la vida fetal (2). El uraco se encuentra entre la fascia transversalis y la hoja parietal del peritoneo, contenido en el espacio pre peritoneal, retro púbico, en un compartimiento formado por la fascia umbilico-vesical (9). Los algoritmos diagnósticos sugieren ante la sospecha clínica, la realización de una ecografía, en el caso de ser diagnóstica se prosigue al manejo quirúrgico, sino es conclusiva, se deben dividir los pacientes en dos grupos, aquellos que presentan algún tipo de drenaje, en los cuales se debe realizar una imagen con contraste a través del orificio de drenaje, y en el segundo grupo los pacientes que no presentan drenaje en los cuales se recomienda la realización de una tomografía contrastada para confirmar el diagnóstico. La realización de uretro cistografía retrógrada está recomendada cuando existe sospecha clínica de patología obstructiva del tracto urinario, aunque no suele ser común la asociación de estas dos patologías. Los diagnósticos diferenciales incluyen anomalías del ducto vitelino, apendicitis, onfalitis o tejidos de granulación umbilicales (6). Las anomalías congénitas del uraco son dos veces más comunes en los hombres que en las mujeres y se clasifican en cuatro tipos: Uraco persistente, quiste del uraco, divertículo uraco-vesical y seno uraco-umbilical (4). La persistencia del uraco es una patología puramente congénita y representa el 50% de todas las anomalías congénitas del uraco. El quiste de uraco es el 30%, el divertículo corresponde al 3-5% y el seno uraco-umbilical el 15% (9). La mayoría de los pacientes exceptuando las persistencias del uraco suelen ser asintomáticos. La persistencia del uraco, ocurre en 1 de 200.000 nacidos vivos, se define cuando existe una comunicación persistente entre la luz vesical y el ombligo, un drenaje urinario umbilical suele ser reconocido en el periodo neonatal, en un tercio de los casos esto se encuentra asociado a válvulas de la uretra posterior o atresia uretral y el diagnóstico definitivo se puede documentar con una cistografía. El uraco persistente como estructura tubular entre la vejiga y el ombligo se puede demostrar también con una ecografía longitudinal o una tomografía durante el llenamiento vesical (2, 4,11). El seno uraco-umbilical consiste en una dilatación ciega del Uraco hacia la terminación umbilical; una apertura pequeña hacia el ombligo se puede encontrar presente, evidenciándose descargas periódicas por el ombligo. En la Ecografía se puede observar una estructura tubular delgada sobre la línea media por debajo del ombligo. Suele asociarse a complicaciones infecciosas (2, 4, 8,11). El divertículo uraco-vesical se comunica con la vejiga en su cúpula. Esta patología se presenta cuando la terminación final vesical del uraco falla en obliterarse. En la mayoría de los casos es asintomático y suele encontrarse como hallazgo incidental en tomografías realizada por otras razones, y se observa como una lesión quística sobre la línea media, justo por encima de la pared antero-superior de la vejiga. La ecografía muestra una lesión extra luminal que protruye de la vejiga, se encuentra llena de líquido y no se relaciona con el ombligo. Suele encontrarse en pacientes con historia de patología obstructiva del tracto de urinario bajo y puede complicarse con infecciones del tracto urinario, litiasis en el uraco y aumento de la prevalencia de carcinoma en la edad pos puberal (2, 4, 8,11). En los niños esta patología suele estar asociada al fenotipo prune-belly. El quiste del uraco se desarrolla cuando existe un cierre de los dos extremos del uraco con una persistencia de este en su punto medio; ocurre principalmente en el tercio inferior del uraco, suelen ser pequeños, pero hay reportes de gran variación en su tamaño. Son sintomáticos cuando comienzan a aumentar de tamaño, pero suelen ser hallazgos incidentales. Tanto la ecografía como la tomografía muestran una imagen quística sobre la línea 69 Revista Urologia Colombiana Discusión Orjuela, C.; Corredor, H.; Malo, G. media justo por debajo de la pared abdominal (2, 4, 8,11). Sociedad Colombiana de Urología 70 La complicación más común de las anomalías del uraco es la infección, que ocurre en el 23% de los casos sintomáticos. La mayoría de las anomalías se diagnostican durante un evento de complicación infeccioso, aunque pueden simular muchas patologías inflamatorias abdomino-pélvicas, o confundirse imagenológicamente con tumores malignos. La vía de contaminación puede ser linfática, hematógena o vesical y un amplio grupo de gérmenes Gram positivos y negativos han sido cultivados de esta patología. El organismo más comúnmente aislado es Staphylococcus áureos en el 82% de los casos (8). Las colecciones suelen drenar en el sentido que se los permita la anomalía, en el caso de los quistes, es muy extraño que se presente ruptura espontánea a la cavidad con peritonitis generalizada. Los procesos infecciosos a la ecografía pueden observarse como masas heterogéneas o mixtas, los hallazgos a la tomografía son más difíciles de interpretar y podrían confundirse con carcinomas de Uraco. En la mayoría de los casos la punción percutánea de estas masas es mandataria para clasificar los gérmenes y así poder dirigir el tratamiento. La resección total de las masas es mandataria debido a que existe una tasa de reinfección cercana al 30% y una posibilidad mayor de desarrollar carcinoma. El tratamiento de los remanentes del uraco diagnosticados de manera incidental es controversial, algunos autores como Ueno y col. (1,15) han observado estos pacientes demostrando que la cirugía no previene la aparición de síntomas o infecciones, de tal manera el riesgo de transformación maligna continua siendo la justificación más razonable para operar estos pacientes. El método más común de corrección quirúrgica es la vía abierta que se realiza a través de una incisión infra umbilical, la corrección por vía laparoscópica se ha establecido en los adultos y recientemente se realiza en niños (13,14,15). En los casos en los cuales el diagnóstico se realiza durante un episodio infeccioso la recomendación es realizar la corrección en dos eventos quirúrgicos, debido a que algunas se- ries han reportado 40% más de complicaciones de tipo infeccioso de la herida quirúrgica, en los pacientes en los cuales la corrección se realiza en un solo evento (4). Las neoplasias del uraco son extremadamente raras, representando solo el 0,5% de los tumores vesicales (5), son más comunes en la población adulta y vieja. Los tumores benignos del uraco comprenden adenomas, fibromas, fibro adenomas, fibro miomas y hamartomas; suelen ser extremadamente raros. Los tumores malignos en el 90% de los casos son adenocarcinomas y tienen muy pobre pronóstico, Pinthus y col. (2) en un estudio poblacional reciente demostraron una tasa de sobrevida específica a 10 años de 49.2%. Cuando se presentan tumores del uraco en pacientes menores de 20 años, e el 75% de los casos se trata de sarcomas. Conclusiones Aunque la patología del uraco es infrecuente, es una entidad importante con una asociación significativa a patologías que implican obstrucción anatómica o funcional del tracto urinario inferior. Esta es una casuística pequeña de pacientes con anomalías del uraco que no permite generar algoritmos de diagnóstico y manejo sino simplemente recordar que existen y que deben ser consideradas como diagnóstico diferencial en diversos escenarios clínicos. Referencias 1. Pinthus J, Haddad R, Trachtenberg J. Population based survival data on urachal tumors. J Urol 2006;175:2042e7. 2. Moore K, Persaud T. Before we are born: essentials of embryology and birth defects. Philadelphia: WB Saunders; 1998. 3. Ueno T, Hashimoto H, Yokoyama H, Ito M, Kouda K, Kanamaru H. Urachal anomalies: ultrasonagraphy and management. J Pediatr Surg 2003;38:1203 - 7. 4. Jenny H. Yiee, Nilda García, Linda A. Baker. A diagnostic algorithm for urachal anomalies. Journal of Pediatric Urology 2007: 3; 500 – 504. 5. Nadia J. Khati, Erik G. Enquist, Macia C. Javitt. Imaging of umbilicus and periumbilical region. RadioGraphics 1998; 18: 413 – 431. 6. Yu JS, Kim KW, Lee HJ, Yoon CS, Kim MJ Urachal remnant diseases: spectrum of CT and US findings. Radiographics (2001) 21:451–461 7. Pomeranz A Anomalies, abnormalities, and care of the umbilicus. Pediatr Clin North Am (2004) 51:819–827 Patología del uraco. Serie de casos 8. Bartley G. Cilento, Stuart B. Bauer, Alan B. Retik. Urachal Anomalies: Defining the best diagnostic modality. Urology 1998; 52: 120 – 122. 9. Osama Al-Omar, Mark B. Fisher. Continent urinary diversion with a Urachal remnant. Journal of Pediatric Urology 2005; 1: 361 – 363. 10. Feong-Sik Yu, Ki Whang Kim. Urachal remnant diseases: Spectrum of CT and US findings. RadioGraphics 2001; 21: 451 – 461. 11. Mesrobian HGO, Zacharias A, Balcom AH, Cohen RD. Ten years of experience with isolated urachal anomalies in children. J Urol 1997; 158: 1316 – 1318. 12. Tatsuo Morita, Akihiko Tokue. Images in Medicine: Patent Urachus. New England Journal of Medicine 2000; 6: 36. Laparoscopic excision of urachal cyst. j Urol 151: 16311633, 1994. 15. Tong-Wook Kim, Hong Chung, Sang Kuk Yang. Laparoscopic Management of complicated Urachal remnant in a child. Journal of Korean Med Sci, 2006; 21: 361 – 364. 16. Scott P. Cuda. Bill P. Vanasuta. Nonoperative management of a patent Urachus. Urology, 2005; 66 (6): 1320e7 – 9. 17. Ozel SK, Kazez A, and Akpolat N: An unusual presentation of a patent urachus: report of a case. Eur J Pediatr Surg 14: 206–208, 2004. 18. Esra Bulgan Kilicdag, Hasan Kilicdag, Tayfun Bagis. Large pseudocyst of the umbilical cord associated with patent urachus. J. Obstet. Gynaecol. Res. 2004; 30 (6): 444 – 447. 13. Nelson N. Stone, Richard J. Garden. Laparoscopic Excision of a Urachal Cyst. Urology 1995; 45 (1): 161 – 164. 14. Siegel JF, Winfield HN, Valderrama E, and Smith AD: Revista Urologia Colombiana 71 Reparo laparoscópico de la ruptura vesical intraperitoneal de origen traumático. ¡El nuevo patrón de oro! Reporte de caso urol.colomb. Vol. XIX, No. 2: pp 73-76, 2010 Manuel Duque Galan1; Myriam Lili Ceballos Posada2; Luis Alejandro Plazas Cordoba3; Alfredo Mendoza4; Diego García5. duquegalan@yahoo.com1 myr14m@hotmail.com2 lpunto@yahoo.es3 MD, Urólogo Fundación Valle del Lili, Cali – Colombia (1, 2, 3, 4, 5) Diseño del estudio: Observacional descriptivo Nivel de evidencia: III El autor declara que no tiene conflicto de intereses Resumen Recibido: 15 de junio de 2009. Aceptado: 13 de julio de 2010. 73 Revista Urologia Colombiana Objetivo: Mostrar nuestra experiencia usando la técnica laparoscópica para reparar la ruptura vesical intraperitoneal post traumática y señalar sus ventajas. Materiales y métodos: Se describen los casos de siete pacientes a quienes se realizó reparo laparoscópico de ruptura traumática vesical intraperitoneal, entre el 2003 y el 2008. Se incluyeron 5 hombres y 2 mujeres con edad promedio inferior a 35 años. La técnica quirúrgica involucró la colocación de tres puertos (umbilical de 10 mm y en fosas iliacas de 5 mm). El defecto se cerró con sutura continua: un plano en 5 pacientes y dos planos en 2 pacientes. A un paciente se reparó simultáneamente una lesión de colon. Seguimiento general por 2 meses. Resultados: La edad promedio fue de 28.5. Se incluyeron 5 hombres y dos mujeres. En 5 casos (71.41 %) la ruptura fue secundaria a accidente de tránsito, en 1 paciente fue por aplastamiento y 1 paciente presentó ruptura espontanea por trauma contuso leve en abdomen inferior. Este paciente tenía antecedente de radioterapia pélvica. El diagnóstico fue realizado con cistografía convencional en 4 pacientes, cistografía por TAC en 2 y laparoscopia diagnóstica en 1. El tiempo de cirugía osciló entre 30 y 90 minutos, con un promedio de 64.28 minutos, El sitio de la ruptura en 6 de los casos se encontró en la cúpula (85.7 %), y en el caso restante en pared posterior. Todos los pacientes toleraron vía oral antes de las 12 horas, excepto uno quien por la severidad de las otras lesiones permaneció sedado e intubado durante el post operatorio inmediato. En este paciente fue necesario mantener la analgesia endovenosa por 30 días, mientras que en los otros 6 solo se hizo por 2 días. Promedio de tiempo de permanencia del dren fue de 2.42 días. La estancia hospitalaria por urología en promedio fue de 2.14 días. La sonda vesical se dejo entre 10 y 20 días. Conclusión: Se demuestra que la técnica laparoscópica es Duque, M.; Ceballos, M.; Plazas, L.; Mendoza, A.; García, D. reproducible, confiable y efectiva para el tratamiento de las lesiones traumáticas vesicales, con las ventajas de la cirugía mínimamente invasiva, podría considerarse como el nuevo Patrón de Oro en un futuro no muy lejano. Palabras claves. Ruptura, vejiga, laparoscopia, reparo, trauma. Laparoscopic Repair of traumatic intraperitoneal bladder rupture. The new Gold Standard Abstract Purpose: to show our experience with laparoscopic repair of traumatic intraperitoneal bladder rupture, showing the advantages of this technique. Methods: We describe the cases of 7 patients in whom a laparoscopic repair of traumatic intraperitoneal bladder rupture was performed between 2003 and 2008.. Three trocars were used ( a 10 mm trocar in the umbilicus and two 5mm ports in the right and left iliac fossa). The deffect was repaired with a continuous suture. One layer in 5 patients and a double layer in two. One patient had a bowel injury repaired simultaneously. Patients were followed for two months. Results: Five males and 2 females were included. Average age was 28.5 years. Five patients (71.4%) the bladder rupture ocurred in a car accident., one had a crushing trauma, and one had a blunt trauma.The latter had received pelvic radiotherapy. The diagnosis was made with a cystography in 4 patients, CT cystography in 2 and laparoscopy in one. Average surgical time was 64.28 minutes ( range 30-90 min). The rupture was found in the dome in six patients (85.7%) , and in the posterior wall in 1. Six of them were able to eat 12 hours after the procedure. The missing one did not, because the severity of associated injuries. He neede pain killers during 30 days, while the othe six received them for two days. A drain was left for 2.42 days in average. Hospital stay was 2.14 days in average. Urethral catheter was used for ten to twenty days. Conclusions: This technique is effective for the treatment of traumatic bladder injuries. It has the advantages of minimally invasive surgery. It might be considered the gold standard for the treatment of this entity in the short term. Key word: bladder rupture, laparoscopic repair. Sociedad Colombiana de Urología 74 Introducción Existen múltiples publicaciones que dejan claro que el manejo de la ruptura vesical intraperitoneal es el reparo quirúrgico inmediato. Tradicionalmente, el tratamiento se lleva a cabo a través de una laparotomía exploratoria con la que se logra una buena exposición de la cavidad abdominal, permitiendo encontrar y reparar bien el defecto en la vejiga, evaluar otros órganos abdominales en busca de lesiones y realizar un adecuado lavado de la cavidad. Con el auge de las técnicas mínimamente invasivas, la laparoscopia se ha propuesto como una herramienta más para el diagnóstico, y en algunos casos, para el manejo del trauma abdominal. El primer reporte de casos en donde se utilizó laparoscopia diagnóstica en trauma abdominal lo realizó Gazzaniga en 1976 (1). El describe 37 procedimientos de laparoscopia diagnóstica en trauma abdominal cerrado y penetrante; 31 pacientes requirieron cirugía abierta y 6 recibieron tratamiento conservador. Actualmente la laparoscopia es considerada el método diagnóstico de elección en aquellos pacientes con alta sospecha de lesión intra abdominal traumática, con estudios imagenológicos negativos y sin inestabilidad hemodinámica, debido al alto número de laparotomías negativas y a que la laparoscopia ofrece una menor morbilidad y costo (2). Además se ha propuesto la técnica laparoscópica para el reparo de lesiones traumáticas viscerales, tanto huecas como sólidas, sangrado en el omento, en el mesenterio y para el reparo Reparo laparoscópico de la ruptura vesical intraperitoneal... Hasta la fecha se han publicado alrededor de una decena de artículos en donde se ha mostrado, en un número no alto de casos, cómo se repara con éxito la ruptura vesical intraperitoneal de origen traumático por laparoscopia. A continuación mostramos una serie de 7 casos, la mayor reportada hasta el momento, en donde se detalla todo el proceso de atención para cada caso, para sentar las bases en la proposición de la técnica laparoscópica como el futuro patrón de oro. Materiales y métodos Se describen los casos de siete pacientes a quienes se realizó reparo laparoscópico de ruptura traumática vesical intraperitoneal, entre el 2003 y el 2008. Se incluyeron 5 hombres y 2 mujeres con edad promedio inferior a 35 años. La técnica quirúrgica involucró la colocación de tres puertos (umbilical de 10 mm y en fosas iliacas de 5 mm). El defecto se cerró con sutura continua: un plano en 5 pacientes y dos planos en 2 pacientes. A un paciente se reparó simultáneamente una lesión de colon. Seguimiento general por 2 meses. Descripción de la técnica laparoscópica: El procedimiento se realiza bajo anestesia general, con paciente en decúbito supino y en posición de Trendelemburg, y se coloca sonda Folley uretral la cual se pinza para evitar fuga del pneumo. El cirujano se ubica a la izquierda del paciente y el operador de la cámara frente a él. Inicialmente se pasa trocar umbilical de 10 milímetros, bajo técnica abierta. Por este se insufla el abdomen a una presión de 15 mm Hg. Se pasa una cámara de 0 º. Se colocan dos trocares adicionales de 5 milímetros en ambas fosas iliacas. Se realiza exploración de la cavidad abdominal en busca de otras lesiones. Al identificar la lesión en la vejiga, cauterizamos los bordes y se sutura con vicril 3-0 con aguja de 20 milímetros, que se introdujo por el trocar de 10 milímetros. Se realizo en todos los casos sutura continua, en dos planos los primeros tres casos y los cuatro siguientes en un solo plano. Se comprobó la integridad de la vejiga, insuflando con salino. Todo el líquido intraperitoneal fue aspirado, la cavidad peritoneal se irrigo con salino aproximadamente 1500 cc, y se dejo dren en cavidad. Resultados De los 7 casos seleccionados, se obtuvieron los siguientes resultados: La edad de los paciente está entre 22 y 44 años, con un promedio de edad de 28.85 años. Se incluyeron 5 hombres y 2 mujeres. El trauma más común fue el trauma abdominal cerrado por accidente de tránsito en 5 casos (71.41 %); 1 paciente tuvo trauma por aplastamiento y 1 tuvo una ruptura espontanea por trauma contuso leve en abdomen inferior; este paciente tenía antecedente de radioterapia pélvica. El diagnóstico fue realizado con cistografía convencional en 4 pacientes, cistografía por TAC en 2 y laparoscopia diagnóstica en uno (paciente con abdomen agudo en quien no se logró establecer la causa por métodos no invasivos). El tiempo de cirugía osciló entre 30 y 90 minutos, con un promedio de 64.28 minutos. La ruptura en 6 de los casos se encontró en la cúpula (85.7 %), y en el caso restante en pared posterior. En un solo caso se encontró lesión del colon concomitante; consistió en una laceración de la serosa y la muscularis, sin exposición de la luz y se suturo en el mismo acto quirúrgico. Todos los pacientes toleraron vía oral antes de las 12 horas, excepto uno que por la severidad de las otras lesiones permaneció sedado e intubado durante el post operatorio inmediato. En este paciente fue necesario mantener la analgesia endovenosa por 30 días, mientras que en los otros 6 solo se hizo por 2 días. La estancia hospitalaria por urología en promedio fue de 2.14 días. La sonda vesical se dejo entre 10 y 20 días. Todos los pacientes presentaron micción espontanea y solo se presento alteración del patrón miccional en un paciente con trauma raquimedular asociado Análisis de resultados Esta es la serie de casos de reparo laparoscópico de ruptura vesical intraperitoneal mas grande publicada hasta el momento. Wright y Porter en el 2007 (16) reportaron dos casos, pero solamente a uno se le realizó reparo la- 75 Revista Urologia Colombiana de la ruptura vesical intraperitoneal. Duque, M.; Ceballos, M.; Plazas, L.; Mendoza, A.; García, D. paroroscópico. Las demás publicaciones son descripciones de un caso cada una (17-22). En total son 7 casos reportados hasta la fecha, igual número que nuestra serie. Al comparar los resultados en cuanto a la localización de la ruptura, cierre y evolución de los pacientes, esos son similares a los nuestros. La sencillez de la técnica y el promedio del tiempo operatorio, la coloca al alcance de cualquier centro médico que posea el equipo y el personal para realizar cirugía laparoscopica. Conclusiones El reparo laparoscópico de la ruptura vesical intraperitoneal es seguro y reproducible en nuestro medio, lográndose una tasa total de efectividad, con la menor morbilidad. A un mayor uso de la laparoscopia, podría considerarse como el nuevo patrón de oro en un futuro no muy lejano. Sociedad Colombiana de Urología 76 Referencias 1. Cass AS. The multiple injuried patient with bladder trauma. J Trauma 1984;24:731–4. 2. Volpe MA, Pachter EM, Scalea TM, Macchia RJ, Mydlo JH. Is there a difference in outcome when treating traumatic intraperitoneal bladder rupture with or without a suprapubic tube? J Urol. 1999 Apr;161(4):1103-5. 3. Wright J, Porter J. Laparoscopy and the management of blunt bladder trauma. J Trauma. 2007; 63:1165-1166. 4. Tay KP, Ravintharan T, Lim PH, Chng HC. Emergency laparoscopic repair of spontaneous and traumatic bladder rupture. Br J Urol. 1995 Apr;75(4):550-1. 5. Iselin CE, Rohner S, Tuchschmid Y, Schmidlin F, Graber P. Laparoscopic repair of traumatic intraperitoneal bladder rupture. Urol Int. 1996;57(2):119-21. 6. Appeltans BM, Schapmans S, Willemsen PJ, Verbruggen PJ, Denis LJ. Urinary bladder rupture: laparoscopic repair. Br J Urol. 1998 May;81(5):764-5. 7. Cottam D, Gorecki PJ, Curvelo M, Shaftan GW. Laparoscopic repair of traumatic perforation of the urinary bladder. Surg Endosc. 2001 Dec;15(12):1488-9. 8. Matsui Y, Ohara H, Ichioka K, Terada N, Yoshimura K, Terai A. Traumatic bladder rupture managed successfully by laparoscopic surgery. Int J Urol. 2003 May;10(5):278-80. Gangrena de Fourniere: Reporte de casos urol.colomb. Vol. XIX, No. 2: pp 77-83, 2010 Experiencia en el Hospital San José y Clínica La Estancia de Popayán, Colombia, 2000-2008 Caicedo Caicedo Pablo Santiago1, Fernández Tello Silvio Abraham, Fierro A, Franco A., Ibarra F., Maldonado O.2 Urólogo. Profesor Asistente, Universidad del Cauca pablosantiagocaicedo@hotmail.com(1) Estudiantes 5° año de Medicina, Universidad del Cauca tiyoster@gmail.com(2) Diseño del estudio: Observacional descriptivo Nivel de evidencia: III El autor declara que no tiene conflicto de intereses Resumen Recibido: 17 de enero de 2010. Aceptado: 26 de julio de 2010. 77 Revista Urologia Colombiana Objetivo: evaluar la frecuencia en nuestro medio de esta infrecuente y grave patología, entre otras variables las cuales nos permitan determinar posibles factores de riesgo, falencias en el diagnóstico, tratamiento usado y el pronóstico que representa esta condición en la población afectada. Métodos: Se revisaron en forma retrospectiva las historias clínicas de 200 pacientes del Hospital Universitario San José y de la Clínica La Estancia, Popayán (Colombia), en el periodo comprendido entre el 1 de noviembre de 2000 y el 1 de noviembre de 2008 que tuvieron diagnostico de Gangrena de Fournier y que cumplieron con los criterios de inclusión y exclusión establecidos. Resultados: De las 200 Historias Clínicas pre-seleccionadas se excluyeron 190 pacientes por no cumplir los criterios de inclusión establecidos. 1 falleció (10 %) y 9 sobrevivieron (90%), la edad media fue 59.3 años con una mediana de 62.5 años (rango22-88). Se presentó antecedente traumático en la región perineal en 6 pacientes (60%). Se indicó tratamiento médico el cual comprendía antibioticoterapia de amplio espectro en 9 pacientes (90%), El acto quirúrgico que se realizó a todos los pacientes fue desbridamiento de tejidos profundos (100%), 4 pacientes requirieron orquiectomía (40%) y 1 penectomía total (10%). Conclusiones: La Gangrena de Fournier es una urgencia urológica por lo que debe de recibir atención inmediata, La Diabetes Mellitus sigue siendo la patología de base más frecuente asociada a la gangrena de fournier. En esta casuística el trauma urogenital fué la causa predisponente más importante Caicedo, P. S.; Fernández, S. A.; Fierro, A; Franco, A.; Ibarra, F; Maldonado, O. de la Gangrena de Fournier. Es frecuente la demora en el diagnóstico lo que claramente repercute en el pronóstico y la mortalidad. Palabras clave: Gangrena de Fournier, Fascitis Necrotizante. Fournier Gangrene: Experience at the Hospital Universitario San Jose and Clinica La Estancia in Popayan between 2000 and 2008. Abstract Purpose: To evaluate the frequency of this rare condition, the problems with its diagnosis, and determine risk factors, prognostic factors and report on the selected treatment Methods: We retrospectively reviewed clinical records of 200 patients who were evaluated at Hospital Universitario San José and Clínica La Estancia in Popayán (Colombia), between November 1 2000 and November 1 2008, with a diagnosis of Fournier Gangrene. Results: 190 of the 200 patients were excluded because they didn`t fill inclusión criteria. Of the remaining 10, one died (10%). Average age was 59.3 years ( median 62.5, range 22-88). Perineal trauma was seen in 6 patients (60%). Nine patients received extended-spectrum antibiotics and all of them had surgical debridement. Four patients had an orchiectomy (40%) and one had a penectomy. Conclusions: Fournier Gangrene is an urologic emergency that must receive immediate treatment. Diabetes is the most common associated entity. In our series trauma was one of the principal predisposing factors. Delayed diagnosis is common and directly affects prognosis and mortality. . Key words: Fournier Gangrene, Necrotizing fascitis. 78 Introducción La gangrena de Fournier es una condición clínica infecciosa restringida al área perineal, que resulta ser poco frecuente según lo reportado en la literatura médica. Sociedad Colombiana de Urología En nuestro medio se carecen de herramientas epidemiológicas que permitan conocer la frecuencia de aparición, su asociación con enfermedades sistémicas y el desenlace de la patología así como la mortalidad asociada. De acuerdo a lo anteriormente expuesto se consideró importante la realización de este proyecto de investigación que proporcionó una visión más concreta y aproximada a nuestro medio sobre el comportamiento epidemiológico de esta entidad. por todos los pacientes con diagnóstico de Gangrena de Fournier, Gangrena de Pene, Gangrena de Periné, fasceítis necrotizante de periné, Gangrena de Escroto, Necrosis de Escroto, Gangrena de Testículo, Gangrena de Epidídimo, se realizó en pacientes que fueron admitidos en el servicio de Urología de HUSJ y Clínica La Estancia en el periodo comprendido entre el 1 de noviembre de 2000 y el 1 de noviembre de 2008 que tuvieron diagnóstico de Gangrena de Fournier; y que cumplieron con los criterios de inclusión y exclusión establecidos. Metodología Criterios de Inclusión: Paciente con diagnóstico gangrena de Fournier, en cualquier momento de su estancia intrahospitalaria (ingreso – egreso). Pacientes que hayan ingresado entre el 1 de noviembre de 2000 y el 1 de noviembre de 2008. Se realizó un estudio retrospectivo tipo serie de casos. El universo está conformado Criterios de exclusión: Historias clínicas que no cumplan con un 70% de las variables Gangrena de Fourniere: Experiencia en el Hospital.... a recolectar por confusión en el contenido o por ilegibilidad. La información obtenida se traslado a una base de datos Excel 2007 para análisis estadístico. Resultados Se revisaron 200 Historias Clínicas, de los cuales se excluyeron 190 pacientes, por no cumplir los criterios de inclusión establecidos. De los diez 10 casos evaluados, 1 falleció (10 %) y 9 sobrevivieron (90%), la edad media fue 59.3 años con una mediana de 62.5 años (rango: 22-88 años). No se presentó ningún caso pediátrico. Con respecto a la presencia de enfermedades sistémicas asociadas entendidas como comorbilidades, se encontró Diabetes Mellitus en 5 de los pacientes (50%), incluido el paciente que falleció, 2 pacientes (20%), con hipertensión arterial, 1 paciente (10%) con insuficiencia renal crónica, y un paciente (10%) se reportó con púrpura trombocitopénica idiopática. (Tabla 1). Uno de los pacientes diabéticos había requerido de amputación previa de miembros inferiores por enfermedad arterial severa. (Fig. 1) La presencia de algún factor local desencadenante de gangrena de Fournier, estuvo presente en la forma de antecedente traumático en la región perineal en 6 pacientes (60%), y utilización de sondaje vesical probablemente traumático en 8 pacientes (80%). La signo-sintomatología comúnmente referida incluía dolor, edema genital, fiebre que se presentaron en la totalidad de los pacientes (100%), también se registró la Figura 1. Paciente diábetico quien había sufrido de amputación de ambos miembros inferiores 3 semanas antes de presentarse la gangrena de Fournier. Tabla 1. Patologías de Base Frecuencia % NO: 1 10% SI: 9 90% Diabetes mellitus: 5 50% Insuficiencia renal crónica: 1 10% Púrpura trombocitopénica Idiopática: 1 10% HTA: 2 20% tumefacción escrotal en 6 pacientes (60%), crepitación a la palpación en 9 pacientes (90%), olor fétido con placa necrótica 4 pacientes (40%), hiperemia reactiva en región genital y perineal en 3 pacientes (30%), flictenas coalescentes en 1 paciente (10%) (Fig. 2) y secreción seropurulenta en 1 paciente 79 Figura 2. Flictenas escrotales de contenido purulento. Revista Urologia Colombiana La población objeto de estudio se conformó por los pacientes diagnosticados y evaluados en el HUSJ y Clínica La Estancia con diagnósticos estadísticos de Gangrena de Fournier, Gangrena de Pene, Gangrena de Periné, fasceitis necrotizante de periné,Gangrena de Escroto, Necrosis de Escroto, Gangrena de Testículo, Gangrena de Epidídimo; atendidos por la especialidad de Urología de esos Centros en el periodo comprendido entre 1 de noviembre de 2000 y 1 de noviembre de 2008. Caicedo, P. S.; Fernández, S. A.; Fierro, A; Franco, A.; Ibarra, F; Maldonado, O. (10%), 1 paciente (10%) presentó escalofrío previo al cuadro séptico. Se documentó la presencia de síndrome de respuesta inflamatoria sistémica por alteración de variables vitales como por cambios en los paraclínicos. (Tabla 2). Figura 3. Paciente que requirió de penectomia y escrotectomía total. Tabla 2. Signos y Síntomas Signos y síntomas Síntomas Tumefacción escrotal: 6 Olor fétido: 4 Dolor: 10 Edema: 10 Fiebre: 10 Hiperemia: 3 Crepitación: 9 Escalofrío: 1 Signos SRIS: 10 Flictenas coalescentes: 1 Secreción purulenta: 1 Sociedad Colombiana de Urología 80 Frecuencia % 60% 40% 100% 100% 100% 30% 90% 10% 100% 10% 10% El diagnóstico se estableció de forma clínica en la totalidad de los pacientes y se confirmó por ultrasonido en 7 pacientes (70%), reportándose como hallazgos la presencia de niveles hidro-aereos en los tejidos blandos. Los estudios de laboratorio se realizaron en 5 pacientes (50%) tinción de GRAM, cultivo en 3 pacientes (30%) y reporte del servicio de patología en 3 pacientes (30%) incluidos el caso que falleció (tabla 3). El reporte oficial del GRAM para la totalidad de los casos fue bacilos gram negativos aislando en cultivo E. Coli. El enfoque terapéutico inicial en 9 pacientes (90%) se hizo con tratamiento médico el cual comprendía antibioticoterapia de amplio espectro con Ceftriaxona y Clindamicina o Metronidazol hasta el control de la infección y del cuadro séptico. Se practicó tratamiento quirúrgico a todos los pacientes (Tabla 4) y consistió en desbridamiento de tejidos profundos (100%), 4 pacientes se sometieron a orquiectomía (40%), 1 paciente requirió además de escrotectomia y penec- Tabla 3. Estudios Microbiológicos Frecuencia % Gram: 5 Cultivo: 3 Patología: 3 50% 30% 30% tomía total (Fig.3) y 1 paciente fue llevado a laparotomía para fijación de colostomía (10%). La extensión del desbridamiento se determinó clínicamente hasta la observación de bordes de resección viables. En ningún caso se utilizó la biopsia por congelación para este propósito. A todos los pacientes se les realizó derivación urinaria transitoria mediante cistostomía suprapúbica con el fin de evitar la contaminación originada por la sonda uretral y facilitar las curaciones las cuales en todos los pacientes se realizaron con sistema cerrado y desbridamientos posteriores. En los 3 pacientes que se envió el tejido resecado a estudio histopatológico se reportó necrosis colicuativa e infiltrado inflamatorio agudo de epidermis, dermis y tejido celular subcutáneo al igual que en las piezas de orquiectomía. El número de intervenciones para desbridamientos o reconstrucción genital se estableció de acuerdo a rangos de dos unidades, el 30% de los pacientes fueron intervenidos entre 1 y 2 veces, 40% de los pacientes fueron intervenidos entre 3 y 4 veces, 10% de los pacientes se intervinieron entre 5 y 6 veces, por último 20% de los pacientes requirió ser intervenido quirúrgicamente entre 7 Gangrena de Fourniere: Experiencia en el Hospital.... Figura 4. Resultado final del caso anterior: Implante subcutáneo de los testículos en cara interna de los muslos y remodelación del muñón peneano. blicados recientemente no demuestran diferencias significativas entre la edad de los pacientes que sobreviven y los fallecidos 4,9. Sin embargo estudios clásicos de esta patología, como los publicados por Clayton et al16 y Laor et al11, observan que los pacientes que sobreviven son significativamente más jóvenes que los fallecidos. Es necesario mencionar que estos últimos estudios incluyen un mayor número de pacientes. Como la gangrena de Fournier es una enfermedad poco frecuente, estudios con un número elevado de pacientes son necesarios para valorar las variables que influyen en el pronóstico, lo que supone series que engloban largos periodos. Tabla 4. Tratamiento Tratamiento Frecuencia % Médico : 9 90% Quirúrgico: 10 100% Debridamiento de Tejidos profundos: 10 100% Orquiectomía: 4 40% Penectomía: 1 10% Laparotomía: 1 10% Discusión Desde que Jean Alfred Fournier describiera la enfermedad que lleva su nombre, se han publicado numerosas series evaluando esta patología. Cuando se revisan los casos publicados se observa un aumento progresivo en la edad media de los pacientes que padecen esta fascitis necrotizante 8,14. La edad media de los casos publicados antes de 1945 fue 40,9 años 2,7. Sin embargo, la edad media de series publicadas recientemente oscila en torno a los 60 años 4, 9,15. La edad media de los pacientes que incluye nuestro estudio fue 59.3 años; valores acordes a los publicados actualmente. Algunos estudios pu- Muchas de las series que se han publicado, valorando esta patología tienen un pequeño número de pacientes, lo que dificulta la obtención de datos con significancia estadística. Se ha asociado el desarrollo de la gangrena de Fournier con el padecimiento de ciertas enfermedades debilitantes, tales como diabetes mellitus, alcoholismo crónico, cáncer e inmunosupresión 7, 8, 10,17. En nuestra serie observamos que los pacientes que sufrían alguna enfermedad debilitante presentan un pronóstico más oscuro manifestado por la necesidad de más intervenciones y mayor posibilidad de complicaciones derivadas del acto quirúrgico. La diabetes mellitus es el factor de riesgo más frecuentemente asociado al padecimiento de gangrena de Fournier 3,15. Se puede afirmar que la prevalencia de diabetes mellitus en los pacientes con gangrena de Fournier es mayor que en la población general 18. Sin embargo, cuando se revisa la literatura, se aprecia cierta controversia a la hora de discernir si la coexistencia de diabetes mellitus influye en el pronóstico 19. Aunque existen numerosos estudios que muestran que el padecimiento de diabetes mellitus incrementa el riesgo de desarrollar una gangrena de Fournier, no encuentran diferencias significativas en cuanto al pronóstico 4, 9,17. De acuerdo con estos resultados, Nisbet et al. muestran que los pacientes diabéticos requieren un mayor número de desbrida- 81 Revista Urologia Colombiana y 8 veces. De los 6 pacientes que conservaron los testículos a 2 se realizó implante subcutáneo en la cara interna de los muslos (fig.4) y los 4 restantes se les practicó injertos libres de piel. Caicedo, P. S.; Fernández, S. A.; Fierro, A; Franco, A.; Ibarra, F; Maldonado, O. mientos quirúrgicos con resecciones de tejido más extensas17. En nuestro estudio los pacientes diabéticos requirieron más intervenciones que los que no tenían esta condición. Aunque encontramos una tasa de mortalidad muy baja esta responde al tamaño de la muestra que no permite establecer significancia estadística. Pacientes que padecen alguna enfermedad sistémica genera un peor pronóstico, sin embargo son necesarios más estudios con un número de pacientes elevado para evaluar detalladamente la influencia del padecimiento de diabetes mellitus en el pronóstico y evolución de la gangrena de Fournier. Como origen del proceso infeccioso, es posible encontrar una causa urogenital, colorrectal o cutánea. El origen con base en un antecedente traumático y utilización de sondaje vesical suele ser el más frecuentemente descrito, en nuestra serie y con una frecuencia de 60% y 80% respectivamente. 82 Desde el punto de vista urológico, se describen diversos factores como posibles desencadenantes de una gangrena de Fournier, tales como el padecimiento de un tumor vesical, pacientes portadores de sonda vesical, todo tipo de infecciones genitourinarias, la presencia de una estenosis uretral 2, 16, 20,21, e incluso se han descrito casos en relación a una vasectomía o una circuncisión los días previos8, 13,22. Sociedad Colombiana de Urología Paty et al. determinaron que en un 95% de los pacientes es posible hallar un posible origen7, nuestra tasa de casos idiopáticos supone un 40%, similar a los obtenidos en otros estudios más recientes. A pesar de que la gangrena de Fournier es una fascitis necrotizante rápidamente progresiva que requiere la instauración de un tratamiento lo más precóz posible, el tiempo que ha trascurrido desde la aparición de los primeros síntomas oscila de dos a siete días 1, 2,4,7 resultados similares a los que arroja nuestro estudio. Para valorar estos tiempos de evolución, es preciso mencionar que síntomas leves como malestar genital, pueden preceder en varios días a la aparición de la clásica placa necrótica y el desarrollo de la gangrena. El enfoque terapéutico para esta enfermedad no ha cambiado con el paso de los años 23. El tratamiento se basa en dos aspectos fundamentales, en primer lugar son necesarias las medidas de soporte y reanimación básica del paciente 2,7 junto con la instauración de un tratamiento antibiótico de amplio espectro, en segundo lugar es preciso un tratamiento quirúrgico inmediato realizando una resección amplia de todos los tejidos necrosados hasta llegar a tejido sano 8,14, este amplio abordaje quirúrgico tiene una repercusión positiva en la supervivencia. No se trata, por lo tanto, de un simple desbridamiento de los tejidos, sino que la resección debe incluir aquellas zonas edematosas y con crepitación que indican el frente de propagación de la infección. Desde el punto de vista microbiológico, la gangrena de Fournier está causada por la acción sinérgica de microorganismos aeróbicos y anaeróbicos 8,27. El microorganismo aislado en los cultivos que comprende nuestro estudio fue Escherichia coli. Algunos autores sugieren que cada vez es más frecuente encontrar gérmenes atípicos. Se han publicado casos en los que se han cultivados organismos tales como Candida y sparganum. Estudios publicados recientemente aconsejan la administración de cefalosporinas de tercera generación y metronidazol, pudiéndose añadir gentamicina 9, 20,23. Conclusiones La frecuencia de La gangrena de Fournier entre el 1 de noviembre del 2000 y el 1 de noviembre del 2008 es solo de 10 pacientes, no obstante en el HUSJ y en la Clínica La Estancia se sospecha un subregistro. La Diabetes Mellitus sigue siendo la patología de base más frecuente asociada a la Gangrena de Fournier. El trauma Urogenital es una de las causas desencadenantes más importantes. La Gangrena de Fournier es una urgen- Gangrena de Fourniere: Experiencia en el Hospital.... cia urológica que debe de recibir atención inmediata, en nuestra serie al igual que en otras series la intervención oscila entre 2 y 7 dias lo que sugiere un diagnóstico retardado. 11. Laor E, Palmer LS, Tolia BM, Reid RE, Winter HI. Outcome prediction in patients with Fournier’s gangrene. J Urol. 1995; 154 (1):89-92. Como la gangrena de Fournier es una enfermedad poco frecuente, se requieren estudios con un número elevado de pacientes para valorar las variables que influyen en el pronóstico, lo que supone series que engloben periodos largos. 13. Eke N. Fournier’s gangrene: a review of 1726 cases. Br J Surg. 2000;87(6):718-728. Referencias 1. Dahm P, Roland FH, Vaslef SN, Moon RE, Price DT, Georgiade GS, et al. Outcome analysis in patients with primary necrotizing fasciitis of the male genitalia. Urology. 2000; 56(1):31-36. 2. Smith GL, Bunker CB, Dinneen MD. Fournier’s gangrene. Br JUrol.1998;81(3):347-355. 3. Jeong HJ, Park SC, Seo IY, Rim JS. Prognostic factors in Fournier gangrene.Int J Urol. 2005; 12(12):1041-1044. 4. Yeniyol CO, Suelozgen T, Arslan M,Aayder AR. Fournier’s gangrene:experience with 25 patients and use of Fournier’s gangrene severity index score.Urology. 2004; 64(2):218-222. 5. Fournier JA. Gangrene foudroyante de la verge. Sem Med. 1883; 3:345-347. 6. Fariña LA, Zungri ER. Gangrena de Fournier y otras infecciones necrotizantes. Arch Esp Urol. 2001; 54(10):10611065. 7. Paty R, Smith AD. Gangrene and Fournier’s gangrene. Urol Clin North Am. 1992; 19(1):149-162. 8. Rodríguez Alonso A, Pérez García MD, Núñez López A, Ojea Calvo A, Alonso Rodrigo A, Rodríguez Iglesias B, et al. Gangrena de Fournier: aspectos anátomo-clínicos en el adulto y en el niño. Actualización terapéutica. Actas Urol Esp. 2000; 24(4):294-306. 9. Tuncel A, Aydin O, Tekdogan U, Nalcacioglu V, Capar Y, Atan A. Fournier’s Gangrene: Three years of experience with 20 patients and validity of the Fournier’s Gangrene severity index score. Eur Urol. 2006; 50(4):838-843. 10. Basoglu M, Ozbey I, Atamanalp SS,Yildirgan MI, Aydinli B, Polat O, et al. Management of Fournier’s Gangrene: Review of 45 Cases. Surg Today. 2007; 37(7):558–563. 14. Irazu JC, de Miceu S, Salas J, Katz ON,Echeguren ES, Blundo OA. Gangrena de Fournier. Nuestra experiencia clínica, etiopatogenia y tratamiento. Actas Urol Esp.1999; 23(9):78-83. 15. Xeropotamos NS, Nousias VE, Kappas AM. Fournier’s Gangrene: Diagnostic approachand therapeutic challenge. Eur J Surg.2002;168(2):91-95. 16. Clayton MD, Fowler JE Jr, Sharifi R, Pearl RK. Causes, presentation and survival of fiftyseven patients with necrotizing fasciitis of the male genitalia. Surg Gynecol Obstet.1990; 170 (1):49–55. 17. Nisbet AA, Thompson IM. Impact of diabetes mellitus on the presentation and outcomes of Fournier’s gangrene. Urology.2002; 60(5):775-779. 18. Ruiz Ramos M, Escolar Pujolan A, Mayoral Sánchez E, Corral San Laureano F, Fernández Fernández I. La Diabetes Mellitus en España: mortalidad, prevalencia, incidencia, costes económicos y desigualdades. Gac Sanit. 2006; 20(Supl1):15-24. 19. Morpurgo E, Galandiuk S. Fournier’s gangrene. Surg Clin North Am. 2002; 82(6):1213-24. 20. Quatan N, Kirby RS. Improving outcomes in Fournier’s gangrene. BJU Int. 2004; 93(6):191-192. 21. Gómez Pérez L, Delgado Oliva FJ, Gimeno Argente V, Arlandis Guzmán S, Arce Casado B, Jiménez Cruz FJ. Gangrena de Fournier con afectación uretral: reepitelización uretral con tratamiento conservador. Actas Urol Esp. 2006; 30(1):101. 22. De Diego Rodríguez E, Correas Gómez, MA, Martín García B, Hernández Rodríguez R, Portillo Martín JA, Gutiérrez Baños JL, et al. Gangrena de Fournier postvasectomía. Arch Esp Urol. 2000; 53(3):275-278. 23. Verit A, Verit FF. Fournier’s gangrene: The development of a classical pathology. BJU Int. 2007; 100(6):1218-20. 83 24. Ersay A, Yilmaz G, Akgun Y, Celik Y. Factors affecting mortality of Fournier’s Gangrene: review of 70 patients. ANZ J Surg. 2007; 77(1-2):43-48. 25. Johnin K, Nakatoh M, Kadowaki T,Kushima M, Koizumi S, Okada Y. Fournier’s gangrene caused by Candida species as the primary organism. Urology. 2000;56(1):153XIII153XV. 26. Jeong HJ. Fournier’s gangrene associated with sparganosis in the scrotum. Urology. 2004;63(1):176XXI-176XXII. 27. Planelles Gómez J, Vergés Prósper A, Rubio Tortosa I, Beltrán Armada JR, Carrascosa Lloret V, San Juan de Laorden C. Gangrena de Fournier. Arch Esp Urol. 2006;59(8):767-71. Revista Urologia Colombiana Muchas de las series que se han publicado, valorando esta patología tienen un pequeño número de pacientes, lo que dificulta la obtención de datos con significancia estadística. 12. Palmer LS, Winter HI, Tolia BM, Reid RE, Laor E. The limited impact of involvedsurface area and surgical débridement on survival in Fournier’s gangrene. Br J Urol. 1995; 76(2):208-212. ¿Por qué los urólogos debemos saber de economía de la salud? Artículo de reflexión urol.colomb. Vol. XIX, No. 2: pp 85-91, 2010 Vanessa Cortés Barrera1; Jorge Augusto Díaz2 MD, Residente Urología IV año, Universidad Nacional de Colombia, Bogotá – Colombia vanecortes@gmail.com(1) MD, Profesor Facultad de Farmacia. Máster en Economía. Universidad Nacional de Colombia, Bogotá – Colombia (2) Diseño del estudio: Observacional descriptivo Nivel de evidencia: III El autor declara que no tiene conflicto de intereses Resumen El documento resume las características esenciales del sistema de salud colombiano y plantea una serie de cuestionamientos respecto al porqué de la crisis que éste enfrenta. La posibilidad de entender el sistema, sus debilidades y oportunidades requiere conocimiento respecto a las bases de la política de salud colombiana; los autores plantean el conocimiento de economía de la salud como una herramienta fundamental para determinar la eficiencia en la asignación de recursos y encontrar alternativas para enfrentar la crisis. Palabras clave: Economía de la salud, Sistema de salud Colombiano, Reforma de 1993. 85 Why should urologists know about health economics? This document resumes the essentials of Colombian health system and raises a series of questions about the actual crisis. In order too know the system, its opportunities and weaknesses , knowledge of the basis of Colombian health policies is required; the authors suggest that knowledge of health economics is an essential tool to determine efficiency in resources allocation and to find out alternatives to face the crisis. Key Words: Health economics, Colombian health system Recibido: 7 de febrero de 2010. Aceptado: 15 de julio de 2010. Revista Urologia Colombiana Abstract Cortés, V.; Díaz, J. A. En medio de las exigencias de la práctica diaria, los médicos hemos dejado de lado el interés por acceder a disciplinas del conocimiento que pueden ayudarnos a entender de forma más clara cómo funciona el sistema de salud en que estamos inmersos. Desde la reforma al sistema de salud de 1993, mucho se ha dicho en el ámbito médico respecto a cómo la ley afectó radicalmente (y supuestamente de forma negativa) la práctica clínica y la atención al paciente; es innegable que entre el grueso del cuerpo médico hay una percepción de que, después de la reforma, la práctica cada vez es menos lucrativa, se ejerce bajo condiciones laborales injustas y el médico se ha convertido en un obrero más de una cadena de producción que a su vez, va en detrimento del paciente. En medio de esta avalancha de cambios que hemos enfrentado desde 1993, los médicos buscamos sin cesar opciones para mejorar nuestros ingresos, emitimos opiniones respecto al carácter maligno de la Ley 100 y cómo deberían funcionar las cosas: quisiéramos recuperar esa capacidad que teníamos “antes” de imponer las condiciones de nuestro ejercicio. La reforma de 1993 Sociedad Colombiana de Urología 86 Desafortunadamente nuestro conocimiento respecto a porqué se dieron esos cambios y (peor aún) hacia dónde se dirigen las futuras reformas del sistema de salud, es limitado. El sistema de seguridad social colombiano es un escenario complejo, con múltiples actores y múltiples procesos en el cual los médicos no sabemos cuál es nuestro lugar y nuestra función. Y es que tampoco es fácil de entender: la reforma del 93 ha sido calificada como una de los cambios más profundos que ha enfrentado el país y, según expertos en materia de seguridad social, constituye una “contradicción histórica” ya que con la constitución de 1991 se consagró un Estado social de derecho con amplias responsabilidades públicas para satisfacer las necesidades y la garantía de derechos del ciudadano, pero al mismo tiempo el país entró en un nuevo modelo de desarrollo basado en la apertura económica, la liberalización de mercados y la modernización de organismos públicos (estrategias que podrían ir en contra de las aspiraciones constitucionales) (1). Y el sistema de salud no fue ajeno a éste modelo de desarrollo económico, hace parte de él. Es así que si no conocemos nuestra posición en el modelo, mucho menos podremos tener claridad respecto a cuáles son las debilidades y oportunidades actuales del sistema. Funcionamiento del sistema: conceptos elementales La Economía de la Salud es un campo de investigación cuyo objeto de estudio es el uso óptimo de los recursos para la atención de la enfermedad y la promoción de la salud. Su tarea consiste en estimar la eficiencia de organización de los servicios de salud y sugerir formas de mejorar esta organización (2). Pero más allá de ésta definición teórica que data de la década de los 50´s, es muy importante que los médicos de países en desarrollo tengamos bases de economía de la salud porque el comportamiento de la economía local (del país) está directamente relacionado con la calidad y el comportamiento del sistema (y eso incluye la calidad de atención para los pacientes, las posibilidades de inversión y de negociación, los salarios, etc). En teoría económica se habla de los mercados perfectos: bajo la presunción de un estado de libre competencia, libre entrada y salida del mercado, información completa (simetría de información entre el demandante y el ofertante) e igual acceso entre competidores a la producción de tecnología, es posible probar que un mercado puede alcanzar un punto de equilibrio entre la oferta y la demanda; y este punto de equilibrio va a estar representado por un precio ideal. El mercado de la salud es un mercado imperfecto, por varias razones: no hay un estado completo de libre competencia (porque ofertar servicios en salud no lo puede hacer cualquiera), no hay un consumidor completamente informado respecto al producto (existe asimetría de información entre el paciente y su médico o su aseguradora) y la demanda no está directamente relacionada con el comportamiento del precio (porque en muchas ocasiones la atención en salud es vital sea cual ¿Por qué los urólogos debemos saber de economía de la salud? Antes de la reforma de 1993, el sistema de salud colombiano se caracterizaba por bajos niveles de cubrimiento, inequidad e ineficiencia en la distribución del recurso disponible. Obtener más financiamiento para el sector salud es una preocupación mayor para los gobiernos de países con economías en todos los niveles; pero es ampliamente reconocido en el mundo, que los gobiernos no pueden financiar la mayoría del gasto en salud con el presupuesto público y con el costo adicional en ineficiencia e inequidad que puede generar el manejo estatal (o central) y porque si aumenta el gasto para la atención en salud va a haber disminución de presupuesto público para otros bienes y servicios. Por esta razón, la contribución del sistema privado en el sistema de salud viene en ascenso y para 1995 la Organización Mundial de la Salud y el Banco Mundial, estimaron que su contribución en las economías pobres alcanzaba hasta el 72% (en regiones como Asia). La evidencia muestra que, aún en economías en crecimiento, el gasto público en salud está siendo sustituido por la inversión privada (5). Este fue el modelo a seguir en Colombia, con regulación central del estado, se delegó la administración de servicios de salud en aseguradoras privadas (EPS) con lo cual se buscaba ganar en eficiencia (derivada en parte de la competencia entre aseguradoras) y disminución de los gastos gubernamentales en regulación del sistema, nómina y gastos generales de administración. Estos gastos corren por cuenta de las EPS, que actúan como empresas independientes, pero que deben rendir cuentas al gobierno para seguir funcionando. Para generar un cambio en la situación de salud del país, la reforma del 93 se basó en tres principios básicos: 1. Solidaridad: La Ley 100 está basada en un modelo de aseguramiento de riesgo compartido, a través del cual se lograría una redistribución del ingreso (mediante un porcentaje de aporte basado en el salario) y el sistema contributivo (población con ingresos) financiaría al subsidiado (población más pobre). Si bien habría financiamiento público (por medio de la contribución), también se garantizaría la solidaridad mediante un fondo nacional (el Fondo de Solidaridad y Garantía –Fosyga–), el cual sería un elemento del mercado y debería comportarse como una EPS más. Es importante tener en cuenta el concepto de solidaridad a la hora de planear la política pública en salud porque va de la mano del concepto de equidad; el porcentaje de cotización basado en los ingresos son una forma de generar equidad y redistribución del ingreso en una sociedad como la colombiana, marcada por la desigualdad social. 2. Universalidad: Se buscaba cumplir con los objetivos de cobertura universal y a la vez introducir el concepto de la competencia y la separación de funciones así como una mayor contribución del sector privado (y esto implicaba la participación de nuevos agentes, nuevas empresas y la desintegración del ISS). 3. Eficiencia: Para alcanzar las metas de cubrimiento y los objetivos de atención en medio de recursos limitados, la mejor distribución posible de los recursos es fundamental. Pero hay que saber que el verdadero costo de la atención en salud no es el dinero, sino los beneficios sanitarios (prevención de enfermedades, paliación de síntomas, 87 Revista Urologia Colombiana sea su valor monetario) (3). Otra característica de la atención en salud es que es incierta, no sabemos cuándo va a ser realmente necesaria porque no podemos predecir cuándo se presentará la enfermedad; y cuando se presente, puede venir acompañada de un profundo gasto económico. En economía, la inclinación de una persona a aceptar una oferta a con menor grado de riesgo que una oferta b (aunque la oferta b pueda implicar mayor beneficio) se conoce como aversión al riesgo. La consecuencia de ésta aversión al riesgo conlleva a buscar cómo, con una inversión hoy, se puede disminuir el impacto de la enfermedad mañana (aseguramiento), pero cómo la inversión puede ser tan alta mañana y lo ideal es que la inversión de hoy sea pequeña, aparece el concepto del riesgo compartido: a mayor número de asegurados, menor el costo del aporte (4). Cortés, V.; Díaz, J. A. mayor esperanza de vida) que podrían haberse conseguido si ese dinero se hubiera utilizado en una mejor alternativa posible que la actual: esto se llama el costo de oportunidad, o en otras palabras, aquello que se dejó de ganar por haber elegido la alternativa actual de inversión. La intención inicial de la reforma de 1993 fue que los afiliados pertenecieran a un sistema único, incorporando al empleado público y las familias y personas dependientes de los cotizantes, pero no bajo el monopolio del ISS sino en un mercado regulado: el de las EPS, buscando que todas las entidades aseguradoras estuvieran regidas (o reguladas) por las mismas reglas de juego. La nueva concepción de un mercado competitivo de la salud, por supuesto, también nos afecta a los médicos porque va de la mano de éste concepto: es necesario demostrar con números, resultados y análisis objetivos porqué debemos seguir en la competencia y porqué somos mejores que el competidor. Los problemas de la reforma Conocemos cuáles son los resultados de la reforma después de 16 años de instaurada y podemos evaluar de forma objetiva es su impacto en el sistema de salud? Sociedad Colombiana de Urología 88 De forma paradójica, el aumento de la cobertura ha generado una marcada inestabilidad del sistema por la siguiente razón: la intención de la reforma fue basar los recursos de la atención en salud en la cotización de la población trabajadora; si la economía iba creciendo, se esperaba una mayor proporción de personas empleadas que pudieran aportar al régimen contributivo con lo cual sería viable el financiamiento del régimen subsidiado (6). Contrario a éste plan, lo que ha sucedido es que la proporción de población subsidiada es mayor a la población que contribuye con sus ingresos. Sin lugar a dudas, la Ley 100 ha sido exitosa en términos de cobertura, la cual pasó del 58% de la población en 1997 a un 90% para el 2009, con un estimado de 23 millones de personas subsidiadas frente a un 17.6 millones de contribuyentes (7). Por supuesto, la evolución de la afiliación no ha sido la esperada, lo cual ha generado un aumento necesario de la base de cotización, con el efecto de que muchas personas quieran evadir el sistema contributivo evitando los pagos o, si tienen empleos informales, afiliándose al SISBEN. De seguir ésta tendencia, será necesario aumentar el porcentaje de contribución, con lo cual aumenta la probabilidad de perder más contribuyentes, generando más población subsidiada y por consiguiente, menos recursos (8). El FOSYGA se creó para recaudar las cotizaciones de los afiliados al sistema contributivo y distribuirlas entre las EPS, con la intención de generar equidad entre los aportantes. El FOSYGA se ha nutrido de los aportes de la población con empleo formal, cuya proporción puede variar según el comportamiento de la economía y su impacto el nivel de empleo informal (que va en aumento en nuestro país) y la tasa de desempleo: si el ciclo económico entra en desaceleración, era de esperar un impacto negativo sobre los recursos del FOSYGA. Adicionalmente, la sostenibilidad del FOSYGA se vió amenazada por dos factores críticos: los costos de nómina se han incrementado hasta casi un 60% (en salud, pensiones, parafiscales, etc) desde la implementación de la Ley 100 e incrementos posteriores, lo cual hace más difícil que aumente el número de empleos formales. En segundo lugar, hay un factor crítico que está directamente relacionado con factores legales y con conductas médicas y es la financiación del exceso de solicitudes de eventos y medicamentos No POS. En el lenguaje de los seguros, existe el término de riesgo moral, que hace alusión a que el asegurado, como no debe pagar de forma directa por el servicio (porque lo hace su asegurador), tiende al sobreuso del mismo. Por esta razón toda aseguradora debe crear mecanismos por los cuales desincentivar el uso del seguro, por ejemplo cuotas moderadoras, copagos, incentivos para aquellos que usan menos el servicio, etc. Estas restricciones son necesarias para contener el riesgo moral, por el cual, una aseguradora podría quebrar (si todos los pacientes quieren solicitar todos los servicios disponibles, el gasto para aten- ¿Por qué los urólogos debemos saber de economía de la salud? Un sistema de salud no puede ser absolutamente complaciente para financiar cualquier necesidad de salud que tenga su población, básicamente porque no es sostenible y menos si los recursos son limitados; por supuesto, es problemático (desde el punto de vista médico, ético y legal) determinar quienes necesitan eventos o medicamentos que no están en el Plan obligatorio de Salud. En el caso Colombiano, la Corte Constitucional ha señalado que “si está de por medio la vida digna” todo colombiano tiene derecho a los servicios de salud que se encuentran fuera del POS. La obligación de pagar por lo No POS no era de las EPS sino del sistema (del FOSYGA, para puntualizar) pero, cuando un paciente iniciaba una acción de tutela, era la EPS quien tenía que pagar el servicio No POS con posterior recobro al FOSYGA. Así, la viabilidad y financiamiento del sistema entró en juego; según expertos, para cubrir las necesidades derivadas de las solicitudes No POS, podría ser necesario aumentar el porcentaje de cotización hasta un 25%, situación que puede no ser sostenible para el empleado, el empleador ni para la competitividad económica del país(10). Economía de la salud en la práctica Es así que, nuestra preocupación respecto al funcionamiento del sistema debería ir más allá de los pagos y nuestra relación con las empresas de salud por las siguientes razones: – Si bien es importante tener una idea de cómo el sistema de salud está relacionado con las posibilidades de desarrollo global del país y cómo puede actuar como gene- rador de equidad social, también debemos saber que los problemas que afronta el modelo hacen que la salud en Colombia esté en serio riesgo de “quiebra”. Si no hay expectativas de sostenibilidad y crecimiento financiero para el sector, nuestras negociaciones con miras a mejorar tarifas son poco viables. Y éste no es un problema que sólo atañe a aquellos que trabajan con las EPS, también afecta a los médicos de la medicina prepagada, quienes cuentan con mejores tarifas de servicio: si el país entra en desaceleración económica, la capacidad de pago de la población disminuye y por lo tanto el número de afiliados a las empresas de medicina prepagada. A ésto hay que sumarle que, con un plan obligatorio de salud tan complaciente y con la posibilidad de entablar acciones legales para obtener lo que es No POS (con alta probabilidad de éxito), muchas personas van a optar por quedarse solamente con el POS. – Otro punto a tener en cuenta es la distribución de recursos en política pública: si en sociedades con economías desarrolladas se considera fundamental conocer claramente los costos y beneficios reales de cada decisión en salud que se tome, mucho más importante es hacerlo en países con recursos escasos como el nuestro. Pero saber cómo se distribuyen los recursos, cuáles son las patologías con mayor carga de enfermedad y que medidas podrías ser más costo-efectivas respecto a la práctica de la urología en Colombia, resulta imposible si no contamos con datos de epidemiología básica: sabemos cuántos hombres en Colombia tienen un diagnóstico de cáncer de próstata? Sabemos cuántos colombianos tienen un diagnóstico de cáncer de vejiga? Cómo saber qué porcentaje de los pacientes con estos diagnósticos no puede acceder al sistema de salud por condiciones de pobreza u otras dificultades de tipo social? Tenemos una idea del número de recién nacidos con malformaciones congénitas del tracto urogenital en nuestro país? La respuesta es no. – Hacerse estos cuestionamientos también es importante porque, con altísima fre- 89 Revista Urologia Colombiana der las necesidades del paciente va a superar su contribución). El problema de las restricciones radica en que es posible que para los más pobres sea más difícil acceder a los servicios (9). Como parte de las estrategias para la utilización eficiente de los recursos también existen las inclusiones al plan básico de atención en salud, con el fin de atender las enfermedades más prevalentes y más impactantes sobre la población; en Colombia se ha creado un paquete básico de atención en salud y una serie de exclusiones que conocemos como No POS. Cortés, V.; Díaz, J. A. cuencia, el análisis económico de una intervención en salud o de una política de salud sólo es válido en el contexto local: necesitamos contar con esa información porque en términos de economía de la salud, la comparación con otros países no es válida y esos son los datos concernientes a nuestro “mercado” en salud. Sólo a través de mediciones objetivas es que podremos saber cómo se está comportando nuestro mercado, dónde están las oportunidades de intervención para mejorar la calidad de salud de los colombianos con un uso óptimo de recursos. Sociedad Colombiana de Urología 90 – Con frecuencia escuchamos respecto a las negociaciones de los grupos de urólogos con las aseguradoras (de carácter público o privado) para ofertar servicios y establecer tarifas: en un estado de libre competencia, resulta paradójico esperar una negociación exitosa (lo cual casi siempre implica aumento de los ingresos) sin mostrar claros datos de eficiencia que reflejen de forma objetiva porqué nuestro trabajo es tan valioso como creemos. Igualmente, no podemos restar importancia a actividades que, por una parte promuevan la detección temprana de la enfermedad para bien de los pacientes y que además tienen un impacto positivo en los recursos del asegurador: las actividades preventivas para enfermedades crónicas urológicas así como las evaluaciones económicas de las intervenciones en urología. Pero para justificar dichas actividades e intervenciones y la inversión que requieren, necesitamos cuantificar su impacto en términos monetarios y no monetarios; de lo contrario, los administradores en salud pueden considerarlas no prioritarias y por eso nuestras constantes discrepancias con ellos respecto a lo que se hace vs lo que se debería hacer. – Si bien es importante tener un sólido conocimiento clínico, también es necesario orientar la actividad y la educación médica a dar mayor importancia a las características sociodemográficas, los problemas sociales y de salud más prevalentes en la sociedad (11). Volviendo al inicio de éste escrito, estamos tan inmersos en las viscicitudes de la práctica clínica, que no estamos mirando más allá de sus confines. En las facultades de medicina debería ser cada vez más importante enseñar cómo ser eficiente en la gestión de recursos limitados, porque ésa es nuestra realidad. Seguimos basando nuestros manejos en los datos epidemiológicos de Europa y Estados Unidos, y pretendemos seguir las mismas conductas clínicas que se aplican en sociedades desarrolladas en un país sumido en la pobreza, el desplazamiento forzado y el desempleo. Para la reflexión, ejemplos de nuestra práctica en urología: hemos pensado en el impacto del costo de oportunidad de usar medicamentos de alto costo, pruebas diagnósticas innecesarias o aplicación de tecnología con los cuales no se obtengan resultados superiores a los que ya podemos ofrecer? Cuántas personas pierden la oportunidad del tamizaje, el diagnóstico temprano o los medicamentos y cirugías esenciales cuando se decide utilizar alternativas más costosas y con diferencias mínimas en efectividad frente a las ya existentes? El costo de oportunidad es muy alto para la sociedad. El diseño de políticas de salud ocupa un papel importante en la agenda de políticas públicas en el mundo y Colombia; se requiere cada vez mayor liderazgo por parte de la comunidad médica ya que por haber tenido la oportunidad de acceder a un nivel privilegiado de educación, tenemos la responsabilidad de ser líderes de opinión. Una opinión crítica pero objetiva y basada en el conocimiento, no sólo en las apreciaciones personales. Referencias: 1. Observatorio de la seguridad social. Grupo de economía de la salud GES. Medellín, Abril de 2007 AÑO 6 Nº 15. ISSN 1657 - 5415 2. Selma J. Mushkin. Ph.D. Toward a Definition of Health Economics.. Public Health Rep. 1958 September; 73(9): 785–794. 3. Sophie Witter y cols. Health Economics for developing countries. A practical guide. The University of York, Center for health economics international programme. Macmillan 2000. 4. Donaldson C and Gerard K. Economics of health care financing: the visible hand. 1993. Basingroke, Macmillan. 5. Health Resources in WHO. Evaluation of the ¿Por qué los urólogos debemos saber de economía de la salud? 6. Mauricio Santa María y Fabián García. El sistema de salud colombiano: logros y retos después de quince años de reforma. ANIF Carta Financiera No.143 Julio-septiembre de 2008 7. Fuente: www.sigob.gov.co Sistema de gestión y seguimiento a las metas del gobierno. Datos cuatrenio 2006-2010. 8. Entrevista al presidente de Acemi: Juan Manuel DiazGranados “Asegurando la salud de los colombianos” Carta financiera nº143 julio-septiembre 2008 9. Sophie Witter y cols. Health Economics for developing countries. A practical guide. The University of York, Center for health economics international programme. Macmillan 2000. 10. Entrevista al presidente de Acemi: Juan Manuel DiazGranados “Asegurando la salud de los colombianos” Carta financiera nº143 julio-septiembre 2008 11. Vicente Ortún Rubio.¿Qué debería saber un clínico de economía? Dimensión HUMANA 1997; 1(4): 17-23. 91 Revista Urologia Colombiana implementation of the Global Strategy for health for all by 2000: 1979-2000. Mathew Jowett. 1998. Geneva, WHO. Historia de la Urología Reseña Històrica urol.colomb. Vol. XIX, No. 2: pp 93-98, 2010 Filiberto Carvajal Quintero: El primer urólogo del Viejo Caldas Jesús de los Ríos Osorio1, Juan Fernando Uribe Arcila2 Miembro Emérito, Sociedad Colombiana de Urología, Medellín-Colombia, jdelosrios2@une.net (1) Miembro de Número, Sociedad Colombiana de Urología, Medellín-Colombia, jfuribe@epm.net.co (2) Resumen Aunque la historia oficial menciona a los doctores Braulio Henao Mejía en 1925 y Armando Llano Sierra en 1945 como los fundadores en Medellín y Manizales respectivamente de los primeros servicios de urología de Antioquia, un hallazgo un tanto serendípico puede alterar un poco la historia de los proto urólogos fundadores de la especialidad en el Viejo Caldas. Es así como en un libro de urología de la escuela francesa, en una factura de hotel y en una historia de un paciente urológico se escondían los intenciones de Filiberto Carvajal Quintero, un aficionado a la urología que estuvo en París, cerca de las fuentes originales de esta ciencia como el Hospital Necker en el año 1925 y que lo convierten en uno de los primeros en practicarla en esta región del país. Pero la investigación nos daría otra sorpresa: Además de lo anterior el doctor Carvajal Quintero era poeta, tan bueno para ser mencionado por Luis Carlos López en el inventario de sus autores nacionales. Palabras Claves: Urología, Historia, History of Urology. Filiberto Carvajal Quintero: The first Urologist in the Viejo Caldas 93 Although historic documents say that doctors Braulio Henao Mejia in 1925 and Armando Llano Sierra in 1945 were the founders in Medellin and Manizales (respectively) of the first urology departments in Antioquia, an unusual finding might alter this history. In a Urology book of the french school, in a hotel receipt and in the clinical record of a urologic patient, we found the hidden intentions of Filiberto Carvaja Quintero, a urology fan who went to Paris in 1925, to one the most traditional institutions of this speciality, Necker Hospital. He was one of the first practitioners of urology in the Viejo Caldas. Other from this, we also found that doctor Carvajal Quntero was also a poet; a poet good enough to be recognized by Luis Carlos Lopez in the index of national authors. Key Word: History of urology Recibido: 12 de mayo de 2010. Aceptado: 25 de julio de 2010. Revista Urologia Colombiana Summary de los Ríos, J.; Uribe, J. Cuando se revisa la historia oficial de la urología en la zona de Antioquia siempre encontraremos como un dato constante que Dr. Braulio Henao Mejía fundó en 1925 el primer servicio de Urología en el añejo Hospital San Juan de Dios de la carrera Cúcuta con Colombia de Medellín y que luego el Dr. Manuel Salvador Arango Mejía lo reemplazó en la jefatura ya en el Hospital San Vicente de Paúl y que finalmente Gustavo Calle Uribe otro prohombre de rancia estirpe antioqueña que estudió en Chicago - Estados Unidos y regresó a Medellín a encargarse del servicio de urología de la Universidad de Antioquia en el mismo Hospital San Vicente que perdura hasta el día de hoy. Un triunvirato sobre el que descansa la historia urológica de Antioquia que fue “La grande”, cuando incluía los departamentos del viejo Caldas hasta 1905 cuando el presidente Rafael Reyes usó a la zona de Caldas como un tampón entre el conservador departamento de Antioquia y los muy liberales Tolima y Cauca.1,2,3 Sociedad Colombiana de Urología 94 cípulo en Francia de los doctores Doyen, Pean y los hermanos Mayo. También famoso por sus desvaríos estudiando el paludismo que era endémico en los trabajadores de la línea del ferrocarril que se construía desde Puerto Berrio, postulando equivocadamente al Proteucoccus Paludicus como el agente transmisor de la enfermedad.1,6 Por supuesto la atención del paciente de urología había comenzado muchísimo antes de 1925, por lo menos desde el Siglo XVIII o antes puesto que el primer hospital de Medellín, el San Juan de Dios, abrió sus puertas en 1797 bajo la dirección de dos enfermeras; en 1801 empezó a ser dirigido por la comunidad de los padres hospitalarios de San Juan de Dios, quienes le podrían el nombre de su fundador; a partir de 1859 se le denominó “Hospital de Caridad del Estado de Antioquia”; en 1876 el gobierno departamental celebró un contrato con las Reverendas Hermanas de la Presentación de Tours para que se encargaran del servicio hospitalario, que continuaron prestando hasta 1934 cuando dejó de funcionar y todos los servicios pasaron al Hospital San Vicente de Paul.1,4,5 Debe tenerse en cuenta que apenas en 1906 comenzaría en Bogotá el trabajo de Zoilo Cuellar Durán a quien se reconoce como el primer urólogo del país y en 1913, mediante Ley de la República, se crearon oficialmente las cátedras de urología, ortopedia y cirugía infantil1. En 1925 fue pues el año cuando el Dr. Braulio Henao Mejía, cirujano general y urólogo fundó el primer servicio de Urología en el Hospital de San Juan de Dios de Medellín, de la calle Colombia con Cúcuta con seis camas e inició luego la cátedra oficial de urología en 1932; era natural de Rionegro y se le considera el primer urólogo en Antioquia; estudió medicina en la Universidad Nacional en Bogotá y posteriormente se especializó en Francia en venerología en el Hospital Necker que era el centro más importante de urología del mundo; trajo de Europa el instrumental urológico de la época introduciendo la endoscopia urinaria diagnóstica en esa región del país. Su mayor aporte fue la institucionalización de la urología en Medellín cuando no había todavía especialidades. Estuvo también en Nueva Cork con Mc Carthy aprendiendo RTU pero no se practicó en Medellín hasta 1950 con la llegado de los doctores Llano y Domenech. Trasladó y continuó con la cátedra de urología posteriormente en el nuevo Hospital San Vicente de Paúl, cuando la enseñanza de la Facultad de Medicina de la Universidad de Antioquia se mudó a esta institución en 1939.1 Los cirujanos generales eran los dueños de las cirugías de todos los órganos y el paralelo de la urología pasaba en ese momento por Francia y su afamado hospital Necker. La Urología funcionaba en Medellín dependiente de cirugía general bajo la tutela del célebre profesor Juan Bautista Montoya y Flórez (1867-1937), pionero y creador de la cirugía general como especialidad en Antioquia, dis- Esta es la historia que corresponde al departamento de Antioquia y mientras tanto ¿qué pasaba en el vecino departamento de Caldas?, ¿quiénes eran sus médicos dedicados a la urología sobre los que tan pocas páginas se han escrito? En la revista médica de la Universidad de Caldas puede encontrarse el nombre de Abelardo Arango Arango como un aficionado a la urología y discípulo directo Historia de la Urología - Filiberto Carvajal Quintero, el primer urólogo del Viejo Caldas del ya mencionado Zoilo Cuellar, estudiando luego en París entre los años 1926 y 1927; pero pudo más otra fuerza del corazón y resultó más dedicado luego a la neurología y la ortopedia, trabajando en el Hospital del hoy parque de Liborio Gutiérrez que fue el primer Hospital de Manizales. En el libro de la “Historia de la Urología Colombiana” apenas si son mencionados los cirujanos generales Abelardo Arango y Jaime Villegas como iniciadores de la urología en Manizales sin año preciso, en cambio se destaca el nombre del doctor Armando Llano Sierra como el gran fundador de la urología en Caldas pero a partir del año 1945.1 Pero he aquí que la historia puede cambiar un poco agregando un personaje de esta prehistoria urológica que hasta el momento no está en los cálculos de nadie. Todo comienza así: En un libro que me regaló el Dr. Gustavo Escobar Restrepo, titulado “L´Urologie en Clientèle. Technique et Pratique Courantes. Par René Le Fur. A. Maloine et ils, Èditeurs. 27, rue de l`école – de – médicine, 27. Paris 1925” encontré lo siguiente (Ver Figura 1): El libro estaba autografiado en la primera página por un tal Filiberto Carvajal y tenía adicionalmente la fecha Paris II/26. Dentro del libro había un recibo del hotel Bréa de París en la rue Brea cerca de los jardines de Luxemburgo, fechado el 6 de Septiembre de 1925 a nombre del mismo Mr. Carvajal por una estancia hasta el 21 de Septiembre por un costo de 185,50 francos. (Ver Figura 2). Pero eso no era todo. En el reverso de dicha factura, manuscrita, probablemente por el Dr. Filiberto, una historia clínica (urológica) de un tal Jules Robin de 62 años, ingresado el 13 de agosto de 1925 con una “retención completa” y luego la historia clínica con una prolija descripción de la forma de orinar del paciente, anotaciones sobre la azoemia y otros datos del laboratorio y al final dice que “se hizo cistotomía y luego decorticación del cuello pues no había adenoma, antes de la operación no se tocaba adenoma. Tenía buena eliminación de orina. Al ingresar las orinas eran turbias. Había que sondar dos veces y tenia 380 gr. Se operó en un solo tiempo”. Uno acabadito de llegar, sin situarse témpora espacialmente en Paris y que Figura 1: Libro L’Urologie en Clintéle autografiado por Filiberto Carvajal Revista Urologia Colombiana 95 de los Ríos, J.; Uribe, J. Figura 3: Historia Clínica del paciente Jules Robin en el reverso del recibo de hotel Figura 2: Recibo del Hotel Bréa de París a nombre de Mr. Carvajal Sociedad Colombiana de Urología 96 le entreguen un paciente para hacerle historia clínica, y no encuentra sino probablemente el único papel disponible era el recibo del hotel, en cuyo reverso escribió ésta historia, un poco o mucho con las deficiencias diagnósticas y operatorias de la época. (Ver Figura 3). Además de lo anterior encuentro un pliego con membrete del Bureau D`informations commerciales de la Republique de Colombia, en dónde en manuscrito se da información de la electricidad en Manizales por parte de la compañía eléctrica que dice: Corriente Trifásica, ciclos 60, caída M 78,75. Es claro que un urólogo que viniera a establecer una consulta debería tener un equipo de Rayos X y posiblemente un cistoscopio y para ese menester era necesario conocer el tipo de energía eléctrica disponible en la ciudad de destino. (Ver figura 4). Luego aparecieron más libros como el “Manual de Uretroscopia”, autoría de Robert Henry y Andre Demonchy, con prefacio del Figura 4: Certificado de la corriente usada en Manizales en 1925 Dr. Marion, editado por Masson y compañía en 1920 y también autografiado por el Dr. Filiberto en octubre de 1925 en París. (Figura 5) y también este libro titulado “Cistoscopia y ca- Historia de la Urología - Filiberto Carvajal Quintero, el primer urólogo del Viejo Caldas teterismo ureteral”, escrito por G. Marion y M. Heintz-Boyer, décimo segunda edición por Masson y compañía en 1923 y autografiado por el Dr. Filiberto en 1926, que fuera de ser una joya de la urología en texto, conceptos y dibujos, da fe de la estancia del Dr. Carvajal en París en 1926. (Figura 6). Un médico Colombiano en París, comprando libros de urología, haciendo historias urológicas, averiguando por el tipo de corriente que le permitiría usar equipos de diagnóstico. Es mucha coincidencia o o anterior me permite inferir que el Dr. Filiberto Carvajal, médico colombiano, natural o a establecerse en Manizales, estudió Urología en París en el año de 1925. Si lo anterior es verdad, éste Dr. Filiberto, sería por lo menos uno de los primeros urólogos por estas tierras, ya que el siguiente apenas estudiaba en Paris por este tiempo. Al tratar de averiguar por la huella del Dr. Filiberto puede encontrarse además por la magia del internet algunos datos de genealogía y saber cuales fueron exactamente sus ancestros antioqueños. (Ver figura 7. Genealogía) Figura 6: Traité Pratique de Cystoscopie. Autografiado por F. Carvajal Figura 7: Ancestros de Filiberto Carvajal 7 El siguiente dato aparece en 1955 en un acta de fundación de la Academia de Medicina de Caldas cuyo texto fiel dice lo siguiente: “Sin embargo, reactivadas las intenciones de una nueva sociedad y existiendo la Facultad de Medicina de la Universidad de Caldas, cuya primera clase había sido dictada por otro de los grandes humanistas caldenses como fue Félix Henao Toro. Se hicieron las diferentes consultas y se decidió crear la Academia de Medicina de Caldas, y para ello se convocaron los profesionales de la medicina, citados textualmente en el acta número 1, del libro celosamente conservado: Ángel Julio, Asmar Aquileo, Arango Abelardo, Carvajal Filiberto, Gómez Luís Enrique, González Eduardo, González Fermín, Gutiérrez A Ernesto, Henao Toro Félix, Henao Toro Rafael, Jaramillo Carlos Arturo, Jaramillo B Bernardo, Mejía Ruíz Enrique, Montes Sáenz Jesús, Naranjo López Alfonso, Osorio Gil Luís Felipe, Ramírez Rafael, Ríos Naranjo Gonzalo, Saffón B Gerardo, Salazar S Bernardo, Valencia Fernando y Villegas V Jaime. Se deben incluir Botero Peláez Bernardo, 97 Revista Urologia Colombiana Figura 5: Manual D’Urétroscopie. Autografiado por F. Carvajal de los Ríos, J.; Uribe, J. Gómez Giraldo José, Londoño Mejía Guillermo y Velásquez Luís Ángel. La nómina lujosa de estos primeros miembros ha sido engalanada a través de los años con otros selectos miembros que hoy constituyen una pujante Academia, que a pesar de las dificultades sigue enarbolando los emblemas de un ejercicio médico de las más elevada calidad con dos pilares insustituibles como son la ética y el humanismo”. Lo que prueba que el doctor Carvajal estaba activo y participando de la comunidad médica por lo menos hasta 1955. Para completar las sorpresas en nuestra búsqueda de internet nos topamos con lo siguiente: Filiberto Carvajal era además poeta, tan malo como para decir de él “que cuando estudie medicina hará mejores versos”, tan bueno como para ser mencionado por Luis Carlos “El Tuerto” López como uno de los poetas de su inventario en Colombia. En conclusión: Personaje fascinante este Filiberto Carvajal Quintero que quizás ejerció la urología como parte de su ejercicio médico en el viejo Caldas y que si finalmente no lo hizo, en las razones que tuvo, también en eso está parte de su misterio. Referencias Sociedad Colombiana de Urología 98 Figura 8: Ejemplar de la Revista Voces de la Universidad del Norte8 Figura 9: Sobre Luis Carlos López. Obra poética9 1. Acuña Cañas, Alonso. Historia de la Urología en Colombia. Sociedad Colombiana de Urología. 2007. 2. Álvarez Echeverri, Tiberio. La academia de Medicina y desarrollo de la salud. En: Historia de Medellín, Suramericana de Seguros, 1996. 3. http://www.lablaa.org/blaavirtual/ayudadetareas/ poli/poli73.htm. Consultado el 5 de mayo de 2010 4. http://www.udea.edu.co. Hospital San Juan de Dios. Revisado: 2 de mayo de 2010. 5. Suarez Escudero, Germán. Medellín, su historia y geografía. Colección GM Bruño, 1957. 6. Melo, Jorge Orlando. Historia de Antioquia. Suramericana de Seguros. Junio de 1991. 7. http://gw2.geneanet.org/index.php3?b=ivanrepo&lang =en;p=filiberto;n=carvajal+quintero. Consultado el 1 de abril de 2010. 8. http://books.google.com.co/books?id=bfDqUWOA O7sC&printsec=frontcover#v=onepage&q=&f=false. Consultado el 1 de abril de 2010. 9. Luis Carlos López. Obra poética: En http://www.scribd. com/doc/10497967/Luis-Carlos-Lopez-Obra-poética. Consultado el 1 de abril de 2010. Resúmenes XLV Congreso Internacional de Urología Cartagena, 12 al 16 de agosto de 2010 Trabajos para presentación oral en podium Litiasis, Endourología & Laparoscopia PLEL1 Experiencia en prostatectomía radical laparoscópica transperitoneal en el Centro Urológico Foscal de la Fundación Oftalmológica de Santander Clínica Ardila-Lülle. Resúúuúmenes XLV Congreso Internacional de Urología Resúmenes Jonathan Hernández1, Alfredo Ortiz Azuero2, Jorge Pestana Del Castillo3, Wilmer Roberto Rivero Rodríguez4, Milton Augusto Salazar Rey5, Guillermo Antonio Sarmiento Sarmiento6. Residente urología, Universidad de Cartagena1 Urólogo, Centro Urológico Foscal.2, 3, 4, 5, 6 Hipótesis / objetivo del estudio Presentar la experiencia en el Centro Urológico Foscal de la Fundación Oftalmológica de SantanderClínica Ardila-Lulle con la Prostatectomía radical laparoscópica transperitoneal y sus resultados oncológicos y funcionales. materiales y métodos Estudio retrospectivo y descriptivo, serie de 60 PRL en pacientes con diagnóstico clínico de cáncer de próstata localizado (T1-T2NxM0) en los últimos 3 años, en quienes se describen variables preoperatorias, intraoperatorias, postoperatorias, además de los resultados oncológicos y funcionales. Resultados La técnica se reprodujo en 59 pacientes, se convirtió a cirugía abierta un caso (1,7%). El promedio de la edad y el PSA preoperatorio fue de 60 años y 7,2 ng/ml respectivamente, el Gleason de la biopsia fue 3+3 (6) en el 72% de los casos. El tiempo quirúrgico promedio fue de 260 minutos y el sangrado de 200 ml, el porcentaje de complicaciones fue de 3,33% y el promedio de estancia hospitalaria de 2.5 días. Se encontró subestadificación histopatológica preqx en un 23%, incidencia de márgenes positivos en un 30%, de los cuales sólo un 30% presentó recaída bioquímica; el 91,7% de los paciente negativizaron los niveles de PSA a las 6 semanas de la cirugía y el 18,3% presentó recaída bioquímica. A los 9 meses de seguimiento el porcentaje de pacientes continentes y que lograban erecciones totales ó parciales (fármaco ayudadas ó no) fue del 88,3% y 81,7% respectivamente. Interpretación de los resultados En cirugia laparoscopica se relizo conversión a cirugía abierta en un solo paciente (1.7%), mostrando porcentajes comparandolo con lo publicado por otros autores, que muestran porcentajes de 0 a 12%. 101 En nuestra serie el 91.7% de los pacientes negativizaron los valores de PSA a las 6 semanas de la cirugía, y el 18.3% de los pacientes presentaron recaída bioquímica. Nuestro estudio mostro buenos resultados oncologicos a los 12 meses de seguimiento comparados con los hallazgos en la literatura y muy buenos resultados funcionales con la tecnica utilizada. Conclusiones La Prostatectomía radical laparoscópica transperitoneal es una técnica segura, estandarizada y reproducible; con unos buenos resultados oncológicos y funcionales. Revista Urologia Colombiana Palabras Claves: Prostatectomia Radical por laparoscopia, Cáncer de Próstata, Continencia, Erecciones. Resúmenes PLEL2 Litiasis urinaria en niños tratada con litotricia extracorpórea. Litomedica-Clínica de Marly - CAC 1987-2009. Manuel Marcelo Rueda Salazar1, Yezid Samaca Rodríguez2, Edgar Eduardo Ramírez Bojaca3, Manuel Francisco Sierra Ciodaro4. Urólogo, Litomedica - Clínica de Marly1, 2, 4 Director Investigación, Litomedica - Clínica de Marly3 Hipótesis / Objetivo Del Estudio Describir los resultados del tratamiento de urolitiasis en niños con Litotricia extracorpórea en Litomédica S.A. en el periodo 1987-2009. Materiales y métodos Estudio retrospectivo “serie de casos” de niños remitidos a Litomedica con diagnóstico de urolitiasis desde el año de 1987 a mayo de 2009, para manejo con LEC, se hace recolección de las variables identificadas en formato en Excel : Antecedentes familiares de patología litiásica, síntomas, sesiones de LEC, Tamaño del cálculo, localización , complicaciones asociadas a litotricia, medida del cálculo posterior al tratamiento, las cuales son transportadas posteriormente a sistema SPSS, con seguimiento telefónico posterior. Resultados Sociedad Colombiana de Urología 102 Se incluyen registros de 25 niños, con edades comprendidas entre 1- 16 años, promedio de 7,88 años, se encontró un total de 25 cálculos .Los síntomas referidos fueron: cólico renal en 16 pacientes (64%), infección del tracto urinario 7 pacientes (28%), hematuria en 2 pacientes (8%). Las sesiones de litotricia requeridas para el tratamiento fueron: 1 sesión en 14 pacientes, 2 sesiones en 4 pacientes, más de 2 sesiones en 7 pacientes. Durante el tratamiento con LEC no se presentaron complicaciones. Sin embargo, en 4 niños se requirió como tratamiento complementario posterior a litotricia: 1 paciente sonda de nefrostomia, 1 paciente nefrolitotomía percutánea izquierda ,1 paciente nefroli- totomía percutánea derecha ,1 paciente colocación de catéter doble jj que fue retirado al termino del tratamiento con LEC .Las sesiones promedio por pacientes fueron 1,6; en un 72% de los pacientes del estudio se les pudo hacer seguimiento telefónico encontrándose libres de cálculos. Interpretación de los resultados incluyen registros de 25 niños, con edades comprendidas entre 1- 16 años, promedio de 7,88 años, se encontró un total de 25 cálculos .Los síntomas referidos fueron: cólico renal en 16 pacientes (64%), infección del tracto urinario 7 pacientes (28%), hematuria en 2 pacientes (8%). Las sesiones de litotricia requeridas para el tratamiento fueron: 1 sesión en 14 pacientes, 2 sesiones en 4 pacientes, más de 2 sesiones en 7 pacientes. Durante el tratamiento con LEC no se presentaron complicaciones. Sin embargo, en 4 niños se requirió como tratamiento complementario posterior a litotricia: 1 paciente sonda de nefrostomia, 1 paciente nefrolitotomía percutánea izquierda ,1 paciente nefrolitotomía percutánea derecha ,1 paciente colocación de catéter doble jj que fue retirado al termino del tratamiento con LEC .Las sesiones promedio por pacientes fueron 1,6; en un 72% de los pacientes del estudio se les pudo hacer seguimiento telefónico encontrándose libres de cálculos. Conclusión Nuestra serie muestra que la LEC en niños es un tratamiento eficaz con complicaciones mínimas. PLEL3 Nefrolitotomía retrograda flexible laser. Primeros 100 casos. Álvaro Shek1, Fabio Ernesto Otero Andrade2, Wilmer Alberto Agresott Guerra3, José Gregorio Sánchez Gélves4, Juan Felipe Villazon Gutierrez5 Residente Urología, Universidad Militar Nueva Granada1, 2, 3 Urólogo, Universidad Militar Nueva Granada, Hospital Militar Central4, 5 XLV Congreso Internacional de Urología Palabras Clave: Litiasis compleja, Ureterorrenoscopio flexible, cálculo, tasa libre de cálculos. Hipótesis / objetivo del estudio La nefrolitotomía endoscopia retrograda flexible con Holmiun Láser se impone como el tratamiento de elección en casos de litiasis compleja, con importantes tasas de éxito y las pocas complicaciones asociadas. De tal manera es el procedimiento indicado en este grupo de pacientes en el Hospital Militar Central de Bogotá. materiales y métodos Se realizó un estudio retrospectivo de 100 pacientes con litiasis compleja (litiasis múltiple, litiasis mayor de 1cm, litiasis en pacientes con obesidad mórbida, cálculos resistentes a la LEC, pacientes con discrasias sanguíneas, litos de cáliz inferior con criterios de sampaio desfavorables y anatomía difícil.) que fueron llevados a Nefrolitotomía Endoscópica Flexible láser en el Hospital Militar Central de Bogotá durante un periodo de 3 años (2007-2010). Se analizaron aspectos como la edad, características de los pacientes, tiempo quirúrgico, tasa libre de cálculos, tiempo quirúrgico, hospitalización y complicaciones. El seguimiento de los pacientes se realizó con parámetros clínicos y radiografía abdomen simple. Resultados La mayoría de los pacientes estudiados son hombres, la edad promedio de la población es de 40 años con intervalo de edad entre 19 y 60 años, dentro de los casos de litiasis compleja. La indicación más frecuente para el procedimiento fue litiasis de cáliz inferior, seguida por litiasis resistente a LEC, litiasis mayor a 1 cm y litiasis múltiple. La tasa libre de cálculos (TLC) global es del 95% en el primer acto quirúrgico y del 100% en el segundo acto quirúrgico. Las tasa de complicaciones fue del 1,2% siendo la infección de vías urinarias la más frecuente. La duración promedio del procedimiento quirúrgico fue de 170 min. Interpretación de los resultados La Nefrolitotomía Endoscópica Flexible es un procedimiento seguro en pacientes con litiasis compleja, que puede ser realizado en los diferentes grupos atáreos con resultados importantes y con bajas tasas de complicaciones, comparados con los tratamientos que son indicados por la AUA y por la EUA en este grupo de pacientes. Conclusiones La nefrolitotomía endoscópica flexible con Holmiun láser es el procedimiento indicado en pacientes con litiasis compleja con altas tasas de éxito y un bajo número de complicaciones. PLEL4 Nefrolitotomía retrograda flexible y laser Holmiun para el tratamiento de cálculos mayores de 1cm. 103 Wilmer Alberto Agresott Guerra1, Álvaro Shek2, Johan Eduardo Ardila Jaimes3, Juan Felipe Villazon Gutierrez4 Residente urología, Hospital Militar Central1, 2, 3 Urólogo, Hospital Militar Central4 Hipótesis / Objetivo del Estudio La Nefrolitotomía endoscópica flexible con Holmiun láser en pacientes con litiasis renal mayor de 1cm es un procedimiento seguro, con pocas complicaciones y una alta tasa libre de cálculos, de tal manera que es una excelente opción en este grupo de pacientes. Presentamos la experiencia del manejo de estos litos en el Hospital militar Central. Materiales y métodos Se realizó un estudio retrospectivo de 20 pacientes con cálculos intrarrenales mayores de 1cm llevados a Nefrolitotomía Endoscópica Flexible láser en el Hospital Militar Central durante un periodo de 2 años (2008-2010). Se analizaron aspectos como la edad y características de los pacientes, tiempo quirúrgico, tasa libre de cálculos, tiempo quirúrgico, hospitalización y complicaciones. Resultados La edad promedio de la población estudiada Revista Urologia Colombiana Palabras Clave: Ureterorrenoscopio flexible, cálculo, tasa libre de cálculos. Resúmenes es de 45 años, el tamaño promedio de la masa litiásica tratada fue de 2,1 x 0,8 cm, con una tasa libre de cálculos (TLC) global de 97 % en el primer acto quirúrgico y del 100% en el segundo acto quirúrgico; la mayoría de cálculos estaban ubicados en la pelvis renal y cáliz inferior. Dentro de las indicaciones para nefrolitotomía endoscópica flexible láser se encontró resistencia a la Litotricia extracorpórea con ondas de choque (LEOC) criterio de Sampaio desfavorables, riñón en herradura y obesidad mórbida. Se presentaron 3 complicaciones intra operatorias; falla del láser (2), imposibilidad para el pasa de equipo en 1 uno por anatomía difícil y una complicaciones pop postoperatoria dada por infec- ción de vía urinaria complicada. La duración del procedimiento fue de 170 minutos en promedio. Interpretación de los Resultados La nefrolitotomía endoscópica flexible con Holmiun láser en pacientes con cálculos mayores a 1 cm es un procedimiento seguro con altas tasas de éxito. Conclusiones El estudio muestra la utilidad de la nefrolitotomía endoscópica flexible con Holminun láser en pacientes con cálculos mayores a 1 cm, con una tasa libre de cálculos importante, así como un bajo número de complicaciones, superando en resultados a procedimientos clásicos como la LEC y la NLP. PLEL5 Endopielotomia más Nefrolitotomía Retrograda Laser: experiencia en el Hospital Militar Central. Álvaro Shek1, Fabio Ernesto Otero Andrade2, Wilmer Alberto Agresott Guerra3, Johan Eduardo Ardila Jaimes4, Juan Felipe Villazon Gutierrez5 Residente urología, Hospital Militar Central1, 2, 3, 4 Urólogo, Hospital Militar Central5 104 Palabras Clave: Ureterorrenoscopio flexible, unión pielo ureteral, re-estrechez, laser. de los pacientes, tiempo quirúrgico, tasas de éxito, tasas de re-estrechez y complicaciones. Hipótesis / Objetivo Del Estudio Resultados La endopielotomía endoscópica flexible con Holmiun laser es el procedimiento de elección en pacientes con re-estrechez de la unión pieloureteral posterior a la realización de pieloplastia abierta, con tasas importantes de éxito, baja tasa de recidiva y mínimas complicaciones. La edad promedio de la población estudiada es de 40 años, la tasa de éxito es de 100%. No se evidenció re-estrechez a los 15 meses (en promedio) de observación, la única complicación que se encontró fue un paciente con infección de vías urinarias baja. La duración del procedimiento fue de 130 minutos en promedio. Sociedad Colombiana de Urología Materiales y métodos Se realizó un estudio retrospectivo de 8 pacientes con antecedentes de pieloplastia abierta y re-estrechez de la unión pieloureteral secundaria, que fueron llevados a endopielotomía endoscópica flexible con holmiun laser, en el Hospital Militar Central de Bogotá durante un periodo de 2 años (2008-2010).El procedimiento se realizó con ureteroscopio Flexible Olympus 7,5 fr y fibra de Holmiun Laser de 200 y 400 micras. Colocación intraoperatoria de catéter de endopielotomía y retiro del mismo a las 4 semanas de procedimiento. El control post operatorio se realizó con parcial de orina, urocultivo , función renal , urografía excretora. Se analizaron aspectos como la edad, características Interpretación de los Resultados La endopielotomia endoscopica flexible laser es un procedimiento seguro, con pocas complicaciones, en pacientes con re-estrechez de la union pielo ureteral en pacientes con antecedente pieloplastia abierta. Conclusiones El estudio muestra la utilidad de la endopielotomía endoscópica flexible con Holminun láser en el manejo de pacientes con re-estrechez de la unión pielo ureteral posterior a pieloplastia abierta en pacientes con estrechez menor a 1 cm con importantes tasas de éxitos y pocas complicaciones. XLV Congreso Internacional de Urología Urología General PUG1 Anatomía de una residencia de urología en Colombia. Apropósito de 20 años de la residencia de la Universidad CES. Juan Fernando Uribe Arcila1, Férez Flórez Silva2 Urólogo, Profesor Titular Universidad CES1 Urólogo, Hospital Pablo Tobon Uribe2 Hipótesis / Objetivo del estudio Comparar las actividades de los egresados de una residencia de urología en Colombia luego de 20 años de funcionamiento según módulos específicos. Materiales y Métodos Una muestra de 20 urólogos que corresponden al 100 % de los egresados de la residencia de urología de la universidad CES hasta el 2010, se sometió a una encuesta de 40 preguntas que se dividieron en los siguientes módulos: Demografía, Universidad del pregrado, formación adicional al postgrado, preferencias dentro del ejercicio de la urología, relación con la docencia, actividades académicas, actividades gremiales, tipo de relación laboral y participación en campos relacionados con la tecnología y la innovación. Resultados Edad de ingreso promedio de 28,6 años y tiempo de médico general de 3,8 años. El 70 % de los egresados pertenecen al CES en pregrado. En formación adicional un 55% de egresados han completado su entrenamiento en el exterior. La distribución de las preferencias en las subespecialidades de la urología fue: Endourología y laparoscopia (35%), Neurourología y urodinamia (20%), Oncología (15%), Sexualidad y reproducción (10%) y 20 % sin ninguna preferencia. En actividades académicas: Publicación de artículos (85 %), capítulos de libro (100 %) y acreedores a premios (65 %); un 60 % de los egresados están vinculados a la docencia en un 95 % de los casos por convenios docente-asistenciales obligatorios; participación en actividades gremiales de la ciudad y del país (25 % ha ejercido algún cargo de representación gremial). Con respecto al tipo de relación laboral prima tener horas en un consultorio privado (85%), seguido de la vinculación con una EPS (65 %); la mitad de los egresados trabajan en hospitales públicos o priva- dos. En los campos relacionados con la tecnología y la innovación la más frecuente investigación fue el trabajo obligatorio de residencia (70% de los egresados), seguido por trabajos de investigación con laboratorios en un 30 % y participación en comités técnico científico en un 25 %. Interpretación de los resultados El promedio de edad de ingreso a los 28,6 años está acorde con otras fuentes de comparación. Aunque más del 50 % de los egresados han completado una pasantía, rotación o fellow formal en el exterior, ninguno en Colombia. El orden de preferencia por subespecialidades fue endourología, Neurourología, Oncología y Sexualidad es un patrón original; de los interesados solo 1 (5%) tiene un fellow real en cada una de ellas; ningún egresado está dedicado a la urología pediátrica. El 60 % de los egresados tiene alguna relación con la docencia, sin embargo solo el 10 % está escalafonado y de los que están vinculados el 95 % lo hacen por convenio docente asistencial. Aunque en actividades docentes como publicaciones es una residencia modelo, existe un contraste con las actividades gremiales donde el desempeño es deficitario. En los campos relacionados con la tecnología y la innovación, la investigación obligatoria se destaca en contraste con cualquiera de los otros ítems posibles.. 105 Conclusiones 1. Se privilegia lo académico por encima de lo gremial. 2. La endourología es la subespecialidad de preferencia seguida de la Neurourología y urodinamia. 3. No existen entre los egresados urólogos dedicados a pediatría 4. Ninguno de los egresados ha realizado subespecialidad en Colombia. 5. El mayor vínculo docente es a través de convenios docente-asistenciales. 6. La investigación como actividad es escasa y relacionada con los requisitos de graduación. Revista Urologia Colombiana Palabras Clave: Urología, Enseñanza, Educación, Educación a médicos graduados. Resúmenes PUG2 Prevalencia de desnutrición en pacientes urológicos evaluados por valoración global subjetiva en un hospital de Tercer nivel. Herney Andrés García Perdomo1, Jennifer Herrera2, José Luis Jaspi3. Residente urología, Universidad del Valle1, Médico, Clínica Rafael Uribe Uribe2, 3 Palabras Clave: Evaluación nutricional, valoración global subjetiva, desnutrición, factor de riesgo, urología. Hipótesis / Objetivo del estudio Determinar la prevalencia de desnutrición en pacientes hospitalizados en el servicio de Urología de un hospital de tercer nivel, evaluados por la escala de Valoración Global Subjetiva (VGS). Material y Métodos Se realizó un estudio observacional descriptivo de corte transversal, en el cual se tomaron todos los pacientes (104 pacientes) que ingresaron al servicio con cualquier tipo de patología urológica entre el 1 de marzo y el 30 de junio de 2009. Se realizó un análisis univariado con tablas de frecuencia, medidas de tendencia central y dispersión y gráficos acordes al tipo de variable, además regresión logística para factores asociados a la presencia de desnutrición. Resultados Sociedad Colombiana de Urología 106 Se evaluaron 104 pacientes, 80% hombres con un promedio de edad de 67 años. La mayoría de pacientes ingresaron por hiperplasia prostática (31%), su antecedente más frecuente fue hipertensión arterial (HTA) (50%), el índice de masa corporal (IMC) fue normal en la mayoría de los pacientes. 30.7 % de los pacientes presentaron desnutrición grave y 38.6% con desnutrición moderada o en riesgo al ser evaluados por VGS. Además se realizo la clasificación del estado nutricional basado en el valor de los linfocitos, el cual evidenció que 13.2% de los pacientes valorados presentaban desnutrición severa, mientras que 54.9% se encuentran sin desnutrición según esta clasificación. Interpretación de los resultados A nuestro conocimiento este el primer estudio que evalúa la nutrición en pacientes urológicos hospitalizados y encontramos una prevalencia mayor de algún grado de desnutrición (Grado B y C) (69.2%) al compararla con los pacientes de cirugía general (principalmente gastrointestinal), éstos ingresaron por patologías como hiperplasia prostática benigna, cáncer y en menor proporción patologías como urolitiasis, infección de vías urinarias, hematuria, entre otros. En otros estudios se ha encontrado que la prevalencia de algún grado de desnutrición (B y C) es 42%, así como otros reportan frecuencias similares en pacientes geriátricos. Conclusiones La prevalencia de desnutrición (B y C) de acuerdo al presente estudio es alta, lo que nos pone alerta a todos los que de una u otra forma nos hacemos cargo del cuidado de pacientes urológicos y se requieren más estudios para mejorar la calidad de vida y el pronóstico de nuestros pacientes con respecto a su soporte nutricional. PUG3 Nefrectomía bilateral laparoscópica en paciente pediátrico, experiencia en la Fundación Valle Del Lili Manuel Duque Galán1, Guillermo Avilés Olivares2, María Fernanda Villegas3. Urólogo, Fundación Valle del Lili1. Fellow Urólogo, Fundación Valle del Lili2. Médico Internista, Instituto de Investigaciones Clínicas3 XLV Congreso Internacional de Urología Palabras Clave: Nefectomia bilateral, laparoscopia, insuficiencia renal cronica, dialisis peritoneal, proteinuria, reflujo rango de 2 a 19 días), estancia en UCI entre 2 y 15 días. Inicio de tolerancia a vía oral: 1 a 3 días. Valor mediano de colocación del injerto renal: 86 días. Hipótesis/objetivo del estudio Interpretación de los resultados Describir la experiencia con pacientes pediátricos en falla renal terminal en protocolo de trasplante renal, llevados a nefrectomía bilateral laparoscópica. Siete niños, con edades entre 2 hasta 16 años, (promedio 8.1 años). Dos pacientes (28.7 %) tenían proteinuria masiva inmanejable, dos pacientes con HTA reno vascular maligna no controlable, tres pacientes (42.8%) presentaban reflujo vesicoureteral bilateral e infección urinaria. Abordajes: uno transperitoneal, retro peritoneal en los restantes con técnica de creación de tercer espacio, ninguna conversión. Promedio de perdida sanguínea 80cc, una transfusión por hemoglobina baja, seis pacientes manejaban diálisis peritoneal retomándola a los 8 días, en el postquirúrgico se manejó diálisis por catéter central. Tiempos quirúrgicos entre 105 y 270 minutos, (promedio 182.1). Estancia hospitalaria promedio de 6 días (desviación de 6.16 días, con rango de 2 a 19 días), estancia en UCI entre 2 y 15 días. Inicio de tolerancia a vía oral: 1 a 3 días. Valor mediano de colocación del injerto renal: 86 días. Materiales y métodos Siete pacientes menores de 16 años a quienes se les realizó nefrectomía bilateral por laparoscopia en la Fundación Valle del Lili entre enero de 2000 y mayo de 2009. Los pacientes presentaban indicación médica para nefrectomía y se encontraban en diálisis. Posteriormente fueron estabilizados para ser sometidos finalmente a trasplante renal. Resultados Siete niños, con edades entre 2 hasta 16 años, (promedio 8.1 años). Dos pacientes (28.7 %) tenían proteinuria masiva inmanejable, dos pacientes con HTA reno vascular maligna no controlable, tres pacientes (42.8%) presentaban reflujo vesicoureteral bilateral e infección urinaria. Abordajes: uno transperitoneal, retro peritoneal en los restantes con técnica de creación de tercer espacio, ninguna conversión. Promedio de perdida sanguínea 80cc, una transfusión por hemoglobina baja, seis pacientes manejaban diálisis peritoneal retomándola a los 8 días, en el postquirúrgico se manejó diálisis por catéter central. Tiempos quirúrgicos entre 105 y 270 minutos, (promedio 182.1). Estancia hospitalaria promedio de 6 días (desviación de 6.16 días, con Conclusiones La nefrectomía bilateral laparoscópica en niños es un procedimiento viable desde el punto de vista técnico. Todos los pacientes fueron manejados en UCI debido a su labilidad clínica. El sangrado fue escaso, el tiempo quirúrgico es mayor con una diferencia de 30 minutos, el abordaje retroperitoneal fue el más usado debido al interés de conservar el peritoneo indemne para garantizar el rápido regreso a diálisis peritoneal. 107 PUG4 Patrón sensibilidad/resistencia de bacterias según los urocultivos de pacientes con IVU en el Hospital de San José Urólogo, Hospital Universitario de San José, Fundación Universitaria de Ciencias de la Salud1, 3 Residente urología, Hospital Universitario de San José, Fundación Universitaria de Ciencias de la Salud2 Palabras Clave: Infección urinaria, antibiograma, resistencia bacteriana. Hipótesis/objetivo del estudio Identificar el patrón de sensibilidad / resistencia antimicrobiana de las bacterias aisladas en infecciones urinarias de personas que acuden al servicio de urgencias y son manejadas por el servicio de Urología del hospital de San José. materiales y métodos Se realizó un estudio observacional descrip- Revista Urologia Colombiana Álvaro Cuellar Torres1, Diego Riatiga Ibáñez2, Gonzalo Hernán Romero Walteros3. Resúmenes tivo de tipo prospectivo, se evaluaron a todos los pacientes mayores de 14 años que consultaron al servicio de urgencias del Hospital de San José, y que fueron valorados por el departamento de urología con diagnóstico de infección de vías urinarias, entre febrero y julio de 2009, se excluyó del estudio a todos los pacientes que ingresan por urgencias de pediatría, mujeres embarazadas, pacientes que ingresen por el servicio ginecología, pacientes con antecedente de consumo de antibióticos en la última semana, pacientes que se encontraran en tratamiento antibiótico por cualquier causa en el momento de la consulta, y a pacientes con antecedente de biopsia transrectal de próstata en las 2 semanas anteriores. 92 pacientes cumplieron con estas características y fueron incluidos en el estudio, sin embargo 5 pacientes se excluyeron del análisis estadístico por no tener reporte de urocultivo por daño del equipo, quedando en total 87 pacientes, a todos se les realizó historia clínica completa, urocultivo y ecografía renal y se vías urinarias, se inició en todos manejo empírico con cefazolina 1gr cada 8 horas, y se modificó dicho manejo antibiótico en algunos pacientes según reporte definitivo de antibiograma. Una vez se recolectó la totalidad de los datos se realizó análisis estadístico con SATATA 10, se analizaron variables demográficas, como frecuencias de sexo, edad, se analizaron además comorbilidades asociadas, frecuencia de estas y relación con reporte de urocultivos, se identifico la frecuencia de cada cepa en los urocultivos y el patrón de sensibilidad resistencia antibiótica de la cepas aisladas. 108 Los resultados se muestran en tablas de resumen identificando las medidas de frecuencia para cada variable. Sociedad Colombiana de Urología Resultados Ingresaron 87 pacientes, 58 mujeres (66.7%) y 29 hombres (33.3%). E. Coli fue el microorganismo más frecuentemente aislado (67.8%), seguido por Klebsiellla Pneumoniae (8%) y Enterococo Faecalis (6.9%). Para todos los gérmenes Gram negativos los antibióticos con mayor resistencia son Ampicilina 57.4% y Ampicilina/ Sulbactam 34.4%, mientras que la mayor sensibilidad se encontró con Imipenem 94,2%, Amikacina 83,9%, Gentamicina 83.7% y Nitrofurantoina 81,6%. Para E. Coli, la Ampicilina, Ampicilina Sulbactam, Norfloxacina y Ciprofloxacina son los antibióticos con mayor resistencia con 57.6%, 32.2%, 23.7% y 22% respectivamente. El Imipenen, Nitrofurantoína y Amikacina ofrecen la mayor sensibilidad con 98.2%, 91.5%, 91.5% respectivamente. Cefazolina y Cefalexina presentan sensibilidad de 86.4% y 83% Veinte pacientes (23%) requirieron cambio de esquema antibiótico. Interpretación de los resultados Encontramos una mayor frecuencia de infecciones de vías urinarias en hombres con edad promedio de 68.1 años y mujeres con edad promedio de 48 años, lo que demuestra que la frecuencia de infección urinaria se encuentra relacionada con edades avanzadas, resultados que es encuentran muy de acuerdo con la literatura mundial (Arreguin et al. 239-45;Norris and Young 413-30, ix;wein and kaboussi chapter 8), sigue encontrándose a E.Coli como el agenta causal más frecuentemente asociado a este tipo de infecciones(Arreguin et al. 239-45;Piatti et al. 480-87;Ronald 71-82;Smith, Manges, and Riley 689-95), y se continua demostrando que la presencia de diabetes mellitus es un factor de asociado a la presencia de infecciones del tracto urinario complicadas, sin embargo es de anotar que en nuestro estudio no se discriminó entre paciente con diabetes mellitus tipo 1 o 2. Encontramos que las infecciones urinarias con anormalidades ecográficas son más frecuentemente encontradas en hombres que en mujeres con una diferencia estadísticamente significativa. En cuanto a otras comorbilidades se encontró una fuerte asociación entre la menopausia y la presencia de infección de vías urinarias, sin embargo parece ser que esto no influye en el tipo de infección es decir, en infecciones de vías urinarias complicadas o no complicadas, el hipotiroidismo se reportó en el 6.5% de las mujeres con infección urinaria, sin embargo dentro del grupo de los pacientes que no presentaban hipotiroidismo se incluyeron los pacientes que no tenían hipotiroidismo clínicamente demostrado y a los pacientes que no sabían, lo que puede subestimar la frecuencia de este evento. Se reportó la presencia de un paciente con insuficiencia renal crónica, pero esta variable no fue medida ni objetivizada de forma rutinaria en todos los pacientes por lo que se considera que se puede subestimar la presencia del evento. En cuanto a los patrones de sensibilidad resistencia se tomó en cuenta el germen más frecuentemente asociado a infecciones del tracto urinario E. Coli, encontrando patrones de resistencia altos para ampicilina 57.6% para ciprofloxacina 22% y norfloxacina 23.7%, gentamicina 13.8% y ampicilina XLV Congreso Internacional de Urología sulbactam 32.2%. Por otra encontramos antibióticos con patrones de sensibilidad muy buenos como amikacina 91.5% nitrofurantoina 91.5%, imipenem 96.6%, cefazolina 86.4% y piperacilina/ tazobactam 89.8% , al comarar estos resultados con estudios realizados por (Nys et al. 126-32), evidenciamos que la resistencia a ampicilina y ampicilina /sulbactam es igualmente alta en los dos estudios, pero la sensibilidad a la amoxacilina continua siendo aceptable en nuestro medio de la misma forma continua presentando adecuados patrones de sensibilidad la nitrofurantoina, piperacilina tazobactam y cefazolina. Conclusiones E. Coli continúa siendo el germen más frecuentemente encontrado en Infecciones del tracto urinario. La resistencia bacteriana a Ampicilina, Ampicilina Sulbactam y Quinolonas es alta, por lo que no se recomendaría su uso como primera línea antibiótica; sin embargo, existe adecuada sensibilidad a Cefalosporinas y Nitrofurantoina que pueden considerarse medicamentos de primera elección. PUG5 Evaluación de la calidad de vida en pacientes con trasplante renal William Ricardo Fajardo Cediel1, Fabián Guerrero Celis2, Rubén Francisco Luna3, Rubén Daniel Luna4. Urólogo, Fundación Clínica Shaio1 Residente urología, Universidad El Bosque2 Jefe Trasplante Renal, Fundación Clínica Shaio3 Cirujano Trasplante Renal, Fundación Clínica Shaio4 Objetivo Conocer la calidad de vida de pacientes con trasplante renal a través del índice de Karnofsky (anexo 1). Material y métodos Se entrevistaron a 100 pacientes de uno y otro sexo con edades comprendidas entre 18 y 66 años de edad a los que se les hubiera realizado trasplante renal en la Fundación clínica Shaio Bogotá D.C. Se realizo un estudio de tipo observacional descriptivo, retrospectivo para lo cual se utilizó un instrumento que permitió identificar datos generales del paciente, datos del tratamiento actual del paciente (paciente trasplantado con éxito) y así mismo evaluar el Índice de Karnofsky (IK) como una de las variables a estudiar. Este instrumento se aplicó al paciente durante una entrevista que duró 40 minutos aproximadamente, las cuales se llevaron a cabo del 02 de febrero de 2009 al 30 de abril de 2010 en la Fundación Clínica Shaio. Para el IK se dieron indicadores de la siguiente manera: Buena calidad de vida: De 100 a 80%; el paciente es capaz de llevar una vida normal, no requiere cuidados especiales. Regular calidad de vida: De 70 a 50% paciente incapacitado para trabajar, pero puede cuidar de su persona y requiere de asistencia ocasional. Deficiente calidad de vida: El paciente es incapaz de cuidarse a sí mismo, requiere hospitalización y la enfermedad puede progresar rápidamente hacia la muerte. 109 Análisis de resultados El índice de Karnofsky fue aplicado a todo el grupo, encontrando buena, regular y mala calidad de vida en 100 pacientes respectivamente. Conclusiones La calidad de vida de los pacientes con trasplante renal mejora si el trasplante es exitoso, por lo que recomendamos estimular la donación de órganos través de campañas gubernamentales e institucionales. Revista Urologia Colombiana Palabras Clave: Calidad de vida, trasplante renal, índice de Karnofsky. Resúmenes Cáncer de prostata PCP1 Desarrollo de una base de datos como herramienta de estudio sobre el cáncer de próstata en nuestra. población. Juan Guillermo Cataño Cataño1, Adriana Chaves Parra2, Ricardo Borda3, Juan David Iregui Parra4. Hospital San Ignacio, Pontificia Universidad Javeriana. Palabras Clave: cáncer de próstata, bases de datos. Hipótesis / objetivo del estudio La toma de decisiones sobre el manejo de una enfermedad al igual que el conocimiento que se pueda tener sobre esta se fundamenta muchas veces en la información obtenida en el ejercicio diario de la práctica médica. Las bases de datos son fuentes organizadas de información que permiten una recolección sistemática de estos y su posterior análisis. Para que la base de datos sea útil debe ser diseñada específicamente para la patología en estudio. El objetivo de este proyecto es desarrollar una base de datos clínicos sobre cáncer de próstata. materiales y métodos Se diseñó una base de datos en plataforma Access para la recopilación de información sobre 110 diagnóstico, manejo y seguimiento de cáncer de próstata. Resultados Se presenta la base de datos implementada y lista para su uso. Interpretación de los resultados La base de datos se considera amigable, completa y de fácil implementación en diferentes servicios de Urología. Conclusiones Nuestra base de datos será una herramienta de gran utilidad para el estudio y manejo de cáncer de próstata en nuestro medio. PCP2 Hallazgos patológicos en pacientes que cumplían criterios para tumor de bajo riesgo llevados a prostatectomia radical en la Fundación Santa Fe de Bogotá. Santiago Rodríguez Garzón1, Adriana Chaves Parra2, Carlos Gustavo Trujillo Ordoñez3, Felipe Gómez Jaramillo4, Sebastián Cerquera5, Efraín Esteban6, Mauricio Plata Salazar7 Sociedad Colombiana de Urología Residente urología, Fundación Santa Fe de Bogotá1, 2, 5,6 Residente urología, Fundación Santa Fe de Bogotá3, 4, 7 Palabras Clave: Cáncer de próstata, bajo riesgo, criterios de Epstein. Hipótesis / objetivo del estudio Determinar los hallazgos patológicos en pacientes que cumplían criterios clínicos de tumor de bajo riesgo que fueron llevados a prostatectomía radical en la Fundación Santa Fe de Bogotá. Materiales y métodos Se trata de un estudio observacional, retrospec- tivo, analítico en el que se revisaron las historias clínicas de los pacientes que fueron llevados a prostatectomía radical en la Fundación Santafé de Bogotá en los últimos 5 años. Se revisó quienes de ellos hubieran cumplido con los criterios de Epstein para ingresar a un protocolo de vigilancia activa (Estado clínico T1c, Densidad PSA < 0.15 ng/ml, No patrón Gleason 4 o 5, < 3 cilindros positivos, < 50% de cada cilindro positivo) y se analizó el reporte patológico del espécimen quirúrgico y la evolución oncológica (recaída bioquímica o aparición de enfermedad avanzada), con el objetivo de determinar XLV Congreso Internacional de Urología si los hallazgos de la biopsia nos pueden permitir inferir que el paciente cursa con una enfermedad órgano-confinada y de bajo riesgo. Resultados Se revisaron las historias clínicas de los pacientes llevados a Prostatectomía Radical durante el periodo comprendido entre enero de 2004 y diciembre de 2009. Se realizaron 320 cirugías. Se contaba con información completa de 254 pacientes. De ellos 92 (37%) cumplían con los criterios de Epstein. La edad promedio fue de 60.5, con PSA promedio de 8.8 ng/ dl (DE 17.4). Historia familiar de Cap en el 16.3%, Estadio clínico T1c en el 65.8 % y estadio patológico T2c en el 65.2 %. Compromiso de márgenes en 12 pacientes (13%), capsula en 10 pacientes (10%) y vesículas seminales en 3 pacientes (3.2%). Se encontró enfermedad ganglionar en 1 paciente (1.09%). Conclusiones A pesar de cumplir con los criterios de tumor de bajo riesgo, los hallazgos definitivos demuestran que algunos de estos pacientes pueden cursar con enfermedad localmente avanzada e incluso compromiso ganglionar. Los criterios de Epstein son utilizados para definir un carcinoma de próstata como de bajo riesgo, y de esta manera ofrecer esquemas de vigilancia activa que permiten diferir el tratamiento con fines curativos, hasta el momento en el que el tumor demuestre ser activo, con el fin de evitar el sobre tratamiento. Nuestros hallazgos demuestran que estos criterios, aunque son muy estrictos, no son ideales, ya que un porcentaje importante de pacientes que los cumplen, pueden cursar con enfermedad localmente avanzada e incluso con compromiso ganglionar. 10 de estos 95 pacientes, se clasificaron como pT3. (10%). PCP3 Desarrollo de un programa multimedia interactivo para la enseñanza del cáncer de próstata en pregrado. Ricardo Borda1, Juan Guillermo Cataño Cataño2, Adriana Chaves Parra3, Juan David Iregui Parra4. Profesor Asociado, Facultad de Medicina Pontificia Universidad Javeriana1 Urólogo, Director de la Unidad de Urología Pontificia Universidad Javeriana2 Residente urología, Pontificia Universidad Javeriana3 Médico y cirujano, Pontificia Universidad Javeriana4 Objetivo del estudio Desarrollar nuevas herramientas para la enseñanza en medicina, para que el estudiante adquiera habilidades que le permitan generar su propio conocimiento con metodologías interactivas afines a su diario vivir e intercomunicadas con la comunidad global. Diseño del estudio, materiales y métodos Se desarrolló un software interactivo en NEOBOOK 5.6 sobre cáncer de próstata para su utilización como herramienta de docencia con los estudiantes de pregrado en medicina y carreras afines. Resultados Se presenta software interactivo sobre cáncer de próstata. Este programa incluye elementos como áreas calientes, hipertexto, videos que favorecen la adquisición del conocimiento. El software no requiere experiencia en el uso de sistema y puede ser utilizado para educación continuada en pregrado y médicos generales. Conclusión Las herramientas interactivas electrónicas tienen un mayor impacto en la construcción del conocimiento por su reproducibilidad, abundancia de recursos para el estudiante y cercanía a la aproximación del estudiante para adquirir conocimientos. Revista Urologia Colombiana Palabras Clave: Cáncer de próstata, tratamiento, diagnostico, epidemiologia, antígeno prostático especifico, métodos de enseñanza, software, herramientas interactivas. 111 Resúmenes PCP4 Validez diagnostica del antígeno prostático específico para la presencia de metástasis en pacientes con cáncer de próstata. Herney Andrés García Perdomo, Rodolfo Varela. Residente urología, Universidad del Valle1 Jefe servicio de urología, Instituto Nacional de Cancerología2 Palabras Clave: Cáncer de próstata, metástasis ósea, antígeno prostático específico, curvas ROC, validez diagnóstica. Hipótesis/objetivo del estudio Determinar la validez diagnóstica del antígeno prostático específico (PSA) para la detección de metástasis óseas en pacientes con cáncer de próstata. materiales y métodos Estudio de corte transversal para validez diagnóstica. Se tomaron pacientes de la base de datos del servicio de urología del instituto nacional de cancerología (INC) desde agosto de 2008 a julio de 2009. Se incluyeron los datos iniciales previos a cualquier tratamiento como: edad, valor del PSA, valor de la fosfatasa alcalina (FA), estadio tumoral clínico (TNM 2002), puntaje de Gleason y resultado de la gamagrafía ósea. Se determinó el tamaño de muestra basado en la varianza del PSA (S2=1621) con un error esperado del 6% y un IC 95%, encontrando como requisito un mínimo de 172 pacientes para encontrar diferencias que no fueran debidas al azar. Sociedad Colombiana de Urología 112 Se utilizó estadística descriptiva y gráficas acordes para las variables continuas y categóricas. Se utilizó la prueba Wilcoxon Rank sum para evaluar la mediana de PSA y FA en el grupo de metástasis contra el grupo sin metástasis. Adicionalmente se realizaron curvas ROC (receiver operating characteristic) para determinar la exactitud diagnóstica del PSA y la FA (sensibilidad, especificidad, likelihood ratios) con gráficos acordes. Todo lo anterior fue realizado en el programa estadístico STATA v10.1. Resultados 231 pacientes con diagnóstico de cáncer de próstata. Su promedio de edad fue 69 +- 7.8 años. El valor de la mediana del PSA fue de 19 ng/ml (3.4 - 3438) y el valor de FA sólo fue encontrado en 29 pacientes y su mediana fue 129 U/L (62-1500). La curva ROC para el PSA tuvo un área bajo la curva de 0.85. Los valores de sensibilidad, especificidad, valores predictivos y razones de probabilidad para un punto de corte de 49 ng/ml de PSA fueron 69%, 89%, 74% (VPP), 86% (VPN), 6.5 (LR+) y 0.3 (LR-) respectivamente. Interpretación de los resultados El presente trabajo mostró que valores de PSA como 49 y 100 tienen niveles de LR+ altos lo que sugiere que son valores que sugieren gran probabilidad de presencia de una gammagrafía positiva, por tanto pacientes con niveles de 49 o mayores tienen muy alto chance de tener metástasis, probablemente no requieran gamagrafía y no sean candidatos a manejo con intención curativa. Conclusiones El PSA como ya es conocido es una herramienta importante para la determinación de metástasis óseas en pacientes con cáncer de próstata. Dados los hallazgos del presente trabajo, la presencia de PSA por encima de 49 ng/ml tiene alta probabilidad de presentar metástasis por tanto podría no ser necesaria la realización de la gamagrafía ósea para confirmar el resultado. PCP5 Comportamiento de la proliferación microacinar atípica en el grupo de pacientes con sospecha clínica de cáncer prostático en La Fundación Valle De Lili. Manuel Duque Galán1, Guillermo Avilés Olivares2, María Fernanda Villegas3. Urólogo, Fundación Valle del Lili1 Urólogo Fellow, Fundación Valle del Lili2 Médico Internista, Especialista Bioética, Magister Epidemiologia Clínica, Fundación Valle del Lili, Instituto de Investigaciones Clínicas3 XLV Congreso Internacional de Urología Palabras clave: Foco microacinar atipico, cancer de prostata, PMA, biopsia de prostata, inmunohistoquimica prostática, ASAP. tico, de los cuales 7 (46,6%) presentaron cáncer, 6 (40%) hiperplasia benigna y 1 en quien persistió la PMA, ninguno presentó PIN. Hipótesis / Objetivo del estudio Interpretación de los resultados Conocer el comportamiento clínico-patológico del los pacientes con diagnóstico de proliferación microacinar atípica que fueron sometidos a las diferentes modalidades terapéuticas descritas. 51 pacientes entre 49 y 85 años, la edad más frecuentemente afectada es entre 67 y 73 años (29%). En la primera biopsia se encontraron 21 pacientes (41.2%) con diagnóstico de cáncer por inmunohistoquímica de un total de 51 que presentó Proliferación Microacinar Atípica (PMA). El PSA Total pre-diagnóstico para aquellos que presentaron cáncer en la primera biopsia, fue en promedio de 10.18ng/ml, con desviación estándar de 7.14 ng/ ml. De los 21 pacientes con diagnóstico de cáncer en la primera biopsia, 16 (76.1%) fueron sometidos a cirugía radical de próstata, de los cuales, el lóbulo afectado prioritariamente fue el derecho con un porcentaje de 93.8% (15 pacientes). En este estudio la PMA está relacionada principalmente con una escala de Gleason de 6 (47.4%) seguido por una valoración de 7 (21.1%). En la segunda biopsia prostática, se contó con 15 pacientes de 30 que estaban en vigilancia por presentar PMA con inmunohistoquímica negativa para cáncer prostático, de los cuales 7 (46,6%) presentaron cáncer, 6 (40%) hiperplasia benigna y 1 en quien persistió la PMA, ninguno presentó PIN. Materiales y métodos Hombres mayores de 40 años a quienes se realizó biopsia prostática en la FVL por sospecha de cáncer prostático, desde agosto de 2001 hasta abril de 2009, con diagnóstico de PMA e inmunohistoquímica. Se incluyeron los pacientes con reporte de PSA. Resultados 51 pacientes entre 49 y 85 años, la edad más frecuentemente afectada es entre 67 y 73 años (29%). En la primera biopsia se encontraron 21 pacientes (41.2%) con diagnóstico de cáncer por inmunohistoquímica de un total de 51 que presentó Proliferación Microacinar Atípica (PMA). El PSA Total pre-diagnóstico para aquellos que presentaron cáncer en la primera biopsia, fue en promedio de 10.18ng/ml, con desviación estándar de 7.14 ng/ ml. De los 21 pacientes con diagnóstico de cáncer en la primera biopsia, 16 (76.1%) fueron sometidos a cirugía radical de próstata, de los cuales, el lóbulo afectado prioritariamente fue el derecho con un porcentaje de 93.8% (15 pacientes). En este estudio la PMA está relacionada principalmente con una escala de Gleason de 6 (47.4%) seguido por una valoración de 7 (21.1%). En la segunda biopsia prostática, se contó con 15 pacientes de 30 que estaban en vigilancia por presentar PMA con inmunohistoquímica negativa para cáncer prostá- Conclusión La asociación entre PMA y cáncer de próstata es frecuente, pudiendo representar hasta el 50% de los casos. En nuestra casuística el lóbulo más frecuentemente afectado por cáncer fue el derecho, con una diferenciación moderada por Gleason de 6 y 7, cuando se repite la biopsia en los pacientes con proliferación microacinar atípica la mitad de ellos presenta cáncer. 113 Factores pronósticos y tasa de sobrevida libre de enfermedad en pacientes con cáncer de vejiga musculo invasivo tratados con cistectomía radical en el Hospital Militar Central. Johan Eduardo Ardila Jaimes1, Álvaro Shek2, Jhon Harold Hernández Rodríguez3, Diego López Bernal4, William Quiroga Matamoros5, Danilo Citarella Otero6, Jaime Andrés Cajigas Plata7. Residente Urología Universidad Militar Nueva Granada – Hospital Militar Central1, 2, 3 Jefe del Servicio de Urología (E), Hospital Militar Central4 Urólogo, Hospital Militar Central5, 6 Jefe del Servicio de Urología, Hospital Militar Central7 Palabras Clave: Tasa de sobrevida libre de enfermedad, Cáncer de vejiga músculo invasivo, Cistectomía Radical, Linfadenectomía, Morbilidad, Mortalidad. Revista Urologia Colombiana PCP6 Resúmenes Introducción El cáncer de vejiga es el segundo tumor más frecuente del tracto genitourinario en los adultos, afectando 4 veces más a los hombres que a las mujeres. De acuerdo con la Sociedad Americana de Cáncer en el 2007 en los Estados Unidos fueron diagnosticados 61420 nuevos casos y 13060 pacientes murieron por cáncer de vejiga1, convirtiéndose en el cuarto cáncer más comúnmente diagnosticado (7%) y el octavo cáncer con mayor tasa de mortalidad (3%) entre los hombres.2,3 A diferencia de muchos otros tumores, la tasa de mortalidad del cáncer de vejiga no ha disminuido,4 de hecho, en Europa la incidencia de la enfermedad ha aumentado en los últimos 20 años5, con tasas de mortalidad que varían entre 5 y 8 por cada 100.000.6 Hipótesis Al momento del diagnostico, el 75 al 80% de los pacientes con cáncer de vejiga tienen enfermedad no musculo invasiva, es decir, limitados a la mucosa (CIS, Ta) o con invasión de la lámina propia sin compromiso del músculo detrusor (T1); de los cuales el 15% al 30% progresaran a enfermedad invasiva; por lo general; dentro de los primeros 5 años.7 El resto de los pacientes se presentan con enfermedad invasiva (T2, T3, T4) o metastásica.8 A pesar de la intención curativa, aproximadamente la mitad de los pacientes tienen metástasis a distancia después de la cirugía, disminuyendo dramáticamente la tasa de sobrevida.25 Estos datos 114 destacan la importancia de identificar la población de alto riesgo con base en el comportamiento biológico del cáncer de vejiga invasivo, analizando los factores pronósticos de sobrevida después del tratamiento radical, siendo el estadio tumoral, el grado y el compromiso de ganglios linfáticos regionales los mejores indicadores para predecir la tasa de sobrevida libre de enfermedad. Contenido Actualmente la cistectomía radical mas linfadenectomía pélvica bilateral ampliada (iliobturadora, iliacos externa, iliacos internos, presacros y hasta la mesentérica inferior) es la principal modalidad de tratamiento en los pacientes con cáncer de vejiga musculo invasivo, enfermedad superficial recurrente, de alto grado y patología no controlada por terapias convencionales, la cual se completa con reconstrucción urinaria a partir de segmentos intestinales.5, 9,12 Esta es una cirugía mayor que puede llevar a complicaciones serias.10,12-15 Por otra parte, el pico de incidencia de la enfermedad musculo invasiva se encuentra en la séptima década de la vida, cuando las condiciones comórbidas coexistentes son frecuentes (por ejemplo, enfermedad coronaria, aterosclerosis, hipertensión arterial y accidentes cerebro vasculares).16-20 La mortalidad y la morbilidad inherente al procedimiento son elevados, y aunque los avances en la atención médica peri operatoria, el manejo anestésico y las técnicas quirúrgicas han reducido la mortalidad a menos del 3%, la morbilidad en el postoperatorio mediato; es decir dentro de los primeros 30 días, excede el 30%. 21-24. PCP7 Correlación entre el valor del antígeno prostático específico mayor de 10 ng/ml y los hallazgos histopatológicos en pacientes con cáncer de próstata localmente avanzado en el Hospital Militar Central de Bogotá. Sociedad Colombiana de Urología Fabio Ernesto Otero Andrade1, Wilmer Agresott Guerra2, Johan Eduardo Ardila Jaimes3, Álvaro Shek4, Jaime Andrés Cajigas Plata5 Residente urología, Hospital Militar Central1, 2, 3, 4 Palabras Clave: Prostatectomia radical, antígeno prostático especifica, Gleason, Criterios D´Amico. Introducción El antígeno prostático especifico y el tacto rectal son los elementos fundamentales con los que cuenta el urólogo en este momento para el diagnostico de cáncer de próstata. El tamizaje como tal para el diagnostico del mismo se inicia a los 50 años en la población general y a los 45 si el paciente tiene algún factor de riesgo, entre los que encontramos; paciente de raza negra, primer grado de consanguinidad con cáncer de próstata, antecedente de familiar con cáncer de próstata diagnosticado antes de 45 años entre otros (6). Teniendo en cuenta estos parámetros, se establece la posibilidad de patología prostática maligna, XLV Congreso Internacional de Urología de tal manera que si existe la sospecha el paciente es llevado a biopsia prostática con estudio histológico secundario que es finalmente el elemento que da el diagnostico. Existen algunas salvedades específicamente en pacientes con antecedente de múltiples biopsias prostáticas (una o más) negativas indicadas por Antígeno Prostático Específico elevado, asociado a síntomas urinarios obstructivos e irritativos; a estos pacientes se les realiza RTU próstata diagnóstica y terapéutica. Objetivos específicos Una vez realizado el diagnostico de cáncer de próstata, se establecen los factores pronósticos; de los cuales hay múltiples tablas de clasificación entre esta la más usada la del Dr D´amico, donde se agrupan en alto, moderado y alto riesgo según el valor del PSA al momento del diagnóstico, el puntaje histológico de Gleason y el estadio clínico del tumor (11,12) . Estos elementos nos permiten un acercamiento a la selección del mejor tratamiento para el paciente así como la posibilidad de predecir cuál puede ser el comportamiento a futuro de la enfermedad y la necesidad o no de manejos terapéuticos adicionales al primer tratamiento que se le realice(2,13). 3. Determinar el porcentaje de recaída bioquímica, local y sistémica en estos pacientes a través del tiempo. Hipótesis Dado el número importante de pacientes con patología oncológica urológica y específicamente el número de pacientes con cáncer de próstata que se manejan en el Hospital Militar Central de Bogotá además del importante número de pacientes con cáncer de próstata locamente avanzado y con antígeno prostático especifico mayor de 10ng/ml que reciben manejo quirúrgico con intensión curativa que se manejan en nuestra institución que presentan buen control oncológico, hace que seamos modelo y centro de referencia en Colombia para el manejo de estos pacientes. Objetivo General Establecer la correlación del nivel de antígeno prostático específico mayor de 10 ng/ml y los hallazgos histopatológicos en pacientes que han sido llevados a cirugía radical de próstata en el hospital militar central de Bogotá. 2. Determinar el porcentaje de cura en pacientes con cáncer de próstata y antígeno prostático específico mayor de 10ng/ml que fueron llevados a prostatectomía radical de próstata más Linfadenectomia Ileo Obturadora. 4. Mostrar la experiencia y resultados en el manejo de pacientes con cáncer localmente avanzado con antígeno prostático especifico mayor de 10ng/ml en el hospital militar. 5. Caracterizar el manejo posterior a la cirugía radical de próstata mas Linfadenectomia Ileo Obturadora en pacientes antígeno prostático específico mayor de 10ng/ml. Justificación 115 Bien sea por el desconocimiento o por la falta de experiencia en el manejo de estos pacientes no hay reportes de índole nacional que muestren resultados sobre el manejo de dichos pacientes. Vemos entonces la necesidad de realizar un estudio que muestre la experiencia y resultado en el manejo de estos paciente y más importante aún establecer cuál es la correlación entre los niveles de antígeno prostático específico, los hallazgos histopatológicos y la condición actual de estos pacientes en nuestro hospital. Revista Urologia Colombiana El presente estudio tiene como la finalidad buscar la correlación entre el valor del antígeno prostático especifico mayor de 10ng/ml y los hallazgos histopatologicos en paciente con cáncer de próstata localmente avanzado en el Hospital Militar Central de Bogotá; el cual nos servirá de punto de referencia para categorizar a dichos pacientes en los diferentes factores de riesgo de recaída tumoral (Bioquimica, local y sistémica) y de esta forma saber cuál del los pacientes van a requerir manejos complementarios; como también tener presente la sobrevida de estos. 1. Determinar la correlación entre el antígeno prostático específico, estadio patológico y puntaje histológico de Gleason en la muestra estudiada. Resúmenes PCP8 Técnicas de isquemia renal, basadas en un nuevo esquema para nefrectomía preservadora de nefronas; revisión de la literatura y experiencia en El Hospital Militar Central. Danilo Citarella Otero1, William Quiroga Matamoros2, Jaime Andrés Cajigas Plata3 Urólogo, Hospital Militar Central1, 2,3 Palabras Clave: Isquemia, clampeo, puntaje, segmentario, cáncer renal. Hipótesis / objetivo del estudio La evolución de la cirugía preservadora de nefronas ha sido vertiginosa en los últimos años, se ha convertido en una opción viable y reproducible; sin embargo en una revisión sistemática de la literatura no se han encontrado pautas exactas para definir cuando y en qué circunstancias el paciente requiere isquemia, fría, isquemia caliente, clampeo del hilio renal, selectivo o simplemente sin clampeo; este trabajo pretende establecer una escala que sea reproducible y de fácil uso para el urólogo en cuanto a la toma de decisiones para escoger la técnica de clampeo durante una nefrectomía preservadora de nefronas. Objetivo Sociedad Colombiana de Urología 116 Establecer una escala de puntaje para los tumores renales menores de 7 cm que incluye variables como tamaño tumoral, localización en el eje renal, relación con el sistema colector, relación con hilio renal y sistema vascular, teniendo en cuenta una revisión sistemática de la literatura y la experiencia del grupo de urología oncológica del hospital militar central, que permita tomar decisiones en cuanto a la técnica de clampeo disminuyendo el daño tisular y optimizando el tiempo quirúrgico, generando un impacto positivo en la preservación de la función renal. Materiales y métodos Se realizo una revisión sistemática de la literatura consultando bases de datos como MD consult, Science Direct, Cochrane, Pub Med, Med Line Plus, Scielo, para determinar los factores que pueden in- tervenir en el clampeo vascular renal, así mismo se analizó la experiencia del hospital militar central en 44 pacientes y 46 unidades renales se estableció una escala basada en un puntaje obtenido a partir de 4 características de los tumores asignando puntajes parciales de 1 a 3 de la siguiente forma 1. Relación con el sistema colector 2. Diámetro tumoral 3. Localización con respecto al sistema arterial 4. Ubicación según eje renal. Resultados El sistema de clasificación para tipo de isquemia R (relación con el sistema colector) D (diámetro tumoral), A (sistema arterial), U (Ubicación en el eje renal), y la sumatoria de los puntos obtenidos son una escala para determinar la técnica de isquemia renal en donde de 1 a 4 se sugiere realizar escisión de la masa sin clampeo, 4 a 8 clampeo segmentario sin isquemia fría, 8 a 12 clampeo de hilio renal con isquemia fría. Este método se ha aplicado en nuestra institución de manera efectiva y reproducible. Interpretación de los resultados En nuestra experiencia, el sistema de clasificación en nefrectomía preservadora de nefronas R.U.D.A. es viable y una herramienta útil para la selección del tipo de isquemia en nefrectomía parcial. Conclusiones El sistema de clasificación para tipo de isquemia en nefrectomía preservadora de nefronas R.U.D.A. es fácil de aplicar y reproducible con las técnicas de imágenes diagnosticas convencionales por lo cual podemos recomendar su uso rutinario, sin embargo faltan estudios prospectivos que validen su utilidad. XLV Congreso Internacional de Urología PCP9 Prostatectomia radical por laparoscopia: experiencia de 69 casos de un solo centro y factores predictivos para márgenes quirúrgicas positivas Cesar Augusto Andrade Serrano1, Jorge Eduardo Sejnaui Sejanui2, Juan Ignacio Caicedo Cárdenas3, Carlos Eduardo Hernández García4, Nicolas Villareal Trujillo5, Juan Camilo García6 Jefe Sección de urología, Hospital Central de la Policía1 Residente urología, Pontificia Universidad Javeriana2, 5,6 Urólogo, Hospital Central de la Policía3, 4 Hipótesis / Objetivo del Estudio En la actualidad existen varias modalidades de tratamientos curativos para los pacientes cáncer de próstata localizado. El avance en técnicas mínimamente invasivas ha llevado al auge en los grandes centros urológicos internacionales a la práctica de la prostatectomia radical por laparoscopia y asistida por robot. Es de gran importancia reportar la experiencia que se tiene en nuestro grupo de esta técnica quirúrgica por laparoscopia. Materiales y métodos Se revisa la historia clínica de pacientes llevados a prostatectomia radical por laparoscopia por vía transperitoneal o preperitoneal. Se revisaron variables pre quirúrgicas como la edad, IMC, Gleason de las biopsias de próstata, niveles de PSA prequirúrgico, TNM. Variables operatorias como tiempo quirúrgico, sangrado intraoperatorio y complicaciones intraoperatorias. Variables postoperatorias como complicaciones, tiempo de hospitalización, tiempo de permanencia de sonda uretral, tiempo de permanencia del dren, patología definitiva, incontinencia urinaria (escala de AUA), función eréctil (escala de SHIM), numero de márgenes positivas y recaída bioquímica. Se realiza un análisis logístico regresivo de tipo multivariado con las variables pre e intraoperatorias para determinar los factores predictivos positivos involucrados en márgenes quirúrgicas positivas. Resultados Se obtuvieron un total de 69 pacientes llevados a prostatectomia radical por laparoscopia desde el 2007 hasta el 2009. Un promedio de seguimiento de meses 21.4 meses (Rango de 20 – 36 m). El promedio de edad fue 64 años (44 – 77), promedio de PSA 11.16 (3.6 – 25), promedio de volumen prostático 35 cc (10 – 71), promedio de IMC 25 kg/mt2 (20 – 30), función eréctil medido en escala de SHIM 21 (0 – 24). Dentro de las variables qui- rúrgicas obtuvimos promedio de sangrado 556 cc (200 – 2500 cc), tiempo quirúrgico promedio 221.3 min. (180 – 300). Dentro de las variables postquirúrgicas, el promedio de estancia hospitalaria 2.8 días (2 – 10), tiempo promedio de sonda vesical 11.9 días (8 – 29). Del total de pacientes, estadiaje mas frecuente encontrado fue T1c en 34 pacientes (49.2%), seguido por T2a con 17 pacientes (24.6%), T2b 11 (16%), T2c 3 (4.3%) y T3a 5 casos (5.8%). En cuanto el Gleason de la biopsia, 20 casos de 3 + 3 (29%), 27 casos (39%) correspondieron a 3 + 4, 13 casos 4+3 (19%) y 4 casos de 4 + 4 (5.8%). Se obtuvieron un total de 13 pacientes con márgenes positivas (18%) de los cuales la más frecuente fue en el ápex en 56% seguido por base en 28%. En cuanto al seguimiento posquirúrgico se encontraron 6 pacientes incontinentes (8.6%) con más de 2 o más protectores al día. El promedio de la función eréctil medida con escala de SHIM a los 6 meses fue de 18, de los cuales la gran mayoría está en tratamiento con inhibidores de la 5 fosfodiesterasa con respuesta satisfactoria. Se encontraron 15 pacientes en recaída bioquímica (21.4%) de los cuales 10 recibieron radioterapia de rescate y 4 están en bloqueo hormonal y 1 en observación. 117 El total de complicaciones fue de 24 (34%) de las cuales la más frecuente fue la infección urinaria (42%). Finalmente en el análisis variable independientes, encontramos como factores de predictivos positivos para márgenes quirúrgicas positivas el estadio tumoral (T1c vs T2), el nivel de PSA (11 vs 14,6) y el puntaje de Gleason. Interpretación de los resultados Se obtuvieron un total de 69 pacientes llevados a prostatectomia radical por laparoscopia desde el 2007 hasta el 2009. Un promedio de seguimiento de meses 21.4 meses (Rango de 20 – 36 m). El promedio Revista Urologia Colombiana Palabras Clave: Prostatectomia Neoplasia Prostática Laparoscopia Cáncer de Próstata. Resúmenes de edad fue 64 años (44 – 77), promedio de PSA 11.16 (3.6 – 25), promedio de volumen prostático 35 cc (10 – 71), promedio de IMC 25 kg/mt2 (20 – 30), función eréctil medido en escala de SHIM 21 (0 – 24). Dentro de las variables quirúrgicas obtuvimos promedio de sangrado 556 cc (200 – 2500 cc), tiempo quirúrgico promedio 221.3 min. (180 – 300). Dentro de las variables postquirúrgicas, el promedio de estancia hospitalaria 2.8 días (2 – 10), tiempo promedio de sonda vesical 11.9 días (8 – 29). El total de complicaciones fue de 24 (34%) de las cuales la más frecuente fue la infección urinaria (42%). Del total de pacientes, estadiaje mas frecuente encontrado fue T1c en 34 pacientes (49.2%), seguido por T2a con 17 pacientes (24.6%), T2b 11 (16%), T2c 3 (4.3%) y T3a 5 casos (5.8%). Conclusiones En cuanto el Gleason de la biopsia, 20 casos de 3 + 3 (29%), 27 casos (39%) correspondieron a 3 + 4, 13 casos 4+3 (19%) y 4 casos de 4 + 4 (5.8%). Se obtuvieron un total de 13 pacientes con márgenes positivas (18%) de los cuales la más frecuente fue en el ápex en 56% seguido por base en 28%. En cuanto al seguimiento posquirúrgico se encontraron 6 pacientes incontinentes (8.6%) con más de 2 o más protectores al dia. El promedio de la función eréctil medida con escala de SHIM a los 6 meses fue de 18, de los cuales la gran mayoría está en tratamiento con inhibidores de la 5 fosfodiesterasa con respuesta satisfactoria. Se encontraron 15 pacientes en recaída bioquímica (21.4%) de los cuales 10 recibieron radioterapia de rescate y 4 están en bloqueo hormonal y 1 en observación. 118 Finalmente en el análisis variable independientes, encontramos como factores de predictivos positivos para márgenes quirúrgicas positivas el estadio tumoral (T1c vs T2), el nivel de PSA (11 vs 14,6) y el puntaje de Gleason. La prostatectomia radical es completamente reproducible por laparoscopia, obteniendo similares índices de incontinencia urinaria. Obtuvimos resultados satisfactorios en cuanto a función eréctil postoperatoria. Obtuvimos márgenes quirúrgicas positivas en un porcentaje ligeramente más elevado que las grandes series de prostatectomia radical abierta pero puede obedecer a la muestra pequeña de esta serie. Estas han disminuido acorde con el aumento del número de procedimientos realizados por el mismo cirujano. Encontramos que es un factor positivo para riesgo de márgenes positivas tener un estadio clínico más avanzado, niveles de PSA más altos y un Gleason mayor. Los tiempos quirúrgicos, estadía hospitalaria y tiempo de sonda son equivalentes a las series de cirugía abierta. El sangrado quirúrgico en comparablemente menor. Requerimos de mayor muestra para mejorar el poder estadístico y realizar análisis multivariable. Incontinencia Urinaria PIU1 Impacto de la incontinencia urinaria sobre la salud sexual femenina. Sociedad Colombiana de Urología Herney Andrés García Perdomo1, Hugo López2, Jorge Carbonell Gonzalez3, Diego Fernando Castillo4. Residente urología, Universidad del Valle1 Urólogo, Clínica Colsubsidio2 Urólogo, Universidad del Valle3, 4 Palabras Clave: Incontinencia urinaria, calidad de vida, sexualidad femenina, disfunción sexual. Hipótesis / objetivo del estudio Determinar la función sexual en pacientes con incontinencia urinaria y compararla con la disfunción sexual en mujeres no incontinentes. materiales y métodos Se realizó un estudio de tipo observacional analítico. Se incluyeron pacientes mayores de 18 años con pareja estable por lo menos durante los últimos tres meses. Se calculó el tamaño de muestra así: Alfa 1% Poder 80% F(a,b) = 11.68 Varianza = 15,9 (Basado en un estudio piloto) = 2 (S)2/(d)2 x F(a,b) = n, se requirieron un mínimo de 41 pacientes en XLV Congreso Internacional de Urología cada brazo para encontrar diferencias que no sean explicadas por el azar. Se utilizó una encuesta basada en el índice de función sexual femenina (IFSF). El índice de función sexual femenina consta de 19 preguntas que agrupan 6 dominios: deseo, excitación, lubricación, orgasmo, satisfacción y dolor. Resultados Se evaluaron 93 pacientes, 47 con incontinencia y 46 controles. Su promedio de edad fue 44.3 +–9.4 años (23-70). La mayoría de las pacientes eran casadas, con nivel de escolaridad secundaria, las pacientes incontinentes sufrían en su mayoría de incontinencia de esfuerzo y 81% tenían escapes de orina durante la relación sexual. El puntaje total del cuestionario IFSF tuvo un promedio de 21.2 +– 4.4 puntos. Deseo, excitación, satisfacción y el puntaje total fueron los dominios que mostraron diferencias estadísticamente significativas (p < 0.05). Interpretación de los resultados La función sexual en pacientes incontinentes, tal como está descrito en la literatura y basado en nuestra hipótesis, es menor comparada con la de las pacientes continentes en términos de deseo, excitación, satisfacción y el puntaje total basado en el cuestionario IFSF. Conclusiones Basado en el cuestionario de función sexual femenina (IFSF) las mujeres incontinentes tienen una disminución de la función sexual comparado con pacientes continentes. PIU2 Seguimiento clínico y urodinámico de pacientes con detrusor hiperactivo idiopático tratados con Toxina Botulínica Tipo A vs Anticolinérgico Oral vs Observación médica en un grupo de pacientes de trasplante renal. William Ricardo Fajardo Cediel1, Fabián Guerrero Celis2, Rubén Francisco Luna3, Rubén Daniel Luna4. Urólogo, Fundación Clínica Shaio1 Residente urología, Universidad El Bosque2 Jefe Trasplante Renal, Fundación Clínica Shaio3 Cirujano Trasplante Renal, Fundación Clínica Shaio4 Objetivos Conocer la calidad de vida de pacientes con trasplante renal a través del índice de Karnofsky. materiales y métodos Se entrevistaron a 100 pacientes de uno y otro sexo con edades comprendidas entre 18 y 66 años de edad a los que se les hubiera realizado trasplante renal en la Fundación clínica Shaio Bogotá D.C. Se realizo un estudio de tipo observacional descriptivo, retrospectivo para lo cual se utilizó un instrumento que permitió identificar datos generales del paciente, datos del tratamiento actual del paciente (paciente trasplantado con éxito) y así mismo evaluar el Índice de Karnofsky (IK) como una de las variables a estudiar. Este instrumento se aplicó al paciente durante una entrevista que duró 40 minutos aproximadamente, las cuales se llevaron a cabo del 02 de febrero de 2009 al 30 de abril de 2010 en la Fundación Clínica Shaio. Para el IK se dieron indicadores de la siguiente manera: Buena calidad de vida: De 100 a 80%; el paciente es capaz de llevar una vida normal, no requiere cuidados especiales. Regular calidad de vida: De 70 a 50% paciente incapacitado para trabajar, pero puede cuidar de su persona y requiere de asistencia ocasional. Deficiente calidad de vida: El paciente es incapaz de cuidarse a sí mismo, requiere hospitalización y la enfermedad puede progresar rápidamente hacia la muerte. Análisis de Resultados El índice de Karnofsky fue aplicado a todo el grupo, encontrando buena, regular y mala calidad de vida en 100 pacientes respectivamente. . 119 Revista Urologia Colombiana Palabras Clave: Calidad de vida, trasplante renal, índice de Karnofsky. Resúmenes Conclusiones La calidad de vida de los pacientes con trasplante renal mejora si el trasplante es exitoso, por lo que recomendamos estimular la donación de órganos través de campañas gubernamentales e institucionales. PIU3 Validación del ALPP en pacientes con capacidad vesical aumentada. Nathalia Orjuela1, Álvaro Shek2, Johan Eduardo Ardila Jaimes3, William Quiroga Matamoros4, Danilo Armando Citarella Otero5, Jaime Andrés Cajigas Plata6. Residente urología, Hospital Militar Central1, 2, 3 Urólogo, Hospital Militar Central4, 5, 6 Palabras Clave: Urodinamia, ALPP (abdominal leak point pressure), Incontinencia urinaria. Hipótesis / objetivo del estudio Sociedad Colombiana de Urología 120 La realización de Urodinamia con medición del ALPP (abdominal leak point pressure), es un estudio mandatorio pero no esencial en los pacientes con sospecha de Incontinencia urinaria de esfuerzo, provee información acerca de la capacidad de la uretra, de resistir cambios de la presión abdominal, impidiendo la perdida de orina con estas. Este tipo de procedimiento en pacientes con capacidad funcional normal está bien definido su forma de realización, pero hasta cuando realizar pruebas de valsalva en personas con capacidad funcional aumentada, es lo que trataremos de definir con este estudio. materiales y métodos Entre Agosto de 2009 y Abril de 2010, se tomaron 82 pacientes femeninas de todas las edades con sospecha de incontinencia urinaria de esfuerzo y capacidad vesical aumentada valoradas con urodinamia en el Dispensario Médico Gilberto Echeverry Mejía y el Hospital Militar Central con ALPP positivos. Se revisó la historia clínica y examen físico y se excluyeron las pacientes con capacidad funcional normal, prolapsos genitales, infección de vías urinarias, vejiga neurogénica y detrusor hiperactivo. Se realizó un analisis retrospectivo con el grupo de 41 casos de pacientes con capacidad vesical aumentada definida como capacidad vesical mayor de 500 cc y el grupo control de 41 pacientes con capacidad vesical menor de 500c, se realizo evaluación del ALPP partir de los 200ml de llenado vesical y posteriormente a cada 100ml. Se identificó el ALPP y el volumen de llenado al cual correspondía. Resultados La media de edad fue de 61 y 64 años para el grupo de caso y control respectivamente, la capacidad funcional fue de 623 cc y 485 cc, el primer deseo miccional fue a los 255 cc y 133 cc cm infundidos, se observo urgencia miccional a los 529 cc y 460 cc de infusió, el ALPP fue positivo a los 101 cmH2O y 74 cmH2O respectivamente. Interpretación de los resultados El ALPP en las pacientes con vejiga de gran capacidad es mucho mayor cuando se compara con el grupo control, lo que pudiera sugerir que el punto de corte para definir insuficiencia esfinteriana intrínseca (incontinencia urinaria tipo III) en este grupo de pacientes deberia ser mayor de 60 cmH2O, como hasta ahora se utiliza en la clasificación urodinamica actual. Conclusiones Los resultados de este estudio sugieren que el ALPP es mayor en las pacientes con vejiga de gran capacidad, y eventualmente esto cambiaria los puntos de corte para la clasificación urodinamica de la incontinencia urinaria de esfuerzo en este grupo de pacientes, sin embargo se necesitan más estudios para validar estos resultados. XLV Congreso Internacional de Urología PIU4 Experiencia en el manejo de incontinencia urinaria masculina en el Hospital Militar Central. Johan Eduardo Ardila Jaimes1, Álvaro Shek2, Jhon Harold Hernández Rodríguez3, Fabio Ernesto otero Andrade4, Ricardo Schlesinger Piedrahita5, Jaime Andrés Cajigas Plata6 Residente urología, Hospital Militar Central1, 2, 3, 4 Urólogo, Hospital Militar Central5, 6 Hipótesis / Objetivo del estudio El esfínter urinario artificial es procedimiento terapéutico que aparece como una buena alternativa en el manejo de la incontinencia urinaria masculina por incompetencia esfinteriana. Presentamos los resultados obtenidos en una serie de pacientes tratados con Esfínter urinario artificial en el Hospital Militar Central. Con este trabajo queremos mostrar la casuística local, para dar a conocer nuestros resultados y así poder fomentar el uso de este tipo de alternativas de tratamiento en nuestro medio. Materiales y métodos Se realizo un análisis retrospectivo de una serie de pacientes tratados con Esfínter urinario artificial en el Hospital Militar Central, Bogota, desde el 2006 al 2010. En el año 2006 se inició nuestra experiencia con la implantación de esfínteres urinarios artificiales AMS 800; durante estos cuatro años se han realizado 34 procedimientos. Se analizaron las tasas de éxito y las complicaciones de este procedimiento. Resultados El promedio de edad fue 71 años, de los 34 pacientes, 32 (94%) tuvieron diagnostico de in- continencia urinaria postprostatectomía radical y la implantación del EUA en promedio fue 3 años después de la prostatectomía radical, 2 (6%) Incontinencia urinaria tipo III por patología neurológica. La tasa de éxito definida como uso de máximo un (1) protector al día fue del 86%, las tasas de falla fue del 18% básicamente por la disfunción del mecanismo del brazalete lo cual se corrigió quirúrgicamente con el reemplazo del mismo y cambio de la técnica quirúrgica, el tiempo quirúrgico en promedio fue de 80 minutos. Las complicaciones fueron fístula uretracutánea en 2 (6%) pacientes y extrusión del material en 1 (3%) paciente que requirió retiro y posterior cambio del material en un segundo tiempo quirúrgico. Interpretación de los Resultados Los resultados de nuestro estudio sugieren que la implantación del esfínter urinario artificial AMS 800 en nuestro medio es un procedimiento eficaz con tasas de éxito elevadas y con tasas de complicaciones acorde con la literatura mundial. 121 Conclusiones La implantación del esfínter urinario artificial AMS 800 es un procedimiento eficaz, seguro y reproducible para el manejo de la incontinencia urinaria masculina en nuestro medio, sin embargo no está exento de complicaciones. Los resultados y las tasas de complicaciones son equiparables a lo encontrado en la literatura. Revista Urologia Colombiana Palabras Clave: Esfínter urinario artificial, Incontinencia urinaria masculina, Incontinencia urinaria postprostatecmia radical. Resúmenes PIU5 Correlación entre la presión abdominal de escape, severidad de incontinencia y escala de calidad de vida en pacientes con incontinencia urinaria de esfuerzo. Alejandro Aparicio1, Mauricio Plata Salazar2, Santiago Rodríguez3, Carlos Gustavo Trujillo Ordoñez4. Urólogo, Pontificia Universidad Javeriana1 Urólogo, Fundación Santa Fe de Bogotá2, 4 Residente urología, Universidad de los Andes3 Palabras Clave: Presión abdominal, urodinamia, incontinencia urinaria, esfuerzo, Calidad de vida, Cuando se correlaciona la severidad de incontinencia con la escala de calidad de vida análoga, hay una correlación directa. A mayor severidad mayor puntaje en la escala visual análoga P = 0.0001 Hipótesis / Objetivo del estudio Al determinar la correlación entre la presión abdominal de escape y la severidad de la incontinencia se encontró que esta no era estadísticamente significativa p = 0.12. La presión abdominal de escape (ALPP) es una medida urodinámica ampliamente usada que según su valor permite sugerir el tipo de incontinencia urinaria y la severidad de la incontinencia urinaria. Este trabajo busca determinar el grado de correlación entre el ALPP y la severidad de la incontinencia urinaria de esfuerzo clasificada por el paciente así como determinada por la escala de calidad de vida ICIQ SF. materiales y métodos Sociedad Colombiana de Urología 122 Entre Julio y diciembre de 2009 se realizan 278 estudios urodinámico en pacientes de sexo femenino con diagnostico principal de incontinencia urinaria de esfuerzo. A través de un formato de recolección de datos prediseñado y revisado por 3 personas con experiencia en epidemiología clínica se recoge información en cuanto a síntomas del TU y se aplica cuestionario de calidad de vida traducido al español, validado y aprobado para su uso. Se recolecta información urodinámica incluyendo la medición de la presión abdominal de escape (ALPP). Se ingresa la información a una base de datos de Access 2008 y se analiza utilizando el paquete estadístico de stata 10 se determinan medidas de frecuencia y correlación entre variables utilizando pruebas no paramétricas.. Tampoco se evidencia correlación entre el valor del ALPP y la puntuación del cuestionario ICIQ p = 0.6878 Se encontró asociación entre el ALPP y el antecedente de cirugía de incontinencia el cual ocurrió en el 13% de los casos (p=0.01). No hay asociación entre el ALPP y el número de partos vaginales. Interpretación de los Resultados Existe una clara correlación entre la severidad de la incontinencia y la escala de calidad de vida ICIQ SF así como la escala visual no así para El ALPP el cual no se correlaciono con la severidad de la incontinencia urinaria ni con el compromiso de calidad de vida Conclusiones El 17% de sujetos califican subjetivamente el problema como leve, 64% moderado y 18.2% severo. Se encontró ALPP menor a 60 cms de agua en el 7.9% de casos, entre 61 y 90 cms de agua en el 17.6% y mayor a 91 cms de agua en el 74.4% En pacientes con incontinencia urinaria de esfuerzo monosintomática a mayor severidad de la incontinencia clasificada por el paciente, mayor alteración de calidad de vida. La severidad de la incontinencia reportada por el paciente o el compromiso de calidad de vida no se correlacionan con el valor del ALPP. Esta es una medida que en conjunto con otros parámetros radiológicos y anatómicos sugiere el tipo de incontinencia urinaria del paciente sin embargo ningún parámetro clínico excepto el antecedente de cirugía previa se correlaciona con el ALPP de manera directa. Se encontró correlación entre la severidad de la incontinencia y el valor del cuestionario ICIQ (Spearman rho = 0.2535 p = 0.0001). A Medida que aumenta la severidad de incontinencia, aumenta la puntuación del cuestionario. Modelos de regresión que involucren mas variables son necesarios para identificar factores clínicos que permitan predecir el la presión de escape abdominal y así clasificar mejor el tipo de incontinencia y por ende el tratamiento quirúrgico. Resultados XLV Congreso Internacional de Urología PIU6 Hiperactividad del detrusor e hiperactividad vesical dos entidades con pobre correlación. Alejandro Aparicio1, Lisette Arroyo2, Mauricio Plata Salazar3, Santiago Rodríguez4, Carlos Gustavo Trujillo Ordoñez5 Urólogo, Pontificia Universidad Javeriana1 Interno, Universidad de los Andes2 Urólogo, Fundación Santa Fe de Bogotá3,5 Residente urología, Fundación Santa Fe de Bogotá3 Hipótesis / objetivo del estudio Determinar la prevalencia de hiperactividad urodinámica del detrusor e hiperactividad vesical en una cohorte de pacientes que asisten para estudio urodinamico y determinar si existe correlación entre el diagnostico clínico y urodinámico. de esfuerzo pura el 34.5% presenta hiperactividad del detrusor. De los 46 pacientes con incontinencia de urgencia pura, 31(67.3%) presenta hiperactividad del detrusor y de los pacientes con incontinencia mixta, 39.8% presenta hiperactividad. Al determinar el grado de correlación entre la presencia de hiperactividad clínica e hiperactividad del detrusor, el grado de acuerdo esperado es de solo el 32% (p = 0.0078) materiales y métodos Interpretación de los Resultados Entre septiembre 2008 y enero de 2009 se realizan 515 estudios urodinamicos en pacientes de sexo femenino con diagnostico principal de incontinencia urinaria. Se diseña un formato de recolección de la información el cual se valida aplicando un piloto en los 15 primeros pacientes. Se recolecta información demográfica, síntomas del tracto urinario, calidad de vida subjetiva, escala ICIQ, hallazgos al examen físico y parámetros urodinámicos. Se ingresa la información a una base de datos de Access 2008 y se analiza utilizando el paquete estadístico de stata 10. La hiperactividad vesical como diagnóstico clínico no se correlaciona adecuadamente con la hiperactividad urodinamica determinada por contracciones fasicas del detrusor durante la cistometría. Adicionalmente pacientes sin diagnostico clínico de hiperactividad pueden presentarla en un porcentaje importante en la urodinamia. Resultados El promedio de edad de las pacientes es de 52 años (DE 11.6 rango 20-84), el tiempo promedio con la incontinencia urinaria es de 39 meses de rango. La incontinencia es clasificada como severa en el 30.3% de los casos y leve y moderada en el 12,88 y 55.96% respectivamente. De estos pacientes, 278 (53.4%) tienen como siíntoma principal incontinencia urinaria de esfuerzo, 46 (8.8%) incontinencia urinaria de urgencia pura y 178(34.23%) incontinencia urinaria mixta. En los pacientes con incontinencia Conclusiones Existe una pobre correlación entre la presencia de hiperactividad del detrusor y los diferentes tipos de incontinencia urinaria clínica. Esta es una observación que no se ha modificado a pesar de tener una clasificación clínica más estricta y escalas de calidad de vida validas para la adecuada categorización de los pacientes. Este criterio debe tenerse en cuenta durante la toma de decisiones terapéuticas sin embargo también se debe tener en cuenta que un porcentaje alto de pacientes con síntomas de esfuerzo puros sin hiperactividad clínica, tienen hiperactividad del detrusor por lo cual la urodinamia sigue siendo una herramienta útil que permite dar consejería al paciente ante una intervención terapéutica. 123 Revista Urologia Colombiana Palabras Clave: urodinamia, vejiga hiperactiva, incontinencia, síntomas, correlación. Resúmenes Imágenes Diagnosticas PID1 Correlación entre el puntaje de Gleason obtenido en biopsia ecodirigida de próstata y el del espécimen final de prostatectomia radical en la clínica de próstata de la Fundacion Santa Fe de Bogotá. Efraín Esteban1, Catalina Solano2, Carlos Gustavo Trujillo Ordoñez3, Felipe Gómez Jaramillo4, Diana Castelblanco5, Mauricio Plata Salazar6. Interno Especial de Urología, Universidad de Los Andes1 Médico General, Universidad El Bosque2 Urólogos, Clínica de Próstata, Fundación Santa Fe de Bogotá, 3, 4,6 Enfermera Especialista, Clínica de Próstata, Fundación Santa fe de Bogotá5 Palabras Clave: correlación, Gleason, biopsia de próstata, prostatectomia radical. (42.5%) fue una alteración al tacto rectal. El 23% de los pacientes tenían historia familiar de cáncer de la próstata. Hipótesis / objetivo del estudio Clínicamente los tumores se clasificaron como T1 en 82% de los casos, T2 en 6.4% y T3 4.2%. Determinar si el puntaje de Gleason obtenido en la biopsia transrectal de próstata, corresponde con el obtenido en el estudio del espécimen quirúrgico de la prostatectomía radical, en los pacientes en que se diagnosticó un adenocarcinoma en la Clínica de Próstata de la Fundación Santa Fe de Bogotá. Materiales y métodos 124 Se revisaron los reportes definitivos de patología del espécimen de prostatectomía radical de 47 pacientes intervenidos en la institución entre enero y diciembre de 2009 y se compararon con los obtenidos en la biopsia transrectal ecodirigida realizada bajo un esquema estándar de 12 muestras en la en la Clínica de Próstata de la Fundación Santa Fe de Bogotá. Los resultados se analizaron con un programa estadístico STATA 10.0. Sociedad Colombiana de Urología Se determino la concordancia entre variables ordinales con el estadistico Kappa ponderado. Resultados Se incluyeron un total de 47 pacientes. La edad promedio de los pacientes fue de 60 años (rango 46-71). El PSA promedio del grupo fue de 7.3 ng/ ml (2.39 a 29.6). En 27 pacientes (57.4%) la indicación de la biopsia fue la elevación del PSA, y en 20 Interpretación de los resultados El grado de acuerdo del Gleason entre el espécimen de biopsia y el de la patología definitiva reporta un kappa de 0.44, con un valor de P de 0.0009, lo equivale a una correlación de grado moderado. Conclusiones En nuestra institución, la correlación entre la clasificación de Gleason del espécimen de biopsia y el producto de la prostatectomía es moderado. Estos hallazgos corresponden con lo reportado en la literatura, y apoyan el concepto de que la biopsia de próstata tiene aun varios aspectos por mejorar, más si se tiene en cuenta que los hallazgos de este examen son uno de los elementos en que nos apoyamos para determinar el tratamiento que se debe ofrecer al paciente. Consideramos que se debe proceder con cautela al interpretar los datos patológicos del espécimen de la biopsia, conocer la correlación existente en cada institución, y seguir apoyándose en otras variables como el valor del PSA y los hallazgos del tacto rectal e imagenes, para ofrecer al paciente la mejor alternativa terapéutica XLV Congreso Internacional de Urología PID2 Tendencias en la preparación y realización de la ecografía transrectal de próstata y biopsia en Colombia. Censo urológico nacional. Mauricio Plata Salazar1, Santiago Rodríguez2, Carlos Gustavo Trujillo Ordoñez3, Maura Rivera4, Juan Camilo Díaz5, Adriana Pedraza6, Felipe Gómez Jaramillo7 Urólogo. Miembro Institucional Sección de urología, Fundación Santa Fe de Bogotá1 Residente II Urología, Universidad Javeriana2 Urólogo, Fundación Santafé de Bogotá3 Estudiante de X semestre de medicina Universidad de los Andes3, 4, 5,6 Urólogo. Jefe Sección de Urología Fundación Santa Fe de Bogotá7 Hipótesis / Objetivo del estudio Evaluar la tendencia utilizada por los urólogos en Colombia para la realización de biopsia transrectal de próstata ecodirigida. Materiales y métodos Se utiliza la base de datos de urólogos de la sociedad Colombiana de urología identificándose los urólogos que realizan ecografía transrectal y biopsia de próstata. Se utiliza un esquema comunicación directa o por convocatoria e información a través de colegas para identificar los urólogos participantes. Se realiza un formato de recolección de datos escogiendo las preguntas a incluir por tres investigadores y se realiza una prueba piloto de este cuestionario en los 10 primeros sujetos para identificar preguntas sensibles y grado comprensión del cuestionario. Un grupo de 6 recolectores aplican la prueba por vía telefónica o presencial a los urólogos identificados previo entrenamiento en su uso. Se realiza tabulación de la información en una base de datos de excel y se realiza un análisis descriptivo de las variables tanto para frecuencias como para medidas de tendencia central utilizando el paquete estadístico de stata 10.0. Resultados Se identifican 64 urólogos de 509 (12.5%) urólogos miembros de la sociedad colombiana de urología. Se logran contactar a 59 (91%) de ellos quienes diligencian el cuestionario. El tipo de práctica en la que se realiza la biopsia es en instituciones privadas en el 64% de los casos y universitaria e institucional en el 10% y 26% respectivamente. El 17% de los urólogos realiza la biopsia en compañía del radiólogo. En cuanto a la preparación para el examen, el 88% utiliza enemas de los cuales el 82% los utiliza por vía rectal. El 98% de los urólogos reporta usar antibióticos siendo la vía oral la más frecuente (62.7%) seguida de la oral e intramuscular en el 30.51%. El tiempo de profilaxis en promedio es de 3.6 días (SD de 1.28 1-7), empezando el tratamiento 1 día antes en el 44% de las veces, 27% 2 horas antes del examen y 24% después de la biopsia. El antibiótico más usado como monoterapia es la ciprofloxacina por el 61% de urólogos, seguida de cipro metronidazol en el 13% de las veces y otros esquemas como ciprofloxacina-amikacina en el 6.5% de casos o cefuroxima en el 5%. Se practican en promedio 8 biopsias de próstata por semana por urólogo (SD 7.9 1-40). El 84.7% de los entrevistados utiliza algún tipo de analgesia anestesia durante el examen siendo esta xilocaina gel en el 30.5% bloqueo periprostático en el 30.5% sedación intravenosa en 10.17% o ningún tipo de analgesia en 8.5%. Ningún urólogo reporta realizar las biopsias bajo anestesia general. En promedio el número de muestras tomadas es de 12 en el 49% de los casos y 8 muestras en el 38%. En general el número de muestras depende del volumen prostático en el 23% de veces y en muy pocos casos el PSA o la edad del paciente la determinan (1.69 y 1.8% respectivamente). El 49% de los urólogos realizan muestreo aleatorio en octantes siendo la localización de las biopsias lateral y medial en el 54% de las veces. La toma de la biopsia se hace en el plano parasagital en el 67% de los casos. El 74% de los urólogos cambia su esquema de biopsia si existe una biopsia previa negativa. El 66% realizan biopsias por saturación tomando entre 20 y 24 muestras solo el 49%. El 91% no utilizan de rutina la resonancia nuclear como ayuda en la decisión de rebiopsias. Un porcentaje importante de urólogos resteriliza agujas de biopsia (46.5%). Interpretación de los resultados En general se evidencia una falta de unanimidad en la preparación intestinal y antibioticoterapia 125 Revista Urologia Colombiana Palabras Clave: Biopsia, próstata, Ultrasonido, Prevalencia, patología. Resúmenes profiláctica así como en la realización operativa del examen.. Conclusión Hasta el momento este es el primer estudio descriptivo que reporta la tendencia en la realización de la biopsia transrectal de próstata hecha por urólogos miembros de la SCU en Colombia. Se evidencia una falta de unanimidad en cuanto a la preparación del examen así como en la técnica de la toma de la biopsia lo cual obliga a generar políticas tendientes a unificar criterios. Es una herramienta útil para planear futuros consensos que busquen generar pautas de práctica a nivel nacional. PID3 Análisis retrospectivo de las biopsias de próstata realizadas en la clínica de próstata del Hospital Universitario Fundación Santa Fe De Bogotá. Diana Castelblanco1, Felipe Gómez Jaramillo2, Carlos Gustavo Trujillo Ordoñez3 Enfermera especialista, Fundación Santa Fe de Bogotá1 Urólogo, Fundación Santa Fe de Bogotá2, 3 Palabras Clave: biopsia de próstata, complicaciones. Hipótesis / objetivo del estudio Reportar la experiencia en la realización de biopsias de Próstata en la Clínica de Próstata del HUFSFB, realizando un recuento de la indicación, resultados, complicaciones y manejo posterior de los pacientes. Sociedad Colombiana de Urología 126 Materiales y métodos Se incluyeron todos los pacientes a quienes se realizo un biopsia transrectal de próstata ecodirigida en la Clínica de Próstata de la Fundación Santa Fe de Bogotá entre enero y diciembre de 2009. Las biopsias fueron realizadas por 4 Urólogos y 2 radiólogos, según un esquema estándar. Se reviso la historia clínica previa y los hallazgos patológicos. Se realizo seguimiento telefónico a todos los pacientes y se registraron las complicaciones que se presentaron. En los pacientes con biopsias positivas para tumor, se registro la conducta terapéutica escogida. Los datos se recolectaron en una hoja de cálculo de Excel. Resultados Se realizaron un total de 303 pacientes. Se disponía de información completa en 212 de ellos. La edad promedio fue de 61.82 años (rango 41 -85). En 129 pacientes (61%) la indicación de la biopsia fue elevación del PSA, en 43 (20%) fue alteración en el tacto rectal, y en 40 (19%) ambos parámetros estaban alterados. EL 20% de los pacientes tenían historia familiar de cáncer de próstata y cáncer de seno. Se diagnosticó adenocarcinoma de próstata en 93 (31%) de los pacientes, tejido prostático benigno (biopsias negativas, PIN e inflamación) en 192 (63%) y foco microacinar atípico en 18 (6%). Clínicamente los tumores se clasificaron en T1 en 82% de los casos, T2 en 6.4% y T3 4.2%. 47 fueron llevados a prostatectomia radical, 4 a radioterapia, 16 a tratamiento multimodal, 2 Bloqueo hormonal, y 9 Vigilancia Activa. Se presentaron complicaciones en 25 (8%) de los pacientes, dadas por bacteriemia en 21 (7%) y retención urinaria en 4 (1%). Interpretación de los resultados Nuestros datos se son similares a lo reportado en la literatura. Conclusiones Este es el primer estudio que conocemos en nuestro medio de un programa de biopsias de próstata. Una de nuestras fortalezas es la creación de un centro especializado en el diagnostico y tratamiento de patología prostática, donde las biopsias son realizadas bajo un esquema estandarizado. El acompañamiento y seguimiento permanente a nuestros pacientes nos permite identificar de manera temprana las complicaciones y asesorarlos en su proceso terapéutico. Nuestros datos están acordes con lo reportado en la literatura mundial. XLV Congreso Internacional de Urología PID4 Concordancia entre el Gleason de las biopsias externas, las biopsias revisadas y el espécimen de la prostatectomia radical en El Instituto Nacional De Cancerología. Vanessa Cortes Barrera1, Rodolfo Varela2. Residente urología, Universidad Nacional1 Jefe servicio de urología, Instituto Nacional de Cancerología2 En una serie de pacientes remitidos al Instituto Nacional de Cancerología con sospecha o diagnóstico de cáncer de próstata, determinar el grado de correlación entre el Gleason reportado en la biopsia de próstata externa (de las diferentes instituciones de remisión), la revisión de la unidad de patología del INC y el Gleason reportado en la pieza quirúrgica de la prostatectomía radical. Determinar si es mayor el grado de correlación de las lecturas de biopsia hechas por patólogos del INC frente al espécimen quirúrgico, que el de las biopsias externas, en el período 2006-2009. Materiales y métodos Revisión retrospectiva de historias clínicas de 108 pacientes remitidos al INC con sospecha o diagnóstico de cáncer de próstata; se realizó una base de datos con las características demográficas de los pacientes y el reporte de Gleason de la biopsia externa, el resultado de la revisión de la biopsia externa por la unidad de patología del INC y el Gleason reportado en la patología del especímen quirúrgico. El nivel de acuerdo entre el Gleason de las biopsias y el Gleason del especímen quirúrgico se estimó por medio del coeficiente Kappa. Resultados El índice kappa para el Gleason de la biopsia externa y el Gleason del espécimen quirúrgico fue de 0.10. El índice kappa del Gleason producto de la revisión de la biopsia externa por patólogos del INC y el Gleason del espécimen quirúrgico fue de 0.34, mostrando mayor nivel de acuerdo y por tanto, mayor capacidad para predecir la histología de la prostatectomía radical. Interpretación de los resultados Los datos obtenidos en el análisis de nuestra serie de pacientes, sugieren que la experiencia de los patólogos de nuestra institución podría estar relacionada con un mejor grado de acuerdo del Gleason de la biopsia revisada y la pieza quirúrgica, que con respecto a los resultados de la biopsia extrainstitucional. Sin embargo, una limitación de nuestro estudio es la falta de un análisis multivariado que permita conocer de forma precisa la contribución de otras variables. Conclusiones Los datos obtenidos en el análisis de nuestra serie de pacientes, sugieren que la experiencia de los patólogos de nuestra institución podría estar relacionada con un mejor grado de acuerdo del Gleason de la biopsia revisada y la pieza quirúrgica, que con respecto a los resultados de la biopsia extrainstitucional. Sin embargo, una limitación de nuestro estudio es la falta de un análisis multivariado que permita conocer de forma precisa la contribución de otras variables.. 127 Revista Urologia Colombiana Hipótesis / Objetivo del estudio Resúmenes PID5 Biopsia transrectal de próstata guiada por ecografía con 12 muestras de la zona periférica y muestras de la zona centrotransicional en rebiopsias para el diagnostico de cáncer de próstata. Wilmer Agresott Guerra1, Álvaro Shek2, Johan Eduardo Ardila Jaimes3, William Quiroga Matamoros4, Danilo Citarella Otero5, Andrés Gómez Tavera6, Jaime Andrés Cajigas Plata7 Residente urología, Hospital Militar Central1, 2,3 Urólogo, Hospital Militar Central4,5,6,7 Palabras Clave: Próstata, biopsia transrectal de próstata, tasa de positividad. Hipótesis / Objetivo del estudio Demostrar que las biopsias transrectales de próstata guiadas por ecografía, realizadas con el protocolo actual; luego de una revisión sistemática del literatura; del Hospital Militar Central y del dispensario del Ejercito Gilberto Echeverri, muestran importantes tasas de positividad. Materiales y métodos Se revisaron los registros de 413 pacientes a los que se les realizo biopsia trasrectal de próstata ecodirigida en el Hospital Militar Central de Bogotá y en el dispensario del Ejercito Gilberto Echeverri (Colombia) entre 2008 y 2010. Sociedad Colombiana de Urología 128 Todos los pacientes presentaron urocultivo negativo en la consulta antes del procedimiento y al momento del mismo debería tener menos de un mes, así mismo todos los pacientes firmaron el consentimiento informado para realización del procedimiento. El paciente antes del procedimiento realizo preparación intestinal con dieta clara y aplicación de 2 enemas transrrectales; uno a las 5 pm y otro a las 9 pm el día anterior a la realización de la biopsia. La mayoría de los pacientes recibieron 2 esquemas de profilaxis inicialmente ciprofloxainametronidazol o cefalexina amikacina. Resultados En cuanto a los resultados encontramos que el promedio de edad de los pacientes fue de 65 años una tasa global de positividad en el estudio del 33, 5% para todos los pacientes llevados a biopsia protática. La tasa de positividad para paciente llevados a primer set de biopsias prostáticas es del 35.8 %. En los pacientes que fueron llevados a biopsia transrectal de próstata que tenían como indicación; PSA elevado la tasa de positividad fue del 32 % (ver tabla 1, con datos según valor de PSA) , pacientes con tacto rectal anormal la tasa de positividad fue del 41% y cuando se encuentra PSA elevado y Tacto rectal anormal la tasa se aumenta a un 75%. El tamaño prostático no tiene injerencia directa con respecto al diagnostico de cáncer de próstata en pacientes llevados a biopsia prostática. La tasa de complicaciones asociadas al procedimiento fue alrededor del 0,05% de las cuales 1 fue Sépsis, 2 se presentaron en contexto clínico de bacteremia y el resto presentaron infección de vía urinaria. Interpretación de los resultados La tasa de positividad según el protocolo utilizado en estas instituciones es importante y depende de las variables de valor inicial del PSA y numero de biopsias previas. Conclusiones Concluimos que la aplicación del protocolo para biopsias transrectales de próstatas ecodirigidas para el diagnóstico de cáncer de próstata utilizado en el Hospital Militar Central de Bogotá y en el dispensario del Ejercito Gilberto Echeverri, es factible dadas la importantes tasa de positividad. XLV Congreso Internacional de Urología Trabajos para presentación en Video V1 Nefrectomía Radical transvaginal por NOTES Hibrido. Monish Aron1, Oswaldo Carmona2, Robert De Andrade3, Golena Fernandez5, Camilo Andrés Giedelman Cuevas6, Inderbir Gill7, Daniel Ramírez8, René Javier Sotelo Noguera9. Urólogo, University of Southern California1, 4, 7 Urólogo, Institución: Instituto Médico la Floresta2, 3, 5, 6, 8, 9 Hipótesis / objetivo del estudio El NOTES (Natural Orifices Transluminal Endoscopic Surgery) puro para la nefrectomía radical transvaginal solo se había implementado en modelos animales y en cadáveres ya que en humanos se presentaron dificultades en su desarrollo en las primeras experiencias. Presentamos esta técnica novedosa de nefrectomía radical NOTES transvaginal usando un trocar multicanal transumbilical y vaginal en humanos con éxito. materiales y métodos Diseño observacional descriptivo. La nefrectomía radical transvaginal se realizó dos pacientes con tumores en polo inferior del riñón izquierdo. Un triport fue colocado en el ombligo y otro en vagina en ambos casos. La efectiva visualización y disección fue realizada por ambos puertos intercambiando la cámara endoeyes de 5 mm flexible en la punta, instrumentos rectos y doblados. La extracción de la pieza fue a través de una colpotomía extensa. Resultados El procedimiento duró 220 minutos al caso 1 y 95 minutos en el caso 2, con una pérdida de sangre de 150 cc promedio. Única complicación un absceso en fosa renal que se dreno, posterior mejoría y alta médica. La histología reportó un carcinoma de células claras en caso 1 y un tumor cromofobo para el caso 2, sin infiltración local. Interpretación de los resultados Mejoría en el tiempo quirúrgico en el segundo caso, pues hubo mayor adaptabilidad en el área a trabajar y comodidad al desarrollar la técnica. Conclusiones La nefrectomía radical transvaginal (NOTES) es todavía técnicamente demandante debido a la ausencia de instrumentos adecuados y experticia quirúrgica en la realización segura y efectiva de la disección. Sin embargo, nuestra técnica transvaginal asistido por un solo puerto transumbilical es una alternativa para reducir la morbilidad y obtener virtualmente una cirugía sin cicatriz.. V2 Resección y anastomosis laparoscópica asistida por robot de quiste mulleriano del conducto deferente proximal a la versículo seminal. Héctor Caballero1, Oswaldo Carmona2, Robert De Andrade3, Camilo Andrés Giedelman Cuevas4, Daniel Ramírez5, José Saavedra6, René J. Sotelo Noguera7. Urólogo, Instituto Medico La Floresta1, 2, 3, 4, 5, 6, 7. 129 Revista Urologia Colombiana Palabras Clave: NOTES – nefrectomía radical – transvaginal. Resúmenes Palabras Clave: Quiste mulleriano - conducto deferente - cirugía robótica. Hipótesis / Objetivo del estudio El fin de este video es reportar un caso de exicisión de un quiste mulleriano del conducto deferente adyacente a la vesícula seminal por vía laparoscópica asistido por robot (Da vinci). Resultados Un dren fue posicionado por 48 hrs, El tiempo operatorio fue de 90 minutos, sangrado 100 cc, estancia hospitalaria de un día. Tras la cirugía los síntomas imitativos desaparecieron. El eco postoperatorio demostró permeabilidad de la anastomosis. Interpretación de los resultados materiales y métodos Diseño observacional descriptivo. El caso es un paciente de 19 anos con una historia síntomas imitativos del tracto urinario inferior; el análisis de lo sperma demostró oligospermia, Estudios de imaginológicos mostraron una masa quística en la pelvis que desplazaba le vejiga y el recto. Asociada a agnesia del riñón derecho. El diagnostico diferencial preoperatorio incluyo un quiste mullerino, quiste de la vesícula seminal y una dilatación del conducto deferente. Considerando la edad del paciente y el análisis del semen la continuidad del defente fue restaurada, fue anastomozado a la vesícula seminal usando suturas absorbibles Primera experiencia de este tipo, el restablecimiento de la conductancia del conducto deferente fue realizable de manera óptima por la asistencia del robot, pues favoreció el trabajo en espacio reducido. Conclusiones La resección laparoscópica asistida por robot del quiste mulleriano es técnicamente posible. El acceso mínimamente invasivo provee de un tratamiento quirúrgico exitoso con alivio de síntomas y mínima morbilidad. V3 Procedimientos concomitantes durante la prostatectomia simple asistida por robot. Sociedad Colombiana de Urología 130 Oswaldo Carmona1, Robert De Andrade2, Camilo Andrés Giedelman Cuevas3, Camilo Mejia4, Daniel Ramírez5, René J. Sotelo Noguera6. Urólogo, Instituto Medico La Floresta1, 2, 5. Urólogo, Fellow en cirugía mínima invasión y robótica, Instituto Medico La Floresta3 Residente de urología, Instituto Medico La Floresta4 Urólogo, Director del centro de cirugía robótica y de invasión mínima, Instituto Médico La Floresta6 Palabras Clave: Prostatectomia simple - procedimientos concomitantes - cirugía robótica. Material y métodos Hipótesis / Objetivo del estudio El primer paciente de 64 años presenta crecimiento prostático y hernia inguinal bilateral, el PSA fue de 4,7 ng/ml, y la biopsia prostática transrectal fue negativa para cáncer; se le realiza prostatectomia simple y herniorrafia bilateral con malla asistido por robot. El segundo paciente desarrollo un gran divertículo vesical del lado izquierdo debido al crecimiento prostático, la prostatectomia simple asistido por robot fue realizada en conjunto de la diverticulectomía guiado simultáneamente con cistoscopio flexible. La prostatectomia simple por laparoscopia y asistida por robot ha sido descrita. Sin embargo, la presencia de patologías asociadas es tradicionalmente considerada como una indicación para la prostatectomia simple abierta. Nosotros recientemente hemos realizado prostatectomia simple asistida por robot con procedimientos concomitantes, incluyendo diverticulectomía vesical y reparación de hernia inguinal. Diseño observacional descriptivo. XLV Congreso Internacional de Urología Resultados Interpretación de los resultados El tiempo quirúrgico para el primer caso fue de 150 minutos y el peso del adenoma prostático fue de 65 gramos, el paciente no presentó signos ni síntomas de recurrencia de la hernia inguinal ni la infección de la malla. El tiempo quirúrgico del caso 2 fue de 120 minutos, con un peso del adenoma prostático fue de 55 gramos. La estancia hospitalaria fue de 2 días en ambos casos, y no ocurrió complicaciones intraoperatoria ni postoperatoria. Se demuestra que es posible realizar en el mismo acto quirúrgico de la prostatectomia simple procedimientos concomitantes con buenos resultados. Conclusiones La reparación robótica concomitante de patologías asociadas durante la prostatectomía simple es segura y factible. V4 Alternativa de manejo en la fuga de orina después de prostatectomia laparoscópica o robótica. Oswaldo Carmona1, Robert De Andrade2, Camilo Andrés Giedelman Cuevas3, Camilo Mejia4, Daniel Ramírez5, René J. Sotelo Noguera6. Urólogo, Instituto Médico La Floresta1, 2, 5 Urólogo, Fellow en cirugía mínima invasión y robótica, Instituto Medico La Floresta3 Residente de urología, Instituto Medico La Floresta4 Urólogo, Director del centro de cirugía robótica y de invasión mínima, Instituto Medico La Floresta6 Hipótesis / Objetivo del Estudio La fuga de la anastomosis después de la prostatectomia laparoscópica se presenta en aproximadamente 10% de los casos la mayoría resuelven con medidas conservadoras y solo del 0.9 al 2.5% requieren operación. El objetivo de este video es compilar nuestro material de archivo de varias cirugías, en diferentes escenarios clínicos, con rupturas de la anastomosis tanto de las parciales como de las completas. Material y métodos Diseño observacional descriptivo. El presente estudio es una combinación de (1) revisión de la literatura sobre las técnicas de manejo para la fuga urinaria de la anastomosis, una presentación (2) de la experiencia de un solo cirujano con 650 casos de pacientes que se sometieron a prostatectomia laparoscópica o robótica entre los años 2002 y 2009 y (3) una compilación multiinstitucional de videos que señalan y detallan sus técnicas de abordaje para la fuga urinaria. Resultados De los 650 pacientes, 12 de ellos presentaban fuga urinaria clínicamente (1.8%). De esos 12 casos, una anastomosis fue hecha con puntos de suturas separados y los otros 11 con sutura continua con monocryl 2-0. En 3 casos se encontró una gran cantidad de orina en cavidad abdominal, las cuales se resolvieron con la colocación de catéteres doble jota bilateral. De los pacientes con fuga, 42% tenían cirugía previa de próstata. Interpretación de los resultados 131 Bajo porcentaje de fuga urinaria reportada se debe más probablemente a que en nuestra institución mantenemos la sonda uretral de 12 a 14 días (más de lo usual) y no realizamos cistografía en el seguimiento, solo nos basamos en la clínica. Conclusiones La fuga urinaria es poco frecuente y a menudo se resuelve espontáneamente. El conocimiento de las posibilidades del manejo conservador es esencial ante estas situaciones desafiantes y, cuando estas medidas fallan, la reparación laparoscópica o robótica puede realizarse de manera segura. Revista Urologia Colombiana Palabras Clave: Fuga urinaria - prostatectomia radical - cirugía robótica - laparoscopia. Resúmenes V5 Excisión transvesical del manguito de vejiga LESS Oswaldo Carmona1, Robert De Andrade2, Mihir Desai3, Golena Fernandez4, Camilo Andrés Giedelman Cuevas5, Inderbir Gill6, Daniel Ramírez7, René J. Sotelo Noguera8. Urólogo, Instituto Medico La Floresta1, 2, Urólogo, University Of Southern California3, 6. Residente de Urologia, Instituto Medico La Floresta4 Urólogo, Fellow en cirugía mínima invasión y robótica, Instituto Medico La Floresta5 Urólogo, Director del centro de cirugía robótica y de invasión mínima, Instituto Medico La Floresta6 Palabras Clave: Laparoscópica, manguito vesical, fístula, puerto simple, LESS. mía distal y la reparación de fistula vesicovaginal N = 1, mediante el uso del dispositivo R-Port . Hipótesis / objetivo del estudio Resultados El desarrollo de la cirugía LESS en el campo de la urología ha sido vertiginoso desde 2007, con numerosas experiencias clínicas. Una variedad de procedimientos transvesicales pueden ser realizados con el dispositivo R-port. En este video hacemos mención de dos procedimientos quirúrgicos que pueden tener este abordaje. En el caso de reflujo VU el tiempo quirúrgico fue de 55 minutos. Sin complicaciones, la estancia hospitalaria de un día y el tiempo de cateterización de 6 días. El otro caso fue una reparación de FVV, con buena evolución, sin complicaciones. materiales y métodos En la búsqueda de otras aplicaciones para la cirugía por single port, hemos realizado procedimientos sin complicaciones y con técnicas reproducibles. Diseño observacional descriptivo. 132 A la fecha hemos tenido más de 35 procedimientos por dispositivo R-port. Hiperplasia Prostática Benigna (HPB) N = 35, ureterectomía distal por carcinoma de células transicionales N = 1, Reflujo vesicourinario (RVU) N = 1, reparación de fístula vesicovaginal (FVV) N = 1, excisión de malla N = 2. Sociedad Colombiana de Urología En este reporte nos enfocamos en la ureterecto- Interpretación de los resultados Conclusiones El desarrollo de cirugía LESS ha ampliado el papel de la cirugía laparoscópica y robótica. La habilidad para tener instrumentos intraluminales crea la posibilidad de realizar cirugías complejas y reconstructivas a través de la disciplina. V6 Nefrectomía laparoscópica por puerto único en paciente pediátrico Yair Cadena1, César Alberto Duarte Niño2, Camilo Alberto Orjuela3. Urólogo, Fundación Hospital de la Misericordia1 Residente III Urología, Universidad Nacional de Colombia2 Urólogo Instructor Asociado Departamento de Cirugía Universidad Nacional de Colombia3 Palabras Clave: Exclusión renal, nefrectomía laparoscópica, cirugía por puerto único. Objetivo Presentar la técnica de nefrectomía laparoscópica por puerto único en urología pediátrica, sus XLV Congreso Internacional de Urología implicaciones técnicas, ventajas y posibilidades de aplicación en otros procedimientos de urología pediátrica. materiales y métodos Presentamos el video de una nefrectomía laparoscópica por puerto único en una paciente de 6 años, un análisis de las implicaciones técnicas y las posibilidades de aplicación en otros procedimientos de urología pediátrica en donde la cirugía laparoscópica es el estándar de manejo. Resultados Una paciente de 6 años con antecedente de infección urinaria varios episodios, el último hace 2 años, asociada a reflujo vésicoureteral de alto grado y muy pobre aporte functional renal derecho con proteinuria significativa por lo que se indicó nefrectomía laparoscópica, es llevada a nefrectomía laparoscópica por puerto único y se presenta en video una descripción de la técnica empleada, con enfoque en los requerimientos técnicos. Análisis de los resultados La nefrectomía por vía laparoscópica es el estándar de manejo cuando está indicada la nefrectomía simple que en el presente caso es por proteinuria significativa con exclusión funcional renal, el empleo de la técnica laparoscópica por incisión única es el siguiente eslabón en la evolución de las técnicas mínimamente invasivas, reportada relativamente en forma reciente en la literatura internacional en su mayoría en pacientes adultos, es el primer caso de nefrectomía laparoscópica por puerto único en paciente pediátrico en Colombia. Conclusiones La cirugía laparoscópica por puerto único en urología pediátrica es una realidad en Colombia, con la ventaja de un mejor resultado estético, mejor control del dolor y múltiples posibilidades de aplicación la convierten en una opción prometedora en el futuro próximo de la cirugía urológica pediátrica. V7 Derivación urinaria continente tipo mitrofanoff utilizando segmento Ileal. Reporte de caso y exposición de la técnica quirúrgica. Cesar Augusto Andrade Serrano1, Juan Ignacio Caicedo Cardenas2, Carlos Eduardo Hernández García3, Jorge Eduardo Sejnaui Sejnaui4. Palabras Clave: Mitrofanoff, Apéndice, cistostomía, laparoscopia, enfermedades de la vejiga urinaria, derivación urinaria, cirugía reconstructiva. Hipótesis / objetivo del estudio Reportar el caso y mostrar la técnica quirúrgica de la derivación urinaria continente y cateterizable tipo Mitrofanoff con segmento ileal realizada por laparoscopia. materiales y métodos Reportamos el caso de un paciente de 65 años completamente sano, social y laboralmente activo, llevado a prostatectomia radical retropúbica en Marzo del 2007 por un adenocarcinoma de próstata Gleason 3 + 3 T1CN0M0, quien como complicación presenta estrechez de la anastomosis uretrovesical 6 meses después de la cirugía. Llevado a múltiples dilataciones endoscópicas y uretrotomia endoscoscopicas laser y en corte frio sin mejoría. Adicional a la condición de estrechez cursa con incontinencia urinaria severa y permanente que lo obliga a utilizar 3 panales al día. Actualmente se encuentra en remisión de su enfermedad, no presenta infecciones urinarias a repetición y con urodinamia estándar normal. Se decidió llevar a cerclaje del cuello vesical mas anastomosis íleo vesico cutánea tipo Mitrofanoff para el manejo definitivo de su complicación. Resultados La cirugía se realizó en posición de decúbito supino. Abordaje transperitoneal con 4 trocares: 2 de 10 mm y 2 de 5 mm. Apertura del domo vesical ingresando a esta, se cateterizaron los meatos ureterales con sondas de alimentación para su 133 Revista Urologia Colombiana Jefe Sección de Urología Hospital Central de la Policía1 Urólogo, Hospital Central de la Policía2, 3 Residente IV Año, Pontificia Universidad Javeriana4 Resúmenes identificación y se realizo un cerclaje del cuello vesical en dos planos muco-musculares. Inicialmente se intentó obtener la apéndice pediculada para realizar una anastomosis cateterizable apendículo vesico cutánea la cual se descartó ya que se contaba con un apéndice cecal muy corto. Se prosiguió a obtener un segmento ileal pediculado de 15 cm de longitud a 20 cm de la válvula ileocecal el cual se confeccionó sobre grosor de sonda de 12 Fr. y se realizo la anastomosis a la vejiga con túnel submucoso para mecanismo antirreflujo y a la pared abdominal abocando el estoma a nivel de la fosa iliaca derecha. Este se dejo cateterizado con una sonda Foley 12 Fr. Se derivó la vejiga con una cistostomía con sonda de Foley 20 Fr. El tiempo quirúrgico fue 4 horas, sangrado aproximado 100cc y no se registraron complicaciones intraoperatorias. Interpretación de los resultados Permaneció 4 días hospitalizado, se retiro la sonda de cistostomía a los 15 días y la sonda del Mitrofanoff a las 4 semanas postoperatorias. No se registraron complicaciones a nivel enteral ni inherentes a infecciones del sitio operatorio tanto superficiales como profundas. Actualmente el paciente se encuentra con muy buena calidad de vida, un perfil de desempeño del ECOG de 0, sin incontinencia urinaria, relazándose sus cateterismos a través del Mitrofanoff 4 veces al día evacuando en promedio volúmenes de 250 cc de orina. Conclusiones Las derivaciones urinarias continentes cateterizables tipo Mitrofanoff fueron indicadas para pacientes con vejiga neurogenica sea cual sea su causa pero es una técnica que ha caído en desuso luego de el amplio conocimiento y mejoría en la técnica de los cateterismos uretrales intermitentes limpios. Por ende, está indicada en todo aquello pacientes con contraindicación o incapacidad para el cateterismo uretral intermitente limpio. Adicionalmente, se ha utilizado en casos individualizados para tratar incontinencia urinaria refractaria o fistulas urinarias. En este caso, se acopla al de una incontinencia urinaria severa asociada a una estrechez refractaria de la anastomosis uretrovesical. La técnica es completamente reproducible por laparoscopia con excelentes resultados a corto plazo tanto funcionales como estéticos asociado a los beneficios ya conocidos de la cirugía laparoscópica. V8 Nefrectomía bilateral y cistoprostatectomía radical por laparoscopia. Myriam Lili Ceballos1, Manuel Duque Galan2, Luis Alejandro Plazas3. 134 Urólogo, Fundación Valle del Lili1, 2, 3. Sociedad Colombiana de Urología Palabras Clave: Nefrectomia bilateral, laparoscopia, cistoprostatectomia, tumor vesical, compromiso muscular, ureteral. Hipótesis / objetivo del estudio Demostrar que con la cirugía laparoscópica se logran mejores resultados en procedimientos complejos como en los que involucran el retiro de ambos riñones, la vejiga y la próstata. materiales y métodos Se trata de un paciente de 53 años a quien se practicó resección transuretral de tumor vesical que presentaba invasión muscular; en los controles clínicos se encontró insuficiencia renal con la presencia de una masa ureteral distal en el riñón con la mejor función, requiriendo hemodiálisis durante 6 meses. Es remitido a la FVL para el procedimiento: nefrectomía izquierda con tres puertos en línea, al igual que la derecha, posteriormente cistoprostatectomía a través de 3 puertos, uno umbilical y dos laterales, extrayéndose el órgano a través de una incisión de Pfannestiel. Resultados Tiempo quirúrgico de 7 horas, sangrado de 120cc, hospitalización de 5 días, dolor durante 36 horas tratado con dipirona, tolerancia oral a las 48 horas. El paciente retornó a su vida cotidiana al 9° día postquirúrgico. Patología demostró carcinoma de células transicionales de vejiga grado II con compromiso muscular y ureteral. Seguimiento de dos años sin evidencia de compromiso tumoral. XLV Congreso Internacional de Urología Interpretación de los resultados Conclusiones Tiempo quirúrgico de 7 horas, sangrado de 120cc, hospitalización de 5 días, dolor durante 36 horas tratado con dipirona, tolerancia oral a las 48 horas. El paciente retornó a su vida cotidiana al 9° día postquirúrgico. Patología demostró carcinoma de células transicionales de vejiga grado II con compromiso muscular y ureteral. Seguimiento de dos años sin evidencia de compromiso tumoral. La cirugía laparoscópica brinda mejor evolución postquirúrgica, con tiempos intraoperatorios realmente aceptables, aunados a una rápida recuperación, menor sangrado y escaso dolor. V9 Abordaje robótico para el manejo del cáncer infiltrativo de vejiga, primera experiencia en Latinoamérica. Juan Arriaga1, Héctor Caballero2, Oswaldo Carmona3, Robert De Andrade4, Camilo Andrés Giedelman Cuevas5, José Saavedra6, René J. Sotelo Noguera7. Residente Urología, Instituto Medico La Floresta1, 2. Urólogo, Instituto Medico La Floresta3, 4 Urólogo, Fellow en cirugía mínima invasión y robótica, Instituto Medico La Floresta5, 6 Urólogo, Director del centro de cirugía robótica y de invasión mínima, Instituto Medico La Floresta7 Hipótesis / objetivo del estudio En la cistectomia y cistoprostatectomia radical el abordaje laparoscópico puede permitir mejores resultados quirúrgicos con respecto a la cirugía abierta, sin embargo presenta fallas técnicas al momento de implementarla, dichas fallas se han resuelto con el advenimiento del robot, otorgando menor curva de aprendizaje, mayor comodidad y visión al cirujano. materiales y métodos Diseño observacional descriptivo. Presentar nuestra experiencia inicial en Cistectomia y cistoprostatectomia radical por técnica robótica para el manejo de cáncer infiltrante de vejiga, resaltando los resultados quirúrgicos, las complicaciones inmediatas a corto plazo y mediano plazo. Dos casos a los cuales se les practica cistoprostatectomia radical más linfadenectomia robótica. Ambos pacientes con tumor musculo – invasivo. Masculino de 62 años de edad y femenino de 49 años de edad. Se confecciono en ambos neovejiga tipo Omega extracorporeal y la anastomosis uretro y uretero - neovejiga se realizo con asistencia robótica. Resultados El tiempo medio total de la cirugía fue de 480 minutos. Ningún caso requirió conversión ni transfusión sanguínea. La media de ganglios extraídos mediante Linfadenectomia robótica fue de 10. La Anatomía Patológica revelo pt3 en ambos casos (márgenes positivos). Inicio de dieta oral a las 48 hrs. La estancia hospitalaria fue de 8 días. deambulación a las 24 horas. 135 Interpretación de los resultados Tiempos quirúrgicos similares a los de los otros abordajes (abierta y laparoscópica), deambulación temprana, lo que denota una pronta resolución de dolor. Márgenes positivos enmarcan el estadio avanzado en que se abordaron los pacientes. Conclusiones La Cistectomía y la cistorpostatectomía radical mas linfadenectomía robótica, con reconstrucción extracorporeal de la derivación urinaria y anastomosis robótica, ofrece Buenos resultados quirúrgicos, aminorizando el sangrado y la estadía hospitalaria, además de la temprana deambulación. Revista Urologia Colombiana Palabras Clave: Cirugía robótica - cáncer de vejiga - cistectomía - citoprostatectomia - linfadenectomia pélvica. Resúmenes V10 Reconocimiento y manejo de la lesión rectal en la prostatectomia radical robótica. Oswaldo Carmona1, Sedar Deger2, Camilo Andrés Giedelman Cuevas3, Camilo Mejia4, Vipul Patel5, Daniel Ramírez6, Flavio Santinelli7, René J. Sotelo Noguera8. Urólogo, Instituto Médico La Floresta1, 6 Urólogo, Charité – Universitätsmedizin2 Urólogo, Fellow en cirugía mínima invasión y robótica, Instituto Médico La Floresta3 Residente Urología, Instituto Médico La Floresta4 Urólogo, Florida Hospital5 Urólogo, Hospital Evita Pueblo Berazategui7 Urólogo, Director del centro de cirugía robótica y de invasión mínima, Instituto Médico La Floresta8 Palabras Clave: Lesión rectal - prostatectomia radical - cirugía robótica. bujas, examen Digito rectal y la prueba de la luz visible y el guante con el rectoscopio. Hipótesis / objetivo del estudio Resultados La incidencia de la lesión rectal durante la prostatectomia robótica en la literatura oscila en rangos de 0.2 a 0.8%. La lesión rectal puede ocurrir en cualquier localización en relación a la glándula prostática incluyendo la base de la próstata, el curso posterolateral de las bandeletas neurovasculares o el apex de próstata. Con esta baja incidencia los cirujanos pueden no observarla no saber las complicaciones durante el procedimiento. La clave en este video es para ilustrar varias lesiones y revisar las técnicas de reparación que pueden servir como referencia para la práctica quirúrgica.. Las técnicas diagnosticas incluían la prueba de burbujas y la prueba de la luz, las cuales demostraron la lesión rectal que no fue vista solo con la inspección. Una lesión similar a la rectal era la del peritoneo del fondo de saco la cual fue descrita y explicada. La clave de la reparación de la lesión rectal está incluida la sutura libre de tensión en dos planos y la interposición del omento. materiales y métodos Diseño observacional descriptivo. Sociedad Colombiana de Urología 136 Nosotros colectamos lesiones de recto que sucedieron durante la prostatectomia radical para poder localizar las diferentes áreas relacionadas con la glándula prostática. Se usaron técnicas para reconocer estas lesiones con la prueba de las bur- Interpretación de los resultados Comentado en resultados. Conclusiones La lesión rectal puede ser una complicación desbastaste si no se realiza el diagnostico intraoperativamente. Sin el tacto rectal de la cirugía abierta el diagnostico de la lesión rectal durante la prostatectomia robótica requiere de técnicas especificas. Conocer el diagnostico y manejo de las técnicas es esencial para poder realizar la prostatectomia robótica por los cirujanos. V11 Molleja de pollo: un nuevo modelo para entrenamiento en anastomosis uretrovesical por laparoscopia. Juan Carlos Astigueta1, Oswaldo Carmona2, Rafael Clavijo3, Robert De Andrade4, Camilo Andrés Giedelman Cuevas5, René J. Sotelo Noguera6, Alejandro Velasquez7. Urólogo, Instituto Médico La Floresta1, 2, 4, 7. Residente urología, Instituto Medico La Floresta3 Urólogo, Fellow en cirugía mínima invasión y robótica, Instituto Médico Urólogo, Director del centro de cirugía robótica y de invasión mínima, Instituto Médico La Floresta6 XLV Congreso Internacional de Urología Palabras Clave: Pollo – laparoscopia – modelo de entrenamiento - anastomosis uretro-vesical. Hipótesis / objetivo del estudio La sutura de la anastomosis uretro-vesical es considerada uno de los pasos técnicamente compleja en la prostatectomía radical por laparoscopia, y es una razón para que muchos urólogos abandonen el proceso de aprendizaje. Nosotros describimos un modelo simple, económico y reproducible, resultando en una nueva opción de entrenamiento para conducir la anastomosis uretro-vesical durante la prostatectomía radical por laparoscopia. materiales y métodos Trabajo experimental. Los materiales incluyen un pollo entero que pese más de 2 kilogramos, caja de entrenamiento de laparoscopia, video-cámara, monitor, porta-agujas y sutura. Para la anastomosis se secciona parcialmente la molleja (anatómicamente similar al cuello vesical) y se sutura a la cloaca (uretra). Una vez que el modelo es colocado dentro de la caja la anastomosis es realizada en condiciones anatómicas que son muy similares al humano. Resultados Múltiples ensayos de anastomosis fueron conducidos usando este modelo, con importantes ventajas: (1) fácilmente reproducible; (2) área de trabajo que se asemeja a la pelvis humana; (3) la calidad de tejido, textura y diámetro similar a la uretra y cuello vesical; (4) posibilidad de reconstrucción del cuello vesical; (5) verificación de la integridad de la anastomosis con un catéter o endoscopia transanal, y (6) económico. Interpretación de los resultados Los resultados muestran que es una excelente técnica de aprendizaje, económico y con enorme similitud con los tejidos a enfrentar en cirugía Conclusiones El modelo de molleja-cloaca para la anastomosis uretro-vesical es simple, fácil y reproducible. La anatomía de la pelvis del pollo y sus características de sus tejidos hace que se asemeje al humano. Futuros estudios determinarán la validez de este modelo para el aprendizaje de la anastomosis uretro-vesical. V12 Heminefrectomía polar superior por notes híbrido abordaje transvaginal. Oswaldo Carmona1, Robert De Andrade2, Camilo Andrés Giedelman Cuevas3, Inderbir Gill4, Camilo Mejia5, Daniel Ramírez6, René J. Sotelo Noguera7. Urólogo, Instituto Medico La Floresta1, 2, 6. Urólogo, Fellow en cirugía mínima invasión y robótica, Instituto Medico La Floresta3 Urólogo, University of Southern California4. Residente, Instituto Medico La Floresta5 Urólogo, Director del centro de cirugía robótica y de invasión mínima, Instituto Medico La Floresta7 Hipótesis / objetivo del estudio La duplicación de pelvis renal y uréter es la anomalía más frecuente de tracto urinario superior. La heminefrectomía de polo superior es el tratamiento cuando las anomalías de duplicación están asociadas con ureterocele y ectopia ureteral asociados a fracción de polo superior no funcional o infectada. Nosotros describimos la cirugia de NOTES Híbrido de polo superior transvaginal en una mujer de 24 años con infecciones recurrentes y pobre función del polo superior derecho. materiales y métodos Diseño observacional descriptivo. El procedimiento fue realizado con un trócar de cirugía bariátrica por la vagina y un dispositivo de puerto simple multicanal (Triport, Olympis Surical) en el ombligo. El colon fue movilizado. Se identificaron ambos uréteres. Se hizo tracción sobre el uréter superior hacia el polo superior. El uréter fue seccionado y liberado detrás del hilio renal. Se identificó y seccionó el aporte vascular del polo superior. Se utilizó bisturí ultrasónico para la heminefrectomía. El espécimen fue retirado vía vaginal. Revista Urologia Colombiana Palabras Clave: NOTES - single port - abordaje transvaginal - heminefrectomia 137 Resúmenes Resultados Tiempo de operación 150 minutos. Sangrado de 50 cc. Después de una semana la paciente fue reexplorada por vía laparoscópica por presentar urinoma en el lecho quirúrgico. Se realizaron fulguración y colocación de drenaje del borde quirúrgico. La paciente se recuperó sin problemas. Interpretación de los resultados Tiempo quirúrgico equiparable con la técnica convencional laparoscópica, debido a la poca ex- periencia, primer caso, se presento urinoma que requirió reexploración para drenaje y fulguración del lecho renal. Conclusiones La heminefroureterectomía Híbrida transvaginal NOTES es factible, en tener tanto el puerto transvaginal como el umbilical restaura la muy necesaria triangulación, al mismo tiempo que se logra un resultado virtualmente libre de cicatrices. El abordaje híbrido sirve como un paso seguro hacia procedimientos NOTES puros. V13 Reparación De Fistula Vesico-Vaginal, Abordaje Laparoscópico Y Robótico Oswaldo Carmona1, Robert De Andrade2, Camilo Andrés Giedelman Cuevas3, Daniel Ramírez4, René J. Sotelo Noguera5. Urólogo, Instituto Medico La Floresta1, 2, 4. Urólogo, Fellow en cirugía mínima invasión y robótica, Instituto Médico La Floresta3 Urólogo, Director del centro de cirugía robótica y de invasión mínima, Instituto Medico La Floresta6 Palabras Clave: Fistula vesicovaginal - laparoscopia - cirugía robótica. Hipótesis / objetivo del estudio 138 La Fístula vesico-vaginal es una complicación en la cirugía uroginecológica. Se estima que la incidencia oscila entre 0,3 – 2 %. El 90 % de los casos se presentan posteriores a la realización de una histerectomía abdominal. Nosotros queremos mostrar dos alternativas mínimamente invasivas para el tratamiento quirúrgico de esta patología, técnica laparoscópica y robótica. materiales y métodos Sociedad Colombiana de Urología Diseño observacional descriptivo. Se realizó la reparación de la fístula por vía laparoscópica en 28 pacientes, y por técnica robótica se intervino una paciente, en ambos grupos se practico asistencia por cistoscopia, cateterización del trayecto fistuloso, resección del mismo, rafia de vejiga en dos planos y de vagina e interposición de flap de apéndices epiploicos. Resultados Se realizó el procedimiento en 28 casos por técnica laparoscópica. Edad promedio 39 años, 93% con antecedente de Histerectomía, 75% no tenían tratamiento previo de fístula, en la mayoría de los casos tuvieron manejo conservador por más de 2 meses. Conversión 0%. Promedio de hospitalización 3 días, promedio de permanencia de sonda de Foley 10,4 días. Seguimiento en meses 26 (rango 3 - 60 meses). Se presentaron 2 complicaciones y una recidiva en los 28 pacientes. La paciente a la que se le practico corrección robótica de la fistula tuvo éxito intra y postoperatorio al cabo de 2 meses de seguimiento. Interpretación de los resultados Resalta que el 75% de las pacientes intervenidas se había manejado de manera conservadora sin éxito, estas técnicas mínimamente invasivas proveen una muy buena alternativa para resolver el cuadro. Similar tiempo de hospitalización y permanencia de sonda que la cirugía convencional abierta. Conclusiones El abordaje de mínima invasión (laparoscópico o robótico) puede ser una alternativa para el tratamiento vía abdominal de la fístula vesico-vaginal. XLV Congreso Internacional de Urología V14 Uso del bisturí frio en la nefrectomía parcial laparoscópica Oswaldo Carmona1, Robert De Andrade2, Eugenio Di Grazia3, Golena Fernandez4, Camilo Andrés Giedelman Cuevas5, José Saavedra6, René J. Sotelo Noguera7. Urólogo, Instituto Medico La Floresta1, 2, 3, 6. Residente, Instituto Medico La Floresta4 Urólogo, Fellow en cirugía mínima invasión y robótica, Instituto Medico La Floresta5 Urólogo, Director del centro de cirugía robótica y de invasión mínima, Instituto Medico La Floresta7 Palabras Clave: nefrectomía parcial - laparoscopia - bisturí frio - tumor renal. Hipótesis / objetivo del estudio Las técnicas de energía para la resección de tumores presenta el inconveniente de no ser efectivo en coagular grandes vasos y sinusoides, causando alteración del color del tejido y distorsión del lecho de resección, obstaculizando una clara evaluación sobre los márgenes, vasos ni la apertura del sistema colector. En el presente video nosotros mostramos nuestra técnica usando el bisturí frio durante la nefrectomía parcial laparoscópica y reportamos los resultados preliminares. materiales y métodos Nosotros realizamos la nefrectomía parcial laparoscópica con bisturí frio en 4 pacientes con masas renales pequeñas. Después de clampear la arteria renal, se realiza la resección del tumos con bisturí frio. La hemostasia fue realizada con Hemo-lock y sutura a puntos separados. El parénquima renal fue reparado sobre rollos de suricel aplicando suturas aseguradas con Hem-o-lock. y 2 derechos, tiempos de isquemia inferiores a 30 minutos, tiempo quirúrgico entre 110 y 150 minutos, variación de la hemoglobina pre y pos oscilo entre 1.1 gr/dl y 2.5 gr/dl, solo se transfundió un paciente, márgenes negativos en los 4 casos. Interpretación de los resultados Tiempos quirúrgicos similares a los de la cirugía laparoscópica realizada con otros instrumentos de corte, no hubo tumor remanente en ningún caso. El tiempo de isquemia se puede acortar por la rapidez y precisión del corte. Conclusiones A diferencia de la tecnología basada en energía incorporadas en la nefrectomía parcial por laparoscopia, en nuestra experiencia preliminar con bisturí frio encontramos que es muy preciso y con cortes nítidos, además de ser una resección rápida disminuyendo el tiempo de isquemia caliente, siendo factible la detección macroscópica de margen positivo en el lecho tumoral y visualización óptima del algún sangrado y reparación del sistema colector si fuese necesario. 139 Resultados Se intervinieron 4 pacientes a quienes se les encontró el tumor incidentalmente, 2 izquierdos Adrenalectomía laparoscópica para grandes masas adrenales. Oswaldo Carmona1, Robert De Andrade2, Camilo Andrés Giedelman Cuevas3, Daniel Ramírez4, René J. Sotelo Noguera5. Urólogo, Instituto Medico La Floresta1, 2, 4. Urólogo, Fellow en cirugía mínima invasión y robótica, Instituto Médico La Floresta3 Urólogo, Director del centro de cirugía robótica y de invasión mínima, Instituto Medico La Floresta5 Revista Urologia Colombiana V15 Resúmenes Palabras Clave: Laparoscopia – tumor adrenal – adrenalectomía – masa grande. Hipótesis / Objetivo del Estudio La adrenalectomía laparoscópica (AL) es el estándar de oro para pequeñas masas adrenales. Sin embargo, el rol de la AL para grandes masas (típicamente consideradas mayores de 6 cm) ha sido reportado, pero es menos aceptada. La controversia actual incluye para grandes tumores, particularmente cuando se anticipa la disección retrocava. Nosotros presentamos nuestra experiencia actual en la AL para grandes masas adrenales. Materiales y métodos Se presentan 3 pacientes en la cual se le realizó Adrenalectomia laparoscopica, para lesiones adrenales mayores de 8 cm. Los datos intraoperatorios fueron recogidos. Resultados promedio fue de 180 minutos (rnago de 120 a 300 minutos), y un promedio de pérdida de sangre de 183 cc. No hubo complicaciones intraoperatorias ni conversión a cirugía abierta. Los márgenes quirúrgicos fueron negativos el paciente que reportó carcinoma adrenocortical. Interpretación de los Resultados Los resultados muestran que prácticamente cualquier masa adrenal, independiente del tamaño, pueden intervenirse por laparoscopia; en nuestra serie se evidencio mínimo sangrado y no se informan complicaciones. Conclusiones La AL para masas adrenales mayor de 8 cm es segura y factible, replicando los principios de la cirugía abierta. La vena cava inferior puede ser movilizada, permitiendo una segura excisión cuando la disección retrocava es requerida. El tamaño promedio del tumor fue de 10,6 cm (rango de 8,3 a 14 cm). El tiempo quirúrgico V16 Complicaciones durante prostatectomía radical robótica. Héctor Caballero1, Oswaldo Carmona2, Robert De Andrade3, Eugenio Di Grazia4, Camilo Andrés Giedelman Cuevas5, Alex Mottrie6, Vipul Patel7, Daniel Ramírez8, René J. Sotelo Noguera9, Ingolf Turk10. 140 Residente urología, Instituto Medico La Floresta1 Urólogo, Instituto Médico La Floresta2, 3, 4, 8 Urólogo, Fellow en cirugía mínima invasión y robótica, Instituto Médico La Floresta5 Urólogo, Healhcare Belgium6 Urólogo, Florida Hospital7 Urólogo, Director del centro de cirugía robótica y de invasión mínima, Instituto Medico La Floresta9 Urólogo, St Elizabeth´s Medical Center10 Sociedad Colombiana de Urología Palabras Clave: complicaciones - prostatectomia radical - cirugía robótica. Hipótesis / objetivo del estudio Las complicaciones de la prostatectomía radical se presentan en cualquiera de los abordajes, por lo tanto es importante el reconocimiento y manejo de estas en el entorno de la cirugía robótica, ya que plantea retos únicos. El objetivo de este vídeo es presentar imágenes de algunas complicaciones durante la prostatectomía robótica. materiales y métodos Diseño observacional descriptivo: Se ha compilado una serie multi-institucional de colección de vídeos quirúrgicos. Estos videos muestran la lesión del nervio obturador, lesión en la vena ilíaca externa, sangrado de la vena dorsal, lesión ureteral, lesión rectal, la disrupción de la anastomosis, y la progresión del clip de Hem-olock. En cada caso se muestra el manejo que se dado según sea la situación. Resultados Estos videos nos demuestran lo importante que es el reconocimiento temprano de las lesiones y complicaciones sean laparoscópicas o robóticas, así como el manejo correcto de estas complicaciones. XLV Congreso Internacional de Urología Interpretación de los resultados Conclusiones El buen desarrollo de la técnica quirúrgica y el uso de maniobras de reconocimiento de lesión pueden cambiar el curso de la cirugía y permitir una reparación oportuna. En el abordaje robótico de la prostatectomia radical se tiene el mismo espectro de complicaciones de la cirugía abierta o laparoscópica. Las complicaciones no son inherentes al robot, pero puede ser del cirujano o la técnica. El reconocimiento temprano y el manejo adecuado son esenciales cuando se producen estas complicaciones. V17 Enterocistoplastia de ampliación vesical por laparoscopia - Single Port Oswaldo Carmona1, Rafael Clavijo2, Robert De Andrade3, Camilo Andrés Giedelman Cuevas4, Daniel Ramírez5, René J. Sotelo Noguera6. Urólogo, Instituto Médico La Floresta1, 3,5 Residente urología, Instituto Médico La Floresta2 Urólogo, Fellow en cirugía mínima invasión y robótica, Instituto Médico La Floresta4 Urólogo, Director del centro de cirugía robótica y de invasión mínima, Instituto Médico La Floresta6 Hipótesis / objetivo del estudio Reporte y descripción del primer caso de la técnica de cirugía laparoendoscópica a través de un solo trócar multicanal de cistectomía subtotal y enterocistoplastia de aumento. materiales y métodos La cistectomía subtotal y la ileocistoplastia de aumento a través de un solo trócar se realizó a una paciente de 20 años de edad con diagnóstico de vejiga neurogénica. La paciente presenta una historia de infecciones urinarias, además de incontinencia urinaria, frecuencia y urgencia miccional de larga data. El estudio urodinámico revela una complacencia baja con capacidad de 100 cc, la vejiga presenta paredes engrosadas y divertículos. El procedimiento fue realizado exclusivamente a través de un puerto multicanal con 4 accesos de 12 mm (QuadPort). Los instrumentos incluyen videolaparoscopio de 5 mm, SonoSurge y tijeras flexibles. La Cistectomía subtotal fue realizada inicialmente con resección del 70% de la vejiga. Resultados El tiempo quirúrgico fue de 300 minutos y la pérdida de sangre fue menos de 100 cc. No hubo complicaciones intraoperatorias ni postoperatorias. La estancia hospitalaria fue de 6 días. El dren y la sonda de Foley fueron retirados a los 7 y 21 días respectivamente. El cistograma postoperatoria confirma la impermeabilidad de la anastomosis e incremento de la capacidad vesical. Interpretación de los resultados Es una técnica realizable, en nuestra experiencia se completo en tiempo de realización similar al que abarca la misma cirugía con técnicas abierta o laparoscópica, al igual que los tiempos de retiro de las sondas, no hubo complicaciones. 141 Conclusiones Nuestra experiencia inicial con la cistectomía subtotal y cistoplastia a través de un solo puerto indica que la técnica es factible. El uso de un puerto de gran diámetro facilita la reconstrucción intestinal extracorpórea. Revista Urologia Colombiana Palabras Clave: laparoendoscopia – un solo puerto – enterocistoplastia – vejiga neurogénica. Resúmenes V18 Ampliación de indicaciones en cirugía transvesical LESS. Oswaldo Carmona1, Robert De Andrade2, Mihir Desai3, Golena Fernandez4, Camilo Andrés Giedelman Cuevas5, Inderbir Gill6, René J. Sotelo Noguera7. Urólogo, Instituto Médico La Floresta1, 2, Urólogo, University of Southern Califormia3, 6 Residente urología, Instituto Médico La Floresta4 Urólogo, Fellow en cirugía mínima invasión y robótica, Instituto Médico La Floresta5 Urólogo, Director del centro de cirugía robótica y de invasión mínima, Instituto Médico La Floresta7 Palabras Clave: Laparoscópica, manguito vesical, fístula, puerto simple, LESS. En este reporte nos enfocamos en la ureterectomía distal y la reparación de fistula vesicovaginal N = 1, mediante el uso del dispositivo R-Port. Hipótesis / objetivo del estudio Resultados El desarrollo de la cirugía LESS en el campo de la urología ha sido vertiginoso desde 2007, con numerosas experiencias clínicas. Una variedad de procedimientos transvesicales pueden ser realizados con el dispositivo R-port. En este video hacemos mención de dos procedimientos quirúrgicos que pueden tener este abordaje. En el caso de reflujo VU el tiempo quirúrgico fue de 55 minutos. Sin complicaciones, la estancia hospitalaria de un día y el tiempo de cateterización de 6 días. El otro caso fue una reparación de FVV, con buena evolución, sin complicaciones. materiales y métodos Diseño observacional descriptivo. 142 A la fecha hemos tenido más de 35 procedimientos por dispositivo R-port. Hiperplasia Prostática Benigna (HPB) N = 35, ureterectomía distal por carcinoma de células transicionales N = 1, Reflujo vesicourinario (RVU) N = 1, reparación de fístula vesicovaginal (FVV) N = 1, excisión de malla N = 2. Interpretación de los resultados En la búsqueda de otras aplicaciones para la cirugía por single port, hemos realizado procedimientos sin complicaciones y con técnicas reproducibles. Conclusiones El desarrollo de cirugía LESS ha ampliado el papel de la cirugía laparoscópica y robótica. La habilidad para tener instrumentos intraluminales crea la posibilidad de realizar cirugías complejas y reconstructivas a través de la disciplina. V19 Resección del quiste vesicular por laparoscopia. Sociedad Colombiana de Urología Manuel Duque Galán1. Urólogo, Fundación Valle del Lili1 Palabras Clave: Quiste vesículas seminales, laparoscopia, prostatismo, disminución volumen seminal. Hipótesis / Objetivo del estudio Con los nuevos métodos quirúrgicos algunas cirugías realmente son más fáciles por vía laparoscópica y la morbilidad es menor, con mayor efectividad, pudiéndose constituir en patrón de oro. Materiales y métodos Se trata de un hombre de 33 años con síntomas de obstrucción urinaria, especialmente disminución en el calibre del chorro, con pérdida del volumen eyaculatorio. Se le tomó ecografía transrrectal y escanografía de pelvis evidenciándose un quiste central sobre los deferentes y las vesículas seminales, de 6 cms de diámetro, que desplazaba el cuello vesical. XLV Congreso Internacional de Urología Se llevó a resección del quiste por vía laparoscópica transperitoneal; inicialmente se colocaron 3 puertos, uno umbilical y dos sobre el hipogastrio, abriéndose el peritoneo sobre el fondo de saco de Douglas hasta llegar al quiste y posteriormente resecando el 60% de la cápsula y fulgurando la base del quiste. . Resultados Duración de la cirugía 90 minutos, sangrado de 60cc, 1 día de hospitalización, sonda uretral durante 24 horas, producción del dren: 100cc en las primeras 24 horas retirándolo el segundo día, regreso laboral al séptimo día. Los síntomas obstructivos cedieron, presentando hematoespermia inicial que desapareció posteriormente. Interpretación De Los Resultados Duración de la cirugía 90 minutos, sangrado de 60cc, 1 día de hospitalización, sonda uretral durante 24 horas, producción del dren: 100cc en las primeras 24 horas retirándolo el segundo día, regreso laboral al séptimo día. Los síntomas obstructivos cedieron, presentando hematoespermia inicial que desapareció posteriormente. Conclusión Debemos recordar que la cirugía laparoscópica es ya el abordaje de elección en las patologías poco frecuentes debido a la escasa morbilidad pos quirúrgica, menor sangrado y rápida recuperación laboral. Trabajos para presentación en poster Oncología POC1 Carcinoma de Células Renales con compromiso de vena cava: Nuestra experiencia, Antes y después. Reporte de Caso. Alfredo Ortiz Azuero1, Jorge Pestana Del Castillo2, Juliana Estefania Pradilla Valbuena3, Wilmer Roberto Rivero Rodríguez4, Milton Augusto Salazar Rey5, Guillermo Antonio Sarmiento Sarmiento6. 143 Palabras Clave: Tumor Renal, CCR con compromiso de Vena Cava, Nefrectomía Radical, Arresto circulatorio, Circulación extracorpórea, Inhibidores de angiogenesis. Hipótesis / objetivo del estudio El carcinoma de Células Renales (CCR) representa el tumor maligno renal más frecuente, siendo más prevalente en hombres y relacionado con diversas exposiciones ambientales como el cigarrillo y el cadmio, además de algunos tumores con patrón de comportamiento familiar como enfermedad de Von Hippel - Lindau, entre otros. El dolor abdomi- nal, la hematuria y sensación de masa en abdomen, consideradas como la triada clásica, solo se presenta en un pequeño porcentaje de pacientes, pudiendo ser diagnosticado incluso de forma incidental, sin olvidar que múltiples síndromes paraneoplásicos pueden estar enmascarados en síntomas inespecíficos. La Tomografía Axial, el Angiotac con reconstrucción tridimensional y la resonancia magnética son considerados los exámenes GOLD estándar en el diagnostico imagenológico de los tumores renales, siendo la primera intervención de intención curativa la quirúrgica, que será evaluada y aplicada de acuerdo a diferentes factores como lo son el Revista Urologia Colombiana MD, Urólogo, Centro Urológico Foscal (1, 2, 4, 5, 6). MD, Servicio Social Obligatorio. Centro Urológico Foscal (3) Resúmenes compromiso regional del tumor, afectación sistema venoso y nivel del mismo, metástasis a distancia, positividad de ganglios, entre otros. Presentamos el caso de un paciente adulto joven, a quien se le hizo diagnostico de CCR con compromiso de vena cava inferior, manejado quirúrgicamente con Nefrectomía más trombectomia con arresto circulatorio y circulación extracorpórea, y seguimiento postquirúrgico en nuestro servicio. Conclusiones El carcinoma de células renales continua siendo una patología de incidencia y morbimortalidad creciente, que se convierte por tanto en un reto no solo para los urólogos sino para la comunidad médica en general, en veras de un diagnostico y tratamiento temprano, considerando como primera intención siempre la intervención curativa, la cual dependerá a su vez del compromiso venoso local y regional a nivel de vena cava inferior, nivel de compromiso venoso, de ganglios y/o metástasis a distancia, entre otras. Presentamos el caso de un paciente con tumor de células renales con compromiso de vena cava inferior, sin evidencia de metástasis local ni a distancia, a quien se le realizó Nefrectomía mas trombectomia por medio de arresto circulatorio y circulación extracorpórea, procedimiento exitoso desde el punto de vista quirúrgico con extracción completa el tumor y logrando reconstrucción de la vena cava afectada, los cuales son sin duda factores relevantes a hora de estimar el tiempo libre de enfermedad. El paciente se encuentra sin ningún tipo de secuela neurológica y con primer control tomográfico libre de tumor, quien continuara en seguimiento para ver comportamiento de la historia natural de su enfermedad. POC2 Nefrectomía parcial por carcinoma renal, en pacientes con lesiones complejas. Reporte de una serie de casos. José Jaime Correa1, Alejandro Gaviria2, Federico Gaviria Gil3, María Raquel Hessén Gómez4, Carlos Alberto Uribe Trujillo5. MD, Urólogo Oncólogo. Profesor titular de urología oncológica, Hospital Pablo Tobon Uribe (1) MD, Residente Urología II año, Universidad CES (2) MD, Urólogo. Profesor titular de urología, Hospital Pablo Tobon Uribe - Clínica CES (3) MD; Residente Urología I año, Universidad CES (4) MD, Endourólogo. Profesor titular de endourología y laparoscopia, Hospital Pablo Tobon Uribe (5) 144 Palabras Clave: Neoplasia renal, nefrectomía parcial, insuficiencia renal, complicaciones intraoperatorias, diálisis, patología. Hipótesis / objetivo del estudio Sociedad Colombiana de Urología Mostrar la realización de la nefrectomía parcial abierta y laparoscópica en pacientes con lesiones renales complejas por carcinoma de células renales. materiales y métodos Describir y mostrar una serie de casos de pacientes con carcinoma de células renales, con lesiones complejas debido a su tamaño, localización, cercanía con el hilio renal y estructuras vasculares, a los cuales se les realizó nefrectomía parcial debido indicaciones precisas: pacientes monorenos, tumores bilaterales, falla renal crónica. Se reportan características de las cirugías, tiempos quirúrgicos, complicaciones intra y perioperaorias. Y reporte patológico final. Resultados Se realizo nefrectomía parcial en los pacientes con lesiones complejas con carcinoma de células renales. Tumores mayores de 7 cms, lesiones endofíticas, adyacentes al hilio renal. Sin necesidad de llevar a ninguno de los pacientes a cirugía radical, tiempos quirúrgicos aceptables, complicaciones similares a las reportadas por la literatura, con márgenes de resección negativos, sin necesidad de dejar a los paciente en terapia dialítica. Interpretación de los Resultados Descripción de resultados obtenidos. Conclusiones El carcinoma de células renales, es uno de las malignidades urológicas con mayor mortalidad. El estándar de manejo es la cirugía radical renal, sin embargo en pacientes con consideraciones especiales, como insuficiencia renal crónica previa, XLV Congreso Internacional de Urología pacientes monorenos, tumores bilaterales; la función renal se compromete de manera importante, disminuyendo la sobrevida global. La realización de cirugía parcial en estos pacientes ha demostrado en lesiones renales menores de 4 cms, iguales resultados oncológicos a la cirugía radical, con mejoría de la sobrevida global. Últimamente se viene introduciendo nuevas indicaciones para la cirugía parcial en pacientes con consideraciones especiales, siendo utilizada en tumores mayores de 4 cms, adyacentes al hilio renal, con lesiones endofíticas; con resultados oncológicos aceptables, y complicaciones quirúrgicas que aunque son mayores que en la realización de cirugía parcial para lesiones de menor tamaño, se contrapesan con el riesgo de la insuficiencia renal, el ingreso a diálisis, y la disminución de la sobrevida de estos pacientes. Además se está a la espera de los resultados de los ensayos clínicos en adyuvancia que puedan mejorar el pronóstico en este grupo de pacientes, con el objetivo de convertir la cirugía parcial en este tipo de pacientes en una opción terapéutica de primera línea. POC3 Pólipo Hamartomatoso en pelvis renal: Reporte de un caso y Revisión de la literatura. Lorena Canal1, Johanna María Montes Gomez2, Luis Alfredo Wdaskier3. MD, Interna, Fundación Universitaria de Ciencias de la Salud (1) MD, Residente de III año, Fundación Universitaria de Ciencias de la Salud (2) MD, Urólogo, Hospital San José - Fundación Universitaria de Ciencias de la Salud (3) Hipótesis / Objetivo del Estudio OBJETIVO: Reportar el caso de una paciente femenina de 46 años con sospecha de tumor urotelial de tracto urinario superior por lo que se lleva a nefroureterectomia más cuña vesical; la patología reporta pólipo hamartomatoso en uréter proximal. materiales y métodos Presentación de un caso clínico y revisión de la literatura. Resultados Revision de la literatura. Interpretación de los Resultados Revisión de la literatura. Conclusión Las lesiones hamartomatosas son la segunda neoplasia más común del tracto urinario superior, son más frecuentes en el uréter en el tercio superior y en la unión pieloureteral, en la pelvis renal se presenta en el 15% de los casos. Se presentan con un pico de edad a los 30 – 40 años; las lesiones en la pelvis renal son más frecuentes en las mujeres en el 65% de los casos. No tienen etiología clara. Clínicamente se presentan con dolor en flanco y hematuria. Su diagnóstico suele realizarse luego de nefroureterectomia por alta sospecha de lesión maligna. Hay características radiológicas y anatómicas que ayudan a diferenciarlas de tumores uroteliales. El diagnostico actualmente se puede realizar con biopsia con ureteroscopio flexible. Su manejo antiguamente se realizaba con procedimiento abierto; actualmente el manejo endoscópico es el ideal. 145 Revista Urologia Colombiana Palabras Clave: Polipo Hamartomatoso, polipo fibroepitelial, pelvis renal,ureter, tumores benignos, tracto urinario superior. Resúmenes POC4 Beneficio de la metastasectomia en cáncer renal metastásico: Reporte de un caso y Revisión de literatura. Johanna María Montes Gomez1, Raúl Rueda Prada2. MD, Residente III año, Fundación Universitaria de Ciencias de la Salud (1) MD, Urólogo – Docente, Universidad Industrial de Santander, Hospital Universitario de Santander, Uromédica (2) Palabras Clave: metastasectomia, cáncer renal metastásico, supervivencia, manejo adyuvante, riñón, pelvis renal. Resultados Revisión de la literatura. Interpretación de los Resultados Hipótesis / objetivo del estudio OBJETIVO: Reportar el caso de un paciente masculino de 45 años con diagnóstico de cáncer renal con extensión a pelvis renal quien se llevo a nefroureterectomia mas cuña vesical encontrando masa en la unión ureterovesical que se resecó en la cuña vesical. Patología reporta carcinoma de células claras de riñón, tanto en riñón como en masa de la unión ureterovesical. Paciente se encuentra actualmente en seguimiento sin tratamientos adyuvantes; completamente asintomático, sin reportes de recaída de la enfermedad. materiales y métodos Reporte de un caso y revisión de la literatura. Revisión de la literatura Conclusiones Pacientes con diagnóstico de cáncer renal entre el 30 y 40 % se presentan con enfermedad metastásica o la presentarán a futuro. Desafortunadamente los pacientes con enfermedad metastásica la quimioterapia sistémica, la terapia con citoquinas y la manipulación hormonal solas o cambinadas tienen una tasa de respuesta 10- 15%y rara vez tiene una resolución completa de la enfermedad; La supervivencia para estos pacientes es de 10 a 12 meses. La resección completa de las metástasis fue asociada a sobrevida del 35 – 60% a 5 años. POC5 146 Reporte de dos casos: nefrectomía preservadora de nefronas en tumores del seno renal en pacientes monorrenos. Jaime Andrés Cajigas Plata (1), Diego Lopez Bernal (2), Fabio Ernesto Otero Andrade (3). Sociedad Colombiana de Urología MD, Urólogo, Jefe del Servicio de Urología, Hospital Militar Central (1). MD, Residente de Urología, Hospital Militar Central (2). MD, Residente de Urología, Hospital Militar Central (3). Palabras Clave: Nefrectomía preservadora de nefronas. Nefrectomía parcial. Cáncer Renal, Carcinoma de células claras. Furhamn y Tamaño Tumoral. Materiales y métodos Hipótesis / Objetivo del estudio Resultados Reporte de dos casos de nefrectomía preservadora de nefronas en tumores del seno renal en pacientes monorrenos. Descripción de dos casos de nefrectomía parcial en tumores menores de 7 cm del seino renal en pacientes monorrenos. La nefrectomía preservadora de nefronas es el procedimiento de elección en el manejo de masas renales menores de 7 cm sin importar su localiza- XLV Congreso Internacional de Urología ción; sin deterioro de la función renal. Esto caso se trata de pacientes con riñón único (anatómico y funcional) que presenta un tumor del seno renal de 7 cm, donde se realizo el procedimiento sin complicaciones mayores; una adecuada reconstrucción del hilio renal, con una buena preservación de la función renal y un reporte de patología que muestra un tumor de células claras con bordes negativos. En el momento el seguimiento no hay evidencia de recaída tumoral. Se demuestra que este procedimiento es factible para masas renales menores de 7 cm de cualquier localización. Interpretación de los Resultados Descripción de dos casos Conclusiones Estos dos casos nos muestran que la nefrectomía parcial es un procedimiento seguro, factible en pacientes con masas renales centrales menores de 7 cm, presentando buenos resultados funcionales sin presentar un gran deterioro en la función renal y sin complicaciones que disminuyan la supervivencia. POC6 Experiencia inicial en prostatectomia radical laparoscópica asistida por robot en pacientes con adenocarcinoma de próstata localizado en Colombia. Manuel Rueda1, Luis Cavelier2, Jaime Cajigas3, Juan Ospina4, Jorge Rojas5 Clínica de Marly Objetivo El volumen prostático fue 40.96 (31.2 – 56.7) Presentar la experiencia inicial en manejo de adenocarcinoma de próstata localizado con prostatectomia radical laparoscópica asistida por robot. El tiempo quirúrgico fue de 4.3 horas (2 – 6) Se presentan nueve (9) pacientes sometidos a prostatectomia radical laparoscópica asistida por Robot (Da Vinci S, de Intuitive) en la Clínica de Marly. Se realizó un protocolo de inclusión con limitación a 10 del PSA, menos de 40% de Biopsia positivas con Gleason superior de 3+4. Resultados El promedio de edad fue de 54 años (48 – 70) El PSA prequírurgico fue de 6.05 (3.8 – 9.31) La tasa de transfusión fue del 44% La tasa de conversión fue del 11% (Un paciente, por estimación a las 3 horas de prolongación del tiempo quirúrgico). No se presento accidente o morbilidad asociada intraoperatoria. 147 Conclusiones En nuestro medio la prostatectomia radical laparoscópica asistida por robot es un método posible y seguro, para el tratamiento del carcinoma de próstata localizado que requiere continuidad para mejorar los parámetros transoperatorios a números reportados en la literatura mundial. Revista Urologia Colombiana Materiales y métodos El sangrado fue de 791cc (50 cc - 2000 cc) Resúmenes Urología General POUG1 Autotrasplante renal en un caso de lesion ureteral compleja. Federico Gaviria Gil1 Alejandro Gaviria Sánchez2, María Raquel Hessén Gómez3, Álvaro Mena Hurtado4, Carlos Alberto Uribe Trujillo5. Urólogo, Universidad CES1 Residente de urología, Universidad CES2, 3 Cirujano de Trasplantes, Hospital Pablo Tobon Uribe4 Endourólogo, Hospital Pablo Tobon Uribe5 Palabras Clave: Lesión ureteral, Trasplante Autólogo, Trasplante Renal, Derivación urinaria, Ileostomía, Complicaciones intraoperatorias. tible de otros manejos debido a sus antecedentes quirúrgicos, sin complicaciones intra o perioperatorias mayores, con adecuado resultado funcional y mejoría de la calidad de vida. Hipótesis / objetivo del estudio Mostrar la realización de autotrasplante renal como opción terapéutica en los pacientes con lesiones ureterales. materiales y métodos Sociedad Colombiana de Urología 148 Se describe el caso de un autotrasplante renal en un paciente con antecedentes de colectomía total secundaria a poliposis colónica familiar y adenocarcinoma de colon, infecciones intraperitoneales en el POP, 8 reintervenciones secundarias a las complicaciones para lavado y desbridamiento de la cavidad peritoneal, abdomen bloqueado, cierre final de la pared abdominal con malla sintética e ileostomía, al cual se le documento una estenosis ureteral izquierda severa mayor de 10 cms. Y una perdida severa de la función del riñón derecho. El cual no era susceptible de otro tipo de cirugía reconstructiva del tracto urinario por sus antecedentes y con infecciones urinarias recurrentes secundarias a derivación percutánea izquierda. Resultados Paciente en el cual se realizo autotrasplante para manejo de lesión ureteral compleja, no suscep- Interpretación de los resultados Las lesiones ureterales complejas son un reto para el manejo, las opciones terapéuticas son variables y van desde la derivación interna o externa con tubos de nefrostomía o stent ureteral, técnicas de psoatización o flap de Boari, hasta el reemplazo de segmentos ureterales con intestino y el autotrasplante. En el paciente que se presenta en este trabajo, la realización de procedimientos con segmentos intestinales o el flap de vejiga significaban alta morbilidad para el paciente con riesgo de lesión de víscera hueca dado el antecedente quirúrgico y las complicaciones secundarias de este, además de las alteraciones metabólicas en un paciente con colectomía previa en el cual la utilización de un segmento intestinal para su derivación urológica, acarrea mas desordenes hidroelectrolíticos y del balance ácido-base, por lo que al autotrasplante se presentó como una opción terapéutica adecuada y viable, con una adecuada calidad de vida.. Conclusiones El auto-trasplante renal es una opción adecuada, reproducible y viable para el manejo de las lesiones ureterales complejas. XLV Congreso Internacional de Urología POUG2 Manejo endovesical de las lesiones intraperitoneales de vejiga. Una novedosa alternativa. Manuel Duque1 Jefe de urología, Fundación Valle del Lili1 Hipótesis / objetivo del estudio Presentar una técnica innovadora y no documentada en la literatura mundial que implica el manejo endoscópico transuretral de rupturas intraperitoneales de vejiga. materiales y métodos Se trata de 2 pacientes con lesiones intraperitoneales de vejiga. El primero es una mujer con lesión iatrogenica de la vejiga posterior a histerectomía laparoscópica. El Segundo paciente es un hombre con hiperplasia prostática que consulto por hematuria y al lavado vesical presenta sobredistensión vesical con ruptura de la cúpula. Ambos pacientes se llevan a cierre de lesiones a través de cirugía mínimamente invasiva y con los conceptos de cirugía a través de orificios naturales. Se realiza sutura de las lesiones a través de la uretra con la utilización de endoscopios ampliamente conocidos por los urólogos y con el paso paralelo de dispositivos para realización de sutura intravesical. Adicionalmente se realiza una revisión de la literatura al respecto. Resultados Ambos pacientes son llevados a procedimientos quirúrgicos que implica la realización de sutura intravesical con material absorbible, se utilizaron cistoscopio y nefroscopio para ambos procedimientos y paralelamente porta agujas laparoscópico que permitió el paso de sutura absorbible y realización de puntos separados con nudos extracorporeos. Ambos pacientes permanecieron con sonda vesical a permanencia y a los 10 días realización de cistografía para definir su retiro. En ninguno se evidencio extravasación de medio de contraste al peritoneo. No se presentaron complicaciones intra o post operatorias. Interpretación de los Resultados Esta novedosa técnica que aplica la teoría de la cirugía por orificios naturales tiene la posibilidad de realizarse con un entrenamiento mínimo en laparoscopia y con equipos ampliamente conocidos por el urólogo general como es el cistoscopio y el nefroscopio. La selección de los pacientes se basa en la localización de las lesiones que en términos generales para las lesiones intraperitoneales de vejiga están localizadas en el domo de la misma permitiendo una manipulación de los endoscopios y una buena visualización. La presencia del catateter vesical posterior al procedimiento es una norma en este tipo de lesiones y permite la impermeabilización de las heridas con una mejor y pronta cicatrización. Conclusiones La realización de cirugía mínimamente invasiva y a través de orificios naturales es una alternativa reproducible en la práctica urológica, esta técnica de sutura intravesical es una novedosa manera de aplicar los conocimientos básicos de la endoscopia y la laparoscopia en la resolución de las lesiones intraperitoneales de vejiga. Un mayor número de casos permitirá su validación como practica de rutina en este tipo de pacientes.. POUG3 Desplazamiento de DIU, Intervención Urológica. Johan Ardila Jaimes1, Alberto Lesmes Castro2, José Gregorio Sánchez Gelves3, Fernando Guzmán Chaves4. Residente urología, Hospital Militar Central1 Urólogo, Hospital regional de Duitama2 Urólogo, Centro Policlínico del Olaya3 Urólogo, Universidad Militar Nueva Granada4 149 Revista Urologia Colombiana Palabras Clave: Vejiga, endovesical, orificios naturales, intraperitoneal, mínimamente invasivo, endoscopia, laparoscopia. Resúmenes Palabras Clave: DIU, cálculo vesical, perforación vesical. Hipótesis / Objetivo del estudio El desplazamiento del DIU compromete la vejiga vesical y puede formar cálculos. Su diagnóstico y manejo son un reto para el urólogo. le realiza histerosalpingografia y se evidencia DIU desplazado y proyectado al espacio retro vesical y presencia de cálculo vesical asociado. La cistoscopia confirma la presencia de cálculo fijo en relación a segmento de GUI intravesical. A la paciente se le realiza laparotomía para resección de lesión anexial y cistotomía para extraer calculo asociado a DUI. Material y métodos Resultados Paciente de 43 años, atendida en el hospital regional de Duitama, por cuadro de infección urinaria a repetición, a la cistoscopia se evidencia cálculo fijo en la pared anterior de la vejiga, el cual se desplaza con el movimiento del cistoscopio pero no se logra desprender. Se realiza urografía por TAC, la cual demuestra desplazamiento de la porción vertical del DIU a la luz vesical con formación de cálculo de 15ml y la porción horizontal en el pericisto. Se realizo cistotomía con extracción del DIU y del cálculo neo formado. Se deja sonda vesical por 8 días, con evolución satisfactoria. Paciente de 23 años, a quien el posparto se le coloco DIU, en el control rutinario no se evidenciaron las colas del DIU, se solicita por parte de ginecología: ecografía y TAC abdominal. Se evidencia la presencia de DIU en fondo de saco retro vesical, en la cistoscopia se descarta compromiso vesical por DIU. Se realiza extracción del DIU mediante abordaje laparoscópico. Paciente de 30 años, en estudio de masa anexial, se Se presenta el manejo urológico de tres casos de desplazamiento de DIU. Interpretación de los resultados Se realizan dos cistolitotomias abiertas y una extracción laparoscópica de DIU intraperitoneal sin compromiso general de las pacientes. Conclusiones El diagnostico y tratamiento de los DIU desplazados requiere un manejo interdisciplinario por parte del ginecólogo y el urólogo, los calculo vesicales asociados a DIU intravesical puede ser abordado desde la cirugía abierta, la cistolitolapaxia o la fragmentación ultrasónica o con láser y el retiro del DIU mediante tracción, los DIU desplazados al espacio retrovesical o abdominal son manejados mediante laparotomía o laparoscopia. POUG4 150 Cuerpo extraño en pene; anillo en pene: reporte de un caso. Johan Eduardo Ardila Jaimes1, Wilmer Agresott Guerra2, José Gregorio Sánchez Gelves3, Fernando Guzmán Chávez4, Hugo Escobar Araujo5, Luis Eduardo Reyes Merizalde6. Sociedad Colombiana de Urología Residente urología, Hospital Militar Central1, 2, Urólogo, Hospital Militar Central – Centro Policlínico del Olaya 3, 5, 6 Urólogo, Centro Policlínico del Olaya 4. Palabras Clave: Cuerpo extraño pene, trauma pene. Hipótesis / objetivo del estudio presenta el caso clínico de un paciente con cuerpo extraño en pene. Pretendemos una comunicación fundamentalmente visual, por lo que el caso solo se describe de forma sucinta. materiales y métodos Reporte de caso clínico de cuerpo extraño en pene y revisión de la literatura. Resultados Generalmente en casos de incarceración peneana el primer fenómeno vascular que se da es obstrucción del drenaje venoso el cual produce tumefacción progresiva que dificulta aún más el retiro del anillo, con aumento progresivo de la isquemia. Los fenómenos hipóxico isquémicos secundarios, generan una serie de cambios con respecto a la misma; en las primeras 12 horas según Spycher (1986) se evidencian cambios edematosos a nivel del intersticio de la estructura trabecular. Después de 24 horas el endotelio sinusoidal es denudado y XLV Congreso Internacional de Urología las plaquetas se adhieren a la membrana expuesta generando después de 48 horas un fenómeno de trombosis en el espacio sinusoidal, el musculo liso posteriormente sufre necrosis y es remplazado por fibroblastos proceso que esta mediado principalmente por la endotelina y el factor activador de fibroblastos. Conclusiones Los fenómenos obstructivos del pene por la presencia de cuerpos extraños deben considerarse una urgencia urológica y deben tratarse como tal, para prevenir los eventos isquémicos y preservar la funcionalidad del órgano. Interpretación de los resultados Control posoperatorio adecuado con preservación de la función eréctil. POUG5 Nefrectomía parcial bilateral en el manejo de masas y quistes renales complejos: reporte de casos. Johan Eduardo Ardila Jaimes1, Jaime Andrés Cajigas Plata2, Luis Eduardo Cavelier Castro3, William Quiroga Matamoros4, Danilo Citarella Otero5, Fabio Ernesto Otero Andrade6, Wilmer Agresott Guerra7, Andrés Aristizabal Aristizabal8 Residente urología, Hospital Militar Central1, 6, 7 Especialista en Urología y jefe del servicio de Urología del Hospital Militar2 Jefe del servicio de urología, Clínica de Marly3 Urólogo, Teniente Coronel de la Dirección de Sanidad del Ejército, Especialista en Urología y jefe (E) del servicio de Urología del Hospital Militar Central4 Urólogo, Hospital La María8 Hipótesis / objetivo del estudio Demostrar la seguridad y la eficacia en el control oncológico de la nefrectomía parcial bilateral en pacientes con masas o quistes renales complejos. materiales y métodos Presentamos dos casos clínicos de dos pacientes con lesiones renales bilaterales a quienes se les realizó nefrectomía parcial bilateral. Resultados El sangrado intraoperatorio fue 300 cc, no hubo complicaciones intraoperatorias, se evidencio como complicación postoperatoria la amputación del sistema colector superior hacia la pelvis renal, realizándose infundibulotomía con trayecto comunicante del cáliz superior por vía anterógrada. Se realizo Interpretación de los resultados Seguridad de la técnica quirúrgica, control oncológico y preservación de función renal 151 Conclusiones Los tumores renales bilaterales son pocos frecuentes y en su mayoría se asocian a otras patologías como la enfermedad de Von Hippel– Lindau (VHL), con una indicación absoluta para la realización de nefrectomía parcial bilateral, ya sea en uno o varios tiempos quirúrgicos, con controles oncológicos satisfactorios y una adecuada preservación de la función renal, sin embargo los pacientes en los cuales no se pueda lograr este último fin deberán ser manejados con esquemas de diálisis o trasplante renal. Revista Urologia Colombiana Palabras Clave: Nefrectomía parcial bilateral, Cáncer renal, Quistes renales complejos. seguimiento oncológico, en el momento a 2 años, con resultados satisfactorios con sobrevida del 100%, no recaída local. La función renal en ambos pacientes se preservo sin variaciones significativas en los renogramas DTPA hasta el momento. Resúmenes Incontinencia Urinaria POIU1 Fistula vesico - vaginal. José Armando López López1 Urólogo, Universidad El Bosque1 Palabras Clave: fístulas vesico – vaginales Hipótesis / Objetivo del estudio Con ocasión de reciente fistulorrafia vesico – vaginal en el hospital Simón Bolívar, deseo hacer algunas observaciones sobre este procedimiento y las modificaciones tecnológicas según el cirujano. materiales y métodos La fístula, se produjo durante una histerectomía abdominal sin observarse la lesión inicial; posteriormente se recupera para la corrección del proceso fistuloso sin éxito y pasan cuatro meses con pérdida total de orina vaginal, sin micción espontánea. Cirugía: Sociedad Colombiana de Urología 152 Previa preparación del tracto intestinal por seguridad en cuanto a adherencia cerca del proceso patológico, se realiza incisión mediana infraumbilical por planos, hasta liberar la cara anterior de la vejiga, que presentaba marcadas adherencias retropubicas, ya que se procedía a la tercera intervención quirúrgica. Se realiza cistotomía y se coloca el separador vesical de Judd Mason, se ubica el trayecto fistuloso de 2.3cm de diámetro mayor, ligeramente por encima de la barra interureteral. Se coloca a través del orificio fistuloso sonda de Foley No.10 con balón de 5cms cúbicos para traccionar la base de la vejiga e iniciar la disección de la fístula con bisturí No.15. En este momento se debe combinar la acción del bisturí con disección de tijera de punta fina, hasta separar la vagina de la vejiga alrededor del orificio fistuloso por lo menos 1cm, mejor 1.5cm, con mucha precisión para no romper nuevamente la vagina la cual es más del 70% del éxito quirúrgico. A continuación con movimientos adecuados de la sonda de Foley se realiza sutura de la vagina con puntos invaginantes separados de vicril (000). Este Paso es Fundamental. Se procede a suturar la pared muscular de la vejiga en puntos en U igualmente separados de vicril (000) sin anudar hasta pasar los puntos suficientes aquí algunos cirujanos cambian la dirección de la sutura muscular para realizarla en cruz, pero esto no tiene utilidad si todo va bien. Por último se realiza sutura continua de la mucosa vesical con Cagut cromado (00) sin tratar de necrosar la mucosa al realizar una sutura muy apretada. Se coloca sonda uretral No. 16fr o 18fr con balón de 5cm. Se cierra la pared anterior de la vejiga en dos planos: mucosa vesical con Cagut cromado (00) en sutura continua, y luego sutura muscular sin involucrar la mucosa en sutura continua o interrumpida de vicril (000) o (0000). Dren de Penrrose el cual no debe retirarse antes de cinco días o según evolución de la herida quirúrgica. Resultados En el postoperatorio inmediato se observó que no se produjo perdida de orina vaginal. Se utilizo antibióticos de amplio espectro, antiespasmódicos y se recomendó a la paciente el manejo cuidadoso de la sonda vesical. Interpretación de los resultados Se presentan esquemas e imágenes fotográficas de la técnica quirúrgica. Al cumplir dos semanas, se retiro la sonda y se observó continencia perfecta con moderada hiperactividad vesical. Progresivamente la recuperación fue satisfactoria de la cirugía. Conclusiones Las fístulas vesico – vaginales se deben corregir lo más pronto posible; ideal cuando se es observa en el trans operatorio de una cirugía de la excavación pélvica, proctológica o ginecológica las más frecuente, para reparar el desgarro de la vejiga con un porcentaje de éxito muy alto; sin embargo cuando esto no se obtiene debe operarse de nuevo inmediatamente. La mayoría de los cirujanos aplazan el procedimiento varios meses esperando que se produzca la estabilización de los tejidos lesionados; esto es soportado por artículos científicos internacionales de actualidad, pero en mi experiencia no es razonable; la espera lleva a costosas demandas por mala práctica médica. XLV Congreso Internacional de Urología Es evidente que una reoperación en un postoperatorio reciente es un tanto más difícil por las alteraciones anatómicas de los tejidos, edema, hematomas, e infecciones. Antiguamente (30-40) años atrás la fistula vesico – vaginal se reproducía con frecuencia por las suturas que fallaban, Cagut cromado (0 - 00) pero con el desarrollo del acido polilglicolico y otras suturas se cambio el panorama. Debo dar las gracias nuevamente a mi maestro y gran urólogo Prof. Fabio Murillo Rivera por sus enseñanzas y sus prodigiosas manos de gran cirujano que cambio los resultados de esta patología que con frecuencia la mejor solución era la operación de Coffey, uretero sigmoidostomia. Por encima de todo análisis creo que lo mejor es la prevención y técnicas quirúrgicas correctas. Las fístulas vesicales se producen a cualquier nivel por encima del cuello vesical, trigonales, supra trigonales o en la cúpula vesical. Su manejo se hace más difícil cuanto más bajas estén y más cerca de los uréteres por lo cual en estos casos se debe operar con cateterismo bilateral para evitar el daño de la porción intramural favoreciendo el reflujo o estreches al realizar suturas muy cerca o comprometiendo el uréter terminal. Cuando los riesgos antes señalados son inevitables se debe tomar la decisión de reimplantar el uréter con la técnica más segura que maneje el cirujano buscando siempre los mejores resultados. Esta patología como su nombre lo dice vesico – vaginal se debe tratar a través de la cavidad vesical. No es necesario realizar resección del orificio fistuloso, pues se están perdiendo tejidos importantes para el éxito de la fistulorrafia. La laparoscopia es otro procedimiento posible pero considero que la vía transvesical abierta cumple en mejor formas los objetivos del éxito Sexualidad POS1 Genitoplastia feminizante en un paciente adulto con pseudohermafroditismo masculino. Alejandro Gaviria Sánchez1, Federico Gaviria Gil2, María Raquel Hessén Gómez3, Jorge Hugo Ramírez Zuluaga4. Residente urología, Hospital Pablo Tobon Uribe1, 3 Urólogo, Hospital Pablo Tobon Uribe2. Cirujano Plástico, Hospital Pablo Tobon Uribe4. Hipótesis / Objetivo del estudio Mostrar la realización de cirugía reconstructiva genital, en pacientes adultos con genitales ambiguos secundario a un pseudohermafroditismo masculino. Materiales y métodos Se describe el caso de un paciente adulto de 36 años con pseudohermafroditismo masculino, con genitales ambiguos y un rol femenino definido, al cual se le realizó una genitoplastia feminizante. Resultados Paciente adulta con genitales ambiguos, secundario a seudohermafroditismo masculino, a la cual se le realizó una genitoplastia feminizante, consistente en clitoroplastia, vulvoplastia y vaginoplastia, con toma de injertos libres de piel de la pared abdominal, con resultados estéticos satisfactorios, sin complicaciones. 153 Interpretación de los resultados El seudohermafroditismo masculino y la presencia de genitales ambiguos es una condición, que generalmente se diagnostica y se trata en la niñez, la identificación en la edad adulta de esta patología aun sin un manejo reconstructivo, es rara. Aunque estos pacientes ya tienen definido un rol social, el manejo reconstructivo genital es un reto para el urólogo y el manejo debe ser interdisciplinario, para brindarle al paciente la posibilidad de un resultado lo más cercano posible a unos genitales normales y poder impactar de manera significativa en la vida sexual de los pacientes y en su calidad de vida global. Revista Urologia Colombiana Palabras Clave: : udohermafroditismo masculino, Cirugía reconstructiva, Genitales, Clítoris, Maduración Sexual, Anormalidades Urogenitales. Resúmenes Conclusiones La genitoplastia feminizante en los pacientes adultos con genitales ambiguos y pseudoherma- froditismo masculino, es un procedimiento reproducible con adecuados resultados estéticos y con impacto en la calidad de vida de los pacientes. POS2 Tratamiento de la enfermedad de Peyronie con injerto autologo de túnica vaginal testicular-reporte de un caso. Alejandro Carvajal Obando1 Urólogo, Universidad CES2 La enfermedad de peyronie es una patología no infrecuente entre la población general y que en casos severos puede producir alteraciones funcionales peneanas que impiden llevar a cabo un coito exitoso. A pesar de muchos años de investigación y reconocimiento de la enfermedad después de la inicial descripción del médico francés de la corte de Luis XIV, Francois De la Peyronie, faltan luces para determinar la verdadera fisiopatología de dicha condición y sus factores de riesgo y asociación. Sociedad Colombiana de Urología 154 Con respecto al tratamiento, es claro que la fase inicial de la patología tiene un componente inflamatorio o “activo” de las placas fibrosas que se modifica con el tiempo y con los tratamientos médicos disponibles en la actualidad, que básicamente intentan detener la progresión de la formación de dichas placas y la consecuente deformidad peneana que estas conllevan, para evitar un impedimento para la penetración. En casos donde el tratamiento médico falla, o las secuelas de la deformidad peneana son importantes, el manejo quirúrgico se convierte en la alternativa de tratamiento, existiendo múltiples técnicas de plicaturas para cada tipo de deformidad. En los casos en los que existe una deformidad marcada, o en donde la longitud peneana es corta, lo que ocasionaría un acortamiento importante al realizar la plicatura, cabe la utilización de injertos peneanos con materiales autólogos o heterólogos para realizar la cirugía sin una pérdida importante de la longitud peneana. Entre los tipos de injertos más usados se encuentran los heterólogos (dermis liofilizada, pericardio bovino o submucosa de intestino porcino, entre otros) y los autólogos (fascia lata, vena safena, túnica albugínea o túnica vaginal testicular). La siguiente es una descripción de un caso de realización de injerto con túnica vaginal testicular para corrección de deformidad peaneana secundaria a enfermedad de Peyronie. CASO CLINICO Paciente 63 años, con hipertensión arterial medicada y apendicectomia como antecedentes quirúrgicos, que consulta hace 1 año por deformidad peneana dorsal de 1 año de evolución, dolorosa los primeros meses, con curvatura progresiva. Se medicó con pentoxifilina y colchicina durante 6 meses y consultó de nuevo reportando ausencia de dolor, estabilización de curvatura, función eréctil preservada, pero una imposibilidad para realizar la penetración debido a la deformidad. El examen presentaba una placa alargada dorsal hacia el septo intercavernoso peneano de unos 2 cms y un pene de 11 cms en elongación máxima. El test de kelami mostró una curvatura dorsal mayor de 60 grados en erección. Se lleva a cirugía creando erección artificial con punción de cuerpos cavernosos y torniquete, evidenciando la curvatura anotada, después de la denudación de la piel peneana (Fig. 1). Se abre las fascia de buck y se libera el complejo vasculonervioso dorsal (Fig. 2). Después de liberar las albugínea dorsal, se procede a realizar incisión en “H” en la túnica según técnica de Lue. Incision rafe medio escrotal y liberación de vaginal de testículo, se reseca una porción de 4 x 3 cms aprox de la misma y se realiza sutura con inversión de la vaginal y cierre de capas escrotales y piel. Se procede a medir injerto y se recorta a medida del defecto con un margen de 4 mms aprox. Puntos de fijación en vértices con vicril 3-0 y se completan los bordes con sutura continua con vicril 4-0 (Fig. 3). Cierre de buck sobre el injerto con vicril 4-0. Se completa rafia mucocutánea y se crea nuevamente la erección con irrigación, donde se demuestra la corrección de la curvatura y la preservación de la longitud peneana (Fig. 4) . Se deja vendaje compresivo y sonda, se retiran al día siguiente antes del alta. 6 meses después en el control el paciente XLV Congreso Internacional de Urología Los autólogos tienen diferentes características de resistencia y de adaptación a la superficie cruenta, siendo la vena safena y la albugínea de la crura unos de los más descritos. Los parches con mucosa bucal y con vaginal testicular también se han descrito, con algunas descripciones de herniación del parche en algunas series. Es importante anotar que para evitar lo anterior debe tenerse en cuenta el adecuado cierre de la fascia de buck encima del injerto y la correcta aposición de ambas capas de la túnica vaginal (parietal y visceral) para evitar pérdida de la resistencia. reporta erecciones suficientes para la penetración y sin curvatura. DISCUSION El tratamiento quirúrgico de la enfermedad de Peyronie tiene, entre otras indicaciones, la deformidad residual que evita la realización de un coito satisfactorio. Las técnicas quirúrgicas existentes se basan principalmente en la corrección de la curvatura mediante técnicas de plicatura; en el caso de requerirse varias plicaturas o de una longitud peneana pequeña, se prefiere la utilización de técnicas de injerto con o sin resección de placa. Los materiales usados en dichos injertos son de diversos tipos, como los heterólogos que tienen la ventaja de un más corto tiempo quirúrgico, pero una considerable tasa de rechazo. La dermis liofilizada y la submucosa de intestino porcino poseen presentaciones comerciales disponibles para realizar injertos en pene, y poseen varios estudios con series de casos que avalan su uso para esta indicación. La técnica más utilizada para la realización de injertos es la técnica en “H” descrita por Lue. Dicha técnica puede realizarse con o sin resección de placa, y se basa en la corrección geométrica del defecto en la túnica mediante la creación de un defecto para la colocación de un parche. Es de anotar que las técnicas que implican apertura de la túnica más que plicaturas, tienen una tasa mayor de alteración en la erección posteriormente, lo que no las hace muy adecuada en pacientes con alteraciones en su mecanismo de erección asociado a la curvatura. Litiasis, Endourología & Laparoscopia POLEL1 Litiasis intrarrenal compleja. No siempre es lo que parece. Residente urología, Universidad CES1,2, 3. Endourólogo, Hospital Pablo Tobón Uribe4 Palabras Clave: : - Urografía excretor, - Riñón esponjoso medular, - Nefrocalcinosis, - Cálculos renales, - Acceso percutánaeo, - Ureteroscopía, Laser de Holmio. Reportar un caso de una rara enfermedad quística renal como diagnóstico diferencial de la litiasis intrarrenal. co retrógrado para la extracción de los cálculos. Durante el abordaje retrógrado no se encontraron cálculos en las cavidades renales a pesar de las imágenes diagnósticas obtenidas previamente. Se realizó una incisión con Ho:YAG láser de la papila renal más comprometida confirmando cálculos intrarrenales en los túbulos colectores severamente dilatados, no se continuó el procedimiento para evitar daños mayores por la extensión de la enfermedad. Materiales y métodos Resultados En una paciente con dolor lumbar e infecciones urinarias con cálculos intrarrenales complejos documentados por imágenes se programó un abordaje combinado, percutáneo y ureteroscópi- Se hizo intraoperatoriamente el diagnóstico de espongiosis medular renal en una paciente que había sido llevada a cirugía para nefrolitotomía por acceso combinado anterógrado y retrógrado. Hipótesis / Objetivo del estudio 155 Revista Urologia Colombiana Juan Felipe Gallo Ríos1, Alejandro Gaviria Sánchez2, María Raquel Hessén Gómez3, Carlos Alberto Uribe Trujillo4. Resúmenes Interpretación de los resultados La espongiosis medular renal es una enfermedad muy rara que hace parte del diagnóstico diferencial de los cálculos en el sistema pielocolector y se relaciona frecuentemente con litiasis en los túbulos colectores dilatados. Su diagnóstico se hace con urografía excretora y el hecho de que esta se esté utilizando menos hoy en día en urología hace su diagnóstico más escaso y por ende su aparente prevalencia mejor. El poco número de casos lógicamente hace que la producción de literatura médica al respecto sea muy escasa y que la elaboración de unas guías de manejo o por lo menos un consenso de tratamiento sea improbable. El caso que ilustramos es un ejemplo de cómo la litiasis intrarrenal compleja algunas veces no es lo que parece y puede estar relacionada con alteraciones más raras como, en este caso, la espongiosis medular renal. Su diagnóstico oportuno y preciso ayuda a evitar las complicaciones, disminuyendo a su vez el riesgo de ofrecer tratamientos y/o procedimientos innecesarios. Conclusiones La espongiosis medular renal es una enfermedad quística de los túbulos colectores distales en la que se pueden presentar cálculos intratubulares y hace parte del diagnóstico diferencial de la enfermedad litiásica compleja. POLEL2 Endoureterotomia laser como manejo de estrechez ureteral en el hospital militar central Álvaro Shek Padilla1, Wilmer Alberto Agresott2, Juan Felipe Villazón Gutiérrez3 Residente urología, Universidad Militar Nueva Granada1, 2 Urólogo, Hospital Militar Central3 Palabras clave: Endoureterotomia Laser, estrechez ureteral, porcentaje de reestrechez, Láser de Holmiun. Sociedad Colombiana de Urología 156 Introducción La estrechez ureteral, es una alteración que se produce en la mayoría de los casos secundario a procedimientos endourológicos, con una tasa de presentación que alcanza hasta el 2%, y secundario a presencia de ureterolitiasis en hasta un 15 – 20%. Muchas técnicas se han descrito para manejar estas estrecheces ureterales, incluyendo la dilatación con balón, corte en frio y endoureterotomia laser; donde la tasa de éxito se encuentra entre el 40 a 70%. La llegada del laser Holmium, provee un corte preciso y hemostasia, mientras se va realizando la incisión alrededor de la estrechez. Técnica Quirúrgica Para la correcta y exitosa realización de este procedimiento se debe contar con todos los elementos necesarios que incluyen: guías hidrofílicas de nitinol flexibles en ambos extremos, camisas ureterales de diferente calibre, catéteres ureterales de auto retención, balón de dilatación o dilatadores ureterales, medio de contraste, Ureterorrenoscopio Flexible, Ureteroscopio semirrígido, equipo de fluoroscopia y fibra de 360 y 400 micras para el Láser Holmium. El pacientes es colocado en posición de litotomía, colocación de antibioticoterapia profiláctica, ubicación de estrechez ureteral mediante pielografia retrograda o directa dependiendo de la ubicación de la estrechez y presencia o no de nefrostomia; confirmando bajo visión directa y fluoroscoica la longitud de la estrechez. Si la estrechez es distal, se intenta dilatar la estrechez pro medio de balón de dilatación ureteral; seguido de ablación de la estrechez con fibra de 360 o 400 micras de laser Holmium bajo visión directa. Realizando la incisión a nivel de la estrechez, hasta evidenciar grasa periureteral. Se confirma la ablación del segmento estrecho al pasar el ureteroscopio a través de esta; seguido de paso de catéter doble J. En control postoperartorio se retira catéter doble J a las 6 semanas, y se controla imagenológicamente mediante urografía excretora a los 6 y 12 meses. XLV Congreso Internacional de Urología Reporte de experiencia 7 PACIENTES - 4 de los paciente presentaba antecedente de procedimiento endourológico, como ureterolitotomia endoscópica; 1 paciente con antecedente de RTU Prostata con lesión meatal, y 2 pacientes con estrechez secundaria a ureterolitiasis sin tratamiento previo. - A todos se les realizó ablación laser de la estrechez con fibra de 400 micras, Láser Holmiun Trimedyne en pulso doble. - Todos con Grasping Forceps de Nitinol de 2.5 FR. - Todos con urocultivo negativo preoperatorio. Métodos Se estudiaron 7 pacientes que fueron manejados con Endoureterotomia laser en el Hospital Militar Centra. Se utilizó un Ureteroscopio semirigido marca Wolf de 7.5 FR y fibra láser holmium de 360 y 400 µ para la realización de la ablación del segmento estenótico. La longitud de la estrechez no fue mayor de 1 cm. El seguimiento se realizó con revisión ureteroscópica inmediata en el acto quirúrgico, parámetros clínicos y urografía excretora post operatoria a los 6 y 12 meses. Resultados En la población estudiada se encontró una tasa de éxito del 85%, tomando como éxito a pacientes que no presentaron reestrechez posterior al tratamiento quirúrgico. Se presentó una complicación perioperatoria con el equipo laser, requiriendo una nueva intervención al mes siguiente en un paciente, y un paciente que presento reestrechez a los 12 meses, evidenciada en urografía excretora. Conclusiones La endoureterotomia laser, es un procedimiento seguro y efectivo, con adecuadas tasas de éxito. De tal manera teniendo en cuenta el pequeño número de pacientes, pero con una tasa de efectividad alta, recomendamos el uso de esta técnica en paciente con estrechez ureteral, por personal con experiencia suficiente en este tipo de procedimientos endourológicos. Imágenes Diagnósticas POID1 Correlación de los hallazgos de resonancia nuclear magnética en cáncer de próstata con el espécimen final de patología obtenido de prostatectomía radical en la Fundación Santa Fe De Bogotá. Lina Carmona , Bernardo Santamaría , Carlos Gustavo Trujillo Ordoñez , Mauricio Plata Salazar4, Roció López5, Diego Aguirre6, Felipe Gómez Jaramillo7 1 Palabras Clave: Resonancia magnética de próstata, cáncer de próstata. Hipótesis / Objetivo del estudio Determinar la correlación existente entre los hallazgos obtenidos en la Resonancia Nuclear Magnética con antena pélvica y el espécimen de prostatectomia radical en pacientes con adenocarcinoma de próstata. 3 157 Médico general, Universidad del Rosario1 Residente urología, Fundación Santa Fe de Bogotá2 Urólogo, Fundación Santa Fe de Bogotá3, 4, 7 Patóloga, Fundación Santa Fe de Bogotá5 Radiólogo, Fundación Santa Fe de Bogotá6 Materiales y métodos Se realizó un estudio descriptivo. Se incluyeron 8 pacientes con adenocarcinoma de próstata tratados con prostatectomia radical en la Fundación Santa Fé de Bogotá durante el periodo comprendido entre marzo 2009 a enero de 2010. Se tomo una resonancia nuclear magnética de próstata con antena pélvica que fue analizada por un radiólogo. El análisis patológico fue realizado por una patóloga Revista Urologia Colombiana 2 Resúmenes quien realizo una reproducción grafica de las áreas donde se encontraba al tumor. Se reviso la correlación existente entre la región donde se ubico la lesión en resonancia y en la patología definitiva. Interpretación de los resultados Hay una buena correlación entre los hallazgos de la RMN y el resultado patológico en pacientes con carcinoma de próstata. Resultados Se incluyeron 8 pacientes. El 50% de los casos hubo concordancia entre los hallazgos de resonancia y de la patología, en cuanto a localización de la lesión y la ausencia de compromiso extracapsular. En 3 estudios hubo una adecuada correlación en cuanto a la localización del tumor, pero la imagen no demostró compromiso extracapsular que si se encontró en el estudio patológico: sin embargo se debe anotar que este compromiso fue microscópico. Por último, en un caso no hubo una correlación adecuada entre los estudios. Sociedad Colombiana de Urología 158 Conclusiones La Resonancia magnética nuclear es un método que permite una adecuada ubicación del tumor en pacientes con cáncer de próstata. Consideramos que este estudio puede tener un rol importante en el estudio de pacientes que tienen una sospecha alta de presentar un carcinoma, en quienes no se ha podido hacer el diagnostico por métodos convencionales, como por ejemplo aquellos con tumores en la región anterior. Es útil en el diagnostico de compromiso extracapsular, aunque su utilidad es limitada cuando este es microscópico. U rología Colombiana es una publicación seriada de carácter científico de la Sociedad Colombiana de Urología que se edita con una periodicidad de tres números por año, en la cual se publican los resultados de investigaciones originales, artículos de revisión y otros diseños de investigación que contribuyan a enriquecer el conocimiento en medicina y particularmente en la especialidad de urología. La audiencia a la cual se dirige la revista son urólogos, ginecólogos, geriatras, médicos internistas, endocrinólogos, infectólogos, sexólogos, médicos generales, epidemiólogos, enfermeras con énfasis en las áreas de urología y ginecología, estudiantes de medicina y enfermería. La revista Urología Colombiana se encuentra Indexada en: Publindex categoría “B”- Colombia, en Lilacs - Brasil y en Dialnet - España. Los artículos enviados para publicación a Urología Colombiana deberán estar redactados y estructurados de acuerdo con las normas internacionales para presentación de artículos científicos establecida en el Uniform Requirements for Manuscripts Submitted to Biomedical Journals que se pueden consultar en la siguiente dirección: www.icmje.org. Los artículos deben ser dirigidos al editor de la revista al siguiente correo electrónico urologiacolombiana@scu.org.co Los artículos deberán estar escritos en español de acuerdo con la ortografía oficial de la Real Academia Española de la Lengua, RAE. Es facultad del comité editorial recibir trabajos escritos en otros idiomas pero que deberán ser traducidos al español. Los trabajos deberán ser enviados como manuscrito en MS Word como procesador de palabra. Las gráficas elaboradas en PowerPoint, MS Word son de baja resolución; sirven para el proceso de impresión únicamente si son imágenes de líneas, no tienen sombras, ni grises ni colores y se ha enviado una copia impresa en láser de alta calidad; por lo tanto, no incluya en formato electrónico este tipo de imágenes. Las ilustraciones se imprimen en una columna (75 mm) o en dos columnas (153 mm); por consiguiente, se deben enviar las ilustraciones del tamaño en que van a quedar impresas. Si las ilustraciones son en color y las remite en formato electrónico, se deben enviar en archivos JPEJ o TIFF la resolución óptima para los archivos es de 300 dpi. La fuente preferida para las gráficas es Helvética. Los trabajos deben ir acompañados con una carta de presentación del artículo ó mensaje electrónico, dirigidos al editor de la revista en donde se solicite su postulación para publicación y se manifieste que el manuscrito ha sido leido y aprobado por todos los autores y que todos ellos han tenido participación en su realización. Adicionalmente, se debe manifestar que el artículo no se encuentra en proceso de publicación o ha sido publicado en otra revista. El Editor y el Comité seleccionan y clasifican los artículos que cumplan con los requisitos exigidos y asignan los pares evaluadores. Reciben el concepto y toman la decisión de aceptarlo, enviarlo al autor para que tome en cuenta las observaciones del árbitro y se realice su posterior verificación. En cualquier caso el Comité se reserva el derecho de aceptar o no los artículos. El manuscrito debe incluir las siguientes secciones: Hoja de presentación: Incluye el título del trabajo, el cual debe estar en español y en inglés y debe SER conciso pero informativo así como el título corto para los encabezamientos de las páginas, esta sección debe incluir los nombres completos de los autores, Normas de Redacción y Presentación de Trabajos Normas de redacción y presentación de trabajos Normas de Redacción y Presentación de Trabajos su afiliación y el nombre de la institución en donde se llevó a cabo el trabajo. Además, se debe anotar el nombre del autor responsable de la correspondencia con su dirección completa, número telefónico y de fax y dirección electrónica. Resúmenes: El trabajo debe presentar un resumen estructurado (objetivo, métodos, resultados y conclusiones) en español y otro en inglés, cada uno de no más de 250 palabras. No se permite el uso de referencias ni se recomienda la inclusión de siglas o acrónimos en los resúmenes. Palabras clave: Se requiere listar de 6 a 10 palabras clave en cada idioma; consulte los Descriptores en Ciencias de la Salud (DeCS) del índice de la Literatura Latinoamericana y del Caribe en Ciencias de la Salud (LILACS) en la última versión publicada en disco compacto o en http://decs.bvs.br Para verificar las de inglés, consulte los Medical Subject Headings (MeSH) del Index Medicus en http:// www. nlm.nih.gov/mesh/meshhome.htm. Contenido: todo el manuscrito, incluso la página del título, los resúmenes, las referencias, los cuadros y las leyendas de figuras y cuadros, deben estar escritos a doble espacio, sin dejar espacios extras entre párrafo y párrafo; deje un solo espacio después del punto seguido o aparte. Use la fuente Arial de tamaño 12. Use letra cursiva para los términos científicos. Se deben tener en cuenta las siguientes secciones: Introducción Deberá expresar el propósito del artículo y un resumen del fundamento lógico del estudio u observación. Se deberán mencionar las referencias estrictamente pertinentes, sin que se entre a hacer una revisión extensa del tema. En la introducción no se deben incluir los resultados del trabajo. Materiales y métodos Se deberán detallar los métodos, la población y muestra, así como su cálculo. También las técnicas y los procedimientos seguidos, de tal manera que puedan ser reproducidos. En cuanto al análisis de los datos, se deben mencionar las pruebas estadísticas utilizadas y la razón por la cual fueron usadas. Resultados Estos se deberán presentar con una secuencia lógica dentro del texto, junto con las tablas, figuras o ilustraciones, enfatizando las observaciones más importantes. Los datos organizados en las tablas o ilustraciones no se deberán repetir en el texto. Discusión Se deberá explicar el significado de los resultados y sus limitaciones, incluyendo las implicaciones en investigaciones futuras, pero sin repetirlos de manera detallada, como se hace en el aparte de resultados. También se enfatizará en los aspectos nuevos y relevantes del estudio y se plantearán conclusiones que se deriven de los resultados, evitando los planteamientos que carezcan de soporte científico. Agradecimientos Al final del texto, se podrán hacer una o más declaraciones de agradecimiento a personas e instituciones que hicieron contribuciones sustantivas a su trabajo. También se podrá especificar el tipo de apoyo: financiero, técnico, logístico, etc. Conflictos de intereses y de la financiación En el caso de que exista algún conflicto de interés relacionado con la investigación, éste deberá ser expresado por el autor. Para los trabajos de investigación se deberá especificar la fuente de financiación. Referencias bibliográficas: Las referencias deberán numerarse consecutivamente siguiendo el orden en que se mencionan por primera vez en el texto (sistema de orden de mención), siguiendo las recomendaciones de las normas de Vancouver: http:// library.curtin.edu.au/referencing/vancouver. Si una referencia es citada más de una vez, su número original será utilizado en citaciones ulteriores. Los resúmenes de artículos no se podrán utilizar como referencia y cuando se trate de un artículo aceptado, pero aún no publicado, éste se citará dentro de las referencias como en «en prensa» o «próximo a ser publicado»; para este último caso, se deberá tener la autorización escrita del autor y la comprobación de que ha sido aceptado para publicación. Numere los cuadros y las figuras Tipo de artículos Se recibirán artículos acordes con la tipología propuesta por Colciencias que se transcribe a continuación: 1) Artículo de investigación científica y tecnológica. Documento que presenta, de manera detallada, los resultados originales de proyectos de investigación experimental, clínica y epidemiológica. La estructura utilizada generalmente contiene cuatro apartes importantes: introducción, metodología, resultados y conclusiones. 2) Artículo de reflexión. Documento que presenta resultados de investigación desde una perspectiva analítica, interpretativa o crítica del autor, sobre un tema específico, recurriendo a fuentes originales. 3) Artículo de revisión. Documento resultado de una investigación donde se analizan, sistematizan e integran los resultados de investigaciones publicadas o no publicadas, sobre un campo en ciencia o tecnología, con el fin de dar cuenta de los avances y las tendencias de desarrollo. Se caracteriza por presentar una cuidadosa revisión bibliográfica de por lo menos 50 referencias. 4) Artículo corto. Documento breve que presenta resultados originales preliminares o parciales de una investigación científica o tecnológica, que por lo general requieren de una pronta difusión. 5) Reporte de caso. Documento que presenta los resultados de un estudio sobre una situación particular con el fin de dar a conocer las experiencias técnicas y metodológicas consideradas en un caso específico. Incluye una revisión sistemática comentada de la literatura sobre casos análogos. 6) Cartas al editor. Posiciones críticas, analíticas o interpretativas sobre los documentos publicados en la revista, que a juicio del Comité de Publicaciones constituyen un aporte importante a la discusión del tema por parte de la comunidad científica de referencia. 7) Galería de imágenes médicas: Se recibirán fotografías de casos clínicos de gran impacto, o que por su poca frecuencia ameriten ser reconocidos y divulgados. 8) Seguimiento bibliográfico: Según solicitud del comité editorial, se solicitara este tipo de colaboración en la cual se revisa la literatura urológica mundial y se emite un resumen para ser publicado. Normas de Redacción y Presentación de Trabajos en orden ascendente. Anote los números de las referencias entre paréntesis y no como índice. Las comunicaciones personales, los datos sin publicar, los manuscritos en preparación o sometidos para publicación y los resúmenes de trabajos presentados en congresos se deben citar en el cuerpo del artículo entre paréntesis. Consulte la lista de publicaciones periódicas del Index Medicus http://www.nlm.nih.gov/ tsd/serials/lji.html para la abreviatura exacta de la revista citada; si la revista no aparece, escriba el título completo de la revista. Transcriba únicamente los seis primeros autores del artículo, seguidos de et al. Se recomienda la inclusión de referencias nacionales y latinoamericanas para lo cual puede consultar Lilacs, Latindex, Sibra, el índice de Colciencias y otras fuentes bibliográficas pertinentes. MAYOR INFORMACION: GLAXOSMITHKLINE Colombia S.A. Avenida Eldorado No. 91-50 Calzada Norte Tels.: 417 8686 - 425 1270 Página Web: www.gsk.com - Línea de información: 01 8000 118686. 21-04-10-AVDT-42-AR-M-E.21-04-12