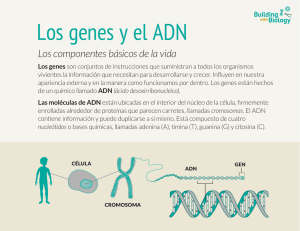
texto completo publicado de la conferencia
Anuncio

Rev.R.Acad.Cienc.Exact.Fís.Nat. (Esp) Vol. 100, Nº. 1, pp 55-82, 2006 VI Programa de Promoción de la Cultura Científica y Tecnológica CÁNCER PEDRO GARCÍA BARRENO * * Real Academia de Ciencias Exactas, Físicas y Naturales. Departamento de Cirugía, Facultad de Medicina, Universidad Complutense. Hospital General Universitario Gregorio Marañón. pgbarreno@insde.es. INTRODUCCIÓN CÁNCER engloba una plétora de condiciones clínico-patológicas caracterizadas por una proliferación celular no programada e incontrolada que, por invadir y destruir los tejidos circundantes y/o distantes (metástasis), llega a comprometer la vida del paciente. La conquista del cáncer sigue suponiendo un gran reto a los avances de la ciencia médica. La denominada “guerra contra el cáncer” fue declarada en enero de 1971, durante el mandato, en EE. UU., del Presidente Richard M Nixon (FIGURA 1). Han pasado 35 años y la victoria no se vislumbra, aún, próxima. Ello se debe, en parte, a que las terapias orientadas especialmente contra la enfermedad, los marcadores tumorales específicos de cada una de sus variedades en estadios precoces y la medicina genómica que ha de comprender los mecanismos básicos de la enfermedad, están, hoy, todavía a medio camino entre la teoría y su aplicación práctica. Las células cancerosas están muy Figura 1. La guerra contra el Cáncer. Richard M Nixon, presidente de los EE UU, 1969-1974. 56 Pedro García Barreno Rev.R.Acad.Cienc.Exact.Fís.Nat. (Esp), 2006; 100 Figura 2. Tipos de tumores o neoplasias: benignos y malignos o cáncer. Modificada de: http://www.cancer.gov/cancertopics/undersandingcancer/espanol/cancer/. poco controladas por la medicina moderna, especialmente cuando el cáncer se compara con otras de las denominadas enfermedades “mayores”. La tasa de mortalidad por cáncer, ajustada a la edad, es prácticamente idéntica a la de hace 50 años; frente a ello, las tasas de mortalidad para enfermedades cardiaca, cardiovascular o infecciosas, han descendido cerca de dos tercios. ello destruyendo e invadiendo el tejido circundante durante su expansión, y siendo también capaces de implantarse en lugares lejanos a su origen. Tal colonización a distancia da lugar a una masa tumoral, con las características del tumor primitivo, que se denomina metástasis, y no neoplasia del lugar invadido. Los tumores malignos se conocen en conjunto, vulgarmente, cómo cáncer (FIGURAS 2 Y 3). Diferentes tipos de cáncer. Se denomina tumor —hinchazón— a una masa celular formada por un crecimiento descontrolado y progresivo (neoplasia). Tumor benigno es aquel que crece desplazando a las células vecinas, con las que mantiene una frontera o borde nítido. Los tumores benignos ni invaden ni metastatizan, sólo crecen localmente. Tumor maligno es aquel formado por células con potencial invasor; De acuerdo con su origen celular, los tumores malignos de clasifican en cuatro grandes grupos. Carcinoma: el más común entre los diferentes tipos de cáncer; se origina a partir de células epiteliales, siendo los más frecuentes los de colon, pulmón, mama y próstata. Sarcoma: se forma a partir de células de tipo conectivo, tal como músculo, cartílago, hueso o tejido adiposo. Linfoma: neoplasia originada a partir del Pedro García Barreno Rev.R.Acad.Cienc.Exact.Fís.Nat. (Esp), 2006; 100 57 conducirá a un fracaso de la glándula o a una cirrosis de ella. Por otra parte, un meningioma —tumor benigno originado a partir de las envolturas cerebrales— podrá conducir a la muerte del paciente al colapsar estructuras nerviosas durante su crecimiento; ello por competir por un volumen determinado y rígido (cráneo). Figura 3. Características de los cánceres. Modificada de: http://www.cancer.gov/cancertopics/understandingcancer/ espanol/cancer/. sistema linfático (ganglios linfáticos, timo o bazo). Leucemias: presencia de formas inmaduras correspondientes a las diferentes clases de células circulantes en la sangre por una alteración de la hematopoyesis (leucemia mieloide o de estirpe polimorfonuclear; leucemia linfoide o de estirpe linfocítica B o T). A efectos de distinguir los diferentes tipos de carcinomas, sarcomas, linfomas y leucemias, se utilizan diversos prefijos a efectos de etiquetar el tejido u órgano afectado. Por ejemplo, “osteo” significa hueso, por lo que una neoplasia originada en el hueso se denomina osteosarcoma; de igual modo miosarcoma, condrosarcoma, liposarcoma, o angiosarcoma. Similarmente, el prefijo “adeno” significa glándula, por lo que un cáncer originado en una de ellas se denomina adenocarcinoma, sea de mama, colon, pulmón o próstata. En ocasiones se utiliza el sufijo –oma, una terminación que significa tumor o neoplasia de la parte indicada por el prefijo; así, melanoma (tumor de células melanocíticas o melanocitos), osteoma (tumor óseo), mioma (tumor muscular), etc. Historia natural de la enfermedad. Los tumores benignos pueden comprometer el funcionamiento normal del organismo si en su crecimiento expansivo bloquean estructuras vitales o comprometen un espacio común. Sirvan de ejemplo, en el primer caso, un adenoma benigno de la vía biliar; su bloqueo interferirá con la función excretora biliar hepática que, si no se proceder a solventar la obstrucción provocada, El cáncer mata por invasión, local o a distancia, que destruye células parenquimatosas y, también, por competencia por el espacio. Los cánceres se caracterizan, además, por presentar una tasa metabólica muy elevada, que consume recursos energéticos generales; amén de que algunos de los productos que secretan las células transformadas provocan anorexia, que agrava el cuadro metabólico señalado. La caquexia es característica de los cánceres avanzados. LA “MARCA” CÁNCER Una publicación, muy citada, aparecida en el año 2000, señalaba seis características que definían, para los autores, la “firma” de las células cancerosas —el “sello” cáncer—, cualquiera que fuera su origen o características. La firma cáncer está determinada por: autocapacidad de crecimiento, insensibilidad a las señales exocelulares de control de crecimiento, evasión apoptótica, potencial replicativo ilimitado, capacidad angiogénica y capacidad de invasión y de metástasis. Este año, un investigador ha lanzado un eslogan provocador: “Estoy trabajando en el séptimo elemento; la bioenergética de la célula cancerosa”. Las células normales cubren sus necesidades energéticas mediante respiración: consumen glucosa y oxígeno para fabricar moléculas energéticas (ATP). Las células cancerosas las fabrican en el proceso de glicolisis: degradación anaeróbica de glucosa para producir ATP; este incremento glicolítico, aún en presencia de oxígeno, se denomina efecto Warburg. Otto Warburg describió el fenómeno hace 80 años y pensó que la glicolisis anaeróbica era una propiedad universal del cáncer. Warburg ganó un Premio Nobel en 1931 por su trabajo sobre la respiración, pero su teoría bioenergética del cáncer se desacreditó progresivamente. Ante el fracaso relativo del dogma genético-molecular imperante, se ha retomado la teoría glicolítica; por otro lado, se ha revelado que p53, uno de los genes —supresor de tumores— más frecuentemente mutado 58 Pedro García Barreno en todos los tipos de cáncer puede disparar el efecto Warburg, lo que apunta a una convergencia de los modelos génico y energético del cáncer. La revisión del comportamiento energético del cáncer comenzó a mediados de la década de los años 1990, cuando de demostró que la imagen obtenida mediante tomografía por emisión de positrones (PET) podía detectar y mapear numerosos cánceres. En la imagen PET, un análogo de glucosa inyectado se concentra en la masa tumoral, que es más ávida de glucosa que las células normales. La imagen PET sugiere que el interruptor glicolítico opera antes que el interruptor angiogénico: el momento en el que los tumores empiezan a construir sus propios vasos. Otro dato a favor del patrón gicolítico canceroso es que un factor inducible por hipoxia (HIF-1) activa las enzimas glicolíticas y los factores angiogénicos. Dado que la glicolisis es menos eficiente que la respiración para producir ATP (2 frente a 36 moléculas de ATP, por molécula de glucosa) la tasa metabólica del fenotipo canceroso es muy superior al del normal. Aunque el desplazamiento hacia glicolisis no causa cáncer, si proporciona a la célula cancerosa la ventaja de la autonomía metabólica (independencia del oxígeno) para desarrollar su gran potencial invasor y metastático. Pérdida de control en el crecimiento tumoral. En los tejidos, la relación entre la producción y el crecimiento de células nuevas y la muerte de otras viejas se mantiene en balance. El cáncer ocurre por un descontrol en el crecimiento normal de las células; ello por autosuficiencia en las señales de crecimiento y/o insensibilidad a las señales antiproliferativas, o por la incapacidad de las células “sobrantes” para suicidarse o de evadir la apoptosis. Por otro lado, el desbocamiento del ciclo celular se acompaña, en el cáncer, de un potencial replicativo ilimitado. Además, esas células cancerosas tienen la capacidad de invadir el tejido circundante y metastatizar o colonizar lugares lejanos. En cualquier caso, para garantizar la supervivencia de la masa celular en continuo crecimiento es necesaria una angiogénesis mantenida que garantice el aporte de sustratos energéticos a las células. Las células normales requieren señales de crecimiento mitogénicas para poder moverse desde un estado quiescente en otro proliferativamente activo. Rev.R.Acad.Cienc.Exact.Fís.Nat. (Esp), 2006; 100 Tales señales, extracelulares, son transmitidas al interior celular mediante receptores transmembranares que ligan clases diferentes de moléculas “señal”: factores de crecimiento difusibles, componentes de la matriz extracelular y moléculas de adhesión/interacción intercelulares. Ninguna célula normal puede proliferar sin el estímulo de tales moléculas. Muchos de los oncogenes de los catálogos cancerogénicos pueden remedar las señales normales de crecimiento de una u otra manera. Las células cancerosas generan muchas de sus propias señales de crecimiento que, en condiciones normales, son exógenas; de esta manera el cáncer reduce su dependencia de señales provenientes de su microambiente tisular normal. Esta liberación de la dependencia de señales extracelulares rompe un mecanismo homeostático de la máxima importancia que opera normalmente para asegurar un comportamiento adecuado de los diferentes tipos celulares en un tejido dado. La célula cancerosa puede operar tres estrategias para conseguir la autonomía proliferativa, que es el primer hecho distintivo de la transformación neoplásica. Puede reemplazar los factores de crecimiento solubles producidos por un tipo celular para estimular a otro —señal heterotípica—, por moléculas homónimas producidas por ella misma y que operan mediante un mecanismo autocrino. También puede hiper-expresar los receptores de factores de crecimiento, de tal manera que la célula responda exageradamente a una señal exógena normal, o puede presentar receptores estructuralmente anómalos —receptores truncados o bifuncioanles— cuya activación es independiente de la interacción con su ligando específico. En tercer lugar, la célula puede presentar anomalías en algunos de los diferentes componentes de la ruta de señales, aguas abajo del receptor, que activen dicha ruta promitótica sin necesidad de la participación de los componentes proximales de la vía. Por otro lado, en un tejido normal operan múltiples señales antiproliferativas que mantienen la quiescencia celular y la homeostasis tisular. Tales señales incluyen factores solubles, inhibidores del crecimiento e inhibidores embebidos en la matriz extracelular y sobre las superficies de las células vecinas. Esas señales antiproliferativas, como sus contrapartidas promitogénicas, son captadas mediante receptores transmembranares de la superficie celular acoplados a Pedro García Barreno circuitos intracelulares de señales. Tales señales inhibidoras tienen dos opciones: fuerzan a las células a permanecer en fase G0, del que pueden reemerger cuando las señales exógenas lo permitan, o introducen a la célula en fase post-mitótica. Las células cancerosas pueden evadirse de cualquiera de esas dos opciones. La capacidad de las poblaciones celulares cancerosas para expandirse numéricamente está determinada no sólo por la tasa de proliferación celular sino también por la tasa de desgaste o pérdida celular. La muerte celular programada —apoptosis— es el principal mecanismo de desgaste celular, que la célula cancerosa puede obviar mediante varias estrategias. La más común de ellas involucra al gen supresor de tumores p53; la inactivación funcional de su producto, la proteína p53 –el sensor más eficaz para la detección de anomalías del ADN que, en caso de la imposibilidad de la reparación, activa la cascada apoptóticaes responsable del 50% de los cánceres humanos. P53 también es responsable de la activación apoptótica puesta en marcha por otras señales como la hipoxia o la hiper-expresión oncogénica. Una segunda estrategia descansa en una vía accesoria de mitigación apoptótica que opera en determinados tumores y que es activada por factores extracelulares, como algunas citoquinas. En tercer lugar, se ha detectado en algunos cánceres humanos un receptor señuelo para el ligando de Fas, lo que aborta tal vía apoptótica al impedir, por competencia, la interacción del ligando con su receptor operativo. Potencial replicativo ilimitado. Leonard Hayflick demostró que las células en cultivo tienen un potencial replicativo finito. Una vez que la población celular ha progresado un número determinado de duplicaciones, detiene su crecimiento; un proceso denominado senescencia. La senescencia de fibroblastos humanos en cultivo puede salvarse inhabilitando sus proteínas supresoras de tumores p53 y pRb, lo que capacita a esas células para seguir multiplicándose unas cuantas generaciones adicionales, hasta que ellas entran en un segundo estado denominado crisis. El estado de crisis se caracteriza por muerte celular masiva, desorden cariotípico asociado con fusión termino-terminal de cromosomas, y la emergencia ocasional (1 en 107) de una variante celular que ha adquirido la capacidad de multiplicarse sin límite, un rasgo denominado inmortalización. Rev.R.Acad.Cienc.Exact.Fís.Nat. (Esp), 2006; 100 59 La mayor parte de los tumores que se propagan in vitro se comportan como inmortales, lo que sugiere que su potencial replicativo ilimitado es un fenotipo adquirido in vivo, durante la progresión del tumor y que es esencial para el desarrollo de su crecimiento invasor. Ello sugiere que, en algún momento del curso de la progresión tumoral multifásica, las células cancerosas premalignas rompen la barrera de la mortalidad y adquieren el potencial replicativo ilimitado. Las sucesivas generaciones celulares pierden 50100 pares de bases del ADN telomérico en los extremos de cada cromosoma durante cada ciclo replicativo. Tal acortamiento ha sido atribuido a la incapacidad de las ADN polimerasas para replicar completamente los extremos de los cromosomas. La progresiva erosión de los telómeros a través de sucesivos ciclos de replicación provoca la pérdida de protección del ADN cromosómico terminal. Los extremos cromosómicos desprotegidos participan en fusiones cromosómicas término-terminales, que conducen al desorden cariotípico citado asociado con el fenómeno de crisis y, casi inevitablemente, la muerte de las células afectadas. El mantenimiento de los telómeros es evidente en todos los tipos de células cancerosas, lo que se consigue, en gran medida, mediante una sobreexpresión de la enzima telomerasa, que añade cortas secuencias nucleotídicas repetidas al ADN telomérico terminal. El papel de la telomerasa en el fenómeno de inmortalización celular puede demostrarse directamente mediante la expresión ectópica de la enzima en células en cultivo. Invasión y metástasis. El crecimiento invasor es un programa morfogenético complejo en el que respuestas proliferativas se integran en un conjunto de acontecimientos aparentemente independientes como migración, proliferación, polarización o degradación de la matriz extracelular. En condiciones morfogénicas normales, en el primer paso de la secuencia apuntada, una célula en una colonia o en un tejido es instruida para deshacer las uniones intercelulares dependientes de cadherinas adquiriendo un fenotipo fibroblastoide móvil, e iniciar el desanclaje del lugar primario de acreción. Esta compleja remodelación se acompaña de una reorganización del citoesqueleto y una producción exagerada de proteasas de la matriz que digieren los componentes de la lámina basal (integrinas) facilitando el movimiento celular a través del medio circundante. Durante esta fase, las células invasoras deben 60 Pedro García Barreno inducir una remodelación continua de los contactos adhesivos con la matriz extracelular, mediados por integrinas, que proporcionan un soporte mecánico para la migración celular y previenen la inducción de apoptosis. La despolarización celular y la invasión van de la mano del crecimiento celular, lo que permite que nuevas regiones del ambiente intersticial sean colonizadas. Por fin, tales células cesan en su afán multiplicador, se repolarizan e inician su diferenciación terminal disponiéndose en estructuras tridimensionales organizadas. Junto a cadherinas e integrinas, el factor de crecimiento relacionado con plasminógeno, semaforinas y plexinas son factores involucrados en las diferentes facetas del crecimiento invasor: proliferación, diferenciación, quimiotaxis y protección de apoptosis. La pérdida del balance entre estas diferentes señales y sus respectivos receptores apuntala las bases del fenómeno de transformación cancerosa. Una vez que la célula se ha transformado, inicia el desarrollo del fenotipo canceroso. La célula una vez desanclada evita la muerte por anoikis o muerte inducida tras la pérdida de su ubicación espacial por pérdida de sus conexiones con la vecindad. Para invadir el territorio vecino la célula debe facilitarse una vía de escape, lo que consigue mediante la producción de enzimas capaces de destruir la matriz extracelular mediante la degradación de su entramado proteico; enzimas denominadas proteasas. Se denomina degradoma al conjunto de proteasas expresado por una célula, tejido u organismo en un momento determinado, sus factores de regulación y sus correspondientes sustratos. El posible control farmacológico del degradoma ofrece nuevas posibilidades terapéuticas. Respecto a la localización de las metástasis, dos hipótesis se han disputado la explicación de las bases de dicho proceso. En 1889, Stephen Paget propuso la hipótesis “seed y soil” (simiente y terreno de cultivo) para explicar la localización no aleatoria de aquellas. Las metástasis se localizarían de acuerdo a la interacción entre la célula cancerosa y su microambiente. Años más tarde, en 1929, James Swing propuso que la diseminación metastásica ocurriría por factores puramente mecánicos; ello es, condicionada aquella por la estructura de las redes vasculares por la que discurren las células cancerosas. Aunque ambas hipótesis pueden cumplirse, diversos estudios indican que la localización metastásica es determinista. En principio Rev.R.Acad.Cienc.Exact.Fís.Nat. (Esp), 2006; 100 se pensó que las metástasis son el resultado de que un pequeño número de células cancerosas primarias adquieren ciertos cambios génicos que las permiten alcanzar órganos distantes don que colonizan. En la actualidad se acepta que las metástasis pueden estar condicionadas por determinadas mutaciones oncogénicas que existen, desde un principio, en la mayoría de las células del tumor primario. Diversos estudios experimentales confirman esta hipótesis; las células cancerosas primarias muestran una firma o marca metastásica que especifica, desde un principio, la localización de las futuras metástasis. Junto a la idea general de metástasis —“masa” celular— existen tres grados de ellas menos comunes: micrometástasis, células durmientes y genometástasis. La primera está formada por unas pocas células y sólo es detectable en biopsias del denominado ganglio centinelas o mediante PET. La célula durmiente representa un estado de latencia, solo detectable mediante imagen molecular, hoy únicamente experimental. La detección, en diagnóstico prenatal, de ADN fetal en el plasma materno ha proporcionado una fuente no invasiva de material genético para su análisis que ha encontrado nuevas aplicaciones en el campo del trasplante de órganos, monitoriación post-traumática e infecciones. La genometástasis es una hipótesis que admite la posibilidad de que determinadas metástasis sean la consecuencia de la contaminación celular normal con ADN perteneciente a las células cancerosas primitivas; ello mediante un mecanismo similar al de la infección por virus no citopáticos. Angiogénesis. Es el proceso fisiológico que consiste en la formación de vasos sanguíneos y linfáticos nuevos, a partir de los vasos preexistentes. La angiogénesis es un fenómeno normal durante el desarrollo embrionario, el crecimiento, el ciclo menstrual y en la cicatrización de las heridas. En el adulto, la red vascular es quiescente y la angiogénesis es puesta en marcha solo local y transitoriamente. Bajo ciertas circunstancias patológicas el balance entre los controles inhibidores locales y los inductores angiogénicos se desbarata y la neoformación capilar escapa al control. Este tipo de angiogénesis subyace en enfermedades como la artritis reumatoide, la psoriasis o la retinopatía diabética. La transición desde la vascularización durmiente a la vasculogénesis activa no está totalmente comprendida, aunque la situación mejor estudiada es aquella disparada cuando la hipoxia, en los confines de Pedro García Barreno Rev.R.Acad.Cienc.Exact.Fís.Nat. (Esp), 2006; 100 61 Figura 4. Angiogénesis: cadenas de acontecimientos. una masa tumoral, induce la expresión de genes que responden a la hipoxia —factor induicible por hipoxia, HIF—, cuyo producto activa, a su vez, factores proangiogénicos como el factor de crecimiento endotelial vascular o el de crecimiento placentario, que estimulan específicamente el crecimiento de células endoteliales vasculares; células que de manera autocrina producen otros muchos factores estimulantes angiogénicos inespecíficos como los factores de crecimiento fibroblástico, de crecimiento transformante o de crecimiento de células endoteliales derivado de plaquetas, que también conducen el fenotipo invasor. Además, las células cancerosas y las endoteliales vasculares excretan enzimas proteolíticas, como metaloproteasas de la matriz y serina protesas (por ej, activador del plasminógeno tisular), que rompen la matriz extracelular. Inhibidores angiogénicos emergen como potenciales y potentes adyuvantes a las oncoterapias tradicionales, aunque las rutas para la intervención terapéutica más efectiva permanecen inciertas (FIGURA 4). DETECCIÓN Y DIAGNÓSTICO DEL CÁNCER La detección precoz del cáncer es, en el orden de prioridades clínicas, la primera. El porvenir del 1 paciente depende, en gran medida, de ella. La mayoría de los enfermos acuden al médico ante la presencia de algún síntoma o signo; por ej., nódulo mamario, metrorragia. Sin embargo, es importante saber que, también en numerosos casos, la convivencia con un tumor, completamente asintomático, puede ocurrir durante años. Ello justifica el empeño de los sistemas de salud de concienciar a la población para someterse a exámenes rutinarios; ello para garantizar la detección precoz de los cánceres más frecuentes y en las poblaciones de riesgo1. Síndromes paraneoplásicos. En ocasiones, el cáncer debuta con una serie de síntomas o de signos que, en principio, nada tienen que ver con esa patología. Los síndromes paraneoplásicos son conjuntos de síntomas y signos producidos a distancia por las neoplasias o sus metástasis y que no son dependientes de la invasión, obstrucción o compresión directa por parte del tumor primario o sus metástasis. Su prevalencia se establece entre el 7-15 % de todos los tumores, y pueden preceder a las manifestaciones propias de la neoplasia o concurrir simultáneamente con ellas. Se han descrito cuatro mecanismos etiopatogénicos básicos: producción de diferentes tipos de sustancias por el tumor (ej., hormonas, citoquinas o factores de crecimiento); mecanismo inmuni- Documentos sobre el cáncer (información en español). ¿Por donde empezar?: Entendiendo el cáncer. En: http://www.cancer.gov/cancertopics/understandingcancer/espanol/cancer (National Cancer Institute. U S National Institutes of Health). 62 Pedro García Barreno tario (formación de inmunoglobulinas o inmunocomplejos por antígenos compartidos por el tejido tumoral y por el órgano afectado por el síndrome); producción de un receptor ectópico o de hormonas inactivas, producidas por el tumor que compiten con los elementos normales, y liberación de productos normalmente no circulantes, que originan reacciones antigénicas u otras manifestaciones tóxicas. Por su fisiopatología, pueden agruparse en síndromes paraneoplásicos neurológicos (ej., síndrome miasteniforme, neuropatía sensorial subaguda o encefalitis límbica); endocrinos (ej., secreción inadecuada de hormona antidiurética, producción ectópica de ACTH o hipercalcemia), y otros (ej., anorexia-caquexia, fiebre, síndromes hematológicos y dermatológicos). Pruebas de diagnóstico precoz. Una técnica de detección conocida como prueba de Papanicolaou permite la detección temprana del cáncer cervical (cáncer del cuello del útero o cérvix). En este procedimiento, un médico utiliza un cepillo pequeño o un raspador hecho de madera para remover una muestra de células del cérvix y de la parte superior de la vagina. Después, las células son colocadas en un portaobjetos y enviadas a un laboratorio para su estudio microscópico para detectar posibles anormalidades celulares. Desde la década de 1930, la detección temprana por medio del uso de la prueba de Papanicolaou ha ayudado a disminuir los índices de muerte a causa del cáncer cervical en más de un 75 por ciento. Puede ser necesaria una prueba adicional si se llegan a encontrar anormalidades citológicas. Actualmente hay una docena de diferentes tipos de alto riesgo de papilomavirus humanos (HPV, por sus iniciales en inglés) reconocidos como la causa principal del cáncer cervical. La Administración de Alimentos y Fármacos (FDA, siglas inglesas) de los EE. UU. ha aprobado una prueba de HPV que puede identificar su presencia en una muestra de tejido. Esta prueba puede detectar los virus aún antes de que haya algún cambio visible conclusivo en las células cervicales. La prueba más fiable en la detección precoz de cáncer de mama es la obtención de una imagen de la estructura de la glándula por diversas técnicas: radio, eco o termográficas. El examen por técnicas radiográficas (mamografía) de grandes poblaciones es la metodología más utilizada; ello en mujeres postmenopáusicas o en grupos de riesgo. La imagen Rev.R.Acad.Cienc.Exact.Fís.Nat. (Esp), 2006; 100 mamográfica sospechosa debe acompañarse de una biopsia, que confirmará o no la sospecha. La misma FDA ha aprobado la prueba de antígeno prostático específico o prueba de PSA (por sus siglas en inglés), junto con un examen rectal digital (palpación manual de la próstata a través del recto) para ayudar a detectar el cáncer de la próstata en los hombres mayores de 50 años de edad. Sin embargo, un número significativo de hombres con una prueba de PSA elevada no presentan cáncer; sólo entre 25 a 30 por ciento de los hombres que se realizan una biopsia debido a niveles de PSA elevados presentan cáncer de la próstata, por lo que los investigadores están colaborando arduamente para encontrar nuevos biomarcadores más eficaces. Un procedimiento conocido como la prueba de sangre oculta en heces detecta cantidades invisibles de sangre en las heces, que es una señal, bastante fidedigna, de diversos trastornos, incluyendo el cáncer de colon. La prueba no es dolorosa y se puede hacer en casa o en un consultorio médico junto con un examen rectal. Utilizando un aplicador se unta una muestra de heces en una tarjeta químicamente tratada, que examinada en un laboratorio confirmará o no la presencia de sangre. Si la prueba es positiva, deben realizarse pruebas complementarias, en especial una colonocopia, técnica que visualiza, mediante un dispositivo óptico, la luz de la totalidad del intestino grueso, desde el ciego hasta la ampolla rectal. Pruebas diagnósticas. Las pruebas indicadas evidencian la sospecha de un tumor. El diagnóstico de certeza exige otra serie de pruebas que, en términos generales pueden agruparse en técnicas de imagen y biopsias. Las nuevas modalidades de las primeras son, la mayor parte de las veces, concluyentes. Tomografías por rayos X (TAC), por resonancia magnética nuclear (RM) o mediante emisión de positrones (PET), proporcionan la suficiente información para llegar a un diagnóstico de malignidad y conocer la extensión de la enfermedad. Biopsia. El diagnóstico anatomopatológico —certificación del tipo de tumor mediante estudio microscópico— de la masa o parte de ella, sospechosa, concluye la cadena diagnóstica del tumor primitivo y de sus metástasis. En el caso de las leucemias, una Pedro García Barreno Rev.R.Acad.Cienc.Exact.Fís.Nat. (Esp), 2006; 100 63 Figura 5. Diagnóstico histopatológico de los tumores. Modificada de: http://www.cancer.gov/cancertopics/understandingcancer/ espanol/cancer/. muestra de sangre sirve para el mismo propósito. Este examen microscópico le indicará al médico si existe en realidad un tumor, y si lo está, si es maligno (cáncer) o benigno. Además, se pueden utilizar biochips para determinar que genes están alterados en un determinado tumor, y pueden analizarse perfiles proteómicos para determinar las proteínas involucradas en el mismo. De igual modo, el estudio mediante citometría de flujo puede distinguir las diferentes poblaciones celulares que conforman el tumor. Toda esta información ayudará a realizar un diagnóstico más preciso y a establecer la planificación y estrategia de tratamiento más adecuada al tumor (FIGURA 5). Histopatología. Bajo el microscopio, el tejido canceroso se caracteriza por su apariencia distintiva. Entre las características que el médico busca están: células de forma irregular, división celular excesiva, variación en el tamaño y la forma nuclear, variación en el tamaño y la forma de la célula, pérdida de las características especializadas de la célula, pérdida de la organización normal del tejido y un límite externo mal definido del tumor. En lugar de detectar un tumor benigno o maligno, el examen microscópico de la muestra de la biopsia a veces encuentra una condición conocida como "hiperplasia". La hiperplasia se refiere al aumento de tamaño de un tejido, que ocurre por la excesiva tasa de división de células; ello conduce a un mayor número de células de lo normal. Sin embargo, la estructura celular y la disposición ordenada de las células dentro del tejido, 64 Pedro García Barreno permanecen normales. El proceso de hiperplasia es potencialmente reversible. La hiperplasia puede ser una reacción normal del tejido a un estímulo irritante. Un ejemplo de hiperplasia es un callo que se forma en la mano cuando, por primera vez, se accede al aprendizaje de utiliza una raqueta de tenis o un palo de golf. Rev.R.Acad.Cienc.Exact.Fís.Nat. (Esp), 2006; 100 vecinos. 2º. Extensión de la enfermedad a los ganglios linfáticos regionales; y 3º. Diseminación del cáncer a zonas distantes (metástasis). Las respuestas asignan un estadio —inicial o avanzado— a la enfermedad. A QUÉ SE DEBE EL CÁNCER Además de la hiperplasia, el examen microscópico de la muestra de la biopsia puede detectar otro tipo de condición no cancerosa llamada "displasia". La displasia es un tipo anormal de proliferación excesiva de células, caracterizada por la pérdida de la disposición celular del tejido normal y de la morfología celular. Estas células, con frecuencia, regresan a su estado normal; sin embargo, en ocasiones se convierten, gradualmente, en malignas. Las áreas con displasia deben ser controladas estrechamente debido a su potencial para convertirse en malignas. En algunas ocasiones las displasias requieren tratamiento. Los casos más graves de displasia suelen conocerse como "carcinoma in situ". En latín, el término "in situ" significa "en su lugar". Carcinoma in situ se refiere a un crecimiento descontrolado de células que permanece en su sitio original. Sin embargo, el carcinoma in situ puede convertirse en invasor, maligno metastásico, y, por lo tanto, debe ser extirpado. Estadiaje. El examen microscópico también provee información respecto a la conducta probable del tumor y su respuesta al tratamiento. Los cánceres con células con mayor apariencia anormal y numerosas células con capacidad para dividirse, tienen la tendencia a crecer más rápidamente, diseminarse a otros órganos más frecuentemente y ser menos sensibles a la terapia, en comparación con otros cánceres cuyas células son de apariencia más normal. Basándose en estas diferencias en la apariencia microscópica, los médicos asignan un "grado" numérico a la mayoría de los cánceres. En este sistema de clasificación, un bajo grado (grado I ó II) se refiere a los cánceres con pocas anormalidades celulares a diferencia de aquéllos más abigarrados (grado III ó IV). Una vez diagnosticado un cáncer, deben formularse las tres siguientes preguntas para determinar en que etapa de evolución se encuentra la enfermedad: 1º. Tamaño del tumor y grado de invasión de los tejidos El cáncer se percibe, en ocasiones, como una enfermedad que ataca sin razón alguna. Aunque los científicos aún no conocen todas las razones de ello, muchas de las causas del cáncer ya han sido identificadas. Además de los factores intrínsicos, tales como la herencia, dieta y hormonas, los estudios científicos señalan la existencia de factores extrínsecos clave que contribuyen al desarrollo del cáncer: sustancias químicas o xenobióticos (ej., fumar: productos de la combustión del tabaco y del papel envolvente), la radiación (ionizante —rayos X— y no ionizante —radiación solar—) y virus o bacterias. Epidemiología. Una de las estrategias para identificar las diversas causas del cáncer es por medio de los estudios de poblaciones y sus comportamientos, que comparan los índices de cáncer entre diversos grupos de personas expuestos a diferentes factores o que exhiben diferentes comportamientos. Un interesante hallazgo, resultado de esos estudios, demostró que los cánceres ocurren con diferente frecuencia en distintos sitios del mundo. Por ejemplo, el cáncer de estómago es especialmente frecuente en Japón, el cáncer de colon es prominente en los Estados Unidos y el cáncer de la piel es común en Australia. ¿Cuál es la razón de estos altos índices de tipos específicos de cánceres en ciertos países? (FIGURA 6). En teoría, las diferencias en la herencia o en los factores de riesgo ambientales pueden ser las responsables de los índices de cáncer diferentes observados en los distintos países. Los estudios de personas que se han mudado de un país a otro sugieren que la exposición a los factores de riesgo del cáncer varía según el sitio geográfico. Por ejemplo, en Japón, el índice de cáncer de colon es más bajo y el índice de cáncer de estómago es más alto que en los Estados Unidos. Pero se ha encontrado que esta diferencia desaparece gradualmente en las familias japonesas que se han mudado a los Estados Unidos. Ello sugiere que el riesgo de desarrollar los dos tipos de cáncer no se Pedro García Barreno Rev.R.Acad.Cienc.Exact.Fís.Nat. (Esp), 2006; 100 65 químicas diferentes capaces de causar el cáncer. Fumar cigarrillos es la causa principal de desarrollar cáncer de pulmón, e igualmente, contribuye a muchos otros tipos de cáncer, incluyendo cáncer de la boca, laringe, esófago, estómago, páncreas, riñón y vejiga. Datos recientes indican que fumar cigarrillos es responsable de, por lo menos, una de cada tres muertes debidas al cáncer, haciéndolo la principal causa individual de muerte por cáncer. La exposición prolongada o repetida a ciertos tipos de radiación puede causar cáncer. El cáncer causado por los rayos ultravioleta es el tumor más común en las personas que pasan muchas horas bajo el sol intenso. La radiación ultravioleta de los rayos solares es un tipo de radiación de baja potencia. Los modos efectivos para protegerse contra este tipo de radiación y prevenir así el cáncer de la piel son evitar la exposición fuerte y directa al sol y usar ropa protectora. Las lociones protectoras contra el sol reducen el riesgo de desarrollar algunas formas del cáncer de la piel. También se han detectado índices incrementados de cáncer en las personas expuestas a las formas de radiación de alta potencia tales como rayos X o radiación emitida por átomos no estables conocidos como radioisótopos. Debido a que esta forma de radiación es más fuerte que la radiación ultravioleta, puede penetrar a través de la ropa y la piel, hasta el interior del cuerpo. Por ello tanto, la radiación de alta potencia puede causar cánceres en los tejidos internos del cuerpo. Algunos ejemplos incluyen el cáncer causado por la lluvia radioactiva nuclear, el resultado de explosiones atómicas y los cánceres causados por la exposición excesiva a las substancias químicas radioactivas. Figura 6. Epidemiología del cáncer. Modificada de: http://www.cancer.gov/cancertopics/understandingcancer/ espanol/cancer/. determina principalmente por la herencia. El cambio en el riesgo de desarrollar cáncer en las familias japonesas puede implicar factores culturales, de la conducta o ambientales prominentes en un sitio y no en el otro. Factores ambientales: xenobióticos, radiaciones, virus, bacterias. Entre los diversos factores que pueden causar el cáncer, fumar tabaco es uno de los de mayor peligro para la salud pública. El humo de cigarrillo contiene más de dos docenas de substancias Las substancias químicas y la radiación que son capaces de activar el desarrollo del cáncer se llaman "carcinógenos". Los carcinógenos actúan por medio de un proceso multifacético que inicia una serie de alteraciones genéticas ("mutaciones") y que estimula la proliferación de células. Normalmente se requiere un periodo prolongado de tiempo para lograr tal efecto. Puede haber una demora de varias décadas entre la exposición a un carcinógeno y el inicio del cáncer. Por ejemplo, la exposición a los carcinógenos inhalados durante el fumado de cigarrillos no se traduce en el desarrollo de cáncer hasta 20 ó 30 años después. Este periodo entre la exposición y el inicio de la enfermedad es el tiempo de demora. 66 Pedro García Barreno Además de las substancias químicas y la radiación, unos cuantos virus también pueden provocar el desarrollo de cáncer. En general, los virus son agentes infecciosos que no pueden reproducirse por sí solos, sino que penetran dentro de las células vivas y causan que la célula infectada produzca más copias del virus. Al igual que las células, los virus almacenan sus instrucciones genéticas en macromoléculas llamadas ácidos nucleicos. En el caso de los virus del cáncer, algo de la información genética viral transportada en estos ácidos nucleicos se inserta dentro de los cromosomas de la célula infectada y esto causa que la célula se convierta en maligna. En realidad, sólo unos cuantos virus que infectan a las células humanas causan el cáncer. Incluidos en esta categoría están los virus implicados en el cáncer del cuello del útero, cáncer de hígado y ciertos linfomas, leucemias y sarcomas. La susceptibilidad a estos cánceres puede algunas veces transmitirse de persona a persona a través de un virus infectante, aunque tales eventos son responsables únicamente de una pequeña fracción de los cánceres humanos. Por ejemplo, el riesgo de desarrollar cáncer del cuello del útero aumenta en las mujeres con múltiples parejas sexuales y es especialmente alto en las mujeres que se casan con hombres cuyas esposas anteriores hayan tenido esta enfermedad. La transmisión del virus del papiloma humano durante las relaciones sexuales parece estar involucrada. Las personas que desarrollan sida tras infectarse con el virus de la inmunodeficiencia humana (VIH) están en alto riesgo de desarrollar un tipo específico de cáncer conocido como sarcoma de Kaposi. El sarcoma de Kaposi es un tumor maligno de los vasos sanguíneos ubicados en la piel. Este tipo de cáncer no es causado directamente por la infección del VIH. En su lugar, el VIH causa una deficiencia inmunológica que hace que estas personas sean más susceptibles a las infecciones virales. La infección por un virus conocido como HVSK (herpes virus asociado con sarcoma de Kaposi) parece estimular el desarrollo del sarcoma de Kaposi. Los virus no son los únicos agentes infecciosos que han sido implicados en el cáncer humano. La bacteria Helicobacter pylori puede causar úlcera crónica en el estómago, una condición que también ha sido relacionada con el desarrollo del cáncer de estómago. Las Rev.R.Acad.Cienc.Exact.Fís.Nat. (Esp), 2006; 100 personas infectadas con H. pylori tienen un riesgo incrementado de desarrollar cáncer de estómago. Factores endógenos: herencia, envejecimiento. El cáncer no se considera una enfermedad que se hereda; ello debido a que la mayoría de los casos de cáncer, quizá el 80 a 90 por ciento, ocurre en personas sin historia familiar de la enfermedad. Sin embargo, la probabilidad de que una persona desarrolle cáncer puede ser influida por la herencia de ciertos tipos de alteraciones genéticas. Estas alteraciones tienden a aumentar la susceptibilidad del individuo para desarrollar cáncer en el futuro. Por ejemplo, se piensa que aproximadamente un 5 por ciento de los cánceres de mama se deben a la herencia de una(s) forma(s) particular(es) de un "gen de susceptibilidad al cáncer de mama". Las mutaciones heredadas pueden influir en el riesgo de una persona para desarrollar muchos tipos de cáncer, además del cáncer de mama. Por ejemplo, se ha descrito que ciertas mutaciones específicas heredadas aumentan el riesgo de una persona para desarrollar cáncer de colon, cáncer de riñón, cáncer óseo, cáncer de la piel y otras formas específicas de cáncer. Pero se piensa que estas condiciones hereditarias están involucradas en sólo un 10 por ciento ó menos, de todos los casos de cáncer. Las pruebas de laboratorio pueden determinar si una persona porta alguna de las alteraciones genéticas que pueden incrementar el riesgo de desarrollar ciertos cánceres. Por ejemplo, las mujeres que heredan ciertos tipos de un gen conocido como BRCA1 ó BRCA2 tienen un riesgo elevado de desarrollar cáncer de mama. En mujeres con una historia familiar de cáncer de mama, la investigación de la presencia de tales genes en su genoma —análisis del ADN de sus leucocitos circulantes— puede ayudar a superar incertidumbres sobre su riesgo en el futuro. Sin embargo, la información obtenida de las pruebas genéticas es compleja y difícil de interpretar. La decisión de someterse a estas pruebas genéticas deberá por lo tanto ser personal, voluntaria y se debe tomar únicamente en conjunto con el consejo genético apropiado. Debido a que, generalmente, deben producirse un cierto número —siempre muy elevado— de mutaciones para que el cáncer ocurra, la probabilidad de desarrollar cáncer aumenta con el envejecimiento de la Pedro García Barreno Rev.R.Acad.Cienc.Exact.Fís.Nat. (Esp), 2006; 100 67 clínica es el reconocimiento de que el cáncer es, ante todo, una enfermedad con base eminentemente génica. Las células cancerosas encierran una colección abundante de alteraciones génicas que incluyen relocalizaciones cromosómicas, mutaciones puntuales y amplificaciones. Todas estas anomalías que se observan en un porcentaje significativo de pacientes con un determinado tipo de tumor, están involucradas en la causa de la enfermedad y posibilitan la entrada puntual en vías moleculares que regulan el crecimiento de las células cancerosas, su supervivencia y su potencial metastático. Cuando el crecimiento y/o supervivencia de las células tumorales es dependiente de tales vías reguladores, se dice que se ha establecido un fenómeno de “adición oncogénica”. Fenómeno que permite desarrollar estrategias farmacológicas que exploten esta vulnerabilidad. Además, las alteraciones génicas pueden utilizarse como biomarcadores de detección tumoral precoz y para predecir el curso de la enfermedad y la respuesta a tratamientos específicos. Figura 7. Factores endógenos en el cáncer. Modificada de: http://www.cancer.gov/cancertopics/understandingcancer/ espanol/cancer/. persona; ello debido a que ha estado disponible un tiempo mayor para que las mutaciones se acumulen2. Por ejemplo, una persona de 75 años de edad tiene una probabilidad cien veces mayor de desarrollar cáncer de colon que una persona de 25 años. Debido a que las personas hoy en día viven un tiempo más prolongado que hace 50 ó 100 años, ellas tienen más tiempo de exposición a los factores que pueden iniciar los cambios genéticos relacionados con el cáncer (FIGURA 7). BASES GENÉTICAS DEL CÁNCER Uno de los principales avances conceptuales que condicionan la transformación actual de la oncología 2 Ver: Las substancias químicas (por ejemplo, las que provienen del fumar), la radiación, los virus y la herencia contribuyen, todos ellos, al desarrollo del cáncer activando cambios en los genes de una célula. Las substancias químicas y la radiación actúan dañando los genes, los virus introducen sus propios genes dentro de las células y la herencia transmite alteraciones en los genes que hacen que la persona sea más susceptible al cáncer. Los genes son instrucciones heredadas que residen dentro de los cromosomas de una persona. Cada gen le instruye a una célula cómo construir un producto específico, en la mayoría de los casos, un tipo determinado de proteína. Los genes se alteran o "mutan" de varias formas como parte del mecanismo mediante el cual surge el cáncer. Los genes residen dentro de los cromosomas, grandes construcciones de ADN y proteínas. El ADN es una macromolécula compuesta por dos cadenas enrolladas alrededor de sí mismas para formar una "doble hélice". Cada cadena está formada por millones de bloques químicos de construcción llamados "bases". El ADN contiene cuatro bases diferentes: adenina, tiamina, citosina y guanina (abreviadas A, T, G y C), que se disponen secuencialmente. El orden García Barreno P (2000) Las tecnologías de la imagen en Medicina (I Programa de Promoción de la Cultura Científica y Tecnológica). En: Horizontes Culturales. Las fronteras de la Ciencia, I. Madrid, Espasa / Real Academia de Ciencias. Pp 81-102. 68 Pedro García Barreno Rev.R.Acad.Cienc.Exact.Fís.Nat. (Esp), 2006; 100 crecimiento normal de la célula. Algunos de estos componentes son factores de crecimiento, receptores, moléculas “señal” y factores de transcripción. Por ejemplo, los factores de crecimiento se unen a receptores en la superficie de la célula; ello dispara una cadena de señales —secuencia de activación de diferentes proteínas (proteína quinasas) que, su vez, activan a proteínas especiales conocidas como factores de transcripción dentro del núcleo de la célula. Los factores de transcripción activados "ponen en marcha" a los genes requeridos para el crecimiento y la proliferación celular. Figura 8. Las mutaciones transforman genes normales en patológicos. secuencial de las bases en cualquier gen determina el mensaje que el gen contiene; ello de igual manera que las letras del alfabeto se pueden combinar de distintas maneras para formar diferentes palabras y oraciones3. Mutaciones. Los genes pueden mutar (transformarse) de diferentes formas. La forma más sencilla de mutación implica un cambio en una base individual a lo largo de la secuencia de bases de un gen en particular; algo muy parecido a un error tipográfico en una palabra que ha sido mal escrita. En otros casos, se pueden agregar o eliminar una o más bases. Y algunas veces, grandes segmentos de una molécula de ADN se repiten, se eliminan o se traslocan accidentalmente (FIGURA 8). Genes involucrados en el cáncer: oncogenes, genes supresores de tumores, maquinaria reparadora de ADN. Los “oncogenes” son genes cuya presencia en cierta forma, su hiperactividad o ambas, pueden estimular el desarrollo del cáncer; ello, dando instrucciones a las células para que produzcan proteínas que estimulen la división y el crecimiento excesivos de células. Los oncogenes están relacionados con los genes normales llamados protooncogenes, que codifican los componentes del mecanismo de control de 3 Los oncogenes resultan de la mutación de protooncogenes. Los oncogenes se asemejan a los protooncogenos en el sentido que codifican la producción de proteínas involucradas en el control del crecimiento. Sin embargo, los oncogenes codifican versiones alteradas (o cantidades excesivas) de estas proteínas de control del crecimiento, alterando de esta manera el mecanismo de señalamiento del crecimiento de las células. Al producir versiones o cantidades anormales de proteínas de control del crecimiento celular, los oncogenes hacen que el mecanismo de señalización del crecimiento de la célula se vuelva hiperactivo e incontrolado. Ello a modo del pedal acelerador de un automóvil. La presencia de un oncogen es como pisar el acelerador, lo que provoca que las células crezcan y se dividan continuamente. Una célula cancerosa puede contener uno o más oncogenes, lo cual significa que uno o más componentes en este mecanismo serán anormales. Un segundo grupo de genes implicados en el cáncer son los "genes supresores de tumor". Los genes supresores de tumor son genes normales cuya ausencia puede conducir al cáncer. En otras palabras, si una célula pierde un par de genes supresores de tumor o si son inactivados por mutación, su falta de funcionamiento puede permitir que el cáncer se desarrolle. Los individuos que heredan un riesgo incrementado de desarrollar cáncer frecuentemente nacen con una copia defectuosa del gen supresor de tumor. Debido a que los genes ocurren naturalmente en pares (uno heredado de cada uno de los progenitores), un defecto heredado en una copia no causará el cáncer Ver: Franco Vera L (2003) Doble hélices, genes y cromosomas (IV Programa de Promoción de la Cultura Científica y Tecnológica). Rev R Acad Cienc Exact Fis Nat (Esp) 97 (2), 203-222. Pedro García Barreno Rev.R.Acad.Cienc.Exact.Fís.Nat. (Esp), 2006; 100 69 Figura 9. Las bases moleculares del cáncer de colon. Bert Vogelstein: 1990-1996. En: http://www.hhmi.org/research/investigators/vogelstein.html. debido a que la otra copia normal aún funciona. Pero si la segunda copia se somete a la mutación, la persona entonces puede desarrollar cáncer porque ya no existe alguna copia del gen funcional. Los genes supresores de tumor son una familia de genes normales que ordenan a las células producir proteínas que restringen el crecimiento y la división celulares. Ya que los genes supresores de tumor codifican las proteínas que disminuyen el crecimiento y la división celulares, la pérdida de estas proteínas permite que la célula crezca y se divida de forma incontrolada. Los genes supresores de tumor actúan como los frenos de un automóvil. La pérdida de la función del gen supresor de tumor es como tener frenos que no funcionan apropiadamente, permitiéndole a la célula, por lo tanto, que se divida y crezca continuamente. Un gen supresor de tumor en particular codifica la proteína conocida como "p53", involucrada en la inducción de suicidio celular (apoptosis). En células que han sufrido daño en su ADN, la proteína p53 actúa como un "freno" que detiene el crecimiento y la división de las células; pero si no se puede reparar el daño, la proteína p53 induce suicidio celular, previniendo así el crecimiento descontrolado de las células genéticamente dañadas. Los "genes reparadores de ADN" son la tercera clase de genes involucrados en el cáncer. Los genes reparadores de ADN codifican proteínas cuya función normal es corregir errores inducidos o espontáneos que surgen cuando las células duplican su ADN (fase S del ciclo celular) antes de dividirse (fase M del ciclo celular). Las mutaciones en los genes reparadores de ADN pueden conducir al fracaso en la reparación de ADN; ello, a su vez, permite que mutaciones subsecuentes se acumulen. Las personas que padecen de una condición llamada xeroderma pigmentoso tienen un defecto heredado en un gen de reparación de ADN. Como resultado de ello, no pueden reparar efectivamente el daño del ADN que ocurre normalmente cuando las células de la piel se exponen a los rayos del sol y, por ello, estas personas presentan una incidencia anormalmente alta de cáncer de la piel. Ciertas formas de cáncer de colon heredado también implican defectos en la reparación del ADN. Aunque los sospechosos principales de las mutaciones relacionadas con el cáncer son los oncogenes, los genes supresores de tumor y los genes reparadores de ADN, el cáncer involucra a más factores. Las mutaciones también se observan en los genes que activan y 70 Pedro García Barreno Rev.R.Acad.Cienc.Exact.Fís.Nat. (Esp), 2006; 100 Además de todos los cambios moleculares que ocurren dentro de una célula cancerosa, el ambiente alrededor del tumor también cambia dramáticamente. La célula cancerosa pierde receptores que normalmente responderían a las células vecinas que señalan para que el crecimiento se detenga; en su lugar, los tumores amplifican su propia provisión de señales de crecimiento. Por su parte, diferentes mecanismos puestos en marcha por el fenotipo canceroso destruyen tanto a la membrana basal como a la matriz vecina; ello permite al cáncer invadir el tejido circundante, penetrar primero y abandonar después los vasos y metastatizar (FIGURA 10). TERAPÉUTICA ANTICANCEROSA Figura 10. Secuencia de acontecimientos en la patogénesis de las metástasis cancerosas. Cada paso discreto está regulado por cambios transitorios o permanentes, en el ADN, ARN o proteínas. La mayoría de las células cancerosas no son capaces de completar el largo proceso porque fracasan en uno o varios puntos de la cadena metastásica. desactivan a los carcinógenos, y en los genes que gobiernan el ciclo celular, la senescencia celular (envejecimiento) o el suicidio celular (apoptosis). Por su parte, otras mutaciones permiten al cáncer invadir el tejido circundante y metastatizar. La larga marcha hacia el fenotipo canceroso. El cáncer puede empezar por la acumulación de mutaciones que incluyen a oncogenes, genes supresores de tumor y genes reparadores de ADN. Por ejemplo, el cáncer de colon puede iniciarse con un defecto en un gen supresor de tumor que permite la proliferación celular excesiva. Las células proliferadas tienden a adquirir mutaciones subsecuentes que incluyen a genes reparadores de ADN, otros genes supresores de tumor y muchos otros genes relacionados con el crecimiento. Con el tiempo, el daño acumulado puede producir un tumor sumamente maligno, metastatizante. En otras palabras, la formación de una célula cancerosa requiere que se suelten los frenos del crecimiento celular (genes supresores de tumor), a la misma vez que se activen los aceleradores para el crecimiento celular (oncogenes) (FIGURA 9). Cirugía. La cirugía, en cuanto procedimiento terapéutico único, sigue siendo la modalidad más efectiva para el tratamiento de la mayoría de los tumores sólidos. Sin embargo, con la explosión de la biología molecular y de los métodos de ablación tisular noinvasivos y de invasión mínima, el cirujano debe ser consciente de que los nuevos métodos de prevención, detección, estadiaje y tratamiento, inciden en una mejor atención al paciente oncológico. Ello, porque los efectos combinados de pérdida de la función orgánica primaria, la repercusión funcional de la destrucción tisular secundaria por metástasis y la caquexia, son los responsables de la muerte del paciente afectado. Pero, hasta que el tumor haya abandonado el sitito primario, el tratamiento local —cirugía— es potencialmente curativo. De acuerdo con sus objetivos, la cirugía en el cáncer puede considerarse preventiva, diagnóstica, curativa o citorreductora (tumor debulking), paliativa o reconstructora. Cirugía “preventiva” se refiere a la exéresis quirúrgica de tejido predictivamente canceroso de acuerdo con la presencia en un individuo de biomarcadores génicos en ambos alelos y, también en aquellos casos de enfermedades crónicas precancerosas como la colitis ulcerosa crónica o la gastritis crónica. Respecto al papel “diagnóstico” de la cirugía se centra en la biopsia; ello es la extirpación de parte o la totalidad del tumor, primario o sus metástasis, con el fin de su estudio histopatológico. Para la mayoría de los pacientes con metástasis a distancia, la cirugía no aporta beneficio alguno como “tratamiento curativo”, aunque existen posibles excepciones: metástasis hepá- Pedro García Barreno ticas de cáncer colorrectal; metástasis pulmonares de cáncer colorrectal, y metástasis pulmonares de sarcomas osteogénicos y de tejidos blandos. Se denomina cirugía “citorreductora” la extirpación incompleta del tumor, aunque no hay estudios controlados que indiquen que, por si misma, este tipo de cirugía, prolongue la supervivencia del paciente; son posibles excepciones (en combinación con quimioterapia): carcinomatosis peritoneal (con o sin presencia de metástasis extraperitoneales) por carcinoma de ovario, y tumores neuroendocrinos sintomáticos gastrointestinales; en especial, tumores carcinoides metastásicos y cánceres de células de los islotes pancreáticos. En muchos pacientes con cáncer primario avanzado o recurrente, el crecimiento de la neoplasia causa síntomas relacionados con obstrucción luminal, infiltración tisular, perforación de una estructura normal o hemorragia; en tales casos, el tratamiento médico, radioterapia o procedimientos de invasión mínima, pueden, en ocasiones, aliviar la sintomatología, aunque no todas las complicaciones pueden minorarse por técnicas no quirúrgicas. Las situaciones que requieren cirugía “paliativa” con más frecuencia son: obstrucción de una víscera hueca (ej., tracto gastrointestinal (G. I.), vía biliar, vías urinarias); perforación de una víscera hueca (ej., tracto G. I.); hemorragia; dolor (ej., afectación nervios esplácnicos retroperitoneales en cáncer de cabeza de páncreas). Por otro lado, el conocimiento actual de la biología del cáncer ha reemplazado la cirugía radical por otras estrategias menos agresivas (dos claros ejemplos: sarcomas de las extremidades y cáncer de mama); sin embargo, en ocasiones es necesario restaurar o “reconstruir” la anatomía en el mismo acto quirúrgico que la exéresis tumoral: reconstrucción mama [protésica o autóloga] o reconstrucción cérvico-facial. Radioterapia. La radioterapia utiliza partículas u ondas de alta energía, tales como los rayos X, rayos gamma, electrones o protones, para eliminar o dañar las células cancerosas. La radioterapia se conoce, además, como terapia de radiación o terapia de rayos X. La radioterapia es uno de los tratamientos más comunes contra el cáncer. La radiación a menudo es parte del tratamiento principal contra algunos tipos de cáncer, tales como los cánceres de la cabeza y el cuello, vejiga, pulmón y la enfermedad de Hodgkin. Además, muchos otros cánceres son tratados con radioterapia. Miles de personas se liberan del cáncer Rev.R.Acad.Cienc.Exact.Fís.Nat. (Esp), 2006; 100 71 tras recibir tratamientos de radioterapia, ya sea por sí sola o en conjunto con otros tratamientos como la cirugía o la quimioterapia. Todas las células, ya sean cancerosas o sanas, crecen y se dividen para formar nuevas células. Sin embargo, las células cancerosas lo hacen más rápido que muchas de las células normales a su alrededor. La radioterapia utiliza un equipo especial que administra dosis altas de radiación a las células cancerosas, destruyéndolas o dañándolas de tal manera que no puedan crecer, multiplicarse o propagarse. Funciona al romper una hebra de la molécula del ADN dentro de la célula cancerosa, lo que previene que la célula crezca y se divida. Aunque algunas células normales pueden afectarse por la radiación, la mayoría se recupera completamente de los efectos del tratamiento. A diferencia de la quimioterapia, en la cual se expone todo el cuerpo a los químicos que combaten al cáncer, la radioterapia es un tratamiento de aplicación local, la cual sólo afecta la parte del cuerpo a ser tratada, aunque tiene efectos secundarios importantes a corto (ej., nauseas) y a largo plazo (ej., leucopenia). Puede que la radioterapia resulte ser de mayor provecho en algunas situaciones que en otras; por ejemplo, algunos tipos de cáncer son más sensibles a la radiación que otros, y algunos cánceres se encuentran en regiones que son tratadas más fácilmente con radiación sin causar efectos secundarios considerables. La radioterapia puede administrarse de dos formas: como radiación externa o como radiación interna. Normalmente se usa una o la otra, pero algunos pacientes reciben ambos tipos de terapia. La radiación externa (o radiación de rayos externos) usa una máquina que dirige los rayos de alta energía hacia el cáncer y algunos tejidos normales circundantes. La mayoría de las personas reciben la radioterapia externa en el transcurso de varias semanas. La radioterapia interna (braquiterapia) utiliza una fuente radiactiva en forma de alambre o de "semilla" que se sella en un pequeño recipiente llamado implante, el cual se coloca dentro o cerca del tumor en el cuerpo. La radiación que proviene de un implante sólo viaja una distancia corta, por lo que tiene muy poco efecto en los tejidos normales del cuerpo. A veces, después de que se extirpa un tumor quirúrgicamente, se colocan implantes radiactivos en el área que rodea la incisión para eliminar cualquier célula cancerosa que pudiera haber quedado. Los implantes pueden ya sea dejarse dentro del paciente como implantes permanentes o éstos pueden ser retirados. 72 Pedro García Barreno Quimioterapia. La quimioterapia consiste en el uso de fármacos para tratar el cáncer. Algunas veces, a este tipo de tratamiento se le llama sólo "quimio". Mientras que la cirugía y la radioterapia, remueven, destruyen o dañan las células cancerosas en un área específica, la quimioterapia funciona en todo el cuerpo. Los medicamentos quimioterapéuticos pueden destruir las células cancerosas que han hecho metástasis o se han propagado a otras partes del cuerpo alejadas del tumor primario. Hoy día se utilizan más de cien fármacos quimioterapéuticos en varias combinaciones. Aun cuando puede utilizarse un solo fármaco para tratar el cáncer, por lo general los medicamentos son más eficaces si se utilizan en combinación con otros. Una combinación de fármacos permite que los medicamentos con diferentes tipos de acción trabajen juntos para destruir un mayor número de células cancerosas y reducir la posibilidad de que el cáncer, objetivo del tratamiento, se torne resistente a un fármaco en particular. Algunas veces, la quimioterapia será el único tratamiento administrado; con mayor frecuencia, la quimioterapia se utiliza además de la cirugía, la radioterapia o con ambos tratamientos. Estas son las razones para ello: la quimioterapia puede utilizarse para reducir el tamaño de un tumor antes de la cirugía o de la radioterapia; puede utilizarse después de la cirugía o la radioterapia para ayudar a destruir las células cancerosas remanentes, y puede utilizarse con otros tratamientos en caso de que el cáncer vuelva a aparecer. Cuando se administra quimioterapia después de la cirugía, para destruir las células cancerosas que pudieran haber quedado, se le llama terapia adyuvante. Cuando se usa la quimioterapia para reducir el tamaño del tumor antes de la cirugía o de la radioterapia, se le llama terapia neoadyuvante. Los medicamentos quimioterapéuticos están diseñados para destruir las células de rápido crecimiento, pero, como estos medicamentos circulan por todo el cuerpo, pueden afectar también a las células sanas y normales. La causa de los efectos secundarios es el daño ocasionado al tejido sano. Aun cuando los efectos secundarios no siempre son tan graves como podría esperarse, muchas personas se preocupan por este aspecto del tratamiento contra el cáncer. Las células normales con mayores probabilidades de ser afectadas son las células produc- Rev.R.Acad.Cienc.Exact.Fís.Nat. (Esp), 2006; 100 toras de sangre en la médula ósea, así como las células de la boca, del tracto digestivo, del sistema reproductor y los folículos del cabello. Algunos fármacos quimioterapéuticos pueden dañar las células del corazón, los riñones, la vejiga, los pulmones y el sistema nervioso. En algunas situaciones, se pueden administrar los fármacos llamados citoprotectores para proteger a las células normales del cuerpo. Los efectos secundarios de la quimioterapia más comunes incluyen: náuseas y vómitos, caída del cabello, cansancio, aumento de probabilidades de hematomas y hemorragia, anemia e infección. Sobre la base del condicionante genético del cáncer, una nueva estrategia de actuación lo representa la terapia génica 4. Se denomina medicina molecular a la aplicación de los métodos de la Biología molecular en general, y de la ingeniería genética en particular, a la práctica clínica. Dentro de ella, terapia génica es la colocación de material genético corrector en las células, para aliviar los síntomas de una enfermedad; también, noqueo de genes indeseables. En teoría, todos y cada uno de los genes posiblemente involucrados en la transformación cancerosa son susceptibles de terapia génica. TERAPÉUTICA ANTICANCEROSA Debido a que la exposición a carcinógenos es la responsable de activar la mayoría de los cánceres humanos, las personas pueden reducir su riesgo de desarrollar cáncer siguiendo preceptos para evitar dichos agentes. Por ello, el primer paso en la prevención del cáncer es identificar los comportamientos o exposiciones a ciertos tipos particulares de carcinógenos y virus que representan el mayor peligro para desarrollar el cáncer. Como la mayor causa individual de las muertes debidas al cáncer —el uso de los productos de tabaco— ha sido implicado en, aproximadamente, una de cada tres muertes debidas al cáncer, evitar el tabaco es la decisión personal más efectiva en el estilo de vida que cualquier persona puede tomar para intentar prevenir el cáncer. 4 Ver: Franco Vera L (2003) Doble hélices, genes y cromosomas (IV Programa de Promoción de la Cultura Científica y Tecnológica). Rev R Acad Cienc Exact Fis Nat (Esp) 97 (2), 203-222 Pedro García Barreno El beber excesivas cantidades de alcohol está ligado a un riesgo incrementado de desarrollar varios tipos de cáncer, especialmente los cánceres de la boca, la garganta y el esófago. La combinación del alcohol y el tabaco parece ser especialmente peligrosa. Por ejemplo, en las personas que fuman o beben en exceso, el riesgo de desarrollar cáncer del esófago es, aproximadamente, seis veces mayor que el de las personas que no fuman y que no beben. En las personas que beben y fuman, el riesgo de desarrollar el cáncer es más de 40 veces mayor que en las personas que no fuman/no beben. Evidentemente, la combinación del alcohol y el tabaco representa un riesgo mayor de lo que se pudiera esperar al sumar los efectos de estos dos. Los estudios sugieren que las diferencias en la dieta también pueden jugar un papel importante en la determinación del riesgo de desarrollar cáncer. Pero a diferencia de los riesgos ya identificados como el tabaco, los rayos solares y el alcohol, ha sido difícil determinar los componentes dietarios que influyen en el riesgo de desarrollar cáncer. El limitar el consumo de grasas y la ingestión de calorías parece ser una estrategia posible para disminuir el riesgo de desarrollar algunos cánceres, por eso las personas que consumen grandes cantidades de carnes ricas en grasas y grandes cantidades de calorías, exhiben un riesgo incrementado de desarrollar cáncer, especialmente de colon. A diferencia de los factores como la grasa y las calorías, que parecen aumentar el riesgo de desarrollar cáncer, otros componentes de la dieta pueden reducir dicho riesgo. La evidencia más considerable se ha obtenido de las frutas y verduras, cuyo consumo está sumamente correlacionado con una reducción en tal riesgo. Aunque la luz del sol, en dosis moderadas, es buena para la salud, el cáncer de la piel causado por la exposición excesiva a los rayos UV no se encuentra entre los beneficios del astro. Quizá porque algunos tipos del cáncer de la piel son fáciles de curar, el peligro representado por la excesiva exposición a los rayos del sol tal vez no se toma muy en serio. Por ello es importante recordar que una de las formas más serias de cáncer de la piel, llamada melanoma, también está relacionada con la exposición excesiva al sol. Los melanomas son tumores potencialmente letales. Se puede reducir significativamente el riesgo de desarrollar melanomas y otras formas de cáncer de la piel Rev.R.Acad.Cienc.Exact.Fís.Nat. (Esp), 2006; 100 73 evitando la exposición excesiva al sol, usando lociones o cremas que contengan un bloqueador solar y ropa que proteja su piel contra la radiación ultravioleta. Se pueden tomar medidas preventivas para evitar la exposición al limitado número de virus que han sido involucrados en los cánceres humanos. Un buen ejemplo es el virus del papiloma humano (VPH o HPV por sus iniciales en inglés). De los más de 100 tipos de virus VPHs, más de 30 tipos pueden ser transmitidos de una persona a otra a través del contacto sexual. Entre ellos hay 13 tipos de alto riesgo reconocidos como la causa principal de desarrollar cáncer cervical. El tener muchas parejas sexuales es un factor de riesgo para la infección con estos virus VPHs de alto riesgo, lo cual puede a su vez, aumentar la probabilidad de que las anormalidades cervicales leves progresarán a unas más severas o al cáncer cervical. Debido a que las personas pasan mucho tiempo en el trabajo, se han estudiado cuidadosamente los carcinógenos potenciales en ese ambiente. Por ejemplo, se ha encontrado que los índices de cáncer son diez veces más altos que lo normal en los trabajadores de la construcción que manejan asbestos. El hecho de que diversas sustancias químicas en el ambiente pueden causar cáncer ha creado la idea de que la contaminación industrial es una causa frecuente de cáncer. Sin embargo, a través del medio siglo pasado, la frecuencia de la mayoría de los cánceres humanos (ajustado para la edad) ha permanecido relativamente constante a pesar de la creciente contaminación industrial. Por lo tanto, a pesar de que existe evidencia de que las substancias químicas industriales pueden causar cáncer en las personas que trabajan con ellas o en aquéllas que viven cerca de estas substancias, la contaminación industrial no parece ser una causa principal en la mayoría de los cánceres en la población en general. ¿EXISTE UNA EPIDEMIA DE CÁNCER? Un concepto erróneo, común, surge de las noticias en los diferentes medios de comunicación que sugieren que, durante las últimas décadas estamos ante una "epidemia" de cáncer. Esto sólo parece deberse a que el número de casos nuevos de cáncer detectados está 74 Pedro García Barreno aumentando a medida que la población está creciendo y envejeciendo. Las personas mayores tienen una probabilidad mayor de desarrollar cáncer; sin embargo, esta tendencia es contrarrestada por los nuevos nacimientos, que también están aumentando, y el cáncer es raro en la gente joven. Todo ello hace que la tasa de cáncer puede permanecer igual o, tal vez, declinar. RESUMEN Cáncer es un término que comprende una plétora de condiciones caracterizadas por una proliferación celular no programada e incontrolada. Cualquier tipo celular y con ello cualquier tejido u órgano pueden sucumbir a la transformación oncogénica, dando lugar a una desconcertante colección de situaciones clínicas. El incremento de la longevidad de las poblaciones lleva parejo el de las muertes por cáncer, por lo que esta enfermedad será una de las causas más frecuentes de los fallecimientos del siglo XXI. Las causas del cáncer son múltiples y variadas, e incluyen la predisposición genética, factores ambientales, agentes infecciosos y el envejecimiento. Todas ellas transforman células normales en cancerosas trastocando una sorprendente variedad de vías reguladoras y efectoras; una complejidad que ha dificultado el desarrollo de oncoterapias específicas efectivas. Hoy, la eficacia terapéutica está lejos de conseguir, en términos generales, resultados aceptables, especialmente en tumores sólidos. La invasión se refiere a la capacidad migratoria de las células cancerosas y a su penetración en el tejido vecino. Las metástasis son consecuencia de la habilidad de las células cancerosas para penetrar en los vasos sanguíneos y/o linfáticos, circular por el torrente sanguíneo y luego, tras abandonar los vasos, invadir el tejido normal en otras partes del cuerpo. Son acontecimientos comunes en ambos casos el desanclaje de las células cancerosas de sus estructuras vecinas, y la movilización, migración e invasión del tejido próximo. Para todo ello, la célula cancerosa debe romper los mecanismos de anclaje celular, degradar la matriz extracelular en los frentes de avance del tumor, escapar a la vigilancia inmunológica e inducir neoangiogénesis (de vasos sanguíneos y, en ocasiones, de vasos linfáticos) intratumoral. Rev.R.Acad.Cienc.Exact.Fís.Nat. (Esp), 2006; 100 En cualquier caso, el desarrollo de cáncer en el humano involucra una sucesión compleja de acontecimientos que, normalmente, ocurre durante décadas. Durante este proceso multisecuencial, los genomas de las células cancerosas incipientes adquieren mutaciones alélicas de proto-oncogenes, genes supresores de tumores y de otros genes que controlan, directa o indirectamente, el ciclo y proliferación celulares. Diferentes combinaciones de esos alelos mutados se encuentran en los genomas de diferentes tipos de cáncer humano y en diferentes tumores de un mismo tejido. La complejidad de tales observaciones induce a preguntar si los más de cien tipos distintos de cánceres humanos pueden ser racionalizados en términos de un pequeño número de principios biológicos y bioquímicos subyacentes. Algunos estudios indican que la alteración de un limitado número de vías reguladoras celulares es suficiente para dictar un fenotipo canceroso en una amplia variedad de células normales. Tales resultados sugieren, a su vez, que una serie de principios genéticos y celulares pueden gobernar la mayoría —si no todos— de los cánceres humanos. Hace unos pocos años se acuñaron una serie de características que, pretenden, acuñar el “sello”o “firma” cáncer: autosuficiencia en cuanto a señales de crecimiento, insensibilidad a las señales anti-crecimiento, evasión de apoptosis, potencial replicativo ilimitado, angiogénesis mantenida y metastatización e invasión tisular. Hace poco se ha rescatado una séptima: desregulación energética. Hoy, el éxito terapéutico del cáncer descasa en su detección precoz; aquel estadio cuando es posible “garantizar” la eliminación total del cáncer primario. Ello exige el estudio masivo de poblaciones, en principio, en aras de rastrear los cánceres más frecuentes: mama, cuello uterino, próstata, colon y pulmón. Con tal objetivo se utilizan una serie de marcadores —imagen (mamografía, colonoscopia), citología (papanicolau) o analíticos (antígeno prostático específico, PSA)— que han demostrado su eficacia. Cirugía, radioterapia y quimioterapia componen el armamento actual contra el cáncer. De entre ellos, uno de los desarrollos más destacados en la investigación oncológica de los últimos años ha sido la evaluación clínica de fármacos específicos que inhiben determinas moléculas (tirosina quinasas patogénicas) que actúan de manera destacada en determinadas vías de señales intracelulares, que son necesarias para la supervivencia del cáncer. Pedro García Barreno CONCEPTOS BÁSICOS Apoptosis. Conjunto de reacciones bioquímicas que tienen lugar en la célula y que concluyen con su muerte de una forma ordenada y silenciosa; un proceso denominado muerte celular programada Término acuñado para describir la muerte de las células que ocurría en lugares y momentos determinados como eventos programados dentro del plan de desarrollo del organismo. La célula apoptótica sufre una serie de cambios morfológicos que la definen como tal: la membrana plasmática se altera y adopta una apariencia abollonada, burbujeante o en ebullición; el volumen celular se reduce considerablemente y el citoplasma se condensa; el núcleo empequeñece y la cromatina se hace más densa para finalmente llegar a su fragmentación, que tiene lugar en una serie de trozos de tamaño variable (una escalera de subunidades regulares que resultan del corte al azar entre los nucleosomas). La célula apoptótica, que ofrece un aspecto colapsado, será fagocitada por macrófagos o por células vecinas, evitando así la respuesta inflamatoria local ocasionada en la necrosis, cuando la célula, al romperse, libera su contenido al medio. Como función necesaria para evitar la sobreproducción celular —oposición a la mitosis— se sospechaba de su existencia, pero es un proceso ordenado y "silencioso" que no produce reacción tisular y por ello difícil de captar. La apoptosis es un fenómeno biológico fundamental, permanente, dinámico e interactivo, en el que coexisten mecanismos pro- y anti-apoptóticos, regulados genéticamente, que actúan de forma activa (consumen energía) y equilibrada. Las primeras observaciones que se realizaron del fenómeno de la muerte celular programada fueron hechas en el contexto del desarrollo —escultura y remodelación de distintas estructuras durante el proceso de morfogénesis—; luego se relacionó con el control de la sobreproducción de células, la eliminación de las células defectuosas y la selección celular. Dentro de la maquinaria que lleva a cabo el programa de apoptosis, los miembros ejecutores son una serie de proteasas englobadas bajo el nombre de caspasas (cisteinil-aspartato proteasas). Se han descrito una docena de caspasas en células humanas; algunas caspasas son "iniciadoras" y otras "efectoras" o ejecutoras del proceso catalítico, actuando sobre las endonucleasas responsables directas de la frag- Rev.R.Acad.Cienc.Exact.Fís.Nat. (Esp), 2006; 100 75 mentación cromatínica. La activación secuencial de las caspasas, que existen en calidad de pro-caspasas inactivas, se produce por diversas vías en que participan varios complejos moleculares. La vía extrínseca o de los "receptores de muerte" establece conexiones con el espacio extracelular, recibiendo señales proapoptóticas desde el exterior y de las células vecinas. Dos familias de receptores se han identificado con estas características: la proteína Fas y el factor de necrosis tumoral (TNF). La activación de ambas estructuras transmembranares por sus ligandos respectivos, inicia una cascada de señales apoptóticas. Otra vía importante es la vía llamada intrínseca o mitocondrial, antes llamada "de la ceramida". La ceramida es un glucolípido sintetizado, entre otros, en las mitocondrias. La mayor concentración de ceramida se localiza junto a la porción interna de la membrana mitocondrial externa. Por su parte, la membrana mitocondrial interna es rica en esfingomielina. Se ha podido determinar que agentes externos como la radiación UV, agentes oxidantes y el calor activan una esfingomielinasa, lo que inicia una cadena de reacciones que concluyen en un incremento de la concentración de ceramida. Las vías Fas y TNF, los glucocorticoides y la proteína p23, también tienen una acción activadora sobre la ceramida, que actúa sobre la membrana mitocondrial iniciando el proceso apoptótico; ello, provocando cambios iónicos entre la matriz de la mitocondria y el citosol del citoplasma, que producen un descenso del potencial transmembranar. Tal alteración aumenta la permeabilidad de su membrana interna, permitiendo el escape de citocromo C que alcanza el citosol donde, a su vez, activa las correspondientes pro-caspasas. En la otra cara de la moneda se sitúa el gen bcl-2, que forma parte de una familia de genes que intervienen en la regulación de la supervivencia de la célula. Los miembros de la familia Bcl-2 están integrados por una pléyade de moléculas. El destino de una célula —morir o sobrevivir— está determinado por las diferencias en la expresión de estas proteínas, actuando algunas como promotoras y otras como inhibidoras de las señales de apoptosis [Sydney Brenner, John Sulston y Robert Horvitz recibieron el Premio Nobel de Fisiología o Medicina 2002, por sus estudios sobre los programas de muerte celular durante el desarrollo y de los factores reguladores del proceso de apoptosis]. Biochip o microarray de ADN. Identifica las “firmas” moleculares de un determinado tumor, su 76 Pedro García Barreno comportamiento específico (grado de agresividad y donde metastaizará) y/o su respuesta a la terapéutica. Una colección (array) de ADN consiste en un número muy grande de moléculas de ADN ordenadas sobre un sustrato sólido de manera que formen una matriz de secuencias en dos dimensiones. Estos fragmentos de material genético pueden ser secuencias cortas llamadas oligonucleotidos, o de mayor tamaño, cADN (ADN complementario sintetizado a partir de mARN), o bien productos de PCR (replicación in vitro de secuencias de ADN mediante la técnica de reacción en cadena de la polimerasa). A estos fragmentos, todos ellos de una sola hebra (monocatenarios) de ADN, inmovilizados en el soporte del microarray se les denomina, con frecuencia, “sondas”. Los ácidos nucleicos de las muestras a analizar se “marcan” por diversos métodos (enzimáticos, fluorescentes, etc.) y se incuban sobre el panel de sondas, permitiendo la hibridación (reconocimiento y unión entre secuencias complementarias) de secuencias homólogas. Durante la hibridación, las muestras de material genético marcadas se unirán a sus complementarias inmovilizadas en el soporte del chip, permitiendo la identificación y cuantificación del ADN presente en la muestra. Con posterioridad, el escáner y las herramientas informáticas permiten interpretar y analizar los datos obtenidos. Biomarcador. Los marcadores tumorales son rasgos cuantificables que ayudan a los médicos a identificar, en una población, quién está en riesgo de padecer la enfermedad; a diagnosticarla precozmente, a seleccionar el mejor tratamiento y a monitorizar la respuesta a éste. Tales biomarcadores existen en formas diferentes. Los más tradicionales son las mamografías y los niveles circulantes en sangre de PSA (antígeno próstata-específico). La complitud de la secuencia del genoma humano y los avances en las tecnologías “avanzadas” —biochips, secuenciación de ADN, citometría de flujo o espectrometría de masas— han hecho que el universo de biomarcadores con potencial de información oncológica se haya expandido enormemente. El poder de estas aproximaciones de base molecular y su aplicabilidad directa en clínica humana, permite ya, en ocasiones, identificar “patrones” moleculares potencialmente más fiables como indicadores del estadio de la enfermedad, que el manejo de variables o marcadores individuales. Los avances paralelos en las tecnologías de imagen Rev.R.Acad.Cienc.Exact.Fís.Nat. (Esp), 2006; 100 molecular abren la posibilidad de que biomarcadores moleculares pertinentes (ej., que marquen la respuesta a la terapia) puedan ser monitorizados en pacientes con cáncer, en tiempo real. En conjunto, estos nuevos biomarcadores tendrán cada vez un papel más importante a la hora de clasificar los tumores y orientar las decisiones terapéuticas. Ciclo celular o ciclo de división celular es un conjunto ordenado de acontecimientos que conduce a la división de una célula eucariótica en dos células hijas idénticas. Consta de cuatro fases: G1, S, G2 [colectivamente denominadas interfase] y M. La fase M comprende dos procesos íntimamente acoplados: mitosis, en el que los cromosomas de la célula, una vez duplicados, se distribuyen entre las que han de ser dos células hijas, y citoquinesis o división o separación física del citoplasma en dos células hijas, cada una de ellas con idéntica dotación cromosómica. Las células que, temporal y reversiblemente, han detenido su programa de proliferación se dice que han entrado en un estado de quiescencia o G0; mientras que aquellas células que paran definitivamente tal programa, por envejecimiento o por acúmulo de lesiones de su ADN, se definen como senescentes. El término post-mitótico se utiliza, en ocasiones, para referirse a células tanto quiescentes como senescentes. Los acontecimientos moleculares que controlan el ciclo celular están ordenados direccionalmente; ello es, el proceso ocurre en una secuencia determinada y es imposible revertir el ciclo. En el proceso, existen dos tipos de moléculas claves denominadas, en conjunto, factores de promoción de la maduración celular —ciclinas y quinasas dependientes de ciclinas—, y una serie de puntos específicos de control. Aunque las diferentes fases del ciclo celular no son morfológicamente distinguibles, cada una de ellas tiene un conjunto de procesos bioquímicos especializados que prepara a la célula para entrar en la fase siguiente. Durante toda la interfase, la célula lleva a cabo su programa metabólico normal, y a la vez se enfrasca en la duplicación de su genoma. En la fase G1 la célula se prepara para duplicar su ADN; preparación que incluye crecimiento por incremento del citoplasma y del número de sus organelas, en especial mitocondrias. La terminación de la fase G1, en el que la célula tiene una dotación cromosómica 2n, marca un punto se no retorno —punto de restricción— más allá del cual Pedro García Barreno la célula se compromete a dividirse. En la fase S —síntesis— la célula replica su ADN. En la fase G2 la célula, que contiene 4n cromosomas, completa su esfuerzo para garantizar el éxito de la fase siguiente. En la fase M se segregan las dos dotaciones cromosómicas, de tal manera que las dos células hijas resultantes del proceso de citoquinesis dispongan de un genoma completo. Las cuatro fases de la mitosis —profase, metafase, anafase y telofase— también progresan de manera secuencial y direccionalmente, siendo la telofase, la fase terminal de la mitosis, la que procede de manera integrada con la citoquinesis. Una vez que el ciclo celular se ha completado, las dos nuevas células están en fase G1. En ese momento, la célula debe “decir” o recibir una señal externa, para entrar en fase G0 y mantenerse quiescente durante un periodo de tiempo, corto o largo, o, bien, dividirse de nuevo. Ciclinas y quinasas dependientes de ciclinas (CDKs), son dos clases críticas de moléculas en la regulación de la progresión del ciclo celular. Una ciclina forma la subunidad reguladora y la correspondiente CDK la subunidad catalítca, de un heterodímero activo. Las ciclinas no tienen actividad catalítica y las CDKs son inactivas, en ausencia de sus respectivas compañeras. Cuando, activadas por la unión de una ciclina, las CDKs llevan a cabo una reacción de fosforilación que activa o inactiva proteínas diana; ello para orquestar la entrada coordinada en la siguiente fase del ciclo. Diferentes combinaciones ciclina-CDK determinan, aguas a bajo, las proteínas diana. Obviamente, cada fase del ciclo está dotada de ciclinas específicas y de sus correspondientes CDKs. Una señal extra-celular pro-mitótica promueve la formación de un complejo ciclina G1-CDK activo que prepara a la célula a proseguir hacia la fase S del ciclo. Ello se consigue porque el heterodímero ciclina G1CDK promueve la expresión de factores de transcripción que, a su vez, promueven la biosíntesis de ciclinas y enzimas requeridas para la replicación del ADN. Los complejos ciclina G1-CDK también estimulan la degradación de moléculas que funcionan como inhibidores o controles de la fase S. Por su parte, complejos ciclina S-CDK fosforilan proteínas que enmascaraban complejos de pre-replicación ensamblados durante la fase G1 sobre los orígenes de replicación del ADN. La fosforilación tiene dos propósitos: Rev.R.Acad.Cienc.Exact.Fís.Nat. (Esp), 2006; 100 77 activar esos complejos de pre-replicación, y prevenir que se formen nuevos complejos. Esto último para asegurar que cada porción del genoma celular únicamente se replicará una sola vez. Por último, complejos ciclina M-CDK, que fueron sintetizados pero se mantuvieron inactivos, durantes las fases G1 y S, son activados para promover la iniciación de la mitosis mediante la estimulación de proteínas “aguas abajo” involucradas en la condensación de los cromosomas y el ensamblaje del huso mitótico. Un complejo crítico activado durante este proceso es el complejo promotor de anafase (APC, en sus siglas inglesas), que asegura que la telofase y la citoquinesis tengan lugar. Otro ingrediente importante del ciclo celular lo representan los “puntos de control”. Un sistema de vigilancia monitoriza o controla la progresión celular a través del ciclo celular, y detiene de inmediato su progresión si se detecta que se ha producido cualquier alteración o daño del ADN, o si cualquier acontecimiento clave, como la correcta unión de un cromosoma al huso mitótico, ha tenido lugar de manera incorrecta. Tales puntos de control garantizan que la célula se dividirá, exclusivamente, cuando se han completado todos y cada uno de los requisitos moleculares que garantizan la normalidad o salud de las células hijas. Existen tres momentos claves en la progresión a través del ciclo celular que deciden la degradación de las señales moleculares. La autorización a seguir adelante a partir de cada uno de ellos certifica que la célula es competente para proseguir hacia la siguiente fase, y que la célula se compromete a completar el ciclo celular. El denominado punto de restricción, que marca la transición desde la fase G1 a la fase S, es el primer punto de control o de transición. Los otros dos se sitúan entre la metafase y la anafase (control del huso), y entre la anafase y la telofase, cuando las ciclinas M son degradadas. Además, existe un complejo sistema de puntos de control “accesorios” que se encargan de examinar el ADN celular, para garantizar que tanto él como su copia están libres de cualquier tipo de alteración; para ello, se dispone de cuatro estaciones de vigilancia: durante la fase G1, a la entrada y casi al final de la fase S, y un cuarto a la entrada de la fase M. En resumen, los controles del ADN aseguran que la célula ha replicado completamente y con éxito su genoma; el control del huso mitótico asegura que todos los cromosomas están listos y en su sito, y el control telofásico certifica que se dan las condiciones 78 Pedro García Barreno necesarias para que se proceda a la citoquinesis. Dos ejemplos ponen de manifiesto el modelo. P53 es una proteína cuya función es bloquear el ciclo celular si el ADN está dañado; con ello se logra dar la oportunidad de actuar a la maquinaria de reparación de ADN. Si la lesión es tan grave que no admite la reparación, p53 induce apoptosis. Una mutación del gen que codifica esta proteína es la mutación que, con mayor frecuencia, conduce a cáncer; el caso extremo es el síndrome de Li Farumeni, donde un defecto génico en p53 conduce a una elevada incidencia de diferentes tipos de cánceres en los individuos afectados. Por su parte, p27 es una proteína que se acopla a una determinada ciclina y su compañero CDK; ello inactiva al complejo, bloqueando la entrada a la fase S del ciclo celular. Existen estudios que sugieren que el pronóstico del cáncer de mama humano está determinado por los niveles de p27; reducidos niveles de esta proteína predicen un pobre pronóstico a los pacientes portadores del tumor. Por su parte, diferentes estudios del ADN canceroso muestra mutaciones en numerosos genes que codifican ciclinas y CDKs [El Premio Nobel de Fisiología o Medicina 2001 fue otorgado a Leland H Hartwell, R Timote Hunt y Paul M Nurse, por sus estudios sobre el ciclo celular y su regulación]. Citometría de flujo. Detecta células tumorales o células derivadas del organismo afectado, cuya presencia se correlaciona con el estadio de la enfermedad. La citometría de flujo es una técnica destinada a la cuantificación de componentes o características estructurales de las células, fundamentalmente mediante métodos ópticos. A pesar de que las mediciones son realizadas sobre células individuales y por unidad de tiempo, permite procesar miles de células en pocos segundos. La citometría de flujo puede utilizarse para el análisis de los diferentes tipos celulares en una mezcla o suspensión, en base a la particularidad de que los diferentes tipos celulares pueden distinguirse mediante cuantificación de las características estructurales. Consejo genético. Proceso de comunicación comprometido con los problemas humanos asociados con la ocurrencia o el riesgo de ocurrencia, de un trastorno genético en una familia. La información pretende ayudar a un individuo y/o a una familia a: comprender los hechos médicos del problema; entender el papel de Rev.R.Acad.Cienc.Exact.Fís.Nat. (Esp), 2006; 100 la herencia; tomar una decisión, y enfrentarse al hecho y a su posible recurrencia. Escape inmunológico. El desarrollo de una neoplasia en presencia de un sistema inmune puede explicarse por tres mecanismos patogénicos no mutuamente excluyentes. Primero, que exista un déficit inmunológico absoluto o relativo previo al desarrollo de la neoplasia, que la favorezca; segundo, que ese déficit sea inducido por la neoplasia, y tercero, que el tumor genere o produzca clones celulares con menor o nula inmunogenicidad debido a la falta de expresión de antígenos tumorales. Alteraciones en la respuesta celular normal. La respuesta celular normal mediada por linfocitos citotóxicos (linfocitos T, células asesinas —killer— y células asesinas naturales —natural killer—) constituye la piedra angular en la respuesta antitumoral del sistema inmune. Cuando el reconocimiento o la presentación antigénica son defectuosos y cuando predomina un fenotipo de respuesta inmunosupresora, se producen deficiencias importantes en el sistema de defensa que favorecen el escape inmunológico del cáncer. Reconocimiento antigénico defectuoso o presentación anómala. Por una parte, los linfocitos T citotóxicos están restringidos por las moléculas de clase I del complejo mayor de histocompatibilidad (MHC) y lisan directamente las células neoplásicas. La pérdida o alteración en las células tumorales de las moléculas de clase I puede evitar la lisis por los linfocitos T citotóxicos. Por otra parte, la unión de un linfocito T al antígeno presentado por el HLA de clase II en la célula presentadora (interacción receptor de la célula T- MCH-II-antígeno), sólo induce una respuesta inmune potente si la célula presentadora expresa en su superficie una segunda señal, una molécula coestimuladora (interacción B7-CD28, ICAM-1-LFA-1, etc). Las células presentadoras de antígenos "profesionales" (las células dendríticas) expresan estas moléculas que ejercen de segunda señal; en cambio, si el antígeno es presentado al sistema inmune por células presentadoras "no profesionales" —como por ejemplo las células tumorales—, pueden hacerlo sin coexpresar las exigidas señales costimuladoras. En ese caso, la célula tumoral será anérgica, no genera respuesta inmune por ser defectuosa la presentación del antígeno. Pedro García Barreno Fenotipo específico de los linfocitos T. Se considera que las células T asistentes —helper— "vírgenes" o Th 0, pueden transformarse en linfocitos Th con un patrón de secreción de citoquinas denominado tipo 1 (Th1), constituido preferentemente por el factor de necrosis tumoral-alfa (TNFα), la IL-2 y el interferon-gamma (IFN-γ); o un tipo 2 (Th2), donde destacan la IL-4, la IL-5 y la IL-10, entre otras. El que la respuesta celular se decante por uno u otro tipo depende, entre otras cosas, de una mayor presencia de las citoquinas IL-12 e IL-10, respectivamente, en el medio. La IL-12 liberada por células presentadoras "profesionales" de antígeno estimula una respuesta Th1, mientras que la IL-10 liberada por células presentadoras "no profesionales" favorece una respuesta Th2. En los cánceres que regresan espontáneamente se ha comprobado mediante inmunohistoquímica un patrón Th1, mientras que en los que progresan se observa un patrón Th2. En general se considera que las citoquinas secretadas por los linfocitos Th2 tienen una importante acción inmunomoduladora, y pueden inhibir en diversos puntos la cascada inflamatoria, favoreciendo la progresión tumoral. Citocinas inducidas por células tumorales e inmunosupresión. Numerosos estudios han demostrado que la progresión del cáncer coincide con un incremento en la producción de múltiples factores de crecimiento y sus receptores, muchos de ellos sintetizados por las propias células tumorales. Además, se ha comprobado cómo las células de diversas neoplasias pueden secretar citoquinas con actividad inhibidora sobre las células efectoras y reguladoras del sistema inmune. Estas incluyen moléculas como el TGF-β y la IL-10. Espectrometría de masas. Identifica cambios en la cantidad o en el perfil de proteínas y otras moléculas que se correlacionan con el tipo de tumor, su comportamiento y/o respuesta a la terapéutica. La espectrometría de masas es una poderosa técnica analítica capaz de identificar compuestos desconocidos, de cuantificar otros conocidos y de resolver la estructura y propiedades químicas de las moléculas. La detección de productos puede realizarse en cantidades mínimas de muestra (10-12 g para un compuesto con una masa Rev.R.Acad.Cienc.Exact.Fís.Nat. (Esp), 2006; 100 79 de 1000 daltons). Ello significa que pueden identificarse compuestos a muy bajas concentraciones (una parte en 1012), en mezclas químicamente complejas. Un espectrómetro de masas es un aparato que mide las masas de moléculas individuales que han sido convertidas en iones, ello es, moléculas que han sido cargadas eléctricamente. Un espectrómetro de masas no mide, de hecho, la masa molecular directamente sino la relación masa-carga de los iones formados a partir de las moléculas [John B Fenn y Koichi Tanaka recibieron el Premio Nobel de Química 2002, por el desarrollo de métodos de ionización para análisis mediante espectroscopia de masas, de macromoléculas biológicas]. Imagen molecular. Identifica la localización anatómica del tumor en fases muy precoces —en teoría en un estadio de dos o pocas más células—, y permite estudiar en tiempo real la progresión del tumor y de su respuesta terapéutica. La imagen molecular es un campo emergente en el que las modernas herramientas de la biología molecular y celular están convergiendo con las de la imagen clínica no invasiva. Sus objetivos son desarrollar tecnologías que permitan visualizar, en tiempo real, acontecimientos moléculacelulares in vivo. La base de la imagen molecular es la tecnología PET, siglas [correspondientes a la denominación original, inglesa, de la técnica: Positron Emission Tomography] por las que se conoce la imagen mediante tomografía de emisión de positrones. Si en un principio la técnica se encaminó hacia el estudio metabólico de diferentes sustratos (por ej, masa tumoral hipercaptadora) y la ubicación de diferentes fármacos, en la actualidad la técnica bucea en la expresión génica. Ello, tanto de genes endógenos a partir de un proceso de hibridación in vivo, como de genes transfectados (gen terapéutico) que covehiculan un gen reportero cuya expresión produce una proteína reportera. Esta proteína será detectada mediante una sonda adecuada. La técnica ha de permitir el seguimiento terapéutico y la detección de micrometástasis y de metástasis moleculares [Las tecnologías de imagen médica5 de partida, cuyas herramientas 5 Ver: García Barreno (2002) Estrategias terapéuticas para el Nuevo milenio. Del genoma a la terapia genética (III Programa de Promoción de la Cultura Científica y Tecnológica). En: Horizontes Culturales. Las fronteras de la Ciencia, III. Madrid, Espasa / Real Academia de Ciencias. Pp 49-87. 80 Pedro García Barreno matemáticas —algoritmos de reconstrucción de imagen— se utilizan en PET, fueron reconocidas doblemente por la Fundación Nobel. El Premio Nobel de Fisiología o Medicina del año 1979 fue concedido a Allan M Cormack y a Godfrey N Hounsfield, por el desarrollo de la tomografía asistida por computadota (TAC), y el del año 2003, a Paul C. Lauterbur y a Peter Mansfield, por sus descubrimientos relativos a la imagen médica por resonancia magnética]. InfoCáncer. La información molecular y celular sobre la enfermedad del paciente se recoge a partir de diferentes fuentes, desde tejido tumoral hasta células/tejidos del paciente que, se conoce, influyen sobre el comportamiento del tumor, y, también, de los fluidos orgánicos de aquél. Esta información será capturada de muchas formas: biochips, espectrometría de masas, citometría de flujo, etc. El panel resultante de biomarcadores ayudará al médico a detectar precozmente el tumor, a diagnosticar el cáncer y a preguntar, con precisión creciente cuestiones fundamentales: quién está en riesgo de padecer cáncer; cómo es de agresivo un tumor, ¿metastatizará?, en qué órgano; cómo debe ser tratado el paciente, cómo responderá el paciente al tratamiento, porqué el tumor ha desarrollado resistencia frente al tratamiento, o cuál es el pronóstico. Medio ambiente celular. Las células cancerosas están en diálogo molecular permanente con el tejido vecino o microambiente tisular. Existen pruebas de que los detalles de esta conversación pueden tener importantes efectos sobre el comportamiento del tumor. Entre las células más influyentes de ese microambiente están aquellas involucradas en la formación de nuevos vasos, que aportan oxígeno y nutrientes esenciales al tumor; una variedad de células inmunocompetentes, favorecedoras unas e inhibidoras otras, del crecimiento tumoral, y células del estroma activadas como los fibroblastos. Todas estas células representan futuros objetivos terapéuticos. Ómicas. Consecuencia del Proyecto Genoma Humano, la mayoría sabe que “genoma” refiere la dotación de ADN en las células y, por extensión, el conjunto de todos los genes de un organismo. El éxito de la genómica ha conducido a la proliferación de una serie de ciencias “ómicas”, que resultan en la aplicación de nuevos términos descriptivos a conceptos Rev.R.Acad.Cienc.Exact.Fís.Nat. (Esp), 2006; 100 familiares, que tienen como denominador común del sufijo “ómica” y que intenta estudiar alguna de las entidades biológicas. Un vistazo a una de las bases de datos —PubMed— y eliminado términos como “económica”, proporciona 110 vocablos que contienen “ómica” como sufijo. “Genómica” es el estudio de los genomas y la colección completa de genes que contienen. Hasta hace poco tiempo, esta colección se limitaba a los genes codificadores de proteínas, pero la genómica ha mostrado muchos otros elementos que desempeñan importantes funciones, tales como los dominios que acoplan factores de transcripción, regiones que codifican microARNs y transcriptos antisentido; y también, regiones muy conservadas desde el punto de vista de la evolución. La herramienta primaria utilizada en genómica es la secuenciación de genes de alto rendimiento. La genómica funcional o “trascriptómica” intenta analizar patrones de expresión génica y su correlación con la biología subyacente, utilizando, para ello, una serie de técnicas, entre otras el análisis con biochips de ADN y el análisis en serie de expresión génica. La “metabolómica” o “metabonómica” es una estrategia a gran escala para estudiar tantos compuestos como sea posible —de los involucrados en los diferentes procesos celulares— en un solo análisis, para definir perfiles metabólicos. Aunque la metabolómica se refirió, en principio, al estudio de células individuales y la metabonómica a los organismos multicelulares, los términos son, hoy, intercambiables. Las técnicas que se aplican para el estudio de los perfiles metabólicos incluyen resonancia magnética nuclear y espectrometría de masas. La aproximación “proteómica” examina colecciones de proteínas para determinar cómo, cuando y donde se expresan. Utiliza electroforesis bidimensional sobre gel, espectrometría de masas y biochips de proteínas. Una especialidad de reciente aparición es la “degradómica”, que incluye las estrategias genómica y proteómica, estructurales y funcionales, a efectos de la identificación y caracterización de proteasas, sus sustratos e inhibidores, que se encuentran en un organismo. La “bioinformática” —que no ha recibido con agrado el térmico “bioinfómica”— es el elemento clave de la colección ómica: gestiona y analiza datos a gran escala que son generados por las técnicas descritas. Utiliza técnicas desarrolladas en el campo de las ciencias de la computación y de la estadística, para Pedro García Barreno facilitar la comprensión de cómo se generan y relacionan los diferentes perfiles de expresión funcional y se relacionan con el sistema biológico en estudio. Proteómica y metabolómica tienen la ventaja de que pueden ser aplicadas para estudiar proteínas o metabolitos en la sangre o en la orina —en vez de en el tejido primario, donde aparece la enfermedad—, pero tales estrategias no tienen la potencia analítica del análisis mediante biochips, que siguen siendo, en la actualidad, la herramienta con más abanico de aplicaciones en el diagnóstico y pronóstico de diferentes situaciones clínicas. Secuenciación de ADN. Identifica las alteraciones génicas específicas de un determinado tipo de tumor, que causan la enfermedad o marcan su progresión. Secuenciación de ADN es el proceso de determinar fielmente el orden exacto de los aproximadamente tres mil millones de pares de bases —adenina, timina, guanina y citosina— que forman los, aproximadamente, 20 000 a 25 000 genes que constituyen el ADN humano, que se distribuyen en los 24 pares de cromosomas característicos de la especie [Frederick Sanger recibió el Premio Nobel de Química 1980 por sus contribuciones a la solución de la determinación de la secuencia de bases en el ADN; una técnica que explosionó con las exigencias del Proyecto Genoma Humano]. Terapias oncodirigidas. La quimioterapia citotóxica y la radioterapia sieguen siendo las herramientas más eficaces en el tratamiento del cáncer, pero no discriminan adecuadamente entre el tumor y las células normales; por ello causan graves, en ocasiones, efectos colaterales. Los avances en la comprensión de las bases moleculares del cáncer —lo que ha sido posible gracias a la identificación y al análisis funcional de las alteraciones génicas oncoespecíficas— han abierto nuevas expectativas para el diseño de terapias que, específicamente, tengan por objetivo específico las vías moleculares que dirigen el crecimiento celular tumoral. En principio, las terapias oncoespecíficas deberán asumir mayor selectividad hacia las células cancerosas y, ya, algunas de ellas han demostrado su eficacia clínica. Ellas incluyen pequeñas moléculas que inhiben la actividad de determinadas proteína quinasas —ej., imatinib (Glivec ®) y erlotinib, que atacan a la proteína quinasa ABL y al receptor de factor de crecimiento epidérmico (HER1/EGFR), Rev.R.Acad.Cienc.Exact.Fís.Nat. (Esp), 2006; 100 81 respectivamente—, y anticuerpos neutralizantes que inhiben receptores de señalización transmembranar [ej., trastuzumab (Herceptin ®) que ataca a HER2]. Otras terapias específicas bloquean la actividad de moléculas en el microambiente del huésped que favorecen el crecimiento del tumor [ej., el anticuerpo bevacizumab (Avastin ®) ataca a un factor de crecimiento que estimula el crecimiento de vasos sanguíneos en el tumor]. Hasta la fecha, la mayoría de tales estrategias farmacológicas han proporcionado muy escasos beneficios a la supervivencia de los pacientes, pero es de esperar que el refinamiento en el manejo de tales fármacos [ej., combinación de fármacos y selección de pacientes, bio-orientadas] mejore las perspectivas [Gertrude B Elion y George H Hitchings fueron galardonados con el Premio Nobel de Fisiología o Medicina 1988, por sus descubrimientos pioneros en fármacos oncoterápicos]. BIBLIOGRAFÍA 1. 2. 3. 4. 5. 6. Chambers A F, Groom A C & MacDonald I C (2002) Reviews - Dissemination and growth of cancer cells in metastatic sites. Nature Reviews / Cancer 2 (Aug) 563-572. Comoglio P M , Series editor (2002) Perspective Series: Invasive growth. The Journal Clinical Investigation: Comoglio P M & Trusolino L. Invasive growth: from development to metastasis 109 (7) 857-861. Danilkovitch-Miagkova A & Zbar B. Dysregulation of Met receptor tyrosine kinase activity in invasive tumors 109 (7) 863-867. Conacci-Sorrell M, Zhurinsky J & Ben-Ze’ev A 109 (8) 987-992. Goshima Y, Ito T, Sasaki Y & Nakamura F. Semaphorins as signals for cell repulsion and invasion 109 (8) 993-998. Brakebusch C, Bouvard D, Stanchi F, Sakai T & Fässler. Integrins and invasive growth 109 (8) 999-1005. De la Chapelle A (2004) Genetic predisposition to colorectal cancer. Nature Reviews / Cancer 4 (Oct) 769-780. Fidler I J (2003) Perspectives -The pathogenesis of cancer metastasis: the “seed and soil” hypothesis revisited. Nature Reviews / Cancer 3 (Jun) 1-6. Gibbs W W (2003) Untangling the roots of cancer. Scientific American 289 (1), 49-57. Hahn W C & Weinberg R A (2002) Rules for making human tumor cells. The New England Journal of Medicine 347 (20), 1593-1603. 82 7. 8. 9. 10. 11. 12. 13. 14. 15. 16. 17. Pedro García Barreno Hanahan D & Weinberg R A (2000) The hallmarks of cancer. Cell 100 (1), 57-70. Hayflick L (1997) Mortality and immortality at the cellular level. A review. Biochemistry 62, 1180-1190. Hofseth L, Hussain S P & Harris C C (2004) p53: 25 years after its discovery. Trends in Pharmacological Sciences 25 (Apr), 177-181. Instituto Nacional del Cáncer, EE UU. Entendiendo el cáncer. http://www.cancer.gov/cancertopics/ understandingcancer/espanol/cancer. Kang Y, Siegel P M, Shu W, Drobnjak M, Kakonen S M, Cordón-Cardo C, Guise T & Massagué J (2003) A multigenic program mediating breast cancer metastasis to bone. Cancer Cell 3 (Jun) 537-549. Kiberstis P A & Travis J, eds (2006) Special Section: Celebrating a glass half-full. News [K Garber. Energy deregulation: licensing tumors to grow, 11589; J Marx. Autophagy: is it cancer’s friend or foe? 1160-1]. Perspectives [Varmus H. The new era in cancer research, 1162-5; W S Dalton & S H Friend. Cancer biomarkers – An invitation to the table, 11658; R Weissleder. Molecular imaging in cancer, 116871; R S Kerbel. Antiangiogenic therapy: a universal chemosensitization strategy for cancer? 1171-5; J Baselga. Targeting tyrosine kinases in cancer: the second wave, 1175-8]. Science 312 (26 may), 11571178. Lengauer C, Kinzel K W & Vogelstein B (1998) Review article - Genetic instabilities in human cancers. Nature 396 (17 Dec), 643-649. Lo Y M D (2001) Circulating nucleic acids in plasma and serum: an overview. Annals of The New York Academy of Science 945, 1-7. Lockshin R A & Zakeri Z (2001) Programmed cell death and apoptosis: origins of the theory. Nature Reviews / Molecular Cell Biology 2 (Jul) 545-556. López-Otín C & Overall C M (2002) Reviews Protease degradomics: A new challenge for proteomics. Nature Reviews / Molecular Cell Biology 3 (Jul), 509-519. Lynch H T & de la Chapelle A (2003) Review article –Hereditary colorectal cancer. The New England Journal of Medicine 348 (Mar 6) 919-923. Rev.R.Acad.Cienc.Exact.Fís.Nat. (Esp), 2006; 100 18. 19. 20. 21. 22. 23. 24. 25. 26. 27. 28. Malumbres M & Barbacid M (2001) Reviews –To cycle or not to cycle: A critical decision in cancer. Nature Reviews / Cancer 1 (Dec) 222-231. Narod S A & Foulkes W D (2004) BRCA1 and BRCA2: 1994 and beyond. Nature Reviews / Cancer 4 (Sep) 665-676. Nowell P, Rowley J & Knudson A (1998) Commentary –Lasker Clinical Medical Research Award. Cencer genetics, cytogenetics-defining the enemy within. Nature Medicine 4 (10) 1107-1111. Nurse P, Masui Y & Hartwell L (1998) Commentary –Lasker Basic Medical Research Award. Understanding the cell cycle: Past, present and future. Learning from the history of cell-cycle research. Metaphores for the cell cycle. Nature Medicine 4 (10) 1103-1106. Okada H & Mak T W (2004) Reviews -Pathways of apoptotic and non-apoptotic death in tumor cells. Nature Reviews / Cancer 4 (Aug) 592-603. Overall C M & López-Otín C (2002) Reviews Strategies for MMP inhibition in cancer: innovations for the post-trial era. Nature Reviews / Cancer 2 (Sep) 657-672. Pharoah P D, Dunning A M, Ponder B A J & Easton D F (2004) Reviews -Association studies for finding cancer-susceptibility genetic variants. Nature Reviews / Cancer 4 (Nov) 850-860. Quackenbush J (2006) Current concepts: Microarray analysis and tumor classification. The New England Journal of Medicine 354 (23), 2463-2504. Riedl S J & Shi Y (2004) Reviews - Molecular mechanisms of caspase regulation during apoptosis. Nature Reviews / Molecular Cell Biology 5 (Nov) 897-907. Santos E & Fernández Medarde A (2003) ¿Qué es el cáncer? En: P García Barreno, ed. 50 años de ADN. La doble hélice. Madrid, Espasa- Sociedad Estatal de Conmemoraciones Culturales; pp 269-310. Stacker S A, Achen M G, Jussila L, Baldwin M E & Alitalo K (2002) Reviews – Lymphangiogenesis and cancer metastasis. Nature Reviews / Cancer 2 (Aug) 573-583.