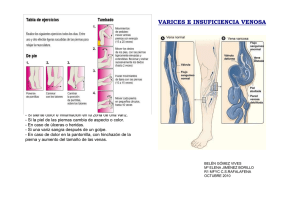
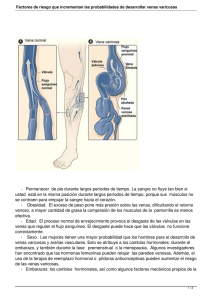
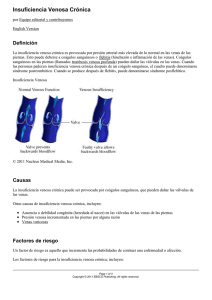
facultad de ciencias médicas carrera de medicina tesis previa a la o
Anuncio

UNIVERSIDAD REGIONAL AUTONOMA DE LOS ANDES “UNIANDES” FACULTAD DE CIENCIAS MÉDICAS CARRERA DE MEDICINA TESIS PREVIA A LA OBTENCIÓN DEL TITULO: MEDICO - CIRUJANO TEMA: “ESTRATEGIA DE PREVENCIÓN DE LA INSUFICIENCIA VENOSA EN PERSONAS DE LA TERCERA EDAD QUE ACUDEN AL HOSPITAL IESS AMBATO” AUTORA: ANALUIZA LALALEO MAYRA ALEJANDRA ASESOR: DR. KADIR LEZCANO GONZÁLEZ AMBATO – ECUADOR. 2016 CERTIFICACIÓN DEL ASESOR Dr. Kadir Lezcano González, en calidad de Asesor de Tesis asignada por disposición de la Cancillería de la UNIANDES. CERTIFICA: Que la Srta. Mayra Alejandra Analuiza Lalaleo, alumna de la Carrera de Medicina, ha concluido el trabajo de Tesis con el tema: “ESTRATEGIA DE PREVENCIÓN DE LA INSUFICIENCIA VENOSA EN PERSONAS DE LA TERCERA EDAD QUE ACUDEN AL HOSPITAL IESS AMBATO” La mencionada Tesis ha sido revisada en todas sus páginas, y reúne los requisitos suficientes, por tanto autorizamos la presentación para los fines legales pertinentes, ya que es original y cumple con los requisitos de fondo y forma exigidos por la Universidad. Ambato, Marzo 2016. Dr. Kadir Lezcano González Asesor DECLARACIÓN DE AUTORÍA DE TESIS Quien suscribe: Mayra Alejandra Analuiza Lalaleo, con C.C. N° 1804026050, hace constar que es la autora del trabajo de Tesis de Grado, Titulado: “ESTRATEGIA DE PREVENCIÓN DE LA INSUFICIENCIA VENOSA EN PERSONAS DE LA TERCERA EDAD QUE ACUDEN AL HOSPITAL IESS AMBATO” El cual constituye una elaboración personal realizada únicamente con la dirección de su Asesor de Tesis. Srta. Mayra Alejandra Analuiza Lalaleo C.I.1804026050 Ambato, Marzo 2016 DEDICATORIA Esta tesis se la dedico a mi Dios quién supo guiarme por el buen camino, darme fuerzas para seguir adelante y no desmayar en los problemas que se presentaban, enseñándome a enfrentar las adversidades sin perder nunca la dignidad ni desfallecer en el intento. Para mis padres por su apoyo, consejos, comprensión, amor, ayuda en los momentos difíciles, y por brindarme los recursos necesarios para estudiar. Me han dado todo lo que soy como persona, mis valores, mis principios, mi carácter, mi empeño, mi perseverancia, mi coraje para conseguir mis objetivos. Mayra Analuiza AGRADECIMIENTO A Dios: por haber estado siempre a mi lado, para darme la fortaleza y la sabiduría, para aplicar los conocimientos en beneficio de los pacientes y por haberme permitido seguir adelante, para alcanzar una de las muchas metas en mi vida. A mis padres: por enseñarme a ser mejor cada día, por la comprensión y apoyo en todos los momentos, ya que sin ellos no hubiera sido posible haber llegado hasta aquí. A mis maestros: que han sido indispensable en mi formación profesional gracias por su disposición y ayuda al haberme transmitido sus conocimientos y por haberme señalado oportunamente mis errores. Al Dr. Kadir Lezcano: por confiar en mí y por haber sido un gran amigo y maestro. A todo el personal que labora en el Hospital del Instituto Ecuatoriano de Seguridad Social: por su ayuda y disposición durante mi aprendizaje. Mayra Analuiza ÍNDICE GENERAL PORTADA CERTIFICACIÓN DEL ASESOR DECLARACIÓN DE AUTORÍA DE TESIS DEDICATORIA AGRADECIMIENTO ÍNDICE GENERAL RESUMEN EJECUTIVO ABSTRAC INTRODUCCIÓN ...............................................................................................................................1 ANTECEDENTES DE LA INVESTIGACIÓN ......................................................................... 1 PLANTEAMIENTO DEL PROBLEMA.................................................................................... 2 PROBLEMA CIENTÍFICO ........................................................................................................ 5 FORMULACIÓN DEL PROBLEMA ........................................................................................ 5 DELIMITACIÓN DEL PROBLEMA ........................................................................................ 5 OBJETO DE INVESTIGACION Y CAMPO DE ACCION: ................................................... 5 IDENTIFICACION DE LA LINEA DE INVESTIGACION: .................................................. 5 OBJETIVOS.................................................................................................................................. 6 OBJETIVO GENERAL: .......................................................................................................... 6 OBJETIVOS ESPECÍFICOS .................................................................................................. 6 IDEA A DEFENDER .................................................................................................................... 6 VARIABLES DE INVESTIGACIÓN ......................................................................................... 6 JUSTIFICACIÓN DEL TEMA ................................................................................................... 7 BREVE EXPLICACIÓN DE LA METODOLOGÍA ................................................................ 8 MÉTODOS: ................................................................................................................................... 8 TÉCNICAS E INSTRUMENTOS ............................................................................................... 8 PROCESAMIENTO DE LA INFORMACIÓN ......................................................................... 8 RESUMEN DE LA ESTRUCTURA DE LA TESIS .................................................................. 9 APORTE TEÓRICO: ................................................................................................................... 9 SIGNIFICACIÓN PRÁCTICA ................................................................................................... 9 NOVEDAD CIENTIFICA ......................................................................................................... 10 CAPITULO I .................................................................................................................................... 11 FUNDAMENTACIÓN TEÓRICA............................................................................................ 11 1. ANATOMIA VENOSA DE LOS MIEMBROS INFERIORES ......................................... 11 1.1. VENAS DEL MIEMBRO INFERIOR........................................................................... 12 1.1.1 VENAS TRIBUTARIAS DE LA VENA ILÍACA INTERNA ................................... 12 1.1.2 VENAS TRIBUTARIAS DE LA VENA ILÍACA EXTERNA .................................. 13 1.2 RED VENOSA DEL PIE. ORIGEN DE LAS VENAS SAFENAS................................... 16 1.2.1 RED VENOSA DORSAL DEL PIE ............................................................................. 16 1.2.2 RED VENOSA PLANTAR ........................................................................................... 16 1.3 ORIGEN DE LAS VENAS SAFENAS ............................................................................... 17 1.3.1 VENA SAFENA MAYOR ............................................................................................. 17 1.3.2 VENA SAFENA MENOR ............................................................................................. 18 1.4 FISIOLOGÍA VENOSA ....................................................................................................... 20 1.4.1 LAS VÁLVULAS VENOSAS Y LA BOMBA VENOSA: SUS EFECTOS SOBRE LA PRESIÓN VENOSA .......................................................................................... 20 1.4.2 INCOMPETENCIA DE LAS VÁLVULAS VENOSAS Y DE LAS VÁLVULAS VARICOSAS .................................................................................................... 21 1.5 QUE ES LA INSUFICIENCIA VENOSA .......................................................................... 23 1.6 FISIOPATOLOGIA VENOSA ............................................................................................ 24 1.6.1 Fenómenos anatómicos .................................................................................................... 24 1.6.2 Fenómenos químicos ........................................................................................................ 24 1.6.3 Factores mecánicos.......................................................................................................... 25 1.6.4 Factores sanguíneos ........................................................................................................ 25 1.7 ETIOPATOGENIA .............................................................................................................. 25 1.8 HISTORIA NATURAL DEL SISTEMA: INSUFICIENCIA VENOSA ......................... 28 1.9 EPIDEMIOLOGIA............................................................................................................... 28 1.10 FACTORES DE RIESGO .................................................................................................. 29 1.10.1 CONGÉNITOS: ........................................................................................................... 29 1.10.1.1 PRIMARIOS O IDIOPÁTICOS: ............................................................................ 29 1.10.1.2 FACTORES SECUNDARIOS ................................................................................. 31 1.11 CLASIFICACIÓN .............................................................................................................. 31 1.11.1 Según Winsor y Hyman (1965), .................................................................................... 31 1.11.2 Según Martorell,............................................................................................................. 31 1.11.3 Según su etiopatogenia: ................................................................................................. 32 1.11.4 Clasificación atendiendo a la evolución clínica, se trata de la clasificación de Cubría (1983): ........................................................................................................................... 32 1.11.5 Otra clasificación se basa en el tamaño de las varices: .................................................. 32 1.11.6 CLASIFICACIÓN CEAP: .......................................................................................... 33 1.12 CLÍNICA ............................................................................................................................. 35 1.12.1 Grado I ........................................................................................................................... 35 1.12.2 Grado II ......................................................................................................................... 36 1.12.3 Grado III ........................................................................................................................ 37 1.13 SINTOMAS GENERALES ................................................................................................ 37 1.14 SIGNOS CLÍNICOS ........................................................................................................... 38 1.15 DIAGNOSTICO.................................................................................................................. 39 1.15.1 Clínico ........................................................................................................................... 39 1.15.2 Hemodinámico.............................................................................................................. 43 1.15.3 Otras pruebas complementarias ..................................................................................... 45 1.15.3.1 Flebografía ................................................................................................................. 45 1.15.3.2 Angiorresonancia ........................................................................................................ 45 1.16 DIAGNÓSTICO DIFERENCIAL ..................................................................................... 45 1.16.1 Dolor .............................................................................................................................. 46 1.16.2 Edema............................................................................................................................ 46 1.17 TRATAMIENTO ................................................................................................................ 47 1.17.1 TRATAMIENTO PROFILÁCTICO ......................................................................... 48 1.17.2 COMPRESIÓN ............................................................................................................ 49 1.17.3 FARMACOLÓGICO ...................................................................................................... 53 1.17.3.1 Flebotónicos ............................................................................................................... 53 1.17.4 Tratamiento esclerosante ................................................................................................ 55 1.17.4.1 ESCLEROSANTES MAYORES: ........................................................................... 57 1.17.4.2 ESLEROSANTES MENORES ................................................................................ 59 1.17.5TRATAMIENTO QUIRÚRGICO .................................................................................. 60 1.17.5.1Cura CHIVA .............................................................................................................. 62 1.17.5.2TRATAMIENTO DE VENA SAFENA INTERNA Y/O EXTERNA (LIGADURA MAS FLEBOEXTRACCIÓN)....................................................................... 63 CAPITULO II ................................................................................................................................... 64 MARCO METODOLÓGICO Y PLANTEAMIENTO DE LA PROPUESTA ..................... 64 2.1 CARACTERIZACIÓN DEL SECTOR .............................................................................. 64 2.1.1 ORGANIGRAMA INSTITUCIONAL ........................................................................ 64 2.2 PROCEDIMIENTO METODOLÓGICO .......................................................................... 65 2.2.1 Paradigma o modalidadde la investigación ................................................................. 65 2.2.2 TIPOS DE INVESTIGACIÓN POR SU DISEÑO .................................................................... 65 2.2.3 TIPO DE INVESTIGACIÓN POR SU ALCANCE ................................................... 65 2.2.4 MÉTODOS, TÉCNICAS E INSTRUMENTOS ........................................................................... 66 2.2.4.1 Método Teórico ........................................................................................................... 66 2.2.4.2 Técnicas e Instrumentos ............................................................................................. 66 2.2.5 RECOLECCION DE LA INFORMACIÓN ................................................................... 67 2.2.5.1. Criterios de inclusión: ................................................................................................ 67 2.2.5.2 Criterios de exclusión: ................................................................................................ 67 2.3 POBLACIÓN Y MUESTRA ............................................................................................... 68 2.3.1 Población ......................................................................................................................... 68 2.3.2 MUESTRA...................................................................................................................... 68 2.4 INTERPRETACIÓN DE RESULTADOS ........................................................................ 69 2.5 CONCLUSIONES PARCIALES DEL CAPÍTULO ......................................................... 83 CAPITULO III .................................................................................................................................. 84 MARCO PROPOSITIVO .......................................................................................................... 84 3.1 Título ...................................................................................................................................... 84 3.2 Instituciones Beneficiarias.................................................................................................... 84 3.3 Beneficiarios .......................................................................................................................... 84 3.4 Equipo Técnico Responsable ............................................................................................... 84 3.5 INTRODUCCIÓN ................................................................................................................ 85 3.6 Objetivos ................................................................................................................................ 90 3.7 Justificación ........................................................................................................................... 90 3.8 DESARROLLO DEL PLAN DE LA PROPUESTA ......................................................... 91 3.9 IMPACTO DE LA PROPUESTA ....................................................................................... 91 3.10 RESULTADOS ESPERADOS........................................................................................... 92 3.11 CONCLUSIONES............................................................................................................... 92 3.12 RECOMENDACIONES..................................................................................................... 93 BIBLIOGRAFÍA .............................................................................................................................. 94 ANEXOS ...................................................................................................................................... 99 ÍNDICE DE IMAGENES Imagen 1. Red capilar .......................................................................................................... 11 Imagen 2. Estructura de los vasos sanguíneos venosos ....................................................... 12 Imagen 3. Sistema Venoso Superficial ............................................................................... 15 Imagen 4. Venas del sistema superficial en su nacimiento en el pie ................................... 16 Imagen 5. Nacimiento de la vena safena menor .................................................................. 19 Imagen 6. Maniobra de Schwartz......................................................................................... 40 Imagen 7. Maniobra de Trendelenburg ................................................................................ 41 Imagen 8. Maniobra de Perthes ............................................................................................ 42 Imagen 9. Separar y juntar las puntas de los pies ................................................................ 86 Imagen 10. Balancear suavemente los pies, de los dedos a los talones ............................... 86 Imagen 11. Elevar los talones apoyándose en la punta de los pies, durante 20 veces aproximadamente. ................................................................................................................ 87 Imagen 12. Ponerse de puntillas varias veces ...................................................................... 87 Imagen 13. Caminar sobre los talones por varios minutos .................................................. 87 Imagen 14. Caminar de puntillas por varios minutos .......................................................... 88 Imagen 15. Con las piernas elevadas y extendidas, flexione y extienda alternativamente los dedos de los pies, por 20 veces ........................................................... 88 Imagen 16. Con las piernas levantadas y extendidas, girar haciendo un movimiento rotatorio alternativo en ambos sentidos, por 10 veces ......................................................... 88 Imagen 17. Levantar alternando las piernas flexionadas ..................................................... 89 Imagen 18. Con las piernas extendidas, separarlas y juntarlas por 10 veces ....................... 89 ÍNDICE DE CUADROS Cuadro 1. ESQUEMA ETIOPATOGÉNICO DE LA IVC ................................................. 26 Cuadro 2. Clasificación CEAP ............................................................................................. 33 Cuadro 3. Puntuación clínica y del grado invalidante de la IVC en la clasificación de la CEAP................................................................................................................................ 34 Cuadro 4. Clasificación Clínica de la IVC según Widmer .................................................. 34 Cuadro 5. Clasificación Clínica de la IVC según Porter ...................................................... 35 Cuadro 6. Algoritmo diagnóstico de la IVC ........................................................................ 44 ÍNDICE DE TABLAS Tabla 1. CARACTEÍSTICAS DIFERENCIALES ENTRE EL DOLOR VENOSO Y DOLOR ORTOPÉDICO ...................................................................................................... 46 Tabla 2. CARACTERÍSTICAS DIFERENCIALES DE LOS EDEMAS .......................... 47 Tabla 3. Incidencia de la insuficiencia venosa según la edad en los pacientes estudiados ............................................................................................................................. 69 Tabla 4. Incidencia de la insuficiencia venosa según el sexo en los pacientes estudiados ............................................................................................................................. 71 Tabla 5. Nivel económico de los pacientes estudiados ....................................................... 72 Tabla 6. Peso de los pacientes estudiados ........................................................................... 73 Tabla 7. Ocupación de los pacientes estudiados ................................................................. 74 Tabla 8. Bipedestación durante su actividad laboral en los pacientes estudiados .............. 76 Tabla 9. Actividad física de los pacientes estudiados ......................................................... 77 Tabla 10. Síntomas .............................................................................................................. 78 Tabla 11. Antecedentes familiares de IV de los pacientes estudiados ................................ 80 Tabla 12. Estudios de imagen de los pacientes estudiados ................................................. 81 ÍNDICE DE GRÁFICOS Gráfico 1. Incidencia de la insuficiencia venosa según la edad en los pacientes estudiados ............................................................................................................................. 70 Gráfico 2. Incidencia de la insuficiencia venosa según la edad en los pacientes estudiados ............................................................................................................................. 71 Gráfico 3. Nivel económico de los pacientes estudiados ..................................................... 72 Gráfico 4. Peso de los pacientes estudiados ......................................................................... 73 Gráfico 5. Ocupación de los pacientes estudiados ............................................................... 75 Gráfico 6. Bipedestación durante su actividad laboral en los pacientes estudiados ............ 76 Gráfico 7. Actividad física en los pacientes estudiados ....................................................... 77 Gráfico 8. Síntomas .............................................................................................................. 79 Gráfico 9. Antecedentes familiares de IV de los pacientes estudiados ................................ 80 Gráfico 10. Estudios de imagen de los pacientes estudiados ............................................... 82 RESUMEN EJECUTIVO La insuficiencia venosa crónica es una condición prolongada de circulación venosa incompetente y su aparición se debe a la obstrucción parcial de las venas o a las filtraciones de sangre alrededor de las válvulas venosas. El objetivo de este estudio es definir los aspectos relacionados con la Insuficiencia Venosa en los pacientes de la tercera edad atendidos en el servicio de Cirugía Vascular del Hospital IESS Ambato, para disminuir el aparecimiento de esta enfermedad. La metodología de la investigación se realiza bajo un enfoque cualitativo cuantitativo, cuya línea de investigación se enmarca en factores modificables, esperando como resultados disminuir la incidencia de insuficiencia venosa. Entre algunos de los resultados se señala que la mayor frecuencia de insuficiencia venosa superficial se presentó en personas mayores de 60 años de edad y de sexo femenino, además la exposición prolongada a la bipedestación por más de 8 horas y la no realización de ejercicios físicos aumenta el riesgo del aparecimiento de insuficiencia venosa superficial, por lo que se concluye que la investigación va enfocada a actuar sobre los factores de riesgo no modificables y a la importancia que tienen la realización de los ejercicios antiestásicos. Palabras claves: Insuficiencia venosa, cirugía vascular, metodología, factores de riesgo, ejercicios antiestáticos. ABSTRAC The Chronic venous insufficiency is a prolonged condition of incompetent venous circulation and its appearance is due to the partial obstruction of the veins or blood leakage around the venous valves. The aim of this study is to define the aspects related to venous insufficiency in elderly patients treated at the service of Vascular Surgery Hospital IESS Ambato, to reduce the occurrence of this disease. The research methodology is performed under a qualitative approach - quantitative, whose line of research is part of modifiable factors, hoping as a result reduce the incidence of venous insufficiency. Some of the results states that the highest frequency of superficial venous insufficiency occurred in people over 60 years old and female, plus prolonged exposure to standing for more than 8 hours and no physical exercises increases the risk of the appearance of superficial venous insufficiency, so it is concluded that research is focused on acting on modifiable risk factors and not the importance of conducting antiestásicos exercises. Keywords: venous insufficiency, vascular surgery, methodology, risk factors, antistatic exercises. INTRODUCCIÓN ANTECEDENTES DE LA INVESTIGACIÓN En épocas anteriores, en el papiro de Ebers (I1550 a.C) se definen las várices como “Hinchazones sinuosas y serpentiformes con numerosos nudos” y se describen las primeras técnicas terapéuticas. La tabla de Esclepion muestra una vena varicosa. Aunque el hombre primitivo, por su intensa actividad física y su escasa longevidad, no debió padecer insuficiencia venosa, ya en tiempos muy remotos aparecen referencias a estas dolencias, en la Biblia hay algunos pasajes, como el Libro de los Reyes, donde se dice que el Rey Ezequiel es curado de una úlcera crónica por Isaías, mediante un emplasto de pescado seco amasado con agua (González,2009)1,2 La primera representación en la historia que ha llegado hasta nuestros días de una vena varicosa data del siglo VI a.C. Se trata de un bajorrelieve motivo que se encuentra en el Museo Nacional de Atenas, en el que aparece una pierna con una safena varicosa evidente. En la medicina del antiguo Egipto se trataban las úlceras, hemorragias, como ha quedado constancia en el Papiro de Ebers (1550 a.C) donde se aconseja la cauterización para el tratamiento de las várices. Este concepto de hierro y fuego adquiere especial importancia en la medicina árabe.1 Hipócrates aconsejaba tratar las várices mediante múltiples punciones vecinas, con objeto de conseguir la obliteración de la vena. Galeno practica este mismo procedimiento pero previamente rociaba de vino la pierna, sobre todo si existía una úlcera. 1 Se pensaba que las varices se debían a la presión ejercida sobre la pared venosa por una columna de sangre espesa no circulante. Este mismo concepto mantenía en el siglo X el árabe Ali Abbas, quien hace la observación de la relación de esta enfermedad con el hábito de las personas de permanecer largo tiempo de pie y menciona la idea de que “la sangre de la vena varicosa era más densa por contener bilis”. El tratamiento quirúrgico de la enfermedad varicosa surge a finales del s. XIX. Trendelemburg (1880) practica las ligaduras múltiples. En los años cincuenta, las descripciones eran declaraciones anecdóticas del problema basadas en experiencias hospitalarias y no es hasta los años setenta que se estimuló la realización de estudios epidemiológicos por observaciones clínicas, en 1978 se da la primera clasificación de várices y hasta 1990 las venas son clasificadas de acuerdo a su severidad de daño y en 1994 se da la clasificación CEAP (Clinical, Etiology, Anatomy, Pathophysiology) y es adoptada mundialmente para facilitar la comunicación científica (Duque, 2010)1,6 PLANTEAMIENTO DEL PROBLEMA Las afecciones venosas estásicas de los miembros inferiores, constituyen patologías ampliamente extendidas en el mundo y con una especial incidencia en los países civilizados. Nos encontramos ante una enfermedad crónica con una elevada prevalencia que requiere un estudio detallado desde el punto de vista epidemiológico. La incidencia y prevalencia de la Insuficiencia Venosa ha presentado históricamente datos considerablemente divergentes, dependiendo de los criterios clínicos de inclusión manejados en los estudios epidemiológicos. 2 El Basel Study, estudio epidemiológico prospectivo realizado por Widmer et al. en la población industrial farmacéutica de la ciudad de Basilea entre los años 1959 y 1978, es un referente. En él, el 5% de la población masculina y el 2% de la femenina presentan várices tronculares y el 8% y el 10%, respectivamente reticulares. En el estudio epidemiológico de Edimburgo, el porcentaje de varones con várices es del 22%. El Detect-IVC realizado en España, en una primera edición del año 2000 y en otra posterior del 2006, pone de manifiesto que el 30% de la población examinada presenta varices (15.5% en los varones y 37.6% en las mujeres) y la prevalencia de las fases de IVC complicada afecta al 19%. La repercusión sociosanitaria de la IVC es de una magnitud considerable en los países occidentales. Los datos de las compañías aseguradoras en Alemania, referenciados en 1996, indican que un 2.5% del total de las bajas laborales se debió a alguna de sus complicaciones, con una media de 45 días, y en Estados Unidos, en el años 1994, alcanzaron los 4.8 millones de jornadas laborales. Los registros de actividad asistencial de la Sociedad Española de Angiología y Cirugía Vascular indican que la evolución de la demanda ha supuesto un incremento muy importante en las intervenciones realizadas en sólo cinco años: de 3.928 en el año 2000 a más de 10.000 en el año 2006. La úlcera de etiología venosa, con una prevalencia del 3%, permanece sin cicatrizar un promedio de nueve meses, y de las inicialmente cicatrizadas, el 80% recidiva en el período de 12 meses tras su cicatrización. Para el departamento de salud de los EE.UU., el 2% de la población general, sufre de enfermedad venosa de los miembros inferiores sin valorar el grado de ésta, mientras que estudios cumplidos en otros países, sitúan entre el 10 y el 48% dicha frecuencia. 3 Es la segunda causa de muerte evitable en EE. UU., pero, debido a su incremento, se estima que pronto desplazará el tabaquismo y ocupará el primer lugar. Un estudio realizado en Boston, sobre factores de riesgo en la Insuficiencia Venosa Crónica, recoge como elemento de riesgo en la población mayor de 65 años, el ortostatismo prolongado y la obesidad predominando, en la mayoría de los pacientes, las complicaciones de las venas varicosas. Hay que hacer referencia a la falta de movilidad y la incapacidad para caminar que padece este colectivo, motivado sobre todo por la presencia de enfermedades incapacitantes de origen cardíaco, respiratorio, neurológicas u osteoarticulares. Clínicamente, estas patologías no competen solamente al cirujano vascular. El escalón primario de la actual organización sanitaria es de suma importancia en el diagnóstico precoz, en las medidas preventivas y en el tratamiento de las fases esenciales del proceso para que posteriormente, estos pacientes, sean enviados al especialista en Angiología y Cirugía Vascular cuando su evolución y tratamiento así lo requieran. Desde la perspectiva de la asistencia primaria, son patologías con una alta frecuencia de consultas, tanto médicas como de enfermería. Además en situaciones de urgencia, representan un reto de cara a establecer un correcto diagnóstico y adecuada derivación. En el Hospital IESS Ambato, los pacientes atendidos por presentar Insuficiencia Venosa constituyen una población de amplio espectro clínico y en los últimos años se ha observado una demanda asistencial creciente, debemos tener en cuenta que hemos observado que dentro de los factores de riesgo que intervienen para el desarrollo de la enfermedad vascular es la bipedestación prolongada, sedentarismo, por lo que se ve la 4 necesidad de crear varios tipos de estrategias en el cual nos lleven a mejorar el estilo de vida y así reducir las enfermedades vasculares. PROBLEMA CIENTÍFICO ¿Cómo prevenir la insuficiencia venosa y disminuir la morbi mortalidad de las personas de la tercera edad, que acuden al Hospital del IESS de la ciudad de Ambato? FORMULACIÓN DEL PROBLEMA ¿Cuáles fueron los factores que influyeron en el aparecimiento de Insuficiencia Venosa? DELIMITACIÓN DEL PROBLEMA Personas de la tercera edad que acu dieron al Hospital IESS Ambato OBJETO DE INVESTIGACION Y CAMPO DE ACCION: Objeto De Investigación: Estrategias para prevenir la aparición de Insuficiencia Venosa Campo De Acción: Hospital IESS Ambato Servicio de Cirugía Vascular IDENTIFICACION DE LA LINEA DE INVESTIGACION: Promoción y prevención en salud 5 OBJETIVOS OBJETIVO GENERAL: Definir los aspectos relacionados con la Insuficiencia Venosa en los pacientes de la tercera edad atendidos en el servicio de Cirugía Vascular del Hospital IESS Ambato OBJETIVOS ESPECÍFICOS Determinar las características socioeconómicas, genéticas de los pacientes incluidos en este grupo de estudio. Identificar los factores de riesgo presentes en los pacientes de mi grupo de estudio. Determinar los síntomas más comunes en los pacientes que presentan insuficiencia venosa. Elaborar una guía basada en los factores de riesgo de Insuficiencia Venosa encontrados en la investigación, para prevenir la aparición de la enfermedad y/o sus complicaciones. IDEA A DEFENDER Con una guía en la que se describan estrategias de prevención sobre los factores de riesgos modificables nos ayudará a disminuir la morbi mortalidad de las personas de la tercera edad que acuden al Hospital IESS Ambato VARIABLES DE INVESTIGACIÓN Variable Independiente: guía con normas preventivas sobre factores de riesgo de Insuficiencia Venosa. Variable Dependiente: Edad, sexo, ocupación, estilos de vida, enfermedades asociadas a la insuficiencia venosa. 6 JUSTIFICACIÓN DEL TEMA Estudios realizados por la UNESCO y su Oficina Regional de Educación para América Latina y El Caribe sobre: “Condiciones de Trabajo y Salud Docente” en Argentina, Chile, Ecuador, México, Perú y Uruguay establecieron el perfil patológico de enfermedades diagnosticadas por el Médico en docentes. En el Ecuador existe mayor prevalencia de enfermedades asociadas a exigencias ergonómicas como várices en piernas en un 33% y enfermedades de columna en un 16%, encontrándose así dentro de los 3 primeros países en la que los docentes permanecen de pie durante la jornada de trabajo que dura 6 horas diarias precedido de Argentina y Chile. Dicho estudio comparativo realizado entre los 6 países demuestran que la relación entre carga ergonómica y perfil patológico presenta una prevalencia de más del 70% en Várices, insomnio y problemas de espalda siendo datos elevados, por lo que solicitan licencias médicas para ser tratadas dichas patologías y debido a su horario de trabajo descuidan su salud física. Según Dr. Ernesto Intriago Giler Presidente de la Sociedad Ecuatoriana de Flebología manifiesta que las Várices no son solo un problema de estética corporal sino un verdadero problema de salud, y cerca del 20% de la población padece várices y muchos no le dan la importancia que esta enfermedad merece, subestiman sin saber que sus consecuencias son fatales, agregando además que no es un problema solo de mujeres sino que se pueden presentar en hombres de igual manera. Teniendo en cuenta la alta frecuencia de Insuficiencia Venosa en nuestro medio y la presencia de factores de riesgo en ocasiones no diagnosticados, y con el objetivo de revisar la bibliografía, ampliar los conocimientos, y elaborar estrategias de prevención para la salud con estilos de vida saludable se decide realizar esta investigación. 7 BREVE EXPLICACIÓN DE LA METODOLOGÍA MODALIDAD La modalidad de nuestra investigación será Cualitativa y Cuantitativa MÉTODOS: El método que utilizamos fue: Inductivo – deductivo Descriptivo TÉCNICAS E INSTRUMENTOS Las técnicas utilizadas fueron: Historias clínicas, cuestionarios y búsqueda de revisiones bibliográficas actualizadas Elaboración de un programa sobre el beneficio que tiene la ejecución de ejercicios Aplicación de guías basadas en la alimentación (protocolos de actuación) PROCESAMIENTO DE LA INFORMACIÓN La información fue recogida de las Historias Clínicas y de las Encuestas realizadas, se almacena y se procesa en una base de datos de software Excel, para análisis porcentual y de variabilidad, con los datos procesados se confeccionaron cuadros y gráficos estadísticos los mismos que dieron salida a los objetivos de esta investigación. 8 RESUMEN DE LA ESTRUCTURA DE LA TESIS CAPÍTULO I MARCO TEÓRICO Insuficiencia Venosa Valoración epidemiológica Importancia del estudio de los factores de riesgo para el desarrollo de Insuficiencia Venosa Superficial Clasificación clínica de Insuficiencia Venosa Crónica Manejo del paciente con Insuficiencia Venosa Crónica Categorización del paciente con Insuficiencia Venosa o Clasificación clínica CEAP o Venous Clinical Severity Score (VCSS). Atención Evaluación de guías terapéuticas Morbimortalidad ALCANCE DE LA TESIS APORTE TEÓRICO: Analizar la información obtenida sobre los factores que influyen en la insuficiencia venosa en personas de la tercera edad que acuden al hospital IESS Ambato, que por medio de la elaboración de guías de prevención nos ayudará a disminuir la morbi mortalidad de estos pacientes SIGNIFICACIÓN PRÁCTICA Este trabajo estará focalizado mediante la realización de una guía de prevención sobre los factores de riesgo más relevantes para el desarrollo de insuficiencia venosa, para así poder disminuir el riesgo de aparecimiento de un nuevo cuadro de insuficiencia 9 venosa en pacientes de la tercera edad y por ende sus complicaciones que agraven el cuadro. NOVEDAD CIENTIFICA Al culminar la investigación, el personal médico contará con una guía basada sobre la importancia que tiene la realización de ejercicios y una dieta equilibrada, el cual ayudará a disminuir el aparecimiento de Insuficiencia Venosa y por ende las complicaciones que esta enfermedad atrae. 10 CAPITULO I FUNDAMENTACIÓN TEÓRICA 1. ANATOMIA VENOSA DE LOS MIEMBROS INFERIORES Las venas son vasos sanguíneos que transportan sangre hacia el corazón; son esencialmente tubos que se colapsan cuando su luz no está llena con sangre. El corazón bombea la sangre a través de las arterias a todas las partes del cuerpo, a los órganos vitales, la cabeza, las extremidades, etc. La sangre es luego llevada a través de delgados vasos llamados capilares los cuales forman una red. En esta red se sucede la transición de capilares arteriales a capilares venosos y a partir de allí los vasos se incrementan progresivamente de tamaño formando venas de mayor calibre cada vez hasta retornar la sangre al corazón. Imagen 1. Red capilar Las arterias son más gruesas y elásticas que las venas y su tamaño cambia constantemente debido a la presión fluctuante que varía con los latidos cardíacos. Las venas en cambio, tienen paredes muy delgadas y no tienen fibras elásticas. Así, son inhábiles de contraerse y empujar la sangre hacia el corazón, por lo que son completamente dependientes de las funciones de los tejidos que las rodean (especialmente de la contracción muscular) y de las válvulas dentro de ellas que ayudan a que la sangre fluya en la dirección correcta hacia el corazón, 11 Las venas poseen tres capas: la capa más externa llamada túnica adventicia o túnica externa, es gruesa y está hecha de tejido conectivo; la capa media llamada túnica media, está compuesta por capas de músculo liso que generalmente es delgada; la capa más interna llamada túnica íntima, está tapizada por células endoteliales. La mayoría de las venas tienen en su interior unos colgajos de tejido unidireccionales llamados válvulas que previenen que la sangre se devuelva por efecto de la gravedad. Son exactamente, pliegues de la túnica íntima. Imagen 2. Estructura de los vasos sanguíneos venosos 1.1. VENAS DEL MIEMBRO INFERIOR Se pueden dividir en dos grupos: Las venas tributarias de la vena ilíaca interna Venas propiamente dichas del miembro inferior que son tributarias de la vena ilíaca externa 1.1.1 VENAS TRIBUTARIAS DE LA VENA ILÍACA INTERNA Son: Vena obturatriz Glútea superior Glútea inferior Pudenda interna La vena glútea superior se forma por la unión, a la altura del borde superior de la escotadura ciática mayor, de las venas satélites de las ramas de la arteria glútea 12 superior. En este punto estas venas se anastomosan y forman un plexo que cubre la arteria glútea superior y el nervio glúteo superior en su emergencia de la nalga. La vena glútea superior suele ser doble. La vena glútea inferior constituye un tronco voluminoso que acompaña a la arteria glútea inferior y la cubre cerca de la escotadura ciática mayor y cuando atraviesa esta escotadura. La vena pudenda interna aparece en la región glútea y en el miembro inferior en un tramo corto de su trayecto cuando rodea la espina ciática y entra en la escotadura ciática mayor procedente de la escotadura ciática menor. Acompaña a la arteria pudenda interna lateralmente al nervio pudendo. La vena obturatriz se forma por unión de venas satélites de las ramas de la arteria obturatriz. Es voluminosa y resulta accesible en el conducto obturador, donde se halla situada junto con la arteria medialmente al nervio obturador. 1.1.2 VENAS TRIBUTARIAS DE LA VENA ILÍACA EXTERNA Las venas tributarias de la vena ilíaca externa se dividen en profundas y superficiales, según si son profundas o superficiales a la fascia del miembro inferior. A. VENAS PROFUNDAS DEL MIEMBRO INFERIOR Las venas profundas del miembro inferior, a excepción del tronco venoso tibioperoneo, la vena poplítea y la vena femoral son dos por cada arteria. Reciben el nombre de la arteria que acompaña. Las dos venas satélites de una arteria se comunican por medio de numerosas anastomosis transversales. Todas estas venas se hallan provistas de válvulas, así como sus ramas colaterales, que presentan siempre una válvula ostial. Un solo tronco venoso corresponde al tronco arterial tibioperoneo, a la arteria poplítea y a la arteria femoral. 13 Vena tibioperonea.- este tronco venoso asciende en sentido posterior y ligeramente medial al tronco arterial, y anterior y medial al nervio tibial. Se halla a veces sustituido por dos venas que siguen el tronco arterial lateralmente. Vena poplítea.- resulta de la unión del tronco venoso tibioperoneo y de las venas tibiales anteriores. Se caracteriza por el gran espesor de su pared, de tal manera que permanece que permanece abierta al ser seccionada. Sus relaciones con la arteria poplítea varían de inferior a superior: en su extremo inferior, la vena está situada posterior y un poco medial a la arteria; en su trayecto ascendente, rodea en forma de espiral muy alargada el tronco arterial, de tal manera que en su parte media es posterior a la arteria y en su extremo superior se halla claramente situada lateral a la arteria. La vena poplítea está siempre, en toda su longitud, en contacto con la arteria, a la cual se adhiere por medio de tejido conjuntivo muy denso. La misma vaina vascular rodea los dos vasos. Recibe las venas satélites de las colaterales de la arteria poplítea y la vena safena menor. Vena femoral.- la vena femoral es continuación de la poplítea y se extiende hasta la laguna vascular, aplicándose en espiral alrededor de la arteria femoral, de modo que la vena, que está situada lateralmente a la arteria en el hiato aductor, se encuentra posterior a la arteria en la parte media del muslo, y ocupa su lado medial en la laguna vascular. La vena femoral recibe por una parte la vena safena mayor. Las otras colaterales de la vena femoral coinciden con las colaterales de la arteria femoral, excepto las venas epigástrica superficial, circunfleja, ilíaca superficial y pudendas externas, que drenan en la vena safena mayor un poco antes de su desembocadura en la vena femoral. La vena femoral profunda sigue el lado anteromedial de su arteria. Desemboca en la vena femoral un poco inferiormente al origen de la arteria femoral profunda, pero antes de terminación recibe numerosas ramas colaterales, como las venas del musculo cuádriceps, femoral y las venas circunflejas femorales laterales; éstas, para alcanzar el 14 tronco venoso, suelen cruzar la cara anterior de la arteria femoral profunda y ocupar el ángulo de bifurcación formado por las arterias femoral y femoral profunda. B. VENAS SUPERFICIALES DEL MIEMBRO INFERIOR El sistema venoso superficial son aquellas venas que se encuentran entre la piel y la aponeurosis, es pues, supraaponeurótico y sus principales venas son la vena safena mayor (anteriormente denominada vena safena magna, safena interna o safena larga), y a vena safena menor (anteriormente vena safena corta, safena externa o safena parva) Las venas superficiales pequeñas drenan los plexos venosos subcapilares y reticulares de la piel y el tejido celular subcutáneo para formar tributarias más grandes, las cuales eventualmente conectan todas con las venas safenas. Imagen 3. Sistema Venoso Superficial Distalmente, el sistema superficial se inicia con las venas del pie, de la cara dorsal, plantar, la esponja de lejards que drenan mediante el arco venoso dorsal el cual recibe la sangre de la red superficial dorsal de las venas dorsales de los dedos y de las venas interdigitales, a nivel de la cabeza proximal de los metatarsianos, anastomosando el arco dorsal con el arco plantar y formando luego las venas marginales lateral y medial que forman la vena safena menor y mayor respectivamente. Luego las venas safenas desembocan en las venas profunda; la vena safena mayor desemboca en la vena 15 femoral y la vena safena menor desemboca en la vena poplítea y desde allí la sangre va hasta el corazón a través de la vena cava inferior. Imagen 4. Venas del sistema superficial en su nacimiento en el pie 1.2 RED VENOSA DEL PIE. ORIGEN DE LAS VENAS SAFENAS 1.2.1 RED VENOSA DORSAL DEL PIE En la cara dorsal del pie existe una red venosa superficial de amplias mallas, en la cual se distingue el arco venoso dorsal del pie, convexo anteriormente, este arco cruza la región metatarsiana y presenta continuidad en sus extremos con las venas safenas mayor y menor, las cuales avanzan, en cada caso, a lo largo del borde medial o lateral de la cara dorsal del pie El arco venoso dorsal del pie recoge la sangre venosa de la red superficial dorsal, de las venas digitales dorsales y de las venas intercapitulares, que anastomosan el arco venoso plantar con el arco venoso dorsal. 1.2.2 RED VENOSA PLANTAR La planta del pie posee una densa red vascular formada por pequeñas venas. Lejars ha denominado esta red suela venosa. En la parte anterior de la red plantar discurre transversalmente, a lo largo de la raíz de los dedos, un arco venoso plantar que drena en el arco venoso dorsal por medio de las venas intercapitulares y también por sus extremos. 16 De la red plantar nacen además a cada lado, una serie de troncos colectores que rodean el borde del pie y desembocan en la vena safena correspondiente. 1.3 ORIGEN DE LAS VENAS SAFENAS Las dos venas safenas se extienden de anterior a posterior hasta el extremo inferior de la pierna. La vena safena mayor pasa anterior al maléolo medial; la vena safena menor pasa posterior al maléolo lateral. 1.3.1 VENA SAFENA MAYOR TRAYECTO. Desde el maléolo medial, la vena safena mayor asciende verticalmente por la cara medial de la pierna frente al borde medial de la tibia, y después rodea posteriormente la cara lateral del cóndilo medial del fémur. Al llegar al muslo, la vena safena mayor sigue un trayecto oblicuo en sentido superior, anterior y lateral, paralelo al del músculo sartorio; a continuación atraviesa la fascia cribiforme inmediatamente superior al borde falciforme y desemboca en la vena femoral 4 cm inferiormente al ligamento inguinal. Por lo general se admite a la vena safena mayor describe en su extremo superior una curva de concavidad inferior, denominada arco de la vena safena mayor; normalmente este arco sólo existe cuándo se sitúa un nódulo linfático entre este vaso y la vena femoral. La vena safena mayor es acompañada, a lo largo del muslo, por el ramo cutáneo anterior medial y por el ramo accesorio del nervio safeno y, en la pierna, por el nervio safeno. RAMAS COLATERALES. La vena safena mayor recibe: a) Algunas venas posteriores de la red dorsal del pie b) Venas superficiales de la parte anteromedial de la pierna, y 17 c) La totalidad de las venas subcutáneas del muslo, así como las venas pudendas externas, epigástrica superficial, circunfleja ilíaca superficial y dorsales superficiales del pene o del clítoris. Las venas posteriores del muslo drenan en la vena safena mayor bien por medio de numerosas ramas independientes, bien mediante un vaso colector común denominado vena safena acccesoria, que desemboca en la vena safena mayor a una distancia variable de su terminación. ANASTOMOSIS. La vena safena mayor se anastomosa: a) En el pie, con las venas dorsales del pie y plantares mediales b) En el tobillo, con las venas tibiales anteriores; c) En la pierna, con las venas tibiales anteriores y posteriores; d) En la rodilla, con las venas inferomediales de la rodilla, y e) En el muslo con la vena femoral. Se anastomosa también con la vena safena menor. VÁLVULAS. La vena safena mayor posee un número de válvulas que varía en el adulto de 4 a 20, de las cuales tan sólo es constante una válvula ostial. Estas variaciones se deben a que el número de válvulas disminuye a medida que avanza la edad del sujeto. 1.3.2 VENA SAFENA MENOR TRAYECTO. Después de haber rodeado el extremo inferior y el borde posterior del maléolo lateral, la vena safena menor alcanza la línea media de la pierna siguiendo un trayecto oblicuo en sentido superior y medial. Hasta la parte media de la pierna, la vena safena menor es subcutánea; después atraviesa la fascia y asciende verticalmente entre las dos cabezas del músculo gastrocnemio por medio de un conducto fibroso formado por un desdoblamiento de la fascia, posteriormente al nervio cutáneo sural 18 medial, al que cubre. En la fosa poplítea, la vena discurre entre las fascias de la región. Al llegar a la altura de la línea interarticular, se incurva anteriormente y describe el arco de la vena safena menor. Desemboca en la cara posterior de la vena poplítea. Imagen 5. Nacimiento de la vena safena menor RAMAS COLATERALES. La vena safena menor recibe un gran número de ramas venosas superficiales que proceden de la región plantar lateral, del talón y de las caras posterior y lateral de la pierna. ANASTOMOSIS. Se anastomosa en el pie con las venas plantares laterales, y en el tobillo con las venas peroneas. Casi siempre existe una rama anastomótica que comunica las dos venas safenas; esta rama nace de la vena safena menor a la altura de la fosa poplítea, rodea oblicuamente de inferior a superior y de posterior a anterior la cara medial del muslo y desemboca en la vena safena mayor a una distancia variable de su extremo superior. Esta anastomosis puede desembocar en la vena safena accesoria o confundirse con ella. VÁLVULAS. La vena safena menor posee 10 o 12 válvulas, entre las cuales se encuentra siempre una válvula ostial. 19 1.4 FISIOLOGÍA VENOSA Las venas del sistema contienen casi dos tercios del volumen sanguíneo circulante bajo una presión relativamente baja y el flujo venoso desde las extremidades inferiores debe vencer la gravedad y la presión intraabdominal para poder llevar su cometido que es poder llevar la sangre hacia el ventrículo derecho. La fuerza inicial que produce el ventrículo izquierdo se reduce a través del lecho capilar hasta una presión de 15mmHg, todo esto pasa en la vénula. Los músculos de la pantorrilla proporcionan una función adicional de bomba el cual es ejercido sobre las venas. Las venas donde se ejerce esta presión es el sistema profundo, el sistema superficial no se altera con las contracciones musculares, esto ocurre porque los músculos poseen fascia y esta no es distensible de modo que el musculo expande hacia dentro y por tanto la columna de sangre tiene que subir porque por el sistema valvular se impide que descienda. El flujo proximal va a estar asegurado por las válvulas. 1.4.1 LAS VÁLVULAS VENOSAS Y LA BOMBA VENOSA: SUS EFECTOS SOBRE LA PRESIÓN VENOSA Si no fuera por las válvulas de las venas, el efecto de la presión hidrostática en los pies sería aproximadamente de +90 mm Hg en el adulto de pie. Sin embargo, siempre que se mueven las piernas, los músculos se contraen y comprimen a las venas situadas junto a ellos o en su interior, exprimiendo la sangre hacia el exterior de las venas. Las válvulas venosas están dispuestas de tal forma que la dirección del flujo sanguíneo sólo puede ocurrir hacia el corazón. En consecuencia, cada vez que una persona mueve las piernas o incluso tensa los músculos de las piernas, impulsa una cierta cantidad de sangre hacia el corazón y la presión en las venas desciende. Este sistema de bombeo se conoce como bomba venosa o bomba muscular y es lo suficientemente eficaz para que, en circunstancias ordinarias, la presión venosa en los pies de un adulto que camina se mantenga por debajo de 25 mm Hg 20 Si una persona permanece de pie completamente inmóvil, la bomba venosa no trabaja y las presiones venosas en la parte inferior de las piernas aumentan hasta el valor hidrostático pleno de 90 mm Hg en unos 30 segundos. Las presiones en los capilares también aumentan mucho, haciendo que salga líquido desde el sistema circulatorio a los espacios tisulares. En consecuencia, las piernas desarrollan edema y el volumen sanguíneo disminuye. De hecho, se puede perder hasta el 10 – 20% del volumen sanguíneo del sistema circulatorio en los primeros 15 minutos de estar de pie absolutamente quieto, como a menudo ocurre cuando se ordena a un soldado que permanezca firme. 1.4.2 INCOMPETENCIA DE LAS VÁLVULAS VENOSAS Y DE LAS VÁLVULAS VARICOSAS A menudo, las válvulas del sistema venoso se vuelven incompetentes o a veces e incluso se destruyen. Así ocurre especialmente cuando las venas se han visto sometidas a una tensión excesiva por la persistencia de una presión venosa elevada a lo lardo de varias semanas o meses, como ocurre en el embarazo o cuando la persona se mantiene de pie la mayor parte del tiempo. El estiramiento de las venas incremente su área transversal, pero las valvas de las válvulas no aumentan de tamaño, por lo que no se cierran por completo. Cuando esto sucede, la presión en las venas de las piernas aumenta todavía más debido al fracaso de la bomba venosa, el tamaño de las venas se hace aún mayor, y por último, las válvulas dejan de funcionar. Entonces aparecen las venas varicosas, caracterizadas por el desarrollo de protuberancias bulbosas grandes de las venas situadas bajo la piel de toda la pierna y, sobre todo, de su parte inferior. Las presiones venosa y capilar se elevan mucho, y el paso de líquido desde los capilares provoca un edema constante de las piernas, siempre que la persona permanece de pie más de unos minutos. A su vez, el edema evita la adecuada difusión de las sustancias nutritivas desde los capilares hasta las células musculares y cutáneas, el músculo se hace doloroso y se debilita y la piel con frecuencia se 21 gangrena y ulcera. El mejor tratamiento de estos procesos es la elevación continua de las piernas hasta por lo menos el nivel del corazón, aunque los vendajes apretados son también una ayuda considerable para evitar el edema y sus secuelas. El retorno de la sangre venosa desde las extremidades inferiores se realiza mediante dos circuitos en paralelo: el sistema venoso profundo (SVP) y el sistema venoso superficial (SVS). Ambos se encuentran interconectados por un tercer sistema, el de las venas perforantes. A grandes rasgos, el SVS se inicia en las venas marginales interna y externa del pie, que, a nivel de la articulación tibio-peroneo-astragalina, da lugar a las venas safena interna y externa. La safena interna discurre por delante del maleolo interno, asciende por la cara lateral interna de la pierna y el muslo para desembocar, a nivel de la fosa oval de la fascia cribi-formis, en la vena femoral común, formando el confluente safenofemoral. La vena safena externa discurre por la zona posteroexterna de la pierna finalizando a nivel de la poplítea, dando lugar al confluente safenopoplíteo en la cara posterior de la rodilla. El SVP está constituido por los plexos venosos intragemelares y tibioperoneos y las venas poplítea, femoral superficial, femoral profunda, femoral común, ilíaca externa e ilíaca común. El retorno hacia las cavidades cardíacas se hace contra gravedad y se controla por medio de válvulas que refuerzan el flujo unidireccional, por la acción de bombeo que ejercen los músculos de los miembros inferiores y la diástole cardíaca. Las venas de las piernas están sujetas a la presión hidrostática de una columna de sangre equivalente a la altura existente entre cualquier punto dado y la aurícula derecha. En bipedestación esta presión es de 70-100 mmHg, tanto en caso de competencia valvular como en lo contrario. La contracción de los músculos de las extremidades inferiores desarrolla una contrapresión de unos 250 mmHg que vacía las venas profundas mediante una acción de bombeo. Estas venas del SVP resisten la presión merced a su estructura y a su localización con relación a la fascia muscular que previene su distensión en exceso. 22 En contraste, la presión en el SVS es muy baja. Durante la relajación muscular, la sangre fluye desde el sistema venoso superficial al sistema venoso profundo, por el que circula, en condiciones fisiológicas el 90%. El SVP es, pues, de alta presión, y el SVS, de baja presión. 1.5 QUE ES LA INSUFICIENCIA VENOSA En la insuficiencia venosa el retorno venoso se encuentra dificultado, de manera que las venas no envían la sangre de forma eficiente desde las extremidades inferiores al corazón. La insuficiencia venosa crónica es una condición prolongada de circulación venosa incompetente y su aparición se debe a la obstrucción parcial de las venas o a las filtraciones de sangre alrededor de las válvulas venosas. Cuando este sistema no funciona adecuadamente se producen alteraciones en las válvulas y el retorno venoso no se realiza correctamente. Por tanto parte de la sangre de retorno caerá al tramo inferior produciendo una dilatación en las venas superficiales por hiperpresión, que es lo que comúnmente conocemos con el nombre de varices. Por tanto, las varices son venas que presentan dilataciones permanentes y patológicas, con alargamiento y flexuosidades. Son consideradas la cara visible de la insuficiencia venosa crónica. La OMS define las varices como dilataciones de las venas que con frecuencia son tortuosas. La causa principal de la aparición de varices es la estasis venosa, provocada normalmente por un fallo valvular. 23 1.6 FISIOPATOLOGIA VENOSA El concepto de insuficiencia venosa crónica se aplica a estadios en el que el retorno venoso se encuentra afectado. En la insuficiencia venosa crónica se impide el drenaje venoso de las extremidades, originando muchos síntomas, algunos de los cuales son morfológicos. Existe una alteración entre los factores centrípetos y centrífugos que, sobre todo, se acentúa cuando el paciente está en posición ortostática y deambulante. El principal motivo de la fisiopatología de las varices es la estasis venosa. La favorece el fallo valvular de origen secundario o la destrucción de la misma válvula, lo que causa una incompetencia del sistema venoso profundo y perforante, produciendo una hiperpresión en las venas más superficiales, la cual, a escala distal, originará la estasis venosa que es responsable de fenómenos anatómicos, químicos, mecánicos y sanguíneos. 1.6.1 Fenómenos anatómicos La hiperpresión hace que se cierren los esfínteres precapilares. Posteriormente, se abren las anastomosis arteriovenosas, pasando de forma directa de arterias a venas sin pasar previamente por los capilares, lo que produce una sobrecarga venosa que se convierte en un factor añadido de hiperpresión venosa y que actuará sobre el capilar inflamándolo y que de persistir, dará lugar a una alteración de la dermis denominada dermatitis ocre. El número de hematíes (responsables del transporte de oxígeno) disminuye, produciendo un aumento de la permeabilidad capilar, que originará, más adelante, el edema. El edema, a su vez, será el responsable de la necrosis tisular, que se traduce en la piel con la aparición de una úlcera. 1.6.2 Fenómenos químicos Se produce un aumento de dióxido de carbono y ácido láctico, responsable de la acidosis celular. Se liberan mediadores tipo histamino/serotonina y prostaglandinas, 24 responsables de dolor, pesadez y parestesias nocturnas referidas por los pacientes afectados de una insuficiencia venosa. 1.6.3 Factores mecánicos Cabe señalar el hecho de que la pared capilar se hace más permeable por simple acción mecánica (pierde más proteínas), lo que produce un exceso de líquido que es drenado con la ayuda de los linfáticos y macrófagos; cuando esta ayuda es insuficiente, se produce el fallo, que se traduce clínicamente en el edema. 1.6.4 Factores sanguíneos Nos encontramos con la comentada disminución de hematíes y, por tanto, la disminución de oxígeno. En el área capilar hay un aumento del tiempo de contacto de las plaquetas, pudiendo originar una trombosis intracapilar. 1.7 ETIOPATOGENIA La etiología de la insuficiencia venosa crónica puede ser: Primaria, idiopática o esencial. Producida por lesión parietal o valvular del sistema venoso de causa desconocida. La principal patología que la representa son las VARICES. Secundaria. Condicionada por la lesión valvular a consecuencia de la obstrucción al flujo sanguíneo venoso por inflamación y fibrosis secundarias a la recanalización de un trombo en el sistema venoso profundo tras una trombosis venosa previa. La entidad más representativa es el SÍNDROME POSTROMBÓTICO. Se reconocen como aspectos etiopatogénicos más probables involucrados con la aparición de la IVC: la disfunción y daño de las células endoteliales, la debilidad de 25 la pared venosa, el fallo en las válvulas venosas y los trastornos de la microcirculación. Los tres primeros estarían involucrados en el desarrollo de la hipertensión venosa y el reflujo, mientras que los trastornos microcirculatorios generados por los anteriores, conducirían en su momento a la aparición de los trastornos tróficos de la IVC. El factor determinante de la aparición de la IVC es la incompetencia de las válvulas venosas por una destrucción de las mismas o por un defecto idiopático estructural de la pared venosa que provoca dilatación con fallos en el cierre de sus válvulas. La incompetencia valvular genera un reflujo venoso y, por ende, una estasis venosa, al pasar la sangre del SVP al SVS, lo que provoca unahipertensión venosa, condicionante ésta de la dilatación del SVS (varices), de las alteraciones en la microcirculación y lesiones tróficas, responsables a su vez de las manifestaciones clínicas Cuadro 1. ESQUEMA ETIOPATOGÉNICO DE LA IVC 26 La secuencia sería que una válvula venosa fracasa y crea una alta presión que se transmite entre el SVP y el SVS. La alta presión en el SVS causa dilatación localizada de venas que conduce a un fallo secuencial de otras válvulas cercanas del SVS. Después que una serie de válvulas han fracasado, las venas implicadas no son capaces a la larga de direccionar el flujo sanguíneo de forma fisiológica (hacia el corazón y hacia el SVP). Sin válvulas funcionantes, la sangre fluye en la dirección del gradiente de presión, es decir, hacia abajo y hacia el SVS. Como cada vez más válvulas fracasan bajo la tensión, la alta presión se transmite a una ensanchada red de venas superficiales dilatadas en un fenómeno de «reclutamiento». Con el tiempo, gran número de venas superficiales incompetentes adquieren la típica, dilatada y tortuosa apariencia de varicosidades. En cuanto a los cambios hematológicos asociados a la IVC, se ha observado una hiperfibrinogenemia en plasma subsecuente a la hipertensión venosa. Este defecto en la fibrinolisis se alega como causa de los cambios en la viscosidad sanguínea y agregación de los hematíes que han sido objetivados en estos pacientes. El mecanismo exacto del defecto para la mayoría de los sujetos parece ser un aumento del PAI-1 (factor activador del plasminógeno) que se sintetiza en el endotelio sobre todo de los capilares y por las células musculares lisas de su pared, siendo lanzado al plasma por estrés mecánico debido a la hipertensión venosa y por la hipoxia. El efecto máximo de este inhibidor ocurre en lipodermatoesclerosis, lo que favorece la hipótesis del importante papel de los microvasos capilares afectados en la piel. El PAI-1 puede ser considerado como un marcador de daño para la microcirculación de la piel. En pacientes con IVC existe un riesgo subsecuente de trombosis en asociación con hipofibrinolisis cuando el PAI-1 está aumentado. También se ha observado niveles anormalmente altos de factor tisular y descenso en los niveles del inhibidor del factor tisular, desarrollando un estado trombogénico. 27 Igualmente, los niveles de trombo modulina están aumentados en la IVC, sugiriendo una disfunción endotelial. Se ha demostrado en diversos estudios la existencia de un infiltrado inflamatorio (macrófagos y linfocitos T), lo que indica activación leucocitaria y adhesiónal endotelio. La microcirculación capilar es la diana final de la IVC, deteriorándose seriamente en los miembros con IVC, lo que conduce a cambios en la piel, eccema y úlceras. Los capilares aparecen marcadamente dilatados, elongados y tortuosos, especialmente en los lugares de la piel con hiperpigmentación y lipodermatoesclerosis. Estos cambios se asocian a un alto flujo sanguíneo microvascular. Finalmente, las trombosis capilares sucesivas conllevan a una reducción progresiva en capilares que nutren la piel y aportan oxígeno a la misma, predisponiendo al individuo al desarrollo de úlceras. 1.8 HISTORIA NATURAL DEL SISTEMA: INSUFICIENCIA VENOSA Se estima que un 27% de la población adulta tiene alguna forma detectable de anormalidades venosas en las extremidades inferiores, como las telangiectasias, venas varicosas, etc. Se estima que un 0.5-3% de la población padece de una insuficiencia venosa crónica de la población el 1.5% va a padecer de una ulcera varicosa en algún momento de su vida. El tratamiento indicado de la ulceras varicosas es eliminarles el sistema venoso que es el que lo alimenta. 1.9 EPIDEMIOLOGIA La insuficiencia venosa crónica es la enfermedad vascular más frecuente. Afecta de un 85-90% de la población adulta femenina. Afecta al 50% de la población por encima de los 50 años. Es más frecuente en el sexo femenino con relación 4:1. 28 La incidencia de ulceras varicosas es de un 20% en sentido general. Las ulceras pueden generarse hasta15 anos después de tener un padecimiento de insuficiencia. No existe una relación entre la intensidad de los síntomas y los hallazgos físicos. 1.10 FACTORES DE RIESGO Se pueden considerar como situaciones extremas que ponen a prueba, de forma reiterada, mecanismos fisiológicos adaptativos presentes normalmente en el sector vascular venoso, tales como los mecanismos de distensión-contracción y remodelación vascular, que con su acción permiten enfrentar cambios en la volemia y en la presión de la sangre. Los más importantes son: 1.10.1 CONGÉNITOS: Angiodisplasias (Klippel-Trenaunay), fístulas arterio-venosas, agenesias valvulares, enfermedades del tejido conectivo. 1.10.1.1 PRIMARIOS O IDIOPÁTICOS: a) No modificables: • Herencia. La Insuficiencia Venosa Crónica se transmite de forma variable, unas veces con carácter recesivo y otras dominantes. La herencia es importante en la determinación de la susceptibilidad para la incompetencia valvular primaria, pero los factores específicos genéticos responsables no han sido todavía dilucidados. Se admite quela herencia se referiría no tanto a las varices en sí, sino a la fragilidad del terreno, malformaciones vasculares, la ausencia congénita de válvulas o la existencia de derivaciones arteriovenosas. Según el estudio Cornu-Thénard, el riesgo de que los hijos desarrollen venas varicosas es del 89% si ambos padres sufren IVC, del 47% si sólo un progenitor la sufre y del 20% si ninguno de ellos tiene evidencia de IVC. 29 • Edad. Es el primer factor de riesgo. Con la edad se producen cambios estructurales en la pared venosa que facilitan su dilatación al atrofiarse la lámina elástica de la vena y degenerar la capa muscular lisa. Es un factor de riesgo independiente. • Sexo. Es el segundo factor en importancia. Predomina en el sexo femenino a razón de 2-8:1 con respecto al hombre, aunque en estudios poblacionales no hay diferencia de sexo, presentando varices tronculares con la misma frecuencia, siendo mayor la incidencia en la mujer de varices reticulares y telangiectasias. Recordemos que la mujer es particularmente susceptible a las enfermedades venosas porque las paredes de las venas y de las valvas periódicamente se hacen más distensibles bajo la influencia de incrementos cíclicos de progesterona. b) Modificables: • Obesidad. Comporta dificultades en el retorno venoso debido a la compresión de los pedículos vasculares en el sector iliocavo, favorecido por el acumulo de tejido adiposo en la región retroperitoneal y al aumento de presión intra abdominal. • Bipedestación prolongada. Conduce a un aumento de la presión hidrostática que puede causar distensión crónica de las venas y, secundariamente, incompetencia valvular en cualquier lugar del SV. Si las uniones venosas se vuelven incompetentes, la alta presión se comunica desde las venas profundas a las superficiales, y esta condición progresa rápidamente hasta hacerse irreversible. • Exposición al calor. Puede producir una venodilatación cutánea y ralentización circulatoria. • Embarazo. Incrementa la susceptibilidad porque factores hormonales circulantes asociados a la gestación incrementan la distensibilidad de la pared venosa. Del mismo 30 modo, las venas tienen que acomodarse a un gran volumen expandido de sangre. Al final del embarazo, el crecimiento uterino comprime la vena cava superior, causando hipertensión venosa y distensión secundaria de las venas de las extremidades inferiores (EE.II.). • Compresiones locales o selectivas (prendas de vestir ajustadas, vendajes, medias). 1.10.1.2 FACTORES SECUNDARIOS Trombosis venosa profunda Compresión (tumoral, adenopatía, quiste de Baker) Traumatismo 1.11 CLASIFICACIÓN 1.11.1 Según Winsor y Hyman (1965), Las varices se clasifican en: – Congénitas o adquiridas. – Familiares o no familiares. – Primarias o secundarias. 1.11.2 Según Martorell, Las varices se clasifican atendiendo al lugar donde se produce la insuficiencia venosa: – Por insuficiencia del cayado de la safena interna. – Por insuficiencia del cayado de la safena externa. – Por insuficiencias de perforantes internas. – Por insuficiencias de tributarias de ilíaca interna. – Por insuficiencia de venas musculares. 31 1.11.3 Según su etiopatogenia: – Por comunicación arteriovenosa. – Esenciales, idiomáticas o primitivas. – Posflebíticas. – Posoperatorias. – Por aplasia o agenesia. 1.11.4 Clasificación atendiendo a la evolución clínica, se trata de la clasificación de Cubría (1983): – Grado I. Aumento de relieve venoso. Subgrados: discreto e intenso. – Grado II. Síntomas ortostáticos. Subgrados: episódicos y permanentes. – Grado III. Sufrimiento cutáneo. Subgrados: sin atrofia y con atrofia. – Grado IV. Úlcera flebostática. Subgrados: superficial y profunda. 1.11.5 Otra clasificación se basa en el tamaño de las varices: – Varices tronculares. Propias de la safena interna o externa. – Varices reticulares. Cuyo inicio a menudo se localiza en el hueco poplíteo. – Varicosidades o varices en filamentos de escoba. – Telangiectasias y figuras de pincel que afectan al plexo venoso más externo. – Varicosis profunda. Afecta a venas perforantes 32 1.11.6 CLASIFICACIÓN CEAP: Cuadro 2. Clasificación CEAP 33 Cuadro 3. Puntuación clínica y del grado invalidante de la IVC en la clasificación de la CEAP Cuadro 4. Clasificación Clínica de la IVC según Widmer 34 Cuadro 5. Clasificación Clínica de la IVC según Porter 1.12 CLÍNICA El paciente afectado de un síndrome varicoso va a tener que acostumbrarse a vivir con su patología si su evolución no se modifica tras la instauración de medidas terapéuticas. La sintomatología de las varices (edema y dolor) se debe a una capacidad de demanda de sangre disminuida. El paciente presenta una sucesión de síntomas y manifestaciones dermatológicas de carácter crónico y evolutivo que, de manera ordenada, van apareciendo. Son los distintos gradientes clínicos. 1.12.1 Grado I En el grado I aparece un aumento del relieve y dibujo venoso. En este grado ya se visualizan las varices cilíndricas, las serpentinas, las saculares y las reticulares. La gran mayoría de los pacientes afectados por un síndrome varicoso comentan que su alteración no es del momento actual, sino que ya en la segunda década de la vida comenzaba a aparecer una vena tortuosa más llamativa y que con el paso del tiempo ha ido empeorando. 35 Para que acontezca todo ello se ha ido produciendo un cambio patológico en la estructura de la pared venosa que pierde elasticidad y se adelgaza con una dilatación de su luz. A la vez, se produce una fibrosis de la parte íntima que degenera en una fleboesclerosis alternando con zonas debilitadas y otras zonas normales, lo que más adelante originará el trayecto sinuoso de las venas. Estas alteraciones morfológicas pueden persistir durante décadas sin producir molestias al paciente, lo que nos indica que existe una buena compensación funcional. En otros casos, se inician las molestias cuando se pasa al grado II, en el que aparecen los síntomas ortostáticos que todos los enfermos afectados de varices comentan, como son: cansancio, pesadez, sensación de plenitud, aumento de la sensibilidad, dolor de las extremidades afectadas, calambres y edemas vespertinos en la zona maleolar. Toda esta sintomatología está relacionada con largas permanencias de pie y con el calor del verano. Se presenta de una manera ocasional constituyendo el grado IIa, pero en otras ocasiones, por la existencia de un factor que agrave la situación, como en caso de embarazo, y de forma progresiva, estas molestias se hacen de manera más persistente y crónica iniciando el grado IIb en el que todavía no se ha iniciado, pero con el tiempo se llegará al deterioro de la vena. 1.12.2 Grado II En el grado II ya puede estar presente el edema. En su inicio es un edema de tipo blando, más acentuado por la tarde, que cede con el tendido supino y descanso nocturno. Se inicia un sufrimiento tisular y se liberan mediadores del dolor como son la acetilcolina e histamina. 36 El dolor se ve potenciado por la presencia de hipoxia de la estasis venosa y la compresión que produce el propio edema maleolar. 1.12.3 Grado III Se manifiestan las alteraciones de la piel, aparece el picor, la pigmentación pardo negruzca del maléolo, la alteración de los capilares y la atrofia cutánea. En el estadio IIIb, el paciente refiere quemazón y picor que le induce al rascado que le ocasiona lesiones y eccema en la piel. La piel comienza a atrofiarse, se produce una dermatitis que origina pequeñas hemorragias con rotura de los hematíes y salida al exterior de la hemoglobina. Son los núcleos del hierro oxidado los que dan la coloración pardo negruzca que es el principio para la instauración de la úlcera varicosa que acontece en el estadio IV. 1.13 SINTOMAS GENERALES Dolor: Su presencia no suele estar en relación con la existencia y grado de las varices. Suele estar ocasionada por un sufrimiento endotelial consecutivo a la hipertensión venosa establecida. Los dolores difusos son los más frecuentes. Son subagudos o crónicos. Se exacerban con tratamientos hormonales (anticonceptivos), sedentarismo y cambios meteorológicos. Los dolores de tipo inmediato suelen aparecer al levantarse como una sensación de llenado que recorre el miembro desde la raíz hasta su extremo. Los dolores tardíos son más frecuentes, representando más del 80% de los síntomas dolorosos de la IVC. Aparecen unas horas después de levantarse y se intensifican durante el transcurso del día. Son difusos, pero afectan sobre todo a pantorrilla y tobillo, aliviándose con el ejercicio o la deambulación. Puede llegar a manifestarse como una verdadera claudicación venosa que obliga al enfermo a detenerse. También es frecuente el dolor en el decúbito, con sensaciones de piernas no 37 descansadas o inquietas. En el reposo prolongado aparece una sensación de adormecimiento en miembros inferiores que obliga al sujeto a desentumecer las piernas y a levantarse a caminar de forma imperiosa. También pueden aparecer los dolores atípicos localizados en la cara latero-externa de muslos y cara posterior de extremidades inferiores que recuerdan dolores ciatálgicos. Los dolores puntuales, generalmente agudos, suelen ser manifestaciones de complicaciones como una flebitis superficial o el signo de la pedrada (dolor en la pantorrilla de aparición brusca que conlleva a impotencia funcional total y que se produce en el transcurso de un esfuerzo físico). Simpatalgias venosas: Bajo este término se agrupan un gran número de síntomas diversos consistentes en sensaciones de presión, opresión, quemazón, pinchazos, picadura, desgarro, palpitaciones o escalofríos. Se exacerban de forma importante en las menstruaciones y embarazo. Pesadez: Afecta sobre todo a las piernas. Aparece tras clinostatismo o bipedestación prolongada. Suele ser de intensidad gradual, vespertina y calma con el reposo con el miembro elevado y/o ejercicios de relajación de la musculatura de los miembros. Flebalgias: De carácter intermitente, se irradian a partir del eje troncular afectado, de un paquete varicoso asilado o de un punto de reflujo más o menos profundo. Frecuentemente asientan sobre el trayecto de las perforantes distales de las piernas o sobre zonas de induración. Sensaciones de frío o calor en extremidades 1.14 SIGNOS CLÍNICOS Edema: Manifestación más constante, fiel y, a menudo, precoz de la IVC ya constituida. Aspecto blanco, blando, cantidad moderada pero variable. Aparece en bipedestación o clinostatismo prolongado, con el calor, yes reversible o atenuado por la elevación del miembro y la contención elástica. Suele aparecer en el transcurso del día. 38 Dilataciones venosas. Telangiectasias: Son consecuencia de la ectasia mantenida sobre el SVS que produce alteraciones valvulares y, secundariamente, dilataciones venosas. Las grandes dilataciones varicosas se localizan en los trayectos de las venas safenas (varices tronculares). Las telangiectasias son dilataciones patológicas de los vasos más superficiales de la piel provocadas por ectasia venosa o mecanismos hormonales. Suelen aparecer a nivel de los muslos. Pueden aparecer también dilataciones de localización atípica y sin relación con las safenas, en glúteos, cara externolateral de los muslos y pantorrillas y huecos poplíteos que se relacionan con dilataciones venosas pélvicas. Cambios tróficos cutáneos: Son multiformes. Podemos distinguir dermatitis eccematosa, dermatitis pigmentadas, hipodermitis esclerosas, lipodermatoesclerosis, hiperqueratosis. 1.15 DIAGNOSTICO El diagnóstico de la IVC se establece en base a la realización de una buena historia clínica que recoja los antecedentes del sujeto y los síntomas junto con una adecuada exploración física. Posteriormente, las pruebas complementarias objetivarán la patología y establecerán su grado de desarrollo. 1.15.1 Clínico Si bien en algunos casos la IVC es asintomática y podemos ver pacientes con varices desarrolladas de diversa extensión a los que no producen ninguna molestia que no sea la estética, en la mayoría de ocasiones, el cuadro clínico viene definido por el conjunto de signos y síntomas relatados anteriormente que pueden confluir al mismo tiempo o aparecer de forma progresiva a medida que se incrementa el grado de 39 insuficiencia venosa. No son patognomónicos de esta patología. La inspección, palpación y auscultación son pasos obligados de realizar en una buena exploración física. Se han descrito una serie de maniobras o pruebas exploratorias específicas para valorar la topografía y el grado de insuficiencia venosa de una extremidad, aunque en Atención Primaria no se utilicen mucho. Las más importantes son: 1.1. Maniobra de Schwartz: Imagen 6. Maniobra de Schwartz Valora, de forma limitada, el grado de insuficiencia valvular. Se realiza colocando al paciente de pie y percutiendo con los dedos de una mano un determinado segmento venoso dilatado (pliegue inguinal o en hueco poplíteo = cayado de la safena interna y externa, respectivamente), manteniendo los dedos de la otra mano situados sobre la misma línea de un segmento inferior. Si las válvulas resultan insuficientes, existe reflujo sanguíneo y la percusión se transmite en sentido distal, detectándose la onda generada. Si no existe insuficiencia valvular, no se detecta distalmente la percusión 40 proximal. Cuando las válvulas son competentes, es normal la transmisión de la percusión en sentido proximal. 1.2. Maniobra de Trendelenburg Imagen 7. Maniobra de Trendelenburg Valora la insuficiencia valvular del cayado de las safenas interna y externa y de las venas perforantes. Se coloca al sujeto acostado y se eleva la extremidad hasta conseguir el vaciado completo de las venas varicosas. A continuación, se aplica un torniquete por debajo del cayado de la vena safena (tercio superior del muslo) y se coloca al paciente en bipedestación. Se observa durante 30 segundos la extremidad. Si las varices se rellenan antes de los 30 segundos (insuficiencia de las venas perforantes), y al retirar el torniquete aumentan aún más de volumen, indica 41 insuficiencia del cayado de la vena safena interna. Si las varices se rellenan antes de los 30 segundos y no aumentan de volumen al retirar el torniquete, indica insuficiencia exclusivamente de las venas perforantes con válvula ostial del cayado de safena interna competente. Si, por el contrario, las varices están colapsadas y al retirar el torniquete se rellenan rápidamente, indica insuficiencia del cayado de la vena safena interna. La combinación de varios torniquetes permite también explorarla topografía de las venas perforantes insuficientes, aplicándolos a nivel del tercio superior e inferior del muslo y tercio superior de la pierna, y procediendo con el mismo criterio expuesto anteriormente. 1.3. Maniobra de Perthes Imagen 8. Maniobra de Perthes Valora la permeabilidad del sistema venoso profundo. Se lleva a cabo colocando un torniquete en el muslo del paciente acostado y se le ordena que deambule con rapidez. Si existe permeabilidad del sistema venoso profundo y las venas perforantes son competentes, las varices disminuirán de volumen. Si aumentan de volumen, indica 42 obstrucción en el sistema venoso profundo (trombosis venosa previa) con venas perforantes insuficientes. Estamos ante un síndrome varicoso postflebítico. 1.15.2 Hemodinámico Se realiza con posterioridad al diagnóstico clínico para descartar o confirmar la patología sospechada. Permite, por tanto, establecer la presencia o ausencia de enfermedad y su repercusión hemodinámica. Estos métodos no invasivos deben realizarse con anterioridad a cualquier técnica invasiva. La sencillez, fiabilidad, seguridad son algunas de sus características en relación a los métodos invasivos. Los ultrasonidos y la pletismografía son las técnicas más utilizadas. 1.15.2.1 Métodos por ultrasonografía Se basan en detectar el cambio de frecuencia que experimenta un haz de ultrasonido al chocar con estructuras en movimiento, en este caso, los elementos formes de la sangre circulante. Los datos obtenidos pueden representarse en forma acústica o gráfica. Si bien todas las modalidades se agrupan bajo el nombre de «Doppler» o «Eco-Doppler», debemos distinguir entre: — Doppler de onda continua bidireccional o doppler continuo. Es el método más sencillo, que se suele utilizar en valoraciones rápidas, buscando principalmente el reflujo (insuficiencia valvular) en ambos sistemas venosos o constatar la permeabilidad o no de un segmento venoso determinado. Sólo brinda información hemodinámica. — Duplex o doppler «blanco y negro». Asocia un doppler de onda pulsada a un ecógrafo modo «B» en tiempo real. Permiten un estudio morfológico y hemodinámico de ambos sistemas venosos, informando de las características extraparietales (compresiones extrínsecas), parietales (distensibilidad y sección 43 transversal de la vena) e intraparietales (material que ocupa la luz del vaso) y análisis de las características del flujo (competencia valvular, turbulencias, sentido del movimiento de la sangre, velocidad, aceleración y resistencia al flujo). — El eco-doppler color. Es un duplex que incorpora el color para codificar el paso del flujo sanguíneo, obteniéndose mapas colorimétricos altamente descriptivos, apreciándose simultáneamente las características morfológicas en escala en gris y el paso de sangre como zonas coloreadas. Cuadro6. Algoritmo diagnóstico de la IVC 44 1.15.3 Otras pruebas complementarias Se utilizan en contadas ocasiones en situaciones en las que no se puede objetivar el diagnóstico mediante técnicas no invasivas o es preciso un estudio más detallado del sistema venoso. Son de uso hospitalario. Las más importantes son: 1.15.3.1 Flebografía Son escasas hoy en día las indicaciones del estudio flebográfico, ya que el doppler y el eco-doppler dan prácticamente toda la información necesaria para el diagnóstico y planificación del tratamiento. Sólo en aquellas ocasiones en que el estudio doppler pueda no ser concluyente o dudoso, estaría indicada la flebografía. 1.15.3.2 Angiorresonancia Indicada en el estudio de las anomalías vasculares congénitas, estudio de la enfermedad vascular con afectación de vasos femorales, poplíteos e incluso en territorio distal, en las malformaciones vasculares y en el diagnóstico de la trombosis venosa profunda. 1.16 DIAGNÓSTICO DIFERENCIAL El diagnóstico diferencial de la IVC debe hacerse en torno a las cuatro manifestaciones básicas que presenta esta patología: dolor, edema, y úlceras en extremidades inferiores. 45 1.16.1 Dolor Es necesario realizar un diagnóstico diferencial entre el dolor venoso y el dolor de otra etiología, que más frecuentemente suele ser el dolor ortopédico. A menudo ambos se manifiestan en el mismo paciente y comparten factores de riesgo (edad, sedentarismo, obesidad, alteraciones pie o dismetría MMII, inflamación, etc.) Tabla 1. CARACTEÍSTICAS DIFERENCIALES ENTRE EL DOLOR VENOSO Y DOLOR ORTOPÉDICO 1.16.2 Edema El edema en EE.II. puede ser debido a un proceso local o sistémico. En el caso que pueda ser local, hay que pensar en un linfedema. En el caso de discernir los cuadros edematosos secundarios a procesos generales, debe investigarse la presencia de enfermedades renales, hepáticas, reumáticas, cardíacas, estados de desnutrición, etc. 46 Tabla 2. CARACTERÍSTICAS DIFERENCIALES DE LOS EDEMAS 1.17 TRATAMIENTO El tratamiento de la insuficiencia venosa comprende inicialmente una serie de medidas generales cuyo fin será enlentecer la evolución síndrome y prevenir la aparición de complicaciones. El objetivo será controlar los síntomas, promover la curación y prevenir la recidiva de úlceras, permitiendo al tiempo el desarrollo de una vida con normalidad. 47 1.17.1 TRATAMIENTO PROFILÁCTICO La elección del tratamiento en la IVC se ve afectada por los síntomas, el costo, el potencial de complicaciones por iatrogenia, la disponibilidad de recursos médicos, el entrenamiento del médico, así como por la presencia o ausencia de enfermedad venosa profunda y de las características de las venas afectadas. Se recomienda que para determinar la conducta terapéutica de los pacientes con IVC se consideren los siguientes datos: Factores de riesgo Síntomas Presencia de enfermedad venosa profunda Estado venoso de la enfermedad Disponibilidad de recursos médicos. Capacitación del médico. En la IVC las opciones de tratamiento conservador incluyen la instauración de medidas de alivio venoso como: Control de peso. Evitar el ortostatismo prolongado. Evitar factores que condicionen estasis venosa. Para el tratamiento de la IVC se recomienda indicar las siguientes medidas de alivio venoso: Evitar o corregir el sobrepeso y la obesidad Evitar situaciones que supongan períodos prolongados de bipedestación inmóvil Realizar medidas físico-posturales La utilización de calzado y de vestimenta excesivamente apretados dificulta el retorno venoso. 48 Se recomienda utilizar prendas y calzado cómodos y frescos, con tacón de menos de 3 cm de altura. El ejercicio estimula la bomba muscular favoreciendo la fortaleza muscular y el retorno venoso. Es recomendable indicar a los pacientes con Insuficiencia Venosa que realicen actividades físicas, especialmente se recomienda la natación y la deambulación durante 30 minutos al día, para las personas que tienen periodos prolongados de sedestación (más de 5 horas) se recomienda: realizar ejercicios de compresión de los músculos de la pantorrilla que impliquen la flexión y extensión de los tobillos, así como movimientos circulares del pie. 1.17.2 COMPRESIÓN La terapéutica de la compresión es, en la actualidad, una de las menos conocidas y valoradas por los clínicos en nuestro país, lo que conlleva a una deficiente utilización de la misma. Sin embargo, constituye la estructura principal del tratamiento médico de la IVC y de las úlceras venosas, aunque la mayoría de los ensayos clínicos presentan importantes limitaciones metodológicas que dificultan el establecimiento de conclusiones. Consiste en la aplicación en reposo de una leve compresión tisular que se transforma en activa cuando se contrae la masa muscular. En un paciente que se encuentra encamado, una presión leve es suficiente para colapsar los trayectos venosos superficiales y prevenir la TVP. El ejercicio desencadena una presión intermitente que facilita la reabsorción de edemas o la corrección de la IVC. Una compresión tisular permanente, que no varía durante el ejercicio, se emplea después de la escleroterapia o de la cirugía. 49 La elección de uno u otro método de compresión vendrá determinado por el objetivo a lograr y el grado de actividad del paciente. 1.17.2.1 Modalidades de compresión Existen tres modalidades de compresión: los vendajes, las medias y la instrumental. 1.17.2.1.1 Vendajes Inelásticos o de poca elasticidad, elásticos y multicapas. El vendaje elástico de una sola capa ha sido sustituido por otros sistemas indicados para casos resistentes al vendaje simple y sobre todo para cuando existen lesiones tróficas. Sólo está contraindicado en caso de isquemia crónica de grados III y IV. El uso de múltiples capas (de algodón, almohadillado, venda de crepé y capa de venda autoadhesiva) es una combinación que consigue mantener el vendaje en una posición correcta durante un período considerable de tiempo (7 días). Es capaz de distribuir la compresión de una manera más eficaz en la extremidad y permite mejor reabsorción del exudado de las lesiones. 1.17.2.1.2 Medias Con diferentes gradientes de compresión, confeccionadas según la morfología del miembro inferior, de soporte y para la profilaxis de la trombosis venosa. Proporcionan un soporte elástico que consigue actuar sobre el contingente venoso colapsándolo. Durante el ejercicio proporcionan una contención que complementa la acción de la bomba muscular. La media permite una compresión graduada desde el 50 tobillo y está disponible con diferente longitud (hasta rodilla, muslo o tipo panty) y diferente magnitud de compresión. Su acción sobre la velocidad del flujo ha sido demostrada mediante estudios hemodinámicos con eco-doppler. 1.17.2.2 Efectos de las medidas compresivas Los efectos se han objetivado en numerosos estudios basados en la realización de pruebas complementarias como la pletismografía, la ultrasonografía, el eco-doppler y la flebografía, entre otras. El documento de consenso elaborado por la Sociedad Española de Angiología y Cirugía Vascular (SEACV) recoge las conclusiones y recomendaciones sobre la terapéutica de la compresión en la IVC, y se mencionan a continuación: — La terapéutica de compresión ha mostrado un efecto corrector sobre el reflujo venoso patológico tanto en el sistema venoso superficial como en el profundo cuando éste se halla alterado en la IVC primaria o secundaria. Se desconoce si este efecto se produce por la acción sobre la válvula venosa o por otros efectos hemodinámicos, ni si está correlacionado con la compresión a nivel de la pantorrilla o en toda la longitud de la extremidad. Asimismo, reduce el diámetro del vaso, que indirectamente restablece la función valvular, e incrementa la velocidad del flujo venoso en el sector femoropoplíteo. — Ha mostrado capacidad para reducir tanto el porcentaje como la intensidad de la sintomatología de la IVC manifestada en escalas de calidad de vida. Este efecto ha sido demostrado igualmente de forma preventiva en grupos de personas cuya actividad laboral contempla una bipedestación prolongada. 51 — La indicación de terapéutica de compresión en el postoperatorio de la cirugía de las varices reduce a medio y largo plazo la incidencia de recidivas varicosas. Los efectos secundarios y las complicaciones de la esclerosis venosa son menos frecuentes cuando se asocian medidas de compresión. — También ha objetivado capacidad para acortar el tiempo de curación y el porcentaje de recidivas de la úlcera de etiología venosa. 1.17.2.3 Grados de compresión e indicaciones Las recomendaciones de compresoterapia en la Insuficiencia Venosa de acuerdo a la etapa clínica de la clasificación de CEAP en que se encuentre son las siguientes: - CEAP (C2): media elástica grado 18 - 21 mmHg - CEAP (C3): media elástica grado 22 - 29 mmHg - CEAP (C4, C5 Y C6): media elástica grado 30-40 mmHg 1.17.2.4 Indicaciones de las medidas de compresión Las indicaciones de las medidas de compresión se enumeran a continuación, junto al grado de compresión que se recomienda: - Sobre las manifestaciones clínicas de la IVC: medias de compresión 22-29 mmHg una vez descartada previamente patología osteoarticular. - CEAP (C2, varices): media elástica, grado de compresión18-21 mmHg, longitud hasta el punto de reflujo en la vena safena interna objetivado mediante eco-doppler modo B o pletismografía. - CEAP (C3, edema): media elástica, grado de compresión22-29 mmHg; o vendaje elástico, grado de compresión 30-40 mmHg; o vendaje inelástico grado de compresión 22-29 mmHg. - CEAP (C4, cambios cutáneos): media elástica, grado de compresión 30-40 mmHg o vendaje elástico 30-40 mmHg. 52 - CEAP (C5, C4 + antecedente de úlcera): media elástica, grado de compresión 3040 mmHg o vendaje elástico30-40 mmHg. - CEAP (C6, úlcera): media elástica, grado de compresión30-40 mmHg; o vendaje elástico 30-40 mmHg; o vendaje multicapa o vendaje inelástico tipo bota Una. - En secuela postflebítica: media elástica grado de compresión 30-40 mmHg. - En el embarazo: media de compresión grado22-29 mmHg. - Protección profesional en trabajos de bipedestación: media de compresión grado 22-29mmHg. - Postesclerosis de varices: medias o vendas elásticas compresión 18-21 mmHg en las 48 horas posteriores. Las contraindicaciones son: artritis reumatoide en fase aguda, dermatitis, isquemia crónica (absoluta si IT/b 0,60, relativa si IT/b entre 0,80 y 0,60) y alergia al tejido. 1.17.3 FARMACOLÓGICO 1.17.3.1 Flebotónicos No hay pruebas suficientes para apoyar, en forma global la eficacia de los flebotónicos para la Insuficiencia Venosa. Se ha sugerido que los flebotónicos tienen cierta eficacia sobre el edema pero su relevancia clínica es incierta. Debido a las limitaciones de la evidencia actual, es necesario realizar más ensayos clínicos controlados y aleatorios que tengan mayor consideración a la calidad metodológica. Las drogas flebotónicas parecen ser una estrategia terapéutica adecuada para los pacientes que no son candidatos para la cirugía, es decir, aquellos en los que la cirugía está contraindicada o como una terapia coadyuvante en los pacientes elegibles para cirugía. 53 Aunque la evidencia no es suficiente para apoyar el uso de flebotónicos, pueden utilizarse en los siguientes casos: Para manejo de los síntomas subjetivos y funcionales de la Insuficiencia Venosa (fatiga, calambres nocturnos, piernas cansadas, pesantez, tensión y edema) Pacientes con Insuficiencia Venosa en donde la cirugía no está indicada. Como terapia coadyuvante en pacientes sometido a tratamiento quirúrgico con persistencia de síntomas subjetivos. VENARTEL - DAFLON - INSUVEN (DIOSMINE) MECANISMO DE ACCIÓN: Producen aumento en la resistencia de los vasos y disminuyen la permeabilidad. INDICACIONES: síntomas de insuficiencia venolinfática crónica orgánica y funcional de los miembros inferiores (pesadez de las piernas, dolor, calambres nocturnos). CONTRAINDICACIONES: primer trimestre de gestación. DOXIUM (DOBESILATO DE CALCIO) MECANISMO DE ACCIÓN: Aumenta la resistencia parietal y corrige la hipermeabilidad de los vasos capilares, antagoniza el efecto de sustancias permeabilizantes (histamina, serotonina, bradiquinina, hialuronidasa), se opone a la degradación del colágeno, disminuye la hiperviscosidad sanguínea y mejora el drenaje linfático. INDICACIONES: Microangiopatías, várices e insuficiencia venosa crónica con trastornos microcirculatorios. 54 VENASTAT (EXTRACTO DE CASTAÑO DE INDIAS) Tratamiento sintomático de la insuficiencia venosa periférica. Efecto antiexudativo y de impermeabilización de los capilares. INDICACIONES: síntomas de insuficiencia venosa crónica, usualmente asociados con venas varicosas, como edema de las piernas y trastornos subjetivos (dolor, sensación de pesadez o cansancio, calambres nocturnos en pantorrillas, tensión o prurito). 1.17.4 Tratamiento esclerosante Tiene como objetivo la eliminación de las varices visibles mediante la inyección de un agente esclerosante que daña el endotelio y las capas subendoteliales de la pared venosa, que inicia un proceso de reparación que conduce a la fibrosis de las venas varicosas y la posterior reabsorción de las mismas. El tratamiento esclerosante es de elección en las varices de pequeño calibre (telangiectasias y venas reticulares), en las varices de gran calibre no dependientes del reflujo safenofemoral tiene una indicación más restrictiva, y no hay claro consenso en los casos de troncos safenos con reflujo safenofemoral y safenopoplíteo. La escleroterapia puede producir reacciones alérgicas. En la zona de inyección se han descrito sobretodo complicaciones dérmicas que varían desde dermatitis leves de resolución espontánea a placas de necrosis. Las pigmentaciones residuales son complicaciones de índole estética, pero deben valorarse con rigor cuando la indicación es cosmética. Está contraindicada si existe enfermedad sistémica grave, TVP, infección local o general, isquemia de las extremidades, embarazo, lactancia o hipercoagulabilidad. 55 La escleroterapia es más efectiva en venas pequeñas (de 1 a 3 mm) y medianas de(3 a 5 mm); sin embargo un diámetro preciso utilizado para hacer decisiones terapéuticas no está establecido. Aunque la escleroterapia es un tratamiento clínicamente efectivo y de bajo costo para venas varicosas pequeñas, debe preocupar el desarrollo de trombosis venosa profunda y de alteraciones visuales. Se ha observado también, recurrencia de varicosidades. La escleroterapia es un método importante e indispensable para el tratamiento óptimo de un amplio rango de venas varicosas. Se recomienda tener en cuenta las siguientes indicaciones para la escleroterapia: a. INDICACIONES ÓPTIMAS: Varicosidades reticulares y venas reticulares Telangiectasias. Varicosidades aisladas. Varicosidades por debajo de la rodilla. Varicosidades recurrentes (si no hay reflujo de la vena safena mayor). Telangiectasias y varices residuales a la cirugía. b. INDICACIONES INFERIORES A LAS ÓPTIMAS: Pacientes ancianos y débiles Reflujo sintomático Pacientes que no son candidatos para la cirugía. c. INDICACIONES CUESTIONABLES: Reflujo de la vena safena mayor Reflujo de la vena safena menor Varicosidades grandes. 56 No se recomienda el tratamiento con escleroterapia en los siguientes casos: Presencia de enfermedad arterial oclusiva. Pacientes con postración o inmovilidad. Presencia de tumor maligno no controlado. Hipersensibilidad al fármaco esclerosante. Tromboflebitis aguda. Varicosidades muy grandes con comunicaciones grandes con las venas profundas. 1.17.4.1 ESCLEROSANTES MAYORES: - YODO: Se utiliza bajo la forma de lugol sódico (asociación de yodo y de yoduro de sodio). Se encuentra en concentraciones del 1% y 3%. Es el más antiguo y seguramente el más eficaz de los esclerosantes. Poco alergénico, dolorosa la inyección, en casos de sobredosis puede aparecer yodismo con cuadro febril pasajero. NOMBRE COMERCIAL: Variglobin - TETRADECILSULFATO SÓDICO: Potente, se presenta en concentraciones del 0.2 al 5%, de muy fácil aplicación. Problemas: necrosis, perivenitis, pigmentación, telangiectasias postesclerosis relativamente frecuentes, muchas reacciones alérgicas, el dolor en inyección intraarterial es tardío. NOMBRE COMERCIAL: Fivro - Vein - POLIDOCANOL (Etoxisclerol) FARMACOCINETICA Y FARMACODINAMIA EN HUMANOS: Ligadura de proteínas 64%; vida media terminal 4 horas; volumen de distribución 24.5 lt.; depuración total 11.7 lt./hora depuración total 11.7 lt./hora depuración renal 2.01 lt./hora depuración biliar 3.08 lt./hora. El polidocanol daña el endotelio de los vasos sanguíneos. In vitro tiene un efecto anticoagulante basado en la 57 desnaturalización de proteínas; esto nos conduce a que la formación del trombo sea frenada en el primer paso pero luego el crecimiento del mismo se lleva a cabo y dura aproximadamente 7 días. Por medio de la aplicación subsecuente de un vendaje de compresión se comprimen las paredes de las venas entre sí evitando la recanalización del trombo organizado. Con ello se logra la transformación deseada a una cicatriz fibrosa y el esclerosamiento se efectúa. La inyección de la solución esclerosante dentro de las venas afectadas o alrededor del paquete varicoso produce un efecto inflamatorio perivascular lo que da lugar a una tromboflebitis superficial localizada y aséptica la cual es seguida por obliteración y esclerosis de la vena afectada. Tres horas después de haber inyectado la solución esclerosante los cambios histológicos demuestran disociación del tejido endotelial acompañado de una parcial desaparición de la capa basal. Posteriormente existe la presencia de fibrina en la íntima y 24 horas después aparece un trombo hialino adherido al endotelio ocluyendo el vaso. El polidocanol es un anestésico que actúa localmente de manera reversible sobre los receptores así como sobre la capacidad de conducción de fibras nerviosas lo que explica la terapia casi libre de dolor. DOSIS Y VIA DE ADMINISTRACION: Dosis máxima diaria: Generalmente no deberá excederse la dosis de 2 mg de polidocanol por kilogramo de peso y por día. Una varicosis extensa siempre deberá ser tratada en varias sesiones. En pacientes con reacciones hipersensibles no se deberá aplicar más de una inyección en la primera sesión. 58 Modo y duración del tratamiento: Esclerosamiento de miembros inferiores: La dosis y la concentración deben adaptarse a la magnitud y extensión del paquete varicoso ya sea por vía intravenosa o subcutánea. Deberá inyectarse a la pierna en posición horizontal o levantada de 30 a 40° sobre la posición horizontal. Las inyecciones deberán ser intravenosas. Se utilizan agujas muy finas (por ejemplo, agujas de insulina) y jeringas de vidrio de 2 ml. La punción es tangencial intravenosa. Después de cubrir con una gasa estéril el lugar de la inyección se coloca una venda de compresión. Inmediatamente después de haber puesto la compresa el paciente deberá caminar 30 minutos en el área del consultorio. El vendaje compresivo deberá usarse después del esclerosamiento de telangiectasia 2 a 3 días en los otros casos 5 a 7 días. En casos de varicosis extensa deberá aumentarse el tiempo de tratamiento de compresión con vendas. Podrán ser necesarias 1 a 2 sesiones de tratamiento adicionales. El éxito de una terapia de esclerosamiento aumenta con un tratamiento de compresión consecuente y cuidadosa. Por ello las compresas sólo podrán quitarse cuando las piernas estén en posición levantada y deberán ponerse antes de levantarse aunque sea para levantarse sólo por un momento. 1.17.4.2 ESLEROSANTES MENORES - SALICILATO SÓDICO: Se presenta en concentraciones del 20 y 60%, la inyección paravenosa es inmediata dolorosa, no se producen prácticamente pigmentaciones ni telangiectacias, salvo concentraciones excesivas. Su poder esclerosante es reducido, por lo que es ineficaz en los troncos venosos de mediano y 59 grueso calibre y en los puntos de reflujo. La inyección es dolorosa, por lo que se usa frecuentemente asociado a lidocaína - GLICERINA CROMADA: Esclerosante muy débil, reservado para las telangiectasias y pequeñas venas. Raramente produce escaras. 1.17.5TRATAMIENTO QUIRÚRGICO Aunque la cirugía ha sido el tratamiento más conocido para las venas varicosas, y particularmente para la vena safena mayor, la evidencia no apoya a la cirugía como una opción terapéutica definitiva. Las indicaciones de tratamiento quirúrgico de Insuficiencia Venosa son: Várices con sintomatología de Insuficiencia Venosa Crónica, con afectación de las venas safenas y venas perforantes. Várices poco sintomáticas pero muy evidentes, con potencial riesgo de complicaciones (varicoflebitis, varicorragia). Várices recidivantes. Las contraindicaciones para tratamiento quirúrgico en IVC, son: Edad: en general no está indicada la cirugía de las varices en pacientes con más de 70 años. Linfedema Várices secundarias a angiodisplasias o fístulas arteriovenosas postraumáticas. Pacientes cuya clínica puede ser atribuida a otra patología: osteoarticular, radicular. Obesidad mórbida. Várices cuya indicación quirúrgica se sustente en motivos estéticos. 60 Como criterio general, todos aquellos pacientes con riesgo quirúrgico importante derivado de otra patología asociada. El tratamiento quirúrgico no se recomienda como uso rutinario; se debe reservar para los siguientes casos: Falla al tratamiento conservador (ausencia de mejoría en un periodo de 6 meses de medidas de alivio venoso y compresoterapia). Varices complicadas Várices recidivantes. El tratamiento quirúrgico en pacientes con Insuficiencia Venosa Crónica y enfermedad arterial periférica está contraindicado. La fleboextracción parcial o completa de la vena safena asociada a la ligadura de las venas perforantes incompetentes sigue siendo la técnica más utilizada debido a los buenos resultados que se obtienen. Aunque no existe un criterio preciso para cuantificar el número de intervenciones que se pueden considerar como éxito o fracaso; al cabo de 10 años después de una intervención, de 20 a 30% de los pacientes desarrollan nuevamente várices. La remoción de la vena safena con ligadura alta de la unión safeno femoral se considera duradera y el estándar de tratamiento para muchos pacientes con IVC. La ligadura y fleboextracción de la vena safena mayor se puede aplicar a todas las clases clínicas CEAP del 2 al 6 con reflujo venoso superficial. Se ha demostrado que resulta en una mejoría significativa de la hemodinámica venosa, eliminando probablemente el reflujo venoso profundo concomitante, asimismo, provee alivio sintomático en las etapas avanzadas de IVC y ayuda en la cicatrización de las úlceras. 61 La técnica quirúrgica recomendad para el tratamiento de la IVC es la fleboextracción parcial o completa de la vena safena mayor asociada a la ligadura de las venas perforantes incompetentes. Diversos estudios han demostrado mayor efectividad la remoción quirúrgica con respecto a la escleroterapia y la terapia combinada (cirugía safeno- femoral más escleroterapia), en aquellos casos con venas varicosas asociadas a incompetencia de la vena safena mayor. En los pacientes con venas varicosas debido a la incompetencia de la vena safena mayor se recomienda remoción quirúrgica. 1.17.5.1Cura CHIVA El término CHIVA es una abreviatura compuesta de las siglas en francés: Cure Conservatrice et HémodynamiquedeL’Insuffisance Veineuse en Ambulatoire. Se trata de una estrategia terapéutica conservadora dirigida a obtener un resultado funcional óptimo sin recurrir a la total demolición del sistema venoso superficial. Permite, además, la posibilidad de minimizar la aparición de hematomas y preservar la vena safena como injerto autógeno para futuros hipotéticos bypass. Se requiere una valoración hemodinámica con eco doppler del paciente, previa al tratamiento quirúrgico. Una vez objetivadas las posibilidades de llevar a cabo una estrategia concreta, se localizan los puntos de interés correspondientes a segmentos venosos para ser abordados quirúrgicamente plasmándolos mediante trazos sobre la piel de la extremidad inferior correspondiente y de forma esquemática en papel. 62 La técnica CHIVA con ligadura selectiva del sistema venoso superficial ha demostrado resultados cosméticos buenos o muy buenos a los 3 años y resultados funcionales en el 70% de los casos. El índice de recidivas está en un 15% aproximadamente. 1.17.5.2TRATAMIENTO DE VENA SAFENA INTERNA Y/O EXTERNA (LIGADURA MAS FLEBOEXTRACCIÓN) Para saber si hay que tratar la vena safena, ya sea la interna o la externa, previamente se realiza un Eco-Doppler de las mismas para comprobar la competencia de las mismas. Si son competentes no se tratan y si no lo son se puede realizar el tratamiento siguiente. Vena safena interna: se realiza una incisión inguino-crural y se localiza el cayado de la vena safena interna. Se secciona la vena y se liga. Para realizar la fleboextracción se localiza la vena a nivel del maléolo interno. Se introduce el fleboextractor desde la ingle junto al cayado hacia distal y se extrae la vena. Vena safena externa: se realiza una incisión en región poplítea y se localiza la vena safena externa. Se secciona y se ligan los extremos. Para realizar la fleboextracción se localiza la vena safena externa a nivel retro-maleolar externo, se pasa el fleboextractor desde proximal hacia distal y se extrae la vena. 63 CAPITULO II MARCO METODOLÓGICO Y PLANTEAMIENTO DE LA PROPUESTA 2.1 CARACTERIZACIÓN DEL SECTOR Esta investigación se desarrolla en la provincia de Tungurahua en el cantón Ambato, en el Hospital del Instituto Ecuatoriano de Seguridad Social en pacientes con Insuficiencia Venosa ingresados al servicio de Cirugía Vascular, principalmente de la tercera edad. Dicha institución se encuentra ubicada en la 1076 y Edmundo Martínez sector Atocha. 2.1.1 ORGANIGRAMA INSTITUCIONAL 1.- Dirección General del Hospital 2. Dirección Médica 3.- Dirección Técnica 6.- Departamento de Investigación y Docencia 5.- Departamento financiero 4.- Departamento de Servicio al asegurado 7.- Departamento de Hospitalización Especialidades: Clínicas Quirurgicas 8.- Departamentos de Servicios Generales Cuadro 7. Organigrama institucional 64 2.2 PROCEDIMIENTO METODOLÓGICO 2.2.1 Paradigma o modalidad de la investigación La presente investigación se define según la metodología empleada para su realización como una investigación cualitativa- cuantitativa modalidad que se detalla a continuación: Cualitativa porque utilizaremos teorías fundamentadas de investigaciones previas de ésta patología, ayudará a entender el fenómeno social y sus características. Cuantitativo porque al revisar las historias clínicas y los cuestionarios realizados (recolección de datos para probar hipótesis) la investigación empleará datos numéricos y análisis estadísticos (tabulaciones) para establecer patrones de comportamiento, entre Septiembre del 2013 a Agosto del 2014 2.2.2 TIPOS DE INVESTIGACIÓN POR SU DISEÑO La investigación corresponde al tipo: Investigación por su diseño: De acuerdo a la modalidad Cuantitativa No Experimental se realizará un Diseño Transversal Descriptivo con datos registrados en las historias clínicas y en las encuestas realizadas y un Diseño Longitudinal Retrospectivo utilizando variables asignadas durante el periodo determinado. 2.2.3 TIPO DE INVESTIGACIÓN POR SU ALCANCE Se trata de una investigación: Observacional Descriptivo, pues se hará recopilación y procesamiento de las variables registradas en las historias clínicas y en los cuestionarios realizados sobre el comportamiento de la patología en estudio. 65 Bibliográfica: requiere de la información necesaria para la comprensión del problema de investigación y para su correspondiente solución. Correlacional: procura ver cómo se relacionan o vinculan diversos fenómenos (conceptos, variables) entre sí. Relacionando datos. 2.2.4 MÉTODOS, TÉCNICAS E INSTRUMENTOS 2.2.4.1 Método Teórico 1. ANALÍTICO-SINTÉTICO, porque este método hace posible el estudio de los resultados obtenidos a través de la investigación para obtener conclusiones con las cuales se comprenderá este problema de salud. 2.2.4.2 Técnicas e Instrumentos Para la realización del presente estudio se tomó los datos del libro de registro de Estadística del servicio de Cirugía Vascular del Hospital del Instituto de Seguridad Social de Ambato, periodo comprendido entre Septiembre del 2013 a Agosto del 2014. Para la realización del presente estudio se realizó: Cuestionarios dirigidos a las personas que acuden al Servicio de Cirugía Vascular del Hospital IESS Ambato por presentar signos y síntomas de la Insuficiencia Venosa Historia Clínica Información proporcionada por los pacientes ingresados en el servicio de Cirugía Vascular del Hospital del Instituto de Seguridad Social mayores de 18 años, donde encontraremos información de los pacientes con insuficiencia vascular como la edad, sexo, síntomas, exámenes de laboratorio e imagen, etc. 66 Búsqueda de Revisiones Bibliográficas actualizadas: libros, revistas e internet para sustentar la base científica de la investigación. El instrumento que utilicé fue la Ficha de Recolección de Datos. 2.2.5 RECOLECCION DE LA INFORMACIÓN Para la obtención de información necesaria para ésta investigación nos basamos en lo siguiente: Recolección de datos mediante la Historia Clínica. Tabulación de datos en el programa Excel Representación gráfica de los resultados obtenidos Análisis e interpretación. 2.2.5.1. Criterios de inclusión: Pacientes ingresados al servicio de Cirugía Vascular del Instituto Ecuatoriano de Seguridad Social con edades superiores a 18 años. Pacientes que presentaron signos característicos de insuficiencia venosa en miembros inferiores Pacientes que se realizaron estudios ecográficos y demostraran afección del sistema venoso. 2.2.5.2 Criterios de exclusión: Pacientes que presentaron otra patología con afectación del sistema venoso el cual puede dar falsos positivos y alteración en los resultados Aquellos que fueron ingresados al hospital por otro motivo y que durante su estancia desarrollaron signos de Insuficiencia Venosa 67 2.3 POBLACIÓN Y MUESTRA 2.3.1 Población La población que abarca esta investigación son los pacientes que han ingresado al servicio de Cirugía Vascular del Hospital Del Instituto Ecuatoriano de Seguridad Social, en el periodo de Septiembre del 2013 a Agosto del 2014, alcanzando a una población de 300 personas. 2.3.2 MUESTRA Se obtuvo la muestra con el cálculo de la fórmula siguiente: Donde: n: el tamaño de la muestra N: tamaño de la población σ =Desviación estándar de la población que, generalmente, suele utilizarse un valor constante de 0,5. Z = Valor obtenido mediante niveles de confianza. Es un valor constante que, se lo toma en relación al 95% de confianza equivale a 1,96. e = Límite aceptable de error muestral: 5% (0,05). 68 Reemplazando los valores de la formulase tiene: 300 * 0.52 * 1.962 n= 0.052 (300-1) + 0.52 * 1.962 n= 300 * 0.25* 3.84 0.0025 (299) + 0.25 * 3.84 n= 288 = 169.4 1.70 2.4 INTERPRETACIÓN DE RESULTADOS Tabla 3. Incidencia de la insuficiencia venosa superficial según la edad en los pacientes estudiados EDAD Frecuencia absoluta Frecuencia Relativa 30-40 años 20 12% 41-50 años 35 21% 51-60 años 40 24% > 61 años 74 44% TOTAL 169 100% Fuente: Hoja de Recolección de datos de los pacientes del servicio del Servicio de Cirugía Vascular del Hospital IESS de Ambato 69 EDAD DE PRESENTACION DE LA INSUFICIENCIA VENOSA SUPERFICIAL 12% 30-40 años 44% 21% 41-50 años 51-60 años > 61 años 23% Elaborado por: Mayra Analuiza Gráfico 1. Incidencia de la insuficiencia venosa superficial según la edad en los pacientes estudiados ANÁLISIS E INTERPRETACIÓN Por medio de esta investigación podemos observar que los pacientes atendidos en el servicio de Cirugía Vascular del Hospital IESS de Ambato sujeta a nuestra investigación la edad más afectada de insuficiencia venosa corresponden a personas mayores de 60 años con un porcentaje del 44%, el cual concuerda con la bibliografía revisada, (29). 70 Tabla 4. Incidencia de la insuficiencia venosa según el sexo en los pacientes estudiados SEXO Frecuencia Absoluta Frecuencia Relativa Femenino 110 65% Masculino 59 35% 169 100% TOTAL Fuente: Hoja de Recolección de datos de los pacientes del servicio del Servicio de Cirugía Vascular del Hospital IESS de Ambato SEXO 35% Femenino Masculino 65% Elaborado por: Mayra Analuiza Gráfico 2. Incidencia de la insuficiencia venosa según la edad en los pacientes estudiados ANÁLISIS E INTERPRETACIÓN Por medio de esta investigación podemos observar que los pacientes atendidos en el servicio de Cirugía Vascular del Hospital IESS de Ambato sujeta a nuestra investigación el género más afectado corresponde al sexo femenino con un porcentaje del 65%, lo cual concuerda con la bibliografía revisada, debido a que existe diferentes bibliografías en donde tratan que la insuficiencia también puede afectar por igual a los dos géneros tanto femenino como masculino. (28-29) 71 Tabla 5. Nivel económico de los pacientes estudiados NIVEL ECONOMICO Frecuencia Absoluta Frecuencia Relativa Alto 85 50% Medio 50 30% Bajo 34 20% 169 100% TOTAL Fuente: Hoja de Recolección de datos de los pacientes del servicio del Servicio de Cirugía Vascular del Hospital IESS de Ambato NIVEL ECONÓMICO 20% Normal 50% Regular Bajo 30% Elaborado por: Mayra Analuiza Gráfico 3. Nivel económico de los pacientes estudiados ANÁLISIS E INTERPRETACIÓN En el grafico podemos analizar que de una muestra de 169 personas atendidas en el servicio de cirugía vascular del Hospital IESS AMBATO las personas que acuden normalmente a un control son personas con un nivel económico normal que les permite acudir a su cita médica sin ningún obstáculo esto corresponde a un porcentaje 72 del 50%, seguido de personas que poseen un nivel económico regular con un porcentaje del 30% y finalmente un grupo de personas con un nivel económico bajo que corresponde a un 20%. Tabla 6. Peso de los pacientes estudiados PESO Frecuencia Absoluta Normal o ideal Frecuencia Relativa 120 71% Sobrepeso 40 24% Obesidad 9 5% TOTAL 169 100% Fuente: Hoja de Recolección de datos de los pacientes del servicio del Servicio de Cirugía Vascular del Hospital IESS de Ambato PESO 5% 24% Normal o ideal Sobrepeso obesidad 71% Elaborado por: Mayra Analuiza Gráfico 4. Peso de los pacientes estudiados 73 ANÁLISIS E INTERPRETACIÓN Por medio de esta investigación podemos observar que los pacientes atendidos en el servicio de Cirugía Vascular del Hospital IESS de Ambato sujeta a nuestra investigación, la mayoría de las personas que presentan insuficiencia venosa se mantienen con un peso ideal que corresponde a un porcentaje del 71%, estos datos no concuerdan con la bibliografía, debido a que en la bibliografía nos detalla que la insuficiencia venosa se presenta en personas obesas, (28) Tabla 7. Ocupación de los pacientes estudiados OCUPACIÓN Frecuencia Absoluta Maestros Personal de salud Otros TOTAL Frecuencia Relativa 40 24% 100 59% 29 17% 169 100% Fuente: Hoja de Recolección de datos de los pacientes del servicio del Servicio de Cirugía Vascular del Hospital IESS de Ambato 74 OCUPACIÓN 17% 24% Maestros Personal de salud Otros 59% Elaborado por: Mayra Analuiza Gráfico 5. Ocupación de los pacientes estudiados ANÁLISIS E INTERPRETACIÓN En el grafico podemos analizar que de una muestra de 169 personas atendidas en el servicio de cirugía vascular del Hospital IESS AMBATO, las personas más afectadas son las que normalmente deben de permanecer por mucho tiempo en bipedestación de acuerdo a sus obligaciones y deberes que debe de cumplir dentro de su trabajo, por lo que el personal de salud se ve más afectado con un porcentaje del 59%, seguido por los maestros con un porcentaje de 24%, y entre otras ocupaciones corresponde a un porcentaje del 17%, con lo que concuerdan estos datos con la bibliografía revisada, (27) 75 Tabla 8. Bipedestación durante su actividad laboral en los pacientes estudiados BIPEDESTACIÓN Frecuencia Absoluta Frecuencia Relativa 4-5 HORAS 21 12% 6-8 HORAS 43 25% > 8 HORAS 105 62,1% TOTAL 169 100% Fuente: Hoja de Recolección de datos de los pacientes del servicio del Servicio de Cirugía Vascular del Hospital IESS de Ambato BIPEDESTACIÓN DURANTE SU ACTIVIDAD LABORAL 12% 26% 62% 4-5 HORAS 6-8 HORAS > 8 HORAS Elaborado por: Mayra Analuiza Gráfico 6. Bipedestación durante su actividad laboral en los pacientes estudiados ANÁLISIS E INTERPRETACIÓN En el grafico podemos analizar que de una muestra de 169 personas atendidas en el servicio de cirugía vascular del Hospital IESS AMBATO, normalmente las personas que presentan insuficiencia venosa superficial son las que permanecen por mucho 76 tiempo en bipedestación, por más de 8 horas con un porcentaje del 62%, estos datos concuerdan con la bibliografía revisada, (27) Tabla 9. Actividad física de los pacientes estudiados DEPORTE O ACT. FISICA Frecuencia Absoluta Frecuencia Relativa 2-3 veces por semana 33 20% Fines de semana 55 33% Ninguno 81 48% TOTAL 169 100% Fuente: Hoja de Recolección de datos de los pacientes del servicio del Servicio de Cirugía Vascular del Hospital IESS de Ambato DEPORTE O ACTIVIDAD FÍSICA 19% 48% 2-3 veces por semana 33% Fines de semana Ninguno Elaborado por: Mayra Analuiza Gráfico 7. Actividad física en los pacientes estudiados 77 ANÁLISIS E INTERPRETACIÓN En el grafico podemos analizar que de una muestra de 169 personas atendidas en el servicio de cirugía vascular del Hospital IESS AMBATO la mayoría de las personas no realizan ninguna actividad física que corresponde a un porcentaje del 48%, seguido por un grupo de personas que realizan actividad física durante los fines de semana con un porcentaje del 33% y finalmente tenemos a un grupo de personas que realizan actividad física entre 2-3 veces por semana con un porcentaje del 19%, por lo tanto es otro de los factores que se ve incluido para el desarrollo de la IVS la inactividad física y lo cual concuerda la bibliografía revisada, (28) Tabla 10. Síntomas Dolor 40 24% Sensación de opresión 25 15% 5 3% Pesadez 30 18% Edema 19 11% Arañas vasculares 50 30% 169 100% Quemazón TOTAL Fuente: Hoja de Recolección de datos de los pacientes del servicio del Servicio de Cirugía Vascular del Hospital IESS de Ambato 78 SÍNTOMAS Dolor 24% 29% Sensación de opresión 15% 11% Quemazon Pesadez 18% Edema Arañas vasculares 3% Elaborado por: Mayra Analuiza Gráfico 8. Síntomas ANÁLISIS E INTERPRETACIÓN En el grafico podemos analizar que de una muestra de 169 personas atendidas en el servicio de cirugía vascular del Hospital IESS AMBATO, las personas diagnosticas con algún grado de Insuficiencia Venosa Crónica presentan alguno de los síntomas que son muy característicos de la enfermedad como es las arañas vasculares con un porcentaje del 29%, dolor en miembros inferiores con un porcentaje del 24%, pesadez con un porcentaje del 18%, sensación de opresión con un porcentaje del 15%, edema en miembros inferiores con un porcentaje del 11% y finalmente la sensación de quemazón con un porcentaje del 3%, datos que concuerdan con la bibliografía revisada (28) 79 Tabla 11. Antecedentes familiares de IV de los pacientes estudiados HERENCIA Frecuencia Absoluta Frecuencia Relativa Papá 10 6% Mamá 15 9% Abuelos maternos 5 3% Abuelos paternos 5 3% Ninguno 134 79% TOTAL 169 100% Fuente: Hoja de Recolección de datos de los pacientes del servicio del Servicio de Cirugía Vascular del Hospital IESS de Ambato HERENCIA 6% 9% 3% 3% Papá Mamá Abuelos maternos 79% Abuelos paternos Ninguno Elaborado por: Mayra Analuiza Gráfico 9. Antecedentes familiares de IV de los pacientes estudiados 80 ANÁLISIS E INTERPRETACIÓN En el grafico podemos analizar que de una muestra de 169 personas atendidas en el servicio de cirugía vascular del Hospital IESS AMBATO, la mayoría de las personas no presentan un factor hereditario para q se desarrolle la IVS presentando un porcentaje que corresponde al 79%, seguido de un grupo de personas que si tenían familiares con algún antecedente de Insuficiencia Venosa, en este estudio realizado no concuerdan con la información obtenida, debido a que la herencia si es un factor para el desarrollo de Insuficiencia Venosa. (27) Tabla 12. Estudios de imagen de los pacientes estudiados ESTUDIOS DE IMAGEN Frecuencia Absoluta Frecuencia Relativa Eco dopler 125 74% Flebografía 44 26% 0 0% 169 100% Angioresonancia TOTAL Fuente: Hoja de Recolección de datos de los pacientes del servicio del Servicio de Cirugía Vascular del Hospital IESS de Ambato 81 ESTUDIOS DE IMAGEN 0% 26% Eco dopler Flebografía Angioresonancia 74% Elaborado por: Mayra Analuiza Gráfico 10. Estudios de imagen de los pacientes estudiados ANÁLISIS E INTERPRETACIÓN En el grafico podemos analizar que de una muestra de 169 personas atendidas en el servicio de cirugía vascular del Hospital IESS AMBATO la mayoría se han realizado estudios de imagen, de las cuales observamos que el estudio de eco dopler es el más utilizado con un porcentaje del 74%, seguido de flebografía con un porcentaje del 26% y con un porcentaje del 0% el estudio de angioresonancia, datos que concuerdan con la bibliografía revisada, (12, 30) 82 2.5 CONCLUSIONES PARCIALES DEL CAPÍTULO Se determinó que la edad en la que se presenta con mayor frecuencia la enfermedad es en pacientes mayores de 60 años seguidos por pacientes comprendidos entre 51-60 años Se identificó que las causas más frecuentes para la aparición de insuficiencia venosa es la bipedestación prolongada y sedentarismo Se concluyó que las manifestaciones clínicas más frecuentes en estos pacientes son las arañas vasculares, edema y dolor en miembros inferiores Se encontró que en la mayoría de pacientes no tenían enfermedades crónicas asociadas. 83 CAPITULO III MARCO PROPOSITIVO 3.1 Título ESTRATEGIA DE PREVENCIÓN DE LA INSUFICIENCIA VENOSA EN PERSONAS DE LA TERCERA EDAD QUE ACUDEN AL HOSPITAL IESS AMBATO 3.2 Instituciones Beneficiarias Con las diferentes estrategias de prevención en la Insuficiencia Venosa se beneficiarán los pacientes que acuden al servicio de cirugía vascular para evitar el aparecimiento de sus síntomas y por ende el desarrollo de la Insuficiencia Venosa. Se beneficiarán todas las unidades de salud de tercer nivel que cuenten con un servicio de cirugía vascular. 3.3 Beneficiarios Pacientes Profesionales de la salud Estudiantes de Medicina Unidades de salud de tercer nivel 3.4 Equipo Técnico Responsable Médicos tratantes de la unidad de Cirugía Vascular Médicos residentes de la unidad de Cirugía Vascular Personal del servicio de Cirugía Vascular Estudiantes de Cirugía Vascular 84 3.5 INTRODUCCIÓN En la insuficiencia venosa el retorno venoso se encuentra dificultado, de manera que las venas no envían la sangre de forma eficiente desde las extremidades inferiores al corazón. La insuficiencia venosa crónica es una condición prolongada de circulación venosa incompetente y su aparición se debe a la obstrucción parcial de las venas o a las filtraciones de sangre alrededor de las válvulas venosas. Cuando este sistema no funciona adecuadamente se producen alteraciones en las válvulas y el retorno venoso no se realiza correctamente. Por tanto parte de la sangre de retorno caerá al tramo inferior produciendo una dilatación en las venas superficiales por hiperpresión, que es lo que comúnmente conocemos con el nombre de varices. Por tanto, las varices son venas que presentan dilataciones permanentes y patológicas, con alargamiento y flexuosidades. Son consideradas la cara visible de la insuficiencia venosa crónica. Entre los factores que pueden causar la Insuficiencia Venosa: Factor hereditario: es una de las enfermedades que más se hereda así que si tu padre o tu madre tiene problemas circulatorios en las piernas, es muy probable que tú también los padezcas. La edad influye en la aparición de la IVC ya que con el paso de los años, el revestimiento elástico de las venas se debilita y las venas se dilatan con mayor facilidad. El sobrepeso y el sedentarismo son dos factores clave en la aparición de la Insuficiencia Venosa Crónica y para ello es recomendable seguir una dieta sana y equilibrada y tener un estilo de vida activo. 85 Estar muchas horas de pie o sentados favorece los problemas circulatorios. Si por motivos de Por lo que es recomendable realizar una serie de ejercicios para evitar así el aparecimiento de Insuficiencia Venosa 1. EJERCICIOS PARA REALIZAR EN POSICIÓN SENTADA Imagen 9. Separar y juntar las puntas de los pies Imagen 10. Balancear suavemente los pies, de los dedos a los talones 86 Imagen 11. Elevar los talones apoyándose en la punta de los pies, durante 20 veces aproximadamente. 2. EJERCICOS PARA REALIZAR EN POSICION PARADA Imagen 12. Ponerse de puntillas varias veces Imagen 13. Caminar sobre los talones por varios minutos 87 Imagen 14. Caminar de puntillas por varios minutos 3. EJERCICIOS PARA REALIZAR EN POSICIÓN ACOSTADA Imagen 15. Con las piernas elevadas y extendidas, flexione y extienda alternativamente los dedos de los pies, por 20 veces Imagen 16. Con las piernas levantadas y extendidas, girar haciendo un movimiento rotatorio alternativo en ambos sentidos, por 10 veces 88 Imagen 17. Levantar alternando las piernas flexionadas Imagen 18. Con las piernas extendidas, separarlas y juntarlas por 10 veces Además de realizar los ejercicios antiestásicos, también se aconseja: Seguir una dieta equilibrada Evitar las fuentes de calor y humedad directas a las piernas y las exposiciones a altas temperaturas Usar preferentemente calzado ancho y cómodo, sin excesivo tacón, y evite prendas de ropa muy ajustadas Dormir con los pies ligeramente elevados (10-20 cm) En el Hospital IESS Ambato, los pacientes atendidos por presentar Insuficiencia Venosa constituyen una población de amplio espectro clínico y en los últimos años se ha observado una demanda asistencial creciente, debemos tener en cuenta que hemos observado que dentro de los factores de riesgo que intervienen para el desarrollo de la 89 enfermedad vascular es la bipedestación prolongada, sedentarismo, por lo que se ve la necesidad de crear varios tipos de estrategias en el cual nos lleven a mejorar el estilo de vida y así reducir las enfermedades vasculares. 3.6 Objetivos 3.6.1 Objetivo General Definir los aspectos relacionados con la Insuficiencia Venosa en los pacientes de la tercera edad atendidos en el servicio de Cirugía Vascular del Hospital IESS Ambato 3.6.2 Objetivos específicos Determinar las características socioeconómicas, genéticas de los pacientes incluidos en este grupo de estudio. Identificar los factores de riesgo presentes en los pacientes de mi grupo de estudio. Determinar los síntomas más comunes en los pacientes que presentan insuficiencia venosa. Elaborar una guía basada en los factores de riesgo de Insuficiencia Venosa encontrados en la investigación, para prevenir la aparición de la enfermedad y/o sus complicaciones. 3.7 Justificación Teniendo en cuenta la alta frecuencia de Insuficiencia Venosa Crónica en nuestro medio y la presencia de múltiples factores de riesgo modificables, se ha decidido llevar a cabo la elaboración de estrategias de control, con el objetivo de concientizar a la población estudiada sobre la importancia que tiene al momento de realizar 90 ejercicios o alguna actividad física, mantener un peso adecuado y sobre todo evitar tiempos prolongados en bipedestación, debido a todos estos factores conllevan a un daño endotelial y por ende a un daño vascular y así la aparición de Insuficiencia Venosa Crónica. Con este plan de estrategias de control sobre las IVC, el mismo que se impartió a los pacientes que acudieron al servicio de Cirugía Vascular y con el respaldo de la Universidad Uniandes, se logró proporcionar conocimientos para de esta forma prevenir la presencia de esta patología. 3.8 DESARROLLO DEL PLAN DE LA PROPUESTA Basado en la evaluación de los pacientes que acuden al servicio de cirugía vascular del hospital IESS Ambato se propone las siguientes medidas: Elaborar e impartir trípticos para comunicar la importancia que tiene los diferentes factores de riesgo. Coordinar conjuntamente con las autoridades y líderes del sector charlas al personal y público en general de los factores de riesgo. 3.9 IMPACTO DE LA PROPUESTA Este trabajo posee un gran impacto a nivel social ya que permite a través de la identificación de los factores de riesgo actuar sobre ellos para evitar el aparecimiento de Insuficiencia Venosa Crónica, es beneficioso para la institución, para el estado y para la sociedad, ya que hay la oportunidad de disminuir la incidencia de esta patología que es considerado como un problema de salud pública. 91 3.10 RESULTADOS ESPERADOS Concientizar a los pacientes que acuden al servicio de Cirugía Vascular sobre la importancia que tiene los diferentes factores de riesgo modificables para el desarrollo de IVC y preservar así la salud. 3.11 CONCLUSIONES La mayor parte de la población se encuentra expuesta a la bipedestación prolongada La edad de presentación de Insuficiencia Venosa es mayores de 60 años, debido q que con el paso de los años el revestimiento elástico de las venas se debilita y las venas se dilatan con mayor facilidad. El sexo que con mayor frecuencia presenta Insuficiencia Venosa es el femenino. La mayor parte de la población no realiza actividad física, por lo que se ve influenciado la aparición de Insuficiencia Venosa. 92 3.12 RECOMENDACIONES Incentivar al personal de salud a impartir folletos educativos a los pacientes que acuden al servicio de cirugía vascular, para intentar cambiar malos hábitos y dar a conocer características propias de la patología. Realizar ejercicios físicos por lo menos 2 a 3 veces por semana, ya que esto ayuda a mejorar el retorno venoso En las mujeres evitar el uso de tacones por tiempos prolongados, así evitaremos que el sistema venoso trabaje menos y no se desgasten sus válvulas Evitar la bipedestación prolongada, porque así evitaremos que todo el peso corporal se concentre en los miembros inferiores. Realizar los ejercicios antiestásicos, lo cual favorece el retorno venoso 93 BIBLIOGRAFÍA 1. P. Parrilla Paricio, J. I. Landa Garcia, Cirugía AEC: Varices y Úlceras Venosas, 2a Edición, 2010, pág. 1033 – 1039 2. F. Charles Brunicardi, et al., Enfermedad Venosa y Linfática, novena edición 2011, pág. 776-798 3. Couryney M. Taunsed, Jr, Md, et al., Sabiston Tratado de Cirugía fundamentos biológicos de la practica quirúrgica moderna: Traumatismo Vascular, 18a edición, 2009, pág. 1980 – 1982 4. Arthur C. Guyton, M. D. Décima edición, Tratado de Fisiología Medica. Distensibilidad vascular y funciones de los sistemas arterial y venoso. Pág: 190 - 195. 5. Couryney M. Taunsed, Jr, Md, et al., Sabiston Tratado de Cirugía fundamentos biológicos de la practica quirúrgica moderna: Tratamiento emergente de lesiones osteomusculares, 18a edición, 2009, pág. 542 – 543 6. DR. Raúl Pobletes, Porqué recidivan las várices, Rev. Chilena de Cirugía. Vol 55 –N° 5, Octubre 2003, págs. 527-536, Diciembre, 2013 Disponible en: http://www.clinivar.com/DOCUMENTOS/ECOESCLEROSIS.htm. 7. Aguilar LC. Trastornos circulatorios de las extremidades inferiores.Diagnóstico y Tratamiento. OFFARM 2003; 22(10): 118-28. 8. Dres. Kostas T, Ioannou CV, Touloupakis E, et al. Recidiva de las várices en Cirugía Vascular.12 Enero del 2014. www.intramed.net/contenidover.asp?contenidoID=35005 94 Disponible en: 9. Dr. Raúl Poblete Silva, Porque recidivan las Vrices, Rev Chilena de Cirugía 2003; 55(5): 527-36). 12 de Enero del 2014. Disponible en: http://cirugiavascularactual.blogspot.com/2007/05/porqu-recidivan-lasvrices.html 10. Bamigboye AA, Smyth RMD. Interventions for varicose veins and legoedema in pregnancy. Eur J ObstetGynecolReprodBiol 2006; 129(1): 3-8. 11. Dr. Luis Carlos Canto Jonguitud, Dr. Álvaro león Martínez. (2010) Prevención, Diagnóstico y Tratamiento de la Insuficiencia Venosa Crónica. 26 Octubre del 2014. Disponible en: http://www.isssteags.gob.mx/guias_praticas_medicas/gpc/docs/IMSS-175-09ER.pdf 12. SlideShare (2011). Tratamiento médico de la Insuficiencia Venosa. 26 de Noviembre del 2015. Disponible en: http://es.slideshare.net/lorenaalvarezroa/tramiento-mdico-de-la-insuficienciavenosa-9742123 13. SlideShare (2012). Agentes Esclerosantes. 01 de Noviembre del 2015. Disponible en: http://es.slideshare.net/sesan90210/agentes-esclerosantes-2 14. Escleroterapia para várices esofágicas y tratamiento de várices en miembros inferiores y teangiectasias, 3 de Febrero del 2015, Disponible en: http://www.medicamentos.com.mx/DocHTM/28151.htm 15. Bell D, Kane PB, Liang S, Conway C, Tornos C. Vulavevarices: anuncommon entity in surgical pathology. IntJGynecolPathol 2007; 26(1): 99101. 95 16. De Burgos Marín J, García Criado EI, Tirado Valencia C, Torres Trillo M.Manejo urgente de la insuficiencia venosa crónica en atención primaria.Semergen 2005; 24(10): 834-44 17. Horacio A. Argente,Marcelo E. Álvarez, Semiología médica: fisiopatología, semiotecnia y propedeútica. Enseñanza basada en el paciente, pag: 494- 498 18. GOMES ISAZA LUIS FELIPE, INSUFICIENCIA VENOSA PERIFERICA: EVALUACION NO INVASIVA,Cirugía. La Habana: Editorial Pueblo y Educación, 1983; t1:36-48. 19. Angiología y Cirugía Vascular. La Habana:Editorial Ciencias Médicas, 1988:1-10. 20. Martorell F. Angiología. Enfermedades vasculares. Barcelona: Salvat,1967:77. 21. Dr. Antonio López Farré y Dr. Carlos Macaya Miguel, Enfermedades de las Venas: Varices y Trombosis Venosa Profunda, 533 – 545 22. Eduardo Vázquez V.,Eduardo Vázquez V. y Jaime M. Justo J.,Jaime M. Justo, Bases Anatomopatológicas De La Enfermedad Quirúrgica, 407 -412 23. J. R. March García y F. Acín García, servicio de Angiología y Cirugía Vascular. Hospital Universitario de Getafe, Madrid. España: Patología Vascular. Introducción: epidemiología e importancia sociosanitaria de las vasculopatías periféricas. Impacto socio – económico, 2009, pág.: 2067 96 24. S. Tagarro-Villalba, M.E. González-González, M. García-Gimeno, M. Vicente Santiago, S.J. Rodríguez-Camarero, Insuficiencia venosa superficial de miembros inferiores. ¿Cuál es el punto de fuga?, Volume 57, 2005, Pages 329–334. Disponible en: http://www.sciencedirect.com/science/article/pii/S0304541209730136 25. J. Juan-Samsó, J. Fontcuberta-García, M.E. Senin-Fernández, R. Vila-Coll, Diagnóstico vascular no invasivo de la Sociedad Española de Angiología y Cirugía Vascular (SEACV), Volume 54, 2002, Pages 44–56 26. R. Gómez-Medialdea, Obesidad e implicaciones venosas (patología venosa), Angiología, Volume 55, 2003, Pages 120–122.Disponible en: http://www.sciencedirect.com/science/article/pii/S0304541209730136 27. SlideShare (2013). Cirugía Vascular. Disponible en: http://es.slideshare.net/PRINCESSANITA/cirugia-vascular-completo15845855?related=1 28. Buitrago Jaramillo (2009). Los Desórdenes Venosos Crónicos, 24 de agosto del 2014. disponible en. http://www.google.com.ec/url?sa=t&rct=j&q=&esrc=s&source=web&cd=1& cad=rja&uact=8&ved=0CBwQFjAA&url=http%3A%2F%2Fblog.utp.edu.co %2Fcirugia%2Ffiles%2F2011%2F07%2FANATOMIA-VENOSA-DE-LOSMIEMBROSINFERIORES.pdf&ei=LUfKVKHrHsejgwSyyoDYDg&usg=AFQjCNGwbO n5zoNctMj1SW0Z4bSQNJghQg&bvm=bv.84607526,d.eXY 29. Luis C. Aguilar, (2010). Trastornos circulatorios de las extremidades inferiores, Clasificación, complicaciones, 28 de epidemiología, Agosto del fisiopatología, 2015. clínica Disponible y en: http://www.google.com.ec/url?sa=t&rct=j&q=&esrc=s&source=web&cd=6& 97 cad=rja&uact=8&sqi=2&ved=0CDwQFjAF&url=http%3A%2F%2Fwww.dfa rmacia.com%2Ffarma%2Fctl_servlet%3F_f%3D38%26pident_articulo%3D1 3053132%26fichero%3D4v22n09a13053132pdf001.pdf%26ty%3D18&ei=Y 5bKVPyuO8uqggTSxYDICg&usg=AFQjCNGyKwKpFv_7WMtFVzrTdbVu hFUl6w&bvm=bv.84607526,d.eXY 30. Revista argentina de radiología. (2015). Examen Doppler de la Insuficiencia Venosa de miembros inferiores: consenso entre especialistas, 23 de Enero del 2015. Disponible en: http://www.sciencedirect.com/science/article/pii/S0048761915000058 31. Dr. Eduardo Carrasco Carrasco, Dr. Santiago Díaz Sánchez, GUÍA DE BUENA PRÁCTICA CLÍNICA EN PATOLOGÍA VENOSA, Disponible en: https://www.google.com.ec/url?sa=t&rct=j&q=&esrc=s&source=web&cd=2 &cad=rja&uact=8&ved=0CCcQFjABahUKEwjLk5uK0oDHAhXDph4KHb9 WCxU&url=https%3A%2F%2Fwww.cgcom.es%2Fsites%2Fdefault%2Ffiles %2Fguia_venosa.pdf&ei=Su-4VcvGD8PNertragB&usg=AFQjCNHJGOr_br4WkAgZQK6OLKthoJkIIw&bvm=bv.99028 883,d.dmo 32. INSUFICIENCIA VENOSA CRÓNICA - SÍNDROME DE PIERNAS CANSADAS, 02 de Enero del 2016. Disponible en: http://blogdemaquillaje.com/2015/03/insuficiencia-venosa-cronica-osindrome-de-piernas-cansadas.html 98 ANEXOS ANEXOS 99 ANEXO 1. 100 ANEXO 2. UNIVERSIDAD REGIONAL AUTÓNOMA DE LOS ANDES “UNIANDES” FICHA DE RECOLECCIÓN DE DATOS 1. Edad: ..................................... 2. Sexo: masculino: .............. femenino: ................... 3. Nivel económico Alto: (........) Medio: (........) Bajo: (........) 4. Peso: 5. Ocupación: ..................... 6. Cuántas horas permanece de pie durante su actividad laboral: 4-5 horas 6-8 horas más de 8 horas 7. Realiza algún deporte o actividad física: 2-3 veces por semana Fines de semana Ninguno 101 8. Síntomas: Dolor: (........) Sensación de opresión: (........) Quemazón: (........) Pesadez: (........) Edema: (........) Arañas vasculares en miembros inferiores: (........) 9: Alguno de sus familiares ha sido diagnosticado de Insuficiencia Venosa: Papá: (........) Mamá: (........) Abuelos maternos: (........) Abuelos paternos: (........) Ninguno: (........) 10. Se ha realizado algún estudio de imagen: Eco dopler: (........) Flebografía: (........) Angioresonancia: (........) 102 • QUE ES LA INSUFICIENCIA VENOSA Edad. se producen cambios venas y, secundariamente, incompetencia estructurales en la pared venosa que valvular en cualquier lugar del SVS. En la insuficiencia venosa el retorno facilitan su dilatación al atrofiarse la • Exposición al calor. Puede producir una venoso se encuentra dificultado, de lámina elástica de la vena y degenerar la venodilatación cutánea y ralentización manera que las venas no envían la sangre capa muscular lisa. circulatoria. de • Sexo. predomina en el sexo femenino a • extremidades inferiores al corazón. razón de 2-8:1 con respecto al hombre, susceptibilidad La insuficiencia venosa crónica es una Recordemos es hormonales circulantes asociados a la condición prolongada de circulación particularmente las gestación incrementan la distensibilidad venosa incompetente y su aparición se enfermedades venosas porque las paredes de la pared venosa. debe a la obstrucción parcial de las venas de valvas • Compresiones locales o selectivas o a las filtraciones de sangre alrededor de periódicamente se hacen más distensibles (prendas de vestir ajustadas, vendajes, las válvulas venosas. bajo la influencia de incrementos cíclicos medias). forma eficiente desde las FACTORES DE RIESGO • Herencia. Se admite que la herencia se referiría no tanto a las varices en sí, sino la fragilidad venas la mujer susceptible y de las a del terreno, malformaciones vasculares, la ausencia congénita de válvulas o la existencia de derivaciones arteriovenosas. Incrementa porque EJERCICIOS ESTÁSICOS • Obesidad. comporta dificultades en el Separar y juntar las puntas de los pies retorno venoso debido a la compresión de los pedículos vasculares en el sector iliocavo, • Bipedestación prolongada. Conduce a un aumento de la presión hidrostática que puede causar distensión crónica de las 103 la factores de progesterona. Modificables: No modificables: a las que Embarazo. Balancear suavemente los pies, de los dedos a los talones UNIVERSIDAD REGIONAL Ponerse de puntillas varias veces AUTÓNOMA DE LOS ANDES Correr, natación, gimnasia rítmica. "UNIANDES" FACULTAD DE CIENCIAS Caminar sobre los talones por varios minutos MÉDICAS ESCUELA DE MEDICINA Caminar de puntillas por varios minutos TEMA: "INSUFICIENCIA VENOSA PERIFÉRICA" NOMBRE: MAYRA ANALUIZA DEPORTES Con las piernas elevadas y extendidas, flexione y extienda alternativamente los dedos de los pies, por 20 veces AMBATO Con las piernas levantadas y extendidas, girar haciendo un movimiento rotatorio alternativo en ambos sentidos, por 10 veces 104 caminar o la DIETA Equilibrada, normocalórico o con una mínima restricción de calorías. Las recomendaciones alimentarias son las mismas que para la población general, limitando principalmente la ingesta de grasas saturadas. Lácteos. La leche y los yogures serán desnatados. Carnes y pescados.retirar la grasa visible antes de la cocción. En el caso de las aves, quitar toda la piel. Huevos: preferentemente cocido o pasados por agua y se evitará la fritura. Cereales, legumbres y tubérculos. Aportan principalmente hidratos de carbono complejos, muy útiles en el control del apetito porque aumentan la sensación de saciedad. Grasa y aceites. Utiliza métodos de cocción que precisen poca grasa (plancha, horno), reduciendo el uso de frituras, salsas grasas y rebozados. Azúcar y derivados. utilizar edulcorantes y refrescos dietéticos que no aporten calorías 1