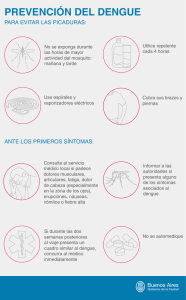
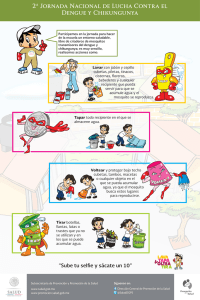
Haga clic aquí para descargar el REC 1.566
Anuncio

Noticias (Haciendo clic sobre el titular accederá directamente a las mismas) Argentina • Perú: Declaran estado de emergencia sanitaria por dengue en ocho provincias de la región Piura • Vigilancia de síndrome urémico hemolítico Número 1.566 20 de abril de 2015 Publicación de: Servicio de Infectología Hospital Nuestra Señora de la Misericordia Ciudad de Córdoba República Argentina Comité Editorial Editor Jefe Ángel Mínguez Editores Adjuntos Ílide Selene De Lisa Enrique Farías Editores Asociados Jorge S. Álvarez (Arg.) Hugues Aumaitre (Fra.) Jorge Benetucci (Arg.) Pablo Bonvehí (Arg.) María Belén Bouzas (Arg.) Isabel Cassetti (Arg.) Arnaldo Casiró (Arg.) Ana Ceballos (Arg.) Sergio Cimerman (Bra.) Milagros Ferreyra (Fra.) Salvador García Jiménez (Gua.) Ángela Gentile (Arg.) Ezequiel Klimovsky (Arg.) Gabriel Levy Hara (Arg.) Susana Lloveras (Arg.) Gustavo Lopardo (Arg.) Eduardo López (Arg.) Tomás Orduna (Arg.) Dominique Peyramond (Fra.) Daniel Pryluka (Arg.) Charlotte Russ (Arg.) Horacio Salomón (Arg.) Eduardo Savio (Uru.) Daniel Stecher (Arg.) | • Venezuela: Preocupa a los científicos la resistencia a los antibióticos de los yanomamis • Santa Fe: Situación de la leptospirosis en la provincia América • Venezuela: Más de 30.000 casos de malaria en el primer trimestre del año • Brasil, São Paulo: La mayor ciudad del país pide ayuda al Ejército para combatir el dengue El mundo • Brasil, Rio Grande do Sul: El consumo de carne poco cocida causó un brote de toxoplasmosis en São Marcos • Canadá, New Brunswick: Brote de ciguatera en la tripulación de un barco pesquero en Saint John • Liberia: Hallan restos del virus del Ébola en el esperma de un ex paciente • Níger: Una epidemia de meningitis deja 75 muertos • Nigeria, Ondo: Catorce muertos por una enfermedad de origen “misterioso” • Estados Unidos, California: Dan por finalizado el brote de sarampión originado en Disneyland • Islas Marshall: Aumentan los casos de fiebre chikungunya • Los lugares donde la rabia es una amenaza mortal Adhieren: www.slamviweb.org/ www.biblioteca.fcm.unc.edu.ar/ www.apinfectologia.org/ www.circulomedicocba.org/ www.said.org.ar/ www.sadip.net/ www.consejomedico.org.ar/ www.sap.org.ar/ www.apargentina.org.ar/ 1 Congreso Sitio Oficial del XV Congreso de la Sociedad Argentina de Infectología 2015: http://www.sadi2015.com.ar/ C Desde mayo de 1993, la Fundación Huésped publica en forma trimestral la revista “Actualizaciones en SIDA”, primera publicación científica latinoamericana en idioma español destinada al tema VIH/sida. Desde marzo de 2013, a partir de un acuerdo con la Sociedad Argentina de Infectología (SADI), cambió su nombre a “Actualizaciones en Sida e Infectología”, ampliando sus contenidos más allá de lo concerniente a la infección por VIH hacia todos los aspectos relacionados a las enfermedades infecciosas. La revista cuenta con dos indexaciones en las bases de datos Latindex y LILACS. Encontrará la publicación en formato pdf desde el año 2003 haciendo clic aquí. Córdoba Vigilancia de síndrome urémico hemolítico 17 de abril de 2015 – Boletín Integrado de Vigilancia – Secretaría de Promoción y Programas Sanitarios – Ministerio de Salud de la Nación (Argentina) Introducción El síndrome urémico hemolítico (SUH) es una enfermedad de comienzo agudo con anemia hemolítica microangiopática, trombocitopenia, y daño renal que se presenta generalmente a continuación de un episodio de diarrea con o sin sangre, principalmente en niños menores de 5 años. Estos síntomas pueden acompañarse con fiebre, vómitos, dolor abdominal, y anuria u oliguria. Además, puede afectar otros órganos como sistema nervioso central, pulmones, páncreas y corazón, y llevar a la muerte debido a complicaciones neurológicas, intestinales, cardíacas o a infecciones intercurrentes. El período de incubación es de dos a diez días, con una media de tres o cuatro días, y el de transmisibilidad hasta tres semanas o más en los niños y de una semana o menos en los adultos, después del comienzo de la diarrea. En Argentina el agente etiológico más comúnmente asociado a SUH es un patógeno zoonótico transmitido por los alimentos y el agua: Escherichia coli productor de toxina Shiga (STEC), cuyo serotipo más frecuente es O157:H7, aunque hay más de 100 serotipos que poseen un potencial patógenico similar. Recientemente se reportó la casi exclusiva circulación de cepas de E. coli O157 del clado 8, el cual es caracterizado como hipervirulento. Estas cepas son responsables de una enfermedad más severa, de progresión rápida y altos porcentajes de hospitalización, que dificultaría el diagnóstico durante la primera fase de diarrea, detectándose el agente etiológico recién establecido el SUH. Situación nacional Observando la serie de los últimos 10 años (ver Gráfico 1), puede constatarse una tendencia a la disminución de los casos de SUH a nivel agregado para el país con un leve aumento en el año 2014, sin embargo la tasa promedio para todo el periodo es de 1,09 casos cada 100.000 habitantes; mientras que para el año 2014 fue de 0,94 casos cada 100.000 habitantes. La media de casos para el periodo de estudio fue de 442, siendo de 403 el número de casos notificados hasta la fecha en 2014. En el período analizado el año con menor número de casos fue 2010 con 350 notificados y el año con mayor número de casos fue 2008 con 543. En el periodo de estudio, entre las semanas epidemiológicas (SE) 1 y 13, se registró un descenso de la tasa de notificación en el año 2013 para luego aumentar en 2014, volviendo a descender con los casos notificados hasta la fecha en 2015. El promedio de casos para el periodo fue de 143, mientras que la media de tasa fue de 0,34 cada 100.000 habitantes. Es conveniente destacar que la mediana de retraso en la notificación registrada para este evento durante 2014 fue de 12 días para el total del país, por lo que la tasa de notificación del año 2015 puede modificarse. Los casos en menores de 5 años (ver Gráfico 3) se mantienen alrededor de 300 por año, con el mayor número en 2011 (358 casos) y el menor en el año 2013 (285 casos). Con respecto a la tasa de notificación en pacientes de 5 años y más, se observa un aumento entre los años 2010 y 2011 para luego descender entre 2012 y 2014 (ver Gráfico 4). Durante 2014 el mayor número de casos se concentró en los menores de 5 años (337), que representan 86% de los casos notificados en el periodo (ver Gráfico 5). En tanto, hasta la SE 13 del año 2015, 42% de los casos notifica- 2 dos se concentra en el grupo de 2 a 4 años, seguidos por el grupo de 1 año, con 27% de los casos notificados (ver Gráfico 6). Los menores de dos años representan algo más de 40% de los casos en todos los años entre 2010 y 2014. La distribución porcentual de los casos notificados según sexo durante 2014 presenta un predominio de las mujeres, con 56% de los casos notificados. Este porcentaje se mantiene para las primeras 13 semanas epidemiológicas de 2015. Gráfico 1. Casos notificados. Argentina. Años 2005/2014. Fuente: Sistema Nacional de Vigilancia de la Salud (SNVS) – Módulos C2, SIVILA y Unidades Centinelas. Gráfico 2. Casos notificados. Argentina. Años 2010/2015, hasta semana epidemiológica 13. Fuente: Sistema Nacional de Vigilancia de la Salud (SNVS) – Módulos C2, SIVILA y Unidades Centinelas. 180 160 Número de casos 140 120 100 80 60 40 20 0 2010 2011 2012 2013 2014 2015 Año Gráfico 3. Casos notificados en menores de 5 años. Argentina. Años 2010/2014. Fuente: Sistema Nacional de Vigilancia de la Salud (SNVS) – Módulos C2, SIVILA y Unidades Centinelas. Gráfico 4. Casos notificados en personas de 5 años y más. Argentina. Años 2010/2014. Fuente: Sistema Nacional de Vigilancia de la Salud (SNVS) – Módulos C2, SIVILA y Unidades Centinelas. Gráfico 5. Casos notificados según grupos etarios. Argentina. Año 2014. Fuente: Sistema Nacional de Vigilancia de la Salud (SNVS) – Módulos C2, SIVILA y Unidades Centinelas. Gráfico 6. Casos notificados según grupos etarios. Año 2015, hasta SE 13. Fuente: Sistema Nacional de Vigilancia de la Salud (SNVS) – Módulos C2, SIVILA y Unidades Centinelas. 3 Gráfico 7. Corredor endémico cuatrisemanal. Argentina. Año 2014, en base a datos de los años 2010/2013, con representación del año 2014. Fuente: Sistema Nacional de Vigilancia de la Salud (SNVS) – Módulos C2, SIVILA y Unidades Centinelas. Gráfico 8. Corredor endémico cuatrisemanal. Argentina. Año 2015, en base a datos de los años 2010/2014, con representación del año 2014 hasta cuatrisemana 3. Fuente: Sistema Nacional de Vigilancia de la Salud (SNVS) – Módulos C2, SIVILA y Unidades Centinelas. La curva de notificación del corredor endémico cuatrisemanal para 2014 se mantuvo entre la zona de seguridad y la zona de alerta durante la mayor parte del periodo de estudio, tocando la zona de éxito en las cuatrisemanas 2 y 8, y la zona de brote en las cuatrisemanas 3, 6 y 9. La curva de notificación en 2015 se inicia en la zona de seguridad tocando luego la zona de éxito en las cuatrisemana 2 y volviendo a la zona de seguridad en la cuatrisemana 3. Gráfico 9. Tasas de notificación cada 100.000 habitantes, según región. Argentina. Años 2010/2014. Fuente: Sistema Nacional de Vigilancia de la Salud (SNVS) – Módulos C2, SIVILA y Unidades Centinelas. Al analizar las tasas de notificación según las distintas regiones de Argentina para el periodo 2010/2014, se observa que la región Centro acompaña las tasas de notificación registradas para el total nacional. Si bien la región Sur presenta las tasas de notificación más elevadas, también es la que presenta la tendencia descendente más acentuada en el período en estudio, con un leve aumento en el año 2014. La región Cuyo y la región NOA registran una leve tendencia ascendente durante el periodo de análisis. Tabla 1. Casos notificados y tasa de notificación, según provincia y región de residencia. Argentina. Años 2013/2014. Fuente: Sistema Nacional de Vigilancia de la Salud (SNVS) – Módulos C2, SIVILA y Unidades Centinelas. Provincia/Región Ciudad Autónoma de Buenos Aires Buenos Aires Córdoba Entre Ríos Santa Fe Centro Mendoza San Juan San Luis Cuyo Corrientes Chaco Formosa Misiones NEA Catamarca Jujuy La Rioja Salta Santiago del Estero Tucumán NOA Chubut La Pampa Neuquén Río Negro Santa Cruz Tierra del Fuego Sur Total Argentina 2013 Casos 47 123 37 17 16 240 20 12 5 37 5 3 — 8 16 2 2 — 11 5 5 25 13 7 5 5 4 6 40 358 2014 Tasas 1,54 0,76 1,06 1,31 0,48 0,87 1,09 1,66 1,08 1,22 0,48 0,27 — 0,69 0,41 0,51 0,28 — 0,85 0,55 0,32 0,48 2,38 2,08 0,83 0,74 1,32 4,17 1,53 0,85 Casos 80 137 30 8 22 277 22 11 6 39 4 1 — 3 8 1 1 3 11 6 10 32 12 10 11 6 5 3 47 403 Tasas 2,62 0,83 0,85 0,61 0,65 1,00 1,18 1,51 1,28 1,27 0,38 0,09 — 0,26 0,20 0,25 0,14 0,83 0,84 0,65 0,64 0,61 2,16 2,94 1,80 0,87 1,61 2,03 1,77 0,94 4 Tabla 2. Casos notificados, según provincia y región de residencia. Argentina. Años 2014/2015 hasta SE 13. Fuente: Sistema Nacional de Vigilancia de la Salud (SNVS) – Módulos C2, SIVILA y Unidades Centinelas. Provincia/Región Ciudad Autónoma de Buenos Aires Buenos Aires Córdoba Entre Ríos Santa Fe Centro Mendoza San Juan San Luis Cuyo Corrientes Chaco Formosa Misiones NEA Catamarca Jujuy La Rioja Salta Santiago del Estero Tucumán NOA Chubut La Pampa Neuquén Río Negro Santa Cruz Tierra del Fuego Sur Total Argentina 2014 2015 26 57 7 4 8 102 8 5 2 15 2 — — — 2 1 1 1 6 1 5 15 7 3 6 4 2 3 25 159 10 32 9 2 9 62 12 3 1 16 2 1 — — 3 1 — — 5 1 1 8 9 1 7 6 2 2 27 116 La Ciudad Autónoma de Buenos Aires (CABA) y las provincias de Buenos Aires y Santa Fe son las jurisdicciones en las que se registra mayor incremento en el número de casos notificados entre 2013 y 2014. Asimismo, La Pampa es la jurisdicción que presenta la tasa más elevada de todo el país, seguida por la CABA y Chubut. No obstante, las tasas en eventos de baja frecuencia deben interpretarse con cautela ya que, por ejemplo en números absolutos la provincia de la Pampa pasó de 7 casos en el año 2013 a 10 casos en igual período de 2014. Hasta la SE 13 del año 2015 se han notificado 116 casos, mientras que para igual periodo de 2014 se registran 159 casos. 1 Santa Fe: Situación de la leptospirosis en la provincia 18 de abril de 2015 – Fuente: Gobierno de Santa Fe (Argentina) El Ministerio de Salud de Santa Fe, a través de la Dirección de Promoción y Prevención de la Salud, informó sobre síndromes febriles inespecíficos notificados al Sistema de Vigilancia Epidemiológica Provincial, desde el 28 de diciembre de 2014 al 11 de abril de 2015, que incluyen los eventos de dengue, leptospirosis, hantavirosis, fiebre hemorrágica argentina, fiebre amarilla, malaria y fiebre chikungunya. La titular del organismo Andrea Uboldi, precisó que la notificación de estos síndromes febriles se realiza “a partir de la sospecha clínica en un consultante con sintomatología compatible”. En el período analizado se registró un total de 513 eventos febriles provenientes de distintos efectores de la provincia, tanto públicos como privados, de los cuales el mayor número de sospechas fue por leptospirosis (478 notificaciones), dengue (151) y hantavirosis (142). A cada paciente se le han realizado estudios para las patologías mencionadas. Casos confirmados Se confirmaron 50 casos de leptospirosis a nivel provincial, de los cuales tres pacientes confirmados fallecieron (en Santa Fe, Chabás y Rosario). La mayoría de ellos recibieron tratamiento ambulatorio con buena evolución. Respecto de la hantavirosis, se confirmaron cinco casos, cuatro de ellos de sexo masculino. Todos han tenido buena evolución y se encuentran actualmente de alta. Los casos se presentaron en Arroyo Seco, Rosario, San Jorge, Santa Fe, y un último caso de otra provincia (San Nicolás, Provincia de Buenos Aires). En tanto, sigue vigente el alerta frente a casos de dengue y fiebre chikungunya en países limítrofes y la circulación de virus dengue en Córdoba, habiéndose confirmado tres casos en Rosario (dos mujeres y un varón) y uno en Santa Fe (varón). Todos son casos importados correspondientes al serotipo DENV-1. Recomendaciones a la población Ante la situación, la cartera de Salud santafesina reiteró recomendaciones a tener en cuenta por la población, que incluyen consultar en forma precoz al médico frente a la aparición de fiebre alta y de aparición brusca, dolor intenso de cabeza y detrás de los ojos, dolores musculares y de las articulaciones, náuseas y vómitos. Y consulta de urgencia si se agrega al cuadro anterior dificultad para respirar. No auto medicarse. También se consignó como importante evitar el contacto con agua estancada, utilizar medidas de protección adecuadas cuando se trabaja en zonas de riesgo: botas y guantes, mantener patios y jardines limpios, desmalezar terrenos baldíos, tapar los orificios del hogar por donde puedan ingresar los roedores y eliminar basura y escombros, acondicionarlos para que no se transformen en refugio de roedores y colocar la basura en recipientes con tapas ajustadas. América Brasil, São Paulo: La mayor ciudad del país pide ayuda al Ejército para combatir el dengue 16 de abril de 2015 – Fuente: EFE La alcaldía de São Paulo decidió pedirle ayuda al Ejército para combatir el dengue, ante el aumento del número de casos en la región metropolitana, que pasaron de 3.183 en el primer trimestre de 2014 a 8.063 en los tres primeros meses de este año. El alcalde de São Paulo, Fernando Haddad, afirmó que pedirá que el Ejército autorice la movilización de al menos 50 soldados para que, en visitas casa a casa acompañados por agentes municipales de salud, ayuden a eliminar los criaderos de Aedes aegypti, el mosquito que transmite la enfermedad. 1 Puede consultar el informe ‘Síndrome Urémico Hemolítico (SUH) en Argentina, 2010-2013’, publicado por el Ministerio de Salud de Argentina, haciendo clic aquí. 5 Agregó que la confianza de la población en los militares ayudará a que los habitantes de áreas con elevadas tasas de transmisión de la enfermedad le abran la puerta a los soldados y permitan la inspección de sus residencias, en donde, dijo, está 80% de los criaderos de mosquitos. “Ya entramos en contacto con el Ejército y así que nos ofrezcan el apoyo un equipo de la alcaldía se encargará de entrenar a los soldados antes de que inicien sus trabajos”, dijo el alcalde. Pese al avance de la enfermedad, de la que no se libran ni los famosos como el futbolista peruano Paolo Guerrero, el alcalde afirmó que la situación de la capital no es tan grave como la registrada en el estado de São Paulo, en donde se ha declarado una epidemia. La ciudad de São Paulo, en la que se han registrado cuatro muertes por dengue este año, también montó tiendas de campaña en lugares vecinos a puestos de salud para atender a las personas con síntomas del dengue. Según el último boletín divulgado por la alcaldía, São Paulo registró en las doce primeras semanas del año 31.980 casos sospechosos de dengue, de los que 8.063 fueron confirmados. En el mismo período del año pasado fueron 7.861 casos notificados y 3.183 confirmados. A nivel nacional, se han registrado 460.500 casos de dengue durante los primeros tres meses de 2015, lo que supone un aumento de 240,1% respecto al mismo periodo del año anterior, cuando fueron contabilizados 135.300 casos, según las cifras del Ministerio de Salud. El número de muertes a consecuencia de dengue fue de 132 durante las primeras doce semanas del año, con un aumento de 29% en relación al mismo periodo de 2014 (102 muertes). Brasil, Rio Grande do Sul: El consumo de carne poco cocida causó un brote de toxoplasmosis en São Marcos 17 de abril de 2015 – Fuente: G1 (Brasil) El Ministerio de Salud dio a conocer los resultados de una investigación sobre el brote de la toxoplasmosis, que se registró en São Marcos, en la Serra do Rio Grande do Sul, a principios de este año 2. Fueron confirmados al menos 154 casos en la ciudad. Las investigaciones mostraron que el consumo de carne poco cocida como la principal causa de contaminación. Los casos de toxoplasmosis ocurrieron en enero y febrero, en especial entre personas de 20 a 39 años. Las acciones de aplicación de Vigilancia Sanitaria deben mantenerse en la ciudad, en los establecimientos comerciales, así como las acciones educativas del gobierno sobre la legislación sanitaria. A principios de este año, la prefectura de São Marcos sospechaba que al menos 1.000 personas podrían haber contraído la enfermedad en la ciudad, que cuenta con unos 20.000 habitantes. La toxoplasmosis se transmite por alimentos o agua contaminados por heces de gatos infectados. Canadá, New Brunswick: Brote de ciguatera en la tripulación de un barco pesquero en Saint John 13 de abril de 2015 – Fuente: Canadian Broadcasting Corporation (Canadá) Dos tercios de la tripulación del buque Balsa 85 fueron hospitalizados en estado grave, pero estables, a raíz de un brote de intoxicación alimentaria. Dieciséis de los 19 miembros de la tripulación comieron pescado a bordo del buque, pero sólo 14 fueron afectados por la intoxicación. El pescado se obtuvo en aguas internacionales. Tanto el capitán y el cocinero del barco se vieron afectados. “El diagnóstico es que la tripulación sufre de ciguatera”, dijo Cristin Muecke, oficial médico de salud de New Brunswick. La ciguatera es una enfermedad causada por el consumo de pescado que contiene toxinas producidas por la microalga marina Gambierdiscus toxicus. Algunos de los síntomas de la ciguatera son náuseas, vómitos y síntomas neurológicos como hormigueo en los dedos de las manos y de los pies. No hay cura para la ciguatera, pero sus síntomas pueden ser tratados. Éstos generalmente desaparecen en días o semanas, pero pueden durar años. Muecke dice que los miembros de la tripulación están siendo intensamente controlados en el hospital. Tres tripulantes en cuidados intensivos El Hospital Regional de Saint John puso en marcha el código naranja de su plan para víctimas en masa el 11 de abril, después que 13 personas con intoxicación alimentaria llegaran a la sala de emergencias. 2 Ver ‘Brasil, Rio Grande do Sul: Brote de toxoplasmosis en São Marcos’ en Reporte Epidemiológico de Córdoba N° 1.527, de fecha 18 de febrero de 2015. 6 Tres miembros de la tripulación están en la unidad de cuidados intensivos. La tripulación dijo a los funcionarios de salud de New Brunswick que comieron el pescado alrededor del mediodía del 11 de abril, y debieron concurrir a la sala de emergencias tres horas después. Debido a que sólo cinco miembros de la tripulación están sanos, deben permanecer a bordo del buque por motivos de seguridad. El Balsa 85 está llevando potasa a puertos extranjeros. El propietario del buque es Hiong Guan Navegacin Co. Ltd., una empresa japonesa. La compañía deberá enviar reemplazos para la tripulación afectada, porque se mantendrán en observación durante varios días. Los miembros de la tripulación son todos filipinos. El Balsa 85 estaba cargado y listo para salir de puerto cuando los hombres enfermaron. “Los enfermos de la tripulación no viven en Saint John, y no hay peligro para los residentes de la ciudad”, dijo Muecke. Estados Unidos, California: Dan por finalizado el brote de sarampión originado en Disneyland 17 de abril de 2015 – Fuente: France Press El Departamento de Salud Pública de California dio el 17 de abril por concluido el brote de sarampión que se originó en los parques de Disney en diciembre de 2014 y afectó a 131 personas en el estado. Según la Dra. Karen Smith, directora del Departamento de Salud Pública de California (CDPH), no se ha registrado ningún caso de sarampión relacionado con ese brote en los últimos 42 días, el doble de tiempo del período máximo de incubación. “Estamos satisfechos de que este brote haya terminado, pero hay que tener precaución porque el sarampión puede ser reintroducido en California en cualquier momento cuando alguien infectado lo traiga al estado. La mejor defensa contra el altamente infeccioso sarampión es la vacunación”, declaró Smith. De los 131 casos asociados con el brote de diciembre, 42 tenían relación con el foco original de infección en el parque temático Disneyland o el contiguo Disneyland California Adventure, en Anaheim, mientras que el resto se produjo por contagio secundario. Pueden pasar hasta cuatro días para que una persona con sarampión comience a mostrar síntomas, un plazo en el que sí puede contagiar a otros. Las autoridades, que realizaron pruebas de laboratorio a más de mil pacientes, no han podido determinar la fuente del contagio en 33% de las infecciones, aunque consideran “improbable” que no tengan que ver con la cepa B3 del virus del sarampión responsable del último brote. El CDPH aseguró que no se había producido ningún fallecimiento a causa del brote del virus. Solo se pudo determinar el estatus de vacunación de 61% de los afectados por el sarampión (81 personas de 131), y de esos casos 70% correspondió a personas que no estaban vacunadas (56). Según datos de febrero de los Centros para el Control y la Prevención de Enfermedades (CDC), se produjeron 15 casos más de infecciones asociadas al brote de California en otros siete estados: Arizona, Colorado, Nebraska, Oregón, Utah y Washington, así como uno en México y otro en Canadá. Smith afirmó que el brote pudo ser controlado gracias a los programas educativos para prevenir los contagios y a las pruebas realizadas a unos 1.000 pacientes desde diciembre. El brote coincidió además con un movimiento cada vez más fuerte en Estados Unidos en contra de la vacuna triple viral (sarampión, parotiditis y rubéola). Sus detractores consideran que esta vacuna está relacionada con un aumento de casos de autismo. La vacuna triple viral es efectiva en 97% de los casos. 3 Perú: Declaran estado de emergencia sanitaria por dengue en ocho provincias de la región Piura 18 de abril de 2015 – Fuente: Ministerio de Salud (Perú) Las provincias de Piura, Sullana, Talara, Paita, Sechura, Morropón, Huancabamba y Ayabaca, de la región Piura, fueron declarados zonas en estado de emergencia sanitaria por un periodo de 90 días calendario, mediante Decreto Supremo N° 008-2015, debido a la presencia de una epidemia en curso y con tendencia ascendente de dengue. Además, la región presenta una amenaza de introducción de la fiebre chikungunya, situación que tendría un gran impacto negativo en la salud de la población. 3 Escribir una buena noticia es motivo de satisfacción; pero esa alegría será más duradera si las personas toman conciencia de la prevención. Las vacunas -no solamente contra el sarampión sino contra diversas infecciones virales- se encuentran disponibles para las comunidades en infinidad de centros de salud en todo el mundo. Los márgenes de seguridad de las vacunas son enormes, pero ello no parece ser entendido por quienes atribuyen terribles efectos colaterales a las mismas. Las creencias e ideas -por absurdas que parezcan algunas de ellas- son respetables. Lo reprobable es basarse en tales creencias y exponer a otras personas a una enfermedad transmisible por negligencia. Recordar que muchos de los casos reportados en el brote en mención se dieron en personas que nunca habían sido inmunizadas. Es una situación que pudo evitarse o que pudo tener una menor magnitud. Esperamos que la lección haya sido aprendida. 7 Las acciones estarán a cargo del Ministerio de Salud (MINSA) y de la Dirección Regional de Salud de Piura, quienes realizaran las acciones inmediatas desarrolladas en el “Plan de Acción de Emergencia Sanitaria Región Piura 2015”. Durante este periodo se ha dispuesto la ejecución de acciones permanentes de prevención, disminución y mantener la incidencia de dengue con la finalidad de evitar mayor morbilidad y mortalidad en la población, así como implementar un modelo de vigilancia epidemiológica que permita detectar oportunamente la presencia de casos importados de infección por el virus Chikungunya. El referido Plan de Acción contempla la atención de servicios de salud; la vigilancia, investigación y control epidemiológico; la difusión en medios de comunicación; y la vigilancia y control de riesgos de transmisión, incluido el control de vectores. En este sentido, se fortalecerán las actividades de control larvario, así como las acciones de nebulización en el control del vector adulto de Aedes aegypti, transmisor del dengue y la fiebre chikungunya. El viceministro de Salud Pública supervisará el plan de acción El viceministro de Salud Pública, Percy Minaya León, supervisará el plan de acción y las actividades que desarrollan el Ministerio de Salud y la Dirección Regional de Salud de Piura en estas ocho provincias de la región. Minaya León anunció que para ejecutar el Plan de Acción, el MINSA destinó a la región un monto de 1,2 millones de dólares para la atención de personas, vigilancia y control de vectores, epidemiología y comunicaciones. Durante su visita a Pirua, recorrerá los servicios de salud para verificar las medidas que resulten necesarias y garantizar el cumplimiento de protocolos de diagnóstico, tratamiento, sistemas de referencia, equipos de salud, entre otros. Colaboración de la población Minaya León hizo una llamado a la población para que brinde facilidades a los equipos de especialistas del MINSA para que permitan la fumigación y abatización en sus viviendas. “Pedimos a los pobladores, en especial de la región Piura, que abran sus puertas a las personas que realizan las intervenciones de fumigación. Esto permitirá eliminar el vector transmisor del dengue”, indicó. El MINSA ha emprendido una campaña de difusión masiva de medidas de prevención sobre la transmisión del dengue y la fiebre chikungunya, así como en medios de comunicación alternativa, con la finalidad que la población conozca las medidas para prevenir este mal. Venezuela: Preocupa a los científicos la resistencia a los antibióticos de los yanomamis 19 de abril de 2015 – Fuente: Science Advances Los yanomamis, una remota tribu en el Amazonas venezolano, parecen ser resistentes a los antibióticos modernos incluso aunque sus miembros casi no han tenido contacto con el mundo exterior y nunca han estado expuestos a estos fármacos. Los yanomamis son una tribu seminómada de cazadoresrecolectores que viven en la jungla del Amazonas venezolano. Luego de que en 2008 un helicóptero militar divisara una aldea nunca antes identificada, un equipo de médicos venezolanos acudió al lugar y tomó muestras fecales, cutáneas y bucales de 34 de sus miembros. Para proteger su privacidad, el nombre y la ubicación del poblado no se dio a conocer. Los científicos hallaron que el microbioma -la comunidad de bacterias, hongos y virus que viven en el cuerpo humano- de los yanomamis es mucho más diverso que el microbioma de, por ejemplo, comunidades rurales venezolanas u otros grupos con una exposición limitada a los fármacos. Este pueblo remoto vive en condiciones relativamente sanas, lo cual puede deberse a que su microbioma “contiene posiblemente el nivel más alto de diversidad bacteriana que se ha registrado hasta la fecha en un grupo de seres humanos”, señala el estudio. Si bien los yanomamis tienen camisetas, machetes y latas de metal, lo cual sugiere que existe cierto contacto con la civilización, no han estado expuestos a muchos elementos de la vida contemporánea que pueden reducir la cantidad de microbios en el cuerpo humano, como alimentarse de comidas procesadas, tomar antibióticos, desinfectarse las manos y dar a luz a través de cesáreas, dijeron los científicos. Y algunos microbios parecen tener un efecto protector en la salud: por ejemplo, ayudan a evitar la formación de cálculos en los riñones. Esta tribu vive en pequeñas aldeas en un área tan remota que sólo se puede llegar por helicóptero o tras varios días de viaje en canoa. 8 Los investigadores no hallaron en los yanomamis señales de obesidad o desnutrición. “El pueblo se alimenta de pescado, ranas, insectos, plátanos y tubérculos”, dijo María Gloria Domínguez Bello, de la Escuela de Medicina de la Universidad de New York. No obstante, no se tomaron muestras de los alimentos y bebidas de la tribu, lo cual podría haber revelado mucho sobre cómo alcanzaron este alto nivel de flora intestinal. “Me encantaría volver a la comunidad, ahora que sabemos lo que sabemos”, comentó. Una alarmante resistencia Los científicos esperaban hallar alguna resistencia a los antibióticos en la población yanomami, debido a que estos genes resistentes han existido en las bacterias del suelo desde hace millones de años o más, de modo que tiene sentido que tales genes migren junto a las personas incluso sin necesidad de que se utilicen antibióticos. Pero lo que sorprendió al equipo fue el descubrimiento de que los indígenas yanomami tienen casi 30 genes resistentes a los antibióticos que antes eran completamente desconocidos por la ciencia. Incluso más: estos genes son resistentes a algunos de los antibióticos sintéticos más recientemente desarrollados en el mundo. “Fue alarmante para nosotros encontrar genes que podrían desactivar estos modernos fármacos sintéticos en la población yanomami”, dijo Gautam Dantas, de la Escuela de Medicina de Washington, y coautor del estudio. “Vemos esto como una evidencia más de que la resistencia a los antibióticos es de hecho una característica natural del microbioma humano, pero que puede ser activada y amplificada hacia una resistencia aún mayor después del uso de antibióticos”, dijo. La era moderna de los antibióticos comenzó en la década de 1940, cuando la penicilina rápidamente se transformó en una medicina muy usada. En las décadas siguientes, se descubrieron y comercializaron muchos otros tipos de antibióticos. Pero el uso generalizado de antibióticos entre las personas y el ganado ha preocupado a la comunidad científica y se teme que se acerque el momento en que estos fármacos dejen de funcionar en lo absoluto, lo cual volverá fatales las infecciones que hoy son tratables. Esta investigación sobre los yanomamis “hace hincapié en la necesidad de acelerar la investigación de nuevos antibióticos, porque de otro modo perderemos la batalla contra las enfermedades infecciosas”, dijo Dantas. 4 Venezuela: Más de 30.000 casos de malaria en el primer trimestre del año 18 de abril de 2015 – Fuente: Canal de Noticia (Venezuela) Hasta el 4 de abril de 2015, el Ministerio del Poder Popular para la Salud (MPPS) registró un total de 31.696 casos de malaria en Venezuela. El Boletín de Salud Ambiental número 13, correspondiente al período del 29 de marzo al 4 de abril, detalla que hubo un incremento de 66,9% con respecto al mismo lapso de 2014. Solo en esa semana se contaron 1.677 personas afectadas con la enfermedad en todo el país. El informe destaca que el índice parasitario anual se ubicó en 21,4. La cifra señala que de cada 1.000 personas que habitan en áreas donde se ha detectado la malaria, 21 fueron diagnosticadas con la enfermedad. El ex ministro de Sanidad y Asistencia Social José Félix Oletta, vocero de la Sociedad Venezolana de Salud Pública, advirtió que de continuar con el ritmo de infecciones registrado en el primer trimestre del año, el país tendrá unos 120.000 casos de malaria al cierre de 2015. Indicó que la cifra no se registraba en el país desde hace 75 años. “Tenemos una situación epidémica, pero el MPPS no invierte en el control. Este es el momento de actuar para no repetir los errores y proteger a un mayor número de personas”, dijo. Oletta destacó que en la Memoria y Cuenta de 2014, el MPPS reconoce que solo compró 3.000 mosquiteros 1.000 para hamacas y 2.000 para camas-, pese a la epidemia registrada en 2014 que cerró con 89.822 reportes de la enfermedad. Oletta precisó que el ministerio contradice sus propias estadísticas. En Aragua, estado en el que no se habían reportado casos, hubo 77 infecciones por Plasmodium vivax o P. falciparum, y otros 27 con infección parasitaria mixta. También destaca que se aplicaron 684 tratamientos contra la malaria en Barinas, aunque no había reportes de la enfermedad en ese estado en los boletines epidemiológicos. 4 Durante mucho tiempo se ha reconocido que la exposición a los antibióticos, sea por el uso adecuado o por el mal uso, es uno de los principales factores que generan la resistencia de las bacterias a tales compuestos. El hallazgo de genes de resistencia a los antibióticos en esta comunidad propone que los mecanismos de resistencia son una característica inherente de las diversas poblaciones bacterianas; y que tal vez la acción humana amplifica este tipo de comportamiento, con las consecuencias que conocemos. Sin embargo, quedan algunas interrogantes; por ejemplo, las características del agua que consume esta gente, si son ríos que pasan por alguna ciudad, así como el tipo de alimentación, lo cual podrá arrojar nuevas luces acerca de la flora bacteriana nativa de estas personas y sus particularidades. Puede consultar el artículo completo, en inglés, haciendo clic aquí. 9 El mundo Liberia: Hallan restos del virus del Ébola en el esperma de un ex paciente 15 de abril de 2015 – Fuente: Docsalud (Argentina) La Organización Mundial de la Salud (OMS) indicó el 15 de abril que había encontrado trazas del virus del Ébola en el semen de un hombre en Liberia curado seis meses antes. Hasta ahora, la presencia más larga del virus en el cuerpo de un paciente registrado por la organización era de “82 días desde el inicio de la infección”, según un estudio de 1995 sobre un paciente de la República Democrática del Congo. Pero en estos últimos días “se encontraron trazas del virus en el esperma al menos seis meses después del restablecimiento” del paciente, afirmó Tarek Jasarevic, portavoz de la OMS. No obstante, precisó, hay por el momento un único caso, el del paciente de Liberia. Este hombre había abandonado una unidad de tratamiento de la enfermedad por el virus del Ébola el pasado septiembre después que sus pruebas sanguíneas dieran negativo para el virus. El paciente “entregó una muestra de su esperma que dio positivo 175 días después de su test sanguíneo negativo”, explicó Jasarevic. “Necesitamos entender mejor si este caso particular es una anomalía o si realmente un grupo de personas podría conservar trazas del virus del Ébola durante un plazo tan largo. Llevará un tiempo hacer esos estudios”, subrayó el portavoz. En cuanto al carácter potencialmente infeccioso de ese esperma, la OMS prefirió no sacar conclusiones y emitir tan solo un mensaje de prevención. Hasta ahora la recomendación de evitar relaciones sexuales tras pasar el virus se limitaba a tres meses después de la aparición de los primeros síntomas de la enfermedad. La incubación del virus dura hasta 21 días, periodo durante el cual la persona debe permanecer en observación. La enfermedad por el virus del Ébola dejó 10.604 muertos desde su aparición a finales de 2013 en África Occidental, principalmente en Liberia, Sierra Leona y Guinea, según el último informe de la OMS. Níger: Una epidemia de meningitis deja 75 muertos 16 de abril de 2015 – Fuente: France Press Una epidemia de meningitis ha dejado 75 muertos desde enero en Níger, más de la mitad en la capital, Niamey, según un balance oficial publicado el 16 de abril. “Hasta el 13 de abril se notificaron 75 fallecimientos a nivel nacional, de los 697 casos de infección registrados”, afirmó Mano Aghali, ministro de Salud, quien cifró en 10,8% la tasa de letalidad. Un balance anterior informaba de 45 decesos de los 345 casos de meningitis registrados entre el 1 de enero y el 29 de marzo. Según el ministro, la epidemia afecta a todas las regiones del país, excepto Diffa, en el sureste y fronteriza con Nigeria. “Niamey es la zona más afectada, con 41 muertes de los 279 casos detectados”, precisó. Aghali anunció la puesta en marcha de campañas de vacunación a partir de la próxima semana en las zonas más afectadas. Níger, uno de los países más pobres del mundo, se ve golpeado regularmente por epidemias de meningitis a causa de su ubicación en el “cinturón de la meningitis”, que se extiende desde Senegal hasta Etiopia, según la Organización Mundial de la Salud. Nigeria, Ondo: Catorce muertos por una enfermedad de origen “misterioso” 19 de abril de 2015 – Fuente: Premium Times (Nigeria) Al menos 14 personas han muerto en el sur de Nigeria tras experimentar síntomas de una enfermedad “misteriosa”, que líderes locales atribuyen a un castigo divino pero que, según las primeras investigaciones, podría estar relacionada con una intoxicación por herbicidas. Las víctimas, que dieron negativo en las pruebas para el virus del Ébola, sufrieron fuertes dolores de cabeza, ceguera repentina y perdieron el conocimiento antes de morir esta semana. Las autoridades del estado de Ondo, donde se encuentra la localidad de Oda Irele, donde se han concentrado las muertes, sostienen que los fallecidos podrían haberse envenenado por herbicidas utilizados en la zona. “Nuestro equipo está en el terreno. Lo más probable es que la muerte sea por causa de herbicidas”, dijo Abdulrahman Nasidi, director de Proyecto del Centro Nacional para el Control de Enfermedades. Nasidi desmintió así las especulaciones de quienes afirman que el origen de la extraña enfermedad podría estar relacionado con un sacrilegio en un santuario de una deidad local. 10 Entre ellos se encuentra Moisés Enimade, líder de la comunidad de Oda Irele, quien cree que la enfermedad llegó como castigo por el “sacrilegio” cometido contra el dios Molokun. Según el líder local, “algunos jóvenes irrumpieron en la sala interior del santuario de Molokun” el 15 de abril. “Molokun es una deidad de la tierra”, dijo. “Solo el sumo sacerdote y el gran jefe Gboguron pueden entrar en el santuario”, explicó Enimade, en un país donde el animismo y el vudú son frecuentes en algunas zonas. Tras destrozar varias ofrendas hechas a la deidad, y dado que los jóvenes no estaban autorizados a irrumpir en el santuario, “tuvieron que enfrentarse a la pena de muerte”, sostiene el líder de Oda Irele. “Tenemos que calmar a los dioses o todavía moriremos muchos. Tenemos que enterrarlos según la tradición. Sus cadáveres pertenecen a los dioses”, añadió. Islas Marshall: Aumentan los casos de fiebre chikungunya 13 de abril de 2015 – Fuente: Radio New Zealand (Nueva Zelanda) Un aumento en el número de casos de fiebre chikungunya en las Islas Marshall ha llevado al Ministerio de Salud a emitir repetidas alertas en la radio sobre la prevención de la enfermedad transmitida por mosquitos. A principios de la semana se informaron 24 casos sospechosos y uno confirmado. Para el 11 de abril, el número de casos sospechosos había aumentado a más de 50, con más de una docena de confirmados, según el Ministerio de Salud. Todos los casos fueron reportados en Majuro, la capital de las Islas Marshall. Este es el primer brote conocido de fiebre chikungunya en las Islas Marshall, y sigue los pasos de un brote importante en Kiribati a principios de este año. En 2011, las Islas Marshall experimentaron un brote de dengue por primera vez en 25 años. 5 Los lugares donde la rabia es una amenaza mortal 17 de abril de 2015 – Fuente: Public Library of Science Neglected Tropical Diseases Alrededor de 59.000 personas mueren cada año a causa de la rabia transmitida por los perros: unas 160 al día, en promedio. Y esto que sucede especialmente en las zonas del mundo más pobres es algo fácilmente evitable, según un informe reciente de la Alianza Mundial para el Control de la Rabia. Sus investigadores señalan que la clave estaría en desarrollar programas adecuados para vacunar a los perros, particularmente en países con altas tasas de pobreza. “La rabia es una infección viral mortal que es prevenible casi al 100%. Y las vacunas para las víctimas de mordeduras también deberían ser más asequibles y de más fácil acceso en estas áreas”, recomiendan. La rabia es una infección viral mortal que se transmite sobre todo por mordedura de perros infectados. La infección puede transmitirse a todos los mamíferos, pero los perros domésticos causan más de 99% de las muertes humanas producidas por esta enfermedad. Controlada en Latinoamérica La mayoría de los países desarrollados eliminaron la rabia de sus perros domésticos. Pero en muchos países en desarrollo, la rabia está todavía presente en sus mascotas y a menudo no se controla suficientemente. Una gran mayoría de los casos ocurren en Asia, que representa 60% de las muertes, y África, que suma 36%. India sufre 35% de las muertes humanas por rabia, más que cualquier otro país. En Latinoamérica, en contraste, las campañas contra la enfermedad han dado resultados. Según datos de la Organización Mundial de la Salud (OMS), gracias a su Programa de Eliminación de Rabia, la reducción de la enfermedad en los perros de Latinoamérica ha sido de 98% en tres décadas. Si en 1980 se contabilizaban 25.000 casos en los animales de la región, en 2010 no fueron más de 400. 5 La República de las Islas Marshall es un Estado insular ubicado en el océano Pacífico, al noreste de Australia, específicamente al norte de Nauru y al este de Micronesia. La independencia completa de acuerdo con la legalidad internacional se alcanzó el 22 de diciembre de 1990, lo que la convirtió en uno de los países más jóvenes de Oceanía. Su territorio está compuesto por dos archipiélagos llamados Ralik y Ratak; algunos arrecifes coralinos que apenas emergen sobre dos cordilleras volcánicas submarinas integrantes del Cinturón de Fuego del Pacífico que en total suman unas 1.152 islas del Pacífico agrupadas en 34 atolones y 870 arrecifes. Esa dispersión insular abarca un área marítima de aproximadamente un millón de km², sin embargo el área emergida no supera los 176 km². Tiene 370 km de costa y también tiene como único puerto importante a Majuro que es la capital. Tiene una altura máxima de 8 metros y por eso es un país en peligro de desaparecer a causa del aumento del nivel del mar. Según estadísticas del año 2003, la población del archipiélago asciende a 56.429 personas. La esperanza promedio de vida no supera los 67 años y medio para los hombres ni los 71 años y medio para las mujeres; la tasa de fertilidad es de 4,12 hijos por mujer. 11 Esto tuvo su correspondencia en los casos humanos: sólo se contabilizaron 10 casos en 2012, último año con datos disponibles. ”Carga innecesaria” Sin embargo, según el informe de la Alianza Global, la proporción de perros vacunados en la mayoría de los países en África y Asia está lejos de lo necesario para controlar la enfermedad. Y dice que es el mejor y más rentable modo de prevenirla es vacunando a los perros. Además tiene que ser complementado con una mejora del acceso a las vacunas. En Latinoamérica, además de los perros, la OMS apunta a los murciélagos como fuente de contagio. “Las inversiones colaborativas de los sectores médicos y veterinarios podrían reducir drásticamente la innecesaria carga de la rabia en las comunidades afectadas”, sugiere el informe. Los investigadores agregan que los países que habían invertido más en vacunas también eran aquellos donde las muertes humanas por la enfermedad habían sido prácticamente eliminadas. La investigación de la Alianza Global también muestra que el costo de la rabia en el mundo fue de 8.600 millones de dólares teniendo en cuenta las muertes prematuras, la pérdida de ingresos para las víctimas de las mordeduras y el gasto en vacunas humanas. Algunas claves de la enfermedad ¿Qué es la rabia? Según la OMS, la rabia es una zoonosis (enfermedad transmitida al ser humano por los animales) causada por un virus que afecta a animales domésticos y salvajes, y se propaga a las personas a través del contacto con la saliva infectada, normalmente mediante mordeduras o arañazos. El costo que produce la rabia en el mundo es de 8.600 millones de dólares. Los perros son los principales huéspedes y transmisores de la rabia. Pero en los casos mortales de rabia en Estados Unidos, Canadá y América Latina la principal fuente de infección son los murciélagos. Manifestaciones clínicas El periodo de incubación de la rabia suele ser de 1 a 3 meses, indica la OMS, pero puede oscilar entre menos de una semana y más de un año. “Las primeras manifestaciones son la fiebre, que a menudo se acompaña de dolor o parestesias en el lugar de la herida”, explica. A medida que el virus se propaga por el sistema nervioso central se produce una inflamación progresiva del cerebro y la médula espinal “que acaba produciendo la muerte”. La enfermedad puede adoptar dos formas, informa la OMS: La rabia furiosa, con signos de hiperactividad, excitación, hidrofobia y, a veces, aerofobia; la muerte se produce a los pocos días por paro cardiorrespiratorio. La otra forma, la rabia paralítica, que representa aproximadamente 30% de los casos humanos, tiene un curso menos dramático y generalmente más prolongado que la forma furiosa. Los músculos se van paralizando gradualmente, empezando por los más cercanos a la mordedura o arañazo. El paciente va entrando en coma lentamente, y acaba por fallecer. Cómo proceder La OMS recomienda lavar la herida conciezudamente e ir al médico con urgencia ante la menor mordedura. Además de acudir con urgencia a un centro médico si se es mordido por un animal, la OMS recomienda como primeros auxilios “el lavado inmediato y concienzudo de la herida durante un mínimo de 15 minutos con agua y jabón, detergente, povidona yodada u otras sustancias que maten al virus de la rabia”. 6 6 Puede consultar el artículo completo, en inglés, haciendo clic aquí. 12 Publicidad relacionada con la salud Ministerio de Salud. Programa Nacional de Control de Enfermedades Zoonóticas (2014. Argentina). El Reporte Epidemiológico de Córdoba hace su mejor esfuerzo para verificar los informes que incluye en sus envíos, pero no garantiza la exactitud ni integridad de la información, ni de cualquier opinión basada en ella. El lector debe asumir todos los riesgos inherentes al utilizar la información incluida en estos reportes. No será responsable por errores u omisiones, ni estará sujeto a acción legal por daños o perjuicios incurridos como resultado del uso o confianza depositados en el material comunicado. A todos aquellos cuyo interés sea el de difundir reportes breves, análisis de eventos de alguna de las estrategias de vigilancia epidemiológica o actividades de capacitación, les solicitamos nos envíen su documento para que sea considerada por el Comité Editorial su publicación en el Reporte Epidemiológico de Córdoba. Toda aquella persona interesada en recibir este Reporte Epidemiológico de Córdoba en formato electrónico, por favor solicitarlo por correo electrónico a reporteepidemiologicocba@gmail.com, aclarando en el mismo su nombre y la institución a la que pertenece. 13