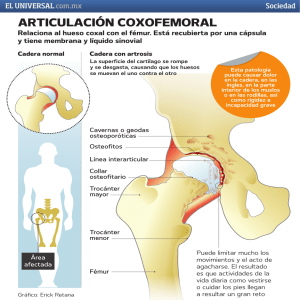
ACARO REVISTA
Anuncio

R E V I S TA Cirugía Reconstructiva de Cadera y Rodilla Asociación Argentina para el Estudio de la Cadera y la Rodilla www. aca rorev is ta . org.a r ABRIL 2016 Vol.2 - Núm.1 ISSN en trámite Asociación Argentina para el Estudio de la Cadera y la Rodilla Revista Cirugía Reconstructiva de Cadera y Rodilla Órgano de la Asociación Argentina para el Estudio de la Cadera y la Rodilla Volumen 2 Número 1 - Abril 2016 ISSN en trámite - Registro de la Propiedad Intelectual en trámite Consejo editorial Editor Responsable Editor Adjunto Secretarios Consultor en Investigación Coordinación Editorial Correctora de estilo Diagramadora Dr. Carlos M. Autorino Dr. Oscar Contreras Dr. Mauricio Chiotta Romano Dr. Harold Simesen de Bielke Dr. Federico Bottaro D.G. Silvia Schiavone Inés Verdini D.G. María Martínez La revista de la Asociación Argentina para el Estudio de la Cadera y la Rodilla es una publicación electrónica de acceso abierto. La revista es propiedad de de la Asociación Argentina para el Estudio de la Cadera y la Rodilla. Vicente López 1878 C1128ACB - C.A.B.A – Argentina Tel/Fax: 54 11-4801-2320. int. 310/311 www.acarorevista.org.ar Comisión Directiva ACARO 2016 Presidente: Dr. Alejandro Salem Vicepresidente: Dr. Martín Buttaro Secretario General: Dr. Fernando Lopreite Prosecretario: Dr. Federico Burgo Tesorero: Dr. Pablo Sierra Protesorero: Dr. Guillermo Rodriguez Sammartino Director de Publicaciones: Dr. Fernando Comba Subdirector de Publicaciones: Dr. Gabriel Martínez Lotti Secretario Educativo: Dr. Andrés Silberman Pro Secretario Educativo: Dr. Dr. Daniel Bello Secretario Ejecutivo: Dr. Bartolomé L. Allende Pro Secretario Ejecutivo: Dr. Gustavo Galatro Secretario Gremial: Dr. Roberto Olivetto Pro Secretario Gremial: Dr. Germán Viale Secretario de Actas: Dr. Pedro Bruno Vocales Titulares: Dr. José Arrondo Dr. Alexis Eljatib Dr. Fabián Landa Dr. Pablo Malettii Dr. Jorge Plos Vocales Suplentes: Dr. Lisandro Carbó Dr. Eduardo M. Genovesi Año 1 · Número 1 · 2015 Dr. Luis Turus Las opiniones editoriales o científicas que se emitan con firma compromente al autor y no a la Asociación Argentina para el Estudio de la Cadera y la Rodilla. El Consejo Editorial autoriza la reproducción total o parcial de los contenidos e imágenes de la publicación, siempre y cuando sea utilizada con fines educativos y de investigación, respetando los derechos de autor y citando la fuente. Índice Revista Cirugía Reconstructiva de Cadera y Rodilla 4 ACTUALIZACIÓN Membrana inducida (Membrana de Masquelet) Técnica para el tratamiento de defectos óseos segmentarios I) Concepto. Fundamentos morfológicos y fisiológicos. Detalles de técnica. Carlos María Autorino II) Casos clínicos Defecto óseo diafisario: una modificación de la técnica de Masquelet Adrián Mejail, Horacio Caviglia 9 Osteotomía de apertura tibial proximal en el genu varo artrósico Gabriel Martínez Lotti, Martín D Elia, Luis Turus y Fernando Bonetto 16 Evaluación Radiográfica del Síndrome de Fricción Fémoro-Acetabular tipo Pincer: ¿La coxa profunda o el signo del lazo cercioran sobrecobertura acetabular? J. Skendzel, J. Chahla, P. Goljan, K. Briggs y MJ Philippon 22 Artroplastía total de cadera primaria con superficie cerámica en cerámica de 4ta. generación: análisis de las complicaciones en 939 casos consecutivos. Martin Buttaro, Gerardo Zanotti, Fernando Comba, Francisco Nalli, Ricardo Salcedo y Francisco Piccaluga 31 38 Infecciones periprotésicas de cadera Tratamiento en un tiempo con espaciadores funcionales definitivos Diego E. Mengelle, Federico Burgo y Willy Molina Encinas Costo y beneficio de la cirugía precoz como tratamiento de las fracturas mediales de cadera en ancianos mayores de 80 años. Carlos A Sabatella y Daniel Huerta VIDEO Osteotomía femoral extendida Horacio Gómez, Sebastián Falcinelli y José Arrondo ACTUALIZACIÓN. FUNDAMENTOS. TÉCNICA Membrana inducida (Membrana de Masquelet) Técnica para el tratamiento de defectos óseos segmentarios Dr. Carlos María Autorino Servicio de Ortopedia y Traumatología Hospital Naval Pedro Mallo En oportunidad del Congreso de la American Academy of Orthopaedic Surgeons desarrollado en Orlando (USA) en marzo de 2016 tuve la oportunidad de asistir a un curso de instrucción denominado “Perspectivas internacionales sobre la técnica de Masquelet para el tratamiento de defectos óseos segmentarios”. Los instructores fueron: Laurent Obert, Peter Giannoudis, Alain Charles Masquelet y Paul R. Stafford. (1) Es mi deseo compartir con los lectores de la Revista de Cirugía Reconstructiva de Cadera y Rodilla una serie de enseñanzas fundamentales sobre el procedimiento de referencia adquiridas en dicho curso. Principio de “compartimentalización” (2-3) En un escenario de desbridamiento, habiendo resecado un segmento esquelético en virola, se genera un defecto segmentario no contenido. Experimentalmente, al ser generado un defecto óseo, se han consolidado conclusiones definitivas: Membrana sin injerto: ineficiente Injerto sin membrana: resorción Injerto dentro de compartimiento delimitado por membrana: reconstrucción segmentaria El principio reconstructivo se basa en promover condiciones locales adecuadas para configurar un neocompartimiento perfectamente delimitado entre los muñones óseos remanentes. Dicho compartimiento deberá a la vez ser capaz de ser sembrado en un segundo tiempo con material bioactivo promotor de una osteogénesis (especialmente hueso autólogo aumentado eventualmente con concentrado autólogo de médula ósea, sustituto óseo o injerto alogénico). (4-5) Se destacan por lo tanto dos requisitos: 1. El compartimiento debe tener límites precisos tanto circunferencialmente cuanto en las bases de implantación en ambos muñones óseos. 2. La pared interior del compartimiento debe poseer condiciones biológicas fértiles para la recepción 4 del injerto. Al desbridar, se procurará evitar el empleo de electrobisturí con el objetivo de preservar del efecto de necrosis térmica a los planos tisulares remanentes. Estabilización “PRIMERO FIJAR” Al haberse generado una brecha es menester estabilizar el foco prefiriendo un sistema que aporte seguridad mecánica. Espaciador. Tubulación. “LUEGO ESPACIAR” Un clavo intramedular revestido con cemento quirúrgico cumplirá el rol de tutor alrededor del cual se conformará la pared interior de la membrana inducida. Se preferirá emplear cemento sin adición antibiótica o la adición exclusivamente de gentamicina, fundamentando tal estrategia en el hecho que la generalidad de los antibióticos limita la génesis focal de factores de crecimiento. El cemento será implantado cuando se halle en “punto de pasta”. Es detalle de técnica fundamental que el cemento cubra periféricamente las extremidades óseas, de modo tal que la membrana inducida avance sobre las mismas unos 2 cm. Se procura así facilitar la integración del Año 2 · Número 1 · 2016 injerto en los muñones esqueléticos reduciendo el riesgo de la no unión. Dicho de otro modo: el compartimiento delimitado por la membrana inducida no termina “a plano” en la sección de corte de los muñones sino que avanza sobre ellos lo suficiente para que los extremos óseos se alojen dentro de la cavidad del neocompartimiento o neotubo. autólogo es posible adicionar una parte de material para aumentación. Masquelet aclara explícitamente que dicha proporción es una noción empírica (“this is an empirical notion”). Se consideran detalles de técnica fundamentales: a) el cierre en bloque de la membrana y de los tejidos circundantes y b) el drenaje focal ya que es mandatorio evitar el hematoma. Aporte biológico (6-7) Alrededor de la tercera semana se registran los mayores niveles de factores de crecimiento y de células troncales adultas (stem cells) en la membrana. Es razonable comprender que en dicha etapa se han generado las condiciones biológicas ideales para la siembra del injerto. Se expone el espaciador mediante incisión longitudinal de la membrana inducida. Se procede a remover el espaciador, preservando la membrana a modo de manguito. Al igual que en la preparación del lecho se debe evitar el empleo de instrumental que promueva la necrosis tisular (termocauterio). El aporte biológico ideal es el autoinjerto esponjoso fragmentado en piezas de hasta 3 mm (crestas ilíacas, “a la demanda”, aumentado por el material obtenido mediante fresado intramedular aplicando instrumentación específica, ej.: Reamer-IrrigatorAspirator System o R.I.A.). La proporción recomendada entre el hueso esponjoso autólogo y el material de aumentación (aloinjerto, sustituto, concentrado autólogo de médula ósea) es de 3:1, es decir que cada tres partes de hueso esponjoso Consolidación. Capacidad de carga. En circunstancia de evolución favorable, se faculta la carga parcial entre el 4° y el 5° mes y la carga completa entre el 6° y el 8° mes. Factores de mal pronóstico Es necesario identificar predictores de pronóstico desfavorable (“Host biology must be addressed”): Locales – “VIR” Generales - “Un diabético malnutrido fumaba, se inflamaba y suprimía su vitamina” Bibliografía Recomendada 1. 2. 3. 4. 5. 6. 7. Obert L, Giannoudis P, Masquelet A, Stafford P. International perspectives on the Masquelet technique for the treatment of segmental defects in bone. Lecture presented at; 2016; Orlando, Florida. Klaue K, Knothe U, Anton C, Pfluger D, Stoddart M, Masquelet A et al. Bone regeneration in long-bone defects: tissue compartmentalisation? In vivo study on bone defects in sheep. Injury. 2009;40:S95-S102. Masquelet A, Begue T. The Concept of Induced Membrane for Reconstruction of Long Bone Defects. Orthopedic Clinics of North America. 2010;41(1):27-37. Masquelet A, Fitoussi F, Begue T, Muller G. Reconstruction of the long bones by induced membrane and spongy autograft. Ann Chir Plast Esthet. 2000;45:346-353. Pelissier P, Masquelet A, Bareille R, Pelissier S, Amedee J. Induced membranes secrete growth factors including vascular and osteoinductive factors and could stimulate bone regeneration. Journal of Orthopaedic Research. 2004;22(1):73-79. Giannoudis P, Faour O, Goff T, Kanakaris N, Dimitriou R. Masquelet technique for the treatment of bone defects: Tips-tricks and future directions. Injury. 2011;42(6):591-598. Pelissier P, Martin D, Baudet J, Lepreux S, Masquelet A. Behaviour of cancellous bone graft placed in induced membranes. British Journal of Plastic Surgery. 2002;55(7):596-598. 1) Laurent Obert, Peter Giannoudis, Alain Charles Masquelet & Paul R. Stafford REVISTA. Cirugía Reconstructiva de Cadera y Rodilla 5 CASO CLÍNICO Defecto óseo diafisario: una modificación de la técnica de Masquelet Adrián Mejail, Horacio Caviglia Hospital de Agudos Juan A. Fernández Contacto: adrianmejail@hotmail.com Nivel de evidencia: V Tipo de estudio: reporte de un caso Conflicto de intereses: declaramos no tener conflictos de intereses para este caso. Introducción Las fracturas con pérdida significativa de capital óseo son poco frecuentes y su enfoque terapéutico es difícil. En un estudio realizado en Edimburgo, la incidencia de fracturas con defectos óseos fue de tan solo 0,4% entre la totalidad de fracturas, siendo la incidencia mayor (11,4%) si las fracturas son expuestas. (1) Para tratar tales casos, fueron descriptas numerosas técnicas quirúrgicas, destacando las siguientes: amputaciones, microcirugía con injerto vascularizado de peroné, injertos óseos masivos, tutores externos con acortamiento y transporte óseo. En la presente comunicación se presentará una variante técnica del procedimiento de la membrana inducida de Masquelet, ya que en vez de implantar injerto óseo de esponjosa se utilizó hidroxiapatita coralina. La hidroxiapatita coralina es un biomaterial poroso originado en los corales marinos; por medio de un proceso de intercambio hidrotermal, es posible transformar el carbonato de calcio de los esqueletos en fosfato de calcio. La hidroxiapatita coralina es un material osteoconductivo que casi no se reabsorbe y posteriormente se osteointegra. Otro elemento original del caso que se presenta es que, además de la membrana inducida, la contención del injerto fue procurada por una malla de Prolene que 6 se extendía tres centímetros más allá de los bordes de la pérdida de sustancia. Caso clínico Paciente de sexo masculino de 20 años de edad que ingresó al servicio de emergencias en enero de 2006 derivado de otro centro con antecedentes de un accidente vial con fractura expuesta de fémur izquierdo (Gustillo III A). Se practicó el desbridamiento sistemático y se identificó un segmento de hueso de aspecto necrótico de aproximadamente 6-8 cm de longitud, el cual fue resecado. Se estabilizó el foco aplicando un tutor externo (fig. 1). A las 48 horas se realizó un nuevo desbridamiento y se obtuvieron piezas quirúrgicas para cultivo. Se confeccionó un espaciador de cemento adicionado con vancomicina. Los cultivos fueron negativos y la evolución clínica del paciente fue favorable; en tal condición el paciente fue externado. Se programó el reingreso a la sexta semana en el que se retiró el tutor, se tomaron nuevas muestras de cultivo y se le colocó una tracción transtibial por 48 horas. Posteriormente, se retiró el espaciador reconstruyendo el defecto óseo mediante relleno con hidroxiapatita coralina y sangre autóloga obtenida por punción-aspiración de la cresta ilíaca. Al comprobarse Año 2 · Número 1 · 2016 que la síntesis del manguito de la membrana era insuficiente, se completó la configuración del estuche confeccionando artesanalmente una malla de Prolene cubriendo prolijamente a los extremos esqueléticos (3 cm a distal y 3 cm a proximal), logrando la contención del material injertado. Se suturaron la membrana inducida y la malla con sutura continua de Prolene. Se estabilizó el foco fracturario con técnica de doble placa (fig. 2): una placa larga lateral y una placa corta antirotatoria por vía anterior, ambas de bajo contacto (Synthes NR). El paciente fue externado luego de una semana. Se le autorizó carga parcial a los dos meses y carga total a los nueve meses. Retornó a su trabajo al año con carga total. En un control tomográfico en abril de 2008, se detectó la ruptura de los dos tornillos distales de la placa lateral. Si bien no se identificaron signos de aflojamiento de la placa lateral o anti rotatoria, en esta etapa ya se apreciaba la formación de callo óseo en la imagen tomográfica (fig. 3), manteniendo 5 tornillos distales al callo resultando un total de 10 corticales estabilizadas a la placa (fig. 3B). En marzo de 2012 (6 años después) se le realizó un control clínico e imagenológico (fig. 4): el paciente estaba asintomático y se había reconstruido el capital óseo con remodelado neocortical, medular y resabios de la hidroxiapatita (fig. 5). Discusión En la técnica de Masquelet el espaciador de cemento de polimetilmetacrilato tiene dos funciones: 1. una mecánica, de soporte estructural, manteniendo la continuidad y la longitud del segmento esquelético a su vez evitando la invaginación tisular. 2. otra biológica, en base al rico contenido vascular y su rol bioactivo. (2-4) Esta membrana actúa promoviendo grupos de factores inductores vasculares y ontogénicos para promover la formación de un callo óseo adecuado. El caso presentado ejemplifica la importancia de que el espaciador de cemento sea de mayor calibre que el hueso del paciente y que a la vez rodee por fuera a los extremos proximal y distal del mismo para lograr la formación adecuada de una membrana. Si se rompiera la membrana o resultara insuficiente para configurar un cilindro al cierre, la adición de una malla de Prolene es un método adecuado para contener al injerto implantado. La hidroxiapatita podría ser usada conjuntamente con la sangre asociada de la punción de médula ósea de cresta ilíaca en caso que el volumen de injerto óseo autólogo sea insuficiente. Figura 1.: Primera limpieza quirúrgica profunda. Se observa el defecto óseo y la colocación del tutor externo.. Figura 2.: Control postoperatorio al mes. Se puede observar la doble placa colocada y la colocación de la hidroxiapatita en el defecto. REVISTA. Cirugía Reconstructiva de Cadera y Rodilla 7 Figura 4: Radiografía a los 6 años que muestra la formación de un callo óseo. Figura 3.: TAC a los 2 años de la realización de la cirugía definitiva. 3A: Se puede observar el callo óseo en la parte posterior y a medial de las placas metálicas. 3B: Escanograma tomográfico que muestra la ruptura de los tornillos distales de la placa lateral con fijación del resto de los tornillos que Figura 5: Radiografía a los 10 años (actuales) que confirma la toman 10 corticales. formación de callo óseo. Bibliografía 1. 2. 3. 4. 8 Keating J. The management of fractures with bone loss. Journal of Bone and Joint Surgery - British Volume. 2005;87-B(2):142-150. Assal M, Stern R. The Masquelet Procedure Gone Awry. Orthopedics. 2014;37(11):e1045-e1048. Pelissier P, Masquelet A, Bareille R, Pelissier S, Amedee J. Induced membranes secrete growth factors including vascular and osteoinductive factors and could stimulate bone regeneration. Journal of Orthopaedic Research. 2004;22(1):73-79. Masquelet AC, Fitoussi F, Begue T, Muller GP. Reconstruction of the long bones by the induced membrane and spongy autograft. Ann Chir Plast Esthet. 2000 Jun;45(3):346-53. Año 2 · Número 1 · 2016 Osteotomía de apertura tibial proximal en el genu varo artrósico Gabriel Martínez Lotti, Martín D Elia, Luis Turus y Fernando Bonetto * The Steadman Clinic † Steadman Philippon Research Institute ^ Sanatorio Americano de Rosario Contacto: Dr.Gabriel Martínez Lotti 9 de Julio 2845 Rosario, Argentina RESUMEN Objetivo: evaluar los resultados clínicos y radiológicos de la osteotomía de apertura tibial en pacientes afectos de genu varo artrósico. Material y métodos: entre enero de 2004 y julio de 2013 se realizó un estudio retrospectivo sobre 74 osteotomías de apertura en 63 pacientes que reunían los diferentes criterios de inclusión. Se intervinieron 40 varones y 23 mujeres. La edad media de los pacientes fue de 54 años (39-64). El seguimiento medio de los pacientes fue de 38 meses (24–72). La evaluación clínica se realizó mediante el score del Hospital for Special Surgery, Oxford Score y el Knee Score Society. La valoración radiológica antero-posterior establece el porcentaje de corrección varo-valgo y, lateralmente, se evalúa la inclinación sagital-proximal tibial y altura de la rótula mediante los índices de Insall-Salvatti, Blackburne-Peel y Caton-Deschamps. Resultados: se observó una mejoría clínica significativa mejorando todos los scores estudiados. La corrección del eje en el plano coronal aumentó de una media del 25,5% al 54%. En el plano lateral se apreció un descenso rotuliano en todos los índices y el slope o inclinación tibial proximal se modificó de una media de 8° a 11°. Complicaciones: dos infecciones superficiales, una trombosis venosa profunda, dos fracturas del platillo tibial externo, ocho fracturas de la cortical externa y tres pseudoartrosis. Conclusiones: la osteotomía de apertura tibial proximal es una alternativa válida para los pacientes afectos de genu varo artrósico, pudiendo aumentar la supervivencia articular y la calidad de vida de los pacientes. Con dicha osteotomía, se produce descenso de la rótula y alteraciones en la inclinación sagital del platillo tibial que pueden alterar la biomecánica de la rodilla e influir en una artroplastia futura de la articulación. Palabras clave: osteotomía, genu varo, platillo tibial REVISTA. Cirugía Reconstructiva de Cadera y Rodilla 9 ABSTRACT Objective: The aim of this study is to evaluate the clinical and radiological results of an open wedge high tibial osteotomy in patients with osteoarthritic genu varum. Material and Methods: we conducted a retrospective study of 74 open tibial osteotomies performed in 63 patients between January 2004 and December 2013 that met the inclusion criteria. The study included 40 men and 23 women with a mean age of 54 years (39-64). The patient follow-up was an average of 38 months (24-72).The clinical evaluation was assessed according to the Hospital for Special Surgery Score, the Oxford Score and the Knee Score Society. The anteroposterior radiological evaluation sets the varus-valgus correction percentage and, laterally, the sagittal-proximal tibial tilt and patellar height were evaluated by the Insall-Salvatti, Blackburne-Peel and Caton-Deschamps ratios. Results: A significant clinical improvement on all scores was observed. Axis correction in the frontal plane improved from an average of 25.5% to 54%. In the lateral plane, patellar descent was seen on all scores and the proximal tibial slope or inclination went from an average of 8° to 11°. Complications: two superficial infections, one deep vein thrombosis, two lateral tibial plateau fractures, eight outer cortical fractures and three pseudoarthrosis. Conclusions: The open wedge high tibial osteotomy is a valid alternative for patients suffering from osteoarthritic genu varus, which could increase the survival and quality of life of patients. The osteotomy produces a patellar descend and changes in the sagittal inclination of the tibial plateau, which can alter the knee biomechanics and influence future joint arthroplasty. Key words: open-wedge high tibial osteotomy, genu varus, tibial plateau Introducción La artrosis de rodilla puede ser de etiología mecánica como consecuencia de un desequilibrio entre la resistencia biológica de la articulación y una sobrecarga articular. La alteración en el eje del miembro inferior, produce un desequilibrio de las solicitaciones que actúan sobre la rodilla dando lugar a un fenómeno degenerativo intrarticular que agrava la deformidad y el desgaste del cartílago articular. Jackson y Waugh (1) desarrollaron la idea de una osteotomía tibial alta o supratuberositaria que popularizó, posteriormente, Coventry. (2) Esta técnica y otras similares permiten efectuar una corrección del eje mecánico, mejorar la distribución de cargas, recuperar el cartílago articular, disminuir el dolor y reintegrarse a la actividad laboral y deportiva. Esta redistribución de fuerzas aumenta la supervivencia de la articulación y consigue evitar o retrasar la cirugía con procedimientos más agresivos como es el reemplazo articular. La clave del éxito en la osteotomía es la selección del paciente adecuado y la realización de una buena técnica quirúrgica (3) teniendo en cuenta que es muy difícil predecir su evolución. (4) Al planificar una osteotomía hay que considerar la localización de la deformidad, la alteración de los ejes, el grado de artrosis y tipo de lesiones osteocondrales 10 si las hubiese. Es por ello que en todo paciente que se somete a un tratamiento de este tipo debemos realizar un exhaustivo examen clínico y radiográfico, establecer la estabilidad articular en los diferentes planos y evaluar las expectativas del paciente con dicho tratamiento. El candidato ideal es el paciente afecto de genu varo, menor de 65 años, con artrosis medial en estadios de Ahlback I-II, artrosis patelofemoral leve, con una rodilla estable y con una movilidad mayor de 90°. En los últimos años se han difundido diversas técnicas quirúrgicas de osteotomía valguizante tibial. (5) Las técnicas de cuña de cierre revelaron un acortamiento del tendón rotuliano por una disminución de la distancia del tubérculo anterior de la tibia a la línea articular que conllevó a importantes dificultades al realizar un reemplazo articular ulterior. A raíz de ello, se popularizó la osteotomía con cuña de apertura, que hipotéticamente disminuiría la altura de la rótula y a la vez produciría un cambio en la pendiente sagital tibial. (6) En nuestro departamento cirugía ortopédica desarrollamos diversas técnicas de osteotomías con cuña de sustracción, pasando por las osteotomías de cierre, Chevron y hemicallotaxis hasta la actualidad, que realizamos la osteotomía de apertura interna con osteosíntesis mediante placa de Puddu. El objetivo de este trabajo fue evaluar nuestros resultados Año 2 · Número 1 · 2016 con la osteotomía de apertura tibial y su influencia en la altura patelar e inclinación anteroposterior de la meseta tibial proximal. Material y método En el COT se han completado 126 osteotomías de apertura con técnica de Puddu. De éstas, se condujo un estudio retrospectivo sobre 74 osteotomías de apertura realizadas entre enero de 2004 y julio de 2013 en 63 pacientes que reunían los diferentes criterios de inclusión. Lo criterios de inclusión de este estudio son: realización de osteotomía de apertura con placa Puddu Arthrex, con gonartrosis del compartimento medial en estadios Ahlback 1, 2 y 3, artrosis patelofemoral leve, paciente motivado, <65 años, sin contracturas, con una movilidad mayor de 90°, varo < 20° y rodillas estables. Se excluyeron los pacientes en los que se realizó algún tipo de plastia ligamentaria asociada a la osteotomía, cirugía previa del aparato extensor, seguimiento menor a 24 meses y aquellos pacientes que se les efectuó una osteotomía de apertura con otro método de osteosíntesis que no fuera la placa de Puddu original Arthrex. Para la evaluación clínica se utilizó el score del Hospital for Special Surgery, Oxford Score y el Knee Score Society. La exploración radiológica preoperatoria se realizó con rayos-x anteroposteriores de ambos miembros inferiores con carga podálica, rayos-x de perfil, en posición de Rosemberg y rayos-x axiales de rótula. En la proyección anteroposterior se trazaron los ejes mecánicos y anatómicos del miembro inferior. En la proyección radiológica lateral se evaluó la altura de la rótula mediante el índice de Insall Salvatti, BlackburnePeel y Caton-Deschamps. El índice de Insall Salvatti (7) se estableció mediante la relación entre la longitud del tendón rotuliano, medida desde el tubérculo anterior de la tibia al polo inferior de la rótula, y la longitud de la patela en la radiografía lateral. Los valores normales son entre 0,80 y 1,20, mientras que valores por debajo de 0,80 se consideran rótula baja. El índice Blackburne-Peel (8) se obtuvo dividiendo la distancia desde extremo inferior de la carilla articular de la rótula hasta una tangente a la superficie articular tibial por la distancia articular de la rótula. Los valores normales oscilan entre 0,54 y 1,06 mientras que valores por debajo de 0,54 indican patela baja. El índice de Caton Deschamps (9) se efectúa mediante la relación de la longitud entre de la superficie articular de la rótula y la distancia entre el extremo inferior de la misma y el ángulo anterosuperior de la tibia proximal. El rango normal es entre 0,96 y 1,34. La pendiente tibial o slope (10) se define como el ángulo de inclinación posterior de la meseta tibial y se calcula mediante la medición angular entre el eje mediodiafisario anteroposterior y la inclinación de la carilla articular de la tibia. La planificación de la osteotomía se realiza, como describe Dugdale, (11) mediante la intersección de dos líneas: la línea A que parte de un punto situado del 62,5% del diámetro del platillo tibial, siendo 0% el borde interno y 100% el borde externo del mismo, hacia el centro de la cabeza femoral; y la línea B, que parte desde ese punto del platillo tibial al centro del tobillo. El ángulo formado en la intersección de estas líneas representa el ángulo de corrección anteroposterior. Técnica Quirúrgica Se efectúa una incisión anteromedial de 6 cm de longitud en la extremidad proximal de la tibia atravesando piel y tejido celular subcutáneo. Se realiza una disección subperióstica por debajo del tendón rotuliano y del fascículo superficial del ligamento lateral interno. Se coloca un clavo guía paralelo a 1 cm de la línea articular en dirección a la punta de la cabeza del peroné y luego se introducen dos clavos guías en el compás Arthrex en dirección oblicua hacia la punta de la cabeza de peroné. Mediante la guía correspondiente, se efectúa la osteotomía de la tibia con sierra a 4 cm distales a la línea articular y hasta 1 cm de la cortical externa. Luego, se colocan espaciadores ad hoc y mediante control con fluoroscopio se efectúa la apertura tibial. El grado de apertura se establece por los calcos prequirúrgicos con la ayuda de una barra guía o en su defecto con el cable del electro bisturí. Luego se colocan aloinjertos de impactados de esponjosa y tricorticales con el fin de estabilizar biológicamente el montaje. La osteosíntesis con placa Puddu Arthrex consta de 4 tornillos, dos de esponjosa de 6,5 mm y dos distales de cortical de 4,5 mm de diámetro. A su vez, tiene bloques metálicos de 4 mm de profundidad y de diferentes alturas (5; 7,5; 10; 12,5; y 15 mm) debiendo colocarlos de la línea media hacia atrás o hacia delante de acuerdo a los calcos radiográficos preoperatorios del plano sagital de la línea articular. Finalmente, se coloca una férula ortopédica y se indican ejercicios de flexo-extensión de tobillo e isométricos del cuádriceps. A los 10 días se inicia el plan de rehabilitación mediante ejercicios activos de flexo-extensión de rodilla, no autorizando la carga del miembro inferior operado. A partir de las 6 semanas REVISTA. Cirugía Reconstructiva de Cadera y Rodilla 11 se autoriza la marcha a 4 puntos, bicicleta estática y fortalecimiento muscular progresivo. A las 8 semanas se permite la carga con ayuda de un bastón canadiense e independizándose del mismo de acuerdo a la evolución clínica y radiográfica de cada paciente. En todos los pacientes se efectuó artroscopía exploratoria con el fin de resecar cuerpos libres intrarticulares, restos meniscales y a la vez evaluar los distintos compartimentos articulares. La profilaxis de la trombosis venosa profunda se realizó con heparina de bajo peso molecular; en la actualidad se realiza con 220 mg de Dabigatran durante 6 semanas. Resultados Los pacientes intervenidos quirúrgicamente fueron 40 varones y 23 mujeres. La edad media fue de 54 años, con una edad mínima de 39 y una máxima de 64. La rodilla derecha fue intervenida en 32 pacientes, la izquierda en 20 y en 11 pacientes se realizaron intervenciones bilaterales. El seguimiento medio de los pacientes fue de 38 meses, con una mínimo de 24 meses y un máximo de 72. Los grados de apertura de la placa de Pudú se ven reflejados en la tabla 1.­­­ Tabla 1. Grados de apertura de la placa de Pudú. La evaluación clínica se realizó mediante el Hospital for Special Surgery Score, Knee Society Knee Score, el Knee Society Functional Score y el Oxford Score como se ven reflejados en la tabla 2. Tabla 2. Evaluación clínica de pacientes mediante distintos scores. La evaluación radiográfica en las proyecciones anteroposteriores y laterales se ve graficada en la tabla 3. Dentro de las complicaciones sufridas durante el tratamiento se encontraron: dos infecciones superficiales que fueron tratadas con tratamiento antibiótico oral, una trombosis venosa profunda, dos fracturas del platilo tibial externo y ocho fracturas de la 12 cortical externa. De estas fracturas, cinco casos se Tabla 3. Evaluación radiográfica en proyecciones anteroposteriores y laterales. diagnosticaron en el acto quirúrgico y se realizaron osteosíntesis de la cortical externa por otra vía, en dos casos se prolongó la inmovilización. Las otras tres evolucionaron a la pseudoartrosis con ruptura de tornillos y fueron tratadas con osteosíntesis con placa y aporte de injerto óseo. Discusión Diversas técnicas quirúrgicas han sido diseñadas para la corrección del genu varo artrósico, pasando por las osteotomías con cuña de cierre, osteotomías tipo Chevron, osteotomías en cúpulas y hemicallotaxis. En nuestro departamento de cirugía ortopédica hemos experimentado con todas ellas, pero en los últimos 10 años estamos utilizando la técnica de osteotomía de apertura tibial proximal con la placa de Puddu (12) como elemento de osteosíntesis. En este trabajo reflejamos las ventajas de la osteotomía de apertura al no actuar sobre el peroné, evitando lesiones neurológicas o problemas de pesudoartrosis del mismo, movilidad precoz y corrección más exacta del eje del miembro inferior. La evaluación clínica reflejó una mejoría en todos los scores utilizados al año de la intervención quirúrgica. Entre las complicaciones observamos retardo de consolidación y pseudoartrosis tibial que obligaron a realizar otros procedimientos de salvataje. En todos estos casos se observó lesión de la cortical externa tibial que ocasionó una inestabilidad del montaje. Al ser detectada intraoperatoriamente, requiere la triangulación del mismo mediante una osteosíntesis externa con placa o tornillo; de no ser así es indefectible la pesudoartrosis de la osteotomía de apertura. En estos casos se debe realizar una re intervención con sistema de osteosíntesis más estable y el aporte de injerto óseo. La corrección del eje en el plano coronal resultó ser satisfactoria al pasar de una media del 25,5% al 54% ya que, siguiendo con los criterios establecidos por Paley, (13) se logró desplazar el eje mecánico al punto de Fujisawa y de esa manera aumentar la supervivencia articular. (14) A pesar que las osteotomías tibiales se Año 2 · Número 1 · 2016 han indicado para corregir deformidades en el plano coronal, tanto las osteotomías de apertura como las de cierre pueden alterar el plano sagital. (15,16) En nuestra revisión observamos que el slope tibial pasó de 8° a 11° y ese aumento de la pendiente se produce por la anatomía triangular de la tibia proximal, ya que la cortical anteromedial proximal está angulada 45º a posterior, mientras que la cortical lateral es prácticamente perpendicular al margen posterior de la tibia y, al realizar la osteotomía, se crea una brecha desigual que tiende a aumentar la inclinación posterior del platillo tibial. (17) Este aumento del slope o pendiente tibial puede influir en la tensión del ligamento cruzado anterior, agravar la inestabilidad de la rodilla en casos de insuficiencia de esta estructura ligamentaria y alterar la presión de contacto de la articulación tibio-femoral. Noyes (18) realizo un estudio 3D e informó que en la osteotomía tibial de apertura cuña, la brecha anterior en la tibial debe ser la mitad de la posteromedial para mantener la pendiente tibial sagital normal. Aconsejó también el uso de injerto de cresta ilíaca tricortical e informó que por cada milímetro de error del espacio anterior de la cuña de apertura se genera una inclinación de 2° en la pendiente tibial. Es de destacar que la variación angular de la pendiente tibial puede modificarse según donde se coloque la placa de Puddu como lo describe LaPrade (19) que encontró que la pendiente tibial aumentó en un promedio de 4.3° cuando se colocó anteromedial en comparación con 1° cuando se la coloca posteromedial. Brouwer (20) informó el aumento en la pendiente tibial posterior en las osteotomías de cuña abierta utilizando placa de Puddu con o sin injerto de hueso esponjoso. Ozalay y col. (21) no encontraron relación entre la pendiente tibial y el ángulo de corrección en valgo. Existe controversia sobre los efectos de las osteotomías tibiales en la altura y longitud del tendón rotuliano, pudiendo deberse a los diferentes métodos de medición y que ninguno de ellos es considerado el standard de oro o ideal. Es por ello que en nuestro estudio utilizamos los índices de Insall-Salvatti, Caton-Deschamps y Blackburne-Peel efectuados en mediciones radiográficas preoperatorias y después del año de intervención a fin de descartar retracciones tendinosas que presten a la confusión. En este estudio hemos confirmado nuestra hipótesis de que existe una significativa disminución de la altura de la rótula luego de realizar la osteotomía de apertura, debido al desplazamiento distal de la tuberosidad anterior de la tibia. El índice de Insall-Salvatti se modificó de una media de 1,05 a 0,90; el de Caton-Deschamps de 0,98 a 0,82 y el de Blackburne-Peel de 0,92 a 0,72. Existe un vínculo entre el descenso rotuliano y el acortamiento del tendón en las osteotomías de apertura tibial verificados mediante la disminución de los valores de las tres mediciones realizadas en las proyecciones radiográficas laterales. La retracción del tendón rotuliano produce una alteración del índice de Insall-Salvatt que puede deberse a fibrosis intratendinosa, cicatrización intersticial del tendón, osificaciones peritendinosas, o inmovilización prolongada que en un futuro puedan dificultar el abordaje al realizarse una artroplastia total de rodilla. (22) Nuestros resultados difieren con Wright et al (23) que informaron que los 28 pacientes en su serie de osteotomías de cuña de apertura medial tuvieron una disminución en la altura de la rótula pero ningún cambio significativo en la longitud del tendón rotuliano, no modificándose el índice de Insall-Salvatti. Este autor, al igual que Chae, (24) describe una disminución significativa del índice de Blackburne-Peel con un descenso de la altura de la rótula en un 100% de sus casos. Potner, (25) utilizando un ángulo entre la meseta tibial y el extremo distal articular de la rótula, describió un descenso de la misma en un 100% de los casos en los que realizó osteotomía de apertura tibial. Kaper y col. (26) han postulado que el descenso patelar puede resultar de la alteración del slope tibial y del acortamiento relativo del ligamento rotuliano. La alta incidencia de menor altura rotuliana en las osteotomías de apertura plantea dos inquietudes: 1) el efecto sobre la biomecánica patelofemoral alteraría el contacto en la articulación fémoro-rotuliana y provocaría un mayor vector posterior en la rótula; y 2) las implicancias en cuanto a la conversión a una artroplastia total de rodilla. Cabe destacar que a la fecha de la evaluación de nuestros resultados, ningún paciente requirió un reemplazo articular, por lo que es difícil considerar realmente las dificultades técnicas al realizar el mismo. Como conclusión, podemos afirmar que la osteotomía de apertura de la tibial proximal es una alternativa válida para los pacientes afectos de genu varo artrósico, pudiendo aumentar la supervivencia articular y su calidad de vida. Dada la influencia sobre la altura rotuliana y la alteración en el plano sagital de articulación tibial proximal, es necesario ser muy cauto en su indicación en pacientes con insuficiencia del ligamento cruzado anterior o con rótula baja prexistente. REVISTA. Cirugía Reconstructiva de Cadera y Rodilla 13 Bibliografía 1. 2. 3. 4. 5. 6. 7. 8. 9. 10. 11. 12. 13. 14. 15. 16. 17. 18. 19. 20. 21. 22. 14 Jackson JP, Waugh W. Tibial osteotomy for osteoarthritis of the knee. J Bone Joint Surg Br. 1961;43(B):74651. Coventry MB. Osteotomy of the upper portion of the tibia for degenerative arthritis of the knee: A preliminary report. J Bone Joint Surg Am. 1965;47(A):984-90. Rand JA, Neyret P. Osteotomies around the knee: patient selection, stability of fixation and bone healing in high tibial osteotomies. ISAKOS meeting on the management of osteoarthritis of the knee prior to total knee arthroplasty. ISAKOS Congress, 2005. Brinkman JM, Lobenhoffer P, Agneskirchner JD, Staubli AE, Wymenga AB, Van Heerwaarden RJ. Osteotomies around the knee: patient selection, stability of fixation and bone healing in high tibial osteotomies. J Bone Joint Surg Br. 2008;90(B):1548-57. Amendola A, Bonasia DE. Results of high tibial osteotomy: Review of the literature. Int Orthop. 2010;34(2):155-60. Amendola A. Unicompartmental osteoarthritis in the active patient: The role of high tibial osteotomy. Arthroscopy. 2003;19(1):109-16. Insall J, Salvati E. Patella position in the normal knee joint. Radiology.1971;101(1):101-4. Blackburne JS, Peel TE. A new method of measuring patellar height. J Bone Joint Surg Br. 1977;59(2):241-42. Caton J, Deschamps G, Chambat P, Lerat JL, Dejour H. Patella infera: apropos of 128 cases. Rev Chir Orthop Reparatrice Appar Mot.1982;68(5):317-25. Pietrini SD, LaPrade RF, Griffith CJ, Wijdicks CA, Ziegler CG. Radiographic identification of the primary posterolateral knee structures. Am J Sports Med. 2009;37:542-51. Dugdale TW, Noyes FR, Styer D. Preoperative planning for high tibial osteotomy: The effect of lateraltibiofemoral separation and tibiofemoral length. Clin Orthop Relat Res .1992;274:248-64. Arthur A, LaPrade RF, Agel J. Proximal tibial opening wedge osteotomies and the initial treatment for chronic posterolateral corner deficiency in the varus knee: a prospective clinical study. Am J Sports Med. 2007;35(11):1844-50. Paley D, Herzenberg JE, Tetsworth K, McKie J, Bhave A. Deformity planning for frontal and sagittal plane corrective osteotomies. Orthop Clin North Am. 1994; 35(3):425–65 Paley D, Maar DC, Herzenberg JE. New concepts in high tibial osteotomy for medial compartment osteoarthritis. Orthop Clin North Am. 1994;25(3):483–98 Giffin JR, Vogrin TM, Zantop T, Woo S, Harner CD. Effects of increasing tibial slope on the biomechanics of the knee. Am J Sports Med. 2004;32:376-82. Giffin JR, Stabile Kj, Zantop T, Vogrin TM, Woo S, Harner CD. Importance of tibial slope for stability of the posterior cruciate ligament deficient knee. Am J Sports Med. 2007;35:1443-9. El-Azab H, Halawa A, Anetzberger H, Imhoff AB, Hinterwimmer S. The effect of closed and open-wedge high tibial osteotomy on tibial slope: a retrospective radiological review of 120 cases. J Bone Joint Surg Br. 2008;90(B):1193-7. Noyes FR, Goebel SX, West J. Opening wedge tibial osteotomy: the 3-triangle method to correct axial alignment and tibial slope. Am J Sports Med. 2005;33:378–87. LaPrade RF, Oro FP, Ziegler CG, Wijdicks CA, Walsh MP. Patellar height and tibial slope after opening-wedge proximal tibial osteotomy: a prospective study. Am J Sports Med. 2010;38:160–70. Brouwer RW, Bierma-Zeinstra SM, van Koeveringe AJ, Verhaar JA. Patellar height and the inclination of the tibial plateau after high tibia osteotomy. The open versus the closed-wedge technique. J Bone Joint Surg Br. 2005;87:1227–32. Ozalay M, Ozkoc G, Circi E, Akpinar S, Hersekli MA, Uysal M, et al. The correlation of correction magnitude and tibial slope changes following open wedge high tibial osteotomy. Knee Surg Sports Traumatol Arthrosc 2008;16:948-51. Kesmezacar H, Erginer R, Ogut T, Seyahi A, Babacan M, Tenekecioglu Y. Evaluation of patellar height Año 2 · Número 1 · 2016 23. 24. 25. 26. and measurement methods after valgus high tibial osteotomy. Knee Surg Sports Traumatol Arthrosc. 2005;13(7):539-44. Wright JM, Heavrin B, Begg M, Sakyrd G, Sterett W. Observations on patellar height following opening wedge proximal tibial osteotomy. Am J Knee Surg. 2001;14(3):163-73. Chae DJ, Shetty GM, Lee DB, Choi HW, Han SB, Nha KW. Tibial slope and patellar height after opening wedge high tibia osteotomy using autologous tricortical iliac bone graft. Knee. 2008;15:128–33 Portner O. High Tibial Valgus Osteotomy: Closing, Opening or Combined? Patellar Height as a Determining Factor. Clin Orthop Relat Res. 2014;472:3432-40. Kaper BP, Bourne RB, Rorabeck CH, Macdonald SJ. Patellar infera after high tibial osteotomy. J Arthroplasty. 2001;16:168–73. REVISTA. Cirugía Reconstructiva de Cadera y Rodilla 15 Evaluación Radiográfica del Síndrome de Fricción Fémoro-Acetabular tipo Pincer: ¿La coxa profunda o el signo del lazo cercioran sobrecobertura acetabular? Dr. Jorge Chahla†, Dr. Javier Olivetto^, Dr. Marc J. Philippon*† * The Steadman Clinic † Steadman Philippon Research Institute ^ Sanatorio Americano de Rosario Contacto: Dr. Jorge Chahla Steadman Philippon Research Institute The Steadman Clinic 181 West Meadow Drive, Suite 400 Vail, Colorado 81657 jchahla@sprivail.org RESUMEN Introducción: el análisis radiográfico es utilizado por cirujanos ortopédicos para detectar la presencia del síndrome de fricción fémoro-acetabular (SFFA) tipo Pincer. La coxa profunda y el signo del lazo acetabular son los dos métodos más frecuentemente utilizados para el diagnóstico de un pinzamiento tipo Pincer. El propósito de este artículo fue determinar si la presencia de un ángulo centro-borde mayor a 40 grados se encuentra relacionado a una coxa profunda o al signo del entrecruzamiento en el diagnóstico de un SFFA de tipo Pincer. Materiales y métodos: se incluyeron aquellos pacientes que fueron sometidos a una artroscopía primaria de cadera por un SFFA entre marzo de 2005 hasta octubre de 2007. Los datos evaluados comprendieron la medición del ángulo centro-borde, la presencia del signo del lazo o de entrecruzamiento, la coxa profunda, el signo de la espina isquiática y el signo de la pared posterior. Resultados: doscientos veintiséis pacientes cumplieron con los criterios de inclusión al estudio. La edad media fue de 38 años (rango de 18 a 70). En el grupo de estudio, la prevalencia de coxa profunda y del signo del lazo fue de 154/226 y 96/226 respectivamente. La media de ángulo centro-borde fue de 34.7° (17° a 54°). No hubo diferencias significativas en el ángulo centroborde entre las caderas con la presencia del signo del lazo y sin la misma (p = 0.657), o en aquellas con y sin coxa profunda (p = 0.119). La sensibilidad de un ángulo centro-borde mayor a 40 grados para el diagnóstico de coxa profunda fue de 0.236 (95% IC: 0.189 a 0.272). La sensibilidad de un ángulo centro-borde mayor a 40 grados para el diagnóstico de signo del lazo fue de 0.306 [95% IC: 0.199 a 0.422]. Conclusión: la prevalencia de coxa profunda fue superior a la reportada previamente para este grupo de estudio. Los valores de ángulo centro-borde no se encuentran relacionados con el resto de los métodos radiográficos diagnósticos para el pinzamiento de tipo Pincer. Un ángulo centro-borde mayor a 40 grados no es una prueba sensible para el diagnóstico de una coxa profunda o del signo del lazo. Key words: SFFA, Pincer, retroversión acetabular, coxa profunda, ángulo centro-borde, artroscopía de cadera. 16 Año 2 · Número 1 · 2016 ABSTRACT Background: Radiographic analysis is used by surgeons to evaluate the presence of pincer-type femoroacetabular impingement (FAI). Coxa profunda and the acetabular crossover sign are two methods commonly utilized for making a pincer-type FAI diagnosis. The purpose of this study was to determine if lateral center edge angle greater than 40 degrees was associated with coxa profunda or crossover sign in the diagnosis of pincer impingement. Methods: Between March 2005 and October 2007, patients who underwent primary hip arthroscopy for symptomatic femoroacetabular impingement were included in the study. Data collected included radiographic measurements of lateral centeredge (LCE) angle, the presence of a crossover sign, coxa profunda, the ischial spine sign and the posterior wall sign. Results: Two hundred and twenty six patients met the necessary criteria and were included in the study. The average age of the patients was 42 (range 18 to 77). In the study group, the prevalence of coxa profunda and the acetabular crossover sign was 145/226 and 96/226 respectively. The average LCE angle was 34.7° (range 17° to 54°). There was no significant difference in LCE angle between hip with a crossover sign and those without (p = 0.657) or those with or without coxa profunda (p = 0.119). The sensitivity of an LCE angle greater than 40 degrees for the diagnosis of coxa profunda was 0.236 (95% CI: 0.189 to 0.272). The sensitivity of an LCE angle greater than 40 degrees for the diagnosis of acetabular crossover was 0.306 (95% CI: 0.199 to 0.422). Conclusion: The prevalence of coxa profunda was higher than previously reported in this study group. The LCE angle is not associated with radiographic tests of pincer impingement. An LCE angle over 40 degrees is not a sensitive test for coxa profunda or crossover sign for the diagnosis of pincer impingement. Key words: FAI, Pincer, acetabular retroversion, coxa profunda, center-edge angle, hip arthroscopy Introducción El síndrome de fricción fémoro-acetabular (SFFA) de tipo Pincer es causado por el contacto repetitivo entre un reborde acetabular anormal y el cuello femoral. Habitualmente, esto es el resultado de un acetábulo con una retroversión pronunciada y con una abertura acetabular orientada a posterior en el plano sagital. Esto conlleva a una sobre cobertura del reborde anterosuperior y un pinzamiento dinámico, con la consecuente lesión labral. El pinzamiento repetitivo deriva en la degeneración y lesión labral, con la eventual osificación del tejido. (1-3) En el tratamiento se remueve el exceso óseo o lesión tipo Pincer para eliminar las áreas de contacto anormal, seguidas del desbridamiento labral o su reparación con arpones. Dentro de las variantes del pinzamiento tipo Pincer nos encontramos con la retroversión acetabular focal o global, la prominencia de la espina ilíaca anteroinferior, la coxa profunda y la protrusión acetabular. Las radiografías simples son comúnmente utilizadas para el diagnóstico del SFFA. Debido a que la presencia del signo del lazo y el signo de la pared posterior varían según la inclinación y la rotación pelviana, es fundamental obtener radiografías anteroposteriores (AP) de pelvis con técnica adecuada. (3-5) A su vez, debe realizarse una evaluación sistemática radiográfica para detectar la patología de base y la retroversión acetabular. Numerosos hallazgos morfológicos han sido descriptos en las radiografías AP de pelvis que pueden inferir indirectamente en la presencia de una versión acetabular anormal. Estos incluyen el signo del lazo, el signo de la espina isquiática, el signo de la pared posterior y la coxa profunda. (6,8) El signo del lazo o entrecruzamiento se conforma cuando el contorno del reborde anterior y del reborde posterior del acetábulo se cruzan formando un patrón de “figura en ocho”, lo que indica una sobre cobertura anterior y una retroversión acetabular focal. (8) La coxa profunda y la protrusión acetabular están presentes cuando el fondo de la cavidad acetabular o la cabeza acetabular están en contacto o pasan a medial la línea ilio-isquiática, respectivamente. (1) En publicaciones recientes, la presencia de un ángulo centro-borde de 40 grados o mayor ha sido utilizada como una herramienta diagnóstica para el SFFA tipo Pincer. El ángulo centroborde es utilizado frecuentemente para determinar si una cadera es displásica con una relativa falta de cobertura de la cabeza femoral (< 20-25 grados), sin embargo son escasos los estudios que evalúan la posibilidad de utilizarlo como método diagnóstico para el pinzamiento tipo Pincer. (3,6) La interpretación adecuada de las radiografías es esencial para el manejo de los pacientes con dolor de cadera REVISTA. Cirugía Reconstructiva de Cadera y Rodilla 17 y SFFA. El propósito de éste trabajo fue determinar la prevalencia de signos radiográficos positivos asociados con un pinzamiento tipo Pincer y determinar si un ángulo centro-borde mayor a 40 grados se encuentra asociado con estos signos radiográficos para el diagnóstico de un pinzamiento tipo Pincer. La hipótesis de este trabajo fue que el ángulo centro-borde mayor a 40 grados, ya sea como variable continua o como valor establecido, no se encontraría asociado con los parámetros radiográficos del pinzamiento tipo Pincer.. Material y método Se incluyeron en este estudio a todos los pacientes que tuvieron un tratamiento quirúrgico por coxartralgia debido a un SFFA y disfunción condrolabral en el período comprendido entre marzo del 2005 y octubre del 2007. Los pacientes fueron mayores de 18 años, sin cirugías previas en esa cadera y con radiografías AP de pelvis con una técnica correcta. Las radiografías fueron obtenidas de manera tradicional, con el tubo de rayos-x fijado a una distancia de 120 cm y orientado de manera perpendicular a la mesa. Ambos miembros inferiores fueron posicionados en 15° de rotación interna y el rayo fue centrado en el punto medio entre una línea que conecta ambas espinas ilíacas anterosuperiores y el borde superior de la sínfisis pubiana. Los forámenes obturadores fueron simétricos en apariencia y la distancia desde la punta del coxis hasta la sínfisis del pubis se encontró entre 1 y 3 cm. (4) Los pacientes fueron excluidos si había una inclinación o rotación excesiva en las radiografías AP de pelvis, si tenían una historia de cirugías previas de cadera o trauma como luxación o fractura, necrosis avascular, enfermedad de Legg-Calve-Perthes o alguna patología inflamatoria sistémica que afecte a la cadera. Las mediciones radiográficas fueron realizadas siguiendo los parámetros descriptos en la literatura para los SFFA tipo Pincer por un solo cirujano ortopédico (JC). (1,6) El ángulo centro-borde es aquel que está formado por una línea vertical que atraviesa el centro de la cabeza femoral y una segunda línea desde el centro de la cabeza femoral hasta el borde más lateral del techo acetabular (figura 1). El valor normal del ángulo centro-borde se encuentra entre los 25 y 40 grados. La medición de un ángulo inferior a 25 grados se define como displasia. (6,7) La versión acetabular es evaluada mediante la relación entre los contornos de las paredes acetabulares anterior y posterior. En aquellas caderas con una anteversión femoral fisiológica el contorno del reborde posterior siempre permanece lateral al reborde 18 Figura 1.: Radiografía anteroposterior de ambas caderas donde observa: la línea ilio-isquiática o línea de Kohler a nivel de la cadera derecha y un signo del lazo positivo señalizado con una línea punteada a nivel de la cadera izquierda. anterior. El signo del lazo se da cuando estos dos rebordes se cruzan dando lugar al patrón de “figura en ocho”. La relación entre la línea ilio-isquiática o línea de Kohler y el fondo de la cavidad acetabular fue evaluada para detectar sobre coberturas acetabulares globales. En caderas normales, el fondo acetabular se encuentra lateral a la línea ilio-isquiática. En los casos de coxa profunda o protrusión acetabular, el fondo de la cavidad acetabular o la cabeza femoral se encuentran mediales a la línea ilio-isquiática, respectivamente. (5,7) La espina isquiática es una estructura ósea de forma triangular que normalmente se solapa con el acetábulo en aquellos pacientes con una anteversión acetabular fisiológica evaluados con radiografías AP de pelvis. Ésta estructura se hace más prominente y se proyecta a medial en los casos de retroversión acetabular. (8) Por último, se documentó la aparición del signo de la pared posterior. Reynolds y col. (9) notaron que el contorno de la pared posterior pasa normalmente a través o lateral al centro de la cabeza femoral. En los casos de retroversión acetabular, este contorno se visualiza a medial del centro de la cabeza femoral (figura 2). Análisis estadístico El análisis de la distribución de los valores de ángulo centro-borde fue realizado según el test de Komogorov-Smirnov (p> 0.05). La comparación de las variables continuas en variables categóricas binarias fue realizada utilizando el t-test. La comparación entre dos variables continuas fue realizada utilizando la correlación de coeficientes de Pearson. La detección de los valores de sensibilidad, especificidad, el valor de Año 2 · Número 1 · 2016 Figura 2.: Radiografía anteroposterior de ambas caderas donde observa: signo de la pared posterior negativo encontrando en centro de rotación de la cadera derecha a lateral de la pared posterior del acetábulo y medición del ángulo centro-borde a nivel de la cadera izquierda. probabilidad diagnóstica (odds ratio), el valor predictor positivo y el valor predictor negativo fueron calculados utilizando las fórmulas habituales. El valor de probabilidad diagnóstica cuantifica la efectividad de un examen diagnóstico. La obtención de un valor igual a uno indica que el examen tiene iguales probabilidades de predecir un valor positivo como negativo, sin proporcionar información diagnóstica. El análisis estadístico fue realizado utilizando el programa SPSS (versión 11, SPSS Inc. Chicago, IL). Todos los valores de p reportados fueron evaluados bilateralmente con valores alfa de 0.05 indicando significancia estadística.. Resultados Doscientos veintiséis pacientes cumplieron con los criterios de inclusión. La edad media de los participantes fue de 38 años (rango de 18 a 70). El grupo se compuso por 124 mujeres y 112 hombres. La media del valor de ángulo alfa fue de 68° (20° a 100°). Todas, salvo 33 caderas (15%), tuvieron valores de ángulo alfa iguales o mayores a 55°. El promedio de ángulo centroborde fue de 34.7° (17° a 54°), dentro de las cuales 8 caderas tenían un ángulo centro-borde menor a 25° y 41 tenían un ángulo igual o mayor a 40°. En cuatro caderas (2%) se observó una luz articular de 2 mm o menor. Se detectó el signo del lazo en 96 caderas (42%) y coxa profunda en 145 casos (64%). Se encontraron signos de espina isquiática positivos en 47 caderas (21%) y signo de pared posterior positivo en 22 casos (10%). Treinta y siete casos (16%) no tuvieron hallazgos positivos para el signo del lazo, coxa profunda, signo de la espina isquiática o de la pared posterior. Durante la artroscopía de cadera, se observaron 198 casos con pinzamiento tipo Pincer, que fueron tratados remodelando el contorno acetabular, y en los 28 casos restantes no se observó pinzamiento de tipo Pincer. Ciento setenta caderas (79%) tuvieron al menos un signo radiográfico positivo para Pincer y se visualizó un pinzamiento de este tipo durante la artroscopía. La sensibilidad de al menos un signo positivo para el diagnóstico de Pincer fue de 0.863 (95% IC: 0.84 a 0.88). El hallazgo de un signo del lazo positivo no se encontró relacionado con coxa profunda (p=0.125); sin embargo, un signo del lazo positivo sí se encontró relacionado con un signo de espina isquiática positivo (p=0.001) y un signo de pared posterior positivo (p=0.001). Para cualquiera de las cuatro pruebas, no se encontraron diferencias significativas en cuanto a los valores del ángulo centroborde tanto para test positivos como negativos (tabla 1). Para los casos en los que valores angulares centroborde mayores a 40 grados fueron considerados como un test positivo para Pincer, su valor diagnóstico y el de las otras cuatro pruebas se encuentran exhibidos en la tabla 2. La artroscopía de cadera fue tomada como patrón de oro para la detección del pinzamiento tipo Pincer. Discusión Los resultados de este estudio sugieren que el ángulo centro-borde, como una variable continua o definido mayor a 40 grados, no es una prueba sensible para el pinzamiento tipo Pincer basado en los parámetros radiográficos utilizados para el diagnóstico del SFFA de este tipo. Así también, la coxa profunda no se encontró asociada con la aparición del signo del lazo. Nuestro grupo de estudio tuvo una prevalencia superior de coxa profunda en comparación con las reportadas previamente. Así también, la coxa profunda no se encontró asociada con la aparición del signo del lazo. El pinzamiento acetabular de tipo Pincer es el resultado del contacto lineal entre el reborde acetabular y la unión cabeza-cuello femoral. (1,2) Este pinzamiento es debido a una anomalía acetabular, en ocasiones global (coxa profunda) o focal por una sobre cobertura anterior. (2) Numerosas variantes anatómicas del acetábulo pueden conducir a cambios morfológicos que predispongan al pinzamiento. Entre las cuales encontramos la retroversión acetabular, la coxa profunda, la protrusión acetabular y otras deformidades post traumáticas. (2) La retroversión acetabular ha sido definida como la orientación posterior de la abertura acetabular en referencia al plano sagital. La retroversión deriva en una sobre cobertura del reborde anterior del acetábulo creando un obstáculo en grados extremos de rotación REVISTA. Cirugía Reconstructiva de Cadera y Rodilla 19 interna y flexión de la cadera. La coxa profunda y la protrusión acetabular incrementan la profundidad del acetábulo y como consecuencia su cobertura, pudiendo generar también un SFFA. La profundización acetabular lleva a la reducción relativa del cuello femoral, la disminución en la relación cabeza-cuello, la disminución en el offset del cuello femoral o en el incremento de la sobre cobertura circunferencial de la cabeza femoral. Numerosos estudios han utilizado el ángulo centroborde para el diagnóstico del pinzamiento tipo Pincer. Los valores obtenidos son generalmente mayores a 39°. Sin embargo, no hay evidencia suficiente que sustente la determinación de este valor como punto de corte arbitrario. En muchas ocasiones la retroversión acetabular es de difícil de diagnóstico debido a que las variantes en la inclinación y rotación pélvica en las radiografías AP pueden alterar sus valores. Aunque el signo del lazo o el de la espina isquiática podrían facilitar el diagnóstico radiográfico de retroversión acetabular, la aparición de falsos positivos no es menor, pudiendo sobrestimar su incidencia. (10) Esto puede ser causado por la variabilidad morfológica de la espina ilíaca anteroinferior o debido a una mala técnica radiográfica. Dandachli y col. (11) compararon la relación entre el signo del lazo y el signo de pared posterior con la retroversión verdadera medida con el uso de una tomografía axial computada (TAC) con reconstrucción 3D. El signo del lazo y el de pared posterior tuvieron una sensibilidad del 92% y 81%, y una especificidad del 55% y 53% respectivamente para identificar la verdadera retroversión acetabular. El porcentaje de cobertura total de la cabeza femoral no varió según la anteversión o retroversión acetabular. (11) Dichos estudios demuestran la importancia de documentar todos los parámetros radiográficos de Pincer para facilitar el diagnóstico. El presente trabajo posee numerosas limitaciones. Los hallazgos realizados en TAC no fueron incluidos en este estudio. Las TAC no son realizadas rutinariamente en todos los pacientes por lo que no se contó con la información suficiente. Este estudio puede haber dado lugar a un sesgo en la selección de la muestra debido a que fue limitado a pacientes cuyas radiografías cumplieran con medidas específicas de calidad, pertenecientes a una población de referencia y en su mayoría sin artrosis. Conclusión El ángulo centro-borde, ya sea como una variable continua o definido como mayor a 40 grados, no demostró asociación con el resto de los parámetros radiográficos de pinzamiento tipo Pincer. Los parámetros radiográficos como el signo del lazo, coxa profunda, el signo de espina isquiática y el de pared posterior son medidas sensibles para la detección del SFFA de este tipo. El mejor método para su diagnóstico es durante la artroscopía de cadera al realizar las pruebas dinámicas moviendo la cadera dentro de su rango de movilidad. Bibliografía 1. 2. 3. 4. 5. 6. 7. 8. 20 Beck M. Hip morphology influences the pattern of damage to the acetabular cartilage: Femoroacetabular impingement as a cause of early osteoarthritis of the hip. J Bone Joint Surg Br. 2005;87(B):1012-18. Ganz R, Leunig M, Leunig-Ganz K, Harris WH. The etiology of osteoarthritis of the hip: an integrated mechanical concept. Clin Orthop Relat Res. 2008;466:264-272. Tannast M, Goricki D, Beck M, Murphy SB, Siebenrock KA. Hip damage occurs at the zone of femoroacetabular impingement. Clin Orthop Relat Res. 2008;466:273-280. Siebenrock KA, Kalbermatten DF, Ganz R. Effect of pelvic tilt on acetabular retroversion: a study of pelves from cadavers. Clin Orthop Relat Res. 2003:241-8. Tannast M, Zheng G, Anderegg C, et al. Tilt and rotation correction of acetabular version on pelvic radiographs. Clin Orthop Relat Res. 2005;438:182-190. Tannast M, Siebenrock KA, Anderson SE. Femoroacetabular impingement: radiographic diagnosis-what the radiologist should know. AJR Am J Roentgenol. 2007;188:1540-52. Clohisy JC, Carlisle JC, Beaule PE, et al. A systematic approach to the plain radiographic evaluation of the young adult hip. J Bone Joint Surg Am. 2008;90(4):47-66. Kalberer F, Sierra RJ, Madan SS, Ganz R, Leunig M. Ischial spine projection into the pelvis: a new sign for acetabular retroversion. Clin Orthop Relat Res. 2008;466:677-83. Año 2 · Número 1 · 2016 Reynolds D, Lucas J, Klaue K. Retroversion of the acetabulum. A cause of hip pain. J Bone Joint Surg Br. 1999;81:281-88. 10. Zaltz I, Kelly BT, Hetsroni I, Bedi A. The crossover sign overestimates acetabular retroversion. Clin Orthop Relat Res. 2013;471:2463-70. 11. Dandachli W, Islam SU, Liu M, Richards R, Hall-Craggs M, Witt J. Three-dimensional CT analysis to determine acetabular retroversion and the implications for the management of femoro-acetabular impingement. J Bone Joint Surg Br. 2009;91:1031-36. 9. REVISTA. Cirugía Reconstructiva de Cadera y Rodilla 21 Artroplastía total de cadera primaria con superficie cerámica en cerámica de 4ta generación: análisis de las complicaciones en 939 casos consecutivos Martin Buttaro, Gerardo Zanotti, Fernando Comba, Francisco Nalli, Ricardo Salcedo y Francisco Piccaluga Hospital Italiano de Buenos Aires RESUMEN Introducción: la cerámica de cuarta generación se caracteriza por una mayor dureza y resistencia a la fractura en el laboratorio debido a la adición de zirconia. En este trabajo nos propusimos objetivar la incidencia, el tipo y las causas de las complicaciones directamente relacionadas con el par de fricción cerámica en cerámica de 4ta generación en el reemplazo total de cadera primario en un grupo consecutivo de pacientes. Material y métodos: se analizaron las complicaciones directamente relacionadas con este par en una serie consecutiva de 939 casos (880 pacientes) con artroplastia total de cadera primaria operados en nuestra institución entre los años 2006 y 2014. Todos los casos presentaban par de fricción cerámica en cerámica de 4ta generación (BIOLOX® Delta, Ceramtec AG, Plochingen, Alemania). Resultados: se observaron las siguientes complicaciones;una fractura y dos aflojamientos acetabulares precoces por defectos técnicos en la colocación del inserto, una fractura de la cabeza femoral y un chirrido debido a la colocación de copas con excesiva inclinación vertical. Esto implica una tasa de complicaciones directamente relacionada con este par de fricción del 0,53%. La estimación de sobrevida libre de complicaciones de acuerdo al análisis de Kaplan-Meier fue de 99,3% (IC 95%; 98,3% - 99,7%). Conclusiones: la tasa de complicaciones observadas con la superficie cerámica en cerámica de 4ta generación en esta serie de casos fue baja, sin embargo difiere completamente de los resultados observados en el laboratorio. La totalidad de las mismas estuvo en relación con detalles de técnica, que deben ser conocidas por el cirujano de cadera para evitar este tipo de complicaciones catastróficas. Key words: fractura cerámica, superficie cerámica en cerámica, cuarta generación, artroplastia ABSTRACT Introduction: fourth-generation ceramics is known for a greater hardness and resistence to fractures in laboratory evaluations due to added zirconia. The aim of this study is to objectify the incidence, type and cause of complications directly related to fourth generatio ceramic-on-ceramic friction in total hip arthroplasty in a consecutive group of patients. Methods: Complications directly related to ceramic-on-ceramic friction were analyzed in a consecutive series of 939 cases (880 patients) who underwent primary total hip arthroplasty at our institution during the years 2006-2014. All cases presented fourth generation ceramic-on-ceramic friction (BIOLOX® Delta, Ceramtec AG, Plochingen, Alemania). Results: The following complications were observed: one fracture and two early acetabular loosenings due to technical defects in the placement of the insert; one femoral head fracture and one squaking due to the excessive vertical inclination of cup placements. This implies a complication rate of 0.53%. The free-of-complication survival estimate according to the Kaplan-Meier analysis was 99,3% (IC 95%; 98,3% - 99,7%). Conclusions: The observed complication rates of fourth generation ceramic-on-ceramic surfaces was low, however it differs completely from the results observed at the laboratory. All of the complications were related to technical details that should be known to the hip surgeon as to avoid these type of catastrophical complications. Key words: ceramic fracture; ceramic-on-ceramic; fourth-generation ceramic; total hip arthroplasty 22 Año 2 · Número 1 · 2016 Introducción La artroplastia total de cadera es un procedimiento exitoso a largo plazo. Estos resultados y la alta prevalencia de enfermedad degenerativa de la cadera han hecho que este procedimiento quirúrgico haya ampliado sus indicaciones a pacientes cada vez más jóvenes. Las superficies de fricción como la cerámica en cerámica se asocian a tasas de desgaste nulas a lo largo del tiempo, con una liberación de partículas que produce una reacción biológica tisular de menor intensidad en comparación con las partículas derivadas del desgaste de polietileno. (1-3) Esto ha disminuido al mínimo la tasa de osteólisis y falla de los implantes. Sin embargo, la primer generación de cerámica se ha asociado a tasas de fractura de la cabeza o del inserto del 13%, la cual a disminuido al 5% con el desarrollo de la cerámica de segunda generación. (1) La tecnología utilizada para desarrollar la tercer generación de cerámica ha logrado disminuir esta complicación al 0.004%. (4,5) La cerámica de cuarta generación se caracteriza por la adición de zirconia, la cual presenta una mayor dureza y resistencia a la fractura en el laboratorio. (6) De acuerdo al fabricante (Ceramtec® AG, Plochingen, Alemania), la tasa de complicaciones con esta superficie de fricción de cuarta generación en 3.6 millones de cabezas de cerámica implantadas entre los años 2000 y 2010 fue de 0,002%. (7) Los autores de este trabajo han utilizado este tipo de superficie de carga desde el año 2006 y han observado una tasa de complicaciones que no concuerda con las descriptas por el fabricante. En este trabajo nos propusimos objetivar la incidencia, el tipo y las causas de las complicaciones directamente relacionadas con el par de fricción cerámica en cerámica de 4ta generación en cirugía primaria en un grupo consecutivo de pacientes. Material y método Entre los años 2006 y 2014 fueron operados de manera consecutiva 939 casos en 880 pacientes con artroplastia total de cadera primaria utilizando el par cerámica en cerámica de 4ta generación. El promedio de edad de los pacientes fue de 49 años (rango: 17-77 años), 461 pacientes correspondían al sexo masculino y 419 al sexo femenino, con un índice de masa corporal promedio de 22.3 (rango: 19-48). Las indicaciones para este tipo de superficie de carga fueron: edad menor a 60 años (95% de los casos) o pacientes mayores de 60 años con riesgo elevado de inestabilidad protésica (5% de los casos). Los diagnósticos que motivaron estas cirugías fueron la coxartrosis primaria en el 68% de los casos, la osteonecrosis en el 15% de los casos, la displasia de cadera en el 7% de los casos y patología traumática en el 10% de los casos. En 39 pacientes se realizó una artroplastia total de cadera bilateral secuencial en un tiempo quirúrgico. Todos los pacientes fueron operados bajo anestesia epidural en quirófano de flujo laminar. En todos los casos se colocó el par de fricción cerámica en cerámica de 4ta. generación (BIOLOX® Delta, Ceramtec AG, Plochingen, Alemania). El diámetro cefálico utilizado fue 36 mm en el 78% de los casos, 32 mm en el 15% y 28 mm en el 7%. Los componentes utilizados fueron Pinnacle/CStem en 120 casos, Pinnacle/Corail en 663 casos (DePuy International®, Leeds, UK), Pinnacle/SROM (DePuy International®, Leeds, UK) en 11 casos, Trinity/ MiniHip en 100 casos (Corin®, Cirencester, UK) y Combi/ CFP (WLink®, Hamburgo, Alemania) en 45 casos. Los pacientes fueron evaluados clínica y radiográficamente a los 15, 45, y 90 días, al año de la cirugía y luego una vez por año, mediante el Score de Merle D’Aubigné-Postel. (8) En las visitas periódicas y en forma telefónica se realizaron cuestionarios para detectar la presencia de algún chirrido durante el movimiento o complicación directamente relacionada con el par de fricción utilizado. El promedio de seguimiento de los pacientes fue de 5,3 años (rango: 1-9,6 años). Se realizó una curva de sobrevida según el método de Kaplan-Meier (9) para determinar el porcentaje libre de complicaciones con su intervalo de confianza. Resultados En esta serie consecutiva de pacientes operados con un artroplastía total de cadera primaria utilizando el par de fricción cerámica en cerámica de 4ta generación se observaron las siguientes complicaciones: una fractura del inserto acetabular, una fractura de la cabeza femoral, dos aflojamientos acetabulares precoces por defectos técnicos en la colocación del inserto y un chirrido (Tabla 1). Esto implica una tasa de complicaciones directamente relacionada con este par de fricción del 0,53%. La estimación de sobrevida libre de complicaciones de acuerdo al análisis de Kaplan-Meier fue de 99,3% (IC 95%; 98,3% 99,7%). A continuación se detallan las complicaciones directamente relacionadas con esta superficie de carga. a. Fractura del inserto acetabular Un varón de 50 años con antecedentes de osteoartrosis avanzada fue operado de la cadera izquierda implantándose un reemplazo total no cementado Pinnacle 54 mm/Corail tallo 10 (DePuy International, Leeds, UK) con superficies de cerámica en cerámica REVISTA. Cirugía Reconstructiva de Cadera y Rodilla 23 Tabla 1. Referencias - M: masculino; F: femenino; OA: osteoartrosis; DDC: displasia del desarrollo de la cadera; P/C: Pinnacle/Corail (DePuy); T/M: Trinity/MiniHip (Corin); CCC: cambio de superficie a cerámica-cerámica; RCP: revisión de la copa y cambio de superficie a cerámica en polietileno, NR: no reoperado. (BIOLOX® Delta, Ceramtec AG, Plochingen, Alemania) de 36 mm de diámetro, cabeza standard +1,5 mm. El paciente presentó una evolución favorable, pero a los 20 meses de operado, mientras estaba jugando al fútbol sintió un dolor y un ruido con sensación de “molienda”. Al tomarse las radiografía de frente y perfil en la guardia se observó una fractura del inserto acetabular. Retrospectivamente se observó en las radiografías previas a la fractura que existía un asentamiento inadecuado del inserto acetabular (Figura 1). El paciente fue reoperado de inmediato removiendo los fragmentos de cerámica fracturada, y cambiando la superficie de fricción a una nueva cerámica en cerámica (BIOLOX® Delta, Ceramtec AG, Plochingen, Alemania) de 36 mm. A los 90 meses de seguimiento postoperatorio, el paciente presenta una escala funcional de Merle D´Aubigne (8) de 18 puntos. b. Fractura de la cabeza femoral Una mujer de 56 años con antecedentes de displasia del desarrollo de su cadera izquierda operada en la infancia con una osteotomía periacetabular fue operada con un reemplazo total de cadera no cementado Pinnacle 50 mm/Corail tallo 9 (DePuy International®, Leeds, UK) con superficies de cerámica en cerámica (BIOLOX® Delta, Ceramtec AG, Plochingen, Alemania) de 28 mm de diámetro, cabeza standard +1,5 mm. En el control post- 24 Figura 1A-E. A: Radiografía postoperatoria inmediata, nótese el mal asentamiento del inserto de cerámica (círculo). B: Radiografía donde se evidencia la ruptura del inserto. C y D: Las condiciones de la cabeza femoral y el inserto, E: Radiografía postoperatoria a los 30 meses de seguimiento. operatorio se observó un centro de rotación alto, 10 mm más proximal al anatómico, y una inclinación Año 2 · Número 1 · 2016 acetabular de 60º. La evolución de la paciente fue favorable hasta los 39 meses postoperatorios, donde sintió un ruido fuerte y sensación de “molienda”, con un dolor moderado. Al acudir a la guardia se observó en las radiografías de frente y perfil la fractura de la cabeza de cerámica (Figura 2). Durante la reoperación, se revisó la copa a una copa Pinnacle (DePuy International®, Leeds, UK) de 50 mm de diámetro con inserto de polietileno de alto entrecruzamiento (Marathon, DePuy International®, Leeds, UK) y una cabeza de cerámica (BIOLOX® Delta, Ceramtec AG, Plochingen, Alemania) de 28 mm de diámetro +1,5 mm. c. Aflojamientos acetabulares precoces Caso 1 Un paciente de sexo masculino de 54 años de edad, 1,56 m de estatura y 62 kg de peso fue operado con diagnóstico de displasia del desarrollo Crowe 1 (9) bilateral en un tiempo quirúrgico en julio de 2011. En el lado izquierdo se implantó una copa Trinity (Corin®, Cirencester, UK) con un tornillo de 25 mm de longitud y un inserto de cerámica de 4ta. generación (BIOLOX® delta, CeramTec AG, Plochingen, Germany) y un tallo de fijación cervicometafisaria MiniHip (Corin®, Cirencester, UK) número 2 con cabeza de cerámica de 36 mm de diámetro del mismo origen a través de un abordaje posterolateral. Según la técnica, se recorrió con el dedo índice de manera completa el borde del inserto acetabular para corroborar su correcto asentamiento. En el lado derecho se realizó la misma técnica de manera secuencial. El tiempo operatorio de ambas cirugías fue de 125 minutos. Las radiografías postoperatorias evidenciaron una inclinación de la copa de 44º. El paciente fue dado de alta al cuarto día postoperatorio caminando con un andador con carga completa. Los controles a los 15, 45 y 90 días postoperatorios no evidenciaron complicaciones clínicas ni radiográficas. Seis meses después de la operación, el paciente se presentó con dolor inguinal izquierdo y crepitación. Las radiografías evidenciaban un cambio en la orientación de la copa acetabular con una inclinación de 5º y una excesiva anteversión. Durante la cirugía de revisión, la copa se encontraba floja pero el inserto de cerámica no se había separado de la copa de titanio. La cabeza femoral estaba totalmente impregnada en titanio proveniente de la cabeza del tornillo que había estado en contacto con la superficie posterior del inserto de cerámica. El inserto presentaba también una impregnación circunferencial de titanio y una fractura del borde (Figura 3). El tallo femoral se encontraba fijo y el cono no tenía daños macroscópicos, por lo que se llevó a cabo la revisión de la copa con una copa de revisión multiperforada Pinnacle (DePuy International®, Warsaw, IN, USA) de 56 mm de diámetro con un inserto de cerámica de 4ta generación (BIOLOX® delta, CeramTec AG, Plochingen, Germany). A los 45 meses de seguimiento luego de la revisión, el paciente no presentó nuevas complicaciones y su escala funcional es de 18 puntos de acuerdo al puntaje de Merle D´Aubigne y Postel. (8) Figura 2 A, B. A: Radiografía de cadera izquierda que muestra una copa con inclinación vertical. B: Fractura de la cabeza femoral de cerámica de 28 mm a los 39 meses postoperatorios. C: fotos de la cabeza partida, nótese el delgado espesor de la cabeza en la zona carga. Caso 2 Un varón de 42 años, 68 kg y 1,68 mts de altura fue intervenido en noviembre de 2011 por una displasia del desarrollo de su cadera derecha grado 2 de REVISTA. Cirugía Reconstructiva de Cadera y Rodilla 25 Figura 3 A-E. A: Falla acetabular precoz a los 8 meses asentamiento completo del inserto acetabular según técnica. El tiempo operatorio fue de 75 minutos. Las radiografías postoperatorias mostraron una inclinación de la copa de 43º sin signos de asentamiento incompleto del inserto. El paciente presentó una evolución favorable y fue dado de alta hospitalaria a los 3 días postoperatorios caminando con un andador con carga parcial. A los 8 meses postoperatorios el paciente se presentó con dolor súbito y crepitación, sin antecedentes de trauma. Las radiografías evidenciaban una inclinación acetabular de 65º con una anteversión alterada. Durante la revisión se observó metalosis de los tejidos periacetabulares, la cabeza femoral y el inserto acetabular se encontraban totalmente impregnados de titanio y la copa se encontraba floja. El inserto acetabular no se encontraba separado de la copa de titanio ni mostraba signos de asentamiento incorrecto. La superficie posterior del inserto de cerámica se encontraba impregnada en titanio con ralladuras y la impronta de la cabeza del tornillo de 25 mm, el cual presentaba un desgaste excéntrico. La revisión de la copa fue realizada con una copa de metal trabecular (Zimmer®, Warsaw, Indiana, USA) con inserto cementado de polietileno de alto entrecruzamiento (ZCA, Zimmer®, Warsaw, Indiana, USA) de 52 mm de diámetro y un tornillo de 30 mm y otro de 25 mm. El tallo no presentaba signos de aflojamiento ni daño del cono por lo que se cambió la cabeza a una nueva cabeza de cerámica de 4ta generación (BIOLOX® delta, CeramTec AG, Plochingen, Germany). El paciente no presentó complicaciones postoperatorias y fue dado de alta a los 4 días de la reintervención. En el último seguimiento a los 36 meses postoperatorios presentó una escala funcional de 18 puntos de acuerdo a la clasificación de Merle D´Aubigne y Postel. (8) postoperatorios. B y C: aspecto de la cabeza femoral y del inserto de cerámica explantados. D: cabeza del tornillo de titanio luego de tomar contacto con la parte posterior del inserto de cerámica. E: Fotomicrografía utilizando microscopía electrónica donde se evidencia la presencia de depósito de titanio en las zonas de la cerámica impregnadas con metal. cabeza en la zona carga. Crowe (9) a través de un abordaje posterolateral. Se implantó una copa Trinity (Corin®, Cirencester, UK) de 48 mm de diámetro externo con 2 tornillos de 20 y 25 mm de longitud respectivamente y un tallo corto no cementado de fijación cervicometafisaria MiniHip (Corin, Cirencester, UK). La superficie de fricción fue cerámica en cerámica de 4ta. generación (BIOLOX® delta, CeramTec AG, Plochingen, Germany). En la cirugía se constató el 26 Hallazgos microscópicos en los componentes explantados Los componentes explantados fueron analizados bajo microscopía electrónica (SEM, Neon40) en un centro independiente. Los especímenes fueron rociados con grafito y observados a 10 KV. Se analizó la composición de las muestras con el uso de energía espectroscópica dispersible de rayos X (EDX). Los insertos acetabulares presentaban marcas circulares de frote en la superficie. Uno de los insertos presentaba una raya circular alrededor de toda la circunferencia posterior y el otro una marca correspondiente a la forma de una de las cabezas de los tornillos. Estas impregnaciones fueron analizadas con EDX, lo cual evidenció un alto contenido de detritus de titanio (Figura 3). Las cabezas protésicas Año 2 · Número 1 · 2016 presentaban las mismas impregnaciones de titanio que los insertos acetabulares, proveniente de la cabeza del tornillo de fijación acetabular. d. Chirrido Una mujer de 50 años con antecedentes de HIV positivo y artrosis severa de cadera bilateral fue operada de ambas caderas en un tiempo con una artroplastia total de cadera Pinnacle 54 mm/Corail talle 10 (DePuy International®, Leeds, UK) con superficies de cerámica en cerámica (BIOLOX® Delta, Ceramtec AG, Plochingen, Alemania) de 36 mm de diámetro, cabeza standard +1,5 mm. Debido a que se comenzó por el lado izquierdo y fue posible colocar una copa de 54 mm de diámetro sin forzar el fresado, se intentó colocar el mismo diámetro del lado derecho para poder utilizar una cabeza de 36 mm, ya que este diseño requiere de ese diámetro externo mínimo para adaptar una cabeza de 36 mm. En el control radiográfico postoperatorio se evidenció la adecuada inclinación en la copa de la cadera izquierda y una inclinación vertical de 62º en la copa derecha. La paciente presentó una evolución favorable hasta los 23 meses postoperatorios cuando comenzó a escuchar un chirrido grado IV D (10) proveniente de su cadera derecha, el cual se caracterizaba por un sonido agudo que ocurría a diario al caminar y al levantarse de una silla y lo suficientemente audible para ocasionar un problema social a la paciente. El resto del examen físico y clínico era normal, así como también el rango de movilidad de esa cadera (Extensión/Flexión 0-0-100). Las radiografías no evidenciaban signos de aflojamiento ni osteólisis (Figura 4). El paciente rechazó una nueva intervención por cuestiones laborales y debido a que el ruido no le molestaba. Tabla 2. Incidencia de fracturas de cerámica en la literatura. Referencias - Fx: fractura. Tabla 3. Principales series en referencia al chirrido y las causas propuestas. Figura 4: Radiografía de frente de ambas caderas donde se evidencia una copa vertical del lado derecho en la paciente que presentó un chirrido a los 23 meses postoperatorios. Discusión Los resultados a largo plazo en la historia moderna de la artroplastia total de cadera se han visto afectados por el aflojamiento protésico derivado de la liberación de partículas de desgaste. Por esta razón, a pesar de las complicaciones observadas en esta serie de casos, el par de fricción cerámica en cerámica continúa siendo nuestra indicación preferida entre los pacientes jóvenes y activos. (5) REVISTA. Cirugía Reconstructiva de Cadera y Rodilla 27 Gráfico 1: Análisis de sobrevida de Kaplan-Meier a los 5.3 años promedio tomando como punto final la complicación directamente relacionada con el par de fricción cerámicacerámica. La estimación de sobrevida libre de complicaciones fue de 99,3% (IC 95% 98,3% - 99,7%). Las limitaciones principales de este estudio son su carácter retrospectivo, su seguimiento corto y la falta de un grupo control con otra superficie de fricción. Como la cerámica Delta tiene un 24% de zirconia, podría ocurrir con el tiempo la transformación de fases de la zirconia y ocasionar un aumento en la rugosidad de la cerámica, lo cual podría producir osteólisis. (12) En la mayoría de estos pacientes se realizó un abordaje mínimamente invasivo, lo cual podría estar relacionado con los defectos técnicos que condujeron a las complicaciones observadas debido a una menor visibilidad del campo operatorio. La fractura de la cerámica, ya sea de la cabeza o del inserto, es una complicación que oscila entre el 0 y el 3,6% en la literatura (Tabla 2). (4,13-19) La cerámica de 4ta generación ha sido desarrollada para solucionar los problemas de fractura relacionados con la cerámica de 3ra generación. De acuerdo al fabricante, la tasa de complicaciones con las cerámicas más modernas es 10 veces inferior que con la cerámica Forte. (7) Sin embargo, en la literatura la fractura de la cerámica no ha desaparecido en series que incluyen hasta 500 casos, con lo cual la cifra propuesta de 1 fractura por cada 14.000 casos parecería no ser la real. En esta serie, tanto la fractura de la cabeza como la del inserto se ha producido por un mal asentamiento del inserto y por la colocación de una cabeza de 28 mm en una copa excesivamente vertical. El mal asentamiento del inserto de cerámica dentro de la copa metálica ha sido descripto como un fenómeno frecuente con un tipo de diseño, llegando a presentar una incidencia del 7% en 28 cirugía primaria. (20, 21) Las cabezas de 28 mm tienen una menor resistencia a la fractura debido a que el espesor de cerámica es menor y el cono se introduce más en la cabeza que en las cerámicas de mayor diámetro. (22) Con respecto a los aflojamientos acetabulares precoces que observamos en dos casos con el mismo diseño en pacientes con displasia del desarrollo, la incidencia de esta complicación fue de 0,2%. Creemos que estas fallas pueden haber ocurrido por colocar un solo tornillo muy angulado que no ha tenido una correcta presa. Esto podría haber provocado la extrusión de la cabeza del tornillo y el contacto con la superficie posterior de la cerámica. Lee y col. han publicado un caso de una fractura de un inserto de cerámica a los 2 meses postoperatorios causada por el contacto de la cabeza de un tornillo con el inserto de cerámica. (16) Recomendamos enfáticamente controlar la introducción completa de la cabeza del tornillo dentro del orificio y evitar la angulación excesiva antes de colocar el inserto de cerámica en el diseño de copa Trinity (Corin®, Cirencester, UK). Lo cierto es que esta complicación es exclusiva al par de fricción cerámica en cerámica, ya que no habría podido ocurrir si la superficie acetabular elegida hubiese sido el polietileno. Este material es elástico y al tomar contacto con el titanio actúa como una superficie amortiguadora, sin la liberación de partículas de titanio. A pesar de que el chirrido no es una complicación exclusiva del par cerámica en cerámica, la etiología de esta complicación ha sido relacionada con el tipo de cerámica utilizada, la geometría del inserto y del cuello femoral y el método utilizado para detectar esta complicación. Otras causas posibles incluyen la microseparación asociada con el choque y el desgaste lineal, la sobrecarga en el borde, la incorrecta posición de la copa y el atrapamiento de un tercer fragmento entre ambas superficies. (4,5,19, 23-26) Si bien Hamilton y col. han publicado que la composición de la cerámica de 4ta generación podría prevenir la ocurrencia de chirridos, (5) años más tarde los mismos autores han publicado una incidencia del 7,5% en 345 casos con este tipo de cerámica. (19) Creemos que en este caso en particular la inclinación vertical de la copa pudo haber contribuido a esta complicación. Sin embargo, hemos observado varios casos de copas con inclinación aumentada que no han desarrollado chirridos con lo cual la etiología podría ser multifactorial. A pesar de ello, recomendamos enfáticamente evitar la inclinación aumentada en superficies duras ya que se asocia a choque entre el cuello y el borde acetabular, carga excesiva en el borde y desgaste lineal. Año 2 · Número 1 · 2016 La tasa de complicaciones observadas con la superficie cerámica en cerámica de 4ta generación en esta serie de casos fue baja, sin embargo difiere completamente de los resultados observados en el laboratorio. La totalidad de las mismas estuvo en relación con detalles de técnica, que deben ser conocidas por el cirujano de cadera para evitar este tipo de complicaciones catastróficas. Como reglas generales, se recomienda: evitar la angulación excesiva de los tornillos de fijación acetabular y la inclinación excesiva de la copa y realizar la visión directa y la confirmación digital del completo asentamiento del inserto de cerámica dentro de la copa metálica. Bibliografía 1. 2. 3. 4. 5. 6. 7. 8. 9. 10. 11. 12. 13. 14. 15. 16. 17. 18. 19. Hamadouche D, Nitch C, Bizot P, Mounier A, Nizerd R, Sedel L. Fracture of ceramic bearing: history and present status. Clin Orthop Relat Res. 2003;(417);19-26. D’Antonio JA, Capello WN, Naughton M. Ceramic bearings for total hip arthroplasty have high survivorship at 10 years. Clin Orthop Relat Res. 2012;470(2):373. Murphy SB, Ecker TM, Tannast M. Two to 9-year clinical results of alumina ceramic on-ceramic THA. Clin Orthop Relat Res. 2006;453:97-102. Capello WN, D´Antonio JA, Feinberg JR, Manley MT, Naughton M. Cermica-on-Ceramic total hip arthropalty. J Bone Joint Surg Am. 2008;(23):39-43. Hamilton WG, McAuley JP, Dennis DA, Murphy JA, Blumenfeld TJ, Politi J. THA With Delta Ceramic on Ceramic. Clin Ortho Relat Res. 2010;468(2):358-66. Yang CC, Kim RH, Dennis DA. The Squeaking Hip: a cause for concern- disagrees. Orthopedics. 2007;(30):739742. Heros R. Bajo riesgo de fracturas de cabezas femorales Biolox Ceranews. 2011;(1):11-13. D’Aubigne RM, Postel M. Function al results of hip arthroplasty with acrylic prosthesis. J Bone Joint Surg Am. 1954;36-A(3):451-75. Kaplan E, Meier P. Nonparametric estimation from incomplete observations. J Am Stat Assoc. 1958;(53):457– 81. Crowe JF, Mani VJ, Ranawat CS. Total hip replacement in congenital dislocation and dysplasia of the hip. J Bone Joint Surg Am. 1979;(61):15–23. Swanson TV, Peterson DJ, Seethala R, Bliss RL, Spellmon CA. Influence of prosthetic design on squeaking after ceramic-on-ceramic total hip arthroplasty. J Arthroplasty. 2010;25(S6):36-42. Chevillotte C, Trousdale RT, Chen Q, Guyen O, An Kai-Nam. “Hip Squeaking’’: A Biomechanical Study of Ceramic-on-ceramic Bearing Surfaces. Clin Orthop Relat Res. 2010;468(2):345-50. Yoo JJ, Kim YM, Yoon KH, Song WS, Kim HJ. Alumina-on-alumina total hip arthroplasty. A five-year minimun follow-up study. J Bone Joint Surg Am. 2005;87(3):530-5. Bascaveric Z, Vukasinovic Z, Slavkovic N, Dulic B, Trajkovic G, Bascarevic V, Timotijevic S. Alumina-on-alumina ceramic versus metal-pn-highly cross-linked polyethylene bearings in total hip arthroplasty: a comparative study. Int Orthop. 2010;34(8):1129-35. Chang JD, Kamdar R, Yoo JH, Hur M, Lee S. Third-genertion ceramic-on-ceramic bearing surfaces in revision total hip arthroplasty. J Arthroplasty. 2009;24(8):1231-5. Lee SC, Jung KA, Nam CH, Kim TH, Ahn NK, Hwang SH. Acetabular screw head-induced ceramic acetabular liner fracture in cementless ceramic-on-ceramic total hip arthroplasty. Orthopedics. 2010 May 12;33(5). Wang W, Guo W, Yue D, Shi Z, Zhang N, Lui Z, Sun W, Wang B, Li Z. Fourth-generation ceramic-on-ceramic total hip arthroplasty in patients of 55 years or younger: short-term results and complications analysis. Chin Med J (Engl) 2014;127(12):2310-5. Park KS, Seon JK, Yoon TR. The Survival Analysis in Third-Generation Ceramic-on-ceramic Total Hip Arthroplasty. J Arthroplasty. 2015 Nov;30(11):1976-80. Hamilton WG, McAuley JP, Blumenfeld TJ, Lesko JP, Himden SE, Dennis DA. Midterm Results of Delta Ceramicon-ceramic Total hip Arthroplasty. J Arthroplasty. 2015 Sep;30(9 Suppl):110-5 REVISTA. Cirugía Reconstructiva de Cadera y Rodilla 29 20. Langdown AJ, Pickard RJ, Hobbs CM, Clarke HJ, Dalton DJ, Grover ML. Imcomplete seating of the liner with the Trident acetabular system: a cause for concerm? J Bone Surg Br. 2007;89(3):291-5. 21. Squire M, Griffin WJ, Mason JB, Peindl R, Odum S. Acetabular Component deformation with press-fit fixation. J Arthroplasty. 2006;21(6 Suppl 2):72-7. 22. Lombardi AV Jr. MD, Berend KR MD, Seng BS DO, Clarke IC PhD, Adams JA BFA. Delta Ceramic-on-Alumina Ceramic Articulation in Primary THA. Clin Orthop Relat Res. 2010;(468):367–74. 23. Walter WL, O´Toole GC, Walter WK, Elis A, Zicat BA. Squeaking in ceramic-on-ceramic hips: the importance of acetabular components orientation. J Arthroplasty. 2007;(379):22-28. 24. Jarrett CA, Ranawat AS, Bruzzone M, Blum YC, Rodriguez JA, Ranawat CS. The squeaking hip: a phenomenon of ceramic-on-ceramic total hip arthroplasty. J Bone Joint Surg Am. 2009;91(6):1344-9. 25. Keurentjes JC, Kuipers RM, Wever DJ, Schreurs W. High Incidence of Squeaking in THAs with Alumina Ceramic-on-ceramic Bearings. Clin Orthop Relat Res. 2008;(466):1438-43. 26. Restrepo C, Parvizi J, Kurtz SM, Sharkey PF, Hozack Wj, Rothman RH. The Noisy Ceramic Hip: is Components malpositioning the cause? J Arthroplasty. 2001;23(5):643-9. 30 Año 2 · Número 1 · 2016 Infecciones periprotésicas de cadera Tratamiento en un tiempo con espaciadores funcionales definitivos Diego E. Mengelle, Federico Burgo y Willy Molina Encina* Servicio de Ortopedia y Traumatología Sección de Cirugía Reconstructiva Articular del Adulto Hospital Universitario Austral - Pilar, Argentina RESUMEN La infección articular periprotésica de cadera aumenta la morbilidad, reduce la expectativa de vida del paciente y constituye una complicación con alto impacto económico. El enfoque multidisciplinario, la precisión en la identificación bacteriológica, la aplicación de normas estrictas de técnica quirúrgica sumados a una apropiada terapia antibiótica sistémica, constituyen el fundamento del éxito en el tratamiento. El objetivo del presente estudio consiste en evaluar una serie de pacientes con infección periprotésica y baja demanda funcional. Los mismos fueron tratados en un tiempo con espaciadores funcionales articulados cementados, impregnados con antibiótico, analizando los resultados clínicos, radiológicos y de calidad de vida. Se pretende conocer si este tratamiento puede ofrecer control de la infección superior al 95% y una mejora significativa de la función. Nivel de evidencia: IV Palabras clave: cadera, artroplastia, infección, espaciador, comorbilidad, escala funcional. ABSTRACT Periprosthetic hip joint infection increases morbidity, reduces patient’s life expectancy and constitutes a high economic impact complication. A multidisciplinary point of view, the precision in identifying the bacterial strain and application of strict surgical techniques in addition to a proper systemic antibiotic therapy constitute the foundations of success in the treatment. The aim in this study is to evaluate a group of patients with periprosthetic infection and low functional demand. These will be treated with cemented articulating antibiotic-loaded functional spacers in a one-stage procedure. Clinical, radiological and quality of life results will be analyzed. The goal is to establish if this treatment can offer infection control above 95% and a significant function improvement. Keywords: hip, arthroplasty, infection, spacer, comorbidity, functional scale. REVISTA. Cirugía Reconstructiva de Cadera y Rodilla 31 32 Introducción La infección articular periprotésica de cadera aumenta la morbilidad, reduce la expectativa de vida del paciente y constituye una complicación con alto impacto económico. (1) El éxito de su tratamiento depende de múltiples factores. Los relacionados con el huésped, como el inmunocompromiso, antecedentes de infecciones polimicrobianas (2) y síndrome metabólico se relacionan con una tasa de complicaciones a corto plazo de hasta 49%. (3) El enfoque multidisciplinario, la precisión en la identificación bacteriológica, la aplicación de normas estrictas de técnica quirúrgica sumados a una apropiada terapia antibiótica sistémica, constituyen el fundamento del éxito en el tratamiento. En los últimos 20 años la estrategia de reconstrucción en dos tiempos quirúrgicos fue considerada el plan terapéutico de elección, con reportes de control de infección superiores al 90% (2). En la actualidad, esa percepción se ha modificado. La revisión sistemática de los resultados a través de la literatura científica y las declaraciones del Consenso de Philadelphia de 2012 (4) han permitido dilucidar dos puntos fundamentales: Que no existe una ventaja real basada en la evidencia científica del tratamiento en dos tiempos con respecto al de un tiempo. Que cada estrategia de tratamiento posee sus indicaciones, siendo su aplicación sujeta a características propias del paciente y gérmenes contaminantes. La implantación de espaciadores funcionales articulados confeccionados con componentes protésicos y fijados con cemento en estadios avanzados de fraguado, estableciendo una superficie de interdigitación ósea reducida, permitiría: Realizar la revisión definitiva en forma sencillas y sin compromiso del capital óseo. Alcanzar estándares funcionales y de calidad de vida elevados similares a los de un implante definitivo. Utilizar esta estrategia como tratamiento en un tiempo en una población determinada. (5-7) El objetivo del presente estudio consiste en evaluar una serie de pacientes con infección periprotésica y baja demanda funcional, tratados en un tiempo con espaciadores funcionales articulados cementados, impregnados con antibiótico, analizando los resultados clínicos, radiológicos y de calidad de vida. crónicas durante el período comprendido entre enero de 2005 y diciembre de 2013. Se identificaron 69 casos de infecciones periprotésicas. Los pacientes fueron tratados según dos estrategias terapéuticas: En dos tiempos - 38 pacientes En un tiempo - 31 pacientes 2. a) En seis casos se realizó desbridamiento quirúrgico con retención del implante primario por tratarse de una infección posoperatoria aguda (no se realizó recambio de los componentes modulares en todos los casos). 2. b) Veinticinco pacientes fueron tratados con espaciadores articulados confeccionados con componentes revestidos con cemento suplementado con antibiótico y fijados en forma parcial que funcionaron como implantes funcionales definitivos. Los casos que integraron el grupo 2. b constituyeron la población de estudio. (Tabla 1). Materiales y métodos Utilizando herramientas propias del sistema informático PECTRA, se realizó una revisión retrospectiva de los pacientes tratados por infecciones periprotésicas El 92% de los pacientes fueron referidos desde otra institución. El promedio de edad de la población al momento de la cirugía fue de 72.96 años (60 a 88 años). Nueve pacientes fueron de sexo femenino (36%) y Tabla 1. Características de la población de estudio. VSG: Velocidad de sedimentación globular. PCR: proteína C reactiva; considerada positiva con valor igual o superior a 10 mg/dl. SAMS: Staphylococcus aureus meticilina sensible. SAMR: Staphylococcus aureus meticilina resistente. E.coli: Escherichia coli. SCN: Staphylococcus coagulasa negativo. S. epidermidis: Staphylococcus epidermidis. P. aeruginosa: Pseudomona aeruginosa. E. faecalis: Enteroccocus faecalis. SM: síndrome metabólico. IRC: insuficiencia renal crónica. HTA: hipertensión arterial. EPOC: enfermedad pulmonar obstructiva crónica. DBT: diabetes. AR: artritis reumatoidea. Año 2 · Número 1 · 2016 dieciséis (64%) de sexo masculino. El promedio de índice de masa corporal fue de 28.5 (19 a 35). Solo se incluyeron en el estudio pacientes que cumplieron uno o más de los siguientes criterios para el diagnóstico de infección periprotésica: Tres cultivos positivos en muestra de tejido de interfases. Cultivo positivo en líquido de punción articular más VSG y/o PCR cuantitativa igual o mayores a 30 mm/h y 10 mg/dl en sangre respectivamente. Presencia de fístula. El riesgo quirúrgico fue calificado según la escala ASA. Veintisiete pacientes (92%) fueron calificados como ASA II y III. El tiempo de seguimiento promedio fue 49 meses, con un rango de 14 a 95 meses. Todos los pacientes fueron intervenidos por el mismo equipo quirúrgico. Construcción e implantación del espaciador Se determinó la medida final del tallo femoral según la dimensión de las raspas empleadas para el labrado del canal. Se utilizó un tallo cónico pulido una medida menor respecto a la última raspa en todos los casos. En 18 casos se utilizó cemento Simplex P-Tobramycin (Stryker Howmedica Osteonics, Mahwah, New Jersey), en los otros casos se utilizó cemento Simplex P sin antibiótico. Con el objetivo de mejorar el anclaje del cemento al tallo pulido y evitar que el mismo se desguante del cemento y éste último permanezca en el canal femoral en caso de una eventual extracción, en 17 casos el tallo fue enrollado en toda su extensión con alambre quirúrgico de 1.5 mm de diámetro. Dicha construcción fue cubierta en toda su superficie con una capa de cemento de 2 a 3 mm de espesor suplementado con 3 gr de vancomicina cada dosis de cemento. El antibiótico fue introducido en el cemento entre los 4 a 5 minutos de fraguado desde el comienzo del mezclado. Durante los últimos 5 minutos de fraguado de cemento sobre el tallo se inició la preparación de otra dosis en iguales condiciones. Esta última fue utilizada para la fijación del tallo. La misma se realizó en los últimos 4 a 5 cm de la metáfisis femoral proximal. Con el propósito de obtener un cemento con menor capacidad de microinterdigitación, se esperó para su aplicación el avance del ciclo de fraguado hasta 6 a 7 minutos. Para el acetábulo se utilizaron insertos lisos de polietileno en 19 casos y copas cementadas convencionales en el resto de los casos. Las características de la fijación con cemento en relación al fraguado fueron similares a la descripta para el componente femoral. Figura 1. Componente femoral. (A) Tallo pulido cónico envuelto externamente con alambre quirúrgico. Cabeza femoral metálica. (B) Tallo cubierto por cemento con antibiótico en el momento previo a su introducción en la cavidad femoral. Para el estudio bacteriológico y anatomopatológico, se obtuvieron como mínimo 6 muestras de tejido incluyendo siempre sectores de ambas interfases cemento-hueso. El promedio de internación fue de 6,4 días (rango 4 a 14 días). El protocolo postoperatorio de tratamiento antibiótico fue indicado según la sensibilidad encontrada en el antibiograma de las muestras obtenidas durante la cirugía o la punción. El protocolo de rehabilitación postoperatoria comenzó a las 24 horas de finalizado el procedimiento. Consistió en indicar en forma progresiva movilidad activa y pasiva del miembro operado, ejercicios isométricos del cuádriceps y, de acuerdo a la capacidad del paciente, se realizó la bipedestación asistida con andador. La terapia antitrombótica se realizó utilizando heparina de bajo peso molecular según un protocolo institucional basado en las recomendaciones del American College of Chest Physicians. Para el seguimiento clínico se utilizó una base de datos que incluyó la valoración funcional, el dolor y la calidad de vida utilizando la escala de auto-evaluación de WOMAC (Western Ontario and McMaster Universities Osteoarthritis Index) en una escala reducida validada al español del 1 al 100, siendo 100 la mejor valoración. (5) La mencionada escala se encuentra incorporada en el sistema de registros de historias clínicas digitales REVISTA. Cirugía Reconstructiva de Cadera y Rodilla 33 de la institución y categoriza dolor, rigidez y limitación funcional. La recuperación funcional se determinó en función del tiempo en que se logró la bipedestación, la necesidad de órtesis al final del seguimiento en pacientes que previamente no la utilizaban, y el regreso a las tareas de la vida diaria utilizando la subescala de función del sistema de valoración modificada de la Sociedad Americana de Tumores Musculoesqueléticos MSTS (Escala de Enneking) en la que 30 puntos indican ninguna restricción de actividad y 0 restricción total. (6) Los resultados fueron documentados en el postoperatorio a los 3, 6, 12 meses y al final del seguimiento. La evaluación radiológica se realizó con los mismos intervalos de tiempo que el seguimiento clínico. Para la comparación de variables se utilizó la prueba de t y la prueba de chi-cuadrado. Se estableció un nivel de significancia estadística para un valor de p <0,05. Los datos fueron incorporados a una base de datos y se realizó el análisis estadístico utilizando el programa SPSS versión 15.0. Resultados Seguimiento clínico. Escala de WOMAC. La valoración funcional y de calidad de vida de acuerdo al puntaje de la escala de WOMAC tuvo una evolución progresiva posoperatoria en la mayoría de los casos con puntaje medio de 48,8 a los 3 meses (33-70 puntos), 59,6 a los 6 meses (40-76 puntos), 69,7 a los 12 meses (45-83 puntos), y 71 (53-84 puntos) al finalizar el seguimiento, p<0,05. (Tabla 2). Recuperación funcional. Tiempo de bipedestación: 21 pacientes (88%) comenzaron a caminar durante las 36 horas de posoperatorio; 23 pacientes (92%) lo hicieron dentro de los primeros 9 días y el 100% dentro de los primeros 12 días. Órtesis: al final del seguimiento 19 pacientes (76%) no utilizaron órtesis, 6 pacientes (24%) sí lo hicieron; tres utilizaron bastones por inestabilidad de la marcha y debilidad del glúteo medio y tres debieron utilizar algún tipo de órtesis en algún momento de la evolución mas allá del primer mes. Regreso a las actividades de la vida diaria. Subescala de función de la MSTS: 14 pacientes (56%) tuvieron un puntaje superior a 20, indicando una restricción mínima en la función. 7 pacientes (28%) tuvieron restricciones recreativas y moderadas y en 4 pacientes (16%), la restricción fue parcial. Ninguno tuvo restricción total. (Tabla 2). 34 Evaluación radiológica. Con un seguimiento mínimo de 2 años y máximo de 7.9 años, once pacientes presentaron distintos grados de demarcación parcial acetabular y/o femoral. En dos casos con 42 y 48 meses de seguimiento, se observaron signos de aflojamiento definitivo acetabular con migración del componente. Complicaciones intra-operatorias. Se produjo una fractura periprotésica de fémur Vancouver tipo A2 la cual no requirió fijación. La incidencia de complicaciones intra-operatorias fue de 4%. Complicaciones post-operatorias. Se registraron tres luxaciones (12%), todas antes de la quinta semana de postoperatorio. Se logró la reducción cerrada en dos y en una la misma debió ser abierta. Dos pacientes (8%) presentaron cuadros clínicos de trombosis venosa profunda con eco-doppler positivo que debieron recibir tratamiento con heparina de bajo peso molecular. Ocho pacientes (32%) sufrieron complicaciones cardiopulmonares que fueron resueltas durante la internación. Cuatro pacientes (16%) tuvieron cuadros de bursitis del trocánter mayor persistentes debieron ser tratados con la administración “in situ” de anestésicos locales más corticoides, no siendo estas consideradas como complicación. Sobrevida del implante Durante el tiempo de seguimiento descripto se realizaron 4 re-revisiones (16%): una por luxación (4%) y 3 por dolor y/o deterioro funcional (12%). Dentro de este grupo un caso (4%) tuvo persistencia de infección con cultivos positivos y se reimplantó un nuevo espaciador. Dos presentaron signos de aflojamiento del cotilo con cultivos negativos (8%) y se les realizó reemplazos totales de cadera; en un caso con fijación híbrida y en otro con fijación no cementada. El índice K-P de sobrevida a 4 años de esta serie considerando como punto final a la revisión de algún componente por cualquier motivo fue de 88% (intervalo de confianza de 95%, 84% a 93%). Considerando como punto final a la revisión de cualquier componente por aflojamiento aséptico el índice de sobrevida a 4 años fue de 92% (IC de 95%, 88% a 96%). Cuando la causa fue persistencia del proceso infeccioso o reinfección, la sobrevida a 4 años fue de 96% (IC de 95%, 93% a 99%). El tiempo promedio de re-revisión de los espaciadores funcionales fue de 97 minutos (rango de 70 a 140). No se registró pérdida de capital óseo durante la extracción de los mismos. Año 2 · Número 1 · 2016 Figura 2. (A) Cadera con infección articular peri protésica con osteólisis acetabular en zona 2 y 3 de Charnley y De Lee. (B) Resultado posoperatorio inmediato con espaciador articular con cemento impregnado con antibiótico. (C) Evolución radiológica sin osteólisis a 6 años. Discusión El tratamiento quirúrgico de la infección articular periprotésica crónica o tardía puede realizarse en uno o dos tiempos según las condiciones del paciente, los antecedentes bacteriológicos, y las características del proceso infeccioso. (7) Ha sido reconocido en el documento publicado luego del primer Consenso Internacional de Infecciones Musculoesqueléticas de 2013 que no hay resultados clínicos superiores de una estrategia frente a la otra sino indicaciones precisas para ambas. (4) La revisión en dos tiempos incluye un primer tiempo Tabla 2. Resultado funcional posoperatorio y complicaciones observadas. TVP EEII: trombosis venosa profunda de extremidades inferiores. quirúrgico en el que se practica la extracción del implante protésico, el desbridamiento sistemático y la colocación de un espaciador funcional o no suplementado con antibiótico. Luego de un período variable en el que se realiza un tratamiento antibiótico específico según la sensibilidad del germen, se practica el segundo tiempo quirúrgico. Se caracteriza por la sustitución del espaciador por un reemplazo total con fijación convencional e implantes definitivos. (8) La tasa de curación de la infección con esta técnica varía de 76% a 93%. Hanssen y col. comunicaron una tasa de control de infección de 91% con esta secuencia de tratamiento. (9) La revisión en un tiempo incluye la extracción del implante, el desbridamiento sistemático y la implantación de prótesis definitivas con fijaciones convencionales. Esta estrategia requiere la identificación preoperatoria de los gérmenes y no está indicada en casos de infecciones crónicas persistentes, fístulas o pacientes con elevado riesgo de infección. (10) La tasa de éxitos varía de 79% a 89%. (11) Si bien no hay ventajas en resultados clínicos de una técnica en relación a la otra, sí existe evidencia de una significativa reducción de costos y recursos con la técnica de reimplante en un tiempo. (12) Han sido publicados resultados con distintas clases de espaciadores. Los espaciadores articulados tipo PROSTALAC han demostrado ventajas funcionales y de calidad de vida con menor incidencia de complicaciones y dolor que los espaciadores de un solo bloque en los que el movimiento articular se produce entre el hueso remanente del cotilo y la cabeza del espaciador. (13) Hoffman et al reportó en 42 pacientes tratados con espaciadores articulados en dos tiempos una tasa de control de infección de 96% a dos años; 3 de estos pacientes rechazaron el segundo tiempo de revisión debido a un resultado funcional compatible con una buena calidad de vida. (14) Existe un grupo de pacientes con infecciones crónicas persistentes o fístulas, múltiples comorbilidades y una expectativa de vida igual o menor a 5 años en el que el tratamiento en un tiempo convencional está contraindicado y la programación en dos tiempos supone un período demasiado prolongado de tratamiento con una deficiente calidad de vida y un resultado incierto. En este grupo poblacional, la implantación de los denominados espaciadores funcionales definitivos es un opción atractiva que ofrece la posibilidad de permanencia de los implantes con una calidad de vida aceptable y la extracción con bajo nivel de complejidad si se requiere. (12) REVISTA. Cirugía Reconstructiva de Cadera y Rodilla 35 El espaciador y la técnica de fijación deben cumplir ciertas características alineadas con los objetivos descriptos: 1. La superficie debe ser amplia e irregular lo cual faculta la mayor superficie de elusión de antibiótico. 2. La estructura debe permitir soportar el peso corporal sin deformarse o fracturarse, por esto se debe utilizar el alma de una prótesis en el fémur y cementar en el acetábulo un polietileno de alta densidad. (14) 3. La calidad de la fijación con cemento debe permitir una sobrevida del implante libre de revisiones por aflojamiento de al menos 5 años y a la vez la posibilidad de extracción del cemento e implante utilizando una técnica rápida y sencilla en cualquier momento de la evolución. Por estos motivos la superficie de fijación es parcial en el fémur, y en ambos sectores la interdigitación del cemento es menor debido a la utilización de cemento en estadios avanzados de fraguado. 4. La suplementación con antibiótico del cemento respeta los fundamentos conocidos para espaciadores en relación a cantidad de antibiótico y técnica de mezclado. (15) En 2013, el grupo de Exeter publicó una serie de 34 pacientes con edad promedio de 71 años a quienes se les implantaron espaciadores funcionales definitivos, denominados por ellos como CUMARS (Custom Made Articulating Spacers). La recuperación funcional en escala de Charnley – D’Aubigne y Harris fue significativa estadísticamente, con una tasa de control de infección de 84.2%. (16) En el presente estudio los resultados funcionales y de calidad de vida con la escala de WOMAC que incluye dolor, función y rigidez mejoraron en forma significativa. Se observó una recuperación funcional caracterizada por la posibilidad de caminar antes de los 12 días en todos los casos con una incidencia de utilización de órtesis de 24% y por una vuelta a las actividades de la vida diaria sin restricciones o mínimas de un 84% de la población estudiada. La sobrevida a 4 años sin revisiones ha sido de 86%, similar a la publicada con las otras técnicas. (9) La incidencia de luxaciones y la detección de reinfecciones o persistencia de infección con cultivos positivos ha sido muy baja, 12% y 4% respectivamente. La tasa de control de infección a 3,4 años ha sido de 96%. Los resultados del presente estudio se desprenden de una evaluación metodológica retrospectiva descriptiva la cual no es válida para comparar resultados; el autor reconoce que presenta sesgos confundidores, no obstante representa una fuente de inspiración para diseñar futuros estudios prospectivos comparativos. El tratamiento con espaciadores funcionales definitivos se presenta como una opción que contempla la posibilidad de conservar el implante en forma indefinida o retirarlo mediante una cirugía de baja demanda técnica si la situación clínica se presenta. La comparación en forma prospectiva de esta serie de revisión en el futuro frente a una población con características demográficas similares tratada en dos tiempos permitiría establecer la diferencia estadística entre estas dos estrategias. Conclusión La cirugía de revisión de infección articular periprotésica de cadera en un tiempo mediante espaciador articular funcional definitivo, en una población añosa y/o con comorbilidad clínica y/o con expectativa de vida limitada supone una opción terapéutica razonable ya que puede ofrecer control de la infección superior al 95% y una mejora significativa de la función. *El autor no recibió fondos ni patrocinio durante el desarrollo de esta investigación. Bibliografía 1. 2. 3. 36 Senthi S, Munro J, Pitto R. Infection in total hip replacement: meta-analysis. International Orthopaedics (SICOT). 2010;35(2):253-260. Garvin K, Hanssen A. Infection after total hip arthroplasty. Past, present, and future. J Bone Joint Surg. 1995;77(10):1576-88. Zmistowski B, Dizdarevic I, Jacovides C, Radcliff K, Mraovic B, Parvizi J. Patients With Uncontrolled Components of Metabolic Syndrome Have Increased Risk of Complications Following Total Joint Arthroplasty. J Arthroplasty. 2013;28(6):904-907. Año 2 · Número 1 · 2016 4. 5. 6. 7. 8. 9. 10. 11. 12. 13. 14. 15. 16. Parvizi J, Gehrke T. Definition of Periprosthetic Joint Infection. J Arthroplasty. 2014;29(7):1331. Escobar A, Quintana J, Bilbao A, Azkárate J, Güenaga J. Validation of the Spanish Version of the WOMAC Questionnaire for Patients with Hip or Knee Osteoarthritis. Clin Rheumatol. 2002;21(6):466-471. Enneking W, Dunham W, Gebhardt M, Malawar M, Pritchard D. A System for the Functional Evaluation of Reconstructive Procedures After Surgical Treatment of Tumors of the Musculoskeletal System. Clin Orthop Relat Res. 1993;&NA;(286):241-246. Cui Q. Antibiotic-Impregnated Cement Spacers for the Treatment of Infection Associated with Total Hip or Knee Arthroplasty. J Bone Joint Surg. 2007;89(4):871. Durbhakula S, Czajka J, Fuchs M, Uhl R. Spacer endoprosthesis for the treatment of infected total hip arthroplasty. J Arthroplasty. 2004;19(6):760-767. Hanssen A, Spangehl M. Treatment of the Infected Hip Replacement. Clin Orthop Relat Res. 2004;420:63-71. Rudelli S, Uip D, Honda E, Lima A. One-Stage Revision of Infected Total Hip Arthroplasty with Bone Graft. J Arthroplasty. 2008;23(8):1165-1177. Tsukayama D, Estrada R, Gustilo R. Infection after total hip arthroplasty. A study of the treatment of one hundred and six infections. J Bone Joint Surg. 1996;78(4):512-23. Choi H, Freiberg A, Malchau H, Rubash H, Kwon Y. The Fate of Unplanned Retention of Prosthetic Articulating Spacers for Infected Total Hip and Total Knee Arthroplasty. J Arthroplasty. 2014;29(4):690-693. Regis D, Sandri A, Magnan B, Bartolozzi P. Six-year follow-up of a preformed spacer for the management of chronically infected total hip arthroplasty. Arch Orthop Trauma Surg. 2009;130(9):1111-1115. Hofmann A, Goldberg T, Tanner A, Cook T. Ten-Year Experience Using an Articulating Antibiotic Cement Hip Spacer for the Treatment of Chronically Infected Total Hip. J Arthroplasty. 2005;20(7):874-879. Baleani M, Persson C, Zolezzi C, Andollina A, Borrelli A, Tigani D. Biological and Biomechanical Effects of Vancomycin and Meropenem in Acrylic Bone Cement. J Arthroplasty. 2008;23(8):1232-1238. Tsung J, Rohrsheim J, Whitehouse S, Wilson M, Howell J. Management of Periprosthetic Joint Infection After Total Hip Arthroplasty Using a Custom Made Articulating Spacer (CUMARS); the Exeter Experience. J Arthroplasty. 2014;29(9):1813-1818. REVISTA. Cirugía Reconstructiva de Cadera y Rodilla 37 Costo y beneficio de la cirugía precoz como tratamiento de las fracturas mediales de cadera en ancianos mayores de 80 años Dr. Carlos A. Sabatella Servicio de Ortopedia y Traumatología Hospital Naval Pedro Mallo RESUMEN La fractura de cadera (FC) supone uno de los principales problemas de salud de la población anciana siendo responsable de un incremento de la morbilidad, mortalidad, deterioro funcional, costos y aumentando el grado de dependencia e internación de estos pacientes. (1-3) La resolución quirúrgica es un punto clave en el manejo de estas fracturas, la demora está asociada a aumento de las complicaciones. (2,4,7) Por este motivo, de un total de 296 fracturas de cadera tratadas en el Hospital Naval Pedro Mallo entre enero de 2012 a diciembre de 2013, se analizaron 97 pacientes mayores de 80 años con diagnóstico de fractura medial de cadera de un total de 137 fracturas mediales. De este grupo seleccionado, el 28,4% (27) eran mayores de 80 y menores de 85 años y el 72,1% (70) eran mayores de 85 años. El 73,2% (71) de los pacientes eran mujeres y el 26,8% (26) eran hombres. La mayoría tenía algún tipo de comorbilidad al ingreso. Según el ASA (American Society of Anesthesiologists) 58 pacientes calificaban como ASA 3, 34 como ASA 2 y 5 como ASA 4. Según el análisis de las historias clínicas y citaciones posteriores, se evaluó el tiempo de internación hasta su tratamiento quirúrgico y desde éste hasta el alta hospitalaria, como también complicaciones, causas de demora en la intervención quirúrgica, mortalidad y costos. Se obtuvieron como resultado que los días promedios hasta el tratamiento quirúrgico fueron 18 (2 a 34), los días postoperatorios promedio fueron 7, la causa principal de demora fue de origen organizativo (80%) y que la misma impide la temprana movilización del paciente, aumenta la tasa de morbimortalidad, prolonga la estadía hospitalaria y aumenta en consecuencia los costos. ABSTRACT Hip fractures are one of the main health problems in elder population being responsible of an increase in morbidity, mortality, functional deterioration, costs and degree of dependency of these patients. (1-3) Surgical resolution is key in dealing with these fractures and its delay is associated to an increase in complications. (2,4,7) For this reason, from a total of 296 hip fractures treated at Hospital Naval Pedro Mallo between January 2012 and December 2013, 97 out of 137 patients older than 80 years with a diagnosis of medial hip fracture were analyzed. From this select group, 28.4% (27) were older than 80 years old but younger than 85 and 72.1% (70) were older than 85. As to gender distribution, 73.2% (71) were women and 26.8% (26) were men. Most of them had some comorbidity at their arrival. According to the ASA, 58 patients classified to ASA 3, 34 to ASA 2 and 5 to ASA 4. The admission times of these patients from their arrival to their surgery and from the latter to hospital release were evaluated having in consideration clinical records and follow-ups. Complications, causes of delay in surgical intervention, costs and mortality were analyzed as well. As a result, we obtained that the average days until surgical treatment were 18 (2 to 34), the average postoperative days were 7, the leading cause of delay was of organizational origin (80%) and that the former prevents early mobilization of the patient, increases the rate of morbidity and mortality, prolongs hospital stay and increases costs accordingly. 38 Año 2 · Número 1 · 2016 Introducción Dado el envejecimiento progresivo de la población, se prevé un aumento en el número de fracturas de cadera de 2 millones de personas al año durante los próximos 25 años. (4-7) Hay estudios que estiman que a nivel mundial, la incidencia de FC superará los 6 millones en el año 2050. Por esta razón Wallace la ha definido como epidemia ortopédica ya que crece de forma directa en relación con la edad avanzada. (4-8) El 90% de las FC ocurren en mayores de 64 años y este riesgo aumenta significativamente después de los 80 años, calculándose que 1/3 de las mujeres mayores a 80 años sufrirá FC. Debido al aumento de la esperanza de vida, la media de edad de pacientes con FC ha aumentado de 82 a 87,5 años e incrementando consigo la tasa de morbimortalidad (de 2 a 7%). Se ha estudiado que los pacientes que sufren FC están asociados a un mayor riesgo de mortalidad cuyo índice al año de ocurrida la FC varía entre el 12% al 36%. Este índice se relaciona con la edad avanzada, demencia senil, sexo y enfermedades sistémicas descompensadas. (9) Por estas razones, Cleveland esgrimió la siguiente frase: “venimos al mundo a través de la pelvis y lo dejamos por el cuello del fémur”. (10-11) La mortalidad hospitalaria global es del 5% (2-8%) pudiendo alcanzar un 30% a los 12 meses posteriores a la FC. (12-13) La aparición de complicaciones médicas durante el ingreso hospitalario es muy elevada. Los pacientes que sobreviven a la FC sufren un deterioro funcional importante, de forma que solo el 40 al 50% recupera su situación funcional previa a la FC. (1415) Habitualmente los pacientes mayores de 75 años presentan una reducción fisiológica de la capacidad de adaptación y los mayores de 85 años son definidos como ancianos frágiles con elevado riesgo de deterioro funcional además de una difícil capacidad de recuperación. (2) Aproximadamente el 23% de los ancianos que ingresa con FC presentan comorbilidades.(16) El término comorbilidad fue definido en 1970 por Alvan Feinstein como la existencia de una entidad clínica adicional distinta que ocurre durante el curso clínico de un paciente con una enfermedad bajo estudio.(16) En base a esto se pueden medir las comorbilidades de un paciente que ingresa con diagnóstico de FC y calcular su índice de mortalidad, según el índice de Charlson (1987). Dicho índice permite desarrollar un instrumento pronóstico de comorbilidades que individualmente o en combinación pudieran incidir en el riesgo de mortalidad a corto plazo de los pacientes incluidos en un estudio. (17) El tratamiento de estos pacientes es básicamente quirúrgico, sin embargo hay ocasiones en la que dicha cirugía se ve demorada, observando que a medida que se retrasa la misma las complicaciones postoperatorias generales aumentan significativamente. (18-23) El retraso de hasta 3 días con objeto de realizar una adecuada reanimación del paciente y optimizar sus condiciones clínicas no aumenta la incidencia de morbimortalidad. Los objetivos de esta optimización deben ser realistas, considerando el riesgo de deterioro añadido asociado al retraso de la cirugía. (24) Las causas por la cual se demora el tratamiento quirúrgico pueden ser divididas en dos grupos: clínicas o de origen administrativo. El retraso de una cirugía por causas administrativas en pacientes medicamente estables solo trae complicaciones, por lo cual se aconseja no diferir la misma más allá de las 48 horas del ingreso hospitalario. (18) El objetivo de este estudio es observar en qué tiempo fueron operados los pacientes y las complicaciones que se presentaron. Material y método Para este estudio se incluyeron los pacientes con diagnóstico de FC internados en el Hospital Pedro Mallo entre enero del 2012 y diciembre del 2013. De un total de 296 FC, 137 correspondieron a fracturas mediales de cadera con indicación de artroplastia de cadera. De este último grupo, se seleccionó un grupo de 97 pacientes mayores de 80 años. Este grupo estuvo constituido por 71 mujeres (73,2%) y 26 hombres (26,8 %). La mayoría tenía algún tipo de comorbilidad al ingreso; según la clasificación de la American Society of Anesthesiologists, 56 pacientes catalogaban como ASA 3, 34 como ASA 2 y 5 como ASA 4. Del total, 65 pacientes estaban lúcidos al momento del ingreso hospitalario, 27 tenían algún tipo de demencia senil y 5 tenían diagnóstico de trastornos psiquiátricos. El 72,1% era mayor de 85 años (70 pacientes) y el 27,9% tenía entre 80 y 85 años (27 pacientes). En la totalidad del grupo se analizó cuánto tiempo permaneció internado cada paciente desde el ingreso (día 0) hasta la cirugía y, posteriormente, la cantidad de días hasta el alta hospitalaria, derivación a tercer nivel o defunción. Se documentó que el tiempo promedio hasta el tratamiento quirúrgico fue de 18 días (2 a 34) y de postoperatorio, 7 días. Estos días de postoperatorio se deben a que en nuestro servicio los pacientes no quedan internados realizando la etapa de rehabilitación, a diferencia de lo que sucede en algunos centros de Estados Unidos y Europa. Por protocolo, a las 24 horas postoperatorias se comenzó con sedestación al borde REVISTA. Cirugía Reconstructiva de Cadera y Rodilla 39 de la cama, a las 48 horas se realizó la bipedestación y marcha con descarga en 4 puntos (andador) según tolerancia y a las 72 horas se efectuó el alta hospitalaria según condiciones clínicas del paciente junto con indicación de kinesiología a domicilio de duración promedio 25 días por cada fractura medial de cadera. Se estudiaron las causas de demora hasta la cirugía y las complicaciones que se ocasionaron. Resultados Se formaron 3 grupos de acuerdo a los días transcurridos hasta la cirugía, separándose los pacientes operados hasta el 5º día, GRUPO A; los operados entre el 6ºy el 15º día, GRUPO B; y los operados más allá de los 15 días de internados GRUPO C. El grupo A quedó constituido por 14 pacientes, el B por 56, y el C por 27. De este último, dos pacientes fallecieron antes de ser operados. Figura 1.: Los días promedios de internación pre quirúrgica fueron: grupo A, 4 días; grupo B, 11 días; y grupo C, 22 días. Se empleó índice de Charlson para evaluar la sobrevida a 10 años según comorbilidades y edad. Los resultados fueron: para el grupo A, un índice promedio 5,15; para el grupo B, 5,21 y para el grupo C, 6,21. Como complicación, se encontró una tasa de mortalidad del 5,2% (5 pacientes) en internación, y del 15,7 % (15 pacientes) en el primer año posterior a la FC. El 60% de los pacientes que tardaron más de 72 horas en operarse presentaron episodios de delirio y/o de confusión aguda. Las mayores complicaciones en la demora del tratamiento quirúrgico se dieron en el grupo C (27 pacientes) en el cual: 18,5% (5 pacientes) presentaron infecciones del tracto urinario; 14,8% (4 pacientes) cursaron con neumonía; un 11,1 % (3 pacientes) con enfermedades cardiovasculares; y 7,4% (2 pacientes) fallecieron en espera de la cirugía. Evaluadas las causas de la demora del tratamiento quirúrgico, el 80% se debió a causas organizativas, incluidas en este grupo: tardanza en provisión de implante, no disponibilidad de quirófano y no realización de cirugía durante fines de semana y días festivos. El 20% se debió a causas clínicas como pacientes anticoagulados, con trastornos cardiológicos y/o infecciones. Para calcular los gastos de internación, se tuvieron en cuenta los valores vigentes correspondientes a internación en sala común sin tener en cuenta los costos de unidades cerradas ni protésicos. El costo de una cama en ese momento era de $1.250/día. Por lo tanto, el grupo A ejerció un gasto promedio por paciente de $5.000 previo a la cirugía ($1.250 por 4 días) y de $4.575 posterior a la misma ($1250 por 3,66 días), sumando un total de $9.575. El gasto grupal promedio fue de $134.050 ($9575 por 14 pacientes). El grupo B tuvo un gasto promedio por paciente de $13.750 previo a la cirugía ($1.250 por 11 días) y de $6.250 posterior a la misma ($1.250 por 5 días), sumando un total de $20.000. El gasto grupal promedio fue de $1.120.000 ($20.000 por 56 pacientes). El grupo C tuvo un gasto de $40.000 por paciente, llegando a un total grupal de $1.080.000. Figura 2.: En el grupo A el promedio de estadía postoperatoria fue de 3,66 días; en el grupo B de 5 días y en el grupo C de 10 días. 40 Año 2 · Número 1 · 2016 Discusión Hay una creciente evidencia que las fracturas del cuello femoral en los pacientes mayores ocurren espontáneamente por el stress impuesto sobre un hueso osteoporótico más que por el trauma de la caída. Estas fracturas espontáneas son iniciadas por microfracturas en áreas de alta sobrecarga. Entre otros factores, la disminución en la masa ósea ha sido identificada como el mayor determinante de la reducción en la resistencia ósea y condicionante de mayor riesgo de fracturas. Una asociación directa entre la densidad del hueso y la fuerza mínima necesaria para fracturar al cuello femoral ha sido demostrada por experimentos en los cuales las fuerzas mecánicas cada vez mayores fueron aplicadas en el cuello de fémures humanos. (25) Como ya se ha comentado, el tratamiento de estos pacientes es básicamente quirúrgico y existe controversia sobre si se debe priorizar la cirugía o el estudio y optimización de las comorbilidades basales. (2) Se sabe que en este grupo etario que puede presentar el síndrome del “anciano frágil”, existe mayor riesgo de hipotensión y aparición de insuficiencia cardíaca. A nivel respiratorio pueden presentar hipoxia, atelectasia y neumonía perioperatoria en asociación con algún tipo de patología restrictiva. (26) En estos ancianos existe un aumento de la susceptibilidad a la sobrecarga de líquidos, la deshidratación y alteraciones electrolíticas. Por la edad, presentan una reducción de la sustancia gris que produce atrofia cerebral con consecuente deterioro sensorial, cognitivo y del control corporal. (28) Al haber reducción de la masa muscular y el incremento de fragilidad cutánea, aumenta el riesgo de úlceras por decúbito y lesiones nerviosas por presión. (2) Para este grupo de pacientes existe el consenso que la mayoría de las fracturas de cadera deben ser operadas en las primeras 24-48 horas y en los casos donde hay alguna contraindicación la misma no debe diferirse más de 6 días luego de haber sido evaluados integralmente y con el fin de compensar su estado patológico. (27) Diversos trabajos como los de Bottle y Zuckerman, expresaron un incremento en la mortalidad del 15 al 21% en el primer año si la cirugía se realizaba posterior a las 48 horas. (18,27) El retraso en la cirugía puede ser de origen organizativo o de origen clínico. El retraso de origen organizativo en pacientes clínicamente estables no tiene ninguna ventaja para estos, prolonga su inmovilización y sufrimiento, retrasa la rehabilitación, aumenta la incidencia de complicaciones y disminuye las posibilidades de recuperación funcional. Por estas razones, todos los expertos coinciden en la necesidad de no posponer la cirugía más de 48 horas en estos casos. (18,29) En los pacientes clínicamente inestables el retraso en la cirugía aumenta la inmovilización, lo que puede traer aparejado complicaciones tales como las úlceras por decúbito, desorientación, infección urinaria y complicaciones tromboembólicas. Estas aumentan la estancia hospitalaria, retrasan el inicio de la rehabilitación, aumentan nivel de dependencia y reducen posibilidades de retorno a domicilio, aumentando en consecuencia los costos. (18,29,30) Novack et al encontraron que en pacientes con similares características en cuanto a edad y comorbilidades, la demora en la cirugía no solo aumenta el riesgo de mortalidad intrahospitalaria sino que este riesgo es mayor aún al mes y al año de operados. (31) Conclusiones Por todo lo expuesto anteriormente, existe consenso mayoritario sobre la necesidad de realizar la reparación quirúrgica de las fracturas de cadera preferentemente entre las primeras 24 a 48 horas si las condiciones clínicas del paciente lo permiten. La guía Scottish Intercollegiate Guidelines Network (SIGN) de junio de 2009 considera que la intervención debe realizarse dentro del horario de cirugía segura, entre las 8 a.m. y las 20 p.m. incluyendo fin de semanas y festivos, no operando por la noche, y considerando inadmisible el retraso en el tratamiento quirúrgico mayor a 48 horas por causas organizativas. (2,3,18-21,32) Se contraindica la cirugía precoz en aquellos ancianos con estados de insuficiencia cardíaca congestiva, septicemia, angina inestable, infarto agudo de miocardio, infección urinaria, insuficiencia respiratoria aguda no estabilizada y trombosis venosa profunda de menos de 8 días de evolución. Someter a estos pacientes al riesgo de una cirugía podría plantear consecuencias catastróficas. (33,34) Sigue existiendo controversia sobre la hipótesis indicativa que la demora en el tratamiento quirúrgico aumenta la mortalidad de estos pacientes. Lo que sí queda claro es que la cirugía temprana está asociada a un menor número de complicaciones, mejores resultados funcionales, menor estadía hospitalaria, menores reingresos y menores costos. (35-37) De acuerdo a nuestra evaluación el costo de internación en sala común de este grupo de 97 pacientes con diagnóstico de fractura medial de cadera entre enero del 2012 a diciembre de 2013 fue de $2.334.050, con REVISTA. Cirugía Reconstructiva de Cadera y Rodilla 41 un promedio de 25 días de internación por cada FC. Si lográramos cumplir con los estándares recomendados de realización de la cirugía dentro de las 48 horas y pudiendo dar egreso hospitalario a las 72 horas posteriores, obtendríamos una internación de 5 días por FC, lo cual beneficiaría a estos pacientes ancianos logrando una rehabilitación precoz y disminuyendo las complicaciones postoperatorias. A su vez, esto representaría una importante disminución del gasto total ya que se aumentaría el bed turnover, disminuiría la internación de pacientes en unidades cerradas, las re-internaciones por complicaciones y la mortalidad de este grupo de pacientes. Para tal fin, intentamos que los tiempos de tratamiento de las fracturas mediales de cadera sean en su mayoría como las del grupo A de nuestra muestra. Bibliografía 1. 2. 3. 4. 5. 6. 7. 8. 9. 10. 11. 12. 13. 14. 15. 16. 17. 18. 19. 42 Serra J, Garrido G, Vidán M, Marañón E, Brañas F, Ortiz J. Epidemiología de la fractura de cadera en ancianos en España. Anales de Medicina Interna. 2002;19(8). Basora Macaya M, Colomina Soler M, Aguilar Fernández L. Anestesia en cirugía ortopédica y en traumatología. Madrid: Editorial Médica Panamericana; 2011. Alvarez-Nebreda M, Jiménez A, Rodríguez P, Serra J. Epidemiology of hip fracture in the elderly in Spain. Bone. 2008;42(2):278-285. Rodriguez-Fernandez P, Adarraga-Cansino D, Carpintero P. Effects of Delayed Hip Fracture Surgery on Mortality and Morbidity in Elderly Patients. Clinical Orthopaedics and Related Research®. 2011;469(11):32183221. Orosz G. Association of Timing of Surgery for Hip Fracture and Patient Outcomes. JAMA. 2004;291(14):1738. Sandby-Thomas M, Sullivan G, Hall J. A national survey into the peri-operative anaesthetic management of patients presenting for surgical correction of a fractured neck of femur. Acute Pain. 2008;10(2):102-103. García S, Plaza R, Popescu D, Esteban P. Fracturas de cadera en las personas mayores de 65 años: diagnóstico y tratamiento. JANO. 2005;69(1.574). Etxebarria-Foronda I, Mar J, Arrospide A, Ruiz de Eguino J. Mortalidad y costes asociados a la demora del tratamiento quirúrgico por fractura de cadera. Rev Esp Salud Publica. 2013;87(6):639-649. Fox K, Hawkes W, Hebel J, Felsenthal G, Clark M, Zimmerman S et al. Mobility After Hip Fracture Predicts Health Outcomes. Journal of the American Geriatrics Society. 1998;46(2):169-173 CLEVELAND M, BOSWORTH D, THOMPSON F, WILSON H, ISHIZUKA T. A ten-year analysis of intertrochanteric fractures of the femur. The Journal of Bone & Joint Surgery. 1959;41(A):1399-408. Hobecker O, Guayan V, Mango Vorrath N, Gimenez S. Impacto de la osteoporosis sobre la población. Revista de Postgrado de la VI a Cátedra de Medicina. 2005;144:24-27. Yonezawa T, Yamazaki K, Atsumi T, Obara S. Influence of the timing of surgery on mortality and activity of hip fracture in elderly patients. Journal of Orthopaedic Science. 2009;14(5):566-573. Dy C, McCollister K, Lubarsky D, Lane J. An Economic Evaluation of a Systems-Based Strategy to Expedite Surgical Treatment of Hip Fractures. The Journal of Bone & Joint Surgery. 2011;93(14):1326-1334. Adunsky A, Lichtenstein A, Mizrahi E, Arad M, Heim M. Blood transfusion requirements in elderly hip fracture patients. Archives of Gerontology and Geriatrics. 2003;36(1):75-81. Al-Ani A, Samuelsson B, Tidermark J, Norling A, Ekström W, Cederholm T et al. Early operation on patients with a hip fracture improved the ability to return to independent living. A prospective study of 850 patients. The Journal of Bone and Joint Surgery. 2008;90(7):1436-42. Rosas-Carrasco O, Gonzalez-Flores E, Brito-Carrera A. Evaluación de la Comorbilidad en el adulto mayor. Revista Médica del Instituto Mexicano del Seguro Social. 2011;49(2):153-162. Charlson M, Pompei P, Ales K, MacKenzie C. A new method of classifying prognostic comorbidity in longitudinal studies: Development and validation. Journal of Chronic Diseases. 1987;40(5):373-383. Bottle A. Mortality associated with delay in operation after hip fracture: observational study. BMJ. 2006;332(7547):947-951. Khan S, Kalra S, Khanna A, Thiruvengada M, Parker M. Timing of surgery for hip fractures: A systematic review of 52 published studies involving 291,413 patients. Injury. 2009;40(7):692-697. Año 2 · Número 1 · 2016 20. Shiga T, Wajima Z, Ohe Y. Is operative delay associated with increased mortality of hip fracture patients? Systematic review, meta-analysis, and meta-regression. Can J Anesth/J Can Anesth. 2008;55(3):146-154. 21. Vidán M, Sánchez E, Gracia Y, Marañón E, Vaquero J, Serra J. Causes and Effects of Surgical Delay in Patients With Hip Fracture. Annals of Internal Medicine. 2011;155(4):226. 22. Lankester B, Paterson M, Capon G, Belcher J. Delays in orthopaedic trauma treatment: setting standards for the time interval between admission and operation. Annals of The Royal College of Surgeons of England. 2000;82(5):322-6. 23. Desai S, Patel J, Abdo H, Lawendy A, Sanders D. A comparison of surgical delays in directly admitted versus transferred patients with hip fractures: Opportunities for improvement?. Canadian Journal of Surgery. 2014;57(1):40-43. 24. McLaughlin M, Orosz G, Magaziner J, Hannan E, McGinn T, Morrison R et al. Preoperative status and risk of complications in patients with hip fracture. J Gen Intern Med. 2006;21(3):219-225. 25. Miraval Niño de Guzmán T, Becerra Rojas F, Segami Salazar I. Fractura de cadera a trauma mínimo en mayores de 50 años: morbimortalidad y pronóstico funcional. Revista Peruana de Reumatología. 2001;7(2). 26. Semple T, Toh G. Anaesthesia and Hip Fracture: A Review of the Current Literature. Australian and New Zealand College of Anaesthetists. 2007;1-8. 27. Zuckerman J, Skovron M, Koval K, Aharonoff G, Frankel V. Postoperative complications and mortality associated with operative delay in older patients who have a fracture of the hip. The Journal of Bone and Joint Surgery. 1995;77(10). 28. Rivera R, Antognini J. Perioperative Drug Therapy in Elderly Patients. Anesthesiology. 2009;110(5):1176-1181. 29. Vellas B. Aspects geriatriques de les fractures des sujets de plus de 80 ans. Revue Chirurgie Orthopedique. 2003;89(2):142-44. 30. Quijada J, Hurtado P, de Lamo J. Factores que incrementan el riesgo de transfusión sanguínea en los pacientes con fractura de cadera. Revista Española de Cirugía Ortopédica y Traumatología. 2011;55(1):35-38. 31. Novack V, Jotkowitz A, Etzion O, Porath A. Does delay in surgery after hip fracture lead to worse outcomes? A multicenter survey. International Journal for Quality in Health Care. 2007;19(3):170-176. 32. Olthof M, Stevens M, Bulstra S, van den Akker-Scheek I. The association between comorbidity and length of hospital stay and costs in total hip arthroplasty patients: a systematic review. The Journal of Arthroplasty. 2014;29(5):1009-1014. 33. Monte R, Rabuñal R, Bal M, Guerrero J. Guía clínica para la atención de los pacientes con fractura de cadera. Guías clínicas de la sociedad Gallega de medicina interna. 2005;. 34. Martínez A. Fractura de cadera en ancianos. Revista Colombiana de Ortopedia y Traumatología. 2005;20(1):20-28. 35. Clement R, Derman P, Graham D, Speck R, Flynn D, Levin L et al. Risk Factors, Causes, and the Economic Implications of Unplanned Readmissions Following Total Hip Arthroplasty. The Journal of Arthroplasty. 2013;28(8):7-10. 36. Bozic K, Stacey B, Berger A, Sadosky A, Oster G. Resource utilization and costs before and after total joint arthroplasty. BMC Health Services Research. 2012;12(1):73. 37. Roche J. Effect of comorbidities and postoperative complications on mortality after hip fracture in elderly people: prospective observational cohort study. BMJ. 2005;331(7529):1374-0. REVISTA. Cirugía Reconstructiva de Cadera y Rodilla 43 Asociación Argentina para el Estudio de la Cadera y la Rodilla 56 Año 1 · Número 1 · 2015