intervenciones
Anuncio

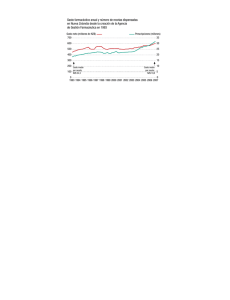
INTERVENCIONES Para las intervenciones se definieron 8 categorías relacionadas a las ac3vidades que se llevaron a cabo en el programa. Un total de 203 intervenciones fueron realizadas durante 3 meses, con un promedio de 10 intervenciones por paciente. La mayoría de las intervenciones fueron las relacionadas a la revisión de terapia (49,7%), entrega de información sobre el protocolo (18,7%) y educación sobre como completar el diario de registro de dosificación (17,2%). La mayoría de las intervenciones se concentraron en los protocolos de inducción y re-­‐inducción (67% de total de interven Programa Piloto de Atención Farmacéutica para Pacientes Pediátricos con Leucemia Linfoblástica Aguda Q.F. R. Escobar, Q.F. J. Morales, Q.F. M. Henríquez, Dra. M. Villarroel, E.U. S.Sáez. HOSPITAL DR. LUIS CALVO MACKENNA Introducción El cáncer es una enfermedad poco habitual en los niños menores de 15 años. En Chile se diagnostican aproximadamente 500 casos nuevos de cáncer infantil por año siendo éste la segunda causa de muerte entre los 5 y 15 años. La leucemia es el cáncer más frecuente en los niños menores de 15 años correspondiendo al 35-40% de ellos. La Leucemia Linfoblástica Aguda (LLA) es la más frecuente (80% del total). El Programa de Cáncer en el Niño de Chile, ha estimado un promedio de 100-110 casos nuevos anuales de Leucemia Linfoblástica que son atendidos en el sector público1. El Hospital Dr. Luis Calvo Mackenna (HLCM) atiende un 16% de los pacientes con cáncer infantil que se evalúan en el sistema público. De esta cifra, se estiman al menos 20 casos nuevos de Leucemia Linfoblástica Aguda por año2. Debido a la alta cantidad de pacientes con Leucemia Linfoblástica Aguda que atiende el hospital y a la evidencia científica que refiere que la menor adherencia al tratamiento con 6-mercaptopurina oral se traduce en un aumento en el riesgo de recaída en los pacientes3, se decide intervenir este grupo de pacientes. En este contexto, se crea un Programa Piloto de Atención Farmacéutica dirigido a pacientes con LLA que se atienden de manera ambulatoria en el Policlínico de Oncología del Hospital de Niños Dr. Luis Calvo Mackenna, centrado en los siguientes aspectos: INTERVALOS DE VISITAS Para analizar la cantidad de días que hay entre las visitas de los pacientes, se utilizó el test de Kolmogorov-Smirnov con un p-valor = 0, con significancia estadística (p < 0,05) por lo que asumimos una distribución estándar. El histograma nos muestra una distribución normal con una media de 9,36 y una desviación estándar de 6,861 con curtosis positiva o sea las visitas suelen concentrarse más en su valor medio dejando al lado derecho un menor número de visitas de lo normal. Figura 1.- Test de Kolmogorov-Smirnov Figura 3.- Estsdística Descriptiva de Percentiles - Seguimiento farmacoterapéutico para cada paciente. - Educación al paciente sobre sus medicamentos. - Asegurar el cumplimiento de la prescripción médica. - Detectar posibles problemas relacionados con los medicamentos. - Evitar los errores asociados al uso de los medicamentos. - Asegurar la adherencia del paciente a su tratamiento. Objetivos 1. Establecer las bases para instaurar un programa de atención farmacéutica como parte del cuidado integral de los pacientes con cáncer infantil en el Policlínico de Oncología del Hospital de Niños Dr. Luis Calvo Mackenna. 2. Demostrar, a través de un análisis estadístico exploratorio, el aporte del programa al cuidado global del paciente. Paralelamente, se pretende recoger datos y experiencia para replicar el modelo en otras patologías y servicios del hospital y mejorar el propio programa. Materiales y Métodos Antes de la inclusión del primer paciente al Programa de Atención Farmacéutica, se realizó un trabajo previo, que consistió en lo siguiente: 1.- Se redactaron dos Procedimientos Operativos Estándar para sentar las bases del programa. Todos estos documentos fueron aprobados por las áreas que estaban involucradas directamente con el Programa de Atención Farmacéutica. 2.- Se creó Material de Apoyo para el programa, tales como: folletos de información al paciente de las quimioterapias orales, calendarios de los protocolos y un diario de seguimiento farmacoterapéutico. Una vez concluida la parte administrativa, comenzó la inclusión de los pacientes en el programa. Se incluyeron pacientes con diagnóstico de LLA, identificados utilizando la base de datos de la Unidad de Oncología del HLCM, durante el período Noviembre 2013 a Febrero 2014 (3 meses de duración). El Programa de Atención Farmacéutica se basó en visitas o entrevistas entre el paciente y/o cuidador y el Farmacéutico. Para realizar el seguimiento del programa se creó una ficha de atención farmacéutica que fue cumplimentada para cada paciente en cada visita o intervención realizada, utilizando diversos documentos de registro como base, tales como: fichas clínicas, registro de enfermería y el diario de registro de dosificación. El día previo a la primera entrevista se revisó la ficha clínica del paciente y los datos relevantes fueron registrados en la ficha creada para el programa. El paciente o cuidador era contactado después de la evaluación médica y entrevistado para una evaluación inicial. Durante esta visita se revisaron las recetas prescritas de quimioterapias orales y endovenosas, se educó sobre el protocolo en que se encontraba el paciente, se pesquisaron problemas relacionados a medicamentos (utilizando la clasificación del tercer consenso de granada) y se entregó un diario de registro de dosificación con el esquema de tratamiento. Además, se educaba a los cuidadores para traer este diario a todas las visitas. Las siguientes visitas se programaron coincidiendo con el siguiente control médico y así subsecuentemente. A partir de la segunda visita, se evaluó la adherencia al tratamiento usando el diario de registro, se re-educó sobre el registro de dosificación al paciente y/o cuidador en caso de no completarlo correctamente o no traer el diario. Además, se pesquisaron nuevos problemas relacionados a medicamentos y se realizó cualquier actividad necesaria relacionada con atención farmacéutica. Todos los datos fueron registrados en una base de datos utilizando Microsoft Excel. Los datos se analizaron a través de un estudio exploratorio, utilizando distintas variables aleatorias para cada intervención realizada. Además, se utilizó estadística descriptiva usando técnicas de agrupación para el resto de los datos. Resultados DATOS PACIENTES El número de pacientes atendidos durante el período de este programa fue de 20 pacientes. Los pacientes incluidos tenían entre 2 y 12 años, con un promedio de edad de 4,9 años. El 60% de los pacientes eran de sexo femenino y un 40% de sexo masculino. La mayoría de los pacientes fueron asignados a un riesgo intermedio (60%) de acuerdo a los criterios PINDA 2010. Al término del programa piloto, solo un paciente había fallecido durante la etapa de inducción. El primer paciente se incluyó el 25 de Noviembre del 2013 y el último paciente fue incluido en el programa el día 14 de Febrero del 2014. El programa tuvo un promedio de seguimiento de 66 días por paciente con un promedio de 5 visitas por paciente. El 50% de los pacientes llevaba menos de 10 semanas de tratamiento cuando fueron incluidos en el programa. Figura 2.- Histograma de Intervalos entre visitas al PAF Figura 4.- Diagrama de Cajas de Percentiles En el diagrama de cajas, podemos ver que hay 5 valores atípicos. Como la curva es normal con una asimetría (1,427) muy grande ya que comienza en cero, podemos considerar que la mayor parte de las visitas caen dentro del percentil 90 o 95. INTERVENCIONES Para las intervenciones se definieron 8 categorías relacionadas a las actividades que se llevaron a cabo en el programa. Un total de 203 intervenciones fueron realizadas durante 3 meses, con un promedio de 10 intervenciones por paciente. La mayoría de las intervenciones fueron las relacionadas a la revisión de terapia (49,7%), entrega de información sobre el protocolo (18,7%) y educación sobre como completar el diario de registro de dosificación (17,2%). La mayoría de las intervenciones se concentraron en los protocolos de inducción y re-inducción (67% de total de intervenciones). Figura 5- Distribución de Intervenciones PROBLEMAS RELACIONADOS A LOS MEDICAMENTOS Los PRMs se clasificaron según las categorías del tercer consenso de Granada, pudiéndose detectar 57 PRMs, con un promedio de 2 PRMs por paciente. Un 67% de los PRMs pudo ser evitado o solucionado con las intervenciones del programa. La mayoría de los PRMs ocurrieron mientras al paciente se le administraba Dexametasona (21%) o Mercaptopurina (46%). Un 54% del total de PRMs identificados se relacionó con el medicamento Mercaptopurina sola (49%) o en combinación con Metotrexato (5%). Un 46% de los PRMs corresponden a errores relacionados a la prescripción (26 PRMs identificados) de esta cantidad, 14 corresponden a errores relacionados a la prescripción de Mercaptopurina (54%). Además, un 26% de los PRMs identificados (15 PRMs) correspondía a errores relacionados a la dispensación de los cuales un 53% estuvo relacionado con la dispensación del medicamento Mercaptopurina solo (40%) o en combinación con Metotrexato(13%). Figura 6- Clasificación de PRMs Conclusiones La implementación de este programa nos permitió la recopilación de muchos indicadores de calidad que pueden ser utilizados para la justificación de la continuación del programa o la instauración de éste en otros servicios, tales como: promedio de visitas, número de PRMs por paciente, total de intervenciones, número de recetas revisadas mensualmente, etc. Uno de los mayores problemas, que se enfrentaron durante la realización del programa fue que la atención farmacéutica para estos pacientes no era parte del cuidado integral de salud, por lo que en algunos casos impidió una mejor receptividad del paciente y/o cuidador. Esto podría solucionarse haciendo la atención farmacéutica o consulta farmacéutica ambulatoria parte de los servicios que entrega la institución. La utilización de diarios de registro es una estrategia dependiente de las características del paciente y/o cuidador. Se podría concluir en líneas generales que a menor tiempo que pasa entre el diagnóstico y la inclusión del paciente en el programa, este tipo de pacientes fueron más proclives a traer y completar el diario de registro de dosificación que los que llevaban más de 6 meses en tratamiento al momento de inclusión al programa. A través del análisis de los Problemas Relacionados a Medicamentos, podemos concluir que la mayoría de ellos eran errores de prescripción y dispensación, que son PRMs que podrían ser evitados con una intervención mayor por parte de la institución, ya que la mayoría de ellos están en manos de los profesionales que entregan el servicio o son áreas que necesitan reorganización o mayor trabajo conjunto. El hecho de que un 67% de los PRMs detectados pudieron ser corregidos o evitados durante la implementación del programa, indica que éste fue capaz de ser un aporte al cuidado global del paciente. DIARIO Y ADHERENCIA Un total de 10 pacientes trajeron al menos una vez el diario. De esta cantidad, un 70% de ellos llevaba menos de 3 meses de tratamiento. Contrariamente, un 60% de los pacientes que no trajeron el diario, correspondían a pacientes que llevaban más de 6 meses de tratamiento. Los pacientes que no trajeron nunca el diario tenían en promedio menos visitas al programa (3,5 visitas por paciente) que los que si lo trajeron al menos una vez (6,6 visitas por paciente). Para finalizar, un dato importante a destacar es que un 54% de los PRMs detectados estuvieron relacionados con el medicamento Mercaptopurina, un hallazgo que se relaciona con los datos publicados por Bhatia, S. et al. donde se concluye que a menor adherencia a Mercaptopurina aumenta el riesgo de recaídas, este dato quizás necesita una mayor profundización y estudio, que salen del alcance de este programa. DISTRIBUCIÓN POR PROTOCOLOS Considerando la fase de tratamiento en la cual la mayoría de los pacientes ingresó al programa, podría decirse que se concentran fundamentalmente en dos etapas, inducción y re-inducción, que en conjunto suman el 70% de los pacientes. 1.- Ministerio de Salud de Chile, Guía Clínica 2010 Leucemia en personas menores de 15 años. 2.- Estadística año 2013, Unidad de Oncología, Hospital de Niños Dr. Luis Calvo Mackenna. 3.- Bhatia, S. et al. Nonadherence to oral mercaptopurine and risk of relapse in Hispanic and non-Hispanic white children with acute lymphoblastic leukemia: a report from the children's oncology group. J Clin Oncol 30, 2094– 2101 (2012). 4.- Comité de Consenso. Tercer Consenso de Granada sobre Problemas Relacionados con los Medicamentos y Resultados Negativos asociados a la Medicación (RNM). Ars Pharm 2007;48:5-17. REVISIÓN DE RECETAS La revisión de las recetas prescritas a los pacientes del programa, tomó en consideración tanto las recetas prescritas con quimioterapias orales tanto como las endovenosas. Los errores fueron clasificados en 5 categorías, tales como: dosis incorrecta, falta día de administración, falta información del paciente, medicamento incorrecto, no indica protocolo. Mensualmente se revisaron un total de 25 recetas en promedio, con un promedio por paciente de 3,8 recetas revisadas durante el programa. De un total de 76 recetas revisadas, un 74% de ellas no contenían errores. De las recetas que contenían errores, el más común fue que no se indicaba el protocolo en el que se encontraba el paciente (55%). Bibliografía Agradecimientos: CFR Biomedical Sciences por el aporte del material de apoyo entregado a los pacientes en el Programa de Atención Farmacéutica www.postersession.com