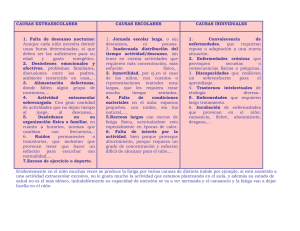
Terapéutica farmacológica de los desordenes de
Anuncio

Terapéutica farmacológica de los desordenes de la personalidad. FUENTE: PSIQUIATRIA.COM. 2002; 6(4) Néstor M. Koldobsky. Director Instituto Argentino para el Estudio de la Personalidad y sus Desórdenes (IAEPD) E-mail: luminar@infovia.com.ar Artículo publicado con el consentimiento del autor por Janssen-Cilag, Argentina. Introducción El propósito de este trabajo es establecer las bases generales para una acción terapéutica psicofarmacológica de los desórdenes de personalidad (DP), que se sustente en el enorme desarrollo que va alcanzando la investigación de la etiología, la clínica y la terapéutica de estos desórdenes. Hay cambios significativos en el tratamiento de los DP. Mientras la psicoterapia orientada a la introspección se destina a enfocar las dimensiones del carácter, ésta tiene muy poco o ningún impacto en el temperamento (Sperry. 1999). La farmacoterapia de los DP se dirige a las bases biológicas del temperamento, dado que las dimensiones de la personalidad son mediadas por variaciones en la fisiología de los neurotransmisores. Aspectos del temperamento tales como los estilos cognitivos y perceptuales, la regulación de los impulsos, del afecto, del alerta y de la inhibición, parecen estar biológicamente mediados y permiten una intervención farmacológica. Los últimos modelos teóricos de la etiología y el tratamiento de los DP, integran factores genéticos, biológicos, psicológicos y sociales, los que tratan de clarificar las contribuciones particulares de cada uno de esos elementos (Paris, Zweig Frank, & Guzder. 1996). Hay una transición desde la búsqueda de los correlatos biológicos específicos de los DP como una totalidad, a una aproximación menos global, donde se explora las dimensiones, características clínicas o rasgos que están en la base de cada DP. Se ha propuesto que estas dimensiones tienen una unión específica con la neuroquímica y la neurofisiología del cerebro (Silk. 1998) ( Cuadro I). Cuadro I 1. Unos autores enfocan el rol de la medicación, por medio del examen de drogas específicas y tipos de drogas, a través de su acción en un espectro de desórdenes (Soloff. 1993a; Coccaro EF. 1991). 2. Otros han señalado la eficacia de varias drogas para un desorden particular de la P. Las recomendaciones para la intervención farmacológica se basan en parte en una significativa comprensión de los mecanismos biológicos subyacentes. Como señala Soloff (Soloff. 1993a; Soloff. 1991) la farmacoterapia de los desórdenes borderline, concepto que podemos hacer extensivo a todos los desórdenes de la personalidad, ha dejado de ser objeto de una controversia teórica utópica, para tener aceptación como área de investigación clínica. Se ha progresado en este aspecto, si se considera que en todos los desórdenes de personalidad y en especial en los pacientes borderline, hay dos vertientes, una vulnerabilidad biológica (descontrol afectivo y conducta impulsiva) y una patología caracterológica central (lo interrelacional). Hoy día las drogas psicoactivas son una parte importante del plan de tratamiento de los pacientes con desórdenes de la personalidad (Soloff. 1993a; Stone MH . 1990a) (Gardner. 1989) (Coccaro. 1991) (Paris J . 1993; Coccaro. 1991; Stein G . 1992; Paris. 1993) (Joseph. 1997) (Soloff. 1990) (Stein G . 1992) y los pacientes portadores de un DP que consultan, casi siempre los vemos medicados con uno o más fármacos. La psiquiatría requiere la comprensión de los síntomas, como mediados por el cerebro, más que cómo síndromes que existen independientemente de la química de cerebro. Esta base biológica se ve confirmada, entre muchos otros aspectos, por los cambios de personalidad que ocurren después de una injuria cerebral. La investigación biológica futura de los DP se orienta hacia una mayor comprensión de las funciones de neurotransmisión y de la recepción, a través del uso de las neuroimágenes, de tomografía por emisión de positrones (TEP) y de radioligandos específicos para determinados receptores. El desafío para la farmacoterapia de los DP es la discriminación de las patologías biológicas de las interpersonales, no biologizar todas las conductas (Soloff. 1997). La neurobiología de los DP provee un marco teórico para el diseño del estudio y el tratamiento farmacológico en pacientes con DP (Soloff. 1997). La mediación de la neurotransmisión, en dimensiones tales cómo búsqueda de novedades, impulsividad, esquizotipia, etc., sugiere la utilidad de una medicación altamente selectiva, como tratamiento clínico de estos desórdenes. Simultáneamente, el uso de psicofármacos y su acción específica, se constituyen en un test confirmatorio de las hipótesis sobre las bases neurobiológicas de las dimensiones de la personalidad. El acercamiento ideal está dado por el uso de medicación para el tratamiento de los síntomas y luego o junto a esto, la psicoterapia para trabajar los aspectos psicosociales y los conflictos, los que pueden causar los síntomas o ser causados por estos. La búsqueda en la base de datos Medline (1965 – 2000) del tema Farmacoterapia y Desórdenes de Personalidad, revela la presencia del siguiente número de trabajos: Esquizoide 5, Esquizotípico 18, Paranoide 4, Borderline 77, Narcisista 4, Histriónico 10, Antisocial 11, Dependiente 1, Obsesivo-Compulsivo 20, y un que responden a la palabra clave, pero no referidos a ningún DP específico, lo que hace a un total de 679 trabajos. Diferentes clases de psicofármacos han sido empleados para los síntomas afectivos, cognitivos y conductuales, se incluyeron neurolépticos (típicos y atípicos), antidepresivos ( tricíclicos (TC); inhibidores de monoaminoxidasa (IMAO) e inhibidores de la recaptación de serotonina (ISRS) ), anticonvulsivos, ansiolíticos y carbonato de litio (Li). En general la estrategia estuvo destinada a los síntomas agudos. Es importante reconocer que un vasto orden de patologías de la personalidad no tienen todavía indicación farmacoterapéutica. A pesar de los avances, hay aún una falta de un sistema teórico comprensivo, sin embargo los ensayos empíricos de la farmacoterapia han producido evidencia de su eficacia en el dominio específico de síntomas de los DP (Soloff, Lis, Kelly, Cornelius, & Ulrich. 1994) "La experiencia clínica me ha convencido que muchos de los DP pueden, ...ser tratados integrativamente y mejoran con medicación" (Joseph. 1997). Tratamiento de dimensiones o características clínicas especificas con posible origen biológico El futuro brindará la posibilidad de enfocar intervenciones farmacológicas para dimensiones específicas de los DP, con una completa comprensión de sus bases psico-biológicas. Sin embargo, a pesar que este acercamiento ha tenido enormes avances en los últimos años, todavía requiere un extenso cuerpo de investigación, para lograr las conexiones significativas entre estas dimensiones y los resultados clínicos. En el momento actual el plan farmacológico debe ser realizado no sólo orientado a las bases biológicas sino predominantemente enfocado en los resultados, los que incluyen conducta, función, calidad de vida (CV) y las relaciones con el Eje I. La psiquiatría biológica está dominada por el modelo médico. Surge entonces la pregunta ¿qué corresponde a lo biológico y qué a lo aprendido? Si analizamos la baja autoestima de los borderline vemos que ésta se aprende en las experiencias tempranas de la niñez. Surge una evidencia empírica que señala que el desarrollo de los sistemas biológicos de respuesta, mediados por la neuroquímica, pueden estar permanentemente alterados o reorganizarse como una adaptación a las experiencias traumáticas en la niñez. Estudios de adolescentes abusados muestran alteraciones crónicas en las respuestas neuroendócrinas a agentes que la desafían, mucho después de los acontecimientos (las jóvenes diagnosticadas como padeciendo un Desorden por Estrés Post Traumático (DPEPT), el que puede expresarse cuando avanza su desarrollo como un DP, presentan síntomas del DPEPT). Los estudios en primates muestran alteraciones del sistema serotoninergico en respuesta al trauma que sufrieron durante el desarrollo infantil. Gunderson y Sabo (Gunderson JG. 1993), sugieren que estas alteraciones son defectos neurofisiológicos adquiridos, los que se vuelven parte del temperamento biológico. Por el contrario la psicoterapia, en su influencia sobre el SNC puede alterar el proceso biológico de las enfermedades. La vulnerabilidad a la depresión comórbida en los DP surge en la dinámica interpersonal de la desesperanza, de la pérdida objetal y de la severidad de un parentazgo crítico. El rol del temperamento seguramente contribuye a la vulnerabilidad a través de modelos genéticos de respuesta afectiva, percepción, procesado de la información, impulsividad e inhibición . Para poder avanzar en la comprensión del enfoque terapéutico de los DP se hace necesario tener en cuenta a las clasificaciones de la personalidad, las que son cada vez más útiles y complejas. Dos grandes métodos clasificatorios son los más utilizados para los DP: el categorial y el dimensional. El categorial, está caracterizado por una suma de rasgos que constituyen un prototipo de desorden de personalidad, es útil desde el punto de vista clínico, pero es muy difícil encontrar las bases biológicas de un desorden categorial (P. Ej. borderline, narcisista). Se hace necesario entonces basarse en las características clínicas, como fue sostenido por Siever (Siever LJ. 1991) o en la clasificación dimensional, la que tiene como tipos más característicos a los “Big-five” de Costa y McCrae (Widiger & Costa, Jr. 1994) o a las 7 dimensiones establecidas por Cloninger (Nixon SJ. 1989) (Otter, Huber, & Bonner. 1995) (Cloninger, Svrakic, & Przybeck. 1993). Muchas de las categorías diagnósticas se superponen y tienen que ser validadas. En el DSM IV se logra una adecuada validación de los desórdenes ezquizotípico y borderline. Como vimos los acercamientos neurobiológicos y psicofarmacológicos se realizan en relación con dimensiones o clusters. Los clusters de agrupamiento de los DP en el DSM IV pueden corresponder con dimensiones más elementales como el extraño o grupo A con la desorganización cognitiva; la dimensión dramática o grupo B a la inestabilidad afectiva y a la impulsividad, y la dimensión ansiosa o grupo C a la dimensión ansiedad. Coccaro (Coccaro & Kavoussi. 1991) estableció la necesidad de actuar sobres tres aspectos sintomáticos, para el tratamiento farmacológico de los DP., la labilidad afectiva , la impulsividad-agresividad y los D psicóticos transitorios. Cloninger Cloninger (Cloninger. 1988) (Nixon SJ. 1989; Lamparski, Roy, Nutt, & Linnoila. 1991), quien desarrolla un muy importante sistema clasificatorio, hace derivar las dimensiones de búsqueda de novedad, evitación de daño y de la dependencia de la recompensa (tres dimensiones temperamentales, de las siete dimensiones que establece para la personalidad) de modelos animales con características de estímulo-respuesta. Estos rasgos son atribuidos a la mediación dopaminérgica, serotoninérgica y noradrenérgica respectivamente. Si la teoría es válida, la respuesta a las drogas puede predecirse cundo nos apoyamos en los aportes de la investigación de la P. La dimensión de búsqueda de novedad y sus rasgos asociados: la impulsividad, la excitabilidad y la rápida aparición de mal carácter, pueden responder a los neurolépticos, en especial los de nueva generación (risperidona y olanzapina). La disminución de la influencia serotoninérgica debería ser beneficiada, en los pacientes con excesiva evitación del daño y sus rasgos asociados temor, timidez e inhibición, por la acción de los ISRS. La disminución de la influencia NA podría modificar la dependencia a la recompensa, la sensibilidad social, y la excesiva necesidad de agradar a otros. Cloninger reconoce una compleja interacción entre rasgos y neurotransmisores requeridos para producir la conducta humana actual (Por Ej. la impulsividad sugiere alta búsqueda de novedad y baja evitación del daño). Frente a esto la elección de la farmacoterapia se volvería menos clara y más compleja, pero posible. Siever Siever desarrolla un modelo psicobiológico de los DP consistente en la consideración de cuatro dimensiones, las que están en la base de muchos de los DP: la organización cognitivo/perceptual, la impulsividad/agresividad, la inestabilidad afectiva y la ansiedad/inhibición. El trabajo empírico de Siever (Siever LJ. 1991) (Kavoussi RJ & Coccaro EF. 1995) (Weston & Siever. 1994) y colegas, quienes usaron en los DP el desafío con drogas altamente selectivas, para caracterizar las respuestas de los neurotransmisores. La psicobiología de las características clínicas y/o dimensiones de la P puede ser aclarada por el desafío de las respuestas neurofisiológicas, mediadas por neurotransmisores específicos, usando agentes altamente selectivos y correlacionando la respuesta con la presencia de dimensiones discretas de la personalidad. Una consideración interesante de esta estrategia, es que la función de los neurotransmisores forma parte del cerebro, y puede ser entonces medida indirectamente, por las respuestas centrales a los neurotransmisores, vía la activación del eje Hipotálamo-hipófiso-suprarrenal (HPA), de la hormona del crecimiento (GH) y de la corticotropina (ACTH), con un desafío farmacológico selectivo. Se ve entonces que el apagamiento de la respuesta a la prolactina se encuentra en los pacientes agresivos impulsivos, como respuesta al desafío con agentes serotoninérgicos tales como d.l. fenfluramina, buspirona, y mCPP, pruebas que sugieren una disminución de la función de la neurotransmisión central serotoninérgica, en esta dimensión de la P. El aumento de la GH por el agente noradrenérgico clonidina puede relacionarse a la extroversión y la toma de riesgo. Este paradigma experimental sugiere ensayos farmacológicos en las dimensiones de la P asociadas con una respuesta específica al neurotransmisor (P. ej. ISRS para la agresión impulsiva). Los ensayos farmacológicos en los DP han estado históricamente dirigidos a los aspectos agudos de los síntomas, más que a los rasgos de vulnerabilidad crónica. Se trata de los síntomas cognitivos, afectivos y conductuales expresados durante una descompensación aguda. Los rasgos persistentes o crónicos reflejan variaciones biológicas subyacentes, que pueden ser también influidas por el tratamiento psicofarmacológico. La organización cognitiva es la capacidad individual para atender y seleccionar información relevante del medio, organizarla en relación a experiencias pasadas, y formular estrategias apropiadas para interactuar con ese medio. Las alteraciones van desde la psicosis a los síntomas de tipo psicótico y los deficit más sutiles de interpretación de los indicadores sociales. Los que presentan impulsividad (se ve en el borderline, el histriónico, y el antisocial), tienen un umbral bajo para la acción motora, en particular la agresiva, en respuesta a estímulos del medio. También tienden a externalizar sus problemas y reaccionan en forma extrema a los acontecimientos del medio. La inestabilidad afectiva (se ve en el borderline, el histriónico y el narcisista), se caracteriza por cambios rápidos de la excitación en el afecto, oscilando entre ira y frustración. Estos cambios ocurren en horas. Los cambios afectivos son exquisitamente sensibles a modificaciones en el medio, como la separación o la frustración. La ansiedad refleja una alta disposición a anticipar el castigo o las consecuencias aversivas de su conducta, asociada al alerta autonómico (por el temor). Puede inhibir una variedad de conductas, que se perciben como potencialmente asertivas o competitivas. Estos individuos temen por las consecuencias de su conducta. Los disturbios a nivel cognitivo Los síntomas cognitivos más frecuentemente encontrados en los DP son los pensamientos auto referenciales, las ilusiones, la desrealización, la despersonalización y la ideación paranoide. Hay también intensos episodios micropsicóticos. Los esquizotipicos tendrían síntomas crónicos de bajo nivel psicótico, como aislamiento, abandono, ilusiones recurrentes y extravagancias. Los borderline tendrían disturbios agudos, dramáticos, micropsicóticos caracterizados por ansiedad desesperada en respuesta a estresores, en especial las pérdidas, o en relación al grado de labilidad afectiva (Soloff. 2000). Los disturbios cognitivos, las distorsiones perceptuales, el aislamiento social, la ansiedad debilitante de los esquizotípicos, borderline, paranoides y por evitación, pueden ser susceptibles de tratamiento con neurolépticos. Estas indicaciones terapéuticas surgen asociadas al concepto de utilización en cuadros que no pertenecen estrictamente a una nosología. Las bajas dosis de neurolépticos actuarían en las ilusiones recurrentes, el pensamiento autorreferencial y la ansiedad fóbica (Gunderson JG. 1991) (Stone MH . 1990b); aunque sin lugar a dudas se debe también incidir en los estresores desencadenantes del cuadro. Debe ponerse especial interés en las formas de disminución y suspensión del fármaco. Es creciente el interés en el tratamiento de los síntomas de tipo psicótico porque: - su presencia es frecuente, a veces de suma intensidad (P. Ej. en el borderline); - Porque estos síntomas son muchas veces refractarios a la psicoterapia; - Por la convicción de la existencia de una base biológica. Psicobiología de los síntomas tipo psicóticos Los borderline y los desórdenes esquizotípicos tienen a veces rasgos genéticos relacionados con la esquizofrenia: movimientos oculares característicos y la vulnerabilidad familiar para la esquizofrenia. El esquizotípico es el más caracterizado y grave de los D de este grupo.. Presentan desvinculación social y síntomas correlacionados específicamente con los de la Esquizofrenia (corresponde al “espectro esquizofrénico”). Los síntomas cognitivos presentes en los DP reciben el nombre de síntomas tipo-psicóticos. Los más característicos son el pensamiento mágico, las ideas de referencia, la distorsión perceptual. Presentan en la base un aumento de la actividad de la dopamina. Hay aumento del ácido HVA en algunos tipos de P paranoide, y una disminución en presencia de los síntomas tipo déficit (aislamiento social por desinterés en los esquizotípicos). Esto mismo se ve en la esquizofrenia, la que presenta hip-dopaminergia cortical frontal, e hiper-dopaminergia en las areas subcorticales. El HVA tienen su origen en muchas regiones del SN, tanto cerebrales como de la periferia. Está aumentado en el LCR de esquizotípicos selectos (aquellos con síntomas de tipo psicóticos), si se los comparan con individuos normales. Estos síntomas tipo psicóticos responden a la medicación antipsicótica, y sufren el efecto psicotomimético (negativos y positivos) de la anfetamina, y de los neurolépticos, particularmente los de nueva generación (risperidona, olanzapina y clozapina), en especial cuando estos síntomas están presentes en pacientes Borderline, Esquizotípicos y Paranoides. Sin embargo, en otros estudios, con este tipo de pacientes, los neurolépticos no se han mostrado efectivos. Los pacientes que responden, son aquellos que presentan psicoticismo y síntomas esquizotípicos severos. Los síntomas relacionados con el déficit o el aislamiento social Los esquizoides presentan como rasgo central el aislamiento social, con desinterés para lograrlo. Los individuos con diátesis para esquizofrenia, muestran un deterioro en el desarrollo de la satisfacción, lo que también se ve en los individuos que presentan la dimensión búsqueda de sensaciones, o presentan déficit de la dimensión búsqueda de recompensa. Déficit de información En aquellos individuos con síntomas tipo psicótico hay disminución de los índices del tono de actividad de la dopamina, especialmente los receptores D1, en áreas corticales frontales (necesarios para la integridad de la memoria de trabajo y otras funciones cognitivas ejecutivas). Hay, también, desmejoramiento de la actividad cortical de los indicadores interpersonales complejos, así como déficit de la conducta de vínculo. Relaciones interpersonales Las relaciones interpersonales estables dependen de la selección de una apropiada información, de indicadores referidos a las otras personas, y de que se sincronizen las respuestas en forma recíproca. El modelo interaccional, vincular o attachment, determinado en la infancia, puede alterarse si hay una inmadurez neurológica. En los parientes de Esquizofrénicos hay una inmadurez amplia del desarrollo, esto se ve también en los Esquizoides y Esquizotípicos, corroborado por un desmejoramiento de los movimientos oculares de rastreo. Anormalidades neuropsicológicas En los DP con trastornos cognitivos hay anormalidad en las pruebas Continous Performance Task (CPT) (evaluación de la atención sostenida) y en el Backward Masking Task (evaluación para problemas de procesamiento de la información visual). Se encuentran también anormalidades EEG y alteraciones en los PE (alteración de la onda P300, seguida a estímulos), anormalidades galvánicas de la piel y anomalías en el tiempo de reacción visual. Hay aumento del tamaño ventricular, asociadas a una disminución del ac. HVA y a síntomas de tipo deficitario. La disminución ventricular se ve unida a la hipodopaminergia. La RM muestra una disminución del tamaño del lóbulo frontal. Esto también se ve por las alteraciones de los test de función prefrontal. El compromiso cortical no sería global. El ac. HVA en plasma está negativamente relacionado con síntomas tipo déficit; también se ve relacionado con incremento del abandono social y con el afecto restringido. El sistema dopamínico está implicado en la memoria de trabajo, vía los receptores D1, de la corteza frontal; esto permite especular que la disfunción cortical está asociada a disfunción dopaminérgica, que es la base psicopatológica central, relacionada con el déficit en el espectro esquizofrenico. Otros factores pueden determinar la evolución a la esquizofrenia. Los pacientes Esquizofrénicos con síntomas tipodéficit representan la expresión más común de una suceptibilidad genética para el desarrollo de una alteración del neurodesarrollo, que resulta en un malfuncionamiento cortical. Psicofarmacología de los síntomas deficitarios El déficit en la función cortical y social puede ser mejorado con agentes que mejoran la actividad dopaminérgica (no todos de valor terapéutico), anfetamina, inhibidores de la recaptación de dopamina (maxindol), psicoestimulantes; L-Dopa; IMAO y agonistas D1 selectivos, cuando estén disponibles. Así como por los antagonistas serotoninérgicos (nuevos neurolépticos). La conducta impulsiva/agresiva La Impulsividad es un rasgo definido del borderline (B), es prominente en el antisocial (A), y está presente en menor grado en el histriónico (H) y en el narcisista (N). Sus rasgos y síntomas más característicos son las amenazas suicidas, las conductas parasuicidas, la agresión impulsiva, el asalto, la destrucción de la propiedad, las conductas de “embriaguez” (drogas, alcohol, sexo o alimento), la impulsividad cognitiva por baja tolerancia a la frustración y las crisis temperamentales y berrinches. Son pacientes que actúan sin reflexionar, particularmente cuando expresan agresión. Se irritan fácilmente y adhieren con frecuencia a conductas agresivas, abuso de sustancias, autodaño, y promiscuidad. Los rasgos impulsivos pueden ser causa de la inestabilidad de las relaciones y de la tendencia a la presentación dramática del cuadro. La impulsividad puede presentarse en forma distinta en los diferentes desórdenes: en el B la impulsividad se asocia a la inestabilidad afectiva, reaccionan con agresividad o impulsividad a la disforia engendrada por la pérdida o la separación; en los antisociales las conductas antisociales e impulsivas son mucho más persistentes. La impulsividad parece parcialmente heredada. Se ve en gemelos B, criados aparte. El B corre en familias, mientras que impulsividad y agresividad son independientes de las familias, pero éstas, con sus conductas disfuncionales, darían las bases para el desarrollo del desorden B. La presencia de un sustrato heredable da las bases para pensar en un correlato biológico. Los borderline, los histriónicos y los narcisistas, tienen impulsos, frente a afectos de carácter intenso, en especial las pérdidas y ante las crisis de angustia, de tipo irracional. Hoy día hay optimismo en cuanto a la terapéutica psicofarmacológica de estos episodios. Muchos desórdenes antisociales o borderline tienen factores biológicos asociados: ondas lentas y agudas en el EEG., respuesta galvánica de la piel, vulnerabilidad a la deshinibición del S. N. autónomo y del sistema muscular voluntario. También habría factores biológicos en la base de la impulsividad del desorden histriónico. En muchos de los desórdenes de personalidad hay antecedentes de Disfunción Cerebral Mínima (DCM), Desórdenes de Déficit Atencional (DDA) y Descontrol Periódico de los Impulsos (DPI). Cuando están presentes estos síndromes, algunos desórdenes de la personalidad se benefician con la medicación. Con esta pueden pensar antes de actuar impulsivamente. Los neuromoduladores que juegan un rol en la estimulación y la inhibición de la conducta externa, son los candidatos para ser los sistemas básicos de impulsividad y agresividad. En el sustrato de la agresión impulsiva participan, entre muchos otros (Oquendo & Mann. 2000): · · · · Serotonina Dopa NA Gaba El sistema serotoninérgico como sistema inhibidor conductual se ha visto implicado en forma creciente en la impulsividad y la agresividad. Se asocia también la presencia de desórdenes epileptiformes, desórdenes atencionales, y niveles circulantes elevados de endorfinas y testosterona. Probablemente su acción se da a través de las proyecciones del núcleo dorsal del rafe a la amígdala, disminuyendo la actividad DA, o por medio de las proyecciones del rafe medio al área septo-hipocámpica, o a la corteza frontal. Las vías DA mesolímbicas que modulan las respuestas afectivas al medio se involucran en la agresión. El aumento de la actividad DA aumenta la agresión irritativa y desciende el índice de habituación a las crisis agresivas. El incremento o la disminución de la actividad NA, también aumenta la agresión impulsiva. Las anormalidades en la serotonina es el hallazgo mejor documentado en relación con la impulsividad y la agresividad de los DP. Los agentes que mejoran la actividad serotoninérgica revierten la conducta agresiva e inhiben la agresividad, ya sea espontánea o inducida. La eficacia anti-impulsiva ha sido demostrada en una variedad de medicamentos, pero los más específicos son los anticonvulsivantes, ISRS y el Li. Disturbios del humor Los síntomas afectivos más frecuentes en los desórdenes de personalidad, en especial en el borderline son: la inestabilidad del humor, la depresión, la carga de angustia inapropiada, la ansiedad social, la anhedonia, los sentimientos de vacío y soledad, el aburrimiento. Los estudios psicofarmacológicos deben afrontar el problema de la comorbilidad (Benjamin & Strand. 1998). La pregunta es si los pacientes borderline deprimidos tienen uno o dos desórdenes. La mitad de los borderline asocian un diagnóstico de depresión, ¿cuál es el desorden que responde a la medicación? Hay un error en biologizar toda la conducta, lo que lleva a ensayos agresivos con medicacion o electroconvulsoterapia (ECT) dirigidos a los aspectos aprendidos, como la baja autoestima, el desamparo o el pesimismo. Esto lleva a la refractariedad o a la respuesta parcial a la medicación que se ensaya en la depresión y en los DP. También se ha comprobado que la respuesta de los DP es independiente de los diagnósticos del Eje I. La depresión del Borderline es una entidad diferente que el desorden depresivo mayor (DDM), si bien las dimensiones de la personalidad pueden compartir bases de neurotransmisión comunes con el Eje I. Así las distinciones entre Eje I y Eje II son no muy relevantes, a veces, en este nivel biológico. Los DP, en especial los del Grupo B, tienen una alta asociación con los desórdenes afectivos, en especial DDM, pero también tienen síntomas depresivos caracterológicos como lo son la baja autoestima, el pesimismo, la alta sensibilidad al rechazo, la ideación suicida crónica, los que no desaparecen, aunque a veces se atenúan, con el tratamiento del DDM. En los DP hay disturbios en la intensidad y/o la labilidad del humor, muchas veces confirmados por los marcadores biológicos. Cuando se investiga desórdenes afectivos en forma sistemática en los D borderline, los pacientes pueden ser diagnosticados con DDM, desorden depresivo atípico (DDA) o disforia histeroide (denominación antigua, pero que guarda utilidad, la que abarca a las formas atípicas de la depresión caracterológica). Soloff (Soloff. 1993a) (Soloff. 1991) señala que deben ser tratados psicofarmacológicamente los cuadros de severa depresión, que presentan los DP. Es un error no hacerlo, dado que de esa manera se dificulta el acceso a la psicoterapia y persiste el sufrimiento. Se deben usar dosis terapéuticas de imipramina (3,5 mg./ kg.) o ISRS. En los cambios rápidos del humor el litio y en los desórdenes atípícos, los IMAO. Aunque muchos autores sostienen el valor de las dosis bajas de neurolépticos. Rifkin (Rifkin, Quitin, & Carrillo. 1972) habló de personalidades emocionalmente inestables, cercanas al borderline y al antisocial, que se benefician con la asociación de litio y fenotiazinas. Klein (Klein. 1968) ya señalaba que el cuadro descripto por él como disforia histeroide, caracterizado por gran intolerancia a la frustración afectiva, síntomas vegetativos, hipersomnia y aumento de la ingesta de dulces y la búsqueda frecuente, en forma dramática, de comida, es un cuadro que muestra resultados contradictorios ante el tratamiento psicofarmacológico: unos son más estables y responden mejor, otros más inestables, son difíciles de conducir ( los cercanos al borderline, al narcisista y al histriónico). Klein y Liebowitz (Liebowitz & Klein. 1993) señalan que cuando estos cuadros tienen síntomas depresivos y una baja vulnerabilidad al rechazo, responden bien a los IMAO. Muchos otros cuadros de desórdenes de la personalidad, que según el DSM presentan trastornos del humor y labilidad afectiva, responderían a dosis bajas de neurolépticos. Si bien en un porcentaje muy alto los desórdenes de la personalidad se asocian a la depresión y a la depresión mayor, como vemos surgir de la lista de síntomas ligados a los desórdenes afectivos que describimos en el párrafo anterior, muchos otros se corresponden con las denominadas depresiones atípicas. La medicación antidepresiva dramáticamente mejora el funcionamiento autónomo del yo y el de los mecanismos defensivos del yo. Permite diferenciar entre la percepción de la realidad y la experiencia afectiva de la realidad. Actúa en la regulación y modulación del afecto, en su intensidad, en la facilidad de evocación del afecto, y en la barrera a los estímulos emocionales, todas estas funciones autónomas del yo. Las defensas se vuelven menos rígidas y fijas. Una auto-estima desesperanzada y con tendencia al abandono puede volver a alcanzar, con el tratamiento, un enfoque de sí mismo más realista. Las respuestas conductales y emocionales, con los antidepresivos, se hacen menos abruptas, menos monótonas, menos fijas y más adaptadas. Los estabilizadores del ánimo tales como el litio actúan sobre el componente maníaco y la labilidad afectiva que acompaña a muchas DP. El componente hipomaníaco, cuando es de mediana intensidad, puede ser medianamente funcional, pero cuando aumenta su intensidad, puede rigidizar las defensas, hacer superficial la relación con la realidad e "inflar" artificialmente la auto-estima. El tratamiento de ambos estados puede mejorar rápidamente la eficacia y la rapidez con la que puede actuar la psicoterapia. Así como nadie duda de la base biológica de la depresión, se ve el peso que tienen las diversas situaciones emocionales y eventos de vida para disparar una depresión. Esto sería posible por la vulnerabilidad emocional. Se basaría, como dice Marcus (Pitt B, 1991), en la predisposición psicológica a la depresión, factor que permitiría explicar la frecuente asociación de algunos desórdenes de personalidad con depresión. Los pacientes narcisistas sufren depresión cuando se desarman sus fantasías grandiosas. Para Marcus (Pitt B, 1991), los antidepresivos permitirían "reinflar" las fantasías grandiosas, prematuramente descendidas en la psicoterapia, hasta que se de la posibilidad de una reestructuración total de la personalidad. Las personalidades obsesivas se asocian frecuentemente con depresión. En los episodios de depresión se ven con más facilidad conflictos tales como la agresión, la venganza y la mortificación, usadas para dominar a los otros. La asociación de personalidad histérica y depresión es observada desde antiguo. Cuando se asocian personalidades histéricas a las borderline, la depresión se puede relacionar con un incremento en la demostración de crisis temperamentales y la ruptura del vínculo, en las fases tempranas del tratamiento. La medicación ayuda mucho a las P histéricas-borderline. Reduce su irritabilidad y angustia y ayuda a disminuir la rigidez de sus defensas. Otras dos personalidades que se asocian a depresión son la paranoide y la sadomasoquista. Para muchos autores las fases de depresión que se asocian a los desórdenes de personalidad son de mucha importancia para el tratamiento psicoterapéutico, ya sea porque en ellas aparece material subyacente, ya sea porque las defensas son menos rígidas. Se podría decir en síntesis que los cuadros de depresión atípica, con tendencia al suicidio, humor depresivo, anhedonia, sensibilidad al rechazo e impulsividad se benefician con IMAO, así como con ISRS. La depresión subjetiva se beneficia con tricíclicos, siempre que se tenga cuidado del incremento de la agresividad y el impulso suicida, que estos producen a veces, o con ISRS. Los depresivos hostiles y agresivos se benefician con bajas dosis de neurolépticos. El Litio y la carbamazepina disminuyen la impulsividad y los cambios del humor, en especial en aquellos pacientes que tienen concomitantemente un desorden afectivo mayor. También son útiles en aquellos pacientes que cursan con hipomanía o un estado bipolar II, en los emocionalmente inestables y en los de humor lábil. En el dominio de la desregulación afectiva que se manifiesta por labilidad del humor, sensibilidad al rechazo, ira inapropiada e intensa, y crisis temperamentales, la ira y los componentes depresivos de estos síntomas parecen responder a los IMAO e ISRS, mientras que la inestabilidad responde a los anticonvulsivantes tales como CBZ o el Li. Los factores colinérgicos (Fritze, Lanczik, Sofic, & Struck. 1995) (Fritze, Sofic, Muller, Pfuller, Lanczik, & Riederer. 1990): algunas características de la personalidad y las estrategias habituales de enfrentamiento al estrés están relacionadas a la sensibilidad a la fisiostigmina en voluntarios sanos. Las respuestas cardiovasculares y conductuales están positivamente correlacionadas con la irritabilidad y la labilidad emocional. Las estrategias de desesperanza y pasividad para enfrentar el estrés se relacionan positivamente a estas respuestas. Por estos resultados, estos autores sostienen la hipótesis que la hipersensibilidad colinérgica está ligada a algunas predisposiciones dimensionales de la personalidad, irritabilidad, labilidad emocional y estrategias pasivas de enfrentamiento al estrés. Ansiedad La ansiedad es una presentación clínica básica de los desórdenes del Grupo C de los DP, y en los pacientes del Grupo B en especial el B. Constituyen un rasgo crónico caracterizado por una diátesis para una ansiedad desadaptativa (historicamente era llamada pan-ansiedad o ansiedad “libre-flotante”). La presentación puede ser aguda, reactiva a estresores de claro origen interpersonal, muchas veces ligados a la percepción de rechazo o relacionados con el abandono. En otros pacientes la ansiedad se presenta en forma crónica. La agresividad/violencia Es un rasgo de personalidad relacionado con alta frecuencia con muchos desórdenes de la personalidad, en especial los de mayor gravedad. Su presencia es factor de análisis y preocupación a nivel clínico, institucional y social. Su etiología multivariada, nos obliga a la realización de un profundo análisis, para encarar su tratamiento. El tratamiento psicofármacológico es uno, entre las muchas acciones que se deben encarar para el abordaje y tratamiento de la violencia (Fava. 1997). Principios de aplicación clínica para el tratamiento de la violencia. 1. 2. 3. 4. Los sistemas biológicos que están en la base de los trastornos de violencia justifican el uso de psicofármacos. Siempre hay que tratar la enfermedad primaria. Cuando se inicia un tratamiento empírico, siempre iniciarlo con la droga más inocua. Hay que usar medios clínicos para cuantificar la eficacia del fármaco: a. en medio penal: observar la frecuencia de infracciones a las reglas que controlan la violencia. b. en las salas psiquiátricas: observar la frecuencia de amenazas y las reacciones violentas (Por Ej. con la Escala de Agresión Manifiesta). c. en los externados: observar la frecuencia e intensidad de las amenazas verbales o físicas hacia un familiar. 5. Instituir sistemáticamente ensayos de drogas. a. los períodos deben ser previamente planificados. b. el Litio y la Carbamazepina deben ser monitoreados en sangre. 6. Los pacientes en los que no se encuentra una clara relación entre el desorden de personalidad y los episodios de violencia, se benefician con una secuencia empírica de drogas, Benzodiazepinas-Litio o propanololantipsicóticos o anticonvulsivos. Los estudios animales sugieren que la vasopresina juega un rol facilitador de la conducta agresiva El contenido de arginina-vasopresina en el LCR está correlacionado directamente con la historia de vida de agresión general y agresión contra las personas e inversamente relacionada con las respuestas PRL (d.FEN); estas dos medidas están a la vez correlacionadas inversamente con una historia de vida de agresión. Tabla I Síntesis de neurotransmisores e indicadores biológicos Modelos teórico-prácticos para el tratamiento farmacológico de los DP Los modelos teórico prácticos para el tratamiento farmacológico de la personalidad, ayudan a precisar las actitudes terapéuticas, en el estado actual del desarrollo de la comprensión de las bases biológicas de la personalidad, de sus dimensiones, de sus características clínicas o de sus rasgos. a. modelo de rasgos biológicos b. modelo subsindrómico c. modelo enfocado en el diagnóstico y la comorbilidad d. modelo enfocado en el síntoma Links agrega dos modelos(Links, Heslegrave, & Villela. 1998) e. modelo enfocado en los resultados f. modelo médico Como ya vimos, los estudios recientes de la personalidad han incorporado hallazgos neurobiológicos a partir de los estudios animales y humanos, dentro de la definición de las dimensiones de personalidad. Soloff (Soloff. 1993a; Soloff. 1990;) identifica cuatro áreas de descontrol en el DBP que pueden ser blancos de la farmacoterapia (Cuadro II). Cuadro II 1. 2. 3. 4. cognición afecto impulso ansiedad Silk sugiere seguir estrategias de tratamiento basadas en dimensiones de la psicopatología, más que en diagnósticos específicos (Links. 1996). Gitlin (Gitlin. 1993) delinea la psicofarmacología de la comorbilidad observada entre las patologías del Eje I y el Eje II, del DSM IV. Cóccaro, usando un acercamiento empírico, señala que las evidencias de la acción farmacológica surgen de ensayos controlados y randomizados. A. MODELO DE RASGOS BIOLÓGICOS El modelo de rasgos biológicos considera a los DP como teniendo temperamentos biológicos subyacentes (corresponde a lo que desarrollamos en el punto II). Temperamento se puede definir como la disposición conductual que está presente desde el nacimiento (Rutter M . 1987). El temperamento está más directamente conectado con las vulnerabilidades y predisposiciones biológicas, que con la experiencia medioambiental. La Personalidad tiene alta hereditabidad: 50% global. Pero en cuanto a los rasgos en particular, la hereditabilidad es variable. Si bien se ha visto la importancia de las dimensiones (neuroticismo, psicoticismo, extraversión, introversión, búsqueda de sensaciones), no hay acuerdo en cuanto a su número. El modelo biológico de rasgos considera que tienen una personalidad desordenada aquellos individuos que se ubican en los extremos de dimensiones definidas. El modelo de la continuidad entre las dimensiones normales de la personalidad, necesita ser verificado. Un modelo de discontinuidad entre el desorden de la personalidad y la normalidad puede ser definido desde la neurobiología. La unión de los rasgos biológicos subyacentes a las conductas, afectos y cogniciones clínicas, no es fácil (Ej., para Cloninger (Cloninger, Svrakic, & Przybeck. 1993) el concepto de inestabilidad afectiva está unido al concepto de dependencia a la recompensa, el que a su vez está unido genéticamente al sistema noradrenérgico; para otros autores está unido a la deshinibición del afecto, lo que tiene relación con el sistema serotoninérgico). Otro de los modelos biológicos es el de Siever, descrito en párrafos anteriores. Este modelo es promisorio, pero para su aplicación práctica se debe hacer una investigación adecuada. B. MODELO SUBSINDROMICO Este modelo (Akiskal. 1981) sugiere que los desórdenes de la personalidad son variantes de los desórdenes del Eje I y no entidades diagnósticas separadas. El DBP es considerado un desorden afectivo subsindrómico y se intenta hallar marcadores biológicos que permitan deducir la asociación entre los síndromes del Eje I Y II. La investigación usando este modelo resultó poco efectiva. C. MODELO ENFOCADO EN EL DIAGNÓSTICO Y LA COMORBILIDAD Este modelo sugiere que el tratamiento farmacológico es impulsado por el diagnóstico específico del paciente. El diagnóstico puede ser un desorden del Eje II o un diagnóstico de comorbilidad del Eje II con el Eje I. Este modelo es el más sujeto a la crítica, dado los problemas metodológicos que existen en el diagnóstico de los desórdenes de la personalidad (Cuadro III). Cuadro III- Problemas metodológicos 1. Rápidos cambios de la nomenclatura de los desórdenes del Eje II. 2. Dificultades en establecer la validez de los desórdenes del Eje II. 3. Cada DP tiene una gran heterogeneidad. Cuando existe comorbilidad entre el Eje I y II, se presentan situaciones muy confusas para el tratamiento, en especial cuando se investiga la respuesta al tratamiento farmacológico. Los D del Eje I influyen en el informe del paciente acerca de los rasgos de P, y cuando estos se resuelven por el tratamiento, el individuo informa menos disturbios de la P (Joffe & Regan. 1989) (Joffe RT. 1989). Gitlin (Gitlin. 1993) nota que cuando el desorden comórbido se trata con medicación, se hace difícil determinar si la eficacia de la medicación se debe a uno o al otro trastorno. D. MODELO ENFOCADO EN EL SINTOMA Sugiere el blanco farmacológico basado en un síntoma específico. Modelo muy atractivo porque evita cualquier necesidad de análisis etiológico. La acción sobre los síntomas puede permitir resultados mensurables. Sin embargo la medicación, cuando se trata un DP, tiene importantes efectos en aspectos no específicos (P. Ej en los borderline la acción neuroléptica no se resume en tratar los síntomas "psicotic-like” (tipo psicótico), sino que también impacta en la ansiedad, en lo obsesivo-compulsivo, en lo afectivo y en la conducta suicida). La fluoxetina se muestra efectiva en pacientes con DBP, mejorando la depresión, la ansiedad, la paranoia, el psicoticismo, la sensibilidad interpersonal, la obsesionalidad, la hostilidad y el funcionamiento global. Ultimamente se considera que cada uno de los cuatro modelos, tiene aspectos valiosos. El clínico puede desarrollar un manejo farmacológico racional de los DP basados en esos acercamientos, y la clasificación específica para los síntomas de Soloff, que es sin lugar a dudas la mejor desarrollada. Soloff ha presentado recién los algoritmos basados en la evidencia, por eficacia, seguridad y rapidez para la acción de los tratamientos particulares, los que desarrollaremos más adelante. Gunderson y Links en el Manual de terapias de AAP han usado una organización similar. El acercamiento específico al síntoma tiene el mérito de proveer un manejo farmacológico racional. El uso de medicación en los B ha pasado de ser ocasional a esperada. Esto también puede llevar al uso de medicación sin una justificación científica plena. Links (Links. 1996) sugiere que mientras se está clarificando los substratos neuroquímicos y neurobiológicos subyacentes a las dimensiones de los DP, la atención debe dirigirse a los resultados obtenidos en el manejo psicofarmacológico de los síntomas de los DP. El foco en resultados específicos podrá permitir a los psicofarmacólogos apuntar a intervenciones más efectivas, medir los efectos en forma más precisa y facilitar la comprensión de los mecanismos psicobiológicos de esos resultados. E. MODELO ENFOCADO EN LOS RESULTADOS El uso racional de este modelo permite: 1. delinear claramente el propósito que tienen los pacientes y el clínico, en cuanto a la intervención psicofarmacológica 2. Aceptar la idea que hay evoluciones que son mensurables y están relacionadas a las mejorías funcionales 3. promueve la comprensión de los mecanismos biológicos subyacentes 4. el desarrollo de nuevos acercamientos farmacológicos El abordaje de conductas específicas 1. Provee resultados definidos y medibles, cuando no se comprenden los mecanismos neurobiológicos subyacentes. 2. Demuestra que la efectividad puede permitir clarificar el mecanismo involucrado. Ejemplo: en conductas de auto daño, suicidas, ver la adherencia a los tratamientos y las evoluciones específicas, en pacientes individuales. Conducta de auto-daño La conducta de auto-daño está presente en muchos de los DP, es particularmente característica del B, es sumamente resistente a los tratamientos. El grupo B tiene dos veces más riesgo de suicidio. Esta conducta está pobremente caracterizada en el campo clínico. Los pacientes con conducta de auto-daño pueden no tener conducta suicida asociada. El auto-daño puede relacionarse a un estado de mejoría emocional, puede resultar en una respuesta analgésica, y en algunos casos lleva al alerta sexual. El trauma infantil (abuso y negligencia), puede estar ligado a la desregulación de las endorfinas. Este mecanismo se perpetúa, por el refuerzo que los opioides realizan cuando se descargan durante la conducta injuriosa. Así ocurre con la automutilación, las crisis de ingesta, los flashbacks y el abuso de sustancias. El uso de Naltrexona estaría indicado en estos casos. Este medicamento resulta útil por la reducción dramática de la conducta de auto-daño y por la reducción del abuso de alcohol (típico en el 30% de los pacientes B). La Naltrexona puede ser particularmente útil para disminuir los efectos de refuerzo del primer consumo de alcohol, dado que previene las respuesta a ese ensayo de ingesta, las que al reforzarse, llevan a la respuesta plena de consumo. Conducta suicida repetida. Ofrece un campo específico para el ensayo farmacológico. Los pacientes B presentan alto riesgo para el suicidio completo. Motgomery and Motgomery (1982) con flupentixol, lograron una significativa reducción en el número de actos suicidas, comprobado en 6 meses de seguimiento. Shou en 1967 presenta la hipótesis que el Li protege contra la conducta suicida. Un estudio similar realiza Links en 1990 (Links, Steiner, Boiago, & et al. 1990). Con Li/desipramina, hubo un gran grupo de pacientes que abandonaron, pero de los que se mantuvieron: los que tomaban Li (72%) mostraron una disminución de la ira y los síntomas suicidas; contra un 36.4% de los medicados con desipramina. Esto se basaría en la disminución de la irritabilidad y la ira, lograda por el Li. Los ISRS pueden prevenir la conducta suicida porque afectan la regulación del sistema serotoninérgico, y por lo tanto reducen la agresividad y la irritabilidad. Los ISRS se han mostrado efectivos para reducir la hostilidad, la impulsividad, la autodestrucción y la conducta suicida. Los cambios en impulsividad e ira son independientes de la acción de estos fármacos en la depresión. Adhesión al tratamiento. Un aspecto importante para el modelo enfocado en los resultados, es la complacencia o adherencia al tratamiento. Los pacientes con DP tienen un alto índice de abandono de los tratamientos, un 43 % no completan los 6 meses (Links, Steiner, Boiago, & et al. 1990) (Gunderson, Frank, Ronningstam, Wachter, Lynch, & Wolf. 1989). La adherencia al tratamiento es reconocida por los clínicos e investigadores empíricos, como que está relacionada con la evolución o el resultado clínico. La eficacia de un tratamiento depende de la extensión de la permanencia del paciente en él. La literatura en psicoterapia sugiere que los desórdenes de personalidad requieren una prolongada permanencia en tratamiento, para el logro de cambios. 52 sesiones de psicoterapia individual para que el 50 % de los pacientes se recupere. Dado que en general el tratamiento es multimodal (Psicoterapia y psicofármacos), los resultados se afectan por la adherencia al régimen total de tratamiento, por eso hay que controlar ambas, la colaboración con la medicación y la psicoterapia. La continuidad del tratamiento parece estar preservada cuando se enfoca el tratamiento de la ira y la hostilidad del paciente en forma temprana. Los pacientes que no alcanzan a completar un tratamiento, son los conductalmente más impulsivos y abiertamente hostiles. La confrontación activa temprana por parte del terapeuta, es una de las causas del abandono prematuro del paciente. Resultados específicos Los pacientes dentro de una misma categoría diagnóstica pueden ser heterogéneos, y caracterizarse por respuestas muy individualizadas a la medicación. Coccaro señaló que aún en diseños muy cuidadosos, los efectos terapéuticos de los agentes, en un mismo paciente, no se correlacionan entre sí. Aún en estudios concebidos cuidadosamente, hay una pequeña correlación entre los resultados del autoinforme y los del observador (Links, Steiner, Boiago, & et al. 1990) (Soloff, George, Nathan, & et al.. 1986) Cuadro IV . Cuadro lV 1. El tratamiento farmacológico debe dirigir su intervención a un paciente específico y a los resultados específicos en ese paciente 2. Hay que realizar el ensayo N1 (en un solo paciente), donde se compara un régimen particular de medicación, con los usados anteriormente en ese paciente. 3. Esto permite al paciente adherir a la terapia, y estimularlo para definir cuidadosamente los resultados prioritarios para él. 4. De esta forma se estimula en los pacientes su colaboración, para investigar el medicamento y disminuir los miedos de ser controlado externamente. 5. Se previene de un largo compromiso con una dosis medicamentosa única, lo que puede ser "más malo que bueno", y se elaboran en su lugar expectativas más claras acerca del resultado del tratamiento 6. El paciente debe ser un activo participante en la especificación de los resultados, y en el desarrollo de medios para monitorear la evolución en el tiempo. 7. Como parte de la preparación, el clínico debe investigar los síntomas del paciente, particularmente los síntomas que pueden estar relacionados con el efecto secundario, antes de comenzar el tratamiento. 8. Esta evaluación provee la línea de base para el monitoreo de la aparición de nuevos síntomas, durante el ensayo de un medicamento, lo que permite tener una línea de base para juzgar la emergencia y prevalencia de síntomas secundarios. Resultados Funcionales y Calidad de Vida Los futuros ensayos psicofarmacológicos en los pacientes con DP deberán enfocarse en los resultados funcionales. Poco se ha investigado en cuanto a la relación entre diagnóstico de DP, estado de los síntomas y la eficacia en los roles sociales. Ciertos diagnósticos se relacionan con bajo nivel de funcionamiento. El estatus funcional varía marcadamente entre pacientes con DP y dentro de diferentes contextos sociales, para un mismo paciente (P Ej., los B parecen menos disfuncionales en el trabajo que en lo social, el placer y la moral familiar). El estado de los síntomas se relaciona con los logros de los pacientes en la ejecución de sus roles, lo que muestra que los síntomas afectivos e impulsivos están relacionados inversamente con los logros en sus roles. El mantenimiento de su rol funcional puede ser muy útil en la decisión de tratamiento del paciente, y para determinar los síntomas señal de este tratamiento particular. El tipo de funcionamiento global puede determinar el tratamiento que se le asigna y los resultados de ese tratamiento. La calidad de vida (CV) es uno de los enfoques de acercamiento al resultado, que permite delinear la eficacia de una intervención psicofarmacológica. La calidad de vida se usó en medicina, se usa en EZQ, y en los últimos años se usa como herramienta de evaluación de la intervención psicofarmacológica. Evaluando la CV en los DP, surge la posibilidad de una nueva evidencia y comprensión del rol de la psicofarmacología en el tratamiento de los DP, que se extiende más allá del control de síntomas. La CV permite ayudar a balancear el impacto del tratamiento farmacológico, enfocado en la reducción del síntoma asociada al mejoramiento funcional. Esto se logra con la investigación orientada al paciente, basada subjetivamente, y en las medidas investigadas objetivamente, para alcanzar el mejoramiento funcional y sintomático. CV es un concepto amplio que incorpora dimensiones tales como salud, empleo, familia, medioambiente, relaciones sociales, metas y aspiraciones. La amplitud de este concepto puede determinar que se haga difícil su alcance, cuando se usa el tratamiento psicofarmacológico. El concepto CV ha sido restringido, aplicándoselo a enfermedades crónicas. La prolongación de la expectativa de vida hizo que muchas enfermedades se volvieran enfermedades crónicas. En salud mental, en la esquizofrenia, se ha desarrollado un modelo conceptual para definir CV, en aquellos pacientes mantenidos en terapia antipsicótica. CV es función de: síntomas, efectos secundarios y performance psicosocial. Otros factores como el ajuste premórbido, los recursos, las redes sociales, las actitudes, la educación y las características de la P, juegan un rol modulador en los pacientes. CV que ha sido aplicada recientemente en psiquiatría, es un método para describir el estado funcional corriente del paciente con DP, que incorpora sus síntomas, efectos secundarios y el estado funcional corriente. Si se va a realizar un tratamiento farmacológico a un DP, se necesita desarrollar medidas de CV, para investigar el impacto balanceado de las intervenciones psiquiátricas, psicológicas y farmacológicas en ese paciente. Basado en asociación o relación con los D del Eje I Esta estrategia es más importante en aquellos casos en que los DP tienen "reminiscencia constitucional" con el eje I. Si hay una relación conceptual o se basan en un mecanismo biológico, el enfocar en el D del Eje I, permite un objetivo muy real para el manejo farmacológico de los pacientes con DP. Conclusiones para el método enfocado en los resultados 1. Los intentos para hacer un foco de la terapia farmacológica, basado en la proposición de modelos de dimensiones biológicas o síntomas, no esta bien establecido aún. Si bien la investigación en este área debe sostenerse, requiere un acercamiento muy cuidadoso, realizado paso a paso. 2. Enfocar el manejo farmacológico en un diagnóstico específico del Eje II (categoría) no tiene sustento 3. Los pacientes con D del Eje I, con comorbilidad Eje I/Eje II deberán ser de alta prioridad para el manejo psicofarmacológico. El D comórbido del Eje II puede recibir un foco adicional de terapia, en los pacientes que son conceptualmente o biológicamente reminiscentes de un D del Eje I. 4. El foco en conductas particulares de los DP parece tener resultados racionales, cuando es objeto de una intervención farmacológica, como se ha visto en los apartados de autodaño, y de la conducta repetitiva suicida. 5. Las intervenciones farmacológicas pueden ser usadas para facilitar la disposición del paciente para otras terapias. En situaciones de crisis la medicación puede ser usada para aplacar un amplio espectro de síntomas. En el uso a largo plazo, el intento de mejorar la adhesión a otras terapias a través del tratamiento psicofarmacológico puede ser considerado como un resultado importante. Facilitar la adhesión del paciente, determina probablemente que esté más disponible para otras modalidades de terapia, lo que en última instancia tiene un significativo impacto en el resultado total del tratamiento. 6. Se estimulan los resultados logrados en pacientes específicos. El diseño N1 es una estrategia útil para emplearla con un paciente particular y es un camino efectivo para involucrar activamente al paciente con el procedimiento farmacológico. 7. El manejo farmacológico debe dirigirse a mejorar el funcionamiento del paciente. Un resultado importante del ensayo farmacológico es mejorar el funcionamiento incluyendo el trabajo, la familia y otros aspectos de los logros sociales. Indicadores de CV pueden ser usados para medir la efectividad o la intervención farmacológica, y para proveer una mejor investigación del balance entre la reducción de síntomas, los efectos colaterales y el funcionamiento en varias dimensiones de CV. La disección psicofarmacológica La investigación en farmacoterapia de la P ha intentado definir la etiología a través de la "disección conductal farmacológica", definiendo subtipos de acuerdo a la respuesta a la medicación (Solof 1986, 1989, 1993). Desafortunadamente los efectos de la medicación son demasiado inespecíficos para permitir definir subtipos (el halopidol mejora síntomas cognitivos y afectivos y la “altamente selectiva” fluoxetina muestra efectos más amplios de los que sugiere en teoría). Se podría sacar las siguientes conclusiones: 1. Hay un amplio espectro de efectos a pesar de la medicación altamente selectiva. (Esto favorece el argumento de que muchos neurotransmisores están involucrados.) 2. Los efectos de la medicación son modestos 3. Los problemas metodológicos impiden el progreso de la faramacoterapia de los DP. a. Confiabilidad y validez del diagnóstico. (Stuart, Simons, Thase, & Pilkonis. 1994) b. La discriminación de un DP dado, de su vecino cercano del Eje I, es incompleta c. Todavía se tiende a biologizar la conducta d. No se ha desarrollado un cambio en cuanto a las medidas específicas para las dimensiones de P e. El tiempo de ensayo farmacológico es en general sumamente breve para los DP, los que son trastornos crónicos. Se apunta a síntomas más que a las vulnerabilidades subyacentes. Los estudios psicofarmacológicos de los DP son críticos en tres aspectos: 1. ensayos de corto plazo 2. se confunden por la comorbilidad del Eje I 3. Son dominados por el modelo teórico de enfermedad de los desórdenes mentales La mejoría a corto plazo de un DP, no puede demostrar la eficacia de los tratamientos a largo plazo. La psiquiatría biológica nunca ha ofrecido curas para el carácter. Sin embargo en el nivel del temperamento y de las dimensiones psicobiológicas, se puede mejorar a un paciente con el tratamiento psicofarmacológico de los síntomas cognitivos, afectivos e impulsivos, lo que permite que el paciente se siente con el terapeuta el tiempo suficiente para resolver los problemas interpersonales. F. TRATAMIENTO ENFOCADO EN LOS SINTOMAS: MODELO MEDICO Si el médico es capaz de identificar los síntomas que están causando sufrimiento al paciente, un tratamiento puede ser ofrecido, aún sin considerar el diagnóstico de desorden de personalidad. Hay medicación que puede tratar muchos síntomas y en otros casos múltiples medicamentos son necesarios para el control óptimo de un síntoma. El concepto central de este pensamiento es que el mejoramiento global se logra a través del control de síntomas, por medio del tratamiento medicamentoso de cada síntoma identificado. “La queja del paciente se traslada al diagnóstico de síntomas individuales, los que son la clave para el tratamiento, el que progresa en forma organizada y disciplinada" (Joseph. 1997). Es necesario determinar en forma cuidadosa y sistemática la combinación individual de los síntomas presentes. Con el interés de elegir la medicación o la combinación de medicamentos, la tarea más importante es identificar a todos los síntomas componentes del cuadro que el paciente está experimentando. Los problemas originados en la egosintonía obligan a requerir información de terceros, para un adecuado reconocimiento de los síntomas disfuncionales. Hay una mejoría sutil en las primeras semanas de tratamiento psicofarmacológico, hecho que debe hacerse conocer y valorar al paciente. La técnica ideal de tratamiento de un DP es la combinación del uso racional de la medicación y la psicoterapia, con sus diferentes formas, conductual, cognitiva, grupal y psicoanalítica. Los pacientes se benefician más con la intervención psicoterapéutica si sus síntomas han mejorado con la medicación. Hay un aumento del interés en la identificación de los síntomas guías o síntomas señal o blanco de cada desorden. Cuando en un desorden de la personalidad se logra una respuesta a la medicación, se hace muy difícil diferenciar los elementos biológicos de esa patología, de los caracteres dinámicos aprendidos (Soloff. 1993a) (Soloff. 1991). La primera etapa en este tipo de abordaje del tratamiento, fue definir la elección del fármaco a través de la respuesta medicamentosa que se iba alcanzando. La segunda etapa ha sido definir grupos o subtipos significativos dentro de cada desorden, en el marco de la heterogeneidad clínica que muestran muchas veces estos desórdenes, a través de una disección farmacológico-conductual. Así se logró que se constituyeran modelos de síntomas que responden a la medicación (Klein, 1968). Mecanismos de acción de las diferentes clases de psicofármacos Comienzan a vislumbrarse áreas específicas donde tienen su acción los tratamientos psicofarmacológios. ANTIDEPRESIVOS Como desarrollamos anteriormente, la depresión, ya sea como comorbilidad, como depresión caracterológica, o como labilidad afectiva, son formas de presentación originales, frecuentes y a veces intensas de los desórdenes de la personalidad, en especial de los borderline. La acción de los antidepresivos se da aparentemente con independencia del diagnóstico de comorbilidad con depresión, un subtipo afectivo, una historia anterior familiar de D afectivo o de un humor depresivo habitual (Soloff. 2000). Dos tercios de los pacientes con desórdenes borderline presentan dos diagnósticos, y l8% tres diagnósticos (entre los que se halla en forma significativa la depresión). Para algunos autores, la depresión comórbida, en los borderline y en los otros desórdenes de personalidad, no tiene un carácter distintivo en cuanto a su sintomatología, mientras que para otros la sintomatología está altamente diferenciada. La medicación antidepresiva se indica en los desórdenes de personalidad y entre ellos en los borderline, en especial cuando se reconoce que tienen una depresión de tipo endógeno, la que está presente en un tercio de los pacientes (Zimmerman M. 1989). Sin embargo el diagnóstico de depresión mayor en los desórdenes de personalidad, no garantiza una evolución favorable con el tratamiento con antidepresivos clásicos(Black, Bell, & Hubert. 1988) (Tyrer, Casey, & Gall. 1983). Muchos no sólo no mejoran con antidepresivos, sino que empeoran, apareciendo pensamientos autorreferenciales, impulsos conductuales, se vuelven demandantes, destructivos y con amenazas y pensamientos suicidas, cuadro llamado “toxicidad conductual” (Soloff, George, Nathan, & et al.. 1986) (Soloff. 2000) (Soloff, George, Nathan, Shultz, & Perel. 1986). Cuando están presentes formas atípicas de depresión y cuadros semejantes a la disforia histeroide, se sugiere la medicación con IMAO, en especial cuando la alteración del humor es reactiva, hay hipersomnia, hiperfagia, anergia e hiposensibilidad (Soloff P. 1991) (Parsons B. 1989).(Soloff, Cornelius, George, Nathan, Perel, & Ulrich. 1993) Con el uso de Fenelzina en dosis entre 15-25 mg./día, acompañada de intenso tratamiento psicoterapéutico, se vio un mejoramiento en los pacientes que presentan soledad, vacío, aburrimiento y también de las conductas impulsivas. Unos autores consideran que la dosis debe ser de 45-90 mg. por día, dado que con esa dosis se alcanza una inhibición de la MAO plaquetaria del 80%, mientras que otros autores consideran que el rango de uso diario de tranilcipromina es de 20 mg. (Soloff. 1991). Otros autores no encuentran grandes diferencias entre tranilcipromina y placebo. Los factores que limitan el uso de los IMAO son el insomnio, la estimulación excesiva, la agitación, la fuga de pensamiento, la potenciación de desórdenes medianos del pensamiento, y los riesgos de serios desórdenes clínicos cuando se asocian con diferentes tipos de catecolaminas (Soloff. 1991). Hoy día contamos con los nuevos IMAO, con inhibición reversible de la MAO, que disminuye notoriamente los riesgos de un uso auto agresivo o de búsqueda de riesgo del psicofármaco, por parte de un individuo con trastornos de la personalidad. En nuestro medio ha aparecido la meclobemida que ensayamos en el tratamiento de los desórdenes de personalidad. Cuadro V Indicaciones de los inhibidores de mono-amino-oxidasa (Soloff. 1991) Los nuevos antidepresivos han extendido su espectro de acciones, algunas aprobadas por la FDA y otras por la práctica clínica (Schatzberg. 2000). La fase de disforia luteal tardía o el síndrome premenstrual. Es un cuadro muy común en algunos de los desórdenes de personalidad, en especial en mujeres borderline con un desorden afectivo asociado (Pitt B., 1991). La depresión e irritabilidad se manifiesta varios días antes de la menstruación y se prolonga 2-3 días en el próximo ciclo. El régimen terapéutico se logra en general a través del ensayo y error. Se usan diuréticos, diuréticos más ansiolíticos, un ingreso a una terapéutica con antidepresivos a pequeñas dosis de neurolépticos y Litio cuando tiene las características de un desorden bipolar II. . Fluoxetina La fluoxetina se ha mostrado de utilidad en síntomas borderline como depresión, impulsividad, fenómenos obsesivo-compulsivos y bulimia. Las dosis usadas son superiores a 40 mg. diarios (Norden MJ . 1989) (Hull JW. 1993).(Markovitz, Calabrese, Schultz, & Meltzer. 1981).(Cornelius, Soloff, Perel, & Ulrich. 1991; Teicher MH. 1990) Con el uso de fluoxetina se informó mejoría en depresión, ansiedad, paranoia, psicoticismo, sensibilidad interpersonal, obsesionalidad y hostilidad (Markovitz citado por Livesley(Livesley. 2000))(Coccaro, Kavoussi, & Hauger. 1997; Fava, Bouffides, Pava, McCarthy, & et al. 1996; Gitlin. 1993; Salzman, Wolfson, Schatzberg, et al. 1995; Selzer. 1992). Estos cambios ocurren al margen de la existencia de comorbilidad con DDM, lo que sugiere que la mejoría se da al margen del tratamiento de la depresión (Soloff, George, Nathan, et al. 1989; Soloff, Cornelius, George, Nathan, Perel, & Ulrich. 1993). Cuando existe comorbilidad con DDM, ambos cuadros se benefician con el tratamiento con fluoxetina(Coccaro, Kavoussi, & Hauger. 1997; Fava, Bouffides, Pava, & McCarthy. 1994; Fava, Bouffides, Pava, McCarthy, & et al. 1996) La administración de ISRS reduce los índices de hostilidad (Knutson, Wolkowitz, Cole, et al. 1998) a través de una disminución general del afecto negativo, no alterando el afecto positivo. Incrementa así mismo el índice de afiliación social. Estos cambios están relacionados a los niveles de ISRS plasmáticos(Coccaro, Kavoussi, & Hauger. 1997). La reducción de estos síntomas y rasgos incrementa el control y provee la oportunidad para reflexionar sobre la experiencia y las situaciones, más que reaccionar ante ellas. La fluoxetina se ha utilizado en el DPEP, que, como vimos, está altamente relacionado con los DP (Nagy, Morgan, III, Southwick, & Charney. 1993). . Sertralina y citalopram Se han mostrado de utilidad en el tratamiento de DP que presentaron pacientes deprimidos, tratados en niveles de atención primaria. Seguido al tratamiento de la depresión con sertralina o citalopram, se notó una significativa reducción de la frecuencia de los diagnósticos paranoides, borderline, evitativos y dependientes en la muestra. Esto sugiere dos interpretaciones, la primera que al mejorar la depresión ésta influye en el mejoramiento de los DP. La segunda, a la que adherimos, estos psicofámacos también actúan en las dimensiones biológicas de los DP. . Fluvoxamina Deltito (Deltito JA. 1989) utiliza IMAO y fluvoxamina para el tratamiento de los rasgos de evitación social, en los desórdenes de personalidad por evitación. Algunos estudios lo muestran como un fármaco de utilidad en el tratamiento de los DP o algunos rasgos de P asociados a otros cuadros(Schatzberg. 2000; Black DW , Monahan, Wesner, Gabel, & Bowers. 1996). (Phillips & McElroy. 2000). . Paroxetina Un número reducido de sitios transportadores de 5HT en las plaquetas, es considerado como indicador de historia de vida agresiva, en pacientes con DP. Pacientes con esta alteración mejoraron tratados con Paroxetina (Coccaro, Kavoussi, Sheline, Lish, & Csernansky. 1996) (Knutson, Wolkowitz, Cole, et al. 1998). . Velafaxina Algunos autores consideran que la velafaxina es efectiva en el tramiento de los B, ya sea como un tratamiento inicial o cuando la fluoxetina o la sertralina han fallado (Markovitz & Wagner. 1995) LOS NEUROLÉPTICOS Los neurolépticos son útiles y efectivos en los DP en especial en los síntomas agudos asociados con las psicosis y los desórdenes afectivos. Hay un aumento en el número de estudios para el tratamiento crónico y el mantenimiento con neurolépticos, en especial de algunos rasgos o dimensiones de los DP. No responderían los rasgos de falta de sociabilidad crónica. El succinato de Loxapina (13,5-14,5 mg/d) o la cloropromazina (105-120mg/d) mejoran el humor deprimido, la ansiedad, la hostilidad y la tendencia a la sospecha (Leone. 1982). Se ha usado cloropromazina en un promedio de 110 mg/día y Loxapina l4,5 mg/día durante seis semanas. Los pacientes mejoraron en síntomas afectivos como el humor depresivo, la hostilidad y el enojo, la ansiedad, las preocupaciones somáticas y los trastornos de atención. Pero también han sido efectivas en trastornos cognitivos como la sospecha y la confusión cognitiva (Soloff. 1993a) (Soloff. 1991). Estudios de doble ciego con trifluperazina, tiotixeno y haloperidol, producen significativa mejoría con respecto a placebo en ilusiones, ideas de referencia, pero también en rasgos y síntomas obsesivo-compulsivos (OC) y síntomas ansioso-fóbicos (Soloff, George, Nathan, & et al.. 1986) (Soloff, Cornelius, George, Nathan, Perel, & Ulrich. 1993) (Goldberg & et al. 1986) (Cowdry & Gardner. 1988). Gunderson sostiene que los neurolépticos son efectivos a dosis promedio de 8,7 mg/día de Tiotixeno y 7,2 mg./día de Haloperidol. Las dosis bajas al ingreso, pueden ser efectivas usadas a largo plazo, en los disturbios cognitivos de tipo psicótico (ilusiones e ideas de referencia) y pueden ser de mediana utilidad en la ansiedad fóbica, los síntomas obsesivo-compulsivos y las somatizaciones. Este autor trata pacientes con síntomas sostenidos y severos. Muchas veces estos pacientes mejoran a la semana de tratamiento y el mismo se puede discontinuar. Goldberg (Goldberg SC . 1989) señala que el tiotixeno es más efectivo en los borderline con características esquizotípicas, que en los cuadros clínicos puros. Tendría que ver en esto los síntomas semejantes a la psicosis, los que son característicos de la descripción de este síndrome en el DSM IV. Como vemos el uso de los neurolépticos es muy amplio en los desórdenes de personalidad, dado que a lo largo de los años se ha ido probando su eficacia. Con Flufenazina 9,4 mg/día y Haloperidol, 3 mg./día, durante l2 semanas de duración, mejoraron los síntomas afectivos y cognitivos. Los efectos persistieron con el correr del tiempo (Soloff. 1993a) (Soloff. 1991).. Los neurolépticos atípicos (risperidona, olanzapina y clozapina) pueden ser más efectivos que las drogas antipsicóticas tradicionales en poblaciones violentas y agresivas, tales como demencia, injuria cerebral, retardo mental y DP (Fava. 1997) (Schulz, Camlin, Berry, & Jesberger. 1999.( En general los pacientes con una mayor severidad, son los que mostraron una respuesta más significativa al tratamiento con neurolépticos. La duración del tratamiento debe ser en general breve, 3 a l2 semanas (Gunderson JG. 1991) (Stone MH . 1990b). Los efectos colaterales hallados son los reconocidos para los neurolépticos (minimizados por las bajas dosis y los neurolépticos atípicos) y la posibilidad de abuso, sobredosis o interacción con alcohol o drogas de la calle (Gunderson JG. 1991) (Stone MH . 1990b). Con la nueva generación de neurolépticos (risperidona y olanzapina) se han reducido notoriamente los riesgos que señalaba Gunderson en el 91. También responden a los neurolépticos los síntomas psicóticos resistentes al tratamiento (por comorbilidad con desórdenes del Eje I) (Frankenburg & Zanarini. 1993) y se han mostrado útiles en pacientes con conductas autodestructivas severas (risperidona y clozapina) (Chengappa, Baker, & Sirri. 1995) (Khouzam & Donnelly. 1997) (Chengappa, Ebeling, Kang, Levine, & Parepally. 1999). En pacientes irritables (Borderline y antisociales) la risperidona se ha mostrado de utilidad (Lerner, Schuetz, Holland, Rubinow, & Rosenstein. 2000). Los pacientes con rasgos OC que se asocian con tics o D esquizotípico, responden adecuadamente cuando se les agrega bajas dosis de risperidona a la terapia con ISRS (McDougle, Epperson, Pelton, Wasylink, & Price. 2000). La Clozapina (Benedetti, Sforzini, Colombo, Maffei, & Smeraldi. 1998) ha sido usada por algunos autores en dosis de 15-100 mg por día, disminuyendo los síntomas de tipo psicótico dentro de las tres semanas. Se la ha empleado en conductas autodestructivas severas, en dosis medianas (300 mg./día) (Chengappa, Baker, & Sirri. 1995) (Chengappa, Ebeling, Kang, Levine, & Parepally. 1999). Con el tratamiento con olanzapina, la hostilidad, la impulsividad, el psicoticismo, la depresión, la sensibilidad interpersonal y la ira fueron los síntomas que se redujeron en forma significativa (Schulz, Camlin, Berry, & Jesberger. 1999). TABLA II Indicaciones para dosis bajas de neurolepticos (Soloff. 1993b) Nuestra experiencia, por muchos años, se realizó con éxito con pimozida (Orap 24), en dosis muy bajas, comprobándose un doble efecto: el neuroléptico y el bloqueante cálcico, llamado efecto resocializante por la euforia que determina. Hoy día tenemos excelentes respuestas con la nueva generación de neurolépticos (en especial risperidona y olanzapina). Nosotros usamos neurolépticos atípicos, en bajas dosis, en estados agudos y crónicos, en pacientes con DP Paranoides, en episodios micropsicóticos del Borderline, en las alteraciones cognitivas y el aislamiento social de los DP esquizoides y esquizotípicos, en la agresividad-impulsividad, asociados con ISRS en rasgos obsesivo-compulsivos, y en las conductas de suicidio y automutilación. En resumen podemos decir que los neurolépticos en dosis bajas son de indicación en los síntomas cognitivos, afectivos y en la conducta impulsiva de los desórdenes de personalidad. Son los psicotropos más estudiados en los DP. La literatura y nuestra experiencia, sostienen que bajas dosis de neurolépticos, en especial los atípicos, son exitosos en el tratamiento agudo de la sintomatología global, y en especial en el tratamiento de los síntomas esquizotípicos, psicoticismo, ira y hostilidad. En cuanto al rol de los neurolépticos en la continuidad y el mantenimiento del tratamiento, todavía no está establecido en los estudios controlados, aunque la práctica cotidiana nos permite decir, a través del tratamiento de pacientes por períodos de más de 6 meses, que el mismo es efectivo, y que en muchas oportunidades una suspensión prematura o demasiado brusca, determina un recrudecimiento sintomático. Se debe tener precaución con los síntomas disquinéticos secundarios. . Ansiolíticos Se pueden usar en aquellos pacientes con desórdenes de la personalidad, que tienen un bajo umbral y una alta vulnerabilidad para el estrés. El alprazolam tiene acción anti-ansiosa y anti-pánico y se consideraba que actuaría en los síntomas centrales de los desórdenes borderline, cognitivos y afectivos, como ansiedad, paranoia, sospecha, angustia e irritabilidad. Sin embargo con alprazolam se han registrado descompensaciones de tipo esquizotípico o descontrol conductal de tipo autodestructivo o agresivo. Las dosis fueron de 4.7 mg./día promedio, y el 58% presentó estas conductas (Soloff. 1993b; Soloff. 1991). Su efecto es de tipo deshinibidor, similar al de otras benzodiazepinas, que dan reacciones paradojales en muchos desórdenes de la personalidad, descompensándolos, en especial con desajustes de impulsividad y rabia. La potenciación de la deshinibición y la tendencia al abuso determinan que cada vez más se reduzca la prescipción de benzodiazepinas en los desórdenes de personalidad. El oxazepan sería la benzodiazepina más benigna. Se lo usaría en los casos de agresión asociada a ansiedad anticipatoria o a la rabia. El uso puede ser hecho en forma intermitente o prolongada. La dosis puede ser hasta 120 mg./dia. El clonazepan puede ser un tratamiento útil cuando se lo asocia en pacientes con DP que sufren ansiedad, ira, impulsividad y humor disfórico. . Betabloqueantes Es util el Propanolol cuando la violencia está asociada a la ansiedad (100-300 mg/día.) . Anticonvulsivantes Su uso se basa en hipótesis neuroconductales. Los trastornos conductuales, cognitivos y afectivos están en relación con disturbios temporo-límbicos. La idea se basa en la similitud entre rasgos o conductas del síndrome borderline y crisis parciales complejas de epilepsia y episodios periódicos de descontrol conductual. Se apoya también en los déficits de la personalidad que surgen en el contexto de diversos síndromes como la disfunción cerebral mínima, los traumatismos craneoencefálicos, las encefalitis, las epilepsias temporales, etc. Las epilepsias con sus cuadros de desorden de la personalidad recuerdan en forma notable, por muchos de sus síntomas, a los desórdenes borderline de la personalidad: impulsividad, crisis de agresividad, cambios del humor, intentos de suicidio, episodios de despersonalización, sentimientos de rabia, de vacío y soledad, difusión de la identidad, el abuso de alcohol y drogas, la conducta antisocial y los problemas del yo. A los anticonvulsivos responden síntomas asociativos relacionados con anormalidades ideativas de tipo disociativo y episodios de descontrol conductual. . Carbamazepina Se la usa en pacientes con larga historia de descontrol conductual. La dosis promedio es de 80-120 ugr./ml. Hay una notable mejoría en estos pacientes e inclusive el abandono del tratamiento es menor (7%) con respecto a los abandonos producidos con antidepresivos (64%) (Soloff. 1993a) (Soloff. 1993b).(Soloff. 1991) Se usan cuando los neurolépticos no son efectivos o los desmejoran, en especial aquellos que presentan fenómenos tipo crisis (difenilhidantoina o la carbamazepina (6-8 ug./ml). . Dilvaproex sódico Kavoussi y Coccaro estudiaron pacientes borderline junto a otros DP, que exhibían conductas agresivo-impulsivas e irritabilidad, los que fueron sometidos al tratamiento con dilvaproex sódico por ocho semanas (Kavoussi & Coccaro. 1998) . Estos pacientes mostraron al término del tratamiento una significativa mejoría de esas conductas. Estamos usando desde bastante tiempo el Valproato Na, con éxito. . Lamotrigina La respuesta sustancial y sostenida ( 1 año) de un grupo de pacientes B, los que presentaron una seria remisión de la sintomatología, cuando fueron medicados con Lamotrigina, indicaría la utilidad de este fármaco para el tratamiento de los DP, en especial de aquellos con componente de labilidad afectiva o hipomanía.(Pinto & Akiskal. 1998). . Psicoestimulantes Apoyándose en la teoría neuroconductal de los desórdenes de personalidad y en especial del desorden borderline de la personalidad, se usan los psicoestimulantes en aquellos cuadros de déficit atencional o de trastornos de aprendizaje. Se deben manejar con sumo cuidado por los problemas de abuso. El metilfedinato se usa en pacientes con antecedentes de hiperquinesis y de déficit atencional (20 mg., 3 veces por día). . Litio Es útil en cuadros caracterizados por ser emocionalmente inestables, cercanos al borderline. En adolescentes con inestabilidad y cambios en el humor de corta duración, no dependientes de situaciones medioambientales, el litio produce estabilización del humor y hace disminuir la angustia y la conducta agresiva. También es útil en los que manifiestan violencia por labilidad afectiva o en los violentos en forma inexplicable. El Li ganó notoriedad debido a su acción sobre la serotonina, como agente potencialmente útil en la conducta agresivo-violenta en criminales institucionalizados (Tupin, Smith, & Clanon. 1973) (Sheard, Marini, & Bridges. 1976).- Se ha informado que esto también ocurre en chicos hiperactivos y con retardo mental, en la agresividad de esquizofrénicos, en adultos prisioneros sociópatas y en delincuentes adolescentes con violencia episódica. El litio produciría una postergación reflexiva entre el impulso agresivo y la acción física. Hay autores que sugieren que el litio incrementa el tiempo de reacción en sujetos normales. El Litio disminuye la respuesta a los estímulos del medioambiente e incrementa la indiferencia en pacientes donde se lo suministró, sin seguir las indicaciones clásicas para los desórdenes afectivos. Produciría un apagamiento emocional que es muy útil en pacientes con emociones muy intensas. Los estudios originarios se desarrollaron en pacientes que tenían el diagnóstico del DSM I de carácter inestable. Allí el Li se mostró muy efectivo en la inestabilidad del humor. Este rasgo acompaña a diversos desórdenes de la personalidad, siendo muy común en el desorden borderline de la personalidad. De allí que la labilidad emocional se ha constituido en el síntoma capital para el tratamiento con Li. Se impone una acentuación de los cuidados en cuanto a monitoreo constante de las dosis, ya sea por las tendencias al abandono y la negación de este hecho; o por el contrario a la sobredosis y los intentos suicidas en individuos impulsivos. Links (Links, Steiner, Boiago, & et al. 1990) en años recientes comparó al Litio con la desipramina. Algunos autores señalaron que el Litio produce una mejoría en la labilidad afectiva, en especial el carácter emocionalmente inestable (Rifkin, Quitin, & Carrillo. 1972), en las fluctuaciones del humor, en la angustia, y en las tendencias suicidas, lo que es confirmado en el trabajo de Links (Links, Steiner, Boiago, & et al. 1990), el que agrega irritabilidad a los síntomas señalados antes (Wickham & Read. 1987). Un grupo de borderlines que evoluciona al desorden bipolar también se beneficia con el litio (Stone. 1990). . Nuevas direcciones: Los antagonistas opioides. Dos complejos sintomáticos altamente relacionados con el desorden borderline han llevado al estudio del sistema opioide endógeno: 1. quejas crónicas de anhedonia, aburrimiento y vacío que mejoran con abuso de sustancias o con la auto-injuria; 2. El síndrome de conducta de auto-injuria al que se asocia analgesia tópica, disociación y mejoría de la tensión. Ambos tienen altos niveles de péptidos opioides en circulación. Dos teorías se han desarrollado en función de estos aspectos (Soloff. 1993b; Soloff. 1991). La "hipótesis del dolor" que sugiere que los opioides endógenos elevados llevan a una reducción de las respuestas a la estimulación habitual (aburrimiento, anhedonia) y la "hipótesis de la adicción" que señala que los altos niveles crónicos de opioides son el resultado de repetidas injurias físicas, las que producen una sensación placentera y el paciente se vuelve adicto a la elevación endógena. Autores como Bonnet y Redford (Bonnet & Redford. 1982) (Coid, Allolio, & Rees. 1983) dan L-dopa + Carbidopa para incrementar los niveles de dopamina, que es el neurotransmisor regulador inhibitorio tónico de la B-endorfina pituitaria. Coid y col. (Coid, Allolio, & Rees. 1983) encontraron altos niveles de meta-encefalina en pacientes borderline con conductas habituales de auto mutilación. Estos hallazgos sugieren el uso de antagonistas de los opioides para los pacientes con desorden borderline con conductas de automutilación y también para los que abusan de narcóticos. Se ha usado Naltrexona, 50 mg. para pacientes con disforia histeroide, impulsividad y descontrol de impulsos. TABLA III Riesgos especiales de la faramacoterapia de los desordenes de personalidad. (Adaptada (Soloff. 1993b) El uso de psicofármacos en los desórdenes de la personalidad debe realizarse con cuidado: 1. por la tendencia al abuso: los pacientes los usan para calmar un sufrimiento emocional, en busca de euforia, para automedicarse en un estado depresivo, para aumentar la deshinibición, en la búsqueda de experiencias nuevas, para llamar la atención; 2. por la tendencia a la manipulación del terapeuta a través de las formas de uso, abuso o complacencia con la terapéutica aconsejada; 3. por los gestos aparentes o manifiestos de suicidio con la medicación indicada. El terapeuta debe aumentar los niveles de control y vigilancia del paciente por medio del monitoreo en sangre de la droga prescripta; estableciendo un firme contrato terapéutico, dando las indicaciones del tratamiento con precisión, firmeza y haciendo el chequeo frecuente de la sintomatología tóxica o de la automedicación. El hecho de la creciente mejoría en cuanto a la precisión de los tipos diagnósticos, permite un aumento en la confiabilidad en los diagnósticos y una mayor cohesión en la investigación etiológica y terapéutica. Se debe esperar entre 7-10 días para someter a un paciente con desorden de la personalidad al tratamiento psicofarmacológico, ya que muchos síntomas ligados al estrés desaparecen, sin medicación, en ese período de tiempo (Soloff. 1993b). En el exámen del paciente con un desorden de personalidad bajo internación, hay que observar con rapidez si la depresión asociada que padece es reactiva o autónoma, si es lábil o persistente (Soloff. 1993b). En general se impone primero tratar los desórdenes del Eje I (Soloff. 1993b). Si aparecen cuadros del tipo desorden distímico, desorden por ajuste con humor depresivo o depresión de tipo caracterológica crónica o intermitente, se hace difícil el diagnóstico diferencial con un desorden de personalidad, por la similitud de sintomatología que presentan estos cuadros. Aquí debe realizarse primero el tratamiento del cuadro que corresponde al Eje I. Si al desorden de personalidad se asocian secundariamente al abuso de alcohol, drogas, bulimia o ataques de ansiedad, debe tratarse el cuadro de origen, el desorden de personalidad. Estas conductas terapéuticas posibilitan conocer y considerar qué tipos específicos de constelaciones de síntomas, que responden al tratamiento psicofarmacológico, no son específicos de un solo desorden. Por ejemplo, la depresión puede estar presente en los D borderline, en los D histriónicos, en los D por evitación, en los D narcistas o en los D dependientes. Algunos principios generales para la elección de un tratamiento psicofarmacológico para los DP - Síntoma señal: la caracterización de los mismos y su uso como blanco de la acción terapéutica, posibilita una mayor concordancia entre terapeutas, lo que permite que se los relacione más fácilmente a una respuesta terapéutica. La orientación psicofarmacológica se dirige a los síntomas señal, basada en un sentido de descripción clínico-empírico. Se sustentan en la confiabilidad estadística, la que mejora las posibilidades de una descripción adecuada de una entidad psiquiátrica. Muchos de los síntomas del desorden borderline de la personalidad recuerdan a los síntomas de otros desórdenes clínico psiquiátricos (Soloff. 1993b; Soloff. 1991). Según Joseph (Joseph. 1997) el advenimiento de una variedad de nuevos agentes psicofarmacológicos y el uso juicioso de la combinación de medicación, permite el tratamiento de los desórdenes de personalidad, con diferentes niveles de éxito. La polifarmacia En muchas oportunidades los desórdenes de la personalidad requieren para su tratamiento de la asociación de psicofármacos. Frente a la "polifarmacia" o combinación de tratamientos hay en general un prejuicio, basado en los conceptos de un uso racional de la terapéutica. Hay sin embargo combinaciones psicofarmacológicas racionales: antidepresivos y antipsicóticos, en las depresiones delirantes; antidepresivos y litio, en los desórdenes bipolares y en las formas monopolares fásicas; antidepresivos y ansiolíticos, en la agorafobia. La polifarmacia lleva consigo una connotación negativa. Mientras la connotación negativa indica demasiadas drogas, la definición más correcta sostiene una connotación positiva en cuanto a la cantidad de fármacos necesarios, cada uno para un síntoma señal, evaluado individualmente en cuanto a eficacia y efectos secundarios, ajustado en forma óptima y eliminado cuando no es necesario. Se puede hacer una polifarmacia racional, en especial con el advenimiento de drogas muy específicas y muy seguras (Joseph. 1997). Otro tema de interés: la aceptación de los tratamientos: Hay un 50% de probabilidades de que un paciente con desórdenes de la personalidad no cumpla una indicación tarapéutica. Este porcentaje se reduce cuando el paciente comprende la indicación, conoce los motivos de la elección, los efectos secundarios y se ejerce un control de las dosis indicadas. El doctor es portador de la experiencia y las prerrogativas por su rol y responsabilidad, pero estos factores no son suficientes para influir en la aceptación del tratamiento. Hay que negociar un acuerdo o contrato terapéutico, en primer lugar con el paciente, pero muchas veces es necesario llevarlo a cabo con su familia. La selección de una droga de un grupo determinado es realizada muchas veces en función de sus efectos secundarios, más que por las diferencias en la acción terapéutica, ya que esos efectos son una de las causas más frecuentes de abandono del tratamiento. Esto se ve por ejemplo cuando se hace necesario elegir antidepresivos sedantes y no sedantes. Siempre debe ser tenidos en cuenta los resultados obtenidos en los tratamientos previos. Se deben utilizar, sin posturas terapéuticas orgullosas, aquellos tratamientos que fueron exitosos en el pasado. Se hace muchas veces necesario realizar un ensayo terapéutico de un grupo farmacológico o de una droga específica. Es coherente tener una actitud empírica y flexible y no únicamente una expectativa de logro de respuestas basándose solo en el marco exclusivamente racional. Más de un ensayo puede ser necesario, antes de establecer el régimen terapéutico. La combinación de tratamientos debe ser realizada en muchas oportunidades, a pesar de algunas tendencias teóricas; la fuerza de la realidad impone, cada vez más en estos cuadros, el uso de tratamientos combinados. Esto surge porque muchas veces la suma de tratamientos tiene efecto sinérgico. Han surgido nuevas formas de psicoterapias y junto a las otras formas de terapias se han vuelto más específicas en su acción. Es muy importante tener en cuenta que muchos de los pacientes que tienen un desorden de personalidad, son a menudo poco colaboradores y desconfiados para tomar medicación prescripta. A veces son complacientes ante el tratamiento durante mucho tiempo y se vuelven bruscamente reacios al mismo cuando más lo necesitan. Soloff (Soloff. 1993b; Soloff. 1991), quien se ha dedicado con profundidad al estudio del tratamiento psicofarmacológico de los desórdenes de personalidad, señala que no se pueden tener todavía criterios claros que permitan predecir que desórdenes de la personalidad responden a los neurolépticos, cuáles a los antidepresivos, quiénes no deben ser medicados, ni qué síntomas señal es el más favorecido por el tratamiento. En el caso particular de desorden borderline de la personalidad, su campo diagnóstico es diverso y amplio, no se puede esperar que todo borderline se beneficie con medicación. Se hace necesario saber quiénes responden a la misma y quiénes no. Algoritmos desarrollados por Soloff (Soloff. 2000) Los algoritmos desarrollados por Soloff(Soloff. 2000) son uno de los más serios aportes realizados en los últimos años, destinados a establecer los pasos necesarios para el tratamiento de las características clínicas que están en la base de muchos de los DP. Esquema 1. Algoritmo para el tratamiento de los desórdenes cognitivos de los DP. Esquema 2. Algoritmo para el tratamiento de la impulsividad en los DP. Esquema 3. Algoritmo para el tratamiento de la desregulación afectiva en los DP.