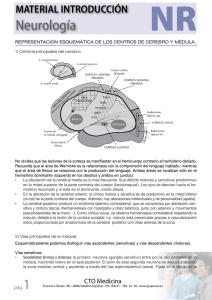
material introducción
Anuncio

MATERIAL INTRODUCCIÓN Cardiología CONCEPTOS. CD Para comprender algunos aspectos de la fisiopatología cardíaca, es muy útil conocer y manejar con soltura algunos conceptos fisiológicos: 1) Volúmenes ventriculares: • Volumen al final de la diástole (telediastólico, VTD): es el volumen que contiene el ventrículo justo antes de contraerse, que supone unos 110-120 ml. Depende de la precarga, del tiempo de diástole y de la capacitancia o «compliance» del ventrículo. Cuando disminuye el tiempo de diástole (por ejemplo, en una taquicardia severa) no da tiempo a que se llene el ventrículo y disminuye el VTD. La capacitancia es la capacidad del ventrículo para relajarse y acoger un volumen de sangre sin aumentar excesivamente su presión, es decir, su grado de distensibilidad. • Volumen de eyección (sistólico, VS): es el volumen que bombea el ventrículo en cada latido (aproximadamente 70 ml). • Volumen al final de la sístole (telesistólico, VTS): es el volumen que queda en el ventrículo tras la fase de eyección (VTD-VS). • Fracción de eyección: es el porcentaje del VTD que el ventrículo bombea en cada latido. Se calcula como VS/VTD y en condiciones normales oscila entre 60-75%. Es un índice muy útil para evaluar la función sistólica del ventrículo. 2) Ley de Frank-Starling: dice que la fuerza de la contracción ventricular depende de la longitud inicial (es decir, al final de la diástole) de la fibra miocárdica, que está determinada por el VTD. En otras palabras, que cuanto más lleno esté el ventrículo, con más fuerza se contraerá. No obstante, una dilatación excesiva del corazón altera la arquitectura de las fibras miocárdicas y repercute negativamente sobre la fuerza de la contracción. pág. 1 CTO Medicina Francisco Silvela 106 • 28002 Madrid (España) • Tfn: (34) 91 - 782- 43- 30 • www.grupocto.es MATERIAL INTRODUCCIÓN Cardiología CD 3) Precarga, contractilidad y postcarga: son factores determinantes de la función ventricular y el gasto cardíaco. Precarga y contractilidad tienden a aumentar el volumen sistólico y, por tanto, el gasto cardíaco, mientras que un aumento en la postcarga tiende a disminuirlos. • • • • Precarga: puede equipararse al VTD. Los factores que regulan la precarga son: Volemia total: disminuida en hemorragias, deshidrataciones... Retorno venoso: está dificultado por la bipedestación, la venodilatación, en algunas patologías (neumotórax a tensión, taponamiento cardíaco...), etc. Contracción auricular: en condiciones normales no es esencial para el llenado ventricular, ya que su contribución al VTD suele ser inferior al 15%. Sin embargo, en situaciones en que la capacitancia ventricular esté disminuida (hipertrofia cardíaca, miocardiopatías...) la contracción auricular puede aportar más del 30% del VTD; en estos casos la fibrilación auricular puede precipitar una insuficiencia cardíaca, porque al faltar la contracción auricular el ventrículo no se llena adecuadamente. • Contractilidad: es la capacidad intrínseca del corazón para contraerse y bombear la sangre independientemente del VTD; puede definirse coloquialmente como la «potencia» del corazón. Puede modificarse por diversos agentes que, en general, actúan aumentando o disminuyendo la concentración de calcio en el citosol. • Postcarga. Es la tensión en la pared ventricular durante la sístole o, para simplificarlo, el esfuerzo que debe realizar el ventrículo para vaciarse. Depende de la presión arterial (que es el obstáculo que debe vencer el ventrículo) y del radio de la cavidad ventricular (en un ventrículo dilatado la postcarga será mayor). Imagínate el ventrículo como un cañón que debe disparar contra una pared (postcarga). La bola de cañón sería la precarga y la pólvora la contractilidad. Para abrir un agujero en una pared de gran espesor (postcarga elevada, como en la HTA o la estenosis aórtica) deberemos disparar con una bola más grande (aumentar la precarga) o utilizar más pólvora (aumentar la contractilidad, mediante el estímulo simpático, catecolaminas, inotropos positivos...). 4) Gasto cardíaco: es el volumen de sangre que bombea el corazón en un minuto (aproximadamente 5 litros). Se calcula como el producto del volumen sistólico por la frecuencia cardíaca. El índice cardíaco es el gasto cardíaco por m2 de superficie corporal (oscila entre 2,2-3,5 l/min/m2), por lo que es más fiable para determinar si el gasto es adecuado para las necesidades corporales (por ejemplo, en niños). pág. 2 CTO Medicina Francisco Silvela 106 • 28002 Madrid (España) • Tfn: (34) 91 - 782- 43- 30 • www.grupocto.es MATERIAL INTRODUCCIÓN Cardiología CD 5) Presión arterial: resulta del producto del gasto cardíaco por las resistencias periféricas. CICLO CARDÍACO. Si entiendes bien el ciclo cardíaco podrás aplicarlo para razonar algunos aspectos de otros temas, como semiología (soplos, pulso venoso...), fisiopatología de las valvulopatías, etc... Para intentar simplificar el funcionamiento del corazón nos centraremos en el ciclo del corazón izquierdo. Trata de imaginarte el ventrículo izquierdo como el cilindro de un motor, con un pistón que, al ascender pág. 3 CTO Medicina Francisco Silvela 106 • 28002 Madrid (España) • Tfn: (34) 91 - 782- 43- 30 • www.grupocto.es MATERIAL INTRODUCCIÓN Cardiología CD y descender, bombea un líquido en contra de la fuerza de la gravedad (presión arterial). Además, un pequeño motor complementario (aurícula izquierda) colabora para completar el llenado del motor principal aunque, si el resto del circuito funciona correctamente, su función no es imprescindible (por eso la fibrilación auricular puede ser bien tolerada hemodinámicamente en ausencia de trastornos en la relajación ventricular, valvulopatías...). El ventrículo derecho sería un motor menos potente colocado en serie con el ventrículo izquierdo. Ten en cuenta que la apertura o cierre de las válvulas viene determinado por las diferencias de presión a ambos lados de las mismas, de tal forma que las valvas se desplazan hacia la cavidad de menor presión y sólo permiten el paso de sangre en un sentido. En el dibujo, cuando el pistón se encuentra descendido (diástole), la válvula aórtica se encuentra cerrada (puesto que la presión en la aorta es mayor que en el VI) mientras que la mitral está abierta, permitiendo el llenado ventricular. Cuando el pistón comienza a ascender (sístole ventricular) aumenta la presión intraventricular y rápidamente supera la presión auricular, con lo que la mitral se cierra. Durante un corto espacio de tiempo el ventrículo se contrae mientras las válvulas mitral y aórtica se encuentran cerradas (contracción isovolumétrica). Cuando la presión intraventricular supera a la presión de la aorta, se abre la válvula aórtica y comienza la eyección ventricular. El pistón alcanza un tope y deja de ascender, con lo que el ventrículo no se vacía totalmente (el volumen que queda se denomina volumen telesistólico). Cuando el pistón desciende de nuevo (diástole) se cierra la válvula aórtica y hay un período de relajación isovolumétrica; después se abre la válvula mitral y comienza nuevamente el llenado ventricular. pág. 4 CTO Medicina Francisco Silvela 106 • 28002 Madrid (España) • Tfn: (34) 91 - 782- 43- 30 • www.grupocto.es MATERIAL INTRODUCCIÓN Cardiología CD Ahora analiza detenidamente el siguiente esquema y fíjate en lo que ocurre durante cada fase del ciclo en la aurícula, ventrículo y aorta. Insuficiencia cardíaca. La insuficiencia cardíaca se define como el estado fisiopatológico en el que el corazón es incapaz de bombear un volumen de sangre suficiente para satisfacer las necesidades metabólicas de los tejidos, o para hacerlo requiere una presión de llenado anormalmente elevada. La definición puede parecerte una perogrullada pero recoge algunos aspectos importantes. Fíjate en que insuficiencia cardíaca no es sinónimo de bajo gasto (aunque sea lo más frecuente), ya que en los estados circulatorios hipercinéticos (anemia, embarazo, fístulas AV, tirotoxicosis,...) puede producirse insuficiencia cardíaca con gasto cardíaco elevado. Además, un corazón insuficiente puede mantener un gasto adecuado si aumenta su presión de llenado, es decir, su precarga. Para ello se dilata, con lo que aumenta su VTD y, por tanto (según el mecanismo de Frank-Starling que ya hemos analizado), la fuerza de su contracción. No obstante, este aumento de la precarga supone “forzar la máquina”, lo que deteriora progresivamente la función miocárdica. 1) Formas de insuficiencia cardíaca. Según su base fisiopatológica y sus manifestaciones clínicas, podemos distinguir varias formas de insuficiencia cardíaca (IC): pág. 5 CTO Medicina Francisco Silvela 106 • 28002 Madrid (España) • Tfn: (34) 91 - 782- 43- 30 • www.grupocto.es MATERIAL INTRODUCCIÓN Cardiología • pág. CD IC sistólica y diastólica: se habla de IC sistólica cuando fracasa la contractilidad, es decir, cuando “el corazón es débil” y de IC diastólica cuando fracasa la relajación (el corazón es menos distensible y se dificulta su llenado), es decir, cuando “el corazón es rígido”. El fracaso sistólico puede ser primario, por patologías que afectan directamente al miocardio, o secundario, cuando el miocardio se ve sometido a una sobrecarga mecánica que termina por agotarlo. Esta sobrecarga puede ser un exceso de volumen de sangre o bien un obstáculo al vaciamiento del ventrículo, que supone una sobrecarga de presión. La alteración de la función diastólica también puede deberse a causas miocárdicas, primarias o secundarias, o causas extramiocárdicas, como el taponamiento o la pericarditis constrictiva, cuya fisiopatología veremos más adelante. • IC anterógrada y retrógrada: algunos síntomas de la IC se deben a la reducción del gasto cardíaco que determina una hipoperfusión periférica, por lo que se puede hablar de IC anterógrada. Entre estos síntomas se encuentran oliguria por hipoperfusión renal, astenia y disminución de la capacidad de esfuerzo por hipoperfusión muscular, etc... • Otras de las manifestaciones de la IC se deben a la excesiva acumulación de líquido detrás del ventrículo insuficiente como consecuencia de la elevada presión telediastólica, lo que se conoce como IC retrógrada. Este exceso de presión supone “un semáforo en rojo” para el llenado ventricular y como consecuencia se produce un “embotellamiento” (congestión) de sangre retrógradamente, hacia la aurícula y las venas correspondientes. • IC izquierda y derecha: la congestión venosa detrás del ventrículo insuficiente aumenta la presión hidrostática en los capilares, con lo que se produce trasudación de líquido intravascular al espacio intersticial (edema). Cuando fracasa el ventrículo izquierdo, se produce edema intersticial pulmonar, responsable de la disnea (síntoma más frecuente de la IC). La ortopnea y la disnea paroxística nocturna tienen el mismo mecanismo, pero acentuado porque el decúbito 6 CTO Medicina Francisco Silvela 106 • 28002 Madrid (España) • Tfn: (34) 91 - 782- 43- 30 • www.grupocto.es MATERIAL INTRODUCCIÓN Cardiología CD aumenta el retorno venoso con lo que se sobrecarga aún más el ventrículo. En la IC derecha, la congestión venosa sistémica origina hepatomegalia, edemas en zonas declives, aumento de la presión venosa yugular, etc. Ten en cuenta que la distribución rígida entre insuficiencia anterógrada y retrógrada y derecha e izquierda es artificial ya que ambos mecanismos actúan de manera variable en todos los pacientes. La IC derecha puede ser secundaria a IC izquierda, ya que la congestión venosa pulmonar origina hipertensión arterial pulmonar, lo que puede hacer fracasar al VD al aumentar su postcarga. • pág. IC aguda y crónica: la diferencia en la fisiopatología de ambas radica en que en la IC aguda no da tiempo a que se desarrollen mecanismos de compensación que sí se activan en la IC crónica. Los ejemplos típicos de IC aguda son el IAM y la rotura valvular (endocarditis, rotura de cuerdas tendinosas o isquemia del músculo papilar en un IAM, disección aórtica...). En estos casos se produce un importante descenso del gasto cardíaco, que origina hipotensión e incluso shock cardiogénico. Además, como el ventrículo no tiene tiempo para dilatarse, aumenta mucho la presión en su interior y, retrógradamente, en la aurícula y las venas correspondientes. En el caso del VI, se produce una importante extravasación de líquido desde los capilares pulmonares, originando edema intersticial. Cuando se desborda la capacidad de drenaje linfático, el líquido llega a ocupar los alveolos, es decir, se desarrolla edema agudo de pulmón. Las líneas B de Kerley (por aumento del grosor de los tabiques interlobulares) y el derrame pleural también se deben al aumento de la presión capilar, sin embargo se ven en la insuficiencia crónica y prácticamente nunca en la aguda. Por el contrario, en la IC crónica los mecanismos de compensación (que veremos más adelante) tienden a mantener el gasto cardíaco y la presión arterial, pagando a cambio el precio de desarrollar cardiomegalia (que aumenta el consumo de O2 y deteriora la función miocárdica) y síntomas congestivos (disnea, hepatomegalia, edemas...). El aumento de la presión provoca una dilatación de las venas pulmonares, que puede ser uniforme, pero llama más la atención en los lóbulos superiores, que en condiciones normales son bastante claros y da una imagen de “redistribución vascular”. 7 CTO Medicina Francisco Silvela 106 • 28002 Madrid (España) • Tfn: (34) 91 - 782- 43- 30 • www.grupocto.es MATERIAL INTRODUCCIÓN Cardiología CD 2) Mecanismos de compensación. Cuando la IC se establece progresivamente se ponen en marcha diversos mecanismos en un intento de mantener el gasto cardíaco y la tensión arterial (TA), y con ello, una adecuada perfusión periférica. Los mecanismos más importantes son: • Dilatación e hipertrofia ventricular: estos mecanismos pueden mantener la función (el gasto cardíaco) durante años a costa de un mayor consumo de oxígeno, a largo plazo se producen alteraciones estructurales, bioquímicas y fibrosis, que junto con la isquemia (por el aumento de la demanda), producen un deterioro de la función miocárdica. • Sistema nervioso simpático y catecolaminas: Cuando desciende el gasto cardíaco se produce hipotensión arterial, que estimula estos dos mecanismos. Como consecuencia se producen varios efectos: • Vasoconstricción: al aumentar las resistencias periféricas se mantiene la TA pero a costa de aumentar la postcarga del ventrículo. Además la vasoconstricción es más selectiva sobre algunos territorios vasculares, con el objetivo de mantener el flujo sanguíneo al cerebro y al miocardio, lo que se conoce como redistribución vascular. Con ello disminuye el flujo en órganos “menos importantes”, como el músculo (lo que aumenta la astenia) y el riñón (con lo que se reduce el filtrado y aparece oliguria y se estimula la secreción de renina). • Inotropismo y cronotropismo positivo: aumenta la contractilidad y la frecuencia cardíaca, con lo que aumenta el gasto cardíaco, pero como consecuencia aumenta la demanda miocárdica de O2. • Sistema renina-angiotensina-aldosterona: el estímulo para la liberación de renina es la hipoperfusión renal (por el bajo gasto y la vasoconstricción), la angiotensina II es un potente vasoconstrictor y la aldosterona actúa aumentando la retención de agua y sodio. Fíjate en que, pese a que el paciente tiene un exceso de líquidos (edemas, congestión pulmonar), el riñón al recibir menos sangre, “cree que hay hipovolemia”, por lo que se activan los mecanismos de retención de líquidos. Así aumenta la volemia y, por tanto, la precarga (y los síntomas congestivos) y la postcarga. Este aumento de la postcarga (por la hipervolemia y la vasoconstricción) obliga a un esfuerzo mayor al ventrículo, que ya está “tocado”, y colabora a que siga empeorando su función. pág. 8 CTO Medicina Francisco Silvela 106 • 28002 Madrid (España) • Tfn: (34) 91 - 782- 43- 30 • www.grupocto.es CD MATERIAL INTRODUCCIÓN Cardiología Resumiendo, los mecanismos de compensación de la IC son un arma de doble filo ya que, con el objetivo de mantener el gasto cardíaco y la TA, crean un círculo vicioso que deteriora la función ventricular, por lo que la historia natural de la IC es el empeoramiento progresivo. De hecho algunos factores, como la hipertrofia cardíaca o la elevación de los niveles de noradrenalina (que indican la activación de mecanismos de compensación) empeoran el pronóstico del paciente. Por todo ello, la base del tratamiento de la IC es intentar romper dicho círculo vicioso. En el siguiente esquema se resumen la historia natural, los mecanismos de compensación y algunos aspectos del tratamiento. Inotropos + (digoxina...) • reposo físico y emocional • reducir peso • precarga: - dieta pobre en sal - diuréticos Disnea trabajo cardíaco IC IZQUIERDA Congestión pulmonar contractilidad frecuencia cardiaca Hipotensión arterial Hipoperfusión periférica Renal S. N. Simpático Catecolaminas postcarga VD IC DERECHA Gasto precarga Hepatomegalia, edemas, ... Venoconstricción postcarga del VI DIURÉTICOS FG Angiotensina I Oliguria Cerebral Astenia Confusión capacidad de concentración Bloqueantes simpáticos Vasoconstricción arterial IECA Angiotensina II VASODILATADORES volemia Renina Muscular Redistribución vascular Retención de Na+ y H2O Historia natural Inhibidores Aldosterona Mecanismos de compensación Tratamiento CARDIOPATÍA ISQUÉMICA. La circulación coronaria tiene dos características especiales que debes tener en cuenta: a) El flujo coronario se produce fundamentalmente durante la diástole, ya que en sístole las arteriolas están comprimidas por la contracción de las fibras musculares. Dicho flujo depende de la presión diastólica en la aorta (que es la presión que “empuja” la sangre desde la aorta a las coronarias) y de la resistencia que opongan las arteriolas miocárdicas (variando dicha resistencia el corazón es capaz de autorregular su flujo sanguíneo). b) En situación basal la diferencia arteriovenosa de oxígeno en la circulación coronaria es muy alta, es decir, el corazón extrae gran parte del oxígeno que le llega por las arterias. Esto implica que si el aporte de oxígeno es insuficiente el corazón no puede aumentar el grado de extracción de oxígeno como mecanismo compensador, tal y como sucede en otros tejidos. La isquemia miocárdica se produce cuando el aporte de O2 es inferior a las demandas del mismo. La causa más frecuente es la aterosclerosis de las arterias epicárdicas y, por tanto, los principales factores de riesgo son el tabaquismo, la hipercolesterolemia, la HTA, y la diabetes, que predisponen al desarrollo pág. 9 CTO Medicina Francisco Silvela 106 • 28002 Madrid (España) • Tfn: (34) 91 - 782- 43- 30 • www.grupocto.es MATERIAL INTRODUCCIÓN Cardiología de aterosclerosis. CD La evolución de la placa de ateroma condiciona las manifestaciones clínicas de la cardiopatía isquémica: cuando la placa va aumentando de tamaño progresivamente se reduce poco a poco el diámetro de la luz del vaso y el flujo sanguíneo, pero da tiempo a que se desarrolle circulación colateral. Así se consigue mantener un flujo adecuado en reposo, pero aparece isquemia durante el esfuerzo (ya que aumenta la frecuencia cardíaca y, por tanto, el consumo de O2) que se manifiesta como angina estable. En cambio, cuando la placa sufre alguna complicación (rotura, hemorragia...) se produce la trombosis de la placa con oclusión de la arteria coronaria, que origina los síndromes coronarios agudos (angina inestable, IAM, muerte súbita). VALVULOPATÍAS. pág. 10 CTO Medicina Francisco Silvela 106 • 28002 Madrid (España) • Tfn: (34) 91 - 782- 43- 30 • www.grupocto.es MATERIAL INTRODUCCIÓN Cardiología CD La patología valvular se puede dividir, según su evolución en dos grupos con distinta fisiopatología: • Aguda: por ejemplo la rotura de cuerdas tendinosas en un IAM, que produce insuficiencia mitral aguda, la destrucción de la válvula por una endocarditis, etc. produce IC aguda, con bajo gasto y edema agudo de pulmón. • Crónica: cicatrización tras fiebre reumática, anomalías congénitas, etc. Se activan mecanismos de compensación (que hemos visto en la IC) que permiten que la valvulopatía sea bien tolerada durante mucho tiempo, hasta que el estrés mantenido hace fracasar al ventrículo y aparecen síntomas. Si la situación se mantiene, el deterioro de la función miocárdica puede ser irreversible por lo que, en general, en las valvulopatías suele estar indicada la intervención quirúrgica (sobre todo implantación de prótesis valvulares) cuando aparecen síntomas o se detecta una disminución de la fracción de eyección del VI. Uno de los mecanismos de compensación es la hipertrofia cardíaca, de la que podemos distinguir dos tipos: • En las estenosis valvulares (sobrecarga de presión) el corazón tendrá que generar mayor tensión al contraerse para superar ese obstáculo. Para ello aumenta el grosor de su pared, lo que se conoce como hipertrofia concéntrica. • En las insuficiencias valvulares (sobrecarga de volumen) se produce también hipertrofia pero acompañada de dilatación cardíaca (hipertrofia excéntrica), con lo que se mantiene el cociente entre el grosor de la pared y el diámetro del VI. Así el corazón consigue aumentar la fuerza de su contracción sin alterar excesivamente su función diastólica, adaptándose para manejar grandes volúmenes de sangre. Además de las insuficiencias valvulares orgánicas existen insuficiencias funcionales, debidas al aumento pág. 11 CTO Medicina Francisco Silvela 106 • 28002 Madrid (España) • Tfn: (34) 91 - 782- 43- 30 • www.grupocto.es MATERIAL INTRODUCCIÓN Cardiología CD de tamaño del ventrículo, que “estira” la válvula desde su implantación en el anillo fibroso impidiendo que las valvas contacten con normalidad. Las valvulopatías izquierdas pueden acabar produciendo IC derecha. Esto se debe a que producen hipertensión pulmonar, inicialmente por la congestión venosa (hipertensión postcapilar) y en fases más tardías porque las arteriolas pulmonares se contraen (dando lugar a hipertensión precapilar) para reducir la cantidad de sangre que llega a los capilares, tratando de evitar el edema pulmonar. La constricción mantenida genera cambios orgánicos en las arteriolas, que se hipertrofian disminuyendo su luz y aumentando la resistencia al flujo, en este punto la hipertensión pulmonar se hace irreversible. Esto supone una sobrecarga para el VD, que a la larga termina claudicando y aparecen signos y síntomas de IC derecha, insuficiencia tricuspídea y/o pulmonar por dilatación del VD... Recuerda que el término “cor pulmonale” se refiere a una sobrecarga del corazón derecho debida a HTPulmonar secundaria a alguna alteración funcional o anatómica del pulmón, la caja torácica o el control de la ventilación; para diagnosticarlo hay que descartar enfermedades de las cavidades cardíacas izquierdas y cardiovasculares congénitas. Ten en cuenta que las valvulopatías facilitan el asiento de gérmenes en las válvulas y la producción de endocarditis, por lo que estos pacientes (al igual que los que tienen cardiopatías congénitas, como la CIV, o los portadores de prótesis) deben recibir profilaxis antibiótica si se les van a realizar ciertos procedimientos que conllevan riesgo de bacteriemia (manipulación dental, urológica...). En los siguientes esquemas puedes ver algunos aspectos importantes sobre las valvulopatías. 1) Estenosis mitral. En los casos de larga evolución, cuando fracasa el VD, como consecuencia de la hipertensión pulmonar, se reducen los síntomas de congestión pulmonar (es decir, disminuye la disnea), ya que el volumen de sangre que llega a los capilares pulmonares va a ser menor. Sin embargo, esta “mejoría aparente” se produce a expensas de disminuir el gasto cardíaco y desarrollar IC derecha. 2) Insuficiencia mitral. pág. 12 CTO Medicina Francisco Silvela 106 • 28002 Madrid (España) • Tfn: (34) 91 - 782- 43- 30 • www.grupocto.es MATERIAL INTRODUCCIÓN Cardiología En las insuficiencias valvulares el grado de regurgitación depende de tres factores: la gravedad de la insuficiencia valvular, la resistencia al flujo anterógrado (ambos aumentan la regurgitación) y la resistencia al flujo retrógrado (que tiende a disminuir la regurgitación). Por eso los vasodilatadores, que disminuyen la resistencia al flujo anterógrado, producen una mejoría hemodinámica y clínica en las insuficiencias mitral y aórtica. 3) CD Estenosis aórtica. En esta valvulopatía se desarrolla hipertrofia concéntrica, por lo que no hay cardiomegalia hasta fases finales en las que fracasa el VI. En la estenosis aórtica no deben utilizarse vasodilatadores porque el hecho de aumentar el gradiente entre VI y aorta no va a mejorar el vaciado, ya que el problema está en la válvula, no en la capacidad del ventrículo izquierdo y sí que van a empeorar la perfusión periférica ya que producen una disminución de la tensión arterial que no va a poder ser compensada por el ventrículo izquierdo. 4) Insuficiencia aórtica. A diferencia de las demás valvulopatías, en la insuficiencia aórtica el ejercicio físico es bien tolerado, ya que disminuye la resistencia periférica (es decir, la fuerza que empuja la sangre desde la aorta al VI). Además, produce taquicardia, con lo que el tiempo de diástole se reduce y, por tanto, el tiempo que dura la regurgitación. Además del soplo de regurgitación, en la insuficiencia aórtica puede auscultarse otro soplo mesodiastólico, denominado soplo de Austin-Flint, que se produce porque el chorro de regurgitación choca contra la mitral, y la cierra parcialmente (es decir, sería como una estenosis mitral leve). 5) Valvulopatías tricuspídeas y pulmonares. La fisiopatología de las lesiones valvulares derechas es equiparable a las izquierdas, aunque existen 3 diferencias importantes: pág. 13 CTO Medicina Francisco Silvela 106 • 28002 Madrid (España) • Tfn: (34) 91 - 782- 43- 30 • www.grupocto.es MATERIAL INTRODUCCIÓN Cardiología • • • CD Predominan los síntomas y signos de IC derecha. Los soplos derechos aumentan la intensidad durante la inspiración (signo de Rivero Carvallo) debido a que al aumentar la presión negativa intratorácica lo hace también el volumen de sangre que llega al corazón derecho (el tórax al distenderse actúa como una jeringa al tirar del émbolo, y “succiona” la sangre). Los cambios de presión en la AD se transmiten a las venas y se reflejan en las ondas del pulso venoso. Los datos más característicos son: Estenosis tricuspídea: onda “a” aumentada, ya que la contracción auricular no consigue impulsar la sangre hacia delante adecuadamente (debido al obstáculo que supone la válvula estenótica) y la presión se transmite hacia la yugular. Insuficiencia tricuspídea: onda “v” alta, ya que un volumen de sangre refluye desde el VD hacia la AD durante la sístole. pág. 14 CTO Medicina Francisco Silvela 106 • 28002 Madrid (España) • Tfn: (34) 91 - 782- 43- 30 • www.grupocto.es MATERIAL INTRODUCCIÓN Cardiología CD PERICARDITIS CONSTRICTIVA, TAPONAMIENTO CARDÍACO Y MIOCARDIOPATÍA RESTRICTIVA. Estas tres patologías tienen en común la restricción al llenado ventricular, aunque por diferentes mecanismos. Ahora veremos las diferencias más detenidamente, pero para ir cogiendo la idea, si te imaginas el llenado ventricular como si fuera hinchar un globo, la pericarditis constrictiva sería algo así como hinchar el globo dentro de una botella vacía. El taponamiento se parecería a intentar llenar de aire el globo metido dentro de un cubo de agua. En la miocardiopatía restrictiva, el globo estaría hecho de caucho, con lo que habría que soplar mucho más fuerte para hincharlo. 1) Pericarditis crónica constrictiva: se produce fibrosis y calcificación del pericardio, que se transforma en una coraza inextensible que aprisiona al corazón. Por eso, la primera parte de la diástole es normal (el miocardio se relaja adecuadamente) pero cuando el miocardio “choca” con el pericardio rígido, se limita bruscamente el llenado ventricular. Así al registrar la presión en las cavidades cardíacas durante un cateterismo, el seno “y” es muy pronunciado, lo que indica que el ventrículo se está llenando rápidamente. Cuando se alcanza el límite de llenado que impone el pericardio, la presión aumenta inicialmente y después se mantiene en meseta (morfología en “raíz cuadrada” o “dip plateau”), indicando la dificultad para el llenado ventricular. Esta morfología también puede observarse en la miocardiopatía restrictiva. En la Rx de tórax se aprecia calcificación del pericardio en el 50% de los casos. 2) Taponamiento cardíaco: ocurre cuando se acumula líquido pericárdico a tensión suficiente como para comprimir el corazón y dificultar su llenado, lo que puede deberse a que se acumule gran cantidad de líquido o a que lo haga de forma aguda. En pág. 15 CTO Medicina Francisco Silvela 106 • 28002 Madrid (España) • Tfn: (34) 91 - 782- 43- 30 • www.grupocto.es MATERIAL INTRODUCCIÓN Cardiología CD el taponamiento está comprometida toda la diástole y la onda predominante en el pulso venoso es el seno “x”. Existen dos signos clínicos típicos de estas patologías, pero no patognomónicos: • En la pericarditis constrictiva es típico el signo de Kussmaul que consiste en el aumento de la presión venosa con la inspiración (cuando lo normal es que disminuya). Se debe a que al inspirar, el tórax succiona sangre de las venas y aumenta el aporte de sangre hacia el corazón derecho. Sin embargo, dado que el corazón no va a poder aumentar su capacidad de llenado al estar “atado” por el pericardio, ese volumen de sangre se acumula (“haciendo cola” para entrar al corazón) y aumenta la presión venosa. • En el taponamiento es típico el pulso paradójico, que consiste en la disminución de la presión arterial en más de 10 mmHg con la inspiración. Se produce porque al inspirar aumenta el retorno venoso y el llenado de las cavidades derechas. Como el VD no puede expandirse hacia fuera por la presencia del líquido a tensión, lo hace hacia dentro, desplazando el tabique interventricular hacia el VI. Así se reduce el volumen diastólico del VI, y por tanto, bombea menos sangre a las arterias al contraerse y disminuye la presión arterial. 3) Miocardiopatía restrictiva: es una enfermedad primaria del miocardio en la que se altera la función diastólica como consecuencia de la fibrosis, infiltración y/o hipertrofia miocárdica. Clínicamente y en las pruebas diagnósticas presenta muchas semejanzas con la pericarditis constrictiva. Sin embargo, en la Rx no se observa calcificación pericárdica y el ecocardiograma demuestra aumento del espesor del miocardio (no del pericardio). INTERPRETACIÓN DEL ECG A continuación vamos a repasar algunas nociones de electrocardiografía. Muchas cosas ya las sabrás. Las únicas derivaciones que hay que saberse son las seis de los miembros ( I, II, III, aVR, aVL, aVF) y las pág. 16 CTO Medicina Francisco Silvela 106 • 28002 Madrid (España) • Tfn: (34) 91 - 782- 43- 30 • www.grupocto.es MATERIAL INTRODUCCIÓN Cardiología CD seis precordiales (V1-6), cada una enfoca al corazón desde un punto. Las derivaciones dan ondas positivas cuando el vector de despolarización se «aproxima» a ellas (al polo positivo) y negativas en caso contrario. Una deflexión positiva-negativa () se produce si el vector es perpendicular al eje de la derivación La numeración de los vectores indica la secuencia temporal de aparición, fíjate en la dirección de las derivaciones y vuelve sobre este dibujo cada vez que tengas dudas. En el ECG considerado estándar la velocidad es de 50 mm/seg, pero para no acumular tanto papel, en los ECG continuos (los más habituales) la velocidad es de 25 mm/seg. A esta última velocidad tenemos que 1 mm ( un cuadrito pequeño) son 0,04 seg y que 0,5 cm (un cuadrito grande) son 0,2 seg. Las duraciones normales de las distintas ondas son (v: 25 mm/seg): • Onda P: <0,11 seg (<3 mm). • PR: 0,12-0,2 seg (3-5 mm). • QRS: <0,12 seg (<3 mm). • QT : depende de la frecuencia cardíaca, edad, sexo... aproximadamente 0,4 seg (10 mm). pág. 17 CTO Medicina Francisco Silvela 106 • 28002 Madrid (España) • Tfn: (34) 91 - 782- 43- 30 • www.grupocto.es MATERIAL INTRODUCCIÓN Cardiología Las alteraciones más frecuentes de las ondas son: CD ONDA P • Ausente en la fibrilación auricular. • Alargada y aplanada en la hiperpotasemia y la pericarditis. • Picuda y/o aumentada de tamaño y duración (según las derivaciones) en las hipertrofias auriculares (HAD e HAI). Fíjate en el siguiente esquema: El electrodo V1 se proyecta justo encima de las aurículas, por lo que es ideal para detectar hipertrofias auriculares. Fíjate en la dirección de los vectores con respecto a V1. Las derivaciones II, III y aVF tienen su polo positivo en la parte inferior del plano frontal y miden la componente vertical del vector de despolarización. En la HAD el vector 1 está aumentado de intensidad (onda P picuda en II). En la HAI el vector 2 es el aumentado, por lo que habrá una primera fase de la onda P normal ( vector 1 normal) y una segunda fase, posterior en el tiempo, aumentada de tamaño (vector 2). INTERVALO PR: representa la latencia del nodo AV. • Se acorta en el WPW por la superposición de la onda delta. • Se alarga en los bloqueos AV de primer grado. • Generalmente el intervalo PR marca la línea isoeléctrica con respecto a la cual se decide si el resto de ondas (por ejemplo el segmento ST) están elevadas o deprimidas. COMPLEJO QRS La onda Q suele significar infarto, pero: • Puede haber ondas Q pequeñas, no diagnósticas de infarto en I, II, V5 y V6 ( representan al vector de despolarización inicial del tabique que, en determinadas circunstancias, se puede alejar de ellas). • Una onda Q en III puede aparecer en distintas situaciones sin significar necesariamente infarto: pág. 18 CTO Medicina Francisco Silvela 106 • 28002 Madrid (España) • Tfn: (34) 91 - 782- 43- 30 • www.grupocto.es MATERIAL INTRODUCCIÓN Cardiología • • • CD SIQIII indica hipertensión en la circulación pulmonar (tromboembolismo o cor pulmonale). También se podría ver en hemibloqueos posteriores. QIII aislada y variable con los movimientos respiratorios en las desviaciones del eje a la izquierda (el eje se verticaliza con la inspiración y viceversa). Si repasas las líneas de referencia de las derivaciones de los miembros verás que un eje izquierdo se aleja llamativamente del polo positivo de III (con lo que aparecerá una onda inicial negativa). La derivación aVR equivale a un electrodo que estuviera situado dentro de la aurícula derecha, con lo cual la mayoría de los vectores se alejan de ella, por lo que aparecerán como deflexiones negativas (en vez de complejo QRS hablamos de complejo QS) y, obviamente, no indican patología. Las ondas Q, para ser significativas, deben tener un tamaño y duración “majos”. Cuando se produce un infarto, el músculo “muerto” deja de conducir electricidad y se convierte en una “ventana” a través de la cual vemos la actividad eléctrica de la pared opuesta, que ya no se “anula” (la despolarización avanza de endocardio a epicardio). No confundas estos vectores locales de despolarización con los cuatro vectores generales de los que hablamos al principio y que son el sumatorio de todos los locales. pág. 19 CTO Medicina Francisco Silvela 106 • 28002 Madrid (España) • Tfn: (34) 91 - 782- 43- 30 • www.grupocto.es MATERIAL INTRODUCCIÓN Cardiología CD La onda Q no aparece en todas las derivaciones (a diferencia de las arritmias), debes fijarte en aquellas que enfocan la zona afectada. Las alteraciones de las ondas R y S nos dan información sobre hipertrofias ventriculares (HVD e HVI) y bloqueos de rama (BRD y BRI). Cuando una rama del Haz de His está bloqueada, el impulso del lado afectado llega con retraso: Aunque la imagen RR’ se busca en las precordiales, la duración del QRS debe medirse en las derivaciones de los miembros, por ser más fiable. ¡Recuerda sobre el BRI!: - Si es antiguo impide el diagnóstico de infarto mediante ECG. - Si es de reciente aparición es sugestivo de alteraciones del riego coronario. pág. 20 CTO Medicina Francisco Silvela 106 • 28002 Madrid (España) • Tfn: (34) 91 - 782- 43- 30 • www.grupocto.es MATERIAL INTRODUCCIÓN Cardiología CD SEGMENTO ST • Acortado en la hipercalcemia. • Alargado en la hipocalcemia . • Descendido: puede ser normal (<1 mm). - Sobrecarga ventricular (hipertrofias ventriculares, taquicardias...). - Coronariopatías. - Cubeta digitálica. - Bloqueos de rama. - Infartos no Q (daño de capas miocárdicas internas). • Elevado: casi siempre patológico. - Corriente de lesión en el infarto transmural: convexo. - Daño de capas miocárdicas externas en la pericarditis: cóncavo (al contrario que el infarto no Q). - Persistentemente elevado en el aneurisma postinfarto. - Transitoriamente elevado en la embolia pulmonar. ONDA T • Patológicamente elevada: - Altas y picudas en la hiperpotasemia. - Al principio de un infarto (indica isquemia). - Sobrecarga de volumen del ventrículo izquierdo (p.ej. insuficiencia aórtica). • Negativas: - Normal en aVR. - Fase intermedia del infarto (indica isquemia): simétrica. - Sobrecarga ventricular: asimétrica. - Múltiples situaciones. ALTERACIONES DIVERSAS DEL ECG pág. 21 CTO Medicina Francisco Silvela 106 • 28002 Madrid (España) • Tfn: (34) 91 - 782- 43- 30 • www.grupocto.es MATERIAL INTRODUCCIÓN Cardiología pág. 22 CTO Medicina CD Francisco Silvela 106 • 28002 Madrid (España) • Tfn: (34) 91 - 782- 43- 30 • www.grupocto.es