asma. embarazo y anestesia
Anuncio

ASMA. EMBARAZO Y ANESTESIA
Dr. Jaime A. Sarros Pimienta *
RESUMEN
Se analizan la Fisiopatología del
asma y sus implicaciones durante el
embarazo. Se destaca el incremento
tamo en la prevalencia como en la
mortalidad del asma en la última década
planteándose la necesidad de reconsiderar su manejo, considerando algunos
fármacos relativamente contraindicados
y otros que pueden ser utilizados con
seguridad durante el embarazo.
:
La anestesia peridural es la técnica
de elección en éstas pacientes. Sin
embargo, las complicaciones respiratorias son sensiblemente iguales tanto
con anestesia general como con anestesia regional especialmente cuando logramos niveles peridurales y/o espinales
relativamente altos: T 6-4 (T 8-6: niveles
óptimos para cesárea).
ABSTRACT
An analysis was made of the pathophysiology of asthma and its implications
during pregnancy.
There is an increase both in the
prevalence and mortality rates from
asthma during the last decade indicating
the necessity for reconsideration of its
treatment considering some medicines
contraindicated and others whieh may
be used with complete safety during
pregnancy.
Epidural anesthesia is the recommended technique with pregnant asthmatic patients.
Nevertheless respiratory complications are almost exactly the same with
general anesthesia or regional anasthesia especially when high epidural and/or
spinal levéis are used: T6-4 (T8-6 are
optimun for cesarean operations).
El asma ha sido definida como presencia de obstrucción reversible de las
vías respiratorias. Todos los nuevos
delineamientos la definen ahora como
un síndrome caracterizado por síntomas
reversibles y variados, debido a la
obstrucción variable de las vías aéreas,
hipereactividad de las vías respiratorias
y lo más importante: inflamación de las
vías respiratorias. (Primer congreso anual de la Sociedad Respiratoria Europea. Bruselas, Sept. 24 1991).
Anestesiólogo, Valledupar, Cesar.
337
Barros, J.A.
Se han publicado guías nacionales
en países como Inglaterra, Australia,
Nueva Zelanda, Canadá y EE.UU., orientadas a modificar el manejo que se tiene
actualmente del asma, debido al incremento en la morbi-mortalidad en la
última década. En marzo de 1992,
durante la reunión anual de la Academia
Americana de Alergia e Inmunología,
realizada en Orlando, florida, el panel
aconsejó a los médicos cambiar la
concepción fisiopatológica del asma,
considerándola no como un desorden
episódico, broncoespástico sino como
una enfermedad crónica, persistente de
naturaleza inflamatoria. En consecuencia, debe adoptarse un cambio en la
forma de tratamiento.
En la población Norteamericana entre
1980 y . 1 9 8 7 la incidencia del asma
aumentó en un 2 9 % y su mortalidad en
un:31%(1)-.•
El asma complica aproximadamente
el 1% de los embarazos y es difícil
predecir que tanto complicará el embarazo en la paciente asmática; ya que se
ha reportado mejoría en un poco más
del 25%, empeoramiento en otro tanto y
ningún cambio en un porcentaje similar.
to no difiere significativamente de la de
la paciente no embarazada. (2) (3).
Por lo tanto, debemos lograr un
control óptimo del asma durante el
embarazo.
C A M B I O S EN LA A N A T O M Í A Y
FISIOLOGÍA R E S P I R A T O R I A
D U R A N T E EL E M B A R A Z O
El embarazo conlleva a una serie de
cambios fisiológicos y anatómicos, manifiestos en las vías aéreas, en los
volúmenes pulmonares, en la ventilación
y en la dinámica misma de la respiración.
La congestión de las vías aéreas superiores puede hacer difícil la respiración
nasal.
Desde los comienzos del embarazo
aumenta progresivamente la frecuencia
respiratoria (FR) hasta en un 15%, y
después del quinto mes de gestación el
volumen de reserva respiratoria (VRÉ)
disminuye en 100 a 150 ml; el volumen
residual (VR) en 200 ml y la capacidad
funcional residual (CFR) en 300 a 3 5 0
ml cayendo en un 18%, la capacidad
vital (CV) no cambia y la capacidad
pulmonar total (CPT) puede disminuir
levemente. (5X6X7).
(1) (2)(3)
En las pacientes asmáticas embarazadas y bien controladas, rara vez se
manifiestan ataques asmáticos en las
últimas cuatro semanas del embarazo y
son muy raros durante el trabajo de
parto. (4)(1¡(2¡(3).
El pico de empeoramiento de los
ataques asmáticos suele presentarse
entre las 29 a 36 semanas del embarazo.
(1).
••
La circulación fetal usualmente es
hipóxica y con la hipoxia sobreagregada
del asma no controlada puede aumentar
la morbi-mortalidad fetal, ser causa de
premadurez y de bajo peso; por lo que el
manejo del asma durante el embarazo
obliga a corregir la hipoxia y su tratamien338
El volumen corriente (Vc) aumenta
hasta en un 40 a 50%, el volumen del
espacio muerto no cambia y la ventilación alveolar (VA) en el embarazo a
término puede aumentar hasta en un
70%. (5)(6).
El volumen de cierre aumenta progresivamente, y su relación cercana a la
CFR puede explicar la variabilidad en la
Pa02 apreciada durante el embarazom
Se ha determinado un incremento en la
diferencia alvéolo-arterial de oxígeno
{A-a DO2) materno(8).
La capacidad de difusión medida por
el método de respiración única, aumenta
durante el primer trimestre y luego
declina lentamente hasta las 26 semanas (9).
Asma, Embarazo y Anestesia
En mujeres embarazadas sanas estudiadas con test de ejercicio se observó
aumento del consumo de O2, en la
producción del CO2 y del volumen
espirado (10).
La resistencia en las vías aéreas
disminuye probablemente por el efecto
relajante sobre la musculatura lisa
bronquial que ejerce la progesteronac(5).
La paciente embarazada logra una.
alcalosis respiratoria compensada, manteniendo paO2 alrededor de los 100 a
105 mm Hg con paCO2 de 25 a 32 mm
Hg y pH arterial corregido, (a nivel del
mar). (2)(1) (4) (5) (6) (Ver cuadro No. 1).
No.1
CAMBIOS RESPIRATORIOS DURANTE EL EMBARAZO
FR:
15%
VR:
20%
Vc:
40 a 50°/o
VRE:
20%
Vent. Minuto
50°/o
CFR:
20%
Vent Alv;
70%
Esp. Muerto:
Resist. Pulm. Tot.
No cambia
50%
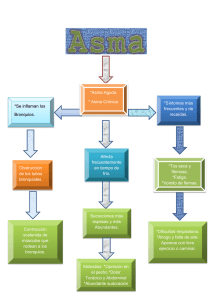
PATOFISIOLOGIA DEL A S M A
El asma resulta de una compleja
interacción entre células de tipo inflamatorio, mediadores y el tejido de la vía
aérea.
Inicialmente frente a noxas respiratorias se liberan mediadores inflamatorios
a partir de mastocitos, macrófagos y
células epiteliales (Histamina, interleukinas, factor de necrosis tisular, etc.).
Estas sustancias causan la migración
directa y activación de otras células
inflamatorias como eosinófilos y neutrófilos, las cuales producen daño epitelial
con exposición de terminaciones nerviosas aferentes, lo que provoca una
respuesta generalizada de tipo inflamatorio con edema, gran producción de
moco, cambios en la función mucociliar
y alteración en el control neural autonómico de las vías aéreas que produce
broncoconstricción refleja a través de
vías colinérgicas. (1)(4¡(11)(12).
Los estudios de anatomía patológica
han mostrado infiltrado inflamatorio
celular principalmente eosinofílico en
pacientes con asma. (13). Una consecuencia de ésta reacción inflamatoria,
es el daño epitelial el cual, puede ser
variable como lo muestran los estudios
morfológicos en pacientes con asma
03).
339
Barros, J.A,
Las vías aéreas de los pacientes
asmáticos muestran una exagerada
respuesta a sustancias colinérgicas, lo
cual sugiere que hay cambios en el
control parasimpático de las vfas aéreas,
Sin embargo, evidencias recientes
sugieren que estas alteraciones son
solo parcialmente responsables del
broncoespasmo que presentan estos
pacientes. También se han encontrado
hipertrofia de la musculatura lisa, bronquial y obstrucción al flujo aéreo sin que
sean la causa primaria en la fisiopatología del asmai
DIAGNOSTICO
" N o todo lo que silba es a s m a " Jackson.
(11)
El diagnóstico se fundamenta en una
buena historia clínica y unos paraclínicos que nos permitan confirmar y / o
excluir los diferentes diagnósticos diferenciales.
Actualmente la presencia de una
hiper-respuesta bronquial no específica
es sine-qua-non de asma, la cual representa el exagerado estrechamiento de
la vía aérea que ocurre en respuesta a la
inhalación de una variedad de estímulos
farmacológicos no alergénicos.
La estimación neumónica más frecuentemente utilizada es la concentración de Histamina o Metacolina inhalada
que provoque una disminución del volumen espiratorio forzado en el primer
segundo (VEF1) del 2 0 - 3 5 % en la conductancia.
ESPIROMETRÍA
- C U R V A FLUJO V O L U M E N
Nos permite valorar la severidad de
la obstrucción y el grado de respuesta
broncodílatadora frente al tratamiento;
lo cual comúnmente se mide con el
VEF1 o el flujo espiratorio pico. (PEFR).
340
No se dispone de nomogramas para
pacientes embarazadas, los valores disponibles son con pacientes no grávidas.
Cuadro hemátieo: Deberá solicitarse
cuando sospechemos infección sobreagregada.
Rx de tórax: Estarían relativamente
contraindicados durante el embarazo.
Cumplen básicamente dos propósitos.
Excluir enfermedades pulmonares concomitantes y permite el diagnóstico de
complicaciones como atelectasias, heumomediastino.
En el 5 5 % de pacientes asmáticos,
los Rx de tórax son normales, y solo en
el 3 7 % muestran hiperdistensión y
atrapamiento de aire. p).
Examen de esputo: El predominio de
eosinófilos en el esputo, es altamente
característico del asma.
Gases arteriales: Son dé gran utilidad, especialmente en el asma severa.
La pa02 siempre estará disminuida, por
lo que se le confieren mayor valor a la
paC02 y al pH. (Ver cuadro No.2).
ECG: El embarazo por sí solo desvía
el corazón a la izquierda y hacia adelante, lo que sumado a la sobrecargahemodinámica a la cual está sometido,
conlleva a una serie de cambios funcionales y electrocardiográficos como son:
Onda Q, onda T negativa en D III, V1 y
V2, depresión del segmento ST y desviación del eje a la izquierda. Todos estos
cambios son reversibles durante el
puerperio. (2) (3)(5)(6)
El ECG debe solicitarse en pacientes
asmáticas cianóticas y en las que cursen
con enfermedades cardiovasculares sobreagregadas. Los cambios más frecuentes son: Taquiarrítmias, P pulmonar, depresión del segmento ST, inversión de la onda T y bloqueo de rama
derecha. Todas estas alteraciones revierten en horas o días después de un
tratamiento adecuado, (1) (4)
INTERPRETACIÓN GASES ARTERIALES EN PACIENTES
ASMÁTICAS EMBARAZADAS
Ataque Leve: pH: elevado y paC0 2 : bajo
Moderado; pH: normal y paC0 2 : normal
Severo: pH: Bajo y paC0 3 : alto
Cuidados Intensivos: pH 7.35 y paC0 2 > 38 mmHg
{Nivel del mar)
Siempre debemos valorar la gravedad
del ataque asmático. {Ver Cuadro No.3).
Tratamiento
"El mejor momento para tratar una
crisis asmática es: dos días antes d e q u e
se presente".
Rackerman y Edwards reportan hospitalización en solamente el 2% de 4 4 9
CUADRO No.3
VALORACIÓN CLÍNICA DEL ATAQUE ASMÁTICO
(Fischl y cols.)
Puntaje
Disnea (Grado):
l-ll
lll-IV
Uso Músculos Accesorios
NO
SI
Sibilancias
Escasas
Abundantes
o Ausentes
Pulso paradójico
NO
SI
Frec. Respiratoria
<30
> 30
Frec. Cardíaca
<120
>120
PEFR
<100
>100
Interpretación:
is de cuatro puntos — Ataque severo.
Nota: La intolerancia al decúbito, la sudoración, la hipotermia, la dificultad para
articular palabras y la alteración de la conciencia son indicadores de la gravedad del
ataque asmático.
Barros, J.A.
pacientes; y los criterios para hospitalización aún son pobremente definidos
(16).
Fischl y Cols, dan los siguientes
criterios:
VEF1 inicial menor de 0,7 Lt y post
tratamiento menor de 2,1 Lt. PEFR
menos de 100 Lt. y post tratamiento
menor de 3 0 0 Lt.
Otros parámetros importantes son:
pacientes que no responden a dosis
plenas de Beta-2 agonistas y corticoides,
pacientes en falla respiratoria, aún
presentando mejoría en urgencias; presencia de neumonías, neumotorax, reingreso a urgencias entre las 48 a 72
horas del último egreso. <i7>.
El embarazo mismo modifica muy
poco el tratamiento del asma, cuyos
propósitos son básicamente iguales.
Aunque es deseable utilizar el menor
número posible de medicamentos, deben ser suficientes para lograr una
buena función pulmonar y garantizar
una adecuada oxigenación fetal.
El control no farmacológico es muy
importante, por lo que debe evitarse la
exposición al polvo casero, al polen, a
las esporas y en especial al humo de
cigarrillo.
El tratamiento básico del asma es
inhalatorio con esferoides, Beta-2 agonistas y cromoglicato, sin embargo,
cuando sea necesario debe utilizarse la
vía sistémica, ya que el mayor riesgo
fetal lo constituye el asma mal controlada. (2).
Los Beta-2 agonistas y los esteroides
se consideran seguros y no teratogéniCOS. (2).
Hay medicamentos con riesgo fetal,
los cuales deben evitarse como los
compuestos yodados, las drogas con
efecto alfa adrenérgico, las vacunas con
virus vivos y antibióticos como las tetra342
ciclinas, sulfas, aminoglicósidos y ciprofloxacina.ns (Ver cuadro No.4).
La paciente asmática embarazada
que previamente a su embarazo esté
recibiendo inmunoterapia con alérgenos
específicos, no tiene contraindicación
para no continuar con ella, ya que
carecen de efectos teratogénicos. Lo
que si se recomienda es estabilizar la
dilución al comienzo del embarazo para
evitar reacciones anafilácticas, las cuales son raras.
BETA-2 AGONISTAS. Considerados
como la piedra angular y la droga de
primera elección en el tratamiento del
asma.
Se unen a los Beta receptores de las
células cebadas secretoras y del músculo liso del sistema respiratorio, activando
la adenilciclasa que aumenta la producción del AMPc el cual permite el a u m e n to del contenido del Ca intracelular;
produciendo finalmente broncodilatación, estabilización de las células cebadas disminuyéndose la liberación de
los mediadores químicos de la anafiláxis,
la producción de moco, aumento del
movimiento ciliar y además pueden
potenciar el efecto broncodilatador de
los corticoides.
Se inician por vía inhalatoria, si se
requiere por vía sistémica, debe entonces preferirse la terbutalina antes que
la epinefrina, por presentar menos
efectos colaterales.(1)(2)(11)(16) .
Las dosis:
— Terbutalina: 0,25 mgrs. SC c / 2 0
min por 3 dosis,
— Albuterol: 0,5 mi en 2,5 ml de SSN
c / 4 horas.
— Fenoterol: 1,25 ml en 4 ml de SSN
c / 4 horas.
— Metaproterenol: 0,3 ml en 2,5 ml de
SSN c / 4 horas.
— Epinefrina: 0,3 ml c / 2 0 minutos por
3 dosis.
Asma, Embarazo y Anestesia
CUADRO No.4
CLASIFICACIÓN DEL RIESGO FETAL PARA BRONCODILATADORES,
ANTIHISTAMINICOS ANTIINFLAMATORIOS, DE ACUERDO A LA FDA.
BRONCODILATADORES
Albuterol
Metaproterenol
Terbutalina
Teofilina
C
C
B
C
ANTIINFLAMATORIOS
Cromoglicato
Beclometasona
Prednisona
Flunisolide
Triamcinolona
B
C
No determinado
C
D
ANTIHISTAMINICOS
Clorfeniramina
Bronfeniramina
Terfenadine
Astemizol
Tripolidlne
B
C
c
C
B
Clave:
Á- No riesgo fetal, B— No evidencia de riesgo en humanos.
1
G = No se descarta el riesgo fetal. D = Evridencia positiva de riesgo. X — Contraindicado durante el embarazo.
Corticoides
Su uso data desde 1950.
' Su principal efecto antiasmático radica en su capacidad de inhibir el proceso
inflamatorio, bloqueando la liberación
del ácido araquidónico (AA) a través del
lipomodulin enzima sintetizada principalmente por neutrófilos y macrófagos por
inhibición de la fosfolipasa A2.
Bloquean también la vía de la lipooxigenasa, cuyos productos tienen todos
actividad proinflamatoría. {son los únicos agentes antiinflamatorios capaces
de inhibir la vía de la lipo-oxigenasa).(3)
(16).
Se ha encontrado que los corticoides
aumentan la respuesta de los receptores
Beta-2 frente a la catecolaminas.
343
Barros, J.A.
A las 24 horas de tratamiento con
corticoides se aumenta la densidad de
receptores Beta tanto en neutrófilos
como en linfocitos.
Prolongan la acción de catecolaminas
endógenas interfiriendo su recaptación
e inactivación extraneuronal.
Los corticoides pueden mejorar la
función pulmonar en pacientes asmáticos, efecto este que empieza a las dos
horas, con pico máximo a las ocho y
luego decrece gradualmente.
Disminuyen la diferencia alvéoloarterial de oxígeno y mejoran la relación
ventilación-perfusión del paciente asmático.
Sus dosis:
— Hidrocortisona: 4 - 8 m g / k g I V c / 4 - 6
hrs ó m g / k g IB bolo.
— Infusión: 0,5 m g / k g / h r por 24 hrs.
— Metilprednisolona: 4 0 - 6 0 m g / k g IV
c / 4 - 6 hrs.
— Dosis de Mantenimiento: La mínima
que permita la resolución de los
síntomas.
Consideraciones
Anestesiológicas
Todas las pacientes asmáticas embarazadas deben recibir valoración respiratoria preanestésica y algunas incluso
deben ser hospitalizadas previamente
para optimizar su función pulmonar.
(VEF-1 ó PEFR menor del 8 0 % del valor
predicho o de sus más recientes mejores
valores).
Estas pacientes pueden ser premedicadas con atropina y difenhidramina
solas o en combinación con droperidol.
Algunos autores consideran a la atropina relativamente contraindicada, pero
se cree que esta observación es más
teórica que real en un paciente asmático bien manejado. (15) .
344
La Hidroxicina resulta una buena
alternativa por su triple efecto sedante,
antihistamínico y broncodilatador.
Los narcóticos podrían utilizarse con
gran cuidado, en especial con la morfina
que en grandes dosis aumenta el tono
vagal central y libera histamina siendo
capaz de producir broncoconstricción.
El uso de bloqueadores H-2 debe evitarse. (15) (18).
La anestesia regional peridural es la
técnica de elección en la paciente
asmática embarazada que requiere de
una intervención quirúrgica para la
atención de su parto.
La anestesia regional evita el broncoespasmo que puede generar la m a n i p u lación de las vías aéreas durante la
maniobra de intubación. Sin embargo,
las complicaciones respiratorias han
sido reportadas en igual porcentaje
(83%) tanto en anestesia general como
en regional cuando los niveles regionales logrados son relativamente altos:
T6-4 (Nivel óptimo para cesárea T7-6).
(15) (18) .
La anestesia general puede ser requerida en cualquier momento para la
paciente asmática embarazada.
La inducción podemos lograrla con
barbitúricos ya que la mayoría de autores consideran que el broncoespasmo
que pueden desencadenar, obedece a
dosis insuficientes que generaría superficialidad anestésica. Otros consideran
que el átomo de azufre de los tiobarbitúricos como el tiamilal y el tiopental es
responsable de la liberación de histamina relacionada con la administración de
estos fármacos. Por eso consideran que
los oxibarbitúricos como el metohexital
sería mejor en casos de extrema hiperreactividad bronquial, (15).
La dosis para inducción debe ser 4 a
6 m g r s / k g si el paciente tolera los
efectos hemodinámicos de ésta.
Asma, Embarazo y Anestesia
El midazolam también ha sido utilizado como agente inductor en dosis de 0,2
a 0,4 m g r / k g dependiendo de las condiciones hemodinámicas y de la edad de
la paciente. (19¡
La ketamina puede ser el agente de
inducción de elección en casos de
emergencia en pacientes asmáticas sin
patología cardiaca concomitante, ya
que aumenta la liberación endógena de
catecolaminas con la consiguiente broncodilatación. La ketamina no debería
ser utilizado en casos de infección
respiratoria alta, por el riesgo de exacerbar la tos que se puede presentar en
estos casos; ni tampoco cuando la
paciente esté recibiendo teofilinas, por
la posibilidad de presentar convulsiones. (19)
El enflurane y el ísoflurane son en
esencia igualmente efectivos para prevenir la broncoconstricción ; El halotane
cuando la paciente recibe teofilinas
puede desencadenar arritmias ventriculares. Estos anestésicos son capaces de
estimular los receptores beta adrenérgicos causando broncodilatación. Hirshman y colaboradores sugieren un efecto
directo sobre la musculatura lisa de las
vías aéreas. (15)
Inmediatamente antes de la intubación podemos utilizar lidocaína IV, en
dosis de 1 a 2 m g / k g para bloquear el
broncoespasmo reflejo.
La lidocaína en spray también ha
sido utilizada pero puede provocar bron
coespasmo especialmente en casos de
superficialidad anestésica. (14)
Los relajantes musculares más utilizados son la succinilcolina, el bromuro
de pancuronio y el vecuronium, siendo
éste último la mejor elección por su
acción intermedia que permite una
pronta recuperación.
El uso de neostigmine no es absolutamente contraindicado, siempre y cuando
se bloqueen sus efectos muscarínicos
con atropina o glicopirrolato. (14)(19)
La causa más frecuente de broncoespasmo durante la cirugía es la superficialidad anestésica, y en ese caso se
deben aumentar la concentración anestésica y la FÍ02 si las condiciones
hemodinámicas lo permiten. (14)(18)(19)
Se deben descartar estímulos mecánicos, como la obstrucción del tubo
endotraqueal por tapones mucosos y el
estímulo de !a carina con la punta del
tubo y suprimir las maniobras vagales
como la manipulación de asas intestinales que puedan provocar broncoespasmo.
Si lo anterior no corrige el broncoespasmo, debemos recurrir al control
farmacológico con broncodilatadores,
pudiendo incluso utilizarse hidrocortisona 4 m g r / k g en dosis de carga seguida
con 3 m g r / k g , c / 6 hrs. (15)
La extubación deberá realizarse una
vez la paciente haya logrado una adecuada respiración espontánea, con adecuada oxigenación en la sala de recuperación.
Pacientes que hayan/ecibido corticoides por más de dos semanas en los
últimos seis meses deberán recibir
suplencia adrenal perioperatoria.
Agradecimientos
A los doctores: Jaime Arzuaga OrozC(. Alergólogo e Inmunólogo; Rubén
Sierra Deluque, Neumólogo; Gustavo
Felizzola, Médico Anestesiólogo y Alberto Quintero Molina Gineco-Obstreta,
expreso mis sinceros agradecimientos
por sus revisorías críticas para el logro
del presente artículo.
345
Barros, J.A,
REFERENCIAS
1. Sheffer A: Guidelines for the diagnosis and
management of asthma. J Allergy Clin Inmuno! 88 (3Pt2) 1991,
2. Huff R: Asthma in pregnancy, Med Clin North
am 73, 653-660 1989.
adult respiratory distress syndrome. Am J
Surg 142, 687-691, 1981.
17. Soler M., Imhof E., Perruchoud AP: Severe
acute asthma. Resp 57: 114-121. 1990.
3. McDonald A: Asthma. Emerg Med Clin North
Am 8 (May) 219-235, 1989,
18. Kingston H., Hirshman C: Perioperative management of the patíent with asthma; Anésth
Ahalg 63; 844-855, 1984.
4. Greenberg PA, Patterson R: Management of
asthma during pregnancy. N Engl J Med 312,
897-902, 1985.
19. Dueck K: Anesthesia for the asthmatic patient.
Seminars in anesthesia. Vol VI, No.1 March
1987.
5. Bonica J: Obstetric analgesia and anesihesia
2nd ed. amst 1980.
20. Raimondi A., Figueroa J., Roncoroni A: Comparison befween high and modérate doses of
hydrocortisone in the treatment pf status
asthmaticus, Chest 89, 832-835, 1986.
6.
Gibbs C: Maternal physiology. Clin Obst
Ginee 24<Jun) 1981.
7.
Weinberger SE, Weiss ST, Cohén WR:
Pregnancy and the lung, Am Rev Respir Dis.
121, 559-581, 1980.
8. Brownell LG, West P: Breathing during sleep
in normal pregnant women, Am Rev Respir
Dis. 133:38-41, 1986.
9.
Milne JA, Mills RJ: The effect of human
pregnancy on the pulmonary transfer factor
for carbón monoxide as measured by the
single breath method. Clin Sci 53; 271-276,
1977.
10. Lukomsky Gl: Complications of bronchoscopy.
Chest 79: 316-321, 1981.
11. Restrepo J, MaldonadoD: Neumología 3a. ed
C/biaCIB 1986.
12. Chung K-F: Mediators of bronquial hyperresponsiveness. Clin Exp allergy 2: 453-458,
1990.
13. Morris H: Mechanisms of action and therapeutic rote of corticosteroids in asthma. J.
Allergy Clin Immunol 75 (Pt 1) 1985.
14. Yao F-S: Asthma-chronic obstructive pulmonary disease (COPD) Anesthesiology 2nd ed.
Phíladelphia. 3-25 1988.
15. Ellis E. Asma: Terapéutica actual. Clínicas
pediátricas de Norte América 31,1125-1137
1988,
16. Weígelt J„ Snyder III W„ Mitchell R: Early
identifications of patients prone to develop
346
21. Weinberger M: Corticosteroids for exacerbation of asthma: Current status of the controversy. Pediatrics 81 (May) 726-729, 1988.
22. Fanta C, Rossing T., Mcfadden ER: Treatment
of acute asthma. Iscombination therapywith
sympathomimetics and methylxanthines
indicated? Am J med 80: 5-10, 1986.
23. O' Rourke P., Crone R: Halothane in status
ásthmaticus. Crit Care Med 10, 341-343,
1982.
24. Dyson AJ, Mackey AD: Ketotifen in adult
asthma. Br Med J 3601361, 1980.
25. Edelson J., Rebuck A: The clihical assessrhént
¡n severe asthma. Arch ínter Med 145 (Feb)
321-323,1985.
26. Schartistein R., Fanta C: Orally administered
nifedipine in chronic stable asthma. Am Rev
Respir Dis 134, 263-265, 1986.
27. Fanta Ca., Rossing T„ Mcfadden ER: Glucocorticoids in acute asthma. A critica! controlled
trial. Am J Med. 74, 845-851, 1983.
28. Josephson G., Maekenzie E., Lietman- P.,
Gibson G: Emergency treatment of asthma.
Jama 242 (Aug) 639-643, 1979.
29. Robertson C, Smith F. Beck R„ Levison H:
Response to frequent low doses of nebulized
salbutamol in acute asthma. J., Pediatr 106:
(Apr) 672-674, 1985.
30. Lee TH: Macrophage-granulocyte ínteractions
in allergic diseases. Clin Exp allergy 20,461 473, 1990.