introducción de la vacuna del virus del papiloma humano – vph
Anuncio

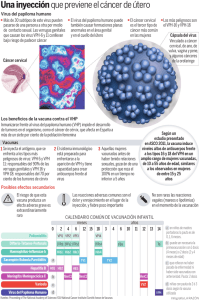
Ministerio de Salud y Protección Social República de Colombia CARTILLA DE INFORMACIÓN PARA LA “INTRODUCCIÓN DE LA VACUNA DEL VIRUS DEL PAPILOMA HUMANO – VPH” DIRIGIDA A PADRES, CUIDADORES Y DOCENTES. Como parte de la estrategia nacional para reducir la morbilidad y mortalidad por cáncer de cuello uterino, el Gobierno Nacional, a través del Ministerio de Salud y Protección Social - MSPS, por recomendación del Comité Nacional de Prácticas de Inmunizaciones - CNPI, en alianza con la Federación Colombiana de Obstetricia y Ginecología - FECOLSOG, la Sociedad Colombiana de Pediatría – SCP, la Federación Colombiana de Perinatología - FECOPEN, el Instituto Nacional de Salud – INS y el Instituto Nacional de Cancerología – INC; ha decidido incluir en el esquema único nacional de vacunación, la vacuna contra el virus del papiloma humano – VPH, cuyo esquema completo contempla la aplicación de tres dosis. El cáncer es una enfermedad donde las células que componen un órgano se desorganizan y forman tumores; puede atacar cualquier órgano o parte del cuerpo, como por ejemplo, el útero o matriz, que es el órgano reproductivo de la mujer. La parte inferior del útero es el cuello uterino, que permite la comunicación hacia el interior del útero, así como la salida del sangrado durante el periodo menstrual; el cuello uterino también puede afectarse por el cáncer. El cáncer de cuello uterino, puede aparecer a cualquier edad, siendo más frecuente entre los 35 y 55 años. Las causas en su gran mayoría son desconocidas, pero hoy en día se sabe que existe un virus, que puede producir esta enfermedad y se llama el Virus del Papiloma Humano – VPH; la infección está ampliamente difundida en personas menores de 25 años, por eso se recomienda vacunar a las niñas a la edad más temprana posible, a los 9 o 10 años de edad. Las personas con mayor riesgo de infectarse son los jóvenes porque desconocen lo que es capaz de producir este virus. El tiempo entre la infección inicial por VPH y el desarrollo de cáncer cervical promedia los 20 años. En Colombia, el cáncer de cuello uterino ocupa en frecuencia el primer lugar, seguido del cáncer de seno y el cáncer de estomago. MÉTODOS DIAGNOSTICOS DE CÁNCER Y VIRUS DEL PAPILOMA HUMANO-VPH: CITOLOGÍA La citología del cuello uterino, es un exámen sencillo que se usa para estudiar las células del cuello uterino. Esto se logra mirando el cuello a través de un espéculo y recogiendo una muestra de la parte externa e interna del cuello uterino. La citología de cuello uterino permite descubrir lesiones pre-cancerosas y hacer un diagnóstico temprano y tratamiento oportuno. PRUEBA DEL ADN-VPH La prueba del ADN-VPH, permite saber si la mujer tiene el VPH; este exámen se toma de la misma forma que una citología. Esta prueba sirve, para orientar el manejo médico, en caso que la mujer tenga una alteración en la citología, sin importar la edad. Si el resultado de la prueba es positivo, indica que tiene el virus, pero no significa que la mujer tenga cáncer, siendo un riesgo mayor para desarrollar esta enfermedad. Ministerio de Salud y Protección Social República de Colombia VACUNA CONTRA EL VPH La forma de proteger a las mujeres de la infección por el VPH es la vacunación; ésta vacuna, funciona como otras vacunas que protegen contra una infección viral, es capaz de crear defensas y así combatir al virus al infectar el aparato genital. De ésta forma, se evita que el virus se ubique en las células, persista y pueda desarrollar algún tipo de cáncer. Al mismo tiempo, el organismo crea una memoria de defensas, la cual se activará y responderá de manera más rápida, potente y efectiva, cada vez que el virus tenga la oportunidad de infectar al organismo. En el país, se aplicará de manera gratuita la vacuna tetravalente, es decir, la que contiene los virus 6, 11, 16 y18, a las niñas escolarizadas, de cuarto grado de básica primaria, de 9 años y más de edad, para lo cual, los vacunadores se desplazaran a las instituciones educativas previa concertación de cronograma con las directivas. La jornada de vacunacion inicia en agosto, con actos protocolarios en cada municipio. Es necesario que a las niñas, se les aplique 3 dosis de la vacuna contra el VPH para prevenir la enfermedad. Estas dosis, requieren un período de tiempo entre una y otra; entre la primera y la segunda, dos meses; y entre la primera y la tercera, 6 meses. Es decir, se vacuna hoy con la primera dosis, dos meses después recibe la segunda dosis y seis meses después de haberse aplicado la primera, se aplica la tercera dosis. Así, el cuerpo adquiere la memoria que necesita para defenderse de este virus. Cuando una persona se vacuna, los vacunadores le dan un carné donde colocan la fecha en que se está vacunando, el nombre de la vacuna que se está aplicando y la fecha en que se debe aplicar la próxima dosis. El carné de vacunación le permite a padres o cuidadores, y al personal de salud, llevar un seguimiento de la historia de vacunación; por lo cual se debe conservar adecuadamente. El carné es actualizado por el personal de salud cada vez que se aplican nuevas vacunas. Es importante recordar que para el ingreso a escuelas y colegios se debe contar con el carné de vacunación actualizado, con todas las vacunas de acuerdo a la edad. La vacuna se aplica en el brazo, generalmente se puede presentar reacciones de tipo local en el sitio de aplicación de la vacuna como enrojecimiento, inflamación y dolor, por lo que las niñas podrán continuar su jornada escolar de manera regular. Ministerio de Salud y Protección Social República de Colombia Cualquier inquietud adicional o dificultad en el proceso de vacunación de su hija puede comunicarse al 3305000 extensión 1470-1481 al Ministerio de Salud y Protección Social. Ministerio de Salud y Protección Social República de Colombia ¿Qué es el Cáncer de Cuello uterino? Es una desorganización de las células que componen el cuello del útero, formando tumores que pueden afectar a otros órganos. ¿Qué son los virus del papiloma humano y cómo se transmiten? Los virus del papiloma humano (VPH), son un grupo de más de 100 tipos de virus, los cuales pueden producir tumores benignos (no cancerosos) y tumores malignos (cancerosos). Más de 30 de estos virus se transmiten por contacto sexual. ¿Cuál es la relación entre la infección con el virus del papiloma humano y el cáncer? Hoy en día se sabe que existe un virus que es una causa necesaria –pero no suficiente- para el desarrollo de esta enfermedad y se llama el Virus del Papiloma Humano – VPH. Todas las mujeres con cáncer de cuello uterino se han infectado por VPH, pero no todas las mujeres con VPH desarrollan cáncer de cuello uterino. ¿Están relacionados con el cáncer tipos específicos de VPH? Algunos tipos de virus del papiloma humano se conocen como virus de "bajo riesgo" porque rara vez se convierten en cáncer. Los VPH que tienen más probabilidades de desarrollar algún tipo de cáncer se conocen como virus de "alto riesgo" y son los tipos 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 68, 69 y posiblemente algunos otros. Es importante anotar, sin embargo, que la mayoría de las infecciones de virus del papiloma humano desaparecen por sí solas y no causan cáncer. ¿Cuáles son los factores de riesgo de infección por VPH y de cáncer cervical? Tener muchas parejas sexuales es un factor de riesgo de infección con VPH. La infección con los tipos de papiloma-virus de alto riesgo aumenta la posibilidad de que anormalidades leves se conviertan en más graves o en cáncer de cuello uterino. Más aún, de las mujeres que desarrollan cambios anormales en las células con tipos de alto riesgo de VPH, solo un porcentaje pequeño desarrollará cáncer de cuello uterino. Los estudios sugieren que el hecho de que una mujer padezca cáncer de cuello uterino depende de una variedad de factores que actúan juntos con los virus del papiloma humano de alto riesgo. Los factores que pueden aumentar el riesgo de cáncer de cuello uterino en mujeres con infección de VPH son fumar y tener muchos hijos. ¿Cómo se detectan las infecciones de VPH? Los análisis de muestras de células del cérvix o cuello uterino son una forma efectiva de identificar tipos de alto riesgo de VPH que pudieran estar presentes. La Food and Drug Administration (FDA) ha aprobado una prueba para VPH que puede identificar a 13 tipos de más alto riesgo que están relacionados con el desarrollo de cáncer cervical. Esta prueba, la cual busca el ADN viral, se realiza al recoger células del cérvix y enviarlas al laboratorio para su análisis. La prueba puede detectar tipos de alto riesgo de VPH aun antes de que haya cualquier cambio visible conclusivo en las células cervicales. ¿En qué forma se clasifican las anormalidades de las células cervicales? La prueba de Papanicolaou o citología, se usa para detectar células anormales en el cérvix. Implica la recolección de células del cérvix o cuello uterino para ser examinadas al microscopio. Se han usado varios términos para describir las células anormales que se pueden ver en las pruebas de Papanicolaou, como por ejemplo el Sistema Bethesda en Estados Unidos. Los resultados de la prueba de Papanicolaou pueden también describirse usando un conjunto más antiguo de categorías llamado "escala de displasia." Displasia es un término que se usa para describir células anormales, aunque la displasia no es cáncer, se puede convertir en cáncer de cérvix muy temprano. Las células se ven anormales al microscopio, pero no invaden tejido sano de su derredor. Hay cuatro grados de displasia: leve, moderada, grave y carcinoma in situ, este último es un estado precanceroso que comprende solo la capa de células en la superficie del cérvix y no se ha diseminado a tejidos cercanos. Neoplasia intraepitelial cervical (NIC) es otro término que se usa algunas veces para describir lo que se encuentra anormal en los tejidos y significa un crecimiento anormal de células. El término NIC junto con un número (1,2 ó 3) describe qué tanto del grosor del revestimiento del cérvix contiene células anormales. NIC-3 se considera un estado precanceroso que incluye carcinoma in situ. ¿Qué pruebas se usan para detectar y diagnosticar estados precancerosos del cérvix? La prueba de Papanicolaou es la forma estándar para buscar cualquier cambio celular del cérvix, se hace generalmente como parte de un examen ginecológico, ya que la prueba de VPH puede detectar tipos de alto riesgo de VPH en las células del cérvix, la FDA aprobó esta prueba como una adición útil a la prueba de Papanicolaou para ayudar a los proveedores de servicios para la salud a decidir cuáles mujeres necesitan análisis adicionales, tales como la colposcopia (es un procedimiento en el que se usa un instrumento luminoso, de aumento, llamado colposcopio para examinar la vagina y el cérvix) y biopsia (es la remoción de un pedazo pequeño de tejido para el diagnóstico de cualquier área anormal). La prueba de VPH puede ser una adición útil a la prueba de Papanicolaou para los exámenes selectivos de detección en mujeres de 30 años y más. ¿Cuáles son las opciones de tratamiento para la infección por VPH? Se puede dar tratamiento a las lesiones y verrugas causadas por estos virus, los métodos usados comúnmente son la criocirugía (congelamiento que destruye tejidos), la escisión electroquirúrgica con asa (LEEP, siglas en inglés, en el que se extirpa tejido usando un aro de alambre caliente) y la cirugía convencional. Tratamientos similares pueden usarse para verrugas genitales externas, como también medicamentos. ¿Qué investigación se ha hecho sobre la relación del cáncer con los VPH? Investigadores en el Instituto Nacional del Cáncer (NCI) y en otras partes están estudiando en qué forma los virus del papiloma humano causan cambios precancerosos en células normales y cómo pueden prevenirse estos cambios. Los investigadores están usando VPH cultivados en el laboratorio para encontrar la forma de prevenir la infección y sus enfermedades relacionadas y para crear vacunas contra los virus. Investigación en el laboratorio ha indicado que los virus del papiloma humano producen proteínas conocidas como E5, E6 y E7 que interfieren con las funciones celulares que normalmente previenen un crecimiento excesivo. Por ejemplo, la VPH E6 interfiere con la proteína humana p53, que está presente en toda la gente y actúa para impedir que crezcan los tumores. Esta investigación se está usando para desarrollar formas de interrumpir el proceso por el que la infección de VPH puede llevar al crecimiento de células anormales. ¿Qué tipo de vacuna se va a utilizar en el país para prevenir la aparición de lesiones por VPH? La vacuna recombinante tetravalente contra el Virus del Papiloma Humano VPH (tipos 6, 11, 16 y 18) Composición: 1 dosis (0,5 ml) contiene aproximadamente Proteína L1 VPH Tipo 6 20 microgramos Proteína L1 VPH Tipo 11 40 microgramos Proteína L1 VPH Tipo 16 40 microgramos Proteína L1 VPH Tipo 18 20 microgramos Ingredientes inactivos: Aluminio (en forma de adyuvante sulfato hidroxifosfato de aluminio amorfo) 225 mcg, Cloruro de sodio 9.56 mg, L-histidina 0.78 mg, Polisorbato 80 50 mcg, Borato de sodio 35 mcg, Agua para inyección cs. El producto no contiene preservante ni antibiótico. La introducción de la vacuna contra el VPH forma parte de la Estrategia Mundial de Salud de la Mujer y los Niños, lanzada durante la cumbre de los Objetivos de Desarrollo del Milenio en septiembre de 2010. Un enfoque integral que complemente el uso de la vacuna contra el VPH (prevención primaria) con el tamizaje para la detección temprana de lesiones (prevención secundaria), permitirá reducir significativamente la incidencia del cáncer cérvico-uterino (CCU) en el país en las próximas décadas. ¿A quienes se les aplicará esta vacuna? La vacuna se aplicará a niñas escolarizadas en cuarto grado de básica primaria y que hayan cumplido 9 años y más. La vacuna está indicada para la prevención de: 1. Lesiones genitales precancerosas (cervicales, vulvares y vaginales) y cáncer cervical relacionados causalmente con ciertos tipos oncogénicos del VPH. 2. Verrugas genitales (condiloma acuminata) relacionadas causalmente con tipos específicos del VPH. ¿Cuántas dosis se deben aplicar y en qué tiempo? Se deben aplicar tres dosis en un esquema 0, 2 y 6 meses: Primera dosis: fecha elegida Segunda dosis: 2 meses después de la primera dosis Tercera dosis: 6 meses después de la primera dosis