REANIMACIÓN CARDIOPULMONAR (RCP)
Anuncio

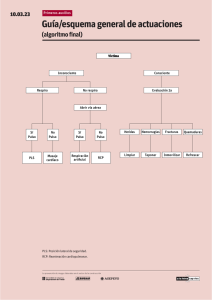
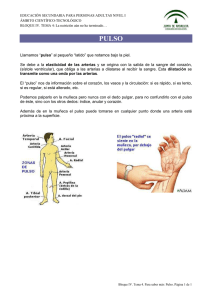
REANIMACIÓN CARDIOPULMONAR (R.C.P.) DEFINICIONES R.C.P.: maniobras dirigidas al diagnóstico y tratamiento del paro cardiorrespiratorio. R.C.P. básica (Basic Life Support – B.L.S.): maniobras realizadas sin equipos por uno o dos rescatadores, cuyo objetivo es lograr una vía aérea abierta, adecuada ventilación y circulación mecánica hacia los órganos vitales por medio de compresiones torácicas. R.C.P. avanzada (Advanced Cardiac Life Support – A.C.L.S.): maniobras realizadas entre varios operadores, médicos y enfermeras, con todo el equipamiento necesario. Paro cardiorrespiratorio (P.C.R.): interrupción de la actividad mecánica del corazón. La muerte clínica abarca los primeros 4 a 6 minutos tras la interrupción de la circulación. En este período la vida celular persiste, luego sobreviene la muerte biológica. Por lo tanto, el tiempo disponible para brindar adecuada terapéutica es breve: 3 minutos para RCP básica y 8 a 10 minutos para RCP avanzada. ACCIONES PRELIMINARES 1)Evaluar respuesta: -Shake and shout : sacudir suavemente y llamar (Está Ud. bien?). -Touch and talk: en caso de pacientes traumatizados para evitar injuria. Esto permite diferenciar entre un individuo dormido, con depresión del sensorio o en estado de inconsciencia. 2) Llamar rápido por ayuda y activar el sistema de emergencia hospitalario (Discar 107 en la calle). 3) Posición apropiada de la víctima: colocarlo sobre superficie firme (madera terciada bajo el tórax en la cama). 4) Posición apropiada del rescatador: de pie o arrodillado a la altura de los hombros de la víctima para acceder sin problemas a la boca y el pecho de la misma. R.C.P. BÁSICA - ABCD PRIMARIO A: Airway 1) Abrir la vía aérea: ésta se encuentra cerrada por la disminución de la tonicidad de los músculos submandibulares que proveen soporte a la lengua y epiglotis, produciendo oclusión a nivel faríngeo y laríngeo respectivamente. Abrir la boca, inspeccionar la vía aérea superior y remover con una gasa objetos extraños (ej: prótesis dentales), vómito o sangre. Extender, sin hiperextender, la cabeza con una mano en la frente y otra en la nuca; realizar desplazamiento anterior de la mandíbula levantando la barbilla y empujando la mandíbula si es necesario, traccionando con los dedos y las manos a los lados de la cara del paciente. 2) Asegurar la falta de respiración: colocar el oído cerca de la boca mirando hacia el pecho del paciente. De esta manera se escucha y siente el movimiento de aire y se observa la expansión del tórax. B: Breathing - Respiración y ventilación artificial: proveer ventilación con presión positiva por medio de: 1respiración boac-boca, considerando que el riesgo de transmisión de enfermedades durante la RCP no hospitalaria parece ser muy bajo y sabiendo que de todas formas realizar compresiones torácicas sin ventilación es mejor que no realizar nada, 2- máscara facial o 3-ambú ( respirador de balón acoplado a mascarilla), manteniendo abierta la vía respiratoria. La cantidad y fuerza del aire introducido debe ser la necesaria para lograr la expansión efectiva del tórax sin superar la presión de apertura esofágica, evitando la distensión gástrica, regurgitación y aspiración del contenido gástrico en los pulmones. Se puede presionar el cartílago cricoides para ocluir el esófago. La utilización de una cánula de mayo puede facilitar la apertura de las vías aéreas-. Frecuencia: 10 – 12 resp/min. (una cada 5 o 6 seg. La insuflación debe ser brindada lentamente en 1-2 seg). Volumen: 10 a 15 ml/kg/resp (700 – 1000 ml/resp.). Cada compresión del balón administra 1000 ml de aire. Oxígeno: FIO2 100 %. Debe existir un intervalo de 1 – 2 seg entre cada insuflación para permitir la espiración pasiva del paciente. La interrupción de las ventilaciones no debe superar los 30 seg para intubar. C: Circulation – 1) Confirmar la falta de pulso carotídeo. 2) Masaje cardíaco externo: localizar el apéndice xi de la pared del tórax para evitar lesiones costales. Ejercer fuerza para deprimir de 3 a 6 cm la pared torácica, manteniendo los brazos estirados y apoyando el propio peso del cuerpo sobre los talones de las manos. Luego liberar la presión sin mover las manos de su posición para permitir el llenado cardíaco. Frecuencia: 100 comp/min. Relación compresión/ventilación: 15/2 para 1 o 2 rescatadores hasta que la vía aérea esté asegurada La interrupción de las compresiones no debe ser mayor de 5 seg para controlar la aparición de pulso espontáneo, ni mayor de 15 seg para intubar. El uso de compresión abdominal interpuesta debería ser considerado en el PCR hospitalario D: Desfibrillation – En caso de monitorear Fibrilación Ventricular (F.V.) o Taquicardia Ventricular sin pulso (T.V.S.P.): Desfibrilar. dentro de los 3 minutos en el ámbito hospitalario. Si se carece de monitor es preferible la desfibrilación y luego la comprobación del ritmo. La desfibrilación progresiva ( 200J → 200-300 →360 J ) es mejor que el uso de energía inicialmente más alta porque por medio de la progresión energética se reduce la impedancia torácica a la electricidad. El tórax debe estar seco y debe usarse un gel especial o gasas embebidas en Solución Fisiológica que son mejores que los geles de lidocaina ) Su utilidad es tiempo – dependiente : - 70 – 80 % a los 0 seg. Disminuye 2 – 10% con cada minuto que transcurre. 0% a los 10 min de paro. R.C.P. AVANZADA - A.B.C.D. SECUNDARIO A: Airway – 1) Revalorar la calidad adecuada de las técnica de apertura de la vía aérea. 2) Intubación endotraqueal: a) Instrumental: a1) Laringoscopio: - mango - rama: recta o curva a2) Tubo endotraqueal: diámetro interno:masculino: 8– 8.5 mm femenino: 7 – 8 mm standard: 7.5 mm b) Técnica: alinear el eje de la boca, faringe y tráquea flexionando el cuello y extendiendo la cabeza (posición del husmeador). Abrir la boca con los dedos de la mano derecha, tomar el laringoscopio con la mano izquierda, insertar la rama en el lado derecho de la boca desplazando la lengua hacia la izquierda. Llevar la rama hacia la línea media y avanzar hacia la base de la lengua. La punta de la rama curva avanza hasta la valécula (espacio entre la base de la lengua y la cara faríngea de la epíglotis) y la punta de la rama recta hasta por debajo de la epíglotis. Traccionar con el mango a 30 – 45 grados respecto de los pies del paciente, sin efectuar movimiento de palanca, para visualizar las cuerdas vocales. Avanzar el tubo por el lado derecho de la boca colocándolo bajo visión directa a través de las cuerdas vocales, introduciéndolo hasta que su punta se localice en el punto medio entre aquellas y la carina (19 – 23 cm desde los dientes frontales . nfla l balón con 10-20 cm3 de aire (el volumen debe ser suficiente para necesario para no auscultar fuga peritubo colocando el estetoscopio en la región laterocervical, esta maniobra debe realizarse luego de la reanimación y no forma parte de las recomendaciones AHA) . Insuflar y auscultar el epigastrio observando la expansión torácica. Si se auscultan borborigmos gástricos sin expansión, extraer el tubo, ventilar con oxígeno durante 30 seg al paciente y reiniciar la maniobra. En caso contrario, auscultar los sonidos respiratorios en ambos campos pulmonares (línea media axilar), ápices y cara anterior de tórax. Si la localización ofrece dudas, reconfirmar la posición por medio de visualización directa del tubo por laringoscopía, radiografía de tórax o medición de la concentración de CO2 en el aire exhalado. Fijar el tubo. c) Complicaciones: compresión de labio o lengua; ruptura dental; laceración traqueofaríngea (sangrado, hematoma, absceso); ruptura traqueal; perforación faringoesofágica; aspiración de contenido gástrico (sospechar estómago ocupado cuando no de conoce la historia e intubar con compresión cricoidea) e intubación de bronquio principal B: Breathing – Chequear movimientos torácicos, sonidos respiratorios y localización del tubo. C: Circulation – 1) Acceso venoso antecubital con infusión de solución fisiológica (mejor expansión intravascular y resultados neurológicos post reanimación sin aumento significativo de la incidencia de edema pulmonar). Si no se lograse obtener y hasta conseguirlo administrar drogas por vía inhlatoria 2) Monitorear frecuencia, ritmo y TA. 3) Administrar drogas según ritmo y TA: por vía endovenosa, para distribuir la medicación en la circulación central se debe, posteriormente, infundir un bolo de 20 a 30 ml de SF y elevar el brazo. A través del tubo endotraqueal se puede administrar Atropina, Lidocaina y Epinefrina (ALE), insertando un catéter de 35 cm por el interior del tubo, deteniendo las compresiones torácicas, inyectando la droga (dosis normal x 2 – 2.5 veces ) seguida de 10 ml de solución de SF por el catéter y realizando luego 3 o 4 ventilaciones. En caso de no poseer catéter, pinchar el tubo con aguja de 20 gauges para distribuir la droga aerosolizada y ventilar. D: Diagnóstico diferencial – 1) Ritmo. -2) Causas reversibles con tratamiento específico. Ante actividad eléctrica sin pulso y asistolia, pensar en las 5H y las 5 T Las “5 H” · Hipovolemia · Hipoxia · Hidrogeniones (acidosis) · Hiperkalemia/hipokalemia y trastornos metabólicos · Hipotermia/hipertermia Las “5 T” · Tóxicos/tabletas (sobredosis de fármacos, drogas ilícitas) · Taponamiento cardíaco · Neumotórax a Tensión · Trombosis coronaria (Síndrome Coronario Agudo) · Tromboembolismo Pulmonar (TEP) CLASIFICACIÓN DE LAS INTERVENCIONES TERAPÉUTICAS EN R.C.P. Y C.C.E. (Cuidados Cardíacos de Emergencia) , SEGÚN A.H.A. (American Heart Association) Clase I: efectiva. Clase II: medida terapéutica generalmente indicada, siempre aceptable, útil y medida aceptable, de eficacia incierta y discutible. IIa) El peso de la evidencia está a favor de su utilidad y eficacia. IIb) Su utilidad no está bien establecida por la evidencia, puede ser útil y probablemente no sea dañina. Clase III: medida terapéutica inapropiada sin soporte científico, puede ser nociva. FIBRILACIÓN VENTRICULAR – TAQUICARDIA VENTRICULAR SIN PULSO T.V.S.P.) Constituyen la causa del 80 – 90% de los paros cardíacos. (F.V. – Ver cuadro 1 1) Golpe precordial (Clase IIb). Se recomienda en el paciente en paro, sin pulso, cuando el desfibrilador no se halla inmediatamente disponible y no existe otra alternativa. Puede convertir FV – TVSP en actividad cardíaca coordinada y viceversa. 2) Desfibrilación: produce asistolia temporal despolarizando completamente el miocardio, dando la oportunidad al marcapasos cardíaco natural de reasumir la actividad normal. Esto se logra según el nivel de depósitos de fosfatos de alta energía remanentes en el miocardio. La FV – TVSP los consumen rápidamente, por lo que la desfibrilación temprana es necesaria. Posición de los electrodos: a) Anterior: a la derecha de la mitad superior del esternón, por debajo de la clavícula. b) Apexiano: a la izquierda del pezón, en la línea axilar media izquierda. Si el paciente posee parches de NTG, retirarlos o no tocarlos con las paletas, ya que podrían ocasionar humo y quemaduras no por la NTG sino por la cobertura posterior de aluminio. No paletear directamente sobre generador de marcapasos o cardioversor – desfibrilador implantable (bloqueo, desprogramación). En pacientes con desfibrilador implantado que sufren FV, monitorear durante 20 o 30 segundos, ya que si el aparato no revierte la arritmia en ese lapso, se debe iniciar el algoritmo de tratamiento. Antes de chocar, asegurarse de que ni el operador, ni el personal ni nadie esté en contacto con la cama, paciente u otro equipo. Luego de cada desfibrilación, controlar el pulso. En caso de persistir la fibrilación ventricular, se debe mantener la RCP y pensar en los ritmos, anormalidades electrolíticas y efectos adversos de medicaciones. Si una taquicardia rápida, provocada por el uso de adrenalina o el aumento del nivel de catecolaminas endógenas, precede la desfibrilación, administrar Metoprolol 5 mg EV. Si una bradicardia sinusal o AV precede a la refibrilación, utilizar atropina o marcapasos transcutáneo. En caso de hiperpotasemia (mayor a 6 mEq/litro), administrar solución polarizante o bicarbonato de sodio. En caso de hipopotasemia e hipomagnesemia (menor de 1.4 mEq/litro), infundir 10 mEq de Cl-K en 10 a 15 minutos diluido. Usar el nivel de energía para chocar que previamente fue efectivo en caso de que la FV recurra luego de haber sido revertida. Bicarbonato de Sodio: hipóxica (clase III). no debe administrarse para tratar la acidosis láctica Acidosis Paradójica: al administrar bicarbonato de sodio sin haber recuperado la circulación, y con un intercambio gaseoso inadecuado, no se elimina por los pulmones la gran cantidad de CO2 que éste aporta; de este modo, si bien el Ph y la PCO2 arterial no se modifican significativamente, sí lo hacen en el medio intracelular, con gran aumento de la PCO2 (alta permeabilidad de la membrana celular) y, en consecuencia, en sangre venosa baja el Ph y sube la PCO2. El mejor tratamiento de la Acidosis durante la RCP es hiperventilar y efectuar compresiones torácicas eficientes. No tiene sentido analizar la gasometría arterial hasta no reestablecer la circulación. Mantenimiento de antiarrítmicos luego de retornar a la circulación espontánea: si se ha logrado sólo con desfibrilación, administrar dosis de carga de lidocaína (0.5 – 1.5 mg/kg (8 ml de lidocaína al 1% o 4 ml al 2%) hasta un máximo de 2 mg/kg), y luego mantenimiento. Si se ha infundido un agente antiarrítmico, administrar dosis de mantenimiento: Lidocaina 2 - 4 mg/min, Procainamida 1 – 4 mg/min. ACTIVIDAD ELÉCTRICA SIN PULSO (P.E.A.) – Ver cuadro 2 Es la presencia de algún tipo de actividad eléctrica en ausencia de pulso detectable. Incluye disociación electromecánica (DEM), pseudo DEM, ritmos idioventriculares, ritmos de escape ventricular, ritmo idioventricular post desfibrilación y ritmos bradiasistólicos. DEM: es la despolarización eléctrica organizada sin el acortamiento sincrónico de las fibras miocárdicas. En consecuencia, la contracción está ausente. Pseudo DEM: es la actividad eléctrica organizada con contracciones que no producen una presión sanguínea detectable por pulso o esfigmomanometría. Sería un estadío intermedio entre la bradicardia y el paro cardíaco. Las taquicardias rápidas profundamente sintomáticas no tienen pulso. La ecocardiografía y el eco Doppler son muy útiles para detectar la presencia de flujo no evidenciable por palpación arterial. ES PRIMORDIAL BUSCAR CAUSAS REVERSIBLES DE PEA PARA EFECTUAR EL TRATAMIENTO ESPECÍFICO, YA QUE LA PEA EN SÍ, CARECE DE RESULTADOS TERAPÉUTICOS SATISFACTORIOS. (5 H – 5 T) ASISTOLIA – Ver cuadro 3 1) Descartar: Paciente no conectado. FV – TV isoeléctrica: falsa asistolia originada por la dirección del vector en una derivación, por lo que se debe chequear la asistolia en dos o más derivaciones (ej.: colocar los electrodos a 90 grados respecto de la posición standard mencionada anteriormente). 2) Considerar posibles causas. LA MAYORÍA DE LAS VECES LA ASISTOLIA REPRESENTA LA CONFIRMACIÓN DE LA MUERTE, MÁS QUE UN RITMO A SER TRATADO. CUIDADOS POST REANIMACIÓN Interconsulta precoz con Unidad de Cuidados Intensivos o Unidad coronaria. Abarca desde la restauración de la circulación espontánea hasta la transferencia a una UTI. Su duración debería ser menor de 30 minutos. El individuo puede estar desde alerta, con respiración espontánea y hemodinámicamente estable, hasta comatoso, apneico y hemodinámicamente inestable. Se debe utilizar el ABCD primario y secundario para mantener una adecuada perfusión tisular, principalmente al cerebro. Airway: vía aérea segura, posición, presión de inflado y aspiración del tubo endotraqueal. Breathing: oxígeno con presión positiva, movimiento torácico, oximetría de pulso, gasometría (no efectuarla si se van a utilizar trombolíticos). Evaluar necesidad de Ventilación Mecánica (ARM) según gasometría, frecuencia y trabajo respiratorio. Chequear complicaciones: neumotórax, fracturas costales y esternales. Circulation: acceso endovenoso, monitoreo de signos vitales, electrocardiográfico, oximetría de pulso y diuresis . Drogas antiarrítmicas. Trombolíticos : se usan cuando en ECG 12 derivaciones post reanimación se ve IAM. No utilizar en caso de resucitaciones prolongadas, vías centrales colocadas o trauma importante. Diagnóstico diferencial: rever historia pre paro, medicaciones, examen físico, ECG, Rx tórax, ionograma, magnesio, calcio, enzimas cardíacas. Otros: cambiar vías endovenosas no permeables o colocadas en forma no estéril. Colocar sonda nasogástrica y vesical. Tratamiento agresivo de anormalidades electrolíticas. Transporte a UTI con equipamiento y personal adecuado. Problemas post reanimación: - Sistema nervioso central: asegurar perfusión y oxigenación cerebral. normotermia. Elevar la cabecera 30 grados. Mantener - Hipotensión: evitarla si es necesario mediante monitoreo hemodinámico. Colocar via central, el miocárdio presenta stunning hasta 48 Hs del PCR. De acuerdo a PVC considerar manejo hemodinámico. TTO: bl d 250- 500 ml d solución fisiológica (volumen, de acuerdo a hemodinamia);dopamina, dobutamina, adrenalina. - FV – TV recurrente: lidocaina hasta dosis máxima; sulfato de magnesio. - Taquicardia post reanimación (más frecuentemente supraventricular). - Bradicardia post reanimación: TTO: adecuada ventilación y oxigenación; atropina si está hipotenso e hipoperfundido; marcapasos transcutáneo. - Aumento de la acidosis por lavado de CO2 y ácido láctico de los lechos vasculares reperfundidos. Se autolimita con buena ventilación y circulación. BIBLIOGRAFÍA 1) Advanced cardiac life support. American Heart Association . 2000 2) Circulation 102: I-1-I-384-Ago 2000. 3) Ann. Int. Med 129: 813-828. 1998. 4) Circulation 108: 2575-2594. 2003 5) Cardiology Clinics Vol 20. N0 1. p14. 2002.