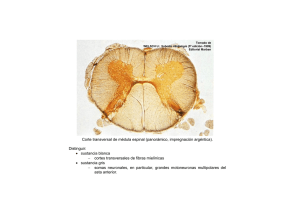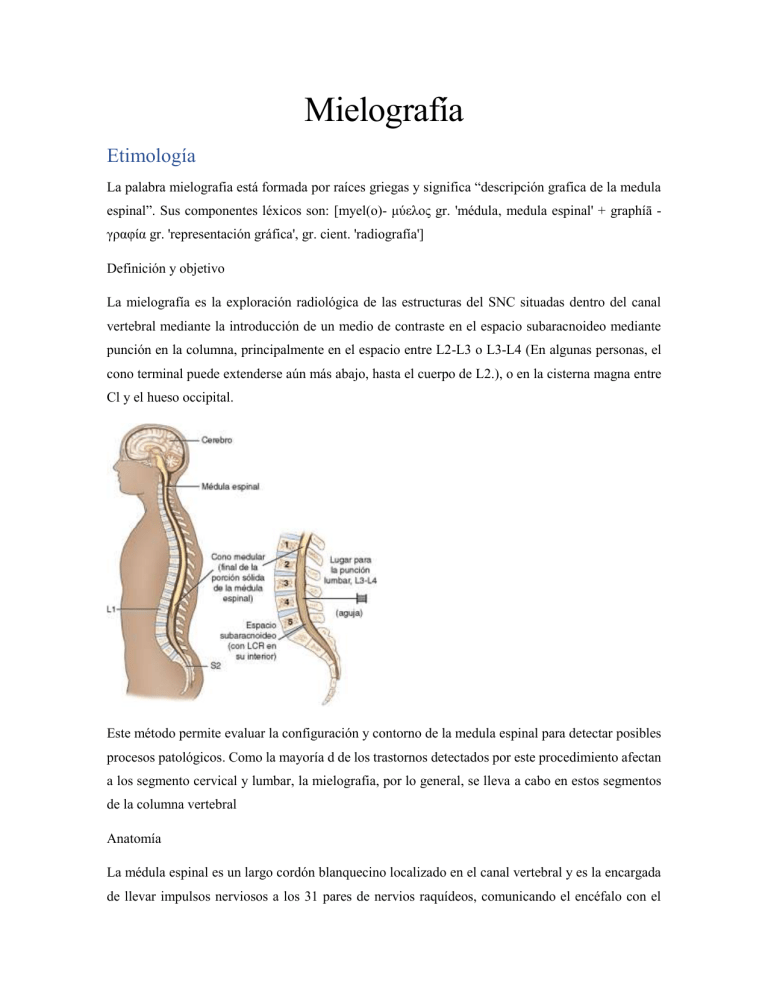
Mielografía Etimología La palabra mielografia está formada por raíces griegas y significa “descripción grafica de la medula espinal”. Sus componentes léxicos son: [myel(o)- μύελος gr. 'médula, medula espinal' + graphíā γραφία gr. 'representación gráfica', gr. cient. 'radiografía'] Definición y objetivo La mielografía es la exploración radiológica de las estructuras del SNC situadas dentro del canal vertebral mediante la introducción de un medio de contraste en el espacio subaracnoideo mediante punción en la columna, principalmente en el espacio entre L2-L3 o L3-L4 (En algunas personas, el cono terminal puede extenderse aún más abajo, hasta el cuerpo de L2.), o en la cisterna magna entre Cl y el hueso occipital. Este método permite evaluar la configuración y contorno de la medula espinal para detectar posibles procesos patológicos. Como la mayoría d de los trastornos detectados por este procedimiento afectan a los segmento cervical y lumbar, la mielografia, por lo general, se lleva a cabo en estos segmentos de la columna vertebral Anatomía La médula espinal es un largo cordón blanquecino localizado en el canal vertebral y es la encargada de llevar impulsos nerviosos a los 31 pares de nervios raquídeos, comunicando el encéfalo con el cuerpo, mediante dos funciones básicas: la aferente, en la que son llevadas sensaciones del tronco, cuello y los cuatro miembros hacia el cerebro, y la eferente, en la que el cerebro ordena a los órganos efectores realizar determinada acción, llevando estos impulsos hacia el tronco, cuello y miembros. Entre sus funciones también encontramos el control de movimientos inmediatos y vegetativos, como el acto reflejo, el sistema nervioso central, simpático y parasimpático. Se considera que la médula espinal es el tejido nervioso más extenso del cuerpo humano; los axones de sus neuronas pueden alcanzar hasta un metro de largo. Con un peso de aproximadamente 30 gramos, en su completo desarrollo la médula espinal alcanza la longitud de 45 cm en los hombres y 43 cm en la mujer dentro del hueso intravertebral llamado conducto raquídeo desde el agujero magno, en la parte media arquial del atlas hasta la primera o segunda vértebra lumbar. Presenta dos engrosamientos, uno cervical y otro lumbosacro: 'C4' a 'T1' intumescencia cervical: este engrosamiento se debe a las raíces de nervios que van a transmitir sensibilidad y acción motora hacia y desde los miembros superiores (brazo, antebrazo y mano). 'L1' a la 'S3' intumescencia lumbosacral: se debe a las raíces de nervios que permiten transmitir la sensibilidad y acción motora hacia y desde los miembros inferiores (muslo, pierna y pie). En su porción inferior adelgaza rápidamente para luego terminar en punta de cono conocido como cono terminal. Tres membranas envuelven concéntricamente a la médula espinal: la piamadre, la aracnoides y la duramadre. La piamadre es la que la rodea directamente y se introduce en los surcos. Sobre ella y relacionada con una parte laxa de la aracnoides encontramos un espacio lleno de líquido cefalorraquídeo llamado espacio subaracnoideo, encima de este espacio se encuentra la parte más homogénea y distinguible de la aracnoides. Es como una red fina, transparente y laxa que no se llega a introducir en los surcos de la médula. En algunas partes resulta difícil diferenciar la piamadre de la aracnoides. Por eso, a veces usamos el término pía-aracnoides. Finalmente, tenemos la duramadre que es la capa meníngea más externa, fibrosa y fuerte. Entre la aracnoides y la duramadre se encuentra un espacio virtual llamado espacio subdural. Indicaciones patológicas La mielografía se realiza cuando los síntomas del paciente indican la presencia de una lesión que puede estar presente en el conducto vertebral o protruyendo en el conducto. Si el proceso patológico comprime la médula espinal, los síntomas del paciente pueden consistir en dolor y entumecimiento, con frecuencia en las extremidades superiores o inferiores. Las lesiones más frecuentes mostradas por mielografía son la herniación del núcleo pulposo (HNP), que es la indicación clínica más frecuente para la mielografía, tumores malignos o benignos, quistes, y (en el caso de traumatismos) posibles fragmentos óseos. Si existe una lesión, la mielografía sirve para identificar la extensión, el tamaño y el nivel del proceso patológico. Otra característica destacada de la mielografía es la identificación de lesiones múltiples. También aspectos como sospecha de compresión espondilótica cervical; siringomielia; procesos expansivos a nivel de cualquier punto de la médula o paraplejias agudas por compresión medular, inflamación de la médula espinal debida a una lesión traumática y estrechamiento del espacio subaracnoideo Contraindicaciones La mielografía está contraindicada en los siguientes casos: Presencia de sangre en el líquido cefalorraquídeo (LCR): la presencia de sangre en el LCR indica una probable irritación en el conducto vertebral, que puede agravarse al utilizar contraste. Aracnoiditis (inflamación de la aracnoides): la mielografía está contraindicada en el caso de una aracnoiditis, ya que el contraste puede aumentar la gravedad de la inflamación. Aumento de la presión intracraneal: en casos de presión intracraneal elevada, la punción del espacio subaracnoideo con la inserción de una aguja puede provocar graves complicaciones al paciente, ya que la presión se iguala entre las áreas del cerebro y la médula espinal. Punción lumbar reciente (hace menos de 2 semanas): si se realiza una mielografía a un paciente que ha sufrido una punción lumbar reciente, puede producirse una extravasación del contraste fuera del espacio subaracnoideo a través del orificio dejado por la punción anterior. También se toman en cuenta aquellas que contraindican la realización de la punción lumbar: agitación psicomotriz, trastornos de la coagulación, hipertensión endocraneal e infección dermatológica en la zona en la que se debe practicar la punción. Riesgos y complicaciones En general, es un procedimiento seguro, pero no exento de complicaciones, puesto que se trata de una exploración invasiva. Los riesgos pueden estar relacionados con la punción lumbar o con la infusión del contraste. Los riesgos de la punción lumbar son predominantemente infecciosos (meningitis, celulitis, espondilodiscitis). Son excepcionales si se realiza en las condiciones estériles indicadas. La mayoría de los pacientes no experimenta ningún efecto secundario. El efecto secundario más frecuente es el dolor de cabeza, el cual desaparece habitualmente en uno o dos días, con descanso e ingestión de líquidos. Otros efectos secundarios incluyen reacción alérgica, náusea, mareo, dolor generalizado (intenso en el sitio de punción), convulsiones o infección (raro) y hemorragia. El dolor de cabeza se puede desarrollar cuando hay una fuga de líquido cefalorraquídeo hacia el interior del tejido que rodea a la columna. Preparación del paciente Los pacientes programados para una mielografía deben ser informados acerca del procedimiento. Para disminuir la ansiedad y relajar al paciente, habitualmente se administra un sedante o relajante muscular, que se inyecta 1 hora antes de la exploración. El tipo y cantidad de premedicación utilizada es determinada por el radiólogo que realiza el procedimiento. Antes de la exploración, el médico debe explicar el procedimiento y las posibles complicaciones al paciente, que debe firmar un consentimiento informado. Algunos medicamentos como son ciertos antipsicóticos, antidepresivos y anticoagulantes deben interrumpirse uno o dos días antes Dieta blanda Aumento de ingesta de líquidos Ayuno de 8 horas Equipo Principal El equipo principal para una mielografía consiste en una sala de radiología/ fluoroscopia, que tenga una mesa con una inclinación de 90/45° (o 90/90°), soportes para los hombros, y un apoyo para los pies con sujeciones de tobillos para la mielografía. Los soportes de los hombros y las sujeciones de tobillos se utilizan para asegurar al paciente durante el procedimiento, ya que puede requerir una inclinación de la mesa en la posición de Trendelenburg (cabeza más baja que los pies). Se aconseja utilizar conjuntamente los apoyos de hombros y las sujeciones de tobillos en lugar de hacerlo por separado. El apoyo de pies se utiliza para sujetar al paciente cuando la tabla se mueve hacia la bipedestación. Materiales El equipo accesorio comprende chasis con parrilla y soportes para radiografías con haz de rayos horizontal, una caja de mielografia, guantes estériles, solución antiséptica, ordenes de laboratorios apropiadas y una almohada. La cantidad y el tamaño de los chasis de parrilla depende del nivel de la medula a evaluar La bandeja de mielografía suele ser un kit comercial desechable, preempaquetado y esterilizado. Una bandeja típica contiene lo siguiente: una cuchilla para rasurar, una batea y esponjas de desinfección, paños estériles, gasas estériles, jeringas de 5 y 20 ml, agujas del calibre 25 y 22, aguja espinal del calibre 18, un vial unidosis de anestésico local y tres tubos para pruebas. Colocación de aguja y proceso de inyección La introducción del contraste en la mielografía se realiza a través de una punción del espacio subaracnoideo. Por lo general, existen dos localizaciones para la punción: en el área lumbar (L3-L4) y en la cervical (C1-C2). De las dos localizaciones, el área lumbar es la más segura y cómoda para el paciente, y es la más utilizada para el procedimiento. Se realiza una punción cervical cuando el área lumbar está contraindicada, o cuando el proceso patológico indica un bloqueo completo del conducto vertebral por encima del área lumbar, con obstrucción del flujo de contraste a la parte superior de la región espinal. Después de seleccionar el sitio de punción, el radiólogo puede utilizar la fluoroscopia para facilitar la colocación de la aguja. Por lo general, existen dos posiciones corporales para una punción lumbar. El paciente puede estar en decúbito prono, con una almohada o un bloque grande colocado debajo del abdomen para flexionar la columna o puede colocarse en decúbito lateral izquierdo, con la columna flexionada. La flexión de la columna amplía el espacio interespinoso, lo cual facilita la introducción de la aguja espinal. Para una punción cervical el paciente puede estar sentado en una posición erguida o en decúbito prono, con la cabeza flexionada para abrir el espacio interespinoso. En ambos tipos de punción, el técnico prepara el lugar de inyección para este procedimiento estéril rasurando cualquier vello presente con la cuchilla y limpiando la piel, para lo que usa la batea, las esponjas y la solución antiséptica. El área se seca con gasas y se cubre con un paño fenestrado. El anestésico local se administra con la jeringa de 5 ml, con la aguja de calibre 22 o 25. Una vez que el área está anestesiada, la aguja espinal se introduce a través de la piel y de los tejidos subyacentes hacia el espacio subaracnoideo. La localización de la aguja en el espacio subaracnoideo se verifica por un flujo sin obstáculos de LCR, que se suele dejar fluir a través de la aguja. Al permitir el flujo libre del LCR en vez de aspirarlo con una aguja, se reduce el riesgo de traumatismo de la médula espinal en la parte distal de la aguja dentro del conducto. Se recoge una muestra de LCR en este momento, y se remite al laboratorio para análisis. La cantidad de LCR recogida depende del volumen necesario para las pruebas de laboratorio solicitadas. Cuando se recoge el LCR, la aguja espinal se deja colocada para inyectar el contraste. El contraste se inyecta a través de la aguja espinal en el espacio subaracnoideo, utilizando la jeringa de 20 ml. Una vez que se ha completado la inyección, se retira la aguja. Se aplica un apósito en el sitio de la punción, y se adquieren las imágenes. Medios de contraste El medio de contraste óptimo para la mielografia es una sustancia que se mezcle bien con el LCR. Se absorba fácilmente, sea atoxica e inerte (no reactiva) y posea un grado suficiente de radiopacidad. Por lo general, se utilizan medios de contrastes yodados hidrosolubles no iónicos debido a su osmolaridad relativamente baja Los medios de contraste hidrosolubles permiten excelente inspección radiográfica de las raíces nerviosas; son absorbidos fácilmente por el sistema vascular y se excretan por los riñones. La absorción comienza aproximadamente 30 minutos después de la inyección. La dosis varía con la concentración del medio utilizado y el área de la columna explorada. En general, se utiliza un rango de unos 9-15 ml Deben tomarse precauciones para evitar que el contraste entre en el área de la cabeza. La angulación de la mesa permite dirigir el contraste a la zona de interés usando la gravedad Cuidados posteriores Después de completar el procedimiento, se debe vigilar al paciente en una sala de recuperación apropiada. La mayoría de los médicos recomienda elevar la cabeza y los hombros del paciente entre 30-45 ° durante la recuperación. Se recomienda el reposo en cama durante varias horas, y la ingesta de líquidos. El lugar de punción debe examinarse antes de dar el alta de la zona de recuperación. Proyecciones Región cervical Lateral transcervical Lateral del nadador con rayo horizontal Adicionales: Oblicuas anteriores Región dorsal Decúbito lateral derecho: proyección AP o PA con rayo horizontal Decúbito lateral izquierdo: proyección AP o PA con rayo horizontal Decúbito lateral derecho o izquierdo: rayo vertical Región lumbar Posición semierguida lateral con rayo horizontal Adicionales Oblicuas AP en decúbito supino.