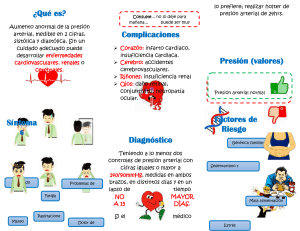
Unidad XI. Péptido natriurético: balance hidroelectrolítico. Fisiología II Dr. Juan José Acevedo Fernández 4°A Sofía Orta Carpinteyro 11.1 Presión arterial, regulación endócrina El sistema nervioso autónomo participa con un componente endocrino en la homeostasis de la presión arterial, además de los reflejos baroreceptor y quimiorreceptor. Cuando la presión arterial disminuye se libera adrenalina (en mucha mayor cantidad que noradrenalina) de la médula suprarrenal, ante la estimulación de fibras preganglionares simpáticas que hacen sinapsis con las células cromafines de la médula. La adrenalina liberada en el torrente sanguíneo alcanza entonces sus células diana en el miocardio y en los vasos sanguíneos. En el miocardio estimula los receptores β1 (con mayor afinidad que noradrenalina) del sistema de conducción y de las fibras del miocardio, con el consecuente incremento de la frecuencia y contractilidad miocárdica, lo que se traduce en un mayor gasto cardíaco y por ende, en la recuperación de la presión arterial. En los vasos sanguíneos estimula los receptores α1 (aunque con menor afinidad que noradrenalina), lo que lleva a un mayor tono vascular y en consecuencia, mayor resistencia vascular periférica, restituyendo así la presión arterial. Estos mecanismos endocrinos vinculados a la activación del sistema nervioso simpático actúan de forma inmediata. Más a largo plazo entran en juego otros mecanismos endocrinos: la activación de la cascada renina – angiotensina – aldosterona, y la estimulación de la eritropoyetina. Cuando disminuye la presión arterial, disminuye el flujo plasmático renal que es el factor que estimula el aparato yuxtaglomerular en el riñón, induciendo la liberación de renina, que alcanza el hígado para catalizar la conversión de angiotensinógeno en angiotensina I, que es el substrato sobre el que actúa la enzima convertidora de angiotensina para su conversión en angiotensina II. Esta hormona estimula los receptores AT1 de varias células diana. En los vasos induce vasoconstricción. En el hipotálamo (núcleo supraóptico) induce la liberación de la hormona antidiurética desde la neurohipófisis, que actúa sobre los túbulos renales disminuyendo las pérdidas renales de agua. En la corteza suprarrenal induce la liberación de aldosterona, hormona que actúa sobre el túbulo contorneado distal de la nefrona, incrementando la reabsorción de Na+ y consecuentemente de agua, por efecto osmótico. Además, angiotensina II estimula el centro de la sed del hipotálamo y favorece la liberación de noradrenalina y adrenalina actuando sobre las terminales simpáticas. Así, angiotensina II induce incrementos de presión arterial de diversos modos; incrementando la resistencia vascular periférica y favoreciendo el incrementando en el volumen sanguíneo, secundario, tanto a la liberación de la hormona antidiurética y de aldosterona, como al incremento en el consumo de agua tras la estimulación del centro de la sed. El incremento en el volumen sanguíneo lleva a un incremento en el retorno venoso al corazón, lo que dispara el reflejo atrial y el mecanismo de Starling, lo que se traduce en el incremento de la frecuencia cardíaca, del volumen de eyección, y por consiguiente del gasto cardíaco y la presión arterial. Adicionalmente, si la baja de la presión arterial que disparó estos mecanismos homeostáticos se debe a una pérdida importante de sangre (hemorragia), la hipoxemia resultante dispara en la zona medular de la nefrona la liberación de la hormona eritropoyetina que actúa sobre la médula ósea induciendo la producción de eritrocitos para recuperar el hematocrito y con ello el volumen sanguíneo y el retorno venoso. En caso contrario, cuando la presión arterial sube, entran en juego mecanismos homeostáticos para reducirla y llevarla a valores normales. Están mediados principalmente por la liberación del péptido atrial natriurético que se libera, como su nombre lo dice, de la aurícula, cuando ésta se distiende y que ejerce efectos opuestos a los de angiotensina II: relaja los vasos sanguíneos, bloquea la liberación de hormona antidiurética y aldosterona, inhibe el centro de la sed y además inhibe la liberación de noradrenalina y adrenalina de las terminales simpáticas. 11.2 Renina-angiotensina-aldosterona La renina es sintetizada, almacenada y secretada hacia la circulación arterial renal por las células granulares del aparato yuxtaglomerular. Su secreción es controlada por dos vías intrarrenales y una extrarrenal. La vía intrarrenal de la mácula densa opera de acuerdo con el flujo de NaCl. El aumento del flujo de este compuesto inhibe la liberación de renina y su disminución la estimula. La vía intrarrenal del baroreceptor funciona de acuerdo con los cambios de la presión sanguínea en los vasos preglomerulares, su aumento inhibe la liberación de renina y su baja la estimula. La vía extrarrenal del receptor beta-adrenérgico es mediada por la liberación de noradrenalina desde las terminales nerviosas simpáticas postganglionares; la activación de los receptores adrenérgicos de las células yuxtaglomerulares aumenta la secreción de renina. El angiotensinógeno es sintetizado principalmente por el hígado, aunque también en el riñón, en el tejido graso y en ciertas áreas del sistema nervioso central, es el sustrato de la renina, que la convierte en angiotensina I (A-I). La enzima convertidora de angiotensina, (ECA) está ampliamente distribuida como una ectoenzima unida a la membrana de las células endoteliales de todo el sistema vascular, sobre el epitelio de absorción intestinal y renal, y sobre los plexos coroideos y la sustancia negra del sistema nervioso central. También se encuentra en cantidades menores en el plasma y en las células germinales de los testículos. Es una dipeptidil caboxipeptidasa que cataliza a la angiotensina I, convirtiéndola en angiotensina II (AGII) y degrada al nonapéptido bradicinina. Los efectos fisiológicos de la AGII los ejerce a través de receptores específicos localizados sobre la superficie de la membrana plasmática de las células blanco. A la fecha han sido clonados dos subtipos de receptores denominados AT1 y AT2. El sistema renina-angiotensina se activa cuando baja la presión arterial por disminución del volumen sanguíneo y/o de la concentración del sodio plasmático, principalmente. También lo activan la hipoperfusión de la corteza renal de cualquier etiología y la estimulación de los receptores simpáticos beta-2 del aparato yuxtaglomerular. 1. La AGII aumenta las resistencias periféricas totales a través de un mecanismo directo y varios indirectos • Vasoconstricción directa. La A-II constriñe las arteriolas precapilares y, en menor grado, las vénulas poscapilares actuando sobre sus receptores AT1 localizados sobre las células musculares lisas de estos vasos de resistencias. Este efecto vasoconstrictor es más fuerte en el riñón y menos en el lecho vascular esplácnico y los vasos del cerebro, y aún más débil en los vasos del pulmón y en los del músculo esquelético. • Aumento de la neurotransmisión noradrenérgica periférica, mediante el incremento de la liberación de noradrenalina de las terminales nerviosas simpáticas, inhibición de la recaptación de noradrenalina por las terminales nerviosas y aumento de la respuesta vascular a esta catecolamina. • La AGII aumenta el flujo de salida de señales simpáticas. Atenúa las reducciones de la descarga simpática mediada por barorreceptores. Causa un efecto dipsogénico mediado centralmente y aumenta la liberación de vasopresina desde la neurohipófisis. • La A-II estimula la liberación de catecolaminas mediante la despolarización de las células cromafines de la médula suprarrenal. 2. Acciones renales: Reduce la excreción urinaria de sodio y agua e incrementa la excreción de potasio. • Concentraciones muy bajas de AGII, aumenta la reabsorción de sodio, cloro y bicarbonato en el túbulo proximal. • Estimula la síntesis y secreción de aldosterona por las células de la zona glomerular de la corteza suprarrenal. Este efecto es aumentado bajo condiciones de hiponatremia o hiperkalemia y es reducido en las condiciones opuestas. • Hemodinámica renal. La AGII reduce el flujo sanguíneo renal mediante constricción directa del músculo liso vascular renal, aumento del tono simpático y facilitación de la neurotransmisión adrenérgica. 3. Estructura cardiovascular La AGII estimula la migración, proliferación, hipertrofia y/o la capacidad de síntesis de las células musculares lisas de los vasos, los cardiomiocitos y/o los fibroblastos. También aumenta la expresión de genes que codifican para las proteínas de la matriz extracelular, tales como colágena, fibronectina, y tenacina, entre otras. 11.3 Sistema cardiovascular y PNA Además del corazón, es liberado por el hipotálamo, la adenohipófisis, la médula suprarrenal, el pulmón, el riñón, la tiroides y la glándula submaxilar, los niveles plasmáticos en sujetos con dietas variadas en sodio oscilan entre 10 y 40 pg por mililitro, y su vida media es de 2 a 4 minutos en el humano.44 Sus acciones fisiológicas son mediadas por su unión a receptores específicos R1 y R3, el riñón es el órgano en donde actúa de manera preponderante. Sus acciones renales consisten en: Aumento de velocidad de filtración glomerular, por incremento del gradiente de presión hidráulica entre la luz del capilar y el espacio de Bowman, debido a sus efectos diferenciales sobre el tono de las arteriolas aferente y eferente. Aumenta el coeficiente de filtración glomerular (Kf). La combinación de los efectos anteriores resulta en aumento de la presión de filtración y por consiguiente, de la fracción de filtración de una carga mayor de sal y agua hacia los túbulos, para su excreción. • Disminuye la reabsorción del sodio y agua filtrados, inducida por vasopresina a nivel de los túbulos distales y colectores, causando una profunda natriuresis. • Redistribuye el flujo sanguíneo de la corteza hacia la médula interna, con lo cual diluye el intersticio papilar y causa mayor excreción de sodio y agua. Las acciones cardiovasculares del péptido nutriurético incluyen la relajación directa del músculo liso vascular, principalmente de las grandes arterias (aorta, renal, iliaca); reduce el gasto cardiaco, por desviación de volumen del espacio intravascular al extravascular y por reducción de la precarga debida a relajación de los músculos lisos venosos, efecto que aumenta la capacitancia venosa y disminuye el retorno venoso. Las acciones endocrinas del ANP son la disminución de la secreción de la renina y la angiotensina; bloquea la secreción de aldosterona y disminuye la síntesis y liberación de vasopresina. Esta última acción puede potenciar la baja del tono vascular y por este mecanismo aumentar sus efectos diurético y natriurético. 11.4 Fisiopatología: hipo e hipertensión HIPERTENSIÓN: Es el término empleado para describir la presión arterial alta. La presión arterial es una medición de la fuerza ejercida contra las paredes de las arterias a medida que el corazón bombea sangre a través del cuerpo. Las lecturas de la presión arterial se miden en milímetros de mercurio (mmHg) y generalmente se dan como dos números. Por ejemplo, 120 sobre 80 (escrito como 120/80). Uno o ambos de estos números pueden estar demasiado altos. El número superior corresponde a la presión sistólica: • Se considera alta si la mayor parte del tiempo está por encima de 140. • Se considera normal si la mayor parte del tiempo está por debajo de 120. El número inferior corresponde a la presión diastólica: • Se considera alta si la mayor parte del tiempo está por encima de 90. • Se considera normal si la mayor parte del tiempo está por debajo de 80. • Cualquiera o ambos números pueden estar demasiado altos. HIPOTENSIÓN: Ocurre cuando la presión arterial durante y después de cada latido cardíaco es mucho más baja de lo usual, lo cual significa que el corazón, el cerebro y otras partes del cuerpo no reciben suficiente sangre. La presión arterial que es baja e inconstante para una persona puede ser normal para otra. El factor más importante es cómo la presión arterial cambia a partir de la condición normal. La mayoría de las presiones arteriales normales están en el rango de 90/60 milímetros de mercurio (mm Hg) hasta 130/80 mm Hg, pero una caída significativa, incluso de sólo 20 mm Hg, puede ocasionar problemas para algunas personas. Hay tres tipos principales de hipotensión arterial: • Hipotensión ortostática, incluyendo hipotensión ortostática postprandial • Hipotensión mediada neuralmente (NMH por sus siglas en inglés) • Hipotensión severa producida por una pérdida súbita de sangre (shock) La hipotensión ortostática es producida por un cambio súbito en la posición del cuerpo, generalmente al pasar de estar acostado a estar parado, y usualmente dura sólo unos pocos segundos o minutos. Si este tipo de hipotensión ocurre después de comer, se denomina hipotensión ortostática postprandial y afecta más comúnmente a los adultos mayores, a aquellos con presión arterial alta y personas con mal de Parkinson. La hipotensión mediada neuralmente afecta con más frecuencia a adultos jóvenes y niños y ocurre cuando una persona ha estado de pie por mucho tiempo. Los niños generalmente superan este tipo de hipotensión con el tiempo. Conclusión Ante una distención auricular debido a un aumento del volumen plasmático (aumento de la precarga), se secreta el péptido natriurético auricular ejerciendo una diuresis y natriuresis aguda, eliminando así el exceso de líquido en el cuerpo para bajar a su vez la presión elevada. Los péptidos natriuréticos auriculares tienen una estrecha relación con la insuficiencia cardiaca y sus niveles se elevan cuando un paciente padece de esta enfermedad. Pero pueden tratarse con la administración intravenosa de PNB. La hipertensión arterial, representa una de las principales enfermedades crónicodegenerativas no infecciosas en México y se asocia a una gran cantidad de enfermedades relacionadas, como el síndrome metabólico, nefropatías, cardiopatías, entre otras. Bibliografía 1. Guyton y Hall. Tratado de fisiología médica. Editorial Elsevier. 12 a edición. 2011 2. Finn Geneser. Histología. Editorial Médica Panamericana. 3 ra edición. 9areimpresión. Septiembre 2009 3. Geoffrey M. Cooper. La célula. Editorial Marban. 3ra edición. 2007