¿Qué es la cardiopatía congénita?
Una cardiopatía congénita es un problema que ocurre mientras el corazón todavía se está
formando y estará presente en el momento del nacimiento. Los defectos pueden afectar a las
distintas partes del corazón (cavidades, tabiques y válvulas) y de los vasos sanguíneos.
Existen más de cincuenta tipos diferentes de cardiopatías congénitas. Pueden clasificarse en:
Las que producen cortocircuitos izquierda-derecha (paso de sangre de la circulación
sistémica a la pulmonar), entre las que se encuentran las comunicaciones
interventriculares y comunicaciones interauriculares. También se incluye en este grupo
el ductus arterioso persistente y el foramen oval permeable.
Las que producen obstrucción al flujo sanguíneo, entre las que destaca la coartación
aórtica.
Las cardiopatías congénitas cianógenas, en las cuales el flujo sanguíneo anormal va
desde la circulación pulmonar a la sistémica, pasando sangre no oxigenada
adecuadamente a los tejidos, provocando lo que se conoce como cianosis (por el color
amoratado de labios y lecho ungueal). En este grupo hablaremos de las más conocidas,
que son la tetralogía de Fallot y la transposición de grandes vasos (que puede verse en
otro apartado).
¿Cuáles son los factores de riesgo de tener un bebé con una cardiopatía congénita?
En la mayoría de los casos se desconoce la causa específica de la cardiopatía congénita. En
realidad, el principal motivo de consulta que tenemos, es confirmar o descartar una
cardiopatía en el bebé, que ha sido sospechada por otro médico al realizar una de las
ecografías de control del embarazo. También vemos a padres que tienen antecedentes
familiares de enfermedad cardíaca congénita, especialmente aquellos que han tenido un hijo
previo, y desean cerciorarse de que el corazón de su bebé está sano antes del nacimiento.
Además, hay factores genéticos y ambientales conocidos que pueden alterar la formación del
corazón durante las primeras 8-9 semanas de embarazo, como por ejemplo algunos fármacos,
la diabetes materna, el consumo de alcohol o de drogas, así como la exposición a sustancias
químicas de uso industrial.
Diagnóstico: ¿Cómo puedo descubrir si mi bebé tiene un defecto del corazón?
La gran mayoría de defectos cardíacos se pueden detectar antes de nacer mediante una
ecografía detallada del corazón (ecocardiografía fetal). Esta ecografía se puede realizar en
cualquier momento del embarazo a partir de las 13-14 semanas, siendo el periodo de las 20-22
semanas el momento más común para su práctica
¿Se pueden tratar las cardiopatías antes de nacer?
La mayoría de los defectos cardiovasculares no suponen ningún problema para el crecimiento
y desarrollo del bebé mientras está en el útero materno, ya que la placenta a través de la
madre realiza las funciones básicas necesarias, por lo que se tratan mejor después del
nacimiento. Sin embargo, existe un grupo de defectos estructurales, así como ciertos
trastornos del ritmo cardíaco (arritmias), en los que la terapia intraútero puede ser una opción
necesaria para salvar la vida del bebé, o para mejorar su pronóstico a medio y largo plazo, su
calidad de vida futura. Al nacer, otros casos pueden descompensarse rápidamente ya en las
primeras horas. El conocimiento previo de la existencia del problema permite iniciar una
vigilancia estricta y también administrar algún tipo de tratamiento de forma inmediata, lo que
repercutirá en mejorar el pronóstico del niño
En general, es recomendable que el bebé nazca a término, es decir cuando le toque, y que el
inicio del parto sea espontáneo. Para la mayoría de los defectos del corazón, cuanto más
maduro sea y más peso tenga el bebé al nacer mejor. Esto quiere decir que es un contratiempo
que el bebé nazca prematuro. Aunque en algunos casos raros puede ser necesario que el feto
nazca mediante cesárea, en la gran mayoría de las ocasiones la madre puede tener un parto
vía natural. Sin embargo, en aproximadamente la mitad de las ocasiones el bebé puede
necesitar cuidados especializados de forma inmediata después de nacer, por lo que es
recomendable que el parto se desarrolle en un hospital pediátrico
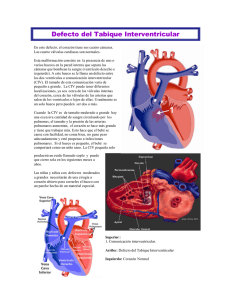
Comunicación interventricular (CIV)
Los pacientes con comunicación interventricular tienen un orificio que comunica los dos
ventrículos. Es la cardiopatía congénita más frecuente al nacer.
Existen varios tipos de CIV, según su localización dentro del tabique interventricular: las CIV
membranosas o perimembranosas son las más frecuentes (situadas cerca de la válvula
tricúspide); le siguen en frecuencia las CIV musculares (localizadas en el septo muscular). Otro
tipo de CIV más raras son las CIV subpulmonares y las CIV tipo canal.
Síntomas
En general, los síntomas no van a depender de la localización del defecto sino del tamaño del
orifico de la CIV. Cuando la comunicación es pequeña, no suele producir síntomas, si es grande
puede provocar disnea (falta de aire), insuficiencia cardiaca y crecimiento inadecuado en los
primeros meses de vida.
Diagnóstico
El diagnóstico se sospecha por la clínica y la exploración física (se escucha un soplo cardiaco
muy característico). El diagnóstico se confirma con el ecocardiograma, con el que se podrá
visualizar la localización, el número y el tamaño de la CIV.
Pronóstico
La CIV se puede cerrar de forma espontánea hasta en un 40 por ciento de los casos (en su
mayor parte, en los primeros 6 meses de vida).
Tratamiento
El tratamiento depende del tamaño y de si provoca síntomas o tiene repercusiones
cardiacas. La mayoría de las CIV son pequeñas, no provocan síntomas y no precisan
tratamiento; además, muchas tienden a cerrarse con el tiempo y también se hacen más
pequeñas proporcionalmente al aumentar el tamaño del corazón.
Si se trata de una CIV de gran tamaño que ocasiona síntomas en el bebé, además del
tratamiento para la insuficiencia cardiaca, hay que realizar el cierre quirúrgico del defecto
interventricular. Es recomendable intervenir a partir del sexto mes de vida (la mortalidad es
del 20 por ciento al primer mes y baja hasta el 2-3 por ciento después del sexto mes de vida).
Comunicación interauricular (CIA)
Se trata de un orificio que comunica las dos aurículas, permitiendo el paso de sangre entre
ellas.
Causas
Durante la formación del feto, hay una abertura entre las aurículas izquierda y derecha.
Generalmente, este orificio se cierra al poco tiempo del nacimiento. Si no se cierra totalmente,
el problema se denomina CIA tipo ostium secundum. La CIA tipo ostium secundum es el tipo
más común de CIA. Otros tipos son la CIA tipo ostium primum y la CIA tipo seno venoso,
localizadas en otras zonas del tabique interauricular.
Síntomas
La mayoría son asintomáticas, y se identifican al realizar un ecocardiograma tras la detección
de un soplo cardiaco. Si hay síntomas, suelen ser leves y consisten en infecciones pulmonares
frecuentes, ligera intolerancia al ejercicio y leve retraso del crecimiento.
Las CIAs grandes pueden dar la cara en la edad adulta, provocando intolerancia al ejercicio y
palpitaciones (provocadas por arritmias). En algunos casos evolucionan provocando síntomas
de insuficiencia cardiaca derecha (intolerancia al ejercicio, retención de líquidos y piernas y
abdomen….). Si existe cianosis indica que, debido a la sobrecarga derecha, se ha invertido el
flujo, pasando a ser desde la circulación pulmonar a la sistémica.
Diagnóstico
El diagnóstico se sospecha por la clínica y la exploración física. La enfermedad se confirma con
el ecocardiograma.
Pronóstico
Las CIAs pequeñas tienen buen pronóstico y no precisan de tratamiento. Las CIAs grandes,
cuando se realiza un diagnóstico y reparación tempranos, por lo general tienen un pronóstico
excelente. Si se diagnostican tardíamente o si no se reparan, pueden tener mal pronóstico.
Tratamiento
Cuando la CIA es grande o tiene repercusión sobre la función cardiaca es necesario cerrarla. El
cierre puede realizarse mediante cirugía o mediante dispositivos que se colocan a través de
catéteres mediante punción por la vena femoral.
Tetralogía de Fallot
La tetralogía de Fallot es una cardiopatía congénita compleja que incluye:
Comunicación interventricular.
Estenosis de la arteria pulmonar.
Acabalgamiento de aorta (la arteria aorta no sale del ventrículo izquierdo, sino que lo
hace por encima de la comunicación interventricular, es decir, entre el ventrículo
derecho y el izquierdo).
Hipertrofia del ventrículo derecho (el ventrículo derecho está engrosado por aumento
de la carga de trabajo).
Causas
La mayoría de las veces, este defecto cardíaco se presenta sin causas claras. Sin embargo, se
puede asociar al consumo excesivo de alcohol durante el embarazo, la rubeola materna,
nutrición deficiente durante la gestación, y el consumo de medicamentos para controlar las
convulsiones y diabetes.
Síntomas
En los niños con esta enfermedad son muy variables. En ocasiones hay pacientes
asintomáticos. La mayoría presentan cianosis desde el nacimiento o la desarrollan antes de
cumplir un año, con disminución de la tolerancia al esfuerzo. Es frecuente encontrar
acropaquias (engrosamiento de extremo de los dedos) y que los niños adopten una postura
típica en cuclillas ('squatting'), porque es en la que ellos están más oxigenados. Además
pueden presentar crisis hipoxémicas (mayor disminución de la oxigenación de la sangre) ante
determinados estímulos como el llanto o el dolor, con aumento severo de la cianosis,
agitación, pérdida de fuerza, síncope y que puede llegar a causar la muerte.
Estos pacientes también pueden tener otras complicaciones como: anemia, endocarditis
infecciosa (infección de las válvulas del corazón), embolismos, problemas de coagulación e
infartos cerebrales.
Diagnóstico
Es muy importante tener un alto índice de sospecha clínica, al valorar a un recién nacido con
un soplo cardiaco y con disminución de oxígeno en la sangre y en ocasiones con cianosis. La
enfermedad se confirma con el ecocardiograma. El cateterismo estaría indicado en pacientes
en los que se vayan a operar (sobre todo para ver si se asocia a anomalías de las arterias
coronarias o de las arterias pulmonares periféricas).
Tratamiento
El tratamiento es, sobre todo, quirúrgico. No obstante, hasta el momento de la cirugía se debe
hacer tratamiento médico, evitando que el niño realice esfuerzos intensos y estados de
agitación. Si el niño presenta una crisis hipoxémica aguda, se le debe colocar en posición
genupectoral (acercar las rodillas al pecho) y debe ser trasladado rápidamente a un hospital
para ofrecerle tratamiento urgente a base de oxígeno y sedación con barbitúricos o morfina. El
tratamiento quirúrgico de corrección total de esta cardiopatía congénita es el que se
recomienda en cuanto se diagnostica al niño, aunque este sea un bebé, siempre y cuando sea
posible (depende mucho de la anatomía de las arterias pulmonares y del infundíbulo del
ventrículo derecho), si se detecta una estenosis muy severa de la pulmonar es una
contraindicación para una corrección total precoz. En la corrección total se cierra la
comunicación interventricular con un parche y se amplía la salida del ventrículo derecho con
otro parche. En los casos en los que no sea posible una corrección total precoz por presentar
una anatomía desfavorable (generalmente por estenosis muy severa de la pulmonar), se hace
una cirugía 'paliativa' para aumentar el flujo pulmonar con una fístula arterial sistémicopulmonar en los recién nacidos y posteriormente una cirugía correctora total unos años más
tarde.
Pronóstico
El pronóstico es malo sin cirugía y mejora claramente a largo plazo tras la cirugía reparadora.
Solo un 6% de los pacientes no operados han llegado a cumplir 30 años, y solo un 3% han
cumplido los 40 años. De los niños operados, con buen resultado, la mayoría llegan a adultos
haciendo una vida relativamente normal. Un pequeño porcentaje de pacientes pueden tener,
después de muchos años, algunas complicaciones como arritmias o insuficiencia cardiaca por
disfunción del miocardio.