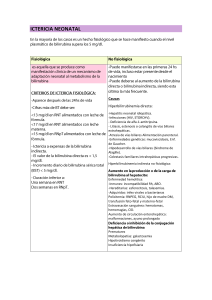
Ictericia neonatal Mayo de 2021 Dra. Norma Elena Rossato nerossato@gmail.com 1 Declaro no tener conflictos de intereses en relación con los temas tratados. 2 Ictericia neonatal Concepto Definición clínica: Coloración amarillenta de piel y mucosas. Definición bioquímica: Hiperbilirrubinemia neonatal. 3 Hiperbilirrubinemia Importancia Niveles bajos 60 % de los RN (80 % de los prematuros). Efecto: estético, antioxidante (tanto como la vitamina E y el glutation). Niveles altos 1:10: > 15 mg/dl. 2:100 > 20 mg/dl. 1:1000 > 25 mg/dl. 1:10000 > 30 mg/dl. 1:50000-100000 KSD. Efecto: toxicidad neurológica y citotóxica. Newman TB, et al. Frequency of neonatal bilirubin testing and hyperbilirubinemia in a large health maintenance organization. Pediatrics 1999;104:1198–1203 4 Breastfeeding is one of the most significant factors that increase the risk of developing kernicterus in infants. Why does this most natural way of feeding increase the risk of brain damage or even death? This question leads to the hypothesis that breast milk–induced hyperbilirubinemia might bring certain benefits that outweigh those risks. • While bilirubin is neurotoxic and cytotoxic, this compound is also a potent antioxidant. There are studies showing improved clinical conditions in patients with hyperbilirubinemia. • Accumulating evidence also shows that genetic polymorphisms linked to hyperbilirubinemia are benefcial against various diseases. • We first introduce the production, metabolism, and transport of bilirubin. We then discuss the potential benefts of neonatal and adult hyperbilirubinemia. • Finally, epigenetic factors as well as metabolomic information associated with hyperbilirubinemia are described. This review article advances the understanding of the physiological importance of the paradoxical compound bilirubin. Efectos benéficos Recién nacidos • Enfermedades asociadas a radicales libres: HIV, ROP, ECN, sepsis, dermatitis atópica. Adultos • Síndromes metabólicos. • Asma (inhibe el procesamiento antigénico en los fagocitos). • Mortalidad (cercana al 50 %). Fujiwara R. et al. Systemic Regulation of Bilirubin Homeostasis: Potential Benefits of Hyperbilirubinemia. Hepatology 2018;67(4):1609-19. Mecanismo antioxidante • Neutraliza la actividad de peróxidos lipídicos (por ser lipofílica). • Complementa la actividad de antioxidantes hidrófilos: glutatión, vitamina C y E. Toxicidad neurológica La Bi atraviesa la barrera hematoencefálica cuando: • Nivel alto (> 20 mg/dl). • Libre (no unida a la albúmina sérica). • No conjugada (no unida al ácido glucurónico). • Daño de la barrera hematoencefálica (infección, acidosis, sepsis, prematurez, hiperoxia). La toxicidad depende de: • La maduración del SNC. • La concentración de Bi en el tejido nervioso. • El tiempo de exposición. • Otros: hemolisis, conjugación y eliminación, inflamación, acidosis, función mitocondrial y oxidativa, factores genéticos. 9 Toxicidad neurológica Aguda: Disfunción neurológica inducida por bilirrubina • Inicial (uno o dos días): letargia, hipotonía y succión débil. • Intermedia (primera semana): estupor, irritabilidad e hipertonía, opistótonos, llanto agudo e hipertermia. • Avanzada (luego de la primera semana): opistótomos muy marcado, convulsiones, apneas, fiebre, coma y muerte. Secuela: kernicterus 1904: coloración amarillenta de los núcleos del tronco encefálico y del cerebelo en RN fallecidos por eritroblastosis grave. Mortalidad 10 % Morbilidad 70 % Primer año: hipotonía Luego: anomalías extrapiramidales (atetosis), pérdida auditiva neurosensorial, displasia del esmalte dentario y a veces retardo mental. 10 Trastornos del espectro kernicterus • Secuelas neurológicas de la toxicidad por bilirrubina. • Leves, moderadas o graves. • Disfunción auditiva, motora o mixta. Trastornos del espectro kernicterus Subtipos AUDITIVO MOTOR No Leve Moderado Grave No No Auditivo leve Auditivo moderado Auditivo grave Leve Motor leve Motor y auditivo leve Motor leve y auditivo moderado Motor leve y auditivo grave Moderado Motor moderado Motor moderado y auditivo leve Motor y auditivo moderado Motor moderado y auditivo grave Grave Motor grave Motor grave y auditivo leve Motor grave y auditivo moderado Motor y auditivo grave 12 Trastornos del espectro kernicterus Clínica Kernicterus auditivo Kernicterus motor Leve TENA leve; PEAT anormales (se pueden normalizar) o TCPA ± hipoacusia leve; lenguaje normal o algo atrasado. Tono anormal leve ± atetosis; retraso motor leve: camina, deambula, lenguaje comprensible. Moderado TENA; PEAT ausente o anormal, hipoacusia leve/moderada; retraso o ausencia del lenguaje. Tono anormal moderado ± atetosis, deambula, marcha anormal, postura de manos y pies anormal. Grave TENA sin PEAT, hipoacusia profunda/sordera. Tono muy anormal ± atetosis; no deambula ni se alimenta ni habla; episodios de hipertono grave y calambres musculares. TENA: trastornos del espectro de la neuropatía auditiva. PEAT: potenciales auditivos evocados de tronco. TCPA: trastorno central del proceso auditivo. 13 RMN Bilirrubina alta y barrera hematoencefálica El efecto depende del tiempo: 1 – Vacuolización, secreción de factor de crecimiento vascular endotelial. 2 – Separación intercelular, mayor permeabilidad. 3 – Apoptosis celular. Sangre Cerebro Temprano Tardío Bi libre Kernicterus en RN sin factores de riesgo An Evidence-Based Review of Important Issues Concerning Neonatal Hyperbilirubinemia Stanley Ip, Mei Chung, John Kulig, Rebecca O’Brien, Robert Sege, Stephan Glicken, M. Jeffrey Maisels, Joseph Lau, and the Subcommittee on Hyperbilirubinemia. Pediatrics 2004;114 (1):e130-53. 17 Kernicterus en RN con factores de riesgo An Evidence-Based Review of Important Issues Concerning Neonatal Hyperbilirubinemia Stanley Ip, Mei Chung, John Kulig, Rebecca O’Brien, Robert Sege, Stephan Glicken, M. Jeffrey Maisels, Joseph Lau, and the 18 Subcommittee on Hyperbilirubinemia. Pediatrics 2004;114(1):e130-53. Prevención: • Medir la BT espectrofotómetro, bilirrubinómetro transcutáneo, Bilicam, Bilistick. • Factores de riesgo; historia clínica, examen físico, signo tempranos de anormalidad neurofisiológica en las PEAT (aumento de los intérvalos I-III y I–V y luego pérdida de las ondas III y V), factores genéticos. Tratamiento de la encefalopatía bilirrubínica aguda • Minocilina, exsanguinotransfusión, cafeína. Tratamiento del espectro del kernickterus • De la neuropatía: implante coclear, rehabilitación auditiva. • Motor: drogas, estimulación cerebral profunda, stem cells. Balance de la bilirrubina Captación Conjugación Hemólisis Producción Transporte Eliminación Excreción 20 Metabolismo de la bilirrubina 1 Sistema Retículo Endotelial Óxido nítrico sintetasa Mioglobina Catalasas Hemoproteínas Peroxidasas Citocromos HEM Eritrocitos hemólisis Hbg Hem- oxigenasa Sangre Biliverdina Biliverdin reductasa Albúmina sérica +++++ CO Carboxihemoglobina Bilirrubina CO exhalado Pulmón Hepatocito Uridildifosfato Glucuroniltransferasas (UDGT) Circulación enterohepática Monoglucurónido de bilirrubina Diglucurónido de bilirrubina Intestino Bilirrubina Beta glucuronidasa Bacterias Excreción intestinal Gilbert Crigler Najjar Dubin Johnson Hiperbilirrubinemia asociada a lactancia materna Inhibición de la UGT1A1 hepática e intestinal. Aumento de la circulación enterohepática. Inhibición de la unión entre bilirrubina y albúmina. Hipoaporte hídrico. Pérdida de peso. Colonización intestinal. Genética y epigenética Mutaciones del gen UGT1A1 • Deficiencia grave: s. de Crigler Najjar I. • Deficiencia moderada: s. de Crigler Najjar II. • Deficiencia leve: síndrome de Gilbert (10 % población). Trastornos en la transcripción. Metilación del DNA. Bilirrubina total, indirecta y directa Bilirrubina total: libre, unida a la albúmina, no conjugada y conjugada. Bilirrubina libre e indirecta: no hidrosolubles. Bilirrubina conjugada o directa: hidrosoluble por conjugación con ácido glucurónico. Se mide sin añadir un agente acelerador de la reacción. Es anormal todo valor: • >1 mg/dl (con Bi total ≤5 mg/dl). • >20 % de la Bi total (con Bi >5mg/dl). 27 Hiperbilirrubinemia neonatal Condiciones fisiológicas Producción Hemólisis exceso de eritrocitos < vida media del eritrocito fetal Eliminación Déficit en la conjugación hepática inmadurez enzimática Aumento de la circulación enterohepática bilirrubina en el meconio betaglucuronidasa intestinal escaso peristaltismo Disminución en la eliminación desaparición de la placenta como órgano depurador 28 Síndrome de hiperbilirrubinemia neonatal Condiciones patológicas Eliminación Producción Hemólisis Incompatibilidad, hematomas, sangre digerida, esferocitosis, drogas, infecciones, policitemia. Deficiencia en la captación y conjugación hepática Drogas, síndrome de Gilbert, ictericia familiar no hemolítica, hipotiroidismo, hipopituitarismo. Transporte inadecuado fuera del hepatocito Síndrome de Dubin-Johhson Síndrome de Rotor 29 Síndrome de hiperbilirrubinemia neonatal Condiciones patológicas Obstrucción al flujo biliar galactosemia, tirosinemia, hipermetioninemia, intolerancia a la fructuosa, deficiencia de alfa 1 antitripsina, alimentación parenteral, atresia biliar, quiste coledociano, fibrosis quística, bridas, tumor. Circulación enterohepática aumentada hipoperistaltismo: ayuno o hipoalimentación, drogas (atropina, hexametonio), obstrucción mecánica (estenosis o atresia intestinal, estenosis de píloro, enfermedad de Hirschsprung), íleo (meconial). Mixta infecciones perinatales (toxoplasmosis, rubéola, citomegalovirus, herpes, sífilis, hepatits), sepsis neonatal, prematurez, diabetes durante el embarazo 30 Causas más frecuentes de ictericia n: 288 RN • Lactancia materna exclusiva (118) • Deficiencia de glucosa 6 dehidrogenasa (61) • Incompatibilidad ABO (63) • Hemorragias y hematomas (14) • Incompatibilidad Rh (10) • Deshidratación, infección, esferocitosis, diabetes materna, policitemia, obstrucción intestinal, síndrome de Down. Síndrome de hiperbilirrubinemia neonatal Diagnóstico • Historia clínica completa Detección de factores de riesgo. • Laboratorio Nivel de bilirrubina total, Bi directa, hematocrito, grupo sanguíneo, factor Rh, prueba de Coombs. • Otros estudios Según orientación diagnóstica: hemograma, morfología eritrocitaria, reticulocitos, sedimento urinario. 32 Nivel de bilirrubina • La ictericia es evidente con Bi mayor a 5 mg/dl. • La estimación visual del nivel de bilirrubina es sólo aproximada y puede llevar a errores en el 20 % de los casos. • La medición transcutánea oscila dentro de los 2-3 mg/dl con respecto a los niveles séricos y es útil cuando la bilirrubina no supera los 12 mg/dl. 33 Estimación visual de la ictericia Zona Regla de KRAMER Ictericia Bi Indirecta 1 2 3 4 5 Cabeza y cuello Tronco Abdomen y muslos Antebrazos y piernas Manos y pies 6 mg/dl 9 12 15 >15 Kramer LI. Advancement of dermal icterus in the jaundiced newborn. Am J Dis Child 1969; 118: 454–8 34 Bilirrubinómetro transcutáneo 35 35-37 38-39 40 o más Niveles transcutáneos de bilirrubina según la edad gestacional 36 Maisels MJ, Kring E. Transcutaneous bilirubin levels in the first 96 h in a normal newborn population of ≥ 35 weeks’ gestation. Pediatrics. 2006; 117 (4): 1169-1174. Bilistick • Junto al recién nacido • Correlación: 0,961 • Diferencia media: 0,6 mg/dl (-2 a + 3 mg/dl) Hiperbilirrubinemia neonatal Leve a moderada • Primera semana. • 60 % a 70 % de los RN de término. • 80 % de los prematuros. • Es a predominio de Bi no conjugada. • Puede llegar hasta 15 mg/dl. • Desciende a los valores normales del adulto en la semana siguiente. 41 Indicadores de bajo riesgo • Nivel de Bi en la zona de bajo riesgo del nomograma. • Edad gestacional de 41 semanas o más. • Egreso institucional con más de 72 h. • Alimentación con fórmulas lácteas. • Etnia negra. Curva de bilirrubina RN de ≥ 38 sem. 43 Curva de bilirrubina RN de ≤ 37 semanas 44 Hiperbilirrubinemia neonatal grave • Niveles importantes en las primeras horas de vida. • Aumenta a un ritmo superior a 0,5 mg/h. • Supera los valores máximos normales para cada día de vida según la edad gestacional (ver nomogramas). • Bilirrubina directa elevada. • Presenta signos de hemólisis. • Dura más de 7 días en el RN de término y más de 15 días en el prematuro. 45 Factores de alto riesgo • Hemólisis (incompatibilidad sanguínea, Coombs +, Hcto , reticulocitos , frotis de hemólisis, ritmo de ascenso rápido, deficiencia de glucosa 6 fosfato dehidrogenasa). • Edad gestacional < 38 semanas. • Hermano que requirió luminoterapia. • Cefalohematoma u otros hematomas. • Lactancia materna exclusiva insatisfactoria con excesiva pérdida de peso. • Etnia: asiático, mediterráneo. • Asfixia, albúmina menor de 3 g/dl, letargia, inestabilidad térmica, sepsis, acidosis. 46 Enfermedad hemolítica Incompatibilidad sanguínea: del factor Rh, de los grupos sanguíneos ABO clásicos, de antígenos irregulares. La enfermedad hemolítica del recién nacido, se manifiesta por hemólisis, anemia e hiperbilirrubinemia. En el período neonatal, la barrera hematoencefálica tiene permeabilidad aumentada. Riesgo aumentado de encefalopatía. La frecuencia de esta complicación se ha reducido por el control y prevención. Hiperbilirrubinemia neonatal Tratamiento Corrección de los factores modificables Ictericia y lactancia materna Luminoterapia 1956 Hna J. Ward - Hospital General de Rochford, Essex, Inglaterra. 1958 R. J. Cremer. Exsanguinotransfusión Medicamentos Inmunoglobulina EV en los casos de isoinmunización Metaloporfirinas: inhibidores de la hem-oxidasa Clofibrato: inductor de la glucuroniltransferasa 48 Rochford General Hospital, Essex, England Miss J. Ward. S.R.N., en 1956, con uno de los primeros niños que recibió luminoterapia. 49 Indicación de luminoterapia Nomograma de Vinod K. Bhutani Luminoterapia Mecanismo de acción La luz atraviesa la piel, es absorbida por la bilirrubina, produce reacciones fotoquímicas y productos de degradación hidrosolubles que son eliminados por la orina. Fotodegradación Oxidación Bi: Biliverdina, di y monopirroles que se excretan sin conjugar por el hígado y por el riñón. Fotoisomerización: favorece la eliminación biliar Bi fotobi fotobi + albúmina fotobi piel sangre hígado 51 Dispositivos Fuente de luz Tubo fluorescente: luz blanca fría, azul, azul especial, turquesa y verde; recto, espiral o en U. Spot: lámpara halógena. LED o lámpara halógena en fibra óptica: sábanas, colchones. LED alta intensidad: dispositivo sobre o bajo el RN. Dispositivos Medición de irradiancia Equipos Luminoterapia Eficacia Longitud de onda: 460-490 nm. Irradiancia: espectrorradiómetro: 30 µW / cm-2 / nm-1. Vida útil de la lámpara. Superficie iluminada: más importante que el número de dispositivos. Tiempo: descenso de bilirrubina de 2 mg/dl en 4 a 6 horas. 55 Equipos de luminoterapia LED Liviano, pequeño tamaño, baterías de bajo voltaje, larga vida útil, se puede orientar, no tiene partes de vidrio, no oscila, menos efectos desagradables, calienta menos, mayor superficie (elipse 38 x 27 cm), 420 a 500 nm, 37μW/cm2/nm. 57 Cortinas CON SIN Valor de p Con cortina N: 91 Sin cortina N: 91 Bi ingreso 19,5 19,6 0,5 12 h 16,0 16,9 0,009 EG 38,2 38,1 24 h 13,7 14,8 0,001 Peso 3082 3182 36 h 12,6 13,6 0,005 Edad 5,8 días 6,2 días 48 h 12 13,3 0,003 Peso ingreso 3054 3085 60 h 11,6 13,1 0,1 72 h 10,7 12,5 0,3 Hemoglobina 15,4 g/L 15,1 g/L Hematocrito 44,1% 44% Reticulocitos 1,76% 0,8% 84 h 12,4 96 h 13,5 108 h 15,0 (J Pediatr 2020;220:80-5) Luminoterapia Cuidados del RN • El RN se cubre sólo con el pañal y se utiliza protección ocular. Se controla su temperatura, hidratación y alimentación satisfactoria. • Evaluación del descenso, ascenso o signos de encefalopatía (alteración del sueño, mala actitud alimentaria, irritabilidad). • Efectos colaterales más frecuentes: hipertermia, eritema, irritación conjuntival por la protección ocular, deposiciones desligadas, deshidratación, interferencia en la relación madre-hijo. • En RN con colestasis y bilirrubina directa alta, puede producir el síndrome del niño bronceado, por aumento de porfirinas plasmáticas. 60 Luminoterapia Complicaciones • • • • • • • • • Sobrecalentamiento Exantemas transitorios Ictericia disimulada Cianosis disimulada Deposiciones desligadas Distensión abdominal Bebé bronceado Trombocitopenia Hipocalcemia • No hay relación con el aumento de nevos melanocíticos en niños expuestos. Neonatal Blue-Light Phototherapy Does Not Increase Nevus Count in 9-Year-Old Children. Pediatrics 2009;123;e896-e900. Mahe E, et al. 61 Exsanguinotransfusión Indicaciones • Bilirrubina: superó los niveles del nomograma luego de utilizar luminoterapia intensiva por un período de 6 h. • Ritmo de ascenso: hace prever que la bilirrubina alcanzará 25 mg/dl en las primeras 48 h. • El riesgo de encefalopatía es mayor que el del procedimiento. • La exsanguinotransfusión debe ser inmediata si hay signos de encefalopatía bilirrubínica aguda. 62 Indicación de exsanguinotransfusión Nomograma de Bhutani Bilirrubina sérica total (mg/dl) Nacimiento 24 h 48 h 72 h 96 h 5 días Edad 6 días 7 días 63 Exsanguinotransfusión Objetivos • Remoción glóbulos rojos. • Reducción de la bilirrubinemia. • Corrección de la anemia o policitemia. • Aporte de factores inmunológicos en la sepsis. • Corrección de la trombocitopenia inmune. • Remoción de drogas o tóxicos. • Corrección de la coagulación intravascular diseminada. 64 Exsanguinotransfusión Morbimortalidad Mortalidad 3-4 ‰ en RN estables 1-2 % en RN graves Morbilidad 5-6% • sangre (infección, hemólisis, incompatibilidad). • metabolismo (acidosis, alteración de los niveles de potasio, sodio, glucosa, calcio). • cardiorrespiratorio (arritmias, apneas, cianosis, paro). • de la cateterización de vasos umbilicales (vasoespasmo, trombosis, necrosis hepática, ECN). An Evidence-Based Review of Important Issues Concerning NeonatalHyperbilirubinemia Stanley Ip, Mei Chung, John Kulig, Rebecca O’Brien, Robert Sege, Stephan Glicken, M. Jeffrey Maisels, Joseph Lau, and the Subcommittee on Hyperbilirubinemia. Pediatrics 2004;114 (1):e130-53. 65 Evaluación al egreso. Comentario Bi y factores de riesgo Lactancia materna exclusiva no satisfactoria, con pérdida de peso (8–10 %) Hemólisis (deficiencia G6PD esferocitosis) Hermano anterior en LMT Cefalohematoma u otros Asiático Nomogram for designation of risk in 2840 well newborns at 36 weeks’ gestational age with birth weight of 2000 g or 35 weeks’ gestational age and birth weight of2500 g based on the hour-specific serum bilirubin values. (Reproduced with permission from Bhutani VK, Johnson L, Sivieri EM. Pediatrics.1999;103[1]:6 –14.) Hyperbilirubinemia in the Newborn Infant 35 Weeks’ Gestation: An Update With Clarifications. Maisels MJ, Bhutani VK, Bogen D,Newman TB, Stark AR, Watchko JF Pediatrics October 2009;124(4):1193-1198. 66 Ictericia neonatal Rebote Es más frecuente en • Ictericia precoz • Coombs positiva • Prematuros Seguimiento • Bi entre P75 y P95: control clínico en 24 h. Si es pretérmino, con Bi. • Bi entre P40 y P75: control clínico a los 2 días. Si es pretérmino, con Bi. • Bi < P40: control clínico a los 2 a 4 días. 67 Estrategias • Promover la lactancia materna. • Medir la bilirrubina. Establecer protocolos de monitoreo para enfermería. La estimación visual puede conducir a errores. Medir la Bi a todo RN ictérico con < 24 h de vida. • Utilizar nomogramas (EG y horas de vida). • Identificar a los RN de mayor riesgo. • Luminoterapia intensiva. • Inmunoglobulina EV en casos de isoinmunización. • Exsanguinotransfusión cuando falla la LMT o hay signos de encefalopatía. 68 Seguimiento del RN ictérico La mejor estrategia es la comprensión global sobre la causa de la hiperbilirrubinemia y su probable evolución. 69 Investigaciones • Dispositivos para medir eficiencia de los equipos. • Luminoterapia domiciliaria. • Efectos a corto y largo plazo. • Técnicas no invasivas para medir Bi y neurotoxicidad. • Nomogramas para grupos especiales. Investigaciones • Mecanismos de daño/protección. • Epidemiología del kernicterus, de la hiperbilirrubinemia grave. Estrategias de identificación de RN de riesgo. • Tratamientos Probióticos: inhibidores de la beta glucuronidasa. Metaloporfirinas: inhibidores de la hem-oxidasa. Clofibrato: inductor de la glucuroniltransferasa. 71 Conclusiones • Control estricto en RN con hiperbilirrubinemia, especialmente con egreso institucional con < 72 h de vida. • Control programado precoz y seriado hasta la resolución de la ictericia. • Los padres deben recibir información oral y escrita sobre el control programado. • La persistencia de la ictericia más allá de los 15 días de vida es un signo de alarma. Se debe sospechar colestasis y requiere estudios y derivación oportuna. • La atresia biliar debería ser pesquisada (color de deposiciones) diagnosticada (Bi directa 3ª semana, eco, biopsia) y tratada (Kasai) antes de los 45 días de vida. 72 Muchas gracias