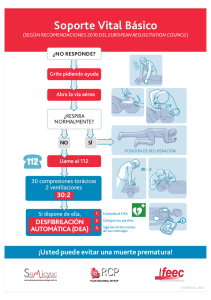
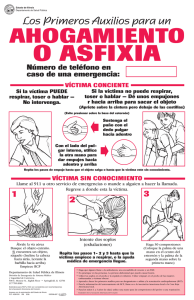
Actualización Curso Reanimación Cardio Pulmonar Material de lectura para Instructores ANB Actualización Curso Reanimación Cardio Pulmonar (RCP) Material de lectura para Instructores ANB 1 2018, Academia Nacional de Bomberos de Chile Avda. Bustamante 86, Providencia, Santiago, Chile. Teléfonos: (56) 2 2816 0027 / (56) 2 2816 0000 E-mail: aulavirtual@bomberos.cl Twitter: @ANB_Chile www.anb.cl aulavirtual.anb.cl Quedan rigurosamente prohibidas, bajo las sanciones establecidas en las leyes, la reproducción total o parcial de esta obra por cualquier medio o procedimiento, comprendidos la reprografía y el tratamiento informático, y la distribución en ejemplares de ella mediante alquiler o préstamo público. Director ANB Alonso Ségeur Lara Autores Marcela Álvarez Echeverría Mauricio Chang Salazar Marcela Riffo Canales Jefa Desarrollo Académico Pía Barrios Piffardi Diseño Instruccional Carla Riquelme Fortune Diseño Editorial Félix López Cifuentes Encargado Metodológico Sebastián Vidal Kaulen 2018. Todos los derechos reservados. 2 Contenido Objetivos generales ........................................................................................................... 1 Lección 1 ............................................................................................................................. 2 Enfermedades Cardiovasculares ....................................................................................... 2 ¿Qué son las enfermedades cardiovasculares? ......................................................................... 2 Factores de riesgo para el desarrollo de enfermedades cardiovasculares............................... 3 Estrategias de reducción de riesgo cardiovascular .................................................................... 3 Lección 2 ............................................................................................................................. 6 Paro Cardiorrespiratorio (PCR) .......................................................................................... 6 ¿Qué es un paro cardiorrespiratorio? ........................................................................................ 6 Cadena de supervivencia............................................................................................................ 6 Paro cardiorrespiratorio por trauma ....................................................................................... 19 Efectividad de las compresiones torácicas .............................................................................. 20 Uso de Desfibrilador Externo Automático ............................................................................... 20 Lección 3: .......................................................................................................................... 22 Obstrucción de la Vía Aérea por Cuerpo Extraño (OVACE) ............................................ 22 ¿Qué es una obstrucción de la vía aérea? ............................................................................... 22 Reconocimiento de la Obstrucción de la Vía Aérea ................................................................ 22 Manejo de la vía aérea e inmovilización cervical .................................................................... 26 Lección 4: .......................................................................................................................... 27 Impacto de las enfermedades cardiovasculares en Bomberos ...................................... 27 Características del trabajo bomberil ........................................................................................ 27 Glosario ............................................................................................................................ 28 Bibliografía ....................................................................................................................... 30 3 Objetivos generales Conocer las enfermedades cardiovasculares, sus factores de riesgo y cómo prevenirlas. Identificar los signos y síntomas de un paro cardiorrespiratorio (PCR) Identificar Obstrucción de la Vía Aérea por Cuerpo Extraño (OVACE) y sus formas de obstrucción. Reconocer el impacto de las enfermedades cardiovasculares en bomberos en base al trabajo bomberil 1 Lección 1 Enfermedades Cardiovasculares Objetivos: Comprender qué son las enfermedades cardiovasculares. Clasificar los factores de riesgo para el desarrollo de las enfermedades cardiovasculares. Identificar las estrategias de reducción del riesgo cardiovascular. ¿Qué son las enfermedades cardiovasculares? Las enfermedades cardiovasculares son la principal causa de muerte en Chile y el mundo. A su vez, constituyen la tercera causa de invalidez, por lo tanto, no solo son un grupo de enfermedades mortales, sino que también causan secuelas que alteran la vida de las personas. Se denominan enfermedades cardiovasculares a un grupo de trastornos que afectan al corazón y vasos sanguíneos que incluyen, principalmente, la cardiopatía coronaria (que causa infartos al corazón), la enfermedad cerebrovascular (que causa accidentes cerebrovasculares), hipertensión arterial y otras, todas como consecuencia de acumulación de grasa, colesterol y distintas sustancias en las paredes de las arterias (aterosclerosis), disminuyendo el flujo de sangre y provocando el engrosamiento y la pérdida de elasticidad de las paredes arteriales. Lamentablemente, este tipo de enfermedades dan pocos o, incluso, ningún síntoma y, habitualmente, se presentan como un infarto al corazón o cerebral cuando las opciones de tratamiento y recuperación son escasas, produciendo la muerte o pérdida de funciones de forma irreparable. Es por esta razón que la prevención es la principal medida para evitar que ocurran. 2 Factores de riesgo para el desarrollo de enfermedades cardiovasculares Existen múltiples factores de riesgo para el desarrollo de las enfermedades cardiovasculares, los cuales se pueden clasificar en modificables y no modificables, según la posibilidad que hay de influir en éstos. Tabla 1 Factores de riesgo de enfermedades cardiovasculares Hombres No Modificables Modificable > 45 años Diabetes Antecedente personal de haber sufrido una enfermedad cardiovascular. Hipertensión Arterial Antecedente familiar de haber sufrido una enfermedad cardiovascular precoz. Alteraciones del colesterol Mujeres > 55 años (dislipidemia) Postmenopausia. Antecedente personal de haber sufrido una enfermedad Tabaquismo cardiovascular. Antecedente familiar de haber sufrido una enfermedad Obesidad cardiovascular precoz. Sedentarismo Fuente: Elaborado por los autores. La presencia de uno o más de estos factores, que pueden actuar de manera combinada y multiplicativa, aumentan la probabilidad de padecer estas enfermedades, promoviendo el proceso de acumulación de grasas y aceites en las arterias desencadenando las enfermedades cardiovasculares. Estrategias de reducción de riesgo cardiovascular Disminuir el riesgo cardiovascular es una tarea personal que debe ser apoyada por la Institución. Existen múltiples recomendaciones a nivel mundial, entre éstas las dadas por la Asociación Nacional de Protección Contra el Fuego (NFPA, por sus siglas en inglés), que destaca la necesidad de mantener programas de salud enfocados en disminuir el riesgo de padecer enfermedades cardiovasculares. 3 Algunas estrategias para la reducción del riesgo cardiovascular son las siguientes: Cesación del hábito tabáquico: El tabaco favorece el depósito de grasas y aceites en las arterias, por esta razón la recomendación es abandonarlo. Esta es quizás la recomendación más fácil (y económica) de llevar a cabo y es también la más importante. Realizar actividad física: La actividad física regular tiene múltiples beneficios para la salud (ayuda a disminuir la presión arterial, mejorar el colesterol en la sangre, alcanzar y mantener un peso saludable, y optimizar la capacidad física). La recomendación es realizar al menos 150 minutos (2.5 horas) de actividad física moderada a vigorosa a la semana, idealmente 30 minutos todos los días. Mantener una alimentación saludable: Una alimentación saludable ayuda a disminuir la presión arterial, el riesgo de diabetes, mejorar el colesterol en la sangre y alcanzar y mantener un peso saludable. Se recomienda una alimentación rica en frutas y verduras, productos lácteos bajos en grasas y con bajo contenido de grasas saturadas. Además, el cambio de alimentación incluye al grupo familiar y, en el caso de Bomberos, la guardia nocturna. Disminución del sobrepeso y la obesidad: A mayor nivel de sobrepeso y obesidad, mayor es la probabilidad de morir por todas las causas, no sólo cardiovasculares. Una disminución de peso, incluso pequeña, ayuda a disminuir la glicemia, colesterol, presión arterial y disminuye el riesgo de desarrollar diabetes. Disminución del consumo de alcohol: El consumo abusivo de alcohol se asocia a efectos dañinos para la salud, además de producir aumento del colesterol, presión arterial, sobrepeso y mayor riesgo de enfermedades cardiovasculares. Se recomienda consumir alcohol con moderación, no más de 1 unidad estándar (una copa de vino) al día. Tratamientos farmacológicos: Existen indicaciones claras para iniciar tratamientos farmacológicos que ayudan en la corrección del colesterol, la presión arterial, la glicemia, etc. Estos deben ser prescritos por un médico. Si usted usa uno de estos medicamentos debe seguir y mantenerlos con rigurosidad, ya que esto ayudará a disminuir el riesgo de padecer enfermedades cardiovasculares. Someterse a una evaluación médica anual en busca de factores de riesgo cardiovascular, ayuda a aprender cómo modificarlos y con determinar la necesidad de tratamiento farmacológico, en caso de ser requerido. 4 Tabla 2 Síntomas agudos de una enfermedad cardiovascular Síntomas de infarto cardíaco Dolor al pecho Síntomas de infarto cerebral Adormecimiento o debilidad facial, que Dolor o molestias en otras zonas de la parte produce asimetría o caída de un lado de la cara superior del cuerpo (brazos, cuello, espalda, Adormecimiento o debilidad de un brazo mandíbula, estómago) Dificultad para hablar Falta de aire Sudoración, náuseas, mareos Fuente: Elaborado por los autores. En caso que alguna persona presente alguno de estos síntomas descritos, debe ser trasladado rápidamente a un servicio de urgencia. 5 Lección 2 Paro Cardiorrespiratorio (PCR) Objetivos: Identificar qué es un paro cardiorrespiratorio (PCR) y cómo se produce. Definir qué es la cadena de supervivencia. Aprender la secuencia del soporte vital básico para adultos y pediátrica. Identificar cuando Bomberos no debe actuar en un paro cardiorrespiratorio por trauma y sus causas reversibles. Examinar la efectividad de las compresiones torácicas. Conocer el uso del Desfibrilador Externo Automático (DEA). ¿Qué es un paro cardiorrespiratorio? Existen variadas causas que provocan que alguien se encuentre en paro cardiorrespiratorio (PCR), entre ellas las más importantes son las enfermedades cardiovasculares y el trauma. El corazón se detiene repentinamente y no puede irrigar sangre hacia el cerebro, pulmones y otros órganos. De forma inmediata una persona puede perder la consciencia y el pulso. Cadena de supervivencia La cadena de supervivencia o sobrevida corresponde a una serie de acciones dispuestas para realizar la maniobra de reanimación cardiopulmonar (RCP) de forma efectiva. Esta cadena identifica los pasos más importantes ante emergencias que amenazan la vida, como se muestra en la figura que sigue. 6 Cadena de supervivencia en paro cardiorrespiratorio adultos (PCR) Tabla 3 Cadena de supervivencia en adultos (American Heart Association, 2015, pág. 4) Primer eslabón: Reconocer la situación y llamar para pedir ayuda. Segundo eslabón: Realizar la maniobra de RCP precoz insistiendo en las compresiones. Tercer eslabón: Uso rápido del DEA. Cuarto eslabón: Cuidados avanzados efectivos realizados por el Servicio de Emergencias Médicas (SEM). Quinto eslabón: Atención posterior en un centro de salud Tabla 4 Secuencia de Soporte Vital Básico en adultos 0 1 2 3 4 5 6 7 Seguridad. Compruebe que la víctima responde. Solicite ayuda. Compruebe si la víctima respira. Inicie las compresiones torácicas (30). Permeabilice la vía aérea y realice 2 ventilaciones. Utilice un DEA. Finalice las maniobras y entregue de la víctima al equipo avanzado de salud. 0. Seguridad: El reanimador debe asegurar su integridad y la de la víctima, evitando exponerse a riesgos innecesarios. Es necesario resguardar su integridad física en primera instancia para poder socorrer de forma efectiva a la víctima. 1. Compruebe que la víctima responde: Una vez que se ha determinado que la escena es segura, compruebe si la víctima responde, arrodíllese a su lado, tóquelo y pregunte en 7 voz alta: “¿ESTÁ BIEN?”, si no se mueve, no habla, no parpadea, ni reacciona, significa que la víctima no responde. 2. Solicite ayuda: Una vez determinado que la víctima no responde, solicite ayuda. Si está solo grite “¡AUXILIO NECESITO AYUDA!”, si alguien acude dígale que llame al número local de ambulancias y que traiga el DEA (en el caso de que hubiera uno disponible). Con los actuales teléfonos se puede llamar al número y recibir instrucciones por medio del altavoz, sin embargo, siempre será necesario contar con ayuda en el lugar para mejorar la calidad de la RCP. Recuerde que, si nadie acude, usted deberá llamar al número local de emergencias y buscar el DEA usted mismo. 3. Compruebe si la víctima respira: Posicionado de rodillas a un costado de la víctima evalúe cualquier movimiento que indique que esté respirando. Una víctima puede presentar respiraciones agónicas o boqueo en los primeros momentos luego de presentar un PCR. Estas respiraciones son claramente anormales y de una frecuencia muy baja. Si la víctima no respira o sólo presenta respiraciones agónicas, se debe asumir que se encuentra en PCR y que se necesita practicarle RCP, si no está seguro, no lo dude e inicie la reanimación. Si tiene la capacitación y entrenamiento adecuado en la evaluación de pulso, puede buscarlo y determinar su ausencia NO DEBE TARDAR MÁS DE 10 SEGUNDOS. Recuerde que, si la víctima presenta una respiración normal o tiene convulsiones, probablemente no se encuentre en PCR. 4. Inicie las compresiones torácicas: Quizás el mayor cambio con las recomendaciones pasadas a la hora de practicar la RCP, es el inicio de las maniobras con el masaje cardiaco externo, cambiando la secuencia de los pasos vía aérea, respiración, comprensiones torácicas (ABC1, por sus siglas en inglés) a compresiones torácicas, vía aérea, respiración (CAB2, por sus siglas en inglés). Hoy en día se priorizan las compresiones torácicas, ya que antiguamente algunos operadores realizaban ventilaciones insuficientes o excesivas, lo que restaba tiempo valioso para comenzar las compresiones torácicas, lo que aumentaba el riesgo para la vida de las víctimas. 1 2 Airway, Breathing, and Circulation. Circulation, Airway and Breathing. 8 Para realizar compresiones efectivas debe tener en consideración ubicar a la víctima sobre una superficie dura en posición decúbito supino o dorsal3, no se puede realizar las compresiones sobre una cama, puesto que en superficies blandas el masaje es ineficaz. Primero quite la ropa de la víctima y exponga su pecho, luego coloque el talón de la mano en la parte inferior del centro pecho (esternón) y el talón de la otra mano encima de la primera. Haga uso de su propio peso, posicionándose con la espalda recta, los codos fijos y los hombros alineados con la posición de las manos. Comprima fuerte y rápido con una profundidad de 5 a 6 centímetros o ⅓ de la altura del tórax. Después de cada compresión, deje que el tórax vuelva a su posición normal, sin despegar sus manos de la víctima. Se deben realizar 30 compresiones a una frecuencia de 100 a 120 compresiones por minuto. 5. Permeabilice la vía aérea y realice 2 ventilaciones: Ponga una mano en la frente y los dedos de la otra mano en el mentón. Desplace la cabeza hacia atrás y eleve el mentón abriendo la boca. En caso de ver algún objeto extraño retírelo utilizando el dedo en forma de gancho, si es posible y siempre que la víctima este inconsciente. No presione las partes blandas del cuello ya que podría comprimir la vía aérea. Con los dedos pulgar e índice, cierre la nariz de la víctima, inspire en forma normal, ubique su boca sobre la propia de la víctima y realice dos ventilaciones. El mejor indicador de una ventilación eficaz es la elevación del tórax, por lo tanto, mientras realiza las ventilaciones, observe si éste se eleva. Si no logra movilizar el tórax, revise y permeabilice nuevamente la vía aérea, realice otra ventilación y observe que el tórax se eleva, recuerde que no debe tardar más de 10 segundos entre una y otra. Si no hay elevación torácica, vuelva a comprimir rápido y fuerte en el tórax. Uso de dispositivos: Existen múltiples dispositivos para ventilar a las víctimas, siendo los más comunes los de barrera, cuya única función es evitar el contacto con secreciones de la víctima, y los dispositivos de ventilación manuales (bolsa, válvula, máscara; BVM o AMBU4, por sus siglas en inglés) que permiten optimizar la ventilación al estar conectados a una fuente de oxígeno y tiene válvulas unidireccionales para el paso del aire. 3 Posición corporal acostado boca arriba, generalmente en un plano paralelo al suelo, con el cuello en posición neutra, con la mirada dirigida al cénit. Los miembros superiores extendidos pegados al tronco y con las palmas de las manos hacia abajo. Y las extremidades inferiores también extendidas con pies en flexión neutra y punta de los dedos gordos hacia arriba. 4 Airway Mask Bag Unit. 9 RCP por 1 o 2 reanimadores: Finalizada la segunda ventilación, se retomarán rápidamente las compresiones torácicas. Tanto con 1 o 2 reanimadores, siempre la relación será de 30 compresiones por 2 ventilaciones. El operador que realiza las ventilaciones debe retroalimentar a su compañero recordando la frecuencia y profundidad de las compresiones y estando atento para hacer un cambio. Los operadores que realizan las compresiones deben ser cambiados de su posición cada 2 minutos, aunque no estén cansados. 6. Utilice un Desfibrilador Externo Automático (DEA): La desfibrilación es el tratamiento para detener la Fibrilación Ventricular (FV) y devolver el ritmo del latido del corazón mediante un choque eléctrico, la cual puede realizarse con varios dispositivos. Sin embargo, los DEA han sido desarrollados especialmente para que cualquier persona, con un mínimo de entrenamiento, pueda ocuparlos. Mientras más temprano utilice un DEA, más posibilidades habrán de salvar la vida de esa persona y lo debe utilizar apenas esté disponible. Los DEA son seguros y fáciles de usar. Todos funcionan realizando los mismos pasos básicos. Usted debe familiarizarse con los DEA que haya adquirido su Cuerpo de Bomberos. Es importante recalcar que las compresiones sólo se interrumpirán cuando el DEA esté listo para analizar el ritmo. Evite interrumpir las compresiones para instalar el DEA, a no ser que esté solo. El dispositivo DEA analiza parámetros cardiacos donde se puede aplicar la desfibrilación (FV o Taquicardia Ventricular [TV]), indica si el ritmo es desfibrilable o no. Es importante considerar que al momento de ser utilizado este sólo aplicará una descarga si estos parámetros cumplen con las condiciones para llevar a cabo la desfibrilación. 10 Tabla 5 Pasos para usar un DEA 1. Solicitar ayuda para no detener las compresiones mientras instala el DEA. 2. Abrir el DEA. 3. Desplegar los electrodos (parches) y posicionarlos en la víctima como indican las instrucciones en el gráfico en coherencia al electrodo requerido (pediátrico o adulto). 4. Una vez que los electrodos estén instalados, el DEA comenzará a analizar los parámetros cardiacos de la víctima. 5. Siga las instrucciones y detenga la maniobra cuando el DEA se lo indique. 6. Realice la descarga cuando el DEA se lo indique y procure alejarse del paciente como se lo indicará el equipo. Continuar con las maniobras de RCP siguiendo las instrucciones del DEA hasta la llegada del equipo avanzado de salud. 7. Si el DEA no solicita descarga, continuar con las maniobras de RCP hasta la llegada del equipo avanzado de salud. 7. Finalice las maniobras y entregue de la víctima al equipo avanzado de salud: Las maniobras de RCP solo se finalizarán cuando la víctima presente signos de circulación (movimientos, respiración, voz, etc.), cuando llegue ayuda médica avanzada y se le solicite detener las maniobras, cuando la escena deje de ser segura o simplemente cuando esté exhausto. Se debe facilitar la entrega de la víctima a un SEM avanzado, no se debe obstaculizar la entrega de la víctima bajo ningún motivo. Recuerde que frente a una escena insegura no se debe realizar ningún tipo de intervención. LAS MANIOBRAS DE RCP NO DEBEN INICIARSE EN VÍCTIMAS CON SIGNOS DE DESCOMPOSICIÓN, RIGOR MORTIS O LESIONES INCOMPATIBLES CON LA VIDA. 11 Figura 1 Algoritmo PCR para profesional de salud que proporciona SVB: Actualización AHA 2015 (American Heart Association, 2015, pág. 12) 12 Cadena de supervivencia de paro cardiorrespiratorio pediátrico (PCRP) Figura 2 Cadena de supervivencia pediátrica (American Heart Association, 2015, pág. 4) Primer eslabón: Prevención. Segundo eslabón: RCP de calidad inmediata5 y de forma inmediata. Tercer eslabón: Activar Servicio de Emergencias Médicas (SEM). Cuarto eslabón: Cuidados avanzados efectivos realizados por los Servicios de emergencias prehospitalarios. Quinto eslabón: Soporte vital avanzado y cuidados post PCRP. En niños mayores de 1 año, la principal causa de muerte es el trauma. En lactantes predominan las malformaciones, complicaciones de nacimientos prematuros y el Síndrome de Muerte Súbita del Lactante (SMSL). Tabla 6 Secuencia de SVB pediátrico 0 1 2 3 4 5 6 7 Seguridad. Compruebe que la víctima responde. Solicite ayuda. Compruebe que la víctima respira. Inicie las compresiones torácicas (30). Permeabilice la vía aérea y realice 2 ventilaciones. Utilice un DEA. Finalice las maniobras y entregue de la víctima al equipo avanzado de salud. 5 Se debe realizar con el resguardo de que sea efectiva, que impacte en la víctima de tal forma que el reanimador se convierta en el corazón auxiliar de la víctima. 13 0. Seguridad: El reanimador debe asegurar su integridad y la de la víctima, evitando exponerse a riesgos innecesarios, considere resguardar su integridad física en primera instancia para poder socorrer de forma efectiva a la víctima. 1. Compruebe si la víctima responde: Acérquese a la víctima, tóquelo y pregunte en voz alta: “¿ESTÁS BIEN?”. Mencione el nombre del niño si lo conoce. Si la víctima no se mueve, habla, parpadea ni reacciona, significa que no responde. 2. Solicite ayuda: Una vez determinado que la víctima no responde, solicite ayuda. Si está solo grite “¡AUXILIO NECESITO AYUDA!”, sin alejarse del lado de la víctima, si alguien acude dígale que llame al número local de ambulancias y que traiga el DEA (en el caso de que hubiera uno disponible). En el caso de que el Bombero esté solo, debe realizar un ciclo de RCP (5 repeticiones de la secuencia de 30 compresiones y 2 ventilaciones) y debe llamar al número de emergencia local. Recordar que los teléfonos de hoy en día permiten esto sin necesidad de detener las maniobras mediante la modalidad de manos libres. Si está acompañado indíquele a su compañero que llame inmediatamente al número local de emergencias mientras usted continúa con las maniobras. 3. Compruebe que la víctima respira: Si el niño respira entonces no necesita RCP. Si la víctima no responde o lo hace de forma anormal (boquea, respiración agónica o jadea) se debe asumir que se encuentra en PCR y que se necesita practicarle RCP, por lo tanto, se deben comenzar las maniobras de RCP. Si no está seguro, no lo dude e inicie la reanimación. 4. Inicie las compresiones torácicas6: Durante el paro cardiorrespiratorio se deben aplicar compresiones efectivas, que aseguren la llegada de flujo sanguíneo a los órganos vitales. Se deben realizar 30 compresiones efectivas a una frecuencia de 100 a 120 por minuto, con una profundidad adecuada, de un tercio del diámetro del tórax (4 centímetros en lactantes y 5 centímetros en niños), permitiendo que el tórax se expanda completo entre cada compresión, minimizando las interrupciones y evitando la ventilación excesiva. En niños las compresiones deben realizarse con ambas manos. Si el niño es pequeño, se puede utilizar sólo una mano. En lactantes, se debe comprimir el esternón con dos dedos, justo bajo la línea intermamaria. 6 Recuerde que las maniobras deben iniciarse con el masaje cardiaco externo, la secuencia de los pasos vía aérea, respiración, comprensiones torácicas (ABC, por sus siglas en inglés) se cambió por la secuencia de los pasos compresiones torácicas, vía aérea, respiración (CAB, por sus siglas en inglés). 14 Figura 3 Posición línea intermamaria Fuente: Fototeca ANB Figura 4 Técnica de comprensión con dos dedos en niños realizada por 1 solo reanimador Fuente: Imagen relevada desde internet 15 5. Permeabilice la vía aérea y realice 2 ventilaciones: La mayoría de los PCRP son por asfixia y no por FV. La reanimación en niños se debe realizar con una secuencia de 30 compresiones y 2 ventilaciones. El personal experimentado y cuando hay más de un reanimador, pueden realizarlo con una secuencia de 15 compresiones y 2 ventilaciones. PARA EL PROPÓSITO DE ESTE CURSO, REALICE LA SECUENCIA 30:2 CUANDO REANIME A UN NIÑO, ESTANDO SOLO O ACOMPAÑADO. La vía aérea en un niño inconsciente puede estar obstruida por la lengua, por lo que debe permeabilizarla desplazando la cabeza hacia atrás y elevando el mentón de forma moderada. En lactantes utilice la ventilación boca a boca-nariz y en niños boca a boca. Verifique que las ventilaciones son efectivas observando la elevación del tórax. Cada ventilación debería durar un segundo. Si el tórax no se eleva, reposicione la cabeza, mejore el sello e inténtelo nuevamente. Luego de realizar 2 ventilaciones, se deben realizar nuevamente 30 compresiones efectivas. Si el reanimador está solo, debe realizar 2 minutos (1 ciclo de RCP: 5 repeticiones de la secuencia de 30 compresiones y 2 ventilaciones), antes de alejarse del niño para realizar el llamado a los sistemas de emergencia y pedir ayuda, además de obtener un DEA en caso de estar disponible. Después de esto debe volver inmediatamente con el niño y utilizar el DEA o reiniciar la RCP. Si hay dos reanimadores (o más), uno debe pedir ayuda y obtener el DEA si está disponible, mientras el otro reanimador inicia la reanimación de forma inmediata. RCP por 1 o 2 reanimadores: Tanto con 1 o 2 reanimadores, siempre la relación será de 30 compresiones por 2 ventilaciones. El operador que realiza las ventilaciones debe retroalimentar a su compañero recordando la frecuencia y profundidad de las compresiones y estando atento para hacer un cambio. Los operadores que realizan las compresiones deben ser cambiados de su posición cada 2 minutos, aunque no estén cansados. 6. Utilice un Desfibrilador Externo Automático (DEA): Si bien la mayoría de los PCRP son por asfixia, existen también los de origen cardíaco, principalmente en el caso del colapso repentino presenciado o durante el ejercicio. Incluso durante los intentos de reanimación se pueden desarrollar arritmias que son susceptibles de ser tratadas con la desfibrilación. Es por esto que se recomienda el uso del DEA durante la reanimación en niños, pero si el reanimador está solo, se debe ir buscar únicamente después de realizar 16 2 minutos de RCP (1 ciclo de RCP: 5 repeticiones de la secuencia de 30 compresiones y 2 ventilaciones) y después de haber pedido ayuda. Los DEA pueden tener botones de atenuación de energía para niños o electrodos (parches) pediátricos. Si su DEA no cuenta con esto, utilícelo al igual que con un adulto. No se ha demostrado que esto cause daño, al contrario, puede determinar la reaparición del pulso. Al obtener un DEA recuerde minimizar las interrupciones en las compresiones. Préndalo y posicione los electrodos (parches), luego siga las instrucciones del DEA que analizará si la víctima tiene ritmo y si éste es desfibrilable. Reanude las compresiones inmediatamente después de la desfibrilación. 7. Finalice las maniobras y entregue de la víctima al equipo avanzado de salud: Las maniobras de RCP deben continuarse hasta que el niño presente signos de circulación (movimientos, respiración, voz, etc.), o el reanimador esté exhausto y no pueda continuar. De lo contrario, debe continuar con ciclos de 30 compresiones y 2 ventilaciones hasta la llegada del equipo de salud y ellos le indiquen que cese las maniobras. Se debe facilitar la entrega de la víctima a un SEM avanzado, no se debe obstaculizar la entrega de la víctima bajo ningún motivo. Recuerde que frente a una escena insegura no se debe realizar ningún tipo de intervención. LAS MANIOBRAS DE RCP NO DEBEN INICIARSE EN VÍCTIMAS CON SIGNOS DE DESCOMPOSICIÓN, RIGOR MORTIS O LESIONES INCOMPATIBLES CON LA VIDA. 17 Figura 5 Algoritmo PCR pediátrico para un único reanimador profesional de la salud que proporciona SVB: Actualización AHA 2015 (American Heart Association, 2015, pág. 21) 18 Figura 6 Algoritmo de PCR pediátrico para 2 o más reanimadores, profesionales de la salud, que proporcionan SVB: Actualización AHA 2015 (American Heart Association, 2015, pág. 22) Paro cardiorrespiratorio por trauma El PCR por trauma tiene una alta mortalidad, sin embargo, las víctimas que logran recuperarse tienen en general un buen estado neurológico. La RCP se realiza de manera habitual y debe continuar sin detenerse hasta la llegada del SEM. Los únicos casos en los cuales Bomberos no debería iniciar la RCP son los siguientes: Escena no segura. Necesidad de atender otras víctimas graves, que quedarían sin atención si se inicia una RCP. Trauma grave incompatible con la vida (ejemplo: decapitación, herida penetrante de cráneo con pérdida de tejido cerebral). 19 Causas reversibles de PCR por trauma Las causas reversibles de PCR por trauma son: Disminución significativa en la cantidad de sangre (hipovolemia) por hemorragia. Bajo nivel de oxígeno (hipoxia). Colapso de pulmón (neumotórax a tensión). Los Bomberos pueden intervenir en el manejo precoz de estas situaciones mediante las siguientes medidas: Solicitud rápida de la ambulancia entregando toda la información disponible. Control de hemorragias externas. Permeabilización de la vía aérea. Ventilación con bolsa-máscara utilizando oxígeno al 100%. Efectividad de las compresiones torácicas Las compresiones torácicas de buena calidad son la intervención más importante. Sin embargo, pueden ser poco efectivas en caso de una hipovolemia o neumotórax a tensión. Esto reafirma la necesidad de solicitar rápida y correctamente una ambulancia, además de controlar hemorragias externas. Uso de Desfibrilador Externo Automático Pocas víctimas en PCR van a tener un ritmo cardiaco desfibrilable. Sin embargo, estas víctimas tienen hasta 12 veces más posibilidades de sobrevivir. Todas las recomendaciones apoyan el uso de DEA en víctimas en PCR por trauma. Algunas víctimas involucradas en accidente de tránsito pueden haber sufrido el PCR mientras conducían el vehículo, beneficiándose todavía más del uso de un DAE. Debe sospechar esta situación si una víctima presenta un PCR en un accidente de baja energía. La recomendación es utilizar el DEA de manera habitual, revisando el ritmo cardiaco cada 2 minutos. 20 Figura 7 Tabla resumen procedimiento RCP Componente Seguridad del lugar Reconocimiento del PCR Activación del SEM Relación compresiones – ventilación sin dispositivo avanzado para la vía aérea Adulto - Adolescente Niño (1 a 8 años aprox.) Lactante (menos de 1 año) Asegúrese de que el entorno es seguro para los reanimadores y para las víctimas Comprobar si el paciente responde El paciente no respira o solo jadea/boquea (no respira normalmente) No se detecta pulso palpable en un lapso de 10 segundos (La comprobación del pulso y la respiración pueden realizarse simultáneamente en menos de 10 segundos) Si está solo y sin teléfono móvil, Colapso presenciado por algunas personas deje a la víctima para activar el Siga los pasos para adultos y adolescentes que aparecen a la SEM y obtener el DEA antes de izquierda. comenzar la RCP. Colapso no presenciado Si no, mande a alguien en su lugar Realice la RCP durante 2 minutos y comience la RCP de inmediato; Deje a la víctima para activar el SEM y obtener el DEA. use el DEA en cuanto esté Vuelva donde este el niño o lactante y reinicie la RCP, use el disponible. DEA en cuanto esté disponible 1 o 2 reanimadores 1 reanimador 30:2 30:2 2 o más reanimadores 15:2 Compresiones continuadas con una frecuencia 100 a 120 cpm Proporcione 1 ventilación cada 6 segundos (10 ventilaciones por minuto) Relación compresiones – ventilación con dispositivo avanzado para la vía aérea Frecuencia compresiones Profundidad de las compresiones Al menos 5 cm (no superior a 6 cm) Colocación de la mano o las manos 2 manos en la mitad inferior del esternón Descompresión torácica Reduzca al mínimo las interrupciones 100 a 120 cpm Al menos un tercio del diámetro antero posterior del tórax Al menos 5 cm 2 manos o 1 mano (opcional si es un niño muy pequeño) en la mitad inferior del esternón Al menos un tercio del diámetro antero posterior del tórax Alrededor de 4 cm 1 reanimador 2 dedos en el centro del tórax, justo por debajo de las línea de los pezones 2 reanimadores 2 pulgares y manos alrededor del tórax, en el centro del tórax, justo por debajo de la línea de los pezones Permita la descompresión torácica completa después de cada compresión, no se apoye en el pecho después de cada compresión Limite las interrupciones de las compresiones torácicas a menos de 10 segundos (American Heart Association, 2015, pág. 22) 21 Lección 3: Obstrucción de la Vía Aérea por Cuerpo Extraño (OVACE) Objetivos: Comprender qué es una OVACE. Reconocer las precauciones para evitarlas Manejar una OVACE en lactantes, niños y adultos Manejar la permeabilidad de la vía aérea y su inmovilización cervical ¿Qué es una obstrucción de la vía aérea? Cuando un objeto extraño obstaculiza el paso del aire por la vía área superior, puede causar una pérdida del conocimiento lo que a su vez puede derivar en un PRC. Las principales precauciones para evitar un OVACE superior son: Cortar los alimentos en pedazos pequeños y masticar lenta y pausadamente, en especial si usted hace uso de dentadura removible. Evite hablar o reír mientras come. No permita a los niños caminar, correr o jugar mientas comen. Evite la ingesta excesiva de alcohol. Mantener elementos que puedan causar una obstrucción de la vía área superior fuera del alcance de bebes y niños. No dar alimentos que se deben masticar a niños que no puedan hacerlo. Siempre vigile que los juguetes que usa un niño estén acordes a su edad y no existan partes pequeñas que pudieran causar un accidente. Reconocimiento de la Obstrucción de la Vía Aérea El reconocimiento oportuno de la OVACE es clave en el éxito del tratamiento. Para ello debemos reconocer si dicha obstrucción es completa o incompleta; cuando la víctima se lleva las manos al cuello y muestra signos de desesperación usted debe preguntar: “¿TE ESTÁS AHOGANDO?”, esto hará que podamos reconocer el tipo de obstrucción. 22 Tabla 7 Reconocimiento de OVACE Obstrucción incompleta La víctima puede toser y se encuentra consciente debido a que el paso del aire a través de la vía área no está del todo obstaculizado, en este punto solo se debe incentivar la tos sin ser necesaria una mayor intervención. Si ésta persiste, o el intercambio de aire se deteriora, escuchándose un silbido o evidenciando que la piel se pone azul (cianosis), ésta debe ser tratada como una obstrucción total, si la víctima continúa con signos de obstrucción se debe activar el SEM o trasladarlo directamente a un centro asistencial. Obstrucción completa No existe paso de aire por la vía área superior, la víctima no puede toser ni hablar, mostrará signos de desesperación como llevarse las manos al cuello para expresar que no puede respirar. Se deben realizar maniobras para expulsar el elemento obstructivo lo más pronto posible considerando que la obstrucción total de la vía área derivará en inconciencia y posible muerte de la víctima. Manejo de la Obstrucción de la Vía Aérea en lactantes Posicione la cabeza del lactante más abajo del tronco con el antebrazo, dejándolo descansar en el muslo. Golpee cinco veces entre los hombros, para luego tomar la cabeza con la mano libre sosteniendo el cuello, la mandíbula y el tórax dejándolo boca arriba para continuar la maniobra, dar cinco compresiones en el centro del tórax entre la línea intermamaria con dos dedos, si la maniobra no es exitosa el lactante caerá inconsciente y usted deberá comenzar la maniobra de RCP. Figura 8 Manejo OVACE lactantes Fuente: Imagen relevada desde internet. Manejo de la Obstrucción de la Vía Aérea en niños Siempre que usted sospeche de una OVACE completa, active el SEM pidiéndole a otra persona que llame por teléfono. Si está solo inicie maniobras. 23 Dependiendo de la altura del reanimador y de la víctima, puede arrodillarse o quedarse de pie detrás de él o ella. Pase sus brazos rodeando la cintura, cierre una mano con el pulgar apuntando hacia arriba por encima del ombligo, coloque la otra mano sobre el puño y comprima rápido y hacia arriba, comprima hasta que el objeto salga expulsado y el niño pueda respirar, toser o hablar. Figura 9 Manejo OVACE niños Fuente: Fototeca ANB. Si el niño es muy grande, rodéelo por debajo de las axilas, coloque las manos en el centro del tórax y comprima hacia atrás, en lugar del abdomen. Si el objeto no sale expulsado, o la víctima deja de responder, puede que con las compresiones logre sacar el objeto, para esto realice 30 compresiones. Al finalizarlas, se debe abrir la vía aérea y busque dentro de la boca, si ve algún objeto, sáquelo y realice 2 ventilaciones. Si no observa objetos extraños y la víctima continua sin respirar, repita la serie de 30 compresiones y 2 ventilaciones por 2 minutos, buscando en la boca tras cada serie. Finalizada la última serie de compresiones y ventilaciones, si aún está solo, corra a llamar a emergencias y busque un DEA si está disponible. Manejo de la Obstrucción de la Vía Aérea en adultos Aunque menos frecuente que en niños, la OVACE en adultos se asocia usualmente a malos hábitos alimentarios, trastornos del paso de alimentos hacia el estómago (disfagia), compromisos de conciencia que incluyen también el abuso de alcohol y drogas, o una combinación de éstos. Tal como en los niños, las OVACE pueden ser incompletas o completas. En el primer caso, solicite a la víctima que tosa, manténgala calmada, si persiste con dificultad para respirar llame al número de emergencias o trasládelo rápidamente al servicio de urgencia más cercano. En el caso de una OVACE completa, con víctima consciente, sitúese por atrás de ésta y ponga su puño cerrado apuntando hacia su cuerpo justo sobre el ombligo, cubra su puño con la mano 24 izquierda y comprima rápido hacia arriba y atrás en 5 oportunidades y luego revise la vía aérea. Repita la maniobra hasta que el cuerpo salga expulsado o la víctima pierda la consciencia. Figura 10 Manejo OVACE adultos Fuente: Fototeca ANB. En el caso de víctimas obesas o embarazadas, pase sus manos por debajo de las axilas, júntelas en la mitad del esternón y, al igual que en el caso anterior, comprima fuerte hacia atrás hasta que el cuerpo extraño salga o la víctima pierda la consciencia. Figura 11 Manejo OVACE embarazadas Fuente: Fototeca ANB. Tanto en víctimas adultas como niños/lactantes, si no responde y no respira, trátelo como un caso que necesita RCP: active la cadena de sobrevida e inicie la maniobra. 25 Manejo de la vía aérea e inmovilización cervical La permeabilidad de la vía aérea es más importante que la inmovilización cervical. Hay algunas recomendaciones que es importante mencionar: Utilice inmovilización cervical manual y no utilice collar para el manejo inicial. El collar dificulta la mantención de una vía aérea permeable, aunque podría ser instalado posteriormente por personal de soporte vital avanzado. Para permeabilizar manualmente la vía aérea utilice la maniobra de levantamiento mandibular (frente atrás/mentón arriba, abriendo la boca, si ve algún cuerpo extraño que se pueda retirar se debe sacar con el dedo en forma de gancho. Siempre que la víctima esté inconsciente.) y/o una cánula orofaríngea. Si el tórax no se expande con las ventilaciones a pesar de las medidas anteriores, utilice la maniobra frente atrás-mentón arriba. 26 Lección 4: Impacto de las enfermedades cardiovasculares en Bomberos Objetivo: Reconocer el impacto de las ECV en bomberos en base al trabajo bomberil Durante el año 2015 en EE.UU. se reportó un total de 68 muertes de bomberos en actos de servicio, de las cuales un 57% fueron atribuidas a enfermedades cardiovasculares, en su mayoría infartos cardíacos (National Fire Protection Association, 2017). Características del trabajo bomberil Existen características propias del trabajo bomberil que podrían explicar la alta frecuencia con que ocurren estas enfermedades: Súbito incremento de la frecuencia cardíaca, cuando se activa el sistema de alerta que anuncia una emergencia. Deshidratación intensa, producida por la sudoración profusa asociada al uso del equipo de protección personal y actividad física realizada. Alta exigencia física del tipo aeróbico, que lleva a un aumento del consumo de oxígeno. Aumento de la temperatura corporal en, aproximadamente, 1,5 C después de sólo 18 minutos de actividad bomberil. Exposición a productos de la combustión que alteran el transporte y el uso de oxígeno en el cuerpo. Estos factores determinan que en individuos susceptibles se produzcan infartos cardíacos y cerebrales, principalmente en labores de extinción del fuego. 27 Glosario ABC (por sus siglas en inglés): Vía aérea, respiración, circulación (compresiones torácicas). Airway, Breathing, and Circulation. ARRITMIAS: Trastorno de la frecuencia cardíaca (pulso) o del ritmo cardíaco; puede ser latidos demasiado rápidos (taquicardia) o demasiado lento (bradicardia). ATEROSCLEROSIS: Depósito de sustancias grasas en las arterias. BVM o AMBU (por sus siglas en Dispositivo de ventilación. Bolsa Válvula Máscara. Airway Mask Bag inglés): Unit. CAB (por sus siglas en inglés): Circulación (comprensiones torácicas), vía aérea, respiración. Circulation, Airway and Breathing. CIANOSIS: Coloración azulada de la piel a causa de una deficiente oxigenación de la sangre. DEA: Desfibrilador Externo Automático. DECÚBITO PRONO: Acostado boca abajo. DECÚBITO SUPINO o DORSAL: Acostado boca arriba. DISFAGIA: Dificultad para tragar alimentos. DISNEA: Dificultad respiratoria (ahogo). ECV: Enfermedades Cardiovasculares. FV: Fibrilación Ventricular. Se entiende como un problema del ritmo cardíaco que ocurre cuando el corazón late con impulsos eléctricos rápidos y erráticos. TV: Taquicardia Ventricular. Tipo de arritmia que se caracteriza por el latido rápido del corazón entre 150 200 latidos por minuto. HIPOVOLEMIA: Disminución significativa de la cantidad normal de sangre que puede ser causada por deshidratación, hemorragia, golpe de calor, quemadoras, entre otros. Se puede identificar por palidez, taquicardia y/o pulso débil de la víctima. HIPOXIA: Deficiencia en la cantidad de oxígeno que alcanza los tejidos del cuerpo. LACTANTE: Niño menor de un año. NEUMOTÓRAX VALVULAR O A Se produce cuando el aire se acumula entre la pared torácica y el TENSIÓN: pulmón y aumenta la presión en et tórax, lo que reduce la cantidad de sangre que regresa al corazón. Sus síntomas incluyen dolor torácico, 28 dificultad respiratoria, mareo, respiración acelerada y frecuencia cardíaca muy rápida. NIÑO: Menor entre uno y ocho años. OVACE: Obstrucción de la Vía Aérea por Cuerpo Extraño. PCR: Paro Cardiorrespiratorio PCRP: Paro Cardiorrespiratorio Pediátrico PERMEABILIZAR, Que puede ser penetrado o traspasado por el agua u otro fluido PERMEABILIDAD: RCP: Reanimación Cardiopulmonar RIGOR MORTIS: Estado de rigidez e inflexibilidad que adquiere un cadáver pocas horas después de la muerte RN: Recién Nacido SEM: Servicio de Emergencia Médica SMSL: Síndrome de Muerte Súbita en Lactante. Muerte repentina e inesperada durante el sueño en un lactante aparentemente, en el que una autopsia no revela la causa. SVB: Soporte Vital Básico. Medidas que se deben poner en marcha ante una situación de PCR con el fin de mantener esas funciones hasta la llegada del SEM. SVA: Soporte Vital Avanzado. Acciones específicas encaminadas a prevenir, tratar y mejorar la supervivencia de los pacientes que sufren una PCR. 29 Bibliografía American Heart Association. (2005-2006). Resumen de los aspectos más destacados de las Directrices 2005 para reanimación cardiopulmonar y atención cardiovascular de emergencia de la American Heart Association. Currents in Emergency Cardiovascular Care, 16(4), 2-28. Recuperado el 31 de agosto de 2018, de https://www.lifeguard.cl/files/Norma-RCP-SVA-AHA_2005.pdf (2010). Aspectos destacados de la actualziación de las Guías AHA para RCP y AC de 2015. Recuperado el 31 de agosto de 2018, de http://guidelines.ecc.org/pdf/KJ0875%20ECC%20Guidelines%20Highlights%202010%20Spanish.pdf (3 de noviembre de 2015). 2015 AHA Guidelines update for CPR and ECC. Circulation, 132(18). Recuperado el 31 de agosto de 2018, de https://www.ahajournals.org/doi/abs/10.1161/cir.0000000000000269 (2015). Aspectos Destacados de la actualización de las Guías AHA para RCP y ACE de 2015. Dallas: American Heart Association. Recuperado el 26 de junio de 2018, de https://eccguidelines.heart.org/wp-content/uploads/2015/10/2015-AHA-Guidelines-HighlightsSpanish.pdf National Fire Protection Association. (Junio de 2017). Firefighter Fatalities in the United States - 2016. Recuperado el 11 de Mayo de 2018, de https://www.nfpa.org/News-and-Research/Fire-statisticsand-reports/Fire-statistics/The-fire-service/Fatalities-and-injuries/Firefighter-fatalities-in-theUnited-States 30 31