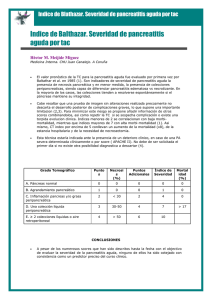
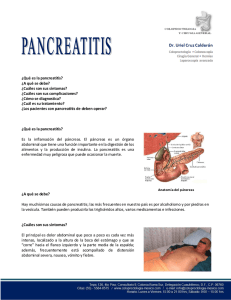
G Model MEDCLI-5897; No. of Pages 8 ARTICLE IN PRESS Medicina Clínica xxx (xxxx) xxx–xxx www.elsevier.es/medicinaclinica Revisión Pancreatitis aguda Francisco Valverde-López ∗ , Juan Gabriel Martínez-Cara y Eduardo Redondo-Cerezo Servicio de Aparato Digestivo. Hospital Universitario Virgen de las Nieves, Granada, España información del artículo r e s u m e n Historia del artículo: Recibido el 5 de octubre de 2021 Aceptado el 29 de diciembre de 2021 On-line el xxx La pancreatitis aguda continúa siendo una de las patologías más relevantes en los servicios de aparato digestivo, destacando la litiasis y el alcohol como las causas principales. Presenta unos criterios diagnósticos bien establecidos y unas indicaciones específicas para la realización de pruebas de imagen, considerando de gran utilidad la ecografía abdominal en el estudio etiológico y la tomografía computarizada abdominal para la estratificación del riesgo y estudio de complicaciones locales. Una fluidoterapia basada en metas, el uso precoz de la nutrición por vía oral y una adecuada analgesia constituyen los pilares básicos del manejo inicial. La antibioterapia está indicada en casos de necrosis infectada o infecciones extrapancreáticas pero no ha demostrado beneficio como profilaxis en pancreatitis aguda necrotizante. En la última década se han desarrollado abordajes mínimamente invasivos que han cambiado radicalmente el tratamiento de las necrosis encapsuladas mejorando la tasa de complicaciones, estancia hospitalaria y calidad de vida de los pacientes. Palabras clave: Pancreatitis aguda Pancreatitis necrotizante Etiología Tratamiento © 2022 Elsevier España, S.L.U. Todos los derechos reservados. Acute pancreatitis a b s t r a c t Keywords: Acute pancreatitis Necrotizing pancreatitis Etiology Management Acute pancreatitis is nowadays one of the most common diseases among gastroenterology disorders, being gallstones and alcohol the main etiologies. Diagnostic criteria and indications of different imaging techniques are well defined, so that abdominal ultrasound is useful for etiological diagnosis whereas computarized tomography is better for risk stratification and local complications assessment. Goal directed fludtherapy, early starting of oral feeding and pain management are the mainstay of early treatment in acute pancreatitis. Antibiotics are useful when infected necrosis or extra pancreatic infections are documented or suspected but no as prophylaxis in sterile necrotizing pancreatitis. Minimally invasive approaches have emerged in the last decade for walled off necrosis management, improving complication rates, quality of life and length of hospital stay when compared with open surgery. © 2022 Elsevier España, S.L.U. All rights reserved. Introducción La pancreatitis aguda (PA) constituye unas de las principales causas de hospitalización en los servicios de aparato digestivo1 . En España se ha estimado una incidencia de 72 casos por cada 100.000 pacientes año2,3 , con una mortalidad global del 4,2%4 . No obstante, el curso de la enfermedad es altamente variable, distinguiéndose un amplio número de casos leves en los que la enfermedad transcurre sin complicaciones en varios días y un subgrupo de pacientes con enfermedad grave en los que la mortalidad asciende hasta el 30-50%, enmarcando este subgrupo la práctica totalidad de las defunciones2,4 . De esta forma nos encontramos ante una de las enfermedades más frecuentes a las que un clínico en un servicio de aparato digestivo, medicina interna o urgencias pueda enfrentarse con un potencial curso mortal, siendo fundamental el conocimiento de las clasificaciones más recientes así como de los últimos avances terapéuticos para un correcto abordaje de esta patología. Etiología ∗ Autor para correspondencia. Correo electrónico: fcovalverde89@gmail.com (F. Valverde-López). En los países occidentales la litiasis biliar y el alcohol constituyen las causas principales, abarcando entre ambas en torno a las https://doi.org/10.1016/j.medcli.2021.12.012 0025-7753/© 2022 Elsevier España, S.L.U. Todos los derechos reservados. Cómo citar este artículo: F. Valverde-López, J.G. Martínez-Cara and E. Redondo-Cerezo, Pancreatitis aguda, Med Clin (Barc)., Descargado para Anonymous User (n/a) en Cayetano Heredia Pervuvian University de ClinicalKey.es por Elsevier en abril 13, 2022. Para uso https://doi.org/10.1016/j.medcli.2021.12.012 personal exclusivamente. No se permiten otros usos sin autorización. Copyright ©2022. Elsevier Inc. Todos los derechos reservados. G Model MEDCLI-5897; No. of Pages 8 ARTICLE IN PRESS F. Valverde-López, J.G. Martínez-Cara and E. Redondo-Cerezo Medicina Clínica xxx (xxxx) xxx–xxx dos terceras partes del total de los casos5,6 . En España, la distribución etiológica es similar, habiéndose estimado la etiología litiásica como la principal, afectando a un 50-65% de los casos, seguida de la etiología alcohólica (10-21%)2 . La identificación y corrección precoces de la etiología son fundamentales, puesto que la eliminación del agente causal impedirá o disminuirá notablemente el riesgo de recidiva7 . atribuirse la etiología a un fármaco potencialmente causal de pancreatitis tras haber descartado razonablemente otras causas mucho más frecuentes como litiasis o alcohol17 . Obstrucción ampular no litiásica La presencia de tumores periampulares, neoplasias pancreáticas sólidas o quísticas pueden desencadenar episodios de PA por una obstrucción mecánica al flujo pancreático9 . Algunas series han evidenciado que hasta el 7% de los casos de PA de etiología presumiblemente idiopática son debidas a neoplasias pancreáticas o ampulares18 . Datos de la historia clínica como una pérdida de peso significativa previa al episodio, un debut de diabetes reciente o la presencia de masa pancreática en pruebas de imagen son signos de alarma para sospechar cáncer de páncreas como agente causal14 . Litiasis Si bien es una de las causas principales de PA, su incidencia es inferior al 2% en pacientes con colelitiasis asintomática, siendo en general los cálculos de pequeño tamaño los que implican un riesgo mayor8 . La colecistectomía precoz es fundamental para evitar recidivas y otras complicaciones biliares, pudiendo realizarse durante el episodio índice en casos leves9,10 . Alcohol Alteraciones genéticas Junto con la etiología litiásica, constituye la causa fundamental de PA, si bien, para atribuir el cuadro de pancreatitis al alcohol se estipula que el consumo del paciente ha debido ser de al menos 50 g de alcohol al día durante más de cinco años, descartándose por tanto consumos abusivos puntuales como causa9 . Además, se estima que sólo el 2-3% de los consumidores abusivos de alcohol presentan episodios de PA11 , lo cual induce a pensar el papel de otros cofactores como el tabaco o alteraciones genéticas que pueden aumentar el riesgo en pacientes consumidores de alcohol12 . Se define pancreatitis hereditaria como aquella que afecta a dos o más individuos en dos o más generaciones o aquellos casos ligados a una mutación en el gen del tripsinógeno catiónico (PRSS1)12 . A diferencia de otras etiologías, las causas genéticas suelen presentar un debut más precoz (entre la primera y segunda décadas de la vida) y un aumento del riesgo de diabetes, insuficiencia pancreática exocrina y cáncer de páncreas19 . Otros genes implicados en la aparición de pancreatitis son el CFTR, CTRC y el SPINK1, todos ellos relacionados con el control de la actividad de la tripsina12 . Las mutaciones en el PRSS1 se transmiten con una herencia autosómica dominante mientras que alteraciones en el SPINK1 y el CFTR se transmiten de forma autosómica recesiva19 . Metabólicas Entre el resto de las causas que pueden producir PA, cabe destacar dentro de las causas metabólicas la hipertrigliceridemia. Para poder considerar esta como etiología del cuadro, los niveles de triglicéridos deben ser superiores 1.000 mg/dL9 , pero un estudio ha evidenciado que cifras superiores a 500 mg/dL pueden ser causantes de pancreatitis13 . La hipercalcemia puede constituir una rara causa de PA cuando se han excluido otras causas6,14 . Miscelánea Otras causas relacionado con una minoría de casos de PA son: Vasculares: con relación a la isquemia pancreática, vasculitis, hipotensión intraoperatoria o shock hemorrágico19 . Infecciosas: se han relacionado casos de PA con agentes infecciosos virales (parotiditis, coxsackie, hepatitis B, citomegalovirus, virus herpes simple tipo 2, virus de inmunodeficiencia humana [VIH] y varicela zóster), bacterianos (mycoplasma, salmonella typhi, leptospira y legionella) o parasitarios (toxoplasma, criptosporidium y áscaris), debiendo sospecharse esta causa cuando se produce en el contexto de otros síntomas y signos de la infección en cuestión20 . Anomalías congénitas como el coledococele, el páncreas anular o los divertículos duodenales yuxtapapilares de gran tamaño19 . La tradicional relación causal entre el páncreas divisum y la PA es hoy día controvertida, con series a favor y en contra de su papel etiológico, considerándose actualmente más su papel como cofactor en pacientes portadores de ciertas mutaciones genéticas en genes como el SPINK1 o el CFTR21 . Por tanto, se debe valorar minuciosamente el riesgo beneficio del tratamiento del mismo en este contexto y haber descartado previamente otras causas más probables21 . La pancreatitis autoinmune (PAI) es un trastorno raro cuya presentación más habitual corresponde con ictericia obstructiva y masa pancreática, típicamente con buena respuesta al tratamiento con glucocorticoides22 . Se divide en pancreatitis esclerosante linfoplasmocitaria (Tipo 1), en la que constituye una afectación más de una enfermedad sistémica relacionada con la IgG4 y en la idiopática ductocéntrica (Tipo 2)23 . En la PAI tipo 1, solemos encontrar niveles elevados de IgG4 en suero y afectación de otras vísceras como las glándulas salivales, árbol biliar, riñones o retroperitoneo, mientras que en la tipo 2 los niveles de IgG4 no se ven elevados y se relaciona típicamente con colitis ulcerosa12 . Poscolangiografía pancreática retrógrada endoscópica La iatrogenia es otra importante causa de PA, destacando la pancreatitis tras la realización de una colangiopancreatografía retrógrada endoscópica (CPRE). La incidencia de esta complicación se estima en torno al 2%, si bien se han descrito cifras de hasta el 24,4%, probablemente por diferencias en la definición, el grado de experiencia del endoscopista o diferencias en el procedimiento15 . El uso de 100 mg de diclofenaco o indometacina rectal inmediatamente antes o después, o incluso durante el procedimiento ha demostrado reducir el riesgo de pancreatitis post-CPRE, recomendándose su utilización en todos los casos en los que no exista contraindicación16 . En pacientes de alto riesgo, la colocación temporal de un stent plástico de 5 Fr en el conducto pancreático es otra medida recomendada por la European Society of Gastrointestinal Endoscopy (ESGE) para evitar un episodio de pancreatitis postCPRE16 . Fármacos Múltiples medicamentos como la azatioprina, el ácido valproico o la mesalazina, se han relacionado con la aparición de PA, aunque se considera que menos del 2% de los casos de pancreatitis se atribuyen a una causa farmacológica. Establecer la relación causal entre ambos acontecimientos resulta complejo, basándose la evidencia disponible en general en series de casos17 . Así, sólo debería 2 Descargado para Anonymous User (n/a) en Cayetano Heredia Pervuvian University de ClinicalKey.es por Elsevier en abril 13, 2022. Para uso personal exclusivamente. No se permiten otros usos sin autorización. Copyright ©2022. Elsevier Inc. Todos los derechos reservados. G Model MEDCLI-5897; No. of Pages 8 ARTICLE IN PRESS F. Valverde-López, J.G. Martínez-Cara and E. Redondo-Cerezo Medicina Clínica xxx (xxxx) xxx–xxx Igualmente, se definen dos fases de la enfermedad25 : Fase precoz: comprende la primera semana, aunque puede extenderse hasta la segunda. Durante esta fase, la patogenia de la enfermedad se atribuye a la respuesta inflamatoria sistémica mediada por la cascada de citocinas28 . Fase tardía: se caracteriza por la persistencia de la respuesta sistémica o la aparición de complicaciones locales25 . El concepto más relevante que se establece en el texto es el de fallo orgánico, definiéndose como una puntuación ≥ 2 en la escala modificada de Marshall (tabla 1) en cualquiera de los tres sistemas que se define (hemodinámico, respiratorio o renal)25 . El fallo orgánico se divide a su vez en transitorio cuando se resuelve antes de 48 horas y persistente cuando se prolonga más de 48 horas, siendo este último el principal determinante de mortalidad en PA4 . Otras definiciones de gran interés que se establecen en la clasificación de Atlanta revisada son las complicaciones locales y sistémicas (tabla 2). A partir de estas definiciones se establecen tres grados de gravedad25 : Leve: ausencia de fallo orgánico y complicaciones locales o sistémicas. Moderadamente-grave: presencia de fallo orgánico transitorio y/o complicaciones locales o sistémicas Grave: presencia de fallo orgánico persistente. Las diferencias en términos de mortalidad son llamativas como demuestra el estudio de Sternby et al., ya que en los pacientes con grados leves o moderadamente grave, los índices de mortalidad son de 0,1% y 2% respectivamente, mientras que en los casos graves, la mortalidad se dispara hasta el 52,1%4 . Otro concepto clave en el manejo de pancreatitis necrotizante es la necrosis infectada que debemos sospechar principalmente en la fase tardía ante la presencia de signos clínicos o analíticos de sepsis (fiebre > 38◦ , persistencia o nueva aparición de síndrome de respuesta inflamatoria sistémica, leucocitosis, elevación de la proteína C reactiva, fallo orgánico de nueva aparición o ante un deterioro clínico significativo o ausencia de mejoría)29 o ante una imagen de TC con contraste en la que se aprecian burbujas de gas extraluminal en el seno de la necrosis25 . Actualmente, la guía ESGE no recomienda de forma rutinaria la toma de muestra de la colección a través de una punción con aguja fina guiada por USE, dado el escaso valor diagnóstico añadido de la misma y teniendo en cuenta la tasa de falsos positivos (4-10%) y negativos (20-29%)26 . Idiopática A pesar de una exploración física y anamnesis minuciosa en la que se incluya el consumo de alcohol y los antecedentes familiares, así como la realización de ecografía abdominal y pruebas de laboratorio, hasta en el 16-27% de los casos no se identifica un agente causal, considerada entonces la etiología como presumiblemente idiopática18 . En muchos de estos casos, la realización de nuevas exploraciones como una segunda ecografía abdominal, ultrasonografía endoscópica (USE), tomográfica computarizada (TC) o colangiocrepancreatografía por resonancia magnética (CPRM) pueden identificar eventualmente el agente causal y permitir su corrección para disminuir el riesgo de recidiva19 . En la figura 1 se ilustra un abordaje diagnóstico propuesto para el estudio de PA idiopática. Diagnóstico El diagnóstico de PA se realiza al demostrar dos de las tres siguientes características9 : • Dolor abdominal compatible con el cuadro • Elevación de la amilasa o lipasa séricas por encima de tres veces el límite superior de la normalidad. • Alteraciones características en pruebas de imagen (ecografía abdominal o TC). La mayoría de episodios pueden ser fácilmente identificables con una adecuada historia clínica, exploración física y pruebas de laboratorio sin necesidad de técnicas de imagen. El cuadro clínico típico consiste en dolor abdominal en epigastrio o hipocondrio izquierdo, de gran intensidad, típicamente irradiado en cinturón hacia la espalda, pudiendo acompañarse de náuseas y vómitos9 . La elevación enzimática es clave para el diagnóstico. Sin embargo, podemos ver niveles normales de amilasa en pacientes con hipertrigliceridemia y etiología alcohólica o elevaciones de amilasa y lipasa en cuadros abdominales quirúrgicos como colecistitis aguda, apendicitis aguda o perforaciones intestinales14 . Otras entidades que pueden elevar falsamente la amilasa son la macroamilasemia, la insuficiencia renal o patología de las glándulas salivales9 . Los valores de amilasa tienden a normalizarse en tres a cinco días, de tal modo que pacientes con varios días de evolución pueden presentar falsamente niveles normales de amilasa, siendo en estos casos, la lipasa de gran utilidad por mantenerse elevada en sangre por más tiempo9 . En caso de presentaciones clínicas atípicas o sospecha de abdomen agudo a pesar de las elevaciones enzimáticas, la realización de una TC abdominal es de gran utilidad. Predictores de gravedad Dada la elevada mortalidad en los pacientes con PA grave, múltiples estudios se han enfocado en la búsqueda de parámetros de laboratorio o puntuaciones (score) pronósticas que permitan identificar en los momentos más precoces de la enfermedad qué pacientes presentarán un curso ominoso, permitiendo una monitorización más estrecha e incluso un ingreso en una unidad de cuidados intensivos o traslado a un centro de referencia30–32 . Existen múltiples puntuaciones pronósticas basadas en variables clínicas y de laboratorio como el Ranson, el Acute Physiology and Chronic Health Evaluation-II (APACHE II), el síndrome de respuesta inflamatoria sistémica (SIRS) o el Bedside Index of Severity Acute Pancreatitis (BISAP)33 , otros se basan en los hallazgos de imagen en TC como el modified computed tomography severity index (CTSI)30 . Sin embargo, muchos de ellos son complejos, no pueden ser calculados en el momento del ingreso o las primeras 24 horas y todos presentan una modesta capacidad de predicción, en especial debido a la baja tasa valores predictivos positivos30,34 . También han sido estudiados parámetros analíticos aislados como el nitrógeno ureico en sangre (BUN), la PCR, procalcitonina, hematocrito o el lactato, presentando en general una peor capacidad predictiva al ingreso que los scores, pero con la ventaja de ser Clasificación y conceptos clave En 1992, un simposio realizado en Atlanta estableció una clasificación universal de PA24 , pero el mayor conocimiento de la fisiopatología de la enfermedad y en especial de la importancia del fallo orgánico (FO) en la misma, desembocó en una revisión de la clasificación en 2012, exponiéndose en la misma los conceptos que hoy manejamos25 . De esta forma, se distinguen por un lado dos tipos de pancreatitis: Pancreatitis edematosa-intersticial: ensanchamiento de la glándula por edema inflamatorio, pudiendo existir líquido peripancreático e inflamación de la grasa peripancreática. En general el cuadro se resuelve en la primera semana25 . Pancreatitis necrotizante: entre el 5-20% de los pacientes presentan necrosis del parénquima, tejido peripancreático o ambos26 , con un aumento de la incidencia de fallo orgánico, necesidad de intervención y muerte27 . 3 Descargado para Anonymous User (n/a) en Cayetano Heredia Pervuvian University de ClinicalKey.es por Elsevier en abril 13, 2022. Para uso personal exclusivamente. No se permiten otros usos sin autorización. Copyright ©2022. Elsevier Inc. Todos los derechos reservados. G Model ARTICLE IN PRESS MEDCLI-5897; No. of Pages 8 F. Valverde-López, J.G. Martínez-Cara and E. Redondo-Cerezo Medicina Clínica xxx (xxxx) xxx–xxx Figura 1. Algoritmo propuesto para el estudio de pancreatitis aguda presumiblemente idiopática. AF: antecedentes familiares; PA: pancreatitis aguda; PAI: pancreatitis autoinmune; CPRE: colangiopancreatografía retrógrada endoscópica; TC: tomografía computarizada. * Dada la baja probabilidad de recurrencia en estos casos. Tabla 1 Escala modificada de Marshall para la definición de fallo orgánico Puntuación Fallo Orgánico 0 1 2 3 4 Respiratorio (PaO2/FiO2) Renal, Creatinina sérica (mg/dL) Cardiovascular (presión sistólica, mmHg) > 400 < 1,4 > 90 301-400 1,4-1, 8 < 90 con respuesta a fluidoterapia 201-300 1,9-3,6 < 90 sin respuesta a fluidoterapia 101-200 3,6-4,9 < 90, pH < 7,3 ≤ 101 > 4,9 < 90, pH< 7,2 Una puntuación de 2 o mayor define la presencia de fallo orgánico. 4 Descargado para Anonymous User (n/a) en Cayetano Heredia Pervuvian University de ClinicalKey.es por Elsevier en abril 13, 2022. Para uso personal exclusivamente. No se permiten otros usos sin autorización. Copyright ©2022. Elsevier Inc. Todos los derechos reservados. G Model MEDCLI-5897; No. of Pages 8 ARTICLE IN PRESS F. Valverde-López, J.G. Martínez-Cara and E. Redondo-Cerezo Medicina Clínica xxx (xxxx) xxx–xxx Tabla 2 Definición de complicaciones locales y sistémicas según la clasificación de Atlanta revisada en 2012 Complicaciones locales Colección peripancreática aguda Colección necrótica aguda Pseudoquiste Necrosis encapsulada Asociada a pancreatitis edematosa-intersticial < 4 semanas de evolución Ausencia de necrosis Ausencia de pared bien definida Asociada a pancreatitis necrotizante < 4 semanas de evolución Mezcla de contenido líquido y necrótico Ausencia de pared bien definida Asociada a pancreatitis edematosa-intersticial Normalmente > 4 semanas de evolución Ausencia o mínima cantidad de necrosis Colección encapsulada con pared bien definida Asociada a pancreatitis necrotizante Normalmente > 4 semanas de evolución Presencia de necrosis (peri)pancreática Colección encapsulada con pared bien definida Complicaciones sistémicas: exacerbación en relación con el episodio de pancreatitis aguda de una enfermedad de base o comorbilidad preexistente (tales como coronaria o respiratoria). más simples31,35,36 , pudiendo ser utilizadas para monitorizar de forma sencilla la evolución del paciente7 . Ciertas variables clínicas como la edad, las comorbilidades o el índice de masa corporal (IMC) se han relacionado con un aumento de mortalidad y fallo orgánico persistente37 . Si bien ningún sistema predictor es lo suficientemente preciso como para ser recomendado de forma general, por su sencillez, varias guías abogan por el uso del BISAP26 o el SIRS7 en las primeras 24 horas como estratificación inicial. No obstante, parece sensato tener en cuenta a su vez factores de riesgo como la edad, el índice de masa corporal o las comorbilidades, valorar la evolución de los parámetros de laboratorio (BUN o creatinina) para monitorizar la respuesta y vigilar estrechamente la aparición de fallo orgánico7 . Tratamiento Dado que hoy día no existe un tratamiento específico para la PA, su manejo inicial se basa en la prevención y tratamiento de sus complicaciones, distinguiéndose en el enfoque terapéutico un período inicial durante las primeras 72-96 h y una serie de actuaciones en la fase tardía en los casos moderadamente graves/graves40 . En los primeros días del cuadro, los pilares principales del tratamiento se basan en la fluidoterapia, monitorización estrecha de las constantes vitales, control del dolor y nutrición6,40 . Fluidoterapia La respuesta inflamatoria que acontece en el seno de una PA desencadena un secuestro de líquido en tercer espacio que puede desembocar en hipovolemia, hipoperfusión y finalmente fallo orgánico (FO)6 . Una correcta fluidoterapia inicial es uno de los pilares básicos del tratamiento, si bien, el volumen, la velocidad de infusión y el tipo de fluido son hoy una cuestión de debate dada la escasez de ensayos clínicos aleatorizados en este respecto6 . Aunque tradicionalmente se ha recomendado una fluidoterapia agresiva en los momentos iniciales, existen estudios que han evidenciado un aumento de complicaciones y gravedad en relación con la sobrecarga excesiva de fluidos en las primeras 24 horas, especialmente en pacientes graves, y sin evidencia de beneficio en pacientes leves41–43 . De esta forma, y a pesar de la escasez de evidencia sólida a este respecto, las guías de práctica clínica recomiendan una velocidad de infusión inicial aproximada de 5-10 mL/kg/h realizando un control estrecho de las constantes vitales (frecuencia cardíaca < 120 lpm, presión arterial media entre 65-80 mmHg y débito urinario de 0,5-1 mL/kg/h) y parámetros de laboratorio (BUN, creatinina y hematocrito) para modificar el ritmo de infusión7,26 . Con respecto al tipo de fluido, existe debate sobre la superioridad del ringer lactato (RL) sobre el suero salino fisiológico (SSF), si bien un reciente metaanálisis de ensayos clínicos aleatorizados y controlados evidencia una reducción de riesgo de PA moderadamente-grave/grave en los pacientes tratados con RL en comparación con los tratados con SSF pero sin diferencias en el desarrollo de SIRS o fallo orgánico44 . Con todo, las principales guías de práctica clínica recomiendan el uso de RL7,9,26 . Pruebas de imagen La TC es la prueba de imagen fundamental en el estudio de una PA, teniendo como indicaciones principales26 : • En el momento del ingreso, en caso de duda diagnóstica. • En ausencia de mejoría tras un manejo conservador, durante la primera semana y siempre después de las primeras 72-96 horas para valorar adecuadamente la necrosis pancreática En los pacientes con riesgo de PA grave que no mejoran tras un abordaje inicial, la TC con contraste permite valorar con precisión la extensión de la necrosis y detectar complicaciones locales en momentos preoces38 , siendo la prueba de elección en estos casos dada su capacidad y disponibilidad. En pacientes alérgicos al contraste yodado o con insuficiencia renal, la resonancia magnética (RM) presenta una precisión similar a la TC en la valoración de gravedad39 . En la fase tardía de la enfermedad, se recomienda la realización de una TC con contraste en ausencia de mejoría, deterioro clínico y siempre con vistas a valorar la necesidad de intervencionismo7 . Entre la segunda y cuarta semanas desde el debut de la enfermedad, la TC permite un diagnóstico y monitorización precisos de las colecciones (peri)pancreáticas, valorar infección de la necrosis y otras complicaciones como la presencia de pseudoaneurismas o trombosis de los vasos esplénicos 26 . A partir de la cuarta semana, la indicación de la TC debe estar encaminada a la valoración de intervencionismo en pacientes que no mejoran o para monitorizar la respuesta al mismo26 . La ecografía abdominal puede ser utilizada en el momento del ingreso en caso de duda diagnóstica pero su precisión es inferior a la TC a la hora de descartar PA u otras patologías que la simulen como perforaciones intestinales. Por otro lado, es preceptiva su realización durante el ingreso hospitalario para descartar patología litiásica como agente etiológico7,9 . Nutrición El dogma tradicional del reposo intestinal hasta la resolución del dolor o la normalización de las enzimas ha sido desplazado en la actualidad por la escasez de evidencia sobre su beneficio y puesto que el ayuno prolongado puede favorecer una atrofia de la mucosa intestinal, traslocaciones bacterianas y subsidiarias complicaciones infecciosas9,45 . De esta forma, hoy día se preconiza en los casos leves y moderados la introducción precoz y no escalonada 5 Descargado para Anonymous User (n/a) en Cayetano Heredia Pervuvian University de ClinicalKey.es por Elsevier en abril 13, 2022. Para uso personal exclusivamente. No se permiten otros usos sin autorización. Copyright ©2022. Elsevier Inc. Todos los derechos reservados. G Model MEDCLI-5897; No. of Pages 8 ARTICLE IN PRESS F. Valverde-López, J.G. Martínez-Cara and E. Redondo-Cerezo Medicina Clínica xxx (xxxx) xxx–xxx Figura 2. Drenaje y necrosectomía de necrosis encapsulada. Inicialmente se localiza la necrosis encapsulada mediante ecoendoscopia y se punciona la lesión con aguja fina para la inserción de una guía (imagen superior izquierda). Mediante fluoroscopia podemos controlar la situación de la guía (imagen superior derecha). Una vez introducida la guía en la colección, se coloca prótesis metálica de aposición luminal consiguiendo el drenaje de la misma (imagen inferior izquierda). En caso de no resolverse el cuadro con el drenaje de la colección, puede realizarse necrosectomía endoscópica con retirada del material necrótico con asa de polipectomía, en general en varias sesiones hasta la resolución del cuadro (imagen inferior derecha). Las prótesis Hot AXIOS® agilizan el procedimiento al realizar en el mismo acto la punción y liberación de la prótesis. de una dieta sólida baja en grasas, en general cuando el dolor está mejorando, el paciente presenta sensación de hambre, en ausencia de náuseas o vómitos e idealmente en las primeras 24 h46,47 . Este abordaje ha demostrado una menor estancia hospitalaria sin aumento de otras complicaciones47,48 . Algunos pacientes presentarán intolerancia oral con este abordaje, recomendándose iniciar una nutrición enteral por sonda nasoyeyunal o nasogástrica en aquellos pacientes con predicción de gravedad en caso de no poder iniciar dieta tras 72 h del debut26 . La nutrición parenteral queda relegada para una minoría de casos con intolerancia a la nutrición enteral y necesidad de soporte nutricional dado que esta vía se relaciona con un aumento de infecciones, fallo multiorgánico y muerte49 , si bien debe considerarse una nutrición parenteral parcial añadida a la nutrición enteral en caso de no conseguir por vía enteral los requerimientos calóricos y proteicos que el paciente precise50 . Antibioterapia Los cuadros infecciosos tanto pancreáticos (necrosis infectada) como extrapancreáticos (neumonía, infecciones del tracto urinario, bacteriemia, colangitis) durante un episodio de PA son una importante causa de morbilidad y mortalidad9 . El uso de antibióticos y despistaje mediante la toma de cultivos es preceptivo en caso de sospecha o confirmación de fuentes de infección extrapancreática9 . En caso de sospecha o confirmación de necrosis infectada, se recomienda el uso de antibióticos con alta capacidad de penetración en tejido pancreático (carbapenémicos, cefalosporinas a altas dosis, quinolonas y metronidazol) y eficaces frente a gérmenes intestinales, ya que por sí misma, la antibioterapia puede resolver el cuadro en una minoría de pacientes o funcionar como terapia puente para intervencionismo endoscópico o percutáneo hasta la maduración de la pared de la colección26 . El uso de forma profiláctica de antibióticos en el seno de una PA necrotizante o grave sin datos o sospecha de infección está actualmente desaconsejado, pues no se ha evidenciado beneficio significativo y sí un aumento de riesgo de infecciones fúngicas intraabdominales7,9,26,53 . Analgesia Papel de la colangiografía pancreática retrógrada endoscópica en la pancreatitis aguda A pesar de ser otro de los pilares principales en el tratamiento, apenas existen ensayos clínicos aleatorizados de calidad a este respecto, de tal modo que en general se recomienda seguir la escala analgésica de la Organización Mundial de la Salud6 . El uso de opioides como la morfina subcutánea y el fentanilo, ha demostrado ser seguro y eficaz, siendo su uso habitual en E.E. U.U. aunque existe riesgo de dependencia a opiáceos14 . Existe evidencia de que el uso de analgesia epidural en pacientes graves puede estar relacionado con un descenso en la mortalidad, aunque se precisan estudios prospectivos para dilucidar este potencial beneficio51 . Con respecto al uso de analgésicos de primer escalón, existe un estudio piloto que evidenció una tendencia no significativa a un control del dolor más rápida con el uso de metamizol 2 g/8 h intravenoso en comparación con morfina 10 mg/4 h subcutánea52 , si bien se trata de un estudio con un muy pocos pacientes, insuficiente para establecer una recomendación formal. Si bien se ha discutido ampliamente sobre las indicaciones y beneficios de la realización de la CPRE en PA de etiología litiásica9 , actualmente sus indicaciones según las guías de práctica clínica se resumen en: • De forma urgente (< 24 h) en casos de PA combinada con colangitis aguda. • En caso de obstrucción biliar persistente, preferentemente antes de las 72 h. Con respecto a la controversia sobre el potencial beneficio de la realización de CPRE en pacientes con predicción de PA grave, en un reciente ensayo clínico aleatorizado, controlado y multicéntrico no 6 Descargado para Anonymous User (n/a) en Cayetano Heredia Pervuvian University de ClinicalKey.es por Elsevier en abril 13, 2022. Para uso personal exclusivamente. No se permiten otros usos sin autorización. Copyright ©2022. Elsevier Inc. Todos los derechos reservados. G Model MEDCLI-5897; No. of Pages 8 ARTICLE IN PRESS F. Valverde-López, J.G. Martínez-Cara and E. Redondo-Cerezo Medicina Clínica xxx (xxxx) xxx–xxx se evidenciaron diferencias en términos de mortalidad o complicaciones mayores en los pacientes con PA litiásica con predicción de gravedad tratados con CPRE urgente (< 24 h) en comparación con un manejo conservador54 . semanas, momento en el que la pared de las colecciones suele estar encapsulada26 . El abordaje endoscópico ha demostrado una menor tasa de complicaciones y, a la luz de los ensayos descritos, podría considerarse superior al abordaje percutáneo en colecciones perigástricas o periduodenales, si bien la experiencia local puede influir en el uso de una u otra vía58 . El drenaje percutáneo puede utilizarse de forma adyuvante al tratamiento endoscópico en casos de colecciones que se extienden a la región pélvica o goteras paracólicas y, de forma individualizada, en pacientes graves en los que no es posible demorar el tratamiento intervencionista para mejorar su situación clínica26,58 , si bien muy recientemente, un ensayo clínico aleatorizado no ha evidenciado diferencias en términos de mortalidad en pacientes en los que se realiza un drenaje percutáneo inmediato (24 horas tras el diagnóstico de la necrosis infectada) en comparación con aquellos en los que se realiza una vez la necrosis está encapsulada60 . Indicaciones y tratamiento intervencionista en la pancreatitis necrotizante Uno de los mayores avances en el manejo de la PA en la última década ha sido el establecimiento de los abordajes mínimamente invasivos en el tratamiento de las colecciones pancreáticas, en su inmensa mayoría, necrosis encapsuladas. La utilización de los mismos, parte de un estudio holandés en el que se comparó un abordaje escalonado quirúrgico (colocación de drenaje percutáneo, seguido de una necrosectomía quirúrgica por vía retroperitoneal mínimamente invasiva a través del trayecto del catéter en caso de no mejoría) con la cirugía abierta, demostrándose una superioridad del abordaje escalonado basado en una menor tasa de fallo multiorgánico, hernias incisionales y diabetes de debut55 . Posteriormente, un nuevo ensayo clínico aleatorizado realizó una comparación del abordaje escalonado mínimamente invasivo con un abordaje escalonado endoscópico (drenaje endoscópico guiado por USE con colocación de stents plásticos o prótesis de aposición luminal seguido de necrosectomía endoscópica si no mejora [fig. 2]). Si bien no se evidenciaron diferencias en mortalidad, el brazo endoscópico presentó una tasa de fístula pancreática y estancia hospitalaria significativamente inferiores56 . Finalmente, un último ensayo clínico demostró la superioridad del abordaje escalonado endoscópico a expensas de una menor tasa de complicaciones, coste y calidad de vida, pero sin diferencias en mortalidad57 . En este contexto, las principales guías recogen de forma precisa las indicaciones de intervención en PA necrotizante y el momento más adecuado7,26 : Financiación Este trabajo no ha recibido ningún tipo de financiación. Conflicto de intereses Los autores declaran no tener ningún conflicto de intereses. Bibliografía 1. Peery AF, Crockett SD, Barritt AS, Dellon ES, Eluri S, Gangarosa LM, et al. Burden of Gastrointestinal, Liver, and Pancreatic Diseases in the United States. Gastroenterology. 2015;149:1731–41.e3. 2. Valverde-López F, Wilcox CM, Redondo-Cerezo E. Evaluation and management of acute pancreatitis in Spain. Gastroenterol Hepatol. 2018;41:618–28. 3. Méndez-Bailón M, de Miguel Yanes JM, Jiménez-García R, Hernández-Barrera V, Pérez-Farinós N, López-de-Andrés A. National trends in incidence and outcomes of acute pancreatitis among type 2 diabetics and non-diabetics in Spain (20012011). Pancreatology. 2015;15:64–70. 4. Sternby H, Bolado F, Canaval-Zuleta HJ, Marra-López C, Hernando-Alonso AI, DelVal-Antoñana A, et al. Determinants of Severity in Acute Pancreatitis: A Nationwide Multicenter Prospective Cohort Study. Ann Surg. 2019;270:348–55. 5. Lowenfels AB, Maisonneuve P, Sullivan T. The changing character of acute pancreatitis: epidemiology, etiology, and prognosis. Current Gastroenterol Rep. 2009;11:97–103. 6. Boxhoorn L, Voermans RP, Bouwense SA, Bruno MJ, Verdonk RC, Boermeester MA, et al. Acute pancreatitis. Lancet. 2020;396:726–34. 7. Working Group IAPAPAAPG. IAP/APA evidence-based guidelines for the management of acute pancreatitis. Pancreatology. 2013;13 (4 Suppl 2):e1–15. 8. Lowenfels AB, Lankisch PG, Maisonneuve P. What is the risk of biliary pancreatitis in patients with gallstones? Gastroenterology. 2000;119:879–80. 9. Tenner S, Baillie J, DeWitt J, Vege SS, American College of Gastroenterology. American College of Gastroenterology guideline: management of acute pancreatitis. Am J Gastroenterol. 2013;108:1400–15, 1416. 10. Valverde-López F, Ortega-Suazo EJ, Wilcox CM, Fernandez-Cano MC, MartínezCara JG, Redondo-Cerezo E. Endoscopic ultrasound as a diagnostic and predictive tool in idiopathic acute pancreatitis. Ann Gastroenterol. 2020;33:305–12. 11. Lankisch PG, Lowenfels AB, Maisonneuve P. What is the risk of alcoholic pancreatitis in heavy drinkers? Pancreas. 2002;25:411–2. 12. Hasan A, Moscoso DI, Kastrinos F. The Role of Genetics in Pancreatitis. Gastrointest Endosc Clin N Am. 2018;28:587–603. 13. Wan J, He W, Zhu Y, Zhu Y, Zeng H, Liu P, et al. Stratified analysis and clinical significance of elevated serum triglyceride levels in early acute pancreatitis: a retrospective study. Lipids Health Dis. 2017;16:124. 14. Lee PJ, Papachristou GI. New insights into acute pancreatitis. Nat Rev Gastroenterol Hepatol. 2019;16:479–96. 15. Tryliskyy Y, Bryce GJ. Post-ERCP pancreatitis: Pathophysiology, early identification and risk stratification. Adv Clin Exp Med. 2018;27:149–54. 16. Dumonceau JM, Andriulli A, Elmunzer BJ, Mariani A, Meister T, Deviere J, et al. Prophylaxis of post-ERCP pancreatitis: European Society of Gastrointestinal Endoscopy (ESGE) Guideline - updated June 2014. Endoscopy. 2014;46:799–815. 17. Nitsche CJ, Jamieson N, Lerch MM, Mayerle JV. Drug induced pancreatitis. Best Pract Res Clin Gastroenterol. 2010;24:143–55. 18. Hallensleben ND, Umans DS, Bouwense SA, Verdonk RC, Romkens TE, Witteman BJ, et al. The diagnostic work-up and outcomes of’presumed’ idiopathic acute pancreatitis: A post-hoc analysis of a multicentre observational cohort. United European Gastroenterol J. 2020;8:340–50. • Necrosis infectada confirmada. • Sospecha de necrosis infectada: desarrollo de nuevo fallo orgánico o ausencia de mejoría en paciente con colecciones (peri)pancreáticas, preferiblemente cuando estas estén encapsuladas. • Compresión de órganos vecinos: obstrucción al vaciamiento gástrico, biliar o intestinal, dolor persistente en relación con necrosis encapsulada de gran tamaño. Preferiblemente, estas intervenciones deben demorarse hasta 4-8 semanas desde el debut de la enfermedad, si bien el momento de la intervención puede adelantarse si se constata una adecuada madurez de la pared de la colección58 . • Síndrome compartimental abdominal: presión intraabdominal mantenida superior a 20 mmHg asociado a fallo orgánico7 . En general se aboga por un abordaje conservador de inicio (descompresión de víscera hueca con sondaje, limitación de la administración de fluidos, una adecuada sedación, manejo del dolor, colocación de drenaje percutáneo en caso de abundante contenido líquido) siendo la descompresión quirúrgica el último escalón, realizándose preferiblemente tras consenso multidisciplinar7,50 . • Síndrome del ducto pancreático desconectado: los tratamientos endoscópicos tienen cada vez más cabida en esta complicación. En caso de coexistencia de ducto desconectado con necrosis encapsuladas susceptibles de drenaje endoscópico, la colocación de stents plásticos durante largos períodos de tiempo ha demostrado reducir la recurrencia de las colecciones con una baja tasa de eventos adversos59 . Como normal general, el tratamiento de las colecciones (peri)pancreáticas debe abordarse a partir de las cuatro 7 Descargado para Anonymous User (n/a) en Cayetano Heredia Pervuvian University de ClinicalKey.es por Elsevier en abril 13, 2022. Para uso personal exclusivamente. No se permiten otros usos sin autorización. Copyright ©2022. Elsevier Inc. Todos los derechos reservados. G Model MEDCLI-5897; No. of Pages 8 ARTICLE IN PRESS F. Valverde-López, J.G. Martínez-Cara and E. Redondo-Cerezo Medicina Clínica xxx (xxxx) xxx–xxx 19. Del Vecchio Blanco G, Gesuale C, Varanese M, Monteleone G, Paoluzi OA. Idiopathic acute pancreatitis: a review on etiology and diagnostic work-up. Clin J Gastroenterol. 2019;12:511–24. 20. Parenti DM, Steinberg W, Kang P. Infectious causes of acute pancreatitis. Pancreas. 1996;13:356–71. 21. Gutta A, Fogel E, Sherman S. Identification and management of pancreas divisum. Expert Rev Gastroenterol Hepatol. 2019;13:1089–105. 22. Kanno A, Masamune A, Okazaki K, Kamisawa T, Kawa S, Nishimori I, et al. Nationwide epidemiological survey of autoimmune pancreatitis in Japan in 2011. Pancreas. 2015;44:535–9. 23. Shimosegawa T, Chari ST, Frulloni L, Kamisawa T, Kawa S, Mino-Kenudson M, et al. International consensus diagnostic criteria for autoimmune pancreatitis: guidelines of the International Association of Pancreatology. Pancreas. 2011;40:352–8. 24. Bradley EL 3rd. A clinically based classification system for acute pancreatitis. Summary of the International Symposium on Acute Pancreatitis, Atlanta, Ga, September 11 through 13, 1992. Arch Surg. 1993;128:586–90. 25. Banks PA, Bollen TL, Dervenis C, Gooszen HG, Johnson CD, Sarr MG, et al. Classification of acute pancreatitis–2012: revision of the Atlanta classification and definitions by international consensus. Gut. 2013;62:102–11. 26. Arvanitakis M, Dumonceau JM, Albert J, Badaoui A, Bali MA, Barthet M, et al. Endoscopic management of acute necrotizing pancreatitis: European Society of Gastrointestinal Endoscopy (ESGE) evidence-based multidisciplinary guidelines. Endoscopy. 2018;50:524–46. 27. van Santvoort HC, Bakker OJ, Bollen TL, Besselink MG, Ahmed Ali U, Schrijver AM, et al. A conservative and minimally invasive approach to necrotizing pancreatitis improves outcome. Gastroenterology. 2011;141:1254–63. 28. Buter A, Imrie CW, Carter CR, Evans S, McKay CJ. Dynamic nature of early organ dysfunction determines outcome in acute pancreatitis. Br J Surg. 2002;89:298–302. 29. Garg PK, Sharma M, Madan K, Sahni P, Banerjee D, Goyal R. Primary conservative treatment results in mortality comparable to surgery in patients with infected pancreatic necrosis. Clin Gastroenterol Hepatol. 2010;8:1089–94, e2. 30. Harshit Kumar A, Singh Griwan M. A comparison of APACHE II, BISAP Ranson’s score and modified CTSI in predicting the severity of acute pancreatitis based on the 2012 revised Atlanta Classification. Gastroenterol Rep (Oxf). 2018;6:127–31. 31. Staubli SM, Oertli D, Nebiker CA. Laboratory markers predicting severity of acute pancreatitis. Crit Rev Clin Lab Sci. 2015;52:273–83. 32. Cofaru FA, Nica S, FierbinTeanu-Braticevici C. Assessment of severity of acute pancreatitis over time. Rom J Intern Med. 2020;58:47–54. 33. Kuo DC, Rider AC, Estrada P, Kim D, Pillow MT. Acute Pancreatitis: What’s the Score? J Emerg Med. 2015;48:762–70. 34. de la Iglesia D, Bastón-Rey I. Pancreatitis aguda. Medicine-Programa de Formación Médica Continuada Acreditado. 2020;13:467–76. 35. Zhou H, Mei X, He X, Lan T, Guo S. Severity stratification and prognostic prediction of patients with acute pancreatitis at early phase: A retrospective study. Medicine (Baltimore). 2019;98:e15275. 36. Valverde-Lopez F, Matas-Cobos AM, Alegria-Motte C, Jimenez-Rosales R, UbedaMunoz M, Redondo-Cerezo E. BISAP, RANSON, lactate and others biomarkers in prediction of severe acute pancreatitis in a European cohort. J Gastroenterol Hepatol. 2017;32:1649–56. 37. Moran RA, García-Rayado G, de la Iglesia-García D, Martínez-Moneo E, FortMartorell E, Lauret-Braña E, et al. Influence of age, body mass index and comorbidity on major outcomes in acute pancreatitis, a prospective nation-wide multicentre study. United European Gastroenterol J. 2018;6:1508–18. 38. Bollen TL. Acute pancreatitis: international classification and nomenclature. Clin Radiol. 2016;71:121–33. 39. Arvanitakis M, Delhaye M, De Maertelaere V, Bali M, Winant C, Coppens E, et al. Computed tomography and magnetic resonance imaging in the assessment of acute pancreatitis. Gastroenterology. 2004;126:715–23. 40. Sinonquel P, Laleman W, Wilmer A. Advances in acute pancreatitis. Curr Opin Crit Care. 2021;27:193–200. 41. de-Madaria E, Soler-Sala G, Sánchez-Payá J, Lopez-Font I, Martínez J, GómezEscolar L, et al. Influence of fluid therapy on the prognosis of acute pancreatitis: a prospective cohort study. Am J Gastroenterol. 2011;106:1843–50. 42. Mao EQ, Fei J, Peng YB, Huang J, Tang YQ, Zhang SD. Rapid hemodilution is associated with increased sepsis and mortality among patients with severe acute pancreatitis. Chin Med J (Engl). 2010;123:1639–44. 43. Messallam AA, Body CB, Berger S, Sakaria SS, Chawla S. Impact of early aggressive fluid resuscitation in acute pancreatitis. Pancreatology. 2021;21:69–73. 44. Zhou S, Buitrago C, Foong A, Lee V, Dawit L, Hiramoto B, et al. Comprehensive meta-analysis of randomized controlled trials of Lactated Ringer’s versus Normal Saline for acute pancreatitis. Pancreatology. 2021;21:1405–10. 45. Faghih M, Fan C, Singh VK. New Advances in the Treatment of Acute Pancreatitis. Curr Treat Options Gastroenterol. 2019;17:146–60. 46. Crockett SD, Wani S, Gardner TB, Falck-Ytter Y, Barkun AN, American Gastroenterological Association Institute Clinical Guidelines Committee. American Gastroenterological Association Institute Guideline on Initial Management of Acute Pancreatitis. Gastroenterology. 2018;154:1096–101. 47. Lariño-Noia J, Lindkvist B, Iglesias-García J, Seijo-Ríos S, Iglesias-Canle J, Domínguez-Muñoz JE. Early and/or immediately full caloric diet versus standard refeeding in mild acute pancreatitis: a randomized open-label trial. Pancreatology. 2014;14:167–73. 48. Zhao XL, Zhu SF, Xue GJ, Li J, Liu YL, Wan MH, et al. Early oral refeeding based on hunger in moderate and severe acute pancreatitis: a prospective controlled, randomized clinical trial. Nutrition. 2015;31:171–5. 49. Al-Omran M, Albalawi ZH, Tashkandi MF, Al-Ansary LA. Enteral versus parenteral nutrition for acute pancreatitis. Cochrane Database Syst Rev. 2010;2010(1):CD002837. 50. Leppäniemi A, Tolonen M, Tarasconi A, Segovia-Lohse H, Gamberini E, Kirkpatrick AW, et al. 2019 WSES guidelines for the management of severe acute pancreatitis. World J Emerg Surg. 2019;14:27. 51. Jabaudon M, Belhadj-Tahar N, Rimmelé T, Joannes-Boyau O, Bulyez S, Lefrant JY, et al. Thoracic Epidural Analgesia and Mortality in Acute Pancreatitis: A Multicenter Propensity Analysis. Crit Care Med. 2018;46:e198–205. 52. Peiró AM, Martínez J, Martínez E, de Madaria E, Llorens P, Horga JF, et al. Efficacy and tolerance of metamizole versus morphine for acute pancreatitis pain. Pancreatology. 2008;8:25–9. 53. Schwender BJ, Gordon SR, Gardner TB. Risk factors for the development of intraabdominal fungal infections in acute pancreatitis. Pancreas. 2015;44:805–7. 54. Schepers NJ, Hallensleben NDL, Besselink MG, Anten MGF, Bollen TL, da Costa DW, et al. Urgent endoscopic retrograde cholangiopancreatography with sphincterotomy versus conservative treatment in predicted severe acute gallstone pancreatitis (APEC): a multicentre randomised controlled trial. Lancet. 2020;396:167–76. 55. van Santvoort HC, Besselink MG, Bakker OJ, Hofker HS, Boermeester MA, Dejong CH, et al. A step-up approach or open necrosectomy for necrotizing pancreatitis. N Engl J Med. 2010;362:1491–502. 56. van Brunschot S, van Grinsven J, van Santvoort HC, Bakker OJ, Besselink MG, Boermeester MA, et al. Endoscopic or surgical step-up approach for infected necrotising pancreatitis: a multicentre randomised trial. Lancet. 2018;391: 51–8. 57. Bang JY, Arnoletti JP, Holt BA, Sutton B, Hasan MK, Navaneethan U, et al. An Endoscopic Transluminal Approach, Compared With Minimally Invasive Surgery Reduces Complications and Costs for Patients With Necrotizing Pancreatitis. Gastroenterology. 2019;156:1027–40, e3. 58. Baron TH, DiMaio CJ, Wang AY, Morgan KA. American Gastroenterological Association Clinical Practice Update: Management of Pancreatic Necrosis. Gastroenterology. 2020;158:67–75, e1. 59. Verma S, Rana SS. Disconnected pancreatic duct syndrome: Updated review on clinical implications and management. Pancreatology. 2020;20:1035–44. 60. Boxhoorn L, van Dijk SM, van Grinsven J, Verdonk RC, Boermeester MA, Bollen TL, et al. Immediate versus Postponed Intervention for Infected Necrotizing Pancreatitis. N Engl J Med. 2021;385:1372–81. 8 Descargado para Anonymous User (n/a) en Cayetano Heredia Pervuvian University de ClinicalKey.es por Elsevier en abril 13, 2022. Para uso personal exclusivamente. No se permiten otros usos sin autorización. Copyright ©2022. Elsevier Inc. Todos los derechos reservados.