Índice
1. La célula……………………………………………………………2
2. Tejido Epitelial……………………………………………………20
3. Tejido Conjuntivo…………………………………………………29
4. Tejido Adiposo……………………………………………………36
5. Tejido Óseo………………………………………………………39
6. Tejido Cartilaginoso………………………………………………47
7. Tejido Muscular…………………………………………………..51
8. Tejido Sanguíneo…………………………………………………59
9. Aparato digestivo II: esófago, estómago e intestino……………..68
10.
10.Aparato digestivo III: hígado, vesícula biliar y páncreas…………77
11.
11.Aparato Respiratorio………………………………………………86
12.
12.Sistema Linfático…………………………………………………94
13.
13.Sistema Endocrino………………………………………………103
14.
14.Aparato Genital Masculino………………………………………113
15.
15.Aparato Genital Femenino………………………………………122
16.
16.Aparato Urinario…………………………………………………136
17.
17.Sistema Nervioso…………………………………………………150
1
1
La Célula
2
La célula
Generalidades de la célula
Es la unidad estructura y funcional básica de todos los organismos
multicelulares. Las células de diferentes tipos utilizan mecanismos semejantes para
sintetizar proteínas, transformar energía e incorporar sustancias esenciales a la célula.
Las funciones específicas de las células se identifican con componentes estructurales de
ellas, algunas desarrollan funciones con un grado de especialización que se identifican
por la función. La actividad o función especializada de una célula es un reflejo no solo
de la presencia de una cantidad mayor del componente estructural específico que
efectúa la actividad, sino también de la forma de la célula, su organización con respecto
a otras similares y sus productos.
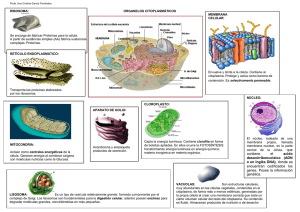
Citoplasma
Las células pueden dividirse en dos compartimentos principales: núcleo y
citoplasma. Estas tienen funciones distintas pero actúan en conjunto para mantener la
viabilidad de la célula. El citoplasma contiene organelas e inclusiones en su matriz
citoplasmática. Las organelas hacen las funciones metabólicas de la célula, sintetizan,
generan energía, consumen energía. Las inclusiones son materiales en el citoplasma que
pueden estar o no rodeados por una membrana. Pueden ser gránulos de secreción,
pigmentos, grasas neutras, glucogeno y productos de desecho almacenado.
La sustancia fundamental del citoplasma se denomina citosol o matriz citoplasmática,
esta constituida por moléculas de diferentes tamaños y tiene una estructura organizada.
Las membranas intracelulares adoptan formas vesiculares, tubulares y muchas otras y
esto hace que aumente mucho la superficie sobre la cual ocurren las reacciones
bioquímicas y los procesos fisiológicos.
Organelas
Las organelas se clasifican en membranosas y no membranosas. Las
membranosas con membrana plasmática que separa el medio interno de la organela del
citoplasma y las no membranosas carecen de membrana plasmática.
Organelas membranosas
-Membrana plasmática: bicapa lipidica que forma el límite de la célula y el de muchas
organelas.
-Retículo endoplasmatico rugoso (rER): una región del retículo plasmático asociada con
ribosomas, se produce la sistensis proteica y la modificación de las proteínas
neosintetizadas
-Retículo endoplasmatico liso: una región del retículo endoplasmatico que interviene en
la síntesis de lípidos y esteroides.
-Aparato de golgi: compuesta de cisternas aplanadas, se ocupa de modificar, clasificar y
empaquetar proteínas y lípidos para su transporte intracelular y extracelular.
-Endosomas: participan en la endocitosis, clasifica las proteínas que le son enviadas
mediante las vesículas endociticas y las redirige a diferentes compartimentos que serán
su destino final.
3
-Lisosomas: contienen las enzimas digestivas.
-Vesículas de trasporte: incluyen las vesículas pinosciticas, endociticas y las con
cubierta y estas intervienen en la endocitosis y la exocitosis.
-Mitocondrias: provén la mayor parte de energía de la célula al producir
adenosintrifosfato (ATP).
-Perixosomas: Participan en la producción y degradación de H2O2 y en la degradación
de ácidos grasos.
Organelas no membranosas
-Microtubulos: Forman el citoesqueleto, tienen una estabilidad dinámica porque se
alargan por adición de tubulina y se acortan por la extracción de tubulina.
-Filamentos: también forman parte del citoesqueleto, estos se clasifican en
microfilamentos o filamentos de actina y son cadenas de flexibles de actina globular y
los filamentos intermedios que son muy resistentes.
-Centríolos: estructuras cilíndricas que se ubican en el centrosoma.
-Ribosomas: estructuras compuestas de RNA ribosómico, son indispensables para la
síntesis proteica.
Organelas Membranosas
Membrana plasmática
Participa en procesos bioquímicos y fisiológicos para el funcionamiento y la
supervivencia de la célula. Esta compuesta por lípidos anfipaticos y dos tipos de
proteínas, fosfolipidos, colesterol y proteínas. Los lípidos forman la membrana de
carácter anfipatico ya que la capa interna la hacen hidrófoba es decir sin afinidad al
agua y la capa externa hidrófila con afinidad al agua. Las proteínas constituyen cerca de
la mitad de la membrana. Hay dos tipos de proteínas que encontramos en la membrana.
-Proteínas Integrales: son las que se encuentran dentro de la bicapa lipidica o la
atraviesan por completo, estas proteínas se desplazan dentro de la membrana flotando.
-Proteínas Periféricas: no están dentro de la bicapa sino que se asocian con fuertes
interacciones iónicas con proteínas integrales en la superficie extracelular e intracelular.
En la superficie extracelular se pueden unir carbohidratos a las proteínas y se forman las
glucoproteinas o a los lípidos y se forman glucolipidos y estas moléculas asociadas
forman en la superficie de la célula la cubierta celular o glucocaliz.
Las proteínas integrales desempeñan funciones importantes en el metabolismo, la
regulación y la integración de células. Hay seis categorías de proteínas según su
función, pero una proteína puede tener al mismo tiempo varias de las funciones.
-Bombas: transportan activamente ciertos iones de Na, también precursores metabólicos
de macromoléculas como aminoácidos y monosacáridos.
-Canales: permiten el paso de iones y moléculas pequeñas por difusión pasiva en las dos
direcciones.
-Proteínas Receptoras: permite el reconocimiento y la fijación localizada de ligandos.
-Proteínas ligadoras: fijan el citoesqueleto intracelular a la matriz extracelular
(integrinas).
4
-Enzimas: la ATP bombea iones.
-Proteínas estructurales: forma uniones con células vecinas.
Las proteínas integrales se mueven dentro de la bicapa lipida de la membrana, pero en
algunas puede esta restringido su movimiento por:
-Algunas proteínas están asociadas con los filamentos del citoesqueleto.
-Algunas proteínas periféricas están asociadas con proteínas integrales.
Transporte de membrana y transporte vesicular.
Las sustancias que entran a la célula o salen deben de atravesar la membrana
plasmática. Algunas lo hacen por difusión simple a favor de su gradiente de
concentración, las demás necesitan de la participación de proteínas de transporte de
membrana para poder atravesar la membrana. Hay dos clases de proteínas:
-Proteínas transportadoras: transfieren moléculas hidrosolubles muy pequeñas, una de
estas proteínas es la bomba.
-Proteínas de Canal: moléculas hidrosolubles muy pequeñas, forma un canal hidrófilo y
son selectivas para lo iones, este transporte puede ser regulado canales iónicos activados
por voltaje, por ligandos y por fuerza mecánica
El principal mecanismo por el cual entran, salen y se mueven moléculas grandes se
denomina brotación vesicular.
-Endocitosis: transporte vesicular en el cual las sustancias entran a la célula.
-Exocitosis: transporte vesicular en el cual las sustancias salen de la célula.
Endocitosis
La captación de líquidos y macromoléculas durante la endocitosis depende de tres
mecanismos diferentes: Pinocitosis, Endocitosis mediada por receptores y fagocitosis.
Algunos mecanismos de endocitosis necesitan de proteínas especiales durante la
formación de vesículas, la más conocida es la clatrina, por lo tanto la endocitosis
también puede clasificarse en clatrina dependendiente y clatrina independiente.
-Pinocitosis: incorporación de liquido y pequeñas moléculas proteicas por invaginación,
todas las células del organismo realizan pinocitosis. Es clatrina independiente.
-Endocitosis mediada por receptores: receptores de carga se acumulan en ciertas
regiones de la membrana que al final se convierten en fositas cubiertas. Los receptores
reconocen y fijan moléculas específicas que entran en contacto con la membrana. Luego
las moléculas de clatrina se agrupan para formar una jaula, que ayuda a que se haga la
invaginación. La clatrina interactúa con el receptor de carga a través de otra proteína la
adaptina. Luego una mecanoenzima llamada dinamina media la liberación de la vesícula
cubierta. Clatrina dependiente.
-Fagocitosis: incorporación de partículas grandes como bacterias, detritos celulares. Se
forman vesículas grandes llamadas fagosomas. Este proceso es mediado por receptores
F que reconoce los dominios no fijadores de antigeno y al final llega a un fagolisosoma,
aquí participan anticuerpos, y con el material no biológico no se utilizan los receptores
F no los anticuerpos. Como los fagosomas son muy grandes al final se necesita la
5
reorganización del citoesqueleto. Este proceso es clatrina independiente, y actina
dependiente.
Exocitosis
Gran variedad de moléculas producidas por la célula para exportación es enviada desde
el sitio de su formación hacia el aparato de Golgi. Después se deben de clasificar y
empaquetar en vesículas de transporte. Estas moléculas con frecuencia sufren
modificaciones como glucolisacion y sulfatación. Hay dos mecanismos de endocitosis.
-Mecanismo constitutivo: las sustancias se envian en forma continua hacia la membrana
plasmática en vesículas de transporte.
-Mecanismo de secreción regulada: se almacenan las proteínas temporalmente en las
vesículas de transporte, tiene que producirse un fenómeno regulador. El estimulo o
señal causa la entrada temporal de Ca en el citoplasma lo cual estimula a las vesículas
para que liberen su contenido.
Endosomas
Los endosomas están relacionados con todos los mecanismos endociticos, los
endosomas tempranos estan ubicados cerca de la membrana celular, y los endosomas
tardías se encuentran mas profundas y es común que estas se conviertan en lisosomas.
Los endosomas pueden considerarse organelas estables o estructuras temporales como
consecuencia de la endocitosis y hay dos modelos que explican el origen y la formación
de estas:
-El modelo de comportamiento estable: los endosomas tempranos y tardías son
organelas estables que estan en comunicación por transporte vesicular con el medio
externo y el aparato de Golgi.
-El modelo madurativo: las endosomas se forman a partir de vesículas endociticas.
Los endosomas destinados a convertirse lisosomas reciben enzimas lisosomicas
neosintetizadas que se orientan a través del receptor manosa-6-fosfato. El rER permite
la entrega de las enzimas lisosomicas.
Los endosomas tempranos tienen una estructura tubovesicular y los tardíos tienen una
estructura mas compleja y con frecuencia tiene membranas internas. Las vesículas que
transportan material del endosoma temprano al tardío se llaman cuerpos
multivesiculares. Dentro de los endosomas tempranos se clasifican las proteínas que se
van a reciclar y las que su destino son los endosomas tardíos. Por lo general la que se
dirigen a los endosomas tardíos al final serán degradas en los lisosomas por eso se
considera a los endosomas tardíos como prelisosomas.
La función principal de los endosomas temprano es clasificar las proteínas por medio
del pH. Este mecanismo consiste en la disociación de los ligandos de su proteína
receptora. Hay cuatro tipos de clasificar:
-El receptor se recicla y el ligando se degrada: el receptor se manda a la membrana a
través de vesículas y los ligandos son llevados a los endosomas tardíos y de ahí a los
lisosomas, se utiliza en lipoproteínas.
-El receptor y el ligando se reciclan: se utiliza en moléculas de histocompatibilidad.
-Tanto el receptor como el ligando se degradan: en los endosomas tempranos se
clasifican y ambos son llevados en vesículas diferentes a los endosomas tardíos y de ahí
a los lisosomas, se utiliza en el factor de crecimiento epidérmico.
6
-El receptor y el ligando son transportados a través de la célula (transitocis): se utilaza
en la secreción de inmunoglobulina.
Lisosomas
Organelas digestivas ricas en enzimas hidroliticas como proteasas y lipasas, participa en
la degradación de macromoléculas derivadas de la endocitosis y en la autofagia que es
la eliminación de componentes citoplasmáticos. Los lisosomas posen una membrana
que es resistente a sus procesos hidroliticos que esta formada por proteínas,
glucoproteinas y proteínas integrales, que son más del 50% del total de las proteínas de
la membrana lisosomica.
Las proteínas destinadas a los lisosomas primero pasan por el rER luego por el aparato
de Golgi finalmente alcanzan su destino mediante uno de dos mecanismo:
-El mecanismo de secreción constitutiva: la limp abandona el aparato de Golgi y se
mandan fuera de la célula, después se incorporan mediante endocitosis, llegan a los
ensosomas temprano y tardíos y después a los lisosomas.
-El mecanismo de secreción de vesículas cubiertas derivadas del aparato de Golgi: las
limp abandonan el aparto de Golgi a través de vesículas cubiertas llegan a los
endosomas tempranos y tardíos y de ahí a los lisosomas, están necesitan de el
mecanismo de manosa-6-fosfato.
Tres mecanismos diferentes entregan material para la digestión intracelular en los
lisosomas.
-Las partículas extracelulares grandes: se introducen por la fagocitosis en fagosomas,
después estos se fusionan con los lisosomas y forman un fagolisosoma.
-Las partículas extracelulares pequeñas: se introducen por pinocitosis y endocitosis
mediada por receptores, atraviesan por los endosomas y depuse llegan a los lisosomas.
-Las partículas intracelulares: organelas, proteínas citoplasmáticas, son aisladas del
citoplasma por membranas del retículo endoplasmatico y llevadas a los lisosomas, esto
se llama autofagia.
La autofagia se divide en tres mecanismos:
-La macroautofagia: una parte del citoplasma o una organela se rodea por el sER y
forma la autofagosoma, y cuando se fusiona con un lisosoma se le llama
autofagolisosoma.
-La microautofagia: las proteínas se introducen a los lisosomas mediante invaginación
-Transporte directo mediado por chaperonas: las proteínas son orientadas por proteínas
chaperonas hacia el lisosoma.
7
Retículo endoplasmatico rugoso
La síntesis de proteínas se lleva acabo el retículo endoplasmatico rugoso y los
ribosomas. Los ribosomas se encuentran adheridos a la membrana de rER, cuando los
ribosomas se unen es espiral se les llamas polirribosomas. El rER esta bien desarrollado
en las células secretoras y en las células con gran cantidad de membrana plasmática. La
síntesis proteica comprende los procesos de trascripción y traducción.
Los polirriboisomas de rER sintetizan proteínas para la exportación desde la célula y
proteínas integrales de la membrana plasmática. Los ribosomas del rER sintetizan
proteínas que se convertirán en componentes permanentes del lisosoma, aparato de
golgi, el rER o la envoltura nuclear.
Las proteínas de secreción y las proteínas integrales tienen adheridos peptidos de señal.
Cuando el ribosoma se una a la membrana de rER, el péptido de señal, indica al péptido
recién formado que atraviese la membrana del rER. Para las proteínas de secreción el
polipéptido continua introduciéndose en la luz para ser sintetizado, para las proteínas
integrales, le indican al polipéptido que atraviese la membrana varias veces para crear
los dominios que tendrá en su ubicación definitiva en la membrana.
Las proteínas sintetizadas pasan al aparato de golgi por medio de vesículas cubiertas por
coatomeros I y II. El transporte anterogrado es desde el rER hacia la cis-Golgi aquí se
utiliza el cop II, y en el retrogado que es del cis-Golgi hacia el rER se utiliza la cop I.
El transporte retrogrado sucede cuando se envian proteínas por error al cis-Golgi.
Los ribosomas libres sintetizan proteínas que permaneceran en la célula como
elementos citoplasmaticos estructurales o funcional.
Retículo endoplasmatico liso
Compuesto por tubulos anastomosados y no se asocia con ribosomas, puede estar
separado del rER o ser una extensión de este. Participa en:
-El metabolismo de los lípidos y esteroides.
-Interviene en la desintoxicación y en la conjugación de sustancias.
-Metabolismo de glucogeno
-Formación y reciclaje de membranas.
8
Aparato de Golgi
Esta bien desarrollado en las células secretoras. Se divide en cis-Golgi que es el
más cercano al rER y en trans-Golgi que es el más alejado al rER, y las cisternas
ubicadas entre estas se llaman golgi intermedio.
El aparato de Golgi actúa en la modificación postraduccional, la clasificación y el
empaquetamiento de las proteínas. Las vesículas con las proteínas y lípidos brincan de
cisterna a cisterna donde sufren modificaciones, las que van hacia los endosomas tardíos
y lisosomas adquieren m-6-p.
Cuatro mecanismos principales de secreción proteica desde el aparato de golgi
dispersan las proteínas hacia los diversos destinos.
-Membrana plasmática basolateral. (Vesículas de cubierta)
-Membrana plasmática apical. (Vesículas de cubierta)
-Endosomas o lisosomas. (Marcador m-6-p)
-Citoplasma apical. (Se liberan por exocitosis)
Mitocondrias
Las mitocondrias generan ATP y por eso son más abundantes en las células que utilizan
grandes cantidades de energía. Las mitocondrias se ubican en los sitios de la célula que
necesiten más energía.
Se cree que la mitocondrias evoluciono desde una bacteria ya que posee su propio
genoma y aumenta su cantidad por división y sintetiza proteínas.
Las mitocondrias estan en todas la células con excepción de los glóbulos rojos y lo
queratinocitos.
La mitocondrias tiene dos membranas que la rodean, una que esta en contacto con el
citoplasma que es la externa, y otra que rodea el espacio llamando matriz, y el espacio
que hay entre estas dos membranas se llama espacio intermembranoso. Los
componentes de la mitocondrias tienen características específicas:
-Membrana mitocondrial externa: contiene canales aniónicos dependientes de voltaje
también llamados porinas mitocondriales y son permeables a moléculas sin carga, así
moléculas pequeñas pueden introducirse al espacio intermembranoso pero no pueden
atravesar la capa interna. También contiene receptores para proteínas y polipéptidos.
-Membrana mitocondrial interna: es más delgada, las crestas aumentan su superficie,
tiene una gran cantidad de cardiolipina que la hace impermeable a iones. La membrana
que forma las crestas contiene proteínas con tres funciones principales:1) producir las
reacciones de oxidación de la cadena respiratoria de transporte de electrones, 2)
sintetizar ATP, 3) regular el transporte de metabolitos hacia adentro y fuera e la matriz.
-Espacio intermembranoso: contiene enzimas que utilizan el ATP, entre ellas esta el
citocromo, que es importante para el inicio de la apoptosis.
-Matriz: contiene las enzimas solubles del ciclo de Krebs y las que participan en la
oxidación. Contiene gránulos matriarciales que almacenan Ca. También pueden
acumular iones cationes en contra de su gradiente de concentración.
9
Las mitocondrias generan ATP por medio del ciclo de Krebs y la fosforilación
oxidativa.
Las mitocondrias sufren cambios morfológicos en relación con su estado funcional.
Tiene dos configuraciones bien definidas:
1) Configuración ortodoxa: crestas prominentes y gran cantidad de matriz, tienen bajo
nivel de fosforilación oxidativa.
2) Configuración condensada: gran espacio intermembranoso, matriz reducida y las
crestas no se ven con facilidad, tiene un alto nivel de fosforilación oxidativa.
La mitocondrias decide si la célula vive o muere. Esta percibe el estrés celular, y decide
si vive o muere mediante el inicio de apoptosis, muerte celular programada, donde
libera citocromo al citoplasma.
Peroxisomas
Los peroxisomas contienen enzimas oxidativas como la catalasa, estas enzimas
generan peroxido de hidrogeno H2O2 como producto de la reacción oxidativa, esta
sustancia es toxica y la cátalasa se encarga de degradarla.
En las células hepáticas estas organelas realizan procesos diversos de desintoxicación.
La oxidación de ácidos grasos es otra función importante de lo peroxisomas. Las
proteínas que su destino es el peroxisoma deben de tener una señal de orientación
proxisomica.
La cantidad de peroxisomas depende de la dieta, fármacos y estimulación hermanal.
Algunos trastornos metabólicos son causados por la incapacidad de importar proteínas
peroxisomicas por una señal de orientación defectuosa.
Organelas no membranosas
Microtubulos
Son tubulos huecos proteicos que se pueden armar y desarmar. Crecen desde el
centro organizador de microtubulos que esta cerca del núcleo. Hacen un sistema de
conexiones dentro de la célula que sirven para guiar a las vesículas. Estan compuestas
por partes iguales de a-tubuila y b-tubulina, los cuales conforman dimeros de tubulina.
Los microtubulos crecen a partir de anillos de y-tubulina dentro del centro organizador
de Microtubulos. Los dimeros de tubulina se añaden al anillo de y-tubulina. La
polimerización de los dimeros de tubulina requiere la presencia de guanosina trifosfato
(GTP) y Mg. Cada molécula de tubulina fija GTP antes de ser incorporada al
microtubulo, después de que se polimeriza el GTP se hidroliza y se convierte en GDP.
Como consecuencia de esto el microtubulo contiene un extremo (-) que no crece y uno
(+) que si crece. Las proteínas asociadas con los microtubulos son las responsables de
que los microtubulos de los cilios y los flagelos no se despolimericen. La longitud de
los microtubulos cambia conforme se añaden o extraen dimeros de tubulina en el
fenómeno denominado inestabilidad dinámica. Los microtubulos participan en el
transporte intracelular y en el movimiento de células:
-Transporte vesicular intracelular: vesículas de secreción, endosomas y lisosomas.
10
-Movimiento de cilios y flagelos.
-Fijación de los cromosomas al huso mitótico y su movimiento durante la mitosis y la
meiosis.
-Alargamiento y movimiento de las células.
-Mantenimiento de la forma celular, en particular de su asimetría.
El movimiento de las organelas intracelulares es mediante proteínas motoras que se
unen a las organelas y las arrastran a lo largo de lo microtubulos, hay dos tipos de
proteínas motoras con movimiento unidireccional:
1) Dineinas: se mueven hacia el extremo (-), mueven organelas de la periferia hacia
el centro, también estan incluidas las dineinas axonemicas que se encuentran en
los cilios y flagelos y permiten el movimiento de estos.
2) Cinesinas: se mueven hacia el extremo (+), mueven organelas desde el centro
hacia la periferia.
Microfilamentos (filamentos de actina)
Las moléculas de actina se arman por polimerización en una estructura lineal
helicoidal para formar filamento. Estos son cortos delgados y flexibles. Tienen su
extremo plus o barbado de crecimiento rápido y su extremo minus o puntiagudo de
crecimiento lento. Para la polimerización de la actina se necesita ATP que luego se
hidroliza y se convierte en ADP, después de que cada molécula de actina globular se
incorpore al filamento. La formación del filamento depende de las proteínas fijadores de
actina, que pueden evitar o potenciar la formación. También pueden modificar a los
filamentos para impartirles diversas características:
-Proteínas formadoras de fascículos de actina: se forman enlaces cruzados para que se
formen los fascículos, esto provee sostén y rigidez a las microvellosidades
-Proteínas cortadoras de filamentos de actina: se utiliza la proteína gelsolina
-Proteínas formadoras de casquetes en la actina: bloquean la adición de más moléculas
de actina al filamento al unirse al extremos minus tropomodulina.
-Proteínas formadoras de enlaces cruzados en la actina: se encuentran en el
citoesqueleto, se usa varias proteínas.
-Proteínas motoras de la actina: formar filamentos gruesos para las células musculares.
(Miosina)
Los filamentos de actina participan en diversas funciones celulares:
1)
2)
3)
4)
Anclaje y movimiento de proteínas de membrana.
Formación del núcleo estructural de las microvellosidades.
Locomoción celular.
Emisión de prolongaciones celulares.
Los filamentos de actina también son indispensables para el flujo del citoplasma.
11
Filamentos Intermedios
Tienen una función de sostén o estructural general. Estan formados por
subunidades proteicas, no poseen actividad enzimatica y son no polares. Las proteínas
de los filamentos intermedios se caracterizan por tener un dominio bastoniforme o en
varilla.
Los filamentos intermedios se arman a partir de un par de monómeros que se enroscan
entre si para formar dimeros superenrollados. Luego dos de estos dimeros se enroscan
entres si y forman un tetrámero escalonado. Los filamentos intermedios son un grupo
heterogéneo de elementos del citoesqueleto que se encuentran en diversos tipos
celulares.
Los filamentos intermedios estan agrupados según su composición proteica y si
distribución celular:
1) Queratinas (citoqueratinas): se encuentra en las células epiteliales, las queratinas
duras estan en los nexos cutáneos: como el pelo y las uñas. Se pueden conectar
con filamentos de queratina de células vecinas.
2) Filamentos de vimentina y símil vimentina: en células del mesodermo. Presentes
en los astrositos.
3) Neurofilamentos: formadas por tres proteínas, estan en las neuronas.
4) Laminas: estan en el nucleoplasma, formados por la lamina A y B.
Las proteínas asociadas a los filamentos intermedios son indispensables para la
integridad de uniones célula-célula, célula-matriz extracelular:
-plectinas
-desmoplaquinas
-placoglobinas
Centríolos
Los centríolos son cilindros citoplasmaticos cortos en pares formados por nueve
tripletes de microtubulos se encuentran en posición otorgonal en ángulo recto. Se
encuentran cerca del núcleo. La región de la célula que contiene los centríolos se llama
centro organizador de microtubulos (MTOC) o centrosoma. Esta región es donde se
forman la mayoría de los microtubulos. El desarrollo del centro organizador depende de
la presencia de centríolos. El MTOC contiene una matriz de más de 200 proteínas entre
las que se encuentran la y-tubulinas.
Las funciones de los centríolos:
A) Formación de cuerpos basales: se forman por la replicación de los centríolos que
da origen a procentríolos. Cada procentríolo migra al sitio adecuado de la
superficie de la célula en donde se convierte en un cuerpo basal, este actúa como
un centro organizador para el cilio, los microtubulos crecen desde el cuerpo
basal y empujan la membrana para que así se forme el cilio.
B) Formación de huso mitótico: durante la mitosis los centríolos son necesarios
para la formación del MTOC y de los microtubulos astrales, estos se forman
12
alrededor de cada centríolo individual. Son decisivos para establecer el eje del
huso mitótico.
Ante la división celular junto a cada centríolo se forma en ángulo recto un nuevo
centríolo.
Inclusiones
Las inclusiones son componentes no vivos de la célula algunas de ellas como las
vesículas de secreción y los gránulos de pigmento estan rodeadas por membrana
plasmática.
- Las vesículas de secreción y los lípidos neutros: constituyen la mayor parte del
volumen citoplasmático.
- Glucogeno.
- Inclusiones lipidicas.
- Inclusiones cristalinas.
Matriz citoplasmática
Es un gel acuoso concentrado compuesto por moléculas de diferentes formas y
tamaños, tiene una red tridimensional compuesta por delgadas hebras microtrabeculares
y vinculadores cruzados que provee un sustrato estructural.
Núcleo
El núcleo es un compartimiento limitado por membrana que contiene el genoma
humano. El núcleo que no esta dividiéndose, también llamada célula en interfase tienen
los siguientes componentes:
-Cromatina: material nuclear organizado en eucromatina y heterocromatina, contiene
DNA.
-Nucleolo: contiene RNA y proteínas.
-Envoltura nuclear: membrana que rodea al núcleo, esta formada por la externa y la
interna y el espacio entre estas es la cisterna perinuclear y esta perforada por poros
nucleares.
-Nucleoplasma: el materia que no es cromatina ni nucleolo.
Cromatina
Es un complejo de DNA y proteínas. Entre las proteínas de la cromatina hay
cinco básicas llamadas histonas y no histonas. La heterocromatina se distribuye en tres
ubicaciones:
1) La cromatina marginal: en el perímetro del núcleo.
2) Los cariosomas: cuerpos definidos e irregulares que se encuentran en el
nucleolo.
3) La cromatina asociada con el nucleolo: en relación con el nucleolo.
La eucromatica indica cromatina activa, ya que esta extendida puede leerse la
infamación genética y es prominente en las células metabolitamente activas. La
heterocromatina es abundante en las células metabolitamente inactivas.
13
Los nucleosomas se encuentran en la eucromatina y la heterocromatina, y en los
cromosomas. Un nucleosoma es una partícula compuesta por ocho moléculas de
histonas, la molécula de DNA le da dos vueltas al nucleosoma y se extiende entre cada
histona como filamentos que une a los nucleosomas continuos. A esta subestructura con
frecuencia se le describe como cuentas de un collar.
Una larga cadena de nucleosomas se enrolla y forma una fibrilla cromatinica. Seis
nucleosomas completan una vuelta de la fibrilla cromatinica.
En la células en división, la cromatina esta condensada y organizada en cuerpos bien
definidos llamados cromosomas. Los cromosomas se forman durante la mitosis por
condensación de eucromatina y la heterocromatina. Cada cromosoma se compone de
cromatides que estan unidas en un punto llamado centrómero. La naturaleza doble del
cromosoma se produce en la fase sintética previa del ciclo celular. La región
ubicada en cada extremo del cromosoma se llama telomero. Los telomeros se acortan
con cada división celular.
La células humanas con excepción del ovulo y el espermatozoide contienen 46
cromosomas organizados en 23 pares de homólogos, 22 pares poseen cromosomas
idénticos y se les llama autosomas. El numero 23 esta formado por los cromosomas
sexuales. Los 46 cromosomas de las células se les llaman cantidad diploide (2n). Los
cromosomas diploides poseen la cantidad 2n de DNA justo después de la división
celular, pero después de la fase S poseen 4n. Como consecuencia de la meiosis, los
óvulos y los espermatozoides contienen solo 23 cromosomas, la cantidad haploide, lo
mismo que la cantidad haploide de DNA. Estan se restablecen después de la
fecundación por la fusión del núcleo del espermatozoide con el núcleo del ovulo.
Los cariotipos se utilizan para detectar anomalías crónicas, los cromosomas se clasifican
por su tamaño y forma.
El corpúsculo de Barr puede utilizarse para identificar el sexo de un feto, ya que
algunos cromosomas estan reprimidos en el núcleo en interfase y existen solo en la
forma heterocromatica muy condensada. El cromosoma X de la mujer es uno de estos
ejemplos.
Nucleolo
El nucleolo es el sitio donde se sintetiza el rRNA y se produce el armado
inicial de los ribosomas, es una estructura intranuclear formada por material fibrilar y
material granular. El nucleolo consiste principalmente en bucles de DNA de
cromosomas diferentes con genes para rRNA agrupados, grandes cantidades de rRNA y
proteínas. La red formada pro los materiales granular y fibrilar se denomina
nucleolonema. El DNA con los genes para las subunidades ribosómicas se ubica en los
intersitios de esta red.
Los genes de rRNA son transcritos por la RNA polimerasa I y las subunidades
ribosómicas se arman utilizando proteínas importadas desde el citoplasma. Las
subunidades ribosómicas parcialmente ensambladas abandonan el núcleo a través de los
poros nucleares para completar su armado final en el citoplasma.
14
Envoltura Nuclear
La envoltura nuclear, formadas por dos membranas con un espacio cisternal
perinuclear entre estas, separa el nucleoplasma del citoplasma. Las dos membranas de la
envoltura estan perforadas a intervalos por los poros nucleares que median el transporte
activo de proteínas, ribonucleoproteínas y RNA entre el núcleo y el citoplasma.
La membrana nuclear externa se parece mucho a la membrana del retículo
endoplasmatico y en efecto es continua con la membrana de rER. Con frecuencia hay
polirribosomas adheridos. La membrana nuclear interna esta sostenida por una rígida
malla de filamentos proteicos unida a su superficie interna llamada lamina nuclear. La
lámina nuclear tiene una función de sostén o nucleoesquelética. Los principales
componentes de la lámina son las láminas nucleares y las proteínas asociadas con la
lámina nuclear. La lámina nuclear parece servir como una armazón para la cromatina,
las proteínas asociadas con la cromatina, los poros nucleares y las membranas de la
envoltura nuclear.
Esta membrana posee un conjunto de orificios llamados poros nucleares y estan
formados por la fusión de las membranas interna y externa de la envoltura nuclear. El
poro nuclear exhibe detalles estructurales muy finos, ocho subunidades proteicas de
dominios múltiples dispuesta en una armazón central octagonal en la periferia de cada
poro forman una estructura de tipo cilíndrico conocida como un complejo de poro
nuclear (NPC). El NPC esta compuesto por alrededor de 50 proteínas; nucleoporinas.
Esta armazón central esta insertada entre dos anillos citoplasmático y nuclear. Desde el
anillo citoplasmático hace protrusión hacia el citoplasma ocho fibrillas proteicas cortas.
El complejo anular nucleoplasmático sirve de sitio de fijación para una cesta formada
por ocho delgados filamentos unidos en su extremo distal a un anillo. La armazón
central cilíndrica circunda el poro central del NPC.
El NPC media el transporte nucleocitoplasmático bidireccional. El transporte a través
del NPC depende principalmente del tamaño de las moléculas:
• Las moléculas grandes dependen para si paso de la presencia de una secuencia de
señal adherida que se denomina secuencia de localización nuclear. Las proteínas
marcadas cuyo destino es el núcleo se fijan entonces a un receptor citosólico soluble
llamado receptor de importancia nuclear. Este transporte es de forma activa.
• Los iones y las moléculas hidrosolubles pequeñas pueden atravesar los canales
acuosos de NPC por difusión simple.
Durante la división celular, la envoltura nuclear se desarma para permitir la separación
de los cromosomas y luego se vuelve a armar al formarse las células hijas. La
preconstitución de la envoltura nuclear comienza al final de la anafase. Al final de la
telofase ya se ha completado la formación de una envoltura nuclear en cada célula hija.
15
Nucleoplasma
El nucleoplasma es el material encerrado por la envoltura nuclear con exclusión de
la cromatina y el nucleolo. Algunas de las estructuras que se han identificado en el
nucleoplasma son conjuntos ordenados de proteínas laminas intranucleares, los
filamentos proteicos que emanan hacia el interior del núcleo desde los complejos de
poros nucleares, al igual que la mismísima maquinaria de trascripción y procesamiento
del RNA ligada a los genes activos.
Renovación Celular
Las células somáticas en el organismo adulto pueden clasificarse de acuerdo con
su actividad mitótica. Pueden clasificarse en estáticas, estables o renovables:
• Las poblaciones celulares estáticas son células que ya no se dividen, como las
células del sistema nervioso central, o que se dividen solo rara vez como las células
musculares esqueléticas o cardiacas.
• Las poblaciones celulares estables son células que se dividen de manera episódica
y con lentitud para mantener la estructura normal de los tejidos y órganos. Las
células del periostio y del pericondrio, las células musculares lisas y las células
endoteliales de los vasos sanguíneos y los fibroblastos.
• Las poblaciones celulares renovables pueden ser de renovación lenta o rápida pero
exhiben actividad mitótica regular.
Las poblaciones de renovación lentas incluyen células musculares lisas, los fibroblastos
de la pared uterina y las células epiteliales del cristalino del ojo.
Las poblaciones de renovación rápida comprenden las células sanguíneas, las células
epiteliales y los fibroblastos dermicos de la piel y las células epiteliales y los
fibroblastos subepiteliales del revestimiento mucoso del tubo digestivo.
Ciclo Celular
La división de las células somáticas es un proceso cíclico dividido en dos fases:
mitosis e interfase. Otras tres fases, gap1 (G1), fase de síntesis (S) y gap2 (G2) subdividen
todavía más la interfase. La mitosis casi siempre incluye la cariocinesis (división del
núcleo en dos núcleos hijos) y la citocinesis (división de la célula en dos células hijas) y
dura alrededor de una hora. Suele ser seguida por G1, es un periodo en el que no se
produce síntesis de DNA, por lo general, es un periodo de crecimiento celular. Una
célula que abandona el ciclo G1 para comenzar la diferenciación terminar entra en la
fase Go llamada así por estar fuera del ciclo.
La fase S o de síntesis de DNA sigue a la fase G1 y suele durar una 7 horas, el DNA de
la célula se duplica y se forman nuevas cromatides que se tornaran obvias en la profase
o la metafase. La fase S también es seguida por un periodo en el que no hay de DNA,
una segunda brecha o gap (fase G2). G2 puede ser tan corta como 1 hora.
16
Las llamadas células precursoras de reserva pueden considerarse células en G o que
pueden ser inducidas a reingresar en el ciclo celular.
Mitosis
La división celular es un proceso decisivo que aumenta la cantidad de células,
permite la renovación de las poblaciones celulares y consigue la reparación de las
heridas. La mitosis es un proceso de división celular que produce dos células hijas con
la misma cantidad de cromosomas y contenido de DNA que la célula progenitora. El
proceso de división celular suele incluir la división tanto del núcleo como del
citoplasma. En el sentido mas escrito los términos mitosis y meiosis se utilizan para
describir la duplicación y distribución de los cromosomas. Si la cariocinesis no es
seguida por una citocinesis se forma una célula binucleada.
Las células que no estan en proceso de división se denominan células en reposos o en
interfase. Antes de entrar en la mitosis las células duplican su DNA, esta fase se llama
fase S o de Síntesis. Al comienzo de esta fase la cantidad de cromosomas es de 2n y el
contenido de DNA es 2n; al final, la cantidad de cromosomas es 4n y el contenido de
DNA es 4n.
La mitosis sigue a la fase S y se le separa en cuatro fases:
• Profase. Comienza cuando los cromosomas de condensan y se torna visibles.
Desaparece el nucleolo, reaparecen los centríolos y se desintegra la envoltura
nuclear.
• Metafase. El huso mitótico, compuesto por tres tipos de microtubulos, se organiza
alrededor del centro organizador de microtubulos (MTOC). Se forman tres tipos de
microtubulos: astrales, polares, cinetocóricos. Estos microtubulos y sus proteínas
motoras asociadas dirigen los movimientos de los cromosomas hacia el plano medio
de la célula, la placa ecuatorial o placa de metafase.
• Anafase. Las cromatides se separan y son arrastradas hacia polos opuestos de la
célula por los motores moleculares.
• Telofase. Se reconstruye la envoltura nuclear alrededor de los cromosomas en
cada polo. Los nucleolos reaparecen y el citoplasma se divide para formar dos
células hijas. Las células hijas son 2n en lo que se refiere al contenido de DNA y ala
cantidad de cromosomas.
Meiosis
La meiosis es un proceso que consiste en dos divisiones celulares secuenciales que
producen gametos con la mitad de la cantidad de cromosomas y la mitad del
contenido de DNA con respecto a las células somáticas. El cigoto y todas las células
somáticas derivadas son diploides 2n en cuanto a cantidad de cromosomas; los
gametos, que poseen solo un miembro de cada par cromosómico, se describen como
haploides 1n. Durante la gametogénesis, la reducción de la cantidad de cromosomas
hasta el estado haploide ocurre por medio de la meiosis, un proceso que comprende
dos divisiones celulares sucesivas, de las cuales la segunda no esta predecida por
una fase S.
17
Durante la meiosis, los cromosomas se aparean e intercambian segmentos, con lo
que se altera su composición genética. Este intercambio genético, llamado
recombinación (crossing-over), y la distribución aleatoria de cada miembro de los
pares cromosómicos es los gametos haploides dan origen a una diversidad genética
infinita.
Los acontecimientos citoplasmaticos asociados con la meiosis son diferentes en el
varón y en la mujer. Los acontecimientos nucleares son iguales. Los fenómenos
hasta la metafase I son iguales en ambos sexos.
En los hombres, las divisiones meioticas de un espermatocito primario producen 4
esperamátides haploides, idénticas desde el punto de vista estructural, pero
singulares desde el punto de vista genético. En las mujeres las dos divisiones
meioticas de un occito primario producen un ovulo haploide y tres cuerpos polares
haploides. El ovulo recibe la mayor parte del citoplasma y se convierte en el gameto
funcional. Los cuerpos polares reciben muy escaso citoplasma y se degeneran.
Los acontecimientos nucleares de la meiosis son semejantes en varones y mujeres.
Durante la fase S que preceden a la meiosis los cromosomas se replican. El
contenido de DNA se vuelve 4n y la cantidad de cromosomas aumenta a 4n. Las
células sufren entonces una división reduccional (meiosis I) y una división
ecuacional (meiosis II). Durante la meiosis I, los cromosomas maternos y paternos
se aparean e intercambian segmentos. Luego se separan y al final de la meiosis I
cada célula hija contiene un miembro de cada par de cromosomas y la cantidad de
DNA esta reducida a 2n. En la meiosis II, las cromatides se separan unas de otras,
con lo que se establece la cantidad haploide de cromosomas y se reduce el contenido
de DNA a su valor haploide.
Las fases en el proceso de la meiosis son similares a las fases de la mitosis
PROFASE 1
La profase de la meiosis I es una fase extendida que se subdivide en cinco etapas.
• Leptonema. Los cromosomas se tornan visibles.
• Cigonema. Los cromosomas se aparean.
• Paquinema. Conforme los cromosomas se condensan, las cromatides
individuales se tornan visibles.
• Diplonema. Los cromosomas siguen condensándose y aparecen los
quiasmas.
• Diacinesis. Los cromosomas alcanzan su espesor máximo, el núcleo
desaparece y la envoltura nuclear se desintegra.
METAFASE 1
Los cromosomas apareados se alinean en la placa ecuatorial, con un miembro
hacia cada lado. En la anafase I y la telofase I los centrómeros no se dividen, y los
cromosomas apareados, sostenidos por el centrómero, permanecen juntos. Un miembro
paterno o materno de cada par de homólogos, ahora con segmentos intercambiados, se
mueve hacia cada polo. Al final de la meiosis I o división reduccional se divide el
citoplasma. Cada célula hija resultante (un esperamatocito secundario o un oocito
18
secundario) es haploide en cuanto a su cantidad de cromosomas, pero todavía es
diploide en cuanto a su contenido de DNA.
MEIOSIS II
Después de la meiosis I, sin pasar por una fase S, la célula rápidamente entra en la
meiosis II o división ecuacional, los centrómeros se dividen. Las cromatides se separan
en la anafase II y se mueven hacia los polos opuestos de la célula. Durante la meiosis II
las células atraviesan la profase II, la metafase II, la anafase II y la telofase II. Las
células producidas por la meiosis son singulares desde el punto de vista genético.
Muerte Celular
El equilibrio (homeostasis) entre producción celular y muerte celular debe
mantenerse con precisión. La muerte celular puede ocurrir como consecuencia de una
agresión celular aguda o de un programa de suicidio codificado internamente. Los dos
mecanismos diferentes de muerte celular son:
• Necrosis o muerte celular accidental. Ocurre cuando las células son expuestas a un
medio ambiente físico o químico desfavorable.
• Apoptosis o muerte celular programada. Las células que ya no se necesitan son
eliminadas del organismo. La apoptosis se caracteriza por autodigestión controlada,
que mantiene la integridad de la membrana celular; axial, la célula muere con
dignidad sin derramar su contenido para no dañar a sus vecinas.
La necrosis comienza con la perdida de la capacidad de la célula para mantener la
homeostasis. Como consecuencia de la lesión celular, el daño de la membrana
plasmática conduce a la entrada de agua e iones extracelulares.
La apoptosis es un modo de muerte celular que ocurre en condiciones fisiológicas
normales. Este proceso es activado por diversas señales extrínsecas e intrínsecas.
• El DNA se fragmenta gracias a enzimas que lo cortan de forma selectiva para
generar pequeños fragmentos oligonucleosómicos.
• Se disminuye el volumen celular por la contracción del citoplasma.
• Se pierde la función de las mitocondrias, el citocromo c se libera hacia el
citoplasma para activar una cascada de enzimas proteolíticas llamadas caspasas,
responsables del desmantelamiento de la célula. Las mitocondrias bajo la influencia
de las proteínas Bcl-2, son las que toman la decisión de iniciar la apoptosis.
• La vesiculación de la membrana es el producto de las alteraciones de la membrana
celular. La membrana plasmática altera sus propiedades físicas y químicas y
conduce ala formación de brotes sin perdida de la integridad de la membrana.
La formación de los cuerpos apoptóticos es el último paso de la apoptosis, trae como
consecuencia la rotura de la célula. Estos cuerpos son eliminados con rapidez por
células fagocíticas. La eliminación de los cuerpos apoptóticos es tan eficaz que no se
produce una respuesta inflamatoria.
La apoptosis es regulada por estímulos externos e internos. El factor de necrosis tumoral
al actuar sobre receptores de la membrana celular desencadena la apoptosis. La
19
apoptosis también puede ser inhibida por señales de otras células y del medio
circundante a través de los llamados factores de supervivencia como hormonas.
2
Tejido Epitelial
20
Tejido Epitelial
Generalidades de la Estructura y Función Epiteliales
El Epitelio es un tejido avascular compuesto de células que recubren las
superficies externas del cuerpo y revisten las cavidades internas cerradas y los tubos que
comunican con el exterior; forma la porción secretora (parénquima) de las glándulas y
sus conductos excretores. Además células epiteliales especializadas, funcionan como
receptores sensoriales.
Las células que integran los epitelios poseen tres características principales:
a) Están dispuestas muy cerca unas de otras y se adhieren entre sí por medio de
moléculas de adhesión célula- célula específicas, que forman uniones intercelulares.
b) Tienen polaridad morfológica y funcional; las diferentes funciones se asocian con
tres regiones superficiales de morfología distinta: apical, lateral y basal.
c) Su superficie basal está adherida a una membrana basal subyacente, que es una capa
de material acelular, rico en proteínas y polisacáridos.
En algunos sitios las células se agrupan muy juntas unas con respecto a otras, pero
carecen de superficie libre, a este conjunto celular se le denomina tejido epitelioide,
debido a que se parecen a células epiteliales, pero pertenecen al tejido conjuntivo.
Los epitelios crean una barrera selectiva entre el medio externo y el tejido conjuntivo
subyacente.
Clasificación de los Epitelios
La clasificación tiene su fundamento en la cantidad de estratos celulares y la forma de
las células más superficiales.
El epitelio se describe:
a) Simple
b) Estratificado.
Las células individuales que componen un epitelio se describen:
a) Planas o escamosas.
b) Cúbicas o cuboides.
c) Cilíndricas o columnares.
Las categorías especiales del epitelio son:
a) Epitelio Seudoestratificado: Este epitelio parece estratificado porque algunas
células no alcanzan la superficie libre, pero todas se apoyan sobre la membrana basal.
En realidad es un epitelio simple.
21
b) Epitelio de transición (urotelio): Designación aplicada al epitelio que reviste las
vías urinarias y se extiende desde los cálices menores del riñón hasta el segmento
proximal de la uretra.
En ciertos sitios, los epitelios reciben nombres específicos:
a) Endotelio: Revestimiento epitelial del aparato Cardiovascular.
b) Mesotelio: Epitelio que tapiza las paredes y el contenido de las cavidades cerradas
del cuerpo, abdominal, pericárdica y pleural.
Un epitelio dado puede tener una función o más, según la actividad de los tipos
celulares que contenga:
a) Secreción.
b) Absorción.
c) Transporte.
d) Protección.
e) Función Receptora.
Polaridad Celular
Las células epiteliales exhiben una polaridad bien definida; tienen una región
apical, una región lateral y una región basal.
La región apical siempre está orientada hacia la superficie externa o la luz de una
cavidad; la región lateral está en contacto con las células contiguas y se caracteriza por
tener adhesiones especializadas; la región basal se apoya sobre la membrana basal y fija
la célula al tejido conjuntivo subyacente.
La Región Apical y sus Modificaciones
La región apical puede contener enzimas, canales iónicos y proteínas
transportadoras de carácter específico. Las modificaciones estructurales de la superficie
son:
- Microvellosidades: Prolongaciones citoplasmáticas que se extienden desde la
superficie celular.
- Estereocilios (Estereovellosidades): Microvellosidades de gran longitud.
- Cilios: Prolongaciones citoplasmáticas móviles.
Las células que principalmente transportan líquidos y absorben metabolitos poseen
muchas microvellosidades altas muy juntas. En las células absortivas intestinales esta
estructura es denominada chapa estriada, en las células de los túbulos renales se
denominó ribete en cepillo.
Los estereocilios son microvellosidades inmóviles de una longitud extraordinaria. No
están muy difundidos en los epitelios; están sostenidos por fascículos internos de
filamentos de actina que están vinculados por medio de fimbrina. Una molécula
asociada con la membrana plasmática, la resina, fija los filamentos a la membrana de
los estereocilios. Los pedúnculos de los estereocilios y las profusiones celulares apicales
contienen la proteína formadora de puentes cruzados α-actinina.
22
Los cilios son estructuras citoplasmáticas móviles capaces de mover líquido y partículas
sobre las superficies epiteliales.
Los cilios poseen un centro organizado de microtúbulos que se disponen en un modelo
9+2. Es decir, el corte transversal de los cilios poseen una configuración característica
de nueve pares o dobletes de microtúbulos dispuestos en círculo alrededor de
microtúbulos centrales.
Los cilios se desarrollan a partir de procentríolos; el proceso de la formación ciliar en
las células en diferenciación comprende la replicación del centríolo para originar
múltiples procentríolos, uno para cada cilio.
Los cilios realizan un movimiento ondulante sincrónico y uniforme. El cilio se mantiene
rígido mientras realiza un movimiento anterógrado rápido llamado golpe efectivo; se
torna flexible y se dobla durante movimiento de retorno más lento, el golpe de
recuperación. Los cilios de hileras sucesivas comienzan a batir de manera que cada fila
está apenas más avanzada en su ciclo que la hilera siguiente y así se crea una onda que
barre a todo lo ancho y largo del epitelio; este ritmo mecatrónico es capaz de desplazar
moco sobre las superficies epiteliales o de facilitar el flujo de líquidos y otras sustancias
a través de órganos tubulares o conductos.
La Región Lateral y sus Especializaciones en la Adhesión CélulaCélula
La región lateral de las células epiteliales está en íntimo contacto con las
regiones laterales opuestas de las células vecinas y se caracteriza por la presencia de
proteínas exclusivas, en este caso las de adhesión, son parte de las especializaciones de
unión.
a) Uniones Ocluyentes: Permiten que los epitelios actúen como una barrera.
b) Uniones Adherentes: Proveen estabilidad mecánica a las células epiteliales
mediante la vinculación del citoesqueleto de una célula al citoesqueleto de la célula
contigua.
c) Uniones Comunicantes: Permiten la comunicación directa entre células contiguas
mediante la difusión de moléculas pequeñas.
Uniones Ocluyentes
La zonula occludens es el componente más apical del complejo de unión entre células
epiteliales.
Esta zona es creada por el sellado de membranas plasmáticas contiguas, es decir, por
fusiones focales entre las células. Estas fusiones focales son creadas por proteínas
transmembranosas específicas de células contiguas que atraviesan la membrana celular
y se unen en el espacio intercelular. La proteína transmembranosa ocludina se ha
identificado como la proteína selladora. La porción citoplasmática de la ocludina está
asociada con las proteínas de zonula occludens ZO-1, ZO-2 y ZO-3.
23
La zonula occludens desempeña un papel esencial en el paso selectivo de sustancias de
un lado al otro del epitelio. Debido a que la difusión de agua y solutos entre las células
está restringida por la zonula occludens, el transporte debe realizarse por medios
activos. El transporte activo necesita proteínas transportadoras especializadas que
mueven sustancias seleccionadas a través de la membrana plasmática apical hacia el
citoplasma y luego a través de la membrana lateral por debajo del nivel de la unión.
La zonula occludens restringe la difusión de moléculas dentro de la misma membrana
plasmática.
Uniones Adherentes
Las uniones adherentes proveen adhesiones laterales entre células epiteliales a través de
proteínas que vinculan el citoesqueleto de las células contiguas. En la superficie lateral
se pueden identificar dos tipos de adhesiones célula-célula:
a) Zonula Adherens: Interaccionan con la red de filamentos de actina dentro de la
célula.
b) Macula Adherens o Desmosoma: Interacciona con los filamentos intermedios.
Pueden encontrarse otros dos tipos de uniones adherentes donde las células epiteliales
se apoyan sobre la matriz del tejido conjuntivo: Contactos focales y
Hemidesmosomas.
La zonula adherens provee adhesión lateral entre células epiteliales. Este dispositivo
de adhesión lateral se presenta en la forma de una banda continua o cinturón alrededor
de la célula.
Dentro de los confines de la zonula adherens, a lo largo del lado citoplasmático de la
membrana de cada célula hay un material de electrodensidad moderada llamada placa
filamentosa. Este material corresponde al componente citoplasmático de los complejos
E-cadherina-catenina y a las proteínas asociadas (α-actinina y vinculina) a los que se
fijan filamentos de actina.
La fascia adherens es una unión laminar que estabiliza tejidos no epiteliales; dado que
esta adhesión no es anular o zonular sino que tiene una superficie amplia se le denomina
así.
La Macula adherens es una estructura de adhesión célula-célula que proporciona una
adherencia particularmente fuerte. Estas uniones están ubicadas en la región lateral de la
célula, a manera de múltiples puntos de soldadura.
A nivel molecular, cada placa de adhesión está compuesta por varias proteínas
constitutivas, con desmoplaquinas y placoglobinas como principales exponentes,
capaces de fijar filamentos intermedios.
Uniones Comunicantes
Las uniones comunicantes, también llamadas uniones de hendidura o nexos,
son importantes en los tejidos en los cuales la actividad de las células contiguas debe
estar coordinada. Una unión de hendidura consiste en una acumulación de poros o
canales transmembranosos dispuestos muy juntos. Los poros en una membrana celular
24
están alineados con precisión frente a los poros correspondientes en la membrana de una
célula contigua y permiten así, la comunicación entre las células.
Las uniones de hendidura permiten que las células intercambien iones, moléculas
reguladoras y metabolitos pequeños a través de los poros.
Concentraciones organizadas de proteínas integrales de la membrana forman las uniones
de hendidura. Las células contiguas comparten canales de comunicación que permiten el
paso directo de moléculas pequeñas e iones entre ellas sin introducirse en el espacio
extracelular.
Las uniones de hendidura reducen la resistencia al paso de corriente eléctrica entre
células contiguas. Las células vecinas unidas por nexos poseen una resistencia eléctrica
entre ellas escasa y un flujo de corriente alto. La baja resistencia es un reflejo de la
continuidad citoplasmática directa entre las dos células que es el producto de la
presencia de las uniones de hendidura. Por lo que este tipo de uniones también reciben
el nombre de uniones de baja resistencia.
La Región Basal y su Especialización en la Adhesión Célula-Matriz
Extracelular
La región basal de las células epiteliales se caracteriza por varios elementos:
a) Membrana Basal: Está ubicada junto a la superficie basal de las células epiteliales.
b) Uniones Célula-Matriz extracelular: Fijan la célula a la matriz extracelular.
c) Repliegues de la Membrana Plasmática: Aumentan la superficie y facilitan las
interacciones morfológicas entre células contiguas.
Estructura y Función de la Membrana Basal
La membrana basal es una capa de espesor variable adosada a la superficie basal
de los epitelios.
La lámina basal es el sitio de adhesión estructural para las células que están encima y el
tejido conjuntivo que está debajo. La lámina basal o lámina densa, es una capa bien
definida de material de matriz electrodenso, de 40 a 60nm de espesor, entre el epitelio y
el tejido conjuntivo subyacente.
Entre la lámina basal y la célula hay un espacio que es relativamente claro o
electronlúcido, la lámina lúcida. Este espacio contienen las porciones extracelulares de
las moléculas de adhesión celular, en su mayoría receptores de fibronectina; estos
receptores son miembros de la gran familia de proteínas transmembranosas conocidas
como integrinas. Las integrinas están vinculadas al citoesqueleto dentro de la célula y
poseen dominios extracelulares que se unen a las principales glucoproteínas de la matriz
extracelular (colágeno, laminina y fibronectina).
La lámina basal incluye por lo menos cuatro grupos de moléculas:
a) Colágeno.
b) Proteoglucanos.
c) Laminina.
d) Entactina y Fibronectina.
25
En el lado opuesto de la lámina basal, el lado del tejido conjuntivo, varios mecanismos
proveen la fijación de la lámina basal al tejido conjuntivo subyacente:
- Fibrillas de Anclaje: Colágeno tipo VII.
- Microfibrillas de fibrillina: Fijan la lámina densa a las fibras elásticas.
- Proyecciones bien definidas de la lámina densa: Interaccionan de modo directo con la
lámina reticular para formar un sitio de fijación adicional con el colágeno de tipo III.
Se le atribuyen varias funciones a la lámina basal:
a) Adhesión estructural: Sirve como una estructura intermediaria en la adhesión de
ciertas células al tejido conjuntivo circundante.
b) Compartimentalización: La lámina basal y externa separan y aíslan al tejido
conjuntivo de los tejidos epitelial, nervioso y muscular.
c) Filtración: El movimiento de sustancias desde el tejido conjuntivo y hacia él es
regulado en parte por la membrana basal, en su mayoría por cargas iónicas y espacios
integrales.
d) Inducción de Polaridad: Las células epiteliales exhiben membranas con
propiedades funcionales diferentes como consecuencia de la exposición de las
superficies.
e) Armazón Textural: La lámina basal sirve como guía o armazón durante la
regeneración.
Uniones célula-matriz extracelular
La organización de las células en un epitelio depende del sostén provisto por la
matriz extracelular, sobre la cual se apoya la superficie basal de cada célula. Las
uniones adherentes mantienen integridad morfológica de la interfaz epitelio-tejido
conjuntivo. Las dos principales uniones adherentes son:
a) Adhesiones focales: Contactos focales que anclan los filamentos de actina del
citoesqueleto a la membrana basal.
b) Hemidesmosomas: Anclan los filamentos intermedios del citoesqueleto a la
membrana basal.
Las adhesiones focales son las responsables de fijar largos haces de filamentos de actina
a la lámina basal. Desempeñan un papel prominente durante los cambios dinámicos que
ocurren en las células epiteliales. Estos contactos focales forman adhesiones dinámicas
al tejido conjuntivo subyacente mediante la vinculación de los filamentos de actina con
proteínas de la matriz extracelular.
En la cara citoplasmática, las integrinas interaccionan con proteínas fijadoras de actina
(α-actinina, vinculina, talina, paxilina), lo mismo que con varias proteínas reguladoras,
como la cinasa o tirosina cinasa de la adhesión focal. En el lado extracelular las
integrinas se unen a glucoproteínas de la matriz extracelular, en general laminina y
fibronectina.
Los hemidesmosomas aparecen en los epitelios que necesitan una adhesión estable
fuerte al tejido conjuntivo; se encuentran en la superficie celular basal, en donde
proveen mayor adhesión a la lámina basal. El hemidesmosoma exhibe una placa de
adhesión en el lado citoplasmático de la membrana plasmática basal. La composición
proteica de esta estructura es similar a la de la placa desmosómica dado que contiene
26
proteínas símil desmoplaquina capaces de anclar los filamentos intermedios del
citoesqueleto.
En los hemidesmosomas puede detectarse colágeno tipo XVII, una molécula
transmembranosa.
Glándulas
Las glándulas se clasifican típicamente en dos grupos principales según el
destino de sus productos:
a) Glándulas Exocrinas: Secretan sus productos hacia una superficie en forma directa
o a través de tubos o conductos epiteliales que están comunicados con la superficie.
b) Glándulas Endocrinas: Carecen de sistema d conductos excretores; secretan sus
productos hacia el tejido conjuntivo, en donde se introducen en el torrente sanguíneo
para alcanzar sus células diana. Los productos de las glándulas endocrinas las llamamos
hormonas.
Las células de las glándulas exocrinas tienen tres mecanismos básicos de liberación de
sus productos de secreción:
a) Secreción Merocrina: Las vesículas se fusionan con la membrana plasmática y
vacían su contenido por exocitosis.
b) Secreción Apocrina: El producto de secreción se libera en la porción apical de la
célula dentro de una envoltura de membrana plasmática que está rodeada por una
delgada capa de citoplasma.
c) Secreción Holocrina: El producto de secreción se acumula dentro de la célula que
madura y al mismo tiempo sufre una muerte celular programada.
Las glándulas exocrinas se clasifican en:
- Glándulas Unicelulares: Son las de estructura más sencilla. En las glándulas
exocrinas unicelulares el componente secretor consiste en células individuales
distribuidas entre otras células no secretoras.
- Glándulas Multicelulares: Están compuestas por más de una célula y exhiben grados
de complejidad variables. Su organización estructural permite subclasificarlas según la
disposición de las células secretoras y según haya ramificación de los conductos
excretores o no la haya.
Histogénesis de los Epitelios
Las tres capas germinales del embrión en desarrollo contribuyen a la formación
de los diversos epitelios.
Derivados Ectodérmicos
Los derivados del ectodermo pueden dividirse en dos clases principales: Los derivados
del ectodermo de superficie y los derivados del neuroectodermo.
El ectodermo de superficie da origen a:
- La epidermis y sus anexos (Pelo, uñas, glándulas sudoríparas, glándulas sebáceas y el
parénquima y los conductos de las glándulas mamarias).
- Los epitelios de la córnea y del cristalino del ojo.
- El órgano de esmalte y el esmalte dentario.
27
- Los componentes del oído interno.
- La adenohipófisis.
El neuroectodermo da origen a:
- El tubo neural y sus derivados: SNC con el epéndimo, glándula pineal, neurohipófisis
y el epitelio sensorial del ojo, el oído y la nariz.
- La cresta neural y sus derivados: Componentes del SNP como ganglios, nervios y
células gliales, células medulares de la glándula suprarrenal, células APUD del sistema
endocrino difuso, melanoblastos.
Derivados Mesodérmicos
El mesodermo da origen a:
- El epitelio del riñón, las vías urinarias y las gónadas.
- El mesotelio que reviste las cavidades pericárdica, pleural y peritoneal.
- El endotelio que reviste las cavidades del corazón y los vasos sanguíneos y linfáticos.
- La corteza suprarrenal.
- El epitelio seminífero y de las vías espermáticas y el epitelio de los conductos
genitales femeninos.
Derivados Endodérmicos
El endodermo o entodermo da origen a:
- El epitelio de las vías respiratorias.
- El epitelio del tubo digestivo (Con excepción de la cavidad oral y la región anal).
- El epitelio de las glándulas digestivas extramurales (Hígado, páncreas y vesícula
biliar).
- Los componentes epiteliales de las glándulas tiroides y paratiroides y del timo
- El revestimiento epitelial de la cavidad timpánica y de la trompa auditiva (de
Eustaquio).
Renovación de las Células Epiteliales
La mayoría de las células epiteliales tienen un tiempo de vida finito menor que el del
organismo como un todo. Los epitelios de revestimiento y los epitelios de muchas
glándulas simples pertenecen a una categoría de poblaciones celulares de renovación
continua.
28
3
Tejido Conjuntivo
29
Tejido Conjuntivo
Estructura y función general del tejido conjuntivo
El tejido conjuntivo esta compuesto por células y una matriz extracelular que
contiene fibras, sustancia fundamental y liquido tisular. Este separado por láminas
basales por los diversos epitelios y por las láminas externas de las células musculares de
las células de sostén del sistema nervioso periférico. Las funciones de los tejidos
conjuntivos son un reflejo de los tipos de células y fibras que hay en el tejido y del
carácter de la sustancia fundamental en la matriz extracelular. La clasificación del tejido
conjuntivo esta fundamentada en la composición y la organización de sus componentes
celulares y extracelulares y en sus f unciones.
Tejido conjuntivo embrionario:
-Tejido conjuntivo mesenquimático.
-Tejido conjuntivo mucoso.
Tejido conjuntivo del adulto:
-Tejido conjuntivo laxo.
-Tejido conjuntivo denso.
Moldeado
No moldeado
Tejido conjuntivo especializado
-Tejido conjuntivo adiposo.
-Tejido conjuntivo cartilaginoso.
-Tejido conjuntivo óseo.
-Tejido conjuntivo sanguíneo.
-Tejido conjuntivo hemopoyético
-Tejido conjuntivo linfático.
Tejido conjuntivo embrionario
El mesénquima embrionario da origen a los diversos tejidos conjuntivos del
organismo. El mesodermo da origen a casi todos los tejidos conjuntivos el organismo.
La manera en que las células mesenquimáticas proliferan y se organizan determina el
tipo de tejido conjuntivo maduro que se forma en un sitio dado.
El tejido conjuntivo embrionario se clasifica en dos:
-Tejido conjuntivo mesenquimático: este se encuentra en el embrión, las células tiene
prolongaciones que entran en contacto con prolongaciones similares de células vecinas
para formar una red tridimensional. El espacio extracelular esta ocupado por sustancia
fundamental viscosa y hay fibras colágenas.
-Tejido conjuntivo mucoso: este se encuentra en el cordón umbilical, tiene células
fusiformes muy separadas, tiene fibras colágenas finas, tiene una matriz extracelular
30
especializada gelatinosa cuya sustancia fundamental con frecuencia recibe el nombre de
gelatina de Wharton.
Tejido conjuntivo del adulto
-Tejido conjuntivo laxo: tiene fibras colágenas delgadas y escasas, la sustancia
fundamental es abundante, y tiene abundantes células, tiene una consistencia de viscosa
a gelatinosa y desempeña un papel importante en la difusión de oxigeno y nutrientes. Se
encuentra debajo de los epitelios. En este tejido es donde los agentes patógenos pueden
ser atacados y destruidos por células del sistema inmune, rodea a los vasos sanguíneos.
La mayoría de las células de este tejido son transitorias.
-Tejido conjuntivo denso no moldeado: tiene abundancia de fibras colágenas por lo que
provee una gran resistencia y es típico que las fibras se disponen en haces orientados a
varias direcciones, tiene escasez de células y la mayoría son de un solo tipo, el
fibroblasto. También tiene escasez de sustancia fundamental.
-Tejido conjuntivo denso moldeado: tiene fibras y células ordenadas en haces paralelos
muy juntos para promover la máxima resistencia. Es el principal componente de los
tendones, ligamentos y las aponeurosis
-Tendones: son bandas conjuntivas que unen el músculo al hueso. Esta compuesto por
haces paralelos de fibras colágenas entre los cuales se encuentran hileras de fibroblastos
llamados tendinositos. La sustancia del tendón esta rodeada por una delgada capsula de
tejido conjuntivo, el epitendon, y esta subdividido en fascículos por el endotendon.
-Ligamentos: se componen por fibras y fibroblastos dispuestos en forma paralela. Los
ligamentos unen a un hueso con otro, la fibra extracelular mas abundante es la colágena,
algunos también contienen fibras elásticas y estos ligamentos se denominan ligamentos
elásticos.
-Aponeurosis: la fibras se organizan en capas múltiples se disponen en un ángulo de 90°
con las fibras vecinas.
Fibras del tejido conjuntivo
Cada tipo de fibra es producida por fibroblastos y se compone por proteínas de
cadena peptidica larga, los tipos de fibras de tejido conjuntivo son:
-Fibras colágenas.
-Fibras reticulares.
-Fibras elásticas.
Fibras y Fibrillas colágenas
Las fibras colágenas son el tipo más abundante de fibras del tejido conjuntivo. Las
fibras colágenas estan formadas por fibrillas colágenas de diferentes tamaños. La
31
molécula de colágeno llamada también tropocolageno tiene una cabeza y una cola. Al
formar la fibrilla, las moléculas de colágeno se alinean cabeza con cola de hileras. La
molécula de colágeno esta formada por tres cadenas polipeptídicas llamadas cadenas
alfa. Las cadenas alfa se enroscan entre si para formar una triple hélice dextrógira. Cada
tercer aminoácido de la cadena es una molécula de glicina excepto en los extremos de
las cadenas alfa. Una hidroxiprolina o una hidroxisilina con frecuencia precede a cada
glicina de la cadena y una prolina a menudo sigue a cada glicina, la glicina es
indispensable para la conformación en triple hélice. En asociación con la hélice hay
grupos sacáridos que estan unidos a residuos hidroxilisilicos, es por eso que el colágeno
se clasifica como una glucoproteina. Las cadenas alfa no son todas iguales, se han
encontrado 27 tipos de cadenas alfa y se ha podido clasificar 19 tipos de colágeno.
La síntesis del colágeno fibrilar comprende una serie de acontecimientos dentro del
fibroblasto que conduce a la generación de procolageno, el precursor de la molécula de
colágeno, la producción de la fibrilla ocurre fuera de la célula.
La sistensis de colágeno comprende varios acontecimientos intracelulares: los
polirribosomas del retículo endoplasmatico rugoso producen las cadenas polipeptídicas.
Dentro de las cisternas de retículo endoplamastico rugoso y del aparato de golgi ocurren
varias modificaciones postraduccionales de las cadenas polipeptídicas y la molécula
resultante es el procolageno. El procolageno se mueve hacia el exterior de la célula por
medio de exocitosis de vesículas de secreción.
La síntesis del colágeno también comprende acontecimientos extracelulares: conforme
es secretado por la célula el procolageno es convertido en una molécula de colágeno por
la procolageno peptidasa asociada con la membrana celular. Las moléculas de colágeno
aglomeradas entonces se alinean para formar las fibrillas colágenas definitivas en una
superficie llamada bahía.
Fibras reticulares
Las fibras reticulares proveen una armazón de sostén para los constituyentes
celulares de diversos tejidos y órganos. Estan formadas por fibrillas de colágeno tipo III.
Las fibras reticulares se denominan así porque se organizan en redes o mallas. En el
tejido conjuntivo laxo se encuentran redes de fibras reticulares en el límite del tejido
epitelial, lo mismo que alrededor de los adipositos, los vasos sanguíneos, los nervios y
las células musculares. La fibra reticular es producida por los fibroblastos, pero también
es producida por las células Schwann y las células musculares lisas.
Fibras elásticas
Las fibras elásticas permiten que los tejidos respondan al estiramiento y la
distensión. Son más delgadas que las fibras colágenas y se organizan en un modelo
ramificado para formar una red tridimensional. Son producidas por las misma células
que producen las fibras colágenas y reticulares, en particular los fibroblastos y las
células musculares lisas. Las fibras elásticas estan formadas por dos componentes
estructurales: un núcleo central de elastina y microfribillas de fibrillina periférica.
-La elastina: es una proteína como el colágeno, es rica en prolina y glicina. Forma fibras
de grosor variable o capas laminares.
32
-La fibrillina: es una glucoproteina que forma microfibrillas finas. Durante las etapas
iniciales de la elastogenesis estas microfibrillas se forman primero; la elastina se
deposita luego sobre la superficie de las microfibrillas. Las microfibrillas de fibrillina
asociadas con la elastina desempeñan un papel importante en la organización de
elastina. El enrollamiento al azar de la molécula de elastina permite que la fibra elástica
se estire y luego se traiga hacia su estado original.
El material elástico es componente extracelular importante en los ligamentos
vertebrales, la laringe y las arterias elásticas. La elastina se sintetiza por el mismo
mecanismo que el colágeno.
Sustancia fundamental
La sustancia fundamental ocupa el espacio que hay entre las células y las fibras, es
una sustancia viscosa y posee una gran cantidad de agua. Esta formada mayormente por
proteoglucanos los cuales se unen de manera covalente a los glucosaminoglucanos. Los
glucosaminaglucanos tienen cargas altamente negativas esto es lo que atrae el agua con
lo que se forma el gel hidratado. Por medio de proteínas de enlace los proteoglucano se
unen de forma indirecta al hialurano para formar macromoléculas que son las
responsables de la capacidad del cartílago de resistir la compresión.
Matriz extracelular
Sistema dinámico en el que las fibras, los proteoglucanos y glucoproteinas como
la fibronectina y la laminina interaccionan con los otros componentes. Estas sustancias
forman la matriz extracelular. Los fibroblastos anclados a los elementos de la matriz
intervienen en el movimiento celular.
Células del Tejido Conjuntivo
Las células del tejido conjuntivo pueden ser residentes o errantes. Entre las células
residentes estan:
-Fibroblastos y los miofibroblastos.
-Macrófagos.
-Adipocitos.
-Mastocitos. (Célula cebada)
-Células mesenquimáticas indiferenciadas.
Las células errantes por lo general emigran de la sangre en respuesta de estímulos
específicos:
-Linfocitos.
-Plasmocitos.
-Neutrofilos.
-Eusinofilos.
-Basofilos.
-Monocitos.
Fibroblastos y miofibroblastos
33
Los fibroblastos son las células principales del tejido conjuntivo, tienen a su cargo las
síntesis de fibras colágenas, reticulares y elásticas.
El miofibroblasto tiene propiedades tanto de los fibroblastos como de células
musculares lisas. Ayuda en la contracción de las heridas y esta en contacto con otros
miofibroblastos.
Macrófagos
Son células fagocíticas derivadas de los monocitos. Los macrófagos son conocidos
también como histiocitos. El macrófago contiene una gran aparato de Golgi, rER, sER,
mitocondrias, vesículas de secreción y lisosomas.
Los macrófagos desempeñan un papel importante en la respuesta inmune. Cuando el
macrófago fagocita una célula extraña le presenta los anfígenos de la célula a los
linfocitos, si los linfocitos lo reconoce desencadena una respuesta inmune, por eso a los
macrófagos se les llama: células presentadoras de anfígenos. Cuando entran cuerpos
extraños grandes los macrófagos pueden fusionarse para formar una enorme célula de
hasta 100 núcleos para fagocitar el material extraño.
Mastocitos y basofilos
Los mastocitos son células grandes y ovoides con un citoplasma repleto de
gránulos, también tiene abundantes microvellosidades. En los gránulos de los
mastocitos hay varias sustancias vasoactivas e inmunorreactivas. Los mastocitos liberan
sus gránulos al ser estimulados en forma adecuada, como cuando una persona es
expuesta a un antigeno para el cual ya esta sensibilizada. La sensibilización aparece
después del encuentro inicial con el antigeno. En el primer encuentro los plasmocitos
liberan inmunoglobulina que se une a receptores F de los mastocitos y esto hace que
libere los gránulos.
La secreción de los granulos de los mastocitos puede traer como consecuencia
reacciones de hipersensibilidad inmediata, alergia y anafilaxia. La sustancia que hay
dentro de los granulos de los mastocitos son varias:
-Histamina y sustancia de reacción lenta de anafilaxia: aumenta la permeabilidad de los
vasos sanguíneos de pequeño calibre y se causa un edema. Ambas sustancias aumentan
la producción de moco en el árbol bronquial y desencadenan la contracción del músculo
liso de las vías aéreas pulmonares para que ocurra el broncoespasmo.
-Factor quimiotactico para eosinofilos y neutrofilos: atrae eosinofilos y neutrofilos hacia
el ligar de inflamación. La secreción de eusinofilos contrarresta los efectos de la
histamina la sustancia de reacción lenta de la anafilaxia.
-Heparina: es in glocosaminoglucano anticoagulante.
Los mastocitos abundan en los tejidos conjuntivos de la piel y las membranas mucosas,
pero no se encuentran en el encefalo y en la medula espinal.
Los basofilos son casi iguales a los mastocitos, en sus granulos liberan histamina,
heparan sulfato, los factores quimiotacticos neutrofilos y eusinofilos y neutrofilos y
perioxidasa. En las personas muy sensibles, el antigeno inyectado por un insecto puede
desencadenar una liberación masiva de los granulos de los basofilos y esto causa un
34
shock anafiláctico y se caracteriza por la disminución del volumen de la sangre
circulante, la contracción de las células lisas de los vasos del árbol branquial, lo cual
causa dificultada para respirar, puede sufrir un exantema (erupción cutánea), lo mismo
que nauseas y vomito. Los síntomas aparecen de 1 a 3 minutos y necesitan
vasoconstrictores como la epinefrina (adrenalina).
Adipocitos
Es una célula del tejido conjuntivo especializada para almacenar lípidos neutros,
se encuentra en el tejido laxo.
Células mesenquimáticas indiferenciadas por pericitos
Dan origen a célula diferenciadas que actúan en la reparación y formación de
tejido nuevo y en el desarrollo de nuevos vasos sanguíneos. Los pericitos se encuentran
alrededor de los vasos capilares y las venulas y ayudan a la formación de nuevos vasos
sanguíneos.
Linfocitos, plasmocitos y otras células del sistema inmune
Los linfocitos participan principalmente en las respuestas inmunes. Los linfocitos
presentan proteínas de cúmulo diferenciado (CD) y debido a esto se clasifican los
linfocitos en tres tipos:
-Linfocitos T: tiene las proteínas CD2, CD3 y CD7 y los receptores de células T, tienen
vida larga y son efectoras de inmunidad mediada por células.
-Linfocitos B: proteínas CD9, CD19, CD20 y CD24 y también tiene inmunoglobulina,
tiene vida de duración variable, y son efectoras de inmunidad mediada por antígenos.
-Linfocitos NK: tienen proteínas CD16, CD56 y CD94 destruyen células infectadas por
mecanismo citotóxico.
Los linfocitos se pueden dividirse para producir clones de si mismos, y los clones de
los linfocitos B maduran para convertirse en plasmocitos.
35
4
Tejido Adiposo
36
Tejido Adiposo
Generalidades del Tejido Adiposo
El tejido adiposo es un tejido conjuntivo especializado que tiene células
almacenadoras de lípidos que tienen una irrigación sanguínea abundante. Los adipocitos
se encuentran en el tejido conjuntivo laxo de manera individual o en grupos. En el
tejido donde los adipocitos son el tipo de célula principal recibe en nombre de Tejido
Adiposo. En los adipocitos se guarda en el exceso de grasas que consumimos. Hay dos
tipos de tejido adiposo: unilocular (blanco) abunda en los adultos y multilocular (pardo)
se encuentra en la vida fetal y disminuye en los próximos 10 años después del
nacimiento.
Tejido adiposo unilocular
Almacena energía, amortigua y aísla los órganos vitales. El tejido adiposo
unilocular forma una capa llamada hipodermis en el tejido conjuntivo tiene una función
aislante. Esta se encuentra bajo la piel del abdomen, los muslos, las axilas y los glúteos.
Las locaciones internas del tejido adiposo esta el epiplón mayor, el mesenterio, el
espacio retroperitoneal, este tejido adiposo no disminuye.
El tejido adiposo unilocular produce la horma leptina la cual es la que se encarga de:
inhibición de la ingesta de alimentos, disminución del peso corporal y estimulación del
ritmo metabólico. Actúa sobre el sistema nervioso central al fijarse en receptores
específicos en el hipotálamo.
Los adipocitos son derivados de las células mesenquimáticas indiferenciadas. El tejido
adiposo unilocular comienza a formarse a mitad de la vida intrauterina. Los lipoblastos
iniciales se ven como fibroblastos pero adquieren pequeñas inclusiones lipidicas y una
delgada lamina externa. Los lipoblastos intermedios se tornan ovoides conforme la
acumulación de lípidos cambia las dimensiones celulares. Los adipocitos maduros se
caracterizan por tener una sola inclusión lipidica muy grande rodeada por un delgado
citoplasma.
La cantidad de tejido adiposo en una persona esta determinada por la expresión del gen
de la leptina. Una de las principales funciones metabólicas del tejido adiposo es la
captación de ácidos grasos de la sangre y su conversión en triglicéridos dentro del
adiposito. Cuando el tejido adiposo es estimulado por mecanismo nervioso u hormonal,
los ácidos grasos del adiposito son enviados a otras células como combustible por
medio de capilares.
El depósito y la movilización de los lípidos son influidos por factores nerviosos y
hormonales. La movilización nerviosa la liberación de noradrenalina inicia la activación
37
de la lipasa. En la movilización hormonal participa la insulina que inhibe la acción de la
lipasa y bloque la liberación de ácidos grasos.
Tejido Adiposo multilocular
Los adipocitos contienen múltiples gotitas de lípidos. El metabolismo de los
lípidos en el tejido adiposo multilocular genera calor. La cantidad de estas células
disminuye conforme el cuerpo crece, pero su distribución es amplia durante los
primeros 10 años de vida. Luego desaparece de casi todas partes, excepto alrededor de
los riñones, las glándulas suprarrenales, el cuello y el mediastino. El sistema nervioso
simpático estimula los adipocitos multiloculares para que se movilicen los lípidos y se
genere calor. La actividad termogenica (generación de calor) del tejido adiposo
multilocular es regulada por una proteína desacoplante exclusiva que hay en sus
mitocondrias.
38
5
Tejido Óseo
39
Tejido Óseo
Generalidades del Tejido Óseo
El tejido óseo es un tejido conjuntivo que se caracteriza por tener una matriz
extracelular mineralizada y es capaz de proveer sostén y protección. El mineral es
fosfato de calcio en la forma de cristales de hidroxiapatia. El tejido óseo también sirve
como sitio de depósito de fosfato y calcio. El hueso puede mandar calcio a la sangre
para mantener la regulación homeostática de la calcemia (concentración de calcio en la
sangre).
El principal componente estructural de la matriz ósea es el colágeno de tipo I y, en
menor medida el colágeno de tipo V. estos colágenos constituyen alrededor del 90% de
la matriz ósea. La matriz también tiene sustancia fundamental en la forma de
glucosaminoglucanos, pequeñas glucoproteinas y varias sialoproteínas. Las
glucoproteínas y las sialoproteínas desempeñan un papel en la fijación del calcio
durante el proceso de la mineralización.
En la matriz ósea hay espacios llamados lagunas u osteoplastos, cada uno de los cuales
contienen una célula ósea u osteocito. El osteocito extiende una gran cantidad de
extensiones en estrechos túneles llamados canalículos.
Además de los osteocitos, en el tejido óseo hay otros tres tipos celulares:
• Células osteoprogenitoras.
• Osteoblastos.
• Osteoclastos.
Las células osteoprogenitoras y los osteoblastos son precursoras del desarrollo de los
osteocitos. Los osteoclastos son células fagocíticas derivadas de la medula ósea.
Huesos y Tejido Óseo
Los huesos son los órganos del sistema esquelético y el tejido óseo es el
componente estructural de los huesos. Un hueso está compuesto típicamente por tejido
óseo y por otros tejidos conjuntivos, incluidos el tejido hemopoyético y el tejido
adiposo junto con vasos sanguíneos y nervio.
El tejido óseo se clasifica en compacto y esponjoso. Los espacios que hay en la malla
están comunicados y en el ser vivo contienen medula y vaso sanguíneo. Los huesos se
pueden clasificar en 4 grupos:
• Huesos largos, tienen una longitud mayor que las otras dimensiones y se
componen de una diáfisis y 2 epífisis.
40
• Huesos cortos, sus tres dimensiones son casi iguales.
• Huesos planos, son delgados y anchos.
• Huesos irregulares, poseen la forma que no permiten clasificarlos dentro de
ninguno de los grupos anteriores.
Los huesos largos tienen un cuerpo llamado diáfisis y sus dos extremos dilatados
reciben el nombre de epífisis. La superficie articular de la epífisis esta cubierta de
cartílago hialino. La porción dilatada del hueso que esta entre diáfisis y la epífisis se
denomina metáfisis. Una gran cavidad ocupada por la medula ósea recibe el nombre de
cavidad medular.
Estructura General de los Huesos
Superficie externa de los huesos
Los huesos están cubiertos de periostio, una vaina de tejido conjuntivo denso
que contiene células progenitoras.
Los huesos que se articulan con huesos vecinos para permitir movimientos amplios lo
hacen a través de articulaciones sinoviales. La superficies articulares están cubiertas de
cartílago hialino, también llamado cartílago articular.
Cavidades óseas
Las cavidades óseas están revestidas por endostio, una capa de células de tejido
conjuntivo que contiene células osteoprogenitoras. El endostio tiene una capa celular de
espesor y sus células pueden diferenciarse en osteoblastos en respuesta a los estímulos
adecuados. Estas células osteoprogenitoras, también se llaman células endosíticas.
La cavidad medular y los espacios del hueso esponjoso contienen medula ósea. La
medula ósea roja se compone de células de las progenies hemopoyeticas. A mayor edad
y en el adulto, cuando el ritmo de producción de células sanguíneas disminuye, la
cavidad medular esta ocupada en su mayor parte por tejido adiposo y se llama entonces
medula ósea amarilla.
Hueso maduro
El hueso maduro está compuesto por unidades estructurales llamadas osteonas
(sistemas de Havers), son unidades cilíndricas. Las osteonas consisten en laminillas
concéntricas de matriz ósea alrededor de un conducto central, el conducto de Havers
contiene vasos y nervios.
El sistema de canalículos en el sistema de Havers sirve para el intercambio de sustancias
entre los osteocitos y los vasos sanguíneos. El hueso maduro también se conoce como
hueso laminillar.
Los conductos de Bolkmann son túneles en el hueso laminillar a través de los cuales
pasan vasos sanguíneos y nervios desde la superficies perióstica y endóstica para lanzar
el conducto de Havers; también conectan los conductos de Havers entre si.
41
El hueso esponjoso maduro es de estructura semejante a la del hueso compacto maduro
excepto que el tejido se distribuye formando espículas o trabéculas entre las cuales hay
abundantes espacios medulares intercomunicados.
La irrigación sanguínea de la diáfisis de los huesos largos esta dada principalmente por
arterias que entran en la cavidad medular a través de los agujeros nutricios.
La sangre que cubre el tejido óseo sale de la cavidad medular, atraviesa el hueso y luego
lo abandona a través de las venas periósticas; en consecuencia, el flujo es centrifugo.
Hueso inmaduro
• El hueso inmaduro no exhibe un aspecto laminillar organizado.
• El hueso inmaduro contiene una cantidad mayor de células por unidad de
volumen que el hueso maduro.
• Las células del hueso inmaduro tienden a distribuirse al azar.
• La matriz del hueso inmaduro posee mas sustancia fundamental que la del hueso
maduro.
Células del Tejido Óseo
Células osteoprogenitoras
La célula osteoprogenitora es una célula en reposo que puede transformarse en
un osteoblasto y secretar matriz ósea. Comprenden las células periósticas que forman la
capa mas interna del pendiostio y las células endosíticas que tapizan las cavidades
medulares.
Las células de revestimiento óseo tapizan el tejido óseo que no esta sufriendo
remodelado pero son análogas de las células osteoprogenitoras en los sitios de
crecimiento óseo. Son análogas a las células osteoprogenitoras pero es probable que
estén en un estado mas latente que las ubicadas en el sitio de crecimiento óseo. También
se cree que intervienen en el mantenimiento y la nutrición de los osteocitos incluidos en
la matriz ósea subyacente.
Osteoblastos
El osteoblasto es la célula osteoformadora diferenciada que secreta matriz ósea.
Secreta tanto el colágeno como la sustancia fundamental que constituyen la matriz ósea
no mineralizada inicial, llamada osteoide. El osteoblasto también tiene a su cargo la
clasificación de la matriz.
A medida que se depositan la matriz osteoide, el osteoblasto va quedando rodeado por
esta. Cuando termina incluido por completo en el osteoide, entonces se convierte en
osteocito.
Osteocitos
El osteocito es la célula ósea madura y esta encerrado en la matriz ósea que antes
secreto como osteoblasto. La muerte de los osteocitos por traumatismo o
envejecimiento celular trae como consecuencia la resorción de la matriz ósea por
42
actividad de los osteoblastos, seguida por reparación o remodelado del tejido óseo por
actividad de los osteoblastos.
Cada osteocito ocupa un espacio, la laguna u osteoplasto. Los osteocitos extienden
prolongaciones citoplasmáticas a través de los canalículos en la matriz para establecer
contacto con las prolongaciones de células vecinas mediante nexos. Se han descrito tres
estados funcionales para los osteocitos:
• Osteocitos latentes.
• Osteocitos formativos.
• Osteocitos resortivos.
La resorción ósea se le llama osteólisis osteocítica, permiten aumentar la calcemia para
mantener la concentración cálcica adecuada.
Osteoclastos
La función del osteoclasto es la resorción ósea. Son células multinucleadas
grandes que aparecen en los sitios donde aparece resorción ósea. Como consecuencia de
su actividad, en el hueso justo por debajo del osteoclasto se forma una excavación poco
profunda llamada bahía o laguna de resorción. La porción de la célula en contacto
directo con el hueso se le llama borde festoneado.
Los osteoclastos reabsorben el tejido óseo mediante la liberación de hidrolasas
lisosomicas hacia el espacio extracelular. Los osteoclastos son fagocíticos.
Los osteoclastos aparecen en los sitios en donde se produce remodelado óseo. Un
aumento en la concentración de DTH promueve la resorción ósea. La calcitonina
secretada por las células para folicular la glándula tiroides tienen un efecto opuesto
compensador y reduce la actividad de los osteoclastos.
Osificación
La formación del hueso tradicionalmente se clasifica en endocondral e
intramembranosa. La distinción entre estas 2 radica en si un modelo cartilaginoso sirve
como precursor óseo (osificación endocondral) o si el hueso se forma por un método
mas simple en la intervención de un cartílago precursor (osificación intramembranosa).
Osificación intramembranosa
En la osificación intramembranosa el hueso se forma por la diferenciación de
células mesenquimáticas en osteoblastos. El primer indicio de la osificación
intramembranosa aparece alrededor de la octava semana de gestación. Algunas de las
células mesenquimáticas migran y se acumulan en regiones específicas, que son el sitio
donde se formara el tejido óseo. Esta condensación celular dentro del tejido
mesenquimático es membrana.
Los osteoblastos se separan cada vez más unos de otros conforme se produce la matriz
ósea pero permanecen en contacto a través de delgadas prolongaciones citoplasmáticas.
A causa del abundante contenido de colágeno, la matriz ósea se ve más densa que el
mesénquima circundante que en cuyo espacio intercelular solo aparecen delicadas
células del tejido conjuntivo.
43
La matriz ósea neoformada se presenta como pequeñas espículas o trabéculas de aspecto
irregular.
Osificación endocondral
La osificación endocondral también comienza con la proliferación y la
acumulación de células mesenquimáticas en el sitio donde se desarrollara el futuro
hueso. En este caso las células mesenquimáticas se diferencian en condroblastos que a
su vez producen matriz cartilaginosa.
En un principio se forma un modelo de cartílago hialino con la forma general del futuro
hueso, este experimenta crecimiento intersticial y por oposición.
El primer signo de osificación es la aparición de un manguito o collarete óseo de tejido
óseo alrededor del modelo cartilaginoso. Se deja de producir condroblastos, en su lugar
se forman células de tejido óseo. Se forma una delgada capa de tejido óseo alrededor del
modelo cartilaginoso.
Con la formación del collarete óseo periostio, los condrocitos en la región media del
modelo cartilaginoso se hipertrofian. La matriz cartilaginosa circundante se calcifica. La
matriz cartilaginosa calcificada impide la difusión de las sustancias nutritivas y causa la
muerte de los condrocitos en el modelo cartilaginoso. Mientras se producen estos
fenómenos, un vaso sanguíneo o varios proliferan a través del delgado collarete óseo
para vascularizar la cavidad.
Algunas de las células periósticas primitivas migran junto con los brotes basculares
invasores para convertirse en células osteoprogenitoras dentro de la cavidad.
Crecimiento del hueso endocondral
Se inicia en el segundo trimestre de la vida fetal y continua después del
nacimiento hasta adultez temprana.
El mecanismo por el cual crecen los huesos largos depende de la presencia de cartílago
epifisario durante todo el periodo de crecimiento.
Las zonas del cartílago epifisario, comenzando desde la más distal con respecto al
centro de osificación epifisario y prosiguiendo hacia ese centro, son las siguientes:
• Zona de cartílago de reserva.
• Zona de proliferación.
• Zona de hipertrofia.
• Zona de calcificación del cartílago.
• Zona de resorción.
Conforme el tejido óseo se deposita sobre las espículas calcificadas, el cartílago es
resorbido y al final queda hueso esponjoso primario.
Poco después del nacimiento, en la epífisis proximal aparece un centro de osificación
secundario. Los condrocitos se hipertrofian y se degeneran. Más tarde se forma un
centro de osificación epifisario similar en el extremo distal del hueso. Con el desarrollo
44
de los centros de osificación secundarios, la única porción de tejido cartilaginoso que
queda del modelo original corresponde al cartílago articular de los extremos del hueso y
a una placa transversal, llamada disco epifisario.
El cartílago del disco epifisario tiene la función de mantener el proceso de crecimiento.
La zona de proliferación del disco genera el cartílago sobre el cual se depositara el
tejido óseo.
• El espesor del disco se mantiene constante durante el crecimiento.
• La cantidad de nuevo cartílago producido es igual a la cantidad de cartílago
resorbido.
• El cartílago resorbido es reemplazado por hueso esponjoso.
Conforme los huesos crecen en longitud es necesario un remodelado. Cuando una
persona alcanza su crecimiento máximo, la proliferación de nuevo cartílago en disco
finaliza, el disco desaparece por completo. La desaparición del disco epifisario se
conoce como cierre epifisario. En el sitio donde estaba el fisco epifisario perdura la
línea epifisaria.
Desarrollo del sistema osteónico (de Havers)
La osteona típicamente se forma en el hueso compacto preexistente. El proceso
en el que se forman nuevas osteonas recibe el nombre de remodelado interno. En la
formación de nuevas osteonas, los osteoblastos perforan un túnel a través de un hueso
compacto.
Vasos sanguíneos, hueso compacto y tejido conjuntivo ocupan la luz del túnel.
Estos dos aspectos de actividad celular, ósea resorción osteoclástica y sentís
osteoblástica, se organizan en una unidad de remodelado óseo.
En el adulto, la formación ósea esta en equilibrio con la resorción. En el anciano, la
resorción con frecuencia supera la formación. Si este desequilibrio se torna excesivo
aparece el trastorno llamado osteoporosis.
Mineralización Biológica y Vesículas Matriciales
La mineralización biológica es un fenómeno extracelular regulado por células.
La mineralización ocurre en las matrices del hueso y cartílago y en la dentina, el
cemento y el esmalte de los dientes. Las matrices de todas estas estructuras, excepto el
esmalte, contiene fibrillas colágenas y sustancia fundamental y la mineralización se
produce tanto dentro como fuera de las fibrillas colágenas.
La mineralización comprende la liberación de vesículas matriciales hacia la matriz ósea.
Las vesículas matriciales derivadas de los osteoblastos son los factores esenciales que
controlan el sitio donde se inicia el depósito del mineral en el osteoide.
Aspectos Fisiológicos del Tejido Óseo
El hueso sirve como reservorio temporal del calcio. El calcio puede ser llevado
desde la matriz ósea hasta la sangre si la calcemia disminuye. Por el contrario, el exceso
de calcio sanguíneo puede ser extraído de la sangre y almacenado en el hueso.
45
Estos procesos son regulados por la hormona paratiroidea (PTH) secretada por las
glándulas paratiroides y la calcitonina.
• La PTH actúa sobre el hueso para elevar una calcemia baja.
• La calcitonina actúa para bajar una calcemia elevada.
Fracturas y Reparación Ósea
Los neutrofilos son las primeras células en llegar a la escena seguidos por los
macrófagos que comienzan a limpiar el sitio de la lesión. Se forma un tejido laxo nuevo,
el tejido de granulación. El tejido conjuntivo denso y el cartílago formado proliferan,
cubren el hueso en el sitio de la fractura y forman un callo. Este callo contribuye a
estabilizar y unir los fragmentos del hueso fracturado.
Mientras se esta formando el callo, las células osteoprogenitoras del periostio se dividen
y se diferencian en osteoblastos. Los osteoblastos neo formados comienzan a sintetizar
tejido óseo y forman una vaina ósea sobre el callo fibrocartilaginoso. Los brotes
osteogenos de este nuevo hueso invaden el callo y se convierten en un callo óseo. El
cartílago del callo original se calcifica y es remplazado por tejido óseo.
Mientras se esta formando el hueso compacto, el callo óseo es eliminado por la acción
de los osteoclastos y el remodelado gradual restaura la forma original del hueso.
En los sujetos sanos este proceso suele tardar de 6 a 12 semanas, según la gravedad de
la fractura y el hueso que se haya fracturado.
46
6
Tejido Cartilaginoso
47
Tejido Cartilaginoso
Generalidades del Tejido Cartilaginoso
El tejido cartilaginoso es una variedad de tejido conjuntivo compuesto por células
llamadas condrocitos y una abundante matriz extracelular producida y mantenida por
los condrocitos. La proporción de glucosaminoglucanos con respecto al colágeno II en
la matriz permite la viabilidad del tejido. El hialurano en la matriz lo capacita para
soportar peso en las articulaciones sinoviales. El tejido cartilaginoso es fundamental
para la mayoría de los huesos en crecimiento. Según las características de la matriz se
divide en:
-Cartílago Hialino: tiene fibras colágenas tipo II, proteoglucanos e hialurano.
-Cartílago elástico: tiene fibras elásticas y láminas elásticas y el material de matriz del
cartílago hialino.
-Cartílago fibroso: tiene fibras colágenas tipo I y el material del cartílago hialino.
Cartílago Hialino
Tiene una matriz amorfa y homogénea. En toda la extensión de la matriz
cartilaginosa has espacios, llamados lagunas o condroblastos que contienen a los
condrocitos. Su capacidad de reparación es limitada, en circunstancias normales no
exhibe indicios de desgaste abrasivo durante toda la vida. Las macromoléculas de la
matriz del cartílago hialino son colágeno, proteoglucanos, proteínas no colagenazas y
glucoproteinas.
-Moléculas de colágeno: principal proteína de la matriz. Cuatro tipos de colágenos
participan en la formación de fibrillas matriarciales: colágeno tipo II, XI, IX y X y se les
llama colágenos condroespecificos. En la matriz también hay colágeno VI.
-Proteoglucanos: hay tres clases de glucosaminoglucanos: hialurano, condroitinsulfato y
queratansulfato. El queratansulfato y el condroitinsullfato se unen a una proteína central
y forman un monómero de proteoglucano. Después cada molécula de hialurano se
asocia con 80 monómeros de proteoglucano para formar grandes agregados de
proteoglucanos de hialuronato.
-Proteínas no colágenas: estas proteínas no forman agregados, pero tienen un valor
clínico como marcadores del recambio y de la degeneración del cartílago. Estas
proteínas son ancorita CII, tenascina y fibronectina, que ayudan a anclar a los
condrocitos a la matriz.
La matriz del cartílago hialino esta muy hidratada para permitir la difusión de
metabolitos pequeños y la elasticidad. Del 60% a 80% del peso neto del cartílago
hialino es agua. La mayor parte del agua esta unida fuertemente a los agregados de
proteoglucano de hialuronato lo cual le da elasticidad al cartílago. A lo largo de la vida,
el cartílago sufre un remoldeado interno continuo conforme las células reemplazan las
moléculas de la matriz perdidas por degradación. El recambio depende de la capacidad
de los condrocitos de detectar cambios en la composición matriarcial. El condorcito
48
responde con la síntesis de los tipos de moléculas adecuados. Cuando el organismo
envejece los condrocitos pierden su capacidad de responder.
La mayor concentración de los proteoglucanos sulfatados se encuentra alrededor de las
lagunas y a este anillo se le conoce como matriz territorial. La matriz mas alejada tiene
una concentración menor de proteoglucanos y se le conoce como matriz interterritorial.
Los condrocitos son células que mantienen y producen la matriz extracelular. En el
cartílago hialino, los condrocitos se distribuyen solos o en cúmulos llamados grupos
isógenos. Cuando los condrocitos estan en grupos isógenos significa que son células que
acaban de dividirse. Conforme sintetizan matriz que los va rodeando los condrocitos se
van separando.
El cartílago hialino provee un molde para el esqueleto en desarrollo del feto. En las
etapas iniciales del desarrollo fetal el cartílago hialino es el precursor del tejido óseo que
se origina por el proceso de osificación endocondral. Durante el proceso de desarrollo,
cuando gran parte del cartílago es reemplazado por hueso, un resto de tejido
cartilaginoso perdura en el limite entre la diafisis y la epidisis para permitir que el hueso
crezca a lo largo, es el disco epifisario. Este cartílago sigue siendo funcional mientras el
hueso crezca en longitud. En el adulto, el único cartílago que queda del esqueleto
cartilaginoso embrionario esta en las articulaciones, el cartílago articular, y en la caja
torácica, los cartílagos costales.
Un tejido conjuntivo adherido con firmeza, el pericondrio, rodea al cartílago hialino. El
pericondrio es un tejido conjuntivo denso que rodea al cartílago, también funciona como
fuente de nuevas células cartilaginosas. Cuando hay crecimiento activo el pericondrio se
divide en una capa interna celular, que da origen a nuevas células cartilaginosas, y una
capa externa fibrosa. Hay cartílagos que no estan cubiertas por pericondrio como en el
cartílago articular, en donde esta en contacto directo con el hueso como los cartílagos
costales, aquí lo producción de condrocitos es en las lagunas y a este crecimiento se le
conoce como crecimiento intersticial.
Cartílago elástico
El cartílago elástico se distingue por tener elastina en la matriz. Tiene en su matriz
fibras elásticas y laminas que le brinda la propiedad elástica. Hay cartílago elástico en el
conducto auditivo externo, en la trompa de Eustaquio y en la epligotis de la laringe. El
cartílago de estas regiones esta rodeado por un pericondrio similar al del cartílago
hialino. La matriz del cartílago elástico no se calcifica.
Cartílago fibroso
El cartílago fibroso es una combinación de tejido conjuntivo o denso moldeado y
cartílago hialino. Los condrocitos estan dispersos entre las fibras colágenas solos en
hileras y formando grupos isógenos. El cartílago fibroso es típico de los discos
intervertebrales, la sínfisis pubiana, los meniscos de las rodillas. La presencia de
cartílago fibroso en estos sitios indica que el tejido debe soportar fuerzas de compresión
y distensión.
Histogénesis, Crecimiento y Reparación del Cartílago Hialino
49
La mayoría de los cartílagos se originan a partir del mesénquima. El cartílago es
capaz de realizar dos tipos de crecimiento:
-Crecimiento por aposición: el nuevo cartílago se forma sobre la superficie de un
cartílago preexistente. Este crecimiento se deriva de la capa interna del pericondrio.
(Condroblastos)
-Crecimiento intersticial: el nuevo cartílago se forma dentro de un cartílago existente.
Este crecimiento se deriva de la división mitótica de los condrocitos.
El cartílago tiene una capacidad limitada para repararse debido a la avascularizacion del
cartílago, la inmovilidad de los condrocitos. Es posible cierto grado de reparación si el
defecto comprende el pericondrio.
El cartílago hialino tiene la tendencia a calcificarse, un proceso en el que cristales de
fosfato de calcio se depositan en la matriz cartilaginosa. Se calcifica en tres situaciones:
-La porción de cartílago articular que esta en contacto con el tejido óseo.
-El cartílago que será remplazado por tejido óseo, durante el crecimiento.
-El cartílago hialino en el adulto se calcifica con el tiempo como parte del proceso de la
vejez.
50
7
Tejido Muscular
51
Tejido Muscular
Generalidades y Clasificación del Tejido Muscular
El tejido muscular tiene a su cargo el movimiento del cuerpo y de sus partes
y el cambio de tamaño y forma de los órganos internos. Se caracteriza por tener
conjuntos de largas células especializadas en haces paralelos, cuya función principal es
la contracción.
Dos tipos de filamentos estan asociados con la contracción celular:
-Filamentos finos: compuestos principalmente por la proteína actina. Cada filamento de
actina fibrilar es un polímetro formado por moléculas de actina globular.
-Filamentos gruesos: compuesto de la proteína miosina II.
Los dos tipos de miofilamentos ocupan la mayor parte del citoplasma, que en las células
musculares también se conoce como sarcoplasma.
El tejido muscular se clasifica según el aspecto de las células contráctiles:
-Tejido muscular estriado, las células muestran estriaciones transversales.
-Tejido muscular liso.
El tejido muscular estriado se subclasifica según su ubicación:
-Tejido muscular estriado esquelético: se fija a los huesos y esta encargado del
movimiento del esqueleto y la postura. Y el músculo esquelético del ojo se encarga de
los movimientos precisos del ojo.
-Tejido muscular estriado visceral: en la lengua, la faringe, la porción lumbar del
diafragma y el segmento superior del esófago. Cumple funciones de fonación,
respiración y deglución.
-Tejido muscular estriado cardíaco: esta en la pared del corazón y en la desembocadura
de las grandes venas que llegan a este órgano.
Las estriaciones en el músculo estriado son producidas por la organización de los
miofilamentos finos y gruesos. La diferencia entre las células musculares esqueléticas y
las cardiacas es el tamaño, la configuración y la manera de distribuirse.
El músculo liso esta limitado a las vísceras y al sistema vascular, los músculos erectores
del pelo y los músculos intrínsecos del ojo.
Músculo esquelético
En el músculo esquelético, cada célula muscular recibe el nombre de fibra
muscular y es un sincitio multinucleado. La fibra muscular se forma por la fusión de
células musculares individuales llamadas mioblastos. Los núcleos de la fibra muscular
esquelética se encuentran debajo de la membrana plasmática, también llamada
sarcolema. Un músculo estriado se compone por fibras musculares estriadas que se
mantienen juntas por tejido conjuntivo. En el tejido conjuntivo hay un rico contenido de
52
vasos sanguíneos y nervios. El tejido conjuntivo del músculo se designa según su
relación con las fibras musculares:
-Endomisio: capa de fibras reticulares que rodean
las fibras musculares
individualmente. Aquí solo hay capilares de pequeño calibre, y filetes nerviosos finos.
-Permisio: capa que rodea un conjunto de fibras musculares para formar un fascículo.
Aquí hay vasos sanguíneos de mayor calibre y nervios mas gruesos.
-Epimisio: vaina de tejido conjuntivo denso que rodea todo el conjunto de fascículos
que forman el músculo.
Hay tres tipos de fibras musculares esqueléticas: rojas, blancas e intermedias. El tipo de
fibra esta dado principalmente por el contenido de mioglobina y la cantidad de
mitocondrias. La miogloblina es una proteína fijadora de oxigeno.
-Fibras Rojas: fibras pequeñas con gran cantidad de mioglobina, complejo de citocromo
y muchas mitocondrias. Unidades motoras de contracción lenta. Gran resistencia a la
fatiga, menos tensión muscular.
-Fibras Blancas: fibras grandes con menor cantidad de mioglobina, citocromo y
mitocondrias. Unidades motoras de contracción rápida. Se fatigan pronto, tienen mucha
tensión muscular. Para movimientos más finos.
-Fibras intermedias: tamaño intermedio. La cantidad de mioglobina y mitocondrias es
intermedia.
Miofibrillas y Miofilamentos
Los músculos esqueléticos estan formados por fascículos, que a su vez estan
compuestos por fibras musculares individuales. La fibra muscular esta repleta de
miofibrillas. Las miofibrillas estan compuestas por miofilamentos. Los miofilamentos
son los polímetros filamentosos de miosina II en los filamentos gruesos y actina en los
filamentos finos. Los miofilamentos son los verdaderos elementos contráctiles del
músculo estriado. Los miofilamentos que forman la miofibrilla estan rodeados por un
retículo endoplasmatico liso llamado retículo sarcoplasmático. Entre las miofibrillas
también se pueden encontrar mitocondrias.
Las estriaciones transversales son la principal característica del músculo estriado. En las
fibras musculares se pueden observar bandas oscuras anisotropicas que son las bandas
A y las bandas claras son isotropitas y se denominan bandas I. La banda I se divide por
la línea Z, y la banda A se divide por la banda H. En la mitad de la banda H hay una
línea densa llamada línea M o mesograma.
Las estriaciones transversales del músculo estriado se deben a la manera en que se
disponen los dos tipos de miofilamentos.
La unidad funcional de la miofibrilla es el sarcómero, el segmento de la miofibrilla que
será ubicado entre dos líneas Z. El sarcómero es la unidad contráctil básica del músculo
estriado. La célula muscular completa exhibe estriaciones transversales a todo lo ancho.
La disposición de los filamentos finos y gruesos origina diferencias de densidades que
producen las estriaciones transversales de las miofibrillas. Los filamentos gruesos de
miosina son la banda A. los filamentos finos se fijan a la línea Z y se extienden dentro
de la banda A hasta el borde de la banda H.
53
La actina F, la troponina y la tropomiosina de los filamentos finos y la miosina II de los
filamentos gruesos son las proteínas primarias del aparato contráctil. Proteínas
accesorias mantiene la alineación precisa de los filamentos finos y gruesos. Para revestir
la eficacia y la rapidez de la contracción muscular. Estos componentes proteicos
constituyen menos del 25 % de las proteínas:
• Titina
• Actina
• Nebulina
• Tropomodulina
• Desmina
• Miomesina
• Proteína C
• Distrofina, la falta de esta proteína se asocia con la debilidad muscular
progresiva de un trastorno conocido como distrofia muscular de Duchenne.
Cuando un músculo de contrae, cada sarcómero se acorta y aumenta de grosor, pero la
longitud de los miofilamentos no se modifica. El acortamiento del sarcómero se debe a
un aumento de la superposición de los filamentos finos y gruesos. Los filamentos finos
se deslizan sobre los filamentos gruesos.
El ciclo de la contracción
El acortamiento de un músculo compre ciclos de contracción rápidos. Cada ciclo
se compone de 5 etapas: adhesión, separación, flexión, generación de fuerza y
readhesión.
La adhesión es la etapa inicial del ciclo de contracción, en la cual la cabeza de la
miosina esta fuertemente unida a la molécula de actina del filamento fino.
La separación es la segunda etapa del ciclo, en la cual la cabeza de la miosina se
desacopla del filamento fino.
La flexión es la tercera etapa del ciclo en la cual la cabeza de la miosina, como
consecuencia de la hidrólisis de ATP, avanza una distancia corta en relación con el
filamento fino.
La generación de fuerza es la cuarta etapa del ciclo en la cual la cabeza de la miosina
libera el fosfato inorgánico y ocurre el golpe de fuerza.
La readhesión es la quinta y ultima etapa del ciclo en la cual la cabeza de la miosina se
une con firmeza a una nueva molécula de actina.
En la regulación de la contracción interviene Ca 2+ el retículo sarcoplasmático y el
sistema de tubulos transversos. Para la reacción entre la miosina y la actina tiene que
haber Ca2+ disponible. Tras la contracción el Ca2+ debe ser eliminado.
El retículo sarcoplasmático esta organizado como una serie de redes alrededor de las
miofibrillas. Cada red del retículo se extiende desde una unión A-I hasta la siguiente
dentro de un sarcómero. En donde las dos rede se encuentra se forma un conducto
anular de configuración apenas regular llamado cisterna terminal. Las cisternas
terminales sirven como reservorios de Ca2+.
54
El sistema T o de tubulos transversos cosiste en numerosas invaginaciones tubulares de
la membrana plasmática; cada una recibe el nombre de tubulo T. los tubulos T penetran
en todos los niveles de la fibra muscular. El complejo formado por los tubulos T y las
dos cisternas terminales adyacentes se denomina triada.
Cuando llega un impulso nervioso a la unión neuromuscular, la liberación del
neurotransmisor desde la terminación hace que se realicen una serie de pasos que inicia
la contracción de las miofibrillas.
En esta restauración de la concentración calcica de reposo cerca de los miofilamentos
normalmente hace que la contracción cese. Sin embargo, la contracción continuara
mientras los impulsos nerviosos sigan despolarizando la membrana plasmática de los
tubulos T.
Inervación motora
Las fibras musculares esqueléticas estan ricamente inervadas por neuronas
motoras que se ubican en la medula espinal o el tronco del encefalo. Los axones de las
neuronas se ramifican conforme se acercan al músculo y dan origen a ramitos o
ramificaciones terminales que finalizan sobre fibra musculares individuales.
La liberación de acetilcolina en la hendidura sináptica inicia la despolarización de la
membrana plasmática (sarcolema), lo cual conducen a la contracción muscular. Las
vesículas sinápticas de la terminación axónica liberan acetilcolina hacia la hendidura,
que entonces se fija a los receptores acetilcolinicos en el sarcolema.
Una neurona junto con las fibras musculares específicas que inerva recibe el nombre de
unidad motora. Una sola neurona puede inervar varias, un centenar o mas fibras
musculares. La perdida de la inervación produce atrofia de las fibras musculares, así
como la desaparición total de la función en el músculo desnervado.
La inervación es necesaria para que las células musculares mantengan su integridad
estructural. El signo mas obvio de atrofia es el adelgazamiento del músculo y de sus
células. Si la inervación se restablece por medio de cirugía o por el proceso mas lento de
la regeneración nerviosa natural, el músculo puede recuperar su forma y su fuerza
normales.
Los acontecimientos que conducen a la contracción del músculo esquelético pueden
resumirse en una serie de pasos:
•
Un impulso nervioso llega a la unión neuromuscular.
•
El impulso nervioso desencadena la liberación de acetilcolina lo cual
causa la despolarización del sarcolema.
•
Entran Na+ a la célula
•
La despolarización se generaliza por toda la membrana plasmática.
•
Las proteínas sensorias cambian la configuración de los canales para la
liberación de Ca2+.
•
El Ca2+ se libera.
•
El Ca2+ se fija en la porción TnC.
•
Se inicia el ciclo de contracción.
55
Inervación sensitiva
Los receptores sensitivos encapsulados proveen información sobre el grado de
tensión en un músculo y sobre su posición. El huso neuromuscular es un receptor de
estiramiento especializado que esta en el músculo esquelético, esta compuesta por dos
tipos de fibras musculares modificadas. En los tendones de los músculos hay receptores
encapsulados similares, los órganos tendinosos de Golgi.
Histogénesis, reparación, curación y renovación
Los mioblastos derivan de una población autorrenovable de células precursoras
miogenas multipotenciales que se originan en el embrión a la altura del mesodermo
paraaxial no segmentado. El músculo en desarrollo contiene dos tipos de mioblastos:
•
Los mioblastos iniciales o tempranos
•
Los mioblastos avanzados o tardíos
Las células satélites se interponen entre la membrana plasmática de la fibra muscular y
su lámina externa. La capacidad de regeneración del músculo esquelético es limitada.
Las células satélites actúan como células madre que después de una lesión proliferan
para originar nuevos mioblastos.
Músculo Cardíaco
El músculo cardíaco posee los mismos tipos de organizaciones de filamentos
contráctiles que el músculo esquelético. Las fibras musculares cardíacas exhiben andas
cruzadas llamadas discos intercalares. Los discos intercalares son sitios de adhesión
muy especializados entre células contiguas. Las fibras musculares cardíacas estan
compuestas por muchas célula cilíndricas unidas extremo con extremo.
Estructura del músculo cardíaco
El núcleo de la célula muscular cardiaca esta en el centro de la célula. Junto a
cada miofibrilla hay abundantes mitocondrias grandes y depósitos de glucogeno. Estas
mitocondrias grandes con frecuencia se extienden en toda la longitud de un sarcómero.
Entre las miofibrillas también hay aglomeraciones de granulos de glucogeno.
Los discos intercalares son uniones entre células musculares cardíacas:
•
Fascia adherens (unión adherente)
•
Maculae adherens (desmosomas)
•
Uniones de hendidura o nexos (uniones comunicantes)
El sER en las células musculares cardíacas se origina en una sola red a lo lardo del
sarcómero, que se extiende de línea Z a línea Z.
En las células musculares cardíacas se comprueba una contracción rítmica espontánea.
El latido cardíaco es iniciado, regulado y coordinado por células musculares cardíacas
modificadas que estan especializadas y reciben el nombre de células de conducción
cardiaca. Estas células se organizan en nódulos y fibras de conducción muy
especializada en nódulos y fibras de conducción muy especializadas, fibras de Purkinje)
56
que generan y transmiten con rapidez el impulso contráctil a las diversas partes del
miocardio.
Lesión y reparación
Las células musculares cardíacas maduras no se dividen en condiciones
normales. Una lesión focalizada del tejido muscular cardíaco con muerte de las células
se repara mediante la formación de tejido conjuntivo denso. Pero recientes estudios
señalan la posibilidad de que se regeneren estas células.
Músculo Liso
El músculo liso en general se presenta en la forma de haces o laminas de células
fusiformes alargadas con finos extremos aguzados.
Estructura del músculo liso
Las células musculares lisas poseen un aparato contráctil de filamentos finos y
gruesos y citoesqueleto de filamentos intermedios de desmina. El resto del sarcoplasma
esta repleto de filamentos finos que forman una parte del aparato contráctil. Además el
citoesqueleto forma densidades citoplasmáticas o cuerpos densos que se ven entre los
filamentos. Los filamentos finos del aparato contráctil junto con los filamentos
intermedios se fijan en los cuerpos densos. Los componentes del aparato contráctil de
las células musculares lisas son:
•
Filamentos finos, actina, tropomiosina y caldesmona.
•
Filamentos gruesos, miosina II.
Otras proteínas asociadas con el aparto contráctil son la cinasa de las cadenas livianas
de la miosina, la actinina y la calmodulina.
Los cuerpos densos proveen un sitio de fijación para los filamentos finos y los
filamentos intermedios. Estos cuerpos contienen la actinina que fija los filamentos al
sarcolema en forma directa o indirecta. Los cuerpos densos con frecuencia se ven como
pequeños corpúsculos electrodensos irregulares y aislados, también pueden aparecer
como estructuras lineales irregulares. Tiene un a configuración ramificada.
La contracción del músculo liso esta regulada por el sistema de Ca2+ calmodulina/cinasa
de las cadenas livianas de la miosina. La contracción se inicia por un aumento de la
concentración de Ca2+ en el citosol, este estimula una cinasa de las cadenas livianas de
la miosina para que fosforile una de las dos cadenas livianas de la miosina. La reacción
de fosforilación esta regulada por un complejo Ca2+ calmodulina. Cuando la cadena
liviana de la miosina se fosforila, la cabeza de la miosina se une a la actina y produce la
contracción.
La miosina de la célula muscular lisa hidroliza ATP en alrededor del 10% de la
proporción que le corresponde al músculo esquelético cuya consecuencia es la
contracción lenta de estas células.
57
Las células musculares lisas tienen un sistema membranoso de invaginaciones
sarcolemicas, vesículas y sER pero carecen de un sistema T. Se cree que las
invaginaciones de la membrana celular y las vesículas subyacentes junto con el sER
funcionan de manera análoga a la del sistema T del músculo esquelético para entregar
Ca2+ al citoplasma.
Aspectos funcionales del músculo liso
El músculo lisa esta especializado para la contracción lenta y prolongada. Se
puede contraer a modo de onda y producir movimientos peristálticos como los del tubo
digestivo, la contracción puede ocurrir en todo el músculo al mismo tiempo para
producir movimientos expulsitos. El músculo liso tiene una actividad contráctil
espontánea en ausencia de estímulos nerviosos.
La contracción del músculo liso suele estar regulada por neuronas posganglionares del
sistema nerviosos autónomo.
La mayor parte del Ca2+ entra en el citoplasma durante la desporalización a través de
canales de Ca2+ activados por voltaje, algunos canales de Ca2+, llamados canales de
Ca2+ activados por ligandos, son activados por hormonas. En consecuencia, la
contracción del músculo liso también puede ser iniciada por ciertas hormonas secretadas
por el lóbulo posterior de la hipófisis como la oxitocina. Las células musculares lisas
pueden ser estimuladas o inhibidas por hormonas secretadas por la medula suprarrenal
como la adrenalina y la noradrenalina.
El músculo liso, las terminaciones nerviosas solo se ven en el tejido conjuntivo contiguo
a las células musculares. Las fibras nerviosas transcurren en el tejido conjuntivo dentro
de los haces de las células musculares lisas; junto a las células musculares que son
inervadas la fibra nerviosa exhibe engrosamientos llamados varicosidades. Las
varicosidades contienen vesículas sinápticas con sustancias neurotransmisoras. La fibra
nerviosa puede estar separada de la célula muscular lisa.
Las células musculares lisas también secretan matriz de tejido conjuntivo.
Renovación, reparación y diferenciación
Las células musculares lisas pueden responder ante la lesión con el desarrollo de
mitosis.
58
8
Tejido Sanguíneo
59
Tejido Sanguíneo
Generalidades de la Sangre
La sangre es un tejido conjuntivo líquido que circula a través del aparato
cardiovascular, esta formada por células y un componente extracelular cuyo volumen
supera al de las células. El volumen total de sangre en un adulto normal es alrededor de
6 litros lo cual equivale al 7% al 8% del peso corporal total. Entre sus muchas funciones
se pueden mencionar las siguientes:
•
Transporte de sustancias nutritivas y oxigeno hacia las células.
•
Transporte de desechos y dióxido de carbono desde las células.
•
Distribución de hormonas y otras sustancias.
•
Mantenimiento de las homeostasis para actuar como amortiguador y participar
en la coagulación y termorregulación.
•
Transporte de células y agentes humorales del sistema inmune que protege el
organismo de los agentes patógenos y células transformadas.
La sangre se compone de células y sus derivados y un líquido rico en proteínas llamado
plasma. Las células sanguíneas y sus derivados incluyen:
• Eritrocitos, hematíes o glóbulos rojos.
• Leucocitos o glóbulos blancos.
• Trombocitos o plaquetas.
El plasma es el material extracelular líquido que le imparte a las células su fluidez. El
volumen relativo de células y plasma es alrededor del 45% y 55%. El volumen de los
eritrocitos compactados en una muestra de sangre recibe el nombre de hematocrito. Los
valores normales de eritrocitos oscilan entre 39 y 50 en los varones y entre 35 y 45 en
las mujeres.
Los leucocitos y las plaquetas constituyen solo el 1% del volumen sanguíneo. Los
leucocitos y las plaquetas están contenidos en una muy delgada capa en la parte superior
de la fracción celular llamada tromboleucocítica.
Plasma
Más del 90% del peso del plasma corresponde al agua que sirve como solvente
para una gran variedad de solutos, entre estos: proteínas, gases disueltos, electrolitos,
sustancias nutritivas, moléculas reguladoras y material de desecho.
60
Las proteínas plasmáticas son principalmente albúmina, globulinas y fibrinógeno. La
albúmina es el principal componente proteico del plasma y equivale más o menos la
mitad de las proteínas plasmáticas totales. La albúmina es responsable de ejercer el
gradiente de concentración entre la sangre y el líquido tisular extracelular.
La presión coloidosmótica mantiene la proporción correcta de volumen sanguíneo con
respecto al volumen del líquido tisular.
Las globulinas y las globulinas no inmunes son anticuerpos. El fibrinógeno es la
proteína más grande y produce coágulos insolubles que detienen la hemorragia en caso
de lesión del vaso sanguíneo.
El líquido intersticial de los tejidos conjuntivos deriva del plasma sanguíneo. La
composición del liquido intersticial en los tejidos no conjuntivos esta sujeta a una
modificación considerable por las actividades absortivas y secretoras de los epitelios.
Eritrocitos
Los eritrocitos son discos di cóncavos enucleados, son productos carentes de las
organelas típicas. Actúan solo dentro del torrente circulatorio, donde fijan oxigeno a la
altura de los pulmones para entregarlo a los tejidos y fijan dióxido de carbono a la altura
de los tejidos para llevarlo a los pulmones. Su forma le provee la mayor cantidad de
superficie posible en relación con su volumen, un atributo importante para el
intercambio de gases.
La vida media de los eritrocitos es de 120 días, después la mayoría son fagocitados por
los macrófagos del bazo, la medula ósea y el hígado. El resto de los eritrocitos
envejecidos se desintegran dentro de los bazos con la liberación de la hemoglobina
hacia la sangre.
Los eritrocitos contienen hemoglobina, una proteína especializada en el trasporte de
oxigeno y dióxido de carbono. Dentro de los eritrocitos hay una gran concentración de
esta proteína. La forma de disco del eritrocito facilita el intercambio de gases porque
mas moléculas de hemoglobina estan cerca de la membrana plasmática de las que lo
estarían en una célula esferoidal. Así, los gases tienen una distancia menor para
difundirse dentro de la célula para alcanzar un sitio de fijación en la hemoglobina.
Leucocitos
Los leucocitos se subclasifican en 2 grupos generales. El fundamento para la
división es la presencia o la ausencia de granulos específicos prominentes en el
citoplasma. Las células que contienen granulos se clasifican como granulocitos
(neutrofilos, eusinófilos y basofilos), mientras que las que carecen de estos se incluyen
en el grupo de los agranulocitos (linfocitos y monocitos). Tanto los granulocitos como
los agranulocitos poseen pequeños granulos inespecíficos azurófilos, que corresponden
a los lisosomas.
Neutrofilos
Los neutrofilos son los leucocitos más abundantes y también los granulocitos
más comunes. Se identifican por las múltiples lobulaciones de su núcleo; a causa de esto
61
reciben además el nombre de leucocitos poliformonucleares. Los neutrofilos maduros
poseen un núcleo con 2 o 4 lóbulos unidos por finas hebras de material nuclear. En los
neutrofilos vivos los lóbulos y sus hebras de conexión cambian de forma, posición y
hasta cantidad.
En las mujeres, el corpúsculo de Barr se ve como un apéndice con forma de palillo de
tambor en uno de los lóbulos nucleares.
Los neutrofilos tienen 3 tipos de gránulos:
• Gránulos específicos (gránulos secundarios).
• Gránulos azurófilos (gránulos primarios).
• Gránulos terciarios.
Los neutrofilos son células móviles; abandonan la circulación y migran hacia un sitio de
acción en el tejido conjuntivo. La fase inicial de la migración neutrófila ocurre en las
vénulas post capilares y está regulada por un mecanismo que comprende el
reconocimiento neutrófilo-célula endotelial. Las selectinas en la superficie del neutrófilo
circulante interaccionan con recetores en la superficie de las células endoteliales. Como
consecuencia de esta interacción en neutrófilo se adhiere parcialmente a la célula
endotelial, lo cual reduce la velocidad de circulación del leucocito y hace que ruede
sobre la superficie del endotelio. En una segunda fase, otro grupo de moléculas de
adhesión en la superficie del neutrófilo, llamadas integrinas, es activado por señales de
quimosinas de las células endoteliales. En la tercera fase, las integrinas y otras
moléculas de adhesión interaccionan con sus receptores específicos en las células
endoteliales, lo cual fija el leucocito al endotelio. En neutrófilo extiende entonces un
seudópodo hacia una unión intercelular. La histamina y la heparina liberadas en el sitio
de la lesión por los mastocitos perivasculares abren la unión intercelular y en neutrófilo
migra hacia el tejido conjuntivo. Una vez que el neutrófilo se ha introducido en el tejido
conjuntivo, la migración adicional hacia el sitio de la lesión está dirigida por un proceso
conocido como quimiotaxis.
Los neutrofilos son fagocitos activos en los sitios de inflamación. Pueden reconocer
algunas bacterias y gérmenes extraños luego del reconocimiento y de la acción, el
antígeno es incorporado en el neutrófilo y forma un fagosoma. Luego los gránulos
azurófilos se fusionan con la membrana del fagosoma y digieren al material extraño. La
mayoría de los neutrofilos mueren en este proceso; la acumulación de bacterias y
neutrofilos muertos constituye el espeso exudado amarillento llamado pus.
Los neutrofilos también secretan pirógeno que induce la síntesis de prostaglandinas, las
que a su vez actúan sobre el centro termorregulador del hipotálamo para producir el
aumento de la temperatura corporal (hipertermia).
En la inflamación y la curación de las heridas también participan monocitos, linfocitos,
eosinofilos, basofilos y fibroblastos. Los monocitos también entran en el tejido
conjuntivo como respuesta secundaria a la lesión texturas. En el mismo sitio de la lesión
se transforman en macrófagos que fagocitan detritos celulares y tisulares, fibrina,
bacterias restantes y neutrofilos muertos. La curación normal de las heridas depende de
la participación de los macrófagos en la respuesta inflamatoria. Al mismo tiempo que
los macrófagos se tornan activos en el sitio inflamado, los fibroblastos cercanos a este
62
sitio acrecientan su actividad y secretan fibras y sustancias fundamentales para reparar
la lesión. Los monocitos son atraídos hacia el sitio de la inflamación por el mecanismo
de la quimiotaxis.
Eosinofilos
Los eosinofilos son un poco más grandes que los neutrofilos y su núcleo es
típicamente bilobulado. El citoplasma contiene 2 tipos de gránulos:
• Gránulos específicos (cuerpo cristaloide)
• Gránulos azurófilos.
Los eosinofilos se asocian con reacciones alérgicas, infecciones parasitarias e
inflamación crónica.
Basofilos
Los basofilos son los menos abundantes de todos los leucocitos y representan
menos del 0.5% del total. Tienen aproximadamente el mismo tamaño que los
neutrofilos.
El citoplasma del basófilo contiene 2 tipos de gránulos. Gránulos específicos y gránulos
azurófilos inespecíficos.
La función de los basofilos esta íntimamente relacionada con la de los mastocitos, fijan
un anticuerpo secretado por los plasmocitos, la IgE. La exposición ulterior al antígeno
especifico a la IgE desencadena la liberación de los agentes vasoactivos de los gránulos
de los basofilos y los mastocitos. Estas sustancias causan las importantes alteraciones
basculares que se asocian con la hipersensibilidad y la anafilaxia. Estas células derivan
de la misma célula madre hemopoyetica.
Linfocitos
Los linfocitos son las principales células funcionales del sistema linfático
inmune. Son los agranulocitos más comunes y constituyen alrededor del 30% del total
de los leucocitos sanguíneos. La mayor parte de los linfocitos de la sangre representan
células inmunocompentes. Se pueden identificar 3 grupos de linfocitos de acuerdo con
su tamaño: linfocitos pequeños, medianos y grandes. Los linfocitos grandes o bien
linfocitos NK. En la circulación casi todos los linfocitos son pequeños y medianos, pero
su mayoría son pequeños.
En el organismo hay tres tipos de linfocitos distintos desde el punto de vista funcional:
linfocitos T, linfocitos B y linfocitos NK. Los linfocitos T se llaman así porque sufren
diferenciación en el timo. Los linfocitos B se llaman así porque se identificaron como
una población separada en la bolsa de Fabricio de las aves y luego en los órganos
bursaequivalentes de los mamíferos y los linfocitos NK se llaman así porque vienen del
ingles Natural Killer Cells.
• Los linfocitos T tienen una vida prolongada y se subclasifican según tengan o no
las proteínas CD4 y CD8.
• Los linfocitos B tienen una vida variable.
63
• Los linfocitos NK son programados durante su desarrollo para destruir ciertas
células infectadas por virus y algunos tipos de células de tumores. Poseen un
núcleo arriñonado.
En la sangre humana, el 60% al 80% de los linfocitos corresponde al linfocito T, el 20%
al 30% a linfocitos B y el 5% al 10% a los linfocitos NK.
Se han identificado 3 tipos de linfocitos T: citotóxicos, coadyuvantes y supresores.
• Linfocitos T CD8+ citotóxicos.
• Linfocitos TCD4+ coadyuvantes.
• Linfocitos T CD45RA+ supresores y/o CD8.
Monocitos
Los monocitos son los precursores de las células del sistema fagocítico
mononuclear. Son los leucocitos más grandes, se movilizan desde la medula ósea hacia
los demás tejidos. Los monocitos permanecen en la sangre por solo 3 días. En su
citoplasma hay pequeños gránulos azurófilos.
Los monocitos se transforman en macrófagos, que actúan como células presentadoras
de antígenos en el sistema inmune. Durante la inflamación, el monocito abandona el
bazo sanguíneo, en el sitio inflamado, se transforma en histiocito y fagocita bacterias.
Plaquetas
Las plaquetas son pequeños fragmentos citoplasmáticos limitados por membrana
y enucleados que provienen de los megacariocitos. Las plaquetas o trombocitos derivan
de grandes células poliploides situadas en la medula ósea que se llaman megacariocitos.
Durante la formación de las plaquetas aparecen múltiples canales de marcación
plaquetaria en las regiones periféricas del megacariocito que separan pequeñas
porciones de citoplasma.
En la parte central se llama cromómero o granulómero y en la periferia se llama
hialomero. La vida media de las plaquetas es alrededor de 10 días.
Las plaquetas pueden dividirse en 4 zonas según su organización y función.
• Zona periférica.
• Zona estructural, compuesta por microtubulos, filamentos de actina, niosina y
proteínas fijadoras de actina.
• Zona de organelas.
• Zona membranosa, esta zona se compone de 2 tipos de canales membranosos. El
sistema canalicular abierto y el sistema tubular denso.
Las plaquetas actúan en la vigilancia continua de los vasos sanguíneos, la formación de
coágulos de sangre y la reparación del tejido lesionado. Las plaquetas intervienen en
varios aspectos de la hemostasia. Inspeccionan el revestimiento endotelial de los bazos
sanguíneos en busca de rupturas. Las plaquetas se adhieren al tejido conjuntivo
64
expuesto en el sitio dañado. La adhesión de las plaquetas desencadena un proceso
complejo cuyo resultado es un tapón hemostático primario. Las plaquetas activadas
liberan sus gránulos que contienen factores de la coagulación y serotonina. La
serotonina es un poderoso bazo constrictor que causa la contracción de las células
musculares lisas de los bazos, lo cual reduce el flujo sanguíneo local en el sitio de la
lesión. Además, factores tisulares secretados por las células de los bazos sanguíneos
lesionados contribuyen a la formación de un coagulo definitivo llamado tapón
hemostático secundario.
Una función adicional de las plaquetas es la de contribuir a la reparación de los tejidos
lesionados mas allá del vaso mismo.
Formación de las células de la sangre (hemopoyesis)
La hemopoyesis comprende la eritropoyesis, la leucopoyesis y la trombopoyesis,
las células y los elementos formes de la sangre tienen una vida limitada; se producen y
se destruyen de manera continua.
En el adulto, los eritrocitos, los granulocitos, los monocitos y las plaquetas se forman en
la medula ósea roja; los linfocitos también se generan en la medula ósea roja y en los
tejidos linfáticos. La hemopoyesis se inicia en las primeras semanas del desarrollo
embrionario.
Teoría monofilética de la hemopoyesis
Según la teoría las células de la sangre derivan de una célula madre común,
célula madre pluripotencial (PPSC). Una PPSC da origen a múltiples unidades
formadoras de colonias (CFU). Las descendientes de esta célula se diferencian en la
célula madre mieloide multipotencial (SFU-GEMM) y en la célula madre linfoide
multipotencial (CFU-L). luego la CFU-G se diferencia en progenitores de linaje
especificas: una célula que da origen al linaje eritrocítico (CFU-E), una célula que
origina el linaje granulocítico neutrófilo y linaje monocítico (CFU-GM), una célula de
la que derivan los eusinofilos (CFU-Eo), una célula precursora de los basofilos (CFUBa) una célula que da origen a los megacariocitos (CFU-Meg)
Eritropoyesis (Formación de los eritrocitos)
Los eritrocitos se desarrollan a partir de la célula madre mieloide multipotencial
bajo la influencia de eritopoyetina. La célula progenitora eritrocítica da origen al
proeritoblasto. El proeritoblasto es una célula grande con un núcleo esferoidal con uno o
dos nucléolos visibles.
El eritroblasto basófilo es más pequeño que el proeritroblasto del cual se origina por
división mitótica.
El eritoblasto policromatofico tiene un citoplasta que exhibe tanto acidofilia como
basofília. La próxima etapa de la eritropoyesis es la que corresponde al eritroblasto
ortocromático. En esta etapa el eritoblasto ortocromático ya no es capaz de dividirse.
El eritrocito policromatófilo o reticulocito a expulsado su núcleo, una vez que ha
ocurrido esto, el producto celular restante esta listo para pasar a un sinusoide bascular
de la medula ósea.
65
Cinética de la Eritropoyesis
La mitosis ocurre en los proeritroblastos, los eritroblastos basofilos y los
eritroblastos policromatofilos. La formación y la liberación de los eritrocitos esta
regulada por la eritropoyetina.
Cuando los eritrocitos se hacen viejos el sistema macrofágico del bazo, la medula ósea y
el hígado los fagocita y degrada. El grupo hem y las globinas se disocian y reingresan
en el fondo común metabólico para ser reutilizado.
Granulopoyesis (formación de los granulositos)
Los neutrofilos se originan a partir de la célula madre mieloide multipotencial.
En el proceso de maduración el neutrófilo atraviesa 6 etapas identificables por la
morfología: mieloblastos, promielositos, mielocitos, metamielocitos, célula en banda y
neutrófilo maduro. Los eosinofilos y los basofilos sufren una maduración con etapas
morfológicas similares a las de los neutrofilos.
Los mieloblastos son las primeras células reconocibles que inician el proceso de la
granulopoyesis. El mieloblasto se convierte en promielocito.
Los promielositos son las únicas células que producen gránulos azurófilos. El
promielocito se convierte en mielocito.
Los mielocitos son los primeros en exhibir gránulos específicos. Los mielocitos dan
origen a los metamielocitos.
El metamielosito es la etapa en la cual se pueden identificar bien los linajes de
neutrofilos, eosinofilos y basofilos por la presencia de abundantes gránulos específicos.
En los neutrofilos la etapa de metamielosito de la granulopoyesis es seguida por la etapa
de banda y la próxima etapa de desarrollo se reconoce con facilidad que es la de
eusinófilo maduro y basófilo maduro respectivamente.
En la serie neutrófila, la célula en banda es anterior al desarrollo de los primeros lóbulos
nucleares discernibles. Mas tarde aparecen constricciones en el núcleo de estas células
en banda y se tornan más prominentes hasta que se pueden reconocer 2 o 4 lóbulos
nucleares; las células se consideran entonces un neutrófilo maduro, también
denominado leucocito poliformonuclear neutrófilo o neutrófilo segmentado. El
porcentaje de células en banda en la circulación pueden aumentar en las inflamaciones y
en las infecciones agudas o crónicas.
Cinética de la granulopoyesis
La división celular en la granulopoyesis cesa al final del mielocito. Los
neutrofilos salen de la sangre y puede circular durante escasos minutos o hasta 16 hrs.
antes de introducirse en el tejido conjuntivo perivascular.
Los neutrofilos viven de 1 a 2 días en el tejido conjuntivo tras lo cual son destruidos por
apoptosis y luego fagocitados por macrófagos.
Monocitopoyesis (formación de los monocitos)
La célula madre mieloide multipotencial también da origen a las células que
siguen la línea de desarrollo de monocito-macrófago. Los monocitos se producen en la
66
medula ósea a partir de una célula madre bipotencial que puede madurar hacia
monocitos o hacia neutrofilos. Los precursores monociticos en la medula ósea son los
monoblastos y los promonocitos.
Los monocitos permanecen en la circulación unas 16 hrs. antes de emigrar hacia los
tejidos, en donde se diferencian en macrófagos.
Trombocitopoyesis (formación de las plaquetas)
Las plaquetas también derivan de la célula madre mieloide multipotencial, que
se diferencia en la célula CFU-Meg predestinada en convertirse en un megacariocito.
Las plaquetas se forman en la medula ósea como producto de una célula derivada de la
misma célula madre multipotencial que da origen a las series eritrocítica y granulocitica.
El megacarioblasto sufre endocitosis sucesivas; es decir que los cromosomas se
duplican pero no ocurre cariocinesis ni citosinesis. Con la estimulación hormonal de la
trombopoyetina las células se convierten entonces en un megacariocito formador de
plaquetas.
Linfopoyesis
Las células madre linfoide multipotenciales también se originan en la medula
ósea. Aunque los linfocitos proliferan en los órganos linfáticos periféricos, su fuente
sigue siendo la medula ósea. La progenie de las células madre linfoides multipotenciales
destinada a convertirse en linfocitos T abandonan la medula ósea y se traslada hacia el
timo en donde completa su diferenciación y su educación de célula tímica. Luego
vuelve a la circulación en forma de linfocito T pequeño. Los precursores de los
linfocitos pequeños en la medula ósea se denominan células trasnsicionales.
Medula Ósea
La medula ósea roja se haya enteramente dentro de los huesos tanto en la
cavidad medular de los huesos largos jóvenes como en los espacios que hay entre las
trabéculas del hueso esponjoso. La medula ósea está compuesta de bazos sanguíneas,
estructuras basculares especializadas que reciben el nombre de sinusoides y una malla
esponjosa de células hemopoyeticas.
La sinusoide de la medula ósea roja esta interpuesto entre arterias y venas.
El sistema de sinusoides de la medula ósea es una circulación cerrada; los elementos
formes nuevos tienen que atravesar el endotelio para entrar en la circulación por un
orificio o abertura transitoria. La célula migrante perfora la célula endotelial. Todo
elemento forme debe deslizarse a través de una abertura para alcanzar la luz de un
sinusoide.
La medula ósea que no es activamente hemopoyetica contiene sobre todo adipositos, lo
cual le da aspecto de tejido adiposo. La medula ósea inactiva recibe el nombre de
medula ósea amarilla. La mitad del espacio medular está compuesto por tejido adiposo
y la otra mitad contiene el tejido hemopoyético. La medula ósea amarilla retiene su
potencialidad hemopoyetica y si es necesario como ocurre después de una hemorragia
grave, puede volver a convertirse en medula ósea roja.
67
9
Aparato
Digestivo
II:
esófago,
estomago e intestino
68
Aparato digestivo II: esófago, estomago e intestino
Generalidades del tubo digestivo
La porción del tubo digestivo que se extiende desde el extremo proximal del
esófago hasta el extremo distal del conducto anal esta compuesta por una serie de
órganos tubulares.
• Mucosa, epitelio de revestimiento, una capa subyacente de tejido conjuntivo
denominada lámina propia y la muscular de la mucosa compuesta por músculo
liso.
• Submucosa, que esta compuesta por tejido conjuntivo denso no moldeado.
• Muscular externa, dos capas de tejido muscular liso.
• Serosa, epitelio simple plano. Donde la pared del tubo esta adherida
directamente a las estructuras contiguas hay una adventicia compuesta por
tejido conjuntivo.
Mucosa
El epitelio varía a todo lo largo del tubo digestivo y esta adaptado a las funciones
específicas de cada uno de los órganos digestivos. La mucosa tiene 3 funciones
principales: protección, absorción y secreción.
El epitelio de la mucosa sirve como barrera que separa la luz del tubo digestivo del resto
del organismo. La función absortiva de la mucosa permite que los alimentos digeridos,
el agua y los electrolitos alcancen los vasos sanguíneos y linfáticos.
• Pliegues circulares, que son pliegues de la submucosa con orientación
circunferencial y están en casi toda la longitud del intestino delgado.
• Vellosidades, son proyecciones digitiformes de la mucosa que cubre toda la
superficie del intestino delgado.
• Microvellosidades, son proyecciones microscópicas conjuntas de la superficie
apical de las células.
La función secretora de la mucosa proporciona lubricación, entrega de enzimas
digestivas y anticuerpos a la luz del tubo digestivo y genera hormonas de acción local y
regional. Los diversos productos de secreción consisten en moco para la lubricación
protectora, enzimas, acido clorhídrico, hormonas peptídicas y agua. Las glándulas del
69
tubo digestivo son:
• Glándulas mucosas.
• Glándulas submucosas.
• Glándulas extramurales.
La lámina propia contiene glándulas, vasos que transportan sustancias absorbidas y
componentes del sistema inmune. En los segmentos del tubo digestivo donde ocurre
absorción, sobre todo en los intestinos delgado y grueso, los productos de la digestión
absorbidos se difunden hacia los vasos sanguíneos y linfáticos de la lámina propia para
su distribución.
Los tejidos linfáticos en la lámina propia funcionan como una barrera inmunológica;
• Tejido linfático difuso.
• Nódulos linfáticos.
• Eosinofilos, macrófagos y neutrofilos.
La muscular de la mucosa forma el límite entre la mucosa y la submucosa, consiste en
células musculares lisas dispuestas en una capa circular interna y una capa longitudinal
externa.
Submucosa
La submucosa es una capa de tejido conjuntivo denso no moldeado que contiene
vasos sanguíneos y linfáticos, un plexo nervioso y a veces glándulas.
Muscular externa
La mayoría de los órganos del tubo digestivo la muscular externa consiste en 2
capas de músculo liso grueso. Las células de la capa interna forman una espiral apretada
que se denomina capa circular, mientras que las de la capa externa son una capa
longitudinal.
La contracción de la capa circular interna de la muscular externa comprime y mezcla el
contenido del tubo digestivo mientras que la contracción de la longitudinal externa
impulsa el contenido luminal por acortamiento del tubo. La contracción rítmica lenta de
estas capas musculares produce la peristálsis.
En varios puntos a lo largo del tejido digestivo, la capa muscular circular esta engrosada
para formar esfínteres o válvulas.
• Esfínter faringoesofágico.
• Esfínter pilórico.
• Válvula ileocecal.
• Esfínter anal interno.
Serosa y adventicia
70
La serosa es una membrana compuesta por una capa de epitelio simple plano
llamado mesotelio y una pequeña cantidad de tejido conjuntivo. Hay partes del tubo
digestivo que no poseen una serosa, estas estructuras poseen una adventicia que se
mezcla con el tejido conjuntivo propio de la pared de la cavidad correspondiente.
Esófago
El esófago es un tubo muscular liso que conduce alimentos y líquidos desde la
faringe hasta el estomago. La mucosa que tapiza el esófago en toda su longitud posee un
epitelio estratificado no queratinizado. La parte más periférica de la mucosa,
corresponde a la muscular de la mucosa, esta compuesta por músculo liso de orientación
longitudinal que comienza más o menos a la altura del cartílago cricoides.
La submucosa consiste en tejido conjuntivo denso no moldeado que contiene vasos
sanguíneos y linfáticos de mayor calibre, fibras nerviosas, células ganglionares. La
muscular externa se divide en 2 estratos musculares: una capa circular interna y una
capa longitudinal externa. Entre la muscular se encuentran los plexos nerviosos de
Auerbach y de Meissner que estimulan la actividad peristáltica.
Las glándulas mucosas y submucosas del esófago secretan moco para lubricar y
proteger la superficie luminar.
• Glándulas esofágicas propiamente dichas, están en la submucosa.
• Glándulas esofágicas cardiales, están en la región del cardias.
El moco producido por las glándulas esofágicas propiamente dichas es apenas acido y
tiene la función de lubricar la superficie luminar. Las glándulas esofágicas cardiales
producen moco neutro.
Estomago
El estomago es una región dilatada del tubo digestivo que esta justo debajo del
diafragma. Recibe el bolo de alimento macerado desde el esófago. La mezcla y la
digestión parcial de los alimentos en el estomago por la acción de sus secreciones
producen una mezcla liquida espesa llamada quimo.
Desde el punto de vista histológico, el estomago se divide en tres regiones de acuerdo
con el tipo de glándula que contiene cada una.
• Región cardial (cardias), la parte cercana al orificio esofágico que contiene las
glándulas cardiales.
• Región pilórica (antro), la parte proximal con respecto al esfínter pilórico que
contiene las glándulas pilóricas.
• Región fúndica (fundus), la parte mas grande del estomago que esta situada entre
el cardias y el antro pilórico contiene las glándulas fúndicas.
Mucosa gástrica
Los pliegues longitudinales de la submucosa permiten la distensión del
estomago cuando se llena. Estos pliegues se les conoce como rugae. Cuando el
estomago se distiende por completo, los pliegues prácticamente desaparecen.
71
El estomago tiene hendiduras poco profundas que dividen la mucosa en pequeñas
regiones sobresalientes irregulares llamadas regiones mamiladas o mamelones. La
mucosa también contiene gran cantidad de orificios llamados criptas gástricas. Las
glándulas fúndicas desembocan en el fondo de estas fositas gástricas.
El epitelio que reviste la superficie general de la mucosa del estomago y las fositas
gástricas es simple cilíndrico. La secreción mucosa de las células mucosas superficiales
se conoce como moco visible, forma una gruesa cubierta viscosa que de adhiere a la
superficie epitelial y protege contra la abrasión de los componentes mas ásperos del
tubo.
Glándulas fúndicas de la mucosa del gástrica
Las glándulas fúndicas producen el jugo gástrico, alrededor de 2 litros al día.
Contienen varias sustancias además de agua y electrolitos el jugo gástrico contiene 4
componentes principales:
• Acido clorhídrico (HCl).
• Pepsina, una poderosa enzima proteolítica.
• Moco.
• Factor intrínseco, una glucoproteina que se fija a la vitamina B12.
Las glándulas fúndicas están compuestas por 4 tipos celulares con funciones diferentes.
• Células mucosas del cuello.
• Células principales.
• Células parietales.
• Células eteroendocrinas.
• Células indiferenciadas.
Las células mucosas del cuello están situadas en la región del cuello en la glándula
fúndica. Secretan un moco soluble liquido.
Las células principales están ubicadas en la parte profunda de las glándulas fúndicas,
secretan proteínas típicas, pepsinogeno y una lipasa débil.
Las células parietales secretan HCl y factor intrínseco. Son células grandes a veces
binucleadas y aparecen más o menos triangulares. Las células parietales exhiben un
sistema de canalículos intracelulares extensos. El HCl es producido en la luz de los
canalículos intracelulares. Las células parietales poseen tres tipos diferentes de
receptores de membrana para sustancias que activan la secreción de HCl: receptores de
gastrina, receptores histamínicos H2 y receptores acetilcolinicos M3.
Las células eteroendocrinas secretan sus productos hacia la lamina propia. Se cree que
estas células examinan el contenido de la luz glandular y liberan hormonas según la
información obtenida en ese proceso.
72
Glándulas cardiales de la mucosa gástrica
Las glándulas cardiales están compuestas por glándulas secretoras de moco,
están limitadas en una estrecha región del estomago (cardias) que rodea el orificio
esofágico inferior. Su secreción combinadas con la de las glándulas esofágicas
cardiales, contribuyen al jugo gástrico y también ayuda a proteger el epitelio esofágico
contra el reflujo acido del estomago.
Glándulas pilóricas de la mucosa gástrica
Las células de las células pilóricas contribuyen a proteger la mucosa del antro
pilórico. Están situadas en el antro pilórico.
Renovación celular epitelial en el estomago
Las células mucosas superficiales se renuevan cada 3 a 5 días. La vida media
relativamente corta de las células mucosas superficiales es compensada por la actividad
mitótica en el istmo, o sea el estrecho segmento que esta entre la fosita gástrica y la
glándula fúndica. Las células de las glándulas fúndicas tienen una vida media bastante
prolongada, viven más tiempo alrededor de 150 a 200 días.
Se calcula que las células eteroendocrinas y las células principales viven entre 60 y 90
días antes de ser reemplazadas por células nuevas que emigran hacia abajo desde el
istmo. Las células mucosas del cuello, en cambio, tienen una vida media mucho más
corta, de alrededor de 6 días.
Lamina propia y muscular de la mucosa
La lamina propia del estomago es relativamente escasa. La muscular de la
mucosa esta formada por 2 capas bastante delgadas, que en general son una circular
interna y otra longitudinal externa.
Submucosa gástrica
La submucosa esta compuesta por tejido conjuntivo denso con cantidades
variables de tejido adiposo y vasos sanguíneos así como fibras nerviosas.
Muscular externa gástrica
La muscular externa del estomago se describe tradicionalmente como compuesta
por una capa longitudinal externa, una capa circular media y una capa oblicua interna.
Serosa gástrica
La serosa del estomago se continua con el peritoneo parietal de la cavidad
abdominal a través del epiplón.
Intestino delgado
El intestino delgado con sus más de 6 metros es el componente más largo del
componente digestivo y esta dividido en 3 porciones anatómicas:
• Duodeno (25cm de largo), comienza a la altura del píloro del estomago termina
en ángulo duodenoyeyunal.
73
• Yeyuno (2.5mts de largo), comienza en el ángulo duodenoyeyunal.
• Ileon (3.5mts. de largo), la continuación del yeyuno y termina en la válvula
ileocecal.
El intestino delgado es el principal sitio para la digestión de los alimentos y para la
absorción de los productos de la digestión.
El quimo gástrico entra en el duodeno hacia donde las enzimas del páncreas y la
secreción biliar hepática también son enviadas para continuar el proceso de
solubilización y digestión.
Los pliegues circulares, las vellosidades y las microvellosidades aumentan la extensión
de la superficie absortiva del intestino delgado. Las vellosidades, las glándulas
intestinales, la lámina propia y la muscular de la mucosa son las características
esenciales de la mucosa del intestino delgado.
Las glándulas intestinales son estructuras tubulares simples que se extienden desde la
muscular de la mucosa y desembocan en la superficie luminal del intestino.
La muscular de la mucosa consiste en 2 delgadas capas de células musculares lisas, una
circular interna y una longitudinal externa.
El epitelio de la mucosa del intestino delgado tiene por lo menos 5 tipos celulares.
• Enterocitos, absorción.
• Células calciformes, mucosecretantes.
• Células de Paneth, inmunidad.
• Células eteroendocrinas, producen hormonas.
• Células M, cubren grandes nódulos linfáticos.
Los enterocitos son células absortivas especializadas para el transporte de sustancias
desde la luz del intestino hasta el torrente circulatorio.
Las uniones estrechas establecen una barrera entre la luz intestinal y el compartimiento
intercelular epitelial.
Los enterocitos también son células secretoras que producen las enzimas necesarias para
la digestión terminal y la absorción así como la secreción de agua y electrolitos. La
función secretora de los enterocitos consiste en la síntesis de enzimas glucoprotéicas. El
intestino delgado también secreta agua y electrolitos. Esta actividad ocurre
principalmente en las células de las glándulas intestinales. Las células calciformes
representan glándulas unicelulares que están dispersas entre las otras células del epitelio
intestinal y producen moco. Las células de Paneth desempeñan un papel en la
regulación de la flora bacteriana normal del intestino delgado y se encuentran en la base
de las glándulas intestinales.
Los gránulos de secreción tienen la enzima antibacteriana lisozima, defensinas,
glucoproteinas, zinc. Esta acción antibacteriana y su capacidad de fagocitar varias
bacterias protozoarios indican que las células de Paneth desempeñan un papel en la
74
regulación de la flora bacteriana del intestino.
Las células eteroendocrinas del intestino delgado producen casi todas las mismas
hormonas peptídicas que en el estomago como la CCK, las secretina, el GIP la motilina.
Las células M conducen microorganismos y otras macromoléculas desde la luz
intestinal hacia las placas de Peyer. Las células M poseen micropliegues en lugar de
micro vellosidades en su superficie apical y captan microorganismos y macromoléculas
de la luz en vesículas endociticas.
Las células intermedias tienen características tanto de células calciformes como de
células absortivas inmaduras.
La lamina propia del tubo digestivo esta superpoblada de elementos del sistema inmune;
alrededor de un cuarto de la mucosa consistente en una capa de organización laxa que
contienen nódulos linfáticos, linfocitos, macrófagos, plasmocitos y eusinófilos en la
lámina propia.
Submucosa
Una característica distintiva del duodeno es la presencia de glándulas
submucosas o glándulas de Brunner, estas glándulas producen cimógeno, una secreción
alcalina que sirve para proteger el intestino delgado al neutralizar el quimo acido.
Muscular externa
La muscular externa esta compuesta por una capa interna de células musculares
lisas de disposición circular y una capa externa de disposición longitudinal. Entre estas
2 capas musculares están situados los componentes principales del plexo de Auerbach
responsable de las contracciones de segmentación y contracciones peristálticas.
Renovación celular epitelial en el intestino delgado
Todas las células maduras del epitelio intestinal derivan de una sola población
de células madre. Las células madre están situadas a base de las glándulas intestinales.
El tiempo de renovación para las células absortivas y para las células calciformes en el
intestino delgado es de 5 a 6 días.
Intestino grueso
El intestino grueso comprende el ciego con su apéndice vermiforme, el colon, el
recto y el conducto anal. El colon a su vez se subdivide de acuerdo con su función
anatómica en: colon ascendente, colon transverso, colon descendente, y colon
sigmoides.
Mucosa
Las funciones principales del intestino grueso son la de reabsorción de agua y
electrolitos y la eliminación de los alimentos no digeridos y de desechos. La
eliminación de materiales de desecho semisólidos o sólidos es facilitadas por la gran
cantidad de moco secretado por las abundantes células calciformes de las glándulas
intestinales. El epitelio de la mucosa del intestino grueso contiene los mismos tipos
celulares que el intestino delgado excepto las células de Paneth que normalmente faltan
en los humanos.
75
Renovación celular epitelial en el intestino grueso
Todas las células epiteliales del intestino grueso derivan de una sola población
de células madre ubicadas en la base de las glándulas intestinales. Los tiempos de
recambio de células epiteliales del intestino grueso son similares a los de las células del
intestino delgado, es decir unos 6 días las células absortivas y 4 semanas para las células
eteroendocrinas.
Lamina propia
• La meseta colágena una gruesa capa de colágeno y proteglucano que está
ubicada entre la lamina basal del epitelio de revestimiento.
• Un GALD, grandes nódulos linfáticos.
• Una vaina fibroblástica, población de fibroblastos.
• Carencia de vasos linfáticos en la lámina propia.
Muscular externa
En el ciego y el colon la capa externa de la muscular externa están parcialmente
condensadas en bandeletas musculares longitudinales prominentes llamadas tenias del
colon.
Haces de músculos de las tenias del colon penetran la capa circular interna del muscular
externa con intervalos irregulares en toda la longitud y la circunferencia del colon. Estas
discontinuidades visibles de la muscular externa permiten que diferentes segmentos del
colon se contraigan de forma independiente lo cual conduce a la formación de haustras.
Ciego y apéndice
El ciego es una expansión del intestino grueso, el apéndice es una evaginación
digitiforme alargada, fina y más o menos flexible que tiene su origen en el ciego. La
característica más notoria del apéndice es la gran cantidad de nódulos linfáticos que se
extienden dentro de la submucosa.
Recto y conducto anal
El recto es la porción distal dilatada del tubo digestivo. La mucosa del recto es
similar a la del resto del colon distal y posee glándulas intestinales tubulares rectas con
muchas células calciformes.
La porción más distal del tubo digestivo es el conducto anal. La parte superior del
conducto anal posee pliegues longitudinales llamados columnas anales. Las depresiones
que hay entre estas columnas se conocen como senos anales. El conducto esta dividido
en 3 zonas de acuerdo con las características del revestimiento epitelial:
• La zona color rectal, epitelio simple cilíndrico.
• Zona de transición, transición entre el epitelio simple cilíndrico y el epitelio
76
estratificado plano.
• Zona pavimentosa, epitelio estratificado plano.
La submucosa de las zonas anales contiene las ramificaciones terminales de la arteria
rectal superior y el plexo venoso rectal la dilatación de las venas de la submucosa
constituye las hemorroides internas.
El esfínter anal externo consiste en músculo estriado del periné.
10
Aparato
Digestivo
III
Hígado,
vesícula
biliar y páncreas
77
Aparato digestivo III: hígado, vesícula biliar y páncreas
Hígado
Generalidades
El hígado es la más grande de las glándulas y la víscera más voluminosa del
organismo. Pesa alrededor de 1.500g. Esta revestido por una capsula de tejido
conjuntivo fibroso: Capsula de Glisson, y una capa serosa: peritoneo visceral. Esta
dividido anatómicamente por surcos profundos en dos lóbulos grandes, derecho e
izquierdo, y en otros dos más pequeños: lóbulo cuadrado y lóbulo caudado.
Fisiología hepática
Muchas proteínas plasmáticas circulantes son producidas y secretadas por el
hígado. El hígado desempeña un papel importante en la captación, el almacenamiento y
la distribución de las sustancias nutritivas y las vitaminas que circulan en la sangre.
También mantiene la concentración sanguínea de la glucosa y regula las
concentraciones de las lipoproteínas de muy baja densidad. El hígado degrada o conjuga
muchos fármacos y sustancias toxicas pero puede ser abrumado por estas sustancias y
sufrir lesiones. El hígado también es un órgano exocrino y produce la bilis que contiene
sales biliares, fosfolipidos y colesterol. El hígado también tiene funciones importantes
de tipo endocrino ya que produce la mayor parte de proteínas plasmáticas del
organismo:
•
•
•
•
•
Albúminas
Lipoproteínas
Glucoproteinas
Protombina y fibrinogeno
Globulinas no inmunes
El hígado almacena y convergerte varias vitaminas y hierro. Varias vitaminas son
captadas desde la sangre y luego almacenadas en el hígado, donde se conservan
inalteradas o sufren modificaciones bioquímicas, estas vitaminas son:
•
Vitamina A (retinol)
78
•
•
Vitamina D (colicalciferol)
Vitamina K (menaquinona)
También el hígado participa en el almacenamiento, el metabolismo y la homeostasis del
hierro. Sintetizan casi todas las proteínas que intervienen en el transporte y el
metabolismo del hierro. El hierro se almacena en el citoplasma de los hepatocitos en la
forma de ferritina. La sobrecarga de hierro produce hemocromatosis, una forma de
lesión hepática que se caracteriza por la presencia de cantidades excesivas de
hemosiderina en los hepatocitos.
El hígado degrada fármacos y toxinas. Convierte estas sustancias en formas más
solubles en agua. Este proceso lo realizan los hepatocitos en dos fases:
• La fase 1, llamada oxidación, comprende la hidroxilación y carboxilación
• La fase II, llamada conjugación.
El hígado es importante en el metabolismo de los carbohidratos. La glucosa-6-fosfato se
almacena en el hígado en forma de glucógeno. Durante el ayuno el glucógeno es
degradado por glucogenolisis. Además el hígado también interviene en el metabolismo
de los lípidos. Los ácidos grasos provenientes del plasma son consumidos por los
hepatocitos para obtener energía. El hígado también produce cuerpos cetónicos que
sirven como combustible en otros órganos. Otra función es el metabolismo del
colesterol y sintetiza la mayor parte de la urea. El hígado participa en la síntesis y
conversión de aminoácidos no esenciales en aminoácidos esenciales.
La producción de bilis es una función exocrina del hígado. La bilis contiene productos
de desecho conjugado y degradado que son devueltos al intestino para eliminación. La
bilis sale del parénquima hepático atreves de los conductos biliares que se reúnen para
formar los conductos derecho e izquierdo, los cuales se unen un conducto hepático
común. Luego el conducto cístico lleva la bilis hacia la vesícula biliar donde ese
concentra. La bilis retorna por el conducto cístico hacia el colédoco.
El hígado modifica la acción de hormonas liberadas por otros órganos:
• Vitamina D
• Tiroxina
• Hormona del crecimiento
• Insulina y Glucagon
Irrigación Hepática
En el hígado hay una irrigación doble que tiene un componente venoso dado por
la vena porta y un componente arterial dado por la arteria hepática. Ambos vasos se
introducen al hígado atreves del hilio o porta hepatis, el mismo sitio por el que salen las
vías biliares y los vasos linfáticos.
El hígado recibe sangre que primero irrigo los intestinos, el páncreas y el vaso.
Recibe su irrigación principal (alrededor de 75% de la vena porta que conduce sangre
79
venosa con poca concentración de oxigeno.) la sangre proviene del tubo digestivo y de
órganos abdominales importantes como el páncreas y el vaso. La sangre de la porta
entra que entra en el hígado contiene:
• Sustancias nutritivas y materiales tóxicos absorbidos en el intestino
El hígado es el primer órgano en recibir sustratos metabólicos y sustancias nutritivas,
también es el primero que está expuesto a los compuestos tóxicos que se han absorbido.
La arteria hepática, que es una rama del tronco celiaco, lleva sangre oxigenada al hígado
y provee el 25% restante de su irrigación. La sangre de las 2 fuentes se mezcla justo
antes de perfundir los hepatocitos del parénquima hepático, estos nunca quedan
expuestos a una sangre oxigenada por completo.
Dentro del hígado, las ramas de distribución de la vena porta y de la arteria hepática y
las ramas de drenaje de la vía biliar transcurren juntas en lo que se ha dado en llamar
triada portal.
Las sinusoides están en íntimo contacto con los hepatocitos y sirven para el intercambio
de sustancias entre la sangre y las células hepáticas. Estos sinusoides desembocan en
una vena central o centro lobulillar que a su vez drena en las venas supralobulillares. La
sangre abandona al hígado atreves de las venas suprahepáticas que desembocan en la
vena cava inferior.
Organización estructural del Hígado
• Parénquima, consiste en trabéculas de hepatocitos.
• Estroma de tejido conjuntivo que se continua con la capsula fibrosa de Glisson.
• Capilares sinusoidales (sinusoides), que son los vasos que hay entre las
trabéculas hepatocíticas.
• Espacios perisinusoidales (espacios de Disse), que están entre el endotelio
sinusoidal y los hepatocitos.
Lobulillos hepáticos
Hay 3 maneras de describir la estructura del hígado en términos de una unidad
funcional: el lobulillo clásico, el lobulillo portal y el ácino hepático. El lobulillo clásico
es el método tradicional de considerar la organización del parénquima hepático. El
lobulillo hepático clásico se ve como una masa de tejido más o menos hexagonal. Este
lobulillo consiste en pilas de trabéculas hepatocíticas anastomosadas, de una célula de
espesor, separadas por el sistema interconectado de sinusoides que irrigan las células
con una mezcla de sangre venosa y arterial. En el centro hay una vénula de relativo gran
tamaño, la llamada vena centro lobulillar. En los ángulos del hexágono están los
espacios portales o espacios de Kiernan, que consiste en tejido conjuntivo laxo estromal
caracterizado por la presencia de las triadas portales. En los bordes del espacio portal
hay un pequeño intersticio denominado espacio de Mall. Se cree que este espacio es uno
de los sitios donde se origina linfa en el hígado.
El lobulillo portal pone de relieve las funciones exocrinas del hígado. La principal
función exocrina del hígado es la secreción de bilis. El eje morfológico del lobulillo
80
portal es el conducto biliar interlobulillar de la triada portal del lobulillo clásico. Sus
bordes externos son líneas imaginarias trazadas entre las venas centrolobulillares mas
cercanas a esta triada portal.
El ácino hepático es la unidad estructural que provee la mejor concordancia entre
conjunción sanguínea, actividad metabólica y patología hepática. El ácino hepático tiene
forma romboidal y es la más pequeña unidad funcional del parénquima hepático.
Los hepatocitos en cada ácino hepático se describen dispuestos en 3 zonas.
•
La zona 1
•
La zona 3
•
La zona 2
A causa del flujo sanguíneo sinusoidal, en las 3 zonas varia el gradiente de oxigeno, la
actividad metabólica de los hepatocitos y la distribución de las encimas hepáticas.
Las células de la zona 1 son las primeras en recibir oxigeno, nutrientes y toxinas desde
la sangre sinusoidal y son las primeras en exhibir alteraciones morfológicas tras la
obstrucción de la vía biliar. Las células de la zona 3 son las primeras en sufrir necrosis
isquémica. Son las ultimas en responder ante sustancias toxicas y a la estasis biliar.
Vasos sanguíneos del parénquima
Los vasos interlobulillares mayores se ramifican en vasos de distribución que
están situados en la periferia del lobulillo. Estos vasos de distribución emiten vasos de
entrada hacia los sinusoides. En los sinusoides la sangre fluye en forma centrípeta hacia
la vena centrolobulillar. La vena centrolobulillar transcurre a lo largo del eje central del
lobulillo hepático clásico, aumenta su calibre conforme avanza atreves del lobulillo y
desemboca en una vena supralobulillar.
Los sinusoides hepáticos están revestidos por un delgado endotelio discontinuo. La
discontinuidad del endotelio es obvia por 2 razones:
• Hay fenestraciones grandes.
• Hay brechas amplias entre las células endoteliales contiguas.
Algunos sinusoides hepáticos tienen un componente en su revestimiento bascular
llamado macrófago sinusoidal estrellado o célula de Kupffer.
Las células de Kupffer pertenecen al sistema fagocítico mono nuclear, estas células
derivan de los monocitos.
Las células de Kupffer participan en la degradación final de algunos eritrocitos dañados
u envejecidos que llegan al hígado. Un poco del hierro ferritinico se puede convertir en
granulo de hemosiderina y almacenarse en estas células. Esta función aumenta mucho
luego de la esplenectomía y entonces se torna indispensable para la eliminación de los
eritrocitos desgastados.
Espacio perisinusoidal (espacio de Disse)
El espacio peri sinusoidal es el sitio de intercambio de materiales entre la sangre
81
y los hepatocitos, está entre la superficies basales de los hepatocitos y las superficies
basales de las células endoteliales y de las células de Kupffer que tapizan los sinusoides.
Las células estrellada hepáticas (células de Ito) almacenan vitamina A, pero en situación
patológicas se diferencian en miofibroblastos y sintetizan colágeno, también tienen
inclusiones lipidicas citoplasmáticas. La vitamina A se libera de las células estrelladas
hepáticas como retinol aun RBP.
Vasos linfáticos
La linfa del hígado se origina en el espacio perisinusoidal o espacio de Mall. La
linfa circula en el mismo sentido que la bilis.
Hepatocitos
Los hepatocitos forman las trabéculas celulares anastomosadas del lobulillo hepático,
constituyen el 80% de la población celular del hígado. La mayoría de los hepatocitos
son tetraploides, es decir que contienen el doble de la cantidad de ADN normal. La vida
media de esta célula es alrededor de 5 meses y tienen una capacidad de regeneración
considerable.
Los peroxisomas son abundantes en los hepatocitos, hay entre 200 y 300 peroxisomas
por hepatocito. Tienen una gran cantidad de oxidasa que genera peróxido de hidrogeno.
La encima catalasa, que también esta en los peroxisomas, degrada el peróxido de
hidrogeno en oxigeno y agua. Estos tipos de reacciones participan en procesos de
desintoxicación por ejemplo la desintoxicación del alcohol, también intervienen en la
degradación de los ácidos grasos.
El sER puede ser extenso en los hepatocitos contiene encimas que participan en la
degradación y la conjugación de toxinas y fármacos, así como encimas encargadas de la
síntesis del colesterol y del componente lipídico de las lipoproteínas. En condiciones de
sobrecarga hepatocítica por fármacos, toxinas, o estimulantes metabólicos el sER puede
convertirse en la organela predominante de la célula. La estimulación del sER por el
etanol aumenta su capacidad para desintoxicar.
El gran aparato de Golgi de los hepatocitos puede contener hasta 50 dictiosomas, cada
uno compuesto por 3 a 5 cisternas apiladas que en realidad son componentes del
tortuoso aparato de Golgi.
Vías biliares
Las vías biliares están formadas por un sistema de conductos calibre cada vez
mayor por los que fluye la bilis desde los hepatocitos hacia la vesícula biliar y desde
esta ultima hacia el intestino. Las ramas mas pequeñas de todo el sistema son los
canalículos biliares hacia los cuales los hepatocitos secretan la bilis.
El canalículo biliar es un pequeño conducto formado por surcos opuestos en la
superficie de hepatocitos contiguos. Cerca del espacio portal los canalículos biliares se
reúnen para formar los denominados conductillos biliares, colangiolos o conductos de
Gering.
La vía biliar intrahepática lleva la bilis hasta los conductos hepáticos. Los colangiolos
conducen la bilis atreves de los límites del lobulillo hasta los conductos biliares
interlobulillares que forman parte de la triada portal. Los conductos iterlobulillares se
82
reúnen para formar los conductos hepáticos derecho e izquierdo, que a su vez se unen
para formar el conducto hepático común a la altura del hilio.
La vía biliar extrahepática conduce la bilis hacia la vesícula biliar y el duodeno. El
conducto cístico conecta el conducto hepático común con la vesícula biliar y permite la
entrada de la bilis en esta, así como su salida otra vez a la vía biliar. Cuando el conducto
cístico se une con el conducto hepático común este cambia de nombre a colédoco y se
extiende hasta la pared del duodeno para terminar en la ampolla de Vater. Un
engrosamiento de la musculatura externa duodenal a la altura de la ampolla forma el
esfínter de Oddi y actúa como válvula para regular el flujo de la bilis y el jugo
pancreático hacia el duodeno.
El hígado adulto secreta un promedio de alrededor de 1 litro de bilis al día. Muchos
componentes de la bilis participan en la llamada circulación enterohepática que sirven
para reciclarlos.
• Alrededor del 90% de las sales biliares se reabsorben y retornan al hígado con la
sangre de la vena porta. Los hepatocitos reabsorben las sales biliares y vuelven a
secretarlas. Los hepatocitos también sintetizan nuevas sales biliares para
remplazar las que se pierden.
• El colesterol y el fosfolípido lecitina y los electrolitos también son absorbidos y
reciclados.
El glucoronido de bilirrubina, el producto desintoxicado final de la degradación de la
hemoglobina, no se recicla. En última instancia se excreta con la materia fecal y le da su
color a esta. Una falla en la absorción de la bilirrubina puede causar ictericia.
Vesícula biliar
Es un saco con forma de pera que contiene un volumen de alrededor de 50ml de
bilis. La vesícula biliar concentra y almacena la bilis, es un saco ciego que desde su
región denominada cuello se continúa con el conducto cístico. Atreves de este conducto
recibe bilis del conducto hepático común. Ciertas hormonas secretadas por las células
eteroendocrinas del intestino delgado en respuesta a la presencia de grasas en la región
proximal del duodeno estimulan las contracciones del músculo liso vesicular. Como
consecuencia de estas contracciones la bilis se expulsa hacia el colédoco que la conduce
hasta el duodeno.
La mucosa de la vesícula biliar tiene varias características distintivas. Tiene abundantes
pliegues profundos. La superficie de la mucosa consiste en un epitelio simple cilíndrico.
Las células epiteliales poseen:
• Microvellosidades apicales.
• Complejos de unión apicales.
• Concentración de mitocondrias.
• Pliegues laterales.
Estas células se parecen mucho a las células absortivas intestinales. La pared de la
vesícula biliar carece de muscular de la mucosa y de submucosa. Por fuera de la lamina
83
propia esta la muscular externa. La contracción del músculo liso reduce el volumen
vesicular que forsa la expulsión de su contenido hacia el conducto cístico. También hay
divertículos o invaginaciones de la mucosa, los llamados senos de Rokitanky-Aschoff, a
veces se extienden a través de todo el espesor de la muscular externa. Se cree que son
presagio de futuras alteraciones patológicas, dado que en estos senos pueden acumularse
bacterias causantes de inflamación crónica.
Páncreas
Generalidades
El páncreas es una glándula alargada. La cabeza es una porción expandida que
esta ubicada en la curva con forma de “C” que describe el duodeno. El cuerpo del
páncreas, cruza la línea media del organismo humano y la cola se extiende hacia el hilio
del vaso. El conducto pancreático principal (Wirsung) recorre toda la longitud de la
glándula y desemboca en la segunda porción del duodeno den la ampolla de Vater. En
algunos individuos hay un conducto pancreático accesorio (De Santorini).
Desde la capsula de tejido conjuntivo laxo que rodea el páncreas se emiten tabiques
incompletos que dividen el parénquima glandular en lobulillos mal definidos.
El páncreas es una glándula exocrina y endocrina.
• El componente exocrino sintetiza y secreta encimas hacia el duodeno que son
indispensables para la digestión en el intestino.
• El componente endocrino sintetiza las hormonas insulina y glucagon y las
secreta hacia la sangre. Estas regulan el metabolismo de glucosa, los lípidos y
las proteínas.
El componente exocrino esta en toda la extensión de la glándula, y el componente esta
solo en algunas porciones llamados islotes de Langerhans.
Páncreas exocrino
El páncreas exocrino es una glándula cerosa. Las células secretoras cerosas del
ácino pancreático producen los precursores de las encimas digestivas del páncreas. Son
singulares entre las unidades secretoras glandulares por que el conducto inicial que parte
del ácino, es el conducto intercalar. Las células de los ácinos exhiben granulos de
cimógeno estos granulos son muy abundantes en los individuos que están en ayuno.
Los granulos de cimógeno contienen varias encimas digestivas en una forma inactiva.
Las encimas pancreáticas pueden digerir la mayoría de los alimentos.
•
Endopeptidasas proteolíticas que digieren las proteínas.
•
Encimas amiloliticas que digieren los carbohidratos.
•
Lipasas que digieren los lípidos.
•
Encimas nucleoliticas que digieren los ácidos nucleicos.
Las encimas digestivas pancreáticas solo se activan después de alcanzar la luz del
intestino delgado.
84
Sistema de conductos excretores del páncreas exocrino
Las células centroacinosas están en el comienzo del sistema de conductos
excretores del páncreas exocrino. Las células centroacinosas son células de conductos
intercalares dentro del ácino. Los conductos intercalares son cortos y drenan en
conductos colectores intralobulillares. Los conductos intralobulillares drenan en los
conductos interlobulillares y los conductos interlobulillares drenan en el conducto de
Wirsung. El páncreas secreta alrededor de un litro de líquido al día. Los conductos
intercalares añaden bicarbonato a la secreción para regular el pH para la actividad de las
encimas.
Páncreas endocrino
El páncreas endocrino es un órgano difuso que secreta hormonas que regulan la
concentración de la glucosa en la sangre. Los islotes de Langerhans están dispersos por
todo el órgano en forma de agrupaciones celulares pequeñas, estas agrupaciones
constituyen alrededor del 1% al 2% del volumen del páncreas. Se identifican 3 tipos
principales de células: A (alfa), B (beta) y D (delta), estas células se les conoce como
células insulares.
Las células B forman cerca del 70% del total de las células insulares, están ubicadas en
el centro del islote y secretan insulina.
Las células A constituyen entre el 15% y 20% se encuentran en la periferia y secretan
glucagon.
Las células D son entre el 5% y 10% y se encuentran en la periferia y secretan
somatostatina.
La gastrina también podría ser secretada por una o más de las células insulares. Ciertos
tumores de células insulares pancreáticas secretan gran cantidad de gastrina, por lo que
producen una secreción excesiva de acido en el estomago, (síndrome de ZollingerEllison).
Funciones de las hormonas pancreáticas
La insulina es la principal hormona secretada y disminuye la concentración de glucosa
en la sangre, sus principales efectos se ejercen en el hígado, el músculo esquelético y el
tejido adiposo. En general la insulina estimula:
• La captación de la glucosa.
• El almacenamiento de la glucosa.
• La fosforilación y utilización de la glucosa.
La falta o las cantidades insuficientes de insulina conducen a la hiperglucemia y la
glucosuria, un trastorno conocido como diabetes mellitus.
El glucagon que se secreta en cantidades altas como la insulina aumenta la
concentración sanguínea de glucosa. Estimula la liberación de glucosa hacia la sangre y
estimula la gluconeogénesis y la glucogenolisis.
La somatostania inhibe la secreción de insulina y de glucagon.
85
El aumento de la concentración de ácidos grasos en la sangre también estimula la
liberación de insulina. Las glucemias inferiores a 70mg. / 100ml. Estimulan la
liberación de glucagon; y las glucemias muy superiores a este valor inhiben la secreción
del glucagon. El glucagon también se libera en respuesta a una concentración de ácidos
grasos en la sangre.
Los islotes tienen inervación simpática y parasimpática. La estimulación parasimpática
“colinérgica” aumenta la secreción tanto de insulina como de glucagon, mientras que la
estimulación simpática (adrenérgica) aumenta la secreción del glucagon pero inhibe la
secreción de la insulina.
11
Aparato Respiratorio
86
Aparato Respiratorio
Generalidades del aparato respiratorio
El aparato respiratorio esta compuesto por dos pulmones y una serie de vías
aéreas que los comunican con el exterior. Dentro de los pulmones, las vías aéreas se
ramifican en conductos cada vez menores hasta alcanzar los espacios aéreos más
pequeños llamados alvéolos. Este aparato cumple 3 funciones principales: conducción
de aire, filtración del aire e intercambio de gases. Esta última ocurre en los alvéolos. El
aire que atraviesa la laringe sirve para generar los sonidos del habla y el aire que pasa
por la mucosa olfatoria de las cavidades nasales transporte partículas que estimulan los
receptores del olfato.
Las vías aéreas del aparato respiratorio estan divididas en una porción conductora y una
porción respiratoria. La porción conductora del aparato respiratorio esta formada por las
vías áreas que conducen a los sitios de respiración dentro de los pulmones. Comprenden
tanto las que estan afuera como las que estan dentro de los pulmones. Las que estan
dentro son:
• Cavidades Nasales y a veces cavidad oral
• Rinofaringe y orofaringe
• Laringe
• Traquea
• Bronquios principales
Dentro de los pulmones, los bronquiolos principales, también llamados bronquios
fuente, sufren una extensa ramificación para finalmente dar origen a los bronquiolos de
distribución. Los bronquiolos son la final de la porción conductora. Los bronquios
intrapulmonares y los bronquiolos forman el árbol bronquial.
La porción respiratoria es la parte de la vía aérea en la cual se produce el intercambio
gaseoso.
• Bronquiolos respiratorios
• Conductos alveolares
• Sacos alveolares
• Alvéolos
87
Los vasos sanguíneos entran en los pulmones junto con los bronquios. Las arterias se
ramifican en vasos mas pequeños mientras siguen el árbol bronquial dentro del
parénquima pulmonar. Los capilares establecen un contacto íntimo con los alvéolos.
Esta relación estrecha es el fundamento estructural para el intercambio de gases dentro
del los pulmones. El aire que pasa a través de las vías aéreas tiene que ser
acondicionado antes de que alcance las unidades respiratorias terminales. El
acondicionamiento ocurre en la porción conductora del aparato respiratorio y
comprende el calentamiento, la humectación y la eliminación de partículas. El moco
impide la deshidratación del epitelio subyacente por el aire en movimiento, este moco
es producido por las células calciformes y las gandulas mucosecretantes de las paredes
de estas vías.
Cavidades Nasales
Las cavidades nasales sin fosas o cámaras pares separadas por un tabique óseo y
cartilaginoso. Cada cavidad esta comunicada por delante con el exterior a través de las
narinas y por detrás con la rinofaringe a través de las coanas. Las cavidades nasales
estan divididas en tres regiones:
• Vestíbulo
• Segmento respiratorio
• Segmento olfatorio
Vestíbulo de la cavidad nasal
El vestíbulo esta comunicado por delante con el exterior. Posee epitelio
estratificado plano y contiene una cantidad visible de pelos rígidos (vibrisas) que
atrapan partículas grandes. Hacia atrás se convierte en epitelio seudoestratificado
cilíndrico que caracteriza el segmento respiratorio.
Segmento respiratorio de la cavidad nasal
Esta tapizado por un epitelio seudoestratificado cilíndrico ciliado y la lámina
propia subyacente se adhiere al periostio del hueso contiguo.
La pared medial del segmento respiratorio se cada cavidad (tabique nasal) es lisa pero
las paredes laterales son irregulares porque tienen repliegues con forma de crestas
llamados cornetes. Los cornetes nasales desempeñan una doble función: aumenta la
extensión de la superficie de la mucosa respiratoria y causan turbulencia en el flujo
aéreo para permitir un acondicionamiento más eficaz del aire inspirado. El epitelio
seudoestratificado cilíndrico ciliado esta compuesto por cinco tipos celulares:
• Células ciliadas
• Células calciformes
• Célula en cepillo
• Célula de granulos pequeños
• Células basales
La mucosa del segmento respiratoria calienta, humedece y filtra el aire inspirado. La
disposición de los vasos permite que e aire inhalado se caliente por la sangre que fluye a
través de la parte del asa mas cercana a la superficie.
88
Segmento olfatorio de la cavidad nasal
Esta situado en parte del techo de la cavidad nasal, y en una porción en las
paredes laterales. Esta tapizada por una mucosa olfatoria especializada. En los seres
humanos la extensión total de la mucosa olfatoria es de solo unos pocos centímetros
cuadrados.
La lamina propia de la mucosa olfatoria esta en contigüidad directa con el periostio del
hueso subyacente. Este tejido conjuntivo contiene abundantes vasos sanguíneos y
linfáticos, nerviosos y olfatorios amielínicos, nervios mielínicos y glándulas olfatorias.
El epitelio olfatorio esta compuesto por los siguientes tipos de células:
• Células olfatorias (neuronas)
• Células de sostén (mas abundantes)
• Células basales (progenitores)
• Células en cepillo
Las células olfatorias son neuronas bipolares que poseen una prolongación apical con
cilios. La membrana plasmática de los cilios posee proteínas fijadoras de sustancias
odoríferas que actúan como receptoras olfatorias. Las células olfatorias viven alrededor
de un mes. Si sufren lesión, se remplazan con rapidez. Las células olfatorias parecen ser
las únicas neuronas que se reemplazan con facilidad durante la vida postnatal.
Las glándulas olfatorias o glándulas de Bowman envía sus secreciones proteicas hacia la
superficie olfatoria a través de conductos. La secreción serosa de las glándulas olfatorias
actúa como trampa y solvente para las sustancias odoríferas.
Senos paranasales
Son espacios llenos de aire en el hueso de las paredes de la cavidad nasal. Son
extensiones del segmento respiratorio de la cavidad nasal y estan tapizados por epitelio
seudoestratificado cilíndrico ciliado. Existen los senos etmoidales, seno frontal, seno
esfenoidal y senos maxilares. El moco también es producido en estos senos.
Faringe
La faringe comunica las cavidades nasal y oral con la laringe y el estomago.
Permite el paso de aire y alimentos y actúa como cámara de resonancia por la fonación.
Se divide en tres regiones: rinofaringe, orofaringe y laringofaringe.
Las trompas auditivas de Eustaquio comunican la rinofaringe con ambos odios medios.
En la pared de la rinofaringe hay tejido linfático difuso y nódulos linfáticos. La
concentración de nódulos linfáticos en el límite entre las paredes superior y posterior de
la rinofaringe recibe en nombre e amígdala faríngea.
Laringe
89
La parte de la vía aérea que esta entre la orofaringe y la traquea es el órgano
llamado laringe y esta formado por placas irregulares de cartílago hialino y elástico. La
laringe es el órgano de la fonación.
Los pliegues vocales controlan el flujo de aire a través de la laringe y vibran para
producir sonido. Los pliegues vocales, también conocidos como cuerdas vocales
verdaderas, son dos repliegues de la mucosa que se proyectan dentro de la luz de la
faringe y definen los límites laterales del orificio glótico.
El aire expulsado a través de la glotis puede hacer que los pliegues vocales vibren. Las
vibraciones cambian al modificarse la tensión aplicada a los pliegues vocales y el
diámetro del orificio glótico. Esta modificación de las vibraciones hace que se
produzcan sonidos de diferentes tonos.
Los pliegues ventriculares ubicados por arriba de los pliegues vocales son las cuerdas
falsas. Estos pliegues no tienen tejido muscular y por lo tanto no modulan la fonación,
son importantes para crear resonancia.
La laringe tiene revestimiento de epitelio seudoestratificado cilíndrico ciliado y epitelio
estratificado plano. La superficie luminar de las cuerdas vocales verdaderas esta
cubierta por un epitelio estratificado plano para proteger la mucosa de la abrasión
causada por la corriente de aire en movimiento rápido.
Tráquea
La tráquea es un tubo corto y flexible, de unos 2,5 cm. de diámetro y mas o
menos 10 cm. de longitud que permite el paso del aire. Su pared contribuye al
acondicionamiento del aire. La luz de la traquea se mantiene abierta a causa de la
disposición de sus anillos cartilaginosos incompletos. La pared de la traquea esta
compuesta por cuatro capas bien definidas:
• Mucosa, epitelio seudoestratificado cilíndrico ciliado y una lamina propia rica en
fibras elásticas.
• Submucosa, tejido conjuntivo.
• Capa cartilaginosa, cartílagos hialinos en forma de C.
• Adventicia, tejido conjuntivo que adhiere la traquea a las estructuras contiguas.
Los cartílagos hialinos en forma de C impiden el colapso de la luz traqueal. Tejido
fibroelastico y músculo liso cierran la brecha entre los extremos libres de los cartílagos
con forma de C en la cara posterior de la tráquea contigua con el esófago.
Epitelio traqueal
• Células ciliadas, actúan en la forma de barredora mucociliar para la eliminación de
las pequeñas partículas inhaladas de los pulmones.
• Las células de las mucosas, acumulan granulos de mucinogeno.
• Las células en cepillos, con microvellosidades romas.
• Las células de granulos pequeños, secretan catecolaminas.
• Las células basales, población de reserva.
90
Membrana basal y lámina propia
El epitelio traqueal se caracteriza por una membrana basal gruesa, contiene fibras
colágenas. En los fumadores, en particular en los que padecen tos crónica, esta capa
puede ser considerablemente gruesa, lo cual es una respuesta a la irritación de la
mucosa. La lamina propia esta compuesta por tejido conjuntivo laxo típico y contiene
abundantes linfocitos. Los otros tipos celulares que se ven en esta capa son plasmocitos,
mastocitos, eosinofilos y fibroblastos.
El limite entre la mucosa y la submucosa esta definido por una membrana elástica. El
tejido de la submucosa es típicamente denso. La submucosa contiene vasos sanguíneos
de distribución y los vasos linfáticos mayores de la pared traqueal.
Los cartílagos traqueales y el músculo traqueal separan la submucosa de la adventicia.
Los cartílagos traqueales, que son de alrededor de 16 a 20 constituyen la siguiente capa
de la pared de la tráquea. Con el paso de los años el cartílago hialino puede remplazarse
por tejido óseo.
La adventicia que es la capa más externa, esta por fuera de los anillos traqueales y del
músculo traqueal. Fija la traquea a las estructuras contiguas.
Bronquios
La tráquea se divide en dos ramas que forman los bronquios principales,
bronquios de fuente derecho e izquierdo. El bronquio derecho es más amplio y mucho
más corto que el izquierdo. Al introducirse en el hilio pulmonar, cada bronquio
principal se divide en los bronquios lobares o secundarios. El pulmón izquierdo esta
dividido en dos lóbulos, mientras que el derecho en tres. Por lo tanto el bronquio
derecho se divide en tres ramas bronquiales lobares y el izquierdo en dos. El pulmón
izquierdo a su vez esta subdividido en 8 segmentos broncopulmonares y el pulmón
derecho en 10 segmentos. En el pulmón derecho los bronquios lobares dan origen a 10
bronquios segmentarios o terciarios y los 8 bronquios lobares del pulmón izquierdo dan
origen a 8 bronquios segmentarios.
Un bronquio segmentario y el parénquima pulmonar constituyen un segmento
broncopulmonar. La importancia del segmento broncopulmonar en el pulmón humano
se torna evidente cuando se considera la necesidad de una extirpación quirúrgica.
Los bronquios pueden identificarse por sus placas de cartílago y una capa circular de
músculo liso. La pared del bronquio tiene 5 capas:
• Mucosa, epitelio seudoestratificado cilíndrico.
• Muscular liso.
• Submucosa, tejido laxo. En los bronquios mayores hay glándulas y tejido adiposo.
• Capa cartilaginosa
• Adventicia, tejido conjuntivo de densidad moderada.
Bronquíolos
91
Los segmentos broncopulmonares se subdividen a su vez en lobulillos
pulmonares, a cada lobulillo le llega un bronquíolo. Los ácinos pulmonares son
unidades estructurales más pequeñas que forman los lobulillos. Cada ácino consiste en
un bronquíolo terminal y los alvéolos que reciben aire de este. La unida funcional mas
pequeña de la estructura pulmonar es la unidad bronquiolar respiratoria que consiste en
un solo bronquíolo respiratorio y los alvéolos a los que les envía aire.
Estructura broquiolar
Los bronquíolos son vías áreas de conducción que miden 1mm de diámetro o
menos. Estos conductos surgen ramificaciones consecutivas para dar origen a los
bronquíolos terminales, que son más pequeños y también se ramifican. Los bronquiolos
terminales dan origen a los bronquiolos respiratorios.
En los bronquíolos no hay placas cartilaginosas ni glándulas. En la pared de todos los
bronquíolos hay una capa de músculo liso de relativo gran espesor, músculo de
Reisseisen. Los bronquiolos terminales estan revestidos por un epitelio simple cúbico en
el cual hay dispersas células de Clara, estas aumenta en cantidad mientras que las
células ciliadas disminuyen a lo largo del bronquíolo. De vez en cuando también
aparecen células en cepillo y células de granulos pequeños. Bajo el epitelio hay una
pequeña cantidad de tejido conjuntivo y debajo de este en las porciones conductoras se
halla una capa circunferencial de músculo liso. Las células de clara exhiben una
prominencia característica redondeada o con forma de cúpula. Estas células secretan un
agente tensioactivo, una lipoproteína que impide la adhesión luminar si la pared si la vía
aérea se colapsa.
Función bronquiolar
Los bronquíolos respiratorios son la primera parte del árbol bronquial que permite
el intercambio gaseoso. Los bronquíolos respiratorios tienen un diámetro reducido y
esta tapizado por un epitelio simple cúbico. El epitelio de los segmentos iniciales de los
bronquíolos respiratorios contienen células ciliadas y células de Clara. Hacia distal
predominan las células de Clara. La pared del bronquiolo respiratorio tiene
evaginaciones de paredes delgadas llamadas alvéolos. En los alvéolos ocurre el
intercambio de gases entre el aire y la sangre.
Alvéolos
Los alvéolos son el sitio donde ocurre el intercambio gaseoso, son los espacios
aéreos terminales del aparato respiratorio. Cada alveolo esta rodeado por una red de
capilares que ponen la sangre en proximidad estrecha al aire inspirado que esta en la luz
alveolar. En cada pulmón del adulto hay ente 150 y 250 millones de alvéolos. Cada
alvéolo confluye en un saco alveolar.
• Los conductos alveolares son vías aéreas alargadas que casi no tiene paredes, si no
solo alvéolos. En los tabiques interalveolares con aspecto de rodetes hay anillos de
músculo liso.
• Los sacos alveolares son espacios rodeados por cúmulos de alvéolos. Los alvéolos
circundantes se abren hacia estos espacios.
92
Los alvéolos estan separados unos de otros por una finísima capa de tejido conjuntivo
que contiene capilares sanguíneos. El tejido entre los espacios alveolares contiguos
recibe el nombre de tabique alveolar o pared septal.
El epitelio alveolar esta compuesto por células alveolares tipo I y II y alguna que otra
célula en cepillo.
• Las células alveolares de tipo I o neumocitos tipo I, son células pavimentosas o
planas muy delgadas que revisten la mayor parte (95%) de la superficie de los
alvéolos. Estas células no se dividen.
• Las células alveolares tipo II o neumocitos tipo II, son células secretoras. Estas
células cúbicas estan dispersas entre las células de tipo I pero tienden a congregarse
en las uniones septales. Solo cubren alrededor del %% de la superficie alveolar.
Secretan el agente tensioactivo surfactante, y son las progenitoras de las células tipo
I.
• Las células en cepillo, receptores que verifican la calidad del aire en los pulmones.
El surfactante disminuye la tensión superficial alveolar y participa activamente en la
eliminación del material extraño. Si la secreción adecuada de surfactante los alvéolos se
colapsarían en cada espiración sucesiva.
El tabique alveolar es el sitio donde esta la barrera hematogaseosa. Esta barrera esta
formada por células y los productos celulares a través de los cuales tiene que difundirse
los gases ente los compartimentos alveolar y capilar. La barrera hematogaseosa más
delgada consiste en una fina capa de surfactante una célula epitelial tipo I y su lámina
basal y una célula endotelial capilar y su lámina basal.
Los macrófagos alveolares eliminan partículas inhaladas de los espacios aéreos y
eritrocitos del tabique. En los espacios aéreos barren la superficie para eliminar las
partículas inhaladas. Fagocitan los eritrocitos que puedan introducirse en los alvéolos en
la insuficiencia cardiaca.
Irrigación sanguínea
Los pulmones tienen circulación tanto pulmonar como bronquial. La circulación
pulmonar irriga los capilares del tabique alveolar y deriva de la arteria pulmonar que
sale del ventrículo derecho del corazón. Las ramas de la arteria pulmonar transcurren
con los bronquios u bronquíolos y llevan la sangre hasta los lechos capilares de los
alvéolos. Esta sangre se oxigena y es recogida por los capilares venosos pulmonares que
se reúnen para formar vendal. Al final forman las cuatro venas pulmonares que
devuelven la sangre a la aurícula izquierda del corazón.
La circulación bronquial a través de las arterias bronquiales que son ramas de la aorta,
irrigan todo el tejido pulmonar excepto los alvéolos, o sea las paredes de los bronquios
y los bronquíolos y el tejido conjuntivo pulmonar excepto el de los tabiques alveolares.
Vasos Linfáticos
93
Un grupo de vasos linfáticos drena el parénquima pulmonar y sigue las vías áreas
hasta el hilio. Un segundo grupo drena la superficie pulmonar y transcurre en el tejido
conjuntivo de la pleura visceral.
Inervación
La mayoría de los nervios son componentes de las divisiones simpática y
parasimpática del sistema nervioso autónomo.
12
Sistema Linfático
94
Sistema Linfático
Generalidades del Sistema Linfático
El sistema linfático consiste en un grupo de células, tejidos y órganos que
vigilan las superficies corporales y los compartimiento líquidos internos y reacción ante
de la presencia de sustancias potencialmente nocivas. Los linfocitos son el tipo celular
que define el sistema linfático y son las células efectoras en la respuesta del sistema
inmune a las sustancias nocivas. Este sistema comprende el tejido el tejido linfático
difuso, los nódulos linfáticos, los ganglios linfáticos, el bazo, la medula ósea y el timo.
Los vasos linfáticos comunican partes con el sistema bascular sanguíneo.
Los tejidos linfáticos son los sitios donde los linfocitos proliferan, se diferencias y
maduran. El timo, la medula ósea y el tejido linfático asociado con el intestino (GALT)
los linfocitos son educados para reconocer y destruir antígenos específicos. Estos que
ahora son células inmunocompetentes pueden distinguir entre lo propio y lo no propio.
Un antígeno es cualquier sustancia que puede inducir una respuesta inmune específica.
El cuerpo humano esta expuesto de manera constante a organismos patógenos y agentes
nocivos del medio ambiente. En las células pueden ocurrir cambios que les imparten
características de células extrañas. Una respuesta inmune se genera contra un antígeno
específico, que puede ser una sustancia soluble o un microorganismo infeccioso, un
tejido extraño o un tejido transformado. La mayoría de los antígenos tienen que ser
procesados por las células del sistema inmune antes de que otras células puedan
establecer respuesta inmune.
La respuesta inmune puede dividirse en defensas inespecíficas y especificas. El
organismo posee dos líneas de defensa inmunes contra los invasores extraños y las
células transformadas. Las defensas inespecíficas consisten en barreras físicas (piel y las
membranas mucosas) impiden que las células extrañas invadas los tejidos, así como en
diversas sustancias químicas que neutralizan las células extrañas. Si estas defensas
fallan, el sistema inmune pone en marcha defensas especificas orientas contra los
95
invasores individuales. Se han identificados dos tipos de defensas especificas: la
respuesta de anticuerpos (o humoral) cuya consecuencia es la producción de proteínas
que marcan a los invasores para su destrucción por otras células inmunes y la respuesta
inmune celular que esta dirigida contra células transformadas e infectadas por virus
serán destruidas por linfocitos.
Células Linfáticas
Generalidades
Entre las células del sistema inmune se encuentran los linfocitos y diversas
células de sostén. Se describen tres tipos de linfocitos: linfocitos b (de bolsa de
Fabricio), linfocitos T (de Timo) y los linfocitos NK (ingles natural killer, destructoras o
asesinas naturales). Las células de sostén comprenden las células reticulares, los
macrófagos, las células foliculares dendríticas, las células de Langerhans y las células
epiteliorreticulares.
Las células de sostén en los órganos linfáticos están organizadas en mallas laxas.
Los diferentes tipos celulares de tejido linfático se identifican por los marcadores de
cúmulo de diferenciación (CD) especifico que hay en su superficie. Se designan con
números de acuerdo con un sistema internacional que los relaciona con anfígenos
expresados en diferentes etapas de su diferenciación
Linfocitos
Los linfocitos circulantes son el componente celular principal del tejido linfático.
Son alrededor del 70% y constituyen un fondo común circulante de células
inmunocompetentes. Estos linfocitos participan en un ciclo en el cual abandonan la
circulación sistémica para introducirse en el tejido linfático. Mientras están en el tejido
linfático tienen a cargo la vigilancia inmunológica de los tejidos vecinos.
El 30% restante de los linfocitos su destino es un tejido especifico. Estos linfocitos
abandonan los capilares y migran directamente hacia los tejidos, en especial hacia el
tejido conjuntivo subyacente al epitelio de revestimiento de las mucosas.
Desde el punto de vista funcional, en el organismo hay tres tipos de linfocitos:
• Linfocitos T, se encuentran en el timo. Tienen una vida larga e
intervienen en la inmunidad mediada por células. Son el del 60 al 80%
de los linfocitos circulantes.
• Linfocitos B, estos linfocitos tienen una vida de duración variable y
participan en la síntesis y la secreción de los diversos anticuerpos
circulantes, también llamados inmunoglobulinas, que son las
inmunoproteínas asociadas con la inmunidad humoral. Son del 20 al 30%
de los linfocitos circulantes.
• Linfocitos NK, tienen la capacidad de destruir ciertos tipos de células
transformadas. Son alrededor del 5 al 10% de los linfocitos circulantes.
Son programados genéticamente para reconocer células transformadas.
Después de que las reconocen los linfocitos NK liberan perforinas y
fragementinas, sustancias que crean canales en la membrana plasmática y
en el citoplasma celular que inducen la apoptosis y su lisis.
96
Desarrollo y diferenciación de los Linfocitos
Los linfocitos sufren diferenciación antígeno-independiente en los órganos
linfáticos primarios como la medula ósea y en GALT, que se han identificado como
órganos linfáticos primarios o centrales. Los linfocitos se diferencian en células
inmunocompetentes en estos órganos.
Los linfocitos sufren activación antígeno-dependiente en los órganos linfáticos
secundarios. Los linfocitos inmunocompetentes se organizan alrededor de células
reticulares y sus fibras reticulares para formar los tejidos y órganos linfáticos efectores,
o sea los nódulos linfáticos, los ganglios linfáticos, las amígdalas y el bazo. Los
linfocitos TB se convierten en linfocitos efectores y linfocitos con memoria en estos
órganos.
Respuestas Inmunes frente a Antígenos
La inflamación es la respuesta inicial frente a un antígeno. Esta respuesta puede
secuestrar el antígeno, digerirlo o fagocitarlo. La degradación de los antígenos por los
macrógrafos puede conducir a la presentación ulterior de una porción del antígeno a los
linfocitos inmunocompetentes para esperar la respuesta inmune específica.
Las respuestas inmunes específicas pueden ser primarias o secundarias. Cuando las
células inmunocompetentes encuentran un antígeno extraño se genera una respuesta
inmune específica.
La respuesta inmune primaria ocurre en el primer encuentro del organismo con un
antígeno. La respuesta inmune secundaria suele ser más rápida y más intensa porque ya
hay linfocitos B con memoria que están programados para responder ante el antígeno
específico. Algunos antígenos pueden desencadenar una respuesta inmune intensa
secundaria que produce una reacción de hipersensibilidad o incluso un shock
anafiláctico.
Los dos tipos de respuestas inmunes específicas son la respuesta humoral (mediada por
anticuerpos) y la respuesta celular (mediada por células).
• La inmunidad humoral esta mediada por anticuerpos que actúan en forma
directa sobre el agente invasor. Estos anticuerpos son producidos por los
linfocitos B y por los plasmocitos.
• La inmunidad celular esta mediada por linfocitos T específicos que atacan y
destruyen las células propias infectadas por virus o las células extrañas. Esta
inmunidad es la responsable del rechazo de los transplantes.
Los linfocitos T coadyuvantes y citotóxicos reconocen y fijan a antígenos que están
unidos a moléculas MHC. Estos linfocitos actúan como las patrullas del sistema
inmune. Ambas clases de linfocitos poseen el receptor de célula T (TCR). El TCR
reconoce antígeno solo cuando este se haya adherido a moléculas de identificación, las
moléculas MHC. Además los linfocitos solo pueden reconocer un antígeno cuando se lo
presentan las llamadas células presentadoras de antígenos (APC). Los linfocitos T
97
citotóxicos solo pueden reconocer antígeno en otras células del organismo. Cuando un
linfocito T coadyuvante reconoce un antígeno hace que los linfocitos T coadyuvantes
liberen citocinas.
Los linfocitos T CD8+ están restringidos al MHCI y los linfocitos T CD4+ están
restringidos al MHCII.
La respuesta inmune mediada por anticuerpos: los linfocitos B activados se diferencian
en plasmocitos que producen anticuerpos o células B con memoria. La reacción de un
linfocito B con un complejo TCR-MHC-antígeno activa la célula. Los linfocitos B
activados se transforman en plasmoblastos que proliferan y luego se diferencian en:
• Plasmocitos, sintetizan y secretan un anticuerpo especifico.
• Linfocitos B con memoria, que responden con mayor rapidez ante el
próximo encuentro con el mismo antígeno.
El anticuerpo específico producido por el plasmocito se une al antígeno
estimulador para formar un complejo antígeno-anticuerpo. Estos complejos son
eliminados de varias maneras.
Cuando el TCR de un linfocito T citotóxico reconoce y se une a un complejo
antígeno-MCHI, el linfocito libera cotocinas que estimulan su proliferación.
Los linfocitos T CD45RA+ supresores/CD8+ citotóxicos disminuyen o suprimen
la formación de anticuerpos por los linfocitos B. también inhiben la capacidad
los linfocitos T citotóxicos para iniciar una respuesta inmune.
Los linfocitos T activados sintetizan varias citocinas que afectan la función de
otras células del sistema inmune.
Células presentadores de Antígenos
Para que ocurra estimulación de linfocitos B el antígeno tiene que ser
fragmentado en peptidos pequeños y presentados por las APC en conjunto con las
moléculas MHCII. Entre las APC se encuentran los macrófagos, las células KUPFFER
del hígado, las células de Langerhans de la epidermis y las células reticulares
dendríticas del bazo y los ganglios linfáticos. Dos APC que no pertenecen al MPS son
los linfocitos B y las células epiteliorreticulares tipos II y III del Timo.
Tejidos y órganos linfáticos
Vasos linfáticos
Los vasos linfáticos son la vía por la cual células y moléculas grandes retornan a
la sangre desde los espacios del tejido. Los vasos linfáticos comienzan como redes de
capilares ciegos en el tejido conjuntivo laxo. Estos vasos extraen sustancias y liquido de
los espacios extracelulares del tejido conjuntivo para formar la linfa.
Dentro de los ganglios, las sustancias extrañas transportadas en la linfa son atrapadas
por las células foliculares y eliminadas.
Los linfocitos circulan tanto en los vasos linfáticos como en los vasos sanguíneos para
alcanzar los sitios del cuerpo donde se necesiten. Algunos linfocitos atraviesan el
parénquima ganglionar y lo abandonan a través de los vasos linfáticos deferentes, que se
reúnen con muchos otros mas para finalmente formar la gran vena linfática y el
98
conducto torácico. Estos dos conductos terminan por desembocar en la circulación
sanguínea.
Tejido linfático Difuso y Nódulos linfáticos
Son el sitio de la respuesta inmune inicial. El tubo digestivo, las vías
respiratorias y el aparato urogenital se hayan protegidos por acumulaciones de tejido
linfático no esta encerrado por una capsula. Los linfocitos y otras células libres de este
tejido se sitúan en la lámina propia. Esta forma de tejido de tejido linfático recibe el
nombre de tejido linfático difuso o tejido linfático asociado con las mucosas (MALT).
Los nódulos linfáticos son acumulaciones bien definidas de linfocitos contenidas en una
malla de células reticulares. Un nódulo linfático que consiste sobre todo en linfocitos
pequeños se denomina nódulo o folículo primario. La mayoría de los nódulos se
clasificas como nódulos o folículos secundarios, los cuales poseen características
distintivas que comprenden:
• Un centro germinativo, que es la acumulación de linfocitos grandes. El
centro germinativo es una indicación morfológica de respuesta ante un
antígeno.
• Una zona del manto o corona, que es un anillo externo de linfocitos
pequeños.
Los nódulos están dispersos individualmente de manera aleatoria. En el tubo digestivo,
algunas acumulaciones de nódulos linfáticos aparecen en sitios específicos. Estas
acumulaciones están en:
• Las amígdalas
• Las placas de Peyer, que están situadas en el ileon
• El apéndice vermiforme
Ganglios linfáticos
Los ganglios linfáticos son órganos encapsulados pequeños que están en el
trayecto de los vasos linfáticos. Sirven como filtros por los cuales es colada la linfa en
su camino hacia el sistema bascular sanguíneo. Los ganglios linfáticos se concentran en
sitios como la axila, la región inguinal y los mesenterios. En relación con el ganglio
linfático hay dos tipos de vasos linfáticos:
• Vasos linfáticos aferentes, que transportan la linfa hacia el ganglio.
• Vasos linfáticos eferentes, que extraen la linfa del ganglio
Los elementos de sostén del ganglio linfático son:
• Capsula, tejido conjuntivo denso que rodea el ganglio.
• Trabéculas, tejido conjuntivo denso que se extiende desde la capsula hacia el
interior del ganglio.
• Tejido reticular, compuesto de células reticulares y fibras reticulares que
forman una malla de sostén en todo el órgano
Las células de la malla reticular son:
• células reticulares, estas células sintetizan y secretan el colágeno y las
sustancias fundamentales asociadas forman la estroma.
99
•
células foliculares
citoplasmáticas.
dendríticas,
tienen
múltiples
prolongaciones
El parénquima del ganglio linfático esta dividido en una corteza y una medula. Los
linfocitos de la corteza superficial están organizados en nódulos. La parte de la corteza
que esta entre la medula y la corteza superficial carece de nódulos y se denomina
corteza profunda o paracorteza. Esta región contiene la mayoría de los linfocitos T del
ganglio linfático.
La medula ganglio linfático se compone de cordones medulares y senos medulares.
La filtración de la linfa en el ganglio linfático ocurre dentro de una red de conductos
linfáticos interconectados que reciben el nombre de senos linfáticos.
Los sitios para la entrada de los linfocitos circulantes en el gangliolinfático son la
venulas de endotelio alto especializadas revestidas por células endoteliales cúbicas.
Estas células cúbicas poseen receptores para linfocitos que han sido estimulados por
antígenos. Le dan la señal a los linfocitos para que abandonen la circulación y emigren
hacia el parénquima ganglionar.
El ganglio linfático es un sitio importante de fagocitosis e iniciación de respuestas
inmunes. Los antígenos que transportan la linfa se filtran a través de los senos y
penetran en los nódulos linfáticos para iniciar una respuesta inmune.
En los nódulos linfáticos en reposo los plasmocitos constituyen el 1 al 3% de las
células. Su cantidad aumenta de manera espectacular durante una respuesta inmune. Los
ganglios linfáticos en los que los linfocitos están respondiendo a antígenos con
frecuencia aumentan de tamaño.
Timo
El Timo es un órgano linfoepitelial situado en el mediastino antero superior. Es
un órgano bilobulado. Células madre linfoides multipotenciales de la medula ósea cuyo
destino es convertirse en linfocitos T inmunocompetentes invaden el rudimento epitelial
y ocupan los espacios entre las células epiteliales de manera que el Timo se transforma
en un órgano linfoepitelial.
El Timo esta rodeado por tejido conjuntivo desde la cual se extienden tabiques o
trabéculas hacia el interior del parénquima del órgano.
Se reconocen seis tipos de células epiteliorreticulares según su función: tres tipos en la
corteza y tres en la medula. En la corteza están los siguientes tipos:
• células epiteliorreticulares tipo I, sirven para separar el parénquima tímico
del tejido conjuntivo del órgano.
• células epiteliorreticulares tipo II, compartí mentalizan la corteza en regiones
aisladas para los linfocitos T en desarrollo.
• células epiteliorreticulares tipo III, crean una barrera funcional entre la
corteza y la medula
• Macrófagos, tienen a su cargo la fagocitosis de los linfocitos T que no
cumplen con las exigencias de la educación tímica.
100
Los corpúsculos tímicos o de Hassall son una característica distintiva de la medula del
timo. La medula posee tres tipos de células epiteliorreticulares:
• células epiteliorreticulares tipo IV.
• células epiteliorreticulares tipo V.
• células epiteliorreticulares tipo VI, que forman los corpúsculos de Hassall.
La barrera hematotímica protege los linfocitos del Timo de la exposición a los
antígenos. Los componentes que forman la barrera hematotímica entre los linfocitos T y
la luz de los vasos sanguíneos corticales son:
• El endotelio de revestimiento de la pared capilar.
• Los macrófagos.
• células epiteliorreticulares tipo I.
El Timo es el sitio de la educación de los linfocitos T. La maduración y diferenciación
de las células madre en linfocitos T inmuncompetentes se denomina educación
timocítica. Este proceso se caracteriza por la expresión y la desaparición de antígenos
CD superficiales específicos.
Bazo
El baso de tiene el tamaño aproximado de un puño cerrado y es el órgano
linfático de mayor tamaño con una irrigación abundante.
El bazo filtra la sangre y reacciona inmunológicamente ante los antígenos transportados
por esta. Además de una gran cantidad de linfocitos el bazo contiene espacios o
conductos vasculares especializados, una malla de células reticulares y fibras reticulares
y una rica provisión de macrófagos.
La sustancia del bazo se llama pulpa esplénica, puede dividirse en dos regiones: pulpa
blanca y pulpa roja, la pulpa blanca esta rodeada por la pulpa roja.
El bazo esta rodeado por una capsula de tejido conjuntivo denso desde la cual parten
trabéculas hacia el parénquima del órgano.
El hilio, ubicado en la superficie medial del bazo, es el sitio por donde pasan la arteria y
la vena esplénicas, los nervios que inervan el órgano y los vasos linfáticos que lo
drenan.
La pulpa blanca consiste en una acumulación gruesa de linfocitos alrededor de una
arteria. Las ramas de la arteria esplénica atraviesan la capsula y las trabéculas y luego se
introducen en la pulpa blanca. Dentro de la pulpa blanca, la rama de la arteria esplénica
recibe el nombre de arteria central. Los linfocitos que se aglomeran alrededor de la
arteria central forman la vaina linfática peri arterial.
La pulpa roja contiene una gran cantidad de eritrocitos que filtra y degrada. La pulpa
roja consiste en los sinusoides esplénicos separados por los cordones esplénicos. Los
macrófagos esplénicos fagocitan y degradan los eritrocitos dañados y el hierro de la
hemoglobina que contenían se utiliza en la formación de nuevos eritrocitos.
Los sinusoides venosos esplénicos son capilares especiales revestidos por células
endoteliales bastoniformes. Las células endoteliales son muy largas y entre ellas hay
101
pocos puntos de contacto y por lo tanto se producen espacios intercelulares
prominentes. Estos espacios permiten que los eritrocitos entren en los sinusoides y
salgan de estos con gran facilidad. Las prolongaciones de los macrófagos se insinúan
entre las células endoteliales y dentro de la luz sinusoidal para tratar de detectar
antígenos extraños en la sangre circulante.
La función del bazo en el sistema inmune comprende:
• Presentación de antígenos por los APC e iniciación de la respuesta inmune.
• Activación y proliferación de los linfocitos B y T.
• Producción de anticuerpos contra antígenos presentes en la sangre circulante.
• Eliminación de antígenos macromoleculares de la sangre.
• Proliferación de los linfocitos y diferenciación de los linfocitos B.
Las funciones hemopoyeticas del bazo comprenden:
• Captación y destrucción de eritrocitos y trombocitos viejos, dañados y
anormales.
• Recuperación del hierro de la hemoglobina de los eritrocitos.
• Formación de eritrocitos durante cierta etapa de la vida fetal.
• Almacenamiento de sangre, en especial de eritrocitos de algunas especies
102
13
Sistema Endocrino
103
Sistema Endocrino
Generalidades del Sistema Endocrino
El sistema endocrino produce diversas secreciones denominadas hormonas que
regulan las actividades de diversas células, tejidos y órganos de la economía. Sus
funciones son indispensables para mantener la homeostasis y coordinar el crecimiento y
el desarrollo corporales.
La comunicación en el sistema endocrino es por medio de hormonas, que son
transportadas a su destino a través de los espacios del tejido conjuntivo y de los vasos
sanguíneos. El hipotálamo, que es una parte del diencéfalo, coordina la mayoría de las
funciones endocrinas del organismo y sirve como uno de los principales centros de
control del sistema nervioso autónomo.
En general, una hormona se describe como una sustancia con actividad biológica que
actúa sobre células diana o blanco específicas
En general, una hormona se describe como una sustancia con actividad biológica
que actúa sobre células diana o blanco específicas En la definición clásica, una
hormona es un producto e secreción de células y órganos endocrino s que pasa al si
tema circulatorio (torrente sanguíneo) para ser transportado hasta sus dianas
celulares.
Las hormonas comprenden tres clases de compuestos. Las células del sistema endocrino
liberan más de 100 hormonas y sustancias con actividad hormonal que desde el punto
de vista químico se dividen en tres clases de compuestos:
• Esteroides, compuestos derivados del colesterol que son sintetizados y secretados por
células de los ovarios, e los testículos y de la corteza suprarrenal. Estas hormonas son
liberadas en el torrente sanguíneo y transportadas hasta sus dianas celulares con la
ayuda de proteínas plasmáticas o proteínas transportadoras especializadas como la
proteína fijadora de andrógenos.
• Glucoproteínas, proteínas y péptidos pequeños, que son sintetizados y secretados por
células del hipotálamo, la hipófisis, la glándula tiroides, la paratiroides y el páncreas y
104
por células endocrinas diseminadas en los aparatos digestivo y respiratorio. Análogos y
derivados de aminoácidos, incluidas las catecolaminas (noradrenalina y adrenalina), que
son sintetizados y secretados por muchas neuronas, así como por células de la médula
suprarrenal. También forman parte de este grupo de compuestos las hormonas
Al
sercélulas
liberadas
la las
circulación,
las
catecolaminas
se alterar
disuelven
fácilmente
la
sangre,
proteína
a transportadora
diferencia
de
especial
hormonas
llamada
tiroideas,
proteína
que fijadora
separa
unen
adeproteínas
tiroxina.Las
séricas
hormonas
y aenuna
interaccionan
de
las
diana
con en
receptores
hormonales
específicos
la actividad
biológica
El primer paso en la acción de una hormona sobre una diana celular es su unión a un
receptor hormonal específico. Se han identificado dos grupos de receptores hormonales:
• Receptores de la superficie celular.
• Receptores intracelulares.
En muchos órganos hay células secreto ras de hormonas para regular su actividad.
GLÁNDULA PITUITARIA (HIPÓFISIS)
La glándula pituitaria o hipófisis y el hipotálamo (la porción del diencéfalo a la que
está unida la hipófisis) están vinculados morfológica y funcionalmente en el control
endocrino y neuroendocrino de otras glándulas endocrinas. Como desempeñan papeles
centrales en varios sistemas reguladores de retrocontrol (feedback), con frecuencia se
los llama los "órganos maestros" del sistema endocrino.
Estructura macroscópica y desarrollo
La hipófisis está compuesta por tejido epitelial glandular y tejido nervioso
(secretor)
La hipófisis es una glándula endocrina compuesta, del tamaño de un guisante, que
pesa 0,5 g en los varones y 1,5 g en las mujeres multíparas. Está situada centralmente
en la base delycerebro
ocupa una
depresión
con forma
de
infund{bulo)
una redyvascular
conectan
la glándula
pituitaria
al hipotálamo.
La hipófisis tiene dos componentes funcionales (fIg. 20-2):
• Lóbulo anterior (adenohipójisis), que es el tejido epitelial glandular
• Lóbulo posterior (neurohipójisis), que es el tejido nervioso secretor
El lóbulo anterior de la hipófisis está compuesto por tres derivados de la bolsa de
Rathke:
• Pars distalis, que forma la mayor parte del lóbulo anterior de la hipófisis y surge de la
pared anterior engrosada de la bolsa de Rathke
• Pars intermedia, que es un resto adelgazado de la pared posterior de la bolsa que
linda con la pars distalis
• Pars tuberalis, que deriva de las paredes laterales engrosadas de la bolsa de Rathke y
forma un collar o vaina alrededor del infundíbulo
El infundíbulo embrionario da origen al lóbulo posterior de la hipófisis que consiste
en las siguientes porciones
• Pars nervosa, que contiene axones neurosecretores y sus terminaciones
• Infundíbulo, que es continuo con la eminencia media y contiene los axones
neurosecretores que forman los haces hipotalamohipojisarios.
Irrigación
105
Para comprender las funciones de la hipófisis es importante el conocimiento de su
irrigación poco habitual. La hipáfisis está irrigada por dos grupos de vasos (fig. 20-4):
Las arterias hipfjisarias superiores irrigan la pars tuberalis, la eminencia media y el
tallo infundibular. Estos vasos son ramas de las arterias carótidas internas y de las
comunicantes posteriores del polígono arterial de Willis.
E lsistema porta hipotalamohipofisario provee el enlace crucial entre el hipotálamo y la
hipófisis.
La mayor parte de la sangre de la glándula pituitaria drena en el seno cavernoso de la
base del diencéfalo que está comunicado con la circulación sistémica. Sin embargo,
algunos datos indican que la sangre puede fluir a través de venas porta breves desde la
pars distalis hacia la pars nervosa y esa sangre desde la pars nervosa puede continuar
hacia el hipotálamo. Estas comunicaciones cortas proveen una vía por la cual las
hormonas del lóbulo anterior de la glándula pituitaria podrían ejercer un retrocontrol
(feedback) directo sobre el encéfalo sin tener que completar todo el circuito de la
circulación sistémica.
106
son ramas
exclusivamente
las arterias
carótidas
internas.
Una observación
funcional
arterial
importante
directa.
es que la mayordeparte
del lóbulo
anterior
de la hipójisis
no tiene irrigación
Inervación
Los nervios que se introducen en el lóbulo anterior son fibras posganglionares del
sistema nervioso autónomo y tienen función vasomotora
Estructura y función de los lóbulos pituitarios
LÓBULO
ANTERIOR
(ADENOHIPÓFISIS)
DE
LA
GLÁNDULA
PITUITARIA
La mayor parte del lóbulo anterior de la hipófisis tiene la organización típica del tejido
endocrino. Las células se
distribuyen en cúmulos y cordones separados por capilares sinusoides fenestrados de
diámetro relativamente grande. Estas células responden a señales del hipotálamo y
sintetizan y secretan varias hormonas hipofisarias. Cuatro hormonas del lóbulo anterior
-la hormona adrenocorticotrófica (ACTH), la hormona tiroestimlJlante o tirotrófica
(TSH, tirotrofina), la hormona foliculoestimulante (FSH) y la hormona luteinizante
(LH)--- se denominan hormonas trófieas porque regulan la actividad de células en otras
glándulas endocrinas del organismo (fig. 20-5). Las dos hormonas restantes del lóbulo
anterior -la hormona del crecimiento o somatotrofina (GH o STH) y la prolactina
(PRL)--- no se consideran tróficas porque actúan directamente sobre órganos diana que
no son de índole endocrina. Las características generales y los efectos de las hormonas
adenohipofisarias se reseñan en el cuadro 20-1.
En la pars dista lis, mediante reacciones inmunocitoquímicas, se identifican cinco
tipos celulares funcionales
Todas las hormonas adenohipofisarias conocidas son glucoproteínas y proteínas
pequeñas.
• Somatotrofas (células GH).
• Lactotrofas (mamotrofas, células PRL).
• CoTticotrofas(células
(célulasFSH
ACTH).
Gonadotrofas
y LH)
• Tirotrofas (células TSH).
Pars intermedia
La pars intermedia rodea una serie de pequeñas cavidades quísticas que son restos de la
luz de la bolsa de Rathke. Las células parenquimatosas de la pars intermedia rodean
folículos llenos de coloide.
Pars tuberalís
La pars tuberalis es una extensión del lóbulo anterior a lo largo del tallo pituitario. Es
una región muy vascularizada que contiene las venas del sistema porta hipotalamohipofisario.
LÓBULO
POSTERIOR
(NEUROHIPÓFISIS)
DE
LA
GLÁNDULA
PITUITARIA
El lóbulo posterior de la glándula pituitaria es una extensión del sistema nervioso
central (CNS) que almacena y libera productos de secreción sintetizados en el
hipotálamo
El lóbulo posterior de la glándula pituitaria, también conocido como neurohipófisis,
consiste
en
la
pars
nervosa
nervioso
de
la
hipófisis,
los
axones
amielínicos
yen
los
teledendrones
de
dey
100.000
paraventricular
neuronas
del
neurosecretoras
hipotálamo.
Los
cuyos
forman
están
elespecífica,
haz
hipotalamohipojisario
los
núcleos
supraóptico
ydecir
son
singulares
diana
sino
en
que
dos
aspectos.
hacen
muy
En
cerca
primer
de
lugar,
la
red
no
capilar
fenestrada
sobre
otras
la
neuronas
pars
nervosa.
ocerca
células
En
segundo
en
el soma,
lugar,
los
las
axones
neuronas
ycontiene
tienen
teledendrones.
vesículas
Estas
de
secreción
vesículas
en
pueden
todas
sus
teñirse
de
es
manera
específica
crómica.
Pueden
con
las
identificarse
técnicas
de
por
laprocedimientos
aldehídofucsina,
específicos
aldehído-tionina
para
detectar
ypartes,
los
grupos
disulfuro
inmunoquímicas.
de
cistinas
A
causa
y,los
de
de
manera
su
intensa
todavía
actividad
más
secretora,
ade
las
través
neuronas
de
reacciones
tienen
corpúsculos
ganglionares
de
ylas
alo
Nissl
las
células
bien
del
desarrollados
asta
anterior
ysornas
de
en
laterminan
este
médula
aspecto
espinal.
se
parecen
ahematoxilina
las
El lóbulo posterior de la hipófisis no es una glándula endocrina. En cambio, es un sitio
de almacenamiento para las neurosecreciones de las neuronas de los núcleos
5upraóptico y paraventricular del hipotálamo.
En la pars nervosa hay vesículas limitadas por membrana que son de tres tamaños:
• En las terminaciones axónicas se acumulan vesículas de neurosecreción con
107
diámetros que van de lOa 30 nm. También forman acumulaciones que dilatan segmentos axónicos cercanos al teledendrón. Estas dilataciones, llamadas cuerpos de
Herring, se ven con el microscopio óptico
• Las terminaciones nerviosas también contienen vesículas de 30 nm con acetilcolina.
Estas vesículas desempeñarían un papel específico en la liberación de las vesículas de
neurosecreción.
• En la misma terminación nerviosa que contiene las otras vesículas limitadas por
membrana hay vesículas más grandes, de 50 a 80 nm de diámetro, que se parecen a las
vesículas de centro denso de la médula suprarrenal y de las terminaciones nerviosas
adrenérglcas.
Las vesículas de neurosecreción limitadas por membrana que se aglomeran para formar
los cuerpos de Herring contienen oxitocina o bien hormona antidiurética (ADH,
vasopresina)
La ADH controla la tensión arterial al alterar la permeabilidad de los túbulos colectores
del riñón
El nombre original de la ADH, vasopresina, aumentan la tensión arterial porque
promueven la contracción del músculo liso en las arterias pequeñas y en las arteriolas.
El efecto fisiológico primario de la ADH es aumentar la permeabilidad de las porciones
distales de la nefrona. En ausencia de ADH o cuando su síntesis disminuye, con mucha
frecuencia a causa de lesiones del hipotálamo o del lóbulo posterior de la hipófisis, se
produce un gran volumen de orina diluida. Los sujetos con este trastorno, llamado
diabetes insípida, producen hasta 20 L de orina por día y tienen mucha sed.
.
El dolor, los traumatismos, la tensión emocional y compuestos químicos como la
nicotina también estimulan la liberación de ADH.
La oxitocina promueve la contracción del músculo liso uterino y de las células
mioepiteliales mamarias
La oxitocina es un promotor de la contracción muscular lisa más poderoso que la ADH.
Su efecto primario consiste en promover la contracción de:
• El músculo liso uterino durante el orgasmo, la menstruación y el parto,
• Las células mioepiteliales de los alvéolos secretores y de los conductos excretores de
la glándula mamaria
G L Á N D U L A PIN E A L
La glándula pineal (cuerpo pineal o epífisis cerebral) es una glándula endocrina o
neuroendocrina que regula el ritmo circadiano. En los seres humanos está ubicada en la
pared posterior del tercer ventrículo cerca del centro del cerebro.
La glándula pineal tiene dos tipos de células parenquimatosas: los pinealocitos y
las células intersticiales (gliales)
Los pinealocitos son las células principales de la glándula pineal. Están distribuidas en
cúmulos o cordones dentro de lobulillos formados por tabiques de tejido conjuntivo que
penetran la glándula desde la piamadre que cubre su superficie.
Las células intersticiales (gli,ales) constituyen alrededor del 5% del total de la
población celular de la glándula.
Además de los dos tipos celulares, la glándula pineal humana se caracteriza por tener
concreciones calcáreas conocidas como acérvulos cerebrales o arenilla cerebral.
La glándula pineal humana relaciona la intensidad y la duración de la luz con la
actividad endocrina.
La gándula pineal es un órgano fotosensible y un croómetro y regulador importante del
ciclo día/noche (ritmo circadiano). Obtiene información acerca de los ciclos luz y
oscuridad desde la retina a través de haz retinohipotalámico, que se comunica en el
108
núcleo supraquiasmático con haces nerviosos simpáticos que llegan hasta la glándula
pineal. Durante el día, los impulsos luminos inhiben la producción de la principal
hormona de la ~ ándula pineal, la melatonina.
Dado que la melatonina se libera en la oscuridad, regula función reproductora en los
Lmamíferos al inhibir la actividad esteroidogénica de las gónadas.
LA GLÁNDULA TIROIDES
La glándula tiroides es una glándula endocrina bilobulada que está en la región
anterior del cuello y se compone de dos lóbulos laterales grandes unidos por un istmo,
que es una delgada banda de tejido tiroideo. Los dos lóbulos, cada uno de -5 cm de
longitud, 2,5 cm de ancho y 20 a 30 g de peso, están situados a ambos lados de la laringe y la porción proximal de la tráquea. El istmo cruza la línea media por delante del
extremo proximal de la tráquea. Con frecuencia desde el istmo se extiende hacia arriba
un lóbulo piramidal. La glándula está rodeada por una fina cápsula de tejido conjuntivo
que envía tabiques hacia el interior del parénquima para delimitar parcialmente
lobulillos irregulares. Las unidades funcionales de la glándula son losfolículos
secretores.
E lfolículo tiroideo es la unidad estructural de la glándula tiroides
Un folículo tiroideo es un compartimiento de aspecto quÍstico más o menos esferoidal
que tiene una pared formada por un epitelio simple cúbico o cilíndrico bajo, el epitelio
folicular. Centenares de miles de folículos cuyo diámetro varía de 0,2 a l mm forman
casi toda la masa de la glándula tiroides humana. Los folículos contienen un material
gelatinoso denominado coloide.
E l epitelio folicular contiene dos tipos celulares: células foliculares y células
parafoliculares
El parénquima de la glándula tiroides está compuesto por un tejido epitelial que posee
dos tipos de células:
•
Células foliculares (células principales). Tienen a su cargo la producción de las
hormonas tiroideas T} y T4.
• Células parafoliculares(células C). Están situadas en la periferia del epitelio
folicular y por dentro de la lámina basal del folículo.
La glándula tiroides produce tres hormonas, cada una ~ las cuales es indispensable para
el metabolismo normal y la homeostasis:
• Tiroxina (tetrayodotironina, T) Y triyodotironina (T ), que son sintetizadas y
secretadas por las células foliculares. Ambas hormonas regulan el metabolismo basal
y la producción de calor de las células y los tejidos e influyen sobre el crecimiento y el
desarrollo corporales. La secreción de estas hormonas es regulada por la TSH liberada
desde el lóbulo anterior de la hipófisis.
• Calcitonina (tirocalcitonina), que es sintetizada por las células parafoliculares (células
C) y es un antagonista fisiológico de la hormona paratiroidea (PTH). La calcitonina
disminuye la calcemia (concentración del calcio en la sangre) al suprimir la acción
reabsortiva de los osteoclastos y promueve el depósito del calcio en los huesos al
acrecentar el ritmo de calcificación del osteoide. La secreción de la calcitonina está
regulada directamente por la concentración del calcio en la sangre.
E l componente principal del coloide es la tiroglobulina, una forma inactiva de
almacenamiento de las hormonas tiroideas
Las hormonas tiroideas activas se extraen de la tiroglobulina y son liberadas hacia los
capilares sanguíneos fenestrados que rodean los folículos sólo después de haber sido
109
procesadas adicionalmente dentro de las células foliculares. El tiroides es singular entre
las glándulas endocrinas porque almacena en forma extracelular grandes cantidades de
su producto de secreción.
La síntesis de las hormonas tiroideas comprende varios pasos:
1.
2.
3.
4.
5.
6.
Síntesis de tiroglobulina.
Reabsorción, difusión y oxidación de yodo.
Yodación de la tiroglobulina.
Formación de T3 y T4 por reacciones de acoplamiento oxidativo.
Reabsorción del coloide.
Liberación de T3 y T4 en la sangre y proceso de reciclaje.
GLÁNDULAS PARATIROIDES
Las glándulas paratiroides son glándulas endocrinas pequeñas que están en íntima
asociación con el tiroides. Son ovoides, tienen unos pocos milímetros de diámetro y
están distribuidas en dos pares que forman las glándulas paratiroides superiores y las
glándulas paratiroides inferiores. En el 2 a 10% de las personas hay glándulas
adicionales asociadas con el timo.
Las células principales y las células oxífilas son las células epiteliales de la glándula
paratiroides
• Las células principales, las más abundantes de las células parenquimatosas de la
paratiroides (fig. 20-15), tienen a su cargo la secreción de PTH.
• Las células oxífilas constituyen una porción menor de las células parenquimatosas y
no se conoce que tengan ninguna función secretora.
La PTH regula la concentración de calcio y de fosfato en la sangre
Las paratiroides actúan en la regulación de las concentraciones de calcio y de fosfato. La
hormona paratiroidea o parathormona (PTH) es indispensable para la vida. Por lo
tanto, durante la tiroidectomía se debe tener cuidado de dejar un poco de tejido
paratiroideo funcionante. Si las glándulas se extirpan por completo sobreviene la muerte
porque los músculos, incluidos los laríngeos y otros músculos respiratorios, entran en
contracción tetánica conforme disminuye la calcemia.
La liberación de PTH causa un aumento de la concentración del calcio en la sangre
(calcemia) y al mismo tiempo reduce la concentración de fosfato sérico. La secreción de
PTH está regulada por la calcemia a través de un sistema de retrocontrol simple. La
calcemia baja estimula la secreción de PTH, mientras que la calcemia alta inhibe la secreción
• hormonal.
La PTH actúa en varios sitios:
• La reabsorción ósea.
• La excreción renal de calcio.
• La excreción urinaria de fosfato.
• La conversión renal de 25-0H vitamina D.
• La absorción intestinal de calcio.
La PTH Y la calcitonina tienen efectos opuestos en la regulación de la concentración
sanguínea del calcio
G L ÁN D U LA S SU PRA R R EN A LE S
Las glándulas suprarrenales (o adrenales) secretan tanto hormonas esteroides como
catecolaminas. El tejido parenquimatoso secretar está organizado en las regiones
cortical y medular:
• La corteza es la porción secretora de esteroides. Está situada bajo la cápsula y
110
constituye cerca del 90% del peso de la glándula.
• La médula. es la porción secretora de catecolaminas. Está más profunda que la
corteza y forma el centro de la glándula.
Las
células parenquimatosas de la corteza y la médula son de origen embriológico
diferente.
Desde el punto de vista embriológico, las células corticales se originan en el
mesénquima mesodérmico, mientras que la médula deriva de células de las crestas
neurales.
Irrigación
Las glándulas suprarrenales están irrigadas por las arterias suprarrenales superior,
media e inferior. Estos vasos se ramifican antes de penetrar la cápsula para formar
múltiples arterias pequeñas que la perforan. En la cápsula, estas arterias se ramifican
para dar origen a tres modelos principales de distribución sanguínea. Los vasos forman
un sistema que consiste en:
• Capilares capsulares que irrigan la cápsula.
• Capilares sinusoidales corticalesjenestrados que irrigan la corteza y luego drenan en
los sinusoides capilares medulares fenestrados.
• Arteriolas medulares que atraviesan la corteza dentro de los tabiques conjuntivos y
llevan sangre arterial a los sinusoides capilares medulares
Las vénulas que surgen de los sinusoides corticales y medulares drenan en las pequeñas
venas colectoras medulosuprarrenales que se reúnen para formar la gran vena
medulosuprarrenal central. La contracción sincrónica de los haces musculares lisos
longitudinales a lo largo de la vena medulosuprarrenal central y sus tributarías hace que
disminuya el volumen de la glándula suprarrenal. Esta disminución del volumen acrecienta la salida de hormonas de la médula suprarrenal hacia la circulación en un
fenómeno que puede compararse con el acto de exprimir una esponja empapada de
líquido.
En la cápsula y en el tejido conjuntiva que rodea los vasos sanguíneos corticales de
mayor calibre hay vasos linfáticos.
Células de la médula suprarrenal
Las células cromafines ubicadas en la médula suprarrenal están inervadas por neuronas
simpáticas preganglionares.
Las células cromafines son, en efecto, neuronas modificadas. Muchas fibras nerviosas
simpáticas preganglionares mielínicas llegan directamente a las células cromafines de la
médula. Cuando los impulsos nerviosos transmitidos por las fibras simpáticas alcaÁzan
las células cromafines secretoras de catecolaminas, éstas liberan sus productos de secreción. En consecuencia, las células cromafines se consideran como el equivalente de
neuronas posganglionares.
En la médula también hay células ganglionares.
Sus axones se extienden periféricamente hacia el parénquima de la corteza suprarrenal
para modular su actividad secretora e inervar los vasos sanguíneos y continúan fuera de
la glándula hasta los nervios esplácnicos que inervan las vísceras abdominales.
Las células cromafines de la médula suprarrenal tienen una función secretora
Las células cromafines están organizadas en cúmulos ovoides y cordones
anastomosados breves.
Desde el punto de vista estructural, las células cromafines se caracterizan por tener
muchas vesículas de secreción. Hay dos poblaciones de células cromafines
distinguibles por la índole de sus vesículas limitadas por membrana:
• Las células de una de las poblaciones contienen sólo vesículas de centro denso, que
son de gran tamaño. Estas células secretan noradrenalina.
111
• Las células de la otra población contienen vesículas que son más pequeñas, más
homogéneas y menos densas. Estas células secretan adrenalina.
La exocitosis de las vesículas de secreción se desencadena por la liberación de
acetilcolina desde los axones simpáticos preganglionares que hacen sinapsis con cada
célula cromafín
Los glucocorticoides secretados en la corteza inducen la conversión de noradrenalina
en adrenalina en las células cromafines
Las catecolaminas, en cooperación con los glucocorticoides, preparan el
organismo para la respuesta de "Iucha o huida"
La liberación súbita de catecolarninas establece las condiciones para la utilización
máxima de la energía y, por ende, para el esfuerzo físico máximo.
Subdivisión de la corteza suprarrenal
La corteza suprarrenal se subdivide en tres zonas de acuerdo con la distribución
de sus células:
• Zona glomerular. Es la zona externa (superficial) angosta que forma hasta el 15% del
volumen cortical
• Zona fasciculada. Es la zona media gruesa que forma casi el 80% del volumen
cortical
• Zona reticular. Es la zona interna (profunda) que forma sólo el 5 a 7% del volumen
cortical, pero es más gruesa que la zona glomerular a causa de su ubicación más
central
ZONA GLOMERULAR
Las células de la zona glomerular están organizadas muy juntas en cúmulos ovoides
y columnas curvas que se continúan con los cordones celulares de la zona fasciculada.
Las células de la zona glomerular son relativamente pequeñas y cilíndricas o
piramidales. Sus núcleos esferoidales aparecen muy apiñados y son hipercromáticoso
En los seres humanos, algunas regiones de la corteza pueden no tener una zona
glomerular reconocible. Una rica red de capilares sinusoides fenestrados rodea cada
cúmulo celular. Las células tienen un retículo endoplasmático liso (sER) abundante,
complejos de Golgi múltiples, mitocondrias grandes con crestas transversales,
ribosomas libres y un poco de rER. Las inclusiones lipídicas son escasas.
La zona glomerular secreta la aldosterona que actúa en el control de la tensión
arterial. La zona glomerular está bajo el retrocontrol del sistema renina-angiotensinaaldosterona.
ZONA FASCICULADA
La secreción principal de la zona fasciculada consiste en
regulan el metabolismo de glucosa y los ácidos grasos.
glucocorticoides
que
En el hígado, los glucocorticoides estimulan la conversión de aminoácidos en
glucosa, estimulan la polimerización de la glucosa en glucógeno y promueven la
captación aminoácidos y ácidos grasos.
En el tejido adiposo, los glucocorticoides estimulan los lípidos en glicerol y ácidos
grasos libres. En otros tejidos reducen el ritmo de utilización de la glucosa y
promueven la oxidación de los ácidos grasoso.
En células como los fibroblastos inhiben la síntesis de remas e incluso promueven el
catabolismo proteico para proveer aminoácidos con el fin de convertirlos en glucosa
en el hígado.
112
ZONA RETICULAR
La zona reticular produce glucocorticoides y andrógenos
Las células de la zona reticular son notablemente más pequeñas que las de la zona
fasciculada y sus núcleos son más hipercromáticos. Se disponen en cordones anastomosados que están separados por capilares fenestrados. Las células tienen una cantidad
relativamente escasa de inclusiones lipídicas. Hay tanto células claras como células oscuras. Las células oscuras poseen muchos gránulos grandes de pigmento lipofuscínico y
-un núcleo hipercromático. Las células de esta zona son pequeñas porque tienen menos
citoplasma que las células de la zona fasciculada; en consecuencia, los núcleos aparecen
más apiñados. Exhiben características de células secretoras de esteroides, a saber: un
sER bien desarrollado y muchas mitocondrias alargadas con crestas tubulares. Estas
células tienen poco rER.
La secreción principal de la zona reticular son los andrógenos débiles
La secreción principal de las células de la zona reticular consiste en andrógenos débiles,
sobre todo dehidroepiandrosterona (DHEA). Estas células además secretan un poco de
glucocorticoides, pero en una cantidad mucho menor que las células de la zona
fasciculada. Aquí también el glucocorticoide secretado en mayor proporción es el
cortisol.
La zona reticular también está bajo el retrocontrol del sistema CRH-ACTH y se atrofia
luego de la hipofisectomía. La ACTH exógena mantiene la estructura y la función de la
zona reticular después de la hipofisectomía.
113
14
Aparato
Masculino
Genital
114
Aparato genital masculino
Generalidades del aparato reproductor masculino
Está formado por los testículos, las vías espermáticas, las glándulas sexuales
anexas y el pene. Las glándulas sexuales anexas comprenden las vesículas seminales, la
próstata y las glándulas bulbouretrales. Las 2 funciones primarias de los testículos son
la producción de gametos masculinos (espermatogénesis) y la síntesis de hormonas
sexuales masculinas o andrógenos (esteroidogénesis). Los andrógenos, sobre todo la
testosterona son indispensables para la espermatogénesis, cumplen una función
importante en el desarrollo del embrión XY para que el feto adquiera el fenotipo
masculino.
Testículo
Los testículos adultos son órganos ovoides pares que están dentro del escroto
fuera de la cavidad abdominal. Los testículos están suspendidos de los cordones
espermáticos y adheridos al escroto por los ligamentos escrotales.
Desarrollo del testículo
Los testículos se desarrollan en la parte posterior del abdomen y luego
descienden hasta el escroto. Los testículos se forman hasta la séptima semana de
desarrollo y tienen los siguientes orígenes;
• Mesodermo intermedio.
• Epitelio mesodérmico.
• Células germinativas primordiales.
La migración de las células germinativas primordiales hasta el sitio de formación de las
gónadas induce la formación de las células mesodérmicas de las crestas urogenitales y
las células del mesotelio celómico para que se desarrollen los cordones sexuales
primitivos. Estos cordones se diferencian en los cordones testiculares que dan origen a
los tubulos seminíferos los tubulos rectos y la rete testis o red de Hallerr.
En la primera etapa del desarrollo los testículos aparecen en la pared abdominal
posterior como primordios indiferenciados de las crestas que urogenitales. Durante esta
etapa indiferente el embrión tiene la potencialidad de convertirse en un varón o una
mujer. Al principio de la embriogénesis masculina, el mesénquima que separa los
cordones testiculares da origen a células de Leydig que producen testosterona para
estimular el desarrollo del primordio indiferente en un testículo. La testosterona causa la
proliferación y la diferenciación de los conductos mesonéfricos de los que derivan las
vías espermáticas. También en esta etapa inicial las células de Sertoli que se desarrollan
dentro de los cordones testiculares producen otra sustancia hormonal llamada factor
inhibidor mulleriano que inhibe el desarrollo de los órganos genitales femeninos.
El desarrollo y la diferenciación de los genitales externos ocurren al mismo tiempo y
son causados por la acción de la dihidrostestosterona. Si no hay esto sin importar el
sexo genético los genitales externos seguirán el modelo femenino. La aparición de
115
testosterona en el embrión masculino en desarrollo determina su sexo hormonal en la
semana 26 los testículos descienden desde el abdomen hasta el escroto a través del
conducto inguinal. El descenso testicular a veces esta obstruido y esto conduce a la
patología conocida como criptorquidia o testículo no descendido.
La espermatogénesis necesita que los testículos se mantengan por debajo de la
temperatura normal. Conforme descienden de la cavidad abdominal hacia el escroto, los
testículos llevan consigo vasos sanguíneos, vasos linfáticos, nervios y una extensión del
peritoneo abdominal llamada túnica vaginal. Dentro de las bolsas la temperatura de los
testículos es 2 a 3°C mas baja que la temperatura corporal.
Cada testículo recibe sangre a través de la arteria espermática o arteria testicular que
esta rodeada por el plexo venoso pampiniforme. La sangre venosa mas fresca
proveniente del testículo enfría un poco la sangre arterial antes de que entre en el órgano
por un mecanismo de contracorriente intercambiador de calor. El músculo cremaster se
contrae para acercar los testículos a la pared abdominal se relaja para descender el
escroto.
Estructura del testículo
Los testículos tienen una capsula de tejido conjuntivo de espesor poco habitual
llamada túnica albugínea. Esta capsula es muy gruesa y cubre a cada testículo. La parte
interna de esta capsula o túnica vasculosa es una lámina de tejido conjuntivo laxo que
contiene vasos sanguíneos. Cada testículo esta dividido en alrededor de 250 lobulillos
por tabiques incompletos de tejido conjuntivo.
La túnica albugínea aumenta en su espesor y hace protrusión dentro del órgano para
formar el mediastino testicular.
Cada lobulillo esta compuesto por varios tubulos seminíferos muy contorneados. Cada
tubulo dentro del lobulillo describe un asa. Los extremos del asa están cerca del
mediastino testicular, donde adoptan un curso recto que se extiende por una distancia
corta. Este segmento de tubulo recibe el nombre de tubulo recto y se continúa con la red
testicular, que es un sistema de conductos anastomosados dentro del mediastino.
Los tubulos seminíferos están compuestos por un epitelio seminífero rodeado por una
lámina propia. Cada tubulo tiene una longitud de 50cm. El epitelio seminífero es un
epitelio estratificado que esta compuesto por 2 poblaciones celulares básicas:
• Células de Sertoli, estas células cilíndricas tienen prolongaciones apicales y
laterales que rodean las células espermatogénicas y ocupan los espacios entre
estas.
• Células espermatogénicas, con regularidad se dividen y se diferencian en
espermatozoides maduros. Estas células se organizan en capas mas definidas.
Las más inmaduras de todas se llaman espermatogonias y están apoyadas sobre
la lámina basal y las más maduras se llaman espermátides y están adheridas a la
porción apical de la célula de Sertoli en contacto con la luz del tubulo.
La lamina propia también llamada tejido peritubular en los seres humanos esta
compuesto de 3 a 5 capas de células mioides. Las contracciones rítmicas de las células
mioides crean ondas peristálticas que contribuyen a mover los espermatozoides y el
líquido testicular a lo largo de los tubulos seminíferos hacia las vías espermáticas. Por
116
fuera de la capa mioide hay están las células de Leydig.
Como consecuencia normal del envejecimiento, la túnica propia aumenta de espesor.
Este engrosamiento esta acompañado de una disminución del ritmo de producción de
espermatozoides y una reducción general del tamaño de los tubulos seminíferos. En
engrosamiento de la túnica propia en la juventud se asocia con infertilidad.
Células de Leydig
Las células de Leydig con frecuencia tienen un pigmento lipofuscínico y
cristales citoplasmáticos llamados cristales de Reinke.
Las células de Leydig secretan testosterona durante las primeras etapas de la vida fetal.
• En el embrión la secreción de testosterona y otros andrógenos es indispensable
para el desarrollo normal de las gónadas en el feto masculino.
• En la pubertad la secreción de testosterona inicia la producción de
espermatozoides, la secreción de las glándulas sexuales anexas y el desarrollo de
las características sexuales secundarias.
• En el adulto mantiene la espermatogénesis y las características sexuales
secundarias.
Las células de Leydig son activas en la diferenciación inicial del feto masculino y luego
sufren un periodo de inactividad que empieza más o menos a los 5 meses. Cuando las
células de Leydig son expuestas a la estimulación gonadotrófica en la pubertad otra vez
se convierten en células secretoras de andrógenos, permanecen activas durante toda la
vida.
Espermatogénesis
La espermatogénesis es el proceso mediante el cual las espermatogonias dan
origen a los espermatozoides. Comienza poco antes de la pubertad bajo la influencia de
las concentraciones cada vez mayores de gonadotrofinas hipofisiarias y continúan
durante toda la vida. La espermatogénesis se divide en 3 fases:
• Fase espermatogónica, en la cual se dividen por mitosis que al final se
diferenciaran en esperamatocitos primarios.
• Fase espermatocítica, los espermatocitos primarios sufren las 2 divisiones
meioticas que reducen la cantidad de cromosomas y el contenido de DNA para
producir células haploides llamadas espermátides.
• Fase de espermátide, en la cual las espermátides se diferencian en
espermatozoides maduros.
Fase espermatogónica
Las células madre espermatogónicas sufren múltiples divisiones y generan una
progenie espermatogónica. Las espermatogonias humanas se clasifican en 3 tipos:
• Espermatogonias de tipo A oscuras. Se cree que estas espermatogonias son las
células madre del epitelio seminífero.
117
• Espermatogonias de tipo A claras.
• Espermatogonias de tipo B.
Fase espermatocítica (Meiosis)
En la fase espermatocítica, los espermatocitos primarios sufren meiosis para
reducir la cantidad de cromosomas y el contenido de DNA. La división mitótica de las
espermatagononias de tipo B produce los espermatocitos primarios.
La profase de la primera división meiotica dura 22 días en los espermatocitos primarios
humanos. Al final de la profase se pueden identificar 44 autosomas y un cromosoma X
y otro Y. Los cromosomas homólogos se aparean conforme se alinean en la placa
ecuatorial de la metafase
Los cromosomas homólogos apareados, que reciben el nombre de tétradas por que están
compuestos por 4 cromátides, intercambian material genético en un proceso conocido
como combinación (Crossing over). Después de que se ha completado la recombinación
genética, los cromosomas se separan y avanzan hacia los polos opuestos del huso
meiotico.
Las células derivadas de la primera división meiotica reciben en nombre de
espermatocitos secundarios. Estas células entran de inmediato en la profase de la
segunda división meiotica. Cada espermatocito secundario tiene 22 autosomas y un
cromosoma X o una Y. durante la metafase de la segunda división meiotica, los
cromosomas se alinean sobre la placa ecuatorial y las cromatides hermanas se separan y
avanzan hacia los polos opuestos del huso. En la segunda división meiotica se forman 2
espermátides haploides.
Fase de espermátides (espermiogénesis)
En la fase de espermátides, las espermátides sufren una remodelación celular
extensa conforme se diferencian en espermatozoides maduros.
La remodelación celular extensa que ocurre durante la diferenciación de las
espermátides en espermatozoides maduros consiste en 4 fases:
• Fase de Golgi.
• Fase de casquete.
• Fase de acrosoma.
• Fase de maduración.
Estructura del espermatozoide maduro
Los acontecimientos de la espermiogénesis dan origen a una célula de estructura
singular el espermatozoide. Su cabeza es aplanada y puntiaguda, el casquete acrosomico
que cubre los 2 tercios anteriores del núcleo contiene hialuronidasa, neuraminidasa,
fosfatasa ácida y una proteasa llamada acrosina. Estas encimas son indispensables para
la penetración de la membrana pelúcida del óvulo. La liberación de las encimas cuando
el espermatozoide entra en contacto con el oocito es el primer paso de la reacción
acrosomica.
118
La cola del espermatozoide esta dividida en el cuello, la pieza intermedia, la pieza
principal y la pieza terminal.
Los espermatozoides recién liberados son inmóviles. Los espermatozoides son
transportados desde los tubulos seminíferos en un líquido secretado por las células de
Sertoli. En líquido y los espermatozoides fluyen a lo largo del tubulo seminífero
ayudados por las contracciones peristálticas de las células peritubulares. Luego entran a
los tubulos rectos y después a la rete testis. Desde la rete testis se desplazan hacia la
porción extra testicular de los conductillos eferentes y luego hacia el segmento proximal
del conducto del epidídimo. Conforme atraviesan los 4 o 5cm de longitud del conducto
del epidídimo los espermatozoides adquieren movilidad.
Los espermatozoides pueden vivir varias semanas en la vía espermática del varón pero
sobreviven solo 2 o 3 días dentro del aparato genital femenino.
Tubulos Seminíferos
Ciclo del epitelio seminífero
Las células espermatogénicas en diferenciación están distribuidas al azar en el
epitelio seminífero; tipos celulares específicos se agrupan juntos porque pasan tiempos
específicos en cada etapa de la maduración.
Cada agrupamiento reconocible o asociación celular se considera una etapa de un
proceso cíclico. El ciclo del epitelio seminífero humano tiene 6 estadios.
La duración de la espermatogénesis dura alrededor de 74 días. La duración del ciclo del
epitelio seminífero tarda alrededor de 16 días. Luego se necesitaran alrededor de 12 días
más para que el espermatozoide atraviese el epidídimo. En el testículo humano se
producen aproximadamente 300 millones de espermatozoides por día. La duración del
ciclo y el tiempo necesario para la espermatogénesis son constantes y específicos de
cada especie.
Ondas del epitelio seminífero
La onda del epitelio seminífero describe la distribución de los patrones de
asociación celular en toda la longitud del tubulo. En el epitelio seminífero humano no
hay ondas. Cada patrón de asociaciones celulares tiene una distribución en parcelas en
el epitelio del tubulo seminífero.
Células de Sertoli
Las células de Sertoli constituyen el verdadero epitelio del tubulo seminífero.
Son células epiteliales cilíndricas altas y no se dividen y están apoyadas sobre la lámina
basal del epitelio seminífero.
En el citoplasma basal de las células de Sertoli hay cuerpos de inclusión llamados
cristaloides de Charcop-Bottcher.
Las células de Sertoli están unidas entre si por un complejo de unión poco habitual. Este
complejo se caracteriza en parte por una unión muy hermética que comprende más de
50 líneas de fusión paralelas a las membranas celulares contiguas.
El complejo de unión célula de Sertoli-célula de Sertoli divide el epitelio seminífero en
119
un compartimiento basal en un compartimiento adluminal. Las espermatogonias y los
espermatocitos primarios están restringidos en el compartimiento basal o sea entre las
uniones célula de Sertoli-célula de Sertoli y la lamina basal. Los espermatocitos más
maduros y las espermátides están restringidos al lado Adluminal de las uniones célula
de Sertoli- célula de Sertoli.
Las células de sertoli fagocitan y degradan los cuerpos residuales formados en la ultima
etapa de la espermatogénesis, también fagocitan cualquier célula espermatogenica que
no se diferencie por completo.
El complejo de unión célula de Sertoli-célula de Sertoli forma la barrera
hematotesticular. Esta barrera es indispensable para crear una compartimentalización
fisiológica dentro del epitelio seminífero en lo que se refiere a la composición de iones
aminoácidos, carbohidratos y proteínas.
Las células de Sertoli tienen funciones secretoras exocrinas y endocrinas. Las células de
sertoli secretan ABP. La célula ABP concentra la testosterona en la luz del tubulo en
donde la concentración elevada de este andrógeno es indispensable para la maduración
normal de los espermatozoides.
Conductos intratesticulares
Al final de cada túbulo seminífero hay una transición brusca hacia los tubulos
rectos. Este segmento esta tapizado solo por células de sertoli. Los tubulos rectos
desembocan en la rete testis. Los conductos de la rete testis están revestidos por un
epitelio simple cúbico o cilíndrico bajo. Sus células poseen un solo cilio apical.
Vías espermáticas
Las vías espermáticas derivan del conducto mesonéfrico y de los tubulos
excretores mesonéfricos. En el hombre unos 20 conductillos eferentes conectan los
conductos de la rete tesis con el epidídimo. Conforme los conductillos eferentes
abandonan el testículo sufren un enrollamiento. Los conductillos eferentes desembocan
en un conducto único, el conducto del epidídimo. Estos conductillos están tapizados por
epitelio seudo estratificado cilíndrico. El primer sitio de la vía espermática en que
aparece una capa de músculo liso es el inicio de los conductillos eferentes. El transporte
de los espermatozoides en los conductillos eferentes te realiza principalmente por la
acción ciliar y la contracción de la capa muscular.
Epidídimo
El epidídimo es un órgano que contiene los conductillos eferentes y el conducto
del epidídimo. Es una estructura con forma de semiluna apoyada sobre el testículo.
Mide de 4 a 6mts. De longitud y tiene una cabeza un cuerpo y una cola. Los
espermatozoides maduran durante el paso a lo largo del conducto eferente donde
adquieren movilidad y la capacidad de fecundar al oocito. El espermatozoide sufre el
proceso denominado discapacitación, donde se inhibe de manera reversible la capacidad
fecundante del espermatozoide. La capacitación ocurre en el aparato genital femenino
antes de la fecundación. Los linfocitos intraepiteliales del epidídimo reciben el nombre
de células de Halo.
120
Conducto deferente
El conducto deferente es el segmento mas largo de la vía espermática. Es una
continuación directa de la cola del epidídimo, se introduce en el abdomen por el cordón
espermático. Además del conducto deferente, el cordón espermático contiene la arteria
espermática el músculo cremaster, el plexo pampiniforme y la rama genital del nervio
genitocrural. Todas estas estructuras están rodeadas por fascias derivadas de la pared
abdominal anterior. El conducto deferente en su extremo distal se dilata para formar la
ampolla. Esta ampolla recibe el conducto de la vesícula seminal y continua hasta la
uretra a través de la próstata con el nombre de conducto eyaculador.
Glándulas sexuales anexas
Las 2 vesículas seminales excretan un líquido rico en fructuosa. Son 2 glándulas
tubulares alargadas y muy tortuosas que están situadas contra la pared posterior de la
vejiga urinaria.
La secreción de las vesículas seminales es un material viscoso blanco amarillento.
Contiene fructuosa junto con otros sacáridos simples, aminoácidos y prostaglandinas.
La contracción de la cubierta muscular lisa de las vesículas seminales durante la
eyaculación expulsa su secreción hacia los conductos eyaculadores y contribuye a
evacuar a los espermatozoides de la uretra.
Próstata
La próstata es la mas grande de las glándulas anexas y esta dividida en varias
zonas morfologías y funcionales. La glándula esta ubicada por debajo de la vejiga,
donde rodea el segmento prostático de la uretra. Esta compuesta por 30 a 50 glándulas
tubuloalveolares dispuestas en 3 capas concéntricas: una capa mucosa intermedia, una
capa submucosa intermedia y una capa periférica que contiene las glándulas prostáticas
principales. La parénquima de la próstata del adulto esta dividido en 4 zonas.
• La zona periférica corresponde a las glándulas prostáticas principales y
constituye el 70% del tejido glandular de la próstata. Esta zona es la más
susceptible a la inflamación y también es el sitio de la mayoría de los
carcinomas prostáticos. La zona periférica se puede palpar mediante el examen
digital del recto.
• La zona central, 25% del tejido glandular.
• La zona transicional.
• La zona peri-uretral.
Glándulas bulbouretrales
Las glándulas bulbo uretrales secretan el liquido preseminal, están ubicadas en el
diafragma urogenital. La secreción glandular clara, de tipo mucoso, contiene gran
cantidad de galactosa
y galactosamina, acido galacturónico, ácido siálico y
metilpentosa. La estimulación sexual hace que se libere la secreción, que constituye la
porción principal del líquido seminal y es probable que sirva para lubricar la uretra
121
esponjosa.
Semen
El semen contiene líquido y espermatozoides del testículo y productos de
secreción del epidídimo, del conducto deferente, de la próstata, de las vesículas
seminales y de las glándulas bulbouretrales. Este alcalino contribuye a neutralizar el
medio ácido de la uretra y la vagina. El promedio del volumen de semen emitido en
una eyaculación es de unos 3 mililitros. Cada mililitro de semen contiene hasta 100
millones de espermatozoides. Se calcula que el 20% de los espermatozoides en
cualquier eyaculación es morfológicamente anormal y casi el 25% carece de movilidad.
Pene
La erección del pene comprende el llenado de los espacios vasculares de los
cuerpos cavernosos y del cuerpo esponjoso. La túnica albugínea enlaza a los 2 cuerpos.
Los cuerpos cavernosos contienen abundantes espacios vasculares amplios. El tejido
conjuntivo intersticial contiene muchas terminaciones nerviosas y vasos linfáticos. Los
espacios basculares aumentan de tamaño y adquieren mayor rigidez al llenarse de
sangre, que proviene sobre todo de las arterias helicinas. La piel del pene es fina y esta
poco adherida al tejido conjuntivo laxo subyacente excepto a la altura del glande.
El pene esta inervado por nervios somáticos, simpáticos y parasimpáticos. Distribuidas
por todos los tejidos peneanos hay una gran cantidad de terminaciones nerviosas
sensitivas.
122
15
Aparato
Femenino
Genital
123
Aparato genital femenino
Generalidades del aparato genital femenino
El aparato genital femenino consiste en órganos genitales internos y estructuras
genitales externas. Los órganos internos están ubicados en la pelvis, y los externos están
en la parte anterior del periné y en conjunto reciben el nombre de vulva.
• Los órganos internos son los ovarios, las trompas uterinas, útero y la vagina.
• La vulva comprende el monte de venus, los labios mayores, clítoris, el vestíbulo
y el orificio de la vagina y el orificio uretral externo,
Las glándulas mamarias se incluyen en este capítulo porque su desarrollo y estado
funcional están directamente relacionados con la actividad hormonal del aparato genital
femenino. Del mismo modo la placenta se comenta aquí por su relación física y
funcional con el útero durante el embarazo.
Los órganos sexuales femeninos sufren cambios cíclicos regulares desde la pubertad
hasta la menopausia. Los ovarios las trompas y el útero sufren cambios estructurales y
funcionales marcados que tienen relación con la actividad nerviosa y las modificaciones
de la concentración de las hormonas. El inicio del ciclo menstrual, denominado
menarca, ocurre entre los 9 y los 14 años y señala el final de la pubertad y el inicio de la
vida fértil. Durante esta fase de la vida el ciclo menstrual es de 28 a 30 días en
promedio. Entre los 45 y 55 años el ciclo menstrual se torna mas frecuente hasta que
desaparece. A esto se le conoce como menopausia o climaterio. Los ovarios dejan de
producir oocitos y detiene su función endocrina de producción de hormonas que regulan
la actividad reproductora.
Ovario
Las dos funciones principales del ovario son la producción de gametos
(gametogénesis) y la síntesis de hormonas esteroideas (esteroidogénesis). Los gametos
en desarrollo se llaman oocitos; los gametos maduros se conocen como óvulos.
Los ovarios secretan 2 grupos principales de hormonas esteroideas:
• Los estrógenos promueven el crecimiento y la maduración de los órganos
sexuales internos y externos. Los estrógenos también actúan sobre las glándulas
mamarias en las que simulan el crecimiento de los conductos y la estroma y la
acumulación del tejido adiposo.
• Los progestágenos preparan los órganos sexuales internos, sobre todo el útero,
para el embarazo al promover cambios secretores en el endometrio. Los
progestágenos también preparan las glándulas mamarias para la lactancia.
Estructura ovárica
En las multíparas los ovarios son estructuras pares de color blanco rosado con
forma de almendra que mide unos 3 cm. de largo 1.5 de ancho y 1cm de espesor. Cada
ovario esta fijado a la superficie superior del ligamento ancho del útero a través de un
124
pliegue peritoneal llamado mesoovario. Antes de la pubertad la superficie del ovario es
lisa pero durante la vida fértil adquiere cada vez mayor cantidad de cicatrices y se torna
irregular a causa de las ovulaciones consecutivas. En la mujer postmenopáusica los
ovarios tienen una cuarta parte del tamaño normal del periodo fértil.
El ovario esta compuesto por una corteza y una médula.
• La médula esta en el centro del ovario y contiene tejido conjuntivo laxo.
• La corteza esta en la periferia del ovario y contiene los folículos ováricos. En la
estroma que rodea los folículos hay células musculares lisas dispersas.
El ovario esta cubierto por epitelio germinativo en lugar de mesotelio. Este epitelio
simple esta formado por células cúbicas que en algunas partes son casi planas. Dejo de
este epitelio hay una capa de tejido conjuntivo denso, la túnica albugínea que lo separa
de la corteza.
Los folículos ováricos proveen un microambiente para el desarrollo del oocito. En la
estroma de la corteza están distribuidos los folículos ováricos, cada uno con un solo
oocito. El tamaño de un folículo indica el estado de desarrollo del oocito. Las etapas
iniciales de la ovogénesis ocurren durante la vida fetal. Los oocitos presentes en el
nacimiento permaneces detenidos en su desarrollo en su primera división meiotica.
Durante la pubertad grupos pequeños de folículos experimentan un crecimiento y una
maduración. Por general la primera ovulación no ocurre hasta después de pasado 1 año
de la menarca o incluso más tiempo. Luego se establece un patrón cíclico de
maduración folicular y ovulación que continua en paralelo al ciclo menstrual. Durante la
vida fértil una mujer produce solo unos 400 óvulos maduros.
Desarrollo folicular
Desde el punto de vista histológico, los 3 tipos básicos de folículos ováricos
pueden identificarse de acuerdo a su estado de desarrollo:
• Folículos primordiales.
• Folículos en crecimiento.
• Folículos maduros o de Graaf.
Los folículos en crecimiento se subdividen en folículos primarios y secundarios (o
antrales). El folículo primordial es la etapa inicial del desarrollo folicular. En el ovario
maduro los folículos maduros están en la corteza. Una sola capa de las células
foliculares planas rodean el oocito. El oocito posee un núcleo excéntrico voluminoso. El
citoplasma del oocito contiene un cuerpo de Balbiani.
El folículo primario es la primera etapa del folículo en crecimiento. Al principio el
oocito aumenta de tamaño y las células foliculares aplanadas circundantes proliferan y
se tornan cúbicas. Aparece la zona pelúcida.
Las células foliculares sufren estratificación para formar la capa granulosa del folículo
primario. La capa simple de células foliculares da origen a un epitelio estratificado, la
capa granulosa, que rodea al oocito. Las células foliculares ahora reciben el nombre de
células de la granulosa. El movimiento de las sustancias nutritivas y las moléculas de
125
información desde la sangre hacia el líquido folicular es indispensable para el desarrollo
normal del óvulo y del folículo.
Células de tejido conjuntivo forman las capas de la teca del folículo primario. Las
células estromales perifoliculares forman una vaina de células conjuntivas conocida
como teca folicular, justo por fuera de la lamina basal. La teca folicular se diferencia en
2 capas.
• Teca interna, es la capa de las células secretoras cúbicas muy vascularizada y
mas profunda. Estas células tienen una gran cantidad de receptores de hormona
luteinizante, sintetizan y secretan los andrógenos que son los secretores de los
andrógenos.
• Teca externa, contiene células musculares lisas y fibras de colágeno.
En el folículo primario ocurre la maduración del oocito. El folículo secundario se
caracteriza por tener un antro lleno de líquido. Los factores necesarios para el
crecimiento oocítico y folicular son varios:
• Hormona folículo estimulante (FHS).
• Factores de crecimiento.
• Iones de calcio.
Cuando la capa granulosa alcanza un espesor de 6 a 12 estratos celulares, entre las
células de la granulosa aparecen cavidades con contenido líquido. Este líquido es
llamado líquido folicular que se encuentra dentro de una cavidad llamada antro. Este
folículo ahora se designa con el nombre de folículo secundario o folículo antral.
Las células del disco proligero (cúmulo ooforo) forman una corona radiante alrededor
del folículo secretor. La capa granulosa tiene un espesor que es relativamente uniforme
excepto en la región asociada con el oocito. Aquí las células de la granulosa arman un
montículo abultado, el disco proligero, que se proyecta dentro del antro. Las células del
disco proligero que rodean inmediatamente el oocito y permanecen con este en la
ovulación formando la corona radiante. Entre las células de la granulosa pueden verse
los llamados cuerpos Call-Exner.
El folículo maduro contiene el oocito secundario maduro, tiene un diámetro de 1 cm. o
más y hace protrusión en la superficie del ovario. La capa granulosa parece formarse
mas fina conforme el antro aumenta de tamaño. Las células del cúmulo adheridas
permanecen con el oocito durante la ovulación. Durante este periodo de maduración
folicular las capas tecales se tornan más prominentes. En respuesta a la FSH, las células
de la granulosa catalizan la conversión de los andrógenos en estrógenos, que a su vez,
las estimulan para que proliferen y así aumente el tamaño del folículo. Unas 24 horas
antes de la ovulación, en la adenohiposis se induce una liberación masiva de FSH, LH o
ambas. En respuesta al aumento de LH los receptores de LH en las células de la
granulosa son inhibidos y estas células dejan de producir estrógenos ante la
estimulación por la LH. Se reanuda la primera división meiotica del oocito primario y
causa la formación del oocito secundario y del primer cuerpo polar. Luego las células de
la granulosa y de la teca sufren luteinización y producen progesterona.
126
Ovulación
La ovulación es un proceso mediado por hormonas cuya consecuencia es la
liberación del oocito secundario.
Una combinación de cambios hormonales y efectos enzimáticos producen la liberación
del oocito secundario en la mitad del ciclo menstrual, es decir en el día 14 de un ciclo de
28 días. Los factores que intervienen son los siguientes:
• Aumento del volumen y de la presión del líquido folicular.
• Contracción de las fibras musculares lisas en la teca externa.
Justo antes de la ovulación, el flujo sanguíneo se detiene en una pequeña región de la
superficie ovárica sobre el folículo que hace protrusión. Esta región del epitelio
superficial se conoce como estigma. El oocito se introduce en la trompa uterina por su
orificio lateral. El oocito secundario permanece viable durante 24 horas si en este
periodo no ocurre la fecundación el oocito secundario se degenera mientras atraviesa la
trompa uterina.
Lo normal es que un solo folículo complemente la maduración en cada ciclo. En raras
ocasiones otros oocitos son expulsados de otros folículos que han alcanzado la madures
lo cual conlleva a la posibilidad de que se formen cigotos múltiples. El oocito primario
queda detenido por 12 a 50 años en la etapa de diplonema de la profase de la primera
división meiotica. Los oocitos primarios dentro de los folículos primordiales comienzan
la primera división meiotica durante la vida embrionaria, pero el proceso se detiene en
la etapa de diplonema de la profase meiotica. La primera profase meiotica no se
complementa hasta justo antes de la ovulación. Los oocitos primarios permanecen
detenidos en la primera fase meiotica por un periodo de entre 12 y 50 años. Este largo
periodo expone al oocito a influencias ambientales que pueden contribuir a errores de la
meiosis.
Una vez que se completa la división meiotica en el folículo maduro cada célula hija del
oocito primario recibe una cantidad igual de cromosomas pero una de estas recibe la
mayor parte del citoplasma y se convierte en el oocito secundario. La otra célula hija se
convierte en el primer cuerpo polar.
El oocito secundario queda detenido en la metafase de la segunda división meiotica
justo antes de la ovulación. Esta división solo se completa si el oocito es fecundado y
formara un ovulo maduro con el pronúcleo femenino que contienen un juego de 23
cromosomas.
Cuerpo lúteo
Después de la ovulación el folículo colapsado se reorganiza en un cuerpo lúteo.
Al principio la hemorragia de los capilares de la teca interna hacia la luz folicular
conduce a la formación del llamado cuerpo hemorrágico con un coagulo central. Luego
el tejido conjuntivo del estroma invade la antigua cavidad folicular. Las células de la
capa granulosa o de la teca interna sufren cambios morfológicos notorios. Estas células
luteínicas aumentan de tamaño y se llenan de inclusiones lipidicas. Hay 2 tipos de
células luteínicas:
127
• Células luteínicas de la granulosa.
• Células luteínicas de la teca.
Dentro del cuerpo lúteo se forma una red bascular extensa. Esta estructura muy
vascularizada de la corteza ovárica secreta progesterona y estrógeno. Estas hormonas
estimulan el crecimiento y la actividad secretora de la mucosa uterina con el fin de
prepararla para la implantación del cigoto. El cuerpo lúteo de la menstruación de forma
cuando no hay fecundación. Permanece activo solo 14 días. El ritmo de secreción de
progestágenos y de estrógenos declina y el cuerpo lúteo comienza a degenerarse. Una
cicatriz blanquecina, el cuerpo albicans aparece. El cuerpo albicans se hace cada vez
mas profundo en la corteza ovárica y desaparece lentamente en un periodo de varios
meses.
Fecundación
La fecundación ocurre normalmente en la ampolla de la trompa uterina. El
espermatozoide penetra la corona radiante, donde ocurren los pasos finales de la
capacitación. El espermatozoide penetrara la membrana pelúcida.
El núcleo en la cabeza del espermatozoide forma el pronúcleo masculino, que contiene
los 23 cromosomas paternos. Después de la fusión de los dos pronúcleos, el cigoto
resultante, con su complemento diploide de 46 cromosomas, sufre una división mitótica
o primera segmentación. Esta etapa de dos células señala en comienzo del desarrollo
embrionario.
Varios espermatozoides pueden penetrar la membrana pelúcida pero solo uno completa
el proceso de fecundación. Una vez que el espermatozoide fecundante penetra el
ooplasma ocurren reacciones para impedir que otros espermatozoides entren el occito
secundario.
• Bloqueo rápido de la polispérmia
• Reacción cortical
• Reacción de zona
El cuerpo lúteo del embarazo se forma después de la fecundación y la implantación, este
secreta luteotrofinas. Las concentraciones elevadas de progesterona, producida a partir
del colesterol por el cuerpo lúteo bloquean el desarrollo cíclico de los folículos
ováricos. En las etapas iniciales del embarazo, el cuerpo lúteo mide 2 a 3 cm. Su
función empieza a declinar después de 8 semanas. La placenta se hace cargo de la
función de cuerpo lúteo después de 6 semanas.
Atresia
La mayoría de los folículos ováricos se pierden a través de la atresia mediada
por la apoptosis de las células de la granulosa. La atresia de los folículos primordiales y
de los folículos pequeños en crecimiento, el occito inmaduro reduce su tamaño y se
degenera.
En la atresia de los folículos grandes en crecimiento, la degeneración de l oocito maduro
se retrasa y parece ocurrir secundariamente a alteraciones degenerativas de la pared
folicular.
128
La glándula intersticial surge de la teca interna del folículo atresico. Conforme los
folículos atresicos continúan su degeneración en el centro de la masa celular aparece
una cicatriz con estrías hialinas.
Las células intersticiales son una fuente importante de estrógenos que influyen sobre el
crecimiento y el desarrollo de los órganos sexuales secundarios en los comienzos de la
pubertad.
En el hilio del ovario humano estan las llamadas células hiliares ováricas. Estas células
que parecen estructuralmente relacionadas con las células intersticiales de los testículos,
contienen cristales de Reinke. Al parecer estas células responden a los cambios
hormonales durante el embarazo y en los comienzo de la menopausia.
Irrigación sanguínea y drenaje linfático
La irrigación sanguínea de los ovarios tiene dos orígenes diferentes: las arterias
ováricas y las arterias uterinas. Las arterias ováricas son ramas de la aorta abdominal y
constituyen la principal fuente de sangre oxigenada para los ovarios y las trompas
uterinas. Las arterias estan acompañadas por venas que forman en plexo, denominado
plexo panpiniforme. Los componentes del plexo reúnen para formar la vena ovárica.
Las redes de vasos linfáticos de las capas tecales rodean los folículos en desarrollo
grandes y los folículos atresicos, así como los cuerpos lúteos
Inervación
Los ovarios estan inervados por el plexo ovárico autónomo. Las fibras nerviosas
siguen las arterias en su paso por la medula y la corteza ováricas e inervan el músculo
luso de las paredes vasculares. Durante la ovulación, alrededor de 45% de las mujeres
padecen dolor a la mitad del ciclo. Se cree que este dolor esta relacionado con la
contracción de las células musculares lisas en el ovario y en sus ligamentos.
Trompas Uterinas
Las trompas uterinas u oviductos son órganos pares con forma de tubo que se
extiende bilateralmente desde el útero hasta los ovarios. Estos órganos transportan al
ovulo desde el ovario hasta el útero y proveen el medio ambiente necesario para la
fecundación.
Cada trompa uterina mide aproximadamente de 10 a 12 cm. puede dividirse en cuatro
segmentos:
• El infundíbulo o pabellón
• La ampolla
• El istmo
• La porción intramural o uterina.
129
La pared de la trompa uterina esta compuesta por tres capas:
• La serosa o peritoneo visceral
• La muscular, circular interna y longitudinal externa
• La mucosa
El revestimiento epitelial de la mucosa consiste en epitelio simple cilíndrico compuesto
por dos tipos de células: ciliadas y no ciliadas.
En la trompa uterina ocurre transporte bidireccional. Las fimbrinas entran en contacto
íntimo con el ovario y se ubican en la región de la superficie donde ocurrirá la rotura
para la expulsión del oocito. Una vez que este es liberado las células ciliadas del
infundíbulo lo barren hacia el orificio tubárico. El oocito se desplaza a lo largo de la
trompa impulsado por las contracciones peristálticas de esta. El huevo permanece en la
trompa por unos 3 días antes e pasar por el útero.
Útero
El útero recibe la mórula. Todo crecimiento embrionario y fetal ocurre en el
útero. El útero humano es un órgano hueco con forma de pera que esta ubicado en la
pelvis entre la vejiga y el recto. En la mujer nulípara pesa de 30 a 40 gr. y mide 7.5 cm.
de largo, 5 cm. de ancho y 2.5 cm. de espesor. Se divide en 2 regiones:
• El cuerpo
• El cuello o cerviz
La pared uterina esta compuesta por 3 capas:
• Endometrio, que es la mucosa del útero
• Miometrio, capa muscular gruesa
• Perimetrio, que es la capa serosa
El miometrio forma un sincitio estructural y funcional. Es el estrato mas grueso de la
pared uterina y esta compuesto por 3 capas de músculo lisa:
• La capa muscular media
• Los haces musculares lisos de las capas internas y externa, dispuestos al azar.
Durante el ciclo menstrual el endometrio prolifera y luego se degenera. A lo largo de
toda la vida fértil, el endometrio sufre cambios cíclicos cada mes que lo preparan para la
implantación del producto de la concepción. En final de cada ciclo se caracteriza por la
destrucción y el esfacelamiento desde los vasos de la mucosa. La eliminación de sangre
y restos de tejido por la vagina, que suele durar de 3 a 5 días, se conoce como
menstruación. Se considera que el ciclo menstrual comienza el día que aparece la
menstruación. Durante la vida fértil, el endometrio esta compuesto por dos capas o
estratos que tiene estructura y función diferentes:
• Capa funcional, se desprende durante la menstruación
• Capa basal, es el origen de la regeneración de la capa funcional
La capa funcional es el estrato que prolifera y se degenera durante el ciclo menstrual. El
epitelio superficial se invagina en la lámina propia subyacente para formar las glándulas
endometriales.
130
La vasculatura del endometrio también prolifera y se degenera en cada ciclo menstrual.
Cambios cíclicos durante el ciclo menstrual
Los cambios cíclicos del endometrio durante el ciclo menstrual están representados por
las fases proliferativa, secretora y menstrual.
Este ciclo es controlado por las gonadotropinas secretadas por la pars distalis de la
hipófisis. El ciclo se repite normalmente cada 28 días.
Se divide en tres fases:
- Fase proliferativa
- Fase secretora
- Fase menstrual
La fase proliferativa del ciclo menstrual está regulada por los estrógenos. Las células
epiteliales, estromales y endoteliales de la capa basal proliferan con rapidez. Esta fase
continúa hasta 1 día después de la ovulación. Al final de esta fase, el endometrio ha
alcanzado un espesor de unos 3 mm.
La fase secretora del ciclo menstrual esta regulada por la progesterona. Uno o dos días
después de la ovulación el endometrio se edematiza y puede llegar a medir 5 a 6 mm.
La fase menstrual es causada por la disminución de la secreción ovárica de progesterona
y estrógenos. Después de unos 2 días, los periodos prolongados de contracción arterial
provocan la destrucción de del epitelio de revestimiento superficial y la rotura de los
vasos sanguíneos. El flujo menstrual está formado por sangre, líquido uterino y células
epiteliales y estromales.
La hemorragia durante la fase menstrual es, un promedio, de 35 a 50 ml.
Implantación
Si ocurre fecundación e implantación, una fase grávida remplaza a la fase menstrual del
ciclo.
Cuando el blastocisto se implanta en la mucosa uterina al principio de la segunda
semana, las células del corion de la placenta es desarrollo comienzan a secretar hCG.
Estas hormonas mantienen el cuerpo lúteo y lo estimula.
La implantación es el proceso por el cual un blastocisto se instala en el endometrio.
El conglomerado celular producto de la serie de divisiones mitóticas se conoce como
mórula y las células individuales son los blastomeros. Unos tres días después de la
fecundación, la mórula se introduce en la cavidad uterina. La mórula permanece libre en
el útero alrededor de 1 día mientras continúan. Al cavitarse la mórula se forma el
blastocisto, una esfera celular hueca con un cúmulo de células contra uno de sus polos.
Durante este proceso esta líquido y se acumula en la cavidad central del blastocisto o
blastocele. El macizo celular externo se llama ahora trofoblasto y el macizo celular
interno se denomina embrioblasto.
131
La implantación ocurre durante un período breve conocido como una ventana de
implantación. La ventana de implantación comienza el día 6 después de la secreción
masiva de LH y finaliza el día 10.
Al entrar en contacto con el endometrio, las células trofoblasticas del polo embrionario
proliferan rápidamente y comienzan la invasión. El trofoblasto invasor se diferencia en
un citiotrofoblasto y sincitiotrofoblasto.
Por la actividad del trofoblasto, el blastocisto queda completamente sumergido en el
endometrio.
Después de la implantación, el endometrio sufre decidualización. La parte del
endometrio que sufre cambios morfológicos durante el embarazo se llama caduca o
decidua. Esta capa se desprende con la placenta en el momento del parto. Comprende
todo el endometrio salvo por su capa mas profunda.
En la decidua se identifican tres regiones:
- La decidua basal
- La decidua capsular
- La decidua parietal
Para el decimotercer día ya ha aparecido un espacio extraembrionario adicional, la
cavidad coriónica. Las capas celulares que forman el límite externo de esta cavidad
reciben la denominación colectiva de corion. La membrana mas interna que envuelve el
embrión se llama amnios.
Cérvix
La mucosa del cérvix es diferente de la del resto del útero porque contiene glándulas
ramificadas grandes y carece de arterias espiraladas.
El bloqueo de los orificios de la salida de las glándulas mucosas causa la retención de
las secreciones y la formación de dilataciones quísticas en la mucosa cervical llamadas
quistes de Naboth.
La zona de transformación es el sitio de transición entre el epitelio estratificado plano
vaginal y el epitelio simple cilíndrico cervical.
La parte del cuello uterino que se proyecta dentro de la vagina esta tapizada por epitelio
estratificado plano. En la zona de transformación, que en las mujeres en edad fértil esta
situada justo por fuera del orificio cervical externo. Antes de la pubertad y después de la
menopausia, la zona de transformación está dentro del conducto endocervical. Las
alteraciones metaplásticas en esta zona de transformación constituyen las lesiones
precancerosas del cuello uterino.
Placenta
El feto en desarrollo es mantenido por la placenta, que deriva de tejidos fetales y
maternos. Está compuesto por una porción fetal y una porción materna.
132
El sistema circulatorio uteroplacentario comienza a desarrollarse alrededor del día 9 con
la aparición de espacios vasculares llamados lagunas trofoblasticas dentro del
sincitiotrofoblasto.
La proliferación del citotrofoblasto, el crecimiento del mesodermo coriónico y el
desarrollo de los vasos sanguíneos dan origen sucesivamente a las siguientes
estructuras:
- Vellosidades coriónicas primarias
- Vellosidades coriónicas secundarias
- Vellosidades coriónicas terciarias.
En los comienzos del desarrollo, los vasos sanguíneos de las vellosidades establecen
comunicación con los vasos del embrión.
La sangre comienza a circular a través del aparato cardiovascular embrionario y las
vellosidades a los 21 días. Los espacios intervellosos son el sitio de intercambio de las
sustancias nutritivas, los metabolitos intermedios y los productos de desecho entre las
circulaciones materna y fértil.
Las vellosidades sobre la decidua capsular comienzan a degenerarse y dejan una
superficie lisa que es relativamente se degeneran y dejan una superficie lisa que es
relativamente avascular y recibe el nombre de corion leve. Las vellosidades contiguas a
la decidua basal aumenta en cantidad se denomina corion frondoso.
Durante el periodo de crecimiento rápido del corion frondoso, entre el cuarto y el quinto
mes de la gestación, la parte detal de la placenta se divide por acción de los tabiques
placentarios en cotiledones.
La sangre fetal y materna esta separadas por la barrera placentaria. En su estado delgado
la barrera placentaria consiste en lo siguiente:
•
Sincitio trofoblasto
•
Capa citotrofoblástica interna discontinua
•
Lamina basal del trofoblasto
•
Tejido conjuntivo
•
Lamina basal del endotelio
•
Endotelio de los capilares
La placenta es el sitio de intercambio de gases y metabolitos entre las circulaciones
materna y fetal. La sangre fetal llega a la placenta a través de un par de arterias
umbilicales.
El intercambio de gases y productos metabólicos ocurre a través de las capas fetales
delgadas que separan los dos torrentes sanguíneos a este nivel. Los anticuerpos también
pueden cruzar esta barrera y entrar en la circulación fetal para proveer inmunidad pasiva
contra una gran variedad de agentes. La sangre fetal retorna por un sistema de venas que
son paralelas a las arterias y que convergen en una sola vena umbilical.
De la sangre fetal la materna normalmente pasan agua, dióxido de carbono, productos
de desecho metabólico y hormonas, mientras que de la madre al feto pasan agua,
oxigeno, metabolitos, electrolitos, vitaminas, hormonas y algunos anticuerpos. La
133
barrera placentaria no excluye muchos de los agentes potencialmente peligrosos como
el alcohol, la nicotina, los virus, las drogas, las hormonas exógenas y los metales
pesados.
La placenta es un órgano endocrino importante que produce hormonas esteroideas y
proteicas. Las prostaglandinas desempeñan un papel importante en el inicio del parto.
Las hormonas esteroideas son esenciales para mantener el embarazo. A medida que la
gestación progresa, la placenta reemplaza el cuerpo lúteo en su papel secretor principal
de hormonas. La placenta secreta las siguientes hormonas peptídicas:
•
hCG, gonadotrofina coriónica humana.
•
hCS, somatomamotrofina coriónica humana.
•
IGF e IGF-II, factores símil insulina I y II.
•
EGF, factor de crecimiento epitelial.
•
Relaxina
•
Leptina
Vagina
La vagina es un tubo fibromuscular que comunica los órganos genitales internos
con el medio externo. Se extiende desde el cuello del útero hasta el vestíbulo vaginal.
En las vírgenes, el orificio de entrada a la vagina puede estar ocluido por el himen, que
es un repliegue de la mucosa que se proyecta dentro de la luz vaginal. La pared vaginal
consiste en:
•
Una capa mucosa, revestida por epitelio estratificado plano.
•
Una capa muscular con dos estratos de músculo liso.
•
Una capa de adventicia.
La lubricación de la pared vaginal depende del moco producido por las glándulas
cervicales. Las glándulas vestibulares mayores y menores ubicadas en la pared del
vestíbulo vaginal producen mas moco para lubricar este órgano. La vagina tiene pocas
terminaciones nerviosas de la sensibilidad general. Es probable que las terminaciones
sensitivas que son mas abundantes en el tercio inferior de la vagina este asociadas
principalmente con el dolor y la distensión.
Genitales Externos
Los genitales externos en conjunto reciben el nombre de vulva, y tiene
revestimiento de epitelio estratificado plano:
• Monte de Venus, es una prominencia redondeada sobre la sínfisis del
pubis que esta formada por tejido adiposo subcutáneo.
• Labios mayores, dos pliegues cutáneos longitudinales grandes, gran
cantidad de tejido adiposos subcutáneo. La superficie externa, así como el
monte de venus, esta cubierta de vello púbico.
• Labios menores, pliegues cutáneos pares.
• Clítoris, su cuerpo esta compuesto por dos pequeñas formaciones
eréctiles, los cuerpos cavernosos del clítoris. La piel que cubre el glande del
clítoris es muy fina y contiene terminaciones nerviosas abundantes.
• Vestíbulo vaginal, gran cantidad de glándulas mucosas: glándulas
vestibulares menores y glándulas de Bartholin. Su producto de secreción es
134
una sustancia mucosa lubricante y los conductos de estas glándulas
desembocan cerca del orificio vaginal.
En los genitales externos hay una gran cantidad de terminaciones nerviosas sensitivas:
• Los corpúsculos de Meissner son abundantes en la piel del monte de
Venus y los labios mayores.
• Los corpúsculos de Pacini.
• Las terminaciones nerviosas libres, distribuidas equitativamente por toda
la piel de los genitales externos.
Glándulas Mamarias
El comienzo de la secreción láctea es inducido por la prolactina secretada por la
adenohiposis. Con el cambio en el entorno hormonal que ocurre en la menopausia, el
componente glandular de las mamas involuciona y es reemplazado por tejido conjuntivo
y adiposo.
Las glándulas mamarias son glándulas sudoríparas apócrinas modificadas que se
desarrollan por la acción de las hormonas sexuales. La mama adulta inactiva esta
compuesta por 15 a 20 lóbulos irregulares de glándulas tuboalveolares ramificadas. Los
lóbulos, que estan separados por bandas de tejido conjuntivo fibroso, adoptan una
disposición radial desde el pezón y se subdivide en numeroso lobulillos.
La epidermis del pezón y de la areola del adulto esta muy pigmentada y tanto arrugada.
La pigmentación del pezón aumenta en la pubertad. Durante el embarazo, la areola
crece y el grado de pigmentación aumenta mas, en la profundidad de la areola y el
pezón hay haces de fibras musculares lisas. Estas fibras permiten a erección del pezón
en respuesta a diversos estímulos. El pezón contiene glándulas sebáceas, glándulas
sudoríparas y glándulas mamarias modificadas. En el pezón hay muchas terminaciones
nerviosas sensitivas; en la areola, la cantidad es menor.
Las glándulas tuboalveolares terminan en un conducto galactáforo que desemboca en el
pezón a través de un orificio estrecho. La morfología de la porción secretora de la
glándula mamaria varía con el ciclo menstrual.
Las glándulas mamarias sufren una proliferación y un desarrollo notorio durante el
embarazo.
En la producción de la leche interviene procesos de secreción merócrina y apócrina.
• Secreción merócrina. El componente proteico de la leche se sintetiza en
el rER.
• Secreción apócrina. El componente graso de la leche se origina como
inclusiones lipídicas.
La secreción láctea liberada en los primeros días después del parto se conoce como
calostro. Esta preleche es una secreción amarillenta alcalina que tiene más proteínas,
vitamina A, sodio y cloro y menos lípidos, carbohidratos y potasio que la leche
definitiva.
135
Regulación hormonal de la glándula mamaria
El crecimiento y desarrollo iniciales de la glándula mamaria en la pubertad
ocurren bajo la acción de los estrógenos y la progesterona producidos por el ovario en
proceso de maduración.
La lactación esta abajo el control neurohormonal de la adenohipófisis y el hipotálamo.
Para la producción de leche también hace falta la secreción adecuada de hormona del
crecimiento, glucocorticoides suprarrenales y hormona paratiroidea.
La succión durante el amamantamiento inicia impulsos sensitivos que desde los
receptores del pezón llegan al hipotálamo.
Involución de la glándula mamaria
Después de la menopausia, la glándulas mamarias se atrofian o involucionan.
Irrigación sanguínea y drenaje linfático
La sangre que irriga la mama proviene de las ramas torácicas de la arteria axilar,
de la arteria mamaria interna y de arterias intercostales anteriores.
Los capilares linfáticos estan situados en el tejido conjuntivo que rodea los alvéolos.
Inervación
Ramas cutáneas anteriores y laterales de los nervios intercostales segundo a
sexto.
136
16
Aparato Urinario
137
Aparato Urinario
Generalidades del Aparato Urinario
El aparato urinario esta compuesto por los dos riñones, los dos uréteres, la vejiga
urinaria y la uretra. Los riñones conservan líquido corporal y electrolitos y eliminan
desechos metabólicos. Estos desempeñan un papel importante en la regulación y el
mantenimiento de la composición y el volumen liquido extracelular, mantienen el
equilibrio acido-base.
Los riñones son órganos muy vascularizados, reciben aproximadamente el 25 % del
volumen minuto cardiaco. Producen la orina que en un principio es un ultrafiltrlado de
la sangre que luego las células renales modifican por reabsorción selectiva y secreción
especifica. La orina definitiva es conducida por los uréteres hacia la vejiga urinaria,
donde se almacena hasta que se elimina a través de la uretra. La orina definitiva
contiene agua, electrolitos, así como productos de desecho como urea, acido úrico y
creatinina y productos de la degradación de ciertas sustancias.
El riñón también funciona como un órgano endocrino
-Síntesis y secreción de la hormona glocuproteica eritropoyetina, que regula la
formación de los eritrocitos en respuesta a la disminución de las concentraciones de
oxigeno en la sangre.
-Síntesis y secreción de la proteasa acida renina, una enzima que participa en el control
de la tensión arterial y del volumen sanguíneo.
-Hidroxilación de 25-OH vitamina D hacia su forma hormonal activa 1,25-(OH)2
vitamina D.
Estructura General del Riñón
Los riñones son órganos grandes, rojizos, con forma de habichuela que estan
situados en el retroperitoneo a ambos lados de la columna vertebral, el riñón derecho
esta ubicado un poco más alto que el izquierdo. Cada riñón mide mas o menos 12 cm.
de largo x 6 cm. de ancho x 3cm de espesor. En el polo superior de cada riñón se
encuentra la glándula suprarrenal. El borde medio del riñón es cóncavo y posee una
incisura vertical profunda denominado hilio, este contiene el segmento inicial del uréter
y se llama pelvis renal. El espacio dentro del hilio donde se encuentran estas estructuras
se le conoce como seno renal, a su vez esta lleno de tejido conjuntivo laxo y tejido
adiposos.
Cápsula
La superficie del riñón esta cubierta por una capsula de tejido conjuntivo. La
capsula posee dos capas bien definidas: una capa externa de fibroblastos y fibras
colágenas y una capa interna con un componente celular de miofibroblastos. La capsula
se introduce a la altura del hilio para formar la cubierta de tejido conjuntivo del seno y
se continua con el conjuntivo que forma las paredes de los cálices renales y la pelvis
renal.
138
Corteza y medula
La sustancia del riñón esta dividida en dos regiones bien definidas:
-Corteza, es la parte más externa pardo rojiza.
-Medula, es la parte interna mucho más pálida
Mas o menos el 90 a 95 % de la sangre que pasa por los riñones esta en la corteza y solo
el 5 a 10% esta en la medula.
La corteza se caracteriza por tener corpúsculos renales y sus tubulos asociados
La corteza esta compuesta por los corpúsculos renales, junto con los tubulos
contorneados y rectos de la neurona, los conductos colectores y una extensa red
vascular. La nefrona es la unidad funcional básica del riñón. Los corpúsculos renales
son estructuras esferoidales, constituyen el segmento inicial de la nefrona y poseen una
red capilar singular denominada glomérulo.
Una serie de de estriaciones verticales que parecen irradiarse desde la medula son los
rayos medulares (de Ferrini), desde la medula hacia la corteza se proyectan unos 400 a
500 rayos medulares. Cada rayo medular es una aglomeración de tubulos rectos y de
conductos colectores. Las regiones situadas entre los rayos medulares contienen los
corpúsculos renales, los tubulos contorneados de las nefronas y los tubulos colectores.
Estas regiones se conocen como laberintos corticales. Cada nefrona con su túbulo
colector forma un túbulo urinífero.
La medula se caracteriza por tener tubulos rectos, conductos colectores y una red capilar
especial, los vasos rectos. Los tubulos rectos de las nefronas y los conductos colectores
continúan de la corteza a la medula, los vasos rectos estan en disposición paralela a los
diversos tubulos. Estos vasos forman la parte vascular del sistema intercambiador de
contracorriente que regula la concentración de la orina. Los tubulos de la medula a
causa de su distribución forman varias pirámides renales o medulares (de Malpighi). En
el riñón humano hay entre 8 y 12 pirámides, pero puede haber hasta 18. Las bases de las
pirámides estan orientadas hacia la corteza y el vértice hacia el seno renal. Cada
pirámide esta divida en una zona externa o medula externa y una zona interna o medula
interna. La medula externa se divide a su vez en franja externa y franja interna.
Las columnas renales son tejido cortical situado dentro de la medula. Los casquetes de
tejido cortical que hay sobre las pirámides se extienden alrededor de las caras laterales
de estas para formar las columnas renales (de Bertin).
El vértice de cada pirámide, llamado papila, se proyecta dentro de cada cáliz menor, que
es una extensión con forma de copa de la pelvis renal. La punta de la papila, también
conocida como área cribosa, esta perforada por los orificios de desembocadura de los
conductos colectores. Los cálices menores son ramificaciones de los dos o tres cálices
mayores, que a su vez son las divisiones principales de la pelvis renal.
Lóbulos y lobulillos renales
139
La cantidad de lóbulos en un riñón es igual a la cantidad de pirámides
medulares. Cada pirámide medular y el tejido cortical asociado con su base y lados (la
mitad de cada columna renal contigua) constituyen un lóbulo del riñón. El riñón
humano tiene de 8 a 18 lóbulos.
Un lobulillo consiste en un conducto colector y todas las nefronas que drena. Los
lóbulos renales se subdividen en lobulillos que estan formados por un rayo medular
central y el tejido cortical circundante. El lobulillo es la unidad secretora renal.
La nefrona
La nefrona es la unidad estructural y funcional del riñón. Cada riñón humano
contiene alrededor de 2 millones de nefronas. Las nefronas tienen a su cargo la
producción de orina y son el equivalente de la porción secretora de otras glándulas. Los
conductos colectores realizan la concentración definitiva de la orina.
Organización general de la nefrona
La nefrona consiste en el corpúsculo renal y un sistema de tubulos. El
corpúsculo renal esta compuesto por un glomérulo, que es un ovillejo capilar formado
por 10 a 20 asas capilares, rodeado por una estructura epitelial bilaminar calciforme
llamada capsula renal o capsula de Bowman. Las capsula de Bowman es la porción
inicial de la neurona donde la sangre que fluye a través de los capilares glomerulares se
filtra para producir el ultrafiltrado glomerular. Los capilares glomerulares reciben la
sangre desde una arteriola aferente y la envian a una arteriola eferente que luego se
ramifica para formar una nueva red capilar que irriga los tubulos renales. El sitio donde
la arteriola aferente entra y la arteriola eferente sale es el polo vascular. El lado opuesto
del corpúsculo renal esta el polo urinario, donde comienza el tubulo contorneado
proximal.
Las demás partes de la nefrona (partes tubulares) son:
• Segmento grueso proximal, compuesto por el tubulo contorneado proximal y el
tubulo recto proximal.
• Segmento delgado, que forma la parte delgada del asa de Henle.
• Segmento grueso distal, compuesto por el tubulo recto distal y el tubulo
contorneado distal.
El tubulo contorneado distal se comunica con el tubulo colector, con frecuencia a través
de un tubulo de conexión, para formar el túbulo urinífero, o sea la nefrona más el tubulo
colector.
Túbulos de la nefrona
Los segmentos tubulares de la nefrona se designan según el trayecto que adoptan,
según la ubicación y según el espesor de la pared. A partir de la capsula de Bowman, los
segmentos secuenciales de la nefrona consisten en los siguientes tubulos:
140
• Tubulo contorneado proximal, que se origina en el polo urinario de la capsula de
Bowman. Sigue un curso muy tortuoso o contorneado y luego entra en el rayo
medular para continuar como un tubulo recto proximal.
• Tubulo recto proximal
• Rama descendente delgada del asa de Henle
• Rama ascendente delgada del asa de Henle
• Túbulo recto distal, asciende a través de la medula y entra en la corteza en el
rayo medular para alcanzar la vecindad de su corpúsculo renal e origen. Después
abandona el rayo medular y entra en contacto con el polo vascular del corpúsculo
renal del cual es originario. En este sitio las células epiteliales tubulares contiguas a
la arteriola aferente del glomérulo se modifican para formar la macula densa.
• Túbulo contorneado distal, desemboca en con conducto colector de un rayo
medular a través de un tubulo colector arciforme o túbulo de conexión.
El asa de Henle constituye toda la porción con forma de U de una nefrona. El tubulo
recto proximal, la rama descendente delgada con su asa, la rama ascendente delgada y el
tubulo recto distal en conjunto reciben el nombre de asa de Henle.
Tipos de nefronas
De acuerdo con la ubicación de sus corpúsculos renales en la corteza, se describen
varios tipos de nefronas:
• Nefronas subcapsulares o corticales, sus corpúsculos renales estan en la parte
externa de la corteza. Poseen asas de Henle cortas que se extienden solo hasta la
zona externa de la medula. Son las nefronas típicas.
• Nefronas yuxtamedulares, que son mas o menos un octavo de la cantidad total
de las nefronas. Sus corpúsculos renales estan cercanos a la base de una pirámide
medular. Tiene sus asas de Henle largas que se extienden profundamente en la
región interna de la pirámide.
• Nefronas intermedias o medio corticales, que tienen sus corpúsculos renales en
la región media de la corteza. Sus asas de Henle son de longitud intermedia.
Túbulos y conductos colectores
Los túbulos colectores comienzan en el laberinto cortical en la forma de túbulos
de conexión o de túbulos colectores arciformes y siguen hasta el rayo medular donde se
unen a los conductos colectores. Los conductos colectores de la corteza reciben el
nombre de conductos colectores corticales. Cuando estos alcanzan la medula cambian
su designación a conductos colectores medulares. Estos conductos continúan su trayecto
hacia el vértice de la pirámide donde confluyen en conductos colectores más grandes
llamados conductos papilares (conductos de Bellini), que se abren en un cáliz menor. La
región de la papila que contienen los orificios de desembocadura de estos conductos
colectores se conoce como área cribosa.
Aparato de filtración del riñón
El corpúsculo renal contiene el aparato de filtración del riñón. Consiste en un
ovillejo capilar glomerular y las hojas epiteliales visceral y parietal de la capsula de
141
Bowman circundante. El aparato de filtración, encerrado por la hoja parietal de la
capsula de Bowman, tiene tres componentes:
• Endotelio de los capilares glomerulares, que posee numerosas fenestraciones.
Las células endoteliales de los capilares glomerulares poseen una gran cantidad de
canales acuosos de acuoporina 1 que permite el movimiento rápido del agua a través
del epitelio.
• Membrana basal glomerular (GBM), que es el producto conjunto del endotelio y
los podocitos, que son las célula de la hoja visceral de la capsula de Bowman. La
GBM es el principal componente de la barrera de filtración.
• Hoja visceral de la capsula de Bowman, que contiene células especializadas
llamadas células epiteliales viscerales o podocitos. Estas células emiten
prolongaciones alrededor de los capilares glomerulares. La capa celular interna, es
decir la capa celular visceral, esta yuxtapuesta a la red capilar. La capa externa de
estas células, o sea la capa parietal, da origen al epitelio simple plano de la capsula
de Bowman. Conforme se diferencian, los podocitos extiende prolongaciones
alrededor de los capilares de las que surgen abundantes prolongaciones secundarias
y terciarias, denominadas pedicelos. Los pedicelos se interdigital con los pedicelos
de podocitos vecinos. Los espacios alargados entre los pedicelos interdigitados, que
se conocen como ranuras de filtración permiten que el ultrafiltrado de la sangre se
introduzca en el espacio de Bowman. Los pedicelos poseen abundantes filamentos
de actina. Un factor adicional que puede tener influencia sobre el paso de sustancias
a través de las ranuras de filtración es la presencia de una membrana delgada
semejante al diafragma de las fenestraciones capilares. Esta membrana llamada
membrana de la ranura de filtración se extienden de un borde a otro de las ranuras.
La membrana basal glomerular actúa como una barrera física y un filtro iónico
selectivo. Los sitios particulares de la membrana basal glomerular son:
• La lamina rara externa, contigua a los pedicelos de los pocitos. Es
particularmente rica en polianiones, como el heparan sulfato, que impiden de
manera específica el paso de moléculas con carga negativa.
• La lamina rara interna, contigua con el endotelio capilar. Sus características
moleculares son semejantes a las de la lámina rara externa.
• La lamina densa, la porción superpuesta de las dos laminas basales, emparedada
entre las láminas raras. Contiene colágeno tipo IV organizado en una red que actúa
como filtro físico. La laminina y otras proteínas que hay en las láminas raras interna
y externa participan en la adhesión de las células endoteliales y los podocitos a la
GMB.
La GBM restringe el movimiento de partículas, por lo general proteínas. A pesar de la
capacidad de restricción proteica que tiene la barrera de filtración, varios gramos de
proteínas la atraviesan a diario. Estas proteínas son reabsorbidas por endocitosis en el
tubulo contorneado proximal. La presencia de cantidades significativas de albúmina o
hemoglobina en la orina indica una lesión física o funcional de la GBM.
Las fenestraciones del endotelio capilar restringen la salida desde los capilares de las
células sanguíneas y de los otros elementos figurados de la sangre. La velocidad del
flujo y la presión de la sangre en los capilares glomerulares también ejercen un efecto
sobre la función de filtración del corpúsculo renal.
142
La hoja parietal de la capsula de Bowman esta formada por epitelio simple plano. En el
polo urinario del corpúsculo renal, se continúa con el epitelio cúbico del tubulo
contorneado proximal. El espacio entre las hojas visceral y parietal de la capsula de
Bowman recibe el nombre de espacio urinario o espacio de Bowman. A la altura del
polo urinario del corpúsculo renal, el espacio urinario esta en continuidad con la luz del
tubulo contorneado proximal.
Mesangio
El corpúsculo renal contiene un grupo celular adicional que consiste en las
células mensagiales. Estas células y su matriz extracelular constituyen el mesangio. Es
muy obvio en el pediculo vascular del glomérulo y en los intersitios que hay entre los
capilares glomerulares contiguos. Las células mesangiales estan encerradas por la
lamina basal de los capilares glomerulares. Las células mesangiales no estan confinadas
enteramente dentro del corpúsculo renal; algunas estan fuera del corpúsculo a lo largo
del polo vascular, donde también reciben el nombre de células mesangiales
extraglomerulares o células lacis y forman parte del dominio aparato yuxtaglomerular.
Las funciones de las células mesangiales son:
• Fagocitosis, elimina del GBM residuos atrapados y proteínas.
• Sostén estructural, proveen sostén a los podocitos en las regiones donde la
membrana basal epitelial falta o es incompleta.
• Secreción, sintetizan y secretan una variedad de moléculas.
Se cree que la función primaria de las células mesangiales es limpiar la GBM. Las
células mesangiales son contráctiles, por lo que también desempeñan algún papel en la
regulación del flujo sanguíneo glomerular. Estas células junto con las
yuxtaglomerulares derivan de células musculares lisas.
Aparato yuxtaglomerular
El aparato yuxtaglomerular comprende la macula densa, las células
yuxtaglomerulares y las células mensagiales extraglomerulares. En contigüidad directa
con las arteriolas aferente y eferente y junto con algunas células mesangiales
extraglomerulares en el polo vascular del corpúsculo renal esta la porción terminal del
tubulo recto distal de la nefrona. En este sitio, la pared del tubulo contiene células que
forman la denominada macula densa. Las células de esta macula se distinguen porque
son mas estrechas y por lo general mas altas que las otras células del tubulo distal. Los
núcleos de estas células estan muy juntos.
En esta misma región, las células musculares lisas de la arteriola aferente contiguas
estan modificadas. Contienen granulos de secreción y sus núcleos son esferoidales, y a
estas se les denomina células yuxtaglomerulares.
El aparato yuxtaglomerular regula la tensión arterial mediante la activación del sistema
renina-angiotensina aldosterona. En algunas situaciones fisiológicas (ingesta reducida
de sodio) o patológicas (disminución del volumen sanguíneo circulante por hemorragia
o baja percusión renal por compresión de las arterias renales), las células
yuxtaglomerulares activan el sistema renina-angiotensina aldosterona. Este sistema
143
desempeña un papel importante en el mantenimiento de la homeostasis del sodio y la
hemodinámica renal. Los granulos de las células yuxtaglomerulares contienen un
aspartil proteasa, llamada renina. Un aumento del volumen sanguíneo suficiente como
para causar el estiramiento de las células yuxtaglomerulares en la arteriola aferente seria
el estimulo que cierra el circuito de retrocontrol y detiene la secreción de renina.
Función Tubular Renal
A medida que atraviesa los tubulos uriníferos y colectores del riñón, el
utrafiltrado glomerular sufre cambios que comprenden absorción tanto activa como
pasiva, así como secreción.
• Ciertas sustancias del ultrafiltrado son reabsorbidas, algunas de manera parcial y
otras por completo (glucosa).
• Otras sustancias como la creatinina se añaden al ultrafiltrado por actividad
secretora de las células tubulares.
En consecuencia, el volumen del ultrafiltrado se reduce de modo sustancial y la orina se
torna hiperosmótica. Las asas de Henle largas y los tubulos colectores que transcurren
paralelos a vasos sanguíneos de disposición similar, los vasos rectos, son el fundamento
del mecanismo multiplicador de contracorriente que contribuye a concentrar la orina
para tornarla hiperosmótica.
Túbulo contorneado proximal
El túbulo contorneado proximal es el sitio inicial principal de reabsorción, este
recibe el ultrafiltrado desde es el espacio urinario de la capsula de Bowman. Las células
cúbicas del tubulo contorneado proximal poseen las complejas especializaciones
superficiales asociadas con las células que se dedican a la absorción y el transporte de
líquidos. Exhiben las siguientes características:
• Un ribete en cepillo, compuesto por microvellosidades.
• Un complejo de unión, zonula ocludens y una zonula adeherens.
• Pliegues o plegamientos.
• Interdigitacion de las prolongaciones basales.
• Estriaciones basales, que son mitocondrias alargadas concentradas en las
prolongaciones basales.
Los túbulos contorneados proximales reabsorben alrededor de 150L de líquido por día,
que más o menos equivale al 80% del ultrafiltrado. Dos proteínas principales tienen a su
cargo la reabsorción de líquido en este sitio:
•
•
Bomba de sodio.
AQP-1 canal molecular para el agua.
La presión hidrostática impulsa un liquido en esencia isoosmótico a través de la
membrana basal del tubulo hacia el tejido conjuntivo renal. Aquí el líquido es
reabsorbido en los vasos de la red capilar peritubular.
144
El túbulo contorneado proximal también reabsorbe aminoácidos, monosacáridos y
polipéptidos. Las células del tubulo contorneado proximal estan cubiertas por un
glucocaliz bien desarrollado que contiene varias ATPasas, peptidasas y concentraciones
altas de disacaridasas.
Las proteínas y los peptidos grandes sufren endocitosis en el tubulo contorneado
proximal. Los aminoácidos producidos en la degradación lisosomica son reciclados y
devueltos a la circulación a través del compartimiento intercelular y del tejido
conjuntivo intersticial. Además el pH del ultrafiltrado se modifica en el tubulo
contorneado proximal por la reabsorción de bicarbonato y por la secreción especifica
hacia la luz de ácidos orgánicos exógenos y bases orgánicas derivadas de la circulación
capilar peritubular.
Túbulo recto proximal
Las células del túbulo recto proximal no son tan especializadas para la absorción
como las del tubulo contorneado proximal.
Segmento delgado del asa de Henle
La longitud del segmento delgado varía según la ubicación de la nefrona en la
corteza. Las nefronas yuxtamedulares tienen las ramas mas largas, mientras que las
nefronas corticales tienen las más cortas. En el segmento delgado hay diversos tipos
celulares. Se han detectados dos clases de tubulos de segmento delgado, uno con
epitelio mas plano que otro. Existen 4 tipos de células epiteliales:
• Células tipo I. Estan en las ramas mas delgadas descendente y ascendente de las
asas de Henle de las nefronas de asa corta. Forman un epitelio simple delgado.
• Células tipo II. Estan en la rama delgada descendente de las nefronas de asa
larga y forman un epitelio más alto.
• Células tipo III. Estan en la rama descendente delgada en la medula interna y
forma un epitelio mas fino.
• Células tipo IV. Estan en la curvatura de las nefronas de asa larga y en toda la
rama delgada ascendente.
Este sistema es parte del sistema intercambiador de contracorriente que actúa para
concentrar la orina.
Las ramas delgadas descendentes y ascendentes del asa de Henle difieren en cuanto a
propiedades estructurales y funcionales. El ultrafiltrado que entra en la rama delgada
descendente es isoosmótico mientras que el que sale de la rama delgada ascendente es
hipoosmótico con respecto al plasma. Las dos ramas del asa de Henle tienen
permeabilidades diferentes y, en consecuencia, funciones diferentes:
• La rama delgada descendente del asa de Henle es permeable, lo cual permite el
libre paso o equilibrio de la sal y el agua entre la luz de la nefrona y el tejido
conjuntivo peritubular. Como el líquido intersticial en la medula es hiperosmótico,
en este sitio el agua se difunde hacia fuera de la nefrona y la sal lo hace hacia
adentro de esta.
• La rama delgada ascendente permite la difusión pasiva del NaCl hacia el
intersticio.
145
Túbulo recto distal
El túbulo recto distal es una parte de la rama ascendente de asa de Henle, incluye
porciones medulares y corticales, con las últimas ubicadas en los rayos medulares. El
tubulo recto distal, al igual que la rama ascendente delgada, transporta iones desde la luz
tubular hacia el intersticio. La membrana celular apical en este segmento tiene
transportadores electroneutros que permiten la entrada a la célula de Cl, Na y K desde la
luz.
Túbulo contorneado distal
El túbulo contorneado distal intercambia Na por K bajo la regulación de la
aldosterona. Tiene más o menos un tercio de la longitud del tubulo contorneado
proximal. Este corto tubulo tiene a su cargo las siguientes funciones:
•
•
•
Reabsorción de Na y secreción de K
Reabsorción de ion bicarbonato
Conversión de amoniaco a ion amonio
La aldosterona aumenta la reabsorción de Na y la secreción de K. Estos efectos
acrecientan el volumen sanguíneo y elevan la tensión arterial en respuesta a la mayor
concentración de Na en la sangre.
Túbulos colectores y conductos colectores
Los tubulos colectores, así como los conductos colectores corticales y
medulares, estan compuestos por epitelio simple. Los tubulos colectores y los conductos
colectores corticales poseen células aplanadas, de forma pavimentosa y cúbica. Los
conductos colectores medulares tienen células cúbicas, con una transición hacia células
cilíndricas conforme el conducto aumenta de tamaño. En estos tubulos y conductos hay
dos tipos celulares:
• Células claras, son las células principales del sistema. Tienen un solo cilio y
pocas microvellosidades.
• Células oscuras, aparecen en menos cantidad.
Las células de los conductos colectores en forma gradual se tornan mas altas confirme
los conductos pasan de la medula externa a la medula interna y se convierten en
cilíndricas en la región de la papila renal. La cantidad de células oscuras disminuye
progresivamente hasta que estan desaparecen de los conductos cuando se aproximan a la
papila.
Células Intersticiales
El tejido conjuntivo de la parénquima renal, llamado tejido intersticial, rodea las
nefronas, los conductos y los vasos sanguíneos y linfáticos. La cantidad de este tejido
146
aumenta de manera considerable desde la corteza hasta la región interna de la medula y
la papila. En la corteza se reconocen dos tipos celulares intersticiales: células que se
parecen a fibroblastos y algún otro macrófago. Estas células sintetizan y secretan el
colágeno y los glucosaminoglucanos de la matriz extracelular del intersticio.
En la medula, las células intersticiales principales se parecen a miofibroblastos. Se
orientan paralelas a los ejes longitudinales de las estructuras tubulares y desempeñarían
algún papel en la compactación de estas estructuras. Además, en el intersticio también
se sintetizan prostaglandinas y prostaciclina.
Histofisiología del Riñón
El sistema multiplicador de contracorriente genera una orina hiperosmótica. El
termino contracorriente indica un flujo de liquido en estructuras contiguas en sentidos
opuestos. La capacidad del excretar orina hiperosmótica depende del sistema
multiplicador de contracorriente que comprende tres estructuras:
• Asa de Henle, que actúa como un multiplicador de contracorriente. El
ultrafiltrado avanza dentro de la rama descendente del segmento delgado del asa
hacia la papila renal y retorna hacia el limite corticomedular dentro de la rama
ascendente del segmento delgado.
• Vasos rectos, que forman asas paralelas a las asas de Henle. Actúan como
intercambiadores de contracorriente de agua y solutos entre la parte descendente de
los vasos rectos.
• Conducto colector, que en la medula actúa como un dispositivo equilibrador
osmótico.
Un gradiente permanente de concentración iónica produce orina hiperosmótica por un
efecto multiplicador de contracorriente. El asa de Henle crea y mantiene un gradiente de
concentración iónica en el intersticio medular que aumenta desde el limite
corticomedular hasta la papila renal.
Como el agua no puede abandonar la rama delgada ascendente, el intersticio se torna
hiperosmótico en la relación con el contenido luminar. Aunque un poco de Cl y del Na
del intersticio vuelve a difundirse hacia el interior de la nefrona en la rama delgada
descendente, los iones son transportados de nuevo hacia fuera en la rama delgada
ascendente y en el tubulo recto distal. Esto produce el efecto multiplicador de
contracorriente.
Vasos rectos con arteriolas descendentes y venulas ascendentes actúan como
intercambiadores de contracorriente. Las arteriolas eferentes de los corpúsculos renales
de la mayor parte de la corteza se ramifican para formar la red capilar que rodea las
porciones tubulares de la nefrona en la corteza, es decir, la red capilar peritubular. Las
arteriolas eferentes de los corpúsculos renales yuxtamedulares emiten varias arteriolas
no ramificadas que descienden dentro de la pirámide medular. Estas arteriolas rectas
describen un asa en la profundidad de la pirámide medular y ascienden en la forma de
venulas rectas. En conjunto, las arteriolas descendentes y las venulas ascendentes
reciben en nombre de vasos rectos. Las arteriolas rectas forman plexos capilares de
endotelio fenestrado que irrigan las estructuras tubulares a las diversas alturas de la
pirámide medular.
147
Para la concentración de la orina por el mecanismo intercambiador de contracorriente es
necesaria la interacción entre conductos colectores, asas de Henle y vasos rectos.
Los vasos rectos forman un sistema intercambiador de contracorriente de la siguiente
manera: tanto el lado arterial como el lado venoso del asa consisten en vasos de paredes
delgadas que forman plexos de capilares fenestrados en todos los niveles de la medula.
Conforme los vasos arteriales descienden a través de la medula, la sangre pierde agua
hacia el intersticio y gana sala desde este de manera, que en la punta del asa, que esta
profunda en la medula, la sangre esencialmente esta en equilibrio con el líquido
intersticial hiperosmótico. A medida que los vasos venosos ascienden hacia el limite
corticomedular, el procesos se invierte, ósea que la sangre hiperosmótica pierde sal
hacia el intersticio y gana agua desde este. Este intercambia ocurre sin consumo de
energía.
Irrigación Sanguínea
Cada riñón recibe una rama colateral de la aorta abdominal que recibe el nombre
de arteria renal. La arteria renal se ramifica dentro del seno renal en las arterias
interlobulares, que se introducen en la parénquima del riñón. Las arterias interlobulares
transcurren entre las pirámides hasta la corteza y luego se curvan para seguir un trayecto
arqueado a lo largo de la base de la pirámide entre la medula y la corteza. En
consecuencia, estas arterias interlobulares se designan arterias arciformes.
Las arterias interlobulillares son ramificaciones de las arterias arciformes que ascienden
a través de la corteza hacia la capsula. A medida que atraviesan la corteza hacia la
capsula, las arterias interlobulillares emiten ramas llamadas arteriolas afrentes, una para
cada glomérulo.
Las arteriolas aferentes dan origen a los capilares que forman el glomérulo. Los
capilares glomerulares se reúnen para formar una arteriola eferente que a su vez da
origen a una segunda red capilar, los capilares peritubulares. La distribución de estos
capilares es diferente en los glomérulos corticales y en los yuxtamedulares.
• Las arteriolas eferentes de los glomérulos corticales dan origen a una red capilar
peritubular que rodea los tubulos uraníferos locales.
• Las arteriolas eferentes de los glomérulos yuxtamedulares descienden hacia el
interior de la medula a lo largo del asa de Henle y se subdividen en vasos más
pequeños. Las arteriolas eferentes de los glomérulos yuxtamedulares dan origen a
los vasos rectos que participan en el sistema intercambiador de contracorriente.
Vasos linfáticos
Los riñones poseen dos redes principales de vasos linfáticos. Una red esta
situada en las regiones externas de la corteza y drena en vasos linfáticos mayores que
hay en la capsula. La otra red es mas profunda dentro del parénquima y desemboca en
los vasos linfáticos grandes del seno renal. Entre las dos redes linfáticas hay una gran
cantidad de anastomosis.
Inervación
148
Las fibras que forman el plexo renal provienen sobre todo de la división
simpática del sistema nervioso autónomo. Causan la contracción del músculo liso
vascular y por lo tanto, vasoconstricción.
• La constricción de las arteriolas aferentes a los glomérulos reduce la velocidad
de filtración y disminuye la producción de orina.
• La constricción de las arteriolas eferentes de los glomérulos aumenta la
velocidad de filtración y acrecienta la producción de orina.
• La perdida de la innervación simpática conduce a un aumento de la producción
urinaria total.
Uréter, Vejiga Urinaria y Uretra
Toda la vía urinaria, excepto la uretra, tienen la misma organización general,
una mucosa (epitelio de transición) una muscular y una adventicia. Al abandonar los
conductos colectores en el área cribosa, la orina se introduce en una serie de estructuras
que no la modifican sino que estan especializadas para su almacenamiento y conducción
hacia el exterior de cuerpo. La orina fluye secuencialmente hacia un cáliz menor, un
cáliz mayor y la pelvis renal y abandona cada riñón a través del uréter que la conduce
hasta la vejiga urinaria, donde se almacena por fin la orina se elimina a través de la
uretra.
Los cálices y la pelvis renal, los uréteres, la vejiga y el segmento inicial de la uretra
estan tapizados por epitelio de transición. El epitelio de transición urotelio es un epitelio
estratificado, fundamentalmente impermeable a sales y agua. El urotelio comienza en
los cálices menores con dos capas celulares que aumenta hasta cuatro o cinco aparentes
en el uréter y hasta seis o más en la vejiga vacía. Sin embargo, cuando la vejiga se
distiende se ven unas 3 capas. Las células epiteliales superficiales suelen ser cuboides y
hacen protrusión dentro de la luz. Con frecuencia se describen como abombadas o en
cúpula por la curvatura de su superficie apical.
El músculo liso de las vías urinarias estan organizado en haces. En toda la vía urinaria
bajo el urotelio hay una lámina propia de colágeno denso. En las porciones tubulares
suele haber dos capas de músculo liso bajo la lámina propia:
• La capa interna esta dispuesta en una espiral laxa y se describe como capa
longitudinal.
• La capa externa esta organizada en una espiral apretada y se describe como capa
circular.
El músculo liso de las vías urinarias esta mezclado con tejido conjuntivo de modo que
forma haces paralelos en lugar de láminas musculares puras. Las contracciones
peristálticas del músculo liso mueven la orina desde los cálices menores a través del
uréter hasta la vejiga.
Uréteres
Cada uréter conduce la orina desde la pelvis renal hasta la vejiga urinaria y tiene
24 a 34 cm. de longitud. La porción distal de uréter se introduce en la vejiga y sigue un
trayecto oblicuo a través de la pared vesical. La superficie luminar de la pared del uréter
149
esta revestida por epitelio de transición. El resto de la pared esta compuesto por
músculo liso y tejido conjuntivo. El músculo liso esta organizado en tres capas: una
longitudinal interna, una circular media y una longitudinal externa. Sin embargo la capa
longitudinal externa solo esta en el extremo distal del uréter.
Vejiga urinaria
La vejiga es un receptáculo distensible par la orina situado en la pelvis, detrás de
la sínfisis pubiana, su forma y tamaño cambia a medida que se llena. Tiene tres
orificios: dos para los uréteres y uno para la uretra. La región triangular definida por
estos tres orificios, el trígono, es relativamente lisa y tiene un espesor constante,
mientras que el resto de la pared vesical es grueso y con pliegues cuando la vejiga esta
vacía y delgado y liso cuando la vejiga esta distendida.
El músculo liso de la pared vesical forma el músculo detrusor. Hacia el orificio uretral,
las fibras musculares forman el esfínter interno de la uretra. La contracción del músculo
detrusor de la vejiga comprime todo el órgano y expulsa la orina hacia la uretra. La
vejiga esta inervada por las divisiones simpática y parasimpática del sistema nervioso
autónomo:
•
•
•
Las fibras simpáticas forman un plexo en la adventicia de la pared vesical.
Las fibras parasimpáticas son las fibras eferentes del reflejo de la micción.
Las fibras sensitivas son las fibras aferentes del reflejo de la micción.
Uretra
La uretra es un tubo fibromuscular que conduce la orina desde la vejiga hasta el
exterior a través del orificio uretral externo. El tamaño, la estructura y las funciones de
la uretra son diferentes en los varones y en las mujeres.
En el varón, la uretra sirve como segmento terminal tanto de la vía urinaria como de la
vía espermática. Tiene unos 20 cms de longitud y se divide en tres porciones bien
definidas:
•
•
•
Uretra prostática
Uretra membranosa
Uretra esponjosa
En la mujer, la uretra es corta y mide 3 a 5 cm. de longitud desde la vejiga hasta el
vestíbulo de la vagina, donde normalmente termina justo detrás del clítoris. Una gran
cantidad de glándulas uretrales pequeñas, en particular en la parte proximal de la uretra,
vierte sus secreciones hacia la luz uretral. Otras glándulas, las glándulas para uretrales,
envian su secreción a conductos parauretrales comunes. El músculo estriado de esta
estructura forma el esfínter uretral externo (voluntario).
150
17
Tejido Nervioso
151
Tejido Nervioso
Generalidades del Sistema Nervioso
El sistema nervioso permite que el organismo responda a los cambios continuos
de su medio externo e interno y controla e integra las actividades funcionales de los
órganos y aparatos. Desde el punto de vista anatómico se clasifica en:
• Sistema nervioso central (SNC), consiste en el encefalo y la medula.
• Sistema nervioso periférico (SNP), compuesto por nervios craneanos, raquídeos
y periféricos que conducen impulsos desde el SNC y hacia este, conjuntos de somas
neuronales fuera del SNC llamados ganglios y terminaciones nerviosas
especializadas.
Desde el punto de vista funcional:
• Sistema nervioso somático (SNS) o de la vida de relación, que consiste en las
partes somáticas del SNC y SNP. Provee inervación motora y sensitiva a todo el
organismo excepto las vísceras, el músculo liso y las glándulas.
• Sistema nervioso autónomo (SNA) o vegetativo, formado por las partes
autónomas del SNC y el SNP. Provee inervación motora involuntaria al músculo
liso, al sistema de conducción del corazón y a las glándulas. También provee
inervación aferente sensitiva desde las vísceras.
Composición del Tejido Nervioso
El tejido nervioso se compone de dos tipos principales de células: las neuronas y
las células de sostén. La neurona o célula nerviosa es la unidad funcional del tejido
nervioso y se compone de un cuerpo celular o soma y muchas prolongaciones. Estas
estan especializadas para recibir estímulos de otras neuronas y conducir los impulsos
eléctricos a otras partes del tejido a través de sus prolongaciones. Los contactos
especializados entre las neuronas que permiten la transmisión de la información desde
una célula nerviosa hasta la siguiente recibe el nombre de sinapsis. Las células de sostén
son células no conductoras que estan en íntimo contacto con las neuronas. En el SNC se
llaman neuroglia o glía. En el SNP son las células de Schwann o lemocitos y células
satélite o anficitos. Las células de Schwann rodean las prolongaciones axónicas. Las
células satélite rodean a los somas neuronales.
Las células de sostén proveen:
• Sostén físico para las prolongaciones neuronales.
• Aislamiento eléctrico.
• Mecanismo de intercambio metabólico entre los vasos sanguíneos y las neuronas
También hay un abundante componente vascular. Los vasos sanguíneos estan separados
del tejido nervioso por las láminas basales y tejido conjuntivo, a esto se le llama barrera
hematoencefalica.
152
El sistema nervioso permite responder con rapidez a los estímulos externos a través de
la acción de células efectoras. La parte autónoma del sistema nervioso regula la función
de los órganos internos. Los efectores que responden son:
• Músculo liso, cuya contracción modifica el diámetro o la forma de las
estructuras tubulares o vísceras huecas.
• Células del sistema de conducción del corazón (fibras de Purkinje), regula el
ritmo de contracción del músculo cardiaco.
• Epitelio glandular, modifica la síntesis, la composición y la liberación de las
secreciones.
Neuronas en varias partes del encefalo y en otros sitios se comportan como células
secretoras y en conjunto se denominan tejido neuroendocrino.
La Neurona
La neurona es la unidad estructural y funcional de l tejido nervioso. El sistema
nervioso humano contiene más de 10 mil millones de neuronas. Se clasifican dentro de
tres categorías:
• Neuronas sensitivas, que transmiten los impulsos desde los receptores hasta el
SNC. Las prolongaciones de estas neuronas estan incluidas en las fibras nerviosas
aferentes somáticas que transmiten las sensaciones de dolor, temperatura y presión
desde la superficie corporal, y aferentes viscerales transmiten los impulsos de dolor
y otras sensaciones desde las membranas mucosas, las glándulas y los vasos
sanguíneos.
• Neuronas motoras, que transmiten impulsos desde el SNC o los ganglios hacia
células efectoras. Las prolongaciones de estas neuronas estan incluidas en las fibras
nerviosas eferentes somáticas y eferentes viscerales. Las somáticas envian impulsos
voluntarios a los músculos esqueléticos y las viscerales impulsos involuntarios al
músculo liso.
• Interneuronas, o neuronas intercalares, que forman una red integrada de
comunicación entre las neuronas sensitivas y las neuronas motoras. Mas del 99.9%
de todas la neuronas pertenece a esta red de integración.
Los componentes funcionales de una neurona comprenden el cuerpo células o soma, el
axón, las dendritas y los conductos sinápticos. El soma de una neurona contiene el
núcleo y las organelas que mantiene la célula. La mayoría de las neuronas tiene un solo
axón, la prolongación mas larga, que transmite los impulsos desde el soma neuronal
hacia una terminación especializada que entra en contacto con otra neurona o una célula
efectora. Una neurona suele tener muchas dendritas, prolongaciones más cortas que
transmiten impulsos desde la periferia hacia el soma neuronal. Las neuronas se pueden
clasificar según la cantidad de prolongaciones que se extienden desde el cuerpo
neuronal:
• Neuronas multipolares son las que tienen un axón y dos dendritas o más.
• Neuronas bipolares son las que poseen un axón y una dendrita.
• Neuronas unipolares (seudounipolares) son las que tienen una prolongación, el
axón que se divide cerca del soma neuronal en dos largas prolongaciones.
Las neuronas motoras y las interneuronas son multipolares. La dirección de los
impulsos es desde las dentritas hacia el soma y desde este hacia el axón. La porción
153
final del axón, la terminación sináptica, contiene diversos neurotransmisores cuya
liberación afecta otras neuronas, células musculares y células epiteliales glandulares.
Las neuronas sensitivas son unipolares. El soma de esta neurona esta situado en un
ganglio raquídeo cerca del SNC, una rama axónica se extiende hacia la periferia y otra
hacia el SNC.
Las neuronas bipolares verdaderas estan limitadas a la retina del ojo y los ganglios del
nervio vestibulococlear o auditivo.
Soma neuronal
El cuerpo celular, soma o pericarión es la región dilatada de la neurona que
contiene un núcleo eucromático grande con un nucleolo prominente y el citoplasma
perinuclear. El contenido ribosómico de estas células se les conoce como corpúsculos
de Nissl, cada corpúsculo corresponde a un rimero de rER. El cono axónico, una región
del soma carece de organelas citoplasmáticas grandes y sirve como hito para distinguir
los axones de las dendritas.
Las neuronas no se dividen; tienen que durar toda la vida. Aunque las neuronas no se
duplican, sus componentes subcelulares se recambian son regularidad. La necesidad
constante de reemplazar explica los rasgos morfológicos característicos de un alto nivel
de actividad sintética. Las moléculas proteicas neosintetizadas se transportan a sitios
distantes dentro de una neurona en un proceso llamado transporte axónico.
Dendritas y axones
Las dendritas son prolongaciones receptoras que reciben estímulos de otras
neuronas o del medio externo para transmitirlas al soma neuronal. Tienen un diámetro
mayor que los axones, no estan mielinizadas y tienen extensas ramificaciones llamadas
arborizaciones dendríticas que aumentan la superficie receptora de una neurona. El
contenido del soma neuronal y las dendritas es similar con la excepción del aparato de
Golgi.
Los axones son prolongaciones efectoras que transmiten estímulos a otras neuronas o
células efectoras. Cada neurona tiene un solo axón. Los axones provenientes de
neuronas ubicadas en los núcleos motores del SNC (neuronas Golgi tipo I) pueden tener
que extenderse mas de un metro para alcanzar sus dianas efectoras, los músculos
esqueléticos. Las interneuronas del SNC (neuronas de Golgi tipo II) poseen un axón
mas corto. Un axón puede dar origen a una ramificación recurrente. El axón tiene su
origen en el cono axónico. La región del axón entre el vértice del cono axónico y el
comienzo de la vaina de mielina se denomina se denomina segmento inicial. El
segmento inicial es el sitio donde se genera un potencial de acción en el axón.
Algunas terminaciones axónicas grandes son capaces de sintetizar localmente proteínas
que participan en procesos de memoria aunque casi todas las moléculas proteicas se
sintetizan en el pericarion. Estas regiones bien definidas dentro de las terminaciones
axónicas, llamadas placas periaxoplasmáticas poseen las caracteristicas bioquímicas y
moleculares de la síntesis proteica activa.
154
Sinapsis
Las neuronas se comunican con otras neuronas y con células efectoras por medio
de sinapsis. Las sinapsis son relaciones de contigüidad especializadas entre neuronas
que facilitan la transmisión de los impulsos desde una neurona hacia otra. La sinapsis
también se produce entre axones y células efectoras. La sinapsis entre neuronas se
clasifica:
• Axodendríticas
• Axosomáticas
• Axoaxónicas
• Dendrodendríticas
La sinapsis se clasifica en químicas y eléctricas dependiendo del mecanismo de
conducción de los impulsos nerviosos y de la manera en que se genera el potencial de
acción en las células diana.
• Sinapsis química, la conducción de los impulsos se consigue con la liberación de
sustancias químicas (neurotransmisores) desde la neurona presináptica.
• Sinapsis eléctricas, contiene uniones de hendidura que permiten el movimiento
de iones entre la células y en consecuencia permiten la diseminación directa de una
corriente eléctrica de una célula con otra.
Una sinapsis química típica contiene un botón presinaptico, una hendidura sináptica y
una membrana postsináptica.
• Botón presináptica, el extremo de la prolongación neuronal desde el que se
liberan los neurotransmisores. Contiene vesículas sinápticas en cuyo interior se
almacenan los neurotransmisores.
• Hendidura sináptica, el espacio que separa la neurona presináptica de la neurona
postsináptica o de la célula diana.
• Membrana postsináptica, contiene sitios receptores con los que interacciona el
neurotransmisor.
Canales de Ca 2+ activados por voltaje en la membrana del botón regulan la liberación
de neurotransmisor. La naturaleza química del neurotransmisor determina el tipo de
respuesta en esa sinapsis en la generación de impulsos nerviosos. La liberación de
neurotransmisor por el componente presinaptico puede causar excitación o inhibición en
la membrana plasmática.
• En las sinapsis excitatorias se liberan neurotransmisores como acetilcolina,
glutamina o serotonina.
• En las sinapsis inhibitorias se liberan neurotransmisores como acido
aminobutírico o glicina.
La generación definitiva de un impulso nervioso en una neurona postsináptica depende
de la suma de los impulsos excitatorios e inhibitorios que llegan a la neurona. Las
sinapsis permiten el procesamiento de los impulsos recibidos por las neuronas. El
impulso que pasa de la neurona presináptica a la célula postsináptica típicamente es
modificado en la sinapsis por otras neuronas que, aunque no forman parte de la vía
directa tienen acceso a la sinapsis.
Neurotransmisores
155
• Acetilcolina (ACh), las neuronas que utilizan este neurotransmisor reciben el
nombre de neuronas colinérgicas.
• Catecolaminas como la noradrenalina (NE), la adrenalina (EPI) y la dopamina
(DA). Las neuronas que utilizan este neurotransmisor se denominan neuronas
adrenérgicas.
• Serotonina, glutamato, aspartato y glicina.
También se ha demostrado que varios peptidos pequeños actúan como transmisores
sinápticos como la sustancia P, las hormonas liberadoras hipotalámicas, las encefalinas,
el péptido intestinal vasoactivo, la colecistocinica y la neurtensina y el oxido nítrico que
se sintetiza dentro de la sinapsis y se usa de inmediato.
Los neurotransmisores liberados hacia la hendidura sináptica pueden ser degradados o
recapturados. El proceso más común para eliminar un neurotransmisor después de que
sido liberado hacia la hendidura sináptica se denomina recaptación de alta afinidad.
Alrededor del 80% de los neurotransmisores liberados se eliminan por este mecanismo.
Estos y otros transmisores son reincorporados en vesículas en el componente
presinaptico por endocitosis y quedan disponibles para su reciclaje. Enzimas asociadas
con la membrana postsináptica degradan el 20% restante de los neurotransmisores.
Sistema de transporte axónico
Las sustancias necesarias en el axón y las dentritas se sintetizan en el soma
neuronal y tienen que ser transportadas hacia esos sitios. La actividad sintética de la
neurona esta concentrada en el pericarion, para evitar el material neosintetizado hacia el
telendron se necesita del transporte axónico. Este transporte es un mecanismo
bidireccional que sirve como un modo de comunicación intercelular. El transporte
axónico puede ser de dos tipos.
• Transporte anterogrado, material desde el pericarion hacia la periferia neuronal.
• Transporte retrogado, material desde la terminación axónica (y las dentritas)
hacia el pericarion.
Los sistemas de transporte también pueden clasificarse según la velocidad.
• Un sistema de transporte lento lleva las sustancias desde el soma neuronal hacia
el botón terminal.
• Un sistema de transporte rápido lleva sustancias en ambas direcciones a una
velocidad que oscila entre 20 y 400 mm/día y para este transporta se necesita ATP.
El transporte dendrítico parece que tiene las mismas caracteristicas y las funciones que
cumple en la dentritas serian las mismas que las del transporte axónico.
Células de Sostén del Tejido Nervioso
Células de Schwann y vaina de mielina
Los axones del sistema nervioso periférico se describen como mielínicos o
amielínicos. Los axones mielínicos estan rodeados por una cubierta rica en lípidos
llamada vaina de mielina. Por fuera de la vaina de mielina hay una delgada capa de
156
citoplasma de célula de sostén llamada vaina de Shwann o neurilema. Alrededor de la
célula de Schwann hay una lámina basal. Desde el punto de vista funcional, la vaina de
mielina y la neurilema con su lámina externa aíslan el axón del compartimiento
extracelular circundante. El cono axónico y las arborizaciones terminales donde el axón
establece sinapsis con sus células diana carecen de vaina de mielina.
La vaina de mielina esta compuesta por múltiples capas de membrana de célula de
Shwann enrolladas concentricamente alrededor del axón. Para producir la vaina de
mielina, cada célula de Schwann se enrolla en espiral alrededor de un corto segmento
del axón. Mientras se enrosca el citoplasma es exprimido de entre las membranas de las
capas concéntricas de la célula de Shwann. La vaina de mielina esta segmentada porque
la forman muchas células de Shwann dispuesta secuencialmente a lo largo del axón. La
región en donde se encuentran dos células de Shwann contiguas carece de mielina y este
sitio se denomina nódulo de Ranvier. La fusión de los bordes del surco para encerrar el
axón produce el mesaxón interno, el estrecho espacio intercelular de los anillos más
internos. La yuxtaposición de la membrana plasmática de la última capa sobre si misma
conforme cierra el anillo produce el mesaxón interno.
Es típico que se vean pequeñas cantidades de citoplasma en varios sitios: collarete
citoplasmático interno de la célula de Shwann entre el axón y la mielina, las incisuras de
Shmidt-Laternam etc. La cantidad de incisuras de Shmidt-Laternam se correlaciona con
el diámetro del axón; los axones más gruesos poseen más incisuras.
Los axones amielínicos del sistema nervioso periférico estan en vueltos por células de
Shwann y sus láminas externas. Se sitúan en surcos en la superficie de la célula de
Shwann. Los labios o bordes pueden estar separados y exponer una porción del axolema
a la lámina externa contigua de la célula de Shwann o pueden entrar en contacto y
formar un mesaxón. En una sola invaginación de la superficie de la célula de Shwann
pueden quedar incluidos un solo axón o un grupo de axones. En el SNA es común que
haces de axones amielínicos ocupen un solo surco.
Células satélite
Los somas neuronales en los ganglios estan rodeados por una capa de células
pequeñas llamadas células satélite. Estas células contribuyen a establecer y mantener un
microambiente controlado alrededor del cuerpo neuronal en el ganglio, con lo que
provee aislamiento eléctrico, así como una vía para el intercambio metabólico.
Neuroglia
Dentro del SNC las células de sostén reciben el nombre de neuroglia o células
gliales. Los cuatro tipos de células gliales son las siguientes:
• Oligodendrocitos, activas en la formación y mantenimiento de la mielina e SNC.
• Astrositos, proveen sostén físico y metabólico para las neuronas del SNC.
• Microgliocitos, poseen propiedades fagocíticas.
• Ependimocitos, células cilíndricas que revisten los ventrículos del encefalo y el
conducto central de la medula espinal.
La microglia posee propiedades fagocíticas. Los microgliocitos son fagocíticos. Se
encuentran normalmente en poca cantidad, pero proliferan y se tornan muy fagocíticas
157
en las regiones lesionadas o enfermas. Se cree que se derivan de la medula ósea. Son las
células más pequeñas de las células neurogliales y poseen núcleos alargados y estan
cubiertos por abundantes púas.
Los astrositos son de dos tipos: protoplasmáticos y fibrosos, son las células más
grandes.
• Astrositos protoplasmáticos, que prevalecen en la sustancia gris. Poseen
abundantes prolongaciones citoplasmáticas cortas y ramificadas.
• Astrositos fibrosos, que son más comunes en la sustancia blanca. Tiene menos
prolongaciones, bien rectas.
Alrededor del 80% de todos tumores encefálicos primarios del adulto corresponden a
tumores encefálicos primarios del adulto corresponden a tumores derivados de
astrositos fibrosos. Las prolongaciones de los astrositos se extienden entre los vasos
sanguíneos y las neuronas. Los extremos de las prolongaciones se expanden para formar
pies terminales que cubren grandes porciones de la superficie externa del vaso o del
axolema. Los astrositos proveen una cubierta para las regiones desnudas de los axones
mielínicos. Los astrositos protoplasmáticos en la superficie del encefalo y la medula
espinal extienden sus prolongaciones hacia la lamina basar de la piamadre para formar
la membrana limitante glial, una barrera de impermeabilidad relativa que rodea el SNC.
Los oligodendrocitos producen y mantienen la vaina de mielina en el SNC. El
oligodendrocito es la célula encargada de producir la mielina en el SNC. Con frecuencia
se alinean en hileras entre los axones. Cada oligodendrocito emite varias prolongaciones
a manera de lengüetas que llegan hasta los axones y cada una se enrosca alrededor de un
segmento de axón para formar un segmento internodal de mielina. Las múltiples
prolongaciones de un solo oligodendrocito pueden mielinizar un axón o varios axones
cercanos.
La vaina de mielina en el SNC es diferente de la del SNP. La mielina en el SNC tiene
menos incisuras de Shmidt-Laternam los oligodendrocitos no poseen una lamina
externa los nódulos de Ranvier en el SNC son mas grandes que los del SNP y las fibras
amielinicas del SNC estan verdaderamente desnudas.
Las células ependimarias forman el revestimiento epitelial de los ventrículos del
encefalo y del conducto central de la medula espinal. Las células ependimarias o
ependimocitos forman el revestimiento epitelial simple de las cavidades ocupadas por el
líquido cefalorraquídeo dentro del SNC. Son células entre cúbicas y cilíndricas que
poseen las características morfológicas y funcionales de células transportadoras de
líquidos, estan estrechamente unidas por complejos de unión ubicados a la altura de sus
superficies apicales. A diferencia de lo que ocurre en un epitelio típico, las células
ependimarias carecen de lámina basal, la superficie celular basal posee abundantes
repliegues que interdigital con las prolongaciones de los astrositos contiguos. En vatios
sitios del sistema ventricular encefálico este revestimiento ependimario sufre una
modificación para producir el líquido cefalorraquídeo. Las células ependimarias
modificadas y los capilares asociados forman en conjunto los llamados plexos
coroideos.
158
Una sola neurona transmite impulsos desde el SNC hacia el órgano efector. En el SNA,
una cadena de dos neuronas conectan el SNC con el músculo liso, el músculo cardiaco y
las glándulas.
Los somas de las neuronas sensitivas estan situados en ganglios que estan fuera del
SNC pero cerca de este. En el sistema sensitivo una sola neurona conecta el receptor, a
través de un ganglio sensitivo, con la medula espinal o el tronco del encefalo. Los
ganglios sensitivos estan ubicados en las raíces dorsales de los nervios raquídeos y en
asociación con los nervios craneanos V, VII, VIII, IX y X.
Componentes de tejido conjuntivo de un nervio periférico
La mayor parte de un nervio periférico consiste en las fibras nerviosas y sus
células de sostén. Las fibras nerviosas se mantienen juntas por la acción de un tejido
conjuntivo. Estos componentes son los siguientes:
• Endoneuro, el tejido conjuntivo que rodea cada fibra nerviosa individual.
• Perineuro, tejido conjuntivo especializado que rodea cada fascículo de fibras
nerviosas, ayuda a la formación hematoneural.
• Epineuro, el tejido conjuntivo denso no moldeado que rodea todo un nervio
periférico y llena los espacios entre los fascículos nerviosos.
Organización de la medula espinal
Se divide en 31 segmentos: 8 cervicales, 12 torácicos, 5 lumbares, 5 sacros, 1
coccígeo y en conexión con cada uno de estos hay un par de nervios raquídeos. Cada
nervio raquídeo esta unido a su segmento, raíces anteriores y raíces posteriores. La
medula espinal exhibe una porción interna con la forma de una mariposa de color gris,
que es la sustancia gris que rodea el conducto central, llamado conducto del epéndimo y
una porción periférica, la sustancia blanca, que solo contiene axones mielínicos y
amielínicos (haces).La sustancia gris contiene los somas neuronales y la dentritas junto
con axones y células neurogliales (núcleos).
La sinapsis solo ocurre en la sustancia gris.
Los somas de las neuronas motoras que inervan el músculo estriado estan situados en
las astas anteriores de la sustancia gris medular. Las neuronas del asta anterior, también
llamadas motoneuronas inferiores.
Los somas de las neuronas sensitivas estan ubicados en los ganglios que hay en las
raíces posteriores de los nervios raquídeos.
Receptores aferentes (sensitivos)
Los receptores aferentes son estructuras especializadas ubicadas en los extremos distales
de las prolongaciones periféricas de las neuronas sensitivas. Pueden iniciar un impulso
nervioso en respuesta a un estimulo. Los receptores se clasifican en:
• Esteroceptores, que reaccionan ante estímulos del medio externo, térmicos,
táctiles, olfatorios, auditivos o visuales.
• Intraceptores, reaccionan ante estímulos provenientes del interior del cuerpo,
como el grado de llenado o distensión del tubo digestivo, la vejiga urinaria y los
vasos sanguíneos.
159
• Propioceptores, reaccionan ante estímulos internos y perciben la posición
corporal y el tono y el movimiento de los músculos.
El receptor mas simple consiste en un axón desnudo, a esto se le llama terminación no
capsulada. Estas terminaciones se hallan en los epitelios.
La mayoría de las terminaciones nerviosas sensitivas adquieren un vaina o capsula de
tejido conjuntivo de complejidad variable. Las terminaciones nerviosas sensitivas con
vainas de tejido conjuntivo reciben el nombre de terminaciones encapsuladas. Los husos
neuromusculares son terminaciones sensitivas encapsuladas que estan en el músculo
esquelético.
Sistema nervioso autónomo
•
•
•
El SNA se clasifica en 3 divisiones:
División simpática
División parasimpática
División entérica
El SNA envía impulsos hacia el músculo liso, el músculo cardiaco y el epitelio
glandular.
La principal diferencia de organización entre el flujo eferente de impulsos hacia el
músculo esquelético y el flujo eferente hacia el músculo liso es que una neurona
transmite los impulsos desde el SNC hasta los efectores somáticos, mientras que una
secuencia de dos neuronas transmite los impulsos desde el SNC hasta los efectores
viscerales.
Las neuronas presinapticas de la división simpática estan ubicadas en las porciones
torácica y lumbar alta de la medula espinal. Las neuronas presinapticas envian axones
desde la medula espinal torácica y lumbar alta hacia los ganglios prevertebrales y
paravertebrales. Los ganglios prevertebrales y de la cadena ganglionar simpática
paravertebral contienen los somas de las neuronas efectoras postsinapticas de la división
simpática.
Las neuronas presinapticas de la división parasimpática estan situadas en el tronco del
encefalo y en la porción sacra e la medula espinal.
Las divisiones simpática y parasimpática del SNA con frecuencia inervan los mismos
órganos. En estos casos las acciones de ambas divisiones suelen ser antagónicas.
La división entérica de SNA esta formada por los ganglios y redes neuronales
postsinapticas del tubo digestivo.
Organización del Sistema Nervioso Central
En el encefalo, la sustancia gris forma una cubierta externa denominada corteza,
mientras que la sustancia blanca forma una parte interna mas profunda llamada centro
oval. La corteza de sustancia gris en el encefalo contiene somas neuronales, axones,
160
dentritas y células de la neuroglia y el sitio donde se produce la sinapsis. La sustancia
gris también esta en la forma de islotes, llamados núcleos.
La sustancia blanca contiene solo axones de neuronas más las células gliales y vasos
sanguíneos asociados.
Células de la sustancia gris
Los tipos de somas neuronales que hay en la sustancia gris varían. Cada región
funcional de la sustancia gris tiene una variedad característica de somas neuronales
asociados con una red de prolongaciones axónicas, dendríticas y gliales. La red de
prolongaciones axónicas dendríticas y gliales asociadas con la sustancia gris recibe el
nombre de neuropilo.
El tronco del encefalo no tiene una separación nítida en regiones de sustancia gris y
sustancia blanca. Los núcleos de los nervios craneanos situados en el tronco del
encefalo, aparecen como islotes rodeados por haces de sustancia blanca mas o menos
definidos. Estos núcleos contienen los somas de las neuronas motoras de los nervios
craneanos.
Tejido conjuntivo del sistema nervioso central
Tres membranas secuenciales del tejido conjuntivo, las meninges, revisten el
encefalo y la medula espinal:
• La duramadre es la cubierta más externa.
• La aracnoides esta debajo de la duramadre.
• La piamadre es una delicada capa de esta en contacto directo con la superficie
del encefalo de la medula espinal.
La aracnoides y la piamadre en conjunto se le llama piaracnoides. La duramadre es una
lamina relativamente gruesa de tejido conjuntivo denso es continua su superficie externa
con el periostio de los huesos de cráneo. La aracnoides es una delicada lámina de tejido
conjuntivo adosada a la superficie interna e la duramadre, envía delicadas trabéculas
aracnoides hacia la piamadre. El espacio que cruzan estas trabéculas es el espacio
subaracnoideo, que contiene liquido cefalorraquídeo.
Barrera hematoencefalica
La barrera hematoencefalica restringe el paso de ciertas sustancias desde la
sangre hacia los tejidos del SNC. La barrera es creada principalmente por las intrincadas
uniones estrechas entre las células endoteliales. La zonula occludents elimina brechas
entre las células endoteliales e impide la sencilla difusión de líquido y solutos hacia el
tejido nervioso. La barrera es ineficaz o inexistente en la neurohipófisis, la sustancia
negra (locus Níger) y en el locus cerebeleus.
Respuesta de las Neuronas a la Agresión
161
Degeneración
La porción de una fibra nerviosa distal al sitio de lesión se degenera por la
interrupción del transporte axónico esto se le conoce como degeneración anterograda o
walleriana. En el SNP, el segmento axónico distal a la lesión adquiere una serie de
estrangulaciones y se fragmenta en segmentos discontinuos a los pocos días. En el SNC,
la degradación de los segmentos axónicos asilados tarda varias semanas.
Las vainas de muelita también se fragmentan y los fragmentos de mielina encierran los
fragmentos axónicos.
El soma de una neurona cuyo axón se ha lesionado sufre tumefacción, su núcleo se
desplaza hacia la periferia y la sustancia de Nissl desaparece, a esto se le llama
cromatolisis. Una perdida de axoplasma significativo puede hacer que la neurona
muera.
Cicatrización
En el SNP el tejido conjuntivo y las células de Shwann forman tejido cicatrizal
en la brecha que hay entre los extremos de un nervio seccionado o aplastado. Si la
cantidad de tejido cicatrizal no es demasiado grande o si se puede lograr la
aproximación quirúrgica de los extremos de corte, es probable que el nervio seccionado
se regenere.
Regeneración
En el SNP las células de Shwann se dividen y forman bandas celulares que
atraviesan la cicatriz neoformada. La división es el primer paso en la regeneración.
Estas células forman puentes a través de la cicatriz. Después una gran cantidad de
prolongaciones nerviosas nuevas (neuritas) brotan del munón proximal. Los puentes de
células Shwann sirven como guías para que los axones en proceso de regeneración
proliferan a través de la cicatriz mantengan así sus trayectos normales.
Si se restablece el contacto físico entre una neurona motora y su músculo, la función
suele recuperarse. Si no se restablecen contacto con el puente de células de Shwann, los
brotes axónicos crecen en forma desordenada y el músculo permanece atrófico.
162
Practicas
de
Laboratorio
163
Índice
1. Citología Vaginal…………………………………………………164
2. Epitelio Estratificado Plano……………………………………....165
3. Tejido Conectivo Areolar…………………………………………166
4. Tejido Cartilaginoso………………………………………………167
5. Miocardio...……………………………………………………….168
6. Lengua…………………………………………………………….169
7. Intestino Delgado…………………………………………………170
8. Tejido Sanguíneo…………………………………………………171
9. Pulmón……………………………………………………………172
10.
10.Epitelio Estratificado Plano………………………………………173
11.
11.Hígado……….……………………………………………………174
12.
12.Testículo…….……………………………………………………175
13.
13.Próstata……..…………………………………………………….176
14.
14.Ovario…………………………………………………………….177
15.
15.Oviducto………………………………………………………….178
16.
16.Bazo………………………………………………………………179
17.
17.Timo……………………………………………………………...180
18.
18.Tiroides………………………………………………….…….….181
19.
19.Hipófisis……………………………………………………….….182
20.
20.Riñón…………………………………………………….…….….183
21.
21.Cerebelo…………………………………………………………..184
22.
22.Medula Espinal…………………………………………………...185
164
LA CÉLULA
CITOLOGÍA VAGINAL
165
TEJIDO EPITELIAL
PITELIO ESTRATIFICADO PLANO
166
TEJIDO CONJUNTIVO
TEJIDO CONECTIVO AREOLAR
167
TEJIDO CARTILAGINOSO
CARTÍLAGO
168
TEJIDO MUSCULAR
MIOCARDIO
169
TEJIDO MUSCULAR
LENGUA (MÚSCULO ESTRIADO)
170
TEJIDO MUSCULAR
INTESTINO DELGADO (MÚSCULO LISO)
171
TEJIDO SANGUÍNEO
SANGRE
172
APARATO RESPIRATORIO
PULMÓN
173
APARATO RESPIRATORIO
EPITELIO SEUDOESTRATIFICADO (TRÁQUEA)
174
APARATO DIGESTIVO
HÍGADO
175
APARATO GENITAL MASCULINO
TESTÍCULO
176
APARATO GENITAL MASCULINO
PRÓSTATA
177
APARATO GENITAL FEMENINO
OVARIO
178
APARATO GENITAL FEMENINO
OVIDUCTO
179
SISTEMA LINFÁTICO
BAZO
180
SISTEMA LINFÁTICO
TIMO
181
SISTEMA ENDOCRINO
TIROIDES
182
SISTEMA ENDOCRINO
HIPÓFISIS
183
APARATO URINARIO
RIÑÓN
184
SISTEMA NERVIOSO
CEREBELO
185
SISTEMA NERVIOSO
MEDULA ESPINAL
186
187
188