osteomielitis
Anuncio
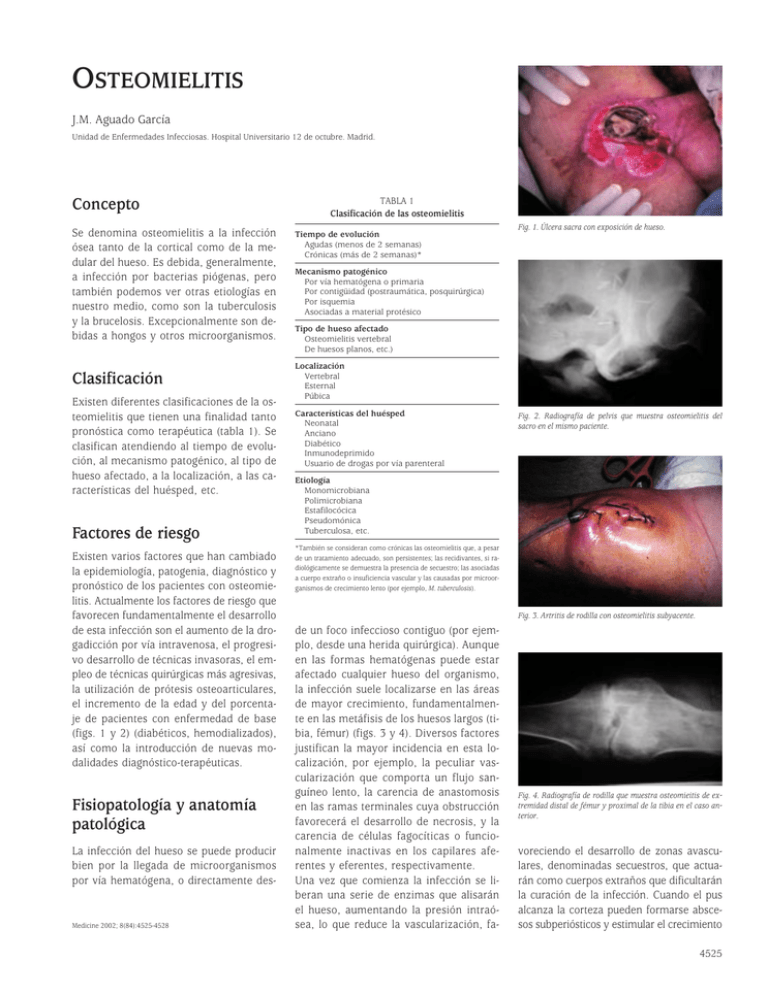
OSTEOMIELITIS J.M. Aguado García Unidad de Enfermedades Infecciosas. Hospital Universitario 12 de octubre. Madrid. Concepto Se denomina osteomielitis a la infección ósea tanto de la cortical como de la medular del hueso. Es debida, generalmente, a infección por bacterias piógenas, pero también podemos ver otras etiologías en nuestro medio, como son la tuberculosis y la brucelosis. Excepcionalmente son debidas a hongos y otros microorganismos. Clasificación Existen diferentes clasificaciones de la osteomielitis que tienen una finalidad tanto pronóstica como terapéutica (tabla 1). Se clasifican atendiendo al tiempo de evolución, al mecanismo patogénico, al tipo de hueso afectado, a la localización, a las características del huésped, etc. Factores de riesgo Existen varios factores que han cambiado la epidemiología, patogenia, diagnóstico y pronóstico de los pacientes con osteomielitis. Actualmente los factores de riesgo que favorecen fundamentalmente el desarrollo de esta infección son el aumento de la drogadicción por vía intravenosa, el progresivo desarrollo de técnicas invasoras, el empleo de técnicas quirúrgicas más agresivas, la utilización de prótesis osteoarticulares, el incremento de la edad y del porcentaje de pacientes con enfermedad de base (figs. 1 y 2) (diabéticos, hemodializados), así como la introducción de nuevas modalidades diagnóstico-terapéuticas. Fisiopatología y anatomía patológica La infección del hueso se puede producir bien por la llegada de microorganismos por vía hematógena, o directamente des- Medicine 2002; 8(84):4525-4528 TABLA 1 Clasificación de las osteomielitis Tiempo de evolución Agudas (menos de 2 semanas) Crónicas (más de 2 semanas)* Fig. 1. Úlcera sacra con exposición de hueso. Mecanismo patogénico Por vía hematógena o primaria Por contigüidad (postraumática, posquirúrgica) Por isquemia Asociadas a material protésico Tipo de hueso afectado Osteomielitis vertebral De huesos planos, etc.) Localización Vertebral Esternal Púbica Características del huésped Neonatal Anciano Diabético Inmunodeprimido Usuario de drogas por vía parenteral Fig. 2. Radiografía de pelvis que muestra osteomielitis del sacro en el mismo paciente. Etiología Monomicrobiana Polimicrobiana Estafilocócica Pseudomónica Tuberculosa, etc. *También se consideran como crónicas las osteomielitis que, a pesar de un tratamiento adecuado, son persistentes; las recidivantes, si radiológicamente se demuestra la presencia de secuestro; las asociadas a cuerpo extraño o insuficiencia vascular y las causadas por microorganismos de crecimiento lento (por ejemplo, M. tuberculosis). Fig. 3. Artritis de rodilla con osteomielitis subyacente. de un foco infeccioso contiguo (por ejemplo, desde una herida quirúrgica). Aunque en las formas hematógenas puede estar afectado cualquier hueso del organismo, la infección suele localizarse en las áreas de mayor crecimiento, fundamentalmente en las metáfisis de los huesos largos (tibia, fémur) (figs. 3 y 4). Diversos factores justifican la mayor incidencia en esta localización, por ejemplo, la peculiar vascularización que comporta un flujo sanguíneo lento, la carencia de anastomosis en las ramas terminales cuya obstrucción favorecerá el desarrollo de necrosis, y la carencia de células fagocíticas o funcionalmente inactivas en los capilares aferentes y eferentes, respectivamente. Una vez que comienza la infección se liberan una serie de enzimas que alisarán el hueso, aumentando la presión intraósea, lo que reduce la vascularización, fa- Fig. 4. Radiografía de rodilla que muestra osteomieitis de extremidad distal de fémur y proximal de la tibia en el caso anterior. voreciendo el desarrollo de zonas avasculares, denominadas secuestros, que actuarán como cuerpos extraños que dificultarán la curación de la infección. Cuando el pus alcanza la corteza pueden formarse abscesos subperiósticos y estimular el crecimiento 4525 PATOLOGÍA ÓSEA (II) perióstico (involucros). La infección podría incluso extenderse a partes blandas y ocasionar una celulitis. Los cambios característicos de la osteomielitis aguda son la presencia de microorganismos, el infiltrado por polimorfonucleares, la congestión y la trombosis vascular. Progresivamente evoluciona hacia la fase crónica caracterizada por la necrosis ósea, infiltrado inflamatorio linfomonocitario y la presencia de tejido de granulación, fibrosis y neoformación ósea. La presencia de tejido óseo desvitalizado, especialmente si además existe un cuerpo extraño (por ejemplo, una prótesis metálica) favorece la adhesividad bacteriana, lo que tiene un papel primordial en la cronificación de la infección. Por otro lado, determinados microorganismos, y en especial los estafilococos coagulasa negativos sintetizan una serie de sustancias (exopolímeros) que envuelven a la bacteria formando el glicocálix (también denominado slime, moco o limo). Este glicocálix facilita su adhesión al hueso e impide la acción de los fagocitos, los anticuerpos y el complemento, así como de los antibióticos, dificultando la curación de la infección. Etiología Staphylococcus aureus es el microorganismo más frecuente en todas las formas clínicas de osteomielitis. En cambio, Staphylococcus epidermidis se relaciona con las infecciones de material de osteosíntesis y prótesis articulares. Las infecciones por estreptococos y H. influenzae se observan en la infancia. En cuanto a los bacilos gramnegativos, Pseudomonas aeruginosa destaca en las infecciones de los adictos a drogas por vía parenteral y en la osteomielitis ligada al pie diabético y a las heridas quirúrgicas. La osteomielitis por Salmonella no typhi es típica de los pacientes con anemia de células falciformes, y la Pasteurella multocida se ha aislado en infecciones óseas tras mordeduras de animales. La participación de anaerobios en las osteomielitis parece ser más frecuente de lo que antes se creía, sobre todo en osteomielitis de los huesos de la cara y en los pies de los diabéticos. La infección polimicrobiana es frecuente en las osteomielitis crónicas, en las secundarias a fracturas abiertas y en las de los pies de los diabéticos. 4526 Las osteomielitis por M. tuberculosis y Brucella sp. son frecuentes en nuestro medio, en especial cuando el hueso afectado es la columna y las sacroilíacas. Los hongos rara vez causan osteomielitis en nuestro medio, a excepción de Candida spp., que puede ser causa de osteomielitis especialmente en drogadictos y pacientes con candidemia previa. Excepcionalmente, los parásitos (Echinococcus granulosus) pueden ser el agente etiológico. Manifestaciones clínicas Las manifestaciones clínicas de la osteomielitis son bien diferentes según el mecanismo de producción (tabla 1). La osteomielitis aguda hematógena se caracteriza clínicamente por la aparición de fiebre elevada, síntomas sistémicos, dolor local, impotencia funcional y, si la infección se extiende, signos de celulitis; no es infrecuente el antecedente de un traumatismo en el lugar de la lesión. La osteomielitis aguda hematógena tiene dos picos de incidencia, uno en la infancia que afecta a la metáfisis de los huesos largos y otro en personas de más de 50 años. En estos últimos la infección suele asentar sobre la columna vertebral. También son osteomielitis hematógenas la osteomielitis por Brucella, la tuberculosa y la micótica, aunque suelen tener un curso más insidioso y con menor sintomatología local. Las formas crónicas no suelen cursar con fiebre ni signos locales, excepto en los episodios de exacerbación, y se manifiestan en forma de supuración intermitente a través de una fístula cutánea. En la osteomielitis por contigüidad y asociadas a insuficiencia vascular, las manifestaciones clínicas suelen ser insidiosas y se manifiestan con supuración intermitente, aunque pueden presentarse exacerbaciones en forma de signos inflamatorios locales asociados o no a fiebre. En algunas infecciones postraumáticas (fig. 5), la única manifestación puede ser la falta de consolidación de la fractura. En las infecciones posquirúrgicas (por ejemplo, tras cirugía cardíaca), las manifestaciones clínicas pueden ser agudas, con fiebre, supuración local, signos de mediastinitis y dehiscencia esternal, o crónicas, con dolor y supuración intermitente. La osteomielitis también puede desarrollarse a partir de una infección de tejidos blandos, sobre todo en las celulitis que afectan a los pies, en Fig. 5. Osteomielitis crónica del fémur postraumática. las asociadas a úlceras de decúbito o después de una infección dental (osteomielitis mandibular). Complicaciones Las complicaciones de las osteomielitis se han reducido desde la introducción del tratamiento antibiótico. Entre ellas se incluyen el paso a la cronicidad, el desarrollo de artritis por contigüidad, las fracturas patológicas, el retraso en la consolidación de la fractura en los enfermos con osteomielitis postraumática y en las infecciones prolongadas: la amiloidosis secundaria y el carcinoma epidermoide (rara complicación que suele desarrollarse en el trayecto fistuloso). Excepcionalmente, puede presentarse un síndrome nefrótico secundario a una glomerulopatía membranoproliferativa. Situaciones clínicas especiales Osteomielitis vertebral La osteomielitis vertebral o espondilitis infecciosa se caracteriza por la afectación del disco intervertebral (discitis), desde donde la infección se extiende a las vértebras contiguas. Es una enfermedad cuya incidencia parece haber aumentado en los últimos años, probablemente debido a un uso más extendido de las técnicas de ima- OSTEOMIELITIS gen (sobre todo de la resonancia magnética nuclear) que permiten su diagnóstico precoz. La infección se produce, por lo general, por vía hematógena y afecta especialmente a niños, adictos a drogas por vía parenteral, pacientes con endocarditis bacteriana e individuos de edad avanzada. La enfermedad también puede producirse por contigüidad (cirugía vertebral o traumatismo directo), o por vía retrógrada a partir de una infección pélvica o del tracto urinario siguiendo las anastomosis venosas que existen con el sistema venoso vertebral (plexo de Baxton). Las vértebras lumbares son las afectadas con mayor frecuencia, seguidas de las torácicas y cervicales. S. aureus sigue siendo el microorganismo predominante, si bien las infecciones por enterobacterias han aumentado en frecuencia, lo que debe de estar en relación con el incremento de la edad de la población y las manipulaciones urinarias (por ejemplo, por adenoma de próstata) a que son sometidos estos pacientes. No debemos olvidar la importancia que tiene todavía en España la espondilitis tuberculosa (mal de Pott) y la espondilitis brucelar. Las manifestaciones clínicas de la espondilitis a menudo son insidiosas. El dolor de columna es el síntoma más común, pero también puede presentarse el paciente quejándose de dolor en la cadera, de las extremidades o del abdomen, según la localización de la lesión. Desgraciadamente, la presentación puede llegar a ser en forma de complicación neurológica (paraplejía). Con frecuencia los pacientes no tienen fiebre ni leucocitosis, aunque la velocidad de sedimentación globular (VSG) suele estar elevada. La radiología convencional es normal inicialmente, aunque al cabo de meses de evolución se aprecia una reducción del espacio discal, con erosiones de los cuerpos vertebrales adyacentes, que es prácticamente diagnóstico de osteomielitis, ya que los tumores no afectan inicialmente al disco intervertebral. La tomografía computarizada (TC) es de gran ayuda diagnóstica y permite valorar la extensión de la infección hacia el espacio paraespinal y epidural, y realizar punciones dirigidas para el diagnóstico etiológico. La resonancia magnética (RM) favorece el diagnóstico precoz, si bien es menos útil para valorar la curación del paciente, ya que las alteraciones discales per- manecen meses después de finalizar el tratamiento. El tratamiento antibiótico debe hacerse inicialmente por vía intravenosa y deberá mantenerse un mínimo de 6 semanas. Existe la posibilidad de completar el tratamiento por vía oral con quinolonas. La duración del tratamiento antibiótico depende de la etiología y de la evolución clínica y radiológica. El papel de la cirugía quedaría reservado para aquellos casos con afectación neurológica y/o con inestabilidad de la columna. Infecciones asociadas a materiales protésicos La mayoría de las infecciones asociadas a la colocación de cualquier material protésico se adquieren durante el acto quirúrgico o en el postoperatorio inmediato a partir de la infección de la herida quirúrgica, siendo más rara la contaminación por vía hematógena. Las manifestaciones clínicas pueden ser agudas o crónicas. Las primeras son más típicas de las infecciones por S. aureus, mientras que las crónicas suelen ser producidas por S. epidermidis y Corynebacterium spp. y se manifiestan con dolor crónico y/o dehiscencia de la prótesis. El tratamiento incluye la combinación de cirugía y dosis elevadas de antimicrobianos; la duración del tratamiento no está bien establecida, pero deberá ser de un mínimo de 6 semanas. Aunque algunas infecciones precoces sin evidencia radiológica de disfunción protésica pueden curar con tratamiento antibiótico y drenaje vigoroso sin necesidad de recambiar la prótesis, en la mayoría de los pacientes la prótesis debe cambiarse para curar la infección. La implantación de la nueva prótesis suele retrasarse durante varias semanas o meses con el fin de evitar la recidiva de la infección; en algunos casos, la reimplantación no es posible y deberá recurrirse a la fusión articular, y raramente a la amputación. Diagnóstico Habrá que diferenciar entre osteomielitis aguda y crónica. En la osteomielitis aguda de origen hematógeno el diagnóstico suele ser difícil inicialmente. Su diagnóstico precoz es fundamental, ya que un tra- tamiento adecuado puede evitar la cirugía e impedir la evolución hacia la cronicidad. La utilidad de la radiología convencional es limitada para el diagnóstico de osteomielitis en general, puesto que las alteraciones óseas no se detectan hasta transcurridos 7-10 días. Posteriormente se detectará osteoporosis, imágenes líticas, reacción perióstica y formación de secuestros, y en una fase más tardía esclerosis ósea. La TC es más sensible que la radiología y permite la detección de lesiones en fases más precoces. La RM es tan sensible como la gammagrafía y su especificidad es muy elevada. La gammagrafía tiene un papel importante en el diagnóstico, puesto que detectan las alteraciones precozmente. Puede mejorarse la especificidad de la gammagrafía con 99m Tc (de gran sensibilidad; sin embargo, si se usa la técnica en tres fases (que discrimina entre afectación ósea y de partes blandas), combinada con la gammagrafía con 67 Ga, que apoya el diagnóstico de infección cuando la captación es de mayor intensidad que la obtenida en el estudio mediante 99m Tc. La gammagrafía con leucocitos marcados con 111 In tiene una mayor especificidad. Desde el punto de vista microbiológico, el hemocultivo es positivo en el 40%-50% de las osteomielitis agudas hematógenas del niño y en el 25% de las vertebrales, mientras que en las crónicas prácticamente siempre es negativo. En estos casos debe realizarse aspiración del pus del hueso o partes blandas mediante punción o biopsia ósea. Debe recordarse que los cultivos obtenidos a partir del exudado de una úlcera o de un trayecto fistuloso son poco valorables, por el peligro de contaminación. A pesar de la disponibilidad de todo este conjunto de técnicas diagnósticas siempre es conveniente la confirmación histopatológica mediante biopsia. Tratamiento El tratamiento de la osteomielitis, especialmente de sus formas crónicas, es muy difícil y comprende el uso de antimicrobianos y la cirugía. La isquemia y otras condiciones del hueso infectado (como la acidez del medio) junto a los mecanismos de adherencia del microorganismo citados más arriba, hacen que los antibióticos sean mucho menos eficaces en el tratamiento 4527 PATOLOGÍA ÓSEA (II) de la osteomielitis que en otras enfermedades infecciosas, por lo que el tratamiento debe ser prolongado y las dosis empleadas elevadas. El llamado “poder bactericida del suero”, es decir, aquella concentración del suero que contiene antibiótico que impide el crecimiento bacteriano, se ha usado clásicamente como dato indirecto para predecir la respuesta al tratamiento. Títulos ≥ a 1/4 en las formas agudas y ≥ a 1/2 en las crónicas se relacionan con buenos resultados. El valor de este parámetro está cada día más en entredicho y actualmente no se emplea de manera rutinaria para el control del tratamiento. La osteomielitis aguda requiere iniciar un tratamiento antibiótico empírico inmediato, mientras que en la osteomielitis crónica es preferible aguardar a conocer el diagnóstico etiológico. Las pautas y duración de la antibioticoterapia no están bien establecidas, pues no hay ensayos clínicos definitorios, aunque se acepta la necesidad de dosis altas durante periodos prolongados al menos seis semanas. En las infecciones por S. aureus se utiliza la cloxacilina, la amoxicilina-ácido clavulánico y las cefalosporinas de 1.a y 2.a generación. Otras alternativas son los glucopéptidos (vancomicina y teicoplanina), cotrimoxazol, clindamicina, la fosfomicina y las quinolonas, estas tres últimas generalmente unidas a rifampicina para evitar el desarrollo de resistencias. Las infecciones por S. aureus y por estafilococos coagulasa negativos resistentes a la meticilina deben tratarse con glucopéptidos, aunque la combinación de cotrimoxazol con rifampicina puede ser también eficaz. Entre los nuevos antibióticos con actividad frente a estafilococo (incluidos los resistentes a meticilina) figuran la dalfopristina/quinupristina (Synercid) y el linezolid (una oxazolidinona), aunque la experiencia es escasa. 4528 En el caso de los bacilos gramnegativos aerobios o facultativos y en la formas polimicrobianas son útiles las cefalosporinas de 3.a generación (cefotaxima, ceftriaxona y ceftazidima) o de 4.a generación (cefepima), algunas fluorquinolonas (ciprofloxacino, ofloxacino y moxifloxacino), las penicilinas asociadas a inhibidores de betalactamasas (amoxicilina/clavulánico y piperacilina/tazobactam), los carbapenémicos (imipenem y meropenem) y el aztreonam. Piperacilina/tazobactam, ceftazidima y cefepima tienen actividad sobre P. aeruginosa, por lo que estarían indicadas en los adictos a drogas por vía parenteral, en los inmunodeprimidos y en el pie diabético. Las fluorquinolonas son actualmente los fármacos más usados para el tratamiento de las osteomielitis. Sus excelentes características farmacocinéticas hacen posible el tratamiento oral, con buenas tasas de curación y pocos efectos adversos. Sin embargo, el elevado porcentaje de resistencia en S. aureus, Escherichia coli y P. aeruginosa desaconsejan su uso en monoterapia. Ciertos microorganismos requieren pautas concretas. Frente a Enterococcus una penicilina ampicilina o piperacilina o un glucopéptido junto a un aminoglucósido es el tratamiento de elección. En las infecciones por anaerobios, la producción de betalactamasas por algunos Bacteroides aconseja el empleo de penicilinas asociadas a inhibidores de betalactamasas, carbapenémicos o metronidazol. El tratamiento de infecciones óseas específicas como la tuberculosa, brucelar o micótica en nada se diferencia del suyo habitual de otras localizaciones. La cirugía, fundamental en las formas crónicas, va encaminado a eliminar los tejidos desvitalizados, obliterar los espacios muertos y lograr la estabilidad funcional. Una vez indicada es importante saber el mo- mento adecuado de efectuarla y el tipo de intervención más correcta. La rehabilitación física es necesaria con el fin de potenciar la funcionalidad de la parte afectada. Pronóstico El porcentaje de curación en la osteomielitis aguda hematógena es superior al 95% si el antibiótico se administra precozmente y durante más de 3 semanas. Las recidivas en las osteomielitis crónicas se sitúan entre el 20% y el 40%, siendo el pronóstico especialmente desfavorable en las infecciones de huesos planos (mandíbula), en el pie diabético, en pacientes con insuficiencia vascular, en las asociadas a cuerpo extraño, si éste no se extrae, y en los pacientes con drenaje quirúrgico insuficiente. BIBLIOGRAFÍA RECOMENDADA Aliabadi P, Nikpoor N. Imaging osteomyelitis. Arthritis & Rheumatism 1994; 37:617-22. Drancourt M, Stein A, Argenson JN, Zannier A, Curvale G, Raoult D. Oral rifampin plus ofloxacin for treatment of Staphylococcus infected orthopedic implants. Antimicrob Agents Chemother 1993;37:1211-8. Gentry Lo. Osteomyelitis: options for diagnosis and management. J Antimicrob Chemother 1988;21 (Suppl C):115-28. Gomis M, Barberán J, Martínez D. Osteomielitis, infecciones sobre prótesis ortopédicas y artritis. Medicine 1994; 6:3145-54. Guerrero A, Ariza J, Gomis M, Barberán J, Sánchez C, Barros C. Infecciones osteoarticulares y de partes blandas. En: Aguado JM, Almirante B, Fortún J, editores. Protocolos Clínicos SEIMC. Volumen VI. 2001. Lew DP, Waldvogel FA. Osteomyelitis. N Engl J Med 1997;336:999-1007. Lew DP, Waldvogel FA. Quinolones and osteomyelitis: state of the art. Drugs 1995; 49 (Suppl. 2):100-11. Mader JT, Shirtliff M, Calhoun JH. Staging and staging application in osteomyelitis. Clin Infect Dis 1997;25:1303-9. Norden CW. Bone and Joint infection. Curr Opin Infect Dis 1996;9:109-14. Rissing JP. Antimicrobial therapy for chronic osteomyelitis in adults: Role of the quinolones. Clin Infect Dis 1997;25: 1327-33.


