ANATOMÍA DE LA VÍA AÉREA.
Anuncio

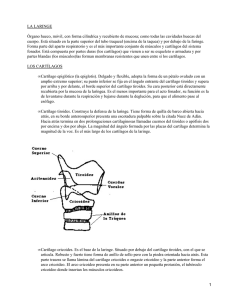
ANATOMÍA DE LA VÍA AÉREA. Dra. Francisca Llobell Sala. Hospital de la Marina Alta. Denia. Alicante. Dr. Valentín Madrid Rondón. Hospital de la Marina Alta. Denia. Alicante. Dra. Pilar Santos Fuster. Hospital General Universitário de Elche. Alicante. Dr. Pedro Charco Mora. Hospital Universitario de Son Dureta. Palma de Mallorca. 2 INTRODUCCIÓN La anatomía de la vía aérea se puede estudiar desde varios puntos de vista dependiendo de los objetivos del interesado. Es diferente la información que necesita el cirujano que hará una traqueostomía a la que requiere el anestesiólogo que intentará intubar una vía aérea difícil. Sin embargo son comunes las bases anatómicas y fisiológicas.1 En la mayoría de los procedimientos como la intubación con laringoscopio o con fibroscopio las estructuras anatómicas son parcialmente visibles haciendo importante el reconocimiento tridimensional de las estructuras parcialmente visibles y las no visibles. Considerando que algunas de las técnicas requieren el uso de anestesia tópica y/o regional, el entendimiento de la inervación y vascularización de la vía aérea es indispensable. El objetivo de este capítulo es revisar la anatomía y fisiología básicas de la vía aérea, orientado a aquellos quienes se enfrentan a la delicada tarea de controlar la vía aérea de un paciente adulto. La anatomía y fisiología de la vía aérea pediátrica se revisan en el capítulo correspondiente. BOCA La cavidad oral se extiende desde los labios anteriormente hasta los pliegues palatoglosos posteriormente. La boca tiene cuatro lados: techo, piso y paredes laterales. El techo está formado por el paladar duro y el paladar blando. El paladar duro lo conforman el hueso palatino y el hueso maxilar. El paladar duro forma a su vez el lado interno del piso de la cavidad nasal. El paladar blando está formado por el músculo esquelético que interviene en el cierre de la cavidad nasal al deglutir y ayuda a mantener abierta la faringe al respirar. Los músculos palatoglosos (X par) y palatofaríngeo (X par) tensan el paladar blando junto con el músculo de la úvula (X par) y el tensor del velo del paladar (V par). El músculo palatogloso también ayuda a levantar la lengua mientras levanta la laringe durante la deglución. El piso de la boca está formado por la mandíbula, la articulación temporomandibular y la lengua. La mandíbula forma el marco estructural del piso de la boca.2 La articulación temporomandibular es la única articulación móvil en la cabeza. Posée dos compartimentos sinoviales que están separados por un disco articular fibrocartilaginoso. 3 Bases Anatómicas Esta organización le permite movimientos de apertura, cierre, protrusión, retracción y laterales. La protrusión la realizan los músculos pterigoideos laterales, la retracción los músculos temporales y el cierre, los músculos pterigoideos medio, maseteros y temporales. De especial importancia son los músculos maseteros los cuales tienen un tipo especial de fibras que a ciertos estímulos pueden responder con contracciones lentas y tónicas precipitando espasmo o trismus. El trauma, el dolor, la inflamación debida a infección o a irradiación pueden desencadenar el trismus de los maseteros haciendo la manipulación de la vía aérea muy difícil y a veces imposible.3 (Ver capitulo 3, Evaluación clínica de la vía aérea). La lengua es un órgano muscular que se inserta en la mandíbula, el hueso hioides, apófisis estiloides y paredes de la faringe. La lengua la forman varios músculos inervados por el Xll par, el geniogloso que protruye la lengua y ayuda a que la vía aérea esté patente. El hipogloso que se origina en el hueso hioides. El músculo estilogloso se origina en la apófisis estiloides del hueso temporal. Por su tamaño, movilidad y unión a la mandíbula, hueso hiodes y epiglotis, la lengua juega una parte importante en mantener permeable la vía aérea. Protruyendo la mandíbula (subluxación anterior), la base de la lengua se mueve anteriormente facilitando la ventilación espontanea o asistida con mascarilla facial en el paciente inconsciente. La membrana mucosa de la lengua la conecta lateralmente a la pared faríngea y posteriormente a la epiglotis a través de los pliegues glosoepiglóticos. Su inervación sensitiva procede de cinco fuentes diferentes. El nervio lingual provee las fibras sensitivas a los dos tercios anteriores de la lengua. La cuerda del tímpano, rama del nervio facial, proporciona la inervación gustativa. La base de la lengua recibe fibras sensitivas del nervio laríngeo superior, rama del nervio vago. La parte posterior de la lengua esta inervada por el nervio glosofaringeo. Este último se encuentra por debajo del arco palatogloso (pilar faucial anterior) adyacente a la lengua y es de fácil acceso para bloqueos regionales. El tamaño de la lengua en relación con el espacio orofaríngeo es un determinante importante de la facilidad o dificultad para practicar la laringoscopia directa e intubación.4 Los dientes permiten una correcta aproximación de la maxilar y la mandíbula. Si el tono de la lengua está intacto, los dientes crean un espacio entre la lengua y el paladar. La forma y estado 4 de la dentadura del paciente son factores importantes a considerar durante una laringoscopia rígida. Los incisivos maxilares protuberantes pueden limitar la visibilidad de la laringe durante la laringoscopia directa. La ausencia de dientes hace difícil colocar una mascarilla facial especialmente si la encías están retraídas.1 NARIZ Es la estructura más fija del tracto respiratorio. Las dos cavidades nasales son dos cámaras paralelas separadas entre sí por un cartílago septal o pared medial. Consta cada una de narina y coana, además de piso y techo. Los orificios externos de la nariz se llaman vestíbulos nasales o narinas y los orificios posteriores que se continúan con la nasofaringe se denominan las coanas.1 El tamaño de las narinas puede servir de guía para seleccionar el tubo naso-traqueal apropiado. La distancia entre las narinas y la carina es en promedio 32 cm en el hombre y 27 cm en la mujer.5 El tabique nasal esta formado por el hueso vómer, la lámina perpendicular del etmoides y el cartílago septal. El piso de la nariz esta compuesto por el proceso palatino del maxilar superior y la lamina horizontal del hueso palatino. Cuando el paciente esta en posición decúbito supina y con la cabeza en posición neutra, el piso de la nariz tiene una orientación vertical con un angulamiento anterior al final de la misma. El techo de la nariz es la estructura cribiforme del hueso etmoides a través del cual pasa el nervio olfatorio en ruta hacia el cerebro. Las paredes laterales son irregulares y están formadas por partes adicionales del hueso etmoides (cornetes nasales superior y medio). El cornete nasal inferior es un hueso separado que se articula con el hueso maxilar. Cada cornete cubre un meato que sirve de drenaje de los senos paranasales y de los conductos lacrimales. La inervación sensorial de la mucosa nasal está dada por la rama primera u oftálmica y la rama segunda o maxilar del nervio trigémino.6 Aunque estos nervios pueden ser bloqueados separadamente, la forma usual de producir anestesia en las cavidades nasales es pulverizando con una solución de anestésico local o taponando las fosas nasales con gasas impregnadas con cocaína o anestésico local y adrenalina.7 La inervación simpática de la nariz proviene del ganglio cervical superior. Si la actividad simpática aumenta se producirá espasmo vascular de la membrana mucosa. La anestesia general 5 Bases Anatómicas deprime la actividad del sistema nervioso autónomo incluyendo la actividad simpática causando vasodilatación y congestión de la membrana mucosa, aumentando la incidencia de sangrado durante la manipulación nasal. Se ha reportado menos sangrado en intubación naso-traqueal con el paciente despierto en contraste con el paciente bajo anestesia general.8 El aporte de sangre a la mucosa nasal es abundante y está provista por la arteria esfenopalatina, rama de la arteria maxilar y por la rama septal de la arteria facial. Estas dos arterias se anastomosan entre sí formando la red o plexo de Kiesselbach en la pared anterior medial de la nariz que es sitio común de sangrado nasal. Si se aplica cocaína y vasoconstrictores la membrana mucosa se contrae, aumentando el diámetro del pasaje nasal y disminuyendo la incidencia de sangrado.7 FARINGE Es un tubo muscular amplio con paredes laterales y posteriores y recubierto por mucosa y submucosa. La faringe representa un tracto común para la vía aérea superior y el esófago. Mide de 12 a 15 cm de largo y se extiende desde la base del cráneo hasta el cartílago cricoides a nivel de sexta vértebra cervical donde se continúa con el esófago. Consta de nasofaringe, orofaringe e hipofaringe.9 Los músculos faríngeos incluyen los constrictores superior, medio e inferior. Durante la deglución estos músculos se contraen y avanzan el bolo alimenticio hacia el tubo digestivo. La parte más baja del músculo constrictor inferior se origina en el cartílago cricoides y se le llama músculo cricofaríngeo el cual actúa como un esfínter a la entrada del esófago. Su función es evitar la regurgitación del contenido gástrico. Aunque con el inicio de inconsciencia, este músculo pierde su tono y cualquier fluido del esófago puede entrar a la orofaringe, aumentando el riesgo de aspiración pulmonar.10 Los músculos constrictores están inervados por el plexo faríngeo que transmite las fibras del nervio accesorio a la rama faríngea del vago. Adicionalmente el constrictor inferior recibe filamentos de las ramas externa y recurrente laríngea del nervio vago. La trompa de Eustaquio es un tubo cartilaginoso que equilibra la presión entre el oído medio y el medio ambiente. Su apertura descansa en la pared lateral de la nasofaringe debajo del cornete inferior. Tres músculos, el tensor del velo del paladar, el elevador del velo del paladar y el 6 estilofaríngeo ayudan a abrir la trompa de Eustaquio a la nasofaringe. Las amígdalas nasofaríngeas conocidas también como adenoides son tejido linfoide cubierto de epitelio ciliado. Las amígdalas descansan en el techo y pared posterior de la nasofaringe, contra el músculo constrictor superior. Se atrofian cerca de la pubertad. Cuando están hipertrofiadas pueden causar obstrucción aérea parcial y dificultar el paso de un tubo naso-traqueal. La punta del tubo naso-traqueal puede también entrar al receso faríngeo y si se usa la fuerza para avanzarlo puede penetrar la mucosa y crear una falsa ruta. El seno esfenoidal, ubicado en el arrea postero-superior a la nasofaringe, separa la faringe de la silla turca. Por esta vía transnasal se aborda quirúrgicamente la hipófisis. Las amígdalas palatinas son tejido linfoide situado a ambos lados de un triángulo formado por los arcos palatoglosos y palatofaríngeo (pilares de las fauces) que conectan la orofarínge anteriormente a la base de la lengua. El anillo linfático faríngeo de Waldeyer se encuentra a la entrada de la orofaringe. Está formado por tejidos linfoepiteliales procedentes de las amígdalas palatinas, faríngeas y linguales.6 Las paredes orofaríngeas no son rígidas y están sujetas a colapsarse si se ejerce presión transmural negativa. Normalmente es mínima la presión negativa orofaríngea transmural que se genera durante los esfuerzos inspiratorios regulares. Pero, en presencia de obstrucción parcial de la vía aérea y de aumento del esfuerzo inspiratorio, la presión negativa transmural aumenta y puede causar colapso de los tejidos blandos al punto de aumentar o causar una completa obstrucción de la vía aérea.11 La faringe está inervada por los nervios trigémino, vago y glosofaríngeo. El nervio laríngeo superior, rama del nervio vago, transmite impulsos aferentes de la base de la lengua y la valécula. El reflejo nauseoso es desencadenado al estimular la pared posterior de la faringe. El estimulo precipita contracción de los músculos constrictores de la faringe. La vía aferente de este reflejo es el nervio glosofaríngeo y la eferente es el nervio vago. Estos nervios también forman un arco reflejo con fibras simpáticas que se dirigen al corazón y vasos sanguíneos que cuando se estimulan producen hipertensión y taquicardia.5 La hipofaringe descansa a nivel de la cuarta a la sexta vértebra cervical, entre el borde superior de la epiglotis y el borde inferior del cartílago cricoides.8 La fosa piriforme constituye la parte más baja de la hipofaringe y descansa lateral a la laringe. La 7 Bases Anatómicas submucosa de esta fosa está inervada por el nervio laríngeo interno, rama del nervio vago.12 LARINGE La laringe es esencialmente una válvula protectora situada en la parte superior del tracto respiratorio. En el adulto la laringe mide cerca de 5 a 7 cm (es más corta en las mujeres) y descansa opuesta a la cuarta, quinta y sexta vértebras cervicales. Además de tener propiedades de esfínter, la laringe también contiene al órgano de la fonación. La laringe se continua inferiormente con la parte superior de la traquea y en su parte superior con la faringe. El Vestíbulo es la porción de la cavidad de la laringe sobre las cuerdas vocales y está limitada anteriormente por la epiglotis, posteriormente por el cartílago aritenoides y el músculo interaritenoide y a cada lado por los pliegues ariepiglóticos. Los dos tercios anteriores de la rima glotidis o glotis están limitados por las cuerdas vocales y el tercio posterior por el aritenoides. Los dos tercios anteriores de la glotis tiene forma triangular y el tercio posterior es rectangular debido a la anatomía de los cartílagos aritenoides. El tubo endotraqueal redondo no ocupa la dimensión antero-posterior de la glotis en forma completa, a menudo ensancha la apertura glótica en la dimensión transversa. El tubo endotraqueal hace contacto principalmente con los procesos vocales derechos e izquierdos de los cartílagos aritenoides y el cartílago cricoides. La presión constante sobre estos sitios puede llevar a isquemia y ulceración de la mucosa y a el riesgo de estenosis subglótica.2 Cartílagos y Ligamentos La laringe esta formada por nueve cartílagos, tres impares, el tiroides, la epiglotis, y el cricoides, y tres pares los aritenoides, los corniculados y los cuneiformes. El Cartílago tiroides tiene forma de concha y es el más largo. Consta de dos láminas de 3 cm de largo que se fusionan anteriormente para formar la prominencia laríngea o manzana de Adán. Los bordes libres posteriores se proyectan en los cuernos superiores e inferiores. Los cuernos superiores del cartílago tiroides son punto de referencia anatómica para el bloqueo de los nervios laríngeos superiores. Los cuernos inferiores se articulan con el cartílago cricoides. 8 La epiglotis, un cartílago único de forma oval, descansa detrás de la base de la lengua y el hueso hioides. La margen inferior más angosta se une por medio del ligamento tiroepiglótico a la base del cartílago tiroides. La epiglotis también se une a la lengua mediante los pliegues (lateral y medial) glosoepliglóticos. La depresión a ambos lados de los pliegues glosoepiglóticos se denomina vallecula. El ligamento hioepiglótico conecta la superficie anterior de la epiglotis a la superficie posterior del cuerpo del hueso hioides. El cartílago cricoides tiene forma de anillo de sello. El arco anterior mide 5 a 7 mm de alto, mientras que en su segmento posterior, la lámina, mide de 20 a 30 mm. El cricoides se puede palpar con facilidad inmediatamente por debajo del cartilago tiroides al cual se une por medio de la membrana cricotiroidea, punto de referencia para la cricotiroidotomia, ventilación transtraqueal, intubación retrograda, así como para la inyección translaríngea de anestésicos locales. El borde superior del cricoides se encuentra a aproximadamente 15 mm de las cuerdas vocales verdaderas. El margen inferior del cricoides está a nivel de la sexta vértebra cervical, se une a la traquea por medio del ligamento cricotraqueal, sitio opcional para intubaciones retrógradas (ver capitulo 9). El cricoides, gracias a su forma de anillo completo, sirve para comprimir posteriormente el esófago contra los cuerpos vertebrales (maniobra de Sellick) disminuyendo el riesgo de regurgitación y de aspiración pulmonar.13 El hueso hioides se localiza entre la mandíbula y la laringe a nivel de la tercera vértebra cervical. El hueso hiodes no hace parte de la laringe pero ayuda a mantenerla en posición y la eleva durante la deglución y la fonación. Los cartílagos aritenoides tienen forma de pirámide y se articulan con el aspecto superior del cartílago cricoides. Los cartílagos corniculados y cuneiformes se articulan con la parte superior del aritenoides en continuidad con el pliegue ariepiglótico para formar dos prominencias en la parte posterior de la rima glotidis. Las cuerdas vocales verdaderas son pliegues de membrana mucosa que se extienden desde la 9 Bases Anatómicas mitad anterior del cartílago tiroides hasta los procesos vocales de los cartílagos aritenoides. Las cuerdas vocales falsas se unen ligeramente superior a las anteriores en las zonas verticales de los aritenoides. La membrana tirohioidea se encuentra entre la margen superior del cartílago tiroides y el hueso hioides. Esta membrana está perforada bilateralmente por la rama interna del nervio laríngeo superior y por los vasos laríngeos superiores. Músculos Intrínsecos Los músculos laríngeos intrínsecos a menudo se catalogan según sus acciones principales. Sin embargo las acciones individuales de estos músculos se sobreponen para producir las tres acciones principales de la laringe, abrir la glotis, cerrar la glotis y tensionar las cuerdas vocales. Algunas de estas funciones, en relación a cada músculo en particular, se describen a continuación: El músculo cricoaretinoideo lateral mueve las cuerdas vocales hacia adentro cerrando la glotis. Los músculos tiroaretinoideos interno y externo forman el cuerpo de la cuerda vocal y sirven de tensor interno de la misma, aunque también poseen función adductora. El músculo interaritinoideo (ariaritenoideo), el único músculo impar, al contraerse aproxima los aritenoides cerrando la comisura posterior. El músculo cricotiroideo, cuya contraccion imprime al cartílago tiroides un movimiento de báscula hacia adelante sobre el cricoides, es tensor de las cuerdas vocales. Los músculos aritenoepigloticos van del vértice del aritenoides a los bordes laterales de la epiglotis. Son depresores de la epiglotis. El musculo cricoaretinoideo posterior se inserta en la cara posterior del cricoides y en la apófisis muscular del aritenoides. Al contraerse mueve hacia abajo y hacia atrás esta apófisis. Este músculo es el único abductor de la glotis.2 Músculos extrínsecos Los músculos laríngeos extrínsecos se dividen en dos grupos: suprahioideos e infrahiodeos. Los músculos suprahioideos elevan la laringe y la lengua. Este grupo de músculos se extiende desde el hueso hioides y apófisis estiloides hasta la mandíbula e incluye el digástrico, estilohioideo, milohioideo y genihioideo. 10 Los músculos depresores de la laringe, el grupo infrahioideo, incluye el esternohioideo, esternotiroideo, tirohioideo y omohioideo. Sus acciones consisten en hacer bajar al cartilago tiroides y al hueso hioides al final de la deglución. También ayudan a controlar la posición de la laringe durante la respiración y la fonación. A las calcificaciones del ligamento estilohioideo se le ha atribuido la limitada exposición de la laringe durante laringoscopia rígida e intubación traqueal en algunos pacientes con vía aérea difícil.14 Inervación y función La laringe esta inervada por los nervios laríngeos superiores y laríngeos recurrentes, ambos ramas del vago. El nervio laríngeo superior, a la altura del hueso hioides, se divide en dos ramas, una rama interna sensitiva y una rama externa motora. La rama interna sensitiva perfora la membrana tirohiodea a nivel del asta mayor de cartilago tiroides para luego dividirse en ramas superiores e inferiores. Las ramas superiores del nervio laríngeo superior interno inervan la vallécula, la superficie posterior de la epiglotis y los senos piriformes. Las ramas inferiores suplen la sensibilidad de las cuerdas verdaderas. Algunas de sus ramas terminales se unen con ramas ascendentes del nervio laríngeo recurrente ipsilateral. La rama externa motora del nervio laríngeo superior inerva el musculo cricotiroideo. La inervación sensitiva de la superficie anterior de la epiglotis está dada por el nervio glosofaríngeo. El nervio laríngeo recurrente inerva todos los músculos intrínsecos a excepción del cricotiroideo. El laríngeo recurrente también suple la sensibilidad de la membrana mucosa debajo de las cuerdas vocales y la mucosa traqueal. Los nervios laríngeos recurrentes envían ramas anastomóticas a los plexos cardiacos y aórticos. Estas anastomosis explican en parte los cambios hemodinámicos que se producen durante la manipulación de la vía aérea. La abertura de la glotis ocurre solo a nivel de las cuerdas vocales verdaderas. Durante la inspiración normal, las cuerdas vocales están abducidas y la rima glotidis tiene forma triangular. El diámetro sagital promedio de la glotis es de 23 mm en el hombre adulto y de 17 mm en la mujer adulta. La distancia entre el proceso vocal cuando las cuerdas están abducidas es de cerca de 19 mm en el hombre y 12 mm en las mujeres. En inspiración forzada las cuerdas vocales están abducidas al máximo y la forma triangular de la glotis se convierte en una forma de 11 Bases Anatómicas diamante. Así la intubación con el paciente despierto se facilita cuando el paciente inspira profundamente. En expiración las cuerdas vocales están adducidas, dejando una abertura pequeña entre ellas facilitando así la fonación. El cierre de la glotis puede ocurrir en tres niveles diferentes: a nivel de las cuerdas vocales verdaderas (cierre de la rima glotidis), a nivel de las cuerdas vocales falsas (cierre del surco vestibular) y a nivel de los pliegues ariepiglóticos (cierre de la apertura laríngea). El reflejo del cierre glótico protege el árbol bronquial del paso de sólidos y líquidos. Este reflejo ocurre por estimulación de los nervios laríngeos superiores. El laringoespasmo es un reflejo potencialmente fatal, en el cual la estimulación intensa de los nervios laríngeos superiores desencadena una reacción adductora prolongada que persiste hasta después de haberse interrumpido el estimulo. Durante el laringoespasmo se cierran las cuerdas vocales verdaderas, las cuerdas vocales falsas y los pliegues ariepiglóticos.15 TRAQUEA Y BRONQUIOS La tráquea se extiende desde en el borde inferior del cartílago cricoides hasta la bifurcación bronquial, en la carina, a nivel de la 5a vértebra torácica.2 En el adulto la tráquea mide aproximadamente 10 a 15 cm de longitud y 2.5 cm de diámetro. Se compone de 18 a 24 cartílagos, en forma de herradura, unidos anteriormente por tejido fibroelástico y conectados posteriormente por un músculo liso (músculo traqueal).16 La porción posterior se le conoce como zona membranosa, estructura en donde frecuentemente se presentan lesiones iatrogénicas durante la instrumentación de la vía aérea. La porción cervical de la tráquea ocupa la línea media, la parte inferior es desplazada a la derecha por el arco aórtico. Los nódulos linfáticos se encuentran a cada lado del árbol traqueobronquial y debajo de la carina. Un arco aórtico prominente y nódulos linfáticos bronquiales y paratraqueales aumentados de tamaño pueden causar compresión externa con estrechamiento y desplazamiento de la tráquea y de los bronquios principales. Esto puede interferir con la adecuada colocación de un tubo endotraqueal o endobronquial.17 12 El bronquio principal derecho deja la tráquea a un ángulo de 25 a 30 grados. Su lumen es de aproximadamente 16 mm de diámetro y su longitud de 18 mm en promedio (8-32 mm). El bronquio principal derecho de subdivide en tres bronquios lobares, superior, medio, e inferior respectivamente. El bronquio del lóbulo superior derecho sale del aspecto lateral del bronquio principal que a su vez se ramifica en el bronquio segmentario apical, bronquio segmentario anterior y bronquio segmentario posterior. El bronquio del lóbulo medio da origen al bronquio segmentario medial, anterointerno o medial y al bronquio segmentario lateral o posteroexterno. El bronquio del lóbulo inferior es la continuación del bronquio intermedio y da origen a cinco ramificaciones. El bronquio segmentario superior o apical, bronquio segmentario basal medial, bronquio segmentario basal anterior, bronquio segmentario basal lateral y el bronquio segmentario basal posterior. El bronquio principal izquierdo deja la tráquea en un ángulo aproximado de 45 grados. Es ligeramente pero sustancialmente l cm más largo que el bronquio principal derecho con una longitud promedio de 5 cm (3-7cm). Se divide en bronquios lobares superior e inferior. El bronquio lobar superior da origen a tres bronquios segmentarios, el apicoposterior, el anterior y el lingular. El bronquio lobar inferior se divide en cuatro bronquios segmentarios, apical inferior, basal anterior, basal lateral y basal posterior. La inervación simpatica del árbol traqueobronquial se origina de los cinco primeros ganglios torácicos. El nervio vago suple las fibras parasimpáticas. El sistema parasimpático es el de mayor influencia en el control del tono broncomotor. En ultimas, el tono broncomotor es un estado continuo y variable de contracción de la musculatura bronquial que está presente en ambas fases de la respiración pero la constricción de los bronquiolos es mayor durante la espiración que durante la inspiración.18 REFERENCIAS 1 Roberts, JT. Functional Anatomy of the Airway. En Clinical Management of the airway. W.B. Saunders. 2-17. 1995 2 Testut L, Latarjet A. Compendio de anatomia descriptiva. Pp 655-675.Salvat Editores, Barcelona. 1972 3 Norton ML. Atlas of the Difficult Airway. Segunda edicion. Mosby. St. Louis. 1996. 4 Mallampati ,SR. A clinical sign to predict difficult tracheal intubation: a prospective study. Can J Anaesth 13 Bases Anatómicas 32:4. pp 429-34. 1985. 5 Vaughan RS. Anatomy of the airways. En Difficulties in tracheal intubation. Editado por Latto IP, Vaughan RS. Sanders Co. Londres. Segunda Edicion, 1997. 6 Anderson JE. Grant’s Atlas of Anatomy. 7-108; 7-113. Williams y Wilkins, Baltimore.8th edición. 1983. 7 Katz RI, Hovagim AR et al. A comparison of cocaine, lidocaine with epinephrine, and oxymetazoline for prevention of epistaxis on nasotracheal intubation. J Clin anesth 2: 16-20. 1990. 8 Ovassapian A. Anatomy of the airway. In Fiberoptic airway endoscopy in anesthesia and critical care. Raven Press, New York. 1990. 9 Testut L, Latarjet A. Compendio de anatomia descriptiva. Pp 602-606.Salvat Editores, Barcelona. 1972 10 Stark D. La aspiración en el paciente quirurgico. Clinica anestesiologica. Apiracion Pulmonar. Pp 2123. Editorial Salvat. Barcelona, 1978. 11 Rodenstein DO, Stanescu DC- The soft palate and breathing. Am Rev Respir Dis 1986.134:311-325. 12 Ellis H, Stanley F. The respiratoty pathway. En Anatomy for Anaesthetists. Quinta edition. Page 22. 13 Sellick BA. Cricoid pressure to control regurgitation of stomach contents during induction of anesthesia. Lancet 2: 404, 1961. 14 Sharwood- Smith GH. Difficulty in intubation. Calcified stylohyoid ligament. Anaesthesia: 31:508-510. 1976. 15 Fung DM, Devitt H. The anatomy, physiology and innervation of the larynx. Anesthesiology clinics of North America. June 1995. 16 Campbell AH. Liddelow AG. Significant variations in the shape of the trachea and large bronchi. Med J Austral; 20:1017-1020. 1967. 17 MacGillivray RG. Tracheal compression caused by aneurysm of the aortic arch. Implications for the anaesthetist. Anaesthesia; 40:270-277. 1985. 18 Nunn JF. Applied respiratory physiology. Pp 54-56. Butterworths, Londres. Tercera edición. 1987.