ANEMIA APLA SICA
Anuncio

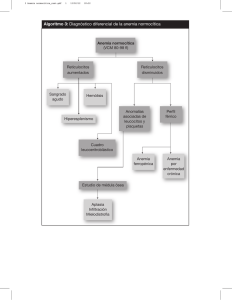
ANEMIA APLASICA Autor: Itsamad Beluche Artículo de Revisión ANEMIA APLÁSICA O APLÁSTICA (AA) A. Definición, epidemiología. La aplasia es una enfermedad de la médula ósea que se caracteriza por la presencia de una disminución (aplasia moderada) o desaparición (aplasia grave) del tejido hematopoyético que es sustituido por tejido adiposo, sin evidencia de infiltración neoplásica ni de síndrome mieloproliferativo. Puede afectar a toda la hemopoyesis (insuficiencia medular global) o a una sola línea celular (insuficiencia medular selectiva). Anemia aplásica se refiere a un síndrome de fracaso hematopoyético primario crónico y la pancitopenia consecuente. Se sospecha de aplasia de la médula ósea en un paciente que se encuentre con pancitopenia y disminución del número de reticulocitos en sangre periférica. La presencia de esplenomegalia casi siempre descarta el diagnóstico de aplasia, y debería orientarnos hacia otras patologías. Es más común en personas de 15-25 años, y hay mayor incidencia en el Lejano Oriente. El desarrollo de anormalidades citogenéticas clonales como la trisomía 8 y la monosomía 7 relacionan a esta enfermedad con el SMD y la leucemia mieloide aguda. 15-20% de estos pacientes desarrollan SMD en 5 años. Se cree que aproximadamente el 50% de los pacientes con AA tienen inmunofenotipo de HPN. B. Etiopatología El origen de la anemia aplásica puede ser congénito o adquirido. Aplasias congénitas: 25% de las aplasias en la infancia son de causa hereditaria o congénita o forman parte del síndrome. Es importante conocer los síndromes para tratarlos de la manera correcta. Anemia de Fanconi (AF): o Es la aplasia medular congénita más frecuente y se suele manifestar a los 5-10 años. Es una enfermedad genética autosómica recesiva, frecuente en los africanos y en los descendientes europeos. En 1982 se creó un Registro Internacional de AF en la Universidad Rockefeller y se ha estimado que su frecuencia en EEUU y Europa es de 1 recién nacido entre 300 nacimientos. Existe un defecto en estabilidad del ADN, la reparación del DNA y una mayor sensibilidad a los radicales libres de oxígeno en los linfocitos de sangre periférica o las células de médula ósea. Las células de los pacientes con AF muestran tendencia a presentar quiebres cromosómicos espontáneos. En la actualidad se han reconocido 8 genes de AF y de ellos 7 han sido clonados, se denominan FANCA (más frecuente), FANCB, FANCC, FANCD, FANCE, FANCF, FANCG. Evidencias clínicas sugieren que el producto de los genes A, C, E, F y G forman un complejo nuclear que participa junto a una proteína D2 que produce así proteínas BRCA1 y BRCA2 defectuosas que participan en la reparación del DNA cromosómico, ellas también pueden ser encontradas en otras patologías que se caracterizan por quiebres cromosómicos. o Además de estas anormalidades del ADN, estos pacientes tienen una sobreexpresión de TNF-α y TNF-ϒ en la médula ósea. El exceso de TNF- α juega un rol importante en la supresión de la eritropoyesis. La enfermedad se caracteriza por: Citopenias, que pueden afectar a una, dos o tres series. Siendo la trombocitopenia la primera alteración. Malformaciones: baja estatura, pulgares anormales, manchas cutáneas “café con leche”. Malformaciones menos frecuentes serían: microcefalia, alteraciones renales, oculares, auditivas, retraso del desarrollo. En un 10% no se aprecian estas anomalías. Mayor susceptibilidad a neoplasias (leucemias agudas (10%), síndromes mielodisplásicos (6%) o tumores sólidos (5%). o El trasplante de médula ósea con HLA-idéntico emparentado proporciona un 80% de supervivencia. Disqueratosis congénita: o Desorden genético heredado, caracterizado por anormalidades cutáneas y de las membranas mucosas. Insuficiencia medular progresiva y una predisposición a transformación maligna. Más común en hombres que en mujeres al ser heredada mayormente como un desorden genético recesivo ligado a X. o La enfermedad se debe a una disfunción del complejo telomerasa que se encarga de mantener el largo de los telómeros, previniendo las fusiones y degradaciones de los cromosomas, así como de prevenir su inestabilidad. o En la enfermedad ligada a X existen mutaciones del gen DKC1 que codifica la disquerina, un componente proteico del complejo telomerasa relacionado con el ensamblaje del RNA ribosomal. La disquerina se une a la telomerasa y determina la longitud del telómero, el que se encuentra marcadamente acortado en esta enfermedad como resultado de la inestabilidad genómica y la apoptosis celular. Las células de proliferación rápida son las que están en mayor riesgo de una disfunción. o Mutaciones en TERT, TERC y TINF2 son las mutaciones que se encuentran en la disqueratosis congénita autosómica dominante. o El diagnóstico se basa en la siguiente tríada que aparece entre los 5- 10 años de vida: (a) hiperpigmentación reticulada en cara, cuello, hombros, (b) uñas distróficas, que aparecen en la primera década de la vida, y (c) leucoplaquias en mucosa oral que se presentan en la segunda década. Además en el 50% de los pacientes aparece AA y un 10% desarrollan una neoplasia entre la tercera y cuarta década de la vida. La anemia aplásica aparece generalmente a los 11 años de vida en los de herencia ligada a X. El 94% de los que llegan a los 40 años de edad presentan la anemia aplásica. Ocurre en la mitad de los autosómicos recesivo y pocas veces en los autosómicos dominantes. o Otros: 20% de los pacientes desarrollan complicaciones pulmonares con disminución de la capacidad de difusión y defectos restrictivos. Tienen alteraciones oculares que incluyen epifora por bloqueo del conducto lacrimal, blefaritis, pérdidas de pestañas, úlceras, ectropión y conjuntivitis. Son frecuentes las caries y pérdidas dentales. El cabello se cae en forma prematura y se torna grisáceo. Además tienen retardo de crecimiento, talla baja, alteraciones en el aprendizaje y retardo mental, microcefalia, hiperhidrosis, y alteraciones óseas (osteoporosis, necrosis avascular y escoliosis). o Hallazgos de laboratorio: son similares a la AF, pero la fragilidad cromosómica es normal, los progenitores hematopoyéticos se encuentran disminuidos o ausentes y los factores estimulantes de colonias no son efectivos. o Esta enfermedad generalmente es mortal por el desarrollo de aplasia, cáncer o las complicaciones de su tratamiento. Aplasias selectivas congénitas: son aquellas en donde la lesión de la médula ósea afecta una sola serie hematopoyética. o Aplasia congénita de la serie roja: Síndrome de Blackfan-Diamond, Eritrogénesis imperfecta o Eritroblastopenia Congénita: es una disminución de precursores eritroides donde hay anemia y reticulocitopenia asociada a eritropoyetina elevada para compensar el déficit. Es posible que intervenga un mecanismo autoinmune. Enfermedad hereditaria caracterizada por el desarrollo muy precoz de anemia macrocítica, normocrómica, hiporregenerativa con hipoplasia medular selectiva de precursores eritroides, asociada en un 50% a anomalías fenotípicas. Se manifiesta antes de los 18 meses de vida y se asocia a alteraciones cromosómicas y a trastornos físicos como anomalías faciales, esqueléticas y enanismo. La anemia puede llegar a valores de Hb< 1,5 g/dL, esta anemia es macrocítica con aumento de Hb fetal y antígeno i fetal. El mielograma presenta celularidad conservada con ausencia o marcada reducción de progenitores de la serie roja. Los niveles de eritropoyetina, hierro sérico, ferritina, ácido fólico, y vitamina B12 están en valores elevados. Además de altos niveles de adenosin deaminasa (ADA) en los glóbulos rojos. o Aplasia congénita de la serie blanca Síndrome de Schwachman: aplasia selectiva de serie blanca, neutropenia que asocia insuficiencia pancreática exocrina con esteatorrea secundaria y o anormalidades esqueléticas (displasia metafisaria). Enfermedad hereditaria, autosómica recesiva. Resulta de mutaciones en el gen SBDS en el cromosoma 7q11, que induce una apoptosis celular acelerada en la vía de FAS. La hiperproliferación resultante puede deberse al acortamiento de los telómeros documentado en los leucocitos de las personas con esta condición. El mecanismo patogenético no es aún entendido. El diagnóstico se basa en niveles bajos de tripsinógeno, grasa pancreática y disostosis metafisiaria. El tratamiento se hace con reemplazo de enzimas pancreáticas orales. La neutropenia puede mejorar con factor estimulante de colonia de granulocitos. Cuando desarrollan una aplasia severa está indicado el trasplante de progenitores hematopoyéticos (TPH) y su éxito es de un 50% con donante no relacionado. Síndrome de Kostmann: Neutropenia severa congénita, autosomal recesiva tipo 3 (SCN3). La alteración genética que conduce a la enfermedad se encuentra localizada en el gen 2 de la elastasa (ELA2) el que sufre una mutación heterocigota. En los precursores mieloides se ha descrito además heterocigocidad para la activación de la mutación ras y mutación del receptor del G-CSF, lo cual se relaciona con el desarrollo de neoplasias hematopoyéticas. Se caracteriza por una neutropenia marcada, aunque los eosinófilos y monocitos pueden estar aumentados. En la médula ósea se observa una celularidad conservada con ausencia o disminución de progenitores mieloides o una detención de la maduración en los mielocitos o promielocitos. Aplasia pura de los megacariocitos: Trombocitopenia Amegacariocítica Congénita o TAR (trombopenia en ausencia de radio) Enfermedad de herencia autosómica recesiva rara caracterizada por una trombocitopenia hipomegacariocítica grave aislada durante los primeros años de vida que se convierte posteriormente en insuficiencia de la médula ósea y pancitopenia. Aproximadamente el 50% progresa a anemia aplásica. En el mielograma se puede observar celularidad normal con disminución o ausencia de megacariocitos. El nivel de trombopoyetina está elevado. Otras: o o Hipoplasia cartílago-pelo Síndrome de Pearson o o o o o o o Disgenesia reticular Síndrome de Dubowitz Síndrome de Seckel Síndrome WT Ataxia pancitopenia (desorden mielocerebelar) Deficiencia de la ADN ligasa IV Síndrome de rotura de Nijmegen Aplasias adquiridas: Idiopáticas o de causa desconocida En la mayoría de los casos no se puede identificar ningún factor desencadenante, por lo tanto esta es la más frecuente de las anemias aplásicas, hasta un 50-70% de los casos. Secundarias a algún agente causal conocido: estos son los casos en los que se puede identificar claramente una causa, ya sea un factor huésped asociado a una mayor incidencia de la enfermedad como lo es el antígeno de histocompatibilidad HLA-DR2, que se describe con una frecuencia de dos veces sobre la población normal en pacientes portadores de la enfermedad; su relación etiopatogénica aún no está definida. La mayoría de los pacientes recientemente diagnosticados estuvieron en contacto o expuestos en forma previa a la aparición de síntomas a fármacos, tóxicos o a alguno de los agentes causales que se mencionarán, sin embargo se hace difícil su diagnóstico debido a que generalmente estos agentes son relativamente inocuos para el resto de la población. o Radiaciones ionizantes: la irradiación corporal total permite destruir las células germinativas hematopoyéticas de forma dependiente. Las personas que reciben irradiación terapéutica o que están expuestas a la radiación en accidentes nucleares tienen riesgo a presentar aplasia medular. o Agentes químicos: benceno, tolueno, tetracloruro de carbono, DDT, insecticidas, pegamentos. o Fármacos: Agentes alquilantes (busulfan) y otros quimioterápicos, indometacina, cloranfenicol, sulfamidas, sales de oro, tiacidas, antidiabéticos orales, hidantoínas, pirazolonas, quinidina, antitiroideos. (ver tabla X-1) El benceno fue el primer químico relacionado a la anemia aplásica en trabajadores de fábricas del siglo XX. Es un químico muy utilizado en la industria del caucho. Debido a que es raro que el uso de fármacos produzca una anemia aplásica, esta puede ocurrir por una predisposición metabólica o inmunológica subyacente en individuos susceptibles. La acumulación de la droga, interacciones y sinergismos son mecanismos potenciales para que se presente. La dosis y el tiempo de exposición al fármaco también son o o o o o factores importantes. Fármacos como cimetidina (un anti-histamínico) esta ocasionalmente implicado en el inicio de una citopenia y anemia aplástica, posiblemente por el efecto directo en las células hematopoyéticas progenitoras. Cloranfenicol es el fármaco más documentado de los que producen anemia aplástica. Este fármaco es directamente mielosupresivo a dosis altas por su efecto en el DNA mitocondrial, la ocurrencia suele ser idiosincrática, posiblemente relacionada a la sensibilidad heredada a los intermediarios tóxicos nitrosos. Infecciones: aplasias durante la infección vírica o después se han objetivado en las hepatitis víricas no A, no B, no C y no G, virus de Ebstein-Barr, togavirus, rubeóla, VIH, parvovirus B-19 (que ocasiona crisis aplásicas en enfermos con anemias hemolíticas crónicas). Se desconoce por qué se desarrolla la anemia aplásica en algunos sujetos. En el caso del VIH la hipoplasia se relaciona con la supresión viral y con las drogas anti-virales utilizadas. Tumores: timoma en la causa más frecuente de aplasias puras de la serie roja (50% de los casos). Solo 1% de los pacientes con timoma desarrollan la eritroblastopenia. Ocurre por un mecanismo autoinmune en el que los autoanticuerpos IgG actúan frente a los eritroblastos o la eritropoyetina. Enfermedades autoinmunes y del tejido conectivo: Lupus eritematoso sistémico, artritis reumatoide, fascitis eosinofílica, enfermedad inmune tiroidea (enfermedad de Graves-Basedow, tiroiditis de Hashimoto) Causas metabólicas: pancreatitis, gestación. La relación con la gestación no está muy bien descrita, pero en algunas mujeres la supresión de la médula ósea mejora tras la gestación. La anemia aplásica suele empeorar durante el embarazo. Hemoglobinuria paroxística nocturna Tabla X-1. Fármacos asociados a anemia aplástica Categoría Analgésico Antiarrítmico Antiartriticos Anticonvulsivante Alto riesgo Riesgo intermedio Sales de oro Carbamazepina, hidantoínas, felbamato Antihistamínicos Antihipertensivo Antiinflamatorio Antimicrobial Antibacterial Antifúngico Antiprotozoa Antineoplásicos Penicilamina, fenilbutazona, oxifenbutazona Chloranfenicol Quinacrine Bajo riesgo fenacetina, aspirin, salicilamida Quinidine, tocainida Colchicina Etosuximida, fenacemida, primidona, trimetadiona, valproato de sodio Clorfeniramina, pirilamina, tripelenamina Captopril, metildopa Diclofenaco, ibuprofeno, indometacina, naproxeno, sulindac Dapsona, meticilina, penicilina, estreptomicina, antibióticos lactámicos Amfotericina, flucitosina Cloroquina, mepacrina, pirimetamina Agentes alquilantes Antimetabolito Antibiótico citotóxico Antiplaquetario Antitiroideo Busulfan, ciclofosfamida, melfalan, mostaza nitrogenada Fluorouracil, mercaptopurina, metotrexate Daunorubicin, doxorubicin, mitoxantrona Ticlopidine Carbimazol, metimazol, metiltiouracilo, perclorato de potasio, propiltiouracilo, tiocianato de sodio Clordiazepoxido, clorpromazina (and other fenotiazinas), litio, meprobamato, methiprilon Sedativo y tranquilizante Derivados de sulfas Antibacterial Diuréticos Hipooglicémico Misceláneos Sulfonamida Acetazolamida Numerosas sulfonamidas Clorotiazida, furosemida Clorpropamida, tolbutamida Alopurinol, interferón, pentoxifilina, penicilamina Fuente: Williams: Hematology. 8th Edition C. Fisiopatología La patogenia de la anemia aplásica no se conoce con detalle y es improbable que tenga un único mecanismo que explique todos los casos, aunque se han propuesto una serie de hipótesis para explicar la lesión medular en la aplasia: 1) Defecto intrínseco de las células germinales de la médula ósea. Se apoya en la presencia de las aberraciones cariotípicas en muchos casos, en la trasformación ocasional de las aplasias en neoplasias mieloides, típicamente en mielodisplasia o leucemia mieloide aguda, y en la asociación con telómeros anormalmente cortos. Parte del daño medular podría dar a lugar a una lesión suficiente para limitar la capacidad proliferativa y diferenciadora de las células germinales. “Evidencias clínicas como la recuperación de la hematopoyesis en el 50 %, de los pacientes con anemia aplásica severa (AAS), trasplantados con médula ósea procedente de un gemelo homocigótico, sin acondicionamiento previo, puede estar representando en forma clara, que estos pacientes no tienen lesión del microambiente medular (MAM) ni alteración inmunológica”. 2) Defecto del denominado microambiente de la médula ósea (tejido vascular y conectivo de soporte). Una parte decisiva en el desarrollo celular es el control que ejerce el microambiente en la regulación de la hematopoyesis, más importante para el compartimento de células madre que para el resto de células. Esta hemopoyesis está regulada por mecanismos de gran complejidad, en los que las células hemopoyéticas interactúan entre sí, con su microambiente, con factores de crecimiento y con la matriz extracelular. La célula germinal hematopoyética pluripotente, capaz de auto renovarse y dar lugar a todas las líneas celulares sanguíneas, estará influida y condicionada por este microambiente en su diferenciación. Por lo tanto, un daño en el microambiente puede generar una falta de crecimiento de células hemopoyéticas como en el caso de la anemia aplásica. “Los ratones de cepa S1/S1, caracterizados por lesión del micro ambiente medular. (Está formado por los fibroblastos, mastocitos, adipocitos, células endoteliales, macrófagos y células reticulares) MAM. Se ha observado lo siguiente: la médula ósea, de estos ratones tienen capacidad para restaurar la hematopoyesis en ratones de otra cepa, irradiados letalmente. Sin embargo, la médula ósea de estos últimos no es capaz de normalizar la hematopoyesis de los primeros, lo que sugiere lesión del MAM. Las células del MAM, tienen un papel fundamental en el estímulo de la hematopoyesis y por lo tanto su lesión podría desarrollar una insuficiencia medular”. 3) Anomalías en la regulación inmunológica (humoral y/o celular) de la hemopoyesis. La alteración de la capacidad funcional de las células del compartimiento accesorio (comprenden diferentes subpoblaciones de linfocitos T, linfocitos B, células NK y monocitos) por un probable mecanismo inmunológico, corresponde a uno de los aspectos de la anemia aplásica más estudiados y es el que se considera más probable. Esta hipótesis está sustentada por la recuperación en pacientes que fueron tratados con terapia inmunosupresora. Se cree que ocurre ante la alteración antigénica por la exposición a fármacos, agentes infecciosos u otros agentes nocivos ambientales no identificados, de manera adquirida, lo que provoca la respuesta inmunitaria celular durante la cual los linfocitos TH1 activados producen citocinas que por acción directa o por activación de receptor FAS desencadena el daño celular, como interferón gamma y TNF, que suprimen y matan a los progenitores hematopoyéticos. Se ha descrito una población celular con actividad supresora y con capacidad de sintetizar IFN-ƴ, también se ha detallado un incremento del número de linfocitos activados (Tac +, HLA-DR +, CDS +) con niveles elevados de IFN-ƴ, la producción espontánea de IFN-ƴ de las células mononucleares de la sangre periférica se encontraba elevado y el número de colonias mieloides en el cultivo de médula ósea se eleva en estos pacientes tras la adición de anti-IFN- ƴ. Otros trabajos han estudiado un posible compromiso de otras linfoquinas en la anemia aplásica, por que los niveles de IL-1 se hallan disminuidos, mientras que los de IL-2 y el Factor de necrosis tumoral (TNF), se encuentran elevados. Los LT activados producen interferón (IFN), factor de necrosis tumoral (TNF) e interleuquina 2 (IL-2), todas estas citoquinas son capaces de inhibir la proliferación de células hematopoyéticas y SC quiescentes. IFN-y TNF suprimen la hematopoyesis dañando el ciclo mitótico celular, además ambos inducen la expresión del receptor FAS (CD95) en la membrana de la célula CD34+, la activación de este receptor y su ligando (FA5-L) activa las vías apoptóticas. Linfocitos T citotóxicos (LTc) activados cumplen un importante rol en la destrucción de las células hematopoyéticas, ellos producen citoquinas como interferón γ (IFNγ) y factor de necrosis tumoral TNF los que por acción directa o por activación de receptor FAS desencadena el daño celular. IFNγ a través del factor regulador de interferón 1 (IRF-1) produce la inhibición de la transcripción y detención ciclo celular además de aumentar la producción de óxido nítrico (NO) por activación de óxido nítrico sintetasa inducible, este aumento de óxido nítrico produce daño tóxico en otras células. La activación del receptor FAS a través de FAS ligando desencadena la apoptosis. Las células NK son las principales productoras de estas linfoquinas en los pacientes con anemia aplásica, el número de células NK no es elevado, pero si el de la células pre-NK. 4) Daño directo En estos casos los agentes actúan directamente o a través de intermediarios dañando el DNA celular impidiendo la proliferación y/o desencadenando mecanismos apoptóticos (muerte celular programada). Este mecanismo de daño también puede explicar la presencia de reacciones idiosincráticas de algunos medicamentos, ya que el polimorfismo genético en alguna de las enzimas responsables de su degradación produce metabolitos intermediarios que actúan como tóxicos medulares. D. Tipos de Anemia Aplástica Los doctores clasifican la anemia aplástica en tres grupos con el propósito de facilitar la decisión terapéutica, ensayos clínicos comparativos y el intercambio internacional de datos. La clasificación está basada en los conteos de sangre (principalmente en el conteo de neutrófilos) y en el grado de hipocelularidad de la médula. Anemia aplástica moderadamente grave: es la clasificación cuando hay un conteo sanguíneo significativamente reducido pero no tan reducido como suele ocurrir en la anemia aplástica severa o muy severa. En muchos casos los doctores simplemente monitorean los conteos sanguíneos que podrían mantenerse sin cambios durante muchos años. Anemia aplástica grave: se define por una celularidad de la médula ósea menor de un 25% y al menos dos de las siguientes: o Conteo absoluto de neutrófilos menor de 500 neutrófilos por microlitro (<500/µL) o Conteo absoluto de reticulocitos menor de 20 mil reticulocitos por microlitro (<20,000/µL) o Conteo de plaquetas menor de 20 mil plaquetas por microlitro (<20,000/µL) Anemia aplástica muy grave: se define por un conteo absoluto de neutrófilos menor de 200 por microlitro (<200/µL). Tabla X–2. Grado de Severidad de la Anemia Aplástica Adquirida Categorías Diagnósticas Hemoglobina Moderadamente grave <100 g/L Grave <90 g/L Muy grave <80 g/L Concentración de reticulocitos 9 <40 x 10 /L Conteo de neutrófilos 9 <50 x 10 /L 9 <20.0 x 10 /L 9 <20.0 x 10 /L <1.5 x 10 /L 9 <0.5 x 10 /L 9 <0.2 x 10 /L <20.0 x 10 /L <20.0 x 10 /L Conteo de plaquetas 9 9 9 Biopsia de la médula Marcado descenso de las células hematopoyéticas Marcado descenso o ausencia de células hematopoyéticas. Marcado descenso o ausencia de células hematopoyéticas. Fuente: Williams: Hematology. 8th Edition E. Cuadro clínico Los enfermos con aplasia presentan manifestaciones clínicas derivadas de la disminución de las células sanguíneas de las tres series hematopoyéticas. Clínicamente presenta la siguiente triada: 1. Síndrome anémico: palidez, debilidad, disnea y fatiga. 2. Infecciones de repetición, consecuencia de la neutropenia y monocitopenia 3. Fenómenos hemorrágicos por la trombopenia (petequias, hematomas, epistaxis, sangrado vaginal y sangrados inesperados) El examen físico es generalmente poco revelador excepto si hay evidencia de anemia o sangrado cutáneo, sangrado gingival o purpura intraoral. Linfadenopatias y esplenomegalias no son características de la AA, dichas manifestaciones sugieren un diagnóstico alternativo como el de enfermedad clonal linfoide o mieloide, hepatopatía grave, tricoleucemia, mielofibrosis con metaplasia mieloide, policitemia vera en fase gastada, enfermedad de kala-azar, enfermedad de Gaucher, síndrome de Banti. F. Laboratorios El examen fundamental para el diagnóstico es la biopsia de la médula ósea. Los principales estudios a realizar son: 1. Laboratorios de sangre Conteo sanguíneo completo: determina la cantidad de glóbulos rojos, glóbulos blancos y plaquetas en la muestra de sangre. En el caso de anemia aplástica se encuentra pancitopenia asociada a un bajo índice de reticulocitos, el conteo relativo de reticulocitos es usualmente <1% y puede ser cero a pesar de los altos niveles de eritropoyetina. El conteo absoluto de reticulocitos es usualmente < 40,000/ L (40 x 109/L). Puede haber macrocitos presentes. El conteo absoluto de neutrófilos y monocitos es bajo. Cuenta absoluta de neutrófilos < 500/ L (0.5 x 109/L) junto a un conteo de plaquetas < 30,000/ L (30 x 109/L) es indicativo de enfermedad grave y un conteo de neutrófilos < 200/ L (0.2 x 109/L) denota un enfermedad muy grave (ver tabla X-1). La producción de linfocitos se espera que sea normal, pero los pacientes tienen una ligera linfopenia. La función de las plaquetas es normal. Los cambios cualitativos significativos en las células rojas, leucocitos o en la morfología de las plaquetas no es característico de la anemia clásica adquirida. En ocasiones, solo una línea celular es suprimida inicialmente, lo que lleva a un diagnóstico temprano de aplásica de las células rojas o trombocitopenia amegacariocítica. En estos pacientes las otras líneas celulares fallaran poco tiempo después, en días o semanas, y permitirán un diagnóstico definitivo. Sangre periférica: o El RDW, que es un índice de anisocitosis, se encuentra normal. o El tamaño de las plaquetas es normal, sin presencia de macroplaquetas u otros rasgos displásicos. o El número de granulocitos está disminuido, pero su función fagocítica y bactericida es normal. Otros: Niveles de Eritropoyetina: elevados en AA. Hierro: Protoporfirina eritrocitaria libre esta elevada, con alta sensibilidad a las alteraciones del metabolismo del hierro. Sideremia es baja y la capacidad total de fijación del hierro no esta elevada, como sucede en la anemia ferropénica. La combinación de hierro sérico bajo y proteína de fijación del hierro también baja es un dato diagnóstico constante y valioso. La ferritina sérica puede estar elevada y el nivel de receptores séricos de la transferrina es normal, a menos que exista déficit de hierro. El estudio de la hemoglobina (Hb) puede exhibir un incremento de la hemoglobina fetal que muestra el estrés medular compensatorio. Existe un incremento en la expresión del antígeno I en los eritrocitos, lo que aumenta su riesgo de lisis por anticuerpos fríos. Niveles de folato y vitamina B12: para descartar pancitopenia megaloblástica. 2. Estudios de médula ósea: Se realizan para determinar la celularidad de la médula ósea, estudiar los tipos y cantidades de células se están produciendo en la médula. Estudiar los niveles de hierro en la médula ósea y buscar anormalidades de los cromosomas. a. Biopsia de médula: La biopsia de médula es esencial para confirmar la hipocelularidad, ya que las espículas vacías y los bajos niveles de células pueden encontrarse en otros desordenes, especialmente si hay fibrosis presente. Según la definición del Grupo de Estudio Internacional de la Anemia Aplásica, en la AA grave hay una celularidad <25% o <50% de celularidad con <30% de células hematopoyéticas. Figura X–1. Biopsia de médula A. Biopsia de médula en un adulto joven. B. Biopsia de médula en un joven adulto con anemia aplásica muy severa. Se encuentran pocas células hematopoyéticas y pocos linfocitos y células estromales. El espacio hematopoyético esta remplazado por células reticulares (fibroblastos pre-adipocíticos) convertidas en adipocitos. b. Aspirado de Médula: El aspirado de médula contiene numerosas espículas con espacios vacíos o llenos de grasa y relativamente pocas células hematopoyéticas. Linfocitos, células del plasma, macrófagos y mastocitos pueden estar presentes. En ocasiones pueden haber espículas con células o hipercelulares, pero lo megacariocitos se encuentran usualmente reducidos. Estas áreas focales de residuo hematopoyético no son de pronóstico significativo. Células granulocíticas residuales generalmente parecen normales pero no es inusual encontrar ligera eritropoyesis macronormoblástica, posiblemente como resultado de los niveles altos de eritropoyetina. 3. Otros o Crecimiento de células progenitoras: In vitro los ensayos de colonias con CFU-GM y BFU–E revelan una marcada reducción de células progenitoras. o Estudios citogenéticos: el análisis citogenético puede ser difícil de realizar debido a la poca celularidad; sin embargo, múltiples aspirados pueden ser requeridos para proveer una cantidad suficiente de células para el estudio. Los resultados en la anemia aplásica son normales. Si se encuentra actividad citogenética anormal es indicativo de una enfermedad hipoacumulativa mieloide clonal subyacente. o Estudios de imagenología: La resonancia magnética puede ser útil para diferenciar entre grasa medular y células hematopoyéticas. Es una forma útil para estimar la densidad medular y puede ayudar a diferenciar la anemia aplástica de la leucemia hipoplástica mielógena. o Niveles de hemoglobina fetal y prueba de estabilidad del ADN como marcadores de la anemia de Fanconi. o Inmunofenotipificación de glóbulos blancos y rojos, especialmente para CD55, CD59 para descartar anemia paroxística nocturna. o Prueba de Coombs directa e indirecta para descartar citopenia inmune. o Pruebas para virus de la hepatitis A, B y C. Al igual que para EBV, CMV y VIH. o Función hepática para evidenciar alguna exposición reciente al virus de la hepatitis. o Niveles de ácido úrico y de lactato deshidrogenasa en el plasma, si están elevados son indicativos de una actividad neoplásica. G. Tratamiento: El abordaje en este paciente es el siguiente: Suprimir la causa, resulta útil debido a que el 50% de los casos son adquiridos. Tratamiento de soporte hematológico, para corregir los efectos de la pancitopenia. o En un paciente con síntomas moderados y tolerables, se recomienda una estrategia de observación y espera o tratamiento de soporte para el manejo o para evitar que se agrave la enfermedad. Se corrigen los efectos de la anemia, leucopenia y trombopenia. o El monitoreo de los síntomas consiste en realizar pruebas cada cierto tiempo, realizar transfusiones, dar antibióticos o algún otro tratamiento que pueda ser necesario. Esta estrategia es una decisión útil cuando se quiere evitar la complicación de la vida del paciente para que éste pueda tener una vida más o menos normal. o o o o o El tratamiento a largo término de transfusiones no es recomendado porque las transfusiones frecuentes de glóbulos rojos pueden llevar a una sobrecarga de hierro, una condición en que el hierro en exceso de la sangre puede hacerle daño a órganos clave como el corazón e hígado. A pesar de que existan agentes quelantes para remover el exceso de hierro, estos son difíciles de administrar y poco tolerados en los pacientes. En caso de una trombocitopenia muy severa o en sangrado trombocitopénico: considerar dar ácido ε-aminocaproico; transfusión de plaquetas si es requerido. Irradiación de glóbulos blancos requerida en caso de una anemia severa. En caso de una infección se recomienda iniciar con tratamiento empírico de alto espectro con un betalactámico en monoterapia o junto a un aminoglicósido o glucopéptido dependiendo del foco clínico y la situación del paciente. Si el paciente permanece febril y se inestabiliza, se asocia un segundo o tercer antibiótico y si a los 5 a 7 días la infección continúa y los cultivos son negativos, se procede a la administración de antifúngico. Si los cultivos son positivos, se actúa de acuerdo con el antibiograma correspondiente. Factores de crecimiento: a pesar de que la mayoría de los enfermos con AA pueden tener niveles inusualmente elevados de factores de crecimiento en sangre, dosis medicinales muy elevadas pueden a veces ayudar a que la médula ósea trabaje mejor. A pesar de no curar la enfermedad, pueden servir como terapia de soporte, elevando los conteos sanguíneos hasta tener la oportunidad de revertir el proceso mediante otro tratamiento. Eritropoyetina (Anaresp, Epogen y Procit), estimula a los glóbulos rojos. G-CSF (Filgrastima y Neupogen), estimula a los glóbulos blancos. GM-CSF (Leukine, Sargamostima), estimulan a los glóbulos blancos. Tratamiento primario, su selección depende de factores como: la edad y condición del paciente, disponibilidad de un nivel de alelo HLA que sea adecuado con el del donador de las células madres hematopoyéticas o Trasplante alogénico o singénico de células madres: Actualmente la única opción para la cura de la AA es el trasplante alogénico usando la medula ósea, células madres o sangre del cordón umbilical. En el trasplante alogénico el paciente recibe células madres de un miembro de la familia, de un donador no relacionado o de la unidad de cordón umbilical. En un trasplante exitoso, las células madres defectuosas del paciente son eliminadas de la medula ósea y las nuevas células inician su función en la medula del paciente y producen células sanguíneas normales. El mayor riesgo es el rechazo del trasplante, mortalidad durante el proceso del trasplante o la enfermedad injerto contra huésped, en la que el nuevo sistema inmune intenta rechazar su propio tejido. Las tasas de trasplante exitosos son mayores en niños. o o Los trasplantes inician con quimioterapia y radiación para destruir las células enfermas mientras que mini trasplantes (trasplantes nomieloablativos) usan menos o nada de quimioterapia, haciéndolos más adecuados para pacientes mayores o en pacientes con condiciones de salud alejadas a las condiciones estándares para las cuales sería más adecuado un trasplante. Los mini trasplantes acortan el tiempo de recobro pero tienen mayor tasa de recaída. Se evaluarán los riesgos beneficios dependiendo del paciente. Para incrementar la similitud para un trasplante y minimizar las complicaciones potenciales, se necesita una compatibilidad del tipo de tejidos. El tipaje HLA es utilizado para emparejar al paciente y su donador. Los trasplantes que involucran un donador que no sea totalmente compatible “mismatched” son posibles dependiendo de cuál sea el tipo de compatibilidad, sin embargo, estos son más riesgosos. Terapia inmunosupresora con ATG y ciclosporina Ya que se piensa que la anemia aplásica se debe a una reacción auto inmune en la medula ósea que interfiera con su capacidad de producir células sanguíneas. Por esta razón, los fármacos inmunosupresores son útiles para contraatacar el problema reduciendo la respuesta del sistema inmune, permitiéndole a la médula ósea crecer nuevamente y producir células hemáticas. Esta terapia es considerada como el estándar inicial en el tratamiento de adultos y todos aquellos pacientes sin una respuesta compatible a un donador relacionado para un trasplante de medula ósea o de células madres. Se requiere unos días en el hospital y generalmente es bien tolerada. 70-80% de los pacientes llegan a ser independientes de transfusión y libres de riesgo de infección. Los fármacos inmunosupresores que se utilizan con más frecuencia son: la globulina anitimocítica (ATG) o la globulina antilinfocítica (ALG), en combinación con ciclosporina. ATG se produce inyectándole glóbulos blancos humanos a un caballo o a un conejo, produciendo una respuesta del sistema inmune en el animal para que produzca anticuerpos que puedan ser recolectados y purificados en el suero del caballo (h-atg) o en el del caballo (r-atg). El tratamiento ATG puede darse más de una vez sí no hay respuesta o si el paciente sufre una recaída. El h-atg dado por primera vez en el paciente es más efectivo que el r-atg. Ciclosporina A: La ciclosporina A (CsA) es una potente droga inmunosupresora, inhibe la transcripción de genes para IL-2, INF-gamma, y otras citoquinas, bloqueando las etapas centrales de la respuesta inmune. Induciría o mantendría una remisión por interferencia de la producción de citoquinas inhibidoras o por inhibición de la apoptosis de las células hematopoyéticas. Es la única droga que ha demostrado tener eficacia en la AM comparable a la ATG, pero los estudios han demostrado que su efecto es mayor al asociarla a la ATG. o Anticuerpos monoclonales: Se han estudiado anticuerpos monoclonales dirigidos contra los antígenos de los linfocitos T. A excepción de reportes anecdóticos, nada ha probado como tratamiento. o Corticoides: como agente único en dosis bajas es inefectivo. La metilprednisolona en dosis muy altas produce remisión, pero con alta toxicidad a corto y largo plazo. Actualmente se usa sólo en periodos cortos, en dosis moderada, para disminuir el efecto adverso de la ATG, como la anafilaxia y la enfermedad del suero. o Actualmente el tratamiento inmunosupresor recomendado es el uso de ATG asociado a CsA, metilprednisolona y Factor estimulador de colonias de granulocitos (G-CSF). o Independiente del esquema terapéutico usado, la respuesta es lenta con una recuperación de valores dentro de los 3 meses siguientes, sólo entonces se hablará de falta de respuesta, debiendo efectuarse un segundo ciclo terapéutico con ATG. o Como complicaciones tardías se deben mencionar la recaída, que es esperable en un tercio de los pacientes, que afortunadamente responde a un nuevo esquema terapéutico y la dependencia a la CsA, descrita en un 25% de los pacientes que han respondido en primera o segunda cura, pero en la mitad de ellos se puede suspender a largo plazo (5 a 8 años). Las enfermedades hematológicas clonales se presentan en un 25%, como Hemoglobinuria paroxística nocturna, Síndrome mielodisplástico (SMD), Leucemia mieloide aguda y Tumor sólido, que se presentarán a largo plazo. Bibliografía Revista DIAGNÓSTICO. Volúmen 44. Número 2. Abril-Junio 2005. Síndromes Anémicos (primera parte) Anemia Aplásica. Dr. Norberto Quezada Velásquez.: http://www.fihudiagnostico.org.pe/revista/numeros/2005/abr-jun05/91-96.html American Cancer Society: http://www.cancer.org/acs/groups/cid/documents/webcontent/002279-pdf.pdf Marrow Forums, Aplastic anemia: http://www.marrowforums.org/aa.html Anemia Aplásica, UNAM: http://www.zaragoza.unam.mx/educacion_n_linea/tema_9_anemia/t9sub6.html Williams. Hemathology. 8th edition. VI. Aplastic Anemia: Acquired & Inherited. Robbins & Cotran. Patología estructural y funcional. Español. Octava edición. 2010. Elsevier España. pp. 663-665. TESIS DOCTORAL. “GRUPOS DE DIFERENCIACIÓN LINFOCITARIA EN NEONATOS DE BAJO PESO PARA LA EDAD DE GESTACION (BPEG) :http://tdx.cat/bitstream/handle/10803/8856/TDcompleta.pdf?sequence=1. pp 16-17. HEMATOLOGÍA. Fisiopatología y Diagnóstico. Editores: Iván Palomo G., Jaime Pereira G., Julia Palma B. Editorial Universidad de Talca. 2005. pp. 116-131.