Líquidos corporales: la sangre
Anuncio

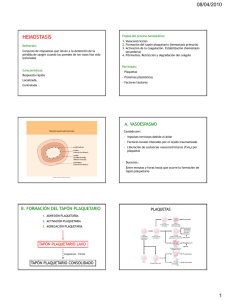
LÍQUIDOS CORPORALES. LA SANGRE LIQUIDOS CORPORALES Los líquidos corporales son el agua y los solutos disueltos en cada uno de los compartimentos corporales de fluidos. El componente principal es el agua y los solutos son elementos formes y sustancias orgánicas e inorgánicas. El organismo posee una serie de mecanismos que mantiene la homeostasis sana (equilibrio hídrico) de los fluidos corporales. En adultos delgados, el líquido corporal es un 55% y 60% de la masa corporal de mujeres y hombres respectivamente. Se pierden diariamente aprox. 2L de agua al día mayoritariamente por la orina, y también en la respiración, heces, piel Este contenido de agua se recupera por la ingesta de agua y su contenido en los alimentos. Se divide en dos compartimentos: • Líquido intracelular (LIC): es dos terceras partes del LC. Se encuentra en el interior de las células. En él tienen lugar las reacciones metabólicas. • Líquido extracelular (LEC): es la tercera parte del LC. Es el vehículo de todas las sustancias necesarias para las células y de las sustancias que excretan. Incluye el plasma (es casi el 20% y la porción líquida de la sangre), el líquido intersticial (es casi el 80% baña las células de todos los tejidos), la linfa y los líquidos transcelulares (separado por una capa de células. Es el líquido cefalorraquídeo, sinovial, pericárdico, etc.) Hay un continuo intercambio entre el LIC y el LEC. SANGRE Se trata de un tipo de tejido conjuntivo. Realiza tres funciones: transporta oxígeno, dióxido de carbono, nutrientes, hormonas, calor y deshechos, regula el pH, la temperatura corporal y contenido en agua de las células y protege contra la pérdida de sangre por medio de la coagulación y contra las enfermedades mediante los leucocitos fagocitarios y los anticuerpos. Es el 8% del peso corporal y su volumen es de 4−6L. Está en el sistema cardiovascular y está impulsada por el corazón hacia los vasos arteriales, llegando al sistema capilar donde se realiza el intercambio con el líquido intersticial. La sangre retorna al corazón por el sistema venoso. Está compuesta por plasma sanguíneo y elementos formes. PLASMA SANGUÍNEO Es de color amarillo, está compuesto por agua (91,5%) y solutos (8,5%) siendo la mayoría (7%) proteínas. Las proteínas que solo están en la sangre se denominan proteínas plasmáticas y son sintetizadas en su mayoría por el hígado (globulinas y , albúminas y fibrinógeno). El fibrinógeno interviene en la coagulación sanguínea y es lo que diferencia al plasma del suero. Las albúminas y las globulinas y intervienen en el transporte de las proteínas liposolubles y también actúan como tampón debido al carácter antipático de las proteínas. La alta concentración de proteínas también contribuye a los intercambios de líquido de la sangre debido a la presión coleidosmótica. Algunas proteínas plasmáticas se transforman en células productoras de gammaglobulinas que son anticuerpos o inmunoglobulinas. Estas proteínas se mantienen constantes incluso en ayuno prolongado. Hay patologías 1 que afectan a la concentración de proteínas como las afecciones hepáticas y renales. Los otros solutos del plasma son los electrolitos, nutrientes, sustancias reguladoras (hormonas y enzimas) gases y productos de deshecho (urea, ácido úrico, creatinina, amoniaco, bilirrubina) ELEMENTOS FORMES Se forman a partir de una célula madre indiferenciada por un proceso llamado hematopoyesis. Estas células madre pluripotenciales se replican, proliferan y diferencian en los tipos celulares que son el origen de todos los elementos formes de la sangre. Dan lugar a células madre mieloides y linfoides. Las mieloides empiezan su desarrollo en la médula ósea roja y de ella proceden los eritrocitos, plaquetas, monocitos, neutrófilos, eosinófilos y basófilos. Las linfoides inician su desarrollo en la medula ósea roja y lo completa en los órganos linfoides, son el origen de los linfocitos. La medula ósea roja con el crecimiento se invade por sustancias grasas transformándose en médula ósea amarilla. Donde aún hay médula ósea roja es en la hipófisis de los huesos largos y de los planos (esternón, costillas, crestas ilíacas) Hay tres tipos de elementos formes: glóbulos blancos, glóbulos rojos (células vivas) y plaquetas (fragmentos celulares). Glóbulos rojos Son los más abundantes. Hay 5,5 millones/mm3 en hombres y 4,5 millones/mm3 en mujeres. Tienen una vida media de 120 días y suelen morir por rotura de sus membranas al atravesar los capilares. Tienen forma de disco bicóncavo. No tienen núcleo y apenas orgánulos, su membrana celular es muy flexible y resistente, lo que evita su rotura cuando circulan con los capilares. En su citoplasma se encuentra la hemoglobina que se encargar del transporte de O2 y CO2. También posee enzimas glucolípicas para su aporte de ATP y enzimas antioxidantes para mantener el Fe en estado ferroso. No consumen el O2 que transportan. La hemoglobina consta de una proteína, la globina, que está compuesta de cuatro cadenas polipeptídicas (dos y dos ) y cuatro pigmentos no proteicos hemo, que poseen un Fe2+ que se combina con el O2. La hemoglobina también transporta CO2 que se une a la globina por un aas y CO que se une al Fe2+ impidiendo la unión de este con el O2. La eritropoyesis es la formación de los glóbulos rojos que se inicia en la médula ósea roja a partir de los proeritroblastos, que perderán el núcleo y se hemoglobulizarán. Los proeritroblastos se desarrollan hasta los eritrocitos y esto se acelera a causa de la eritropoyetina, que es una hormona que se produce y libera en los riñones cuando hay hipoxia. La hipoxia es detectada por sensores y provoca que la EPA se libere a la sangre, por la que viaja hasta llegar a la médula ósea. Allí inicia y mantiene la formación de Hb que se introduce en el glóbulo rojo no maduro hasta que este se llena de Hb y destruye y expulsa el núcleo. Cuando el glóbulo rojo está maduro no tiene núcleo ni sintetiza más Hb. El Fe de la Hb se obtiene de los alimentos. El Fe2+ se absorbe mejor que el FE3+. Las secreciones gástricas pasan el Fe3+ a Fe2+ en el intestino delgado para que se puedan absorber pero en mucha menor cantidad de la que se consume. Los componentes del estómago hacen que se forme complejos de ferritina donde se almacena el Fe. Los almacenes de ferritina son los enterocitos (células de la mucosa digestiva). En ellos hay transportadores por los que entran varios Fe. Después se puede almacenar en la ferritina o salir al LEC. La transferrina es una proteína que transporta el Fe por la sangre hacia los lugares de formación de eritrocitos o los almacenes de ferritina. El estado de los depósitos de Fe son quienes determinan la absorción de Fe. Cuando los depósitos están vacíos aumentan los puntos de unión al Fe y cuando están bajos aumentan el punto de unión al transportador y los lugares de unión de la ferritina. 2 Glóbulos blancos Poseen núcleo y carecen de hemoglobina. Hay entre 5000−10000/mm3. Se clasifican en granulares o agranulares según la presencia o ausencia de vesículas citoplasmáticas protuberantes que contienen sustancias químicas y se tornan visibles con la tinción. Los granulocitos son los eosinófilos, neutrófilos y basófilos. Los agranulocitos son los monocitos y los linfocitos. Los agranulocitos poseen gránulos pero no se ven porque son pequeños y no se tiñen fácilmente. Los eosinófilos son gránulos grandes de tamaño uniforme que poseen dos o tres lóbulos. Los basófilos son gránulos redondos de tamaño variable que posee dos lóbulos. Los neutrófilos son más pequeños de distribución uniforme con un núcleo que posee de dos a cinco lóbulos. Los linfocitos son redondos y hay varios tipos: B, T y células CK. Hay linfocitos que terminan su proceso de maduración en la medula ósea y otros que lo terminarán en los órganos linfoides. Los linfocitos T terminan de madurar en el timo. Se encargan de la inmunidad celular. Actúan sobre los macrófagos determinando su mayor actividad. Producen linfocinas que tienen acción reguladora. Los linfocitos B terminan su maduración en la médula ósea. Se transforman en células plasmáticas para producir anticuerpos. Se encargan de la inmunidad humoral. Tienen anticuerpos en sus membranas. Los monocitos tienen un núcleo con forma de herradura. La sangre es solo su medio de transporte ya que emigran a los tejidos donde crecen y se diferencian a macrófagos. Los leucocitos combaten a los gérmenes patógenos que entran en el cuerpo mediante fagocitosis o respuestas inmunitarias. Para combatirlos salen de la sangre y van a los tejidos infectados, los linfocitos son los únicos que vuelven a la sangre (sangretejidoslinfasangre). Los leucocitos salen de la sangre en un proceso llamado emigración, en el que enrollan al endotelio, se adhieren a este y luego pasan entre las células endoteliales. Hay moléculas de adhesión que ayudan a que los leucocitos se adhieran al endotelio. Son las selectinas que están en la superficie del endotelio y se unen a los carbohidratos de la superficie del neutrófilo y las integrinas que están en la superficie del neutrófilo. Los neutrófilos y los macrófagos pueden fagocitar bacterias y materia muerta. Hay sustancias producidas por los agentes infecciosos que atraen a los fagocitos (quimiotaxia), también hay opsinas que recubren a los patógenos haciéndolos mas apetecibles (opsonización). Los eosinófilos salen de los capilares y liberan enzimas que combaten los efectos de mediadores de la inflamación de las reacciones alérgicas y fagocitan complejos antígeno−anticuerpo. Los basófilos salen de los capilares y liberan sustancias que intensifican la reacción inflamatoria y participan en las respuestas alérgicas de la hipersensibilidad. Los linfocitos B destruyen bacterias e inactivan sus toxinas. Los linfocitos B y T ayudan a combatir infecciones y dan protección ante ciertas enfermedades. Plaquetas Se trata de fragmentos de células. Tienen una vida media de 5 a 9 días. Se forman por un proceso llamado trombopoyesis y está regulada por la trombopoyetina. Ayudan a interrumpir la perdida de sangre en los vasos dañados gracias a la formación del tapón plaquetario. Poseen gránulos en su citoplasma: gránulos alfa que contienen factores de la coagulación y el factor de crecimiento derivado de plaquetas (PDGF) que puede causar la proliferación de las células endoteliales vasculares, células de músculo liso vascular y fibroblastos para la reparación de la pared vascular y gránulos densos que contienen ADP, ATP, Ca y serotonina. También hay enzimas que producen Tombroxano A2, factor de estabilizador de fibrina, lisosomas, mitocondrias COAGULACIÓN SANGUÍNEA O HEMOSTASIA Es el conjunto de respuestas que detienen la hemorragia. Hay tres mecanismos que detienen la pérdida de sangre: espasmo vascular, formación del tapón plaquetario y la coagulación sanguínea. Si tiene éxito la 3 respuesta hemostática previene la hemorragia (pérdida de gran volumen de sangre de los vasos sanguíneos). Espasmo vascular Cuando ocurre un daño es una arteria o arteriola se contrae inmediatamente el músculo liso de la disposición circular de sus paredes. Formación del tapón plaquetario Se produce en tres pasos: • Adhesión plaquetaria: las plaquetas entran en contacto con las partes dañadas del vaso y se unen a ellas. • Activación plaquetaria: las plaquetas se activan extendiéndose numerosas prolongaciones que les permiten tener contacto entre sí e interactuar y empiezan a liberar el contenido de sus gránulos. El ADP y el tromboxano A2 participan en la activación de las plaquetas adyacentes. La serotonina y el tromboxano A2 actúan como vasoconstrictores, que producen y mantienen la contracción del músculo liso vascular, lo que disminuye el flujo sanguíneo en el vaso lesionado. • Agregación plaquetaria: se produce una acumulación de unas plaquetas encima de las otras. Ésta acumulación y adhesión forma una masa, el tapón plaquetario. Coagulación sanguínea Es un conjunto de reacciones químicas que culmina en la formación de filamentos de fibrina. En este proceso participan los factores de la coagulación. • Primero se forma la protrombinasa por el mecanismo extrínseco o el intrínseco. En el mecanismo extrínseco una proteína tisular, factor tisular, pasa a la sangre desde células ajenas a los vasos sanguíneos e inicia la formación de la protrombinasa. El mecanismo intrínseco es mas lento, sus activadores están en contacto directo con la sangre y no es necesario que se dañen otros tejidos, el traumatismo de las células endoteliales daña a las plaquetas que liberan fosfolípidos que también ayudan al proceso. • La protrombinasa y los Ca2+ convierten la protrombina en la enzima trombina. • El fibrinógeno soluble se convierte en la fibrina insoluble por acción de la trombina. La fibrina forma los filamentos del coágulo. 4